Similar presentations:
Диагностика интерстициального нефрита,
1. Диагностика пиелонефрита представление об интерстициальном нефрите и хронической болезни почек
Кабардино-Балкарский госуниверситетим. Х.М.Бербекова
Медицинский факультет
Кафедра пропедевтики внутренних болезней
ДИАГНОСТИКА ПИЕЛОНЕФРИТА
ПРЕДСТАВЛЕНИЕ ОБ ИНТЕРСТИЦИАЛЬНОМ
НЕФРИТЕ И ХРОНИЧЕСКОЙ БОЛЕЗНИ ПОЧЕК
Сабанчиева Х.А.
к.м.н., доцент кафедры пропедевтики внутренних болезней
2020 г.
2. Учебно-целевые вопросы
ОпределениеЭпидемиология
Представление об этиологии и патогенезе
Классификация
Клиническая картина, результаты дополнительных
методов исследования
Принципы лечения и пути профилактики
пиелонефрита
интерстициального нефрита
Представление о хронической болезни почек
3. Определение
Острый пиелонефрит — неспецифическийинфекционно-воспалительный
процесс,
характеризующийся
одновременным
или
последовательным
поражением
чашечнолоханочной системы и паренхимы почек
(преимущественно интерстициальная ткань).
Хронический пиелонефрит — неспецифический
инфекционно-воспалительный процесс,
протекающий преимущественно в
тубулоинтерстициальной зоне почки.
4. Дефиниции
Инфекция мочевыводящих путей (ИМП) – инфекционновоспалительный процесс, локализующийся в различных отделахмочевыделительной системы.
Неосложненная ИМП диагностируется при отсутствии структурных или
функциональных нарушений МВС, почек и интеркуррентных
заболеваний, способных оказывать негативное влияние на исход
воспалительного процесса.
Осложненная ИМП диагностируется при наличии следующих
состояний: обструкция, камни и аномалии мочевых путей, пузырномочеточниковый рефлюкс, госпитальная инфекция, вмешательства на
мочевых путях в анамнезе, катетер или дренаж в мочевых путях,
трансплантированная
почка,
азотемия,
сахарный
диабет,иммуносупрессивное состояние, наличие симптомов >7 дней,
неэффективность адекватной АМТ >72 ч.
5. Эпидемиология
Заболеваемость острым пиелонефритомсоставляет 100 больных на 100 тыс. человек.
Хронический пиелонефрит — самое частое
заболевание почек.
Женщины болеют в 2—5 раз чаще мужчин.
Распространённость, по данным о причинах
смерти, колеблется от 8 до 20%.
6. Классификация пиелонефритов
Первичный острый/хронический пиелонефрит, развивающийся винтактной почке (без аномалий развития и видимых нарушений
уродинамики верхних мочевых путей);
Вторичный острый /хронический пиелонефрит, возникающий на фоне
заболеваний, нарушающих пассаж мочи: аномалии развития почек и
мочевыводящих путей; мочекаменная болезнь; стриктуры мочеточника
различной этиологии; пузырно-мочеточниковый рефлюкс; аденома и
склероз простаты; нейрогенный мочевой пузырь (особенно
гипотонического типа); опухоли мочевыводящих путей.
По локализации процесс может быть одно- или двусторонним.
Стадии острого пиелонефрита: серозное воспаление; гнойное
воспаление.
Фазы хронического пиелонефрита: активного воспаления; латентного
воспаления; ремиссии или клинического выздоровления
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ОСТРОГО ПИЕЛОНЕФРИТА, 2014 [www.femb.ru]
7. Факторы риска
ФР рецидивирующей ИМП, но без рискатяжёлого исхода
Недостаток гормонов в постменопаузальном периоде
Контролируемый сахарный диабет
Экстраурогенитальные ФР с более тяжёлым
исходом
Беременность
Мужской пол
Плохо контролируемый сахарный диабет
Выраженная иммуносупрессия
Болезни соединительной ткани
Недоношенные, новорожденные дети
8. Факторы риска
Нефропатия с риском более тяжёлого исходаУрологические ФР с более тяжёлым исходом, которые
могут быть устранены во время лечения
Выраженная почечная недостаточность
Поликистозная нефропатия
Обструкция мочеточника (камень, стриктура)
Кратковременно установленный катетер
Асимптоматическая бактериурия
Контролируемая нейрогенная дисфункция мочевого пузыря
Урологическая операция
Наличие постоянного мочевого катетера и неустраняемые
урологические ФР с более тяжёлым исходом
Длительное лечение с использованием катетера
Неустранённая обструкция МВП
Плохо контролируемый нейрогенный МП
9. Клиническая картина: жалобы
Для пиелонефрита (острого и при обострениихронического) характерна триада:
боль в поясничной области;
лихорадка;
дизурические явления: учащенное и болезненное
мочеиспускание при сопутствующем цистите, возможна
полиурия.
Возможны неспецифические жалобы на:
общую слабость;
головную боль;
жажду;
тошноту;
рвоту;
вздутие живота и т.д.
10. Анамнез
Первичный острый пиелонефрит может возникать упрактически здоровых людей после переохлаждения или
стрессовых ситуаций. Часто это заболевание осложняет
течение цистита.
При опросе необходимо уточнить наличие у больного:
очагов хронической инфекции;
аномалий почек и мочевыводящих путей;
болезней, способных вызвать нарушение пассажа мочи из почек;
нарушений углеводного обмена и степень их коррекции;
иммунодефицита, возникшего вследствие какого-либо
заболевания или индуцированного лекарственными препаратами.
Важны сведения о перенесённых воспалительных
заболеваниях инфекционной этиологии, приёме
антибактериальных препаратов и их эффективности.
У беременных необходимо выяснять срок беременности и
особенности её течения.
11. Физикальное обследование
повышение температуры тела >38 °C (иногда сознобом);
болезненность при пальпации в области почки с
поражённой стороны (положительный симптом
острого пиелонефрита);
положительный симптом поколачивания с
поражённой стороны.
Выраженность симптомов может варьировать от
несильной боли в поясничной области и
субфебрильной температуры до гектической
лихорадки и резкой болезненности при пальпации в
области почки (при гнойном пиелонефрите).
12. Острый пиелонефрит: особенности клиники
Типичная клиническая картина (потрясающий озноб, фебрильнаяили пиретическая лихорадка, интенсивные боли, интоксикация, дизурия,
дегидратация, умеренное вздутие живота, повышение тонуса поясничных
мышц, вынужденное сгибание и приведение ноги к туловищу на стороне
поражения, положительный симптом поколачивания) встречается при
обструктивном пиелонефрите.
Необструктивный пиелонефрит: менее выраженная симптоматика
и дебют с явлений цистита.
У детей младшего возраста: преобладание симптомов общей
интоксикации.
У пожилых людей: частые гнойные осложнения, преобладание
общих симптомов при менее выраженных местных проявлениях.
13. Хронический пиелонефрит: особенности клиники
Клиническаякартина
обусловлена
распространенностью
и
выраженностью
воспалительного и склеротического процессов в почках,
функциональным состоянием почек, сопутствующими
заболеваниями.
Отличие от других тубулоинтерстициальных поражений:
вовлечение в процесс чашечно-лоханочной системы.
Скудная симптоматика вне обострения: жалобы на
утомляемость, снижение работоспособности.
Целенаправленный расспрос больных выявляет: боли в
поясничной области, эпизоды немотивированного
субфебрилитета,
познабливания,
расстройства
мочеотделения (полиурия, никтурия).
14. Диагностика пиелонефрита
Клиническая картинаИсследование осадка мочи количественными методами
Бактериологическое исследование мочи: определение вида
возбудителя и его чувствительности к АМП
Визуализация
поражения
почек
и
оценка
состояния
уродинамики
Для определения тактики ведения больных:
Выявление/исключение факторов, ассоциированных с осложненной
ИМП
Оценка функции почек и сопутствующих заболеваний
15. Диагностика ИМП
Осложненная ИМПНеосложненная ИМП
Лихорадка, ознобы, боли;
Отсутствие данных за
урологическую патологию;
Лихорадка, ознобы, боль,
дизурия;
Наличие ФР осложненной
ИМП;
≥10 лейкоцитов/мм3
≥105 КОЕ/мл (Ж),
≥104 КОЕ/мл (М),
≥104 КОЕ/мл (из катетера)
≥10000 лейкоцитов/мл
≥104 КОЕ/мл
NB! 1 мл = 1000
мм3
Российские национальные рекомендации «Антимикробная терапия и профилактика инфекций мочевыводящих путей и мужских
половых органов», 2015
16. Показания к микробиологическому исследованию мочи
Получение пациентом АБП в предшествующие 3 месПланирование эмпирической терапии ампициллином или
котримоксазолом в регионах с высоким уровнем резистентности
Планирование эмпирической терапии ФХ или ЦС в регионах с высоким
уровнем резистентности (>10%)
Неэффективность предшествующей АБТ
Подозрение на пиелонефрит
Подозрение на ИМП у мужчин
При ИМП у женщин: осложненных и/или рецидивирующих и/или старше
65 лет
При подозрении на ИМП, связанную с оказанием медицинской помощи
ПОКАЗАНИЯ К МИКРОБИОЛОГИЧЕСКОМУ ИССЛЕДОВАНИЮ МОЧИ
Sundqvist M., Kahlmeter G. in Naber K.G. Urogenital Infection. 2010. 72-81
17.
Микробиологическое исследование мочи можно непроводить только при острой неосложненной инфекции
нижних мочевых путей: при остром цистите у здоровых
женщин
Микробиологическое
исследование
проводится
для
скрининга бессимптомной бактериурии у беременных
женщин.
Доказана экономическая эффективность скрининга на бактериурию
при ее распространенности среди беременных женщин >2%
(снижение ежегодной заболеваемости пиелонефритом (IIa, категория
B).
W.C. Wadland; D.A. Plante. Screening for asymptomatic bacteriuria in pregnancy:
A decision and cost analysis. Journal of Family Practice. 1989;29(4):372-376.
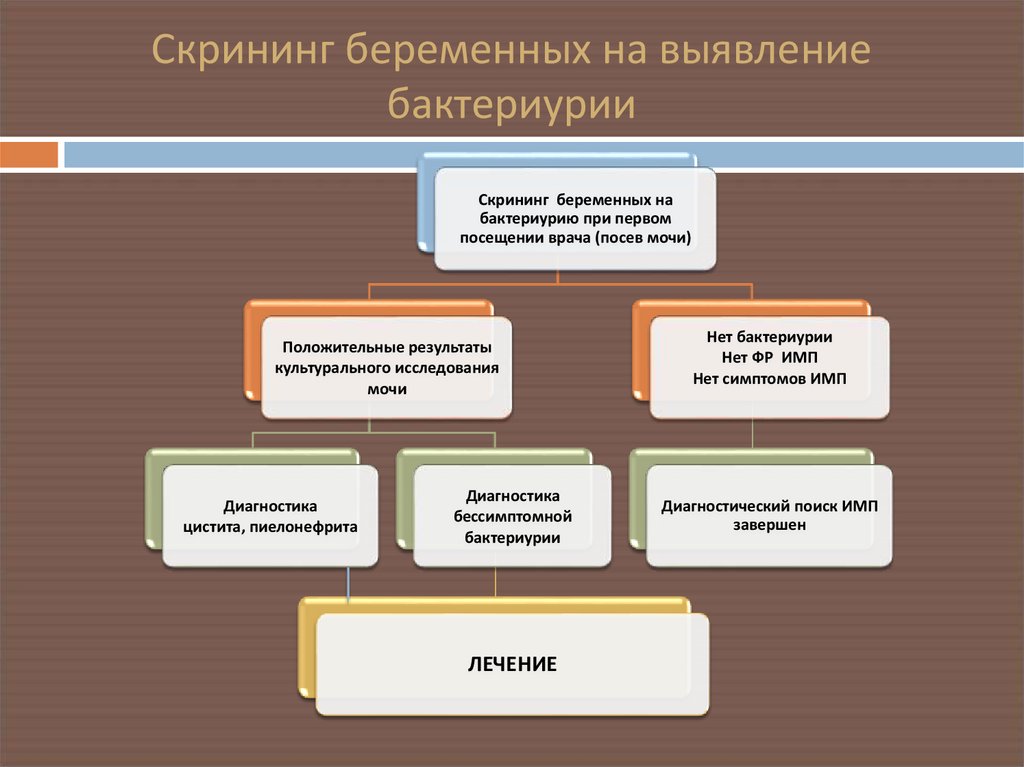
18. Скрининг беременных на выявление бактериурии
Скрининг беременных набактериурию при первом
посещении врача (посев мочи)
Положительные результаты
культурального исследования
мочи
Диагностика
цистита, пиелонефрита
Диагностика
бессимптомной
бактериурии
ЛЕЧЕНИЕ
Нет бактериурии
Нет ФР ИМП
Нет симптомов ИМП
Диагностический поиск ИМП
завершен
19. Методы определения бактериурии
Посев мочи для количественной и качественной оценкибактериурии.
Скрининговые методы оценки бактериурии
Бактериоскопия осадка центрифугированной мочи;
бактериоскопия с окраской мазков по Граму;
бактериоскопия с помощью фазово-контрастной микроскопии;
нитритный тест;
тест на наличие лейкоцитарной эстеразы.
Бактериурию, обусловленную воспалительным процессом в
мочевых путях, необходимо отличать от загрязнения мочи
микрофлорой мочеиспускательного канала (количественный
критерий 103 -104 КОЕ в 1 мл).
20. Визуализация пиелонефрита: УЗИ – метод выбора для диагностики пиелонефрита
Дополнительныедиагностические
возможности
УЗИ
Метод
диагнос
тики
Визуализация пиелонефрита: УЗИ – метод выбора для
диагностики пиелонефрита
Результаты при
остром пиелонефрите
хроническом пиелонефрите
Увеличение почек в размерах
Увеличение
акустической
плотности
Негомогенность
эхоструктуры коркового вещества почек
почечной паренхимы
Рубцевание и истончение паренхимы
Расширение, утолщение стенок чашечек
Диагностика причин пиелонефрита или поддерживающих его хроническое
течение: гидронефроз вследствие нейрогенного мочевого пузыря, уролитиаз,
поликистоз почек
Ультразвуковая
допплерография
Диагностика
нарушений
уродинамики
(вспомогательный метод) и почечной гемодинамики
(рефлюксы, гидронефроз, сужение почечной артерии)
21. Диагностика пиелонефрита: визуализация
Цистоуретрография
Экскреторная урография
Метод
диагност
ики
Диагностика пиелонефрита: визуализация
Результаты при
остром пиелонефрите
Замедление или ослабление контрастирования
Деформация чашечек в связи с отеком
окружающей паренхимы
Папиллярный некроз в далеко зашедшей стадии
заболевания
хроническом пиелонефрите
Уменьшение размеров почки
Расширение почечных чашечек
Расширение мочеточника
Камни мочевыводящих путей
Оценка функции почек
Недостатки: невозможность выявить характерные признаки острого пиелонефрита на
начальных этапах болезни, отсутствие достоверных признаков деструктивного процесса в
паренхиме почки, невозможность получить информацию на фоне обструкции верхних
мочевых путей, лучевая нагрузка, токсичность контраста
Диагностика и классификация пузырномочеточникового рефлюкса
22. Показания для КТ и МРТ
Подозрение на опухоль, определение стадии опухолиОсложнения острого пиелонефрита: абсцесс, гнойный
пиелонефрит, деструктивные процессы
Инфаркт почки
Травма: кровоизлияние, ушиб, повреждение или
окклюзия сосудов почек
Гидронефроз: дифференциальный диагноз между
камнями, опухолями мочеточников и компрессией извне
Почечная колика: вместо экскреторной урографии
23. Диагностика пиелонефрита: визуализация
КТ и МРТМетод
диагност
ики
Диагностика пиелонефрита: визуализация
Результаты при
остром пиелонефрите
хроническом пиелонефрите
Отек почки
Кортико-медуллярная дифференцировка
снижена или в отдельных сегментах
отсутствует
Полосовидные,
клиновидные
или
сегментарные
участки пониженного
контрастирования,
повышенное
накопление контрастного вещества в
стенке лоханки и мочеточника с
индурацией окружающих тканей на
постконтрастных КТ и МРТ
Перинефральное скопление жидкости
Истончение паренхимы, вызванное
рубцеванием
Расширение чашечек
Утолщение почечной фасции
Перинефральное
скопление
жидкости
Паренхима контрастирована
Позволяют оценить массу и плотность паренхимы почек, состояние лоханок,
сосудистой ножки, паранефральной клетчатки
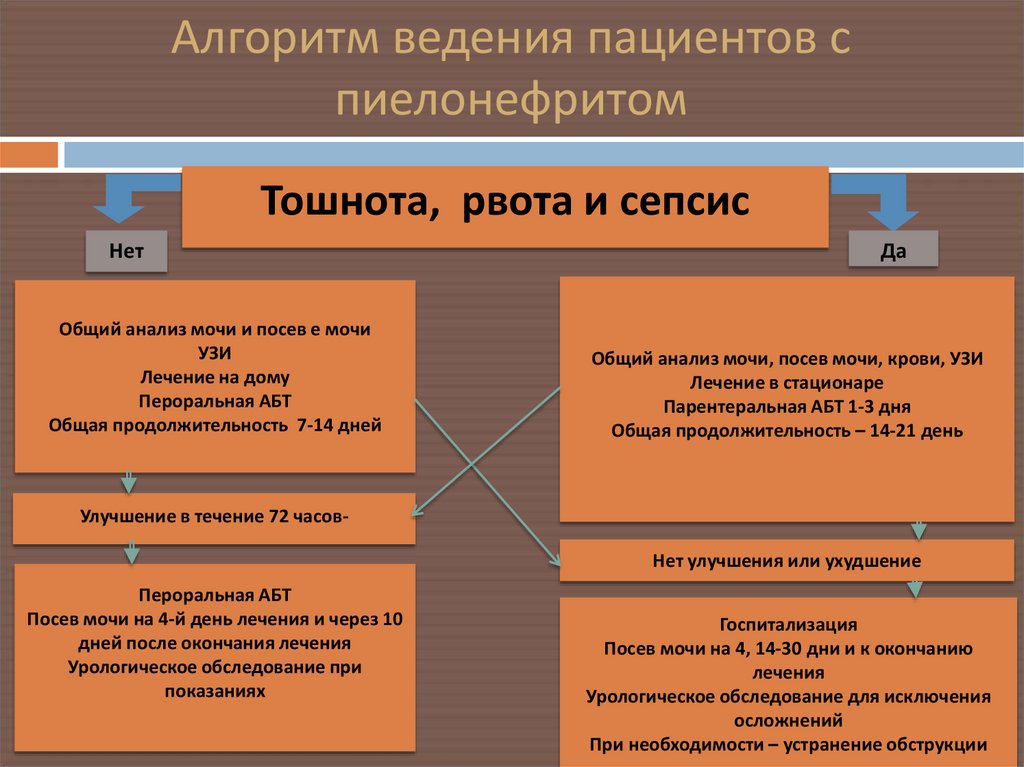
24. Алгоритм ведения пациентов с пиелонефритом
Тошнота, рвота и сепсисНет
Общий анализ мочи и посев е мочи
УЗИ
Лечение на дому
Пероральная АБТ
Общая продолжительность 7-14 дней
Да
Общий анализ мочи, посев мочи, крови, УЗИ
Лечение в стационаре
Парентеральная АБТ 1-3 дня
Общая продолжительность – 14-21 день
Улучшение в течение 72 часов-
Нет улучшения или ухудшение
Пероральная АБТ
Посев мочи на 4-й день лечения и через 10
дней после окончания лечения
Урологическое обследование при
показаниях
Госпитализация
Посев мочи на 4, 14-30 дни и к окончанию
лечения
Урологическое обследование для исключения
осложнений
При необходимости – устранение обструкции
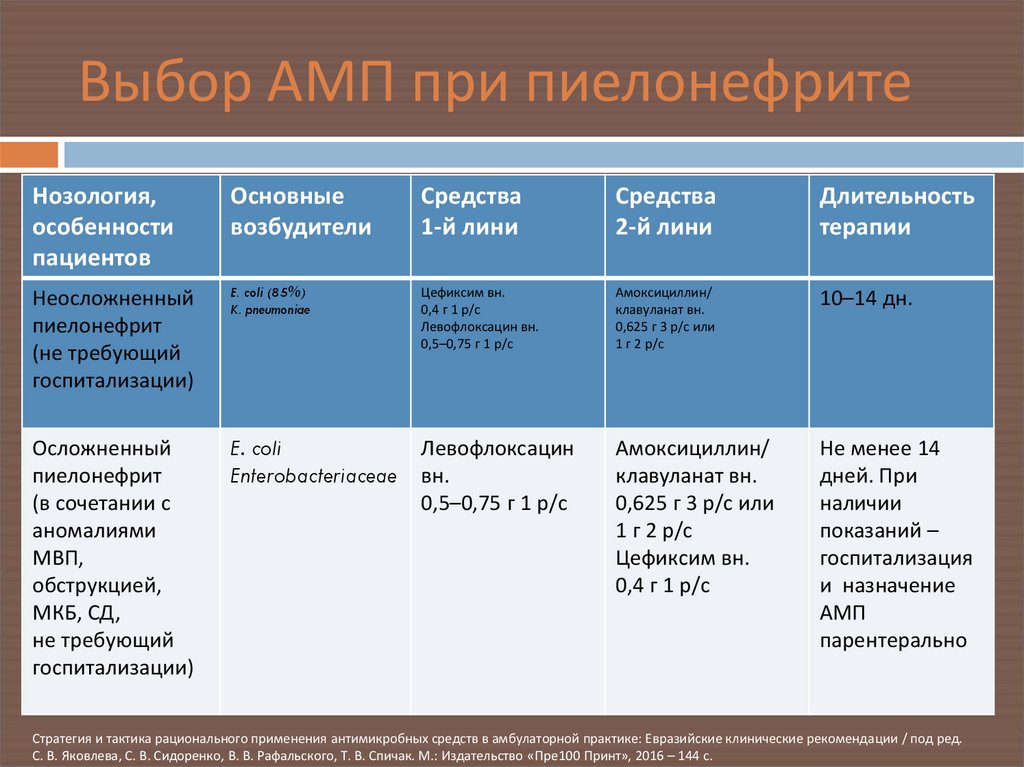
25. Выбор АМП при пиелонефрите
Нозология,особенности
пациентов
Основные
возбудители
Средства
1-й лини
Средства
2-й лини
Длительность
терапии
Неосложненный
пиелонефрит
(не требующий
госпитализации)
E. coli (85%)
K. pneumoniae
Цефиксим вн.
0,4 г 1 р/с
Левофлоксацин вн.
0,5–0,75 г 1 р/с
Амоксициллин/
клавуланат вн.
0,625 г 3 р/с или
1 г 2 р/с
10–14 дн.
Осложненный
пиелонефрит
(в сочетании с
аномалиями
МВП,
обструкцией,
МКБ, СД,
не требующий
госпитализации)
E. coli
Enterobacteriaceae
Левофлоксацин
вн.
0,5–0,75 г 1 р/с
Амоксициллин/
клавуланат вн.
0,625 г 3 р/с или
1 г 2 р/с
Цефиксим вн.
0,4 г 1 р/с
Не менее 14
дней. При
наличии
показаний –
госпитализация
и назначение
АМП
парентерально
Стратегия и тактика рационального применения антимикробных средств в амбулаторной практике: Евразийские клинические рекомендации / под ред.
С. В. Яковлева, С. В. Сидоренко, В. В. Рафальского, Т. В. Спичак. М.: Издательство «Пре100 Принт», 2016 – 144 с.
26. Принципы лечения осложненной ИМП
Адекватная эмпирическая антибактериальная терапия напервом этапе и устранение осложняющих факторов
(камней, катетеров, дренажей и др.)
Микробиологического исследования перед началом АБТ
Коррекция эмпирической терапии после получения
результатов
Госпитализация
Продолжительность терапии от 7-14 до 21 дня
Успех терапии зависит от решения урологических
проблем: своевременное восстановление уродинамики
27. Профилактика
исключение переохлаждений;лечение очаговых инфекционных процессов;
коррекция нарушений углеводного обмена;
удаление инфицированных конкрементов,
дренажей, инородных тел;
восстановление нарушений пассажа мочи.
28. Особенности ИМП при CД
Возбудители:E.
coli,
Proteus,
Streptococcus;
у
пациентов
общетерапевтических отделений - + Klebsiella, Enterococcus; у пожилых микробные ассоциации, Klebsiella.
Течение болезни:
смена возбудителя,
появление полирезистентных
форм.
Клинические
особенности:
двустороннее
поражение,
сохранение
симптомов до 5-7 дней даже при отсутствии препятствий к оттоку мочи.
Осложнения: сепсис и токсический шок (до 70% необструктивных форм
пиелонефрита); абсцессы, папиллярный некроз (у 15% пациентов);
диффузно-гнойный и гнойно-деструктивный острые пиелонефриты.
29. Принципы лечения осложненной ИМП
Адекватная эмпирическая антибактериальная терапияна первом этапе и устранение осложняющих факторов
(камней, катетеров, дренажей и др.)
Микробиологическое исследования перед началом АБТ
Коррекция эмпирической терапии после получения
результатов
Госпитализация
Продолжительность терапии от 7-14 до 21 дня
Успех терапии зависит от решения урологических
проблем: своевременное восстановление уродинамики
30.
Острый тубулоинтерстициальный (интерстициальный)нефрит (ОТИН) представляет собой острое заболевание
почек, развивающееся в ответ на воздействие экзо- и
эндогенных факторов и проявляющееся воспалительными
изменениями тубулоинтерстициальной ткани почек с частым
развитием острого почечного повреждения (ОПП).
Хронический тубулоинтерстициальный (интерстициальный)
нефрит (ХТИН) представляет собой хроническое заболевание
почек, развивающееся в ответ на длительное воздействие
экзо- и/или эндогенных факторов и проявляющееся
воспалительными изменениями тубулоинтерстициальной
ткани с развитием интерстициального фиброза и тубулярной
атрофии с частым развитием хронической почечной
недостаточности.
31. Этиология тубулоинтерстициального нефрита
Примерно 6-60% всех случаев острое поражение почекобусловлено интерстициальными нефритами по данным
нефробиопсии.
В половине случаев этиологией острого интерстициального
нефрита являются лекарственные препараты.
Другие причины:
инфекционные процессы, вызванные бактериями, вирусами,
метаболические нарушения,
тяжелые металлы,
заболевания с иммунным генезом,
неопластические заболевания,
радиация,
наследственные болезни почек.
32. Лекарства, способные вызвать интерстициальный нефрит (ОТИН и ХТИН)
33. Диагностика ОТИН
Связь развития ОПН с приемом лекарств (во время терапии, спустя 2-3дня после терапии).
Вторая волна лихорадки после успешного лечения антибиотиками.
Низкая плотность мочи и умеренный мочевой синдром (протеинурия
до 2г\л, микрогематурия (10-30 эр. в п\з ), большое количество
почечного эпителия).
Неолигурическая ОПН без гиперкалиемии и АГ.
Анемия чаще гемолитическая. Увеличение СОЭ.
Гиперпротеинемия, гиперглобулинемия (альфа- и гамма).
Аллергическая триада: лихорадка, артралгия, макулопапулёзная
сыпь.
При нарастании ОПН: гиперкреатининемия, гипо - Na, K, Cl – емия.
Отсутствие гломерулосклероза.
34. Тактика ведения больных с ОТИН
80%больных не нуждаются в терапии.
Отмена
лекарственного препарата.
Коррекция
В
электролитных нарушений.
тяжелых случаях, когда ОПН продолжается
более 7 дней показано введение преднизолона
– 30-60 мг/сут в течении 1ой-2х недель.
Эфферентная
терапия.
35.
Клиническая картина хронического ТИНПостепенное начало, прогрессирование канальцевых
расстройств
Характерные жалобы:
полиурия с жаждой.
Неспецифичные жалобы
слабость,
быстрая утомляемость,
плохой аппетит,
головная боль,
ноющие боли в поясничной области,
частое безболезненное мочеиспускание.
36. Дополнительное обследование
ОАК: анемия, возможна эозинофилияОАМ: снижение относительной плотности мочи, ее щелочная
реакция,
эритроцитурия,
«стерильная»
лейкоцитурия,
протеинурия, не достигающая 3г/сут, повышенная экскреция
натрия, кальция, калия, фосфатов, мочевой кислоты – синдром
«сольтеряющей» почки
БАК: гиперкреатининемия, тенденция
гипонатриемии,
гипокальциемии,
гипохлоремический ацидоз
Проба Зимницкого: снижение плотности мочи, преобладание
ночного диуреза.
к
гиперкалиемии,
гипохлоремии,,
37. Дополнительное обследование
УЗИ почек: уменьшение размеров, неровность контуров,кисты, кальцинаты
КТ почек не является обязательным исследованием при
ТИН!
Рекомендуется
при
наличии
анальгетической
нефропатии – кальцификация почечных сосочков.
Обзорная и экскреторная урография: сосочковый некроз
при анальгетической нефропатии, кальцификаты в ЧЛС.
Цистоскопия: пигментация треугольника мочевого пузыря
при анальгетической нефропатии.
38. Нефробиопсия
Относительные показания:Необходимость исключения ХБП, протекающего с
преимущественным поражением клубочка (наличие
«большой» протеинурии, макрогематурии);
Быстропрогрессирующее ухудшение функции почек;
Неустановленная этиология ТИН.
39. Особенности анальгетической нефропатии
Вклинике:
повторяющиеся
эпизоды
ОПН,
возникновение и нарастание ХПН; тяжелое течение;
АГ в 50% случаев (часто трудно контролируемая), >50%
анемия,
прогрессирует
атеросклероз,
часто
присоединяются бессимптомные ИМП.
Патоморфология:
некроз
сосочков
хронический интерстициальный нефрит;
капилляров; переходно-клеточная карцинома.
почек;
склероз
40. Диагностические критерии анальгетической нефропатии
БольшиеЕжедневный прием
Малые
болевого синдрома, ЯБ,
анальгетиков на
протяжении >1 года.
депрессии.
Уменьшение размеров,
неровность контуров,
кальцинаты в мозговом
веществе при УЗИ и КТ
Наличие в анамнезе
Клинические признаки
хронического ТИН.
«Стерильная»
лейкоцитурия
(лейкоцитурия в
отсутствие бактериурии)
41. Тактика ведения больных с ХТИН
Цель: уменьшение выраженности нарушенийконцентрационной и фильтрационной функции
почек, стабилизация ХБП.
Способов лечения ТИН, эффективность которых была бы
доказана в контролируемых исследованиях, не разработано.
Немедикаментозная терапия:
отмена
препаратов, вызвавших и/или способствующих
прогрессированию ТИН (если это возможно), либо их
замена альтернативными;
при отсутствии признаков ХПН назначение физиологически
полноценной диеты с нормальным содержанием белков,
жиров, углеводов, витаминов. Ограничение поваренной
соли. Водный режим в количестве, достаточном для
обеспечения полиурии.
42. Медикаментозная терапия
Иммунносупрессивнаятерапия
только
при
иммунном ТИН (саркоидный тип) и ТИН на фоне
системных заболеваний.
Антигипертензивная терапия.
Коррекция КЩС
и водно-электролитных нарушений.
Коррекция анемии.
43. Профилактика
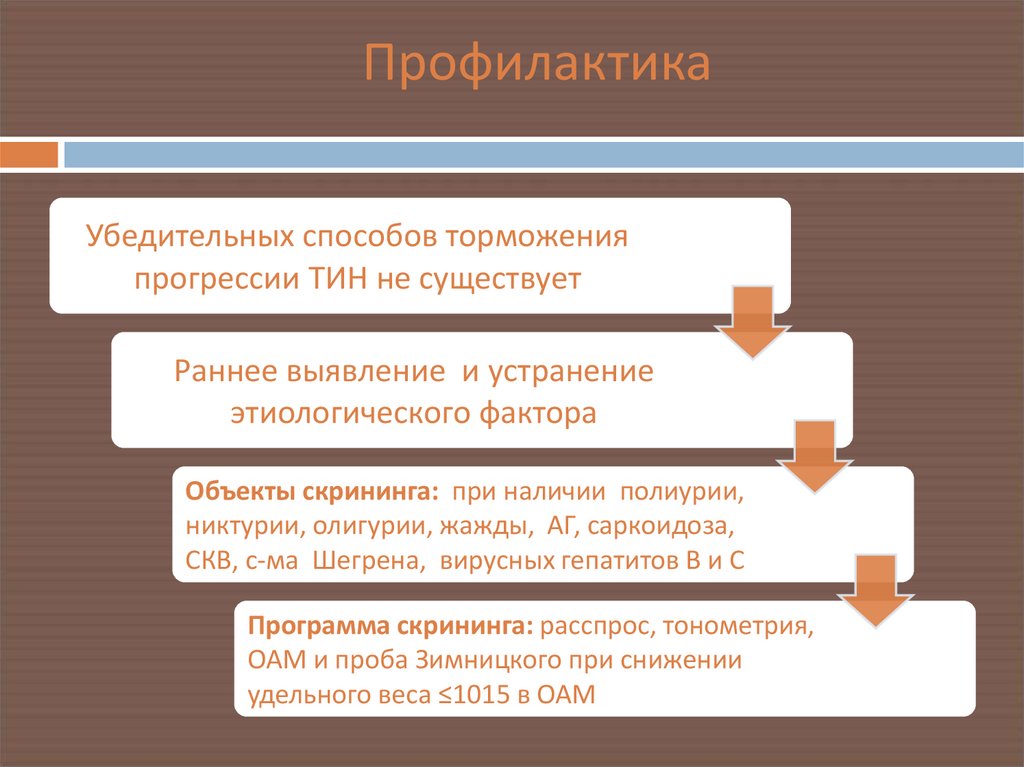
Убедительных способов торможенияпрогрессии ТИН не существует
Раннее выявление и устранение
этиологического фактора
Объекты скрининга: при наличии полиурии,
никтурии, олигурии, жажды, АГ, саркоидоза,
СКВ, с-ма Шегрена, вирусных гепатитов В и С
Программа скрининга: расспрос, тонометрия,
ОАМ и проба Зимницкого при снижении
удельного веса ≤1015 в ОАМ
44. Прогноз
Зависитот
возможности
устранения
этиологического фактора
Более
благоприятный,
чем
при
большинстве
нефропатий
Терминальная
развивается
почечная
спустя
недостаточность(тпн)
десятилетия
заболевания
У
части больных ТПН не формируется
от
начала
45. Хроническая болезнь почек (ХБП)
Наднозологическое понятиеОпределяет степень нарушения функции
Позволяет рассчитать риск развития терминальной
почечной недостаточности и сердечно-сосудистых
осложнений
Позволяет планировать и оценивать эффективность
нефропротективного лечения, подготовку и начало
заместительной почечной терапии
46. Актуальность
Рост численности больных ХПН связан не с ростомхронических заболеваний почек, с увеличением
частоты традиционных ФР ССЗ (АГ, СД, ожирение,
ДЛП, курение) и старением населения
В большинстве стран самыми частыми причинами
ХПН (ХБП 5 стадия) являются:
СД (43%)
АГ (27%)
Гломерулонефрит (7%)
47. Критерии диагноза
наличие любых клинических маркеров повреждения почек(альбуминурия/протеинурия, стойкий мочевой осадок и
изменения состава крови, подтвержденных с интервалом не
менее 3 месяцев;
любые маркеры необратимых структурных изменений органа,
выявленные однократно при прижизненном морфологическом
исследовании органа или при его визуализации;
снижение СКФ < 60 мл/мин/1,73 кв. м в течение трех и более
месяцев, вне зависимости от наличия других признаков
повреждения почек.
3 месяца - критерий «стойкости»: сроки, достаточные для выздоровления при
острых дисфункциях почек или развития хронизации процесса.
48. Маркеры повреждения почек, дающие основание для диагностики ХБП
Исследование уровня альбуминурии/протеинурии:диагностика ХБП,
оценка прогноза течения ХБП, риска сердечно‐сосудистых осложнений, выбор тактики лечения.
Альбуминурию/протеинурию следует определять в суточной моче,
Альбумин/креатинин
или
общий
белок/креатинин
-
в разовой, предпочтительно утренней порции мочи.
Исследование экскреции альбумина с мочой следует проводить для диагностик
и и мониторинга ХБП при отсутствии протеинурии в разовых порциях мочи или у
ровне протеинурии <0,5 г/сут (или ее эквивалента по определению отношения об
щий белок мочи/креатинин мочи)
49. ХБП следует разделять на стадии в зависимости от значений СКФ. Каждую стадию ХБП следует индексировать в зависимости от
выраженности альбуминурии/протеинурии; для случаевзаместительной почечной терапии следует указывать ее вид –
диализ (Д) и трансплантация (Т). У больных, получающих
лечение
диализом,
необходимости
в
индексации
альбуминурии/ протеинурии нет.
Обозначение
Характеристика
функции почек
Уровень СКФ
С1
Высокая и оптимальная
>90
С2
Незначительно
сниженная
60-89
A0
Оптимальная
<10
С3а
Умеренно сниженная
45-59
А1
Повышенная
10-29
С3б
Существенно сниженная
30-44
А2
Высокая
30-299
С4
Резко сниженная
15-29
А3
С5
Терминальная почечная
недостаточность
<15
А3
Стадии альбуминурии, описание и границы (альбумин,
мг/креатинин, г)
Очень высокая,
соответствует СПБ
≥0,5 г
Нефротическая,
соответствует СПБ
≥3,5 г
300-1999
≥2000
50. Примеры формулировки диагноза
Примеры формулировки диагнозаСахарный диабет, тип 2. Диабетический гломерулосклероз. ХБП С3а А3
Гипертоническая болезнь III ст. Риск 4. Гипертонический нефросклероз. ХБ
П С3а А1
Фокально‐сегментарный гломерулосклероз. Нефротический синдром. ХБП
С3а А4
Мембранопролиферативный гломерулонефрит. Нефротический синдром.
ХБП 5д (постоянный гемодиализ с 12.05.2010).
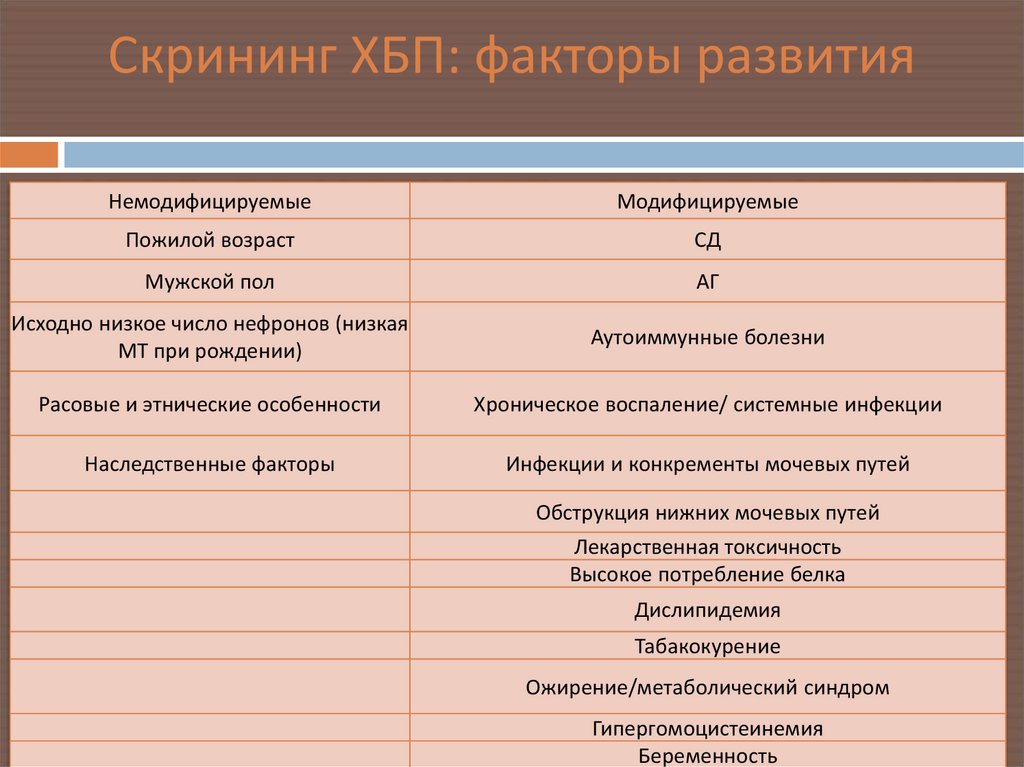
51. Скрининг ХБП: факторы развития
НемодифицируемыеМодифицируемые
Пожилой возраст
СД
Мужской пол
АГ
Исходно низкое число нефронов (низкая
МТ при рождении)
Аутоиммунные болезни
Расовые и этнические особенности
Хроническое воспаление/ системные инфекции
Наследственные факторы
Инфекции и конкременты мочевых путей
Обструкция нижних мочевых путей
Лекарственная токсичность
Высокое потребление белка
Дислипидемия
Табакокурение
Ожирение/метаболический синдром
Гипергомоцистеинемия
Беременность
52. Скрининг ХБП: факторы прогрессирования
НемодифицируемыеМодифицируемые
Пожилой возраст
Персистирование основного патологического процесса
Мужской пол
АГ, протеинурия
Исходно низкое число
нефронов (низкая МТ при
рождении)
Расовые и этнические
особенности
Плохой метаболический контроль СД
Ожирение/метаболический синдром
Дислипопротеидемия
Табакокурение
Анемия
Метаболический ацидоз
Беременность
Нарушения кальций-фосфорного обмена
(гиперпаратиреоз)
Высокобелковая диета и повышенное потребление
натрия с пищей
53. Направленность превентивных мер в зависимости от стадии ХБП
СтадияРекомендуемые мероприятия
Наличие ФР развития ХБП
Регулярный скрининг ХБП, мероприятия по снижению риска ее развития
С1 (нормальная функция)
Диагностика и этиотропное лечение основного заболевания почек
• Коррекция общих патогенетических факторов риска
Диагностика состояния ССС и коррекция терапии, контроль ФР развития и
прогрессирования сердечно-сосудистых осложнений
С2 (начальное снижение)
С3 А и В (умеренное
снижение)
• Мероприятия 2 стадии
Выявление, профилактика и лечение системных осложнений дисфункции почек
С4 (выраженное
снижение)
С5 (тХПН)
• Мероприятия 1 стадии
+ Оценка скорости прогрессирования и коррекция терапии
• Мероприятия 3 стадии
Подготовка к заместительной почечной терапии
• Заместительная почечная терапия (по показаниям)
Выявление, профилактика и лечение системных осложнений почечной
недостаточности
54. Для выявления ХБП требуется минимальный набор доступных и недорогих диагностических исследований
Измерение АД, окружности талии, расчет ИМТ
Общий анализ мочи
Определение уровня альбумина мочи (тест на
альбуминурию)
Биохимический анализ крови с определением
концентрации креатинина и расчетной СКФ, а также
показателей, связанных с риском поражения почек
(глюкоза, холестерин, триглицериды, мочевая кислота)
Ультразвуковое исследование почек
55. 10 «золотых правил», позволяющих сохранить почки здоровыми
1.Не злоупотреблять солью и мясной пищей. Ограничить: колбасы, консервы,
пищевые концентраты, продукты быстрого приготовления, легкодоступные
углеводы, животные жиры. Потреблять овощей и фруктов ≥ 400 г/сут.
2.
3.
4.
5.
Контролировать вес: ИМТ 18-25 кг/м2
6.
Исключить злоупотребление обезболивающими средствами (≥ 4 доз в месяц),
пищевыми добавками.
7.
8.
9.
10.
Защищать себя от контактов с производственными и бытовыми токсинами.
Потреблять ≥ 2 литров жидкости. «Правило 8 чашек».
Не курить, не злоупотреблять алкоголем.
Регулярно заниматься физкультурой – 15-30 минут в день или по 1 часу 3 раза в
неделю. Больше двигаться.
Не злоупотреблять пребыванием на солнце, не допускать переохлаждения.
Нормализовать АД, уровень глюкозы, ХС, мочевой кислоты крови.
Регулярно проходить медицинские обследования с определением маркеров ХБП.
56. Основные направления лечения ХБП
57. Возможности малобелковой диеты при ХБП (0,6-0,8 г/кг)
Снижает протеинуриюОтдаляет наступление ТПН
Улучшает почечную гемодинамику
Повышает эффективность
антигипертензивных препаратов
Улучшает пуриновый обмен
Способствует коррекции гиперфосфатемии,
профилактике метаболического ацидоза
58. Применение ИАПФ и БРА при ХБП
Оказывают антипротеинурическое, кардио- и вазопротективное
действия.
Не усугубляют метаболические нарушения.
Показания к применению: протеинурия ≥ 0,5 г/сут , альбуминурия ≥
300 мг/сут
Для оценки эффективности и подбора дозы необходимо
ориентироваться на уровень протеинурии, а не АД.
Переносимость БРА не отличается от плацебо и лучше по сравнению с
ИАПФ: реже сухой кашель, ангионевротический отек, гиперкалиемия.
Требуют осторожности при ХБП С3Б-5 ст., атеросклерозе, ЗСН.
Требуется контроль калия и креатинина крови
Противопоказаны при беременности и стенозе почечной артерии
59. Гиперлипидемия при ХБП
Встречается у 75-80% больных, не только принефротическом синдроме, но и умеренной протеинурии.
Проявляется не только повышением ОХС, ХС ЛНП, но и ТГ.
Отложение липидов в мезангии и тубулоинтерстиции
играет важную роль в прогрессировании ХБП.
Неблагоприятное влияние гиперлипидемии на риск ССО
при ХБП выше, чем у людей без заболеваний почек.
Хуже поддается контролю, чем у людей без ХБП.
Часто не получает должной оценки и лечения.
60. Принципы коррекции гиперлипидемии
Встречается у 75-80% больных, не только принефротическом синдроме, но и умеренной протеинурии.
Проявляется не только повышением ОХС, ХС ЛНП, но и ТГ.
Отложение липидов в мезангии и тубулоинтерстиции
играет важную роль в прогрессировании ХБП.
Неблагоприятное влияние гиперлипидемии на риск ССО
при ХБП выше, чем у людей без заболеваний почек.
Хуже поддается контролю, чем у людей без ХБП.
Часто не получает должной оценки и лечения.
61. Гиперурикемия при ХБП
Встречается с высокой частотой, которая нарастает помере снижения функции почек.
Опасность тиазидных и петлевых диуретиков.
Связана с серьезными осложнениями: уратные кризы,
камнеобразование, поражение суставов, усугубление АГ,
нарушений почечной гемодинамики (клубочковая
гипертензия), эндотелиальной дисфункции, ускоренный
атеросклероз.
Показана диета с ограничением пуринов.
Аллопуринол в умеренной дозе 50-100 мг/сут. Опасен при
ХБП-4
62. Нарушения фосфорно-кальциевого обмена при ХБП
Встречаются с высокой частотой при ХБП-3Б, у большинства больных сХБП-4, у всех больных с ХБП-5.
Последствия: остеопороз, кальцификация сосудистой стенки и
миокарда, систолическая АГ, сердечно-сосудистые осложнения.
Важность контроля кальция и фосфора крови, начиная с ХБП 3
стадии, при необходимости – уровень паратгормона.
Диета с ограничением фосфора, начиная с 3Б стадии ХБП.
Назначение препаратов, связывающих фосфор в кишечнике
(карбонат кальция, селективные энтеросорбенты).
Заместительная терапия витамином Д3 - требует контроля уровня
кальция!
Опасность гиперкальциемии!
При тяжелых нарушениях: кальцимиметики, синтетический аналог
биологически активного витамина D, хирургическое лечение
(паратиреоидэктомия).
63. Анемия при ХБП
Одно из основных осложнений ХБП.Анемия имеет сложный генез, главная причина – дефицит
продукции почками эритропоэтина.
Необходимость исследования и коррекции дефицита железа.
При ХБП 4-5 препараты железа, назначаемые внутрь, могут быть
недостаточно эффективны.
Поддерживающая терапия препаратами, стимулирующими
эритропоэз.
Диапазон оптимальных значений Hb при ХБП очень узок – 100-115
г/л.



























































 medicine
medicine