Similar presentations:
Осложнения желчекаменной болезни. Холедохолитиаз. Механическая желтуха. Холангит
1. ОСЛОЖНЕНИЯ ЖЕЛЧЕКАМЕННОЙ БОЛЕЗНИ Холедохолитиаз. Механическая желтуха. Холангит. Рубцовые стриктуры. Жёлчные свищи.
Мультимедийноепособие
по факультетской
хирургии
ОСЛОЖНЕНИЯ
ЖЕЛЧЕКАМЕННОЙ БОЛЕЗНИ
Холедохолитиаз. Механическая желтуха.
Холангит. Рубцовые стриктуры. Жёлчные
свищи.
д.м.н. Шаталов А.В.
2.
3. Холедохолитиаз
• Это осложнение наблюдают в 30-35% случаев ЖКБ, при этомболее чем в половине наблюдений встречаются «молчащие»
камни общего печёночного или общего жёлчного протока,
что обусловлено неполной обструкцией их просвета. После
холецистэктомии или оперативных вмешательств на
жёлчных протоках частота резидуального (забытого)
холедохолитиаза может достигать 25%, рецидивного — 6%.
Обструкция конкрементом общего жёлчного протока
приводит к механической желтухе, холангиту и острому
панкреатиту.
4.
Инструментальная диагностика зависит от условий, в которойеё проводят: до операции, интраоперационно или после
операции.
Дооперационная диагностика:
-УЗИ (скрининг-метод) — чувствительность до 90%;
-- эндоскопическое (через двенадцатиперстную кишку) УЗИ —
эффективность 85-100%;
-- МРТ - точность до 97%;
- ЭРХПГ — стандартный способ диагностики холедохолитиаза,
в руках опытного эндоскописта эффективен в 90-95%. Метод
сопряжён с возможным развитием осложнений:
гиперамилаземии, холангита, панкреатита, забрюшинной
перфорации двенадцатиперстной кишки, кровотечения.
Профилактически перед исследованием вводят антибиотики
широкого спектра действия, препараты соматостатина.
5.
Интраоперационная диагностика:-- холангиография;
-- холедохоскопия через пузырный проток или
холедохотомию.
Послеоперационная диагностика:
- фистулохолангиография (в том числе через Тобразный дренаж холедоха);
- холедохоскопия через дренаж; о ЭРХПГ.
6. Рис. Источники и предшественники билирубина и фазы его последующего метаболизма и экскреции
21
3
Рис. Источники и
предшественники
билирубина и фазы
его последующего
метаболизма и
экскреции
7. Рис. Схема круговорота желчных пигментов.
8. Механическая желтуха:
-осложнение патологических
процессов, нарушающих отток
желчи на различных уровнях
желчевыводящих протоков.
9. Обмен билирубина
10. Обмен билирубина (продолжение)
Обмен билирубина (продолжение)
Основной источник билирубина – гемоглобин. Он превращается в билирубин в
клетках ретикуло-гистиоцитарной системы, главным образом в печени,
селезенке, костном мозге. За сутки распадается примерно 1% эритроцитов и из их
гемоглобина образуется 10-300 мг билирубина. Приблизительно 20% билирубина
образуется не из гемоглобина зрелых эритроцитов, а из других гемсодержащих
веществ – этот билирубин называется шунтовым или ранним. Он образуется из
гемоглобина распадающихся в костном мозге эритробластов, незрелых
ретикулоцитов, из миоглобина, тканевых цитохромов, каталаз,
триптофанпирролазы печени.
Образующийся билирубин поступает в кровь. Так как он не растворим в воде при
физиологическом pH крови, для транспортировки в крови он связывается с
носителем – главным образом, альбумином.
Печень выполняет три важнейшие функции в обмене билирубина: захват из
крови гепатоцитами, связывание билирубина с глюкуроновой кислотой и
выделение связанного (конъюгированного) билирубина из гепатоцитов в
желчные капилляры. Перенос билирубина из плазмы в гепатоцит происходит в
печеночных синусоидах. Свободный (непрямой, неконъюгированный) билирубин
отщепляется от альбумина в цитоплазматической мембране, внутриклеточные
протеины гепатоцита захватывают билирубин и ускоряют его перенес в
гепатоцит.
Поступив в гепатоцит, непрямой (не конъюгированный) билирубин переносится в
мембраны эндоплазматической сети, где связывается с глюкуроновой кислотой
под влиянием фермента УДФ-глюкуронилтрансферазы. Соединение билирубина с
глюкуроновой кислотой делает его растворимым в воде, что делает возможным
переход его в желчь, фильтрацию в очках и обеспечивает быструю (прямую)
реакцию с диазореактивом (прямой, конъюгированный, связанный билирубин).
Существует два типа конъюгированного билирубина – моноглюкуронид и
диглюкуронид.
11. продолжение:
Далее билирубин выделяется из печени в желчь с помощью цитоплазматическихмембран билиарного полюса гепатоцита, лизосом и аппарата Гольджи. Экскреция
билирубина из гепатоцита в желчь находится под контролем гормонов гипофиза и
щитовидной железы. Билирубин в желчи входит в состав макромолекулярных
агрегатов (мицелл), состоящих из холестерина, фосфолипидов, желчных кислот и
незначительного количества белка.
Билирубин поступает в кишечник и под действием бактериальных дегидрогеназ
превращается в мезобилиноген и уробилиногеновые тельца: a-уробилиноген, iуробилиноген, l-уробилиноген (стеркобилиноген). Основное количество
уробилиногена из кишечника выделяется с калом в виде стеркобилиногена, на
воздухе превращающегося в стеркобилин. Часть уробилиногена всасывается через
стенку кишечника и попадает в воротную вену, затем в печень, где расщепляется.
Здоровая печень полностью расщепляет уробилин, поэтому в норме в моче он не
определяется.
Часть стеркобилиногена через систему геморроидальных вен попадает в общий
кровоток и выводится почками, придавая моче нормальный соломенно-желтый
цвет.
Нормальное содержание билирубина в крови: общий – 0.5-20.5 мкмоль/л,
конъюгированный – 0-4.3 мкмоль/л, неконъюгированный – 0-16.2 мкмоль/л.
Видимая желтуха появляется уже при 34мкмль/л.
12. Таблица. Основные различия между прямым и непрямым билирубином
13. Билирубин отсутствует в подлинных секретах
• Слёзы• Слюна
• Сок поджелудочной железы
На развитие желтухи влияют такие
факторы, как кровоток и отёки:
• При желтухе с гемиплегией и отёками
желтушность может быть односторонней
14. Анатомия желчевыводящих путей
• Желчные канальцы• Желчные ходы
• Междольковые желчные протоки
(внутрипеченочные)
• Долевые желчные протоки (правый и
левый)
• Общий печеночный проток
(гепатикохоледох)
• Общий желчный проток (холедох):
супрадуоденальная, ретродуоденальная,
панкреатическая, интрамуральная части,
длина – 1-9 см, ширина – до 8 мм.
• Большой дуоденальный сосочек
(Фатеров сосок) – ампула фатерова соска
– место слияния холедоха и вирсунгова
протока, диаметр устья – 2-3 мм.
• Сфинктеры Одди, Люткенса, Мирици.
• Желчный пузырь и пузырный проток.
Стенка имеет мышечные волокна, но
значения для эвакуации желчи они не
имеют. Желчь течет согласно градиенту
давления: печень выделяет желчь при
давлении 300-350 мм.водн.ст., далее она
накапливается в пузыре, который
сокращаясь, создает давление 200-250
мм.вод.ст, что достаточно для свободного
истечения желчи в ДПК при условии
расслабления сфинктера Одди.
15.
16.
17. Таблица. Классификация желтухи, основанная на скрытом нарушении обмена билирубина
18.
Классификацияжелтухи и её
причины
Рис. 12-7. Классификация желтухи и её причины.
19. Причины механической желтухи
1. Пороки развития:• атрезии желчевыводящих путей
• гипоплазия желчных ходов;
• кисты холедоха,
• дивертикулы,
двенадцатиперстной кишки,
расположенные вблизи БДС,
2. Доброкачественные заболевания
желчных путей:
• желчнокаменная болезнь,
осложненная холедохолитиазом
• вколоченные камни БДС,
• воспалительные стриктуры
желчевыводящих путей,
• острый папиллит, стеноз БДС,
3. Воспалительные заболевания:
• острый холецистит с
перипроцессом,
• холангит,
• панкреатит (особенно
хронический индуративный),
альвеолярный эхинококкоз в
области ворот печени;
4. Опухоли:
• папилломатоз желчных
ходов,
• рак печеночных и общего
желчного протоков,
• • рак БДС,
• • рак головки поджелудочной
железы,
• • метастазы и лимфомы в
воротах печени;
5. Стриктуры магистральных
желчных протоков,
развивающиеся в результате
операционной травмы.
20.
21.
22.
23.
24. Патогенез
Внепеченочный вторичный холестаз.Повышение давления желчи выше 270мм.вод.ст.
Разрыв капилляров, поступление желчи в кровь.
Прямая гипербилирубинемия, гиперхолестеринемия, билирубинурия и отсутствие
стеркобилина в кале. Повышение уровня
трансаминаз.
25. Клинические синдромы:
• Желтуха• Холестаз: - биохимические маркеры: повышение в крови прямого БР, холестерина, липопротеинов, фосфолипидов; повышение
активности эксреторных ферментов: ЩФ,
гамма-глутамил-транспептидазы,лейцин-аминопептидазы,5-нуклеотидазы.
• Холемия возникает при попадании желчных
кислот в кровь.
• Ахолия - непоступление желчи в кишечник при
обтурации желчных путей.
26.
ХОЛЕМИЯ:- брадикардия
- понижение АД
- астено-вегетативные
расстройства
- кожный зуд
- гемолитическая
желтуха
- развитие воспалительных процессов
АХОЛИЯ:
- расстройство кишечного
пищеварения – стеаторея
- креаторея
- авитаминозы
- снижение свертываемости
- повышение кровоточивости
- дисбактериоз
27. Основные методы диагностики
28. Диагностика: УЗИ
29. УЗИ
30. Эндоскопические методы: ФГДС
норм. БДСВколоченный
камень БДС
острый папиллит
рак БДС
31. Рентгенологические методики:
• ЭРПХГ: канюляция БДС32.
Схема, иллюстрирующая рентгенологическуюкартину
33. Показания к ЭРПХГ:
1) необходимость уточнения характерапатологического процесса в поджелудочной
железе, в первую очередь, верификации
диагноза хронического панкреатита;
2) дифференциальный диагноз желтух (в
неясных случаях), главным образом, с целью
подтверждения или исключения обтурации
желчных путей;
3) уточнение причины механической желтухи;
4) уточнение причины
постхолецистэктомического синдрома;
5) проведение экстренной эндоскопической
сфинктеротомии и извлечение камня общего
желчного протока.
34. Противопоказания и ограничения:
Проведение ЭРХПГ противопоказано при:1) остром панкреатите;
2) остром инфаркте миокарда, инсульте, гипертоническом кризе,
недостаточности кровообращения и у других тяжелых больных;
3) непереносимости препаратов йода.
Применение ЭРПХГ ограничено после перенесенной ранее операции на
желудке, когда большой дуоденальный сосочек (БДС) недоступен для
эндоскопических манипуляций, расположении БДС в полости крупных
дивертикулов, технически непреодолимом препятствии в выходном отделе
общего желчного протока (стриктура, конкремент, опухоль). В целом не
удается получить информацию о состоянии желчевыводящих протоков
при ЭРХПГ у 10,8% пациентов с холедохолитиазом, что требует
применения других диагностических методов. Также отмечается
неэффективность ЭРХПГ при высоком уровне обтурации (опухоль
печени, желчного пузыря, конкременты) желчных протоков.
35. Признаки механической желтухи:
• Холедохолитиаз характеризуется наличием одиночного илимножественных просветлений в расширенных желчных
протоках на фоне контрастного вещества.. Опухоли внутрии внепеченочных ЖП могут полностью закрывать просвет.
При проведении исследования прекращается заполнение
контрастным веществом на уровне бластомотозного
процесса. При незакрытом полностью протоке определяется
циркулярное сужение его разной протяженности с
неровными контурами и остановкой контрастного вещества
в этом участке. ЭРХПГ позволяет диагностировать
перихоледохеальный лимфаденит, при котором наблюдается
значительное увеличение лимфатических узлов по ходу
гепатодуоденальной связки вокруг общего желчного протока,
что приводит к подпеченочной желтухе.
• При раке поджелудочной железы наблюдается сегментарное
стенозирование с пристеночным расширением, равномерное
сужение протока железы или полная его закупорка.
36. Норма РПХГ. Камни в желчном пузыре
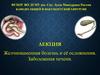
37. Холедохолитиаз: расширенные желчные протоки, округлые, с четкими, ровными контурами дефекты наполнения - конкременты в просвете
холедохаКорзинка
Дормиа
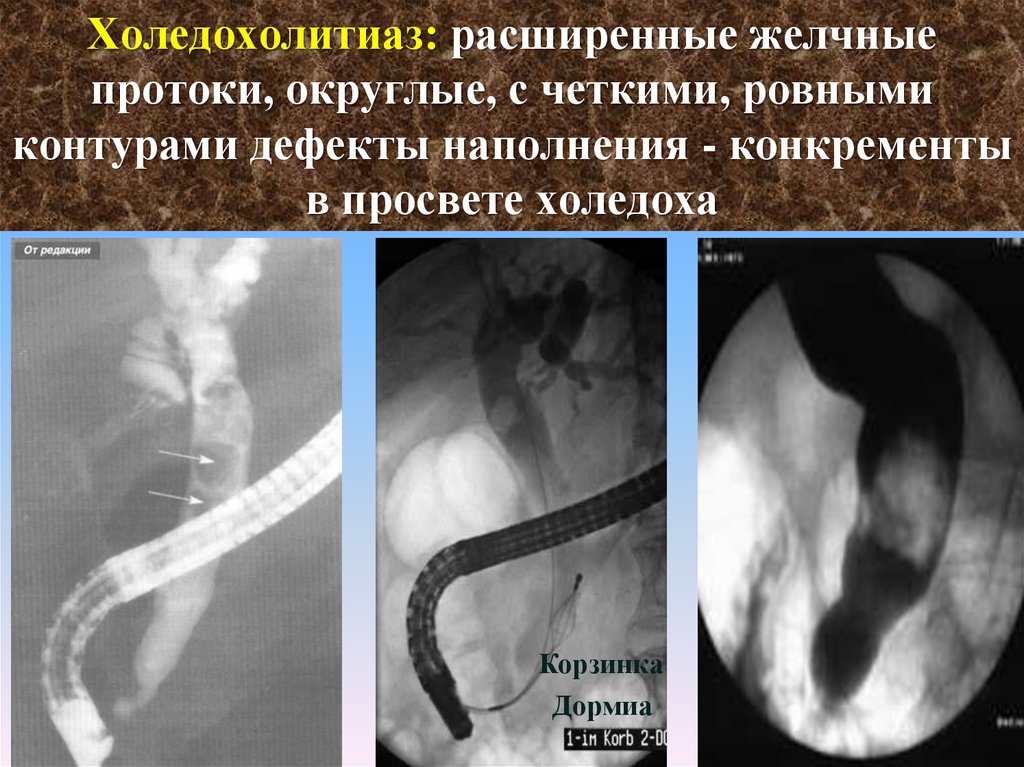
38. Стриктуры холедоха: сужение холедоха на протяжении с четкими ровными контурами, коническое, расширение проксимально
расположенных протоков39. Холангиокарцинома: наличие дефекта наполнения с нечет-кими, неровными контурами и слабого контрастирования проксимальных
Холангиокарцинома: наличие дефекта наполнения с нечеткими, неровными контурами и слабого контрастированияпроксимальных протоков(изобр.1) наличие блока контрастирования, ампутация проксимальных протоков (изобр.2)
Изображение № 1
Изображение № 2. Вторая стрелка- камень холедоха
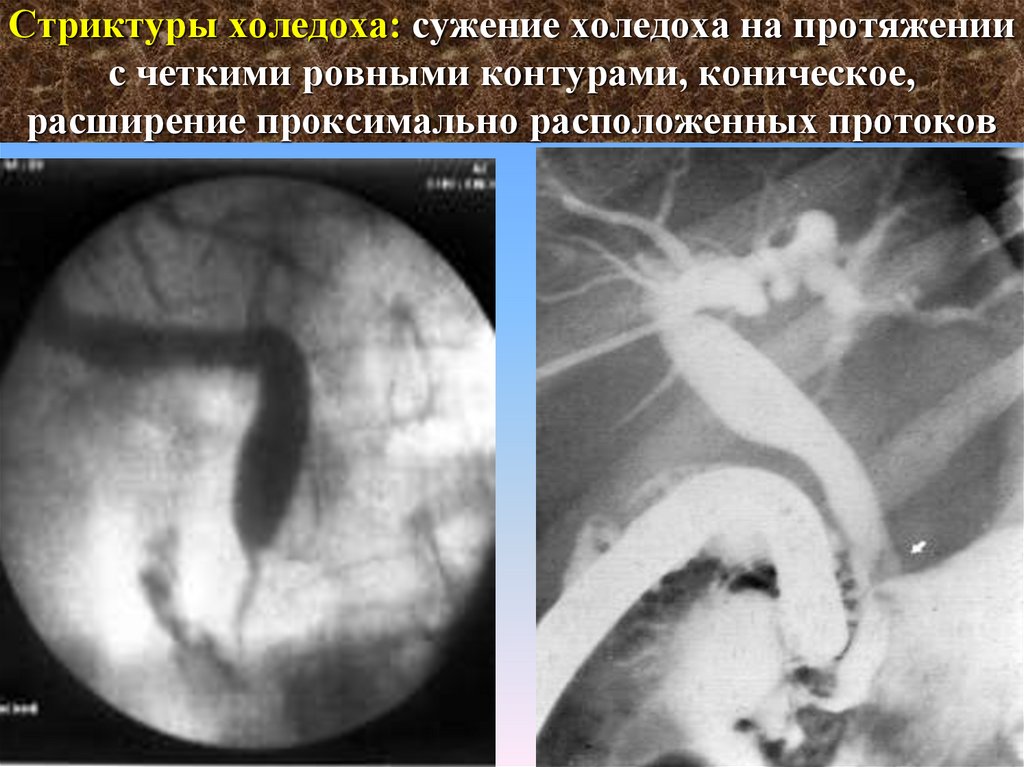
40. Чрескожная чреспеченочная холангиография
Для пункции внутрипеченочных желчных протоков применяются специальные тонкие
иглы, конструкция которых позволяет избежать свойственных для этого исследования
осложнений (крово- и желчеистечения в брюшную полость). Если у больного расширены
внутрипеченочные желчные протоки, чрескожная чреспеченочная холангиография
позволяет получить информацию об их состоянии в 97% случаев, при отсутствии
расширения в 60% случаев.
При помощи ЧЧХГ желчные протоки выявляют в направлении физиологического тока
желчи в отличие от ЭРХПГ, поэтому видна локализация и протяженность обструкции.
Использование тонкой иглы «Chiba» диаметром 0.7 мм позволяет пунктировать
расширенные печеночные протоки в 100% случаев и получать информацию о состоянии
вне- и внутрипеченочных желчных протоков, когда неинвазивные методы не дают четких
диагностических критериев. Иногда ЧЧХГ дополняет ЭРХПГ.
Для пункции оптимальной является точка в 8-9 межреберье по среднеаксилярной линии.
Она выбирается под контролем рентгенотелевидения с учетом размеров печени. После
обработки кожи и инфильтрации новокаином брюшной стенки при задержанном дыхании
игла вводится на глубину 10-12 см по направлению к XI-XII грудному позвонку.
Направление и ход иглы контролируют на экране телевизора. Положение иглы при уколе –
горизонтальное. После установки конца иглы приблизительно на расстоянии 2 см справа от
позвоночника, иглу начинают медленно извлекать. С помощью шприца создается
отрицательное давление. При появлении желчи кончик иглы находится в просвете
желчного протока. После декомпрессии заполняют желчное дерево водорастворимым
контрастным веществом (40-60 мл). Просвечивание всегда сочетают с производством
рентгенограмм. Полученное изображение позволяет привести дифференциальную
диагностику обструктивной желтухи и внутрипеченочного холестаза, выявить природу,
локализацию и протяженность поражения при механической желтухе, а также исследовать
причину постхолецистэктомического синдрома.
Более безопасным является метод пунктирования желчных протоков под контролем УЗИ,
особенно в условии трехмерной реконструкции в реальном времени (4D-УЗИ).
41.
Чрескожная чреспеченочная холангиография (ЧЧПХ)42.
43.
Рис. Антеградное наружно-внутреннее дренированиежелчных протоков
44.
Чрескожная гепатохолангиограммаКамень терминального отдела холедоха
Стриктура терминального отдела холедоха
45. Показания к ЧЧПХ:
Дифференциальный диагноз холестазаПодозрение на аномалию желчных
протоков в детском возрасте
Экстрапеченочный холестаз при
билиодигестивных анастомозах
46. Противопоказания:
• Аллергия к контрастным веществам• Общее тяжелое состояние
• Нарушение свертывающей системы (ПТИ
менее 50% тромбоциты менее 50)
• Печеночно-почечная недостаточность, асцит
• Гемангиоматоз правой доли печени
• Интерпозиция кишки между печенью и
передней брюшной стенкой
47. Осложнения ЧЧПХ:
• Желчный перитонит• Кровотечение
• Образование свищей между желчными
протоками и сосудами печени с
проникновением бактерий из желчной
системы в кровеносное русло и развитие
септицемии
48. Компьютерная томография и МРТ:
При наличии обоснованного подозрения на рак поджелудочнойжелезы проводят КТ с контрастным усилением.
Высокую разрешающую способность имеет КТ, позволяющая
наряду с выявлением дилатации протоков и причины их
обструкции выполнить прицельную биопсию или
декомпрессивное вмешательство. В отличие от УЗИ
диагностические способности метода не снижаются при
метеоризме, асците, ожирении.
В последние годы широкое распространение приобретает МР
холангиопанкреатография, обладающая высокой точностью
в диагностике причин МЖ, особенно в оценке характера и
протяженности стриктур желчных путей, а также
внутрипротоковых образований. Вместе с тем этот метод
лишен пункционно-дренажных лечебных возможностей.
49. Холедохолитиаз: наличие дефекта наполнения с четкими ровными контурами, расширение протоков
50. Рак БДС: сужение терминального отдела холедоха по типу «сигары»
51. Контрастирование через желчный пузырь = холецистохолангиография:
• Один из распространенных способов контрастированиябилиарного дерева - использование холецистостомы,
наложенной прямым (хирургическим) путем либо
пункционным под контролем УЗИ или лапароскопии.
Необходимое условие для выполнения подобного
исследования - проходимость пузырного потока. Об этом, как
правило, свидетельствует поступающая по дренажу желчь.
Чаще всего необходимость наружного дренирования
желчного пузыря возникает при сочетании механической
желтухи с острым деструктивным холециститом или при
опухолях головки поджелудочной железы (дистального
отдела протоков), когда крайне тяжелое состояние больного
не позволяет выполнить паллиативное или радикальное
вмешательство традиционным образом.
52. Эндосонография:
Точно диагностировать холедохолитиаз у больных с отрицательными
данными УЗИ (желчные протоки не расширены, камней в просвете нет),
а также обоснованно отвергать предположение о наличии камней в
желчных протоках. Это позволяет избежать ненужных, дорогостоящих
ЭРХПГ, либо, наоборот, выполнять малоинвазивные эндоскопические
вмешательства на желчных протоках при эндосонографически
диагностированных заболеваниях.
• Точно диагностировать изменения в поджелудочной железе при
хроническом панкреатите : кисты (особенно менее 3 см), камни
панкреатического протока, дилятацию панкреатического протока, не
прибегая к рентгеноконтрастным методам обследования (КТ и ЭРХПГ), и,
формулировать показания к выполнению эндоскопических или
хирургических вмешательств на поджелудочной железе или определять
необходимость исключительно консервативного лечения.
Неинвазивно диагностировать интраампулярные доброкачественные и
злокачественные опухоли Фатерова сосочка двенадцатиперстной кишки
при стандартном эндосонографическом исследовании
панкреатобилиарной зоны и уже на ранних стадиях заболевания
определять показания к радикальному оперативному лечению.
53.
Нормальные протокиХоледохолитиаз:
резко расширенные
протоки
54. МРТ: холедохолитиаз (рис. 1), холангиокарцинома (рис. 2), рак поджелудочной железы (рис. 3)
Рис. 1Рис. 2
Рис. 3
55. Лапароскопия, лапароскопическая холецистография, холангиография
• Лапароскопию при необходимости с прицельной биопсиейпечени применяют, если перечисленные диагностические
мероприятия оказались недостаточными для определения
диагноза. В настоящее время при МЖ этот метод применяют
редко, в основном для подтверждения опухолевого процесса
(первичного или метастатического) в гепатодуоденальной
области. Цель исследования - определение операбельности
злокачественной опухоли и прицельная биопсия.
• Во время лапароскопии, выполняемой с целью
дифференциальной диагностики острых воспалительных
заболеваний брюшной полости может быть произведена
холедохотомия с интраоперационной холангиографией и
последующим осуществлением декомпрессии желчных
протоков путем наружного дренирования, стентирования
или литоэкстракции.
56. Интраоперационное выявление обтурации желчных путей:
• Интраоперационное выявление обструкциижелчных протоков на сегодняшний день
применяется редко. Проводится при экстренных и
срочных оперативных вмешательствах на желчном
пузыре у пациентов с высоким риском
холедохолитиаза при невозможности выполнения
ЭРХПГ и ЧЧХГ. К такой группе относят пациентов
с обнаруженными при УЗИ расширенными
желчными протоками или множественными
мелкими конкрементами в пузыре, при наличии в
анамнезе даже кратковременной желтухи,
следующей за приступом острых болей в правом
подреберье или биохимических маркеров холестаза
без клинических признаков желтухи.
57. К методам интраоперационного обследования желчевыводящих путей относят:
• Пальпацию и измерение шириныдиаметра холедоха (с помощью
линейки или циркуля с тупыми
иглами на конце);
• Трансиллюминацию (просвечивание холедоха с помощью
специальных ламп).
• Зондирование через
холедохотомическое отверстие с
помощью пластмассовых,
металлических и др. зондов.
• Опрационную холангиографию
или рентгенотелевизионную
холескопию с введением
контраста через культю
пузырного протока или
холедохотомическое отверстие.
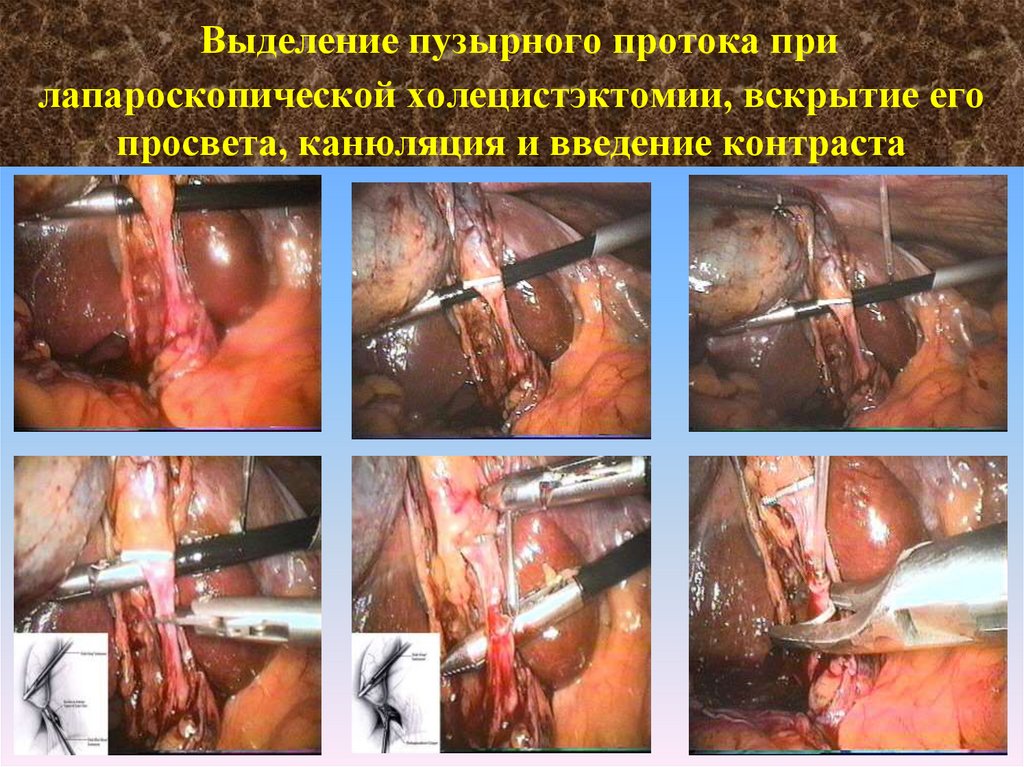
58. Выделение пузырного протока при лапароскопической холецистэктомии, вскрытие его просвета, канюляция и введение контраста
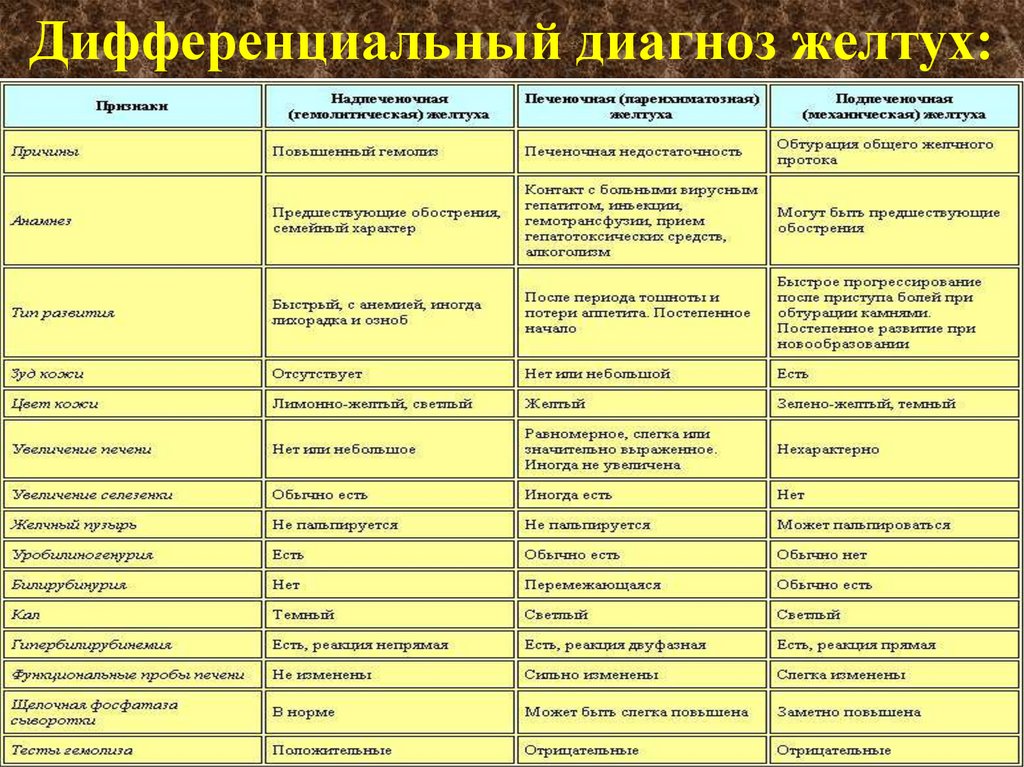
59. Дифференциальный диагноз желтух:
60. продолжение:
• 1. Пороки развития: встречаются в детском возрасте, желтуха с рождения, при отсутствии хирургическоголечения умирают от билиарного цирроза печени.
• 2. ЖКБ – холедохолитиаз: в анамнезе – указание на обнаружение конкрементом в желчном пузыре,
приступы желчной колики. До развития желтухи – боль в правом подреберье с типичной иррадиацией,
диспепсия, потемнение мочи, осветление стула, появление кожного зуда. Частые рецидивы. УЗ-признаки
билиарной гипертензии, обнаружение конкрементов. ЭРХПГ – обнаружение конкремента в холедохе или
устье БДС. Воспалительных изменений желчного пузыря нет.
• 3. Воспалительные заболевания: острое начало с погрешности в диете, сильные боли в животе с типичной
локализацией и иррадиацией (панкреатит, холецистит), повышение температуры, признаки
воспалительного поражения желчного пузыря или поджелудочной железы (клинические и УЗ).
• При альвеококкозе (внутрипеченочная механическая желтуха) желтухе предшествует длительный, часто в
течение многих лет период роста альвеококкового узла. Лишь очень редко при расположении узла вблизи
ворот печени, желтуха может стать первым признаком заболевания. Обычное же проявление
альвеококкоза - тупые боли в области правого подреберья и ощущение инородного тела, особенно при
наклоне туловища.
• 4. Опухолевые заболевания: медленное прогрессирующее нарастание безболевой желтухи, манифестация
сильнейшим кожным зудом, плохо поддающимся терапии, признаки раковой интоксикации, увеличенный
безболезненный желчный пузырь, выявляемый при поверхностной ориентировочной пальпации (симптом
Курвуазье), хронические боли в верхних отделах живота, УЗ-признаки опухоли поджелудочной железы,
ЭРХПГ – визуализация опухолевого поражения, КТ, МРТ, лапароскопия. При раке БДС – могут быть
ЖКК.
• 5. Послеоперационные стриктуры - указание на перенесенную операция на билиопанкреатической зоне.
• Кроме того, следует помнить, что желтое окрашивание кожи и других тканей организма может
происходить и в нормальных условиях при обильном приеме пищи, содержащей красящие вещества,
например, моркови (каротин), или некоторых лекарств (акрихина).
• При дифференциальной диагностике желтух нужно помнить о так называемых функциональных
гипербилирубинемиях, развивающихся в связи с врожденной энзимопатией и нарушением сложного
процесса метаболизма гемоглобина, что ведет к постоянному повышенному содержанию в крови
несвязанного билирубина, что известно как синдром Жильбера, Найяра-Криглера, Дабина-Джонсо
61.
Диагностика при желтухах62.
63.
продолжение64.
65. Таблица. Дифференциаль-ная диагностика желтух на основании данных биохимического исследования сыворотки крови.
Таблица.Дифференциальная диагностика
желтух на
основании данных
биохимического
исследования
сыворотки крови.
(Коэффициент
Шмидта)
66. Таб. Основные дифференциально-диагностические признаки желтух различного генеза (продолжение)
Таб. Основные дифференциальнодиагностические признаки желтух различногогенеза (продолжение)
67.
Таблица . Основные показатели при наиболее частых заболеваниях, проявляющихся желтухойРак области
дуоденального
сосочка
Острый вирусный
гепатит
Диспепсия,
предшествующие
колики
Без особенностей
Часто указания на
контакт с больными,
Приём лекарств
инъекции,
переливания крови
Постоянная боль в
эпигастральной
области, жёлчная
колика; возможно
отсутствие боли
+
Развивается
медленно
Постоянная боль в
эпигастральной
области, в спине;
возможно отсутствие боли
+
Развивается
медленно
Камни в общем
жёлчном протоке
Анамнез
Боль
Зуд
Скорость развития
желтухи
Особенности
желтухи
Уменьшение массы
тела
Обследование
Боль в области
печени; возможно
отсутствие боли
Холестатическая
лекарственная
желтуха
Боль отсутствует
Преходящий
+
Развивается
Развивается быстро
быстро
Развивается быстро,
Развивается в
Выражена в
затем медленно
«Флуктуирующая» большинстве
различной
уменьшается по
или постоянная
случаев, но не всестепени, обычно
мере
гда
мягкая
выздоровления
Небольшое или
Прогрессирующее Небольшое
Небольшое
умеренное
Часто у пожилых
женщин, у
больных с
психозами
Различная,
иногда
сопровождается
высыпаниями
Аллергические
проявления
Часто у тучных
женщин
Старше 40 лет
Обычно у молодых
лиц
Выраженность
желтухи
Умеренная
Значительная
Различная
Асцит
0
Редко при
метастазах
При тяжёлом и
0
длительном течении
68.
ПеченьПальпируемый
жёлчный пузырь
Болезненность в
области жёлчного
пузыря
Пальпируемая
селезёнка
Температура
Увеличена, слегка
болезненна
Увеличена,
безболезненна
Увеличена,
болезненна
Слегка увеличена
0
+ (иногда)
0
0
+
0
0
0
0
Иногда
У 20% больных
0
Повышена
Не всегда
Повышена в
Повышена только в
начале
начале заболевания
заболевания
Увеличено или
нормальное
Уменьшено
Нормальное
Увеличено количество
лимфоцитов
Эозинофилия в начале
заболевания
Лабораторные данные
Количество лейкоцитов в Увеличено или
крови
нормальное
Повышен процент
Лейкоцитарная формула полиморфноядерных
нейтрофилов
Кал (цвет)
Периодически светлый
Светлый
Скрытая кровь
0
+
Моча: уробилиноген или
уробилин
+
Нет
Уровень билирубина в
сыворотке, мкмоль/л
Обычно 50 - 170
Активность ЩФ
Активность АсАТ
Компьютерная
томография и
ультразвуковое
исследование
Более чем в 3 раза выше
нормы
Менее чем в 5 раз выше
нормы
Неуклонное повышение
до 250 - 500
Более чем в 3 раза выше
нормы
Менее чем в 5 раз выше
нормы
Камни в жёлчных путях; Расширение жёлчных
возможно расширение
путей; возможно
жёлчных путей
объёмное образование
Различный, от белого до
темного
0
Отсутствует в начале
заболевания, появляется
в дальнейшем
Зависит от тяжести болезни
Менее чем в 3 раза выше
нормы
Более чем в 10 раз выше
нормы
Спленомегалия
Светлый
0
Отсутствует в начале
заболевания
Различный
Более чем в 3 раза
выше нормы
Более чем в 5 раз
выше нормы
Норма
69.
70.
71.
72. Синдром Миризи, 1948 г.
73.
74. Классическая триада при гемолитической желтухе
КЛИНИЧЕСКАЯ ТРИАДА:• Желтуха
• Спленомегалия
• Анемия.
• В генезе ГЖ ведущим является повышенный
гемолиз эритпоцитов, происходящий в
селезёнке.
75. Три диагностических этапа при распознавании желтух
1 этап – состоит в определении формы желтухи(дифференцирование механической желтухи от
паренхиматозной и гемолитической).
2 этап – определение характера механической
желтухи (выделение опухолевых желтух от
других типов обтурационных желтух).
3 этап – уточняется топический диагноз (к
какому отделу билиопанкреатодуоденальной
зоны относится данный опухолевый процесс).
76. Вопросы по диагностике механических желтух опухолевого происхождения
1. Какое происхождение –первичное или метастатическоеимеет опухолевый процесс?
2. Какая локализация рака желчных путей- дистальная или
проксимальная?
3. Топический диагноз – поджелудочная железа,большой
дуоденальный сосочек или желчные и печёночные
протоки?
4. Какова степень местного распространения первичного
опухолевого процесса?
5. Имеется ли метастазирование и каков его характер?
77. Табл. Дифференциально-диагностические признаки рака билиопанкреатодуоденальной зоны.
Табл.Дифференциально
-диагностические
признаки рака
билиопанкреатоду
оденальной зоны.
78. Табл. Дифференциально-диагностические признаки рака билиопанкреатодуоденальной зоны. (продолжение)
Табл.Дифференциальнодиагностические
признаки рака
билиопанкреатодуо
денальной зоны.
(продолжение)
79.
80.
81. Лечение: 1. Консервативная терапия
• Основная задача лечебных мероприятий при МЖ - ликвидация холестаза и профилактика печёночнопочечной недостаточности.• При оценке клинического течения и тактики ведения больного пациентов с МЖ важнейшим фактом
считают степень печеночной недостаточности. По Клинико-лабораторным данным выделяют 3 степени её
выраженности.
• При 3 степени ПНС лечебный комплекс проводят в реанимационном отделении. На фоне диеты №5,
обогащенный углеводами и белковыми продуктами, проводят массивную инфузионную терапию
(переливание глюкозы с инсулином, солевых растворов гемодеза, реополиглюкина, белковых препаратов,
кровезаменителей) и форсированный диурез. Консервативная терапия также включает комплексную
витаминотерапию и препараты, улучшающие функции печени - кокарбоксилазу, сирепар, эссенциале.
• Назначают также аминокислоты (глютаминовую кислоту, метионин), стимуляторы метаболизма
(метилурацил, пентоксил), анаболические гормоны. Целесообразно назначение стероидных гормонов:
преднизолон по 60-120- мг/сут., в тяжелых случаях внутрипеченочного холестаза и холангита - до 1000
мг/сут.
• Важный компонент лечения - профилактика эрозий, острых изъязвлений и кровотечений из ЖКТ. Для
этого назначают антацидные и обволакивающие слизистую оболочку желудка препараты, переливание
свежезамороженной плазмы.
• В случаях тяжелого эндотоксикоза используют методы экстракорпоральной детоксикации (плазмоферез,
гемодиализ).
• Важнейшей задачей ведения больных с механической желтухой следует считать профилактику острого
холангита - инфекционно-воспалительного осложнения обтурации желчных путей. Замедление тока желчи
приводит к быстрому распространению микрофлоры на магистральные и внутрипеченочные ходы, что
вызывает тяжелую воспалительную реакцию, внутрипеченочные абсцессы, острую гепатоцеребральную и
почечную недостаточность. Все это обусловливает высокую летальность при остром холангите (до 30%). С
целью предотвращения этого осложнения используют антибиотики цефалоспоринового ряда. При
появлении Клинико-лабораторных признаков острого холангита декомпрессивные вмешательства и
комплексную консервативную терапию проводят в экстренном порядке.
82.
Таб. Оценочныекритерии
тяжести
печёночной
недостаточности
83. 2. Хирургические методы лечения:
К малоинвазивным инструментальным методам относятся:
• Эндоскопические методы (лечебная ЭРХПГ с эндоскопической папиллосфинктеротомией
(ЭПСТ), литотрипсией, литоэкстракцией, бужированием, дренированием протоков);
• Чрезкожная чрезпеченочная холангиостомия (ЧЧХС) с наружным или наружновнутренним дренированием;
К прямым хирургическим вмешательствам относятся:
Дренирование через холецистостомическое отверстие;
Лапароскопическое дренирование холедоха
Реконструктивные операции на желчных путях и наложение билиодегистифных
анастомозов (на
первом этапе обычно не используются).
Окончательное лечение заболеваний, сопровождающихся механической желтухой
осуществляется следующими методами:
Стентирование протоков (эндоскопическое при ЭРХПГ или ЧЧХС);
Хирургические операции, направленные на восстановление проходимости желчных путей;
Наложение обходных билиодигестивных анастомозов.
Малоинвазивные инструментальные методы.
Важным преимуществом минимальноинвазивных (щадящих) хирургических технологий
является: сочетание высокой диагностической и терапевтической эффективности с малой
травматичностью. Показания к применению того или иного метода декомпрессии
желчевыводящих путей необходимо устанавливать индивидуально, в зависимости от
клинической ситуации, характера, уровня и протяженности препятствия оттоку желчи
(установленные при помощи УЗИ, КТ, МРТ), возможности стационара, квалификации
специалистов.
84. Эндоскопические методы (лечебная ЭРПХГ):
• Эндоскопическая папиллосфинктеротомия(ЭПСТ) и литоэкстракция:
• - Метод выбора при желтухах, обусловленных
холедохолитиазом, вколоченным камнем БДС,
сужением БДС (стенозирующий папиллит), у
пациентов с гнойным холангитом, развившемся
на фоне холангиолитиаза и механической
желтухи
85. Соустья между желчным пузырём и пищеварительным трактом
• 8 мая 1887 г. впервые в мире основоположник операцийсоздания желчеотводящих соустий Н.Д. Монастырский
наложил анастомоз между ЖП и тонкой кишкой по поводу
механической желтухи при раке поджелудочной железы.
• 1889 г. Terrier наложил ХДА.
• 1892 г. Gersuny впервые сформировал
холецистогастроанастомоз.
• Анастомоз с ЖП является далеко не лучшим вариантом
внутреннего дренирования при желчи при
доброкачественных заболеваниях желчных путей.
• После проведения идеальной холецистостомии ЖП для
последующего участия в анастомозе непригоден.
86. Техника наложения соустий желчного пузыря с ЖКТр
• 1) Отсутствие резких патологических измененийЖП, определяемых на глаз.
• 2) Свободное поступление желчи из
гепатикохоледоха в ЖП.
• 3) Отсутствие натяжения между ЖП и
соответствующим отделом ЖКТр.
• 4) Лучше использовать стенку ЖП с хорошим
мышечным слоем и кровоснабжением.
• 5) При очень растянутом ЖП приходится
накладывать соустье в области тела ЖП или даже
шейки его.
87. Техника наложения соустий желчного пузыря с ЖКТр (продолжение)
• 6) При выполнении холецистогастростомии соустьенакладывают с антральным отделом желудка на 4-5 см
выше привратника.
• 7) С 12-перстной кишкой ЖП анастомозируют в
средней части нисходящей ветви.
• 8) При холецистоеюностомии соустье накладывают в
50-60см от связки Тейца.
• 9) Необходимым условием является наложение
широкого анстомоза с учё1том последующего
сморщивания его (не менее 3-4см).
• 10) Швы накладывают в два слоя. Внутренних
непрерывный захлёстывающий кетгутовый. Второй –
узловой серозно-мышечный.
• 11) При формировании анастомоза следует избегать
применения даже мягких жомов.
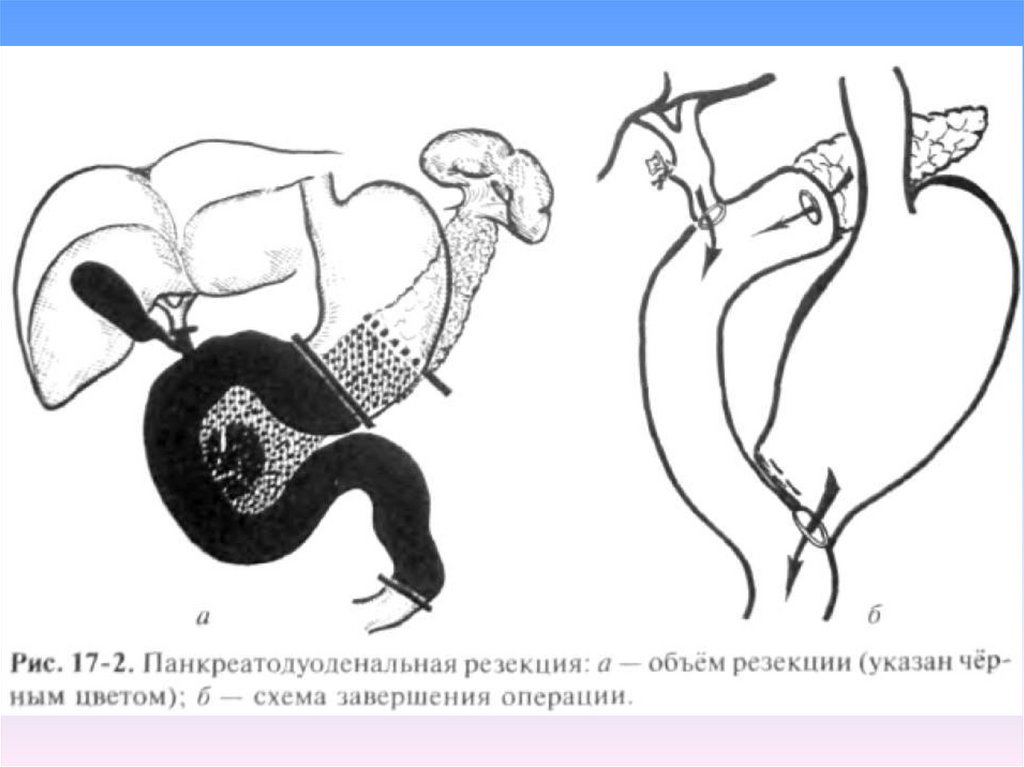
88. Рис. Панкреатодуоде-нальная резекция. Уровень пересечения органов.
Рис.Панкреатодуоденальная резекция.
Уровень
пересечения
органов.
89.
90. Табл. Характер операций при раке поджелудочной железы
91. Табл. Характер операций при раке большого дуоденального сосочка.
92. Табл. Характер операций при раке внепечёночных желчных протоков.
93.
94.
95. Рис. Операция реканализации рака желчных протоков.
96. Рис. Чреспечёночная гепатикостомия ( по Прадери)
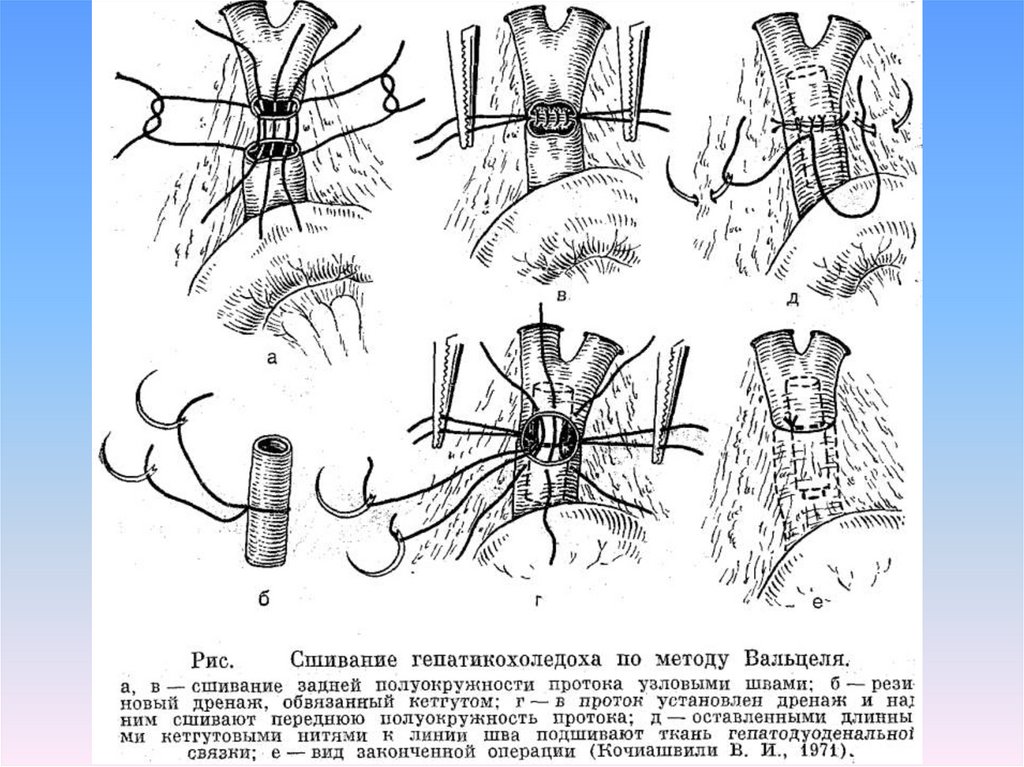
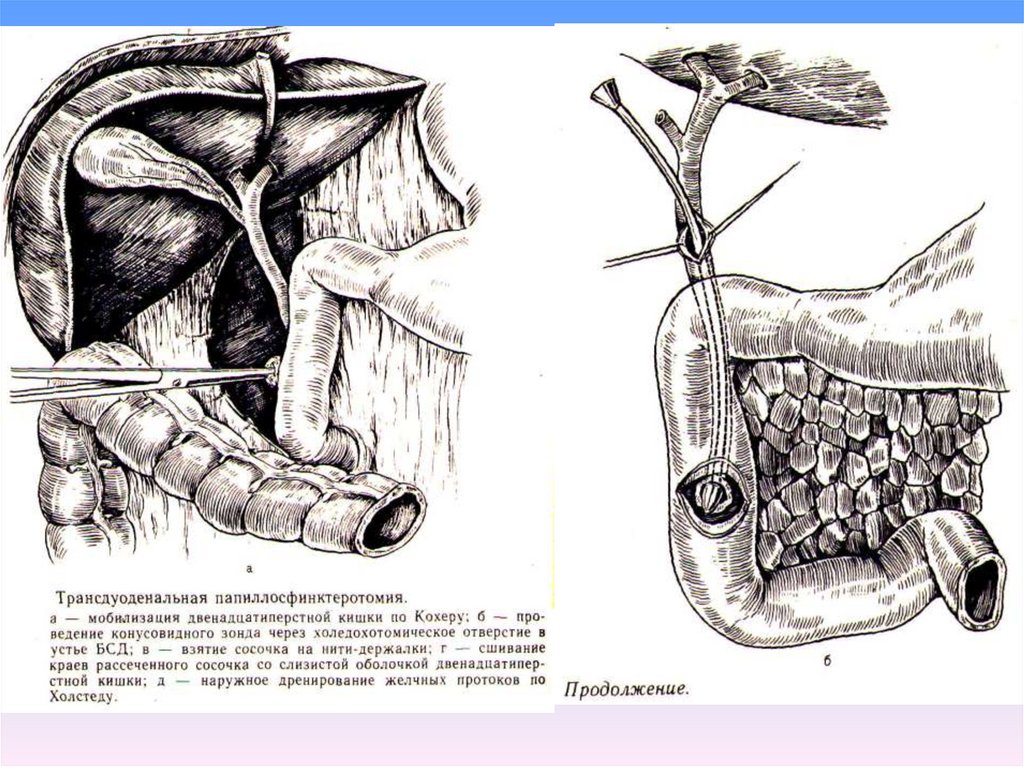
97. Рис. Трансдуоденальная папиллэктомия (Кочиашвили В.А., 1971)
98.
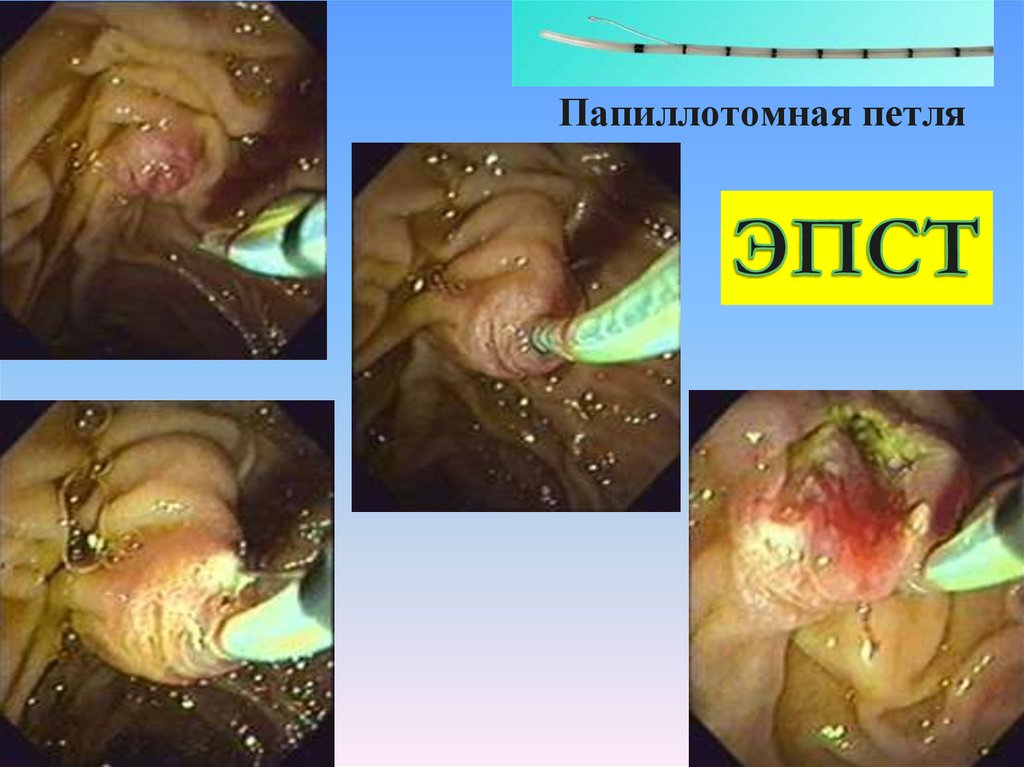
99.
• Суть операции: чтобы нормализовать отток желчи или извлечьконкремент из желчных путей, необходимо расширить выходной отдел
общего желчного протока, который представлен большим дуоденальным
сосочком. Это достигается путем рассечения специальной струной под
действием электротока (папиллотомом, который вводится через
инструментальный канал эндоскопа с торцевой оптикой, которая
облегчает манипуляции на БДС). Если камень небольшого диаметра, то
после ЭПСТ он выходит самостоятельно. Операция проводится под
местным обезболиванием и, как правило, хорошо переносится больными.
• В случаях, когда размеры конкрементов велики и превышают диаметр
просвета нижележащих отделов желчных путей, не происходит
спонтанного отхождения конкрементов после ЭПСТ. Тогда необходимо
насильственное их извлечение при помощи специальной корзинки
Дормиа (литоэкстракция). Плотная структура конкрементов делает
подобное вмешательство весьма травматичным, что создает опасность
развития серьёзных осложнений (кровотечение, панкреонекроз,
ретродуоденальная перфорация). Поэтому при наличии крупных
фиксированных камней в магистральных желчных протоках, которые
можно выявить уже при УЗИ, не следует прибегать к ретроградному
контрастированию билиарного дерева и попыткам извлечения камней
путем ЭПСТ с литоэкстракцией. В подобной ситуации следует применять
ЧЧХС с последующим хирургическим вмешательством.
100.
Папиллотомная петля101.
102. Местная литотрипсия с литоэкстракцией
• Широкое распространение в клинической практике получили различныеметоды механической литотрипсии.
• Показаниями к механической литотрипсии являются одиночные камни
диаметром более 10 мм, камни диаметром до 10 мм при узком
терминальном отделе холедоха, множественные камни, заполняющие
просвет гепатикохоледоха и плотно прилежащие друг к другу,
лигатурные камни, множественный холедохолитиаз в сочетании с
гнойным холангитом и механической желтухой, сохранение
сфинктерного аппарата БДС при холедохолитиазе у пациентов молодого
возраста. При сочетании холедохолитиаза с механической желтухой и
холангитом возможность выполнения механической литотрипсии
особенно важна для лиц пожилого и старческого возраста.
• Противопоказаниями к применению данного метода являются плотные
неподвижные камни, тесно прилежащие к стенкам протока, особенно
осложненные желтухой и гнойным холангитом, камни, расположенные во
внутрипеченочных протоках, значительное расширение внепеченочных
протоков, особенно у лиц молодого возраста. Механическая литотрипсия
может быть выполнена одномоментно или в несколько этапов в
зависимости от величины и количества камней и технических
особенностей выполнения данной манипуляции.
103.
КорзинкиДормиа
104.
105. Эндопротезирование желчных прото-ков (бужирование и стентирование)
Эндопротезирование желчных протоков (бужирование и стентирование)Билиарные стенты (металлические и пластиковые)
106. Назобилиарное дренирование
• Проводится упациентов с высоким
риском холестаза после
удаления камней
• При невозможности
удалить камни
эндоскопически (через
него проводят
растворение камней
раствором гепарина)
107. Чрескожная чреспеченочная холангиостомия (ЧЧХС)
• При наличии «высокого» блока желчныхпротоков (опухоль, стриктура, реже
конкремент) наряду с ретроградными
эндоскопическими методами декомпрессии
можно использовать антеградное
чрескожное чреспеченочное дренирование
желчных протоков с последующим
наружным, наружно-внутренним (если
дренаж удается провести ниже места
обструкции) дренированием желчных путей.
108.
• Наружное дренирование желчевыводящих путей под контролем УЗИприменяется при холангиолитиазе и механической желтухе
обусловленной опухолями печени, поджелудочной железы,
желчевыводящих протоков. Наружное дренирование применяют при
невозможности преодолеть сужение протока.
• Наружно внутреннее дренирование желчевыводящих путей под
контролем УЗИ применяется в основном при опухолях органов
гепатопанкреатобилиарной области, желчеотведение осуществляется
непосредственно в кишку (физиологическое).
• После разрешения желтухи путем ЧЧХС обычно проводят радикальное
хирургическое лечение, направленное на нормализацию оттока желчи
естественным путем. При холедохолитиазе возможно удаление
конкрементов из протоков с помощью корзинки Дормиа или баллонных
катетеров типа Фогарти через наружный дренаж, поэтому лечение,
направленное на устранение билиарной гипертензии. В случае
невозможности выполнения традиционного хирургического
вмешательства выполняется эндопротезирование желчевыводящих
протоков. Эндопротезирование проводят, как правило, на втором этапе
(после стабилизации состояния больного). Эндопротез «трубочка»
установленная в область сужения желчного протока служит для
нормального желчеоттока, после установки эндопротеза чрескожный
дренаж удаляют.
• Нецелесообразными являются попытки дренирования и эндопротезирования при множественном метастатическом поражении, когда
происходит разобщение трёх или более внутрипечёночных протоков,
поскольку объём чреспечёночного вмешательства, его травматичность и
риск значительно превышают возможный лечебный эффект.
109.
Наружное дренирование протоков:чрезпечёночная холангиостома
110. Наружное дренирование: чрезпечёночная холангиостома
111. Наружно-внутреннее дренирование
112. Чрескожное чреспеченочное эндопротезирование
113.
114.
Наружное дренирование холедоха115.
Холедоходуоденостомия116.
117.
118.
119.
Папиллосфинктеропластика: последние этапы120.
121.
Гепатикоэнтероанастомоз122.
123.
Клинические признаки гнойного холангита развиваютсячерез 3-4 сут от начала приступа. Для него характерны
нарастающая желтуха, фебрильная температура тела, сопровождающаяся ознобами и усилением боли в правом подреберье
(триада Шарко). Состояние больных тяжёлое, они вялы и
заторможены, пульс частый, АД снижено. При пальпации
живота наряду с симптомами острого холецистита определяют
увеличение размеров печени и селезёнки, выраженную
болезненность в правом подреберье. В анализе крови отмечают
высокий лейкоцитоз с резким сдвигом лейкоцитарной формулы
влево, увеличение СОЭ, а также биохимические маркёры
токсичес-кого поражения печени (повышение содержания
билирубина, активности трансаминаз, уровня щелочной фосфатазы и у-глутамилтрансферазы). Прогрессирующее течение
острого холангита приводит к развитию печёночной и почечной
недостаточности. Нередко осложнением острого холангита
становятся абсцессы печени и билиарный сепсис. Летальность
при обтурационном гнойном холангите достигает 40%






















































































































 medicine
medicine