Similar presentations:
Болезни желчного пузыря и желчевыводящих путей. Желчно-каменная болезнь. Хронический панкреатит
1. Лекция № 12 Болезни желчного пузыря и желчевыводящих путей. Желчно-каменная болезнь. Хронический панкреатит.
Федеральное государственное бюджетное образовательное учреждение высшегообразования "Красноярский государственный медицинский университет имени профессора
В.Ф.Войно-Ясенецкого" Министерства здравоохранения Российской Федерации
Кафедра внутренних болезней №2 с курсом ПО
Лекция № 12
Болезни желчного пузыря и желчевыводящих
путей. Желчно-каменная болезнь. Хронический
панкреатит.
Доцент., к.м.н. Вырва Полина Владимировна
Красноярск 2019
2. План
1. Функциональные заболевания: этиология, патогенез, клиникаи лечение
3.
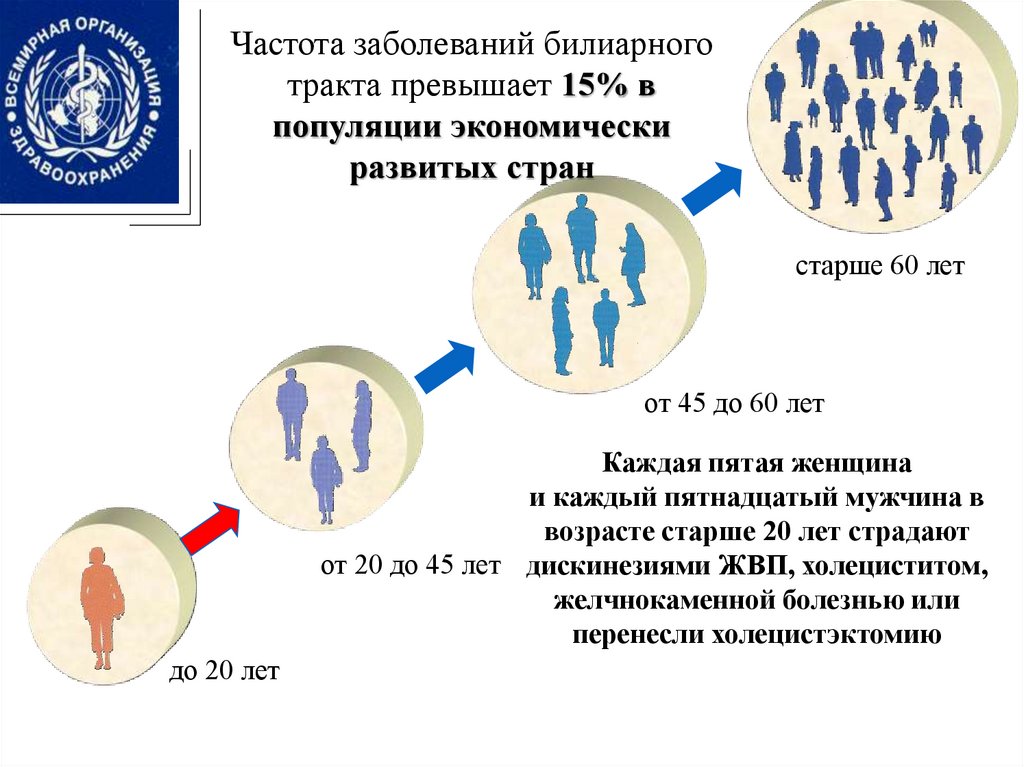
Частота заболеваний билиарноготракта превышает 15% в
популяции экономически
развитых стран
старше 60 лет
от 45 до 60 лет
Каждая пятая женщина
и каждый пятнадцатый мужчина в
возрасте старше 20 лет страдают
от 20 до 45 лет дискинезиями ЖВП, холециститом,
желчнокаменной болезнью или
перенесли холецистэктомию
до 20 лет
4. Функциональные заболевания в гастроэнтерологии
А) Расстройства со стороны пищевода А1-А5В) Гастродуоденальные расстройства В1-В4
С) Кишечные расстройства С1-С6
D) Centrally Mediated Disorders of Gastroentestinal Pain
F) Аноректальные расстройства F1-F3
Е) Билиарные расстройства
Е1. Билиарная боль
Е1а. Функциональное расстройство желчного пузыря
Е2в. Функциональные расстройства сфинктера Одди билиарного типа
Е2. Функциональные расстройства сфинктера Одди панкреатического типа
5. Определение:
Дискинезии — заболевания функциональной природы,обусловленные нарушениями моторики (развитие преходящей
функциональной обструкции) и повышением висцеральной
чувствительности.
Выделяют дискинезию ЖП и дискинезию СО.
Основным проявлением дискинезии ЖП и СО служат приступы
билиарной боли в отсутствие явного органического поражения
желчных путей.
Клинические рекомендации Российской
гастроэнтерологической ассоциации по диагностике и
лечению дискинезии желчевыводящих путей В.Т.
Ивашкин, И.В. Маев, Рос журн гастроэнтерол гепатол
колопроктол, 2018г.
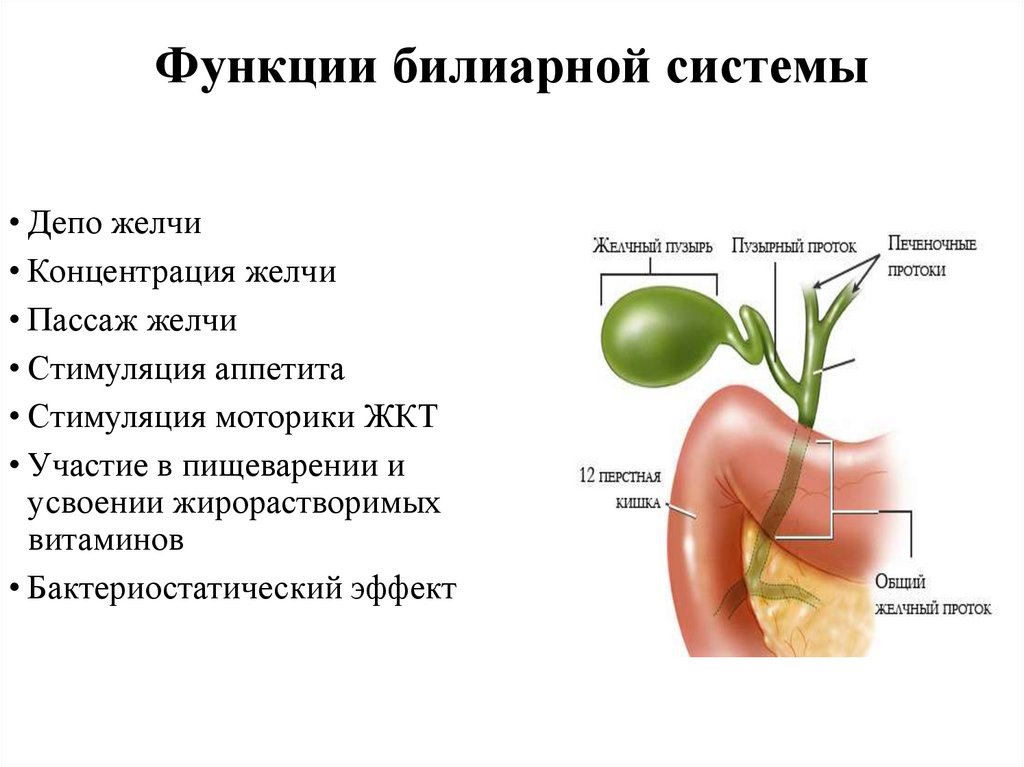
6. Функции билиарной системы
• Депо желчи• Концентрация желчи
• Пассаж желчи
• Стимуляция аппетита
• Стимуляция моторики ЖКТ
• Участие в пищеварении и
усвоении жирорастворимых
витаминов
• Бактериостатический эффект
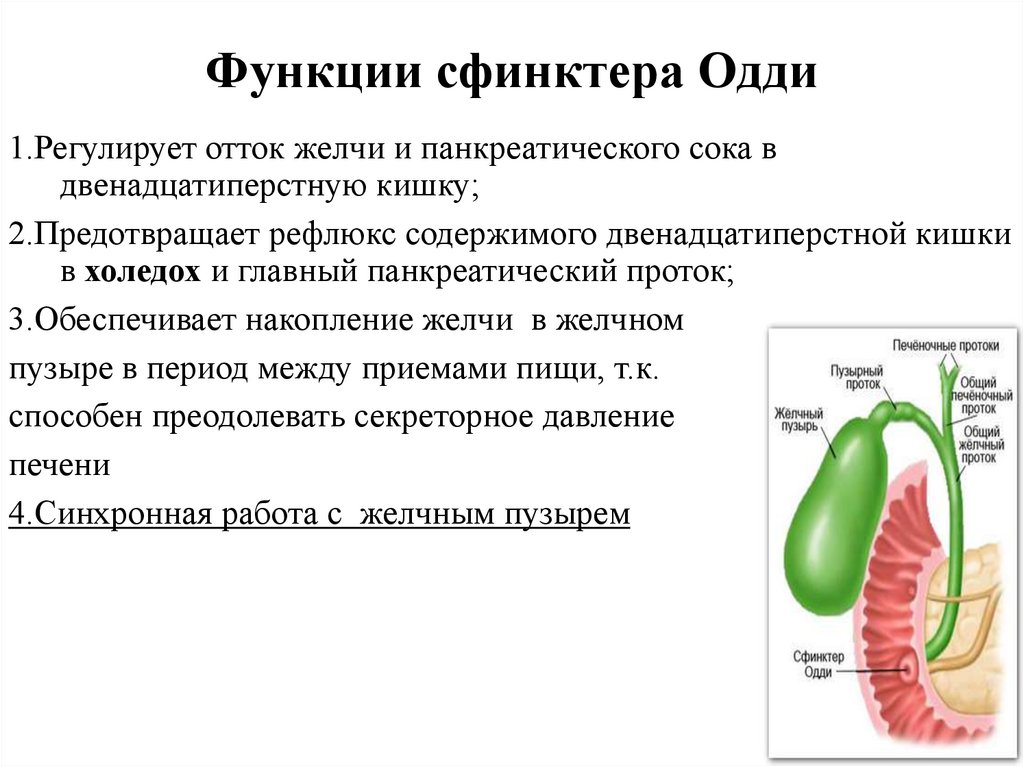
7. Функции сфинктера Одди
1.Регулирует отток желчи и панкреатического сока вдвенадцатиперстную кишку;
2.Предотвращает рефлюкс содержимого двенадцатиперстной кишки
в холедох и главный панкреатический проток;
3.Обеспечивает накопление желчи в желчном
пузыре в период между приемами пищи, т.к.
способен преодолевать секреторное давление
печени
4.Синхронная работа с желчным пузырем
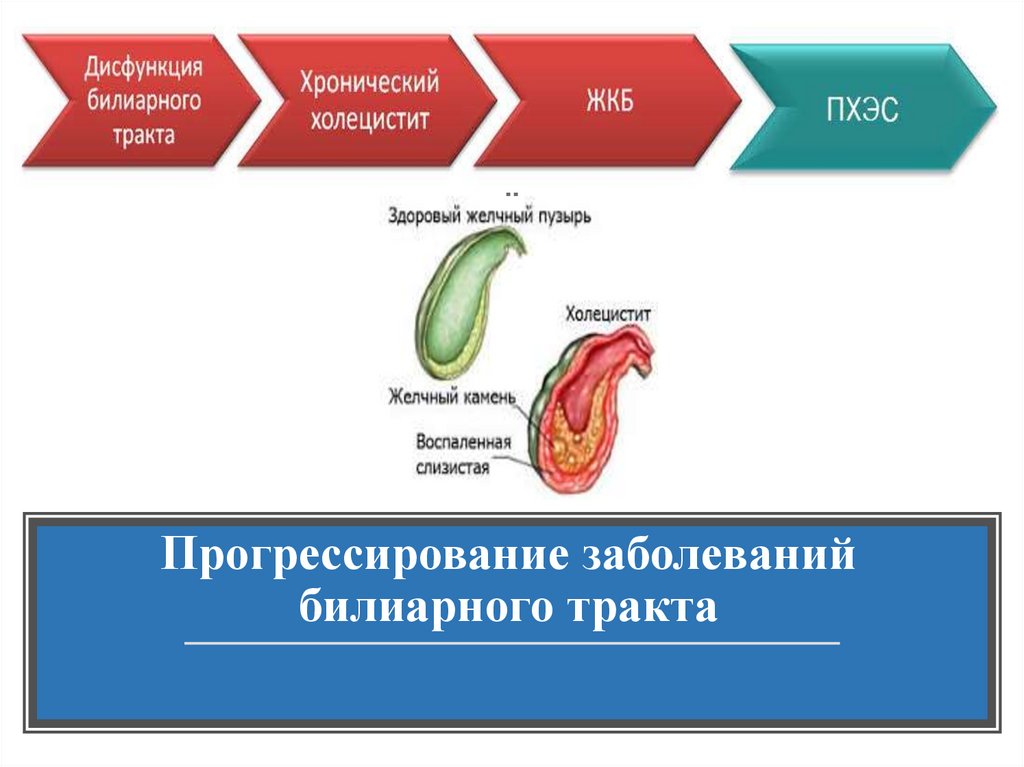
8. Прогрессирование заболеваний билиарного тракта
9. Билиарная боль (должны определяться все признаки)
• Локализация – в эпигастрии / правый верхний квадрант живота;• Не менее 30 минут;
• Рецидивирует с разными интервалами (не ежедневно);
• Нарушает обычный уклад жизни, активность, требует иногда обращения за
неотложной помощью;
• Незначительно связана с изменением положения тела и кислотосупрессией
(нет связи с приемом антацидов и антисекреторных средств) (<20%);
• Не имеет явной связи с дефекацией и отхождением газов.
Поддерживающий критерий:
Может сочетаться с
• Тошнотой, рвотой (не приносит облегчения)
• Иррадиировать в спину, правую подлопаточную область
• Будить ото сна
10. Критерии дискинезии ЖП
• характерная билиарная боль;• отсутствие камней/сладжа и других структурных изменений ЖП
по данным УЗИ;
• дополнительные подтверждающие признаки: снижение фракции
опорожнения ЖП (<40%) по данным УЗ-холецистографии или
билиосцинтиграфии; нормальные активность печеночных
ферментов, амилазы/липазы и уровень прямого билирубина в
крови.
11. Критерии дискинезии билиарной порции СО
• характерная билиарная боль;• повышение активности печеночных ферментов или расширение желчного
протока;
• отсутствие камней в желчных протоках и других их структурных
изменений;
• дополнительные подтверждающие признаки: нормальная активность
амилазы/липазы, характерные изменения по данным билиосцинтиграфии и
манометрии СО.
12. Критерии дискинезии панкреатической порции СО:
• атаки панкреатита в анамнезе (характерная панкреатическая боль,активность амилазы/липазы в крови выше 3 норм, признаки острого панкреатита по данным визуализации);
• исключение других причин развития панкреатита;
• отсутствие изменений по данных эндоУЗИ;
• дополнительный подтверждающий признак: характерные изменения по
данным манометрии СО.
13. Объем исследований для постановки диагноза функциональных расстройств билиарного тракта
Клинические/Лабораторныеметоды
• АЛТ, АСТ, билирубин, ЩФ –
повышение после приступа боли =
признак функционального
расстройства сфинктера Одди
билиарного типа
• Панкреатическая амилаза / липаза повышение после приступа боли =
признак функционального
расстройства сфинктера Одди
панкреатического типа
Инструментальные методы
• УЗИ органов брюшной полости
• Стандартную
эзофагогастродуоденоскопию
(ЭГДС) с осмотром ДПК и области
большого сосочка
• Магнитно-резонансную
холангиопанкреатографию
(МРХПГ) (или эндоскопическое
УЗИ панкреатобилирной зоны, или
билиосцинтиграфия с 99mTc).
14. Лечение
1.2.
3.
4.
5.
6.
7.
Диета
Спазмолитики
Урсодезоксихолевая кислота
Прокинетики
Нестероидные противовоспалительные средства
Антидепрессанты
При обоснованном диагнозе дисфункции СО и отсутствии эффекта от
консервативной терапии стандартным подходом является проведение
эндоскопической папиллосфинктеротомии (ЭПСТ) в рамках ЭРХПГ.
Предварительно можно выполнить манометрию СО.
15. Хронический бескаменный холецистит
хроническое рецидивирующее воспалениестенки
желчного
пузыря,
сопровождающееся
нарушением
его
моторно-тонической функции
16.
Различают две формы холецистита:калькулезный
бескаменный
По течению:
Острый
Хронический
Хронический
холецистит
протекает
с
явлениями обострений (рецидивов), которые следует
рассматривать как острое заболевание
17. Этиологические факторы, приводящие к развитию хронического холецистита, можно разделить на основные и дополнительные
Среди основных факторов выделяют:• инфекцию (кишечная палочка, кокки, иногда другие
микробные факторы)
• заболевания гепатохоледоходуоденопанкреатической
зоны (хронический панкреатит вследствие несостоятельности
или повышенного тонуса сфинктера Одди), клостридиевый
кишечный дисбактериоз.
• функциональные нарушения нервно-мышечного аппарата
желчного пузыря и желчевыводящих путей с явлениями
гипотонии и атонии;
• нервно-психические перенапряжения; гиподинамия
18. Дополнительные факторы включают:
• нерегулярный прием пищи и несбалансированноепитание (однообразная редуцированная пища с
малым холеретическим эффектом)
• панкреатобилиарный рефлюкс
• наследственные факторы
• паразитарные заболевания (лямблиоз, описторхоз,
амебиаз, аскаридоз)
• эндокринные расстройства (ожирение,
дисменореи)
19. Клиника
• Классическим проявлением ХБХ считается т.н. "симптомправого подреберья" (Н. А. Скуя): тупая, ноющая боль в
области правого подреберья постоянного характера или
возникающая через 1—3 ч после приема обильной и
особенно жирной и жареной пищи
• диспепсические явления: ощущение горечи и
металлического вкуса во рту, отрыжка воздухом,
тошнота, метеоризм, нарушение дефекации (нередко
чередование запора и понос)
• раздражительность, бессонница
20. Пальпаторные симптомы:
− симптом Кера — возникновение или усиление боли, особенно во времявдоха, при пальпации в точке желчного пузыря;
− симптом Мерфи — усиление болезненности при пальпации желчного
пузыря на глубоком вдохе (в положении сидя);
− симптом Шоффара–Риве–Дежардена — болезненность в
холедохопанкреатической точке, расположенной на 4–6 см выше пупка по
линии, соединяющей пупок с куполом правой подмышечной впадины;
− симптом Мюсси–Георгиевского, или френикус-симптом, — болезненность
при пальпации в надключичной области справа, в точке, расположенной
между ножками грудино-ключично-сосцевидной мышцы;
− симптом Ортнера — болезненность в точке желчного пузыря при легком
поколачивании ребром ладони по правой реберной дуге;
21.
• 1 - зона Шоффара, 2 - зона Губергрица Скульского;• 3 - точка Дежардена, 4 - точка Мейо Робсона.
• А - линия, которая соединяет пупок с
аксилярный ямкой
• Б - линия, которая соединяет пупок с
серединой реберной дуги.
22. Диагностика
Диагностические тесты при заболеваниях билиарного трактаСкрининговые
• Клиника
• Общий клинический анализ крови (нейтрофильный лейкоцитоз; увеличение
СОЭ. )
• Определение билирубина, щелочной фосфатазы, АЛТ, АСТ, амилазы и липазы
крови во время или не позднее 6 часов после окончания болевого приступа
• УЗИ
• ЭГДС
• Дуоденальное зондирование (моторика, концентрация, тонус сфинктера Одди,
воспаление - слизь, лейкоциты, желчные клетки, хроматическое зондирование желчные кислоты, холестерин) – является обязательным с учетом эндемичности
Красноярского края по описторхозу
Уточняющие
• УЗИ с оценкой функции желчного пузыря и сфинктера Одди
• ЭРХПГ с манометрией сфинктера Одди
• Компьютерная томография с болюсным усилением
• МРТ
23. В соответствии с международными рекомендациями результаты УЗИ свидетельствуют о воспалении в желчном пузыре при:
1.Толщине стенки желчного пузыря более 4 мм, при этомвысказывается предположительное заключение, а при толщине
стенки более 5 мм – утвердительное.
2.
Наличии симптома Мерфи (болезненность в области
желчного пузыря при надавливании датчиком);
3.
Увеличении размеров желчного пузыря более чем на 5 см
от верхней границы нормы для пациентов данного возраста.
4. Наличии тени от стенок желчного пузыря.
24. Хронический бескаменный холецистит
Задачи лечения:устранить инфекцию в желчном пузыре
нормализовать функцию сфинктеров
билиарной системы
снизить литогенность желчи
25.
Антибактериальная терапияЦипрофлоксацин 500 мг - 2 раза в день
Ампициллин 500 мг - 4 раза в день
Эритромицин 200 - 400 мг сутки каждые 6 часов (ровамицин 1,5
МЕ х 2 раза в день)
Метронидазол 250 мг - 4 раза в день
Кларитромицин (фромилид, фромилид уно) 500 мг - 2 раза в день
Длительность терапии – не менее 10 дней, возможны повторные
курсы
Возможна коррекция терапии в зависимости от клинического
эффекта и результатов исследования дуоденального содержимого.
На выходе из обострения к антибактериальным препаратам или
сразу после курса антибиотикотерапии добавляется курс
желчегонных препаратов.
26.
Терапевтический эффект желчегонныхпрепаратов связан с тем, что они,
повышая секрецию желчи, усиливают
ток ее по желчным ходам, что
уменьшает интенсивность
воспалительного процесса и
предупреждает распространение
восходящей инфекции
27.
Спазмолитики1. Системные:
холинолитики (платифиллин, бускопан, гастроцепин)
миотропные спазмолитики (но-шпа, папаверина гидрохлорид,
баралгин)
2. Селективные по отношению к гладкой мускулатуре
кишечника и билиарного тракта спазмолитики: мебеверин
(неоспам, дюспаталин, спарекс) по 200 мг (1 капсула) 2 раза в
день не менее 3 - 4 недель или Дицетел 50 - 100 мг 3 раза в день
или Метеоспазмил по 1 капс. 3 раза в сут
Холеретики, холекинетики
(никодин, аллохол, лиобил, холензим, хофитол, сульфат магния,
ксилит, сорбит, желчегонные травы, тюбажи)
28. Противопоказания к назначению желчегонных препаратов:
• при выраженном обострении воспалительного процесса вжелчном пузыре и желчных протоках ( назначаются через 3-5
дней после купирования обострения)
• при хроническом активном гепатите (чтобы избежать
стимуляции гепатоцитов)
• при хроническом панкреатите в стадии обострения
• при состояниях после холецистэктомии
29. Сопутствующая терапия
После окончания антибактериальной терапии- пробиотики (бифиформ, линекс, бион-3,
энтерол, бифидумбактерин, нормобакт,
лактобактерин и др.) и пребиотики (дюфалак),
метбиотики (Актофлор-С, закофальк, хилак форте).
Ферменты пищеварения (при наличии
панкреатита): креон 10000 ЕД, 25000ЕД и
40000ЕД, панзинорм 10000 и 20000ЕД, микразим
10000 и 25000 ЕД, эрмиталь 10000,25000 и
36000ЕД.
30. Желчнокаменная болезнь
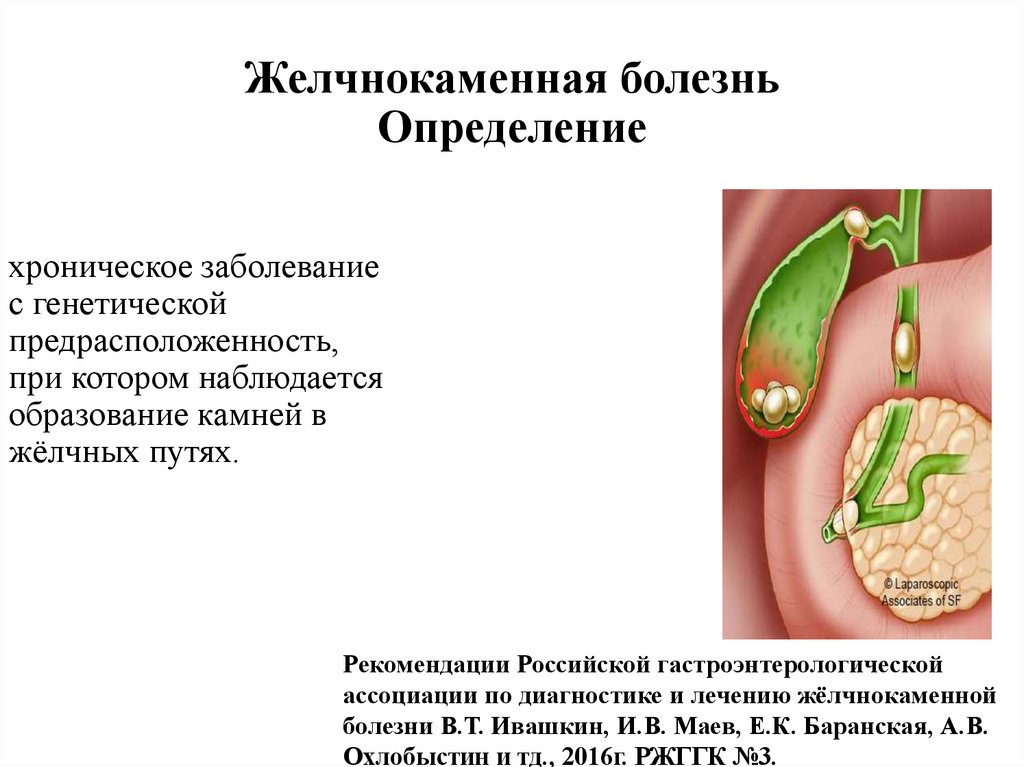
31. Желчнокаменная болезнь Определение
хроническое заболеваниес генетической
предрасположенность,
при котором наблюдается
образование камней в
жёлчных путях.
Рекомендации Российской гастроэнтерологической
ассоциации по диагностике и лечению жёлчнокаменной
болезни В.Т. Ивашкин, И.В. Маев, Е.К. Баранская, А.В.
Охлобыстин и тд., 2016г. РЖГГК №3.
32. Факторы риска камнеобразования
• женский пол• применение пероральных контрацептивов (эстрогенов)
• возраст > 40 лет
• наследственность
• ожирение
• жирная пища с низким содержанием пищевых волокон
• гипертриглицеридемия
• быстрая потеря веса, бариатрические вмешательства
• применение гипохолестеринемических препаратов
• сахарный диабет
• гипокинезия желчного пузыря
• беременность
• заместительная гормональная терапия в период
постменопаузы
• отягощенная наследственность по ЖКБ
33.
Классификация ЖКБ (А.А. Ильченко.)Густая неоднородная желчь
С наличием микролитов
I – начальная или предкаменная
Формирование БС
С наличием ЗЖ
Сочетание ЗЖ с микролитами
В желчном пузыре
По локализации
В ОЖП
В печеночных протоках
II – формирование желчных камней
По количеству
конкрементов
одиночные
множественные
холестериновые
По составу
Пигментные
смешанные
III – хронический рецидивирующий
калькулезный холецистит
IV - осложнения
Латентное течение
По клиническому
течению
С наличием
клинических
симптомов
Болевая форма с
типичными желчными
коликами
Диспептическая форма
Под маской других
заболевание
34.
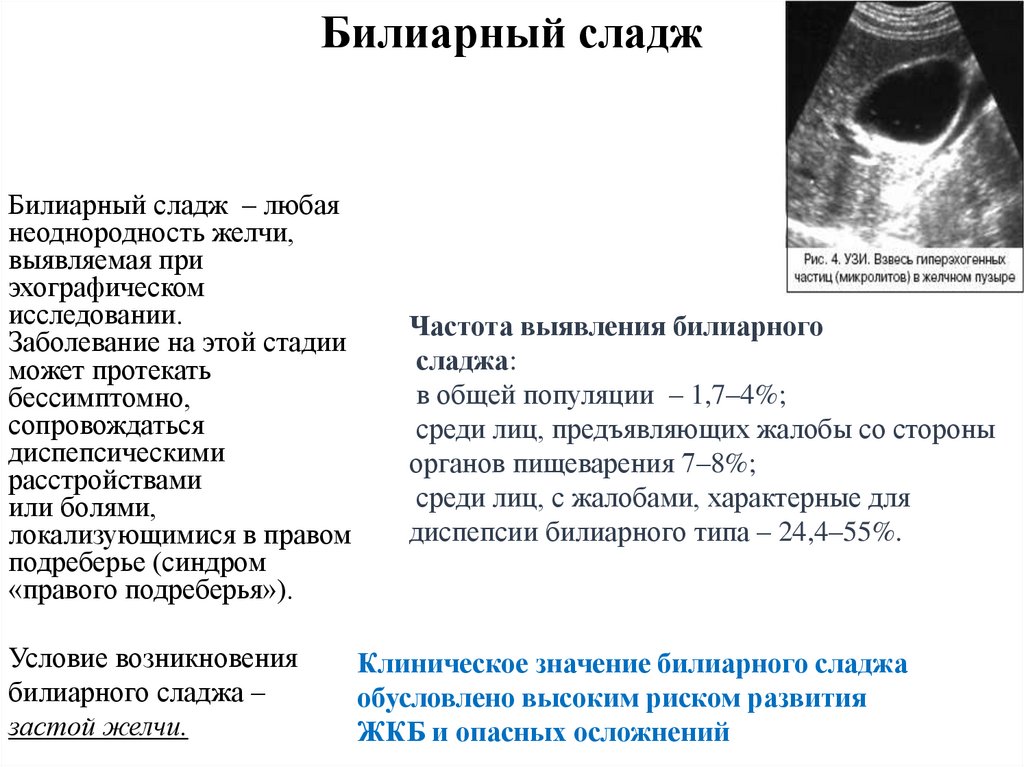
Билиарный сладжБилиарный сладж – любая
неоднородность желчи,
выявляемая при
эхографическом
исследовании.
Заболевание на этой стадии
может протекать
бессимптомно,
сопровождаться
диспепсическими
расстройствами
или болями,
локализующимися в правом
подреберье (синдром
«правого подреберья»).
Условие возникновения
билиарного сладжа –
застой желчи.
Частота выявления билиарного
сладжа:
в общей популяции – 1,7–4%;
среди лиц, предъявляющих жалобы со стороны
органов пищеварения 7–8%;
среди лиц, с жалобами, характерные для
диспепсии билиарного типа – 24,4–55%.
Клиническое значение билиарного сладжа
обусловлено высоким риском развития
ЖКБ и опасных осложнений
35. Примеры диагноза ЖКБ
• ЖКБ, билирный сладж (замазкообразная желчь вжелчном пузыре), дисфункция сф.Одди
• ЖКБ, холецистолитиаз(одиночный конкремент в
желчном пузыре), латентное течение
• Желчнокаменная болезнь, хронический
рецидивирующий калькулезный холецистит
(множественные конкременты желчного пузыря),
отключенный желчный пузырь, билиарный панкреатит
36. Характеристика желчной колики
• Сильные боли продолжительностью от 15 мин.до 5 часов
• Локализация боли в эпигастрии, правом
подреберье, иногда с иррадиацией в спину, под
правую лопатку
• Связаны с погрешностью в диете и развиваются
после обильного приема жирной, жаренной или
острой пищи
• Приступы возникают чаще всего вечером или
ночью
• Боли рецидивируют с различными интервалами
37. Диагностика ЖКБ
• УЗИ:- основные критерии камня в желчном пузыре (наличие плотной
эхоструктуры, акустическая тень позади, подвижность
образования)
• РХПГ (холедохолитиаз)
• Магнитно-резонансная холангиопанкреатография (МР-ХПГ)
• Эндоскопическое ультразвуковое исследование (эндоУЗИ)
панкреатобилиарной зоны
• Компьютерная томография
• Лабораторные данные:
- после приступа желчной колики повышается активность
трансаминаз, ГГТП, уровень билирубина;
через 7 дней показатели нормализуются
- если течение заболевания осложняется развитием острого
холецистита, отмечается лейкоцитоз и ускорение СОЭ
38. Цели лечения ЖКБ
• быстрое купирование желчной колики• предупреждение осложнений ЖКБ и своевременное
оперативное удаление конкрементов и желчного
пузыря при рецидивирующих желчных коликах
• предотвращение рецидива желчной колики после
первого приступа
• предотвращение развития симптомов ЖКБ при
бессимптомном камненосительстве.
39. Образ жизни, питание
• Калорийность рациона должна быть умеренной, прием пищи — дробным(5–6раз в день с перерывами не более 4–5 ч, за исключением ночи).
• Целесообразно употреблять продукты, обогащенные пищевыми волокнами
(свежие фрукты и овощи), злаками (зерновой хлеб, овес, коричневый рис,
продукты с отрубями), полезны фасоль и чечевица, из мясных продуктов
следует отдавать предпочтение содержащим меньшее количество жира —
курице, индейке (без кожи), потребляемая рыба должна быть не слишком
жирной.
• Кисломолочные продукты лучше выбирать с пониженным содержанием жира, а
употребление молочных продуктов свести к минимуму.
• Следует избегать жареных блюд, копченостей, выпечки и пищи, богатой
простыми углеводами (последние повышают риск камнеобразования).
• Регулярная физическая активность помогает предотвратить увеличение массы
тела
40. Лечение ЖКБ
• Активный образ жизни, занятия физкультурой, лечебноепитание, нормализация массы тела
• Коррекция эндокринных нарушений
• Антибактериальная терапия инфекционно-воспалительных
заболеваний желчевыводящих путей (ципрофлоксацин,
доксициклин, ампициллин, кларитромицин – фромилид и
др.)
• Лечение хронических заболеваний печени.
• Нормализация физико- химического состава желчи – УДХК
(урсосан) по 250-500 мг\на ночь в течение 3-6 месяцев
• Применение ферментных препаратов (креон, мезим-форте,
панкреатин, эрмиталь, панзинорм и др.) для нормализации
пищеварительных процессов
41. Прием УДХК
• При наличии клинически манифестных (нечастые приступы билиарнойболи)
• Рентгенонегативных жёлчных камней размером менее 15 мм при условии
сохранения функции ЖП (заполненность конкрементами не более чем на
1/3).
Наибольшая частота растворения (более 70%) достигается у пациентов с
небольшими (менее 5 мм) флотирующими рентгенонегативными камнями.
При лечении этих больных УДХК в течение 3 мес удается достичь
уменьшения выраженности билиарной боли более чем у половины из них.
При приеме УДХК в дозе 10 мг/кг в день в течение 1 года растворение
камней происходит примерно у 60% пациентов.
42. Профилактика рецидивов ЖКБ после окончания лечения:
• Продолжение приема желчных кислот в течение 3 мес. послерастворения конкрементов по данным УЗИ
• Снижение массы тела
• Отказ от приема эстрогенов и фибратов
• Исключение длительных периодов голодания
• Прием пищи каждые 3-4 часа
• Прием жидкости не менее 1,5 литров в день
43. Препараты для купирования приступа желчной колики
Мебеверина гидрохлорид (ниаспам, дюспаталин, спарекс) «по требованию»200 мг внутрь, либо курсовое лечение по 200 мг 2 раза в день за 20 мин до
еды в течение 10–30 дней.
Гиосцина бутилбромид - Режим дозирования: прием «по требованию» 10–20
мг внутрь или в суппозиториях либо курсовое лечение по 10–20 мг 3 раза в
день в течение 10–30 дней
Для купирования диспепсических явлений
Альверин+симетикон (метеоспазмил) прием «по требованию» 1 табл.
(60 мг+300 мг) внутрь при дискомфортных ощущениях и вздутии либо
курсовое лечение по 1 табл. 2–3 раза в день до еды в течение 14–30 дней или
более длительно.
Гимекромон (одестон) - прием «по требованию» 200–400 мг внутрь при
дискомфортных ощущениях либо курсовое лечение по 200–400 мг 3 раза в
день за полчаса до еды в течение 14–30 дней или более длительно
Тримебутин (Тримедат) - курсовое лечение по 200 мг 3 раза в день
независимо от приема пищи в течение 30 дней, для профилактики рецидивов
— по 100 мг 3 раза в день до 3 месяцев.
44. Варианты антибактериальной терапии
1. Ципрофлоксацин (индивидуальный режим), обычно внутрь по 500 мг 2раза в сутки (в отдельных случаях разовая доза может составлять 750 мг
в течение 10 дней. По показаниям терапия может быть начата с в/венного
введения 200 мг 2 раза в сутки (предпочтительнее капельно).
2. Доксициклин, внутрь или в/венно (капельно) назначают в 1-ый день
лечения 200 мг/сутки, в последующие дни — по 100-200 мг/сутки в
зависимости от тяжести клинического течения заболевания. Кратность
приема (или в/веннои инфузии) - 1-2 раза/сутки, в теч. 10 дней
3. Цефалоспорины, в/м по 2,0 г каждые 12 ч, или по 1,0 г каждые 8 ч., курс
лечения - в среднем 7 дней.
Сроки лечения антибактериальными средствами включают и
послеоперационный период.
Выбор антибактериального препарата определяется многими факторами.
Важно не использовать препараты, обладающие гепатотоксическим
действием. При гнойном процессе препаратом выбора является меронем
(500 мг в/венно капельно через каждые 8 часов).
45. Определение
Хронический панкреатит (ХП) — длительно протекающее воспалительноезаболевание поджелудочной железы (ПЖ), проявляющееся ее необратимыми
морфологическими изменениями, которые вызывают боли и/или стойкое
снижение функции органа.
Экзокринная панкреатическая недостаточность (ЭПН) — состояние, при
котором количество секретируемых ферментов недостаточно для
поддержания нормального пищеварения; обычно возникает при разрушении
более 90% активной паренхимы поджелудочной железы (фиброз или
липоматоз).
46. Эпидемиология
Распространенность в Европе составляет 25,0–26,4 случая на 100 тыс.населения, в России — 27,4–50 случаев на 100 тыс. населения
Заболеваемость ХП в развитых странах колеблется в пределах 5–10 случаев
на 100 тыс. населения; в мире в целом — 1,6–23 случая на 100 тыс. населения
в год. Повсюду наблюдается тенденция к увеличению заболеваемости острым
и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Обычно ХП развивается в зрелом возрасте (35–50 лет).
В развитых странах средний возраст с момента установления диагноза
снизился с 50 до 39 лет, среди заболевших на 30% увеличилась доля женщин;
первичная инвалидизация больных достигает 15%
47. Этиология (классификация TIGAR-O)
• Токсический/метаболический (связанный со злоупотреблением алкоголем, табакокурением,гиперкальциемией, гиперпаратиреоидизмом, хронической почечной недостаточностью, действием
медикаментов и токсинов)
• Идиопатический
— раннее начало (боль);
— позднее начало (боль отсутствует у 50% пациентов, быстрое развитие кальцификации, экзо- и
эндокринной недостаточности);
— тропический панкреатит (тропический кальцифицирующий, фиброкалькулезный панкреатический
диабет)
• Наследственный
• аутосомно-доминантный;
— катионический трипсиноген (мутации в кодонах 29 и 122);
— аутосомно-рецессивный;
— мутации CFTR (cystic fibrosis transmembrane conductance regulator — ген трансмембранного
регулятора муковисцидоза);
— мутации SPINK1 (serine protease inhibitor, Kazal type 1 — панкреатический секреторный ингибитор
трипсина);
— мутации катионического трипсиногена (кодоны 16, 22, 23);
— α1-антитрипсин
• Аутоиммунный
— изолированный;
— ассоциированный с другими аутоиммунными заболеваниями
48. Этиология (классификация TIGAR-O)
• ХП как следствие рецидивирующего и тяжелого острого панкреатита— постнекротический (тяжелый острый панкреатит);
— рецидивирующий острый панкреатит;
— сосудистые заболевания/ишемический;
— лучевой
• Обструктивный
— стеноз сфинктера Одди;
— обструкция протока, например, опухолью, периампулярными кистами
двенадцатиперстной кишки (ДПК);
— посттравматические рубцы панкреатических протоков (осложнение
эндоскопических процедур — папиллосфинктеротомии, экстракции
конкрементов и т. д.);
— pancreas divisum
49. Классификация ХП
1. По этиологии:4. По характеру клинического течения:
• Билиарнозависимый
• Редко рецидивирующий
• Алкогольный
• Часто рецидивирующий
• Дисметаболический
• С постоянно присутствующей симптоматикой
• Инфекционный
5. Осложнения:
• Лекарственный
• Нарушения оттока желчи
• Аутоиммунный
• Портальная гипертензия (подпеченочная)
• Идиопатический
• Эндокринные нарушения:
2. По клиническим проявлениям:– панкреатогенный сахарный диабет
• Болевой
– гипогликемические состояния и др.
• Диспепсический
• Воспалительные изменения — абсцесс, киста,
• Сочетанный
парапанкреатит, «ферментативный» холецистит,
пневмония, экссудативный плеврит, паранефрит и пр.
• Латентный
3. По морфологическим признакам:
• Интерстиционально-отечный
• Паренхиматозный
• Фиброзно-склеротический
• Гиперпластический
• Кистозный
50. Клинические признаки и симптомы
Боль в животе — основной симптом ХП.Обычно боль локализуется в эпигастрии с иррадиацией в спину
(опоясывающая), усиливаясь после приема пищи и уменьшаясь в
положении сидя или наклоне вперед.
Приступы боли могут рецидивировать (тип A: непродолжительные
приступы в течение до 10 дней на фоне длительных безболевых
периодов), иногда возможны постоянные боли (тип B: более
тяжелые и продолжительные эпизоды с безболевыми периодами
длительностью 1–2 мес, чаще наблюдаются при алкогольном ХП)
Недостаточность внешнесекреторной функции ПЖ
• Диарея
• Потеря массы тела
• Панкреатическая мальдигестия
• Синдром мальабсорбции (дефицит витаминов, анемия, отеки)
51. Осложнения
• Одним из частых осложнений ХП является формирование псевдокист. Какправило, они образуются на месте некроза ткани вследствие разрушения
протоков ПЖ, на месте предыдущего некроза и последующего скопление
секрета. Псевдокисты встречаются приблизительно у ⅓ пациентов с ХП.
Кисты могут быть разных размеров, бессимптомными или проявляются
сдавлением соседних органов, вызывая боли в верхней половине живота.
• Отек и фиброз ПЖ могут вызывать сдавление общего желчного протока с
развитием желтухи (у 16–33% пациентов).
• Эрозивный эзофагит, синдром Мэллори– Вейса, гастродуоденальные язвы
(они обусловлены значительным снижением продукции бикарбонатов ПЖ),
хроническую дуоденальную непроходимость и абдоминальный
ишемический синдром.
52. Осложнения
• Обострение ХП может сопровождаться панкреонекрозом с развитиеминфекционных осложнений (воспалительные инфильтраты, абсцессы,
гнойные холангиты, септические состояния). К осложнениям панкреатита
можно отнести и возникновение протоковой аденокарциномы железы
• Следствием прогрессирующего фиброза ПЖ и панкреатической
мальдигестии, не контролируемой заместительной ферментной терапией,
является синдром мальабсорбции с развитием дефицита микронутриентов.
Пациенты с ХП в первую очередь подвержены риску развития
недостаточности жирорастворимых витаминов (A, D, E и K) и витамина
B12. Остеопороз является установленным осложнением ХП.
53. Клиническое течение хронического панкреатита с развитием и прогрессированием внешнесекреторной недостаточности
Начальный период(обострения и
ремиссия
1-5 лет
Выражен болевой синдром
Примерно в 15% случаев
боли отсутствуют
Диспепсический синдром
носит сопутствующий
характер и купируется при
лечении в первую очередь
Стадия экзокринной
недостаточности ПЖ
5-10 лет
Выражен
диспепсический
синдром
Гастроэзофагеальный
рефлюкс
Моторные нарушения
кишечника
Мальдигестия
Развитие
осложнений
7-10 лет
Упорный диспепсический
синдром
Изменение характера
болевого синдрома
(меняется интенсивность,
становятся постоянными,
иррадиируют)
54. Причины экзокринной недостаточности ПЖ
Первичная
Хронический панкреатит
Липоматоз ПЖ
Резекция ПЖ
Рак ПЖ
Муковисцидоз
Изолированная недостаточность
липазы
Синдром Швахмана
(внешнесекреторная
недостаточность ПЖ, нейтропения,
дизостоз метафизов трубчатых
костей, экзема, небольшой рост)
Синдром Йохансона-Бриззарда
(врожденная мальабсорбция, аплазия
крыльев носа, глухота,
гипотиреоидизм, микросомия,
отсутствие коренных зубов)
Вторичная
Заболевания слизистой тонкой
кишки (уменьшение секретиновой и
холецистокининовой стимуляции на
ПЖ)
Гастринома (инактивация ферментов
ПЖ)
Анастомоз по Бильрот – II
(нарушение перемешивания пищи с
ферментами ПЖ)
Врожденная недостаточность
энтерокиназы
ЖКБ, цирроз печени (дефицит
желчных кислот, несинхронное
поступление желчи и
панкреатического сока в ДПК)
55. Диагностика
• Диагноз ХП можно заподозрить на основании условноспецифичных приступов абдоминальной боли и/или клиническихпризнаков недостаточности внешнесекреторной функции ПЖ у
пациента, регулярно принимающего алкоголь, и/или у
курильщика. В пользу диагноза ХП может быть факт семейного
анамнеза заболевания.
56. Диагностика
• В отличие от острого панкреатита, при ХП редко наблюдаетсяповышение уровня ферментов в крови или моче, поэтому если
это происходит, можно подозревать формирование псевдокисты
или панкреатического асцита. Стойко повышенный уровень
амилазы в крови позволяет сделать предположение о
макроамилаземии (при этом амилаза образует крупные
комплексы с белками плазмы, не фильтрующиеся почками, а в
моче наблюдается нормальная активность амилазы) или о
наличии внепанкреатических источников гиперамилаземии.
57. Внепанкреатические источники гиперамилаземии и гиперамилазурии
• Почечная недостаточность• Болезни слюнных желез (эпидемический паротит, конкременты, радиационный
сиаладенит)
• Осложнения челюстно-лицевой хирургии
• «Опухолевая» гиперамилаземия (рак легкого, рак пищевода, рак яичников)
• Макроамилаземия
• Ожоги
• Диабетический кетоацидоз
• Беременность
• Трансплантация почки
• Травма головного мозга
• Лекарственные препараты (морфин)
• Болезни органов брюшной полости: болезни желчных путей (холецистит,
холедохолитиаз), осложнения язвенной болезни (перфорация или пенетрация язв,
непроходимость или инфаркт кишечника), внематочная беременность, перитонит,
аневризма аорты, послеоперационная гиперамилаземия.
58. Методы лучевой диагностики
• Обзорная рентгенография брюшной полости дает возможность выявитьтолько выраженную кальцификацию в проекции ПЖ.
Обзорная рентгенография в 30–40% случаев позволяла обнаружить
кальцификацию ПЖ или внутрипротоковые конкременты, особенно при
исследовании в косой проекции. При этом следует помнить, что кальциноз
железы чаще всего встречается при алкогольном, наследственном ХП и
редко — при идиопатическом панкреатите. Более того, кальцификация
характерна и для рака ПЖ.
59. Ультразвуковая эхография
• Трансабдоминальное ультразвуковое исследование (УЗИ), как правило,всегда выступает в качестве метода первичного скрининга.
В пользу диагноза ХП следует отнести следующие признаки:
– псевдокисты,
– кальцификация и вирсунголитиаз,
– выраженная дилатация ГПП в сочетании с уплотнением его стенок,
– показатели осложнений ХП — псевдокисты, расширение общего желчного
протока, воротной и селезеночной вен
60. Диагностика
• Такие изолированные или сочетанные признаки, как диффузныеизменения ПЖ, ее контур и изменение размеров не являются
надежными признаками ХП. Их наличие в сочетании с
клинической картиной, аномальными результатами
функциональных тестов ПЖ позволяют клиницисту
рассматривать диагноз ХП как возможный.
61. Диагностика
• Трансабдоминальное УЗИ эффективно только для подтверждениядиагноза тяжелого ХП с выраженными структурными
изменениями. Этот метод может использоваться для первичного
скрининга и исключения иных причин боли в животе, а также в
динамике для наблюдения за пациентом с установленным
диагнозом ХП, при псевдокистах ПЖ. Отсутствие признаков ХП
при трансабдоминальном УЗИ не исключает диагноз ХП.
62. Мультиспиральная компьютерная томография (МСКТ)
Данными, указывающими на ХП• атрофия железы,
• наличие конкрементов в протоках,
• дилатация ГПП,
• интра- или перипанкреатические кисты,
• утолщение перипанкреатической фасции и тромбоз селезеночной вены,
• неоднородность структуры, нечеткость контуров и увеличение размеров
ПЖ.
МСКТ с внутривенным контрастированием позволяет обнаружить зоны
некроза ПЖ (отсутствие накопления контрастного вещества)
63. Эндоскопическое ультразвуковое исследование
• ЭУЗИ наиболее информативно для диагностики раннего ХП (минимальныхизменений), особенно при использовании стимуляции панкреатической секреции,
контрастировании и эластографии ПЖ, однако этот метод требует высокой
квалификации специалиста.
Диагностические критерии Rosemont:
Пять признаков, отражающих состояние паренхимы органа:
• ячеистость
• гиперэхогенные очаги с тенью,
• гиперэхогенные очаги без тени,
• кисты,
• тяжистость,
Пять протоковых критериев
• дилатация ГПП,
• расширение боковых ветвей,
• неравномерность главного протока,
• гиперэхогенность стенок протока,
• наличие конкрементов
64. МРТ и МРПХГ
Данными МРТ, указывающими на ХП• снижение интенсивности сигнала на T1WI при подавлении сигнала от
жировой ткани и снижение контрастности.
Комбинация этого метода и МРПХГ с секретиновой стимуляцией служит
наиболее точным методом верификации панкреатита при минимальных
изменениях поджелудочной железы. Использование контрастирования
существенно повышает чувствительность метода при дифференциальной
диагностике ХП и опухолей железы. При выполнении МРПХГ можно с
высокой точностью определить заполненные жидкостью структуры: ГПП и
псевдокисты.
65. Эндоскопическая ретроградная холангиопанкреатография
• Инвазивная процедура с риском осложнений, позволяет выявить измененияструктуры протоков, псевдокисты, достоверно установить диагноз ХП.
ЭРХПГ дает возможность обнаружить изменения ГПП и его ветвей
(нерегулярное расширение протоков — «цепь озер»). Она может быть
наиболее ценной при отсутствии ЭУЗИ или сомнительных результатах
МРХПГ.
66. Лабораторные методы диагностики экзокринной недостаточности поджелудочной железы
• Снижение уровня общего белка и фракций альбуминов, факторовсвертывания крови, кальция, витамина В 12 (трофологический
статус)
• Копрологический тест (стеаторея, креаторея, амилорея)
• Функциональные тесты (секретин-панкреозиминовый и др.)
• Определение панкреатических ферментов в кале
67. Функциональные методы исследования
• Определение активности эластазы-1 в калеНаибольшие преимущества имеет определение эластазы в кале
иммуноферментным методом (с помощью моноклональных антител):
данным способом определяется лишь эластаза человека, поэтому результаты
теста не зависят от проведения заместительной терапии.
Снижение содержания эластазы в кале свидетельствует о первичной
экзокринной недостаточности ПЖ (0–100 мкг/г — тяжелая; 101–200 —
средняя или легкая), что является показанием для пожизненной, чаще всего
для так называемой высокодозной заместительной ферментной терапии.
Определять уровень эластазы в динамике практически не имеет смысла, так
как количество оставшихся клеток ПЖ, функционально готовых к секреции,
не может увеличиться
68. Клинико-лабораторные стадии внешнесекреторной недостаточности ПЖ
• 1ст. – минимальная недостаточность: жирный кал,транзиторный метеоризм, послабление после приема
алкоголя и жирной пищи, после переедания, стеаторея
(эластаза -1 более 200 мкг/г)
• 2ст. – умеренная недостаточность: постоянный
метеоризм, частые или постоянные поносы, стеаторея,
креаторея, амилорея (эластаза-1 более 100мкг/г)
• 3ст. – тяжелая недостаточность: постоянные поносы и
метеоризм, снижение веса вплоть до кахексии,
гиповитаминозы, дистрофические измененения органов
(эластаза-1 менее 100мкг/г)
69. Диагностика эндокринной недостаточности
• Определения концентрации гликозилированного гемоглобина(HbA1с), уровня глюкозы крови натощак или проведения
нагрузочной пробы с глюкозой.
• Международный экспертный комитет рекомендовал использовать
для диагностики диабета HbA1с (при уровне ≥6,5%), а не
концентрацию глюкозы в крови
70. Пример формулировки диагноза
Хронический кальцифицирующий панкреатит токсическойэтиологии (этанол, курение), персистирующая болевая форма с
экзокринной и эндокринной недостаточностью поджелудочной
железы, панкреатогенный сахарный диабет, легкое течение,
субкомпенсация.
Осложнения: нутритивная недостаточность.
2. Хронический идиопатический панкреатит, редко
рецидивирующая болевая форма с экзокринной и эндокринной
панкреатической недостаточностью.
Осложнения: панкреатогенный сахарный диабет средней степени
тяжести, инсулинопотребный, мелкая псевдокиста головки
поджелудочной железы, не требующая дренирования,
трофологическая недостаточность (снижение ИМТ,
гипопротеинемия, В12-дефицитная анемия легкой степени).
1.
71. Консервативное лечение
1) прекращение приема алкоголя и отказ от курения независимо отпредполагаемой этиологии заболевания, суточных доз алкоголя и количества
выкуриваемых сигарет в сутки, стажа употребления спиртных напитков и
табакокурения;
2) определение причины боли в животе и попытка снижения ее
интенсивности;
3) лечение недостаточности внешнесекреторной функции ПЖ;
4) выявление и лечение эндокринной недостаточности на ранних стадиях до
развития осложнений;
5) нутритивная поддержка;
6) скрининг аденокарциномы ПЖ, особенно при наследственном (семейном)
панкреатите, отягощенном наследственном анамнезе по раку железы,
длительном анамнезе доказанного ХП, возрасте старше 60 лет.
72. Диетотерапия
• Рекомендуется дробный прием пищи — небольшими порциями 5–6 раз всутки в зависимости от тяжести заболевания. Желательно высокое
содержание в ней белка и углеводов, если это не усиливает боль и
диспепсические симптомы.
• Степень ограничения жиров при экзокринной панкреатической
недостаточности зависит от тяжести стеатореи, в большинстве случаев
жиры не ограничиваются, особенно нерафинированные растительные.
Купирование стеатореи достигается не за счет ограничения приема жира
(что необходимо для нормального всасывания жирорастворимых
витаминов), а посредством назначения ферментной заместительной терапии
в адекватной дозе. Лишь в тяжелых случаях, когда выраженная стеаторея,
несмотря на использование адекватной заместительной терапии, вызывает
сильный дискомфорт, приводит к социальной дезадаптации, показана диета,
содержащая менее 40–60 г жира в сутки
73. Купирование боли в животе
При интенсивной боли показано периодическое назначение ненаркотическиханальгетиков, например парацетамола 1000 мг - 3 раза в день, при
неэффективности следует отдавать предпочтение трамадолу (800 мг/сут).
Опубликовано большое количество исследований, свидетельствующих о
целесообразности применения только микротаблетированного или
минимикросферического панкреатина в высоких дозах в комбинации с
антисекреторными препаратами для купирования панкреатической
боли
74. Купирование боли
• Пациенту назначают дробный прием пищи с равномерным распределениемжира во все порции, количество последнего ограничивают только при
неуправляемой стеаторее; обязательны полный отказ от алкоголя и
прекращение курения.
• При интенсивной боли необходимо назначение анальгетиков —
парацетамола или НПВС с последующим переходом в случае недостаточной
эффективности к трамадолу. В отдельных случаях может потребоваться
постоянный прием наркотических анальгетиков или дополнительное
пробное 6–12-недельное лечение высокими дозами минимикросфер или
микротаблеток панкреатина в сочетании антисекреторными
препаратами(ИПП), витаминоминеральными комплексами либо
дополнительное назначение антидепрессантов или прегабалина,
уменьшающих проявления сопутствующей депрессии, снижающих
выраженность боли и потенцирующих эффект ненаркотических
анальгетиков.
• При неэффективности консервативной терапии в течение 3 мес или наличии
положительных результатов от назначения наркотических анальгетиков
(ввиду высокого риска зависимости — в течение 2 нед) показана
консультация хирурга и эндоскописта для оценки вероятности купирования
боли с использованием методик эндоскопического или хирургического
лечения.
75. Лечение при недостаточности внешнесекреторной функции ПЖ
Клинические показания для проведения заместительной ферментнойтерапии при ХП:
– верифицированная стеаторея;
– хроническая диарея, полифекалия;
– нутритивная недостаточность;
– перенесенный панкреонекроз, тяжелый ХП (кальцификация паренхимы
ПЖ или внутрипротоковые кальцинаты в сочетании с расширением ГПП);
– перенесенные оперативные вмешательства на ПЖ с нарушением
нормального пассажа пищи (классическая панкреатодуоденальная резекция,
латеральная панкреатоеюностомия с петлей, выключенной по Ру);
– состояние после любых хирургических вмешательств на железе с
признаками внешнесекреторной недостаточности.
76. Лечение
Пациентам с клинически выраженной стеатореей(неоформленный, с жирным блеском, зловонный стул в большом
количестве) рекомендуется назначение ферментов ПЖ на
основании клинических данных.
При ХП с признаками нутритивной недостаточности (потеря в
весе, гипотрофия мышц, остеопороз, признаки гиповитаминоза)
назначение заместительной ферментной терапии может быть
показано даже без верификации стеатореи
77.
• В различных препаратах панкреатина содержание липазы,протеазы и амилазы неодинаково.
• Пациент должен получать не менее 25–40 тыс. ед. липазы на
основной прием пищи и 10–25 тыс. ед. на промежуточный прием.
• Эффективность заместительной ферментной терапии более
высока при назначении ферментов во время или сразу после еды
78. Пищеварение – напряженный физиологический процесс
• У здоровых людей в фазу пищеварения поступление панкреатическойлипазы составляет 480000 ЕД в течение 4 часов после еды
• Мальабсорбция не развивается, если в двенадцатиперстную кишку попадает
более 5-10% от нормальной максимальной продукции фермента.
• Для коррекции стеатореи необходимо обеспечить поступление от 25000 до
50000 ЕД липазы в течение 4 часов постпрандиального периода.
79.
• Тяжелая панкреатическая недостаточность после перенесенногопанкреонекроза у больных кальцифицирующим панкреатитом, у
пациентов со значительно сниженной эластазой-1 кала (менее
200 мкг/г) свидетельствует о значимом снижении возможностей
ПЖ к образованию эндогенных панкреатических ферментов
(менее 5–10% от исходного), что определяет необходимость
пожизненной заместительной терапии ММСП или
микротаблетками панкреатина в подобранной дозе
80. Лечение при эндокринной недостаточности ПЖ
• При лечении СД на фоне ХП необходимо стремиться улучшитьконтроль уровня глюкозы для предотвращения осложнений,
избегая развития гипогликемии.
81. Ферментативные препараты
• Действующее вещество: Панкреатин (Pancreatin)• Показания: проведение заместительного лечения при недостаточной
экзокринной функции поджелудочной железы, сопровождающей
заболевания – муковисцидоз, хронический панкреатит,
панкреатэктомию, рак поджелудочной железы, обструкцию протоков
ЖКТ при новообразованиях, синдром Швахмана-Даймонда, а также у
пожилых пациентов;
симптоматическое лечение нарушений пищеварительных процессов при
частичной резекции желудка, тотальной гастроэктомии, билиарной
обструкции, циррозе печени, холестатическом гепатите, патологиях
терминального отдела и чрезмерном бактериальном росте в тонком
кишечнике.
82. Ферментные препараты
ПрепаратПанкреатин
Липаза
Амилаза
Протеаза
Трипсин
Цена и
количество в
упаковке
Креон
150мг
300мг
400мг
10000
25000
40000
8000
18000
25000
600
1000
1600
20 капсул -270
20капсул - 560
50 капсул -1370
Панзинорм
Панзинорм форте
96.558 – 123.915
269,12– 279,44
10000
20000
7200
12000
400
900
21 капсула-110
21капсула - 116
Эрмиталь
87,28-112,96
218,2-282,4
272,02–316,68
10000
25000
36000
9000
18000
22500
500
1200
1250
20капсул -163
20капсул – 165
20капсул - 469
Пангрол
153,5
10000
9000
500
20 капсул - 247
Микразим
128мг
312мг
512мг
10000
25000
40000
7500
19000
30240
520
1300
2080
20 капсул – 218
50капсул - 750
50 капсул -1415
83. Схема лечения
• Диета с режимом питания 5-6 раз в день, исключение жирного, жареного,острого, алкоголя.
• Ферменты – Эрмиталь или Креон 25тЕД по 1 капсуле – 3 раза в день
(завтрак, обед и ужин) и 10тЕД по 1капсуле на перекусы, во время еды в
течение месяца, далее при дискомфорте
• Спазмолитики при болях – мебеверин (ниаспам, дюспаталин, спарекс)
200мг х 2 раза в день (утром и вечером) или тримебутин (тримедат) 200 мг
х 3 раза р/д, или гиосцина бутилбромид (бускопан) 10мг - 3 раза в день, или
пинаверия бромид (дицетел) 50мг - 3 раза в день или Альверин+Симетикон
(метеоспазмил по 1к х 3 раза в день), до еды - в течение 4-х недель.
• Коррекция кишечной флоры – пробиотики - бион 3 по 1 к. в сутки – 1 месяц
или РиоФлора баланс по 2к х 2 раза в день или К.Бифиформ 1капс. - 2 раза
в день или К. Линекс по 2к-3 раза в день, или Актофлор С по 1тюбику – 3
раза в день – в течение месяца.
• ИПП – Омепразол 20мг по 1капсуле – 2 раза в день – 21 день.
• Поиск паразитарной инвазии – многократно кал на я/глист, дуоденальное
зондирование, АТ к описторхиям.
84. Схема лечения (стационар)
1.2.
3.
Спазмолитик (дротаверин 4мл в/м, но-шпа 4 мл в/м,
папаверина гидрохлорид 2% - 2 мл в/м)
Ингибиторы протеаз - Апротинин (гордокс, апротекс,
контрикал) 10тЕД в/в кап 2 раза в день – 5 дней
Сандостатин (Октреотид) 0,1-3 раза в день п/к -3 -5 дней.












































































 medicine
medicine