Similar presentations:
Рассеянный склероз: этиология, патогенез, клиника, принципы диагностики (2)
1. Рассеянный склероз: этиология, патогенез, клиника, принципы диагностики
Презентацию подготовилаординатор 2 года обучения
Окулова Ирина Игоревна
2.
Рассеянный склероз (РС)– это хроническое, демиелинизирующее заболевание, в
основе которого лежит комплекс аутоиммунновоспалительных и нейродегенеративных процессов,
приводящих к множественному очаговому и диффузному
поражению центральной нервной системы, ведущее к
инвалидизации больных и значительному снижению
качества жизни.
G 35.0 – Рассеянный склероз
При отсутствии адекватного современного лечения в
среднем через 10 лет до 50% больных имеют
трудности в выполнении профессиональных
обязанностей, через 15 лет более 50% имеют
трудности в самостоятельном передвижении, а при
длительности РС более 20 лет – проблемы в
самообслуживании.
3. Эпидемиология
Рассеянный склероз является самым распространенным,после черепномозговой травмы, органическим заболеванием
ЦНС среди лиц молодого возраста.
Показатели распространенности РС в мире в последнее
время имеют тенденцию к увеличению (на 10% за последние
10 лет).
Около 5 тыс. новых случаев РС в год.
В мире около 3 млн. больных РС. Из них около 450 тыс. в
Европе, свыше 350 тыс. в США. В России может быть около
150 тысяч больных РС. (по данным Шмидта Т.Е. с соавт.)
Распространенность РС в целом 1:1000 населения.
В большинстве случаев РС дебютирует в возрасте
от 18 до 45 лет, но возрастные рамки расширяются, типичный
возраст - от 10 до 59 лет.
Чаще распространен у женщин, чем у мужчин (в 1,5-2 раза).
4.
РС имеет неравномерную распространённость в разныхгеографических широтах.
В зависимости от показателей распространенности РС выделяют три
зоны:
зона высокого риска с частотой заболевания более 50 на 100000
населения включает Северную и Центральную Европу, юг Канады и
север США, юг Австралии и Новую Зеландию.
зона среднего риска имеет частоту заболевания 10–49 на 100 000
населения и объединяет центр и юг США, Гавайские острова, северную
Скандинавию, Южную Европу, Израиль, белое население Южной
Африки, север и запад Украины, европейскую часть России, Дальний
Восток.
зона низкого риска с частотой 10 и менее на 100 000 населения
включает Азию, север Южной Америки, Аляску, Гренландию, острова
Карибского моря, Мексику, большую часть Африки, Ближний и Средний
Восток.
5. Распространенность РС в России
В большинстве популяций с преобладанием русских и другихпредставителей славянских народов риск РС приблизительно
одинаков, он варьирует от 30 до 70 случаев на 100 000
населения.
Более низкие показатели распространенности РС регистрируют
у потомков тюркских народов (чуваши, татары, башкиры) и у
представителей северокавказской группы (черкесы, чеченцы,
дагестанцы).
В целом распространенность РС в Поволжье, на Урале и в
регионах Сибири у европейцев существенно выше, чем у
популяций азиатского происхождения.
Риск заболеваемости РС среди русских, родившихся и
проживающих в южных областях, пока несколько ниже, чем
риск, выявляемый среди русского
населения на их исторической родине,
что указывает на значимость факторов
окружающей среды.
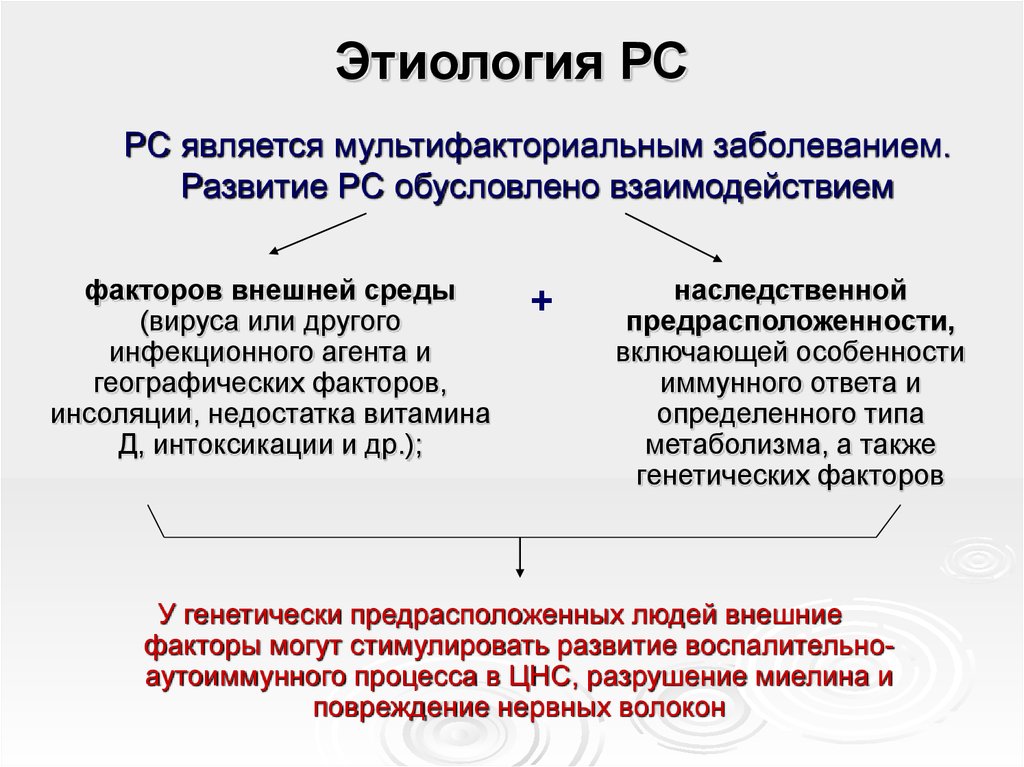
6. Этиология РС
РС является мультифакториальным заболеванием.Развитие РС обусловлено взаимодействием
факторов внешней среды
(вируса или другого
инфекционного агента и
географических факторов,
инсоляции, недостатка витамина
Д, интоксикации и др.);
+
наследственной
предрасположенности,
включающей особенности
иммунного ответа и
определенного типа
метаболизма, а также
генетических факторов
У генетически предрасположенных людей внешние
факторы могут стимулировать развитие воспалительноаутоиммунного процесса в ЦНС, разрушение миелина и
повреждение нервных волокон
7. Роль генетической предрасположенности в развитии РС
Близнецовые исследования показали, что вероятностьвозникновения РС у второго монозиготного близнеца — 30%,
тогда как у гетерозиготного — лишь 4% (по другим данным
50% и 17%). Таким образом, генетический риск составляет
30%. Остальное приходится на факторы внешней среды и
другие неизвестные причины.
Большое значение в формировании наследственной
предрасположенности имеет определенный набор генов
главного комплекса гистосовместимости (HLA-системы),
расположенного на 6-й хромосоме, т.к. структура молекул HLA
играет решающую роль в запуске иммунного ответа на любой
антиген.
У европейских народов рассеянный склероз наиболее сильно
ассоциируется с гаплотипом DR2 (DRB1*1501-DQA1*0102DQB1*0602) по HLA-системе класса II.
Среди других локусов, участвующих в формировании
наследственной предрасположенности наиболее вероятно
участие генов других белков.
Полигенная основа предрасположеннности к РС.
Тип наследования предрасположенности – рецессивный.
8. Внешние факторы
Геоэкологические (территории с прохладным и влажнымклиматом, с меньшим количеством солнечного света →
низкое содержание витамина D в крови)
Инфекционные агенты (вирусы кори, краснухи, бешенства,
ретровирусы, герпес-вирусы (в т.ч. ВЭБ), Т-лимфоцитарного
вируса человека 1 типа, а также вирусы, вызывающие
заболевания у животных).
Особенности питания (высокое содержание в рационе
животных жиров, избыточная масса тела)
Образ жизни (дозозависимый эффект курения и алкоголя,
длительный контакт с кошками и птицами?
НО есть исследования, что курильщики заболевают РС в
более позднем возрасте за счет иммуносупрессорного
эффекта никотина (Samoes R. и соавт.).
Гормональные нарушения
9. Патогенез РС
При РС имеют место 3 патологических процесса:1.
очаговая воспалительная демиелинизация подкоркового и
коркового белого вещества с образованием
периваскулярных воспалительных инфильтратов в
головном и спинном мозге
2.
нейродегенерация, проявляющаяся диффузным
аксональным повреждением и апоптозом нейронов
3.
повреждение серого вещества головного и спинного мозга
Воспалительные и нейродегенеративные изменения при
РС взаимосвязаны и протекают одновременно, лишь с
преобладанием того или иного процесса на разных
стадиях заболевания.
10. I стадия - активация аутореактивных по отношению к антигенам миелина CD4+ Т-клеток на периферии (вне ЦНС):
взаимодействие рецептора Тклетки и чужеродного антигена(вируса?), связанного
молекулами II класса HLAкомплекса на антигенпрезентирующих клетках
(дендритных клетках) –
тримолекулярный комплекс
Нарушение баланса в системе
цитокинов вызывает неконтролируемую активацию "запрещенных"
клонов лимфоцитов, сенсибилизированных к антигенам миелина
срыв толерантности, развитие
аутоиммунных реакций
Т-клетки пролиферируют и
дифференцируются
преимущественно в Т-хелперы
типа 1.
Th1 продуцируют
провоспалительные
цитокины: γ- интерферон,
ФНОα, лимфотоксин, ИЛ-1,
ИЛ-2, ИЛ-12, ИЛ-15
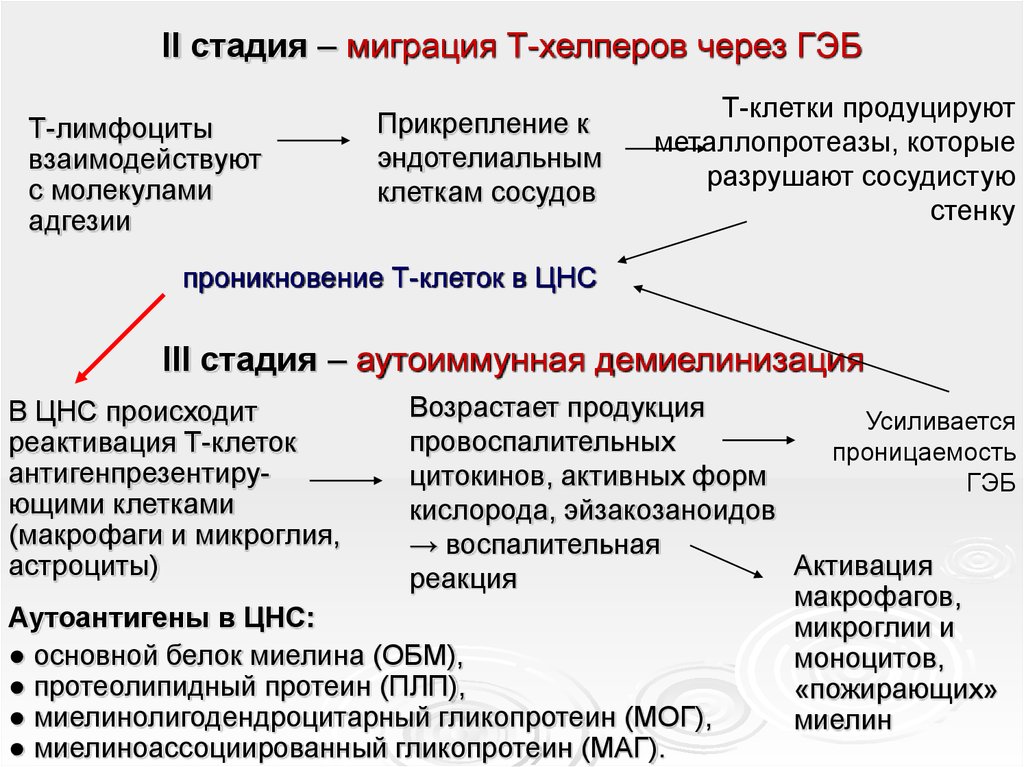
11. II стадия – миграция Т-хелперов через ГЭБ
Т-лимфоцитывзаимодействуют
с молекулами
адгезии
Прикрепление к
эндотелиальным
клеткам сосудов
Т-клетки продуцируют
металлопротеазы, которые
разрушают сосудистую
стенку
проникновение Т-клеток в ЦНС
III стадия – аутоиммунная демиелинизация
Возрастает продукция
Усиливается
провоспалительных
проницаемость
цитокинов, активных форм
ГЭБ
кислорода, эйзакозаноидов
→ воспалительная
Активация
реакция
макрофагов,
Аутоантигены в ЦНС:
микроглии и
● основной белок миелина (ОБМ),
моноцитов,
● протеолипидный протеин (ПЛП),
«пожирающих»
● миелинолигодендроцитарный гликопротеин (МОГ),
миелин
● миелиноассоциированный гликопротеин (МАГ).
В ЦНС происходит
реактивация Т-клеток
антигенпрезентирующими клетками
(макрофаги и микроглия,
астроциты)
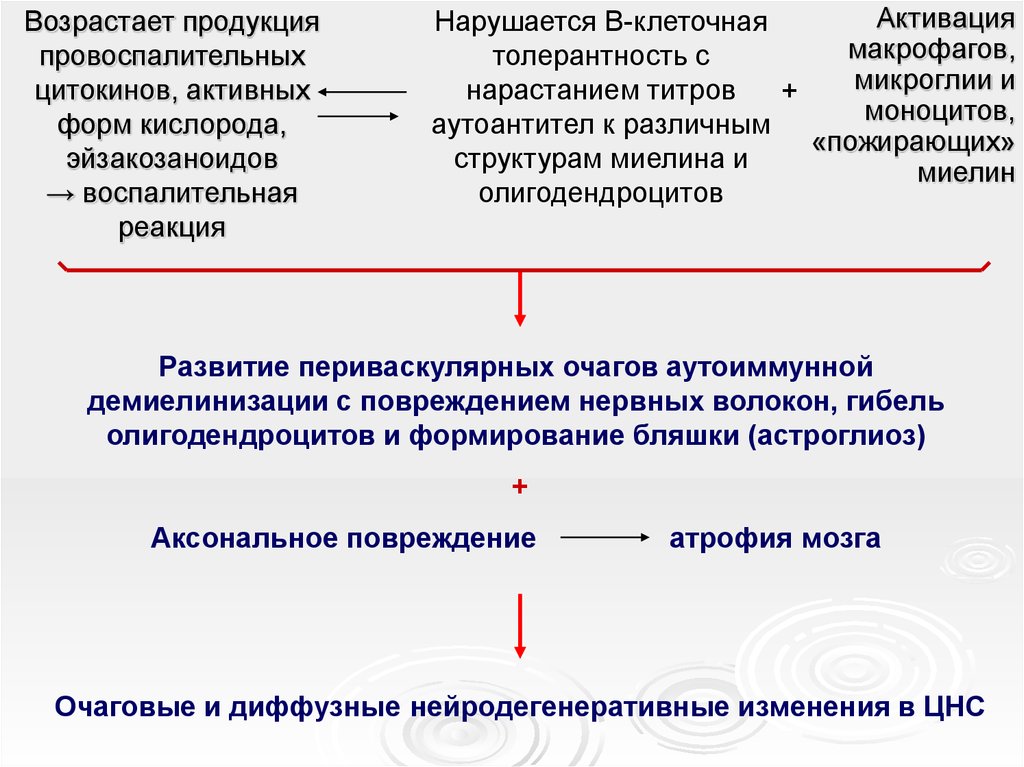
12.
Возрастает продукцияпровоспалительных
цитокинов, активных
форм кислорода,
эйзакозаноидов
→ воспалительная
реакция
Активация
Нарушается В-клеточная
макрофагов,
толерантность с
микроглии и
нарастанием титров
+
моноцитов,
аутоантител к различным
«пожирающих»
структурам миелина и
миелин
олигодендроцитов
Развитие периваскулярных очагов аутоиммунной
демиелинизации с повреждением нервных волокон, гибель
олигодендроцитов и формирование бляшки (астроглиоз)
+
Аксональное повреждение
атрофия мозга
Очаговые и диффузные нейродегенеративные изменения в ЦНС
13. Механизмы электрофизиологических нарушений при РС:
в результате демиелинизации уменьшается скорость проведенияимпульсов по аксонам.
Нервные волокна становятся легко подверженными внешним
воздействиям: например, проведение по безмиелиновым волокнам
ухудшается при повышении температуры. В связи с этим пациенты
с РС отмечают неблагоприятное воздействие жарких летних дней
на общее состояние.
Аксональное повреждение при РС возникают на различных этапах
патологического процесса как в острых и хронических очагах, так и
в неизмененном белом веществе.
Постепенное развитие аксональной дегенерации и снижение
компенсаторных возможностей мозга создает предпосылки для
перехода ремиттирующего
во вторично-прогредиентное
течение.
14. Механизмы развития клинических ремиссий
Механизмы менее понятныРазрешение воспаления и отека
Истощение продукции цитокинов, что уменьшает
привлечение моноцитов и активацию микроглии
Сдвиг клеточного баланса в очаге в сторону клеток,
продуцирующих противовоспалительные цитокины и
нейротрофические факторы
Врожденная пластичность нервной системы
Частичная ремиелинизация за счет неповрежденных
олигодендроцитов по краям активной бляшки.
15. Клиника рассеянного склероза
Клиническая картина РС отличается чрезвычайнымполиморфизмом. Нет ни одного признака, характерного для
этого заболевания.
Особенно сложна постановка диагноза в дебюте
заболевания. Точный диагноз РС ставится в среднем через
2-3 года после появления первых симптомов.
Начало заболевания примерно одинаково часто бывает
поли- и моносимптомным.
Первыми симптомами РС бывают:
нарушения чувствительности (40%),
зрительные и глазодвигательные расстройства (35%),
нарушения походки (32%),
парезы (24%),
головокружение (8%),
сфинктерные нарушения (6%),
координаторные нарушения (4%),
утомляемость (2%).
16.
В большей степени «патогномоничные» симптомы РС:● межъядерная офтальмоплегия,
● лицевые миокимии,
● болезненные тонические мышечные спазмы,
● тригеминальная невралгия у пациентов молодого возраста.
Атипичные проявления РС:
● афазия в дебюте,
● гемианопсия,
● экстрапирамидные двигательные расстройства,
● выраженная мышечная атрофия,
● фасцикуляции.
Типичные проявления РС:
Двигательные нарушения:
парезы (часто нижний спастический парапарез), спастичность
(больше в ногах), менее интенсивная в положении лежа, чем
в вертикальной позе
17.
Зрительные нарушения:ретробульбарный неврит – подострое (в течение 7-10
дней), обычно одностороннее снижение или потеря зрения,
сопровождающееся болезненностью при движениях глаз,
аффективными нарушениями зрачковых реакций (зрачок
Маркуса Гунна) и развитием центральной / парацентральной
скотом, длится от 1 до 6 мес.
менее характерны: двусторонний оптический неврит без боли
или с постоянной болью, полная и стойкая утрата зрения,
отек диска зрительного нерва.
Глазодвигательные и зрачковые нарушения:
моноокулярный (!) и биноокулярный нистагм, двоение в
глазах, межъядерная офтальмоплегия, полуторный синдром,
нарушение саккадических движений глаз, аффекторный
зрачок (Маркуса Гунна).
Нарушения чувствительности и болевые синдромы:
парестезии и боли различной локализации, «пятнистые»
участки нарушения поверхностной чувствительности,
снижение глубокой чувствительности, афферентный парез
руки («sd бесполезной руки», «sd деафферентации руки
Оппенгейма»), симптом Лермитта, тригеминальная невралгия
редко: острая радикулярная боль
18.
Поражение мозжечка и его путей: статическая идинамическая мозжечковая атаксия - неустойчивость при
ходьбе, дисметрия и промахивание в координаторных
пробах, мегалография, асинергии, интенционное дрожание,
мозжечковая дизартрия (скандированная речь).
Поражение спинного мозга: моно- и гемипарезы, нижний
парапарез, утрата чувствительности по проводниковому
типу, симптом Лермитта, императивные позывы на
мочеиспускание, неудержание мочи, задержки
мочеиспускания;
менее характерны: полный поперечный миелит,
сегментарные нарушения чувствительности,
радикулопатии, сенситивная атаксия, недержание кала.
Поражение больших полушарий головного мозга:
субкортикальный когнитивный дефицит (снижение памяти и
внимания, скорости выполнения нейропсихологических
тестов), хроническая усталость или утомляемость,
центральный гемипарез, депрессия, реже тревожность,
эйфоричность,
менее характерны: гемианопсии, острые нарушения
поведения и эпилептические приступы.
19. Клинические особенности РС
Отличительная особенность – синдром «клиническойдиссоциации», отражающий несоответствие между симптомами
поражения одной или нескольких функциональных систем.
Например, значительное снижение зрения при неизмененной
картине глазного дна в случае РБН и, наоборот, выраженные
изменения на глазном дне при восстановлении зрения. А высокие
сухожильные рефлексы и клонусы стоп на фоне центрального
пареза могут сочетаться не со спастическим повышением тонуса, а
с гипотонией из-за одновременного поражения глубокой
чувствительности или проводников мозжечка.
Своеобразная реакция на воздействие тепла: во время приема
горячей ванны и горячей пищи ухудшение состояния: углубляются
парезы, снижается зрение, координаторные нарушения.
Пароксизмальные симптомы: лицевая миокимия, неэпилептические
тонические судороги и спазмы, преходящие дизартрия, атаксия,
невралгия тройничного нерва, реже – эпилептические приступы.
20. Классификация
Типы течения РС:Активность:
Ремиттирующее
Активный
Прогрессирующее:
Неактивный
первично-прогрессирующее
вторично-прогрессирующее
* Особые формы:
злокачественный (болезнь Марбурга)
агрессивный/быстро-прогрессирующий
высокоактивный
Стадии заболевания:
Обострение = атака = экзацербация
Ремиссия
Прогрессирование
21. Ремиттирующее течение РС
наиболее распространенный тип течения РС и наиболее частыйвариант в дебюте заболевания, характеризуется периодами
обострений (не менее 2), чередующихся с периодами ремиссий (с
полным или неполным восстановлением функций в периоды
между обострениями), отсутствием нарастания симптомов в
периоды ремиссий.
После обострений могут отмечаться стойкие нарушения
неврологических функций различной выраженности.
Между обострениями не отмечается постепенное нарастание
тяжести заболевания (инвалидизации).
В более 60% случаев у больных при увеличении длительности РС
тип течения с РРС сменяется на вторично-прогрессирующий
рассеянный склероз (ВПРС).
22. Первично-прогрессирующее течение РС
Первично-прогрессирующий РС (ППРС) - течение РС,характеризующееся прогрессирующим ухудшением с самого
начала заболевания, без ремиссий, но возможно с периодами
стабилизации состояния.
Подтвержденным считается прогрессирование при ППРС на
протяжении не менее года.
Прогноз при ППРС хуже,
чем при ремиттирующем
РС, быстрее наступает
инвалидность в связи
с существенными
проблемами
в передвижении.
23. Вторично-прогрессирующее течение РС
тип течения РС, следующий за ремиттирующим типом течения.При этом типе течения на протяжении не менее 6 месяцев должна
неуклонно нарастать тяжесть состояния больного на один и более
баллов по шкале инвалидизации Куртцке (EDSS).
Выделяют два варианта этого течения заболевания
с обострениями
- на фоне неуклонного прогрессирования
сохраняются периоды обострений и
относительной стабилизации
без обострений
– заболевание неуклонно
прогрессирует.
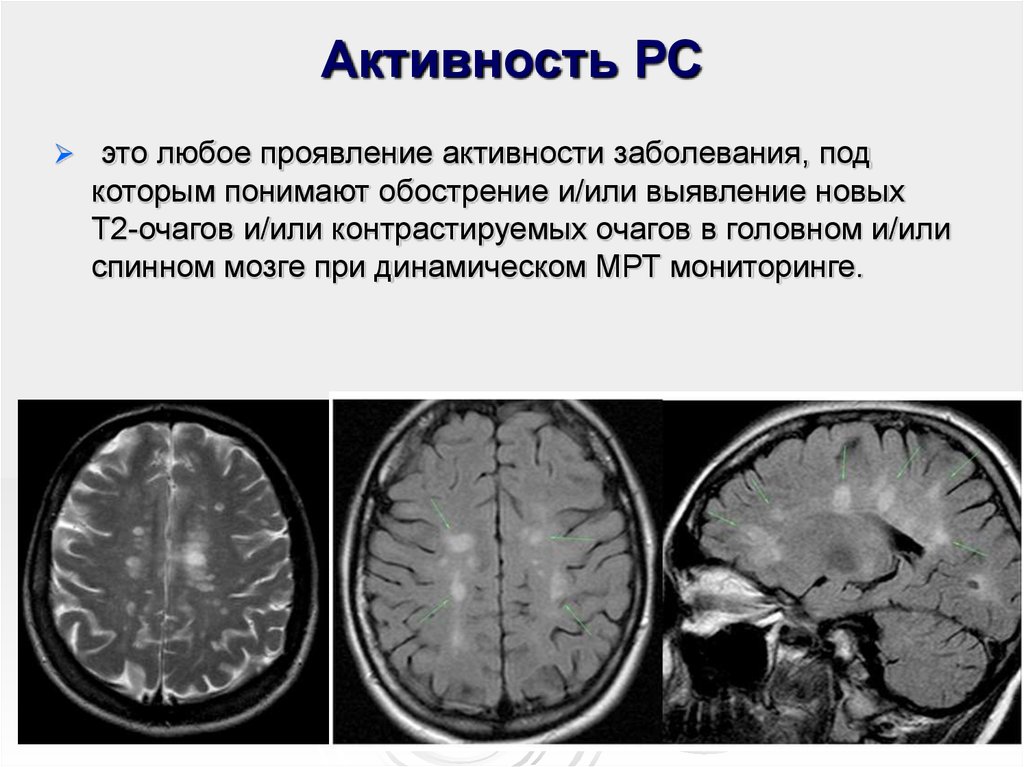
24. Активность РС
это любое проявление активности заболевания, подкоторым понимают обострение и/или выявление новых
Т2-очагов и/или контрастируемых очагов в головном и/или
спинном мозге при динамическом МРТ мониторинге.
25. Обострение РС
субъективные (сообщаемые пациентом) или объективныесимптомы, типичные для острого воспалительного
демиелинизирующего процесса в ЦНС (фокального или
мультифокального), наблюдавшиеся в прошлом или имеющиеся
в настоящее время,
с острым или подострым началом,
длительностью не менее 24 часов,
при отсутствии лихорадки или признаков инфекционного
заболевания.
Перечисленные симптомы должны быть подтверждены данными
объективного исследования неврологического статуса
(увеличение общего балла по шкале EDSS или изменение в двух и
более функциональных системах* на 1 балл или изменение в
одной функциональной системе на 2 и более балла).
Выполнение МРТ с контрастным усилением для подтверждения
активности процесса желательно, однако отсутствие накопления
контраста в очагах МРТ не является критерием отсутствия
обострения.
*ФС по Куртцке: поражение зрительного нерва, нарушение функций
др.ЧМН, пирамидной системы, координации, чувствительности,
функций тазовых органов, интеллекта
26. Ремиссия РС
отчетливое улучшение состояния больного PC в видеуменьшения выраженности или исчезновения симптома и/или
симптомов, которое должно длиться не менее 24 часов
и при длительности ремиссии более 1 месяца она может быть
определена как стойкая.
Если в период от 24 часов до 1 месяца появляется новый
симптом или группа симптомов или отчетливое ухудшение
уже имевшихся симптомов, то это не расценивается как новое
обострение, а является продолжением предыдущего и
ремиссия определяется как нестойкая.
Прогрессирование
неуклонное нарастание неврологических нарушений (по
шкалам EDSS и FS) за период не менее 6 месяцев без
стабилизации или улучшения.
27. Диагностика РС
Жалобы и анамнезФизикальное обследование
(результаты клинического неврологического осмотра
оценивать по шкалам: Шкала повреждения функциональных
систем (ФС, по J.F.Kurtzke) и
Расширенная шкала тяжести состояния больных (EDSS), а
также сопоставлять с международными критериями
МакДональда)
Лабораторно-инструментальная диагностика:
МРТ головного и спинного мозга с использованием
контрастного усиления
Исследование вызванных потенциалов (особенно
зрительных)
Исследование ЦСЖ на олигоклональные
иммуноглобулины (чаще класса IgG)
Диагноз РС ставится методом исключения при
отсутствии других (лучших) объяснений такого
многоочагового хронического поражения ЦНС.
28.
При сомнении в диагнозе при первичной диагностике:ОАК
Биохимические исследования крови (в т.ч. маркеры
воспаления, кальций, глюкоза, витамин В12)
Исследование функции щитовидной железы (ТТГ,
свободный Т4, АТ к тиреопероксидазе и
тиреоглобулину)
Иммунологические исследования крови (АТ к нативной
ДНК, АТ к кардиолипину, волчаночный антикоагулянт)
Исследование на ВИЧ, сифилис, боррелиоз
Исследование крови на антитела к аквапорину-4 (при
дифференциальном диагнозе с оптиконевромиелитом)
29. Для постановки диагноза обязательным является выполнения критериев:
Диссеминация во времени –Клинически: обострение с новым
Клинически: признаки наличия 2 и
очагом с интервалом не менее 1
более клинических очагов
мес.
поражения
По МРТ:
а) одновременное выявление
По МРТ: наличие 1 или более Т2очагов, накапливающих и не
гиперинтенсивных очагов в двух
накапливающих контраст на МРТ,
или более областях ЦНС:
выполненной в любое время от
перивентрикулярно,
начала заболевания; очаги могут
быть как симптомными, так и
кортикально или
бессимптомными. При соблюдении
субкортикально,
других критериев, диагноз РС может
инфратенториально,
быть подтвержден без повторной
МРТ;
в спинном мозге.
б) появление новых Т2гиперинтенсивных или
накапливающих контраст очагов на
повторной МРТ; при этом интервал
между первым и вторым
МРТисследованиями может быть
любым.
Диссеминация в пространстве
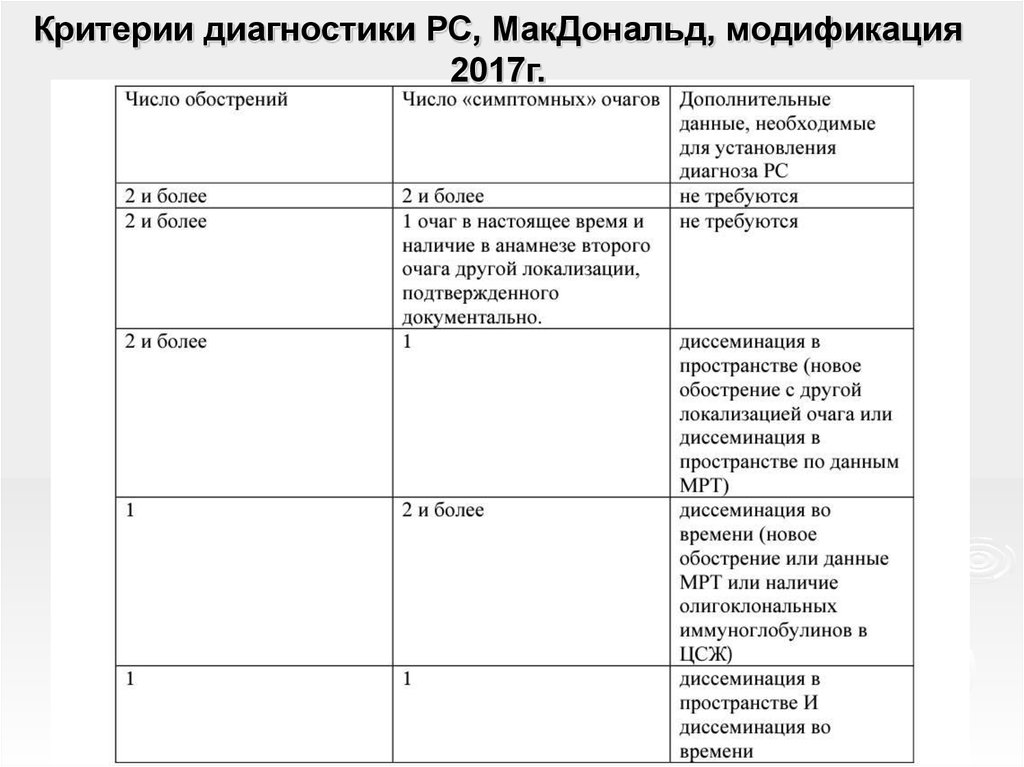
30. Критерии диагностики РС, МакДональд, модификация 2017г.
31. Список использованной литературы
Клинические рекомендации: Рассеянный склероз, под ред.Е.И.Гусева, А.Б.Гехт - 2018 г.
Рассеянный склероз: руководство для врачей / Т.Е.Шмидт,
Н.Н.Яхно. – 6е издание – М. : МЕДпресс-информ, 2017 г. – 280 с.
Болезни нервной системы: Руководство для врачей: в 2-х т. — Т.
1 / Под ред. Н. Н. Яхно, Д. Р. Штульмана. — 2-е изд., перераб. и
доп. — М.: Медицина, 2007 г.
Неврология. Национальное руководство. Краткое издание / под
ред. Е.И.Гусева, А.Н.Коновалова, А.Б.Гехт – М.: ГЭОТАР-Медиа,
2018 г.– 688 с.
Рассеянный склероз: эпидемиология, факторы риска, патогенез,
клиника и прогрессирование (по материалам 29-го конгресса
ECTRiMS) Т.Е. Шмидт / Неврологический журнал, № 1, 2014
Рассеянный склероз: этиология, патогенез и клиника (часть I) Абдурахманова Р.Ф., Иззатов Х.Н., Хадибаева Г.Р., Шарипова
Б.А., Кахарова М.Х. / Вестник последипломного образования в
сфере здравоохранения, №3, 2016 г.



























 medicine
medicine








