Similar presentations:
Балаларда жүрек-қантамырлар жүйесінің анатомо-физиологиялық ерекшеліктері
1. Балаларда жүрек-қантамырлар жүйесінің анатомо-физиологиялық ерекшеліктері
2.
• Жаңа туған балаларда жүректің салмағы өзмассасының 0,8% құрайды, ол ересек
адамдарға қарағанда қатынасы үлкен.
• Оң және сол қарыншалар бір-бірімен дерлік
тең. Ал қабырғасының қалыңдығы 5 мм.
• Балаларда негізінен сол жақ қарынша өте
қарқынды өседі, себебі ол орында
қантамырлардың қарсыласу күші мен
артериялық қысым әрекет етеді.
3.
Алғашқы жылдарда жүректің кеуде
қуысында орналасуы көптеген өзгерістерге
ұшырайды.
• Жүректің өсуімен қатар магистралды
қантамырлардың да мөлшері артады.
• Балаларда өкпе артериясының диаметрі
өрлеме артериясының диаметріне
қарағанда үлкен болады.
• Тамыр арнасы уақыт өткен сайын тарылып,
оның ұзындығы арта бастайды.
4.
• Жаңа туған сәбилерде пульс аритмиялыжәне ұзақтығы әр түрлі, арақатынасы да
ретсіз келеді.
• Балаларда пульс ересектерге қарағанда
жылдам болып табылады, себебі оларда зат
алмасу өте қарқынды өтеді, жүректің
вагустық иннервациясы жетілмеген.
5.
• Қалыпты қимылда болатын балаларда пульсгиподинамиямен зардап шегетін
қатарластарына қарағанда төмен болады.
• Артериялық қысымның өсуі алғашөы
өмірінің 2-3 жылында және пубертатты
кезеңде өседі.
• Жасы ұлғайған сайын жүректің соғуы мен
минуттық көлемі арта бастайды, жалпы
перифериялық қарсыласу төмендей түседі.
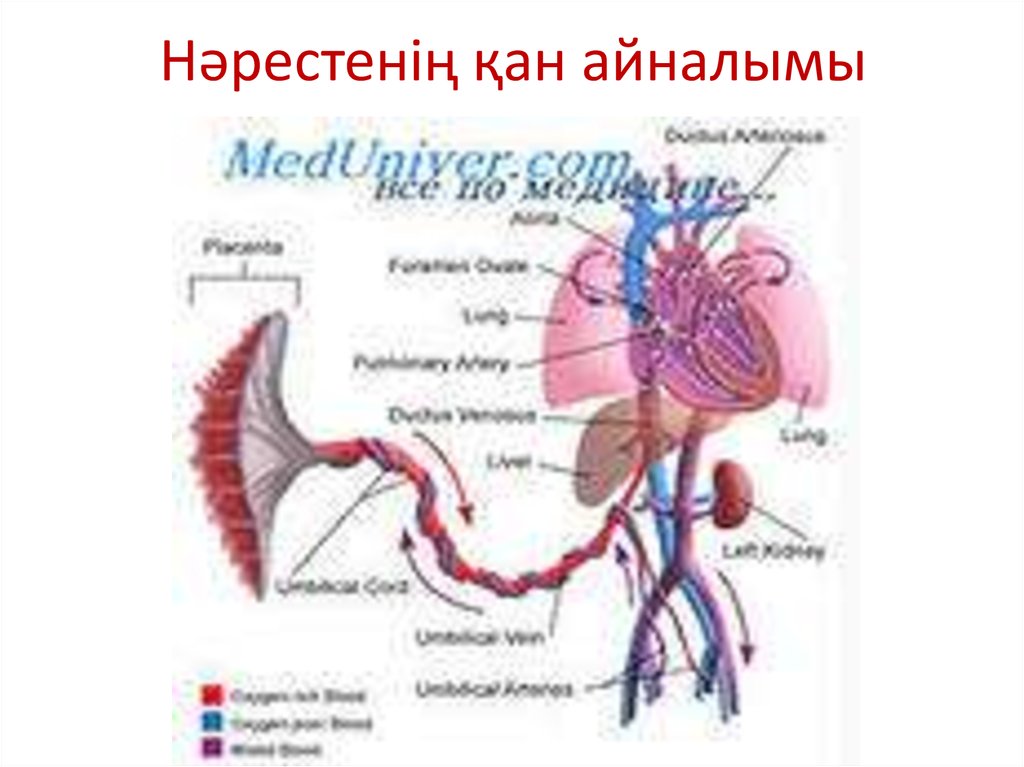
6. Нәрестенің қан айналымы
7.
• Құрсақтағы баланың негізгі қан айналымыхориальды, кіндік қантамырлары арқылы жүреді.
(плацентарлық) қанайналым баланың
құрсақтық дамуының 3 аптасының соңы мен 4
аптасының басында ауа алмасумен қамтамасыз ете
бастайды.
• Хориальды түтікшелердегі капилляр жүйесі оттекке
қаныққан, тағамдық қорға бай кіндік венасына
бірігіп кетеді.
8.
• Ұрықтың денесінде кіндік венасы бауырғақарай бағытталады, бауырға кірер тұста үлкен
және кіші венозды түтікше арқылы қуысты
венаға қан алып барады, сосын қақпа
венасымен байланысады. Бауырдан өткен соң
қан қайта төменгі қуысты венаға түседі. Төменгі
вена қуысындағы араласқан қан оң жүрекшеге
түседі. Содан осы жерге жоғарғы қуысты
венадан таза вена қаны келіп қосылады.
9.
• Вместе с тем строение этой части сердца плодатаково, что здесь полного смешения двух потоков
крови не происходит.
• Кровь из верхней полой вены направляется
преимущественно через правое венозное отверстие
в правый желудочек и легочную артерию, где
раздваивается на два потока, один из которых
(меньший) проходит через легкие, а другой
(больший) через артериальный
попадает в аорту и распределяется между нижними
сегментами тела плода.
10.
• Кровь, поступившая в правое предсердие изнижней полой вены, попадает
преимущественно в широко зияющее
овальное окно и затем в левое предсердие,
где она смешивается с небольшим
количеством венозной крови, прошедшей
через легкие, и поступает в аорту до места
впадения артериального протока,
обеспечивая лучшую оксигенацию и трофику
головного мозга, венечных сосудов и всей
верхней половины тела.
11.
• Кровь нисходящей аорты, отдавшаякислород, по пупочным артериям
возвращается в капиллярную сеть
хориальных ворсинок плаценты.
12.
Таким образом функционирует системакровообращения, представляющая собой
замкнутый круг, обособленный от системы
кровообращения матери, и действующая
исключительно за счет сократительной
способности сердца плода.
13.
• Жизнеспособность плода зависит отснабжения его кислородом и выведения
углекислоты через плаценту в материнский
круг кровообращения.
• Пупочная вена доносит оксигенированную
кровь только до нижней полой и воротной
вен.
• Все органы плода получают только
смешанную кровь.
14. Кровообращение новорожденного.
• При рождении происходит перестройкакровообращения, которая носит
исключительно острый характер.
Наиболее существенными моментами
считаются следующие:
1) прекращение плацентарного
кровообращения;
2) закрытие основных фетальных сосудистых
коммуникаций (венозного и артериального
протока, овального окна);
15.
3) переключение насосов правого и левогосердца из параллельно работающих в
последовательно включенные;
4) включение в полном объеме сосудистого
русла малого круга кровообращения с его
высоким сопротивлением и склонностью к
вазоконстрикции;
5) увеличение потребности в кислороде, рост
сердечного выброса и системного
сосудистого давления.
16.
• С началом легочного дыхания кровотокчерез легкие возрастает почти в 5 раз,
в 5—10 раз снижается сосудистое
сопротивление в малом круге
кровообращения.
• Через легкие протекает весь объем
сердечного выброса, в то время как во
внутриутробном периоде через них
проходило только 10 % этого объема.
17.
• Вследствие уменьшения сопротивления влегочном русле, увеличения притока крови
в левое предсердие, уменьшения давления
в нижней полой вене происходит
перераспределение давления в
предсердиях, шунт через овальное окно
перестает функционировать.
18.
• Сразу после первого вдоха под влияниемпарциального давления кислорода
наступает спазм артериального протока.
Однако проток, функционально закрытый
после первых дыхательных движений,
может снова раскрыться, если
эффективность дыхания нарушается.
19.
• Анатомическое перекрытие артериальногопротока происходит позднее (у 90 % детей ко
2-му месяцу жизни).
• Вследствие прекращения кровообращения
прекращается кровоток и по венозному
протоку, который облитерируется.
• Начинают функционировать малый
(легочный) и большой круги
кровообращения.
20. Методика исследования и семиотика поражения.
• При осмотре у детей с заболеваниями сердцамогут быть выявлены разные деформации
грудной клетки в виде набухания в области
сердца (сердечный горб).
• Недостаточности кровообращения
свойственна цианотичная окраска дистальных
отделов конечностей: ладоней, стоп, кончиков
пальцев.
21.
При осмотре у большинства детей можновидеть
в виде слабой
пульсации в IV-м (у старших детей – в V-м)
межреберье, несколько кнаружи от
среднеключичной линии или на ней.
Площадь его не превышает 1 -2 см.
При пальпации можно определить
и оценить
(локализованный или
разлитой) верхушечного толчка.
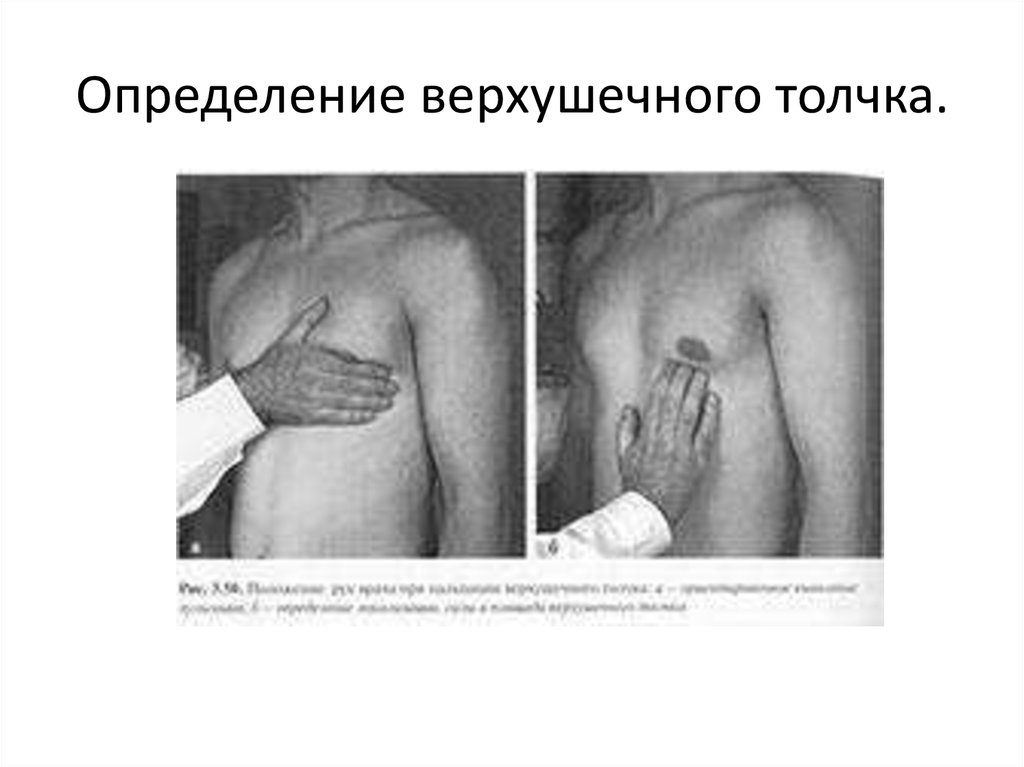
22. Определение верхушечного толчка.
23.
• При пальпации области сердца необходимо исследоватьсердечный толчок.
• У здоровых детей сердечный толчок не определяется.
• При гипертрофии и дилятации правого желудочка
появляется выраженная пульсация в области абсолютной
тупости сердца и в надчревной области.
• Для определения симптома «кошачьего мурлыкания»
(систолического или диастолического дрожания)
необходимо положить ладонь плашмя на всю область
сердца. Путем пальпации уточняется характер
эпигастральной пульсации.
• Разлитая эпигастральная пульсация в направлении сверху
вниз—признак гипертрофии правого сердца; справа
налево—увеличенной печени, сзади наперед—пульсация
аорты.
24.
• Сердечный толчок может быть разлитым,распространяться на грудину, подмышечную ямку,
надчревную область. При врожденных пороках
сердца длительное усиление сердечного толчка
вызывает деформацию грудной клетки в области
сердца.
• Однако не исключается и обратное - влияние
врожденных и приобретенных деформаций
грудной клетки на локализацию и выраженность
сердечного толчка.
25. Пальпация.
• Ладонной или пальцевой пальпациейможно определить симптом так
называемого кошачьего мурлыканья,
который наблюдается при стенозах.
Пальпация периферических артерий
позволяет судить об особенностях их
пульсации и в некоторой степени о
состоянии стенки сосудов.
26.
• Пальпаторно исследуется пульс на лучевой,височной, сонной, подколенной, задней
больше-берцовой, бедренной артериях, на
артерии тыла стопы.
• Пальпаторно оцениваются такие свойства
пульса, как ритмичность, напряжение,
наполнение, величина, равномерность,
форма, число колебаний сосудистой стенки
на одно сокращение сердца, уменьшение
пульса на выдохе (парадоксальный пульс).
27. Частота сердечных сокращений
Новорожденные – 140 - 160 в 1 минуту
1 год – 120 в 1 минуту
5 лет – 100 в 1 минуту
10 лет – 80 - 85 в 1 минуту
15 лет – 70 – 80 в 1 минуту
28.
• Ритмичность пульса оценивается поравномерности интервалов между
пульсовыми ударами (различают
ритмичный и аритмичный пульс).
Некоторая аритмичность пульса, связанная
с дыханием, явление физиологическое для
детей школьного возраста: при вдохе пульс
учащается, при выдохе замедляется.
Задержка дыхания этот вид аритмии
устраняет.
29.
• Напряжение пульса определяется силой, скоторой необходимо сдавить артерию,
чтобы исчезли пульсовые колебания.
Различают пульс нормального напряжения,
напряженный,
твердый пульс –pulsus durus и
мягкий пульс – pulsus mollis , указывающий
на понижение тонуса сосудов.
30.
• Исследование наполнения пульса проводят двумяпальцами правой руки.
• Проксимально расположенный палец сдавливает
артерию до исчезновения пульса, затем давление
пальцем прекращается и дистально
расположенный палец получает ощущение
наполнения артерии кровью.
• По наполнению различают: пульс
удовлетворительного наполнения; полный пульс –
p.plenus (наполнение больше обычного) и пустой
пульс –p.vacuus (наполнение менее обычного).
31.
• По скорости подьема и спуска пульсовойволны различают форму пульса (путем
умеренного сдавливания артерии обоими
пальцами).
• Если при пальпации пульса получаем
ощущуение быстрого подьема и быстрого
спада пульсовой волны, то такой пульс
называется быстрым, скачущим.
32.
• Если пульсовая волна медленноподнимается и медленно опускается, то
такой пульс называют медленным, вялым.
Различают также высокий пульс – p. Altus
(характеризующийся быстрым хорошим
наполнением и быстрым спадом пульсовой
волны) и малый пульс - p. Parvus, для
которого характерно медленное, слабое
наполнение и медленный спад пульсовой
волны.
33.
• Они обычно встречаются с другими формамипульса.
• Например: celer et parvus (пульс быстро
становится хорошего наполнения и затем
наблюдается быстрый спад пульсовой волны),
tardus et parvus (пульсовая волна медленно
поднимается, достигает малого наполнения и
затем медленно спадает).
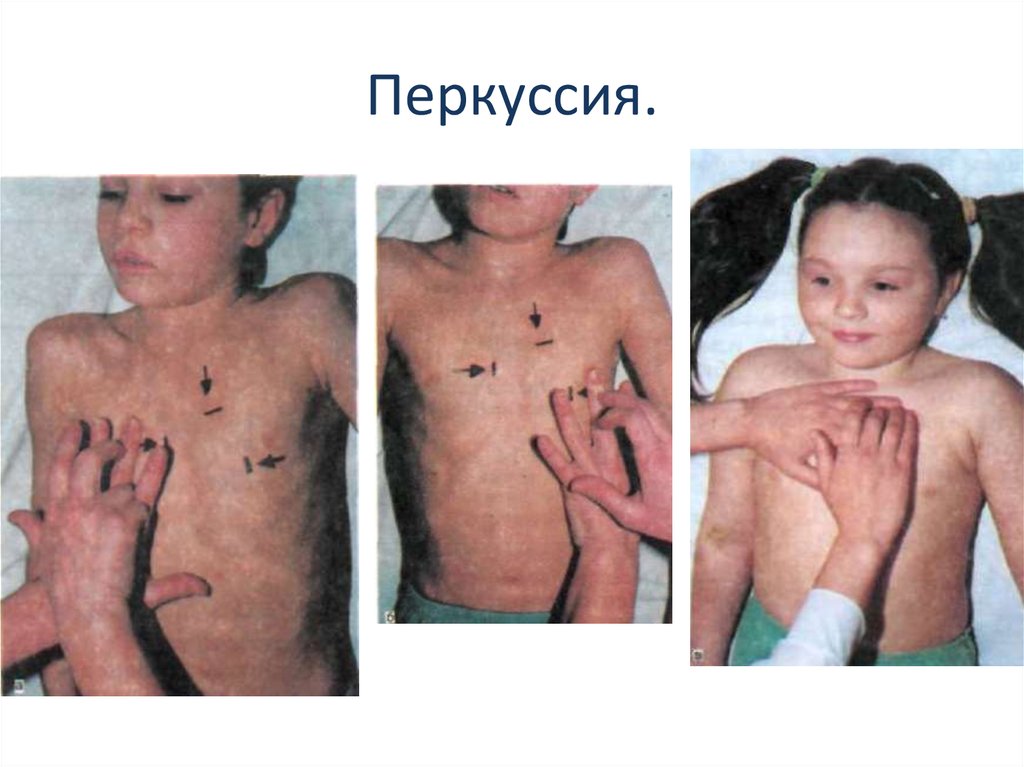
34. Перкуссия.
35. Методом перкуссии грудной клетки определяют границы сердца.
Перкуссия сердца производится с цельюопределить величину, конфигурацию,
положение сердца и размеры сосудистого
пучка.
Перкуссию сердца принято проводить в
вертикальном положении больного, с
руками, опущенными вниз («по швам»);
у тяжело больных и у детей раннего
возраста можно ограничиться перкуссией в
горизонтальном положении.
36. ГРАНИЦЫ ОТНОСИТЕЛЬНОЙ ТУПОСТИ СЕРДЦА
• Определение правой границы относительной тупостисердца.
Начинается с определения границы печеночной тупости
путем перкуссии по средне-ключичной линии.
Палец-плессиметр ставят параллельно ребрам, перкуссия
проводится по межреберьям от 2-го ребра до верхней
границы печеночной тупости.
Затем палец-плессиметр переносят на одно межреберье
выше печеночной тупости и располагают его
параллельно правой определяемой границе сердечной
тупости.
Наносится перкуторный удар средней силы, перемещают
палец-плессиметр по межреберному промежутку по
направлению к сердцу.
37. Определение левой границы относительной тупости сердца.
• Проводится в том же межреберье, гдерасполагается верхушечный толчок.
• Палец-плессиметр прижимают боковой
поверхностью к грудной клетке по средней
подмышечной линии параллельно искомой
границе сердца и постепенно передвигают по
направлению к сердцу до появления
притупления.
• Перкуторный удар наносят спереди назад, чтобы
не захватить боковой профиль сердца.
38. Границы сердечной тупости.
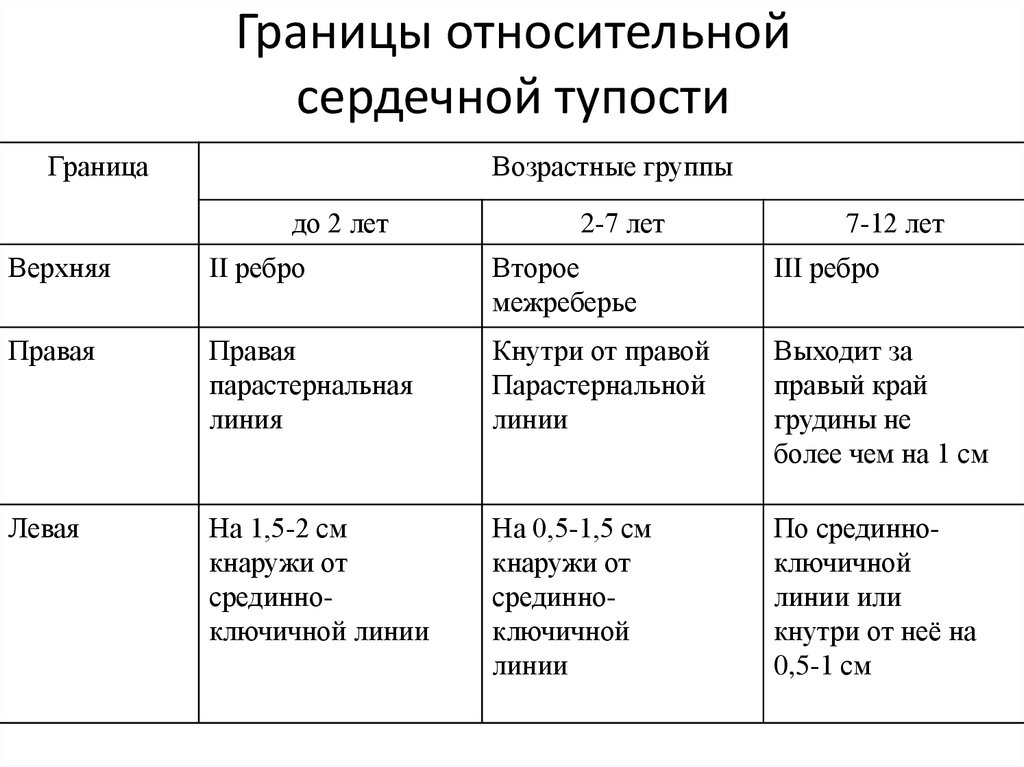
39. Границы относительной сердечной тупости
ГраницаВозрастные группы
до 2 лет
2-7 лет
7-12 лет
Верхняя
II ребро
Второе
межреберье
III ребро
Правая
Правая
парастернальная
линия
Кнутри от правой
Парастернальной
линии
Выходит за
правый край
грудины не
более чем на 1 см
Левая
На 1,5-2 см
кнаружи от
срединноключичной линии
На 0,5-1,5 см
кнаружи от
срединноключичной
линии
По срединноключичной
линии или
кнутри от неё на
0,5-1 см
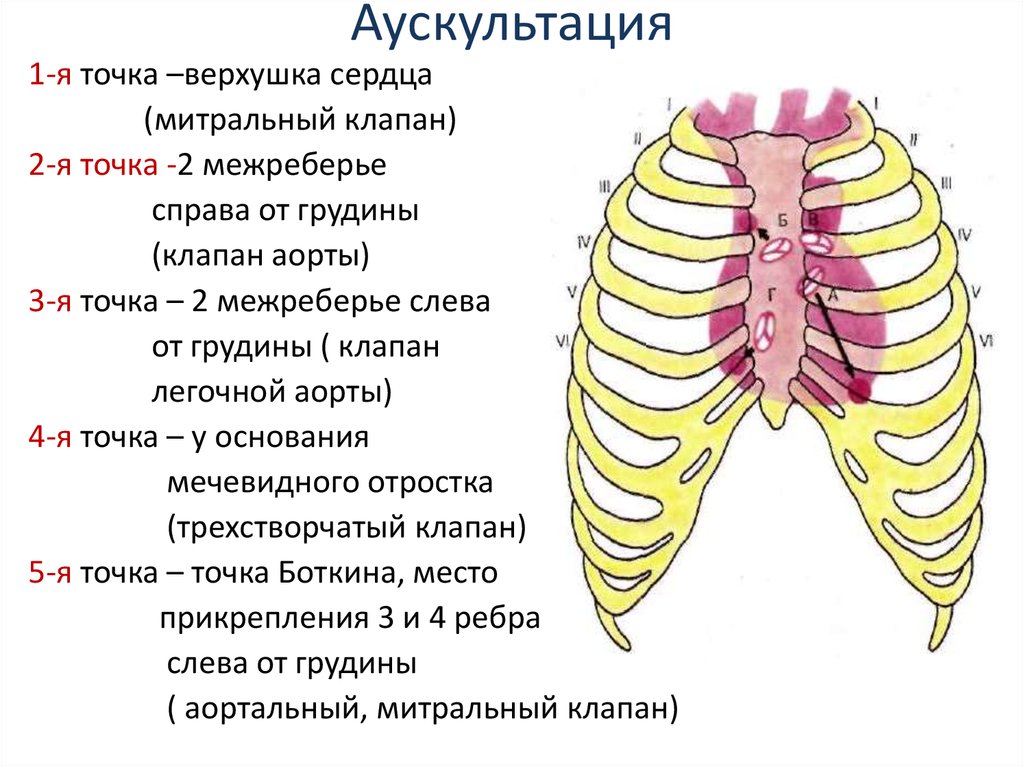
40. Аускультация.
• Выслушивание сердца проводится уребенка в различных положениях,
желательно на высоте вдоха при задержке
дыхания и полном выдохе.
• Выслушивают специальными
педиатрическими гибкими стетоскопами с
небольшим диаметром раструба – не более
20 мм.
41. Точки аускультации.
• 1.верхушка сердца- область митрального клапана.• 2.второе межреберье справа от грудины- клапан
аорты.
• 3.второе межреберье слева от грудины- клапан
легочной артерии.
• 4. у основания мечевидного отростка справатрехстворчатый клапан.
• 5. точка Боткина-место прикрепления 3 и 4 ребер
к грудине- аортальный и митральный клапан.
42. Аускультация
1-я точка –верхушка сердца(митральный клапан)
2-я точка -2 межреберье
справа от грудины
(клапан аорты)
3-я точка – 2 межреберье слева
от грудины ( клапан
легочной аорты)
4-я точка – у основания
мечевидного отростка
(трехстворчатый клапан)
5-я точка – точка Боткина, место
прикрепления 3 и 4 ребра
слева от грудины
( аортальный, митральный клапан)
43.
• Тоны сердца у детей отличаются большойзвучностью и ясностью.
• Шумы сердца у детей различают по
интенсивности (громкости), тембру,
продолжительности, зоне максимальной
слышимости, связи с систолой или
диастолой.
44.
• Тоны сердца у детей отличаются звучностью иясностью.
• После рождения в течение нескольких дней
тоны несколько ослаблены.
• После 1,5-2 лет тоны сердца у детей громче,
чем у взрослых.
• Соотношение звучности тонов у детей может
быть своеобразным.
• У новорожденных в течении 2-3 дней на
основании и в точке Боткина 2 тон
преобладает над 1тоном. «Би»- «туп*», а
затем они выравниваются по звучности.
45.
• С 2-3 месяцев доминирует громкость 1 тона• «Би*»- «туп», а с 2-3 лет доминирует громкость
2 тона, как у взрослых.
• На верхушке 1 тон у детей всех возрастов
громче 2 и только в первые дни они
одинаковы.
46. Шумы.
• Кроме тонов можно выслушать и шумы.Шумы могут быть: систолическими и
диастолическими.
• Кроме того, они могут быть органическими
и функциональными.
• Систолический шум выслушивается между
1 и 2 тоном.
• Диастолический- между 2 и 1 тоном.
47. Измерение артериального давления у детей.
48.
• Измерение проводят в положении ребенка сидя.• Рука ребенка лежит на столе и повернута ладонью
вверх при полном мышечном расслаблении.
Нагнетается воздух до величины давления, на 30–40
мм рт. ст. превышающей то давление, при котором
было отмечено прекращение пульсации артерии.
После этого устанавливают стетоскоп и начинают
медленно снижать давление в манжете, строго
контролируя момент первого появления тонов, а
затем и их полного исчезновения.
• Эту процедуру повторяют трижды и фиксируют в
качестве результата наименьшее полученное
давление.
49. Артериальное давление у детей
сАДдАД
• Новорожденные
70
Составляет
• 1 год
80-84 ½ или 1/3
• 5 лет
100
систоличес• 10 лет
110
кого
• 15 лет
120
АД измеряют на руках и ногах, разница
должна составлять 15-20 мм. рт. ст.
АД = 90 +2n мм. рт. ст.
50. Инструментальные методы исследования сердца.
ЭКГ
ФКГ
Эхокардиография
Доплерография
Реовазография
УЗИ
Рентгенография
Ангиография
51. Семиотика основных поражений сердечно-сосудистой системы
• Миокардит – воспалительное поражениемышцы сердца. Наиболее часто миокардиты
возникают при ревматизме, а также при
инфекционных заболеваниях (инфекционноаллергических миокардитах).
• Наиболее тяжело протекают миокардиты у
детей периода новорожденности и первых
недель жизни.
• Частота миокардитов увеличивается в
школьном возрасте.
52.
• При исследовании сердца регистрируютсязначительное расширение границ
относительной сердечной тупости,
приглушение тонов сердца, особенно I
тона, учащение сердечных сокращений
(тахикардия).
53.
• В области верхушки сердца выслушиваетсясистолический шум. Возникают нарушения
на ЭКГ: снижение вольтажа зубца Т и
снижение интервала S – Т, обнаруживаются
нарушения проводимости –
синоаурикулярная, вентрикулярная,
внутрижелудочковая блокады, может быть
экстрасистолия.
54.
• Миокардиты могут оставлять после себянарушения сократительной способности
миокарда или стойкие формы аритмий.
55. Эндокардит – воспаление внутренней оболочки сердца.
• К этой же группе относятся и воспалительныепоражения клапанов – клапанные
эндокардиты, или вальвулиты. Наиболее
частыми формами поражения эндокарда
являются ревматический и инфекционный
(бактериальный, или септический)
эндокардиты.
• Ревматический эндокардит возникает после
перенесенной ребенком острой
стрептококковой инфекции (ангины) или
обострения хронического тонзиллита.
56. Перикардит.
• Перикардиты сравнительно редко наблюдаются какизолированное воспалительное поражение перикарда.
• Чаще перикардит сопутствует другим воспалительным
поражениям сердца – миокардиту или эндомиокардиту.
• По количеству выпота в полости перикарда он может
быть сухим или экссудативным. Последние по характеру
выпота подразделяются на серозные, геморрагические и
гнойные.
• При аускультации основным симптомом являются
ослабление тонов и шум трения перикарда.
• На ЭКГ определяются резкое снижение вольтажа и
характерные для перикардита смещения интервала S – Т
вверх от изолинии.
57. Недостаточность двустворчатого клапана.
• Прослушивается ослабление тона наверхушке сердца, усиление II тона на
легочной артерии и систолический шум на
верхушке сердца или в V точке.
58. Сужение левого венозного устья.
• Верхушечный толчок ослаблен,пальпируется «кошачье мурлыканье».
Выслушиваются громкий и короткий
(хлопающий) I тон и диастолический шум у
верхушки сердца.
59.
• Комбинированный митральный порокхарактеризуется доминированием
клинических и инструментальных
признаков одного типа порока, как
правило, митральной недостаточности в
сочетании с менее яркими проявлениями
стеноза отверстия, в частности наличием
типичного шума митрального стеноза над
верхушкой сердца.
60. Недостаточность аортального клапана.
• Верхушечный толчок при пальпации усилен исмещен кнаружи и вниз.
• Границы сердца расширены влево.
• На верхушке выслушивается ослабление I
тона, на основании, или в III–IV-м
межреберьях слева от грудины – протодиастолический шум.
• Шум чаще тихий, нежный, льющийся, лучше
выслушивается в положении стоя при наклоне
туловища вперед.
61. Недостаточность трехстворчатого клапана.
• Выраженные одышка и слабость, приосмотре – цианоз губ, лица, конечностей,
пульсация шейных вен, эпигастральная
пульсация, расширение правой границы
сердца.
• Над нижней частью грудины
прослушивается систолический шум.
62.
• При поражениях сердца на ЭКГ можновыявить следующие изменения ритма:
синусовую тахи– и брадикардию,
атриовентрикулярный ритм, ритм
коронарного синуса, миграцию источника
ритма, сцепленный ритм, синоаурикулярную
блокаду, внутрипредсердные блокады,
атриовентрикулярные блокады, полную и
неполную блокады предсердий и желудочков,
блокады ножек пучка Гиса, экстрасистолу,
пароксизмальную тахикардию, мерцательную
аритмию.
63.
• Также по ЭКГ можно диагностироватьгипертрофию правого и левого предсердий
и гипертрофию правого и левого
желудочков.























































 medicine
medicine