Similar presentations:
Терминальные состояния. Принципы реанимации. Постреанимационная болезнь. Методы интенсивной терапии
1. АО «Медицинский Университет Астана» Терминальные состояния. Принципы реанимации. Постреанимационная болезнь. Методы интенсивной
терапииПодготовила: Ерменова Д.Н.
Интерн 770 гр АиГ
Астана 2016 г
2.
• ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ –• ( от лат. terminalis относящийся к концу,
пограничный) – состояния пограничные между
жизнью и смертью, критический уровень
расстройства жизнедеятельности с
катастрофическим падением АД, глубоким
нарушением газообмена и метаболизма.
3.
Виды терминальныхсостояний
• тяжёлый шок (шок IV
степени)
• запредельная кома
• коллапс
• преагональное
состояние
• терминальная пауза
• агония
• клиническая смерть
Терминальные состояния
включают 3 стадии:
1. Преагональное
состояние
Терминальная пауза (т. к.
не всегда бывает, — в
классификацию не входит,
но её всё же стоит
учитывать);
2. Агональное состояние;
3. Клиническая смерть.
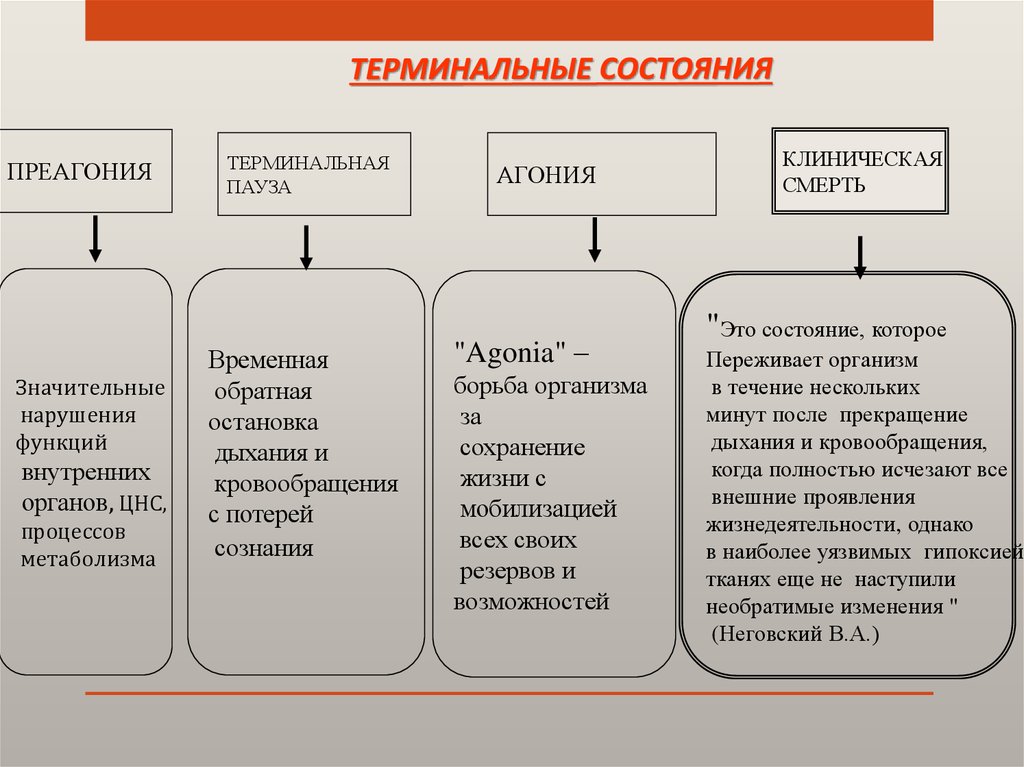
4. ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ
ПРЕАГОНИЯЗначительные
нарушения
функций
внутренних
органов, ЦНС,
процессов
метаболизма
ТЕРМИНАЛЬНАЯ
ПАУЗА
Временная
обратная
остановка
дыхания и
кровообращения
с потерей
сознания
АГОНИЯ
"Agonia" –
борьба организма
за
сохранение
жизни с
мобилизацией
всех своих
резервов и
возможностей
КЛИНИЧЕСКАЯ
СМЕРТЬ
"Это состояние, которое
Переживает организм
в течение нескольких
минут после прекращение
дыхания и кровообращения,
когда полностью исчезают все
внешние проявления
жизнедеятельности, однако
в наиболее уязвимых гипоксией
тканях еще не наступили
необратимые изменения "
(Неговский В.А.)
5.
ПРИЧИНЫ ТЕРМИНАЛЬНЫХ СОСТОЯНИЙ.Наиболее частыми причинами скоропостижной смерти являются травмы, ожоги,
поражения электрическим током, утопления, механическая асфиксия,
инфаркт миокарда, острые нарушения сердечного ритма, анафилаксия (укус
насекомого, введение медикаментов).
Причины остановки сердца принято объединять в две группы :
кардиогенной
природы.
- инфаркт миокарда и тяжелые
нарушения сердечного ритма,
- реже – истинный разрыв
сердца (постинфарктной
аневризмы),
-прямое препятствие кровотоку
(тромб, турникет, палец
хирурга), эмболия коронарных
артерий.
некардиогенной
природы.
относят первичную
катастрофу во внесердечных
системах: дыхание, обмен,
нейроэндокринная сфера.
6.
Основные параметры терминальных состояний7.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ.Предагональное состояние — этап умирания организма,
характеризующийся:
резким снижением артериального давления, ниже критического уровня
(80-60 мм.рт.ст.),
сначала тахикардией и тахипное, затем брадикардией и брадипное,
прогрессирующим угнетением сознания,
электрической активности мозга,
Вначале может наблюдаться общее двигательное возбуждение,
имеющее рефлекторную природу (смысл заключается в попытке вывести
организм из угрожающей ситуации). Вслед за фазой возбуждения
развиваются нарушения сознания и гипоксическая кома.
нарастанием глубины кислородного голодания всех органов и тканей
С предагональным состоянием может быть отождествлена IV стадия шока.
8.
Вслед за преагональным состоянием развивается терминальная пауза– состояние, продолжающееся 1-4 минуты:
дыхание прекращается,
развивается брадикардия, иногда асистолия,
исчезают реакции зрачка на свет, корнеальный и другие стволовые
рефлексы, зрачки расширяются.
При умирании в состоянии глубокого наркоза терминальная пауза
отсутствует.
9.
АгонияПо окончании терминальной паузы развивается —
предшествующий смерти этап умирания, который характеризуется
последней вспышкой жизнедеятельности. В период агонии функции
высших отделов мозга выключены, регуляция физиологических
процессов осуществляется бульбарными центрами и носит
примитивный, неупорядоченный характер. Активизация стволовых
образований приводит к некоторому увеличению артериального
давления и усилению дыхания, которое обычно имеет патологический
характер (дыхание Куссмауля, Биотта, Чейн-Стокса).
Атональная вспышка жизнедеятельности весьма кратковременна и
заканчивается полным угнетением всех жизненных функций —
клинической смертью.
10.
Клиническая смерть — обратимый этап умирания, «своеобразноепереходное состояние, которое еще не является смертью, но уже не может быть
названо жизнью».
Основное отличие клинической смерти от предшествующих состояний —
отсутствие кровообращения и дыхания.!!!
Для клинической смерти (внезапной остановки
сердца) характерны следующие признаки:
- потеря сознания,
- отсутствие пульса на центральных артериях,
- остановка дыхания или дыхание атонального типа,
- отсутствие тонов сердца,
- расширение зрачков,
- изменение цвета кожных покровов.
смерти увеличивается).
11.
Прекращение кровообращения и дыхания делает невозможными окислительновосстановительные процессы в клетках, что приводит к их гибели и смертиорганизма в целом. Но смерть не наступает непосредственно в момент
остановки сердца. Обменные процессы угасают постепенно. Наиболее
чувствительны к гипоксии клетки коры головного мозга, поэтому
продолжительность клинической смерти определяется временем, которое
переживает кора головного мозга в отсутствие дыхания и кровообращения.
Обычная ее продолжительность 5-6 минут, при этом повреждения большей
части клеток коры головного мозга еще обратимы, что делает возможным
полноценное оживление организма. Это связано с высокой пластичностью
клеток центральной нервной системы, в силу которой функции погибших клеток
берут на себя другие клетки, сохранившие свою жизнедеятельность.
На длительность клинической смерти влияют:
- характер предшествующего умирания (чем внезапнее и быстрее наступает
клиническая смерть, тем большей по времени она может быть);
- температура окружающей среды (при гипотермии снижена интенсивность
всех видов обмена и продолжительность клинической смерти увеличивается).
12.
Биологическая смерть - наступает вслед за клинической ипредставляет собой необратимое состояние, когда оживление
организма как целого уже невозможно.
Биологическая смерть представляет собой некротический процесс во
всех тканях, начиная с нейронов коры головного мозга, некроз которых
происходит в течение одного часа после прекращения кровообращения,
а затем в течение двух часов происходит гибель клеток всех
внутренних органов (некроз кожи наступает лишь через несколько
часов, а иногда и суток).
13.
Факт наступления биологической смерти может устанавливаться по наличиюдостоверных признаков, а до их сформирования — по совокупности следующих
симптомов:
-отсутствие сердечной деятельности (нет пульса на крупных артериях, тоны
сердца не выслушиваются, нет биоэлектрической активности сердца);
-время отсутствия сердечной деятельности достоверно больше 25 минут (в
условиях нормотермии);
-отсутствие самостоятельного дыхания;
-максимальное расширение зрачков и отсутствие их реакции на свет;
-отсутствие роговичного рефлекса;
-наличие посмертного гипостаза
-в отлогих частях тела.
14.
При некоторой интрацеребральной патологии, а также после реанимационныхмероприятий возникает ситуация, когда функции центральной нервной системы
оказываются полностью и необратимо потерянными, сердечная деятельность
сохранена, артериальное давление сохранено или поддерживается вазопрессорами, а
дыхание обеспечивается ИВЛ. Такое состояние называется мозговой смертью
(смерть мозга).
Диагноз смерти мозга поставить очень трудно. Существуют следующие критерии
смерти мозга:
• полное и устойчивое отсутствие сознания;
• устойчивое отсутствие самостоятельного дыхания;
• исчезновение любых реакций на внешние раздражения и любых видов рефлексов;
• атония всех мышц;
• исчезновение терморегуляции;
• полное и устойчивое отсутствие спонтанной и
вызванной электрической активности мозга (по данным ЭЭГ).
15.
• Стандарт СЛМР включает 3 стадии, каждая из которыхпредусматривает 3 этапа.
1-я стадия СЛМР - элементарное поддержание жизни
или экстренная оксигенация (первичный
реанимационный комплекс) -Basig life support - BLS:
- A - восстановление проходимости дыхательных
путей,
- В - искусственная вентиляция легких (ИВЛ),
- С - поддержание кровообращения.
16.
• 2-я стадия - дальнейшее поддержание жизни (Advanced lifesupport):
- E - электрокардиография, после которой, в зависимости от
вида остановки сердца (см. рис. 27.1) по соответствующим
алгоритмам проводятся определенные комплексы
мероприятий:
- D - введение медикаментов и растворов;
- F - лечение фибрилляции (наружная дефибрилляция при
необходимости). При наличии крупноволновой
фибрилляции дефибрилляция может предшествовать
введению медикаментов и растворов.
17.
• 3-я стадия - длительное поддержание жизни(Prolonged life support):
- оценка состояния, т.е. определение причины смерти и
возможности оживления больного;
- оценка мышления человека;
- интенсивная терапия, которую продолжают до
восстановления сознания больного или до
констатации биологической смерти и в особых случаях
- до установления смерти мозга.
18.
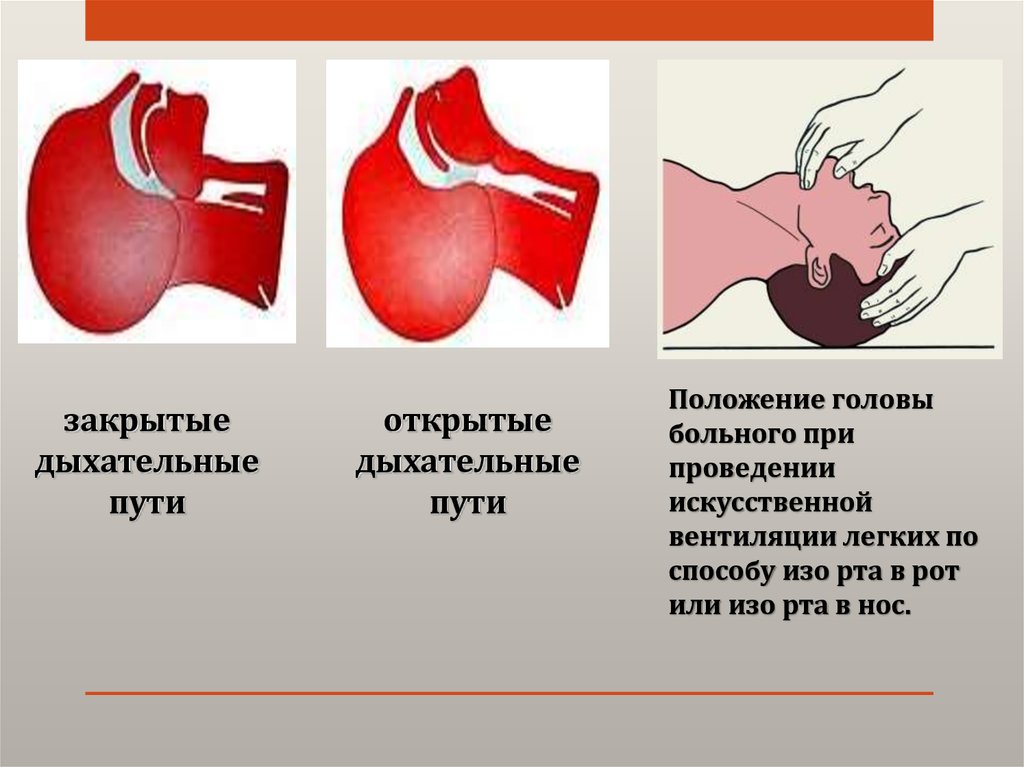
• Восстановление проходимости дыхательных путейосуществляется тройным приемом по Сафару запрокидывание головы, предельное смещение вперед
нижней челюсти и открывание рта больного.
ИВЛ на этапе доврачебной помощи осуществляется
«рот в рот» выдыхаемым воздухом. При этом об
эффективности вдоха судят по подъему грудной
клетки.
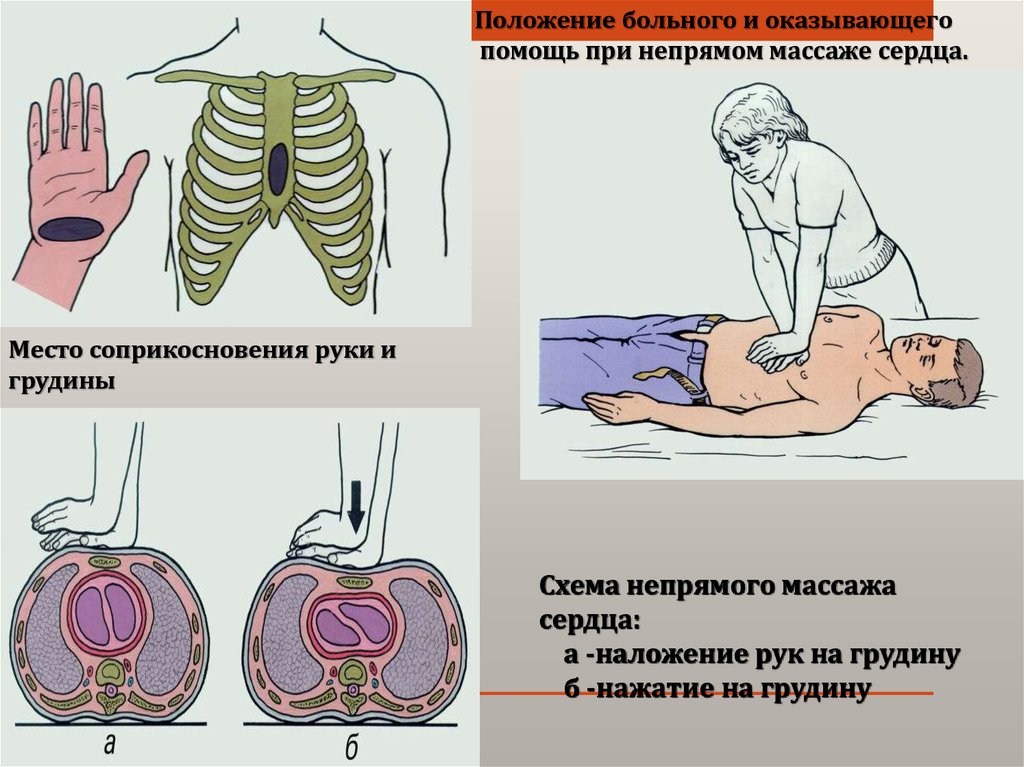
При отсутствии кровообращения немедленно
приступают к непрямому массажу сердца.
19.
На II стадии на фоне ИВЛ и массажа сердца вводят медикаментозные средства.
Как можно быстрее, в идеале одновременно с началом массажа, в вену вводится
адреналин и атропин. При невозможности в/в введения препараты применяют
эндотрахеально в дозах, в 2-2,5 раза превышающих в/в у взрослых и в 10 раз – у
детей. Предварительно препараты разводят 10мл дистиллированной воды.
Каждые 3-5 минут вводят 1 мг адреналина в/в или 2-3 мл эндотрахеально.
Атропин – вводится 3 мг в/в однократно.
На II этапе проводится электрокардиография для определения вида остановки
кровообращения.
20.
• Различают 3 вида остановки кровообращения:- асистолия (изолиния на ЭКГ)
- фибрилляция желудочков – (некоординированные
сокращения отдельных мышечных волокон), на ЭКГ - в
виде беспорядочных зубцов разной амплитуды
- «неэффективное сердце» - электрическая активность
сердца сохранена, но сердечные сокращения резко
ослаблены или отсутствуют. На ЭКГ комплексы
сохранены, но чаще они деформированы, с низкой
амплитудой.
21.
При фибрилляции желудочков эффективное средство восстановления сердечной
деятельности – электрическая дефибрилляция. Рекомендуется проведение разрядов в
200, 200 и 360 Дж (4500 и 7000 В). Все последующие разряды - 360 Дж.
При фибрилляции желудочков после 3-его разряда вводится кордарон в начальной
дозе 300 мг (в 20мл физраствора или 5%раствора глюкозы), повторно – по 150 мг (
максимум до 2 г). При отсутствии кордарона вводят лидокаин – 1-1,5 мг/кг каждые 3-5
минут до суммарной дозы 3 мг/кг.
Соду вводят (4% - 100 мл) только в случае тяжелого ацидоза, после 20-25 минут СЛЦР.
Сернокислая магнезия – 1-2 г в/в в течение 1-2 минут, повторить через 5-10мин.
Вторая стадия СЛЦР продолжается до восстановления сердечной деятельности. Если
несмотря на осуществление всех вышеперечисленных мероприятий, на ЭКГ на
протяжении 30 минут определяется прямая линия (асистолия), проведение СЛЦР
прекращают.
III стадию проведения СЛЦР начинают после доставки больного в ОРИТ. Ее
эффективность зависит от тяжести исходного состояния (до остановки
кровообращения), длительности остановки кровообращения, выраженности
нарушения основных жизненных функций и характера осложнений, которые возникли
после реанимации.
22.
закрытыедыхательные
пути
открытые
дыхательные
пути
Положение головы
больного при
проведении
искусственной
вентиляции легких по
способу изо рта в рот
или изо рта в нос.
23.
Положение больного и оказывающегопомощь при непрямом массаже сердца.
Место соприкосновения руки и
грудины
Схема непрямого массажа
сердца:
а -наложение рук на грудину
б -нажатие на грудину
24.
• Адреналин – 1 мл 0.1% р-ра (1 мг) черезкаждые 3-5 мин. до получения клинического
эффекта. Каждую дозу сопровождать
введением 20 мл физраствора.
• Норадреналин – 2 мл 0.2% р-ра, разведённого в
400 мл физраствора.
• Атропин – по 1.0 мл 0.1% р-ра каждые 3-5 мин.
до получения эффекта, но не более 3 мг.
• Лидокаин (при экстрасистолии) –
первоначальная доза 80-120 мг (1-1.5 мг/кг).
25. ПОКАЗАНИЯ К ПРОВЕДЕНИЮ СЛР
• Отсутствие сознания, дыхания, пульса на сонныхартериях, расширенные зрачки, отсутствие
реакции зрачков на свет;
• Бессознательное состояние, редкий, слабый,
нитевидный пульс, поверхностное, редкое,
угасающее дыхание.
26. Противопоказания к проведению реанимации:
• - терминальная стадия неизлечимой болезни• - злокачественные новообразования с
метастазами
• - необратимое поражение мозга
• - олигофрения у детей
27. Критерии окончания СЛР
• установление необратимости повреждения головного мозга• Длительное отсутствие восстановления спонтанного
кровообращения
• Клинические показатели эффективности проводимых
реанимационных мероприятий · появление пульсации на
крупных сосудах - сонной, бедренной и локтевой артерий.
• -· систолическое атериальное давление не ниже 60 мм.рт.ст.
• -· сужение зрачков
• -· порозовение кожи и видимых слизистых
• -· регистрация на ЭКГ сердечных комплексов
28.
Постреанимационная болезнь (ПРБ) –состояние организма после перенесенной
клинической смерти (остановки
кровообращения) с последующим
восстановлением функции органов и систем.
29.
I стадия(первые 6–8 часов)характеризуется
нестабильностью основных
функций организма. Снижается
перфузии тканей в 4–5 раз,
несмотря на стабилизацию
артериального давления,
явления циркуляторной
гипоксии, лактоацидоза,
повышается содержание
продуктов деградации
фибриногена (ПДФ) и
растворимых комплексов
фибрин-мономеров (РКФМ).
II стадия(10–12 часов) – период
временной стабилизации
основных функций организма и
улучшением состояния больных.
Сохраняются выраженные
нарушения перфузии тканей,
лактоацидоз, имеется
дальнейшее повышение уровня
ПДФ и достоверно растет РКФМ,
замедляется фибринолиз –
признаки гиперкоагуляции. Это
стадия «метаболических бурь» с
явлениями выраженной
гиперферментемии.
30.
III стадия(конец 1-х – 2-е сутки) характеризуетсяповторным ухудшением состояния больных по динамике
клинических и лабораторных данных. Развиваются
гипоксемия, тахипноэ, тахикардия, артериальная
гипертензия, у лиц молодого и среднего возраста —
признаки синдрома острого легочного повреждения или
острого респираторного дистресс-синдрома (СОЛП/ОРДС)
с возрастающим шунтированием крови.
Максимально выражены признаки ДВС-синдрома:
тромбинемия, гиперкоагуляция, нарастание уровня ПДФ на
фоне прогрессирующего снижения фибринолизаи, ведет к
развитию микротромбозов и блокированию
микроциркуляции. Проявляются пораженияя почек, легких
и печени, однако все они еще носят функциональный
характер и при проведении адекватного лечения носят
обратимый характер.
31.
IV стадия(3-и – 4-е сутки) это илипериод стабилизации и последующего
улучшения функций организма с
выздоровлением без осложнений; или
период дальнейшего ухудшения
состояния больных с нарастанием
полиорганной недостаточности
(СПОН) в связи с прогрессированием
синдрома системного
воспалительного ответа (ССВО).
Характеризуется гиперкатаболизмом,
развитием интерстициального отека
ткани легких и мозга, углублением
гипоксии и гиперкоагуляции с
развитием признаков полиорганной
недостаточности: кровотечений из
органов ЖКТ, психозов с
галлюцинаторным синдромом,
вторичной сердечной
недостаточности, панкреатитов и
нарушений функций печени.
V стадия(5–7-е сутки и более)
развивается только при
неблагоприятном течении ПРБ:
прогрессирование воспалительных
гнойных процессов (пневмонии,
нередко абсцедирующие, нагноение
ран, перитониты у оперированных
больных и пр.), генерализация
инфекции — развитие септического
синдрома, несмотря на раннее
проведение адекватной
антибиотикотерапии. На этом этапе
поражение паренхиматозных органов
носит уже дегенеративный и
деструктивный характер.
32.
• Постаноксическая (постреанимационная)энцефалопатией – поражение мозга, способное к
прогредиентному развитию после аноксического
кратковременного воздействия. Это совокупность
неврологических и психических нарушений,
наблюдаемых на всех этапах постаноксического
периода, сформировавшихся на фоне реперфузии
мозга после продолжительной остановки
кровообращения.
• Выделяют 3 типа восстановления неврологического
статуса в постаноксическом периоде.
33.
1• Восстановление происходит после непродолжительного (3 часа) периода
отсутствия сознания и характеризуется быстрой нормализацией адекватной
психической деятельности в течении 24 часов после клинической смерти y
большинства (70%) больных.
2
• После выхода из острого патологического состояния у 50% больных
развивается неврозоподобный синдром, кратковременные судороги,
нейроциркуляторная дистония, рассеянная мелкоочаговая симптоматика
(выпадение).
3
• Задержанное восстановление функций ЦНС. Нарушение сознания
(сомноленция, сопор, кома различной степени) может продолжаться в
течение многих суток и зависит от развития отека головного мозга. Именно у
пациентов с 3-м типом восстановления функций ЦНС развиваются
выраженные неврологические проявления в отдаленном периоде (2–3 мес.).
34. Стадии нарушения перфузии головного мозга после восстановления самостоятельного кровообращения в постреанимационном периоде:
Начальное развитие мультифокального отсутствия реперфузии (феномен noreflow).Стадия транзиторной глобальной гиперемии развивается на 5–40-й минутах
спонтанного кровообращения. Механизм ее развития связан с вазодилатацией
сосудов головного мозга за счет повышения внутриклеточной концентрации Na+и
аденозина и снижения внутриклеточного рН и уровня Са2+. Длительность ишемии
головного мозга определяет длительность стадии гиперемии, которая в свою
очередь носит гетерогенный характер в различных регионах головного мозга.
Стадия пролонгированной глобальной и мультифокальной гипоперфузии
развивается от 2 до 12 часов постреанимационного периода. Скорость
церебрального метаболизма глюкозы снижается до 50%, однако глобальное
потребление кислорода мозгом возвращается к нормальному (или более
высокому) уровню. Вазоспазм, отек, сладжирование эритроцитов и чрезмерная
продукции эндотелиинов, снижает до критического уровня церебральное
венозное РО2(менее 20 мм рт.ст.), что отражает нарушение доставки и
потребления кислорода.
35.
• Терапия постреанимационного периода осуществляется последующим принципам:
• Экстракраниальные мероприятия:
• 1. Так как уровень мозгового кровотока становится зависимым от
уровня среднего артериального давления, в первые 15–30 минут
после успешной реанимации рекомендуется обеспечить гипертензию
(САД < 150 мм рт.ст.), с последующим поддержанием нормотензии.
• 2. Поддержание нормального уровня РаО2и РаСО2.
• 3. Поддержание нормотермии тела. Риск плохого неврологического
исхода повышается на каждый градус > 37 °С.
• 4. Поддержание нормогликемии (4,4–6,1 ммоль/л). Гипергликемия
ассоциируется с плохим неврологическим исходом.
• 5. Поддержание уровня гематокрита в пределах 30–35%. Проведение
мягкой гемодилюции, обеспечивающей снижение вязкости крови,
которая значительно повышается в микроциркуляторном русле
вследствие ишемии.
• 6. Контроль судорожной активности введением бензодиазепинов.
36.
• Интрацеребральные мероприятия• Фармакологические методы.На данный момент отсутствуют, с точки
зрения доказательной медицины, эффективные и безопасные методы
фармакологического воздействия на головной мозг в постреанимационном
периоде. Целесообразно применение перфторана: уменьшает отек
головного мозга, выраженность постреанимационной энцефалопатии и
повышает активность коры мозга и подкорковых структур, способствуя
быстрому выходу из коматозного состояния.
• Физические методы. Гипотермия наиболее многообещающий метод
нейропротекторной защиты головного мозга.
• Терапевтический эффект гипотермии обеспечивается реализацией
следующих механизмов:
• сохранение пула АТФ и улучшение утилизации глюкозы тканью мозга;
• ингибирование деструктивных энзиматических реакций;
• супрессия свободнорадикальных реакций и ингибирования аккумуляции
продуктов липидной пероксидации;
37.
• уменьшение внутриклеточной мобилизации Са2+;• протекция пластичности липопротеинов цитоплазматических
мембран;
• снижение потребления О2в регионах головного мозга с низким
кровотоком;
• снижение внутриклеточного лактат-ацидоза;
• ингибирование биосинтеза и продукции эксайтотоксичных
нейротрансмиттеров;
• снижение нейтрофильной миграции в зонах ишемии;
• снижение риска развития цитотоксического и вазогенного отека
головного мозга.
• Выявлено, что снижение температуры тела на 1°С в среднем
уменьшает скорость церебрального метаболизма на 6–7%.
• По современным рекомендациям Европейского совета по
реанимации 2005 года, пациентам без сознания, перенесшим
остановку кровообращения, необходимо обеспечить проведение
гипотермии тела до 32–34 °С в течение 12–24 часов.


































 medicine
medicine








