Similar presentations:
Дисплазия позвоночника
1. Дисплазия позвоночника
ДИСПЛАЗИЯПОЗВОНОЧНИКА
Буякова Юлия Николаевна
Л-631
2.
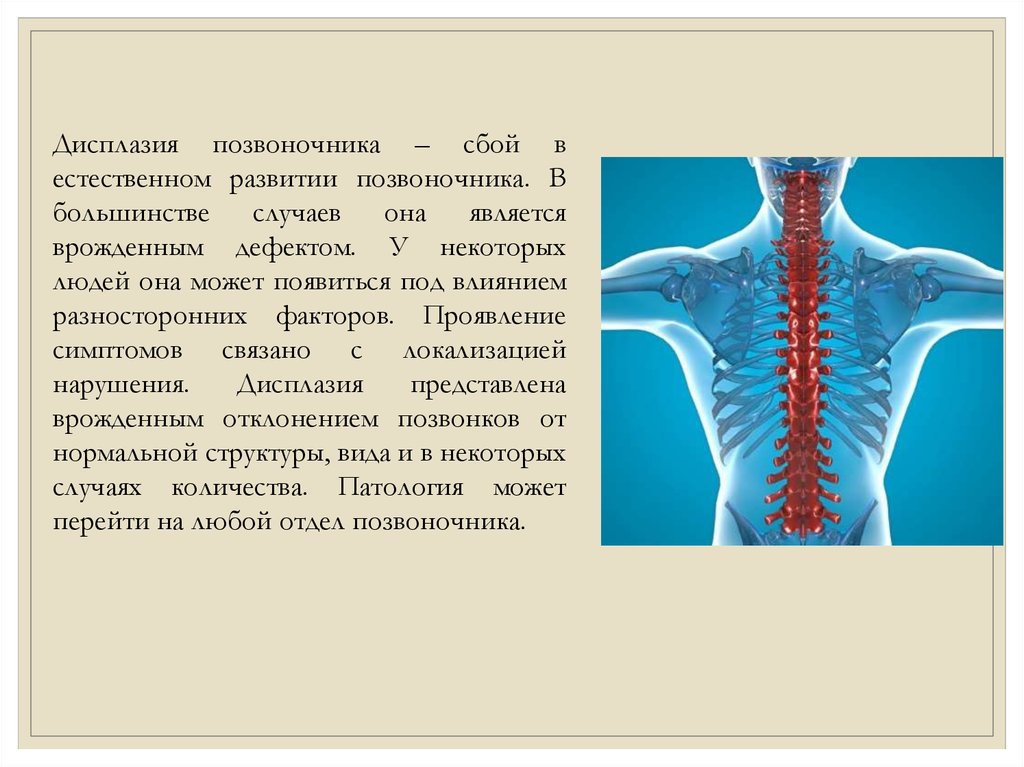
Дисплазия позвоночника – сбой вестественном развитии позвоночника. В
большинстве
случаев
она
является
врожденным дефектом. У некоторых
людей она может появиться под влиянием
разносторонних факторов. Проявление
симптомов связано с локализацией
нарушения.
Дисплазия
представлена
врожденным отклонением позвонков от
нормальной структуры, вида и в некоторых
случаях количества. Патология может
перейти на любой отдел позвоночника.
3.
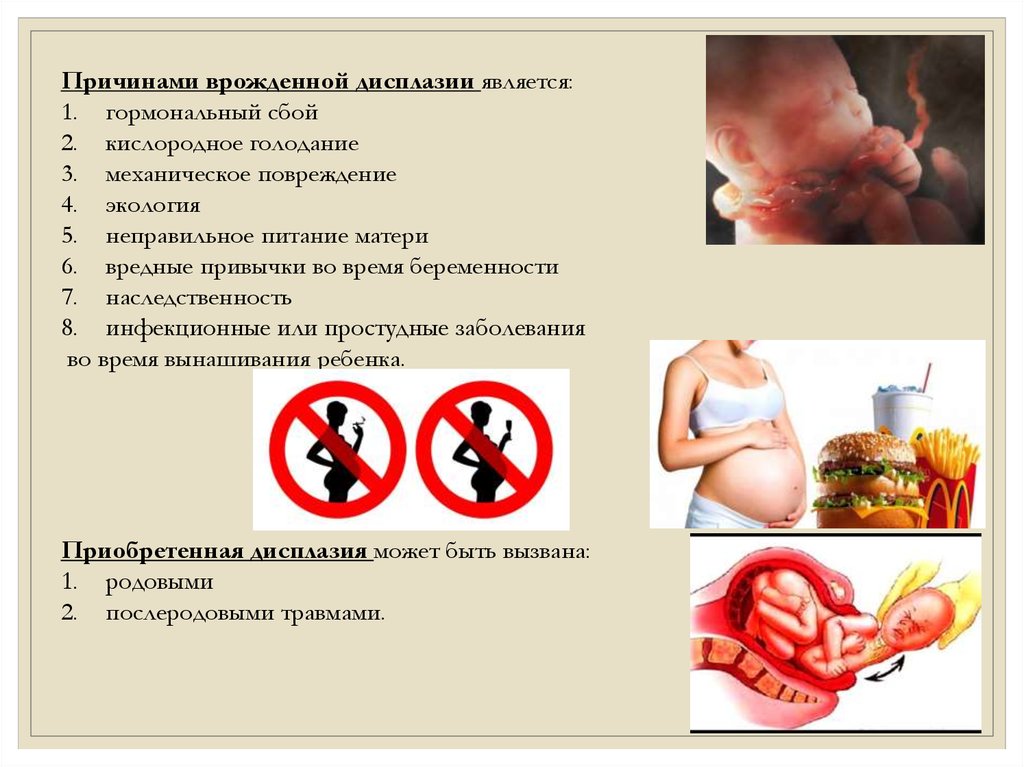
Причинами врожденной дисплазии является:1. гормональный сбой
2. кислородное голодание
3. механическое повреждение
4. экология
5. неправильное питание матери
6. вредные привычки во время беременности
7. наследственность
8. инфекционные или простудные заболевания
во время вынашивания ребенка.
Приобретенная дисплазия может быть вызвана:
1. родовыми
2. послеродовыми травмами.
4.
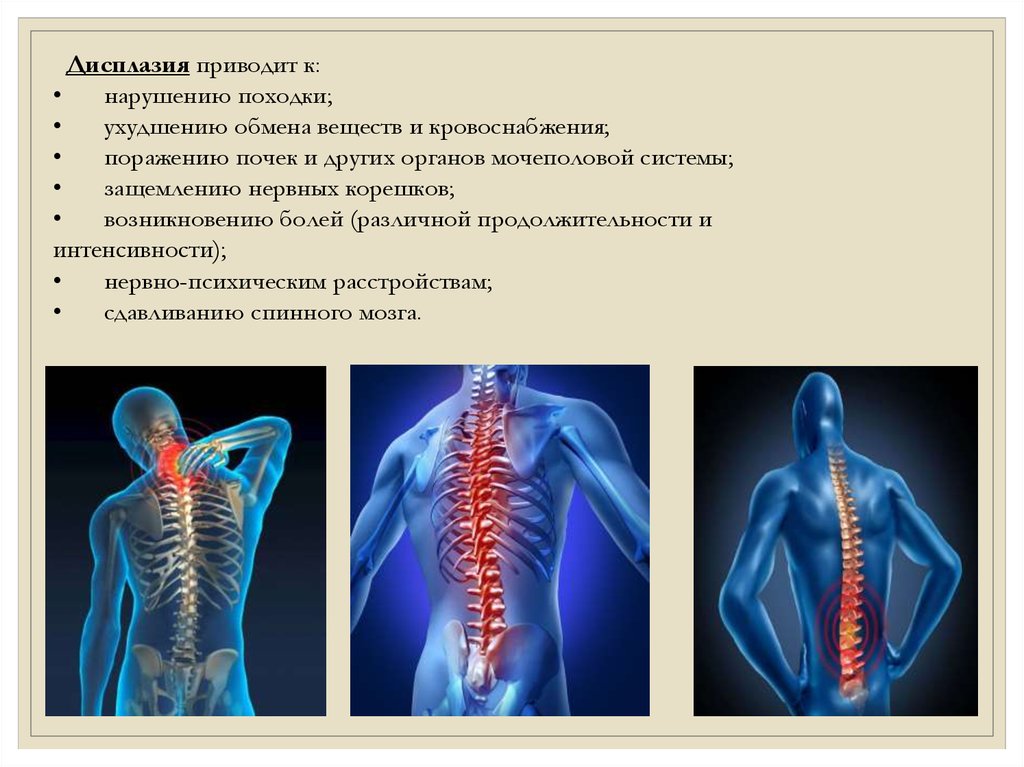
Дисплазия приводит к:нарушению походки;
ухудшению обмена веществ и кровоснабжения;
поражению почек и других органов мочеполовой системы;
защемлению нервных корешков;
возникновению болей (различной продолжительности и
интенсивности);
нервно-психическим расстройствам;
сдавливанию спинного мозга.
5.
Классификация дисплазий:фиброзные;
монолокальную форму
полиоссальную форму
дистозы
хрящевые;
эпифизарную форму
метафизарную форму
костные.
болезнь Шейерманна – Мау (спондилодисплазия);
болезнь Педжета (деформирующая остеопатия)
мраморная болезнь
экзостозная хондродисплазия
6.
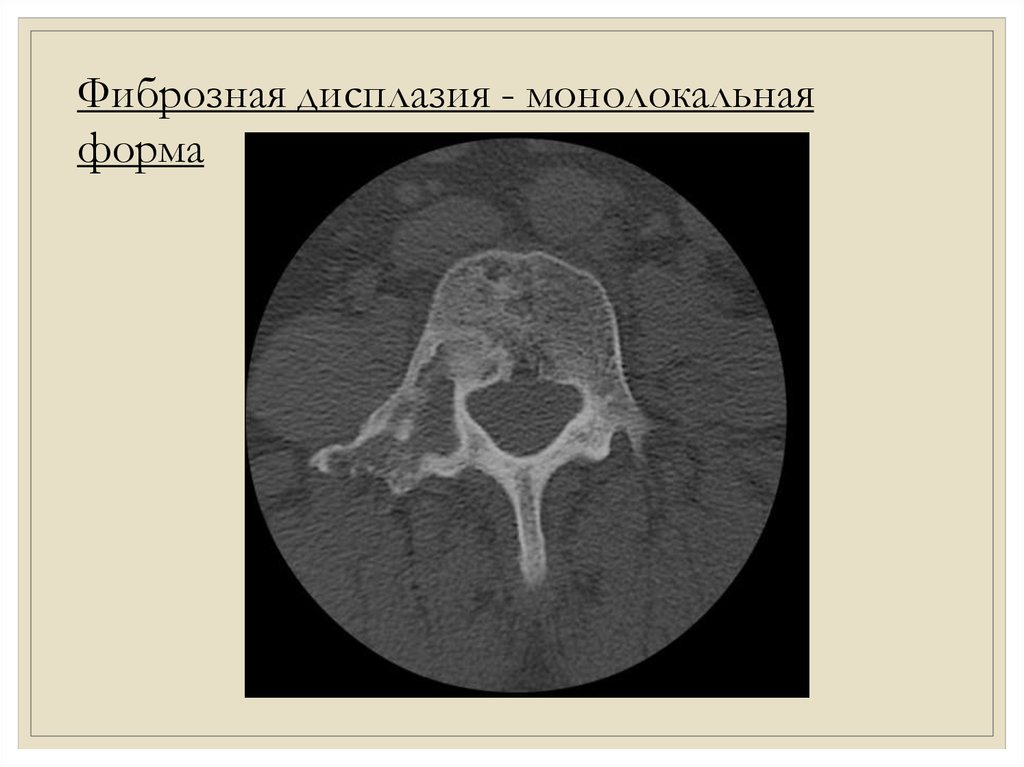
Фиброзная дисплазия - монолокальнаяформа
7.
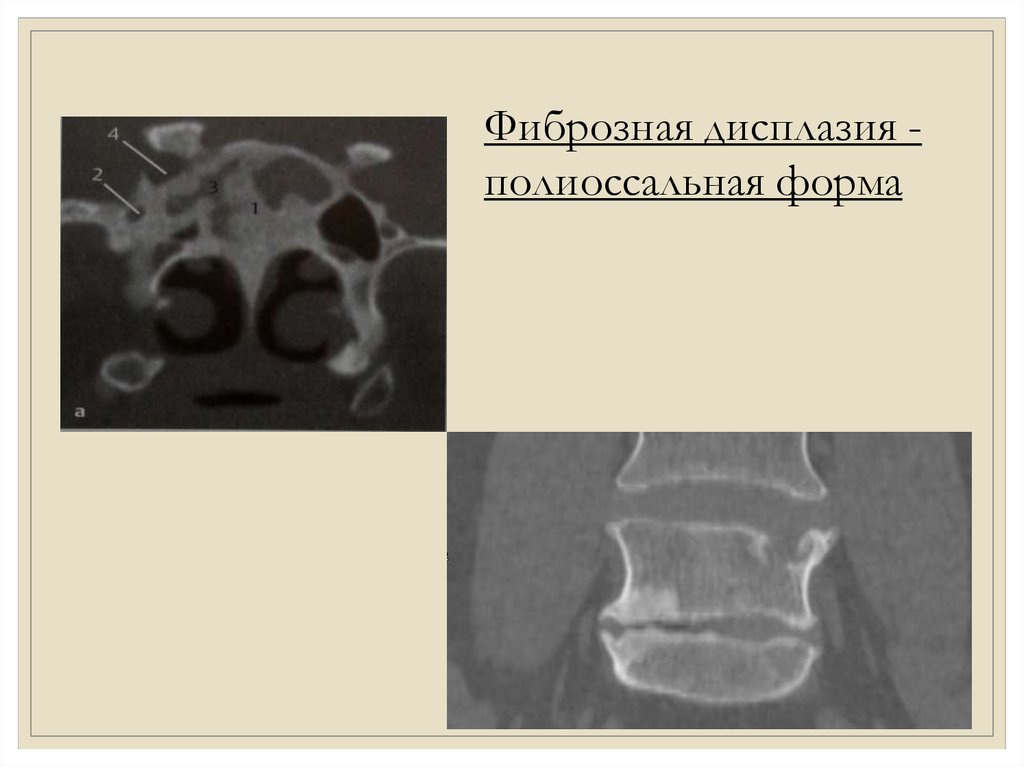
Фиброзная дисплазия полиоссальная форма8.
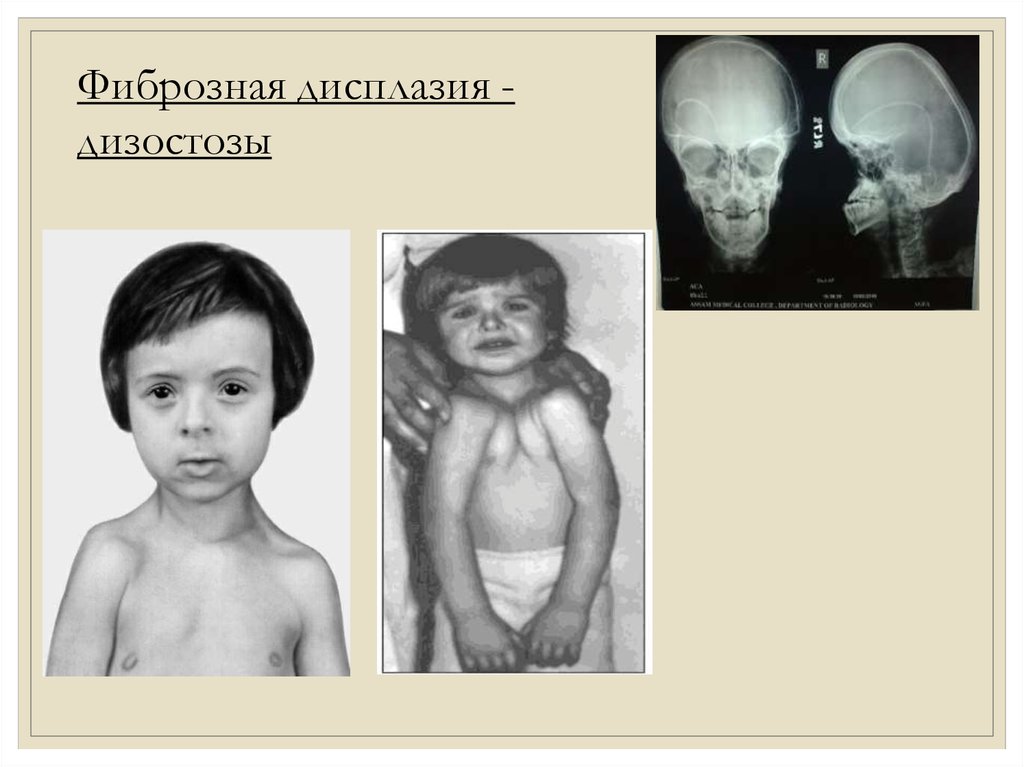
Фиброзная дисплазия дизостозы9.
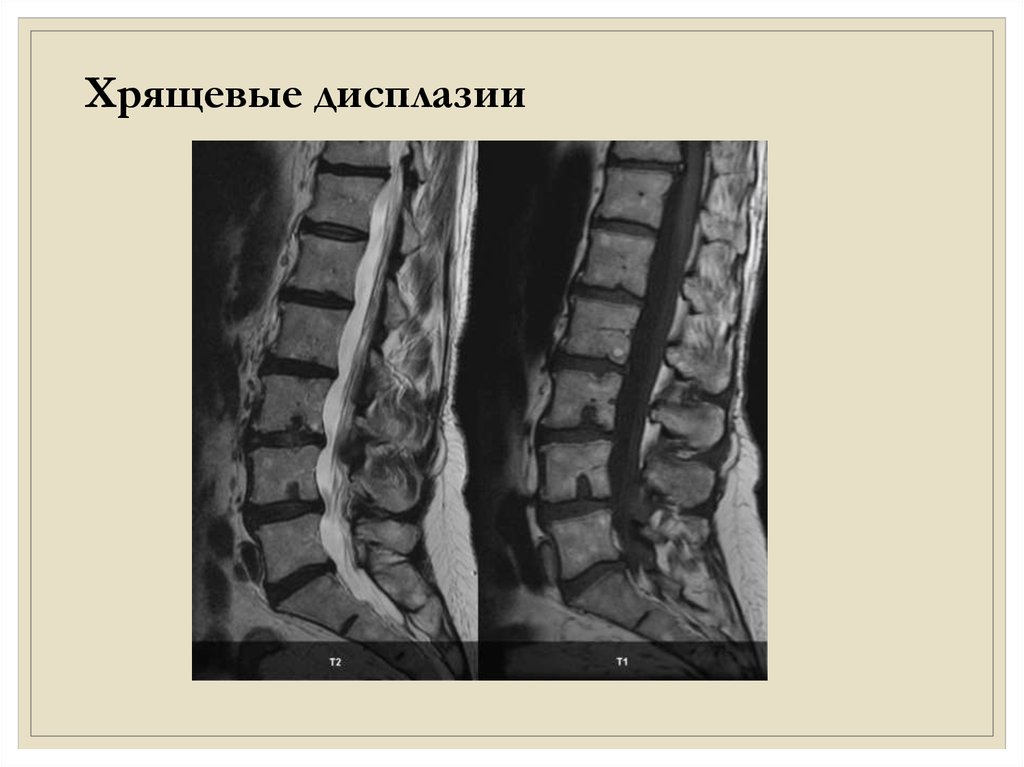
Хрящевые дисплазии10.
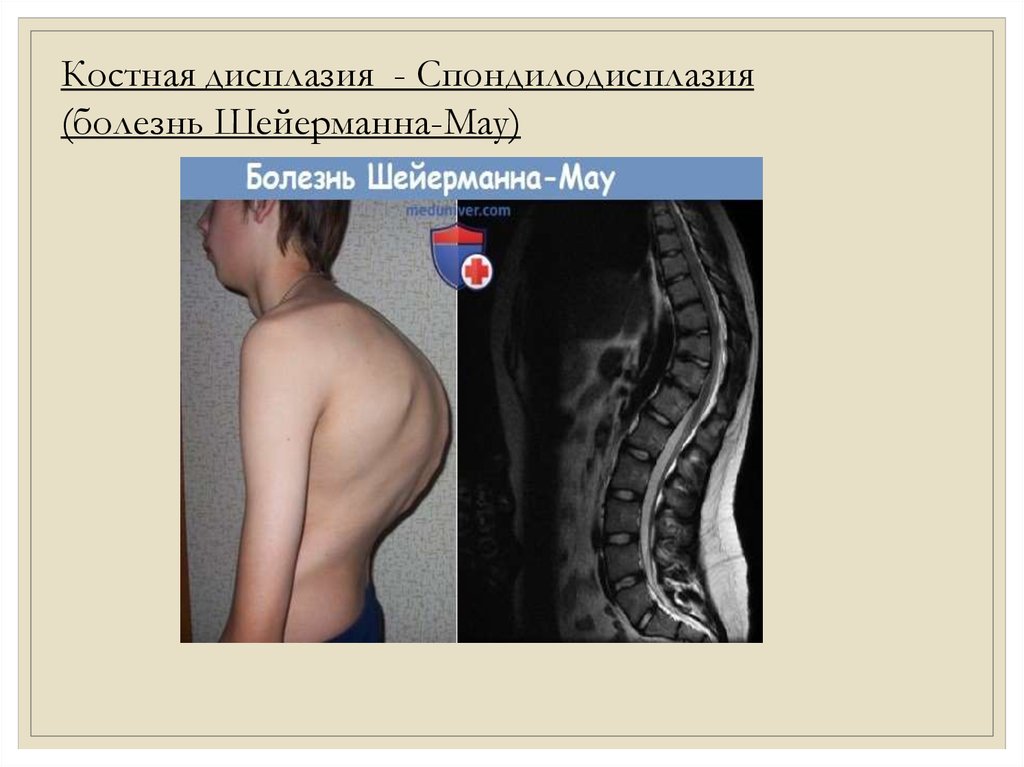
Костная дисплазия - Спондилодисплазия(болезнь Шейерманна-Мау)
11.
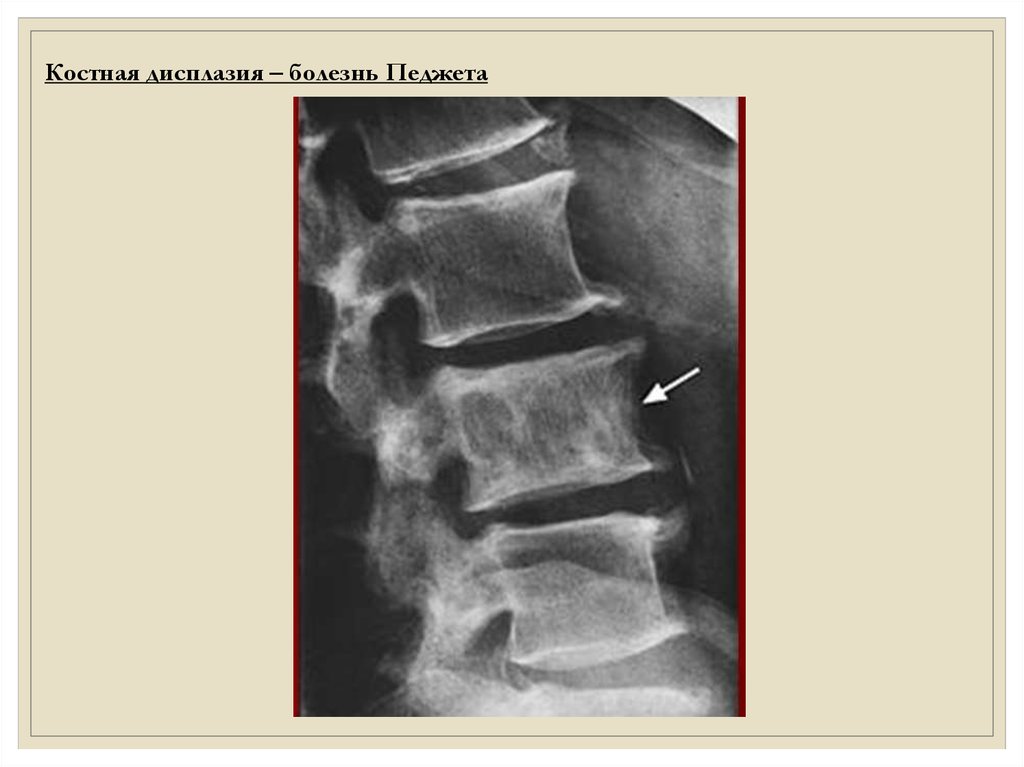
Костная дисплазия – болезнь Педжета12.
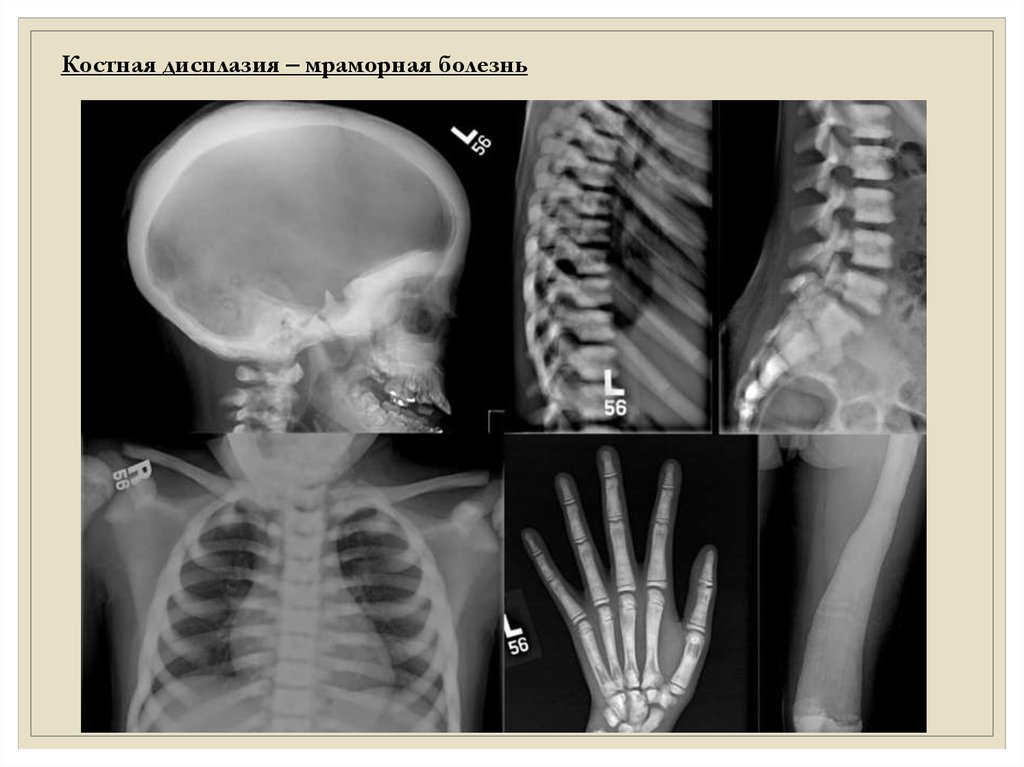
Костная дисплазия – мраморная болезнь13.
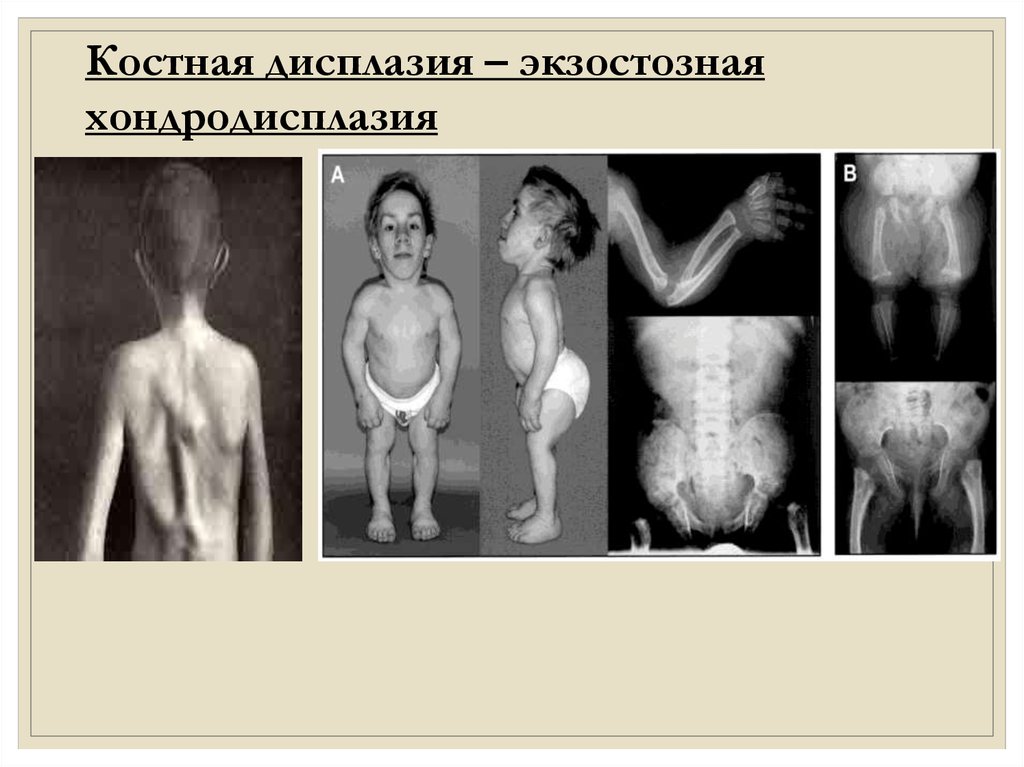
Костная дисплазия – экзостознаяхондродисплазия
14.
Виды дисплазий:1)дисплазия шейного отдела позвоночника
2)дисплазия грудного отдела позвоночника
3)дисплазия пояснично-крестцового отдела
позвоночника
15.
Дисплазия шейного отделаДиспластическая нестабильность шейного отдела позвоночника развивается на
фоне диспластического синдрома, нарушения синтеза коллагена, приводящих к
множественным изменениям.
Наличие диспластического синдрома у подростков оценивается по следующим
клиническим критериям:
• гипермобильность суставов;
• астеническое телосложение;
• нарушение осанки;
• сколиоз;
• деформация грудной клетки, черепа;
• плоскостопие;
• аномалия желчевыводящих путей, сердца;
• патология органа зрения;
• гиперэластичность кожи.
16.
Клинические проявленияболь,
ограничение движений,
нарушения чувствительности и парезы,
вегетативные симптомы и синдромы,
проявления со стороны головного мозга.
Боль возникает вследствие дегенеративных и воспалительных процессов,
при вовлечении нервных корешков, при мышечном напряжении.
Имеющиеся изменения в костях и суставах приводят к асептическому
воспалению и дают боль при движениях. Также появляется мышечное
напряжение защитно-компенсаторного характера. Возникают ирритативные
и мышечно-тонические симптомы. Вначале мышцы могут удерживать
позвонки при средней амплитуде движений. На втором этапе такой
мышечной компенсации уже недостаточно.
Смещение позвонков при движениях приводит к деформации естественных
каналов, содержащих спинной мозг, отходящие от него корешки и нервы, а
также парную позвоночную артерию, питающую мозжечок, затылочные
доли и ствол мозга. Кроме того, рядом с позвонками находятся 3 узла
(ганглия) симпатической нервной системы. Их повреждение и раздражение
дает соответствующие симптомы.
17.
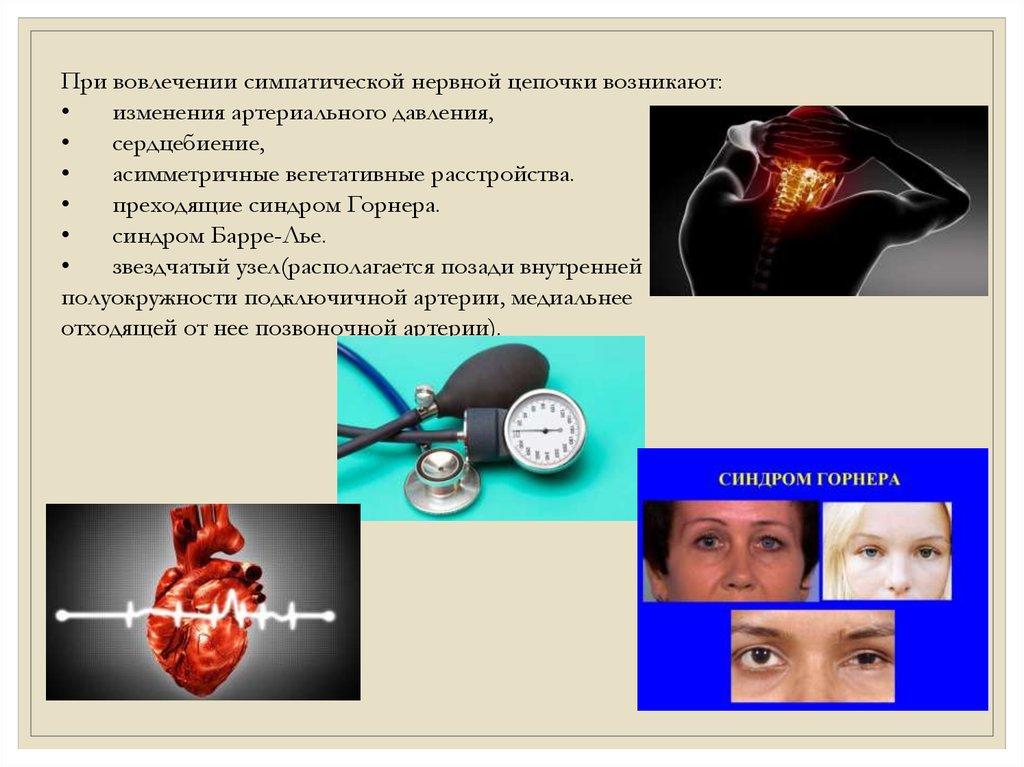
При вовлечении симпатической нервной цепочки возникают:изменения артериального давления,
сердцебиение,
асимметричные вегетативные расстройства.
преходящие синдром Горнера.
синдром Барре-Лье.
звездчатый узел(располагается позади внутренней
полуокружности подключичной артерии, медиальнее
отходящей от нее позвоночной артерии).
18.
Поражение нервных корешков дает боль и выпадение функций иннервируемых имиорганов. Боль ощущается в шее и отдает в темя, затылок, лопатку, надплечье.
Появляются онемение и слабость в определенных зонах плечевого пояса и руки.
Острая компрессия корешка вызывает прострел – односторонний резкий
мышечный спазм. Сильная боль сопровождается выраженным напряжением мышц,
голова принимает вынужденное положение. Затруднение тока крови по
позвоночным артериям ухудшает питание задних отделов головного мозга (синдром
позвоночной артерии). Поэтому есть связь нестабильности шейного отдела
позвоночника и головокружения, которое возникает при поворотах головы и
сопровождается головной болью и другими симптомами. Так как повороты и
наклоны головы ухудшают самочувствие, человек щадит пораженную область,
снижая объем движений.
При осмотре могут быть выявлены:
стигмы дисплазии соединительной ткани,
неровность линии остистых отростков при движениях в шее,
ограничение активных движений (щадящий режим нагрузки) с
функциональными блокадами и напряжением мышц,
синдром позвоночной артерии.
19.
Последствия и осложненияСистематичные микроповреждения при нестабильности приводят к дегенерации.
Возникают необратимые изменения: с деформацией и постоянным смещением
позвонков, разрушением дисков, формируется спондилез, спондилоартроз,
остеохондроз.
Сдавление спинного мозга или нарушение его кровообращения – самые грозные
осложнения нестабильности шейного отдела позвоночника. Возникает
спинальный синдром с поражением разных проводящих путей. При этом
возможны периферические параличи конечностей (параплегия, тетраплегия),
нарушения чувствительности, тазовые расстройства. Повреждения нервных
корешков приводят к атрофическим процессам в мышцах шеи, надплечья, руки и
области лопатки. Выраженный синдром позвоночной артерии вызывает ишемию
задних отделов головного мозга и ствола, возможен инсульт в этих зонах.
Цефалгия и нарушения координации движения становятся постоянными,
ухудшается сон.
20.
Диагностика:• Осмотр
• Сбор анамнеза
• Рентгенография с функциональными пробами и
специальными укладками.( прямая, боковая
проекция; сгибание, разгибание).
• УЗИ
• МРТ шейного отдела позвоночника
21.
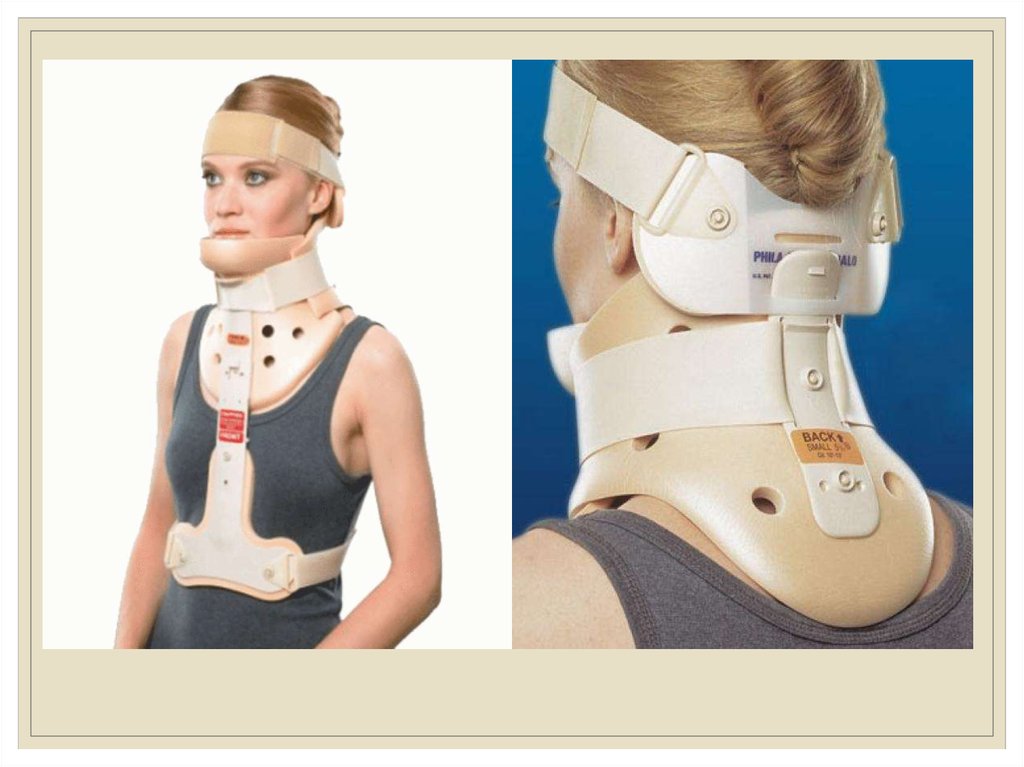
Лечение:Консервативное лечение – это:
ЛФК,
профилактика,
фиксация шеи при обострении состояния и физиотерапия.
лекарства назначаются для уменьшения боли и облегчения неврологических
симптомов, возможен прием нестероидных противовоспалительных средств,
витаминов группы В, нейротрофических препаратов, новокаина в виде блокад.
рекомендован сон на полужестком матрасе и с подушкой, подушка не должна
быть высокой и слишком мягкой.
нельзя совершать вращения головой, резкие наклоны, движения в шее с
сопротивлением и скручиванием, недопустимы самостоятельные вытяжения.
при развитии боли или других симптомов рекомендован щадящий режим с
поддержкой головы при помощи мягких или полужестких воротников Шанца.
проведение массажа по специальной технике, курсов мануальной терапии (на
фоне регулярных укрепляющих мышцы упражнений), физиотерапии
(магнитотерапия, электрофорез).
22.
23.
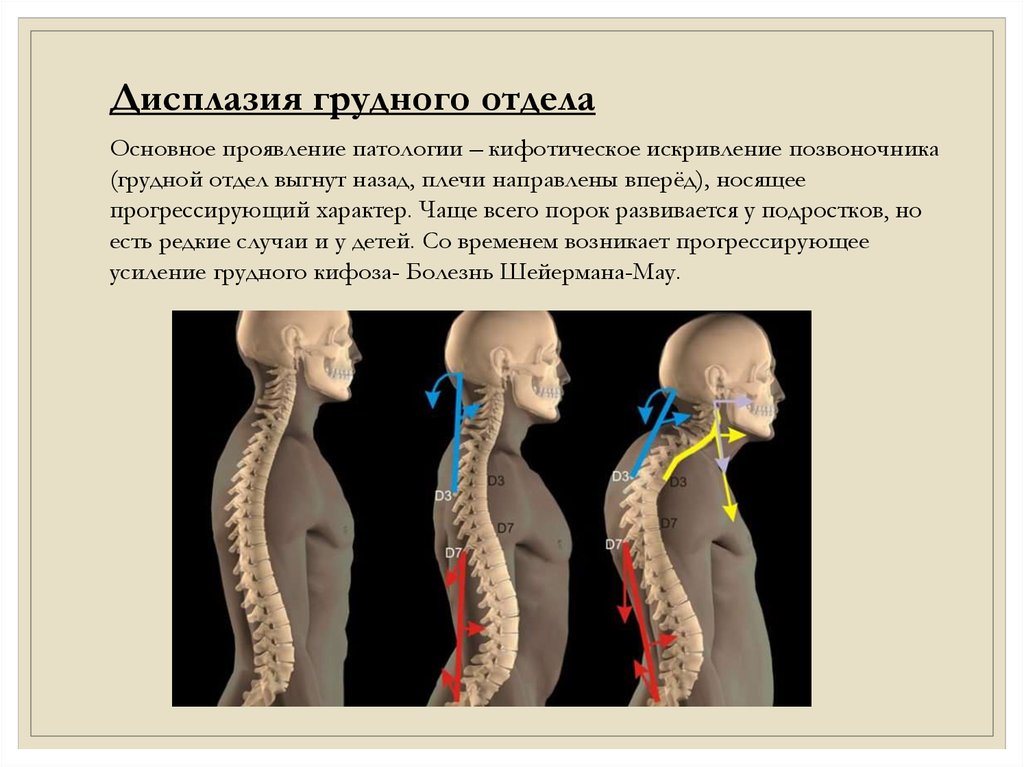
Дисплазия грудного отделаОсновное проявление патологии – кифотическое искривление позвоночника
(грудной отдел выгнут назад, плечи направлены вперёд), носящее
прогрессирующий характер. Чаще всего порок развивается у подростков, но
есть редкие случаи и у детей. Со временем возникает прогрессирующее
усиление грудного кифоза- Болезнь Шейермана-Мау.
24.
Различают следующие стадии болезни Шейермана-Мау:•латентный (он же – скрытый). Отмечается у детей возрастом 9-13 лет,
сопровождается едва заметными симптомами, а в некоторых случаях незаметен
совсем. Первое время наблюдается плоская спина, затем постепенно развивается
грудной кифоз, могут появляться боли после активных физических нагрузок.
Искривление прогрессирует, это можно заметить при проведении регулярных
осмотров;
•ранний. Этот период приходится на юношеский возраст, т. е. от 14 лет и до 20.
При нём начинают проявляться некоторые признаки заболевания, становятся
частыми боли нижнегрудного и поясничного отдела позвоночника при
спондилодисплазии на этой стадии. Характерны также затруднения в движениях
(например, пациент уже не может дотянуться вытянутыми руками до пола при
наклоне вперёд);
•поздний. Этот период наблюдается у людей старше 20 лет. На данной стадии явно
выражены все признаки порока, боли в спине, развивается межреберная невралгия
(сдавливание или раздражение межреберных нервов), развивается дистрофия
позвоночника и многие сопутствующие патологии.
25.
Степени кифоза позвоночникаВ норме угол физиологического кифоза позвоночника составляет от 15° до 30.
Классификация кифоза по степени выраженности угла наклона
I степень. Угол наклона составляет от 31 до 40°
II степень. Угол — от 41 до 50°
III степень. Угол — от 51 до 70°
IV степень. Угол — 71° и более
26.
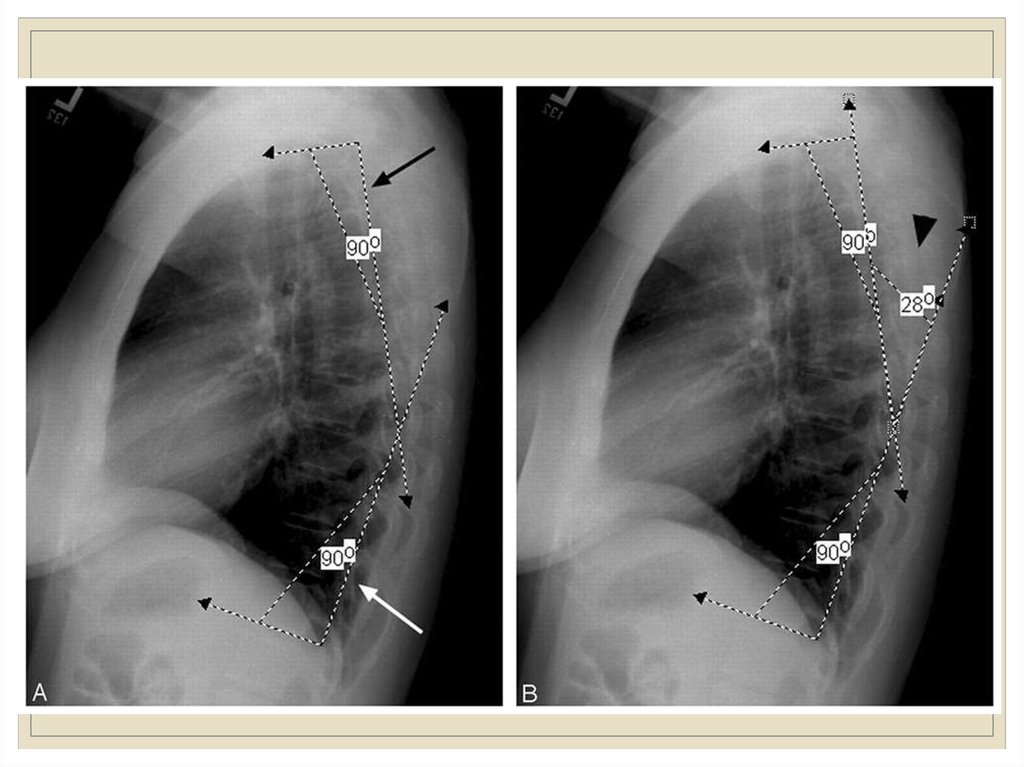
Диагностики кифоза :1)Рентгенография позвоночного столба. Снимок делают в боковой проекции при
максимальном разгибании позвоночника. Затем на рентгеновской пленке отмечают
три точки: первая — центр позвонка, который находится на вершине изгиба, вторая и
третья — центры двух крайних позвонков изгиба. Затем эти три точки соединяют,
таким образом, чтобы получился треугольник.
Далее определяют два показателя:
• Угол наклона. Для этого линии, пересекающиеся на вершине изгиба (катеты),
продлевают. И образовавшийся наружный угол (боковой) по отношению к
катетам — собственно угол наклона кифоза.
• Коэффициент кифоза. Для его определения из точки, находящейся на подъеме
дуги (вершине), проводят перпендикуляр к основанию треугольника. Отношение
длины основания к высоте перпендикуляра — коэффициент кифоза. Он
необходим, чтобы установить является искривление заболеванием или нормой.
Если он менее 10, то кифоз считается патологией.
2)Магнитно-резонансная томография используется для уточнения, а также
выявления степени структурных изменений в межпозвоночных дисках (уплощение в
переднезаднем направлении, наличие грыжи), позвонках и других анатомических
образованиях позвоночника.
3)Также при необходимости проводятся исследования функции других органов и
систем, чтобы определить, насколько нарушена их работа (например, УЗИ
внутренних органов).
27.
28.
Кифоз первой степени- угол наклона небольшой,
поэтому сутулость невыраженная, а сам кифоз легко поддается лечению.
Клинически проявляется умеренным нарушением осанки, больные
жалуются на быструю утомляемость мышц спины, а также небольшую боль
в спине, усиливающуюся при незначительных физических нагрузках.
Именно в такой неяркой симптоматике заключается проблема: многие
воспринимают сутулость, как временный недостаток. Особенно это касается
родителей, которые полагают, что в процессе роста ребенка она устранится
сама по себе. Однако это ошибочное мнение, поскольку при чрезмерной
или недостаточной нагрузке кифоз первой степени может переходить во
вторую или даже третью степень.
29.
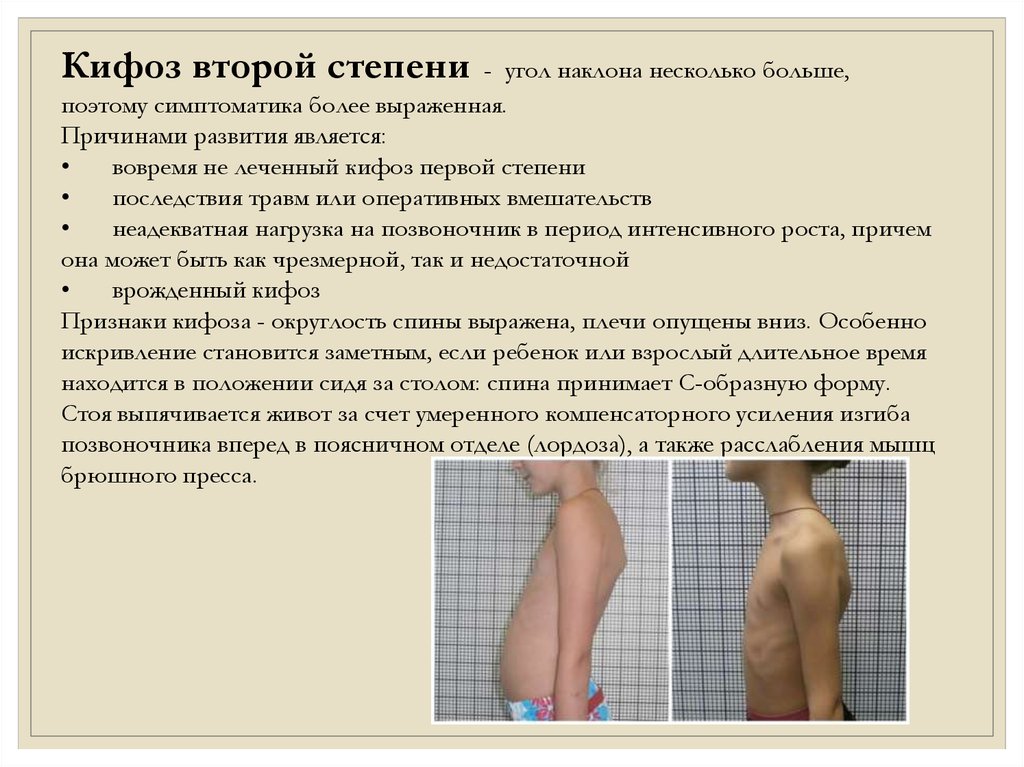
Кифоз второй степени- угол наклона несколько больше,
поэтому симптоматика более выраженная.
Причинами развития является:
вовремя не леченный кифоз первой степени
последствия травм или оперативных вмешательств
неадекватная нагрузка на позвоночник в период интенсивного роста, причем
она может быть как чрезмерной, так и недостаточной
врожденный кифоз
Признаки кифоза - округлость спины выражена, плечи опущены вниз. Особенно
искривление становится заметным, если ребенок или взрослый длительное время
находится в положении сидя за столом: спина принимает С-образную форму.
Стоя выпячивается живот за счет умеренного компенсаторного усиления изгиба
позвоночника вперед в поясничном отделе (лордоза), а также расслабления мышц
брюшного пресса.
30.
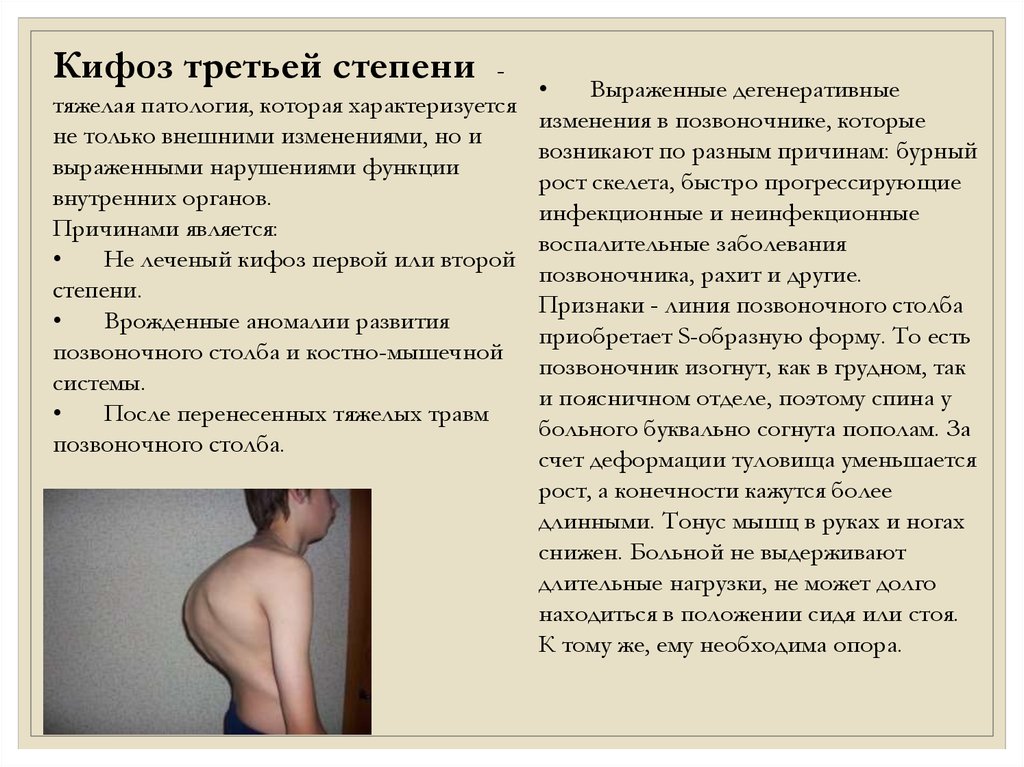
Кифоз третьей степенитяжелая патология, которая характеризуется
не только внешними изменениями, но и
выраженными нарушениями функции
внутренних органов.
Причинами является:
Не леченый кифоз первой или второй
степени.
Врожденные аномалии развития
позвоночного столба и костно-мышечной
системы.
После перенесенных тяжелых травм
позвоночного столба.
Выраженные дегенеративные
изменения в позвоночнике, которые
возникают по разным причинам: бурный
рост скелета, быстро прогрессирующие
инфекционные и неинфекционные
воспалительные заболевания
позвоночника, рахит и другие.
Признаки - линия позвоночного столба
приобретает S-образную форму. То есть
позвоночник изогнут, как в грудном, так
и поясничном отделе, поэтому спина у
больного буквально согнута пополам. За
счет деформации туловища уменьшается
рост, а конечности кажутся более
длинными. Тонус мышц в руках и ногах
снижен. Больной не выдерживают
длительные нагрузки, не может долго
находиться в положении сидя или стоя.
К тому же, ему необходима опора.
31.
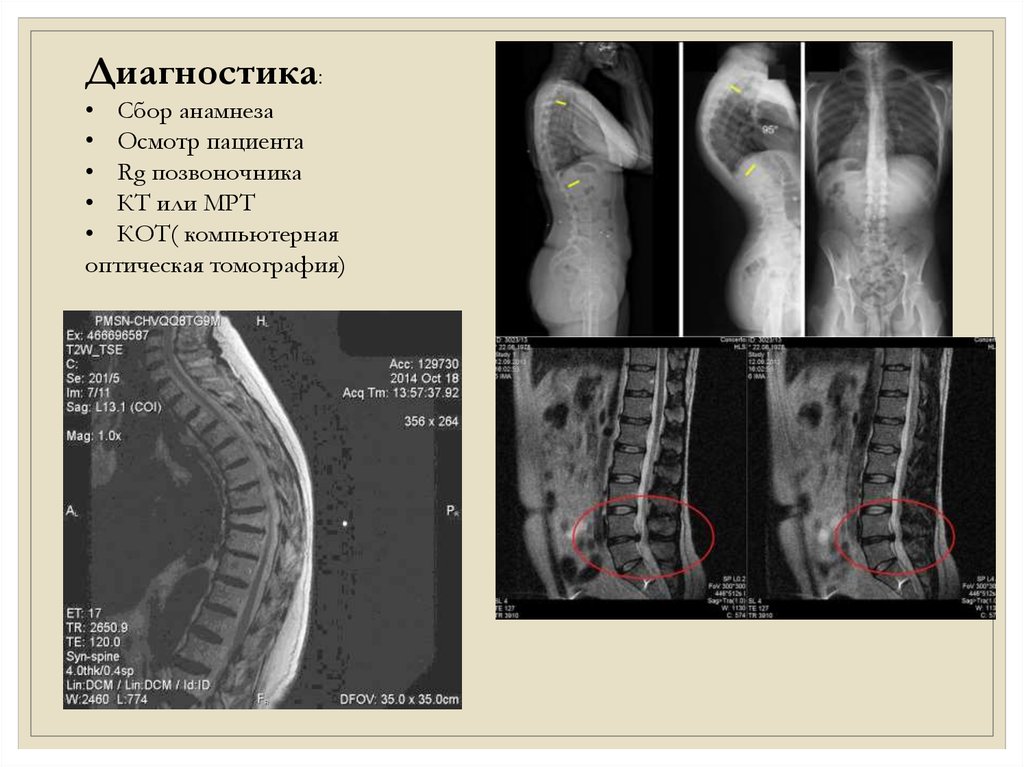
Диагностика:• Сбор анамнеза
• Осмотр пациента
• Rg позвоночника
• КТ или МРТ
• КОТ( компьютерная
оптическая томография)
32.
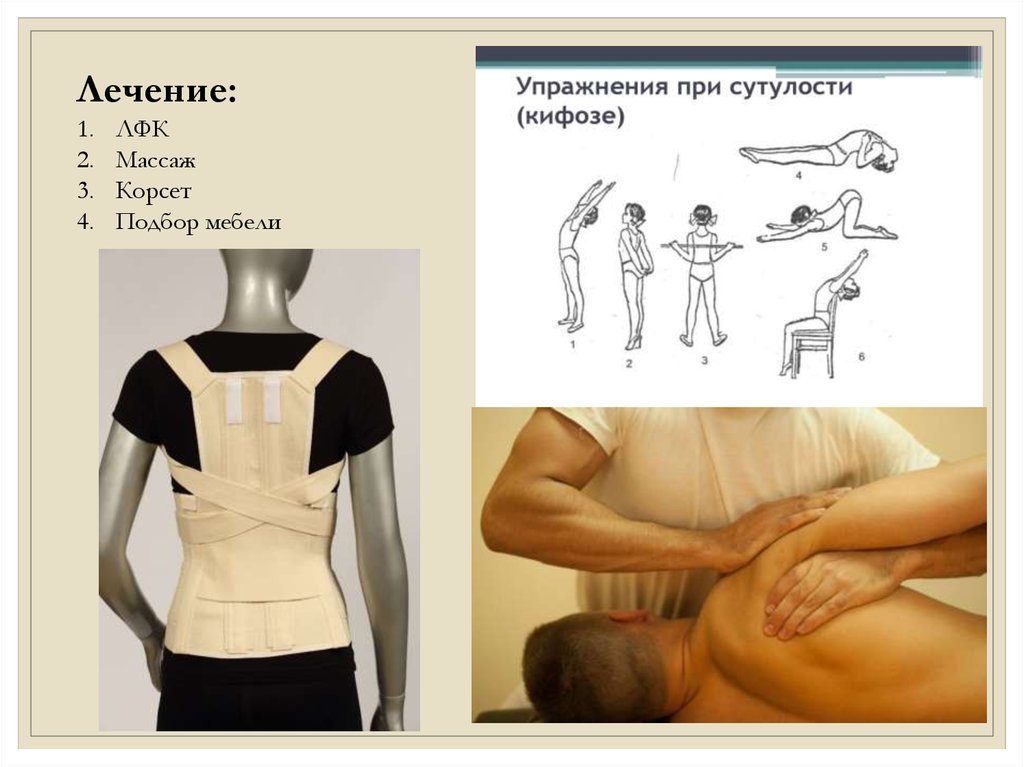
Лечение:1.
2.
3.
4.
ЛФК
Массаж
Корсет
Подбор мебели
33.
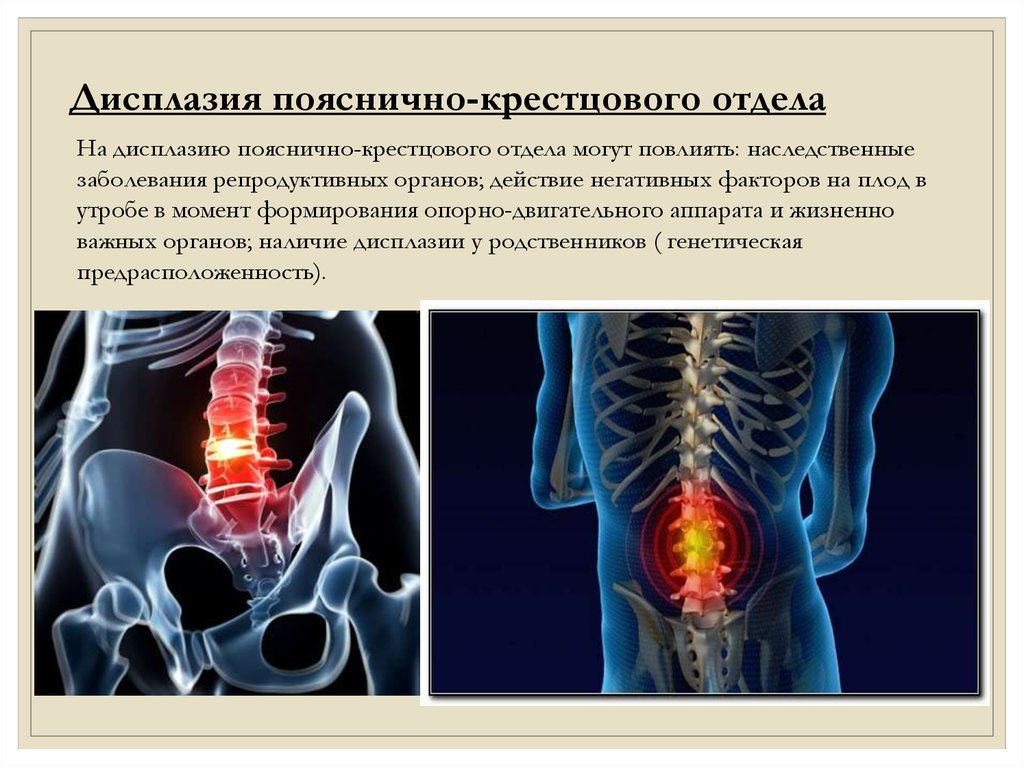
Дисплазия пояснично-крестцового отделаНа дисплазию пояснично-крестцового отдела могут повлиять: наследственные
заболевания репродуктивных органов; действие негативных факторов на плод в
утробе в момент формирования опорно-двигательного аппарата и жизненно
важных органов; наличие дисплазии у родственников ( генетическая
предрасположенность).
34.
Дисплазия проявляется следующим образом:1. Расщепление позвоночника в поясничном
отделе (лат. spina bifida)
2. Врожденный спондилолиз
3. Спондилолистез
4. Люмбализация
5. Сакрализация
35.
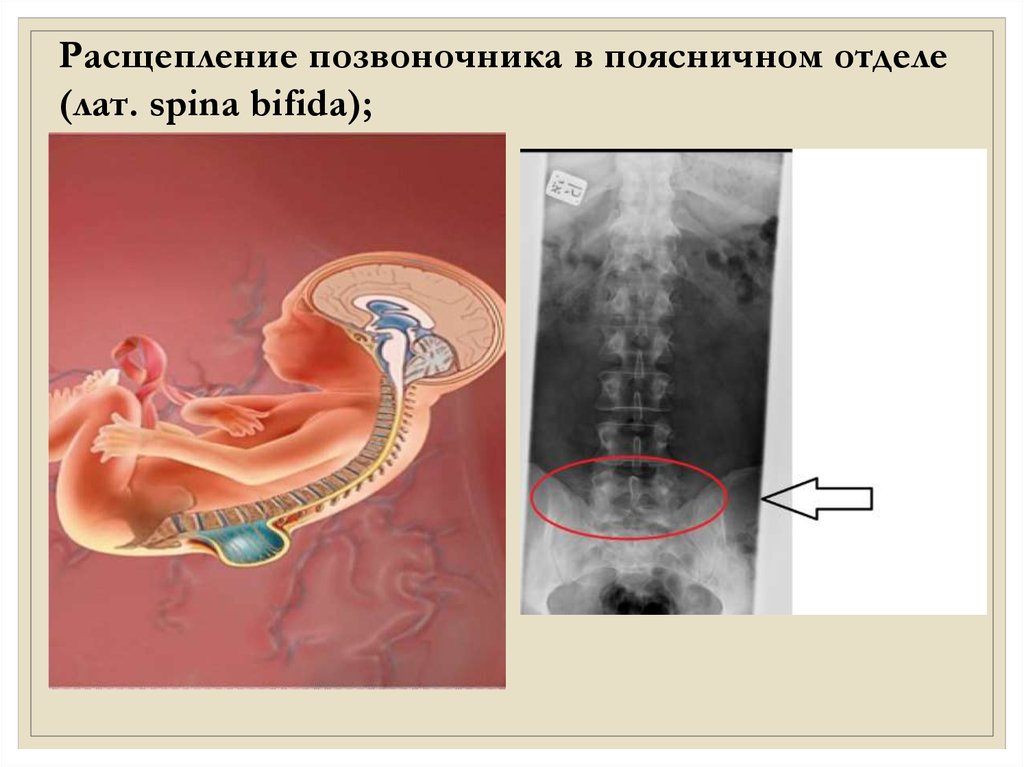
Расщепление позвоночника в поясничном отделе(лат. spina bifida);
36.
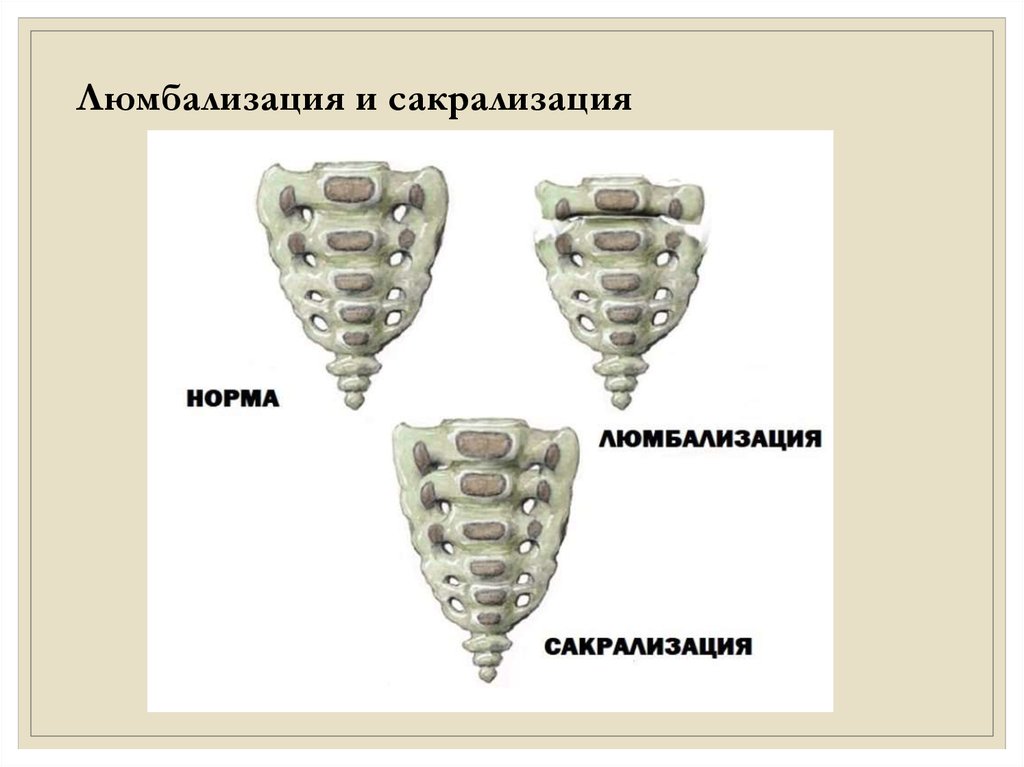
Люмбализация и сакрализация37.
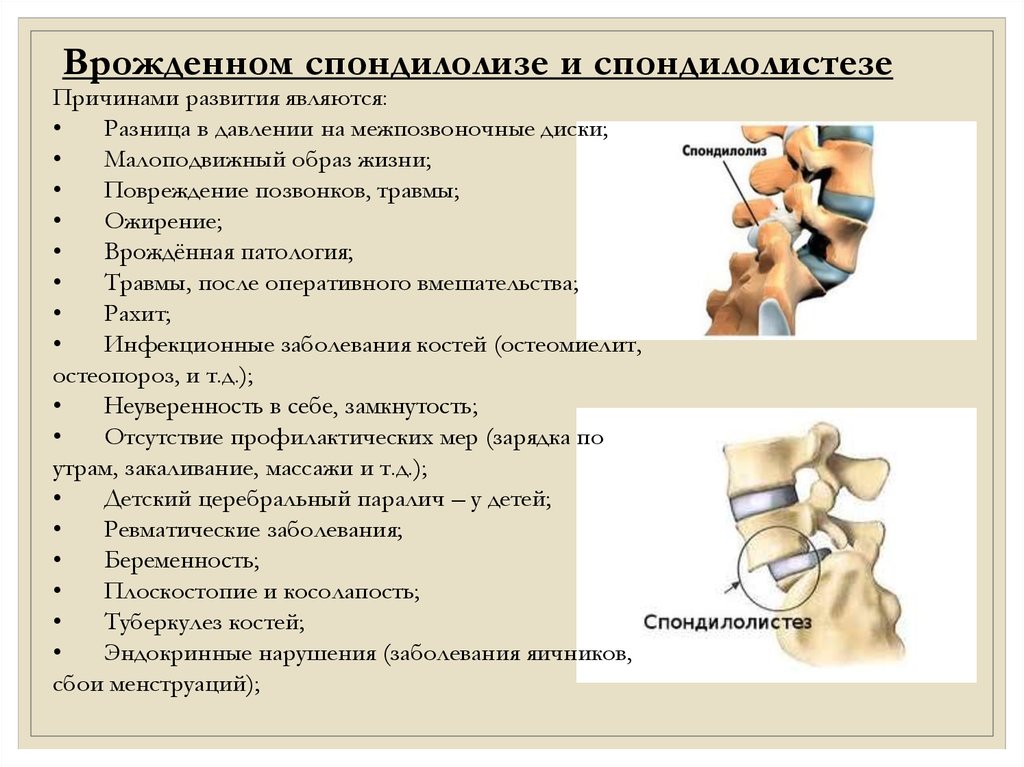
Врожденном спондилолизе и спондилолистезеПричинами развития являются:
Разница в давлении на межпозвоночные диски;
Малоподвижный образ жизни;
Повреждение позвонков, травмы;
Ожирение;
Врождённая патология;
Травмы, после оперативного вмешательства;
Рахит;
Инфекционные заболевания костей (остеомиелит,
остеопороз, и т.д.);
Неуверенность в себе, замкнутость;
Отсутствие профилактических мер (зарядка по
утрам, закаливание, массажи и т.д.);
Детский церебральный паралич – у детей;
Ревматические заболевания;
Беременность;
Плоскостопие и косолапость;
Туберкулез костей;
Эндокринные нарушения (заболевания яичников,
сбои менструаций);
38.
Симптомы:Больной жалуется на сильную боль в поясничном отделе;
Сутулость во время ходьбы;
Боль в грудной клетки;
Часто испытывает усталость, слабость;
Может изменяться походка;
Уменьшается физическая активность;
Снижается чувствительность конечностей;
Ограничение в движении;
Болезненность в области шеи;
Скованность суставных поверхностей;
Боль в стопах при ходьбе;
Онемение конечностей;
Отек в области поясницы;
Нарушения со стороны внутренних органов.
39.
Выраженность сколиотической деформации позвоночника(степень тяжести)
Классификация степеней тяжести сколиотической деформации
позвоночника по В.Д.Чаклину
I ст. – до 10°
II ст. – от 11° до 25°
III ст. – от 26° до 40°
IV ст. – от 41° и более
Определяется по фронтальной рентгенограмме,
сделанной в положении стоя !
40.
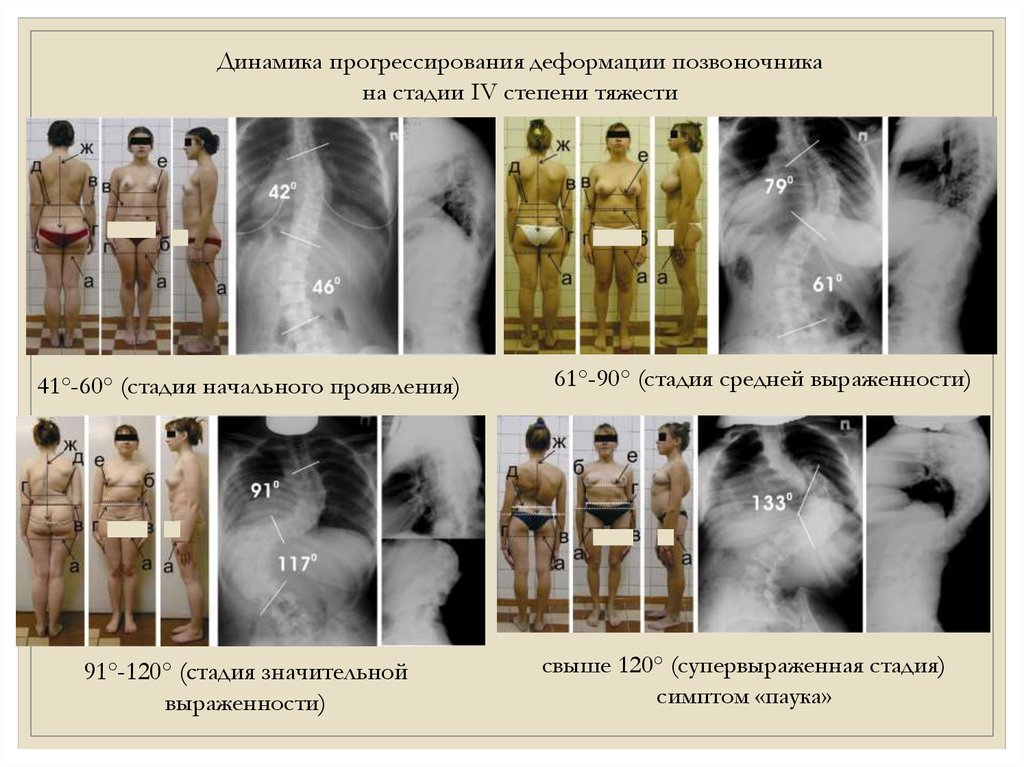
Динамика прогрессирования деформации позвоночникана стадии IV степени тяжести
41°-60° (стадия начального проявления)
91°-120° (стадия значительной
выраженности)
61°-90° (стадия средней выраженности)
свыше 120° (супервыраженная стадия)
симптом «паука»
41.
Обследование пациента включает в себя подробный осмотр вположении стоя, сидя и лежа для выявления перечисленных выше
признаков:
1)В положении стоя проводится измерение длины нижних конечностей,
определяется подвижность голеностопного, коленного и тазобедренного суставов,
измеряется кифоз, оценивается подвижность поясничного отдела позвоночника и
симметричность треугольников талии, определяется положение надплечий и
лопаток. Также производится осмотр грудной клетки, области живота, таза и
поясницы. Оценивается мышечный тонус, выявляются мышечные валики,
деформация ребер и т. д. В положении сгибания определяется наличие или
отсутствие асимметрии позвоночника.
2)В положении сидя проводится измерение длины позвоночника и определение
степени поясничного лордоза, выявляются боковые искривления позвоночника и
отклонения туловища. Производится оценка положения таза вне зависимости от
положения нижних конечностей.
3)В положении лежа оценивается изменение искривления дуги позвоночника,
исследуются мышцы живота и внутренние органы.
42.
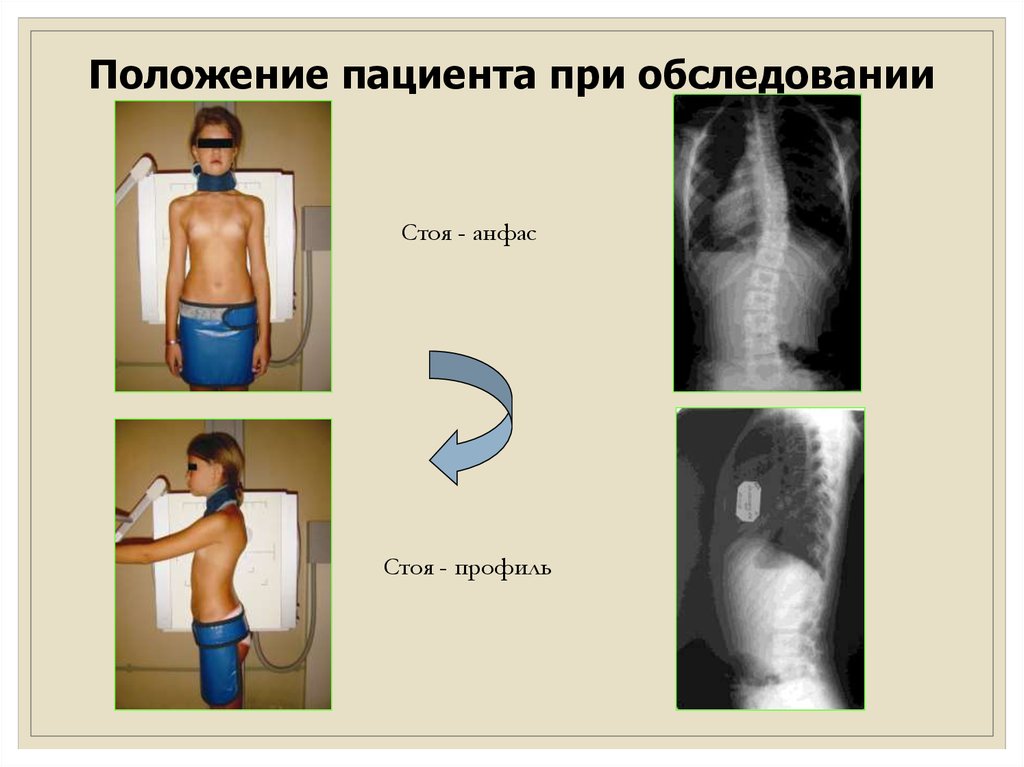
Положение пациента при обследованииСтоя - анфас
Стоя - профиль
43.
Основные принципы терапии:комплексы ЛФК;
различные виды массажа;
ношение корсета;
лечебное вытяжение.
Основные задачи-требования ЛФК:
Воспитание самоконтроля правильной осанки и движений (культура
физического поведения)
Укрепление мышц (формирование «мышечного» корсета)
Развитие физических качеств
Формирование навыков самокоррекции деформации позвоночника
Программа ЛФК включает:
Комплексы силовых упражнений для укрепления мышц туловища
Комплексы упражнений для развития координации движений
Дыхательная гимнастика
Корригирующие упражнения
Упражнения для восстановления
44.
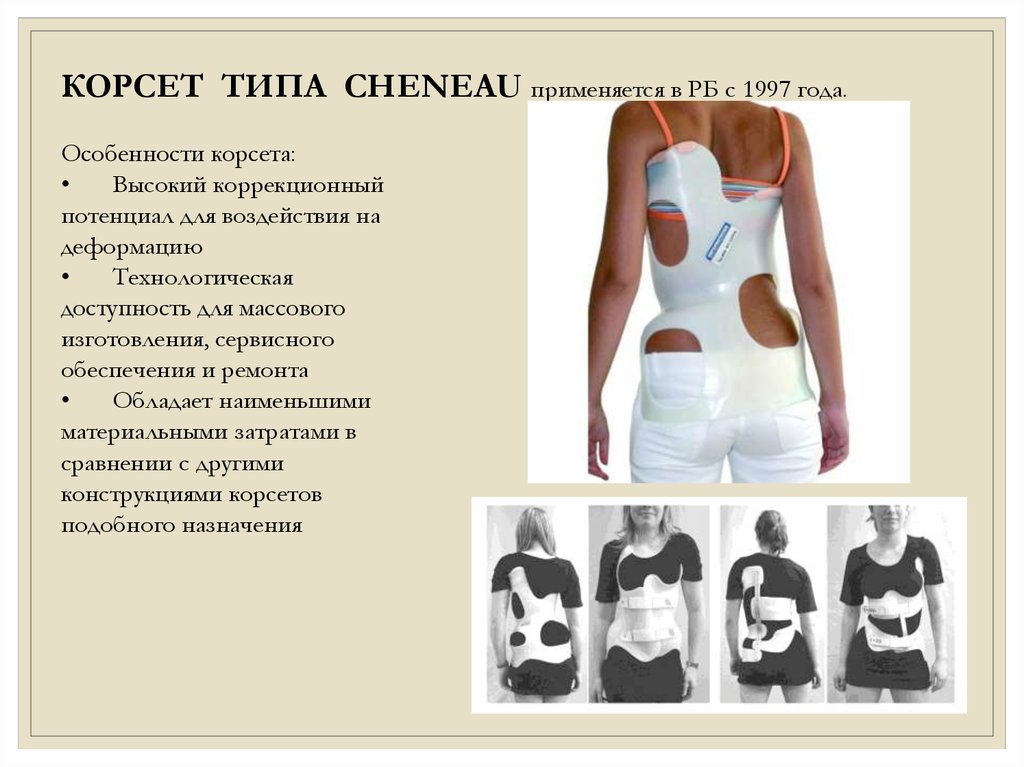
КОРСЕТ ТИПА CHENEAU применяется в РБ с 1997 года.Особенности корсета:
Высокий коррекционный
потенциал для воздействия на
деформацию
Технологическая
доступность для массового
изготовления, сервисного
обеспечения и ремонта
Обладает наименьшими
материальными затратами в
сравнении с другими
конструкциями корсетов
подобного назначения
45.
Корсетная технология.Общее время пребывания в строгом корсетном режиме составляет 20-21 час в сутки,
включая сон !!!
Корсет снимается:
1) Для туалетных гигиенических
процедур (на все дела до 1 часа)
2)Для смены нательного
подкорсетного белья (майки с
коротким рукавом) в течение дня
(осуществляется 4-6 раз в сутки).
Общее время 30-40 минут.
3) Для проведения обязательного
вспомогательного лечения в виде
программы ежедневной ЛФК, курсов
стимулирующих физиопроцедур,
плавания и т.д., требующих снятия
корсета на соответствующее время
(общее время на указанные
мероприятия составляет 2,5-3 часа в
день)
Периоды лечения:
1. Период адаптации – составляет от 2
до 8 недель
2. Период первичной коррекции – 2-6
месяцев
3. Период корсетного удержания
(длительность зависит от исходного
состояния показателя роста,
продолжается до окончания периода
завершения костного роста
позвоночника )
4. Период отмены корсета (занимает
от 6 до 12 месяцев)
5. Период после завершенного
корсетного лечения (дальнейшее
курирование).
46.
Консервативноелечение:
Воздействие на болевое
ощущение
Стимуляция трофики тканей
Стимуляция регенерации
хрящевой суставной ткани
Воздействие на остеопению
Устранение провоцирующей
физической нагрузки
Временная или постоянная
иммобилизация позвоночника
Развитие и поддержание
физкультурного потенциала
(контроль осанки и движений,
формирование и укрепление
собственного мышечного корсета,
развитие физических качеств)
1. Купирование болевого спазма –
обязательное условие в лечении болевого
синдрома при деформации позвоночника
при помощи Мидокалм / Толперизон, по 1
табл. (50 или 150 мг) 3 раза в день,
минимальный курс 10 дней.
2. Воздействие на поврежденный
суставной хрящ - ХОНДРОПРОТЕКТОРЫ
– хондроитин сульфаты (структум,
террафлекс, алфлутоп, ДОНА, диасинол и
др.) , Курс приема – не менее 30 дней!
3. Воздействие на обменно-структуральные
процессы костной ткани- Препараты кальция,
суточная доза – 1000 мг; Препараты витамина
D, Суточная доза – 400 МЕ.
4. Воздействие на остеопению как
патогенетический фактор сколиотической
деформации и боли- ОСТАЛОН /
АЛЕНДРОНАТ, по 1 табл. (70 мг) 1 раз в
неделю (препарат длительного применения).
47.
Хирургическое лечение проводят с применениемимплантируемой металлоконструкции. Показанием для
оперативных манипуляций является угол кривизны
больше 41 градусов у больных с завершенным ростом
позвоночника. При прогрессирующих деформациях с
углом основной дуги свыше 41 у больных с сохраненным
ростом позвоночника, которые объективно не могут
адекватно переносить корсетное корригирующее
лечение. В таких случаях вариант методики операции
определяется индивидуально.






















 medicine
medicine








