Similar presentations:
Наследственные пигментные гепатозы. Синдром Жильбера, Криглера-Найяра, Дабина-Джонсона,-Ротора
1. «АО Медицинский университет Астана» Кафедра внутренних болезней интернатуры
«НАСЛЕДСТВЕННЫЕ ПИГМЕНТНЫЕ ГЕПАТОЗЫ.Синдром Жильбера, Криглера-Найяра, ДабинаДжонсона,Ротора»
Выполнила: Усупова А. 688 ВБ
Проверила: Горлова Т.Н.
Астана-2016 г.
2. Наследственные пигментные гепатозы
– группа заболеваний с доброкачественным течением, связанных снарушением внутрипеченочного обмена билирубина. Гепатозы протекают без выраженных изменений структуры
и функций печени, но характеризуются наличием постоянной или периодически возникающей желтухи.
Наследственные гепатозы представлены синдромами Жильбера, Криглера-Найяра, Дабина-Джонсона, Ротора.
3. определение
Е80.4. Синдром Жильбера.(Аутосомно-доминантный тип наследования)Синдром Жильбера - пигментный гепатоз (простая семейная холемия, конституциональная гипербилирубинемия, идиопатическая
неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха) с аутосомно-доминантным типом наследования,
характеризуемый умеренным интермиттирующим повышением содержания несвязанного (непрямого) билирубина в крови,
желтухой,накоплением в гепатоцитах пигмента липофусцина.Впервые синдром описали французские врачи A.N. Gilbert и P.
Lereboullet в 1901 г.
Это самая частая форма наследственного пигментного гепатоза, которая выявляется у 2-5% населения. Среди европеоидов
распространенность синдрома составляет 2-5%, среди монголоидов - 3%, среди негроидов - 36%. Болезнь проявляется в
подростковом возрасте и протекает практически в течение всей жизни. Встречается чаще у лиц мужского пола.
4.
Этиология и патогенезСиндром обусловлен мутацией в гене UGT1A1, который кодирует фермент уридиндифосфатглюкуронилтрансферазу (УДФГТ). В
патогенезе синдрома лежат следующие звенья:
• нарушение захвата билирубина микросомами васкулярного полюса гепатоцитов;
• нарушение транспорта билирубина с помощью глутатион-8-трансферазы, доставляющей неконъюгированный билирубин к
микросомам гепатоцитов;
• неполноценность фермента микросом УДФГТ, с помощью которого осуществляется конъюгация билирубина с глюкуроновой и
другими кислотами.
При синдроме Жильбера активность УДФГТ снижается лишь на 10-30% по сравнению с нормой, основное значение придается
нарушению захвата билирубина гепатоцитами, которое связывают с аномалией проницаемости мембран и дефектом белка
внутриклеточного транспорта.
5.
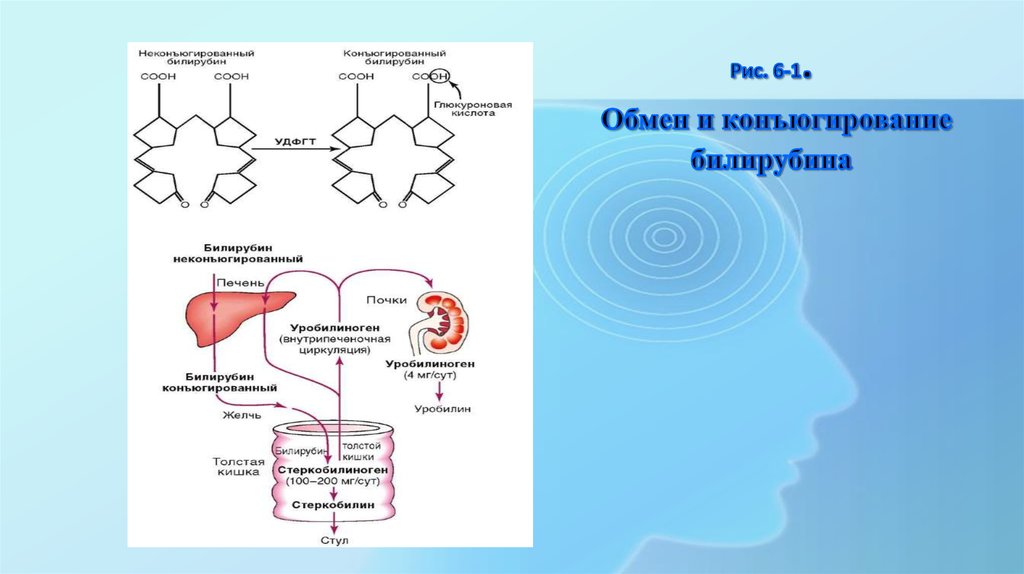
Обмен билирубина складывается из транспорта его в плазме крови, захвата печенью, конъюгации, билиарной экскреции (рис.6-1).
Ежедневно в организме человека продуцируется примерно 250-300 мг неконъюгированного билирубина: 70-80% этого
количества - результат ежедневного распада гемоглобина эритроцитов; 20-30% образуется из белков гема в костном мозге
или в печени. За сутки у здорового человека распадается около 1% циркулирующих эритроцитов.
Билирубин, который образовался в клетках ретикулоэндотелия, является токсическим соединением. Он называется
неконъюгированным, непрямым, или свободным, несвязанным билирубином (из-за специфики реакции при его
определении), является водонерастворимым. Именно поэтому в плазме крови он присутствует в форме соединения с
альбумином. Альбумин-билирубиновый комплекс препятствует поступлению билирубина через гломерулярную мембрану в
мочу.
С током крови непрямой билирубин поступает в печень, где эта форма билирубина превращается в менее токсичную форму прямой (связанный, конъюгированный) билирубин. Обе фракции составляют общий билирубин.
В печени происходят отделение неконъюгированного билирубина от альбумина на уровне микроворсинок гепато-
6.
цитов, захват его внутрипеченочным протеином. Конъюгацию билирубина с образованием моно- идиглюкуронидов (конъюгированного билирубина) обеспечивает УДФГТ.
Выделение билирубина в желчь является конечным этапом обмена пигмента и происходит через
цитоплазматические мембраны гепатоцитов.
В желчи конъюгированный билирубин образует макромолекулярный комплекс с холестерином,
фосфолипидами и солями желчных кислот. Далее с желчью он поступает в ДПК и тонкую кишку, где
трансформируется в уробилиноген, часть которого всасывается через кишечную стенку, попадает в портальную
вену и с током крови переносится в печень (кишечно-печеночная циркуляция), где полностью разрушается.
Основное количество уробилиногена из тонкой кишки поступает в толстую кишку, где под действием бактерий
превращается в стеркобилиноген и выделяется с калом. Количество фекального стеркобилиногена и
стеркобилина варьирует от 47 до 276 мг/сут в зависимости от массы тела и пола.
Менее 2% билирубина выводится с мочой в виде уробилина
.
7. Рис. 6-1. Обмен и конъюгирование билирубина
8. жалобы
Больные часто могут жаловаться на тяжесть, постоянные тупые боли в правом подреберье, тошноту, рвоту,отсутствие аппетита, отрыжку, чередование запоров и поносов,метеоризм.В связи с увеличением концентрации в
крови свободного билирубина могут появляться симптомы поражения центральной нервной системы,
сопровождающиеся повышенной утомляемостью, раздражительностью, головной болью, реже – нарушением сна.
Возникновение желтухи может сопровождаться неприятными ощущениями в области печени и слабостью.
9. Клиническая картина
Заболевание протекает триадой симптомов:перемежающаяся желтуха – гипербилирубиномия обусловлена преимущественно повышением уровня неконъюгированного
билирубина;
2.
астеноневротические симптомы;
3.
абдоминальные боли и диспепсические нарушения.
Легкая желтушность, включая иктеричность склер, - главный симптом заболевания. В отдельных случаях происходит окрашивание
кожного покрова и особенно стоп, ладоней, носогубного треугольника, подмышечных впадин. Желтушность и
гипербилирубинемия носят перемежающийся характер, поэтому эти симптомы редко бывают постоянными. Усилению симптомов
способствуют различные операции, простудные заболевания, неправильная диета, голодание, употребление алкогольных напитков
и некоторые виды лекарственных препаратов. Общий билирубин при синдроме Жильбера колеблется на уровне от 21 до 51
мкмоль/л и периодически повышается до 85-140 мкмоль/л.
1.
10. Лабораторная диагностика
Диагностика заболевания подразумевает проведение тестов.• Тест на содержание билирубина в сыворотке крови, которое повышается на фоне голодания. Больной на протяжении 2
сут получает питание, энергетическая ценность которого не превышает 400 ккал/сут. Проводят определение уровня
билирубина в сыворотке крови натощак и через 48 ч. Проба является положительной, если его подъем составляет 50100%.
• Проба с фенобарбиталом - уровень билирубина снижается на фоне приема фенобарбитала за счет индуцирования
конъюгируемых ферментов печени.
• Проба с никотиновой кислотой - внутривенное введение препарата вызывает повышение уровня билирубина за счет
уменьшения осмотической резистентности эритроцитов.
• Общий анализ крови. Возможно повышение гемоглобина более 160 г/л, увеличение содержания ретикулоцитов.
• Результат анализа кала на стеркобилин обычно отрицательный.
• Биохимический анализ крови. Повышение уровня общего билирубина( 21 до 51) за счет свободной (непрямой) фракции
Печеночные пробы, в частности уровни ферментов АСТ, АЛТ, ЩФ и др., как правило, в пределах нормы или
незначительно повышены. Могут наблюдаться увеличение общего белка и диспротеинемия; протромбиновое время - в
пределах нормы. Маркеры вирусов гепатитов В, С, D отсутствуют.
11. Инструментальная диагностика
Молекулярная диагностика включает анализ ДНК гена УДФГТ.
С помощью УЗИ органов брюшной полости определяют размеры и состояние паренхимы печени ; размеры, форму, толщину
стенок, возможные конкременты в желчном пузыре и желчных протоках.
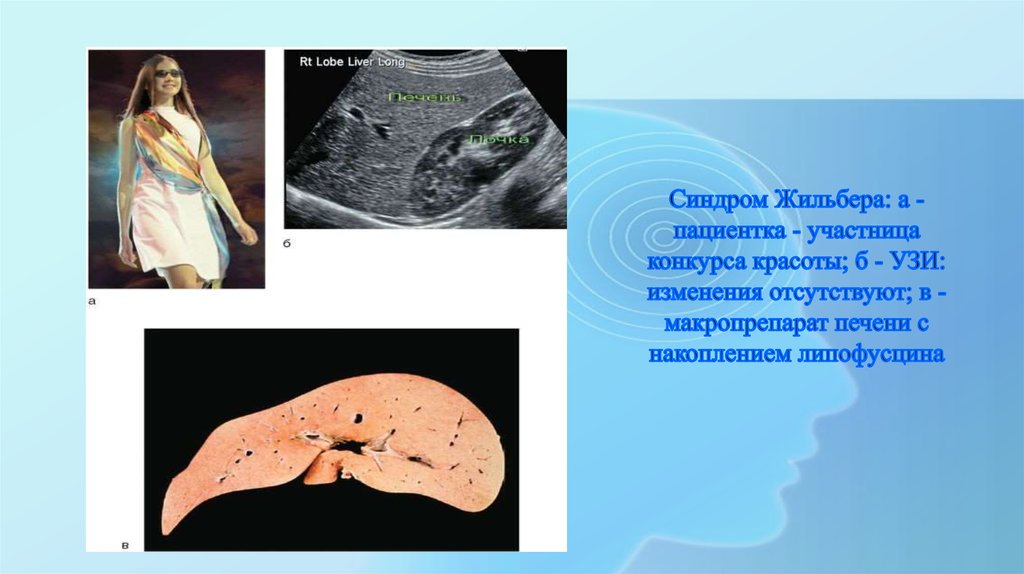
В биоптатах печени больных синдромом Жильбера выявляется нормальная морфологическая картина при значительном
накоплении в гепатоцитах липофусцина.
12. Синдром Жильбера: а - пациентка - участница конкурса красоты; б - УЗИ: изменения отсутствуют; в - макропрепарат печени с
13. определение
E80.5. Синдром Криглера-Найяра.Синдром Криглера Найяра - врожденная неконъюгированная гипербилирубинемия с аутосомно-доминантным (I типом синдрома КриглераНайяра) и аутосомно-рецессивным (II типом синдрома Криглера-Найяра) типами наследования, характеризуемая желтухой и тяжелым
поражением нервной системы.
Синдром описали американские педиатры J.F. Crigler и V.A. Najjar в 1952 г. Синдром Криглера-Найяра I типа наблюдается у представителей
различных этнических групп, чаще у населения Азиатского региона. Заболеваемость составляет
1 случай на 1 млн новорожденных. С равной частотой встречается у мальчиков и девочек.
14. Этиология и патогенез
Гипербилирубинемия является следствием нарушения конъюгации в печени билирубина с глюкуроновой кислотой,обусловленного отсутствием или значительной недостаточностью фермента УДФГТ, переводящей свободный билирубин в
связанный.
I тип характеризуется полным отсутствием активности УДФГТ. Обусловлен мутациями в кодирующей последовательности
гена UGTIAI, что приводит к образованию неполноценного фермента УДФГТ, который разрушается, в связи с чем реакции
глюкунизации билирубина не происходит, и свободный (непрямой, неконъюгированный) билирубин накапливается в организме, в
том числе в ядрах серого вещества головного мозга, обусловливая тяжелое клиническое течение заболевания.
II тип - синдром Ариаса - активность фермента составляет менее 20% нормальной. Заболевание также обусловлено мутациями в
той же кодирующей последовательности гена, но больные часто являются гетерозиготами. Гипербилирубинемия высокая, но
лечение возможно.
15. Клиническая картина
Характерны симптомы желтухи (желтушность склер и кожного покрова) и неврологические нарушения(билирубиновая энцефалопатия).
I тип характеризуется злокачественным прогрессирующим течением. Манифестирует в первые часы жизни.
При отсутствии лечебных мероприятий больные погибают в течение первого года жизни от ядерной желтухи.
• В первой фазе билирубиновой энцефалопатии наблюдается угнетение безусловно-рефлекторной
деятельности (апатия, вялость, сонливость), ребенок начинает плохо сосать, лежит в расслабленной позе,
резко реагирует на слабые раздражители, дыхание становится редким, с длительными периодами
остановки. Могут отмечаться монотонный крик, срыгивания, рвота, блуждающий взгляд, цианоз.
• Вторая фаза ядерной желтухи продолжается от нескольких дней до нескольких недель. В этой фазе
развивается клиническая картина поражения ядер головного мозга. Наблюдаются спастичность,
ригидность затылочных мышц, вынужденное положение тела с опистотонусом, негнущимися
конечностями и сжатыми в кулаки кистями. Ребенок пронзительно кричит, у него отмечаются выбухание
большого родничка, подергивание мышц лица, крупноразмашистый тремор рук, исчезновение видимой
реакции на звук, сосательного рефлекса. Наблюдаются нистагм, апноэ, брадикардия, летаргия, судороги.
• Третья фаза билирубиновой энцефалопатии - период ложного благополучия. Явления спастичности
полностью или частично исчезают.
• В четвертой фазе (на 3-5-м месяце жизни) формируются стойкие неврологические нарушения:
параличи, парезы, нистагм, атетоз. Наблюдается грубое отставание в физическом и психическом
развитии: ребенок не держит голову, не реагирует на голос матери и другие звуковые раздражители, не
следит за игрушкой.
• Смерть пациентов при синдроме Криглера-Найяра I типа обусловлена развитием билирубиновой
энцефалопатии и наступает в течение первых 2 лет жизни.
16.
II тип занимает промежуточное положение по тяжести клинических проявлений между синдромом КриглераНайяра I типа и синдромом Жильбера. Манифестация наступает несколько позже, чем при I типе, - от нескольких месяцев допервых лет жизни.
У ряда больных желтуха может не проявляться до подросткового возраста, и неврологические осложнения наблюдаются редко; в
некоторых случаях клиническая симптоматика отсутствует. Клинические проявления сходны с I типом, но менее тяжелые. Редко,
при интеркуррентных инфекциях или в условиях стресса, у больных с синдромом Криглера-Найяра II типа может возникать
билирубиновая энцефалопатия.
17. Диагностика
При I типе синдрома Криглера-Найяра основной биохимический показатель - уровень билирубина в крови выше 200 мкмоль/л. Вжелчи полностью отсутствует конъюгированный билирубин. На электроэнцефалограмме регистрируются медленная активность в
задних долях и пароксизмальная активность.
При II типе уровень билирубина в крови менее 200 мкмоль/л, желчь пигментирована и содержит билирубин-глюкуронид.
ДНК-диагностика основана на поиске мутаций во всех экзонах гена UGTIAI,анализе промоторной области, а также косвенной ДНКдиагностики с использованием 3 полиморфных ДНК-маркеров, лежащих в районе локализации гена. Проба с фенобарбиталом
позволяет определить фракции билирубина с помощью высокоэффективной жидкостной хроматографии.
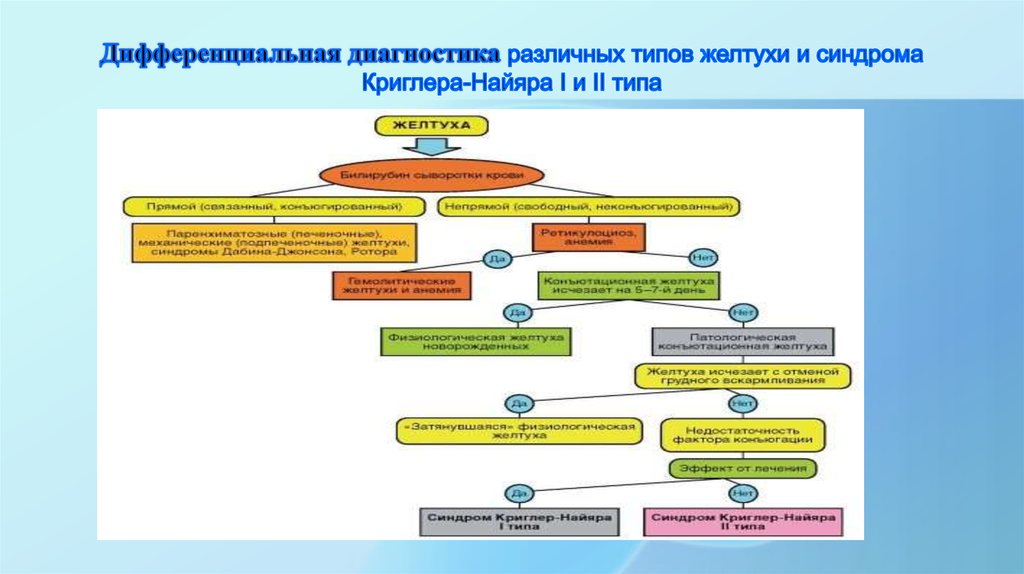
18. Дифференциальная диагностика различных типов желтухи и синдрома Криглера-Найяра I и II типа
19. определение
Синдром Дабина-Джонсона - энзимопатическая желтуха, редкий пигментныйгепатоз, характеризуемый нарушением экскреции связанного билирубина из
гепатоцитов в желчные капилляры, что приводит к накоплению билирубина.
Синдром описали американские врачи I.N. Dubin и F. Johnson в 1954 г.
Синдром Дабина-Джонсона распространен среди иранских евреев с частотой
1:1300 в ассоциации с недостаточностью VII фактора свертывания крови (60%
случаев), приводящей к снижению активности протромбина. В 70% случаев
синдром Дабина-Джонсона проявляется в молодом возрасте, преимущественно у
лиц мужского пола.
20. Этиология и патогенез
Заболевание обусловлено наследственным дефектом с аутосомно-рецессивным типом наследования. Генетический дефект заключается впоявлении мутации в гене, кодирующим белок, который является АТФ-зависимой транспортной системой канальцев гепатоцитов. В
результате гепатобилиарный транспорт билирубина и органических анионов нарушается. Характерны следующие признаки:
• умеренное повышение в крови прямого (связанного) билирубина вследствие нарушения механизмов его транспорта из гепатоцитов в
желчь;
• повышенное выделение с мочой желчных пигментов, билирубина;
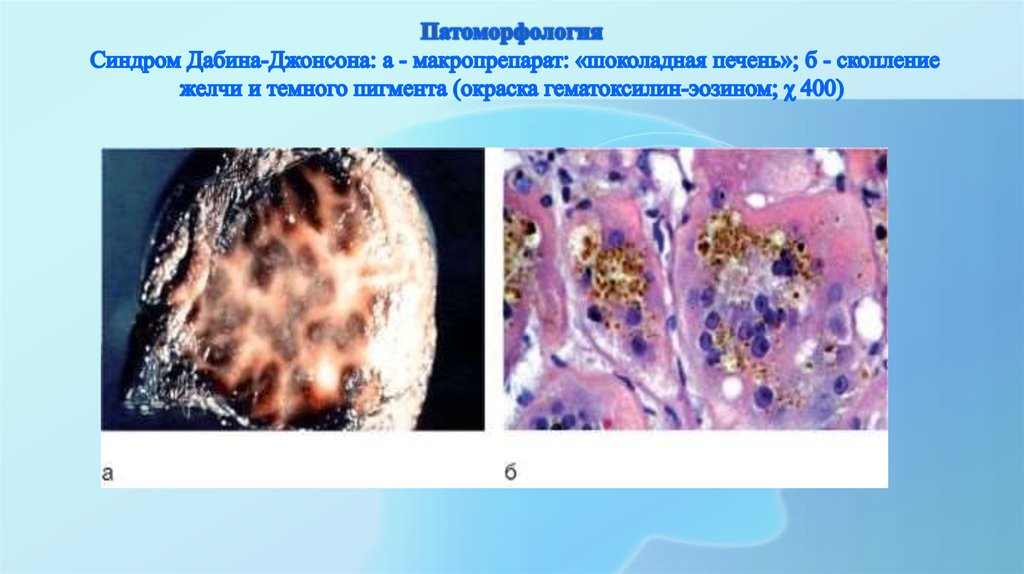
• отложение в гепатоцитах темно-коричневого или бурооранжевого пигмента, который выявляется при окрашивании на липофусцин
(устанавливают при пункционной биопсии печени).
21. Жалобы
Пациенты жалуются на повышенную утомляемость, плохой аппетит, боль в правом подреберье. Выраженность желтухиможет варьировать, усиливаясь на фоне стрессов, инфекционных заболеваний, при приеме оральных контрацептивов и
беременности. Во время ремиссии желтуха почти полностью исчезает.
Клинические симптомы
Желтуха довольно постоянная и может сопровождаться нерезким кожным зудом. Кроме того, часто отмечаются
астеновегетативные жалобы, а также боли в правом подреберье вплоть до колик, понос. Иногда диспепсическим явлениям
предшествует 2-3-хдневный продромальный период: субфебрильная температура, гиперемия зева. Печень чаще не
увеличена или ее увеличение незначительное.
22. Диагностика
При биохимическом исследовании крови определяется преобладание фракции прямого билирубина, в связи с этим
имеется и билирубинурия(моча приобретает темный оттенок)
Для подтверждения диагноза проводят пробу с фенобарбиталом - снижение уровня билирубина на фоне приема
фенобарбитала. Возможно умеренное повышение ферментов крови (АСТ, АЛТ, γ-глютамилтранспептидазы, ЩФ).
Обязательные инструментальные исследования:
• УЗИ органов брюшной полости (умеренное увеличение печени; размеры, форма, толщина стенок желчного пузыря и
желчных протоков не изменены; конкременты отсутствуют; нередко увеличение размеров селезенки);
• пероральная или внутривенная холецистография (запаздывание или полное отсутствие контрастирования желчного
пузыря и желчных протоков);
• пункционная биопсия печени (обнаружение в гепатоцитах печени характерного пигмента);
• диагностическая лапароскопия (характерное черное окрашивание печени)
23. Патоморфология Синдром Дабина-Джонсона: а - макропрепарат: «шоколадная печень»; б - скопление желчи и темного пигмента
24. определение
E80.6. Синдром Ротора.Синдром Ротора - наследственный пигментный гепатоз с аутосомно-рецессивным типом наследования, напоминающий
синдром Дабина-Джонсона, однако дефект экскреции билирубина менее выражен. Описал филиппинский терапевт A.B. Rotorв
1948 г.
Синдром Ротора - очень редкое состояние, первичный биохимический дефект, в отличие от других функциональных
гипербилирубинемий, не идентифицирован. Как правило, заболевание возникает в детском возрасте.
25. Этиология и патогенез
В основе заболевания лежит генетический дефект, наследуемый по аутосомно-рецессивному типу.Патогенез связан не только с нарушением экскреции билирубина (как при синдроме Дабина-Джонсона), но и с нарушением
его захвата синусоидальным полюсом гепатоцитов.
Конъюгационная желтуха (конъюгированная гипербилирубинемия) диагностируется, если содержание прямой фракции
билирубина превышает 0,3 мг/дл (5,2 мкмоль/л), а показатель общего сывороточного билирубина более 2,0 мг/дл (34,2
мкмоль/л) или если доля прямой фракции билирубина составляет более 15% от показателя общего сывороточного
билирубина, который превышает 2,0 мг/дл.
В биоптатах печени обнаруживается мелкокапельная жировая дистрофия гепатоцитов, преимущественно по ходу желчных
капилляров.
26. клиника
Заболевание манифестирует в детском возрасте и проявляется эпизодами нерезко выраженной желтухи. В некоторых случаях наблюдаютсяболи в животе, тошнота и рвота. Часто заболевание протекает бессимптомно.
Лабораторная диагностика
Наследственный синдром Ротора характеризуют следующие признаки:
• умеренное повышение в крови прямого (связанного) билирубина вследствие нарушения механизмов его транспорта из микросом гепатоцитов
в желчь
(общий билирубин - 5 мг/дл или 85,5 мкмоль/л)
• неизмененная активность печеночных ферментов;
Анализ мочи. Диагноз синдрома Ротора может быть подтвержден после определения соотношения копропорфиринов I и III в моче.
При синдроме Ротора результаты бромсульфалеиновой пробы близки к норме.
• повышенное выделение с мочой желчных пигментов;
Инструментальные методы диагностики
УЗИ органов брюшной полости. Гепато- и спленомегалия не характерны.
Пероральная холецистография.Тень желчного пузыря визуализируется.
Биопсия печени.В биоптатах печени обнаруживается мелкокапельная жировая дистрофия гепатоцитов, преимущественно по ходу
желчных капилляров.
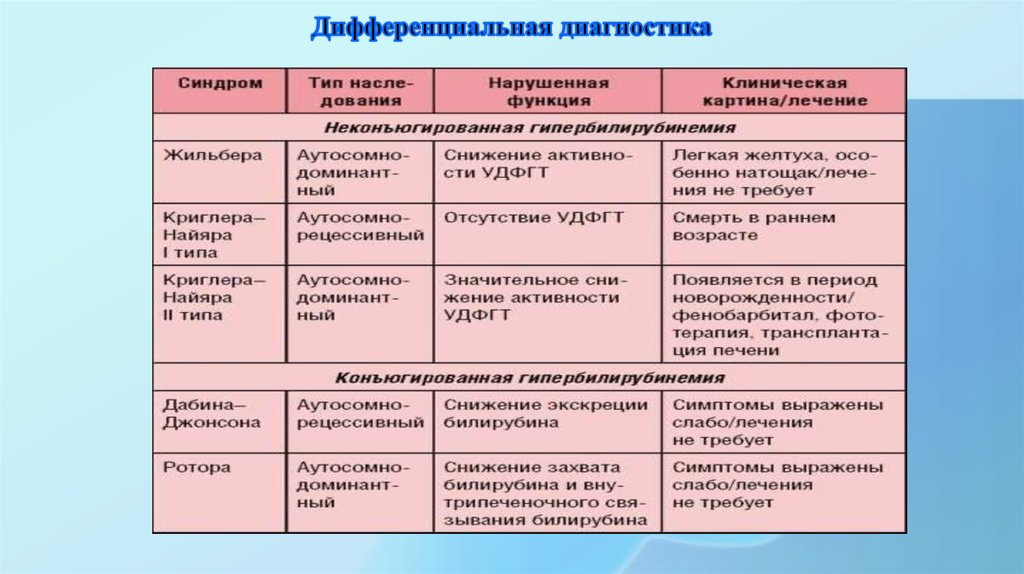
27. Дифференциальная диагностика
28. Список литературы
http://vmede.org/sait/?page=8&id=Ped_gastro_gep__kildiyar_2013&menu=Ped_gastro_gep__kildiyar_2013
http://www.medvuz.com/med1808/t3/17.php
http://lookmedbook.ru/disease/sindrom-zhilbera























 medicine
medicine








