Similar presentations:
Заболевание пневмония
1.
ПНЕВMОНИИКафедра факультетской терапии
педиатрического факультета РГМУ
Доцент кафедры,
кандидат медицинских наук
Андреева Ольга Никитична
2. Вероятность летального исхода больных ВП в зависимости от данных анамнеза, физического обследования и лабораторных показателей.
Исследуемый критерийОтношение шансов
Демография
- мужской пол
1,3 (1,2-1,4)
История настоящего заболевания
- переохлаждение
- изменение психического статуса
- одышка
0,4 (0,2-0,7)
2,0 (1,7-2,3)
2,9 (1,9-3,8)
Сопутствующие заболевания
- хроническая сердечная недостаточность
- иммунодефицитные состояния
- сахарный диабет
- поражение коронарных сосудов
- онкологические заболевания
- неврологические заболевания
- заболевания почек
2,4 (2,2-2,5)
1,6 (1,3-1,8)
1,2 (1,1-1,4)
1,5 (1,3-1,6)
2,7 (2,5-2,9)
4,4 (3,8-4,9)
2,7 (2,5-2,9)
Физическое исследование
- тахипноэ (ЧДД ≥ 28 в мин)
- гипотермия (t тела ≤ 37°C)
- гипотензия (СД ≤ 100 мм Hg)
2,5 (2,2-2,8)
2,6 (2,1-3,2)
5,4 (5,0-5,9)
3. Вероятность летального исхода больных ВП в зависимости от данных анамнеза, физического обследования и лабораторных показателей.
Лабораторные исследования- азот мочевины крови (≥ 7,14 ммоль/л)
- лейкопения (≤ 4×109 /л)
- лейкоцитоз (≥ 10×109 /л)
- гипоксемия (Pa02 ≤ 50 мм Hg)
- наличие инфильтрации на рентгенограмме
ОГК более чем в 1 доле
2,7 (2,3-3,0)
5,1 (3,8-6,4)
4,1 (3,5-4,8)
2,2 (1,8-2,7)
3,1 (1,9-5,1)
4. Определение
• Пневмония - острое инфекционное заболевание,преимущественно бактериальной этиологии,
характеризующееся очаговым поражением
респираторных отделов легких, наличием
внутриальвеолярной экссудации, выявляемой при
физикальном и/или инструментальном
исследовании, выраженными в различной степени
лихорадочной реакцией и интоксикацией
5. Классификация пневмоний
1. Этиологические варианты пневмоний: бактериальные, микоплазменные,
вирусные и прочие ( с указанием вида возбудителя)
2. Клинико-эпидемиологические варианты пневмоний(в зависимости от
условий возникновения)
2.1 Внегоспитальная пневмония
2.2 Госпитальная пневмония
2.3 Аспирационная пневмония
2.4 Атипичные пневмонии
2.5 Пневмонии на фоне нейтропении
2.6 Пневмонии у лиц с иммунодефицитными состояниями
3. Локализация и протяженность пневмонии
4. Степень тяжести пневмонии
5. Осложнения (легочные и внелегочные)
6. Фаза заболевания (разгар, разрешение,реконвалесценция,затяжное
течение.
6. Классификация пневмоний
• Внебольничная (приобретенная вне лечебногоучреждения) пневмония (синонимы: домашняя,
амбулаторная).
• Госпитальная (приобретенная в лечебном
учреждении) пневмония (синонимы:
нозокомиальная, внутрибольничная).
• Аспирационная пневмония.
• Пневмония у лиц с тяжелыми дефектами
иммунитета (врожденный иммунодефицит, ВИЧинфекция, ятрогенная иммуносупрессия).
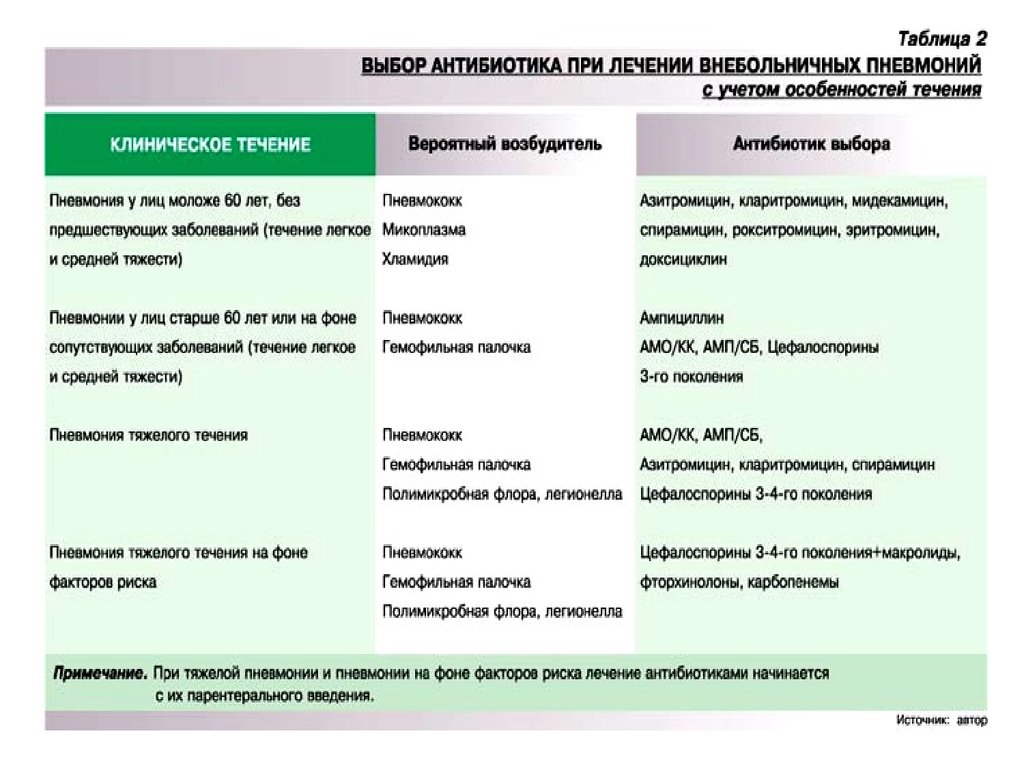
7. Внебольничная пневмония
У лиц моложе 60 лет, без сопутствующих заболеваний,нетяжелая.
У лиц старше 60 лет, с сопутствующими заболеваниями,
нетяжелая.
Тяжелая пневмония, независимо от возраста.
8. Внебольничная пневмония
Острое заболевание, возникшее во внебольничныхусловиях - то есть вне стационара или диагностированное в
первые 48ч от момента госпитализации или развившееся у
пациента,
не
находившегося
в
домах
сестринского
ухода/отделениях длительного медицинского наблюдения ≥
14 суток, - сопровождающееся симптомами инфекции
нижних отделов дыхательных путей (лихорадка, кашель,
выделение мокроты, возможно гнойной, боль в грудной
клетке, одышка) и рентгенологическими признаками
«свежих» очагово-инфильтративных изменений в легких при
отсутствии очевидной диагностической альтернативы.
9. Внебольничные пневмонии
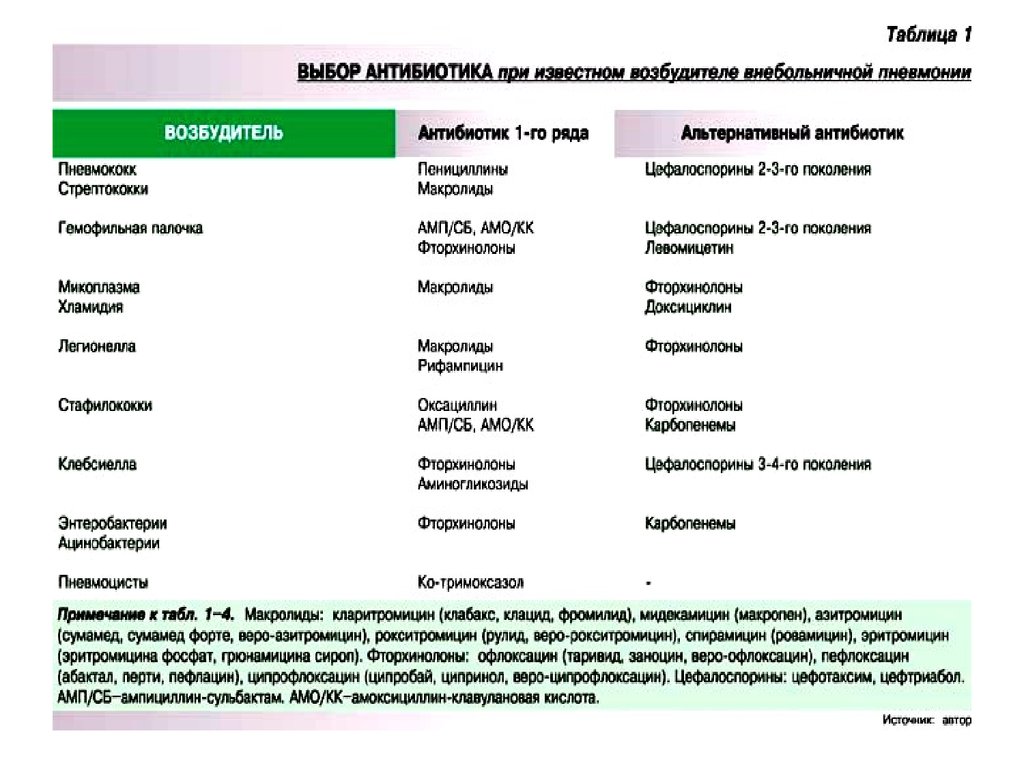
Streptococcus pneumoniae - грамположительные кокки, самые частые
возбудители пневмонии во всех возрастных группах (30% и более);
• Haemophilus influenzae - грамотрицательные палочки, ответственные
за развитие пневмонии у 5-18% взрослых, чаще у курильщиков и
больных хроническим обструктивным бронхитом (в этиологии
пневмоний главную роль играют бескапсульные, серологически не
типируемые штаммы, штаммы H. influenzae серотипа ( вызывают
генерализованные инфекции - менингит);
• Moraxella (Branhamella) catarrhalis - грамотрицательные
коккобациллы, неактуальный возбудитель пневмонии (у 1-2%
больных), имеет этиологическое значение, как правило, у больных с
сопутствующим хроническим обструктивным бронхитом.
10. Внебольничные пневмонии
Escherichia coli, Klebsiella pneumoniae (крайне редко другие
представители семейства Enterobacteriaceae) - неактуальные возбудители
внебольничной пневмонии (менее 5% случаев), как правило, у больных с
сопутствующими заболеваниями (сахарный диабет, застойная сердечная
недостаточность, почечная, печеночная недостаточность и др.);
• Staphylococcus aureus - неактуальный возбудитель (менее 5% случаев),
как правило, у больных с известными факторами риска (пожилой возраст,
наркомания, хронический гемодиализ, переносимый грипп).
• Legionella - грамотрицательные палочки, являющиеся облигатными
патогенами. Legionella spp.(прежде всего Legionella pneumophila) нечастый возбудитель внебольничной пневмонии (2-10%); однако
легионеллезная пневмония занимает второе место (после
пневмококковой) по частоте смертельных исходов заболевания.
11. Внебольничные пневмонии
Mycoplasma pneumoniae - микроорганизм, лишенный внешней
мембраны, что обусловливает его природную устойчивость к
беталактамным антибиотикам, - вызывает внебольничную
пневмонию у 20-30% лиц моложе 35 лет; этиологический “вклад”
этого возбудителя в старших возрастных группах более скромный (19%). Для биологии микроорганизма характерна тесная ассоциация с
мембраной эукариотических клеток (мембранотропный патоген),
возможна внутриклеточная локализация.
Chlamydia pneumoniae - микроорганизм, являющийся исключительно
внутриклеточным паразитом, близким по строению к
грамотрицательным бактериям; вызывает пневмонию в 2-8% случаев,
как правило, нетяжелого течения. В последнее время накапливаются
данные о частом выделении этого микроорганизма в ассоциации с
другими “легочными” патогенами
12. Возбудители пневмоний при иммунодефиците
• Цитомегаловирусная инфекция• Pneumocystis carini
• Патогенные грибы и микобактерии
туберкулеза наряду с прочими
микроорганизмами, встречающимися при
пневмониях другой этиологии.
13. Возбудители госпитальных пневмоний
• Ранние ВАП, возникшие у больных в ОИТР Пневмонии,развившиеся в отделениях общего профиля у больных без
факторов риска:
S.pneumoniae,
Enterobacteriaceae,
H. influenzae,
Реже - Pseudomonas spp., S. aureus
• Поздние ВАП, развившиеся у больных в ОИТР и пневмонии,
возникшие у больных в отделениях общего профиля при наличии
факторов риска:
Enterobacteriaceae,
Pseudomonas spp.,
Staphylococcus aureus,
Enterococcus spp.
14. Возбудители аспирационных пневмоний
Неклостридиальные облигатные анаэробы в«чистом виде» или в сочетании с аэробной
грамотрицательной микрофлорой. Эти
микроорганизмы вызывают, как правило,
тяжелую и рано возникающую диструкцию
легочной ткани (абсцесс, гангренозный абсцесс).
15. Сопутствующие заболевания/факторы риска (возбудители ВП)
Заболевание/фактор рискаВероятные возбудители
ХОБЛ/курение
H.influezae, S. pneumoniae, M. catarrhalls, Legionella spp., P.
aeruginosa (тяжелая ХОБЛ)
Декомпенсированный СД
S. pneumoniae, S. aureus, энтеробактерии
Эпидемия гриппа
Вирус гриппа, S. pneumoniae, S. aureus, H.influenzae
Алкоголизм
S. pneumoniae, анаэробы, энтеробактерии (чаще K. pneumoniae)
Подтвержденная или предполагаемая аспирация
Энтеробактерии, анаэробы
Бронхоэктазы, муковисцидоз
P. aeruginosa, Burkholderia cepacia, S. aureus
Использование внутривенных наркотиков
S. aureus, анаэробы, S. pneumoniae
Контакт с кондиционерами, увлажнителями воздуха, системами
охлаждения воды, недавнее (≤2 нед.) морское
путешествие/проживание в гостинице
Legionella spp.
Тесный контакт с птицами
C.psittaci
Тесный контакт с домашними животными (на ферме)
C. burnetii
Коклюшеподобный кашель > 2 нед
B.pertussis
Локальная бронхиальная обструкция (например бронхогенная
карцинома)
Анаэробы, S. pneumoniae, H.influenzae, S. aureus
Пребывание в доме престарелых
S. pneumoniae, энтеробактерии, H.influenzae, S. aureus, C.
pneumoniae, анаэробы
Вспышка заболевания в организованном коллективе
S. pneumoniae, M. pneumoniae, C. pneumoniae, вирус гриппа
16. Патогенез пневмоний
• Вирулентность микроорганизмов• Нарушение механизмов защиты в бронхах
(механизмов «самоочищения») мукоцилиарный
клиренс.
• Снижение фагоцитарной активности альвеолярных
макрофагов.
• Нарушение секреции лизоцима.иммуноглобулинов и
др.
17. Патогенетические механизмы развития пневмоний
• Аспирация секреции ротоглотки.• Вдыхание аэрозоля, содержащего
микроорганизмы.
• Гематогенное распространение микроорганизмов
из внелегочного очага инфекции (септический
тромбофлебит вен таза).
• Непосредственное распространение инфекции из
соседних пораженных органов (абсцесс печени).
18. Клиника 5 признаков «золотого стандарта»:
1.2.
3.
4.
5.
Острое начало заболевания, сопровождающееся лихорадкой.
Кашель со слизисто-гнойной мокротой в небольшом количестве.
Тупой перкуторный звук и характерные аускультативные
данные.
Лейкоцитоз (редко лейкопения) с нейтрофильным сдвигом.
Инфильтрация при рентгеновском исследовании. Этот стандарт
может быть дополнен бактериоскопией с окраской по Граму и
посевом мокроты.
19. Вероятность диагностики ВП по данным анамнеза и физического обследования [Metlay J.P., Fine M.J., 2003]
20.
Характер мокротыВарьирует в зависимости от этиологического фактора
и патоморфологических
признаков:
«Ржавая» при крупозной пневмонии.
Кровянисто-тягучая при пневмонии, вызванной
клебсиелой.
Гнойно-кровянистая при пневмониях
стафилококкового или стрептококкового генеза.
Скудная, слизисто-гнойная в сочетании с упорным
приступообразным кашлем и чувством «саднения» в
горле при микоплазменных пневмониях.
21. Основные дыхательные шумы
22. Динамика аускультативной картины при пневмонии
23. Диагностический минимум обследования.
• Рентгенография грудной клетки в двух проекциях;• Общий анализ крови;
• Биохимический анализ крови – мочевина, креатинин,
электролиты, печеночные ферменты;
• Микробиологическая диагностика:
- микроскопия мазка, окрашенного по Граму
- культуральное исследование мокроты для выделения
возбудителя и оценки его чувствительности к
антибиотикам
- исследование гемокультуры (оптимально проводить забор
двух проб венозной крови из разных вен).
24. Критерии тяжелого течения ВП
КлиническиеЛабораторные
• Острая дыхательная
недостаточность:
- ЧДД > 30 в мин
- Насыщение крови кислородом <
90%
• Гипотензия
- систолическое АД < 90 мм рт. ст.
- диагностилическое АД < 60 мм рт.
ст.
• Двух – или многодолевое
поражение
• Нарушение сознания
• Внелегочный очаг инфекции
(менингит, перикардит и др.)
Лейкопения (< 4 x 10 9/л )
Гипоксемия
- SaO2 < 90%
- PO2 < 60 мм рт. ст.
Гемоглобин < 100 г/л
Гематокрит < 30%
Острая почечная
недостаточность (анурия,
креатинин крови > 176,7
мкмоль/л, азот мочевины > 7,0
ммоль/л)
При наличии хотя бы одного критерия ВП расценивается как тяжелая
25. Использование шкалы CRB-65 для выбора места лечения при ВП [Lim W.S. e.a. Thorax 2003; 58: 377-382]
26. Наиболее распространенные ошибки антибактериальной терапии ВП у взрослых
НазначениеКомментарий
Гентамицин
Отсутствие активности в отношении пневмококка и
“атипичных” возбудителей
Ампинцилин
Низкая биодоступность препарата (40%) по сравнению с
амоксициллином
Ко-тримоксазол
Высокая резистентность S. pneumoniae в России
Доксициклин(моно Низкая активность S. pneumoinae
терапия)
Ципрофлоксацин
Низкая активность S. pneumoinae и M. pneumoinae
Цефазолин
Низкая антипневмококковая активность, отсутствие
клинических значимой активности в отношении H.
infuenzae
Антибиотики +
нистатин
Нет доказательств эффективности нистатина у пациентов
без иммунодефицита, необоснованные затраты
27. Антибактериальная терапия пневмоний у пациентов в возрасте до 60 лет без сопутствующих заболеваний
Антибиотики для перорального применения:1. Амоксициклин 500мг 3 раза в сутки внутрь.
2. Амоксициллин/клавуланат (амоксиклав) 625 мг 3 раза в сутки внутрь.
Амоксициллин/клавуланат 875/125 мг два раза в сутки
3. Макролидные антибиотики:
Кларитромицин 500 мг 2 раза в сутки внутрь.
Спирамицин 3 млн. МЕ 2 раза в сутки внутрь.
Азитромицин (суммамед) 500 мг внутрь в первые сутки, затем 250 мг 1 раз в сутки 4
суток.
Эритромицин 500 мг 4 раза в сутки.
Альтернативные препараты:
Респираторные фторхинолоны:
Левофлоксацин (таваник) 500 мг 1 раз в день.
Моксифлоксацин (авелокс) 400 мг 1 раз в день.
Гемифлоксацин 320 мг 1 раз в день.
Доксициклин.
28. Пневмонии у пациентов старше 60 лет и/или с сопутствующими заболеваниями
Антибиотики для парентерального применения.Бензилпенициллин в/в, в/м 1-2 млн 6 р/сут
Ампициллин в/в, в/м 1-2г 4 р/сут
Амоксициллин/клавуланат в/в 1.2 г 3-4 р/сут
Цефуроксим в/в, в/м 0,75 – 1 г 3 р/сут
Цефотаксим в/в, в/м 1-2 г 3 р/сут.
Цефтриаксон в/в, в/м 1-2 г 1р/сут.
+ макролиды внутрь
29. Альтернативные препараты
Респираторные фторхинолоны:-Левофлоксацин (таваник) в/в 500 мг 1 раз в день.
- Моксифлоксацин (авелокс) в/в 400 мг 1 раз в день.
- Азитромицин в/в капельно 0,5 г 1 раз в сутки.
30. Клинически тяжелые пневмонии независимо от возраста больных
• Цефалоспорины III поколения дляпарентерального введения или
ингибиторозащищенные пеницилины +
макролиды для парентерального введения
• Альтернативные препараты: фторхинолоны
для парентерального введения и их
комбинация с цефалоспоринами третьего
поколения.
31. Пневмококовая пневмония
Лечение:1) Бензилпенициллин: по 1-3 млн. ед внутримышечно или
внутривенно каждые 4 часа.
2) Амоксицилин: внутрь по 0,5 -1,0 г. 3 раза в сутки.
3) Макролиды: азитромицин-суммамед 0,5 г. внутривенно
капельно1 раз в день или 0,5 внутрь первые сутки, затем
по 0,25 внутрь 1 раз в сутки.
4) Линкозамиды:- линкомицин по 0,6 -1.2 г внутривенно
капельно 2 раза в сутки или внутрь по 0,5г 3 раза в сутки.
5) Цефалоспорины: 3-4 поколения цефотаксим, цефтриаксон
1-2г внутривенно
6) Гликопептоды: ванкомицин 0,5 внутривенно капелино
каждые 6 часов.
32. Ранние ВАП, возникшие у больных в ОИТР и пневмонии, развившиеся в отделениях общего профиля у больных без факторов риска
Цефалоспорины III поколения для парентеральноговведения.
При тяжелых инфекциях использовать максимальные
дозы цефотаксима или цефтриаксона
33. Поздние ВАП, развившиеся у больных в ОИТР и пневмонии, возникшие у больных в отделениях общего профиля при наличии факторов риска
Карбапенемы; Антипсевдомонадныецефалоспорины III-IV поколений +
аминогликозиды; Антипсевдомонадные
пенициллины (в т.ч. защищенные) +
аминогликозиды; Азтреонам +
аминогликозиды; Фторхинолоны;
Гликопептиды
34. Пневмонии, развившиеся на фоне нейтропении
Карбапенемы; Антипсевдомонадныецефалоспорины III-IV поколений +
аминогликозиды; Антипсевдомонадные
пенициллины (в том числе, защищенные) +
аминогликозиды; Азтреонам +
аминогликозиды; Фторхинолоны;
Гликопептиды; Амфотерацин В;
Флюконазрол
35. Рекомендации по эмпирической антимикробной терапии ТВП
Пациенты без факторов риска инфицирования P. aeruginosa (i) и аспирации:цефтриаксон, цефотаксим, амоксициллин/клавуланат, ампицилин/ сульбактам, цефепим, цефтаролин,
эртапенем внутривенно+азитромицин или кларитромицин внутривенно
или
моксифлоксацин, левофлоксацин внутривенно + цефтриаксон, цефотаксим внутривенно
Пациенты с факторами риска инфицирования P.aeruginosa (i):
пиперациллин/тазобактам, цефепим, меропенем, имипенем/циластатин внутривенно + ципрофлоксацин
левофлоксацин (ii) внутривенно
или
пиперациллин/тазобактам, цефепим, меропенем, имипенем/циластатин внутривенно + аминогликозид I-III
поколения (iii) внутривенно + азитромицин или кларитромицин внутривенно
или
пиперациллин/тазобактам, цефепим, меропенем, имипенем/циластатин внутривенно + аминогликозид I-III
поколения (iii) внутривенно + моксифлоксацин или левофлоксацин внутривенно
Пациенты с подтвержденной/предполагаемой аспирацией:
амоксициллин/клавуланат, ампицилин/сульбактам, пиперациллин/ тазобактам, эртапенем, меропенем,
имипенем/ циластатин внутривенно
или
цефтриаксон, цефотаксим внутривенно + клиндамицин или метронидазол внутривенно
При наличии показаний всем пациентам дополнительно к АБТ могут назначаться оселтамивир (iv) внутрь
или занамивир ингаляционно
Примечание: (i) длительная терапия сГКС в фармакодинамических дозах, муковисцидоз, вторичные
бронхоэктазы, недавний прием системных АМП, (ii) левофлоксацин назначается в дозе 500 мг в сутки, (iii) могут
использоваться гентамицин, амикацин, тобрамицин, выбор препарата зависит от региональных /локальных
данных чувствительности P.aeruginosa, (iv) у пациентов, нуждающихся в ИВЛ, при наличии бронхообструктивных
заболеваний предпочтение следует отдавать оселтамивиру.
36. Аспирационные пневмонии
Базисная терапия определяется характеромпневмонии (внебольничная или госпитальная)
с включением в схему лечения
антианаэробных препаратов.
37. Оценка состояния пациента
• Общий анализ крови: при поступлении, на 2-3 день ипосле окончания антибактериальной терапии;
• Биохимический анализ крови (АЛТ, АСТ, креатинин,
мочевина): при поступлении и через 1 неделю при
наличии изменений в первом исследовании или
клиническом ухудшении;
• Исследование газов артериальной крови (при тяжелом
течении): ежедневно до нормализации показателей ;
• Рентгенография органов грудной клетки: при
поступлении и через 2-3 недели после начала лечения;
при ухудшении состояния – в более ранние сроки.
38. Критерии достаточности антибактериальной терапии
• Температура < 37,5 °C• Отсутствие интоксикации
• Отсутствие дыхательной недостаточности (частота
дыхания менее 20 в минуту)
• Отсутствие гнойной мокроты
• Количество лейкоцитов в крови < 10 x 10 9/л,
нейтрофилов < 80%, юных форм < 6%
• Отсутствие отрицательных динамики на
рентгенограмме.
39.
40.
41.
42. Продолжительность антибактериальной терапии
• При неосложненной внебольничной пневмонии в течении2-3 дней после нормализации температуры. 7-10 дней.
• Микоплазма, хламидия 14-21 день.
• Легионелла, певмоциста-21 день.
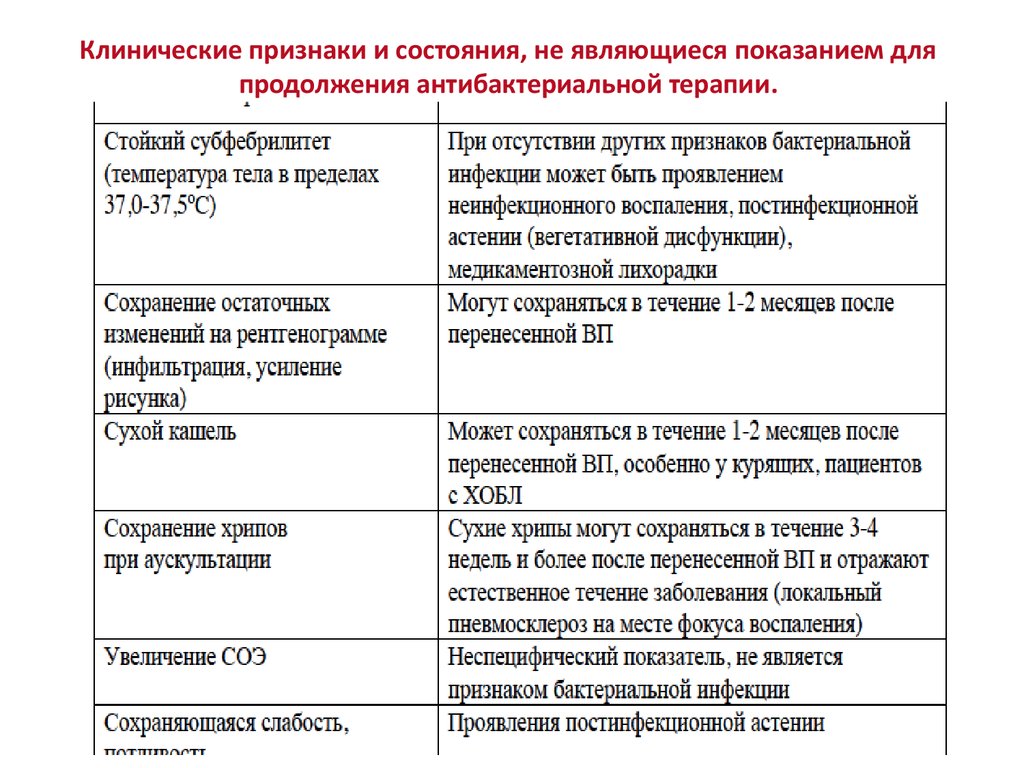
43. Клинические признаки и состояния, не являющиеся показанием для продолжения антибактериальной терапии.
44. Симптоматическая терапия
Противокашлевые средства:Наркотические противокашлевые средства центрального действия:
- кодеина фосфат по 0.1г 3 раза в день
- метилморфин (кодеин) о,015 2-3 раза в день
- кодтерпин
- таблетки от кашля (кодеин,натрия гирокарбонат,корень солодки,трава термопсиса).
- этилморфин по 0,01г 2-3 раза в день.
Ненаркотические противокашлевые средства центального действия.
- Либексин по 0.1 г 3-4 раза в день
- Тусупрекс по 0,01г 3 раза вдень
- Бутамират (синекод). Сироп по 30 мл 2-3 раза в день.
Жаропонижающие и болеутоляющие.
45. Осложнения
1. Лёгочныенагноительные (абсцесс и гангрена легких)
плевральный выпот (неосложенный и осложненный)
эмпиема плевры,
отек легких, дистресс – синдром,
бронхообструктивный синдром, пневмоторакс.
2. Внелёгочные
Острая сосудистая недостаточность
Острое легочное сердце
Инфекционно-токсический шок
Инфекционно-аллергический миокардит
Бактериальный эндокардит
Гнойный перикардит и миадестенит
Энцефалит и менингоэнцефалит
Вторичный гнойный менингит
Инфекционно-токсическое поражение печени, почек, суставов, слюнных желе
гепатит, гломерулонефрит
Интоксикационные психозы, ДВС-синдром.
з,
46. Дифференциальная диагностика
При длительно сохраняющейся клинической, лабораторнойи рентгенологической симптоматике пневмонии
необходимо провести целенаправленную
дифференциальную диагностику с такими заболеваниями,
как:
1.локальная бронхиальная обструкция.
2.рецидивирующая тромбоэмболия легких,
3.застойная сердечная недостаточность,
4.медикаментозная лихорадка, другие.
47.
С целью специфической профилактикиинвазивных пневмококковых инфекций,
в том числе и пневмококковой ВП с вторичной
бактериемией применяют 23-валентную
неконъюгированную вакцину, содержащую
очищенные капсулярные полисахаридные антигены
23 серотипов S. pneumoniae.
(категория доказательств А).
48.
В заключение следует подчеркнутьнеобходимость строго индивидуального
подхода к выбору рациональной
антибиотикотерапии в каждом конкретном
случае пневмонии.


















![Вероятность диагностики ВП по данным анамнеза и физического обследования [Metlay J.P., Fine M.J., 2003] Вероятность диагностики ВП по данным анамнеза и физического обследования [Metlay J.P., Fine M.J., 2003]](https://cf.ppt-online.org/files/slide/x/XsWeH6xRFjd5OfDn23Ut4YVpLc1E9QbqCKZmyN/slide-18.jpg)





![Использование шкалы CRB-65 для выбора места лечения при ВП [Lim W.S. e.a. Thorax 2003; 58: 377-382] Использование шкалы CRB-65 для выбора места лечения при ВП [Lim W.S. e.a. Thorax 2003; 58: 377-382]](https://cf.ppt-online.org/files/slide/x/XsWeH6xRFjd5OfDn23Ut4YVpLc1E9QbqCKZmyN/slide-24.jpg)




















 medicine
medicine