Similar presentations:
Печень-Hepar. Ультразвуковое исследование (УЗИ)
1. Печень-Hepar
Печень, hepar, – самая крупная изпищеварительных желез, занимает верхний
отдел брюшной полости, располагаясь
под диафрагмой, главным образом с правой
стороны.
Скелетотопия печени. Печень расположена
непосредственно под диафрагмой в правом
верхнем отделе брюшной полости, небольшая
часть органа у взрослого человека заходит
влево от средней линии. Верхняя граница
печени справа при максимальном выдохе
располагается на уровне 4-го межреберного
промежутка по правой сосковой линии,
верхняя точка левой доли достигает 5-го
межреберного промежутка по левой
парастернальной линии. Верхний край печени
имеет несколько косое направление,
проходящее по линии от IV правого ребра до
хряща V левого ребра. Передненижний край
печени справа по подмышечной линии
находится на уровне 10-го межреберного
промежутка, его проекция совпадает с краем
реберной дуги по правой сосковой линии.
2. Обзорная рентгенография области печени и желчных путей производится, главным образом, с целью обнаружения камней и
патологических изменений, сопровождающихсяобызвествлениями. Диагностическое значение обзорной рентгенографии невелико, так
как подавляющее большинство конкрементов желчевыводящих путей для рентгеновых
лучей являются неконтрастными.
3. Ультразвуковое исследование (УЗИ) (СОНОГРАФИЯ) в настоящее время является одним из необходимых компонентов клинического
Ультразвуковое исследование (УЗИ)(СОНОГРАФИЯ)
в настоящее время является одним из
необходимых компонентов клинического
обследования больного. Позволяя
визуализировать печень и патологические
структуры, ультрасонография дает
возможность выявить патологические
процессы в печени, проследить за ними в
динамике. Во многих случаях с помощью УЗИ
удается установить природу желтухи, выявить
признаки портальной гипертензии и др. В
неясных случаях прибегают к прицельной
тонкоигольной биопсии под контролем
сонографии или КТ.
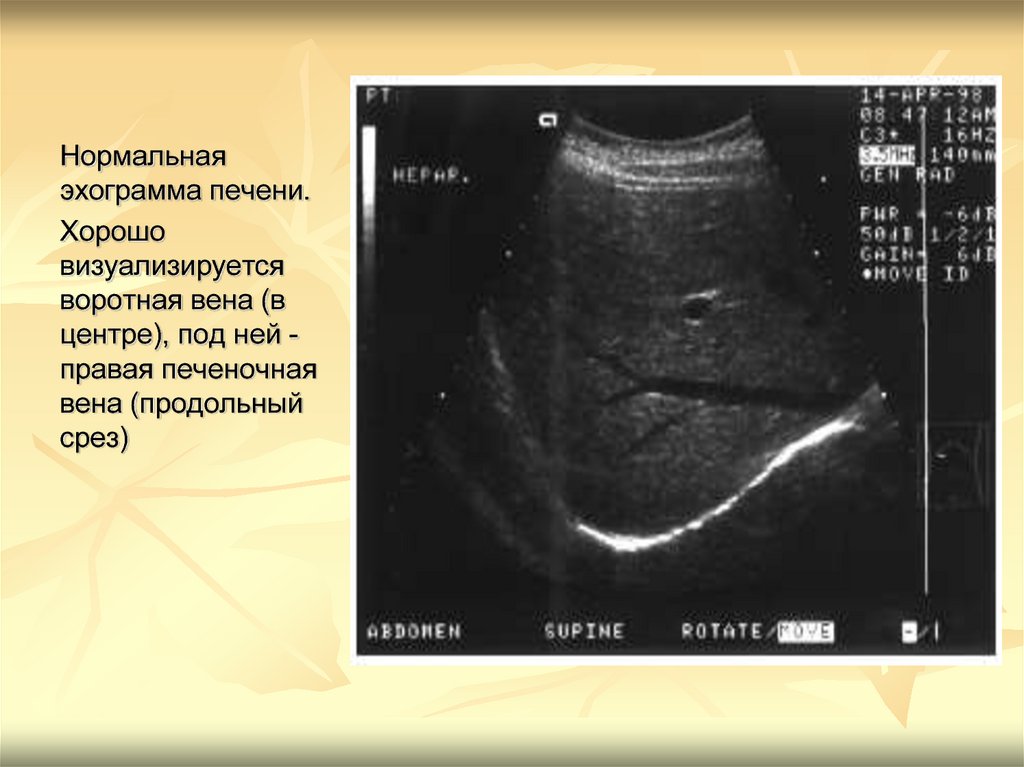
4.
Нормальнаяэхограмма печени.
Хорошо
визуализируется
воротная вена (в
центре), под ней правая печеночная
вена (продольный
срез)
5.
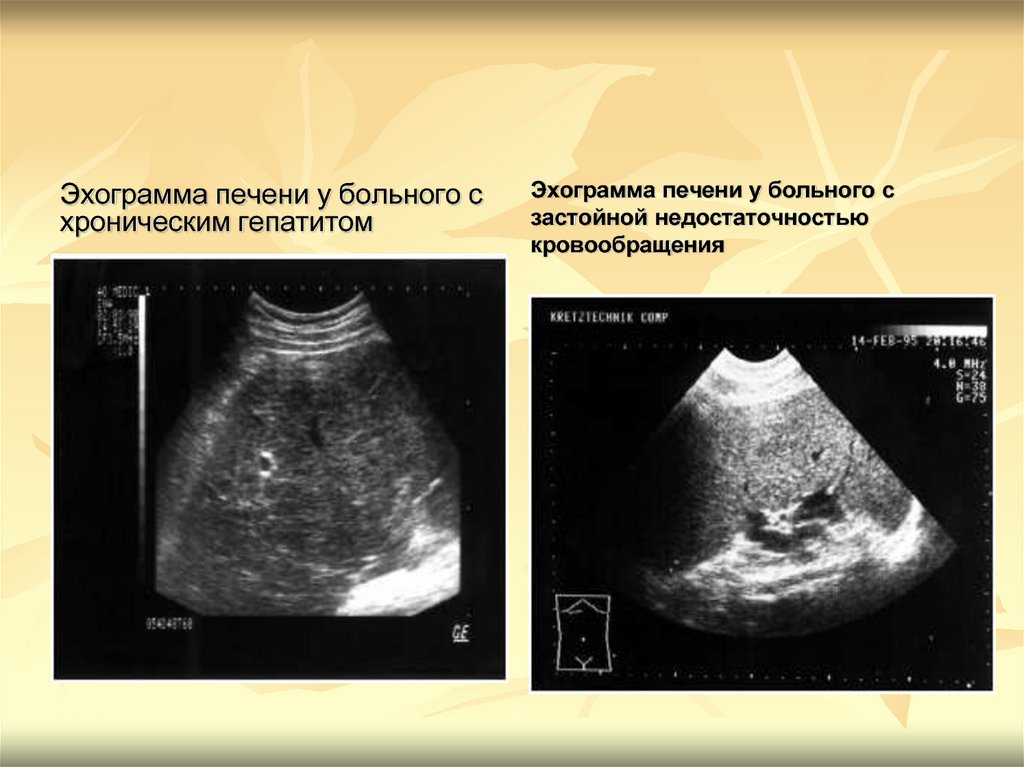
Эхограмма печени у больного схроническим гепатитом
Эхограмма печени у больного с
застойной недостаточностью
кровообращения
6.
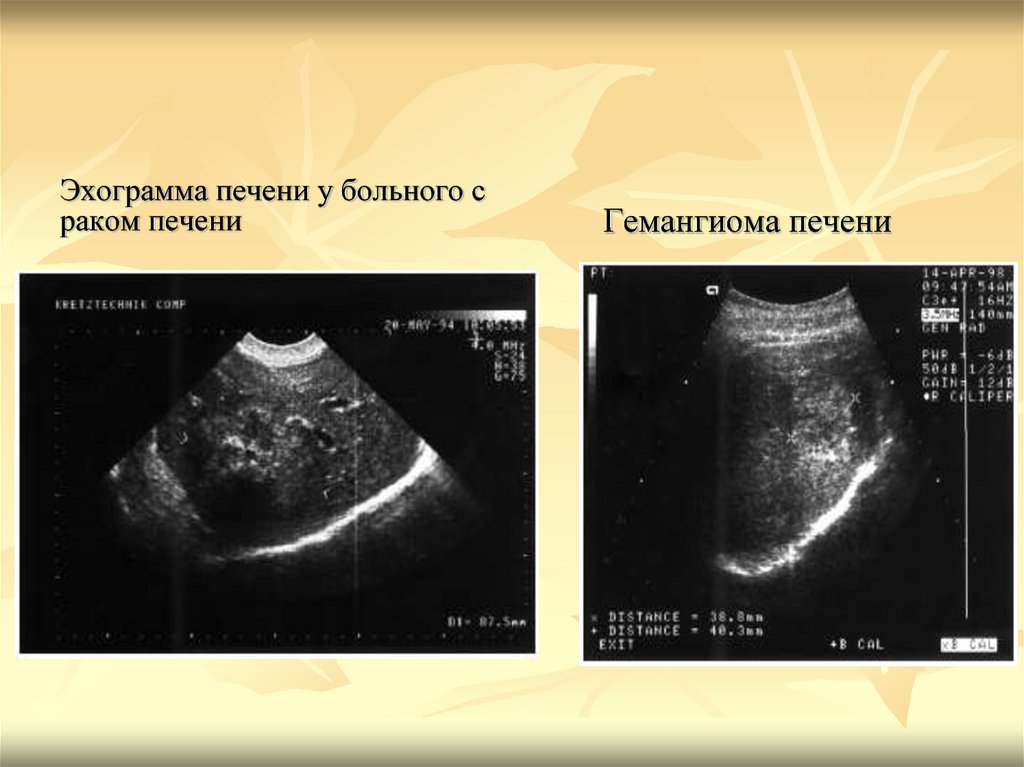
Эхограмма печени у больного сраком печени
Гемангиома печени
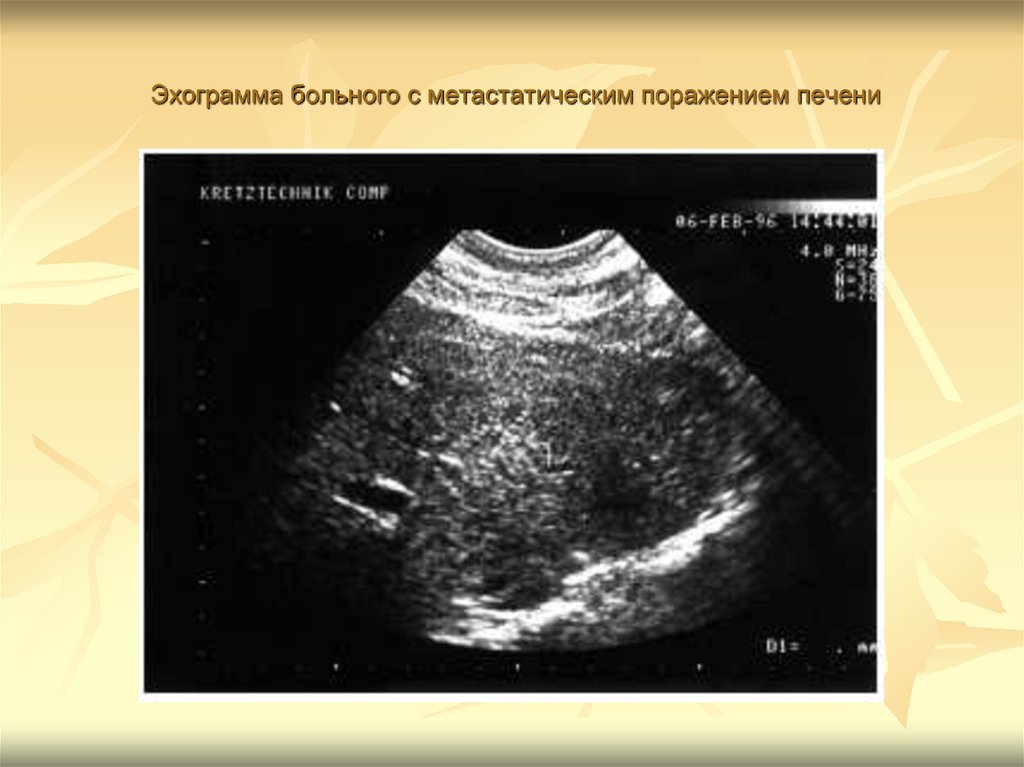
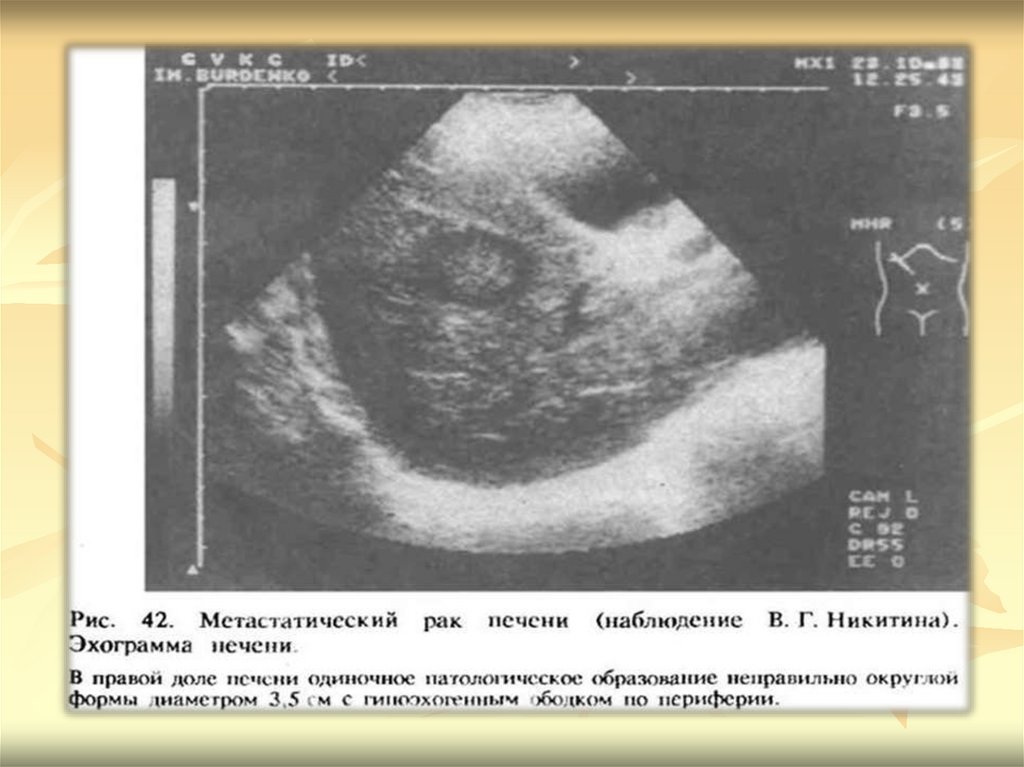
7. Эхограмма больного с метастатическим поражением печени
Эхограмма больного с метастатическим поражением печени8.
Важно знать:1.Нормальная ультразвуковая картина, в том числе
сагиттальные размеры печени по срединно-ключичной
линии, не превышающие 12–15 см, не исключает наличия
заболевания этого органа.
2.Диффузные или очаговые изменения эхоструктуры
печени достоверно свидетельствуют в пользу ее патологии.
3.По ультразвуковой картине нельзя достоверно
дифференцировать различные формы гепатита, начальные
стадии жировой дистрофии и цирроза печени.
4.При диффузных изменениях печени окончательный
диагноз следует верифицировать гистологически (см.
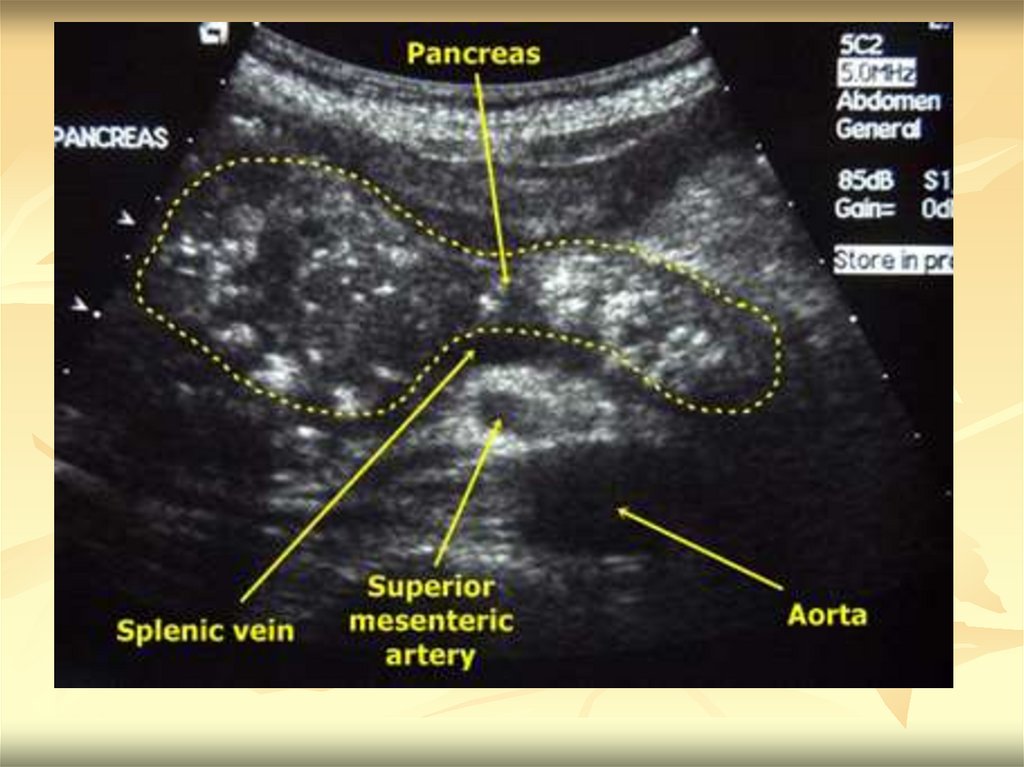
ниже).
5.Для уточнения диагноза при очаговых изменениях в
печени в большинстве случаев целесообразно проведение
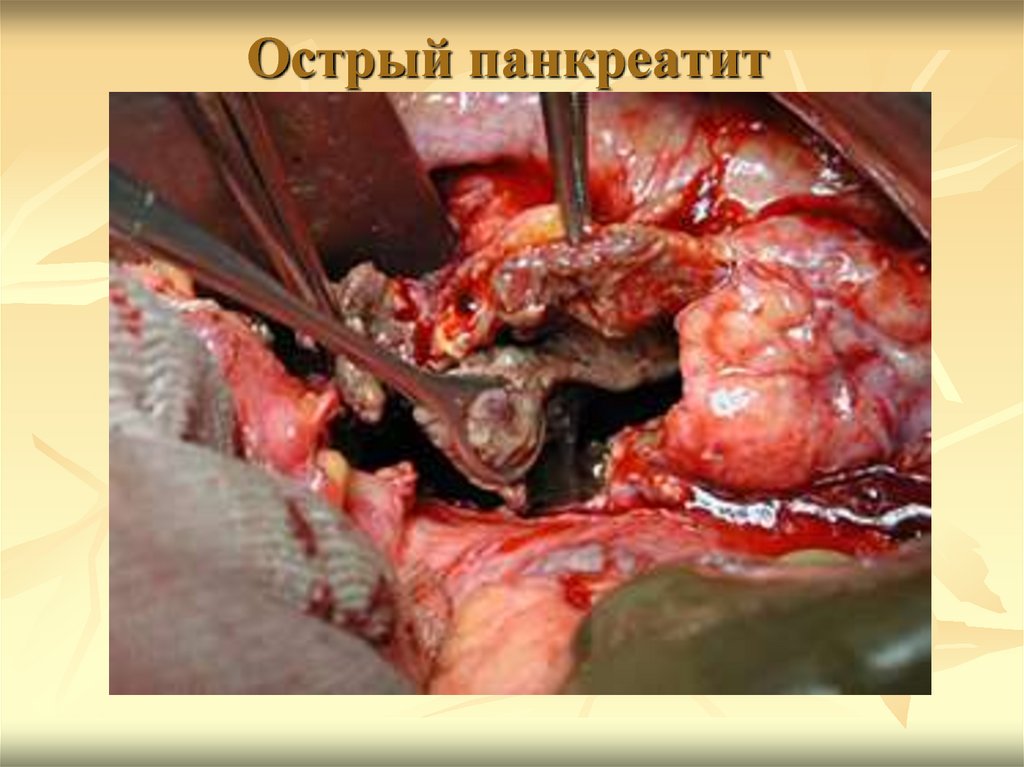
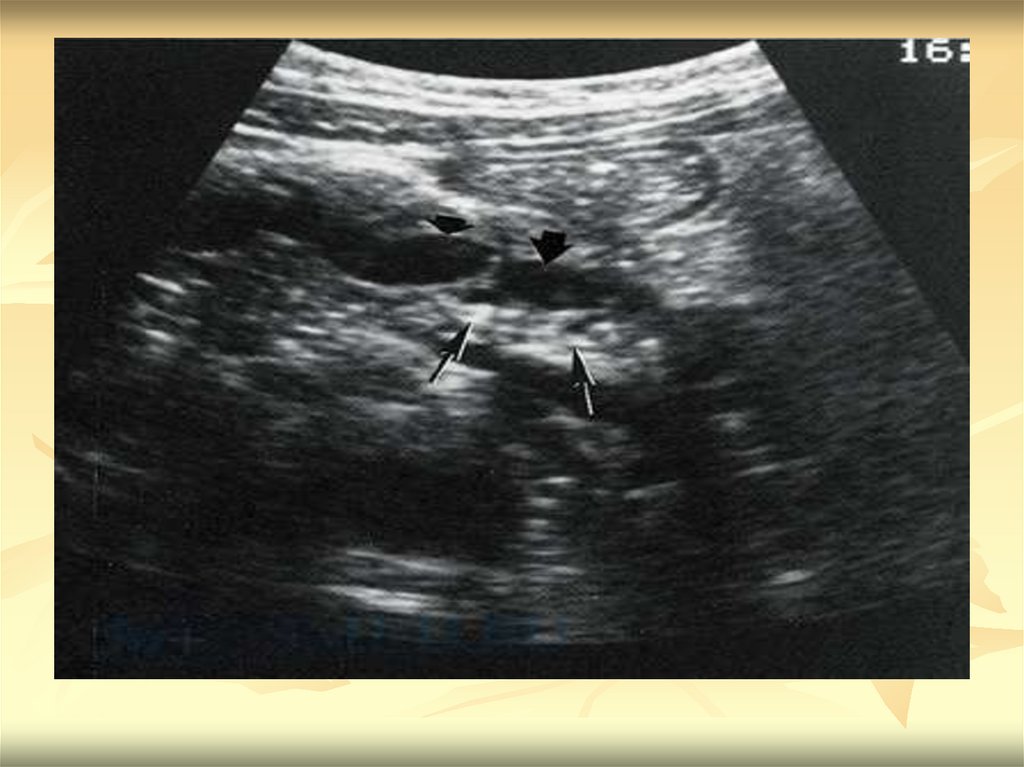
прицельной биопсии под эхографическим контролем для
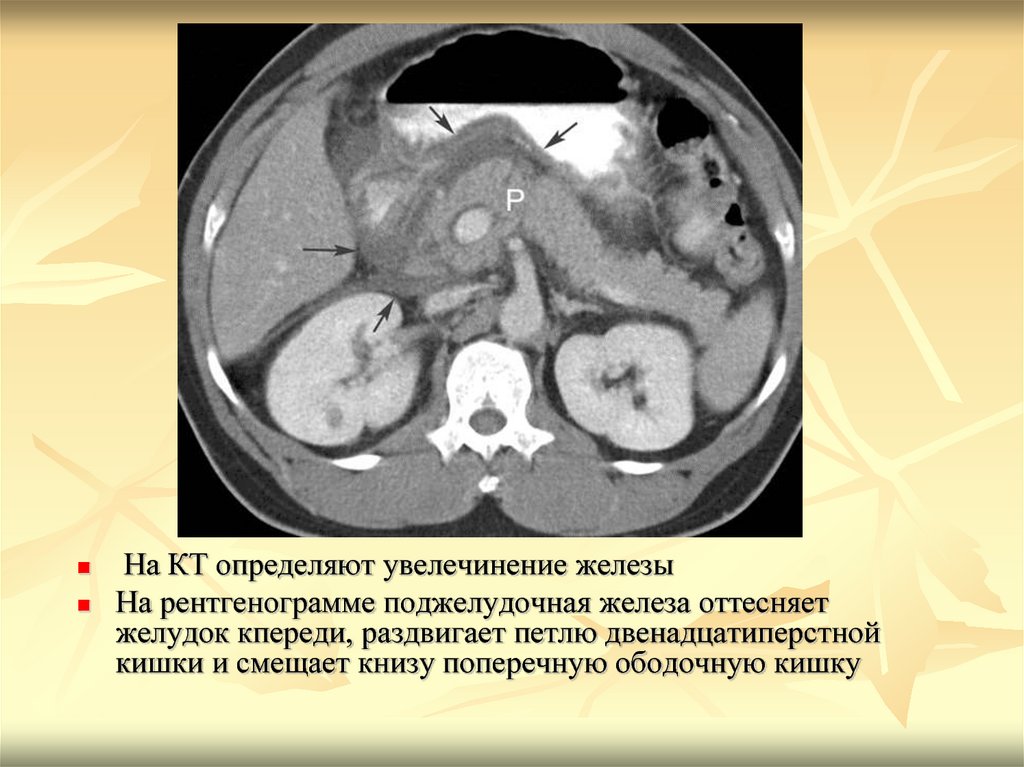
последующего цитологического и гистологического анализа.
9. КТ печени
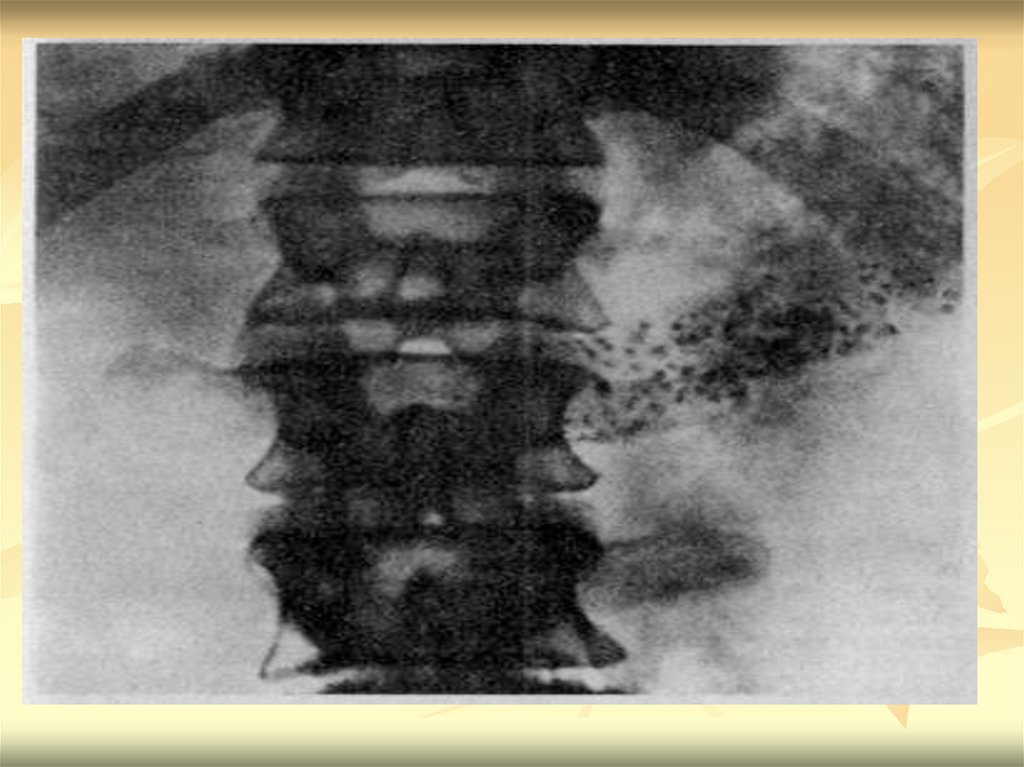
КТ позволяет четко дифференцировать печеньот расширенных желчных протоков. Разницу в
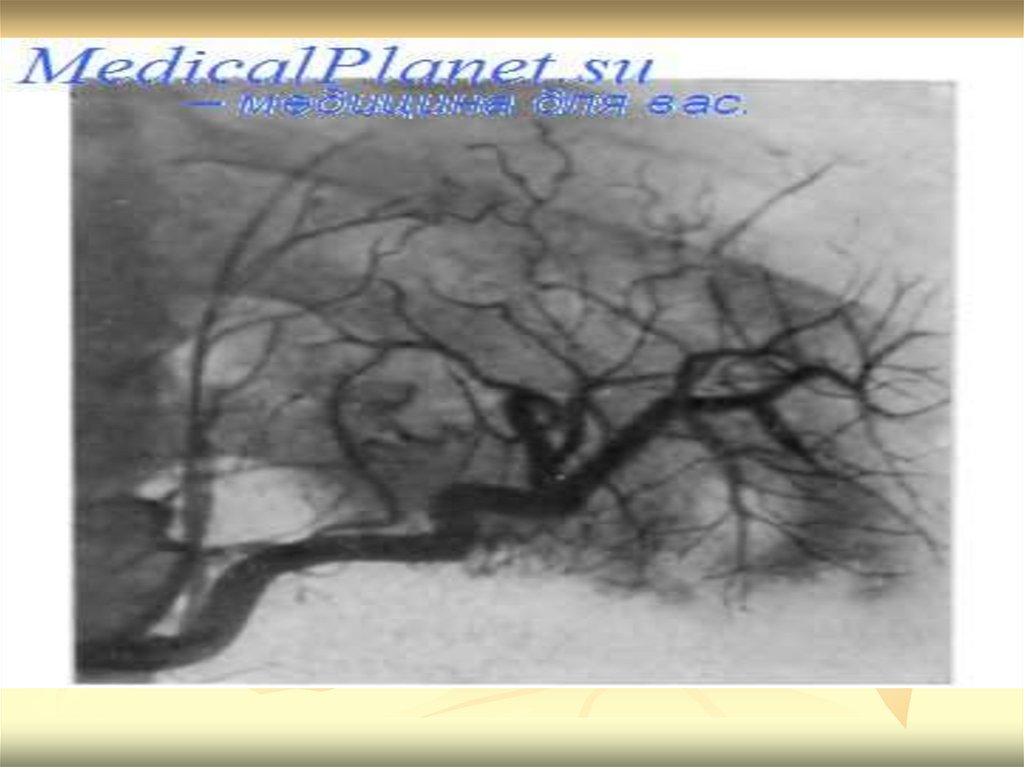
плотности тканей можно усилить введением
пациенту контрастного вещества. Несмотря на то,
что КТ и УЗИ позволяют одинаково хорошо
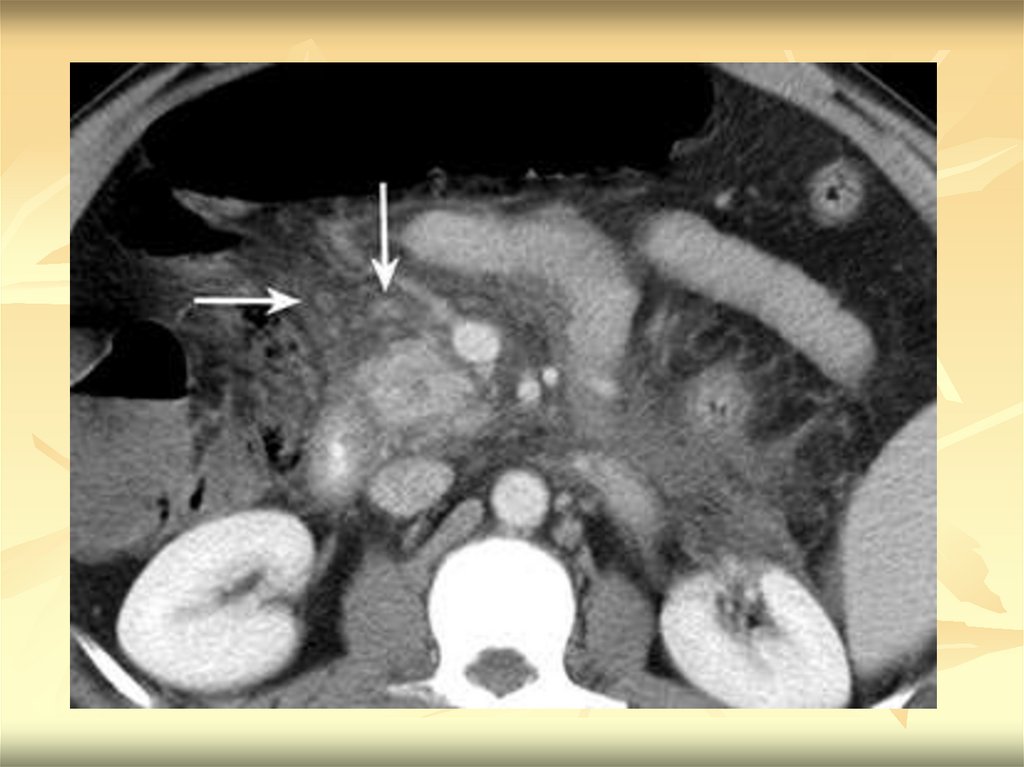
визуализировать печень и желчные пути, КТ
применяется реже, так как является более
дорогостоящим методом исследования и связана с
облучением (хотя и небольшим) пациента. Тем не
менее у тучных пациентов и у пациентов с высоким
расположением печени, у которых получению
качественного изображения при УЗИ препятствует
избыточная жировая ткань и ребра, предпочтение
отдают КТ.
10. Нормальная картина
В норме ткань печени гомогенна и имеетнесколько большую плотность, чем ткань
поджелудочной железы, почек и
селезенки. Участки меньшей плотности
линейной или округлой формы на фоне
гомогенной паренхимы соответствуют
сосудам печени. Воротная вена обычно
визуализируется, а печеночная артерия нет. Внутривенное введение контрастного
вещества уменьшает разницу в плотности
между сосудами и паренхимой.
11.
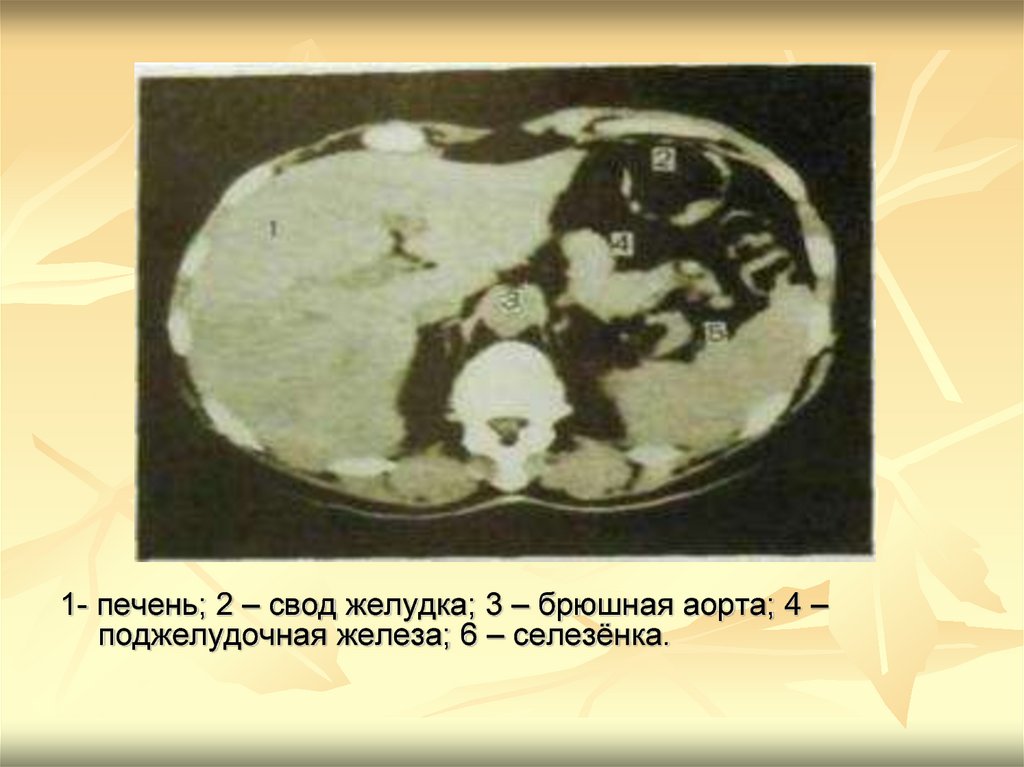
1- печень; 2 – свод желудка; 3 – брюшная аорта; 4 –поджелудочная железа; 6 – селезёнка.
12. МРТ печени
МРТ (Магнитно – резонансаная – томография)печени проводится когда необходимо уточнить
диагноз заболевания. Этот метод, один из наиболее
эффективных, используется недавно. При
определенных показаниях МРТ печени проводят
вводя парамагнитные контрастные препараты
(например, для диагностики некоторых заболеваний
центральной нервной системы). Обследование
маленьких детей проводится только после
медикаментозной соответствующей седации. Для
беременных МРТ диагностику печени проводить в
первые три месяца беременности нежелательно.
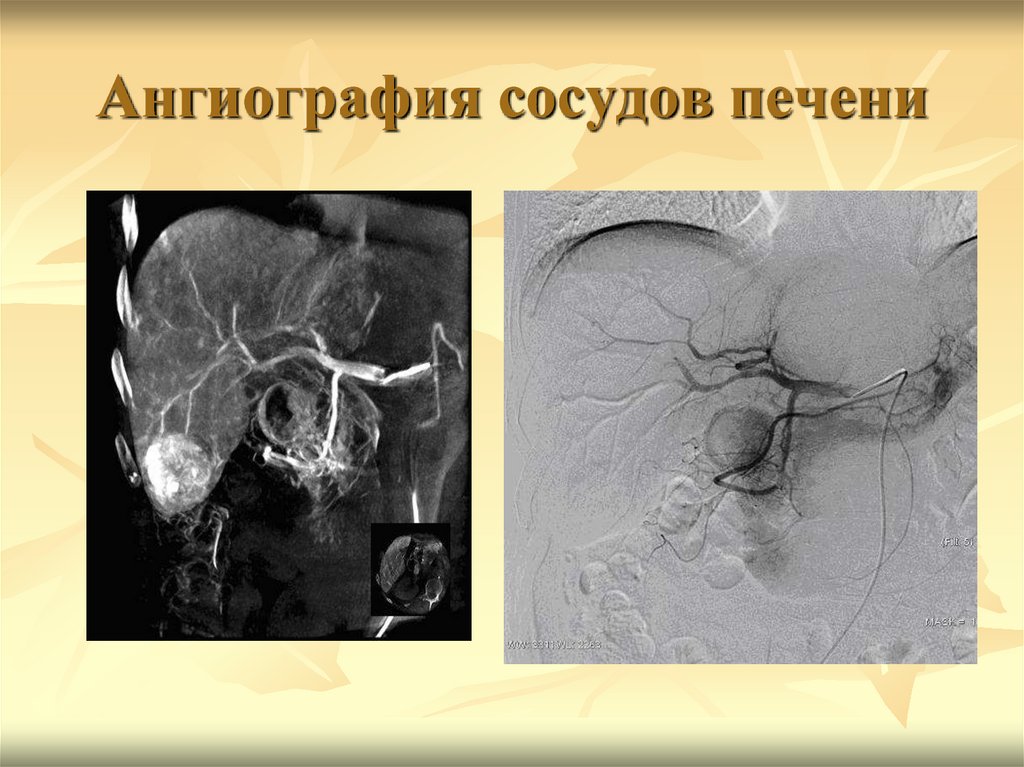
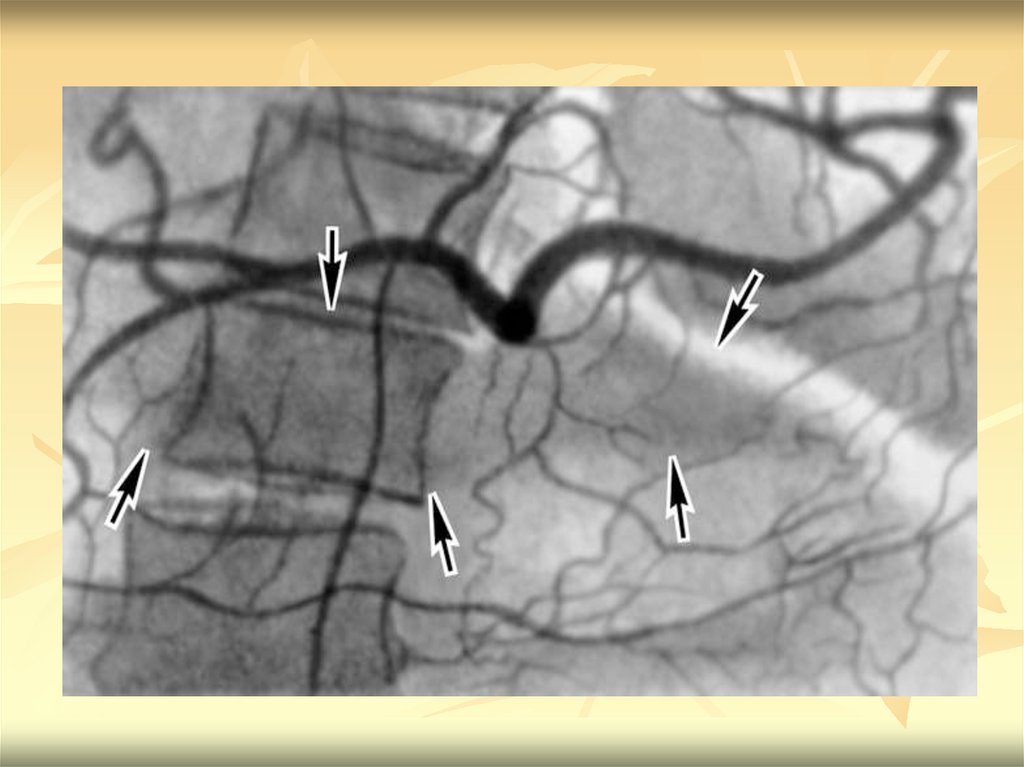
13. Рентгеноконтрастное исследование сосудистой системы печени
Первоначально целиакография и селективная артериграфияпечени применялись исключительно как диагностические
процедуры. В многочисленных работах приводилось подробное
описание нормальной ангиоархитектоники органа и характер ее
изменений при диффузных и очаговых заболеваниях печени.
Особую значимость артериография печени приобрела в
диагностике ее цирротических поражений. Было показано, что
картина внутрипеченочного артериального рисунка зависела от
степени выраженности патологического процесса в органе и
нарушений портального кровотока. Вторым важным
направлением использования селективной артериографий
печени являлась диагностика очаговых заболеваний печени. В
первую очередь это касалось выявления первичного и
метастатического рака органа.
14. Ангиография сосудов печени
15. Портография
Портография – контрастноерентгенологическое исследование воротной
вены, по которой кровь от желудка, селезенки,
кишечника и поджелудочной железы проходит
в печень.
Портография непрямая - при которой
контрастное вещество вводят в одну из
артерий брюшной полости.
Портография прямая - при которой
контрастное вещество вводят непосредственно
в воротную вену или одну из составляющих ее
ветвей.
16.
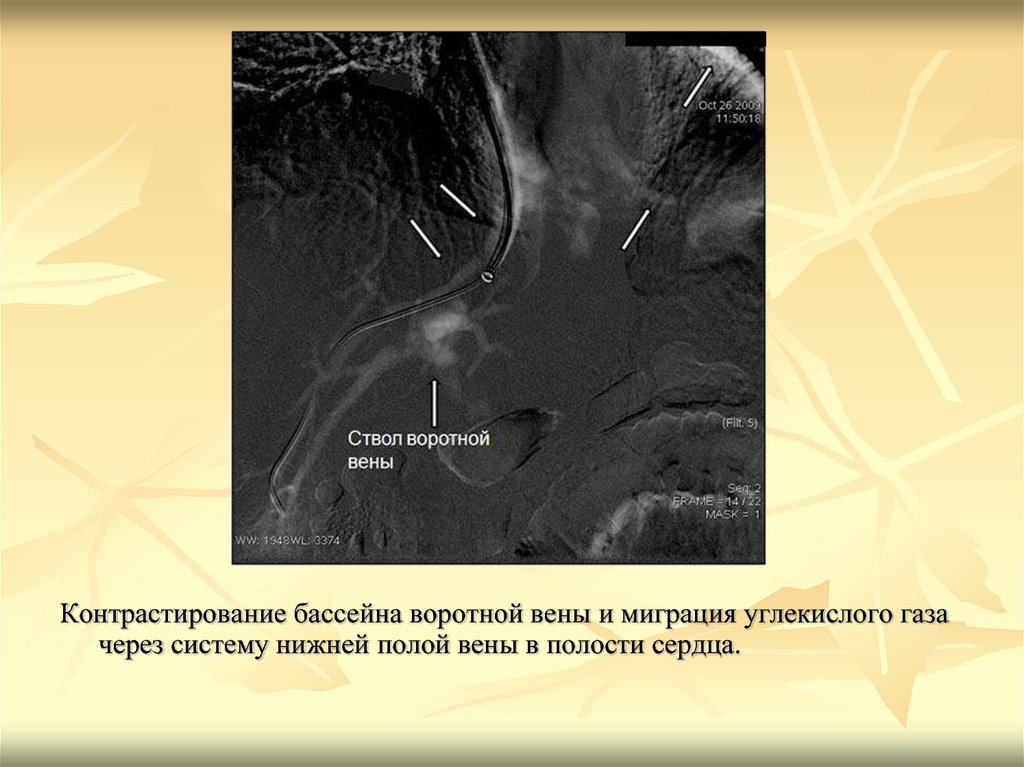
Контрастирование бассейна воротной вены и миграция углекислого газачерез систему нижней полой вены в полости сердца.
17.
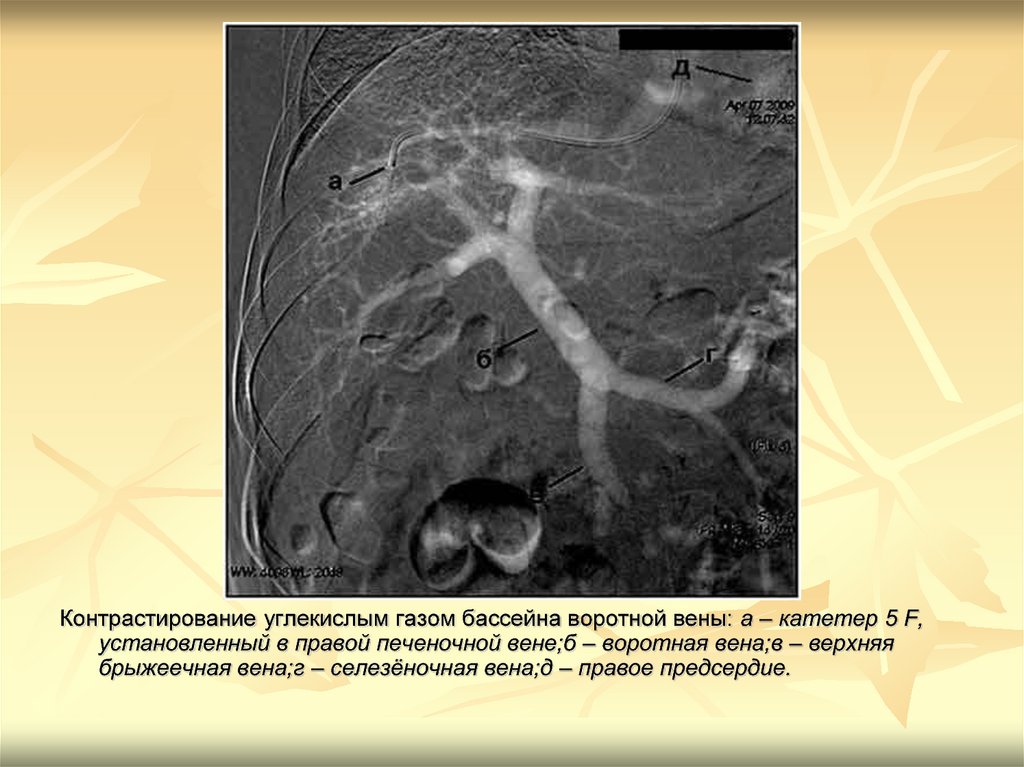
Контрастирование углекислым газом бассейна воротной вены: а – катетер 5 F,установленный в правой печеночной вене;б – воротная вена;в – верхняя
брыжеечная вена;г – селезёночная вена;д – правое предсердие.
18.
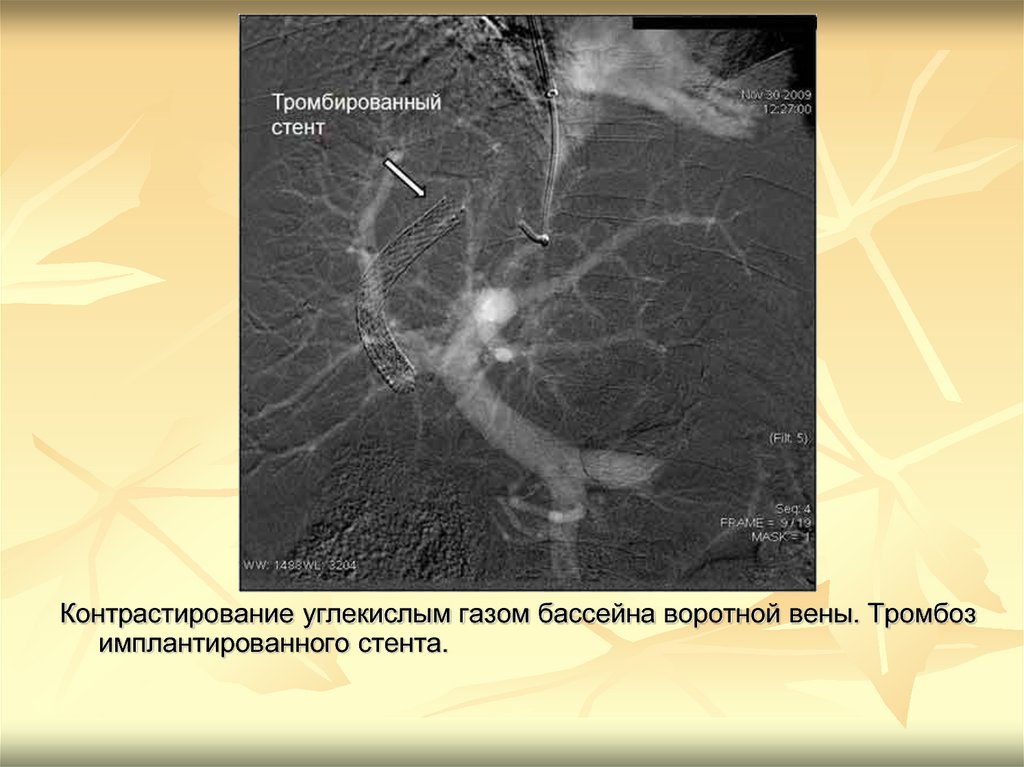
Контрастирование углекислым газом бассейна воротной вены. Тромбозимплантированного стента.
19. Желчный пузырь и желчевыводящие пути
20.
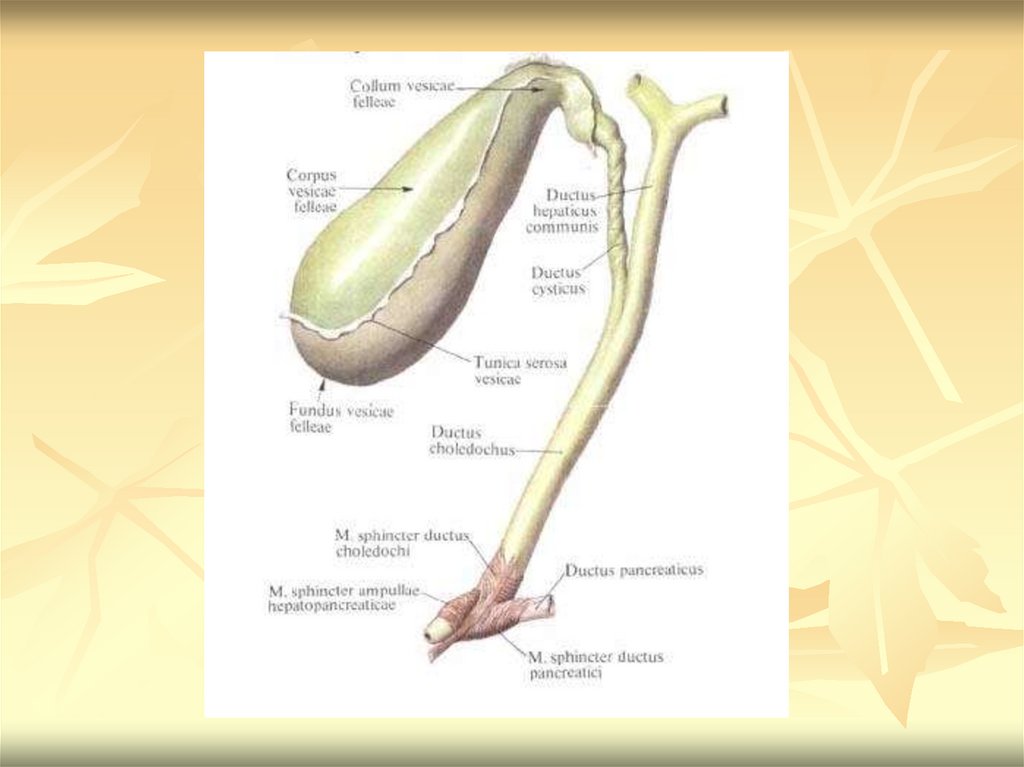
Желчный пузырь, vesica fellea (biliaris),представляет собой мешкообразный
резервуар для вырабатываемой в печени
желчи; он имеет удлиненную форму с
широким и узким концами, причём ширина
пузыря от дна к шейке уменьшается
постепенно. Длина желчного пузыря
колеблется от 8 до 14 см, ширина составляет
3-5 см, вместимость достигает 40-70 см3. Он
имеет темно-зеленую окраску и относительно
тонкую стенку.
21.
22.
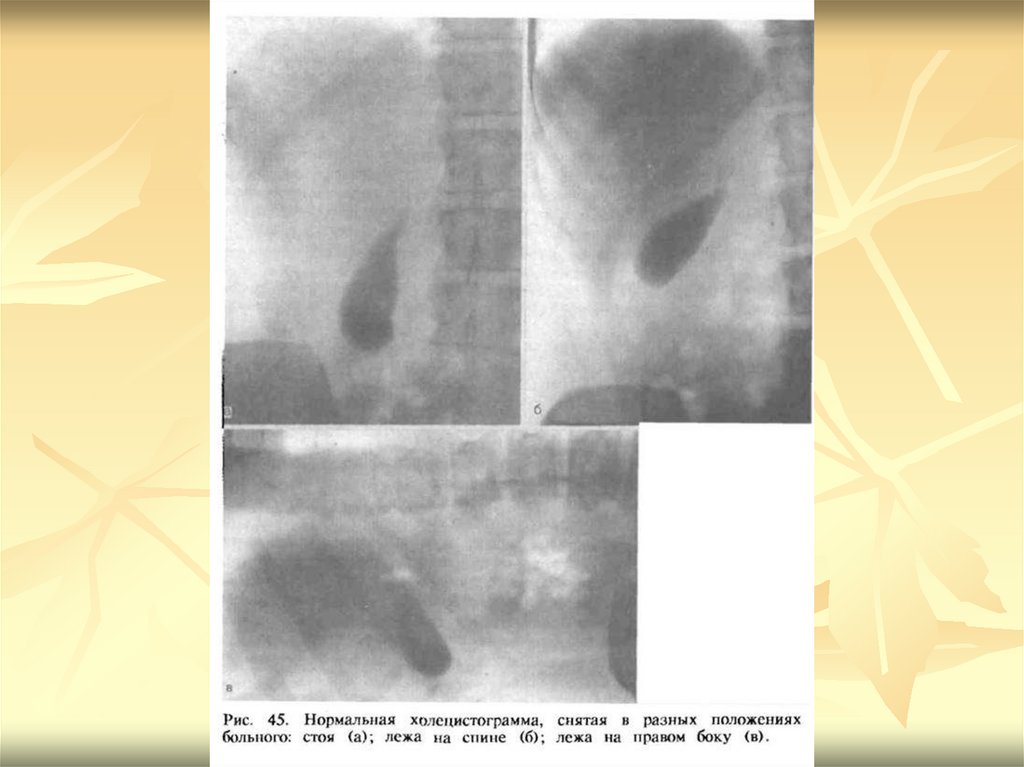
Холецистограммы можно получить только послевведения через пищеварительный тракт
органического контрастного вещества, куда
входят соединения йода. После всасывания в
кровь препараты йода выделяются с желчью и
концентрируются в желчном пузыре. Тень
пузыря длиной 5—8 см и шириной 2— 3,5 см
бывает видна на снимке. При нарушении
проходимости желчных протоков или
присутствии камней тень будет значительно
слабее. Проекция пузыря зависит от
конституции человека. У лиц гиперстенического
телосложения пузырь находится высоко, а у
астеников может быть даже в тазу, но это не
является патологией.
23.
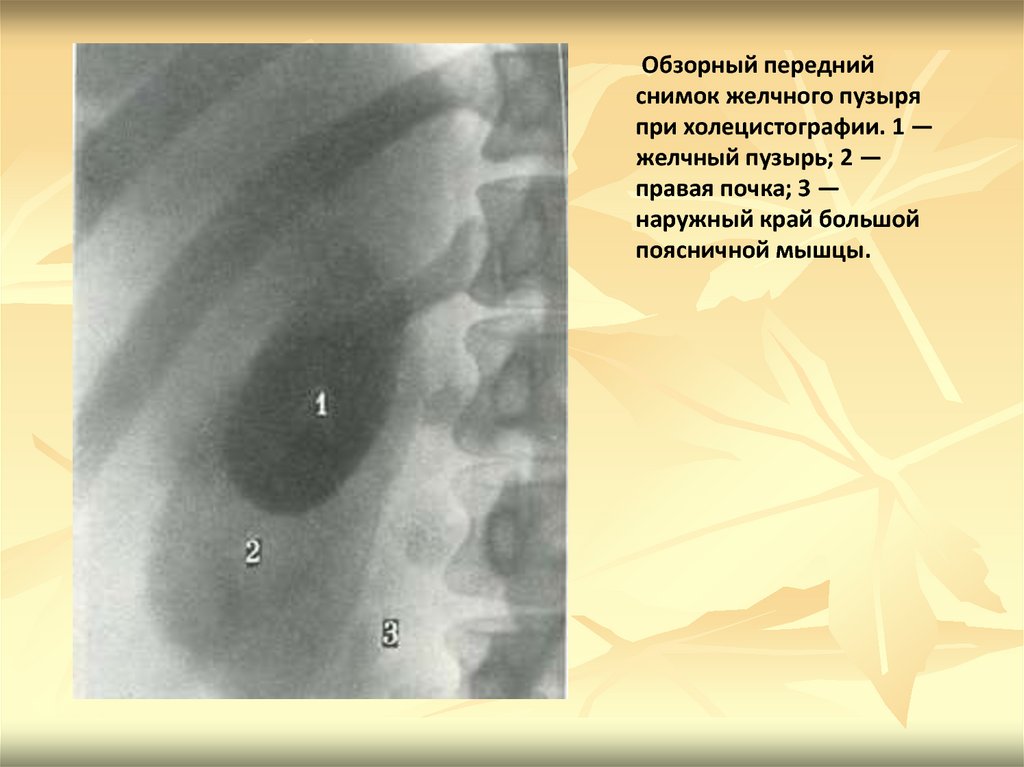
Обзорный переднийснимок желчного пузыря
при холецистографии. 1 —
желчный пузырь; 2 —
правая почка; 3 —
наружный край большой
поясничной мышцы.
24.
25.
26.
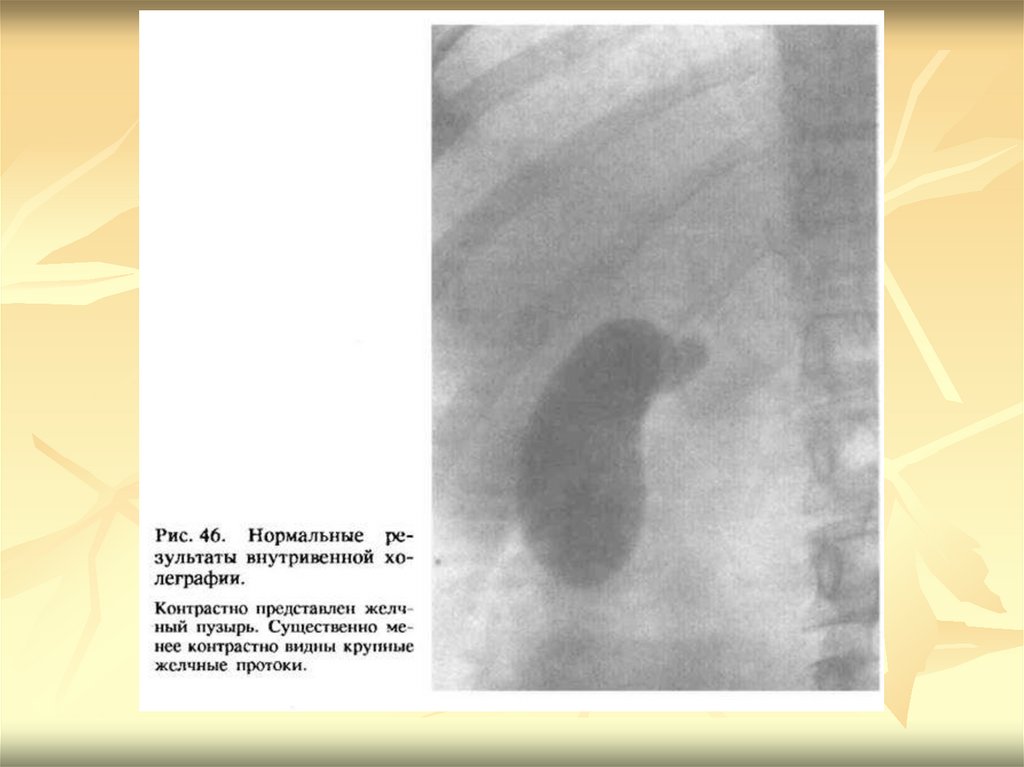
Холеграммы содержат тень не только пузыря,но и желчных протоков. Протоки печени
выявляются через 5—15 мин, а желчный
пузырь — через 30 мин после введения
контрастного вещества (рис. 272). На этих
снимках контуры всех протоков ровные, тень
равномерная. Помимо обзорных холеграмм,
можно сделать ряд серийных снимков, на
которых удается проследить
последовательность заполнения контрастным
веществом протоков и желчного пузыря.
27.
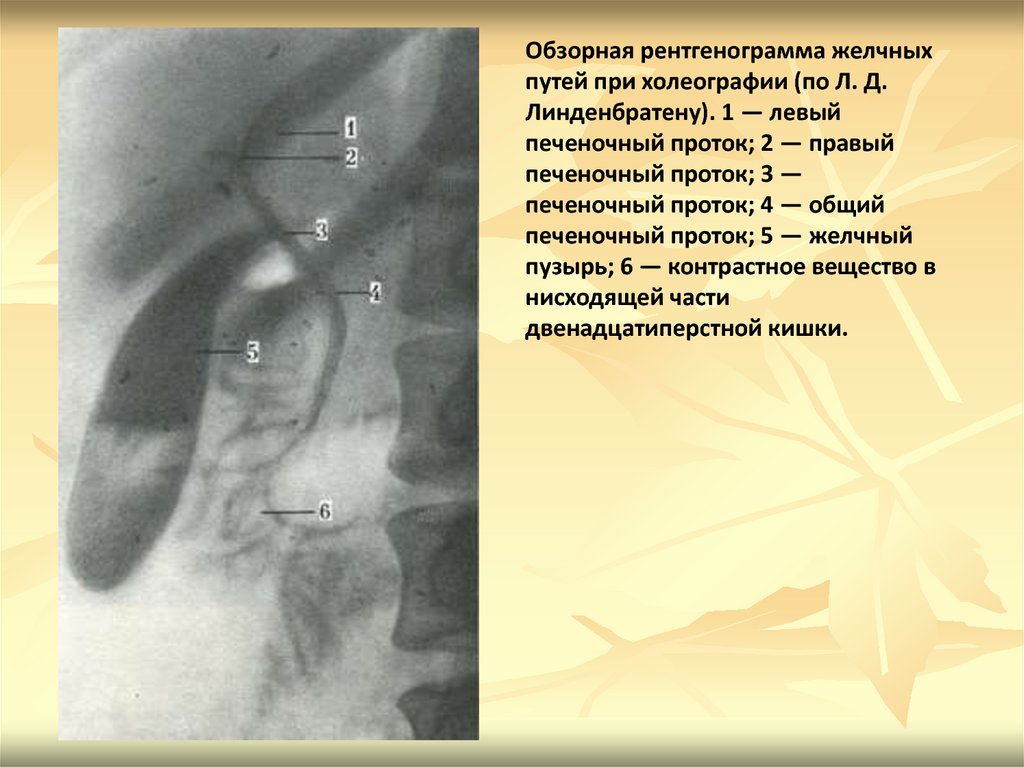
Обзорная рентгенограмма желчныхпутей при холеографии (по Л. Д.
Линденбратену). 1 — левый
печеночный проток; 2 — правый
печеночный проток; 3 —
печеночный проток; 4 — общий
печеночный проток; 5 — желчный
пузырь; 6 — контрастное вещество в
нисходящей части
двенадцатиперстной кишки.
28.
29.
Холангиограммы выполняются с цельюизучения проходимости желчных протоков.
Контрастное вещество вводится в паренхиму
печени методом пункции, а также через дренаж
желчного пузыря или протоков во время
лапароскопии. В настоящее время с помощью
фиброскопа из волокнистой оптики удается
зондировать устье общего желчного протока и
выполнить контрастирование протока. Тень на
рентгенограмме ductus choledochus вначале
имеет ширину 8—12 мм, а на месте впадения в
двенадцатиперстную кишку — 2 мм.
30. Рентгенологические исследования желчного пузыря и желчевыводящих путей
1)2)
3)
Разработан ряд способов их
искусственного контрастирования:
Холецистография
Холеграфия
Холангиография
31. Холецистография
1)2)
3)
4)
5)
Холецистография – это рентгенологическое
исследование желчного пузыря.
Подготовка к холецистографии:
Вечером накануне исследования пациент
принимает внутрь йодсодержащий гепатотропный
препарат
Препарат всасывается в кишечнике
Улавливается клетками печени
Выделяется с желчью в сравнительно небольшой
концентрации
Концентрируется в желчном пузыре
Пациенту запрещается принимать пищу !
32.
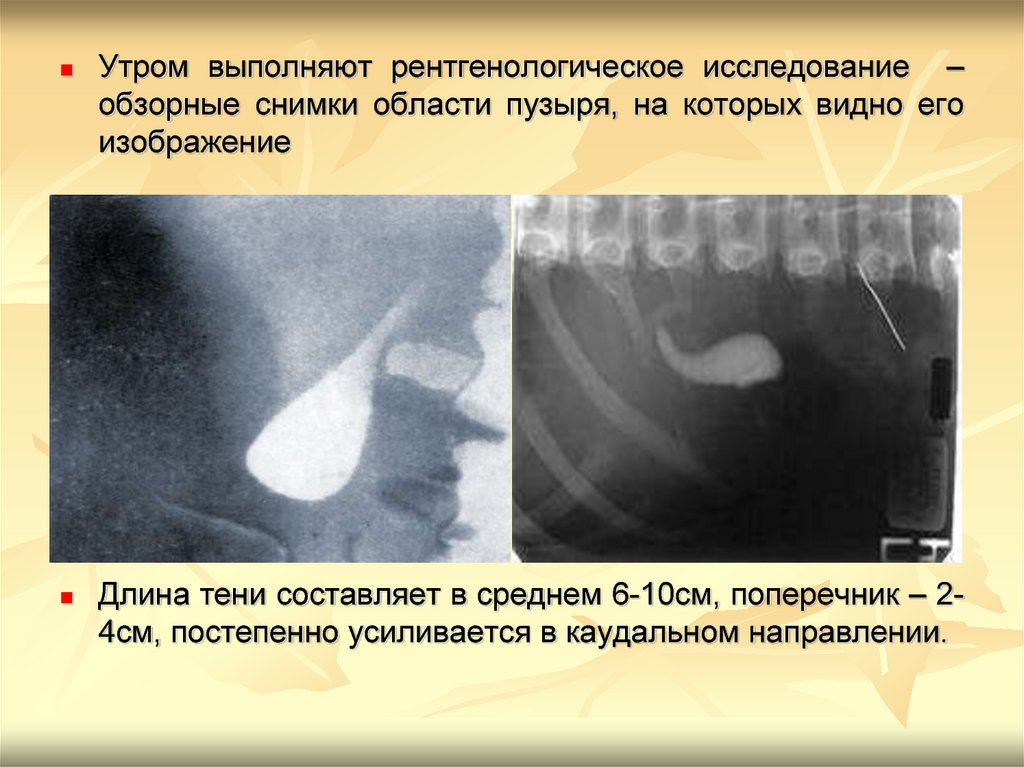
Утром выполняют рентгенологическое исследование –обзорные снимки области пузыря, на которых видно его
изображение
Длина тени составляет в среднем 6-10см, поперечник – 24см, постепенно усиливается в каудальном направлении.
33.
В настоящее время основным показанием к этому кэтому
исследованию
является
определение
необходимости литотрипсии – дробление камней в
желчном пузыре ударными волновыми импульсами
34. Холеграфия
1)2)
3)
Холеграфия – это рентгенологическое
исследование желчного пузыря и желчных
протоков
Подготовка к исследованию:
Гепатотропное йодсодержащее контрастное
вещество вводят внутривенно медленно
Препарат соединяется с белками крови,
захватывается гепатоцитами и выделяется с
желчью
Поскольку концентрация его в желчи относительно
высока, на снимках, произведенных через 5-7 мин
появляются тени сначала желчных протоков, а
затем и желчного пузыря
35.
Назначениехолеграфии
–
получение
функциональноморфологических данных о состоянии желчевыделительной системы
Рис. 1.
Рис. 2.
Рис. 1. Холеграмма в норме: 1 — тени крупных желчных протоков; 2 —
тень желчного пузыря.
Рис. 2. Холеграмма при желчнокаменной болезни: 1 — резко
расширенный общий желчный проток; 2 — многочисленные крупные
желчные камни в общем желчном протоке; 3 — камни в области дна
желчного пузыря.
36. Холангиография
1)2)
3)
Холангиография – группа методов рентгенологического
исследования желчных путей после прямого введения в
их просвет контрастного вещества.
Пути введения контраста:
Чрескожная чреспеченочная Холангиография
(чрескожная холецистография)
Эндоскопическая ретроградная
холангиопанкреатография – ЭРХПГ(под контролем
дуоденоскопии)
Интраоперационная холангиография (во время операции
или в послеоперационном периоде через дренажную
трубку)
В последнее время активно развивается
магниторезонансная холангиография !
37.
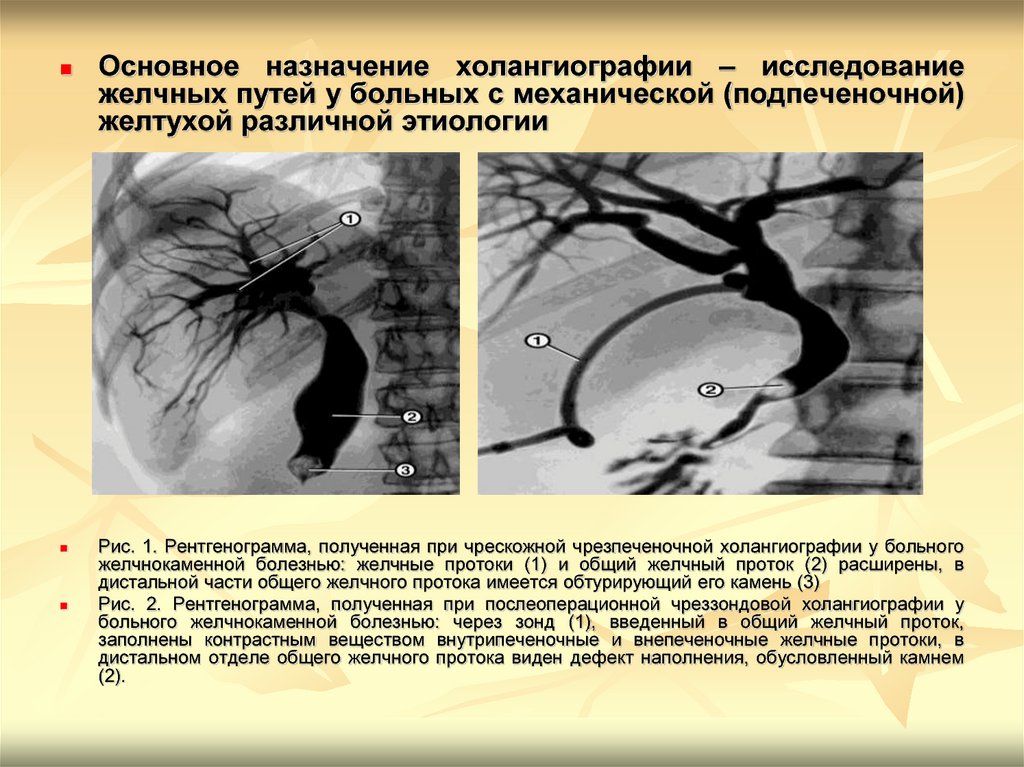
Основное назначение холангиографии – исследованиежелчных путей у больных с механической (подпеченочной)
желтухой различной этиологии
Рис. 1. Рентгенограмма, полученная при чрескожной чрезпеченочной холангиографии у больного
желчнокаменной болезнью: желчные протоки (1) и общий желчный проток (2) расширены, в
дистальной части общего желчного протока имеется обтурирующий его камень (3)
Рис. 2. Рентгенограмма, полученная при послеоперационной чреззондовой холангиографии у
больного желчнокаменной болезнью: через зонд (1), введенный в общий желчный проток,
заполнены контрастным веществом внутрипеченочные и внепеченочные желчные протоки, в
дистальном отделе общего желчного протока виден дефект наполнения, обусловленный камнем
(2).
38. Гепатобилисцинтиграфия
Гепатобилисцинтиграфия – функциональноморфологический метод, предназначенный дляизучения
желчеобразовательной
и
желчевыделительной функции печени.
Сцинтиграммы производятся несколько раз с
интервалом 2-5 минут сразу после введения
радиофармацевтических препаратов (РФП) в/в.
Максимальная радиоактивность над печенью у
здоровых людей регистрируется через 12 мин.
Затем наступает плато (скорость захвата и
выведения РФП уравновешивается)
39.
При выведении РФП с желчьюрадиоактивность печени снижается (на
50% за 30мин.), а над желчным
пузырем возрастает
Для форсирования выведения желчи с
РФП пациенту дают жирный завтрак
После
опорожнения
пузыря
на
сцинтиграммах
регистрируются
протоки, а затем кишечник
На основании анализов можно изучить
функциональные параметры системы
40.
41.
По первым сцинтиграммам судят оваскуляризации органа
По последующим – о функциональной
активности
звездчатых
ретикулоэндотелиоцитов
В
общем
–
о
топографии
и
макроструктуре (положение, форма,
размер,
наличие
очаговых
образований)
42.
Гепатобилисцинтиграфия показана привсех
нарушениях
функционирования
желчевыделительной системы: холестазе,
дискинезии, аномалиях развития (агенезия
желчных
протоков),
патологические
соустья и др.
Одновременно метод позволяет получить
представление о дезинтоксикационной
функции печени.
Основное
показание
к
гепатосцинтиграфии – гепатиты, циррозы,
очаговые поражения различной природы
43.
44.
45.
46.
47.
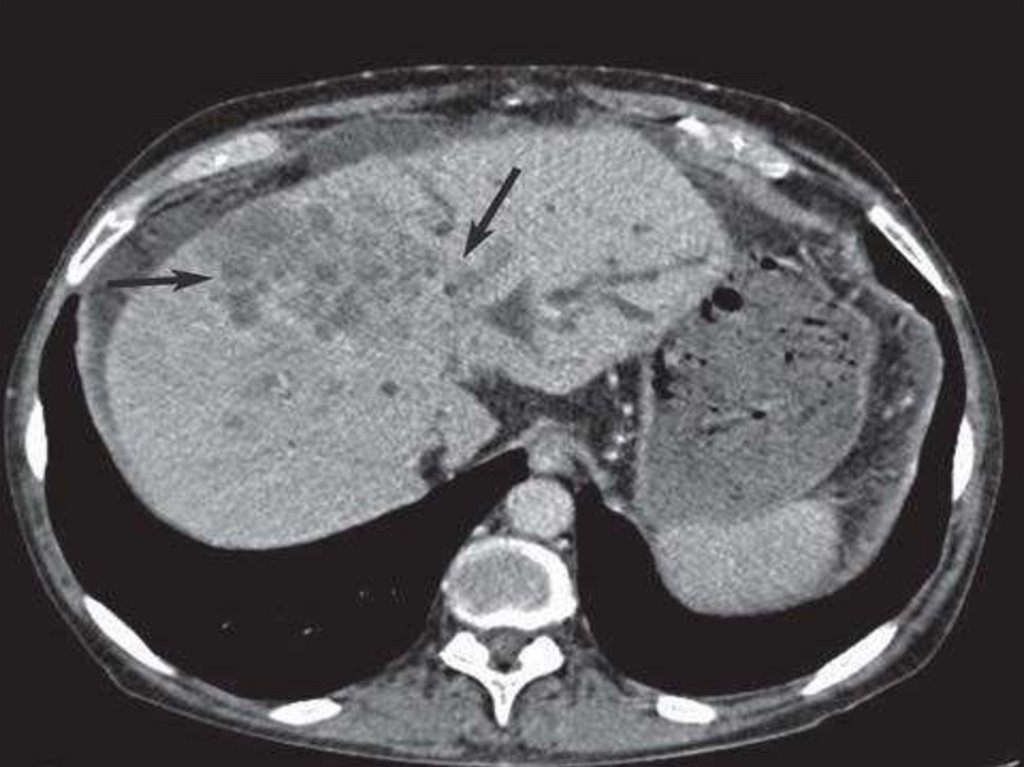
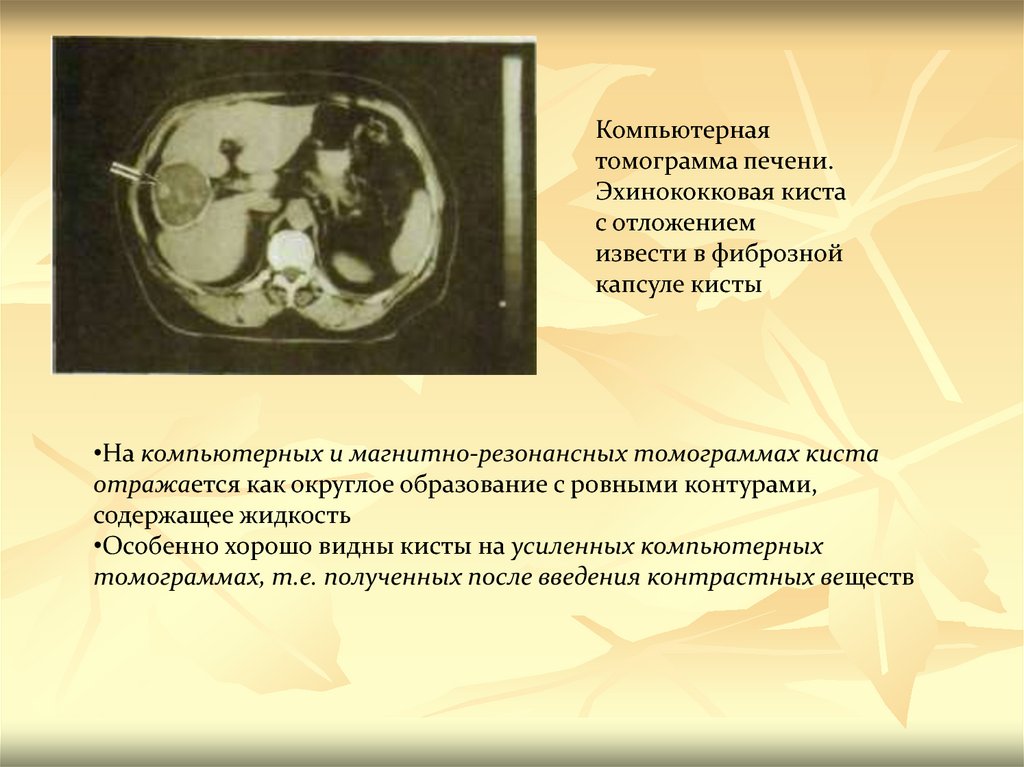
Компьютернаятомограмма печени.
Эхинококковая киста
с отложением
извести в фиброзной
капсуле кисты
•На компьютерных и магнитно-резонансных томограммах киста
отражается как округлое образование с ровными контурами,
содержащее жидкость
•Особенно хорошо видны кисты на усиленных компьютерных
томограммах, т.е. полученных после введения контрастных веществ
48.
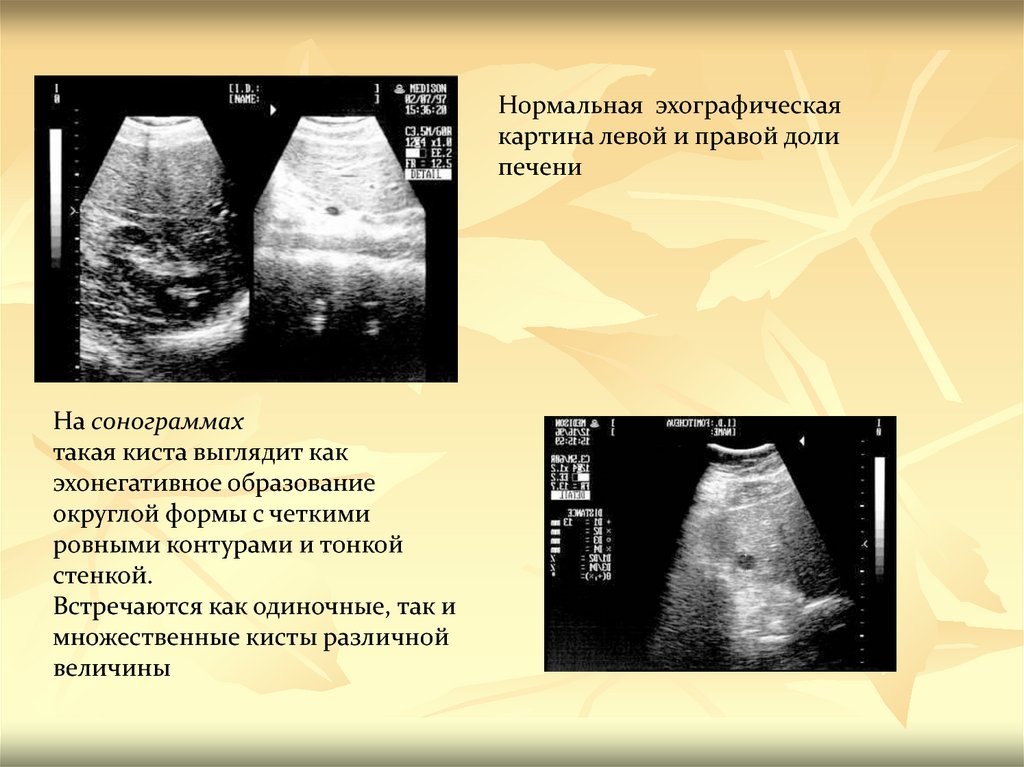
Нормальная эхографическаякартина левой и правой доли
печени
На сонограммах
такая киста выглядит как
эхонегативное образование
округлой формы с четкими
ровными контурами и тонкой
стенкой.
Встречаются как одиночные, так и
множественные кисты различной
величины
49.
50.
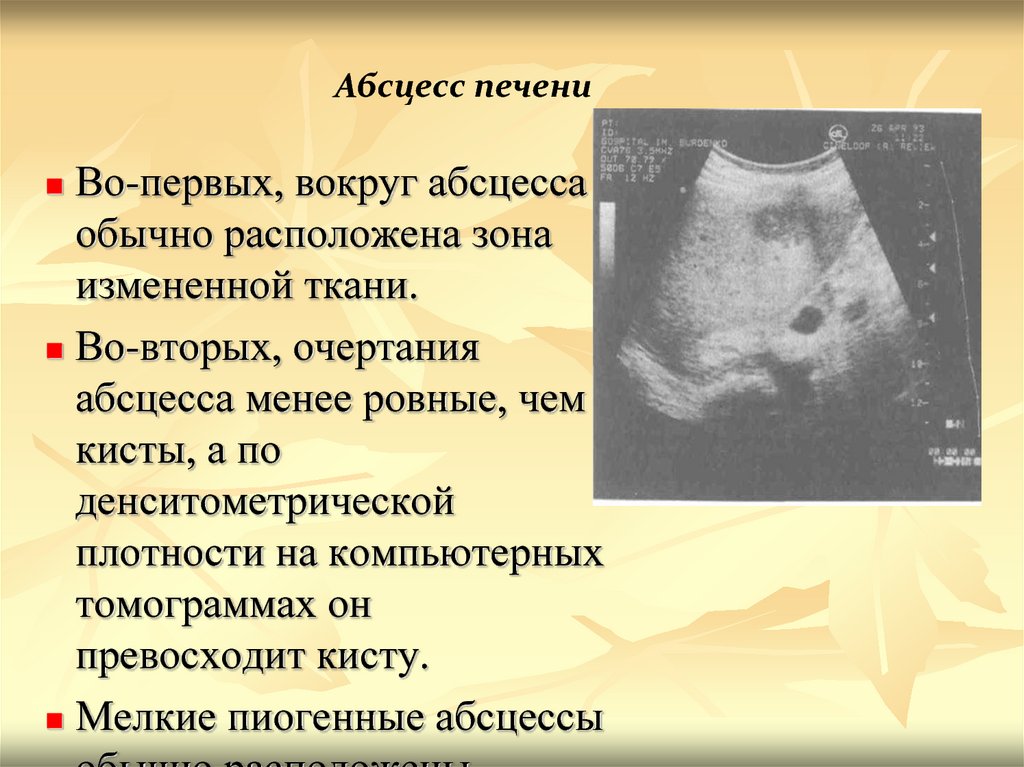
Абсцесс печениВо-первых, вокруг абсцесса
обычно расположена зона
измененной ткани.
Во-вторых, очертания
абсцесса менее ровные, чем
кисты, а по
денситометрической
плотности на компьютерных
томограммах он
превосходит кисту.
Мелкие пиогенные абсцессы
51.
На КТ абсцесс печени визуализируется в виде негомогенной зоны деструкции печеночной ткани округлой
или овальной формы с относительно четкими, но
неровными контурами
52.
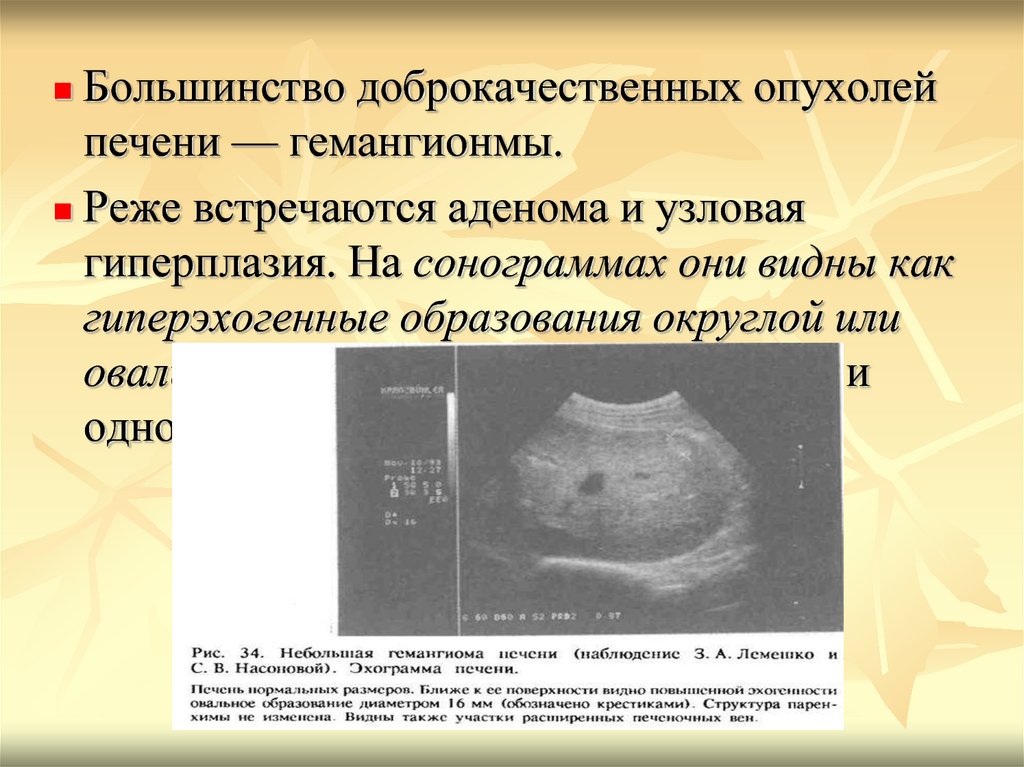
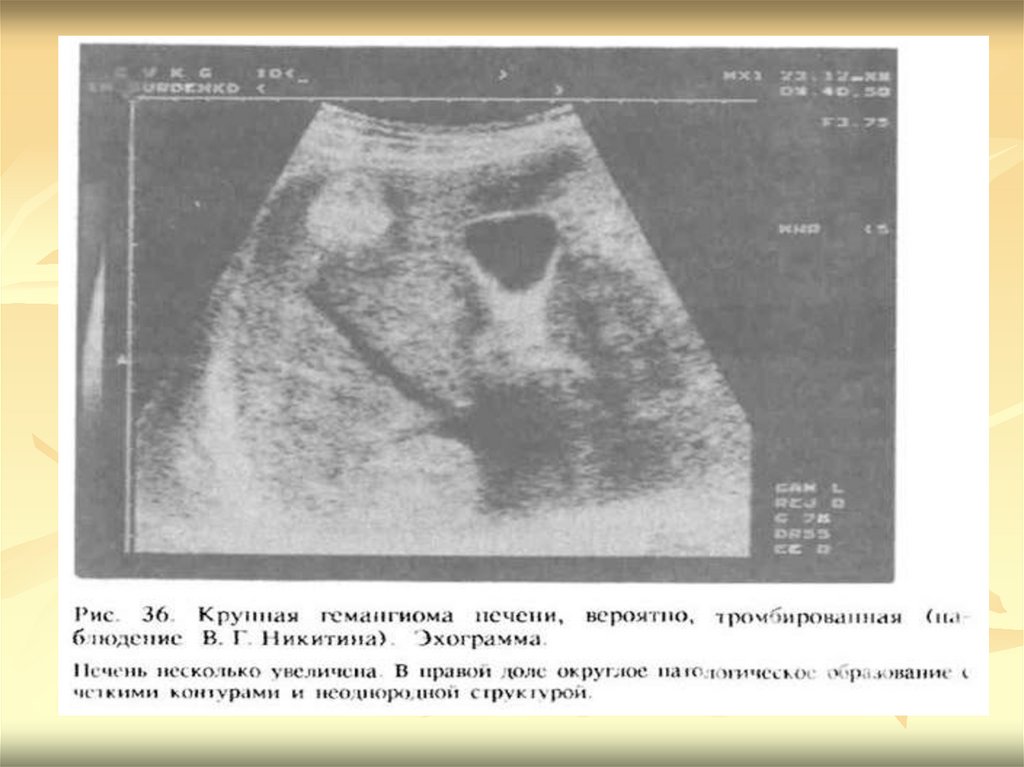
Большинство доброкачественных опухолейпечени — гемангионмы.
Реже встречаются аденома и узловая
гиперплазия. На сонограммах они видны как
гиперэхогенные образования округлой или
овальной формы с четкими контурами и
однородной структурой
53.
54.
55.
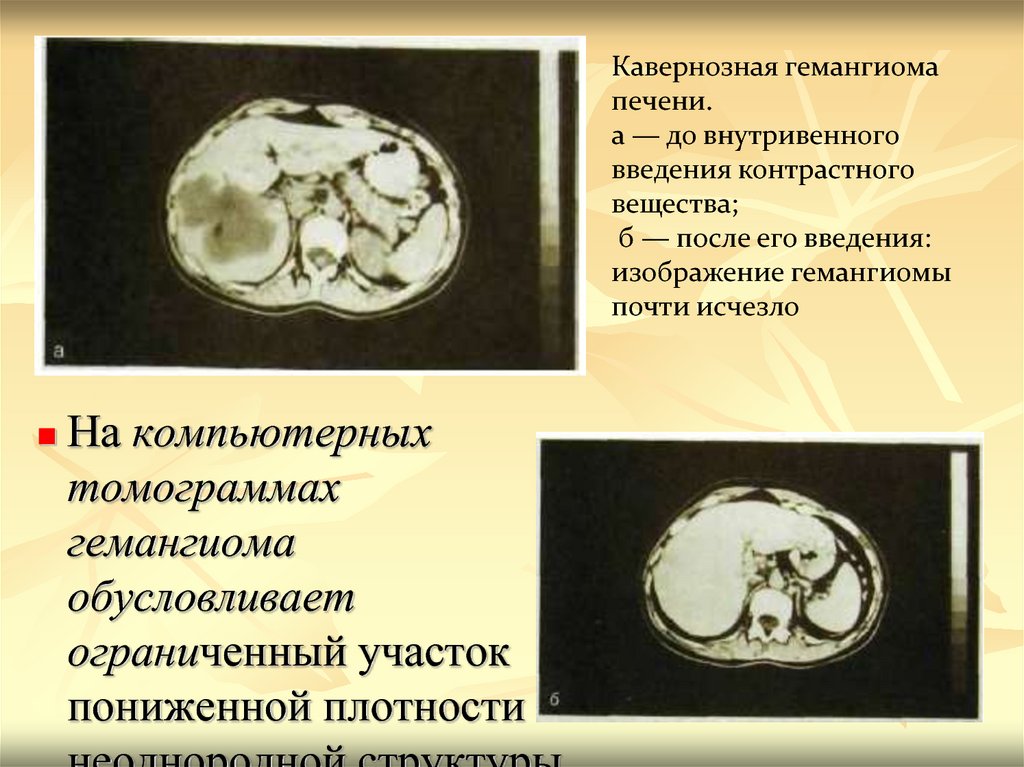
Кавернозная гемангиомапечени.
а — до внутривенного
введения контрастного
вещества;
б — после его введения:
изображение гемангиомы
почти исчезло
На компьютерных
томограммах
гемангиома
обусловливает
ограниченный участок
пониженной плотности
56.
Гепатоцеллюлярныйрак (гепатома)
обусловливает на
сонограммах участок
неравномерной
плотности с
неровными
контурами
Опухоль сдавливает нижнюю
полую вену и прорастает в
воротную вену.
I — передняя брюшная
стенка; 2 — печень; 3 —
ветвь воротной вены; 4 —
гепатома; 5 — нижняя
полая вена.
57.
58.
Большая раковаяопухоль в правой
доле.
Метастазы рака в печени
59. Заболевания желчных путей Желчнокаменная болезнь
Камни в желчном пузыре у женщин встречаются почтивдвое чаще, чем у мужчин. Различают холестериновые,
пигментные, известковые и смешанные камни.
Рентгенография: 25-30% конкрементов содержат
кальций, что позволяет выявить их на обзорных снимках в
виде обызвествленной структуры.
УЗИ: позволяет обнаружить конкременты в желчном
пузыре диаметром до 1,5-2 мм и является первичным
методом обследования при данном заболевании (точность
выявления 95-98%). Камни на сонограммах отражаются в
виде эхо-позитивной структуры с типичной «звуковой
дорожкой» позади себя
60.
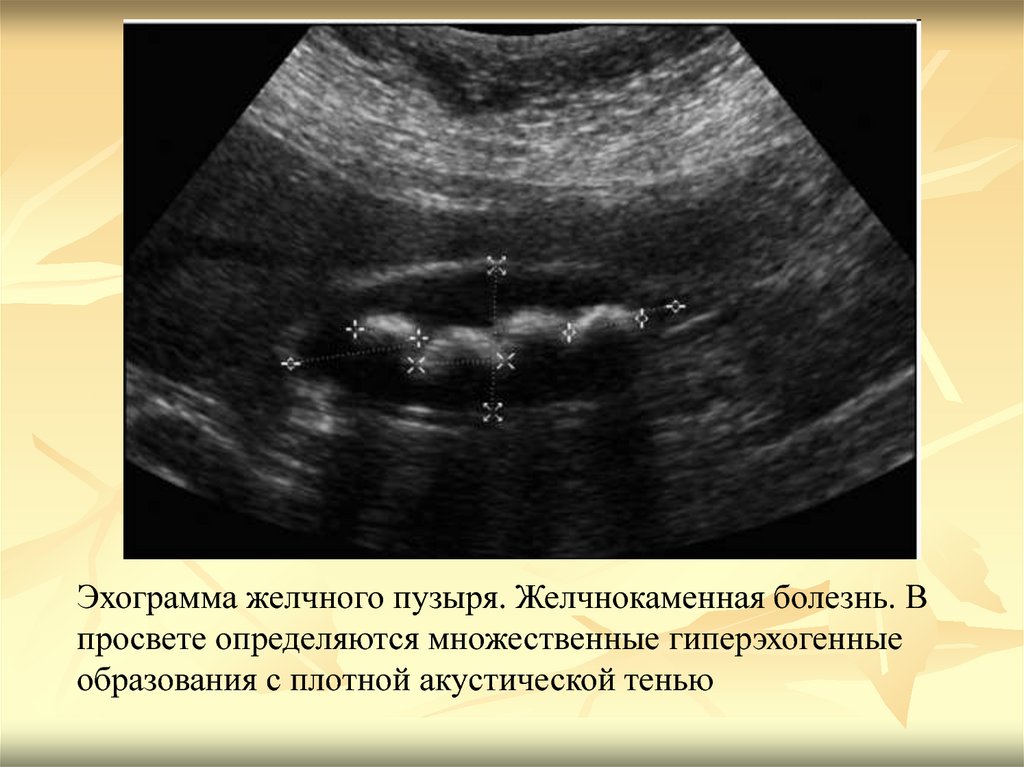
Эхограмма желчного пузыря. Желчнокаменная болезнь. Впросвете определяются множественные гиперэхогенные
образования с плотной акустической тенью
61.
Холецистография: желчные камни определяются какдефекты наполнения в контрастированном желчном пузыре. Недостаток
метода заключается в том, что при патологии желчного
пузыря нарушается его сократительная способность,
поэтому нередко при таких заболеваниях
контрастирование желчного пузыря отсутствует.
КТ позволяет уверенно диагностировать конкременты
диаметром до 1 мм, содержащие кальций
(гиперденсные включения); если кальций в камнях
отсутствует, эффективность метода заметно снижается.
МРТ: конкременты дают гипоинтенсивный сигнал на
Т1-ВИ и Т2-ВИ в полости желчного пузыря
62.
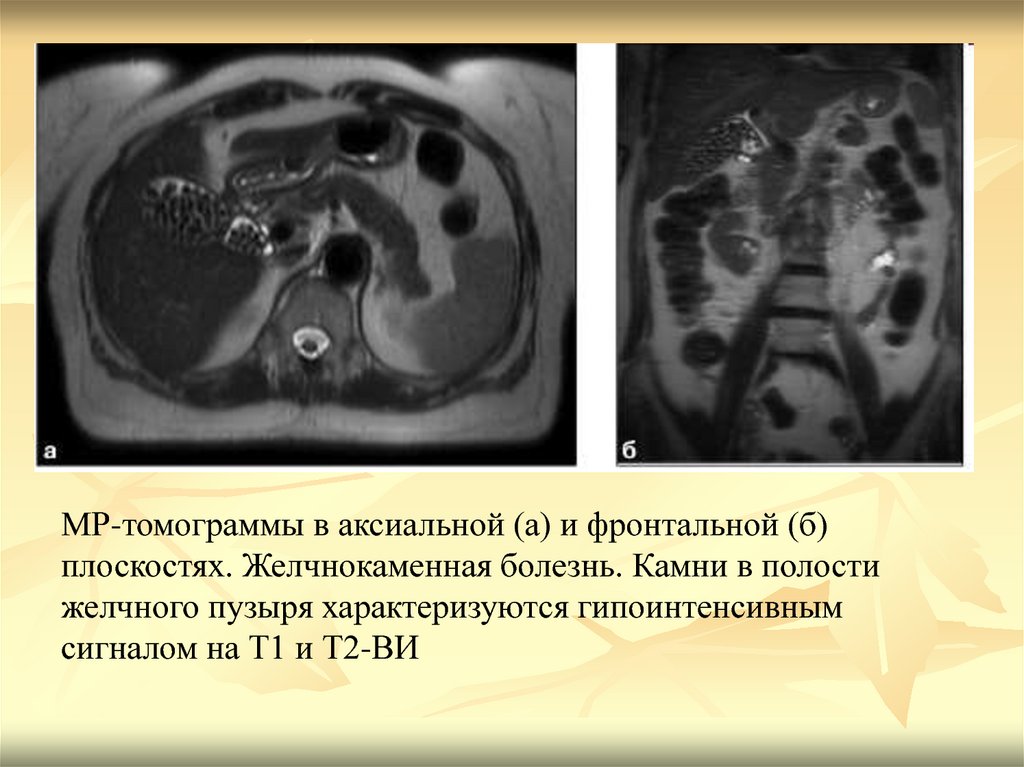
МР-томограммы в аксиальной (а) и фронтальной (б)плоскостях. Желчнокаменная болезнь. Камни в полости
желчного пузыря характеризуются гипоинтенсивным
сигналом на Т1 и Т2-ВИ
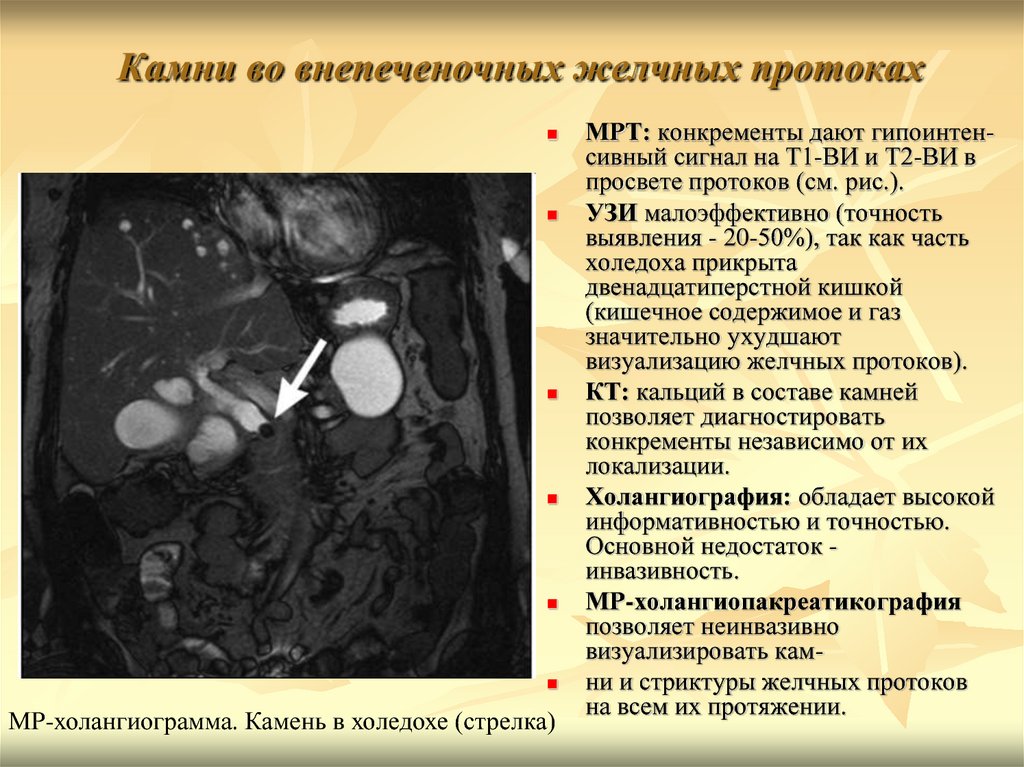
63. Камни во внепеченочных желчных протоках
МР-холангиограмма. Камень в холедохе (стрелка)МРТ: конкременты дают гипоинтенсивный сигнал на Т1-ВИ и Т2-ВИ в
просвете протоков (см. рис.).
УЗИ малоэффективно (точность
выявления - 20-50%), так как часть
холедоха прикрыта
двенадцатиперстной кишкой
(кишечное содержимое и газ
значительно ухудшают
визуализацию желчных протоков).
КТ: кальций в составе камней
позволяет диагностировать
конкременты независимо от их
локализации.
Холангиография: обладает высокой
информативностью и точностью.
Основной недостаток инвазивность.
МР-холангиопакреатикография
позволяет неинвазивно
визуализировать камни и стриктуры желчных протоков
на всем их протяжении.
64. Острый холецистит
УЗИ: желчный пузырь увеличен, стенкаутолщена, вокруг определяется зона отека;
часто (90-95%) в просвете пузыря
выявляются конкременты (калькулезный
холецистит). Косвенным признаком острого
холецистита служит ограниченная
подвижность правой половины купола
диафрагмы при дыхании (рис.).
МРТ, КТ позволяют выявить
вышеперечисленные изменения.
65.
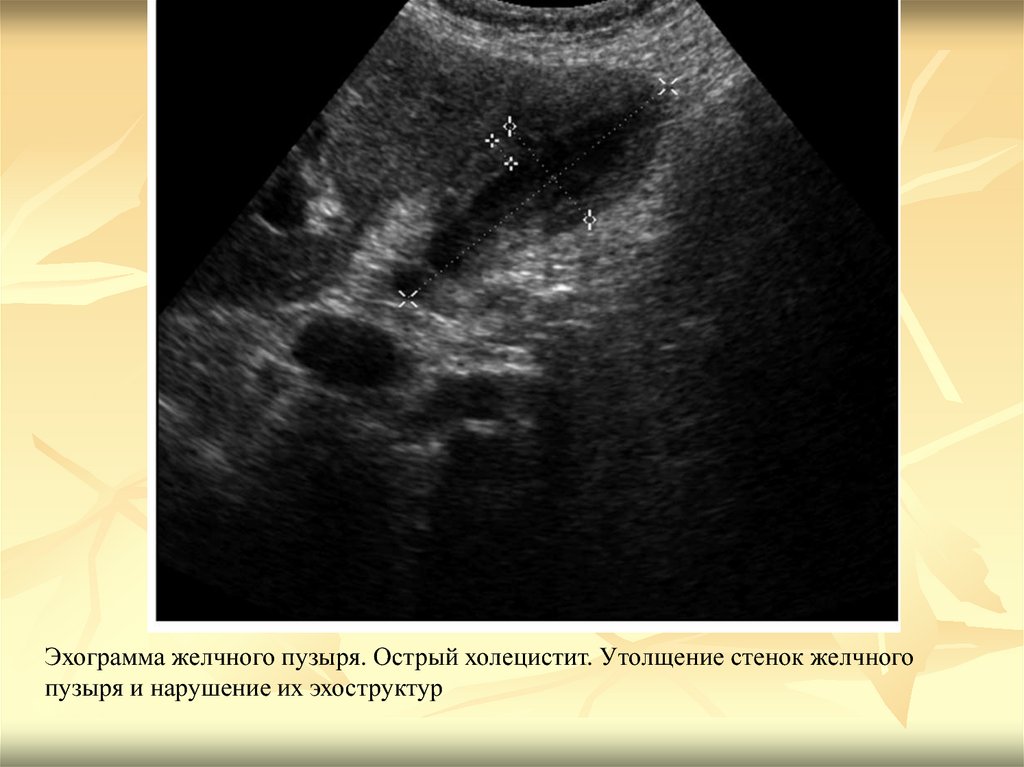
Эхограмма желчного пузыря. Острый холецистит. Утолщение стенок желчногопузыря и нарушение их эхоструктур
66. Хронический холецистит
УЗИ, КТ, МРТ: пузырь, как правило,увеличен, но бывает и уменьшен (при
сморщивании); стенки утолщены, нередко
деформированы, печеночная ткань,
окружающая желчный пузырь, уплотнена.
Гепатобилисцинтиграфия: нарушение
сократительной и концентрационной
функции желчного пузыря различной
выраженности.
67.
68. Синдром портальной гипертензии
Синдром портальной гипертензии встречается при целомряде заболеваний: тромбозе и компрессии портальной
вены и ее ветвей, циррозе печени, холангите, застойной
сердечной недостаточности и других заболеваниях.
Поэтому при исследовании органов брюшной полости в
обязательном порядке исследуют и описывают состояние
сосудов печени и селезенки.
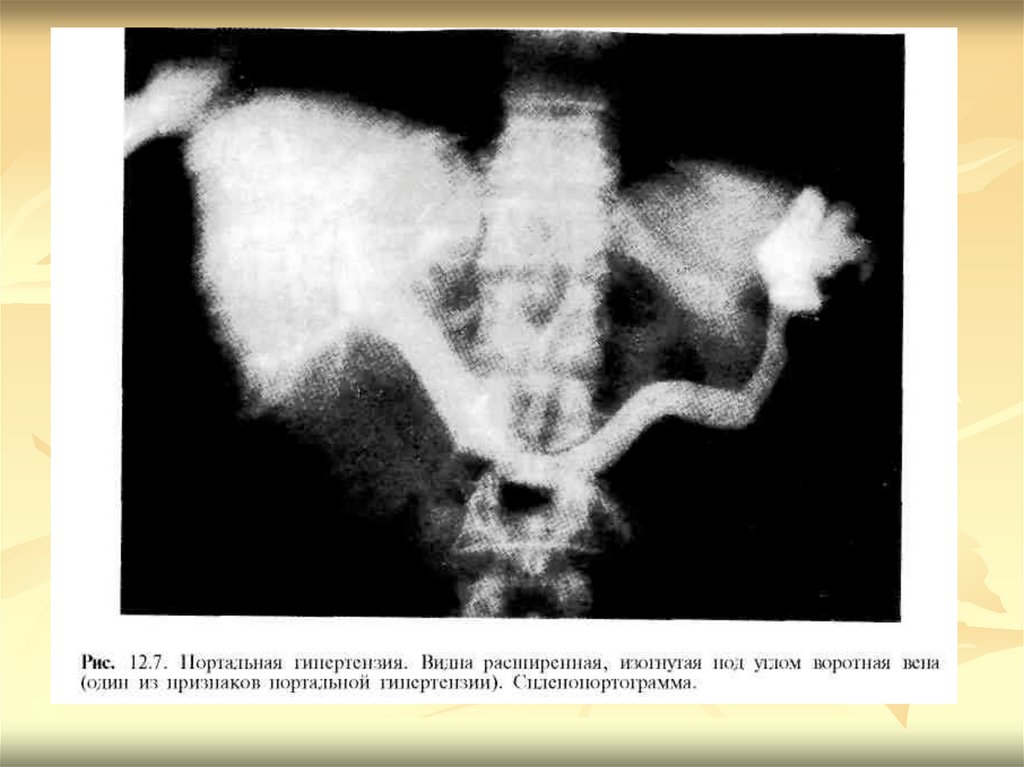
Портальную гипертензию диагностируют на основании
расширения воротной вены, выявления варикозного
расширения коллатеральных вен, спленомегалии, асцита.
При диагностике тромбоза воротной вены или синдрома
БаддаКиари (тромбоз печеночных вен) большую роль
играют КТ или МРТ, выполненные в ангиографическом
режиме. Методом УЗ-допплерографии можно опре- делить
скорость и направления кровотока в воротной и
селезеночной венах.
69.
70. Поджелудочная железа-Pancreas.
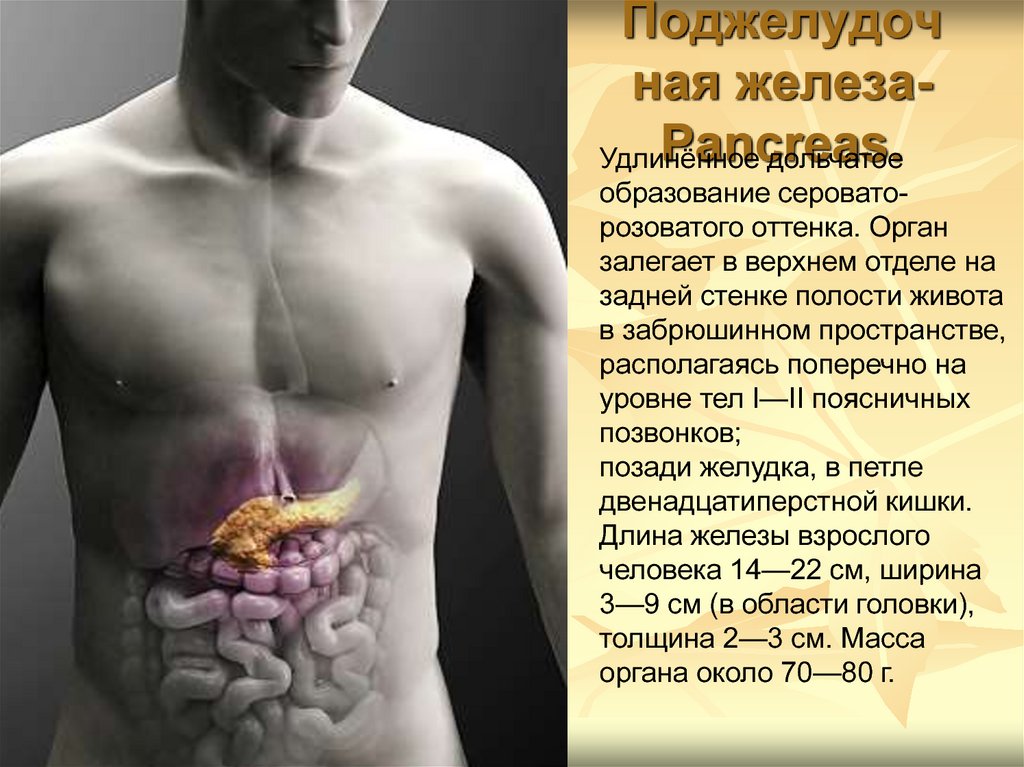
Поджелудочная железаPancreas.
Удлинённое
дольчатое
образование сероваторозоватого оттенка. Орган
залегает в верхнем отделе на
задней стенке полости живота
в забрюшинном пространстве,
располагаясь поперечно на
уровне тел I—II поясничных
позвонков;
позади желудка, в петле
двенадцатиперстной кишки.
Длина железы взрослого
человека 14—22 см, ширина
3—9 см (в области головки),
толщина 2—3 см. Масса
органа около 70—80 г.
71.
72.
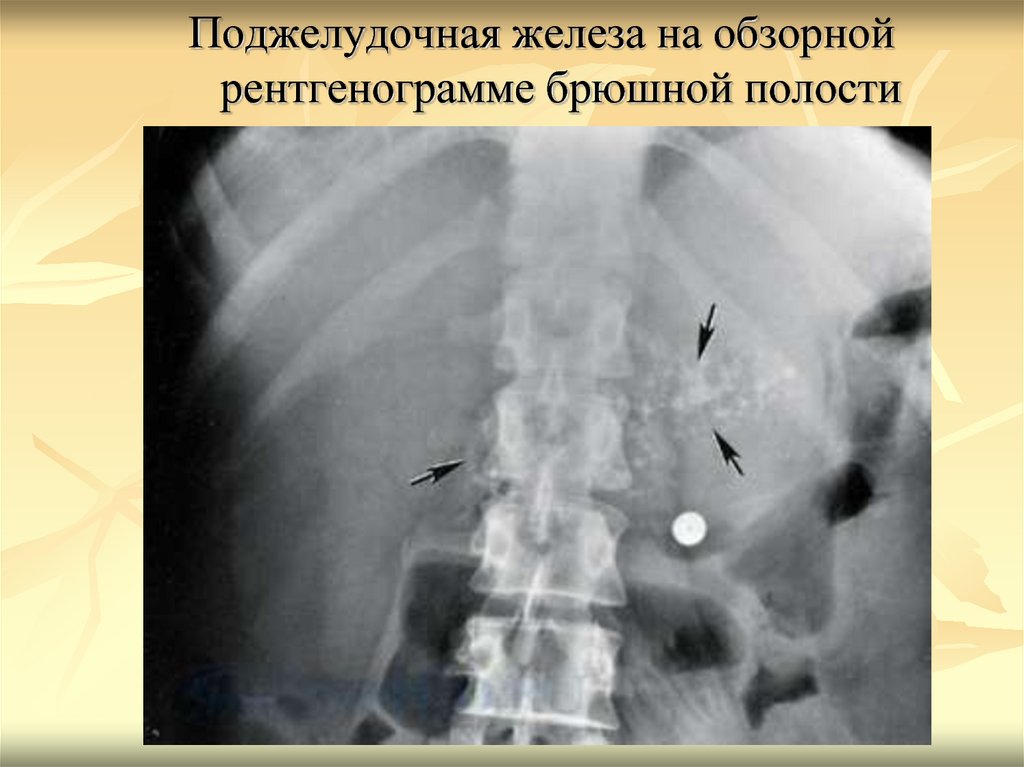
Поджелудочная железа на обзорнойрентгенограмме брюшной полости
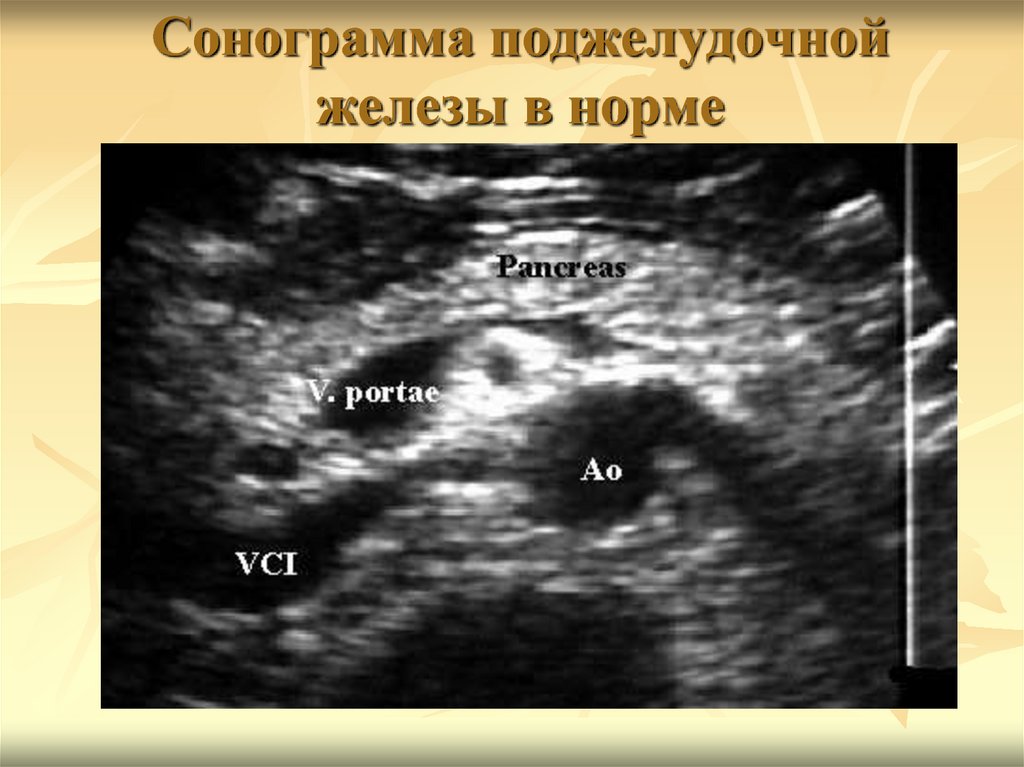
73. Сонограмма поджелудочной железы в норме
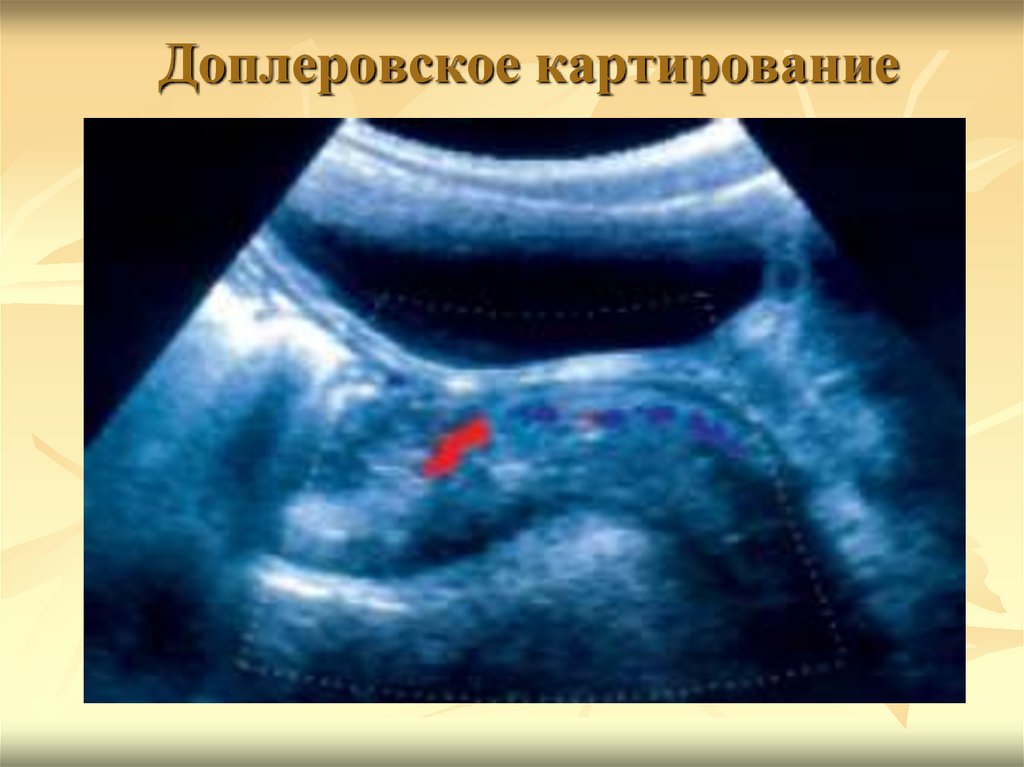
74. Доплеровское картирование
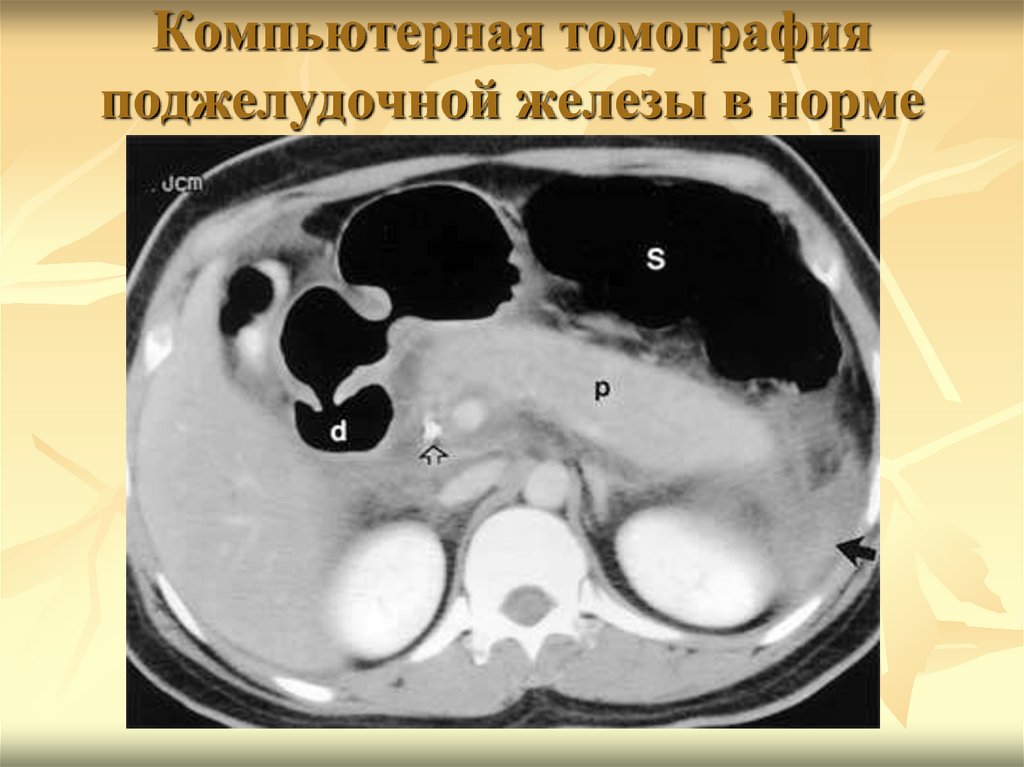
75. Компьютерная томография поджелудочной железы в норме
76. Острый панкреатит
77.
На КТ определяют увелечинение железыНа рентгенограмме поджелудочная железа оттесняет
желудок кпереди, раздвигает петлю двенадцатиперстной
кишки и смещает книзу поперечную ободочную кишку
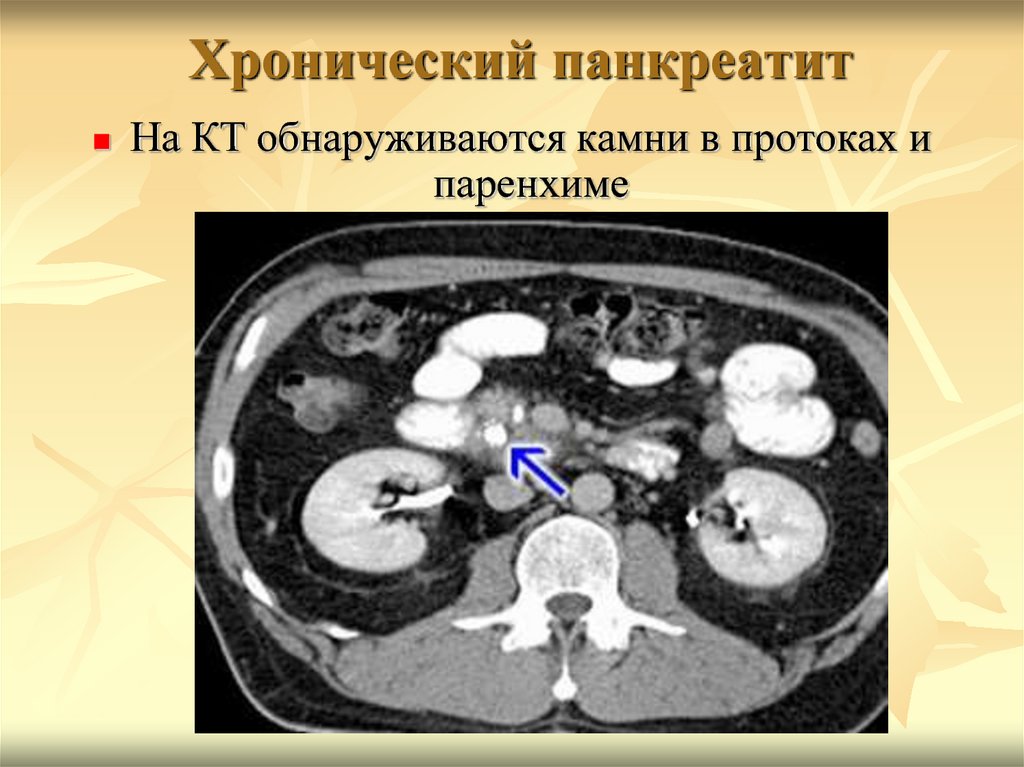
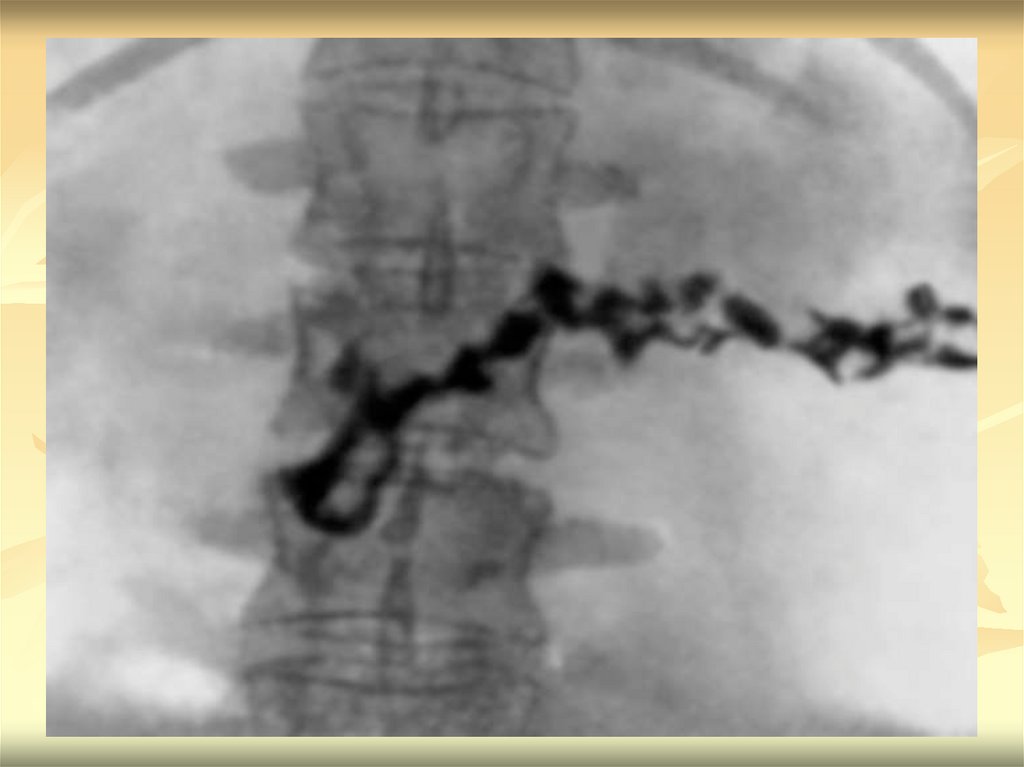
78. Хронический панкреатит
На КТ обнаруживаются камни в протоках ипаренхиме
79.
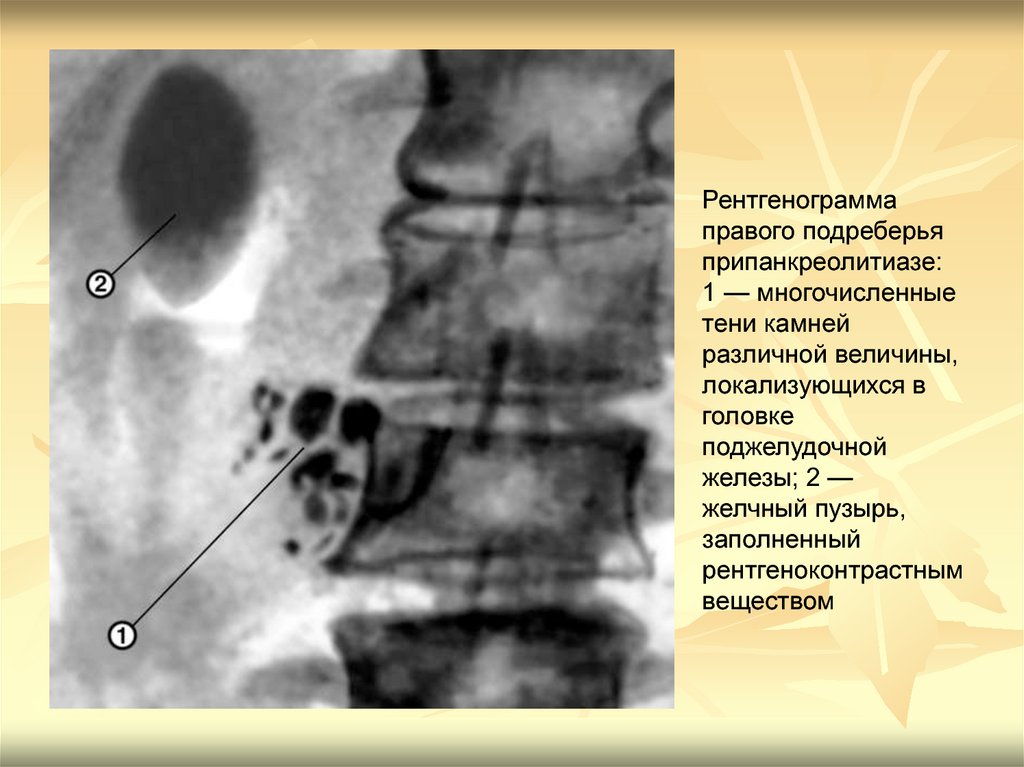
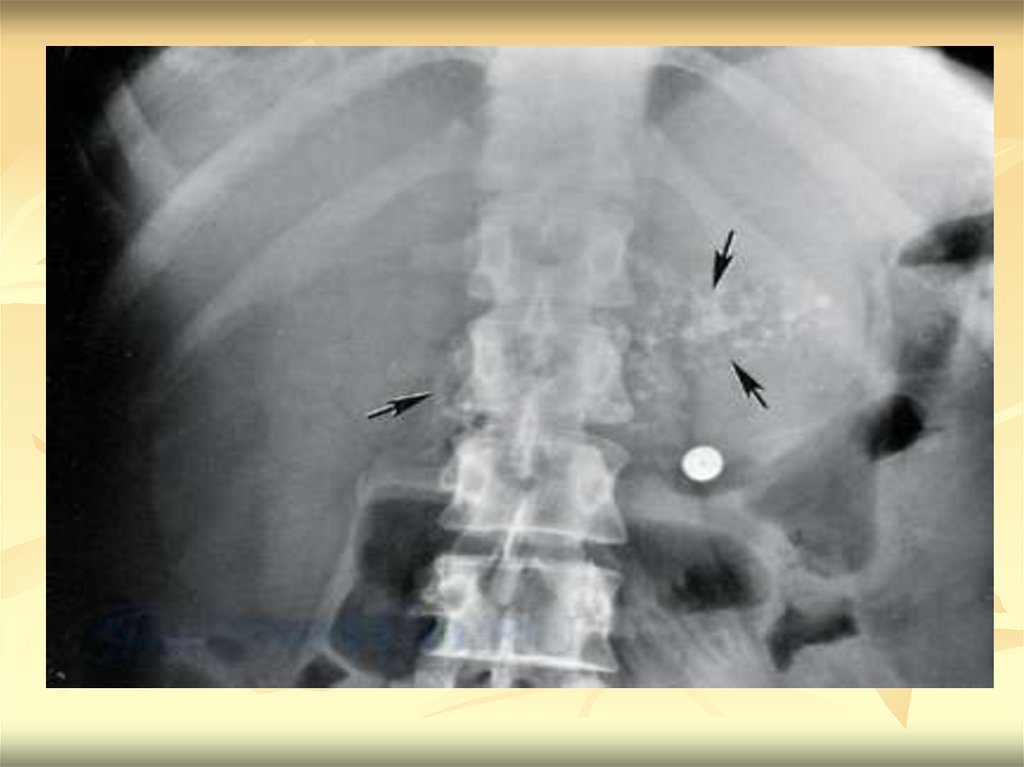
Рентгенограммаправого подреберья
припанкреолитиазе:
1 — многочисленные
тени камней
различной величины,
локализующихся в
головке
поджелудочной
железы; 2 —
желчный пузырь,
заполненный
рентгеноконтрастным
веществом
80.
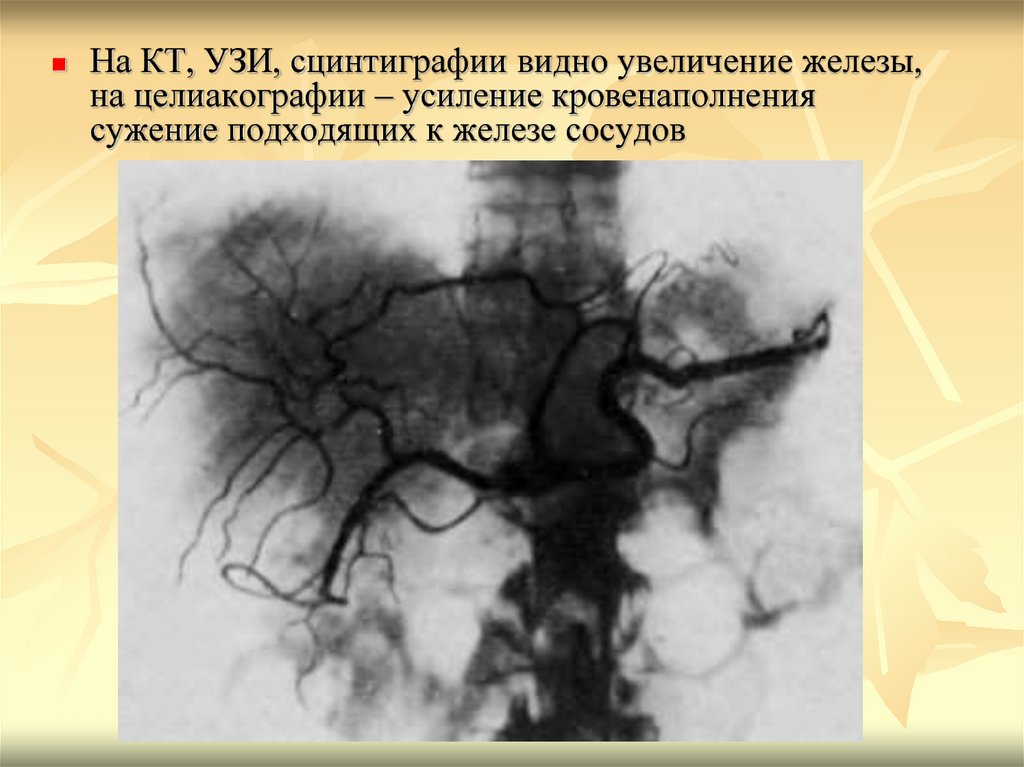
На КТ, УЗИ, сцинтиграфии видно увеличение железы,на целиакографии – усиление кровенаполнения
сужение подходящих к железе сосудов
81.
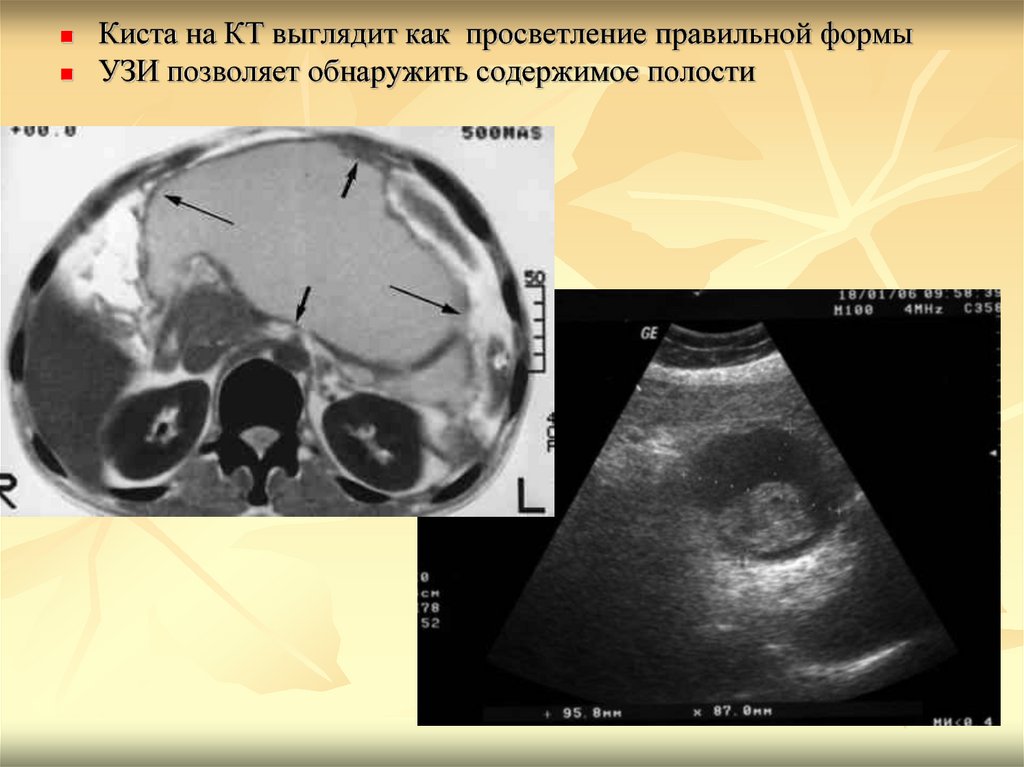
Киста на КТ выглядит как просветление правильной формыУЗИ позволяет обнаружить содержимое полости
82. Опухоль
83.
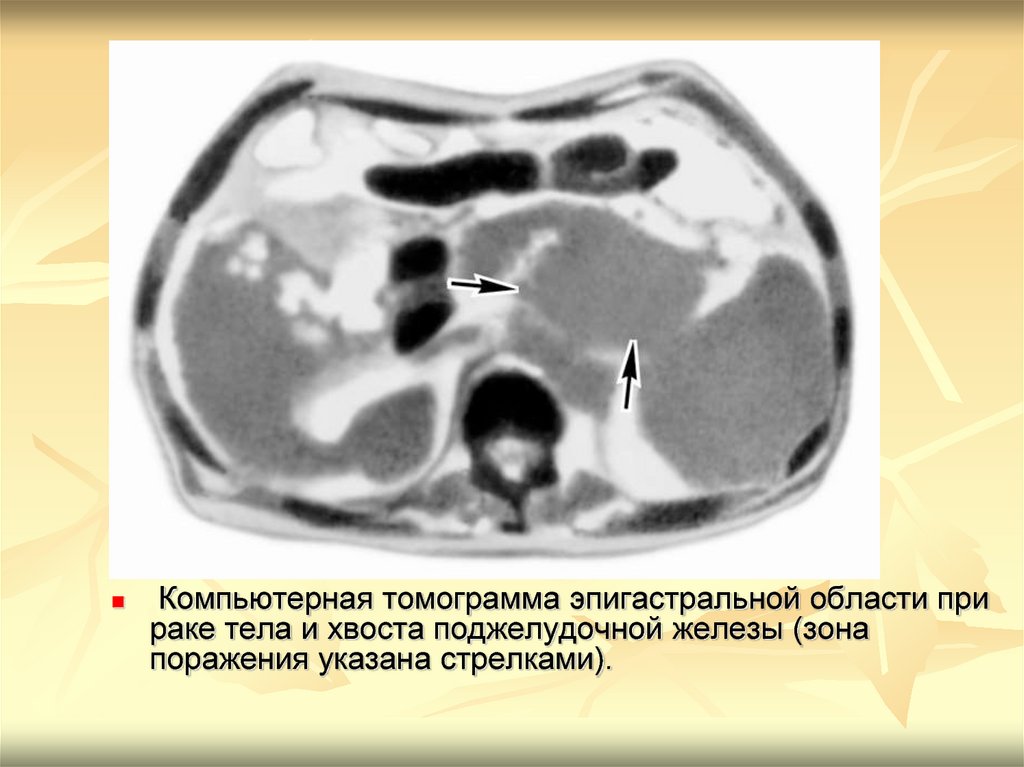
Компьютерная томограмма эпигастральной области прираке тела и хвоста поджелудочной железы (зона
поражения указана стрелками).
84.
Рентгенограммажелудка и
двенадцатиперстной
кишки при раке головки
поджелудочной железы:
нисходящая часть
двенадцатиперстной
кишки расширена,
имеет неровные
контуры (1), снаружи
определяется
вдавление (2),
создаваемое
увеличенным желчным
пузырем.
85.
Магнитно-резонансная томографияподжелудочной железы хорошо выявляет
плотные и кистозные опухоли данного
паренхиматозного органа.
Чувствительность метода МРТ по
выявлению фиброза железы повышает
диагностическую ценность магнитнорезонансной томографии (МРТ)
поджелудочной железы.
86.
ггМРТ ПЖ. Стрелкой указано
кистозное образование.
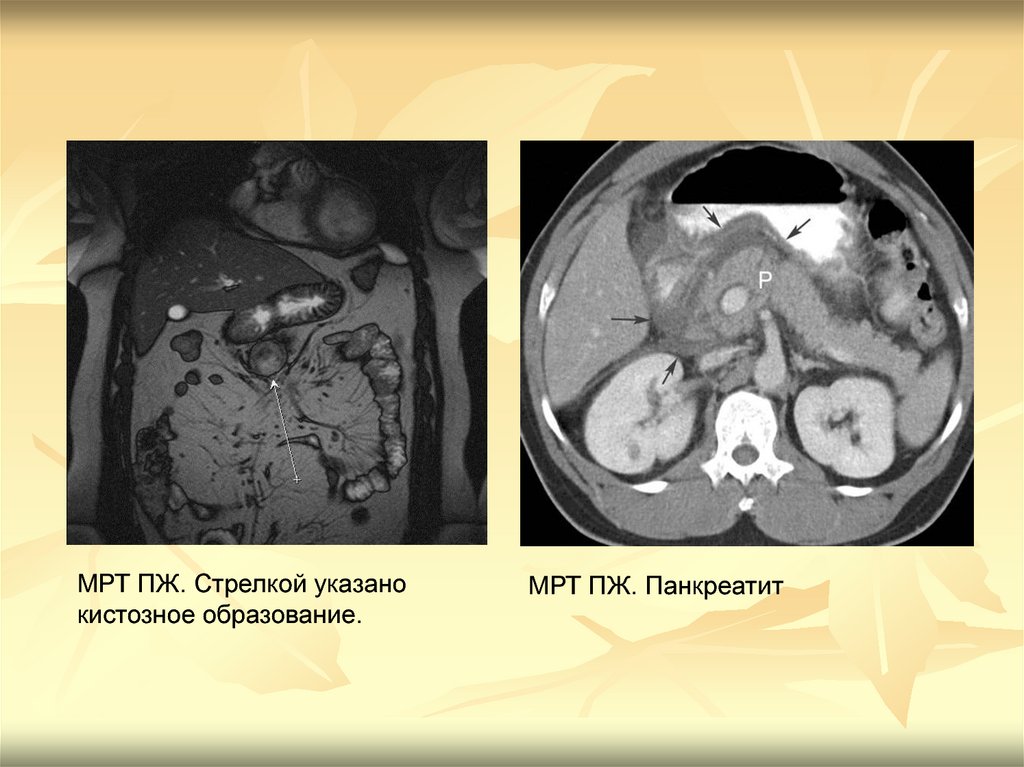
МРТ ПЖ. Панкреатит
87.
Сцинтиграфия в настоящее время имеет пока ещёограниченное значение в обследовании больных
с поражениями ПЖ.
Эндоскопическая ретроградная
холангиопанкреатография (ЭРХПГ) -важное
диагностическое исследование протоков ПЖ и в
некоторой степени ее паренхимы.
Позволяет оценить проходимость протоков
при раке и панкреатите, что исключительно
важно при составлении плана хирургического
лечения, а также выявить патологическое
сообщение протоков с кистозными
образованиями.
88.
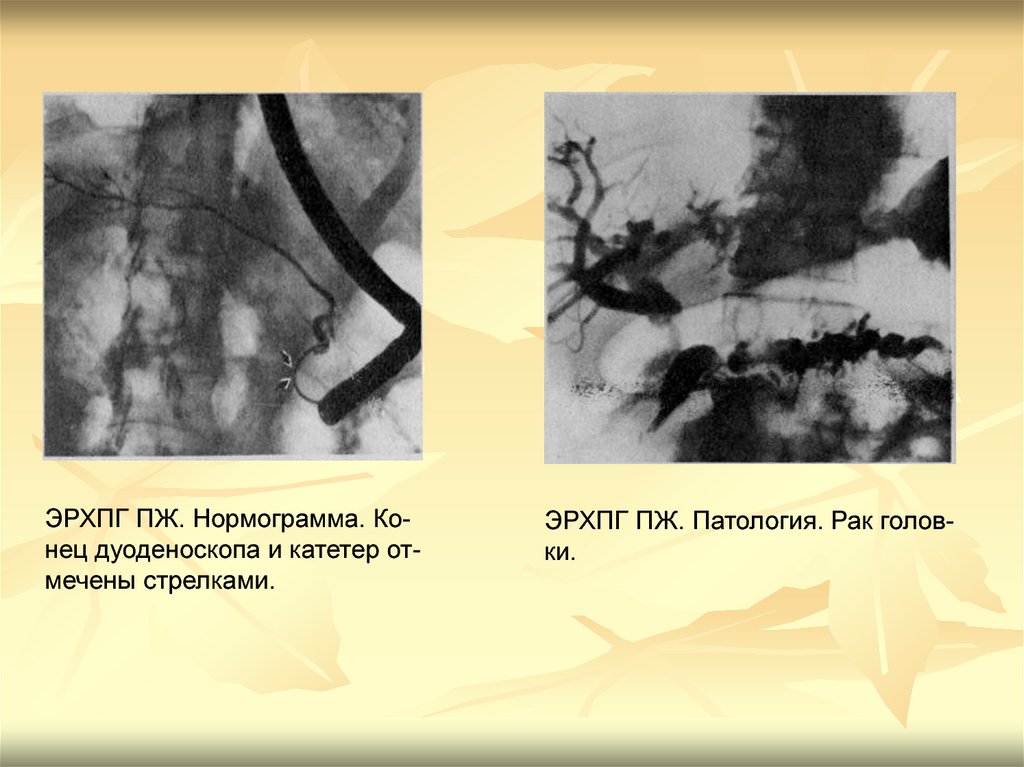
ЭРХПГ ПЖ. Нормограмма. Конец дуоденоскопа и катетер отмечены стрелками.ЭРХПГ ПЖ. Патология. Рак головки.
89.
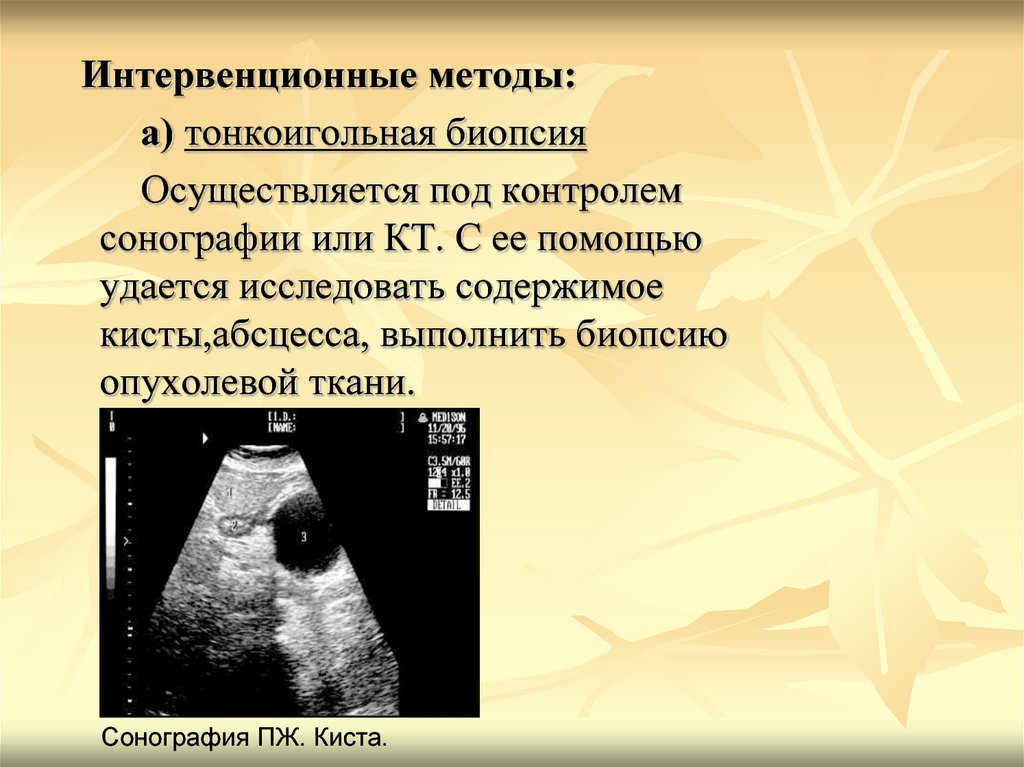
Интервенционные методы:а) тонкоигольная биопсия
Осуществляется под контролем
сонографии или КТ. С ее помощью
удается исследовать содержимое
кисты,абсцесса, выполнить биопсию
опухолевой ткани.
Сонография ПЖ. Киста.
90.
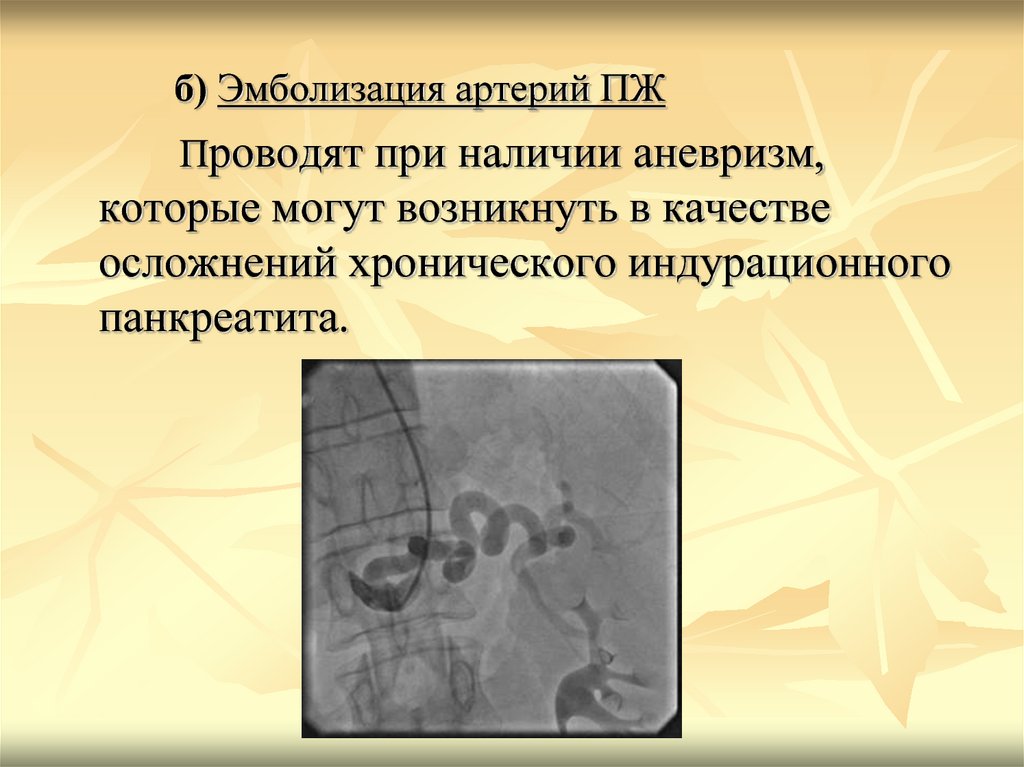
б) Эмболизация артерий ПЖПроводят при наличии аневризм,
которые могут возникнуть в качестве
осложнений хронического индурационного
панкреатита.
91.
в) Путем чрезкожного дренированияосуществляют лечение абсцессов и кист. В
ряде случаев прибегают к внутреннему
дренированию псевдокисты
поджелудочной железы в желудок или
кишечник. Это дает возможность избежать
оперативного вмешательства у тех
пациентов, у которых оно по каким-либо
причинам противопоказано.
92. Острый панкреатит (лат. pancreatitis, от др.-греч. πάγκρεας — поджелудочная железа + -itis — воспаление) — остро протекающее
асептическоевоспаление поджелудочной железы
демаркационного типа, в основе которого лежат
некробиоз панкреатоцитов и ферментная
аутоагрессия с последующим некрозом и
дистрофией железы и присоединением
вторичной гнойной инфекции.
Летальность, несмотря на применение
современных методик консервативного и
оперативного лечения, высокая: общая 7—15 %,
при деструктивных формах — 40—70 %.
93.
Хронический панкреатит является довольнораспространенным заболеванием, которое проявляется
постоянными или периодически возникающими болями
и признаками экзокринной и эндокринной
недостаточности. Для него характерны необратимые
патологические изменения паренхимы поджелудочной
железы — сморщивание её, местами исчезновение
ацинусов, пролиферативный фиброз, а также стриктура
протока, формирование конкрементов в нём или в ткани
железы. Он может протекать с минимальными
клиническими проявлениями или под маской других
болезней органов брюшной полости (хронический
холецистит, дискинезия желчных путей, язвенная
болезнь желудка и двенадцатиперстной кишки, грыжа
пищеводного отверстия диафрагмы). Вследствие этого
установить истинную частоту данного заболевания не
представляется возможным.
94. Методы исследования
РентгенографияРентгеновское исследование брюшной полости обычно малоинформативно,
однако иногда позволяет выявить как косвенные признаки воспалительного
процесса в поджелудочной железе (симптом «сторожевой петли»), так и
возможную сочетанную патологию (тени конкрементов в желчном пузыре и
т.д.).
Компьютерная томография (КТ)
КТ имеет преимущество перед ультразвуковым исследованием, так как
обеспечивает лучшую специфическую визуализацию ткани поджелудочной
железы и ретроперитонеальных образований.
Магнитно-резонансная томография (МРТ, MRT)
МРТ позволяет оценить уровень тканевого метаболизма, наличие ишемии,
некроз панкреатоцитов. Это важно при оценке течения заболевания до
развития тяжёлых состояний и осложнений.
95.
При обзорной рентгенографии живота у пациентов с острымпанкреатитом можно обнаружить перерастянутые и
заполненные газом петли тонкой кишки и толстую кишку. Эта
картина характерна для пареза кишки. Иногда на обзорных
рентгенограммах в верхних отделах живота выявляется
изолированная перерастянутая петля тонкой кишки. Это так
называемая «сторожевая», или «караульная», петля кишки не
является специфичной для острого панкреатита, а
свидетельствует о наличии локального воспалительного
процесса, раздражающего отдельный сегмент кишки. Если
развивается парез поперечной ободочной кишки, то основное
скопление газа именно в ней, а в дистальных отделах
ободочной кишки газа не будет. Этот признак и носит
соответствующее название «обрыв» ободочной кишки, и его
иногда можно принять за опухоль, обтурирующую просвет
кишки. Множественные очаги обызвествления,
обнаруживаемые на обзорных рентгенограммах живота вдоль
всей поджелудочной железы, свидетельствуют о длительности
заболевания и о частых рецидивных приступах панкреатита.












































 medicine
medicine