Similar presentations:
Физиология беременности
1. Физиология беременности
Подготовила• Сухенко М.М.
преподаватель высшей квалификационной категории,
преподаватель акушерства и гинекологии
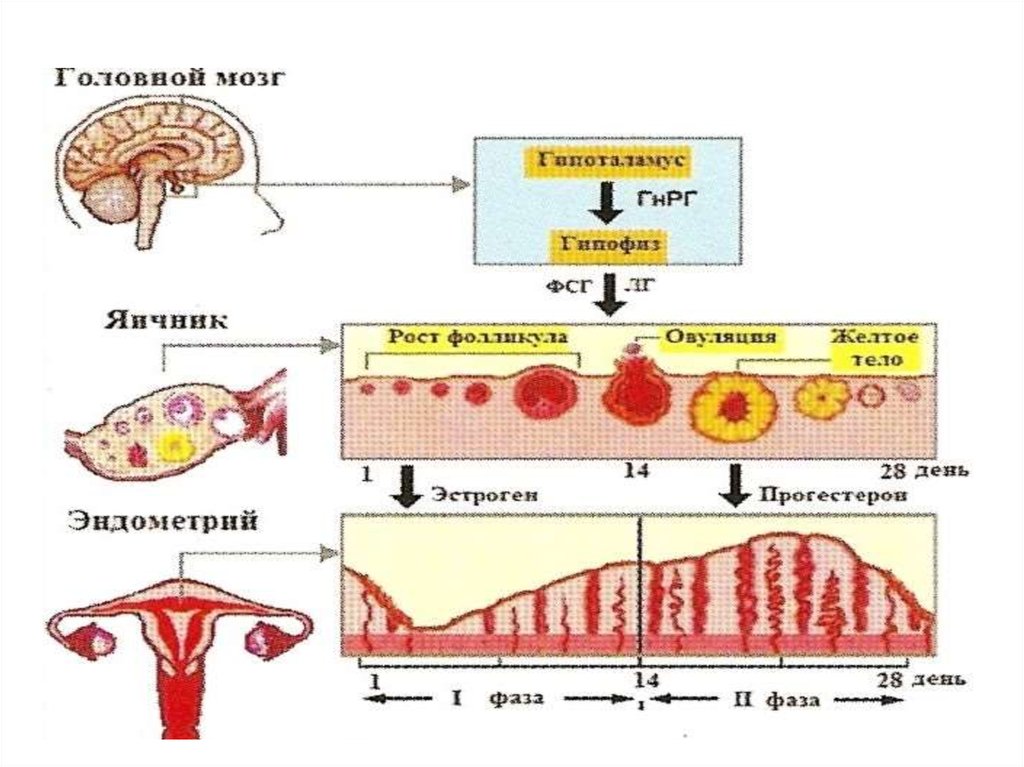
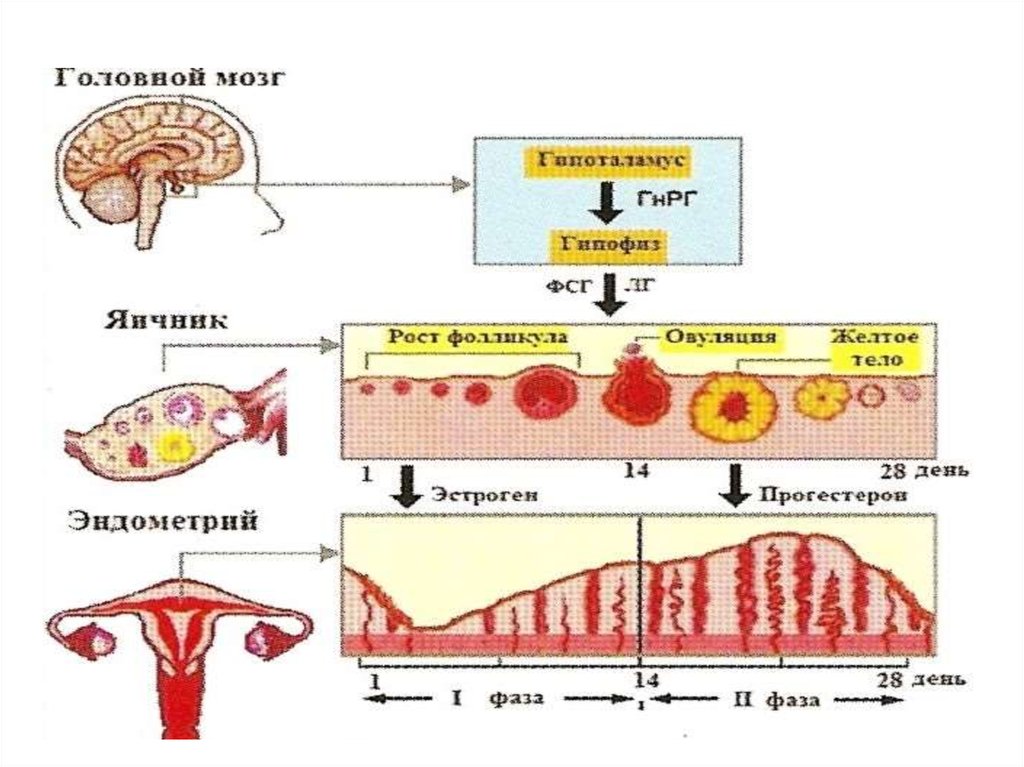
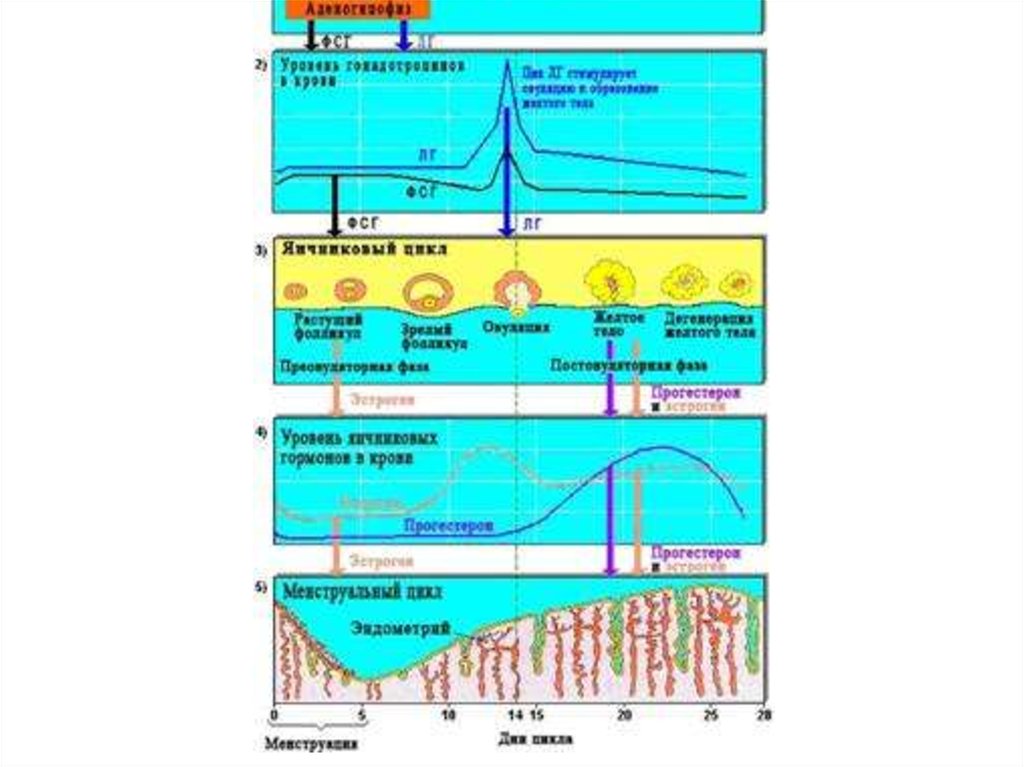
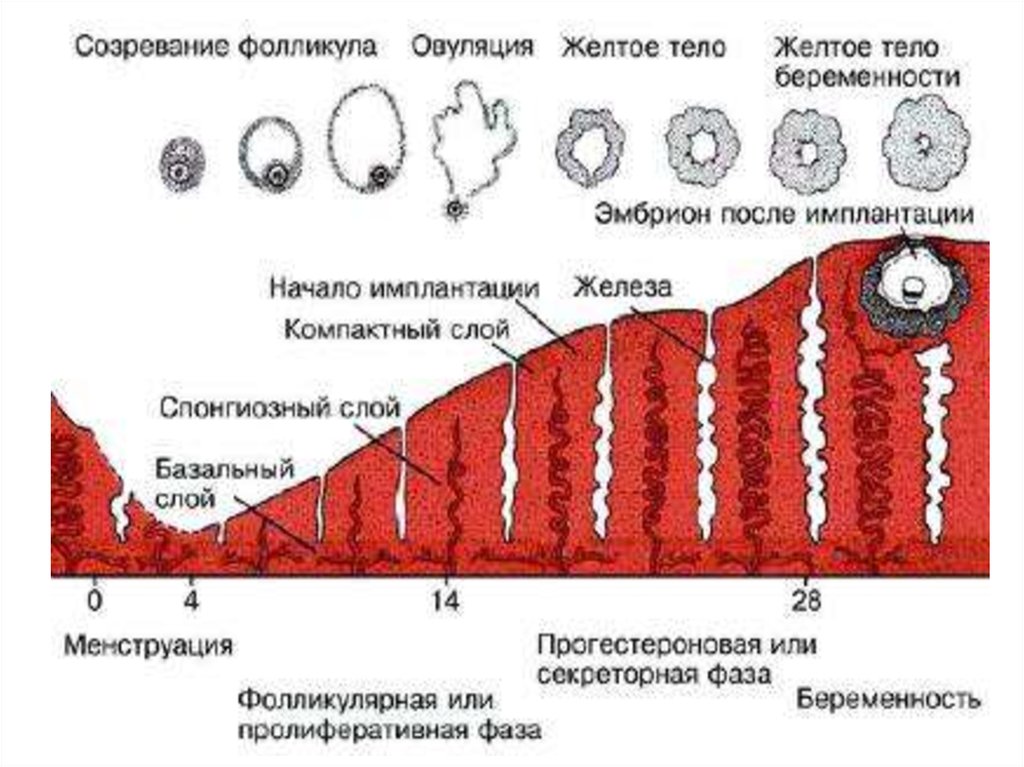
2. Нормальный менструальный цикл.
Менструальным циклом (МЦ) называют промежуток междудвумя менструациями от первого дня предыдущего до первого дня
последующего кровотечения.
В этот промежуток времени происходит последовательная
смена фаз роста и созревания фолликула, завершающаяся
овуляцией, а также образование и развития желтого тела
(лютеиновая фаза).
3. Характеристики МЦ
Длительность менструального цикла, как правило,составляет 21-36(45) дней. Наиболее часто наблюдается 28 дневный цикл (у 60 — 75% женщин).
Количество дней десквамации (менструации) – 3-7.
Объем теряемой крови (кровопотери) – 50-100 мл.
Болезненность - возможна умеренная болезненность в
первые 1-2 дня.
МЦ регулируется гипоталамо-гипофизарной системой
(ГГС)
4.
5. Регуляция МЦ
• Гипоталамус (подбугорье) - отдел промежуточного мозга,расположенный книзу от зрительного бугра. Это
скопление ядер нервных клеток с нисходящими и
восходящими волокнами.
• Ядра гипоталамуса вырабатывают специфические
нейросекреты, которые переносятся вместе с кровью в
переднюю часть гипофиза, где стимулируют или тормозят
выделение его гормонов.
• Гормоны гипоталамуса, стимулирующие выделение
тропных гормонов гипофиза, называются либеринами, а
тормозящие - станинами.
6. Гипофиз
• Гипофиз расположен в средней части основания мозга, вуглублении турецкого седла.
• Различают два основных отдела гипофиза:
• передняя часть — аденогипофиз;
• задняя – нейрогипофиз.
• В регуляции репродуктивной функции принимают участие
три
гормона
гипофиза,
объединенных
названием
гонадотропных, т.е. оказывающих влияние на половые
железы.
• ГОНАДОТРОПНЫЕ
гормоны
–
это:
фолликулостимулирующий (ФСГ), лютеинезирующий
(ЛГ) и лютеотропный (ЛТГ) гормоны. Все они действуют
последовательно.
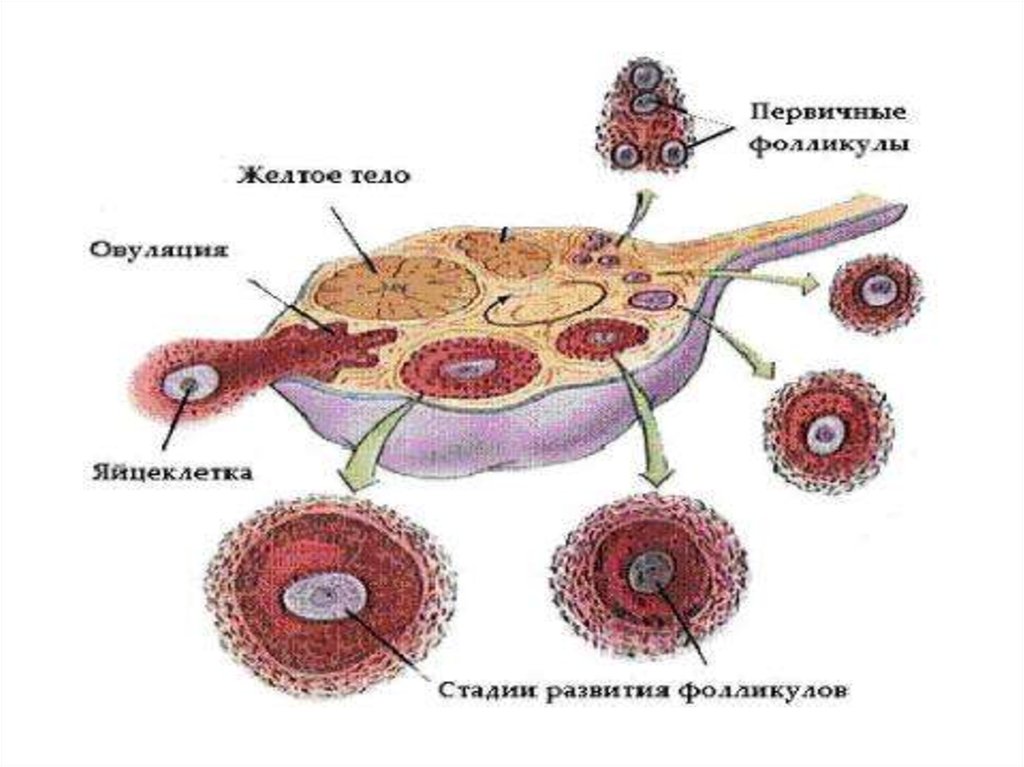
7. Яичники
• Все гонадотропные гормоны влияют на функционированиеяичников (женских гонад) - парного органа, расположенного в
малом тазу.
• Основной морфофункциональной единицей яичников является
фолликул.
• Под действием гонадотропных гормонов гипоталамогипофизарной системы происходит рост и развитие
фолликулов, образование и функционирование желтого тела.
• Процесс созревания фолликула длится 10 - 14 дней.
8.
9. Овуляция, лютеинизация, желтое тело
• Овуляция представляет собой разрыв большого зрелогофолликула с выходом яйцеклетки, окруженной тремячетырьмя слоями эпителия, в брюшную полость, а затем в
ампулу маточной трубы.
• Лютеинизация - превращение фолликула после овуляции в
желтое тело.
• Желтое тело - клетки зернистого слоя фолликула,
подвергшегося овуляции, которые размножились и
окрасились в желтый цвет вследствие накопления в них
липохромного пигмента.
10.
11. Функции яичника
• Рост и созревание яйцеклетки.• Кроме этого, в яичниках происходит биосинтез трех групп
стероидных гормонов:
• эстрогенов;
• гестагенов;
• андрогенов.
12. Функции эстрогенов
Основными эстрогенами яичников являются эстрадиол, эстрони эстриол, причем синтезируются преимущественно первые
два гормона.
Эстрогены специфически влияют на женские половые органы:
• стимулируют развитие вторичных половых признаков;
• вызывают гипертрофию и гиперплазию эндометрия и
миометрия;
• улучшают кровоснабжение матки;
• способствуют развитию выводящей системы молочных
желез и росту эпителия в молочных ходах.
13.
Гестагены (прогестерон, 17-альфа-оксипрогестерон), являютсясекретом лютеиновых клеток желтого тела.
• Кроме того они синтезируются корковым веществом
надпочечниковых желез.
• Основной гестаген яичников - прогестерон.
• На половые органы гестагены влияют преимущественно
после эстрогенной стимуляции.
Гестагены:
• угнетают
пролиферацию
эндометрия,
вызванную
эстрогенами;
• способствуют переходу слизистой оболочки матки в фазу
секреции;
• в случае оплодотворения яйцеклетки гестагены угнетают
овуляцию;
• противодействуют сокращениям матки.
14.
Андрогены (андростендиол, дегидроэпиандростерон) образуютсяв интерстициальных клетках внутренней оболочки фолликулов
(в небольшом количестве) и в сетчатой зоне коркового
вещества надпочечниковых желез (основной источник
андрогенов у женщин).
Андрогены:
• стимулируют рост клитора;
• вызывают атрофию малых половых губ и гипертрофию
больших;
• у женщин с функционирующими яичниками андрогены
влияют на матку: при условии достаточной эстрогенной
насыщенности их небольшие дозы вызывают секреторные
изменения эндометрия, большие - его атрофию;
• угнетают образование молока у кормящих матерей.
15.
16.
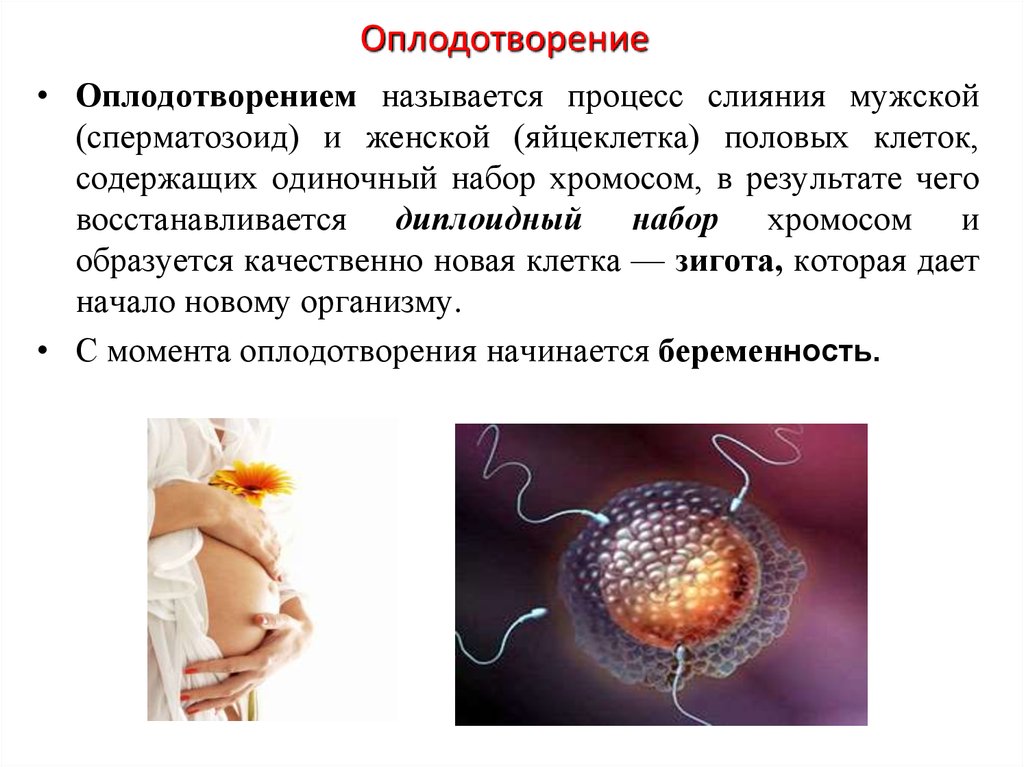
17. Оплодотворение
• Оплодотворением называется процесс слияния мужской(сперматозоид) и женской (яйцеклетка) половых клеток,
содержащих одиночный набор хромосом, в результате чего
восстанавливается диплоидный набор хромосом и
образуется качественно новая клетка — зигота, которая дает
начало новому организму.
• С момента оплодотворения начинается беременность.
18.
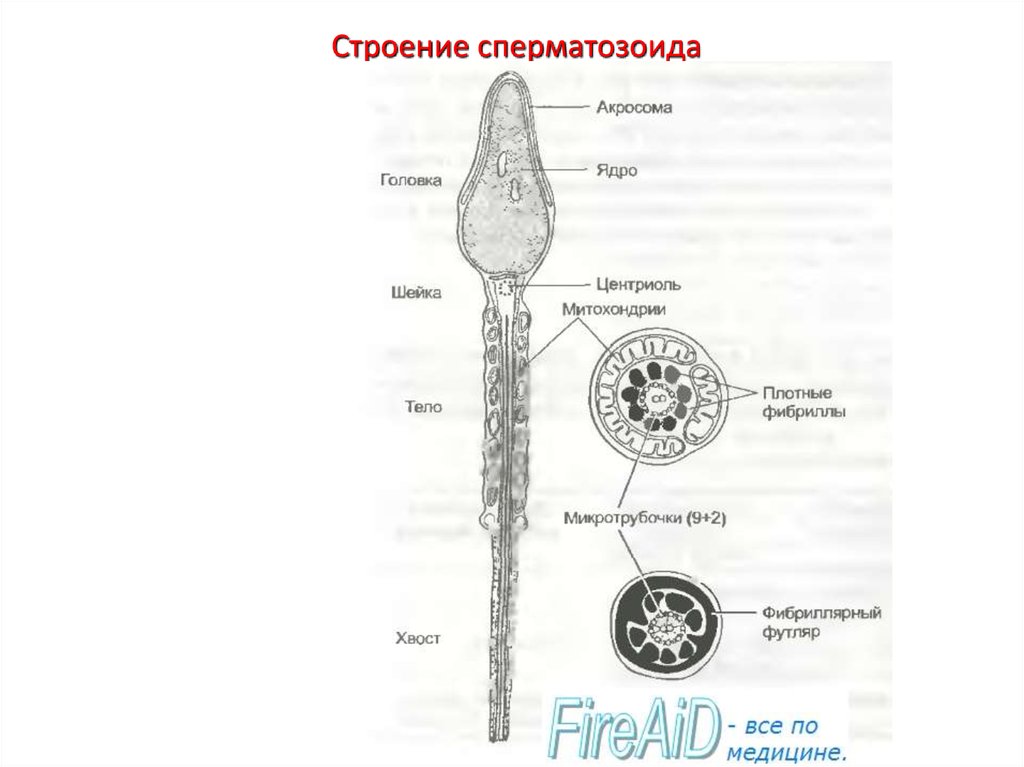
Строение сперматозоида19. Характеристика сперматозоида
• Сперматозоиды бывают двух видов: носители половых Х- и Yхромосом.• Зрелый сперматозоид длину до 50—60 мкм состоит из головки, шейки
и хвостика.
• Головка сперматозоида, имеющая овальную форму, содержит ядро,
окруженное тонким слоем протоплазмы. Шейка имеет протоплазму,
содержащую видоизмененную центросому, которая способствует
процессу дробления оплодотворенной яйцеклетки. Хвостик состоит из
протоплазмы и выполняет двигательные функции.
• Скорость движения сперматозоида 2-3,5 мм\мин.
• Смесь сперматозоидов, секрета семенных пузырьков и предстательной
железы называется семенной жидкостью или спермой.
• При половом сношении во влагалище женщины изливается в среднем
около 3—5 мл спермы, в которой содержится 300—500 млн
сперматозоидов
20. Строение яйцеклетки
• Зрелая яйцеклетка состоит из ядра, цитоплазмы, окруженаблестящей оболочкой и клетками лучистого венца,
представляющего собой остатки гранулезных клеток
фолликула.
• Женская половая клетка, как и мужская, обладает
антигенными свойствами. Особенно богата различными
антигенами ее блестящая оболочка.
21.
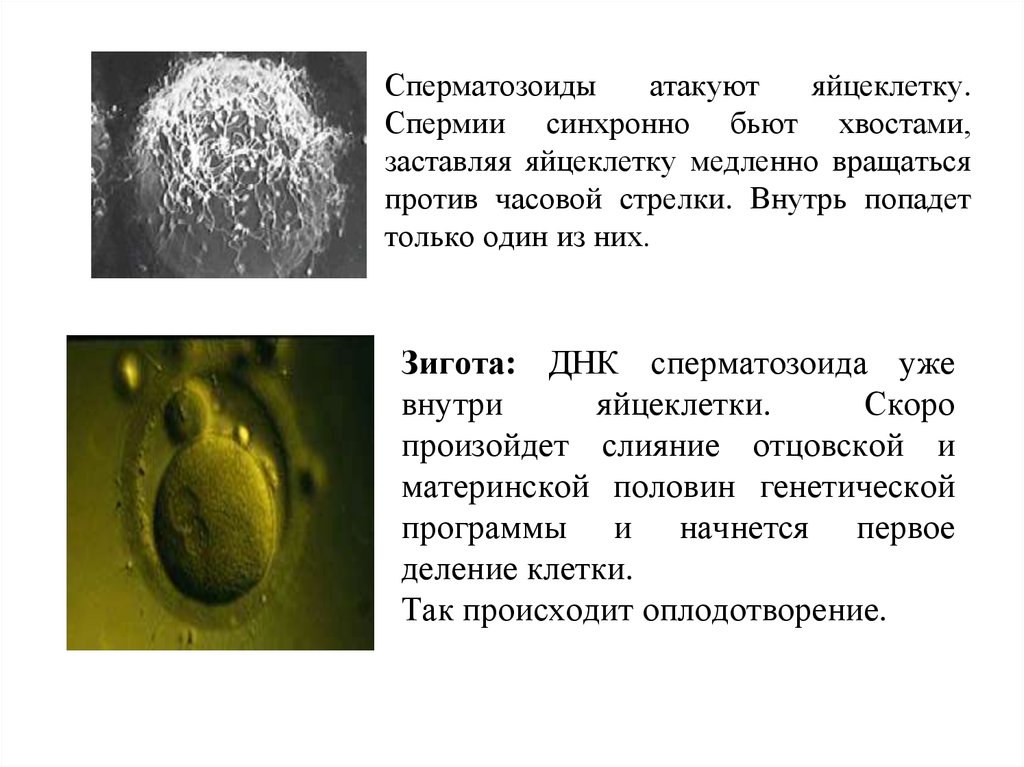
Сперматозоидыатакуют
яйцеклетку.
Спермии синхронно бьют хвостами,
заставляя яйцеклетку медленно вращаться
против часовой стрелки. Внутрь попадет
только один из них.
Зигота: ДНК сперматозоида уже
внутри
яйцеклетки.
Скоро
произойдет слияние отцовской и
материнской половин генетической
программы и начнется первое
деление клетки.
Так происходит оплодотворение.
22.
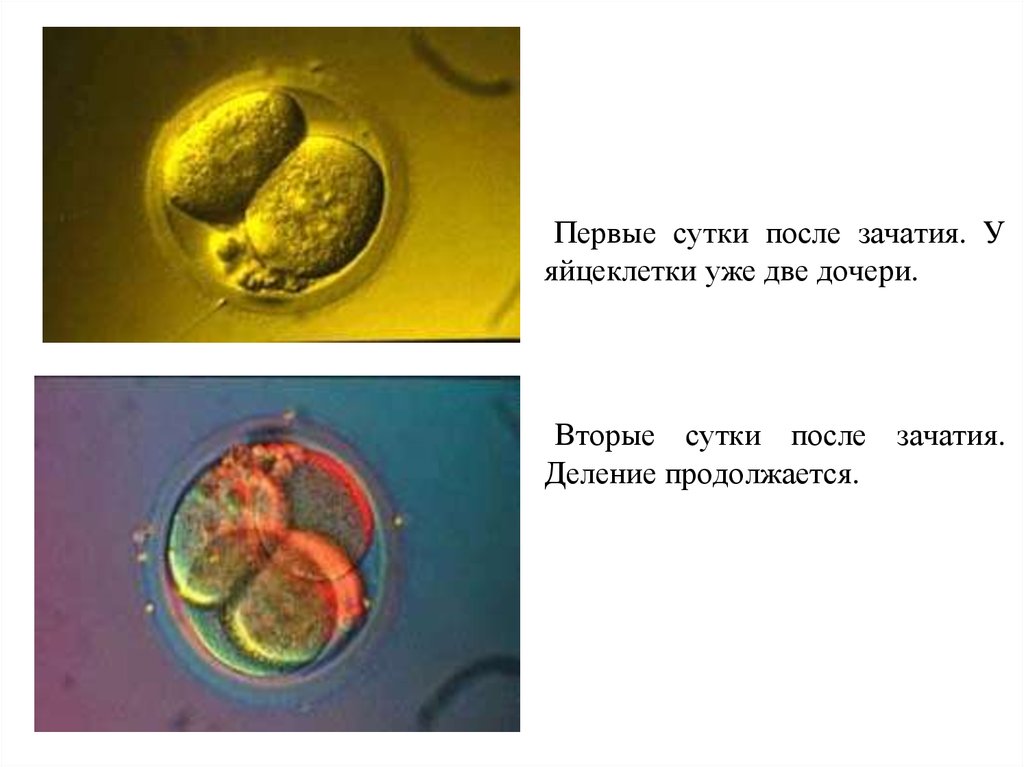
Первые сутки после зачатия. Уяйцеклетки уже две дочери.
Вторые сутки после зачатия.
Деление продолжается.
23.
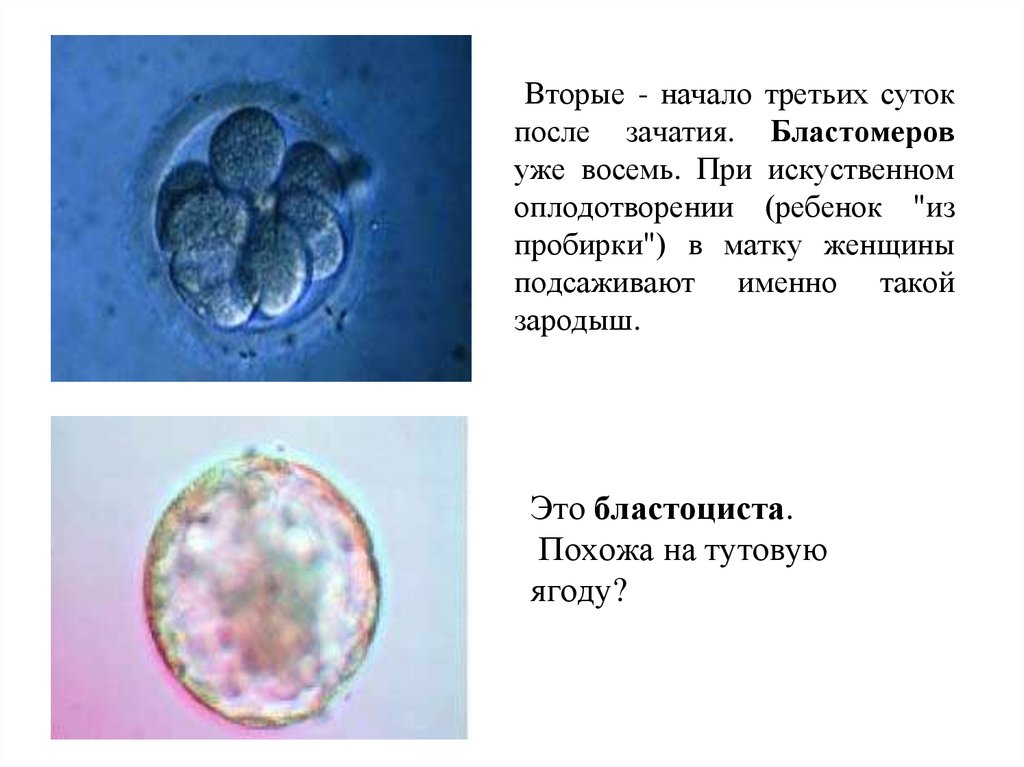
Вторые - начало третьих сутокпосле зачатия. Бластомеров
уже восемь. При искуственном
оплодотворении (ребенок "из
пробирки") в матку женщины
подсаживают именно такой
зародыш.
Это бластоциста.
Похожа на тутовую
ягоду?
24.
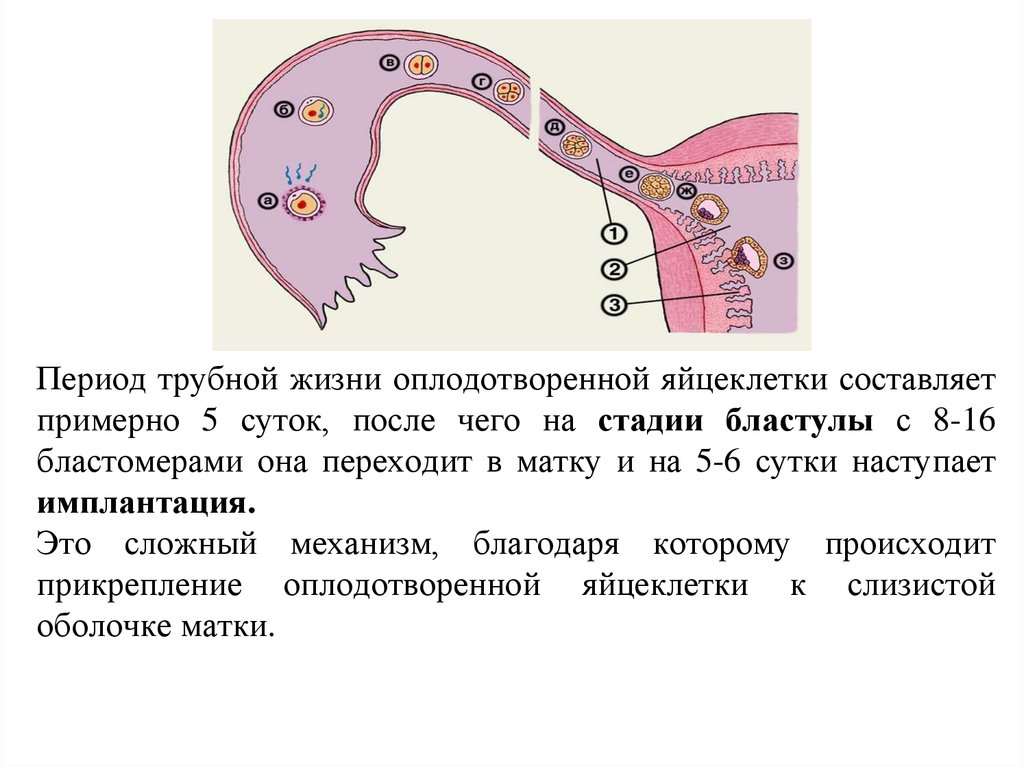
Период трубной жизни оплодотворенной яйцеклетки составляетпримерно 5 суток, после чего на стадии бластулы с 8-16
бластомерами она переходит в матку и на 5-6 сутки наступает
имплантация.
Это сложный механизм, благодаря которому происходит
прикрепление оплодотворенной яйцеклетки к слизистой
оболочке матки.
25.
• Следующая стадия развития эмбриона – стадиябластоцисты.
• Слой клеток, находящийся снаружи называется
трофобластом. Он обеспечивает питание и саму
имплантацию зародыша.
• Внутренний слой клеток – эмбриобласт, из него
образуется зародыш.
• После завершения имплантации в развитии
зародыша начинается период закладки основных
органов и систем – органогенез.
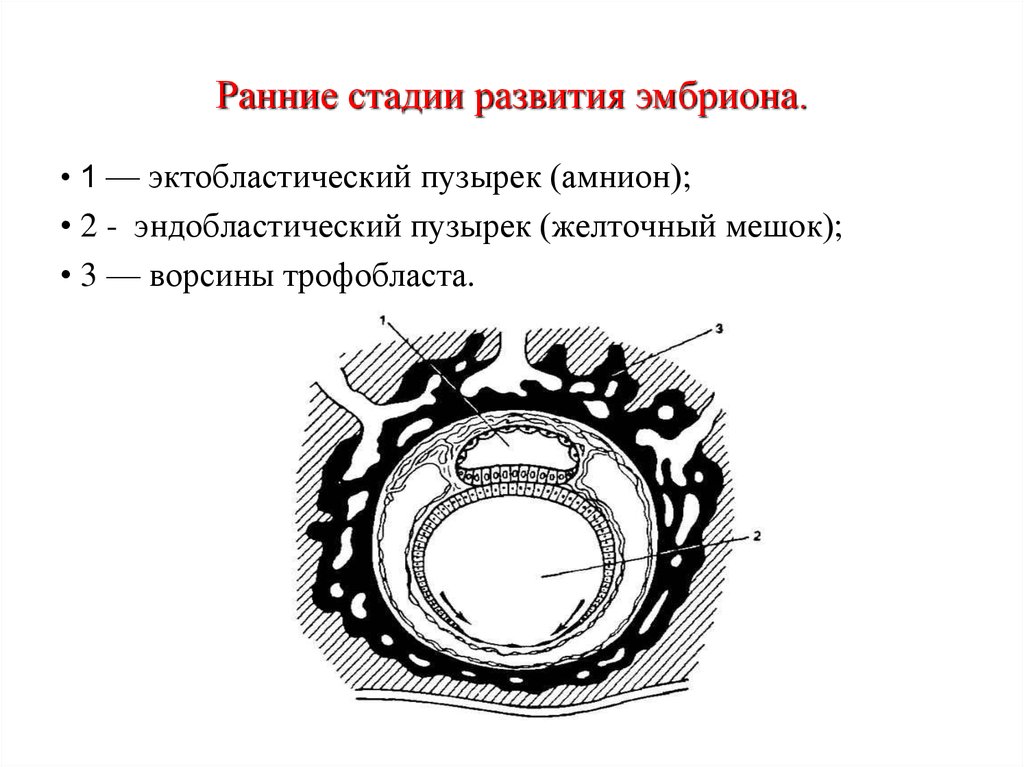
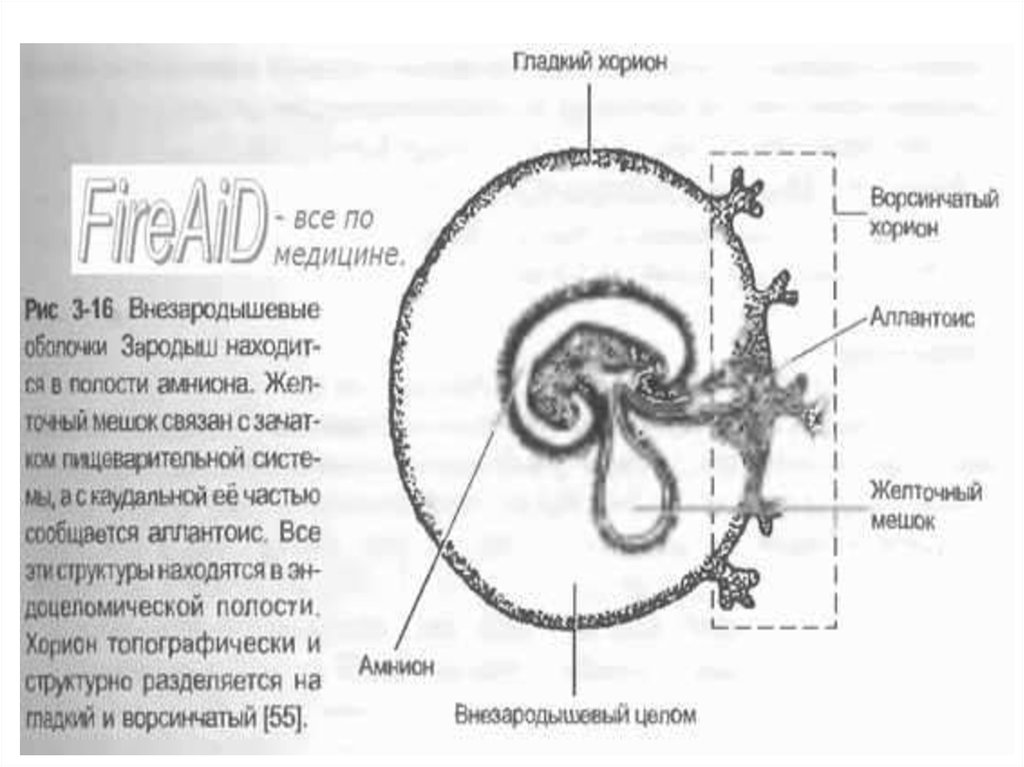
26. Ранние стадии развития эмбриона.
• 1 — эктобластический пузырек (амнион);• 2 - эндобластический пузырек (желточный мешок);
• 3 — ворсины трофобласта.
27.
• На трофобласте образуется выросты (ворсины),которые вначале не имеют сосудов и называются
первичными. Наружная оболочка плодного яйца
называется – хорионом (ворсистая оболочка).
• Ворсины хориона идут в глубь эндометрия.
• Постепенно сосуды зародыша врастают в хорион, что
обеспечивает обмен веществ между организмом матери и
эмбрионом.
• При соединении сети пупочных сосудов с материнской
сосудистой
сетью
устанавливается
плодовоплацентарное кровообращение, т. е. образуется
маточно-плацентарный комплекс, обеспечивающий
выполнение дыхательной, трофической и выделительной
функций плода.
28.
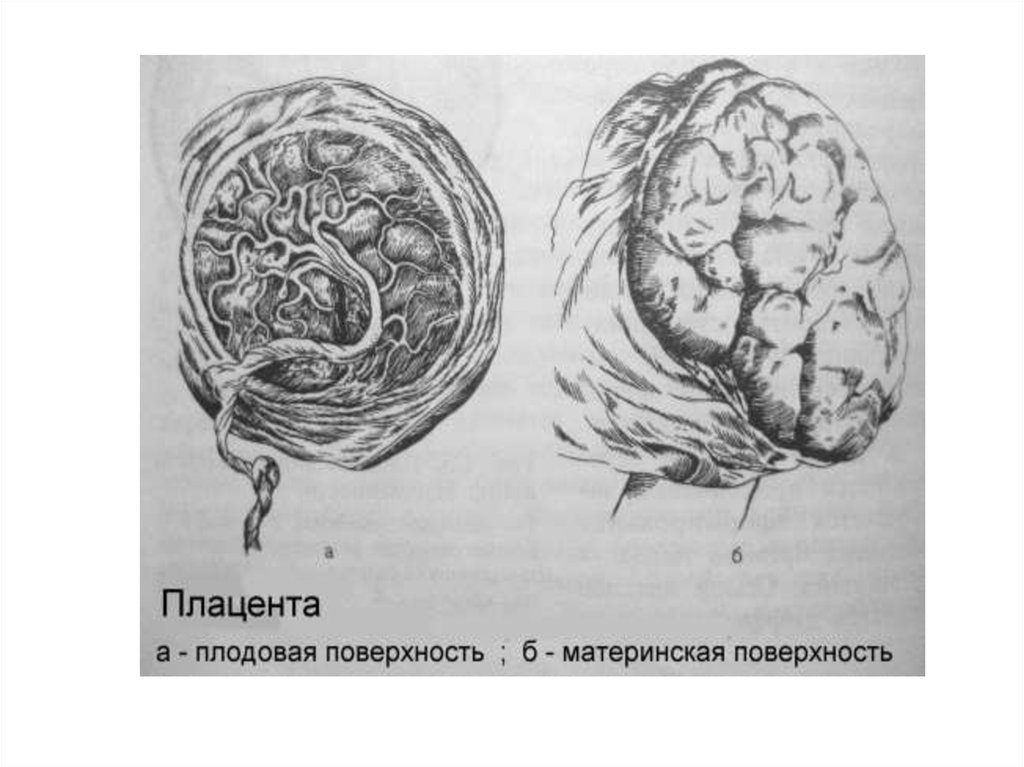
29.
• Плацента является компонентом иммунобиологическойзащиты плода, а также обладает способностью защищать
организм плода от неблагоприятных факторов внешнего
воздействия (токсические вещества, некоторые лекарственные
средства, микроорганизмы и пр.).
• Однако для ряда повреждающих веществ барьерная функция
плаценты недостаточна. Так, через плаценту легко проходят
алкоголь, наркотики, никотин, ртуть, мышьяк, радиация,
некоторые
лекарственные
вещества,
вирусы
краснухи,
токсоплазма и др., которые приводят к развитию уродств и к
внутриутробной гибели плода.
В плаценте синтезируются и выделяются:
• ХГ – хорионический гонадотропин;
• П – прогестерон;
• ПЛ – плацентарный лактоген;
• Э – эстрогены.
30.
31. Беременность малого срока.
1 — decidua parietalis;
2 — decidua basalis;
3, 9 — decidua capsularis;
4 — эмбрион в амниотическом мешке;
5 — chorion frondosum;
6 — желточный мешок;
7 — цервикальный канал;
8 — целомическая полость;
10 — ворсины хориона.
В соответствии с локализацией плодного яйца в децидуальной
оболочке можно различить три части:
•выстилающая полость матки (decidua parietalis);
• покрывающая плодное яйцо со стороны полости матки (decidua
capsularis);
• расположенная между плодным яйцом и стенкой матки (decidua
basalis).
32. Околоплодные воды
• Околоплодные воды — это биологически активнаяокружающая плод среда, выполняющая многообразные
функции. Объем околоплодных вод от 1 до 1,5 литров.
• Обычно околоплодные воды прозрачные или слегка
мутноватые. В них обнаруживают чешуйки эпидермиса,
частички первородной смазки и пушковые волосы плода.
• В состав околоплодных вод входят белки, липиды,
углеводы,
микроэлементы,
гормоны,
ферменты,
иммуноглобулины,
групповые
антигены,
соответствующие группе крови плода, вещества,
действующие на свертывание крови, и др.
33. Функции околоплодных вод
Воды обеспечивают гомеостаз плода,
защищают плод от неблагоприятного влияния,
пуповину — от сдавления:
являются питательной средой для плода,
предохраняют плод от травм,
обеспечивают его свободное передвижение в матке,
участвуют в обмене веществ плода.
34. Методы исследования
Околоплодные воды являются важнейшим источникоминформации о состоянии плода. Исследование околоплодных вод
полученных путем амниоцентеза, проводят для выявления
наследственных заболеваний и пороков развития плода.
• Изучение полового хроматина в клетках эпидермиса, позволяет
определить пол плода и наследственные заболевания, сцепленные с
полом, например гемофилию, мышечную дистрофию Дюшенна.
• Изменение содержания a-фетопротеина в околоплодных водах
возможно при пороках развития нервной трубки и желудочнокишечного тракта.
• Биохимическое
исследование
околоплодных
вод
с
определением показателей кислотно-основного состояния (рН,
концентрация двуокиси углерода и др.), активности ферментов
(например, диаминоксидазы) дает возможность оценить степень
нарушения метаболических реакций плода, диагностировать гипоксию
плода во время беременности и в родах.
• Исследование околоплодных вод позволяет установить группу
крови плода при АВО-конфликтной беременности. По изменению
оптической плотности билирубина в околоплодных водах, судят о
тяжести гемолитической болезни плода.
.
35. Пуповина
• Пуповина соединяет плод с плацентой, в нейпроходят две артерии и одна вена, которые окружены
студенистой тканью (вартонов студень). Длина
пуповины 50-55 см, диаметр 1—1,5 см, а в плодовом
отделе — 2—2,5 см.
• Заключительный плодный (фетальный) период
(фетогенез) продолжается с 12 – 14 недели до
окончания беременности. До этого зародыш назывался
эмбрионом, после – плодом.
36. Развитие ребенка в утробе матери
37. Критические периоды беременности
Критические периоды, когда воздействие повреждающих факторовособо опасно.
• 1-й критический период - время, предшествующее имплантации
и совпадающее с ней;
• 2-й критический период - период органогенеза и плацентации.
• В период имплантации чувствительность яйцеклетки к действию
повреждающих факторов возрастает, что обычно ведет к
внутриутробной
гибели
эмбриона.
(эмбриотоксическое
действие)
• Во
2-м
критическом
периоде
следствием
действия
неблагоприятных факторов внешней среды является частое
возникновение уродств и пороков развития (тератогенное
действие).
38.
Вопросы ?Спасибо за внимание !
























 medicine
medicine








