Similar presentations:
Спинальные дизрафии
1. Спинальные дизрафии
2.
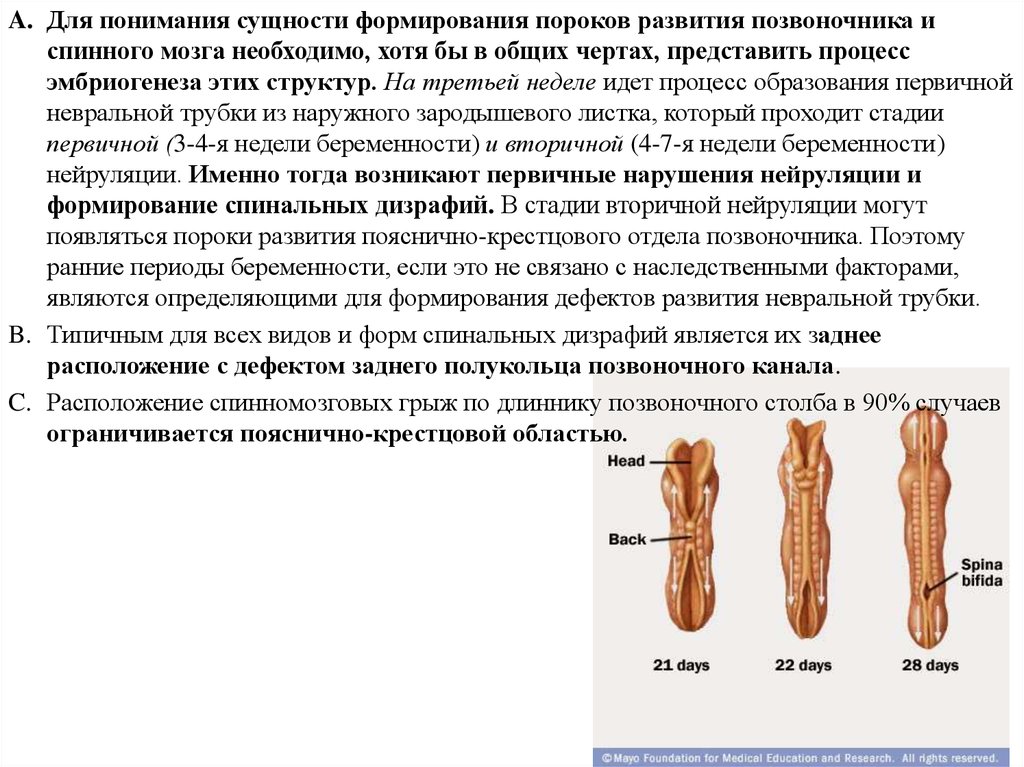
A. Для понимания сущности формирования пороков развития позвоночника испинного мозга необходимо, хотя бы в общих чертах, представить процесс
эмбриогенеза этих структур. На третьей неделе идет процесс образования первичной
невральной трубки из наружного зародышевого листка, который проходит стадии
первичной (3-4-я недели беременности) и вторичной (4-7-я недели беременности)
нейруляции. Именно тогда возникают первичные нарушения нейруляции и
формирование спинальных дизрафий. В стадии вторичной нейруляции могут
появляться пороки развития пояснично-крестцового отдела позвоночника. Поэтому
ранние периоды беременности, если это не связано с наследственными факторами,
являются определяющими для формирования дефектов развития невральной трубки.
B. Типичным для всех видов и форм спинальных дизрафий является их заднее
расположение с дефектом заднего полукольца позвоночного канала.
C. Расположение спинномозговых грыж по длиннику позвоночного столба в 90% случаев
ограничивается пояснично-крестцовой областью.
3.
• Спинальные дизрафии относятся к одним из наиболее частых1)
2)
3)
1)
2)
3)
аномалий развития нервной системы и подлежащих структур, которые обычно
имеют прогрессирующее течение. Частота встречаемости врожденных
аномалий развития позвоночника составляет от 2 до 11 % среди всех
деформаций позвоночного столба.
Среди всех пороков развития позвонков выделяют:
нарушение формирования
нарушение слияния
нарушение сегментации.
По вариантам клинического течения пороки развития позвоночного столба
делятся на
Сколиозогенные
Кифозогенные
Нейтральные формы
В отдельную группу относят пороки развития позвоночного канала. По
данным ряда исследователей, встречаемость интраканальной патологии у
пациентов с врожденными деформациями позвоночника составляет от 15 %
до 38 %
4. Причины (Ю.А. Зозуля, Ю.А. Орлов (2003))
Хромосомные дефекты, нарушение активности многих генов, тератогенныефакторы окружающей среды
Внутриутробные инфекции (цитомегалия, корь, краснуха, герпес)
Применение женщиной до беременности и в первые ее месяцы
противосудорожных препаратов, цитостатиков
Высокая температура тела или применение горячих ванн в начале
беременности
Радиологическое воздействие
Сахарный диабет и ожирение
Несбалансированное питание, дефицит витаминов и особенно фолиевой кислоты
Также провоцирующими факторами могут стать такие вредные привычки матери,
как алкоголизм, курение, приём наркотиков.
• Если в семье родителей или ближайших родственников встречались случаи
рождения детей с дефектами нервной трубки, то вероятность появления ребенка с
дефектом возрастает до 2-5%. Это же относится к рождению второго ребенка, если
первый родился с дефектом (риск составляет около 5%).
• Настораживающим моментом являются спонтанные аборты (выкидыши),
преждевременные роды, младенческая смертность в семье и у родственников.
• У матерей, старше 35 лет риск рождения ребенка с врожденным пороком развития
позвоночника и спинного мозга на 3% выше, чем у молодых мам.
5. Диагностика
1.2.
3.
a)
b)
c)
d)
e)
f)
g)
Исследование опорно-двигательного аппарата
Исследование функций мочевого пузыря и толстой кишки
Дополнительные методы исследования
Краниография
Спондилография
УЗИ
ЭЭГ
КТ
МРТ
Миелография (амипак, ниопак, омниопак)
Женщины, вынашивающие ребенка с дефектом спинного мозга, имеют
очень высокий уровень а-фетопротеина в плазме крови амниотической
жидкости. Уровень а-фетопротеина измеряют между 16 и 17 неделями
гестации. Эта процедура должна сопровождаться параллельным
измерением а- фетопротеина в амниотической жидкости вместе с
сонографией.
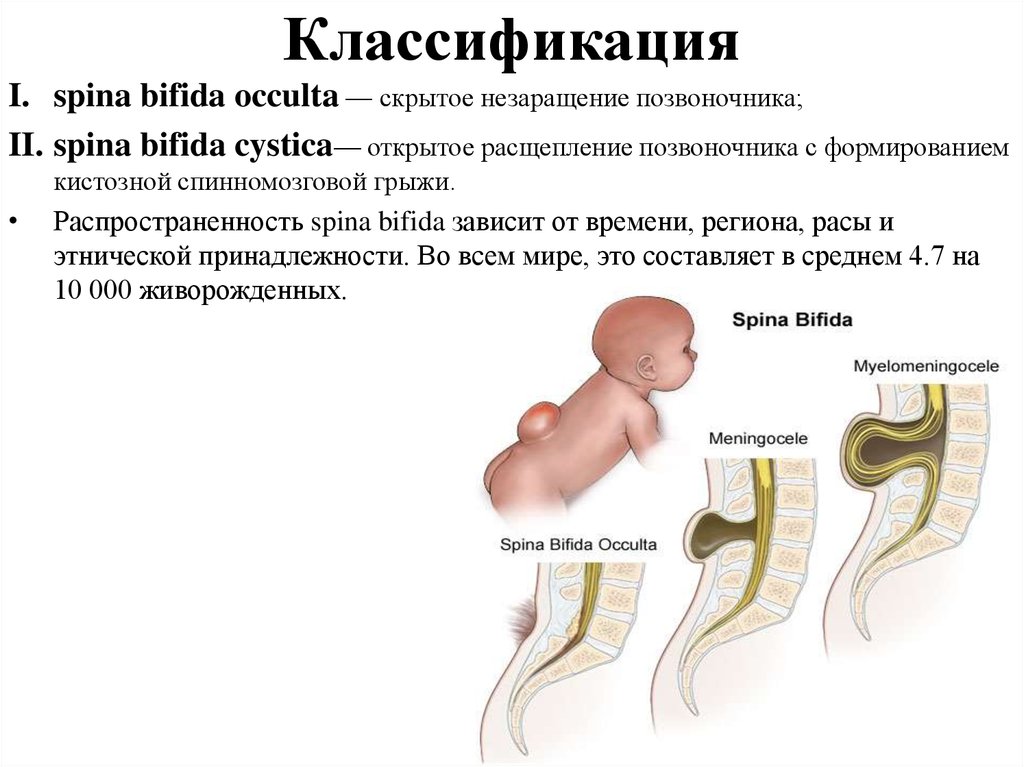
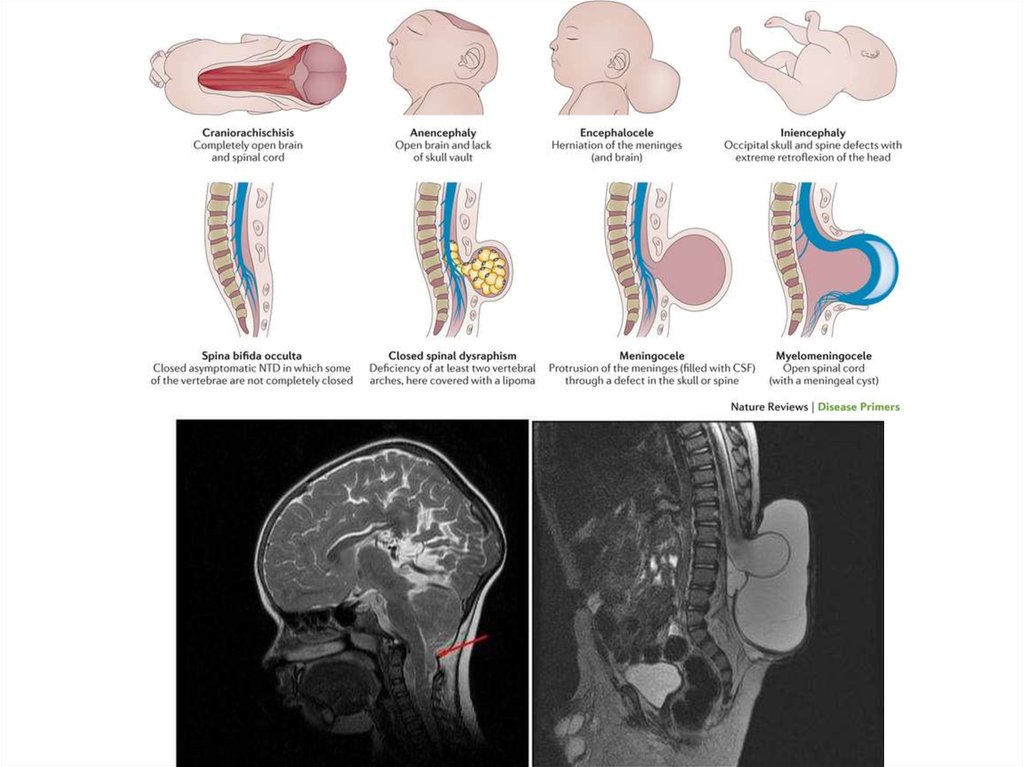
6. Классификация
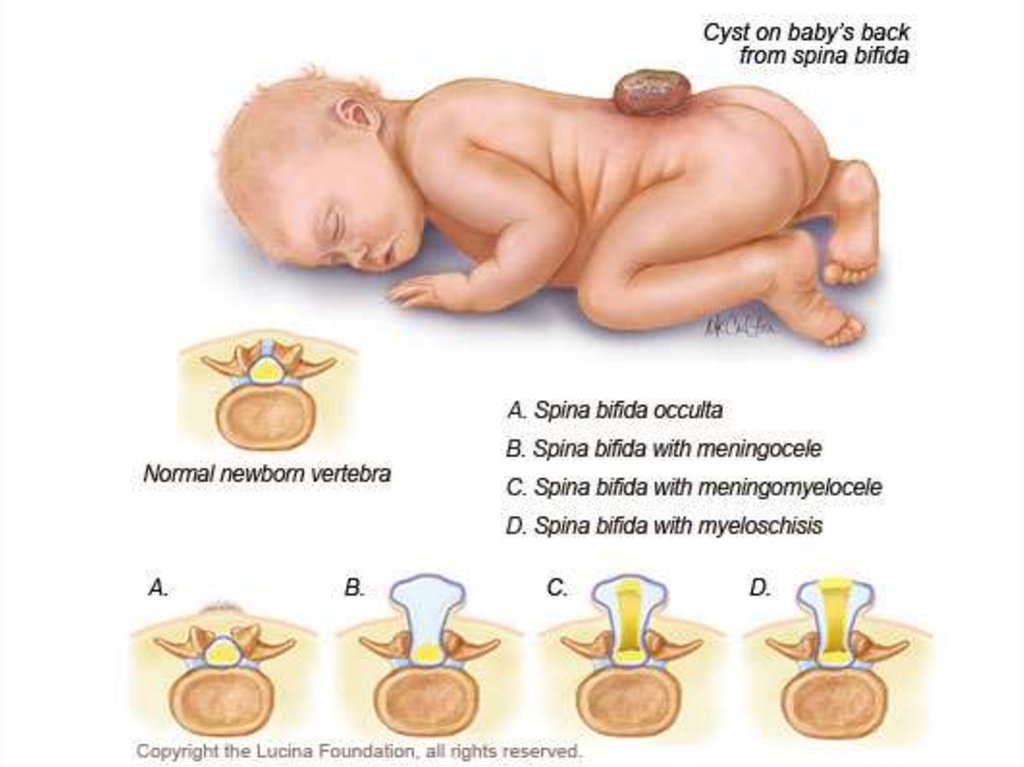
I. spina bifida occulta — скрытое незаращение позвоночника;II. spina bifida cystica— открытое расщепление позвоночника с формированием
кистозной спинномозговой грыжи.
Распространенность spina bifida зависит от времени, региона, расы и
этнической принадлежности. Во всем мире, это составляет в среднем 4.7 на
10 000 живорожденных.
7.
• Открытые кистозные расщепления позвоночника(истинные спинномозговые грыжи) в зависимости
от степени вовлечения в патологический процесс
нервных структур разделяют на следующие.
1) Оболочечные формы (менингоцеле)
2) Корешковая форма (менингорадикулоцеле)
3) Мозговая форма (менингомиелоцеле или
менингомиелорадикулоцеле)
4) Кистозная форма (миелоцистоцеле)
5) Осложненная форма (spina bifida complicata)
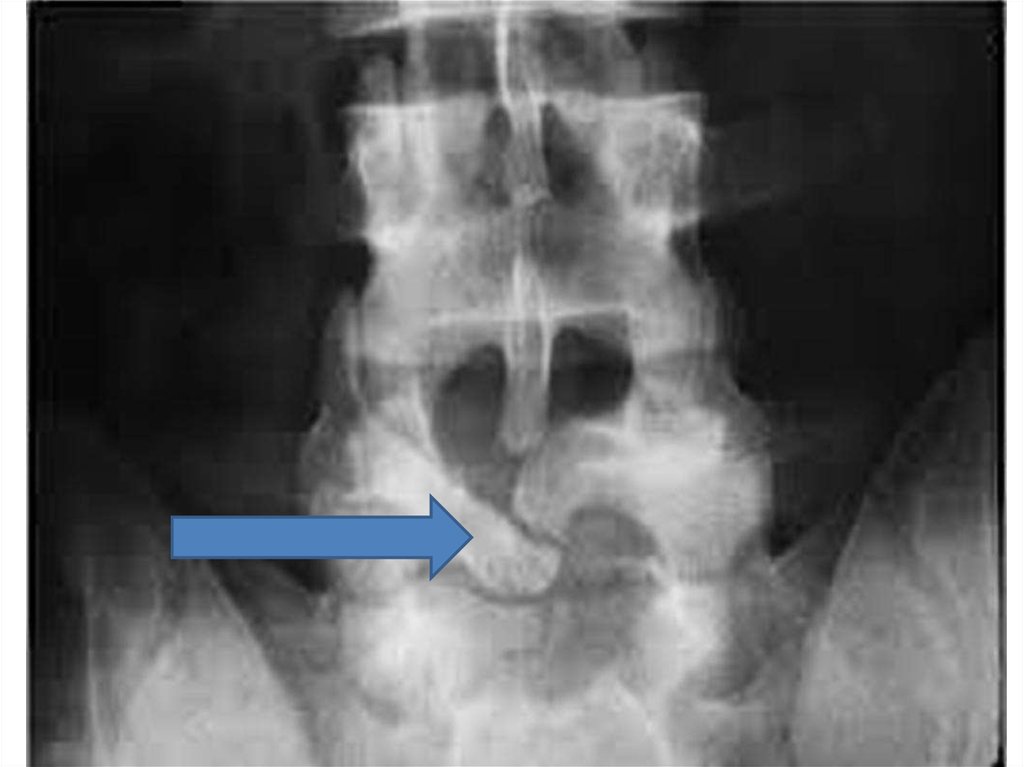
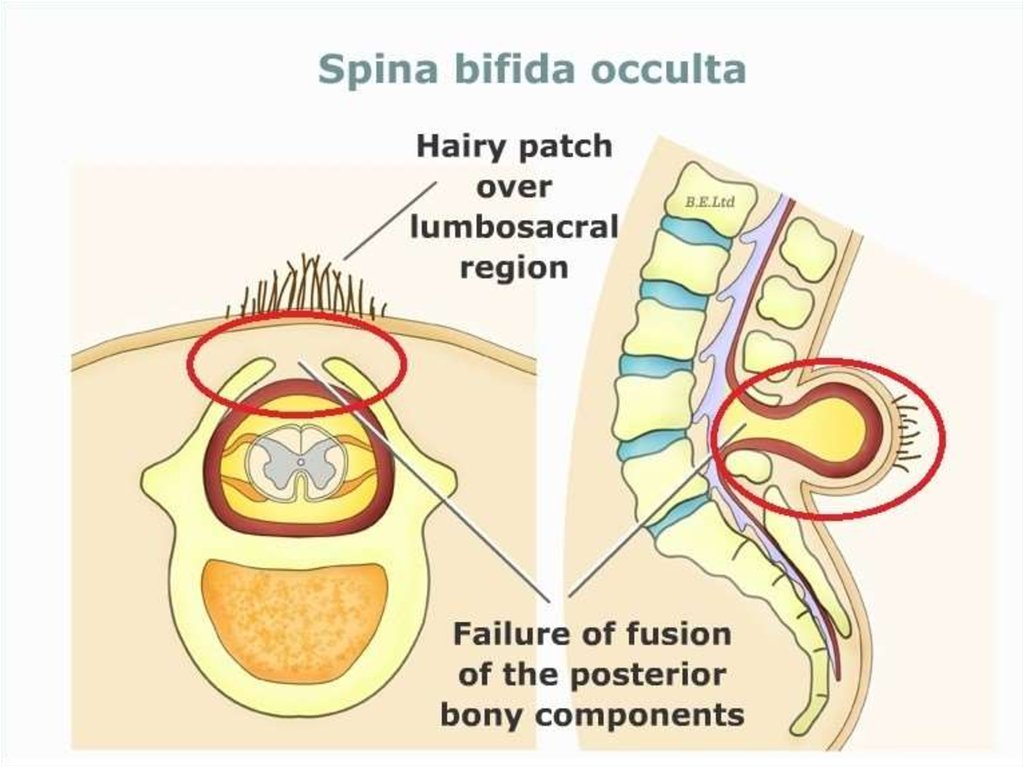
8. spina bifida occulta
• Порок развития, заключающийся в незаращении дужки позвонка, компрессиидурального мешка через костный дефект и иногда с фиксацией спинного мозга
или его корешков. Этот порок развития относится к скрытым спинальным
дизрафиям. Чаще всего он наблюдается в пояснично-крестцовом отделе
позвоночника, значительно реже - шейном и грудном.
• Клинические проявления: Данная форма патологии обычно не дает
клинических проявлений и является рентгенологической находкой. Но у части
пациентов (до 35%) периодически отмечаются боли в спине, онемение в
области поясницы, реже слабость в ногах (20%), нарушения
мочеиспускания/дефекации (до 10%). При объективном осмотре пациента
можно выявить локальный гипертрихоз, пигментацию кожи, капиллярные
гемангиомы, кожные изменения на уровне дефекта (80%). Пропальпировать
дефект удается в 50% случаев. Снижение чувствительности в поясничнокрестцовом отделе — 30%. Трофические расстройства на поясничном уровне
— 20%. Тазовые расстройства — 10%.
9.
10.
11.
12. Менингоцеле
• Характеризуется выпячиванием оболочек спинного мозга через дефектпозвоночника, заполненный жидкостью (ликвор). Спинной мозг не изменён и
занимает своё нормальное положение, что характерно для шейно-грудной
локализации. При пояснично-крестцовом расположении дефекта, грыжевой
мешок включает конечную нить, одиночные петли функционально сохранных
корешков, зачастую фиксированные к стенкам купола грыжевого мешка и
натягивающие нижние отделы спинного мозга.
• Менингоцеле шейно-грудной локализации, как правило, неврологически
асимптомны. Кожа грыжевого мешка истончена и на его вершине в
большинстве случаев отсутствует, что является причиной разрыва и
инфицирования.
• При сакральной (пояснично-крестцовой) не редко клиническим проявлением
является нарушение функции тазовых органов, вследствие фиксации и
натяжении конечной нити спинного мозга. Развитие новых симптомов,
нарастание неврологической симптоматики, нарушение функции тазовых
органов возникает у детей с менингоцеле не подвергшихся коррекции.
• Каких-либо клинических проявлений при данной форме спинномозговых
грыж не отмечается и только угроза разрыва грыжевого мешка,
увеличивающиеся его размеры служат основанием для хирургической
пластики дефекта.
13.
14. Менингорадикулоцеле
• Расщепление позвоночника с выпячиванием в дефект оболочек спинного мозгаи его корешков, которые частично могут заканчиваться в стенке мешка или
входить в него, создавая петлю, но в дальнейшем, распространяясь в
межпозвонковые отверстия, формируют нормальные нервы. Костный дефект
захватывает 3-5 позвонков. Неврологический дефект при этой форме
спинномозговых грыж зависит от количества вовлеченных в патологический
процесс корешков, слепо заканчивающихся в стенке грыжевого мешка. В
зависимости от этого дефекты могут проявляться от легкой слабости в
конечностях и тазовых нарушений до грубых парезов и недержания мочи.
15. Менингомиелоцеле (миелодисплазия)
Менингомиелоцеле (миелодисплазия)• Расщепление позвоночника с вовлечением в грыжевой мешок оболочек,
спинного мозга и его корешков. Пиальная оболочка выстилает грыжевой
мешок, твердая мозговая оболочка заканчивается в зоне расщепления
позвоночника, спинной мозг и корешки часто слепо заканчиваются в
грыжевом мешке. Костный дефект обычно широкий и протяженный,
захватывает от 3 до 6-8 позвонков. Шейки, как таковой, грыжевой мешок не
имеет и из спинномозгового канала непосредственно переходит в грыжевое
выпячивание. Кожа на вершине выпячивания отсутствует, грыжа покрыта
тонким просвечивающимся листком пиальной оболочки (спинной мозг не
сомкнулся в трубку и зияет в расщеплённом позвоночном канале).
• Степень неврологического дефекта всегда тяжелая — отсутствие движений в
конечностях, их недоразвитие, деформации, недержание мочи и кала.
• Именно эта мозговая форма спинномозговых грыж встречается наиболее
часто, и она нередко приводит к разрыву грыжевого мешка с истечением
спинномозговой жидкости- к ликворее.
• Разрыв приводит к токсическому менингиту
16.
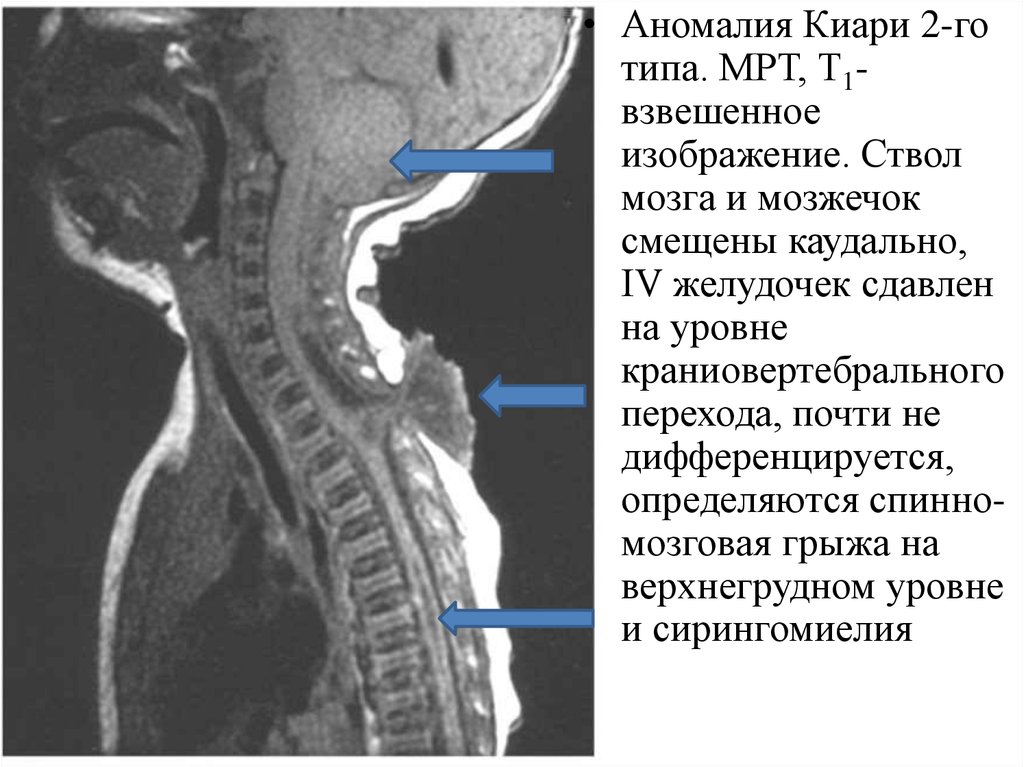
• Аномалия Киари 2-готипа. МРТ, Т1взвешенное
изображение. Ствол
мозга и мозжечок
смещены каудально,
IV желудочек сдавлен
на уровне
краниовертебрального
перехода, почти не
дифференцируется,
определяются спинномозговая грыжа на
верхнегрудном уровне
и сирингомиелия
17. Менингоцистоцеле
• Достаточно редкая форма спинномозговых грыж, прикоторых конечный отдел спинного мозга резко
расширен за счет центрального канала спинного
мозга. Поэтому грыжевой мешок выстлан изнутри
цилиндрическим эпителием, как и центральный
канал. Нервные корешки отходят от наружной
поверхности грыжевого выпячивания и направляются
к межпозвонковым отверстиям. Степень
неврологического дефекта, как и при мозговой форме,
тяжелая — отсутствие движений в конечностях,
грубые тазовые нарушения.
18. Осложненная форма (spina bifida complicata)
• Характеризуется сочетанием одной извышеперечисленных форм спинномозговых
грыж с доброкачественными опухолями
(липомами, фибромами), которые
фиксированы к оболочкам, спинному мозгу
или его корешкам.
19.
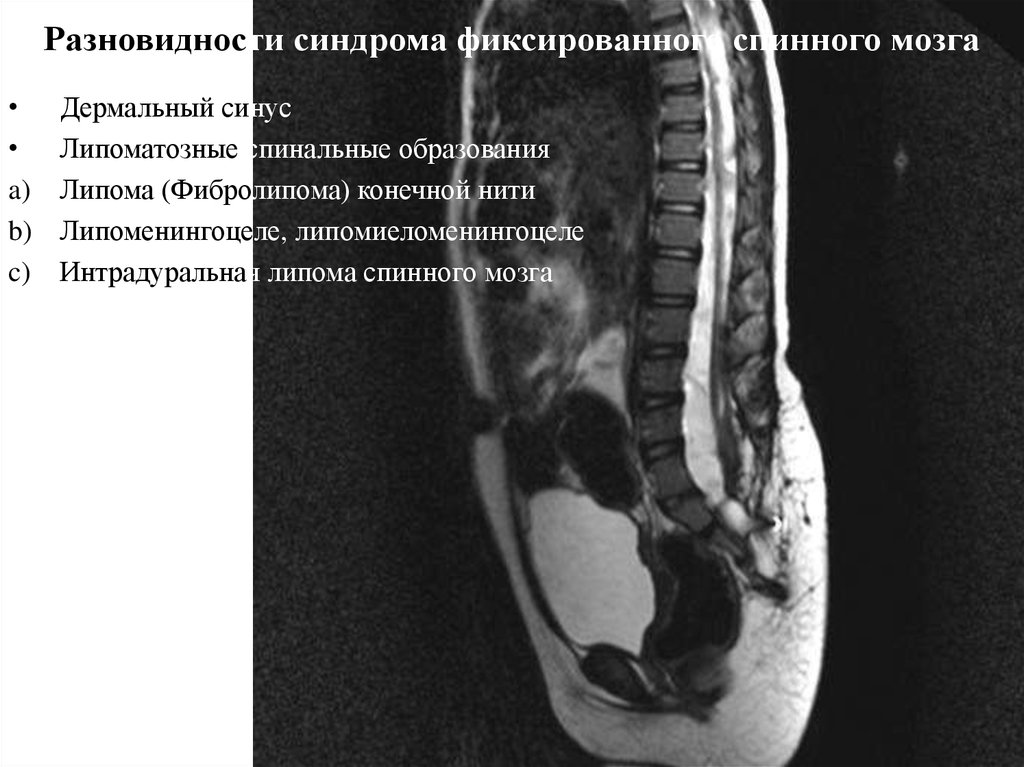
20. Разновидности синдрома фиксированного спинного мозга
a)
b)
c)
Дермальный синус
Липоматозные спинальные образования
Липома (Фибролипома) конечной нити
Липоменингоцеле, липомиеломенингоцеле
Интрадуральная липома спинного мозга
21. Дермальный синус
Дермальный синус появляются как среднелинейные впадины в поясничнокрестцовой области и могут распространятся от поверхности кожи до твёрдой
мозговой оболочки, подпаутинообразного пространства или спинного мозга,
создавая таким образом условия для фиксирования. Дермальный синус может
служить входными воротами для инфекции и иногда приводить к менингиту. При
осмотре задней поверхности спины пациента может быть обнаруживается на коже
воронкообразная впадина или зияющее кожное отверстие синуса. Кожное
отверстие дермального синуса может сочетаться с зоной кожной пигментации,
капиллярной гемангиомой, пучком грубых волос. Если дермальный ход
заканчивается слепо в коже, то говорят о псевдосинусе. Псевдосинус крайне редко
содержит сквамозные элементы и волосы. Однако при воспалении псевдосинуса
возникает кожный абсцесс, а дальнейшее распространение инфекции может
привести к эпидуральному абсцессу.
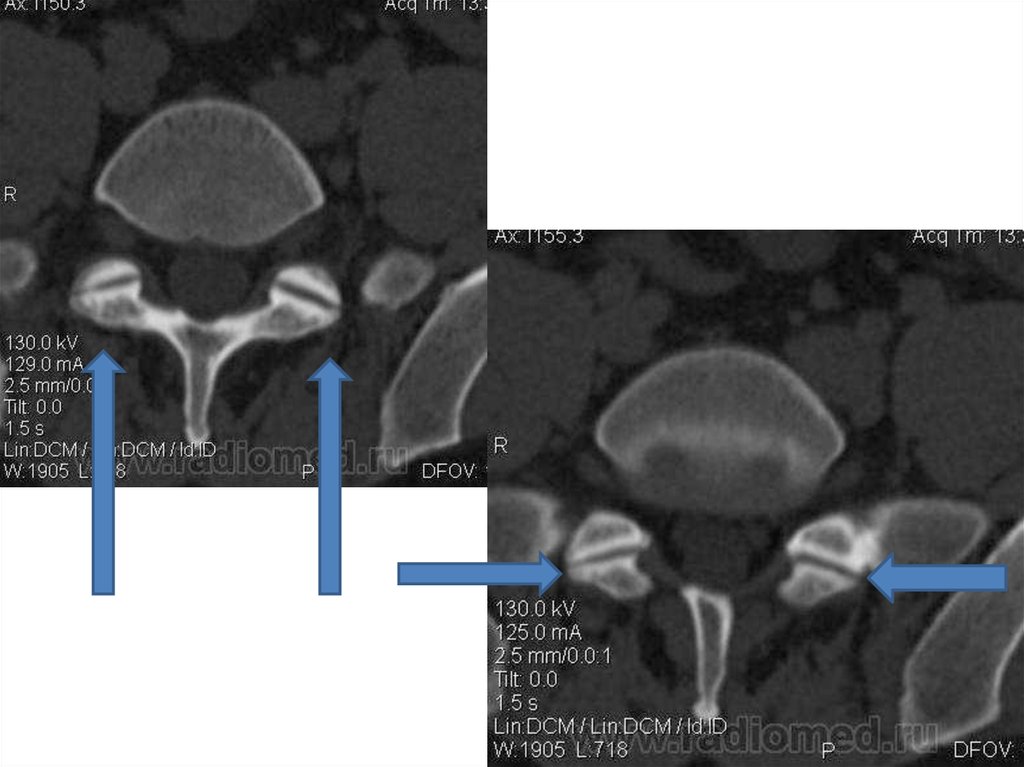
• Диагностика дермального синуса. По данным УЗИ, МСКТ и МРТ возможно
точное определение расположения дермального синуса.
o По МРТ дермальный синус визуализируется в виде полосы снижения в T1 взвешенных изображениях на фоне высокого сигнала от подкожно – жировой
клетчатки. Для дифференцировки интракальной части дермального синуса
используется T2 –изображения, позволяющие выявлять дермоиды и эпидермоиды.
o Дополнительным уточняющим методом диагностики является КТ – миелография.
22.
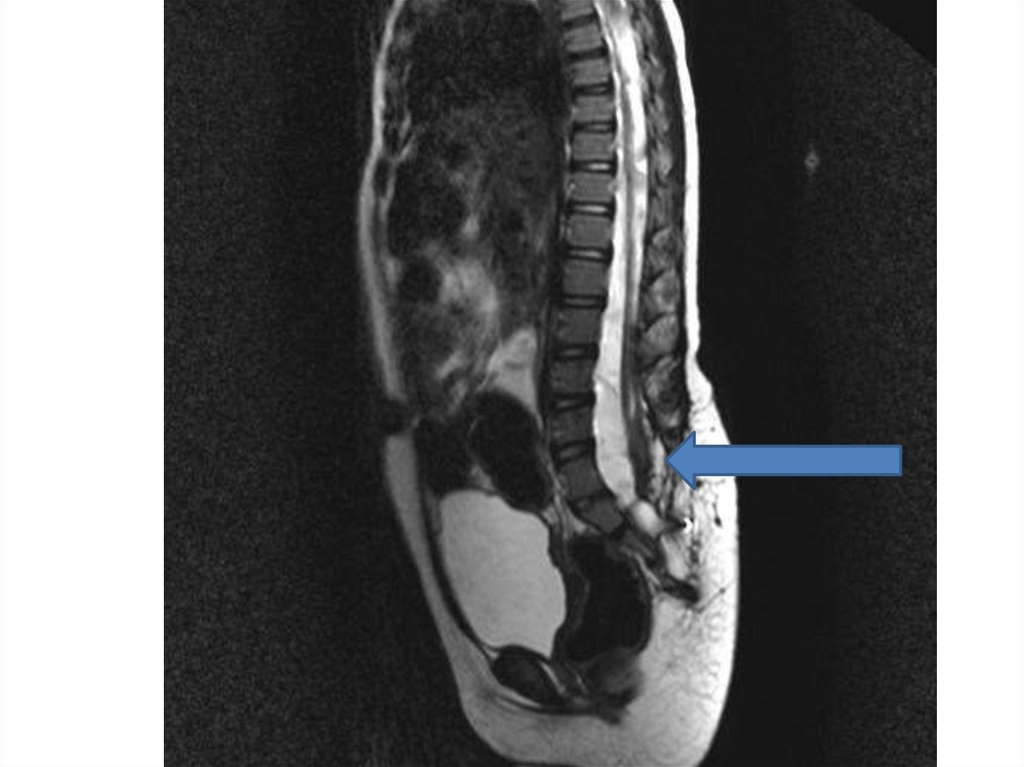
23. Липома (фибролипома) конечной нити
• Относится к скрытым спинальным порокам развития, характеризующаясяжировым утолщением конечной нити, её
укорочением и потери эластичности. Является относительно частым
образованием. Липомы conus medullaris и filim terminale часто рассматривают
как разные по сути образования. Липомы конуса относятся к более сложным
по сравнению с липомами терминальной нити.
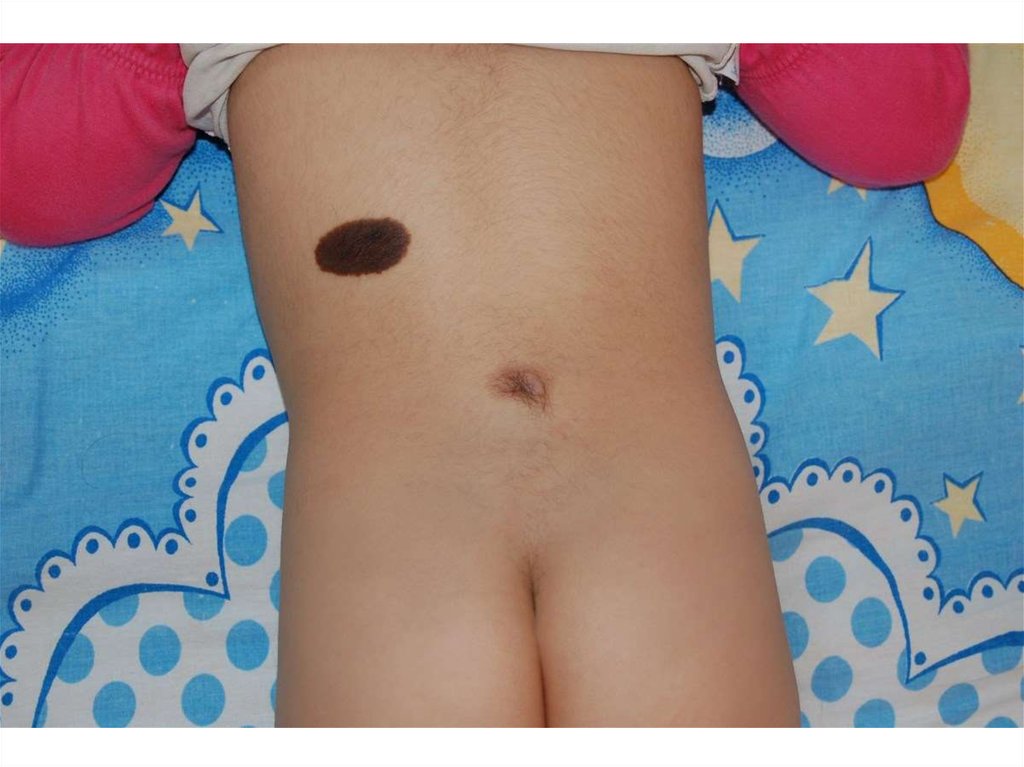
• Осмотр кожных покровов пояснично – крестцовой области у данной категории
детей, позволяет в 30% случаев выявлять кожные стигмы скрытой
спинальной аномалии: подкожная липома, капиллярная ангиома,
гиперпигментация, кожные ямки, ассиметрия ягодичной складки.
• Основной причиной беспокойства ребенка и обращения родителей за
помощью, являются периодические боли в пояснично – крестцовой области,
не редко в грудном отделе позвоночника. При длительном анамнезе
отмечается сочетание с легкой гипотрофией мышц нижних конечностей, и
развитием ассиметрии. Нейрогенная дисфункция тазовых органов
представлена разной степенью нарушения мочеиспускания (от периодических
неудержаний мочи до полного нарушения контроля), дефекация
(неудержание, каломазание, запоры).
24.
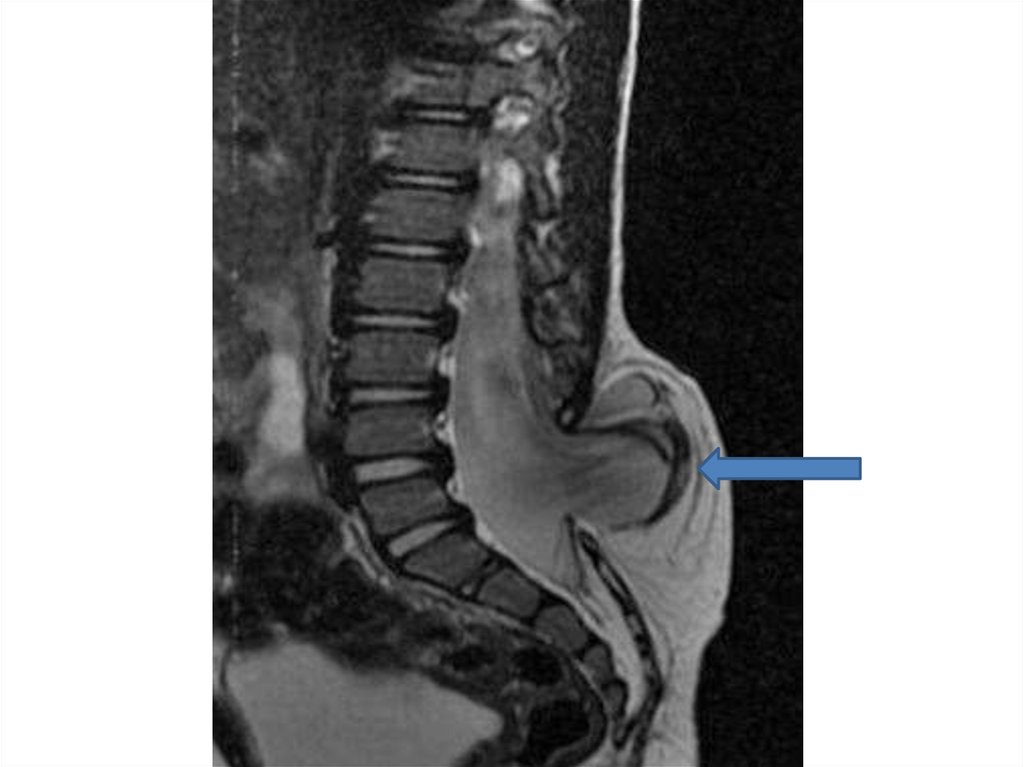
• Диагностика фибролипомы конечной нити• МРТ диагностика является основой в постановке диагноза
утолщенной фибролипомы конечной нити и как следствие
синдрома фиксированного спинного мозга. Конечная нить
спинного мозга стремится к кротчайшему расстоянию и
расположена в дорзальной плоскости позвоночного
канала. Диаметр конечной нити от 2 мм и более является
патологией. Для жирового утолщения характерен
гиперинтенсивный сигнал T1 – взвешенных изображениях.
• Оперативное лечение направлено на устранение
натяжения спинного мозга, посредством пересечения
утолщенной конечной нити на уровне L5 – S1 позвонков
позвоночного канала. В следствие мобилизации конечной нити
достигается релаксация спинного мозга ниже зубовидной связки,
что приводит улучшению микроциркуляции и регрессу
нейропатии. Данный факт привод к постепенному улучшению
невральной регуляции и регрессу клинических симптомов
заболевания.
25. Липоменингоцеле, липомиеломенингоцеле
• Комбинированное нарушение формирования нервной трубки,включающее различные формы спинномозговых грыж и дистопическое
развитие липомы, связанной с нервными структурами.
• Клинические проявления липоменингоцеле у новорожденных
минимальные. Обычно это незначительные мягкотканные
выпячивания, не сопровождающиеся какими-либо неврологическими,
урологическими или ортопедическими нарушениями. Никогда не
наблюдаются дефекты кожи в области грыжевого мешка или липомы.
Возможно, имеются незначительные двигательные и чувствительные
нарушения, но выявить их у детей первого года жизни почти
невозможно. С возрастом увеличивается мягкотканное выпячивание,
чаще обнаруживаются различные нарушения.
• НСГ позволяет заподозрить наличие кист, липомы, фиксированного
спинного мозга, что подтверждается КТ, особенно с усилением.
Полную ясность патологии дает МРТ. На T1 – взвешенных
изображениях МРТ характерен гиперинтенсивный сигнал, в режиме
Т2 гипоизоинтенсивность.
26.
27. Интрадуральная липома спинного мозга
• Внутримедуллярное заболевания, которое обычно встречается на уровнегрудного отдела спинного мозга и оно не связано с кожными или костными
аномалиями и часто сопровождается с признаками сжатия спинного мозга.
• По мере роста ребенка, неврологические симптомы становятся
преобладающим признаком. Почти 90% больных после 2 лет имеют
неврологический дефицит. Наиболее частыми синдромами являются
недержание мочи, деформации стоп, атрофия конечностей, сенсорный
дефицит в нижних конечностях.
• Диагностика. Постановка диагноза интрадульной липомы спинного мозга
основывается исключительно по данным МРТ. Липома гиперинтенсивная в Т1
– взвешенных изображениях исходит из центрального канала с
распространением до пиальной оболочки спинного мозга, при этом твердая
мозговая оболочка и дужки позвоночного канала остаются интактными.
28.
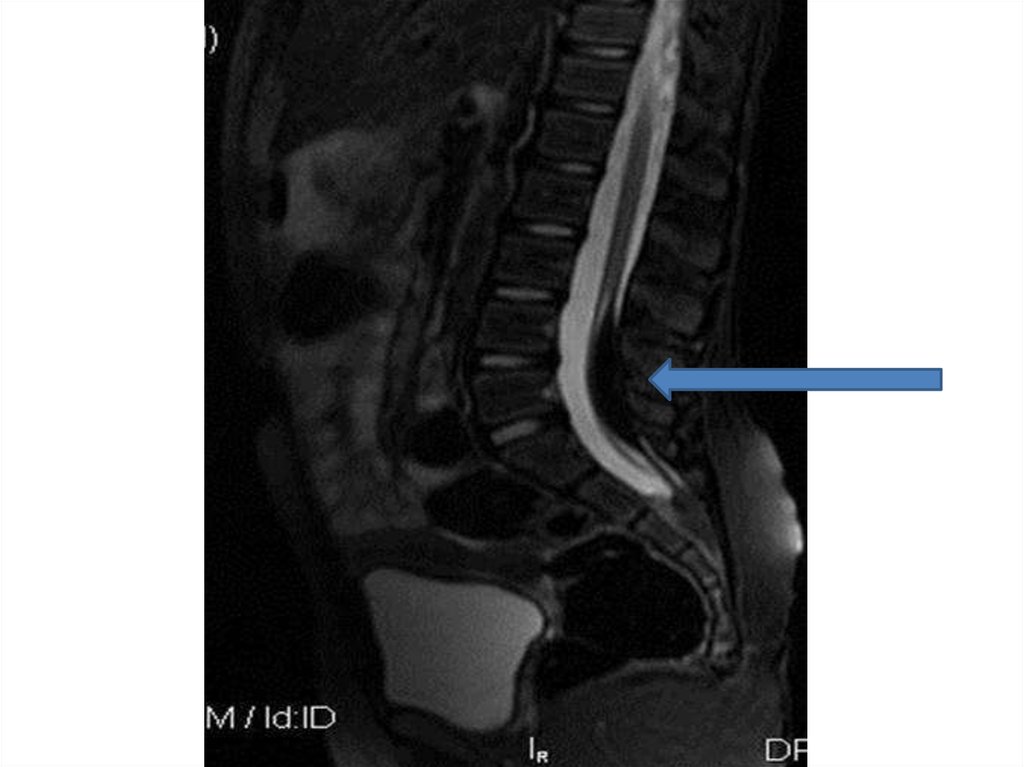
29. Синдром фиксированного спинного мозга (tethered cord syndrome)
• Синдром фиксированного спинного мозга характеризуется прогрессирующейневрологической, урологической, ортопедической дисфункцией,
обусловленной натяжением спинного мозга, вследствие фиксации
оккультными формами спинального дизрафизма и вторично развившейся
фиксации, у ранее оперированных детей, с аномально низким расположением
конуса спинного мозга ниже L1 – L2 позвонка и подтверждённое данными
МРТ сканирования.
• Клинические симптомы характеризуются прогрессирующим течением с
формированием четырех синдромов.
1. Кожный синдром – 54 % (подкожная липома, кожный «хвостик», рубец,
пигментация, гемангиома, гипертрихоз, дермальный синус)
2. Неврологический синдром (нарушение походки – 93%; гипотрофия мышц –
63 %; чуствительные расстройства – 70 %; боли в ногах, спине – 37 %)
3. Нейрогенная дисфункция тазовых органов - (мочевого пузыря - 40 %,
прямой кишки - 30 %)
4. Ортопедический синдром - (деформация стоп, укорочение конечностей 63%; сколиоз, кифоз - 29 %).
30.
• Различают три патофизиологические группы:1) с истинным синдромом фиксированного спинного мозга, при котором
неврологическая симптоматика коррелировала с тракцией спинного мозга и
соответствовала нижележащим сегментам от последней пары зубовидных связок
на уровне Th12 – L1. В данной категории дизрафизмы представлены в виде
утолщённой конечной нити, каудальной и небольшой переходной липомам,
сакральной менингоцеле.
2) синдром фиксированного спинного мозга у пациентов с аномально низким
расположением конуса (в промежутке L1 – S1). Спинальные дизрафизмы данной
категории составили протяжённые дорзальные и переходные липомы,
миеломенингоцеле
3) Группа пациентов с синдромом фиксированного спинного мозга без признаков и
симптомов натяжения, при низком расположении и фиксации конуса. Среди
данной категории, часть пациентов страдают параплегией и тотальным
недержанием с явной фиксацией в рубцовой ткани на грудном и поясничном
уровнях, часть с липоматозным перерождением спинного мозга и очевидным
отсутствием функциональной нервной ткани.
• «Золотым стандартом» диагностики позвоночника и спинного мозга является
магнитно – резонансная томография (МРТ). Патогномоничный симптом синдрома
фиксированного спинного мозга — опущение конуса спинного мозга ниже L1 – L2
позвонка, с признаками утолщения конечной нити.
• Хирургическое лечение синдрома фиксированного спинного мозга является
обязательной и у основной массы пациентов носит профилактический характер,
обеспечивая максимально благоприятные условия реабилитации.
31.
• Очень часто данная патология сочетается сдругими дефектами развития, а именно:
Сколиозом
Кифозом
Дисплазией
Пороками сердца
Липомами
Тератомами, эпидермоидами, дермоидами
Синдромом Арнольд- Киари
Сирингомиелией
Спинальные АВМ
Кисты позвоночного канала
32.
33. Лечение
• Возможно только хирургическое лечение. При быстром увеличении,истончении и изъязвлении покровных тканей грыжевого выпячивания,
угрожающих его разрывом, а также наличием ликворного свища, показана
срочная операция. В противном случае возможно развитие менингита,
менингомиелита, менингомиелоэнцефалита.
• Абсолютные противопоказания к операции- активный воспалительный
процесс, декомпенсированное состояние ребенка, кома III, крайнее истощение.
• Вопрос об операции должен решаться совместно педиатром, неврологом и
нейрохирургом.
• Предпочтение следует отдавать фигурному (S-образному) окаймляющему или
линейному поперечному разрезу. Разрез кожи осуществляют по границе
неизмененной кожи (рекомендация). При необходимости выполнения костного
доступа предпочтение следует отдавать ляминотомии (рекомендация). Твердая
мозговая оболочка вскрывается в кранио-каудальном направлении.
Выполняется ревизия заднебоковых и передних спинальных
субарахноидальных пространств. Осуществляется электростимуляционное
картирование корешков спинного мозга (стандарт). Гемостаз осуществляется
с минимальным использованием коагуляции (стандарт).
34. Возможные осложнения
• Ранние- ликворея, краевой некроз кожного лоскута с расхождениемоперационной раны, смещение костного лоскута
• Гидроцефалия- через 48-72 ч после операции
• Рецидивирующая фиксация спинного мозга- нити рубцовой ткани фиксируют
спинной мозг к твердой мозговой оболочке
• Киста паутинной оболочки- последствия послеоперационного спаечного
процесса, дает несколько усиленный сигнал по сравнению с ЦСЖ
(повышенное содержание белка), выраженная стенка, при контрастировании
ЦСЖ нарушения циркуляции отсутствуют
• Дермоидная и эпидермоидная кисты- возникают вследствие имплантации
эпидермиса во время операции, как первичное образование или в сочетании с
дермальным синусом, на Т1- и Т2-взвешенных изображениях несколько
гиперинтенсивны по сравнению с ЦСЖ, в случае присоединения вторичной
инфекции наблюдается накопление контраста
• Сирингомиелия (сирингогидромиелия)- основная причина нарастания
неврологических нарушений в послеоперационном периоде, приводит к
быстрому прогрессированию сколиоза.
• Псевдоменингоцеле- частые осложнения повторных операций.
35. Диспансерное наблюдение
• На этапе амбулаторного лечения пациент находится под наблюдениемневролога,педиатра (стандарт), уролога, ортопеда, окулиста (опция).
Контрольное МРТ исследование в трех проекциях и в режимах (T1, T2, Flair,
Myelo) проводят через 3 месяца после операции (стандарт). При отсутствии
признаков повторной фиксации спинного мозга МРТ следует проводить
ежегодно до 3х-летнего периода, затем каждые 2-3 года (стандарт).
• При повторных оперативных вмешательствах. Наблюдение неврологом,
педиатром (стандарт), урологом, ортопедом, нейрохирургом (рекомендация).
Контроль МРТ (T1, T2; Flair, Myelo, Cor, Ax, Sag) проводится каждые 6
месяцев в течение первого года после операции, затем ежегодно в течение 3
лет (стандарт).
• Контрольное электрофизиологическое обследование: ЭНМГ с нижних
конечностей, регистрация ССВП и ДВП с нижних конечностей каждые 6
месяцев в течение года (стандарт), затем ежегодно в течение 3 лет
(рекомендации).
• Осмотр урологом, УЗИ мочевого пузыря и почек, оценка объема остаточной
мочи, уродинамические тесты каждые 6 мес в течение года(стандарт), затем
каждый год до 3 лет (опция).
• Осмотр ортопедом, измерения длины и объема нижних конечностей (бедер,
голеней, длины стоп) каждые 6 мес в течение года (стандарт), затем каждый
год до 5 лет (опция).
36.
Удивительно, как мало читающийврач может лечить людей, но
неудивительно, как плохо он может
это делать (William Osier)























 medicine
medicine