Similar presentations:
Острая ревмотическая лихорадка
1. ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА
2. Острая ревматическая лихорадка по международной классификации болезней (МКБ 10) - системное воспалительное заболевание
Острая ревматическая лихорадка помеждународной классификации болезней (МКБ 10) системное воспалительное заболевание
соединительной ткани с преимущественной
локализацией процесса в сердечно-сосудистой
системе, развивающееся в связи с острой
стрептококковой инфекцией у предрасположенных
к нему лиц, главным образом в возрасте 7-15 лет.
Не являясь массовым заболеванием, ревматизм тем не менее представляет серьезную
проблему кардиоревматологии в связи с нередким формированием пороков сердца, развитием
временной и стойкой нетрудоспособности.
В соответствии МКБ-10 острая ревматическая лихорадка отнесена к болезням системы
кровообращения (класс IX) под шифрами:
100 - Ревматическая лихорадка без упоминания о вовлечении сердца;
101 - Ревматическая лихорадка с вовлечением сердца;
102 - Ревматическая хорея
3. Исторические сведения
Ревматизм был известен уже в V столетии до нашей эры.Гиппократ в труде “Четыре книги болезней” писал: “При
артрите появляется лихорадка, острая боль захватывает
все суставы тела, и эти боли то более резкие, то более
слабые, поражают то один, то другой сустав”.
В древности врачи считали, что воспаление в суставах
вызывается тем, что какая-то ядовитая жидкость
растекается по организму. Отсюда и произошло название
болезни - “ревматизм” (от греч. “ревма” - течение).
Поражение сердечно-сосудистой системы рассматривали
как осложнение суставного синдрома.
Лишь после опубликования выдающихся работ
французского врача Буйо (1836 г.) и русского врача И.Г.
Сокольского (1838 г.) ревматизм был выделен в
самостоятельное заболевание, предусматривающее
поражение сердца.
4. Распространенность
Ревматизм, как и ангина крайне распространенное заболевание. Внекоторых развивающихся странах заболеваемость ревматизмом
превышает 0,282% - 282 случая на 100 тыс. населения.
возникает в школьном возрасте, реже у дошкольников и практически
не встречается у детей младше 3 лет. но и в более позднем возрасте
не редки вспышки заболевания.
Ревматизм является наиболее частым заболеванием, вызывающим
пороки сердца среди всех возрастных групп во всём мире. В странах
третьего мира до 50% заболеваний сердца вызвано ревматизмом.
Заболеваемость ревматизмом значительно отличается среди
различных этнических групп даже в пределах одной страны, что лишь
частично может объясняться уровнем достатка и социальным
положением в обществе.
В США и других индустриальных странах в начале 20-го века
ревматизм являлся основной причиной смерти детей и подростков. В
то же время большинство приобретенных заболеваний сердца у
взрослых до 40 лет были также следствием перенесенного
ревматизма. Четверть больничных коек занимали больные,
страдающие ревматизмом и его осложнениями. В 40х годах прошлого
века заболеваемость ревматизмом снизилась в 2-4 раза и продолжила
быстро падать до начала 80х. Объяснением столь значительного
снижения заболеваемости ревматизмом в то время, когда
использование антибиотиков не было повсеместно, может служить то,
что ревматизм и бедность всегда шли рука об руку особенно в
перенаселённых районах.
5. Распространенность
Таким образом, повышение уровня жизни, улучшениежилищных условий и уменьшение скученности населения
привели к тому, что стрептококковая инфекция стала
встречаться значительно реже.
С другой стороны уменьшение случаев ревматизма, видимо,
связано с доступностью и квалифицированностью оказываемой
медицинской помощи и широким использованием антибиотиков.
Безусловно, что лечение антибиотиками привело к уменьшению
распространённости стрептококков, являющихся причиной
ревматизма.
Несмотря на предпринимаемые усилия, время от времени
появляются новые типы (штамы) стрептококков А и как
следствие этого регистрируются всё новые и новые вспышки
заболеваемости. Так одной из крупных вспышек заболевания
можно считать происшествие в Солт Лейк Сити в 1989,
когда было зарегистрировано 198 случаев заболевания
ревматизмом
6. Этиология
Развитие ревматизма тесно связано с предшествующей остройили хронической носоглоточной инфекцией, вызванной бетагемолитическим стрептококком группы А.
Особая роль отводится М-протеину, входящему в состав клеточной стенки стрептококка. Из более
чем 80 известных разновидностей М-протеина так называемыми ревматогенными считают М-5, М-6,
М-18 и М-24. При этом определяется устойчивый гипериммунный ответ на различные антигены
стрептококка с формированием антител - антистрептолизина О (АСЛ-О), антистрептогиалуронидазы
(АСГ), антидезоксирибонуклеазы и др
Немаловажную роль отводят генетическим факторам, что
подтверждается более частой заболеваемостью детей из семей,
в которых кто-то из родителей страдает ревматизмом.
О значении генетических факторов в определенной мере свидетельствуют результаты изучения
ассоциации антигенов гистосовместимости, выявившие, в частности, частую встречаемость Dr5-Dr7,
Cw2-Cw3 и ряда других у больных с разными формами ревматизма. Генетическим маркером
данного заболевания по мнению ряда исследователей, является аллоантиген В-лимфоцитов,
определяемый с помощью моноклональных антител D8/17, с большой частотой обнаруживаемый
как у больных ревматизмом, так и у их ближайших родственников. С ним связывают гипериммунный
ответ на стрептококковый антиген.
7. Патогенез
Цитотоксическая теорияВ патогенезе ревматизма немаловажное
значение имеет прямое или опосредованное
повреждающее воздействие компонентов
стрептококка, его токсинов на организм
(стрептолизин O имеет прямой токсический
эффект на клетки человека)
Иммунологическая теория
В соответствии с иммунологической теорией
ревматизм и ревматическое поражение
сердца - это повреждение тканей организма
имунной системой, происходящее
вследствие того, что бактерии стрептококка
напоминают иммунной системе собственные
ткани. За избирательное поражение
клапанов сердца и миокарда с развитием
иммунного асептического воспаления
ответственны противострептококковые
антитела, перекрестно реагирующие с
тканями сердца (молекулярная мимикрия).
8. Морфологические изменения
Морфологические изменения отражаютсистемную дезорганизацию соединительной
ткани, особенно сердечно-сосудистой
системы со специфическими некротическипролиферативными реакциями (гранулемы
Ашоффа-Талалаева) и неспецифическими
экссудативными проявлениями. Последние
более отчетливы в детском возрасте, что
определяет большую (по сравнению со
взрослыми) остроту и активность процесса,
выраженность кардита и других проявлений
ревматизма.
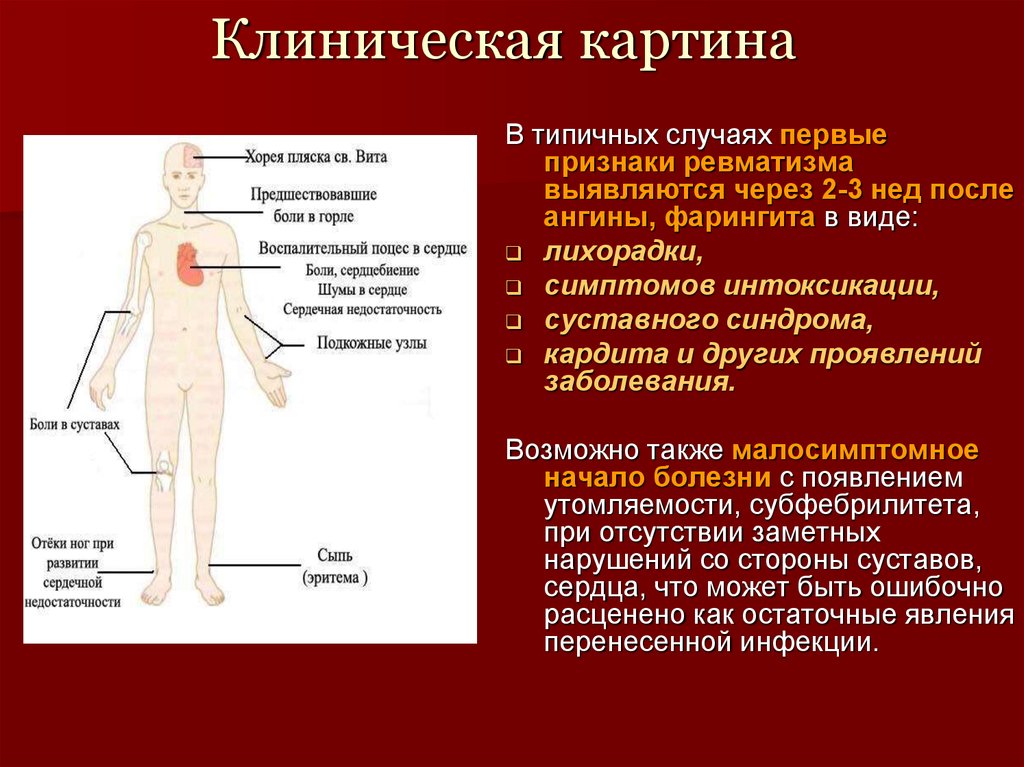
9. Клиническая картина
В типичных случаях первыепризнаки ревматизма
выявляются через 2-3 нед после
ангины, фарингита в виде:
лихорадки,
симптомов интоксикации,
суставного синдрома,
кардита и других проявлений
заболевания.
Возможно также малосимптомное
начало болезни с появлением
утомляемости, субфебрилитета,
при отсутствии заметных
нарушений со стороны суставов,
сердца, что может быть ошибочно
расценено как остаточные явления
перенесенной инфекции.
10. 1. Суставной синдром
Одним из наиболее ранних признаков ревматизма является суставнойсиндром (артрит или артралгии), выявляемый у 60-100%
заболевших детей.
Ревматическому артриту свойственно:
острое начало,
вовлечение крупных или средних суставов (чаще коленных,
голеностопных, локтевых) в виде моно- или олигоартрита,
летучесть поражения,
быстрое обратное развитие процесса.
Суставной синдром относительно редко развивается изолированно в
начале заболевания, чаще он сопровождается кардиальными
нарушениями.
Ревматизм не вызывает долговременное повреждение суставов,
поэтому говорят, что ревматизм лижет суставы, а вот кусает
сердце!
11. 2. Поражение сердца
Симптомы поражения сердца (кардит) определяются в 7085% случаев в начале заболевания и несколько чаще припоследующих атаках, зависят от преимущественной локализации
процесса в миокарде, эндокарде, степени заинтересованности перикарда.
В связи со сложностью выделения признаков поражения той или иной
оболочки сердца в практической деятельности пользуются термином “ревмокардит”.
Жалобы кардиального характера отмечаются у детей преимущественно при
выраженных сердечных нарушениях:
– боли в области сердца,
– сердцебиение,
– одышка
Чаще, особенно в дебюте заболевания, наблюдаются разнообразные астенические
проявления:
– вялость,
– недомогание,
– повышенная утомляемость.
Первыми объективными признаками ревмокардита являются:
нарушение частоты сердечных сокращений (тахикардия, реже брадикардия);
увеличение размеров сердца, преимущественно влево;
приглушение сердечных тонов,
появление систолического шума.
У детей ревматическое поражение сердца может протекать бессимптомно и лишь
спустя годы после перенесенного заболевания, при случайном обследовании
могут неожиданно обнаруживаться ревматические пороки сердца.
12. Характер систолического шума, его локализация определяются степенью вовлечения в процесс миокарда и эндокарда.
При миокардите шум, как правило, слабый или умеренновыраженный, редко проводится за пределы сердца.
При эндокардите с наиболее характерным при ревматизме
поражением митрального клапана (вальвулите) выслушивается
продолжительный дующий систолический шум с максимумом на
верхушке и в точке Боткина-Эрба, усиливающийся на левом
боку и при нагрузке, проводящийся за пределы сердца. Именно
вальвулиту митрального клапана отводится основная роль в
формировании клапанных пороков сердца, развитие
которых может быть установлено не ранее, чем через 6 мес
от начала заболевания. Развитие ревмокардита может
сопровождаться недостаточностью кровообращения, как
правило, не превышающей I стадии.
13.
На ЭКГ: при ревмокардите нередковыявляются нарушения ритма (тахиили брадиаритмия, миграция
водителя ритма, иногда
экстрасистолия, мерцательная
аритмия), замедление
атриовентрикулярной
проводимости преимущественно I
степени, нарушения реполяризации
желудочков, удлинение
электрической систолы.
На фонокардиограмме (ФКГ):
регистрируют уменьшение амплитуды
I тона на верхушке, увеличение
амплитуды III и IV тонов. При
миокардите на ФКГ определяется
систолический шум, не связанный с I
тоном, изменчивый в разных
сердечных циклах, имеющий
среднеамплитудный,
среднечастотный характер.
Вальвулит митрального клапана
проявляется высокочастотным
пансистолическим или
протосистолическим шумом
различной амплитуды.
14.
Рентгенологически: помимо невсегда выраженного увеличения
сердца определяются признаки
снижения тонической и
сократительной функции
миокарда, митральная (при
вальвулите митрального
клапана) или аортальная (при
поражении аортального клапана)
конфигурация сердца.
При проведении ЭхоКГ:
выявляются утолщение,
“лохматость” эхосигнала от
створок пораженных клапанов,
уменьшение их экскурсии,
признаки нарушения
сократительной функции
миокарда и ряд других
симптомов. При ревмокардите у
детей возможно и развитие
перикардита, клинические
проявления которого
определяются значительно реже,
чем инструментальные признаки
на ЭКГ и особенно ЭхоКГ
15.
В настоящее время при своевременно начатом лечениипервичный ревмокардит у большинства детей заканчивается
выздоровлением. Формирование клапанных пороков сердца,
чаще с развитием митральной недостаточности,
определяется в 15-18 % случаев при первой атаке,
преимущественно при тяжелом, затяжном или латентном
течении заболевания.
При повторных атаках, которые по рекомендации
Американской Кардиологической Ассоциации (АКА)
рассматриваются как новый эпизод острой ревматической
лихорадки, а не рецидив первой, формирование пороков
сердца, нередко в виде сочетанных и/или комбинированных
поражений клапанов достигает 100%. Вследствие
перенесенного ревмокардита возможно формирование
пролапса митрального (реже аортального) клапанa,
развитие миокардиосклероза с нарушением ритма и
проводимости (экстрасистолия, мерцательная аритмия,
полная атриовентрикулярная блокада), а также адгезивного
перикардита. Тяжелое течение ревмокардита, его
рецидивы, наличие миокардиосклероза, пороков сердца
способствуют развитию стойкой сердечной недостаточности,
приводящей к инвалидизации пациентов и возможному
летальному исходу.
16.
Малая хореяДля ревматизма детского возраста характерной является малая хорея,
встречающаяся в 12-17% случаев, преимущественно в раннем
пубертатном возрасте и у девочек. Классические симптомы малой хореи:
гиперкинезы, гипер- или гипорефлексия, мышечная гипотония, нарушение
координации движений, изменение психологического состояния и
разнообразные вегетативные расстройства.
Заболевание начинается остро или, чаще, постепенно. У детей
появляется эмоциональная лабильность, раздражительность, изменчивое
настроение, плаксивость, рассеянность, снижение памяти, ухудшение
успеваемости. При объективном исследовании выявляют непроизвольные
подергивания мышц лица и конечностей с гримасничанием, порывистыми,
неловкими движениями; невнятную, нечеткую речь, изменение почерка,
походки, что затрудняет кормление, одевание, обучение.
Гиперкинезы чаще носят двусторонний характер, усиливаются при волнении, ослабевают во
время сна вплоть до полного их прекращения.
Нередко малая хорея предшествует развитию ревмокардита или протекает без отчетливых
нарушений сердечной деятельности, отличается торпидным течением и наклонностью к
рецидивам.
Хорея выглядит, как время от времени появляющиеся быстрые бесцельные движения в
различных мышцах тела за исключением глазных.
Как правило, первые бесцельные движения начинаются в руках и распространяются на ноги и
лицо. Очень часто на лице это выглядит как гримасничанье. Самым ярким признаком хореи у
детей школьного возраста является их невозможность записывать полученную на уроках
информацию. Частенько в лёгких случаях, хорею списывают на неуклюжесть и неловкость, так
как дети испытываю только небольшие трудности в одевании, еде и других занятиях.
Может пройти месяц, прежде чем толчкообразные движения не станут такой интенсивности,
что родители решат показаться врачу.
17. Проявления со стороны кожи
К более редким симптомам ревматизмаотносится аннулярная сыпь и ревматические
узелки:
Аннулярная сыпь (кольцевидная эритема) - бледнорозовые неяркие высыпания в виде тонкого
кольцевидного ободка, не возвышающиеся над
поверхностью кожи и исчезающие при надавливании.
Обнаруживается у 7-10% детей с ревматизмом,
преимущественно на высоте заболевания и обычно носит
нестойкий характер.
Подкожные ревматические узелки - округлые, плотные,
малоподвижные, безболезненные, единичные или
множественные образования с локализацией в области
крупных и средних суставов, остистых отростков
позвонков, в сухожилиях, на апоневрозе. В настоящее
время встречаются редко, преимущественно при тяжелой
форме ревматизма, сохраняясь от нескольких дней до 12 мес.
18.
Взятие мазка из ротоглотки и последующийпосев на стрептококк может быть полезно
для постановки диагноза. Но зачастую к
моменту взятия материала признаки
ангины уже исчезают, поэтому лучше
произвести анализ крови на антитела к
стрептококку.
Лабораторные показатели у больных
ревматизмом отражают признаки
стрептококковой инфекции, наличие
воспалительных реакций и
иммунопатологического процесса. В
активную фазу определяются: лейкоцитоз
со сдвигом влево, увеличение СОЭ,
нередко - анемия; повышение показателей
серомукоида, дифениламиновой реакции;
диспротеинемия с
гипергаммаглобулинемией; повышение
титров АСГ, АСЛО, увеличение
иммуноглобулинов класса A, M и G; Среактивный белок (СРБ), циркулирующие
иммунные комплексы, антикардиальные
антитела
19. Диагностика
Как известно, нет специфических тестов для диагностикиревматизма. В практике используют синдромный метод
оценки статуса заболевшего, принцип которого предложил
в 1940 г. отечественный педиатр А.А.Кисель. В качестве
основных диагностических критериев автор обозначил такие
патогномоничные для ревматизма синдромы, как:
мигрирующий полиартрит,
кардит,
хорея,
кольцевидная эритема,
ревматические узелки.
Позже А.И.Нестеровым были сделаны дополнения к критериям и
долгое время при установлении диагноза “ревматизм” врачи
пользовались критериями Киселя-Джонса-Нестерова. Впоследствии
указанная схема была неоднократно модифицирована, и в
настоящее время в соответствии с рекомендациями ВОЗ, для
острой ревматической лихорадки в качестве международных
применяются диагностические критерии Джонса,
пересмотренные АКА в 1992 г.
20. Диагностические критерии Джонса, пересмотр АКА 1992 г
Большие критерии:Малые критерии:
КЛИНИЧЕСКИЕ:
КАРДИТ
АРТРИТ
ХОРЕЯ
КОЛЬЦЕВИДНАЯ ЭРИТЕМА
ПОДКОЖНЫЕ РЕВМАТИЧЕСКИЕ
УЗЕЛКИ
АРТРАЛГИИ
ЛИХОРАДКА
ЛАБОРАТОРНЫЕ:
повышение острофазовых маркеров
повышение СОЭ
С-реактивный белок
удлиннение интервала PR
Данные, подтверждающие предшествовавшую
А-стрептококковую инфекцию:
позитивная А-стрептококковая культура, выделенная из зева;
положительный тест быстрого определения А-стрептококкового антигена;
Повышенные или повышающиеся титры противострептококковых антител.
21. Диагноз
Обнаружение у больного– двух больших
– одного большого и двух малых критериев
в сочетании с данными, документированно
подтверждающими предшествующую
инфекцию стрептококками группы А,
свидетельствует о высокой вероятности острой
ревматической лихорадки. Тем не менее в ранние
сроки нозологическая диагностика в условиях
неотчетливых и неспецифических симптомов
представляет определенные трудности.
– Окончательный диагноз зачастую устанавливают
после тщательного дифференциального диагноза
и динамического наблюдения за больным с
оценкой результатов проводимой терапии.
22. Дифференциальный диагноз
ревматизма проводится с большой группой состояний иболезней, протекающих с суставным синдромом:
–
–
–
–
–
–
реактивные артриты,
ювенильный ревматоидный артрит,
болезнь Лайма,
лейкоз,
неопластические процессы;
с целым рядом воспалительных кардиологических заболеваний
(неревматический кардит, инфекционный эндокардит);
– врожденных и приобретенных нарушений структуры сердца
(пролапс митрального клапана, врожденная недостаточность
митрального клапана или аномалия его развития);
– синдромом вегетативной дистонии.
– Диагноз малой хореи требует прежде всего исключения
тикоидных гиперкинезов у детей, синдрома Туретта, хореи при
системной красной волчанке.
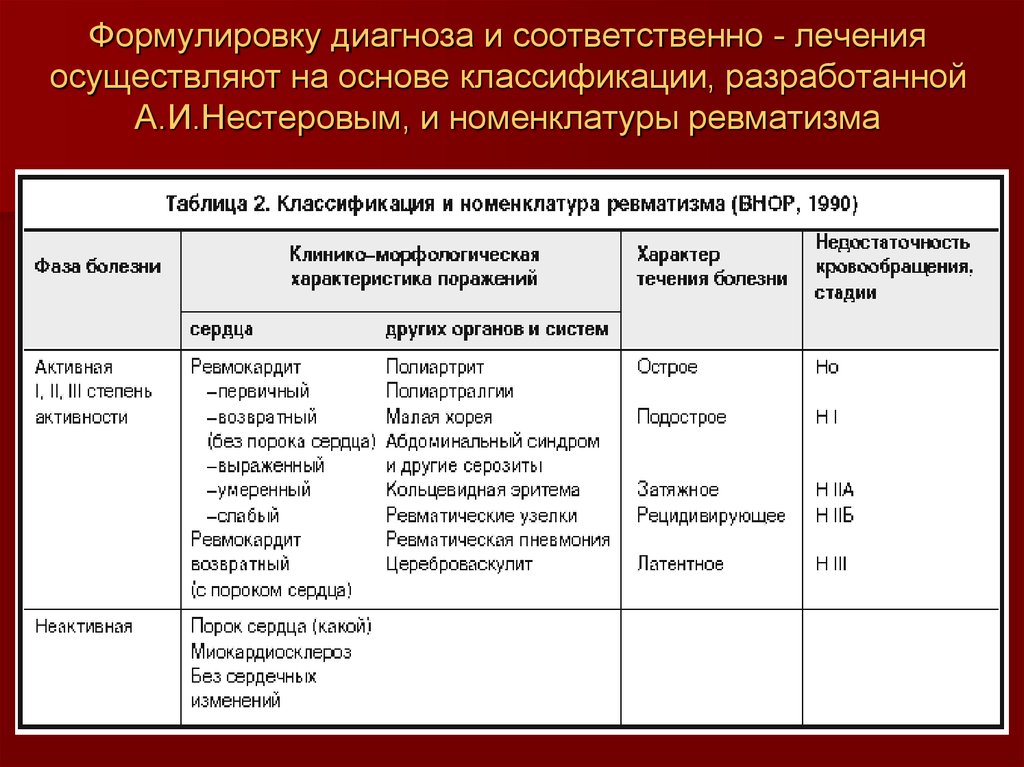
23. Формулировку диагноза и соответственно - лечения осуществляют на основе классификации, разработанной А.И.Нестеровым, и
номенклатуры ревматизма24.
Определение степени активности процесса (I, II, III)проводится с учетом выраженности клинико-лабораторных
проявлений.
Острое течение отражает быстрое развитие ревматизма,
полисиндромность, яркие клинико-лабораторные проявления
(продолжительность - 2-3 мес).
Подострое течение может (по его началу) напоминать
острое или характеризуется более медленным
возникновением заболевания, менее выраженными клиниколабораторными проявлениями (длительность - до 6 мес).
Затяжное течение отличается умеренными признаками
активности, торпидностью к проводимой терапии
(продолжительность - более 6 мес).
Рецидивирующее течение: отмечаются полисиндромность,
тяжесть клинических проявлений, рецидивы.
Латентное течение характерно прогрессирование порока
сердца при отсутствии признаков активности процесса.
25. Лечение ревматизма у детей
основывается на раннем назначениикомплексной терапии, направленной на
подавление стрептококковой инфекции и
активности воспалительного процесса,
предупреждение развития или
прогрессирования порока сердца. Реализацию
этих программ осуществляют по принципу
этапности:
1-й этап - стационарное лечение,
2-й этап - долечивание в местном кардиоревматологическом санатории,
3-й этап - диспансерное наблюдение в поликлинике.
26. Медикаментозная терапия ревматизма у детей.
Действиетерапии
Антибактериальное
Антиревматическое
Симптомати ческое
Наименование
и доза препаратов
Показания
к применению
Пенициллин - 750 000–1 000 000 ед. в сутки.
Первая атака ревматизма и его
рецидивы
Бициллин-5 - 750 000–1 500 000 ед. 1 раз в 4
нед. в зависимости от возраста.
После курса пенициллина
круглогодично
1. НПВП:
Диклофенак – 2-3 мг/кг/сут
Индометацин - 2-3 мг/кг/сут
Ацетилсалициловая к-та - 0,2 г на 1 год жизни
в сутки (не более 1,5-2,0 г в сутки).
Низкая степень активности.
Изолированный суставной
синдром.
Затяжное латентное течение.
2. ГКС: преднизолон – начальная доза 0,7-0,8
мг/кг/сут (не более 1 мг/кг/сут).
Высоая степень активности. Ярко выраженный
кардит. Малая хорея. Острое, подострое,
рецидивирующее течение.
3. Хинолиновые производные: хлорохин,
гидроксихлорохин – 0,06-0,25 г/сут.
Затяжное или рецидивирующее
течение.
1. Сердечные гликозиды (дигоксин)
2. Периф вазодилятаторы (нитроглицерин)
3. Диуретики (фуросемид, спиронолактон)
4. иАПФ (каптоприл, эналаприл)
Острая сердечная седостаточность
Хроническая сердечная
недостаточность
5. Другие препараты (витамины С, группы В,
антигистаминные, антиаритмические,
седативные, антидистрофические)
В зависимости от особенностей
клинической картины и фазы
(активная, неактивная)
заболевания.
27. Современные подходы к антибактериальной терапии при ревматизме (первичная профилактика)
Антимикробная терапия острого БГСА-тонзиллитаБетта-лактамные антибиотики:
– Бензатина бензилпенициллин (В/М однократно при массе тела < 25 кг
– 600 000 ЕД, при массе тела >25 кг – 1,2 млн ЕД
Либо
– Амоксициллин – 0,25 г 3 р/сут- 10 дней
– Феноксиметилпенициллин (m <25 кг – 0,125 х 3 р/сут; при m >25 кг –
0,25 х 3р/сут – 10 дней
– Цефадроксил 30мг/кг/сут х1 р/сут – 10 дней
При непереносимости Бетта-лактамные антибиотики – мактолиды –
до 10 дней
Препараты резерва: линкомицин (30 мг/кг/сут в 3 приема),
клиндамицин (20 мг/кг/сут в 3 приема) – по 10 дней
Антимикробная терапия хронического рецидвирующего БГСАтонзиллита: амоксициллин-клавуланат, цефуроксим, резерв –
линкомицин, клиндамицин – 10 -дневные курсы
28. Современные подходы к антибактериальной терапии при ревматизме (вторичная профилактика)
Бензатина бензилпенициллин (Экстенциллин, Бициллин-1) (В/М, примассе тела <25 кг – 600 000 ЕД, при массе тела >25 кг – 1,2 млн ЕД – 1 раз
в 3 - 4 недели
– Длительность для больных, перенесших острую ревматическую лихарадку без
кардита – 5 лет
– Длительность для больных, перенесших острую ревматическую лихарадку с
излеченным кардитом – 10 лет
– Для больных с сформированным пороком сердца - пожизненно
Т.к. больные с ревматическими пороками сердца относятся к группе
умеренногориска развития инфекционного эндокардита. При
медицинских манипуляциях, сопровождающихся бактериемией
(экстракция зуба, тонзиллэктомия, аденотомия, операции на
желчных путях или кишечнике и т.д.) необходимо
профилактическое назначение антибиотиков.


























 medicine
medicine








