Similar presentations:
Основные принципы диагностики и оказания реаниматологической помощи при тяжелой огнестрельной и механической травме
1. Основные принципы диагностики и оказания реаниматологической помощи при тяжелой огнестрельной и механической травме
2.
В 25-30% смертельных случаях исходы пострадавшихмогут быть предотвращены в том случае, если
используется единый подход к оценке полученной травмы
Преемственность, логическое и последовательное
продолжение
мероприятий
интенсивной
терапии,
основанной не единой оценке позволяют
выработать
единый подход к лечению, конечной целью которого
является стабилизация витальных функций
В
мировой
практике
наиболее
широко
используются оценочные и лечебно-диагностические
принципы ATLS (Advanced Trauma Life Support) –
обучающей программы, разработанные американским
хирургическим колледжем (1978-1980 г.г.)
3. Три «смертельных пика»
•В течении травматической болезни есть три периода сточки зрения причин смерти:
•Первые секунды-минуты: смерть от травм, несовместимых
с жизнью;
•Минуты-«золотой час» - смерть от осложнений травм;
•1-2 недели - смерть от сепсиса или полиорганной
недостаточности
4.
Военные и гражданские протоколы оказания помощи5.
1976 - крушение частногосамолета в Небраске, США
Владелец и пилот американский
хирург, пассажиры: трое его
детей и жена.
Помощь им была оказана
неадекватно из-за неопытности
персонала, что побудило этого
хирурга стать инициатором
разработки стандартного курса
1978 - первая версия ATLS
Сейчас по системе ATLS работают 63
страны, 50000 человек проходят обучение
ежегодно
6. Цели ATLS
• Грамотно и быстро обследовать травматологическогопациента
• Стабилизировать состояние пациента
• Определить, соответствует ли состояние пациента
возможностям учреждения
• Определиться с переводом пациента в отделение/другую
больницу
• Убедиться, что на всех этапах качество помощи
приемлимо
7.
8.
Adult Major Trauma Guidelines 2016University Hospital Southampton
NHS Foundation Trust
«Если пациент может быть доставлен
в специализированный центр лечения
политравмы в течение 45 минут, его
предпочитают перед другими
больницами при отсутствии у
пострадавшего катастрофического
кровотечения и надежном контроле
дыхательных путей»
9.
Показания для транспортировкив специализированный центр лечения травмы:
• ЧДД < 10 или > 29 GCS < 4
• АД сист < 90 или отсутствие пульса на a.radialis
• Открытый пневмоторакс или флотирующая грудная
клетка
• Множественные переломы, размозжение нижних
конечностей
• Подозреваемый тяжелый перелом таза
• Повреждение позвоночника с парезом
• Более 1-го перелома крупной кости
• Ампутация конечностей
• Подозреваемый открытый или вдавленный перелом
черепа
10.
ПУНКТЫ
Первичное обследование и
реанимационные мероприятия,
включая непрерывный
мониторинг и лучевую
диагностику (Rg);
Вторичное (углубленное)
обследование пострадавшего,
включая специальные методы
исследования, такие как КТ
сканирование и ангиография;
Непрерывное динамическое
наблюдение с непрерывной
оценкой состояния
пострадавшего
Оказание исчерпывающей
помощи, направленной на
окончательную стабилизацию
ПРИНЦИПЫ АТЛС
Первоочередное лечение более
тяжелых повреждений и состояний
непосредственно угрожающих жизни.
Недостаток диагностических
возможностей, верифицирующих
диагноз не должен препятствовать
лечению по клиническим показаниям.
Отсутствие анамнеза не является
препятствием для начала диагностики и
лечения сочетанной травмы.
Реанимационные мероприятия
проводятся параллельно с клинической
оценкой.
Обязательная первичная серия
рентгенологических исследований (при
всех видах сочетанной травмы):
шейный отдел позвоночника, грудная
11. Шкалы оценки степени тяжести травмы
Системы балльной оценки тяжести травмы описываюттяжесть травмы и вероятность выживания. Различные системы
облегчают прогнозирование исхода лечения и оценку аспектов
лечения.
НАИБОЛЕЕ ШИРОКО ПРИМЕНЯЕМЫЕ
Основанные на оценке физиологических нарушений: ШКГ
(GCS), Шкала травмы (Trauma Score), уточняющая шкала травмы
(Revised trauma score); Опирающиеся на описание
анатомических областей повреждения:
сокращенная шкала травмы (Abbreviated Injury Score), шкала
тяжести повреждения (Injury Severity Score).
12. Влияние оценки по Trauma Score на вероятность выживания (Champion Н. A. et. al., 1981)
13. Модифицированная шкала травмы (Revised Trauma Score (RTS)(Champion H. R. et. al., 1986)
Часто используется в случае крайней необходимости при массовом поступлении (помогаетобеспечить сортировку). Максимальная оценка (отражающая степень максимального
повреждения) равна 12 баллам, а минимальная (минимальное повреждение) – 0. От 3-10 баллов –
неотложные, 11 – срочные, 12 – отсроченные.
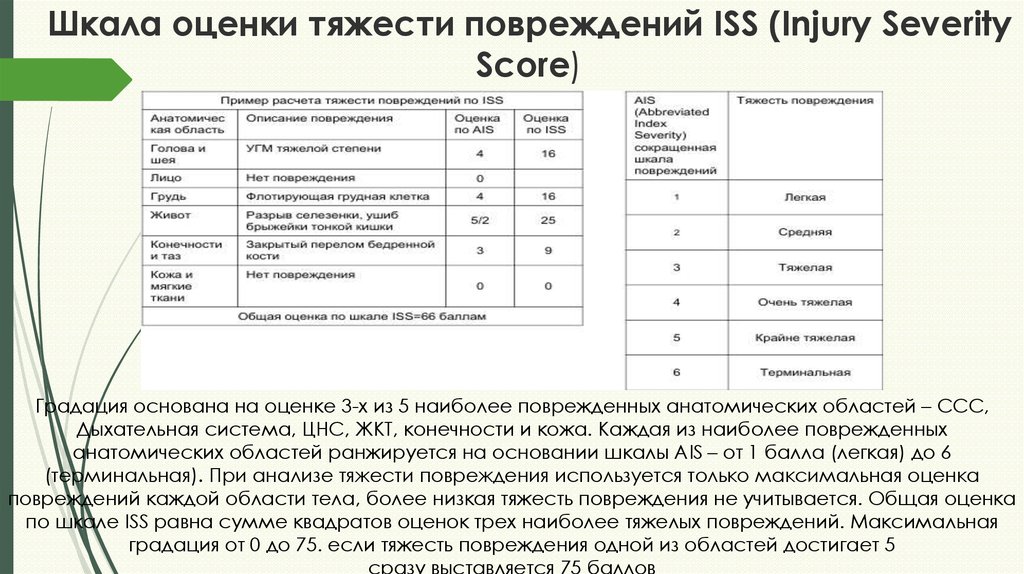
14. Шкала оценки тяжести повреждений ISS (Injury Severity Score)
Градация основана на оценке 3-х из 5 наиболее поврежденных анатомических областей – ССС,Дыхательная система, ЦНС, ЖКТ, конечности и кожа. Каждая из наиболее поврежденных
анатомических областей ранжируется на основании шкалы AIS – от 1 балла (легкая) до 6
(терминальная). При анализе тяжести повреждения используется только максимальная оценка
повреждений каждой области тела, более низкая тяжесть повреждения не учитывается. Общая оценка
по шкале ISS равна сумме квадратов оценок трех наиболее тяжелых повреждений. Максимальная
градация от 0 до 75. если тяжесть повреждения одной из областей достигает 5
сразу выставляется 75 баллов
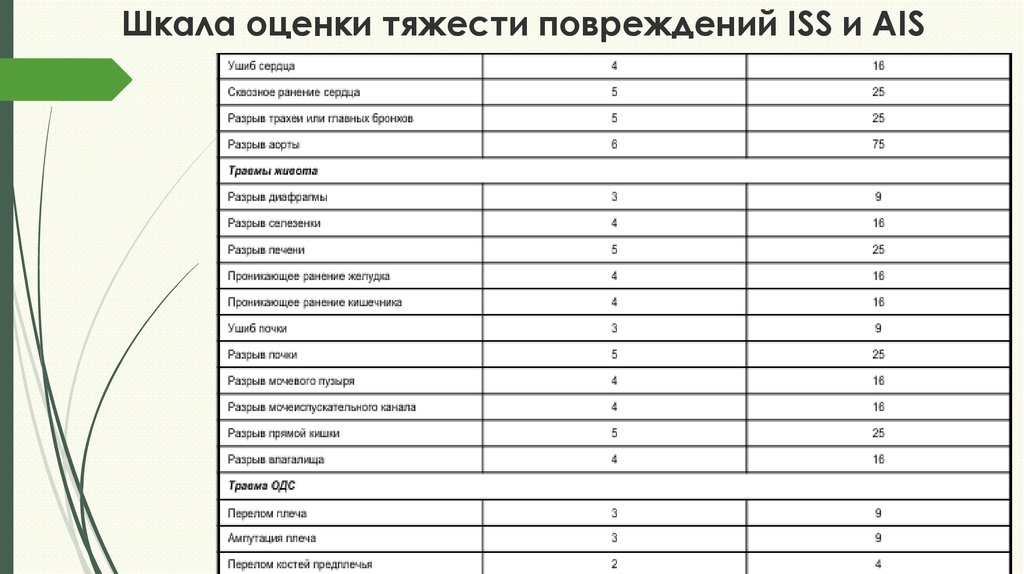
15. Шкала оценки тяжести повреждений ISS и AIS
16. Шкала оценки тяжести повреждений ISS и AIS
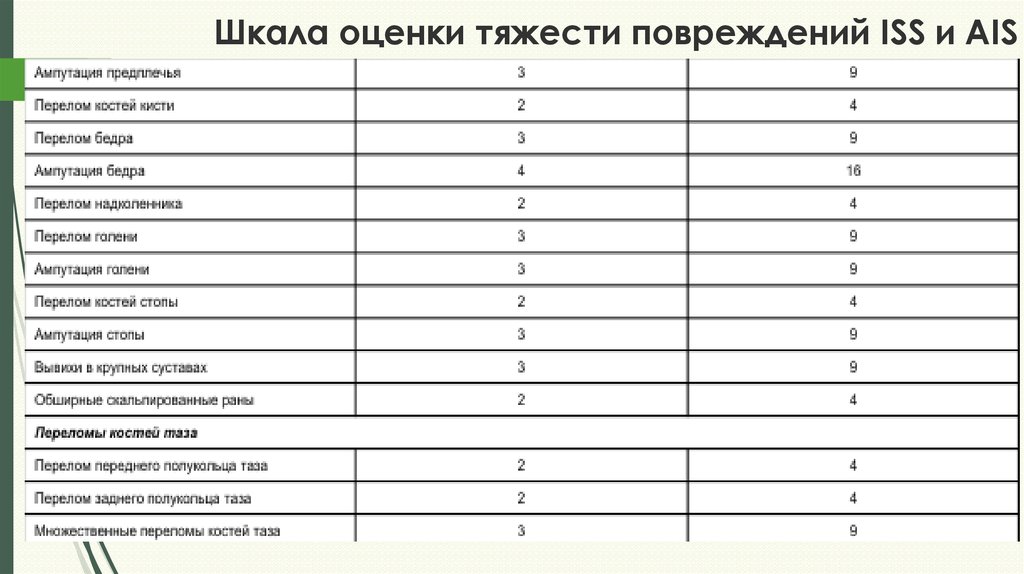
17. Шкала оценки тяжести повреждений ISS и AIS
18. Анализ шкалы ISS
1-9 балла – повреждение легкой степени10-15 баллов – средней степени тяжести
16-24 балла – тяжелое
Свыше 24 – крайне тяжелое
Летальность:
16-24 балла – 5-7%
>24 баллов – свыше 30%
Продолжительность госпитального периода:
1-9 балла – около 4 сут.
10-15 баллов – 6-7 сут.
16-24 балла – 8-10 сут.
>24 баллов – свыше 12 сут.
19. Корреляция смертности с оценкой по шкале ISS
20. Факторы, коррелирующие с высокой смертностью
АНАТОМИЧЕСКИЕ ОБЛАСТИ1. Столкновения,сопровождающиеся Проникающая травма (ранение)
воздействием высокоскоростной
головы; Проникающая травма
рассеивающейся энергии или
(ранение) шеи;
быстрым поглощением ее скорости; Проникающая травма (ранение)
2. Падение с высоты более 6 м;
паховой области;
3. Факторы окружающей среды:
Проникающая травма (ранение)
горящие здания, ледяная вода;
бедра; Множественные переломы
4. ДТП, при которых извлечение
ребер, сопровождающиеся
пострадавшего занимают более 20
флотированием грудной стенки,
минут; 5. Существенные
перлом грудины; Обширные ожоги;
повреждения пассажирских мест;
Травматические ампутации;
6. Обратное смещение во
Переломы 2-х и более длинных
фронтальной плоскости;
трубчатых костей;
7. Опрокидывание автомобиля;
Травмы, сопровождающиеся
8. Смерть других пассажиров в
развитием неврологического
автомобиле; 9. Выпадение
дефицита (паралич).
пассажира (водителя) из автомобиля.
ПОВРЕЖДАЮЩИЕ ФАКТОРЫ
21. Лечебно-диагностические мероприятия при первичном осмотре пострадавшего (раненого)
A. Airway maintenance with cervical spine protection ~Поддержание проходимости дыхательных путей с защитой
шейного отдела позвоночника;
B. Breathing and ventilation ~ Дыхание и ИВЛ;
C. Circulation with hemorrhage control ~ Поддержание
кровообращения с контролем кровотечения;
D. Disability-neurologic status ~ Нарушения неврологического
статуса;
E. Exposure, environmental control: Undressing the patient but
preventing hypothermia ~Контроль воздействия окружающей
среды, включающий раздевание пострадавшего, но в то же
время недопущение гипотермии;
22. Догоспитальный этап
• Принципиальное значениеимеет иммобилизация,
поддержка дыхательных
путей, мониторинг витальных
функций
• Оповестить принимающую
больницу
Неотложная доставка.
Оптимальной является доставка пациента в крупный
травматологический центр.
23.
24. Поддержание проходимости ВДП (пункт А)
Цель – поддержание оксигенации ипрофилактика гиперкапнии
(особенно при сочетанной ЧМТ:
Словесный контакт – помимо уровня
сознания позволяет оценить
проходимость ДП – если на фоне
ясного сознания пострадавший
говорит – ДП проходимы;
В ходе осуществления лечебнодиагностического процесса данная
оценка осуществляется постоянно
Любая рваная рана шеи должна
привлекать внимание и вызывать
настороженность относительно
высокой вероятности развития
нарушения проходимости ВДП
Наиболее часто
встречающиеся
причины обтурации при
травме:
западение языка;
обтурация (аспирация)
инородными предметами;
переломы костей лицевого
черепа;
разрыв трахеи;
кровотечение;
ретрофарингеальная
гематома, как причина
перелома шейного отдела
25.
1. Любой пострадавший с сочетаннойПострадавшие с тяжелой
травмой с нарушением сознания или
травмой головы и
закрытой травмой выше ключицы
нарушением уровня
расценивается как пострадавший с травмой
сознания до 8 баллов и
позвоночника;
ниже по ШКГ или вследствие
2. Переразгибание или сгибание в шейном
приема алкоголя и (или)
отделе позвоночника во время манипуляций
наркотиков обычно требуют
на ВДП следует избегать;
установки воздуховода,
3. Шейный отдел позвоночника у таких
защиты дыхательных путей
пациентов должен быть защищен и
посредством интубации
иммобилизован до исключения травмы;
трахеи с ингаляцией O2 и
4. Наличие дополнительных травм может
иммобилизации шейного
отвлечь внимание медперсонала от
отдела позвоночника
спинальной травмы в шейном отделе;
То же относится к
5. Обеспечение нейтрального положения
пострадавшим с
шейного отдела позвоночника, обеспечение
отсутствием
проходимости ДП или интубации трахеи
целенаправленных
может осуществляться с помощью жесткого
двигательных реакций
26.
Используйте быструю последовательнуюиндукцию (RSI) и интубацию у пациентов с
серьезной травмой, которые не могут поддерживать
дыхательные пути и / или вентиляцию.
Если RSI терпит неудачу, используйте «тройной
прием» и / или надгортанные устройства, пока не
будет выполнено хирургическое обеспечение
дыхательных путей или ассистированная интубация
трахеи.
Цель - выполнить RSI как можно скорее,
желательно в течение 45 минут после
первоначального вызова аварийноспасательных служб, желательно на месте
происшествия.
27. Шкала прогнозирования интубации трахеи «LEMON» (Reed M.J., 2005) (пункт А)
28. B-breathing
• Необходимо осмотреть шею и грудь пациента• Определяется положение трахеи, набухание шейных вен,
экскурсия грудной клетки
• Пальпация, перкуссия, аускультация легких
• Обязателен рентген грудной клетки
• Напряженный пневмоторакс, окончатый перелом ребер
требуют немедленного вмешательства, остальное может
подождать.
29. Патологические изменения органов и систем, свидетельствующие о возможной необходимости проведения ИВЛ
30. Грудная клетка – догоспитальный этап.
3.1. Используйте клиническую оценку для диагностики пневмоторакса.3.2. Рассмотрите возможность использования УЗИ (протокол eFAST).
3.3. Отрицательный eFAST не исключает пневмоторакса.
3.4. Выполните декомпрессию иглой у пациента с подозрением на напряженный
пневмоторакс при наличии гемодинамической нестабильности или тяжелой
дыхательной недостаточности.
3.5. Используйте дренирование плевральной полости, если есть опыт, у
больных на спонтанном дыхании.
3.6. Наблюдайте пациента после декомпрессии грудной клетки на наличие
признаков рецидива напряженного пневмоторакса.
3.7. У пациентов с открытым пневмотораксом: • используйте окклюзионную
повязку;
• Наблюдайте в отношении напряженного пневмоторакса.
31.
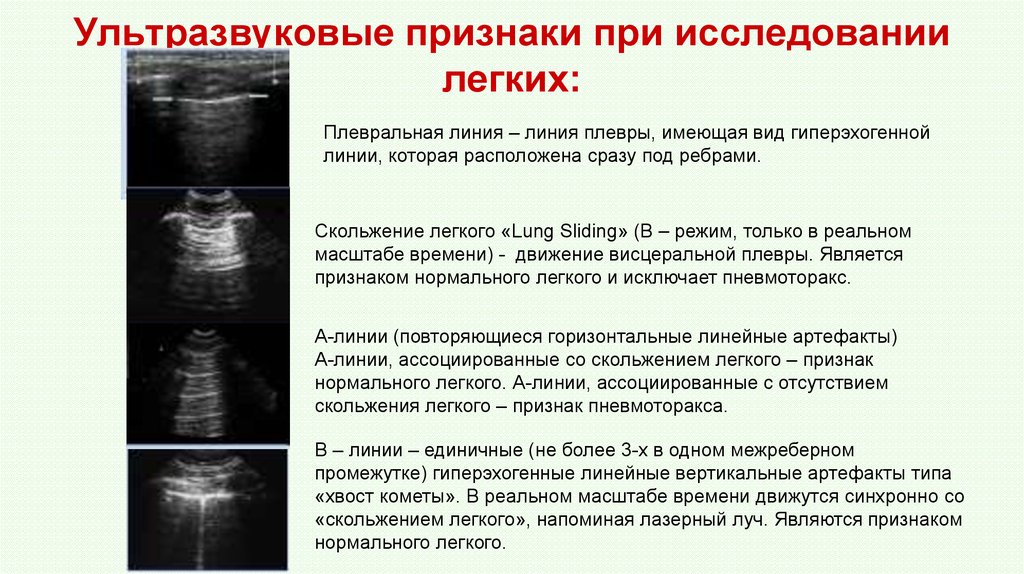
32. Ультразвуковые признаки при исследовании легких:
Плевральная линия – линия плевры, имеющая вид гиперэхогеннойлинии, которая расположена сразу под ребрами.
Скольжение легкого «Lung Sliding» (В – режим, только в реальном
масштабе времени) - движение висцеральной плевры. Является
признаком нормального легкого и исключает пневмоторакс.
А-линии (повторяющиеся горизонтальные линейные артефакты)
А-линии, ассоциированные со скольжением легкого – признак
нормального легкого. А-линии, ассоциированные с отсутствием
скольжения легкого – признак пневмоторакса.
В – линии – единичные (не более 3-х в одном межреберном
промежутке) гиперэхогенные линейные вертикальные артефакты типа
«хвост кометы». В реальном масштабе времени движутся синхронно со
«скольжением легкого», напоминая лазерный луч. Являются признаком
нормального легкого.
33.
В+ линии (В+ lines, «Lung rockets») – множественные: 3 и более в одноммежреберном промежутке.
Являются маркером отека легкого (интерстициального синдрома).
Признак морского берега «Seashore Sign» (М – режим) - указывает
на нормальное скольжение легкого и исключает пневмоторакс.
Признак штрих кода «Вarcode Sign» (М – режим) - указывает на
отсутствие скольжения легкого и означает наличие пневмоторакса.
Точка легкого «Lung Point» (В – режим, только в реальном масштабе
времени) – чередование признаков отсутствия скольжения легкого и его
наличия на границе пневмоторакса.
34.
Плевральный выпот - анэхогенная жидкость над диафрагмой.Признак четырехугольника (признак плеврального выпота в В-режиме).
Формируется между плевральной линией (париетальная плевра), линией
легкого (висцеральная плевра) и тенями от ребер по бокам.
Синусоидальный признак (признак плеврального выпота в М-режиме).
При вдохе линия легкого движется к плевральной линии.
Тканевой признак (признак гепатизации ткани легкого) – признак
консолидации легкого.
Признак неровной, рваной линии (неровная, рваная нижняя граница
зоны консолидации)
35.
36.
37.
38.
39. Грудная клетка – госпитальный этап.
У больных с напряженным пневмотораксом, выполните иглойдекомпрессию грудной клетки до визуализации, если имеет место
гемодинамическая нестабильность или тяжелая дыхательная
недостаточность.
Выполните декомпрессию грудной клетки с последующим
дренированием у больных с напряженным пневмотораксом.
У больных с подозрением на кровотечение необходима срочная
визуализация.
Используйте немедленную рентгенографию грудной клетки и / или eFAST
в рамках первичного обследования у взрослых (16 лет и старше) с тяжелой
дыхательной недостаточностью.
Рассмотрите немедленное КТ для взрослых (16 лет и старше) с
подозрением на травму грудной клетки без тяжелой дыхательной
недостаточности, и гемодинамически стабильных.
Рассмотрите рентген грудной клетки и / или ультразвук для визуализации
торакальной травмы у детей.
Обычно не используют КТ для первичной оценки травмы у детей младше 16 лет.
40.
Если пациент дышит самостоятельно и вентиляционные нарушенияотсутствуют должна быть налажена дополнительная ингаляция кислорода
через лицевую маску. В случае необходимости экстренного проведения
ИВЛ следует исключить наличие закрытого пневмоторакса, который на фоне
повышения внутригрудного давления может перейти в напряженный. Перед
началом ИВЛ закрытый пневмоторакс должен быть дренирован
41. C-circulation
• Осмотр ССС, здесь же - контроль кровопотери• Оценивается пульс, его симметричность
• Измерение АД
• Цвет кожи, симптом бледного пятна
• Уровень сознания
• Поиск источников кровотечения
42. Источники кровотечения
• Для поиска источника кровотечениявыполняются следующие манипуляции:
• Рентген ОГК, таза
• УЗИ брюшной полости (FAST-УЗИ)
• Осмотр и опрос
43. Источники кровотечения
Правило «On thefloor and four more”
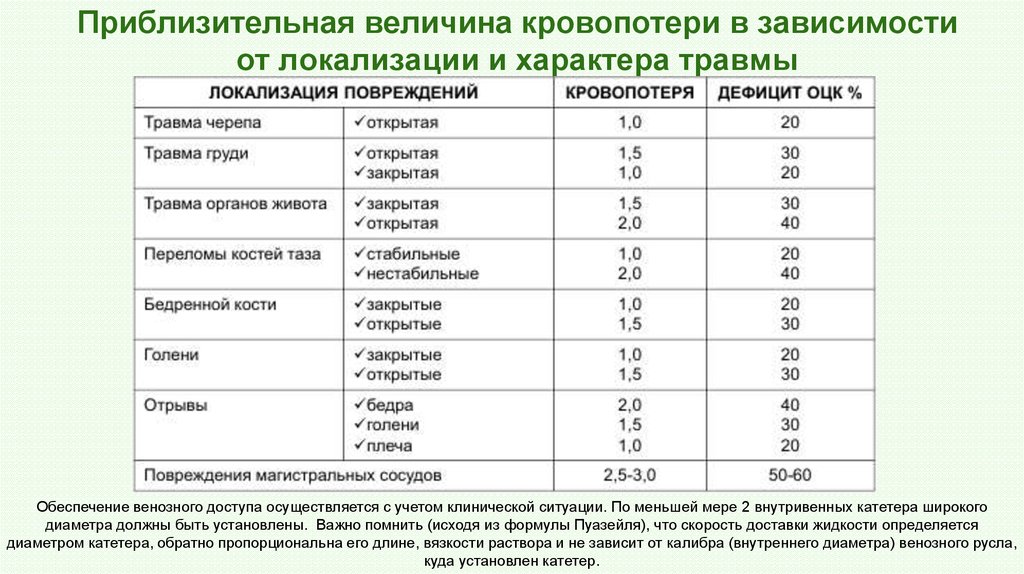
44. Приблизительная величина кровопотери в зависимости от локализации и характера травмы
Обеспечение венозного доступа осуществляется с учетом клинической ситуации. По меньшей мере 2 внутривенных катетера широкогодиаметра должны быть установлены. Важно помнить (исходя из формулы Пуазейля), что скорость доставки жидкости определяется
диаметром катетера, обратно пропорциональна его длине, вязкости раствора и не зависит от калибра (внутреннего диаметра) венозного русла,
куда установлен катетер.
45. Особенности возрастных групп пациентов
• Пожилые: снижена компенсаторная возможность сердца,поэтому при кровопотере не будет выраженной тахикардии
• Пациенты на антикоагулянтах: снижение свертывания
ведет к увеличению кровопотери
• У детей за счет физиологического резерва признаки
кровопотери проявляются слишком поздно, что может быть
фатально
• Спортсмены: из-за развитого сердца могут иметь
брадикардию, скрывающую кровопотерю
46.
Уровень сознания: нарушение психического статуса в видевозбуждения или нарушения сознания свидетельствует о
неадекватной церебральной перфузии;
2. Пульс : повышение ЧСС и слабое наполнение, (у пожилых
ввиду низких компенсаторных возможностей, приема βблокаторов ЧСС может быть снижена)
3. АД: снижение ОЦК менее 30% приведет к развитию
артериальной гипотензии лежа
4. ЧДД- тахипноэ - компенсаторная реакция на кислородное
голодание
5. Кожный покров – бледный или пепельносерый
6. Мочеотделение (темп диуреза) : снижение темпа менее 0,3
мл/кг/час свидетельствует о развитии гиповолемии
7. КОС. На ранних стадиях геморрагического шока
респираторный алкалоз, при усугублении кровопотери
развивается метаболический ацидоз.
47.
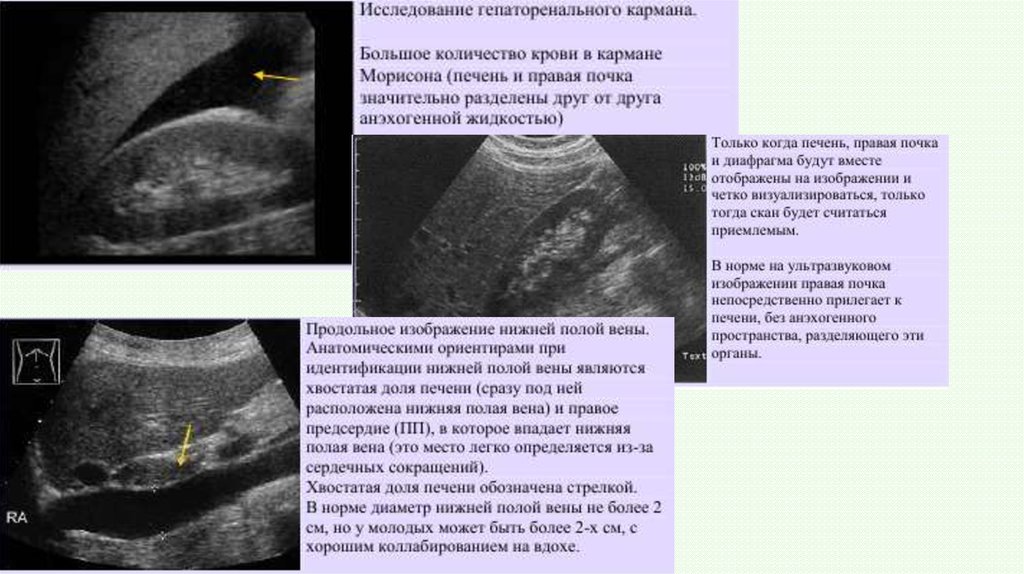
48. Инструментальные и лабораторные исследования (пункт С)
Пострадавшим с нестабильной гемодинамикой вэкстренном порядке должно быть выполнено Rg
обследование грудной клетки, живота, таза с целью
обнаружения возможных источников кровотечения.
Ургентная сонография выполняется в виде FAST
протокола (focused assessment with sonography for
trauma) - стандартного начального ультразвукового
скрининга у пациентов с травмой, направленного на
поиск свободной жидкости в абдоминальной,
плевральной и перикардиальной полостях, а также
пневмоторакса.
Эта техника обеспечивает хирургическую
бригаду ценной диагностической информацией в
течение нескольких секунд или минут и является
важным средством быстрой сортировки пациентов с
нестабильной гемодинамикой.
КТ исследование не играет существенной роли в
оценке состояния пострадавшего, которое могло бы
повлиять на выполнение реанимационных мероприятий
при травматическом шоке
Общий анализ крови
Групповая принадлежность
Коагуляционный профиль:
протромбиновое время,
АЧТВ,
МНО, фибриноген
Токсикологическое
исследование:
алкоголь, опиоиды
Тест на беременность (при
необходимости)
Биохимический анализ
крови
Газовый состав крови,
уровень лактата и дефицит
оснований
49.
50.
51.
52.
53.
54.
55. Визуализация кровотечения.
Ограничьте диагностические процедуры до минимума при подозрении накровотечение и гемодинамической нестабильности у пациентов, которые не
реагируют на жидкостную реанимацию.
Имейте в виду, что отрицательный FAST не исключает внутрибрюшное или
забрюшинное кровотечение.
Рассмотрите немедленное КТ для пациентов с подозрением на кровотечение,
если они реагируют на реанимацию или если их гемодинамический статус
стабилен.
Не используйте FAST, или другую диагностическую визуализацию вместо
немедленного КТ у больных с обширной травмой.
Не используйте FAST, чтобы определить потребность в КТ у больных с
обширной травмой.
Используйте КТ всего тела у взрослых (16 лет и старше) с тяжелой тупой
травмой и подозреваемыми множественными травмами.
Не используют КТ всего тела у детей.
56. Современные подходы к лечению травматического шока основаны на идее DCR (damage control resuscitation).
Она ориентирована на предотвращение причин, которые могутусугубить кровотечение и основывается на следующих
принципах:
• пермиссивная (допустимая) гипотония;
• ограничение инфузии кристаллоидных растворов;
• профилактика гипотермии;
• предотвращение ацидоза;
• применение транексамовой кислоты;
• фиксированное соотношение препаратов крови (эритроциты,
СЗП, тромбоциты) для профилактики и минимизации
коагулопатии.
57.
Подходы к инфузионной терапии до обеспеченияполного контроля над кровотечением (пункт С)
Emergency War
Surgery (4th ed.,
2014) Publisher
(Ukrainian Edition
2015)
1. Стратегия отсроченной инфузионной терапии (задержка
инфузии) до окончательного контроля кровотечения: может быть
полезной при немедленной доставке раненого на этап оказания
квалифицированной или специализированной помощи (при
близком расстоянии), где ему будет выполнена неотложная
операция для устранения источника кровотечения ;
2. Стратегия пермиссивной (допустимой) гипотензии:
проводимая инфузионная терапия проводится в объеме,
обеспечивающим умеренную гипотензию;
Основным мероприятием первой врачебной помощи перед
эвакуацией является венопункция и начало инфузии
кристаллоидного, а при шоке III степени –и коллоидного раствора
умеренным темпом, чтобы не усиливать кровотечение (указания по
ВПХ). 3. Оба приема абсолютно противопоказаны при ЧМТ. Лишь 1
эпизод артериальной гипотензии при ЧМТ увеличивает риск смерти
пациента в 2 раза.
58. Выбор препаратов для инфузии при огнестрельной травме предполагает:
Обеспечение перфузии жизненноважных органов, избегая
порочного круга:
Продолжающегося кровотечения
Гипотермии
Aцидоза
Коагулопатии
59. Борьба с продолжающимся кровотечением
• “Рестриктивная и гемостатическаяжидкостная ресусцитация”.
• “Допустимая гипотония”.
• Контроль ментального статуса
Целевое АД сист.:
60–70mmHg при проникающей
травме
80–90mmHg при тупой травме без
ЧМТ
100–110mmHg при тупой травме с
ЧМТ (GCS ≤8)
60. Подогрев инфузионных сред и согревание раненых !!!!
Мобильное устройство для подогрева инфузионныхрастворов ESH 04с манжеткой нагнетания
В связи с развитием компенсаторной аутогемодиллюции и дегидратации
внеклеточного сектора перед введением препаратов ГЭК и особенно
декстрана инфузионную терапию целесообразно начинать с введения
кристаллоидных растворов.
61.
портативный сканер узи для обнаружениявнутренних кровотечений в полевых условия
В ночное время
перчатки для оказания
медицинской помощи или другой
работы в темноте!
Водонепроницаемые!
62.
В случае видимом массивным наружнымкровотечении протокол АВСДЕ заменяется на
САВСДЕ
63. Наблюдение за клинической реакцией в условиях временных ограничений
…и на основании этого определять последующие потребности организмав жидкости.
Такими признаками и симптомами являются:
пульс;
• систолическое артериальное давление;
пульсовое давление – разница между систолическим и диастолическим давлением;
наполнение капилляров; • диурез;
психическое состояние (ментальный статус).
Наиболее важным простым параметром для определения адекватности возмещения жидкости
является диурез: целью должно быть выделение мочи в объёме 0,5–1 мл на килограмм массы
тела в час.
64. Опыт иностранных армий
US: настоящие руководящие документы мед службырекомендуют, что лучшим индикатором травматического
(геморрагического) шока в отсутствие ранения головы
или ЧМТ являются- нарушение сознания и слабый
периферический пульс или его отсутствие
ТАКТИКА:
введение каких-либо растворов раненым и
пострадавшим, которые не укладываются в
вышеописанные критерии в случае отсутствия
возможности немедленной окончательной остановки
кровотечения противопоказано (акцент делается на
пациентов в состоянии глубокой артериальной
гипотензии, требующих немедленного вмешательства);
если раненый (пострадавший) укладывается в
вышеописанные критерии, внутривенно болюсно вводят
сбалансированный раствор Hextend
(кристаллоид+декстран) (не имеет широкого описания в
литературе);
если ответа со стороны гемодинамики и ЦНС в течение
30 минут не происходит или он преходящий, введение
повторяют
Израиль: тактика напоминает
рекомендации гражданского
здравоохранения US,
допускающую агрессивную
инфузионную терапию при
неуправляемом кровотечении
Тактика «хватай – беги» (scoop
and run), подразумевающая
максимальное ограничение
трудоемких манипуляций,
задерживающих доставку
раненого на этап
квалифицированной помощи
допустима в том случае, если
время доставки составляет не
более 1 часа
65. Окончательная остановка кровотечения
ЦЕЛИ:– Нормализация разовой (закон Франка – Старлинга (обеспечение
преднагрузки)) и минутной производительности сердца;
– Обеспечение доставки, транспорта O2 тканям (Hb, УИ, CB), нормализация
потребления (исключая избыточное потребление – гипотермия, дрожь и др.);
– Нормализация водных секторов организма (внеклеточный
(интерстициальный, сосудистый), клеточный);
– Устранение летальной триады
• лактат-ацидоза
• гипокоагуляции
• гипотермии
66.
осложненияРиск:
Органной гипоперфузии
ССВР
Сепсиса
СПОН
гиповолемия
нормоволемия
Риск:
Отеков
Пареза кишечника
Тошноты и рвоты
Легочных осложнений
Нагрузки на сердце
гиперволемия
Bungaard-Neilsen M et al Acta Anesthesiol Scand 2009;53:843
67.
1.Избегать гипотермии
2.
Минимизация давления с быстрым
контролем кровотечения
3.
Минимизация кристаллоидной
поддержки.
68.
Рекомендуем начинать инфузионную терапию сизотонических кристалоидных растворов у пациентов с
кровотечением и гипотензией (1А)
Мы предлагаем, что использование натрия хлорида
должно быть исключено (1С)
Не использовать рингер лактат у пациенов с травмой
головы (1С)
Мы предпологаем, что использование коллоидов может
снижать гемостатический эффект
69.
70.
Продукты крови, с репаративным действием на гликокалисЦель ориентированная коррекция коагулопатии
Допустимая гипотензия
Минимизация изотонических кристаллоидов
71.
Должны применятся сбалансированные растворы, а такжесбалансированнные растворы содержащие ацетат и малат
Для диагностики периоперационной гиповолемии не следует использовать
ЦВД, как при самостоятельном дыхании, так и во время ИВЛ.
Диагноз гиповолемии следует дополнить лабораторными показателями
лактата, ScvO2, гематокрита и ВЕ.
72.
Рекомендуем начинать инфузионнуютерапию с изотонических
кристалоидных растворов у пациентов с
кровотечением и гипотензией. Мы
предлагаем, что использование натрия
хлорида должно быть исключено .
Возможно использование
гипертонических растворов на
догоспитальном этапе
73. Практическое применение
ПРАКТИЧЕСКОЕ ПРИМЕНЕНИЕТщательное мониторирование
и согревание:
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
Частота пульса и его качества
Капиллярный пульс, АД
Частота дыхания, сатурация
Дыхательные шумы
Кожный тургор
Вес тела
Диурез
Ментальный статус
Температура конечностей
Гематокрит
Общий белок
Лактат, КОС (венозный и артериальный)
Мочевина и креатинин
Электролиты
74.
75. Не допустить точки невозврата
76. Контроль за видимой кровопотерей
77. Массивные трансфузии (пункт С)
В случае развития острой массивной кровопотери высока вероятностьвыполнения массивных трансфузий;
Трансфузия > 4 доз эритроцитов в течение 1 часа или ожидаемая трансфузия > 10
доз (> ОЦК) в течение 24 ч.
ЦЕЛИ:
Улучшение выживаемости раненых и пострадавших, сокращение длительности
ИВЛ и госпитального периода;
температура>35 C;
pH>7,2;
Лактат<4 ммоль/л;
BE> -6 ммоль/л;
ТЦ> 50х10 /л;
Ca2+>1,1 ммоль/л ( добавляем 10 мл р-ра Ca2+ глюконата на каждые 500 мл
донорской крови);
АЧТВ < 45 c;
МНО < 1,6
Фибриноген >1 г/л
78. Протокол массивных трансфузий (The current US military resuscitation approach is to use 1:1:1 resuscitation for all combat
casualties expected to receive a MT)Назначение продуктов крови в соотношении Эритроциты:СЗП:Тромбоциты =1:1:1
Сведение к минимуму кристаллоидных растворов для предотвращения диллюционной коагуопатии,
ацидоза, гипотермии
Поддержание сист АД 80-100 мм рт. ст. до выполнения оперативного вмешательства или на фоне
операции до полной остановки кровотечения (нормализация АД при ЧМТ)
Показания для переливания ТЦ:
1. НХ операции или ЧМТ при числе Тц<100х109л
2. Хирургические пациенты с микроваскулярными кровоизлияниями при числе Тц<50х109л
3. Любые другие хирургические пациенты при уровне Тц<20х109л
Трансфузия СЗП (10-15 мл/кг) осуществляется в следующих случаях:
Кровотечение с увеличением протромбинового времени и АЧТВ более чем в 1,5 раза
Нивелирование действия варфарина (отдельный протокол)
Введение криоперципитата показано:
1. При снижении уровня фибриногена < 1 г/л (1 доза криопреципитата 0,25 г фибриногена (30-40 мл), 1
доза СЗП – 0,4 г (225-334 мл))
2. Кровотечение с болезнью Виллебрндта
Введение транексамовой кислоты показано:
в течение 3-х ч с момента получения травмы, с последующим введением 1 г в течение 8 ч
79.
Принять во внимание вероятность реализации протокола массивных трансфузий в следующихслучаях:
АД сист < 90 мм рт ст, пульс > 120 уд/мин
Положительные данные ультразвукового исследования
pH < 7,24
трансфузия > 4 доз эритроцитов в течение 1 часа или ожидаемая трансфузия > 10 доз (>1 ОЦК) в
течение 24 ч
Во время активного кровотечения
поддержание уровня Тц на цифрах >100х10 9л
Коррекция умеренной и тяжелой гипотермии
1. Активное согревание пострадавшего (одеяла, столы)
2. Согревание увлажненной кислородно-воздушной смеси до 41 0С
3. Переливание теплых растворов (применение согревателей жидкостей с подогревом до 42С )
Назначение бикарбоната при рН < 7,2
Используют три стратегии ИТ массивной кровопотери: 1) протокол фиксированного
соотношения трансфузионных сред (FRMHP); 2) протокол на основании вискоэластических тестов (VHAguided); 3) гибридный протокол массивной трансфузии.
Можно утверждать, что протокол фиксированных соотношений (FRMHP) слишком упрощен для
применения ко всем пациентам с травмой.
Использование протокола с вискоэластическим контролем (VHA) и преобладанием переливания
концентратов факторов свертывания может обеспечить быструю и индивидуализированную ИТ.
80.
Октаплас (Octaplas®,Octapharma) является
замороженным раствором
цельной плазмы крови человека.
Препарат аналогичен СЗП, но
содержит плазму не одного, а
нескольких доноров.
• Технологическая обработка
• Контроль каждой серии
• Инфекционная безопасность
• «Иммунологическая»
безопасность
• Высокая гемостатическая
активность
• Стабильность: срок хранения 4
при температуре ≤ 18 C
81.
В случае адекватноговосстановления уровня
фибриногена,
при сохраняющейся
повышенной опасности
кровотечения и
длительном времени
свертывания крови,
возможно
введение концентрата
протромбинового комплекса
(20-30 МЕ/кг).
82.
83.
Оценка и терапия боли.9.1. Для пациентов с обширной травмой,
используют внутривенный морфин в качестве
аналгетика первой линии.
9.2. Если внутривенный доступ не
установлен, рассматривают
интраназальный диаморфин или кетамин.
9.3. Рассматривают кетамин в
аналгетических дозах в качестве
агента второй линии.
Следует помнить, что перед введением средств обезболивания важно начать инфузионную терапию,
обеспечив тем самым минимально необходимый объем вводимой жидкости для поддержания эффективного
перфузионного давления. В противном случае введение наркотических анальгетиков и (или) гипнотиков
может привести к плохо управляемой гипотонии.
84.
85.
86.
87.
88. D-disability
• Оценка пациента по Глазго• Глюкометрия
• Реакция зрачков
• Мышечный тонус
89. E-environment
• Для осмотра пациентполностью раздевается
• После осмотра накрывается
теплым одеялом
• Все растворы для инфузии
должны быть теплыми
90. Вторичный осмотр
• Вторичный ABCDE-осмотр проводится, когдапервичный завершен и начаты мерпоприятия
по стабилизации пациента
• Это динамичный осмотр для контроля
эффективности лечения
• Включает в себя более спокойный и
подробный осмотр, осмотр с головы до пят
91. Сбор анамнеза
• В условиях отделения неотложной помощи сборанамнеза сводится к следующим вопросам:
• Аллергии?
• Какие лекарства вы принимаете?
• Предыдущие заболевания, травмы?
• Беременность?
• Последний прием пищи?
• Подробнее о получении травмы?
92. Вторичный осмотр: глаза
• Острота зрения• Размер зрачков и реакция
• Удалить контактные линзы
• Проникающие ранения, инородные тела
• Целостность камер глаза
• Подвижность глазного яблока
93. Вторичный осмотр: голова
• Пальпаторно проверяется цлостность костейлицевого скелета, суставы нижней челюсти
• Оцениваются носовые ходы, наружние слуховые
проходы
• Осматривается полость рта
94. Вторичный осмотр: шея и позвоночник
• Отсутствие неврологического дефицита само посебе не исключает травму позвоночника.
Иммобилизация спины не прекращается до
полного исключения травмы!
• Проводится осмотр трахеи, вен шеи
• Пальпация пульса на сонных артериях,
пальпация остистых отростков позвонков
95. Вторичный осмотр: грудная клетка
• Визуально наблюдаем за движениями груднойклетки со всех сторон, исключая асимметрию,
окончатые переломы, гематомы как косвенные
признаки
• Аускультация легких, поиск пневмоторакса и его
анализ
• Анализ рентгена: осмотр костных струткур, легких и
средостения
96. Вторичный осмотр: живот
• Визуально: деформация, обширная гематома• Допустима гипердиагностика
• Точный диагноз на данном этапе не столь важен, важна
тактика
• Внешнее благополучие не исключает тяжелую травму
• В наиболее сложных случаях назначается КТ брюшной
полости
97. Вторичный осмотр: таз
• Пальпаторно проверяется костный скелеттаза
• При подозрении на перелом - рентген таза
• Осмотр прямой кишки и влагалища
обязателен при подозрении на перелом таза
либо при кровотечении из них
98. Вторичный осмотр: опорно-двигательный аппарат
Вторичный осмотр: опорнодвигательный аппарат• Визуально и пальпаторно определяются переломы
• В подозрительных случаях назначаются рентгены
конечностей
• Для прогноза травм желательно понимание
механизма травмы
• Осмотр обязательно завершается осмотром спины
99. Стоит иметь в виду!
• Объем кровопотери в полости таза трудноконтролировать, необходимо очень внимательно
следить за косвенными признаками шока
• Переломы костей кисти и стопы зачастую пропускают
при первичном обследовании. После стабилизации и
возвращения сознания, когда пациент начнет
жаловаться на боль, проводится еще один осмотр для
их обнаружения
• Необходимо при ведении пациентов помнить о
компартмент-синдроме
100. Вторичный осмотр: неврология
• Повторная оценка уровня сознания• Более подробная оценка тонуса мышц и основных
рефлексов
• Оценить признаки нарастания ВЧД
• Консультация нейрохирурга при необходимости
• Направление пациента на КТ головы
• Снятие иммобилизации шеи и спины после исключения
травмы
101. Особенности углубленного обследования и ИТ при ЧМТ
Не следует выполнять люмбальную пункцию у пострадавших с ЧМТ. Изменения ВЧД,связанное с перемещением ЦСЖ может послужить причиной вклинения или образования грыжевого
выпячивания ГМ у пострадавших с высоким ВЧД ;
Истечение жидкости из носа или ушей (в том числе окрашенное кровью) должно рассматриваться
как ликворея и свидетельствует о переломе основания черепа (проба кольца – вокруг пятна крови
формируется кольцо которое формирует истекающий ликвор + положительный лабораторный тест
на бета-2 трансферрин;
Если ликворея доказана, необходимо выполнение КТ для подтверждения перелома черепа, его
локализации и протяженности;
Выполнение ректального исследования - отсутствие тонуса ректального сфинктера должно
наводить на мысль о сочетанной спинальной травме;
Пострадавшие с травмой головы без потери сознания, развития амнезии, с 15 баллами по ШКГ
наблюдаются без томографии ГМ;
Пострадавшим с потерей сознания в анамнезе, наличием амнезии, неврологическим дефицитом до
13 – 14 баллов по ШКГ должно быть выполнено КТ исследование в экстренном порядке;
Перевод в ОРИТ или ПИТ показан при наличии очаговой неврологической симптоматики, с оценкой
по ШКГ менее 13 баллов, наличии КТ признаков внутричерепного поражения;
Нарастающее ВЧД может контролироваться применением различных приемов, включающих:
положение Тренделенбурга, осмотические диуретики (маннитол), гипервентиляция интубированных
пострадавших, барбитуровая кома. Взвешенный подход к инфузионной терапии, контроль
артериального давления (системной гипертензии)
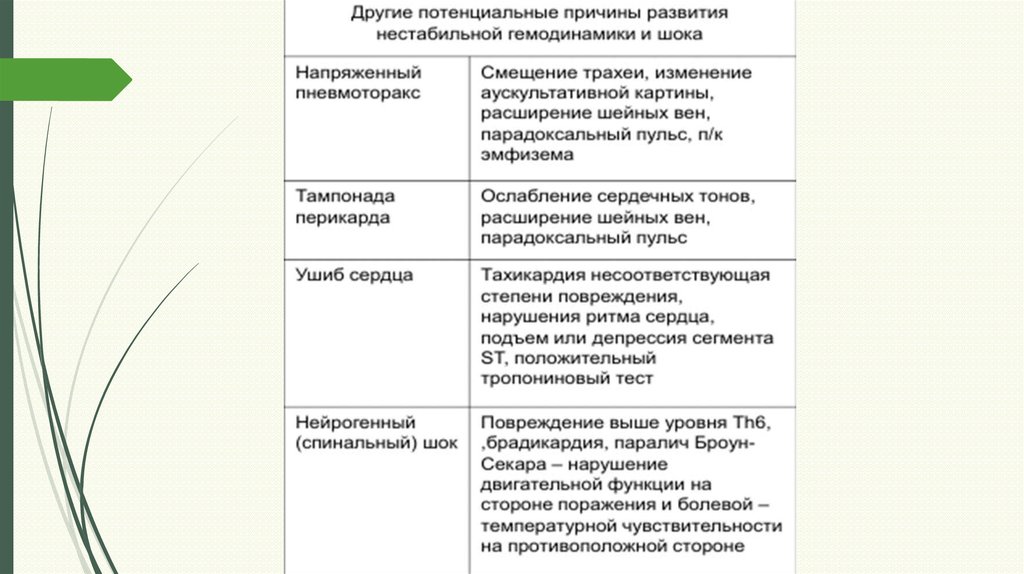
102. Травма грудной клетки (углубленное обследование)
Травма грудной клетки вносит существенный вклад в развитиесмертельных случаев при сочетанной травме, достигая 25%;
При углубленном обследовании пострадавшего с сочетанными
травмами следует продолжить мониторинг и оценку состояния
проходимости ВДП, дыхания, кровообращения в связи с возможными
упущениями при первичном обследовании;
Наиболее частые причины ухудшения состояния пострадавших
в ближайшие часы после ранения и травмы:
Пневмоторакс (открытый, клапанный, напряженный,
гемопневмоторакс)
Реберный клапан (флотирующая грудная клетка)
Перелом грудины
Тампонада перикарда
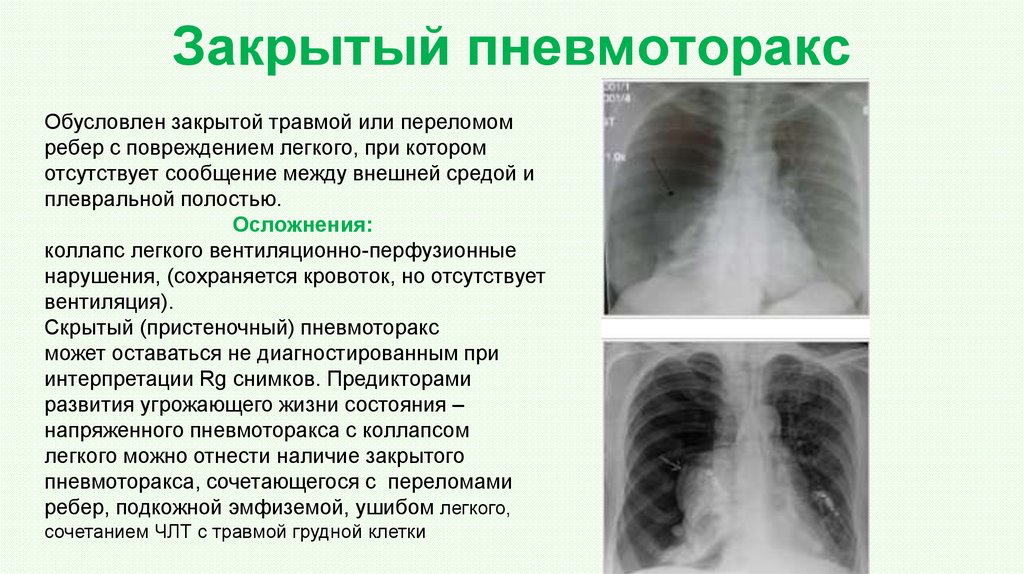
103. Закрытый пневмоторакс
Обусловлен закрытой травмой или переломомребер с повреждением легкого, при котором
отсутствует сообщение между внешней средой и
плевральной полостью.
Осложнения:
коллапс легкого вентиляционно-перфузионные
нарушения, (сохраняется кровоток, но отсутствует
вентиляция).
Скрытый (пристеночный) пневмоторакс
может оставаться не диагностированным при
интерпретации Rg снимков. Предикторами
развития угрожающего жизни состояния –
напряженного пневмоторакса с коллапсом
легкого можно отнести наличие закрытого
пневмоторакса, сочетающегося с переломами
ребер, подкожной эмфиземой, ушибом легкого,
сочетанием ЧЛТ с травмой грудной клетки
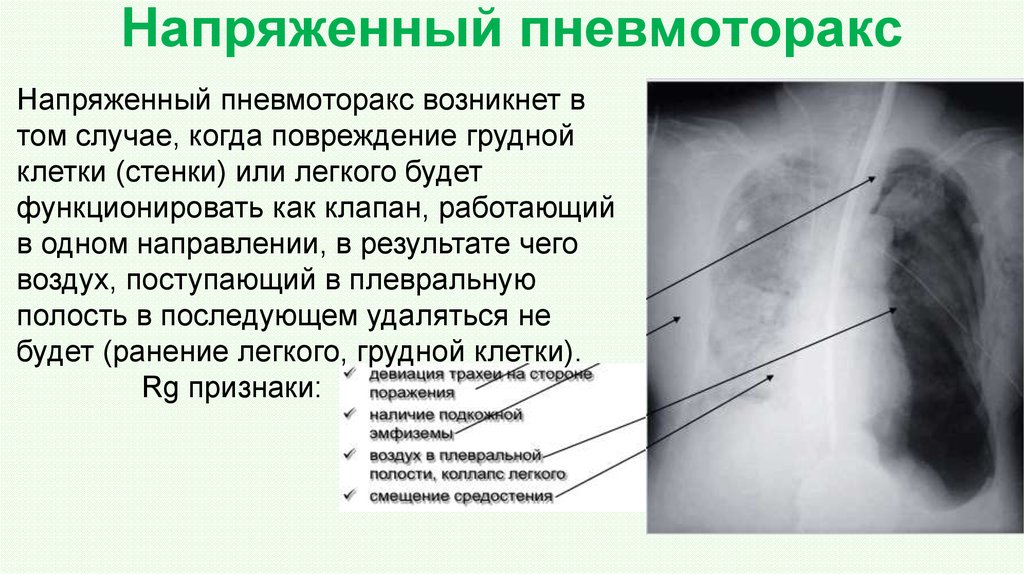
104. Напряженный пневмоторакс
Напряженный пневмоторакс возникнет втом случае, когда повреждение грудной
клетки (стенки) или легкого будет
функционировать как клапан, работающий
в одном направлении, в результате чего
воздух, поступающий в плевральную
полость в последующем удаляться не
будет (ранение легкого, грудной клетки).
Rg признаки:
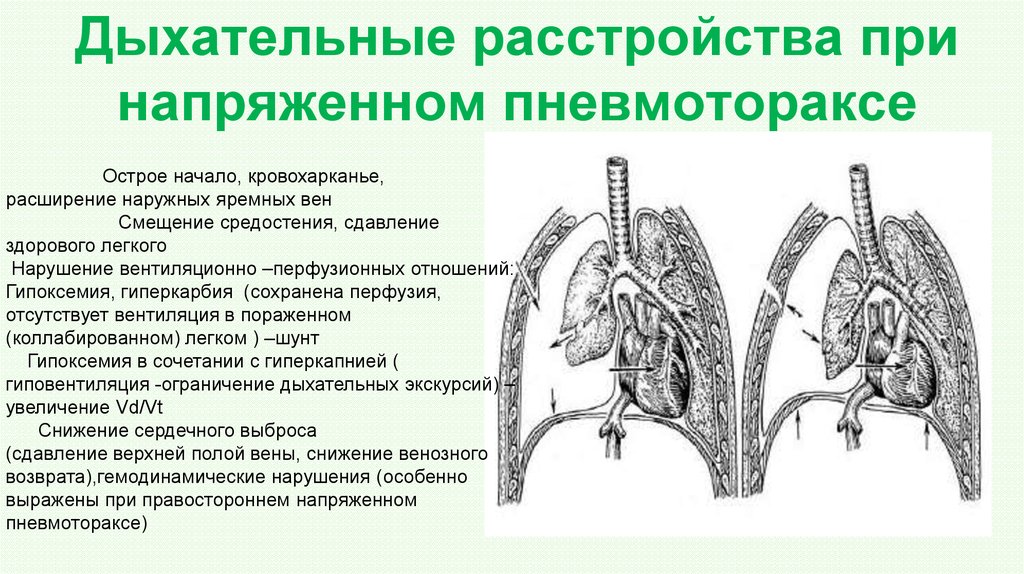
105. Дыхательные расстройства при напряженном пневмотораксе
Острое начало, кровохарканье,расширение наружных яремных вен
Смещение средостения, сдавление
здорового легкого
Нарушение вентиляционно –перфузионных отношений:
Гипоксемия, гиперкарбия (сохранена перфузия,
отсутствует вентиляция в пораженном
(коллабированном) легком ) –шунт
Гипоксемия в сочетании с гиперкапнией (
гиповентиляция -ограничение дыхательных экскурсий) –
увеличение Vd/Vt
Снижение сердечного выброса
(сдавление верхней полой вены, снижение венозного
возврата),гемодинамические нарушения (особенно
выражены при правостороннем напряженном
пневмотораксе)
106. Неотложная помощь при напряженном пневмотораксе
Напряжённый пневмоторакс требует немедленной декомпрессии и на начальных этапах контролируетсявведением иглы большого просвета, или широкого катетера (14 - 16 G) во II межреберье по среднеключичной
линии в соответствующей половине грудной клетки К свободному концу иглы прикрепляют резиновый клапан
для предотвращения дополнительного поступления воздуха в плевральную полость (вариант)
107. Открытый пневмоторакс
Лечение заключатся в закрытии 4 - 3-х слойной окклюзионнойповязкой с незакрепленным краем одной из сторон данной
повязки, что позволяет ей функционировать как односторонний
клапан
Фиксация всех краев повязки может привести к
накоплению воздуха в грудной полости и послужить причиной
развития
напряженного
пневмоторакса
Дренирование
плевральной полости (на удалении от места дефекта –
профилактика напряженного пневмоторакса) Закрытие дефекта
оперативным путем ИВЛ с ПДКВ, коррекция кровопотери,
нарушений гемодинамики, обезболивание
108. Клинические и лабораторные тесты позволяющие принять решение относительно проведения ИВЛ
Клинические данныеСокращенная,
скандированная речь
Участие вспомогательной
мускулатуры
Одышка (субъективное
ощущение
нехватки воздуха)
Изменения психического
статуса (энцефалопатия)
Ослабленные дыхательные
усилия
Принцип перевода на ИВЛ –
лучше немного раньше, чем
немного позже
Лабораторные
показатели
Pao2/Fio2 < 250
SaO2 < 90%
SvO2 < 60%
PaO2 < 60 мм рт. ст.
PvO2 < 30 мм рт. ст.
PaCO2 > 50 мм рт. ст.
pH < 7,25
RR > 35 д/мин
VE > 12 л/мин
109. Причины усиленной работы дыхания у раненых и пострадавших
Снижение податливости легких (избыток внесосудистой жидкости,ушиб легких, гемоторакс);
Торакоабдоминальные ранения компартмент-синдром, ограничение
подвижности диафрагмы;
Парез ЖКТ;
Отек мягких тканей грудной клетки;
Скопление мокроты, отек слизистой ВДП;
Преодоление эластического и резистивного сопротивления ДП;
Вынужденное положение пострадавшего (раненого), требующее
больших затрат энергии для завершения дыхательного цикла
Увеличение ЧДД на фоне ограничения дыхательных экскурсий
Изменения частоты, глубины, ритма дыхания (нарушение
респираторного драйва) при ЧМТ
110. Увеличение продукции CO2 как следствие усиленной работы дыхания
200 ккал/кг/мин для поддержания нормокапнии у здорового человекаУвеличение энергетических затрат, усиление продукции CO2
420 ккал/кг/мин и выше для поддержания нормокапнии у
пострадавших на ИВЛ
Нарастание продукции СО2
На фоне истощения и мышечной слабости дальнейшее накопление
СО2
Гипекркапния, гиперкарбия, рост соотношения (Vd / Vt) до 0,6
(N=0,35)
Смешанный ацидоз
111. Лечебные мероприятия
Устранение причин избыточного потребления энергии:Купирование гипо- и гипертермии
Санация ТБД, увлажнение дыхательной смеси
Взвешенный подход к инфузионной терапии
Купирование болевого синдрома
Изменение положения пострадавшего (устранение вентиляционноперфузионных нарушений, дренаж мокроты)
Адекватная нутритивная поддержка
Купирование судорог, профилактика психомоторного возбуждения
β – адреноблокаторы – улучшают исходы течения травматической
болезни
Коррекция режимов ИВЛ:
Повышенная продукция CO2 при устранении вентиляционных
нарушений может потребовать увеличения МВЛ до 12 – 20 л/мин
112. Принципы безопасной ИВЛ
ИВЛ с контролем по давлению (обеспечение и поддержание заданногоинспираторного(пикового потока) в течении всего заданного времени вдоха )
Заданное давление (PC) + PEEP суммируются (Peak не должно превышать
35 мм рт. ст.) – стремление к наименьшему Ppeak PEEP – 6-7 – 10-12 см вод. cт.,
(при ЧМТ опасность нарушения венозного оттока)
Pcontrol – 15-25 см вод. cт.
Vt – 5-7 мл/кг – не выше 6-8 мл/кг (мониторинг Peak)
Pramp (время достижения 95% величины давления от заданного Pcontrol) –
50-75 мс (50-70 л/мин)
Pmean – 15-20 см вод. ст. (выше 20 – существенное влияние на
гемодинамику)
Мониторинг кривых V-P и V-T
F принудительных вдохов – 14-16/мин (МОД 100-150 мл/кг/мин)
Ti =1,5 – 1,7 с (1:1,5 – 1:2
113. Кривые объем- давление (регулировка необходимого РЕЕР)
114. Кривая объем - давление
Появление клюва в верхней точке давления: слева – перераздувание здорой части легких(превышение допустимого предела верхнего давления) (оптимизируем Pcontrol-PEEP)
Высокое сопротивление дыхательных путей (справа- санация ТБД)
115. Тактика респираторной терапии при прогрессирующем нарушении газообмена
При тяжелых нарушениях газообмена:Временное пошаговое (с перерывом в 20-30 мин через каждые 4-5 см вод. ст) увеличение Pcontrol до
достижения Ppeak – 40-50 мм рт. ст. с одновременным увеличением РЕЕР до 10-12 см вод. ст. (открытие
потенциально вентилируемых альвеол)
Допустимый ДО – 6-7 мл/кг
Мониторинг кривой V-P
В случае успешного открытия легких оптимизируем параметры: PEEP – 10-11 см водн ст,
Pcontr – 19-22 см вод.ст.
При неэффективности – возвращаем Ppeak к 30-35 см вод. ст. и пытаемся улучшить оксигенацию за счет
удлинения времени вдоха (Ti>1,7-2,5 c) (Ti и PEEP мало изменяют Vt, но предупреждают коллапс легких)
Инвертированный режим
PC – IRV: I:E = 1,5:1-2,5;1
Уровень auto PEEPне выше 6-7 см водн ст, totalPEEP – не выше 10-12 стремимся к минимально
приемлемому уровню
При нарушениях гемодинамики снижаем PEEP и/или auto PEEP
Допустимый ДО – 6-7 мл/кг
При стабилизации газообмена по возможности снижаем Pcontrol и FiO2
Мониторинг кривых V-P и V-T
Пермиссивная (допустимая) гиперкапния (на фоне относительно небольших объемов) – 50-55 мм рт.ст.
(недопустима при ЧМТ) – встречается нечасто, устраняется дополнительной инсуфляцией газа.
Обязательный мониторинг гемодинамике при инвертированном режиме особенно > 2:1
116. Дальнейшая тактика
Если состояние легких улучшается:I:E < 1:1
Cst – не менее 30-35 мл/см водн ст
Pcontrol – 17-19 см водн ст
PEEP < 10 см водн ст
В случае положительной Rg картины, улучшения податливости уменьшают
седацию и релаксацию,переходят на ВВЛ PSIMV+PS:
I:E =1:1 1:1,5 1:2
PS – на 2-3 см выше Pcontrol (Vt во время вдоха в режиме PS не ниже 6
мл/кг)
Оцениваем в динамике Cstat, Vt и снижаем Pcontrol и PEEP (6-7 см водн ст) с
переводом на PEEP/CPAP+PS
117.
Синдром жировой эмболии (J Emerg Trauma Shock. 2009 Jan-Apr; 2(1): 29–33 )Жировая эмболия – переломах длинных трубчатых костей (капли жира размером до 6 мкм в различных
биологических жидкостях)
Синдром ЖЭ – триада симптомов в виде петехиальной сыпи, церебральной дисфункции, ДН, отражающих
системные нарушения (клиника – 3-4%, летальность 10-36%)
В основе – множественная окклюзия кровеносных сосудов каплями жира ( размером > 7-8 мкм) – обтурация
капиллярной сети – ишемия – гидролиз жировых капель в свободные жирные кислоты – распространение по
микрососудистой сети – высвобождение медиаторов воспаления и вазоактивных амминов – агрегация Тц –
обтурация.
Факторы риска:
молодой возраст закрытые переломы (бедро, таз, голень, жировая клетчатка)
отсутствие стабилизации
Светлый промежуток – 24-72 ч после травмы (манифестация – 48 ч)
ПРИЗНАКИ (GURD AND WILSON) БОЛЬШИЕ
Легочная дисфункция – первое проявление(встречается в 75%) – переход тяжелую ОДН в 10% ( A-V разница
PO2, гипоксемия, гипокапния) Мозговая дисфункция – в 86% неспецифична (от спутанности сознания до комы)
Петехии – через 24-36 ч (грудная клетка, шея, коньюктивы, подмышки)
МАЛЫЕ
Тахикардия, лихорадка, ретинальные, желтуха, нефропатия, Тц-пения, анемия, СОЭ, липурия, липемия, жир в
мокроте.
ЛЕЧЕНИЕ
Оксигенация тканей, ИВЛ с ПДКВ, альбумин (транспорт жирных кислот), поддержание волемии
сбалансированными кристаллоидными растворами.
Эффективность стероидов, гепарина, алкоголя, декстранов не доказана.
118. Травматическая болезнь
В основу тактики лечения раненых и пострадавших с тяжелыми ранениями и травмами положенаконцепция травматической болезни
ТБ – патологический процесс, вызванный тяжелой сочетанной механической травмой (ранением),
в котором последовательная смена ведущих факторов патогенеза обусловливает закономерную
последовательность периодов клинического течения
Острый период (травматического шока) - период острого нарушения жизненно важных функций (612 ч)
2-й период – период относительной стабилизации жизненно важных функций (12-48 ч).
Характеризуется относительно невысоким риском жизнеугрожающих осложнений (условия для
профилактики тяжелых, угрожающих жизни осложнений преимущественно хирургическим путем:
операции на магистральных сосудах конечностей, длинных костях, костях и органах таза,
позвоночнике и спинном мозге)
3-й период – период максимальной вероятности развития осложнений (3-10 сут.). Кровопотеря,
эндотоксикоз, ДВС-синдром, системный воспалительный ответ –поражение органов мишеней.
Наиболее частые осложнения:
СОПЛ, ОРДС, ЖЭ, ДВС, ПНЕВМОНИЯ, СЕПСИС, ОТЕК ГМ, СПОН
4-период – период полной стабилизации жизненно важных функций. Показатели жизненно
важных функций восстанавливаются до нормальных значений или близких к ним.
Временных параметров для этого периода не существует - они значительно варьируют в
зависимости от тяжести и локализации травмы
119. Особенности травматической болезни у раненых
Скоротечность и более высокий риск развитияжизнеугрожающих осложнений:
боевая обстановка (синдром эколого-профессионального
перенапряжения (стресс, истощение, дегидратация))более
длительные сроки от момента ранения до оказания
медицинской помощи
травматичная транспортировка
2) При одинаковой тяжести повреждений состояние
утяжеляется на 25% по сравнению с ранеными и
пострадавшими мирного времени
120. Варианты течения травматической болезни и выбор безопасных сроков повторных реконструктивных травматологических операций (для
анестезиолога – когда брать на операцию)Три прогностических варианта (в основу заложена бальная оценка тяжести повреждений,
определяющих сроки повторных хирургических вмешательств и методы ИТ при тяжелых
повреждениях:
манифестированный период относительной стабилизации и не жизнеугрожающие
повреждения (ISS не более 19 баллов) – отсроченные оперативные вмешательства выполняются
в ранние сроки независимо от периода ТБ. ИТ включает: обезболивание, инфузионную терапию,
а/б терапию, профилактику бронхо-легочных осложнений, тромбоэмболических осложнений;
короткий период относительной стабилизации и развитие жизнеугрожающих
осложнений (20-35 баллов по шкале ISS). Повторные операции выполняются по достижении
субкомпенсации витальных функций – не ранее 7-10 суток. Особенности ИТ: продленная (6-24 ч)
и длительная (более 24 ч) ИВЛ, стабилизация функциональных систем, многоуровневое
обезболивание, раннее энтеральное питание
отсутствие относительной стабилизации жизненно важных функций и развитие
жизнеугрожающих осложнений. Повторные операции выполняются не ранее 15 суток после
выхода из тяжелого сепсиса и достижения субкомпенсации в системах газообмена (ФВД),
гемодинамики, показателей крови. ИТ включает раннюю трахеостомию (не позже 48 ч),
длительная ИВЛ, смешанное питание, инвазивный мониторинг гемодинамики.
121. Выводы
От правильного оказания неотложной помощи зависит дальнейшаясудьба раненых и пострадавших;
Приоритетом в оказании неотложной реаниматологической помощи
являются устранение жизнеугрожающих последствий ранений или
травмы: кровотечения,
асфиксии, угнетение дыхания, недостаточности кровообращения,
нарушения метаболизма;
Единый подход к оценке характера ранения и травмы, понимание
закономерностей течения патологического процесса позволяет
выработать согласованную тактику при оказании
реаниматологической и хирургической помощи, в основе которой
заложен принцип опережающего лечения;
















































































































 medicine
medicine warfare
warfare








