Similar presentations:
Миокардит. Клинические признаки
1. Миокардит
2.
Миокардит – воспаление мышечной оболочки сердца (миокарда),чаще ревматического, инфекционного или инфекционноаллергического характера. Течение миокардита может быть острым
или хроническим. Острый миокардит проявляется одышкой,
цианозом, отеками на ногах, набуханием вен на шее, болями в
сердце, сердцебиением, аритмиями. Часто развитию миокардита
предшествует перенесенная инфекция (дифтерия, ангина,
скарлатина, грипп и др.). В дальнейшем возможны рецидивы
заболевания (при ревматическом миокардите), развитие сердечной
недостаточности и тромбоэмболий сосудов различных органов.
Частота заболеваемости миокардитом намного выше статистической
из-за поздней диагностики и латентных форм, когда заболевание
протекает стерто или в легкой форме. Признаки воспалительного
процесса в миокарде в 4–9% случаев обнаруживаются только на
аутопсии (по результатам патологоанатомических исследований). От
острого миокардита умирает от 1 до 7% больных, у людей молодого
возраста в 17-21% случаев он становится причиной внезапной смерти.
Миокардит приводит к развитию сердечной недостаточности и
нарушению ритма сердца, что является ведущими причинами
летального исхода. Миокардиты встречаются чаще у молодых людей
(средний возраст пациентов 30 – 40 лет), хотя заболевание может
возникнуть в любом возрасте. Мужчины заболевают миокардитом
несколько реже женщин, но у них чаще развиваются тяжелые формы
заболевания.
3.
Миокардит чаще всего вызван такими причинами:1. Инфекционные болезни
вирусы (ЕСЯО, Коксаки, вирусы гриппа, аденовирусы,
цитомегаловирусы, герпес, краснуха, гепатиты В и С,
арбовирусы).
простейшие (токсоплазмы, трипаносомы)
бактерии (стафилококки, стрептококки, коринебактерии
дифтерии, боррелии, хламидии, микобактерии
туберкулеза, сальмонеллы, риккетсии, легионеллы)
грибы (аспергиллы, кандиды, гистоплазмы,
кокцидиоидомицеты)
паразиты (трихинеллы, эхинококки)
2. Неинфекционные болезни (васкулиты, коллагенозы)
3. Радиоактивное излучение
4. Токсические вещества (катехоламины,
антрациклины, литий, ацетаминофен)
5. Аллергические реакции (сульфаниламиды,
ампициллин, пенициллины, метилдопа,
гидрохлоротиазид)
4.
Иногда миокардит развивается при системныхзаболеваниях соединительной ткани: системной
красной
волчанке, ревматизме, васкулитах, ревматоидном
артрите, при аллергических заболеваниях. Также
причиной миокардита может служить токсическое
воздействие некоторых лекарственных препаратов,
алкоголя, ионизирующее излучение. Тяжелое
прогрессирующее течение отличает идиопатический
миокардит невыясненной этиологии.
Миокардит в большинстве случаев
сопровождается эндокардитом и перикардитом, реже
воспалительный процесс затрагивает только миокард.
Повреждение миокарда может возникать при прямом
миокардиоцитолитическом действии инфекционного
агента; под влиянием токсинов, циркулирующих в
крови (в случае системной инфекции); и как
результат аллергической или аутоиммунной реакции.
Нередко встречаются инфекционно-аллергические
миокардиты.
5.
Провоцирующими моментами возникновениямиокардита являются острые инфекции (чаще
вирусные), очаги хронической инфекции; аллергозы,
нарушенные иммунологические реакции; токсическое
воздействие на организм (лекарств, алкоголя,
наркотиков, ионизирующего излучения,
при тиреотоксикозе, уремии и др.).
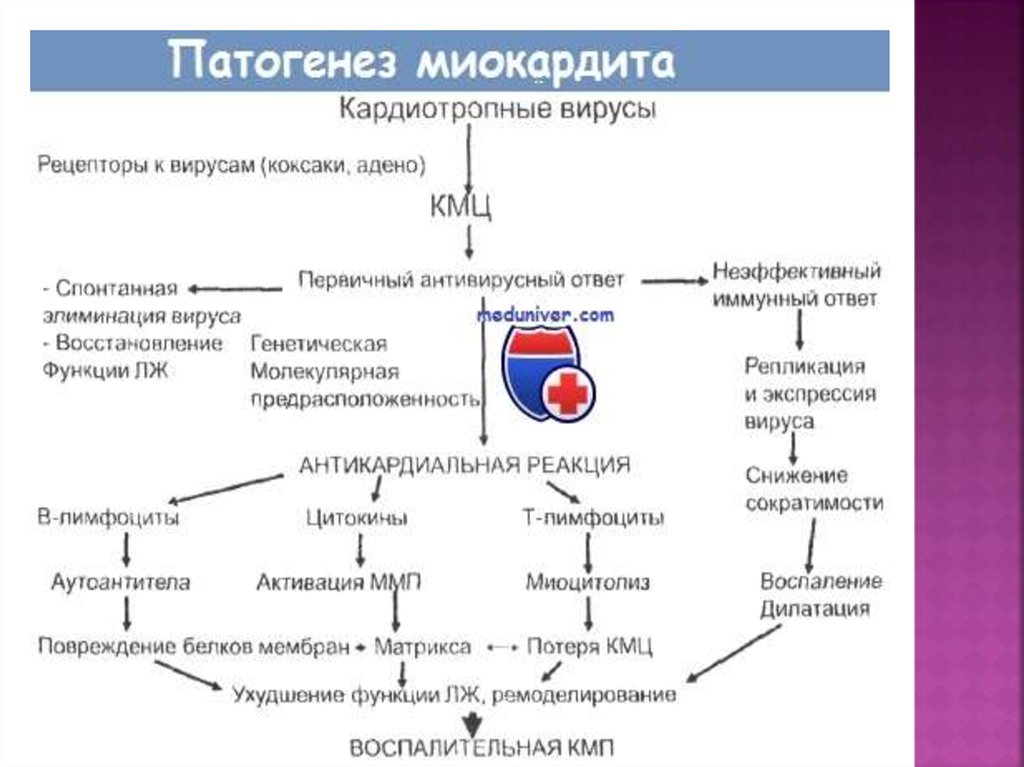
Иммунные нарушения, наблюдаемые при миокардите,
проявляются расстройством всех звеньев иммунитета
(клеточного, гуморального, фагоцитоза).
Инфекционный антиген запускает механизм
аутоиммунного повреждения кардиомиоцитов,
приводящий к значительным изменениям миокарда:
дистрофическим изменениям мышечных волокон,
развитию экссудативных или пролиферативных реакций
в интерстициальной ткани. Следствием воспалительных
процессов при миокардите является разрастание
соединительной ткани и развитие кардиосклероза. При
миокардите заметно снижается насосная функция
сердечной мышцы, что часто носит необратимый
характер и приводит к тяжелому состоянию
недостаточности кровообращения, нарушениям
сердечного ритма и проводимости, служит причиной
инвалидности и летального исхода в молодом возрасте.
6.
7. Классификация миокардитов
В зависимости от механизма возникновения иразвития миокардита выделяют следующие
формы:
инфекционные и инфекционно-токсические
(при гриппе, вирусах группы Коксаки,
дифтерии, скарлатине и др.);
аллергические (иммунные)
(сывороточный, инфекционно-аллергический,
трансплантационный, лекарственный,
миокардиты при системных заболеваниях);
токсико-аллергические (при тиреотоксикозе,
уремии и алкогольном поражении сердца);
идиопатические (невыясненной природы).
8.
Пораспространенности воспалительного
поражения миокардиты делятся на
диффузные и очаговые.
По течению различают острые, подострые,
хронические (прогрессирующие,
рецидивирующие) миокардиты. По степени
тяжести - легкий, миокардит средней
тяжести, тяжелый.
По характеру воспаления выделяют
экссудативно-пролиферативный
(воспалительно-инфильтративный,
васкулярный, дистрофический,
смешанный) и альтернативный
(дистрофически-некробиотический)
миокардиты.
9.
В развитии инфекционного миокардита (какнаиболее часто встречающегося) выделяют 4
патогенетические стадии:
Инфекционно-токсическая
Иммунологическая
Дистрофическая
Миокардиосклеротическая
По клиническим вариантам (по преобладающим
клиническим симптомам) различают миокардиты:
малосимптомный
болевой или псевдокоронарный
декомпенсационный (с нарушением
кровообращения)
аритмический
тромбоэмболический
псевдоклапанный
смешанный
10. Симптомы миокардита
Клиническая симптоматика миокардита зависит от степенипоражения миокарда, локализации, остроты и
прогрессирования воспалительного процесса в сердечной
мышце. Она включает проявления недостаточности
сократительной функции миокарда и нарушения ритма
сердца. Инфекционно-аллергический миокардит в отличие от
ревматического начинается обычно на фоне инфекции или
сразу после нее. Начало заболевания может протекать
малосимптомно или латентно.
Основные жалобы пациентов - на сильную слабость и
утомляемость, одышку при физической нагрузке, боли в
области сердца (ноющие или приступообразные), нарушения
ритма (сердцебиение, перебои), повышенную потливость,
иногда боль в суставах. Температура тела обычно
субфебрильная или нормальная. Характерными
проявлениями миокардита являются увеличение размеров
сердца, понижение артериального давления,
недостаточность кровообращения.
11.
Кожные покровы у больных миокардитом бледные, иногда ссинюшным оттенком. Пульс учащенный (иногда
уреженный), может быть аритмичным. При выраженной
сердечной недостаточности наблюдается набухание шейных
вен. Возникает нарушение внутрисердечной проводимости,
которое даже при небольших очагах поражения может стать
причиной аритмии и привести к летальному исходу.
Нарушение сердечного ритма проявляется
суправентрикулярной (наджелудочковой) экстрасистолией,
реже приступами мерцательной аритмии, что заметно
ухудшает гемодинамику, усиливает симптомы сердечной
недостаточности.
В большинстве случаев в клинической картине миокардита
преобладают лишь отдельные из перечисленных выше
симптомов. Примерно у трети пациентов миокардит может
протекать малосимптомно. При миокардитах, возникающих
на фоне коллагеновых заболеваний, а также вирусной
инфекции часто возникает сопутствующий перикардит.
Идиопатический миокардит имеет тяжелое, иногда
злокачественное течение, приводящее к кардиомегалии,
тяжелым нарушениям ритма и проводимости сердца и
сердечной недостаточности.
12. Осложнения миокардита
Придлительно текущем миокардите
развиваются склеротические поражения
сердечной мышцы, возникает
миокардитический кардиосклероз. В
случае острого миокардита при тяжелых
нарушениях работы сердца быстро
прогрессирует сердечная недостаточность,
аритмия, становящиеся причиной
внезапной смерти
13.
Переченьосновных и дополнительных
диагностических мероприятий
Обязательный минимум обследования для
плановой госпитализации после
установления диагноза миокардита на
амбулаторном этапе:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Анализ крови на микрореакцию.
4. ЭКГ.
5. Флюрорография органов грудной
клетки.
14.
15. Диагностические критерии
Клиническая картинаВыраженность клинической картины от легкого недомогания и
невыраженных болей в грудной клетке до молниеносного течения
завершающегося ОСН и смертью больного. В ряде ситуаций клиника
может напоминать ОКС, а в ряде случаев приводит к быстрому
развитию ДКМП.
Клиника продромального периода
Лихорадка, миалгия, артралгия, слабость, чувство нехватки воздуха и
симптомы поражения желудочно-кишечного тракта (до 1-ой недели).
Период клинического манифеста
В последующие дни: боль в грудной клетке, часто не отличимая от
стенокардической, одышка, влажные хрипы, слабость, утомляемость,
снижение толерантности к физической нагрузке. Загрудинная боль в
ряде случаев сопровождается изменениями на ЭКГ – подъемом
сегмента ST, что объясняется вазоспазмом коронарных артерий (отек
миокарда). Для этого периода характерны жалобы на перебои в
сердце, синкопальные состояния и появление отеков. Наибольшая
выраженность и скорость развития симптомов характерны для
гигантоклеточного миокардита.
16.
Важно помнить следующие особенности:- боли в грудной клетке, как правило, длительные, не
связанные с физической нагрузкой, носят разнообразный
характер (ноющие, колющие, тупые, редко жгучие), однако не
характерны сжимающие и симптом "галстука".
- сердцебиение характерно для миокардита с ранних этапов
развития болезни и описывается пациентами как постоянно
присутствующее.
- ощущение утомляемости – важный симптом присутствует у
абсолютного большинства пациентов, описывается как остро
возникшие и не исчезающие несмотря на уменьшение объема
нагрузок.
- снижение толерантности к физическим нагрузкам –
характерно для миокардита, как правило, отмечается всеми
пациентами, носит индивидуальный характер, часто
становится доминирующей жалобой, т.к. ухудшает качество
жизни.
- миокардитический континуум. Объяснение неспецифичным
симптомам необходимо искать в контексте анализа
предшествующих заболеванию событий ("простудные
заболевания", вакцинация, прием нового препарата,
токсические воздействия и т.д.). Если удается выстроить
четкую череду событий от возможного воздействия на
миокард до появления СН – то изначально неспецифические
симптомы приобретают характер диагностически значимых.
17.
Период восстановленияВ период выздоровления для больных
характерна астения. Таким образом, в
типичной ситуации для миокардита
характерны:
- продромальный период – проявляется
неспецифическими симптомами
сопровождается слабостью и
субфебрилитетом.
- период клинического манифеста –
проявляется болями, слабостью и
симптоматикой недостаточности
кровообращения.
- период выздоровления – характеризуется
ослаблением симптоматики недостаточности
кровообращения.
В большинстве случаев симптоматика исчезает
полностью, у ряда больных они сохраняются и
доминируют. Для всех больных характерна
астения.
18.
Сбор анамнезаФизикальное обследование пациента - симптомы варьируют от
умеренной тахикардии до декомпенсированной желудочковой
недостаточности: отеки, набухание шейных вен, нарушение ритма
сердца, застойный процесс в легких.
ЭКГ - нарушение сердечного ритма, возбудимости и
проводимости.Специфических изменений на ЭКГ, характерных для
миокардитов нет. Чувствительность ЭКГ метода при миокардитах
составляет 47%. Самым частым изменением является
формирование отрицательного зубца Т. Возможны изменения
сегмента ST, что ставит на первое место проведение
дифференциального диагноза с острым инфарктом миокарда..
ЭхоКГ - выявляется патология миокарда (расширение полостей
сердца, снижение сократительной способности, нарушение
диастолической функции) в разной степени в зависимости от
тяжести заболевания.
Общий, биохимический, иммунологический анализы крови не
являются столь специфичными при миокардите и показывают
увеличение содержания α2 и γ - глобулинов, повышение титра
антител к сердечной мышце, положительную РТМЛ (реакцию
торможения миграции лимфоцитов), положительную пробу на Среактивный белок, повышение сиаловых кислот, активности
кардиоспецифичных ферментов. Исследование иммунологических
показателей должно проводиться в динамике.
Рентгенография легких помогает обнаружить увеличение размеров
сердца (кардиомегалию) и застойные процессы в легких.
19.
Бакпосев крови для выявления возбудителя,или ПЦР диагностика.
Эндомиокардиальная биопсия при
помощи зондирования полостей сердца, включающая
гистологическое исследование биоптатов миокарда,
подтверждает диагноз миокардита не более чем в 37%
случаев в связи с тем, что может иметь место очаговое
поражение миокарда. Результаты повторной биопсии
миокарда дают возможность оценить динамику и исход
воспалительного процесса.
Сцинтиграфия (радиоизотопное исследование)
миокарда является физиологичным исследованием
(прослеживается естественная миграция лейкоцитов в
очаг воспаления и нагноения).
Магнитно-резонансная томография (МРТ сердца) с
контрастированием дает визуализацию воспалительного
процесса, отека в миокарде. Чувствительность данного
метода составляет 70-75%.
Радиоизотопное исследование сердца, магнитнорезонансная томография позволяют определить зоны
повреждения и некроза сердечной мышцы.
20.
Диагноз миокардита может основываться на рекомендацияхNYHA()
"Большие" критерии
1. Имеется хронологическая связь перенесенной инфекции (или
аллергической реакции, или токсичесого воздействия) с
появлением следующих кардиальных симптомов:
- Кардиомегалия
- Сердечная недостаточность
- Кардиогенный шок
- Синдром Морганьи-Адамса-Стокса
2. Патологические изменения ЭКГ, в том числе аритмии и
нарушения проводимости.
3. Повышение активности кардиоспецефических ферментов.
"Малые" критерии
1. Лабораторное подтверждение перенесенной инфекции
(например, высокие титры противовирусных антител).
2. Ослабление I тона.
3. Протодиастолический ритм галопа.
Диагноз миокардита ставится на основании наличия
хронологической связи признаков перенесенной инфекции
(аллергии, токсического воздействия и т.п.) с двумя "большими"
критериями миокардита или с одним "большим" + двумя "малыми"
критериями.
21. Тактика лечения
Немедикаментозное лечение:1. Постельный режим при остром миокардите и
активной стадии хронического:
- при легкой форме 2-4 недели;
- при среднетяжелой форме первые 2 недели –
строгий постельный, затем еще 4 недели –
расширенный постельный;
- при тяжелой форме строгий постельный – до
состояния компенсации кровообращения и еще 4-6
недель – расширенный постельный.
2. Прекращение курения.
3. Диета с ограничением поваренной соли в
зависимости от выраженности симптомов СН (более
подробно см. протокол по ХСН).
4. Прекращение употребления алкоголя, любых
наркотических средств.
22.
Медикаментозное лечение:1. Препараты, направленные на поддержку гемодинамики при тяжелом миокардите,
осложненном ОСН (низкое артериальное давление, высокое среднее давление в
легочной артерии, высокое давление заклинивания легочной артерии и высокое
давление наполнения ЛЖ). (Более подробно см.протокол по ОСН):
a. Комбинации положительных инотропных препаратов и периферических
вазодилятаторов;
b. сенситизаторы кальция (левосимендан);
c. Применение дигоксина при миокардите возможно при развитии осложнения ОСН
только в минимальных дозах – при обязательном мониторинге ритма.
2. Для медикаментозной терапии желудочковых тахиаритмий эффективно назначение
амиодарона. При развитии угрожающих жизни нарушений ритма, если миокардит не
обусловлен воспалительной инфильтрацией миокарда гигантоклеточными
инфильтратами, при решении вопроса об ИКД следует подождать несколько недель, так
как вероятность спонтанного восстановления ритма высока.
3. Медикаментозное лечение ФП при миокардитах проводится согласно протоколу по ФП
(см. протокол по ФП).
4. Базовое применение препаратов, используемых в лечении ХСН (более подробно см.
протокол по ХСН). Во всех случаях установленного диагноза миокардит, когда состояние
пациента не требует экстренных мер по поддержанию гемодинамики, пациент должен
получать терапию, рекомендованную для лечения ХСН:
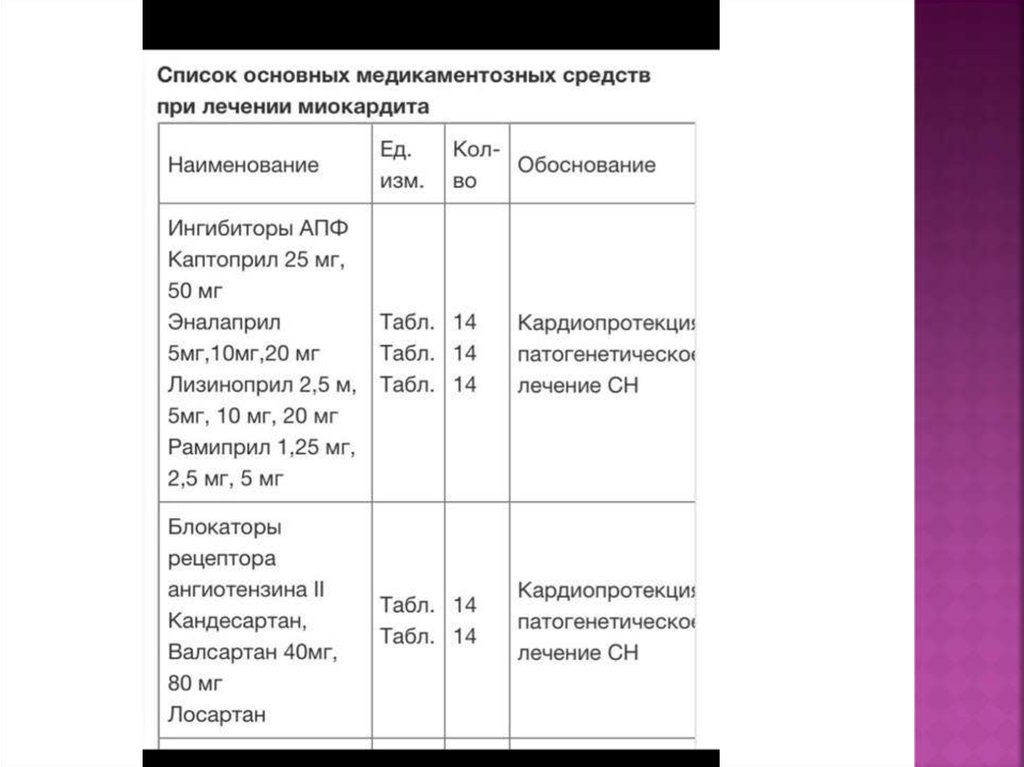
a. Ингибиторы АПФ или БРА у пациентов с острым миокардитом для контроля над
процессом ремоделирования, с осторожностью под контролем АД.
b. Бета-блокаторы, разрешенные для лечения ХСН (карведилол, метопролол-сукцинат,
бисопролол, небивалол) при отсутствии противопоказаний.
c. Антагонисты альдостерона в дозе нейрогуморального модулятора (спиронолактон в
дозе 12.5-50 мг).
d. Диуретики.
23.
5. Иммуносупрессивная терапия миокардитов. Не было полученодоказательств эффективности преднизолона при вирусных миокардитах.
Иммуносупрессивная терапия эффективна при лечении миокардитов,
развившихся при аутоиммунных заболеваниях, системных заболеваниях
соединительной ткани, у больных гигантоклеточным миокардитом и у
больных с хронически протекающими вирус-негативными
воспалительными кардиомиопатиями.
6. Терапия вирусных миокардитов внутривенным введением
иммуноглобулина. Рутинное применение иммуноглобулина не
рекомендуется.
7. Терапия вирусных миокардитов интерферонами. Применение
интерферона α по 3.000.000ЕД /м2х3р/неделю у лиц с подтвержденным
вирусным миокардитом.
8. Профилактика тромбозов и тромбоэмболических осложнений – при
миокардитах, осложненных ФП (антагонист витамина К, ривораксабан
(более подробно см. протокол по ФП), при тромбозах и эффекте
спонтанного эхоконтрастирования, при высоком риске ТЭО (прямые и
непрямые антикоагулянты, фондапаринукс).
9. Нестероидные противовоспалительные средства применяют при
миоперикардитах (не рекомендуется применять при вирусном
миокардите).
10. Противовирусная терапия проводится только после верификации
вируса.

























 medicine
medicine