Similar presentations:
Пухлини шиї. Рак щитовидної залози
1.
ПУХЛИНИ ШИЇ. РАК ЩИТОВИДНОЇ ЗАЛОЗИ.2.
3.
ПУХЛИНИ ШИЇ1. Органні:- щитовидної залози, паращитовидних залоз
, гортані, глотки, стравоходу,
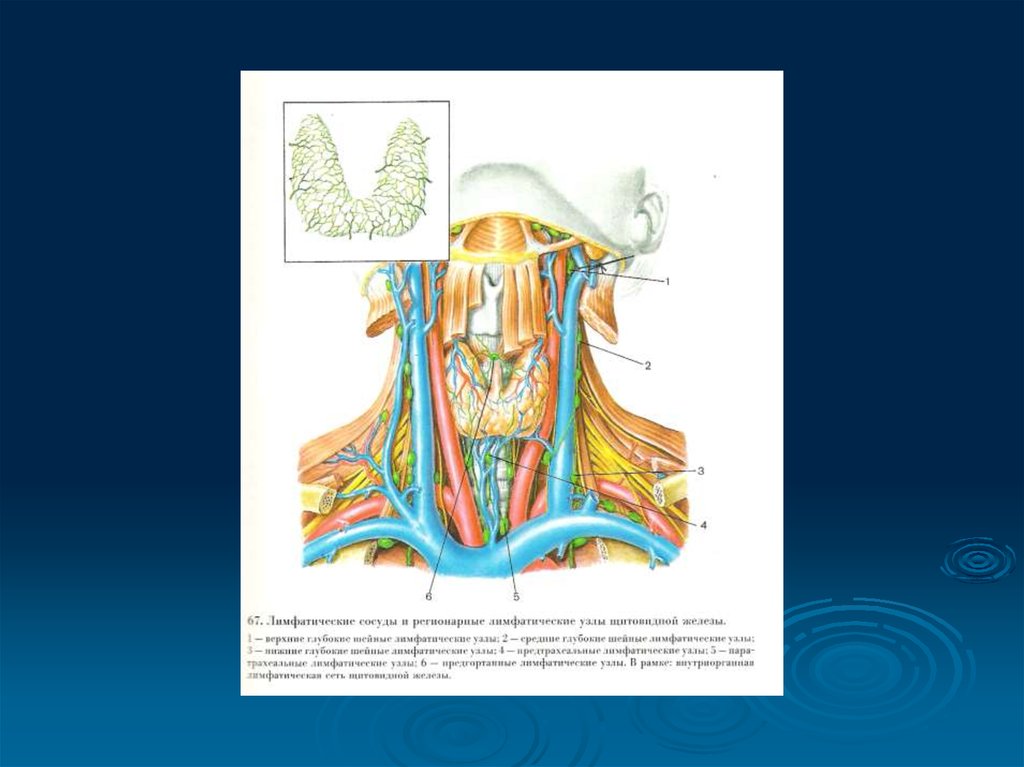
підщелепних лімфатичних вузлів.
2.Позаорганні: -1) нейроектодермальні (невріноми,
гліоми, гангліоневроми, нейрофіброми,
хемодектоми – із парагангліїв);
2) з мезенхіми - фіброми – фібросаркоми,
ліпома – ліпосаркома,
синовіома – синовіальна саркома,
гемангіома- гемангіосаркома,
гемангіоперіцитома;
3) дисембріональні
-з
щитоязичного
протоку, бранхіогенний рак, тімома,
тератоми.
3. Пухлинні ураження лімфатичних вузлів:
первинні – лімфогранульоматоз,
негоджкінські лімфоми,
хронічний лімфолейкоз.
метастатичні – регіонарні і віддалені.
4.
5.
6.
ПУХЛИНИ ЩИТОВИДНОЇ ЗАЛОЗИКласифікація пухлин щитовидної залози будується з
урахуванням
трьох основних принципів: клінічного, гістологічного,
Класифікація пухлин щитовидної залози:
Джерело розвитку
доброякісна
злоякісна
А-клітини
(фолікулярні)
В-клітини
(Гюртля-Ашкіназі)
фолікулярна
аденома,
папілярна аденома
Трабекулярна
аденома
фолікулярна аденокарцинома
С-клітини
(парафолікулярні)
Солідна аденома
Солідний рак з амілоїдозом
строми -(медулярний рак)
метаплазований
епітелій
папілярна карцинома
Недиференційований рак
плоскоклітинний рак
7.
Фізіологічні основи діагностики патологіїщитовидної залози
Щитовидна залоза, наче метелик, лежить безпосередньо на
передній поверхні трахеї щільно під гортанню. Вона складається з двох
часток, які зв”язані поміж собою маленькою середньою часткою, так
званим перешийком.
Клітини щитовидної залози (ЩЗ) – тиреоцити ( А і В –клітини),
об”єднуючись поміж собою в функціоналні структури утворюють так звані
фолікули. Тиреоцити синтезують тиреоглобуліни, який і є вмістом
порожнини фолікула. Внаслідок щільного прилягання тиреоцитів до
ендотелію кровоносних судин, а також появи розривів в стінці фолікула
синтезовані в ньому гормони потрапляють в кров”яне русло.
ЩЗ сецернує денно в середньому біля 100 мкг Т4. Більша частина Т3
утворюється при екстратиреоїдальному 5-дейодуванні з Т4 в печінці. Між
фолікулярними клітинами і фолікулами розташовуються
С-клітини, які синтезують кальціотонін. Внаслідок того, що
частина фолікулів постійно відмирає в ЩЗ виявляються вогнища
регресивно-дегенеративних змін з ділянками звапніння. кістами і
вузловими переродженями тканини залози. В результаті цих змін ЩЗ
дорослої людини на розрізі має строкату будову.
8.
Причини розвитку раку в ЩЗВважається, що в основі розвитку раку ЩЗ лежить поломка
зв”язків у взаємодії між гіпофізарно-гіпоталамічною діяльністю і
виробленням тироксину в щитовидній залозі. Тобто зниження
функціональної активності ЩЗ в результаті:
1) вікової інволюції,
2) екзо- і ендогенної недостатності,
3) застосування тіреостатичних препаратів і в т.ч
радіоактивного йоду,
4) порушення обміну йоду, в т.ч. в печінці,
5) іонізуючого випромінювання.
9.
Морфологічна класифікація раку щитовидної залози.1-ий тип А – високодиференційовані:
1) папілярний – росте повільно, метастазує
переважно в лімфатичні вузли шиї,
2) фолікулярний – росте повільно, метастазує
переважно гематогенно в кістки і легені.
2-ий тип з С –клітин (APUD-клітини ):
А) медулярний - в 25% це сімейний рак
Б)недиференційований
10.
Папілярний і змішаний папілярно-фолікулярний раки ЩЗвиникають із фолікулярних клітин (тиреоцитів), за звичай є
функціонуючими, тобто поглинають йод і продукують тиреоїдний
гормон.
Фолікулярний рак – перефажно це однофокальний рак. з вираженою
тенденцією до інвазії судин та гематогенного метастазування . Ця форма
раку виникає переважно у дорослих.
Медулярний рак – розвивається з парафолікулярних або С-клітин,
нейроектодермального походження, і складає біля 10% всіх форм раку
ЩЗ. Якщо попередні форми раку зустрічаються переважно у жінок, то
для медулярного раку немає статевих відмінностей. Виникає він у дітей
до 10 років та у старців після 80 років. Спонтанний медулярний рак
спостерігається приблизно у 80% хворих і частіше на 5-му десятку
життя. В 25% цей рак є сімейним і при цьому ураження залози є
двобічним. Супроводжується рак продукцією кальціотоніну (>4 мкг/л),
що є діагностичним маркером цієї форми раку.
Анапластичний недиференційований рак ЩЗ виникає із фолікулярних
клітин і має 3 гістологічні типи: дрібноклітинний,
веретеноклітинний і гігантоклітинний.. На його долю припадає
біля 10%всіх РЩЗ, частіше зустрічається у віці від 40 до 90 років, в 4
рази частіше серед жінок. У 80% випадків з цією формою раку в
анамнезі зоб.
11.
Класифікація РЩЗ за системою TNMТ1 - < 1 см
Т2 – від 1 до 4 см,
Т3 - > 4 см але в межах капсули ЩЗ,
Т4 – пухлина переходить на сусідні анатомічні
структури.
N0 – регіонарні метастази відсутні;
N1 - метастази в регіонарні лімфатичні вузли.
М0 – немає віддалених метастазів
М1 – є віддалені метастази.
Групування за стадіями РЩЗ
Будь-яке поширення процесу при недиференційованій формі раку ЩЗ це
1У ст.
У пацієнтів до 45 років при папілярній і фолікулярній формах раку
виділяють тільки дві стадії:
1 – М0 неметастатична і
2 – М1 – метастатична.
У пацієнтів з папілярною і фолікулярною формами раку старше 45
років, а також у всіх вікових груп з медулярною формою раку виділяють 4
стадії.
1 і 11 стадії визначаються тільки символами Т1 і
відповідно Т2 та N0 і М0;
111 стадія – Т4 або у всіх випадках N1.
1У стадія – наявність віддалених М 1
12.
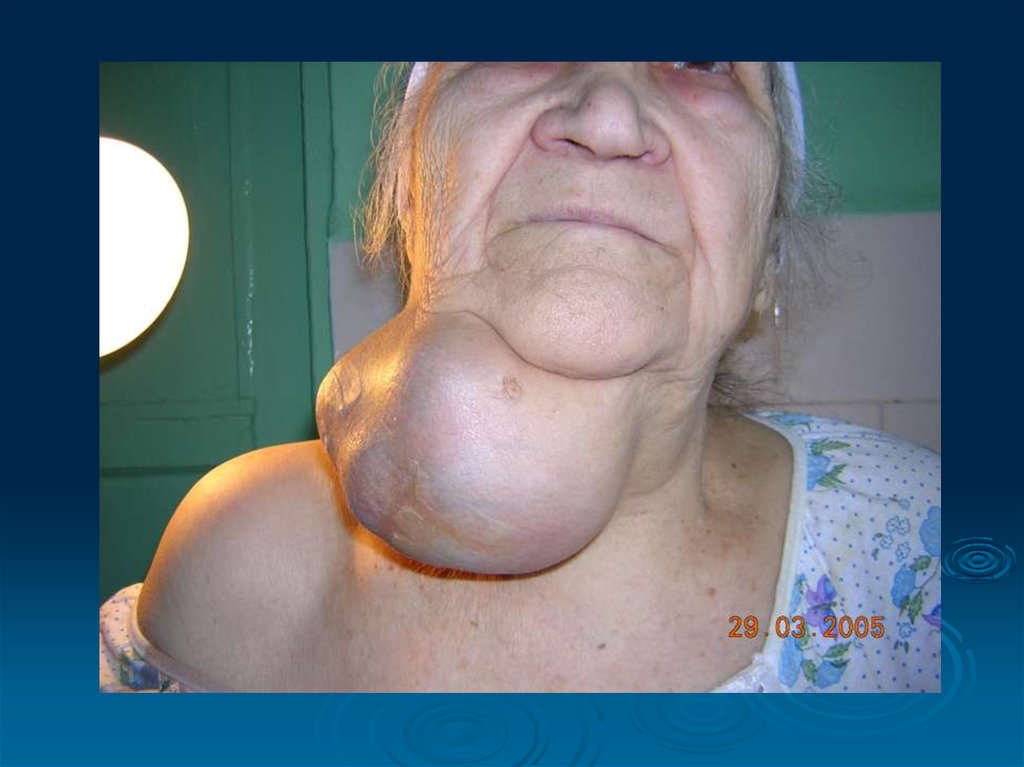
Клініка і діагностика РЩЗПеребіг раку ЩЗ визначається в першу чергу тими особливостями:
Папілярний і фолікулярний рак характеризується появою в ЩЗ вузла
з повільним ростом. Наявність при цьому збільшених регіонарних
лімфатичних вузлів засвідчує високу вірогідність того, що це злоякісна
пухлина. Проте, якщо за таких даних діагноз раку буде підтверджено то
це вже виявиться рак, як мінімум 111 стадії.
Для недиференційованого раку властивий бурхливий перебіг з
генералізованим метастазуванням.
Для РЩЗ характерне існування так званої прихованої форми, її ще
називають аберантною формою. Первинну пухлину при цій формі
вдається знайти тільки після гістологічного дослідження пошарової
секції видаленої щитовидної залози. Діагнозується ця форма раку ЩЗ на
основі виявлення збільшених лімфатичних вузлів з наступним
проведенням пункційної або відкритої біопсії одного із них.
Зустрічається така форма раку у 25% всіх випадків РЩЗ.
Аберантна форма РЩЗ може розвиватись з усіх трьох груп
клітин.
13.
Діагностична схема обстежень при виявленні вузловатих новоутворівв щитовидній залозі.
Анамнез: а) час появи та динаміка змін розміру вузла у збільшеній або
раніше незміненій ЩЗ.
б) відчуття тиснення, розпирання (вузькості) , особливо при ковтанні,
пізніше –
в) зміна голосу (охриплість). задуха, ціаноз, дисфагія як результат
проростання пухлини в зворотній нерв, трахею і стравохід.
Важливим для діагностики є вияснення ймовірністі прийому
йодвмістких медикаментів,
контрацептивів та вагітності, при яких
також
збільшується ЩЗ.
УЗД – виявлення вузла гетерогенної структури.
Визначення пухлинних маркерів – кальціотонін, концентрація якого при
медулярному раці перевищує 4 мкг/л.
Пункційна біопсія: 0 – матеріал неінформативни
1 – нормальні тиреоцити,
2 – макрофаги, гістіоцити (запалення),
3 – атипові клітини з анізоцитозом
4 – підозра на малігнізацію,
5 – злоякісний ріст.
14.
Лікування раку щитовидної залози1.Диференційовані форми раку.
Методом вибору для лікування диференційованої форми раку є
проведення тіреоїдектомії та гмітіреоїдектомії у випадках одностороннього
ураження без поширення на перешийок. При цьому завжди необхідно
залишати частину задньої капсули для збереження паращитовидних залоз
та з метою попередження пошкодження зворотнього нерва. При цьому
залишається навіть пухлинна тканина. Залишок цих тканин в подальшому
може бути девіталізований радіоактивним йодом.
При метастатичному ураженні лімфатичних вузлів шиї виконують
одночасно операцію типу Крайля або тільки футлярно-фасціальну
лімфаденектомію. З метою забезпечення абластичності операції
проводиться доопераційне опромінення пухлини. Після виконання
тіреоїдектомії в післяопераційному періоді призначають ель-тироксин 200
мг в день. Цим досягається пригнічення ТТГ гіпофіза як стимулятора росту
диференційованих форм РЩЗ.
Радіойодтерапія.
З лікувальною метою застосовують тільки йо 131 у вигляді йодиду натрію,
який є гама і бета-випромінювачем. Енергія гама-випромінювання
препарату коливаэться від 80 до 723 кэВ. Енергія бета частинок в межах 0,8
МэВ, і саме вона діє деструктивно на тіреоїдну тканину.
15.
РАДІОЙОДТЕРАПІЯ РЩЗБезперечною умовою для проведення успішної радіойодтерапії є висока
поглинальна здатність його пухлиною.
Показник поглинання пухлиною радіоактивного йоду повинен
перевищувати 2%.
Покази до радіойодтерапії:
- наявність залишкової тканини щитовидної залози за умов доказаної
гістологічно мультіцентричності вогнищ раку у видаленій залозі, інвазія
пухлиною капсули;
- наявність залишкової тканини щитовидної залози і метастазів в
регіонарні лімфатичні вузли, які накопичують радіоактивний йод;
- наявність віддалених метастазів що накопичують J131;
-неоперабельні форми раку з проростанням або зміщенням трахеї з
ураженням лімфатичних вузлів середостіння, при яких радіойодтерапія
може зробити можливим проведення операції з наступною
радіойодтерапією і забезпечити в окремих випадках навіть повне
виліковування;
- рецидиви РЩЗ.
16.
17.
Доза йод 131 залежить від маси пухлини. Така терапіяефективна якщо маса пухлини менша 20 гр. Ефект такого
лікування відсутній при наявності пухлинної маси більше 200 гр.
Крім даних гістологічного дослідження про наявність
первинного або метастатичного РЩЗ свідчить також рівень
тіреоглобуліну, який продукують клітини диференційованого
РЩЗ. Тобто крім даних сцинтіграфії про наявність вогнищ
тіреоїдної тканини свідчить також концентрація
тіреоглобуліну. Найбільш високі показники ТГ визначаються при
метастазах диференційованого раку в легені і кістки. Визначення
рівня ТГ в процесі лікування і диспансеризації хворого на РЩЗ
застосовується з метою контролю за перебігом пухлинного
процесу. Проте ведуча роль надається сцинтіграфії. Вона
проводиться під час радіойодтерапії на 3 – 5 день після введення
лікувальної дози (30 – 140 мКи в залежності від віку хворого). Саме
після введення лікувальної дози йод-131 можна виявити раніше не
виявлені метастатичні вогнища. При проведенні сцинтіграфії
зважають на те що фізіологічною нормою є підвищене
накопичення йод-131 в слиних залозах, шлунку, кишечнику і
сечовому міхурі.
18.
Медулярний РЩЗ.Лікування цієї форми раку тільки хірургічне – тиреоїдектомія.
С-клітини медулярного раку не накопичують радіоактивний
йод, тому він не застосовується для лікування цього раку.
Проте це визначається тільки за результатами прведеної після
операції сцинтіграфії.
Якщо при цьому виявлено вогнища поглинання йод-131 то
призначається радіойодтерапія.
Дія радіойоду при цьму буде опосередкована – з розрахунку
розміщення біля тіреоїдної тканини пухлинних С-клітин.
19.
Анапластичний рак. Переважна більшість хворих з цієюформою раку гинуть впродовж першого року після
встановлення діагнозу. Операція. зовнішнє опромінення та
наступна ХТ. Доцільним є проведення доопераційного
опромінення щитовидної залози. Ефективність лікування
анапластичного РЩЗ дуже низька. Відсутні випадки 5-річного
виживання цих хворих.
20.
ЗаключенняРак щитовидної залози в Україні має перспективу до зростання
у людей, які піддались впливу іонізуючої радіації, зв”язаної з
аварією на Чернобильській атомній станції. Епідеміологічний
моніторинг. який проводиться в зоні радіації може забезпечити
ранню діагностику РЩЗ. Зниження смертності від РЩЗ можливе
при ранній діагностиці диференційованих форм . Лікування
хворих на рак ЩЗ повинно здійснюватись тільки в центрах де
налагоджена радіоізотопна діагностика та застосовується
радіойодтерапії.


















 medicine
medicine