Similar presentations:
Адаптаційні зміни в організмі жінки під час вагітності. Лабораторна діагностика при вагітності. Методи обстеження вагітних
1. НФаУ Кафедра клінічної лабораторної діагностики Акушерство та гінекологія
НФАУКАФЕДРА КЛІНІЧНОЇ ЛАБОРАТОРНОЇ
ДІАГНОСТИКИ
АКУШЕРСТВО ТА ГІНЕКОЛОГІЯ
Лекція №2: Адаптаційні зміни в
організмі жінки під час вагітності.
Лабораторна
діагностика
при
фізіологічній вагітності. Методи
обстеження вагітних.
к.мед.н., доцент О.О. Паламарчук
2. Діагностика вагітності на визначення її строків
ДІАГНОСТИКА ВАГІТНОСТІ НАВИЗНАЧЕННЯ ЇЇ СТРОКІВ
3.
Встановлення наявності вагітності надзвичайно важливо,оскільки визначає подальшу тактику ведення пацієнток.
Визначення факту вагітності має велике значення не тільки
у жінок репродуктивного віку, але і у пацієнток
клімактеричного періоду, у дівчат до початку менархе, коли
при нерегулярних менструаціях або при їх відсутності не
виключається вірогідність настання вагітності.
Рання діагностика вагітності дуже важлива не лише для
акушерів-гінекологів, але і для лікарів різних
спеціальностей, адже гормональні, фізіологічні та анатомічні
зміни, що супроводжують вагітність, можуть значною мірою
впливати на перебіг екстрагенітальних захворювань.
Діагностика вагітності, особливо на ранніх строках, іноді
може бути утруднена. Деякі ендокринні захворювання,
стреси, а також прийом фармакологічних препаратів можуть
імітувати стан вагітності, тим самим вводячи в оману як
жінку так і лікаря.
У зв’язку з вагітністю відбувається перебудова функцій усіх
органів і систем жінки, що відображається на її самопочутті
(суб’єктивний характер) і супроводжується об’єктивними
змінами.
4. На основі яких даних ставлять діагноз вагітність?
НА ОСНОВІ ЯКИХ ДАНИХ СТАВЛЯТЬДІАГНОЗ ВАГІТНІСТЬ?
Діагноз вагітності ставлять на підставі
наступних даних: анамнезу і скарг, загального
огляду, об'єктивних даних, спеціального
зовнішнього і внутрішнього (дворучного
вагінального) акушерського досліджень,
лабораторних, біологічних, рентгенологічного,
ультразвукового, фоно- і
електрокардіографічного методів дослідження.
5. Які розрізняють групи ознак вагітності?
ЯКІ РОЗРІЗНЯЮТЬ ГРУПИ ОЗНАКВАГІТНОСТІ?
Розрізняють три групи ознак вагітності:
сумнівні, імовірні і достовірні, або безперечні,
ознаки.
Сумнівні ознаки вагітності
Сумнівні суб'єктивні ознаки вагітності: нудота,
блювота,
втрата
апетиту,
смакові
примхи
(пристрасть до солоної або кислої їжі), зміна
нюхових відчуттів (відраза до різних запахів),
стомлюваність, дратівливість, сонливість.
Сумнівні об'єктивні ознаки: збільшення живота,
пігментація шкіри обличчя, білої лінії живота,
сосків і навколососкових ореол, зовнішніх статевих
органів, поява рубців вагітності (striae gravidarum)
на шкірі живота.
6. імовірні ознаки вагітності
ІМОВІРНІ ОЗНАКИ ВАГІТНОСТІІмовірні ознаки вагітності - це об'єктивні зміни
з боку статевих органів і молочних залоз. До
них належать: припинення менструацій,
збільшення молочних залоз і виділення
молозива, розпушення і ціаноз слизової піхви і
шийки матки, збільшення і розм'якшення
матки,
зміна
її
форми,
підвищення
скорочувальної здатності матки, позитивні
біологічні реакції на вагітність.
7. Яка техніка вагінального дослідження при малих термінах вагітності?
ЯКА ТЕХНІКА ВАГІНАЛЬНОГО ДОСЛІДЖЕННЯПРИ МАЛИХ ТЕРМІНАХ ВАГІТНОСТІ?
При
малих
термінах
вагітності
здійснюється
двуручне
(бимануальне) дослідження. Ця маніпуляція проводиться в певній
послідовності. Техніка введення пальців в піхву та ж, що і при
акушерському дослідженні. Однак пальці переводять в передне
склепіння піхви, а зовнішня рука розташовується на передній
черевній стінці в надлобковій області, і нею виробляють глибоку
пальпацію до тих пір, поки тіло матки не виявиться між обома
досліджуваними руками. Якщо тіло матки не пальпується через
передне склепіння, значить воно відхилено назад. В такому
випадку внутрішні пальці переводять в задне піхвове склепіння і
виробляють дослідження в тому ж порядку.
При виявленні матки і при чіткій її пальпації звертають увагу на
її форму, величину, консистенцію, рухливість, болючість. Далі
внутрішнє досліджуючі пальці переводять в праве склепіння
піхви, потім в ліве для визначення додатків матки (труб і
яєчників), їх величини, болючості, для визначення стану склепінь
(укорочення, болючість та ін.). Обстежують також внутрішні
відділи і поверхні малого тазу, доступні пальпації, проводять
вимірювання діагональної кон'югати.
8. З якою метою проводять дослідження шийки матки в дзеркалах?
З ЯКОЮ МЕТОЮ ПРОВОДЯТЬ ДОСЛІДЖЕННЯШИЙКИ МАТКИ В ДЗЕРКАЛАХ?
Огляд шийки матки за допомогою дзеркал проводять
обов'язково при будь-якому терміні вагітності перед
вагінальним дослідженням. При цьому визначають
колір слизової оболонки піхви і шийки матки, наявність
або відсутність патологічних змін (рубців, поліпів,
псевдоерозій), звертають увагу на форму шийки матки
(конічна, циліндрична, деформована), зовнішнього вічка
(округле, щелиноподібна), характер виділень з піхви
(слиз, гній, кров).
ЯКІ ОСНОВНІ ОЗНАКИ ВКАЗУЮТЬ НА ЗМІНУ
ФОРМИ І КОНСИСТЕНЦІЇ МАТКИ У ЗВ'ЯЗКУ З
ВАГІТНІСТЮ?
Основними ознаками, що вказують на зміну форми і
консистенцію матки у зв'язку з вагітністю, які
виявляються при дворучному піхвовому дослідженні, є:
ознака Гентера,
ознака Горвіца-Гегара, ознака
Піскачека, ознака Снєгірьова.
9. Ознака Гентера
ОЗНАКА ГЕНТЕРАОзнака Гентера - це гребенеподібний виступ
на передній поверхні матки по середній лінії,
який визначається під час вагінального
дослідження при малих термінах вагітності.
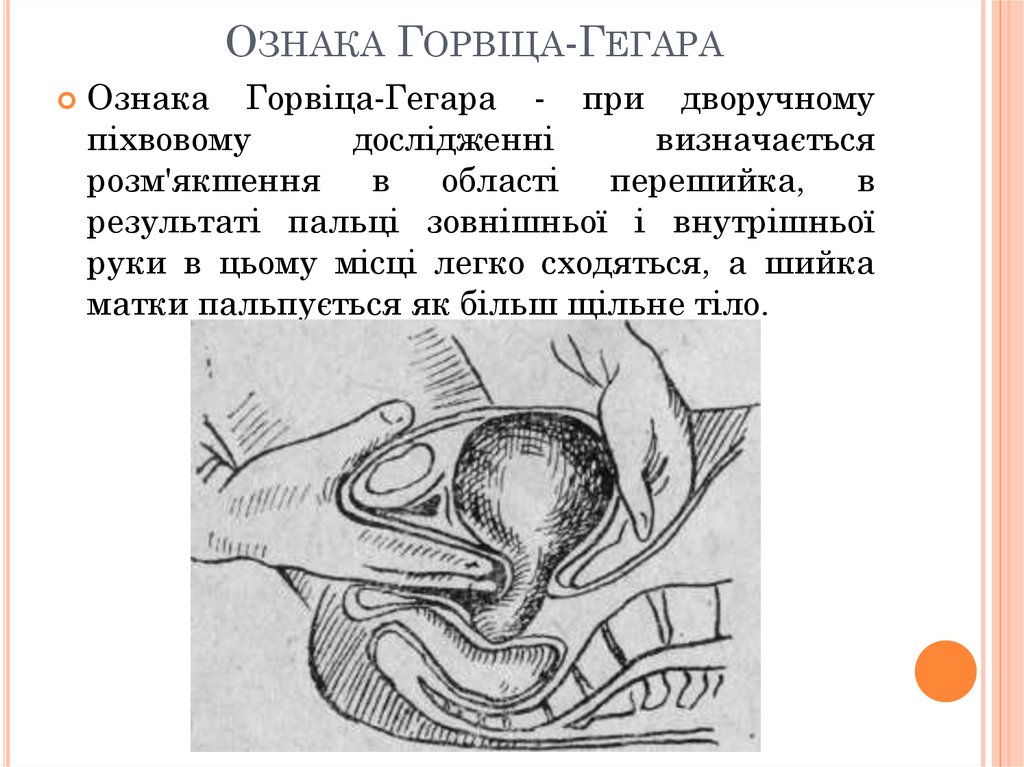
10. Ознака Горвіца-Гегара
ОЗНАКА ГОРВІЦА-ГЕГАРАОзнака Горвіца-Гегара - при дворучному
піхвовому
дослідженні
визначається
розм'якшення в області перешийка,
в
результаті пальці зовнішньої і внутрішньої
руки в цьому місці легко сходяться, а шийка
матки пальпується як більш щільне тіло.
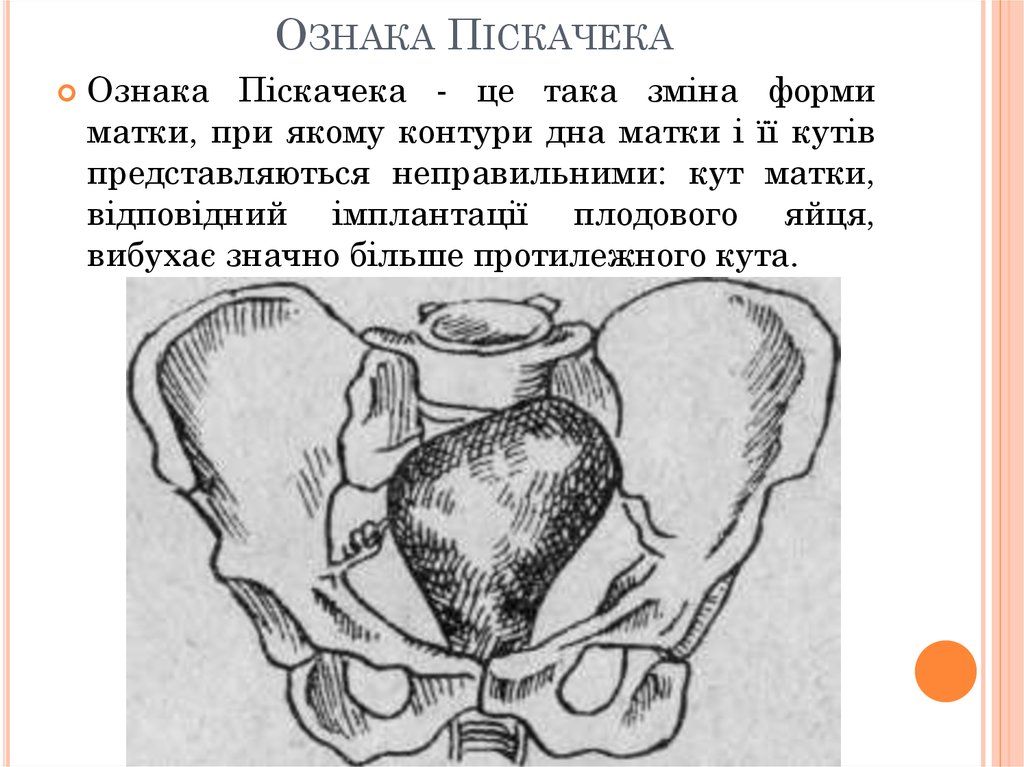
11. Ознака Піскачека
ОЗНАКА ПІСКАЧЕКАОзнака Піскачека - це така зміна форми
матки, при якому контури дна матки і її кутів
представляються неправильними: кут матки,
відповідний імплантації плодового яйця,
вибухає значно більше протилежного кута.
12. Ознака Снегірьова
ОЗНАКА СНЕГІРЬОВАОзнака Снєгірьова - це скорочення і
ущільнення тіла матки при піхвовому
дослідженні
внаслідок
її
пальпаторного
подразнення.
13. Достовірні або безперечні ознаки вагітності
ДОСТОВІРНІ АБО БЕЗПЕРЕЧНІ ОЗНАКИВАГІТНОСТІ
Достовірними ознаками вагітності називають такі
ознаки, які безсумнівно свідчать про наявність плода в
матці: руху його, що відчуваються самою жінкою і
визначаються при пальпації; вислуховування серцевих
тонів плода; промацування частин плода; виявлення
плоду при ультразвуковому дослідженні або його
скелета на рентгенограмі і т. п.
БІОЛОГІЧНІ МЕТОДИ ДІАГНОСТИКИ
ВАГІТНОСТІ
До
біологічних
методів
діагностики
відносяться: реакція Ашгейма - Цондека,
реакція Галлі-Майніні, реакція Фрідмана та
ін.
14. Реакція Ашгейма - Цондека
РЕАКЦІЯ АШГЕЙМА - ЦОНДЕКАЦя реакція була розроблена Ашгеймом і Цондеком
в 1928 р Вона заснована на дуже ранню появу в
сечі вагітних жінок великої кількості ХГЛ.
Реакція ставиться таким чином: ранкову сечу
жінки, у якої передбачається вагітність, вводять
під шкіру трьом інфантильним мишам (самкам). У
перший день - один раз 0,3 мл, у другій і в третій
день - 0,3 мл два рази. Через 72 год мишей
забивають і оглядають стан їх статевих органів.
Якщо сеча містить хоріонічний гонадотропін, то у
тварин знаходять в піхві ороговілий поверхневий
епітелій, роги матки збільшені, набряклі і
гіперемовані; в яєчниках виявляються дозрілі
фолікули, крововилив в їх порожнину - ознака
овуляції. Сеча невагітних жінок таких змін в
статевих органах мишей не викликає.
15. Реакція Галлі-Майніні
РЕАКЦІЯ ГАЛЛІ-МАЙНІНІЦя реакція запропонована Галлі-Майніні у
1947 р Вона заснована на тому, що після
введення самцям-жабам сечі вагітних жінок у
них в клоаці з'являються сперматозоїди.
Реакція ставиться таким чином: одночасно
двом жабам-самцям в спинний лімфатичний
мішок вводять шприцом по 3-5 мл сечі
обстежуваної жінки. Через 1,5-3 години після
цього беруть з клоаки 1-2 краплі рідини і
досліджують під мікроскопом. Виявлення в
рідині, взятої хоча б від однієї жаби і при одній
пробі, сперматозоїдів, рухомих або нерухомих,
свідчить про вагітність.
16. Реакція Фрідмана
РЕАКЦІЯ ФРІДМАНАДорослим кролицям у вену вуха вводять по 4
мл сечі 3 рази на день протягом 2 діб. Потім
через 48-72 год кролицям роблять розтин і
оглядають їх внутрішні статеві органи.
Визначення наявності вагітності проводиться
за тими ж ознаками, як при реакції Ашгейма Цондека.
17. Лабораторні методи визначення вагітності
ЛАБОРАТОРНІ МЕТОДИ ВИЗНАЧЕННЯВАГІТНОСТІ
Лабораторні
діагностичні
методи
дають
можливість
визначати
імовірні
ознаки
вагітності.
До
них
відносяться
кольпоцитологічне дослідження і визначення в
сироватці крові або в сечі хоріального
гонадотропіну (ХГЛ) або його бета-субодиниці
(β-ХГЛ).
18. Кольпоцитологічне дослідження
КОЛЬПОЦИТОЛОГІЧНЕ ДОСЛІДЖЕННЯКольпоцитологічне дослідження має відносну
цінність. Цим методом можна користуватися за
чітко визначених умов: у пацієнтки повинна бути I
або II ступінь чистоти піхви. У мазках, взятих з
бокового склепіння піхви, виявляються клітини
проміжного і глибоких рядів поверхневого шару
епітелію. Вони відрізняються загорнутими краями і
наявністю
пухирчастих
ексцентрично
розташованих ядер. Клітини розташовані групами:
це
навікулярний
тип
мазка.
Подібна
кольпоцитологічна
картина
формується
під
впливом прогестерону до 8-9-го тижня вагітності.
Діагностична цінність методу не перевищує 65%.
19. ХГЛ
В даний час існує багато способів визначення ХГЛ.Деякі з них (наприклад, біологічні) втратили свою
провідну роль. Завдяки високій специфічності і
чутливості, перевагу віддають радіоімунологічним
методам кількісного визначення β-ХГЛ в сироватці
крові. Застосування радіоімунологічних методів дає
можливість вже через 5-7 днів після зачаття визначити
рівень ХГЛ, рівний 0,12-0,50 МО / л. Новітні
радіоімунологічні методи визначення бета-ланцюга в
молекулі ХГЛ дозволяють визначити його рівень, рівний
0,003 МО / мл. Час визначення при використанні цих
методів становить 1,5-2,5 хв.
Позитивну оцінку заслужили імуноферментні експресметоди виявлення ХГЛ або β-ХГЛ в сечі, що дозволяють
діагностувати вагітність через 1-2 тижні після зачаття
(ще до очікуваної менструації). Імуноферментні тести
засновані на зміні кольору реактиву при позитивній
реакції антиген - антитіло.
20. ХГЛ
В даний час існують тест-системи для швидкоговизначення наявності або відсутності вагітності, якими
можуть користуватися самі жінки.
Наявність вагітності може бути встановлено за
допомогою відомих серологічних методів, в основі яких
лежить реакція антиген - антитіло. Принцип методу
заснований на гальмуванні реакції гемаглютинації
людським хоріонічним гонадотропіном, що містяться в
сечі вагітних жінок. Чутливість методу складає 2500 ME
ХГЧ в літрі сечі. Як правило, така кількість хоріогоніна
міститься в сечі вагітних жінок з 8-го дня затримки
місячних.
Для постановки цих реакцій запропоновані сироватки
різних назв: гравімун, гравідодіагностикум і ін.
Всі лабораторні методи визначення ХГЛ і β-ХГЛ
високоспецифічні: правильні відповіді відзначаються в
92-100% випадків.
21. УЗД
Найпоширенішимапаратним
методом
діагностики вагітності в сучасному акушерстві
є ультразвуковий. За допомогою УЗД не тільки
виявляють
достовірні
ознаки
вагітності
(наявність ембріона - плода, його ворушіння і
серцебиття), а й здійснюють спостереження за
плодом до його народження. Тут доречно
зазначити,
що
використання
сучасних
приладів дозволяє діагностувати вагітність 2-3тижневого терміну, зареєструвати серцеву
діяльність ембріона з 4-5 тижнів, виявити
рухову активність з 7-8 тижнів, візуалізувати
голівку плоду з 8-9 тижнів.
22. Заключення
ЗАКЛЮЧЕННЯРозпізнавання вагітності вимагає всебічного
обстеження пацієнтки: лише ретельно зібравши
анамнез,
вислухавши
суб'єктивні
скарги,
оглянувши і пальпацію живота, молочних залоз,
дослідження зовнішніх і внутрішніх статевих
органів, лікар може на підставі всієї суми
можливих і ймовірних ознак поставити діагноз
вагітності. Крім того, в сумнівних випадках
наявність
вагітності
уточнюють
при
УЗД
(достовірний ознака).
Діагноз вагітності є точним навіть при наявності
тільки однієї достовірної ознаки.
Після встановлення факту наявності вагітності
необхідно
провести
ретельне
обстеження
пацієнтки.
23. Пренатальна діагностика
ПРЕНАТАЛЬНА ДІАГНОСТИКА24. Стандартне обстеження жінок під час вагітності Наказ МОЗ України №417 від 15.07.2011
СТАНДАРТНЕ ОБСТЕЖЕННЯ ЖІНОК ПІД ЧАСВАГІТНОСТІ
НАКАЗ МОЗ УКРАЇНИ №417 ВІД 15.07.2011
1.
2.
3.
4.
5.
Збір
анамнезу
(загального,
включаючи
психічні
захворювання, акушерського, гінекологічного; стан
здоров'я батька дитини)
Загальний огляд; пальпація щитоподібної залози;
аускультація серця і легенів; огляд і пальпація молочних
залоз; пальпація лімфатичних вузлів, вимірювання
зросту, маси тіла і розрахунок ІМТ (при постановці на
облік)
Вимірювання висоти стояння дна матки із занесенням
даних в гравідограму; вимірювання артеріального тиску,
пульсу
(частота,
ритмічність),
температури
тіла;
вимірювання маси тіла (всім вагітним при кожному
візиті);
огляд
нижніх
кінцівок
на
наявність
варикознорозширених вен; аускультація ЧСС плода (всім
вагітним з 25-26 тижнів вагітності)
Гінекологічний огляд (в дзеркалах і бімануального
обстеження) (при постановці на облік)
Мазок на цитологічне дослідження (при постановці на
облік)
25.
6.7.
Мазок на флору (при постановці на облік за показаннями:
при наявності скарг та клінічних проявів)
Лабораторні обстеження:
Загальний аналіз сечі, включаючи тест на наявність білка
(при постановці на облік і при кожному відвідуванні)
Посів сечі для визначення безсимптомної бактеріурії (при
постановці на облік)
Визначення групи крові і резус-приналежності (при
постановці на облік)
Аналіз крові на наявність антитіл при резус-негативному
типі крові (при постановці на облік і в 28 тижнів)
Загальний аналіз крові з визначенням кількості
тромбоцитів і гематокриту (при постановці на облік, в 29
тижнів вагітності, за показаннями)
Серологічне обстеження на сифіліс (перше при постановці
на облік, друге - в 29 тижнів вагітності)
Тест на наявність HBsAg (при постановці на облік)
Двучасовой тест толерантності до глюкози (всім вагітним в
25-26 тижнів)
26.
8.9.
Тест на ВІЛ-інфекцію (перший при постановці на
облік, другий в 22-23 тижні вагітності). Якщо
результат тесту позитивний - повторне обстеження
не призначається. У разі першого звернення вагітної
у терміні більше 23 тижнів - їй негайно
призначається тестування крові на ВІЛ і у разі
отримання
негативного
результату,
повторне
обстеження проводиться не пізніше 32 тижнів
вагітності. У разі першого звернення вагітної
пізніше 30 тижнів вагітності - їй негайно
призначається тестування крові на ВІЛ і у разі
отримання
негативного
результату,
повторне
обстеження проводиться експрес-методом в пологах
УЗ-обстеження: Перше - в терміні вагітності від 11
тижнів + 1 день до 13 тижнів + 6 днів вагітності;
Друге - в терміні вагітності 18-21 тиждень.
Проведення третього планового УЗД призначається
індивідуально (висока група ризику вродженої вади
серця і т.д.)
27.
10.Біохімічний скринінг I триместру в терміні
вагітності від 11 тижнів + 1 день до 13 тижнів
+ 6 днів вагітності (РАРР-А, вільний β-ХГЛ);
II триместр в терміні 16-20 тижнів (АФП +
вільний β-ХГЛ (double-test), або (АФП +
вільний β-ХГЛ + вільний естріол (triple-test) з
розрахунком
індивідуального
ризику
наявності хромосомної та деякої вродженої
патології плода (при інформованій згоді - всім
або за показаннями). Вагітним, які пройшли
біохімічний скринінг у I триместрі вагітності і
не були включені до групи високого ризику,
рекомендується у II триместрі визначати
лише рівень АФП.
28.
Допологовадіагностика
хромосомних
аберацій
залишається однією з основних проблем пренатальної
діагностики.
Незважаючи
на
поширення
ультразвукових методів дослідження в акушерстві та
впровадження скринінгових програм в практику
допологового
обстеження,
кількість
дітей,
що
народилися
з
хромосомними
аномаліями,
не
зменшується.
За
даними
ВООЗ,
приблизно
2,5-3%
всіх
новонароджених мають різні пороки розвитку, з них
близько 1% складають генні хвороби, 0,6-0,8% хромосомні хвороби і близько 2% - вроджені вади
розвитку, обумовлені різними факторами . На 1000
новонароджених припадає 4-7 дітей з вродженими
вадами розвитку. Зокрема, діти з синдромом Дауна
складають 1 на 700 пологів, синдромом Едвардса - 1 на
8000 пологів. За статистичними даними МОЗ України,
у нас в країні щорічно народжується 420 дітей з
синдромом Дауна, від таких дітей 85% батьків
відмовляються ще в пологовому будинку.
29.
Пренатальна діагностика дозволяє ефективно виявлятихромосомну і генну патологію на стадії антенатального
розвитку, знизити частоту вроджених вад розвитку плоду,
дитячу смертність і інвалідність. За допомогою допологової
діагностики можна виявити до 90% плодів з синдромом
Дауна (трисомія 21), 97% - з синдромом Едвардса (трисомія
18). При цьому рішення про продовження або переривання
вагітності приймає родина.
Пренатальна діагностика, призначена для профілактики
спадкової і вродженої патології, включає комплекс
непрямих (обстеження вагітної) і прямих (безпосереднє
обстеження плода) методів дослідження. Актуальність
пренатальної діагностики полягає в тому, що зростає
народжуваність дітей, відбувається збільшення числа
вагітностей, що наступають за допомогою допоміжних
репродуктивних
технологій,
поліпшуються
методи
збереження вагітності, підвищується відсоток вагітних
старше 35 років, збільшується кількість дітей із
вродженими аномаліями, хромосомною патологією. Для
виконання всіх завдань пренатальної діагностики
необхідні інформованість населення про можливості
діагностики порушень розвитку плода до народження, а
також наявність лікарів з хорошими теоретичними і
практичними знаннями.
30.
Сучасна пренатальна діагностика складається зтрьох етапів:
1-й етап - медико-генетичне консультування;
2-й етап - скринінговий (маркери УЗД, біохімічні
показники);
3-й етап - інвазивна пренатальна діагностика із
застосуванням цитогенетичних методів для точного
визначення хромосомних захворювань плода.
31.
Згідно з Наказом МОЗ України від 15.07.2011 р №417, регламентується обов'язкове обстеження всіх
вагітних за допомогою неінвазивних методів - УЗД і
аналізу маркерних біохімічних показників - в
найбільш інформативні терміни. У документі,
зокрема, йдеться:
УЗД на термінах вагітності від 11 тижнів + 1 день до
13 тижнів + 6 днів (визначення терміну вагітності,
вимірювання комірцевого простору і виявлення
ультразвукових маркерів вродженої та хромосомної
патології).
Лікар надає інформацію про доцільність одночасного
проведення першого УЗД (11 тижнів + 1 день - 13
тижнів + 6 днів) і подвійного біохімічного тесту
(вільний хоріонічний гонадотропін людини [ХГЧ],
протеїн А, асоційований з вагітністю [РАРР-А], а
також розрахунку ризику наявності у плода
хромосомної і деякої поширеною вродженої патології.
Дослідження виконують за згодою жінки.
32.
Важливі також умови для якісного пренатальногоскринінгу,
а
саме:
програма
пренатального
спостереження, що включає пренатальний скринінг,
лабораторну діагностику високого ступеня точності;
міжнародна сертифікована комп'ютерна програма
обрахунку біохімічних показників (Prenatal Risk
Calculation, PRISCA), ультразвукова діагностика
експертного рівня.
PRISCA - пренатальна оцінка ризиків вроджених
аномалій - це програма розрахунку ризику
ускладнень
вагітності,
що
має
європейську
сертифікацію. У цій програмі використовуються
надійні алгоритми обчислення, вона дозволяє
працювати з будь-якими реактивами, має гнучкий
інтерфейс.
33.
За допомогою пренатального скринінгу можнавиділити групу вагітних, у яких ризик розвитку
вроджених хромосомних аномалій вище, ніж ризик
ускладнень інвазивної діагностики. Процес повинен
бути максимально швидким, з мінімальною стресовим
навантаженням на подружню пару. Пацієнтку слід
проінформувати про мету скринінгу, про можливі дії в
разі потрапляння в групу ризику.
До переваг пренатального біохімічного скринінгу
відносяться: неінвазивність, відсутність ускладнень,
придатність для масового використання і можливість
виявлення групи пацієнток для подальшої інвазивної
діагностики.
34.
У пренатальному скринінгу можна виділити основніетапи розрахунку ризиків:
отримання значень концентрації аналітів;
визначення ступеня відхилення концентрації кожного
показника від медіани для даного терміну вагітності
(МОМ - кратне медіани);
корекція значень МОМ з урахуванням віку, маси тіла,
етнічної приналежності, супутніх захворювань та
інших факторів;
обчислення
ризику розвитку аномалій плода з
урахуванням скоригованого значень МОМ.
35.
Для розрахунку ризиків лабораторії слід мати точнідані про термін вагітності, усі факти, необхідних для
розрахунку МОМ, так як неповні, неточні дані є
джерелом серйозних помилок в розрахунку ризиків.
У спеціальну програму для розрахунку ризиків
вводяться всі показники: дані пацієнтки, результати
УЗД (оцінка терміну вагітності, куприко-тім'яний
розмір
[КТР],
товщина
комірного
простору,
візуалізація носових кісток), додаткові фактори
(двійня, раса, екстракорпоральне запліднення,
куріння та ін .), показники РАРР-А, вільної βсубодиниці ХГЛ. МОМ показує ступінь відхилення
показника від медіани - середнього значення
показника для даного терміну вагітності. Якщо
МОМ> 1, отже ризик вище середнього в популяції,
якщо <1, ризик нижче середнього.
36. Пренатальний скринінг
ПРЕНАТАЛЬНИЙ СКРИНІНГПренатальний скринінг проводиться в I (подвійний тест) і II
(потрійний
тест)
триместрах
вагітності.
Подвійний
тест
пренатального скринінгу в I триместрі грунтується на аналізі
біохімічних сироваткових маркерів, які можуть бути визначені в
цей період і є важливими в оцінці ризику хромосомних аберацій
плоду.
Подвійний тест включає:
визначення сироваткових маркерів РАРР-А та вільного β-ХГЛ;
розрахунок МОМ для кожного маркера;
визначення
біохімічного ризику синдрому Дауна при
народженні (розраховується на основі МОМ, корректованого для
кожного з двох маркерів, і на основі віку матері на момент
пологів);
визначення ризику трисомії 18 при народженні (розраховується
на основі МОМ, корректованого для кожного з двох маркерів, і
на основі віку матері);
розрахунок МОМ для шийного простору (в разі, коли лікар надає
в лабораторію дані розміру шийного простору і КТР, визначені
методом УЗД);
розрахунок поєднаного ризику синдрому Дауна.
37. РАРР-А
РАРР-А - білок, який визначається в плазмі, якийвиникає під час вагітності і являє собою глікопротеїн,
отриманий з плаценти. РАРР-А - білок плаценти, що
підсилює дію інсуліноподібних факторів росту (IGF) 1
і IGF-2, які відіграють роль у плацентации. Низькі
рівні РАРР-А призводять до зниження активності
IGF-1, IGF-2, які беруть участь в плацентации і
ремоделюванні спіральних артерій. Він синтезується
в великих кількостях трофобластом і виділяється в
кров матері. Концентрація протеїну в крові матері
залежить від терміну гестації - чим більше термін
вагітності, тим вище рівень сироваткового РАРР-А.
Зниження рівня РАРР-А пов'язано з хромосомними
аномаліями плода.
38. Основними показаннями для визначення РАРР-А є:
ОСНОВНИМИ ПОКАЗАННЯМИ ДЛЯВИЗНАЧЕННЯ РАРР-А Є:
скринінгове обстеження вагітних для оцінки ризику
хромосомних аномалій плода в I і початку II
триместру вагітності (11-12 тижні);
важкі ускладнення вагітності в анамнезі (оцінка
загрози викидня і переривання вагітності за
абсолютними показаннями);
вік жінки старше 35 років;
два і більше самовільних абортів на ранніх термінах
вагітності;
наявність в сім'ї дитини з хворобою Дауна, іншими
хромосомними аномаліями, вродженими вадами
розвитку, а також в анамнезі - перерваної вагітності
за медичними показаннями або захворювань у
найближчих родичів.
39. В-ХГЛ
Вільний β-ХГЛ - глікопротеїн, який синтезуєтьсяплацентою. Концентрація β-ХГЛ в сироватці і сечі
зростає, подвоюючись кожні 40-48 год, максимум
досягається до 8-12-му тижні гестації і знижується
поступово з 12-го тижня до значень 1 / 5-1 / 20 від
максимальних концентрацій, потім настає плато.
Підвищені рівні вільного β-ХГЛ можуть вказувати на
високий ризик виникнення синдрому Дауна, а
виявлення знижених значень пов'язано з підвищеним
ризиком мимовільного аборту або свідчить про
хронічну фетоплацентарної недостатності. Чим вище
концентрація вільного β-ХГЛ і нижче рівень РАРР-А,
тим вище ризик трисомії 21.
40. Товщина комірного простору
ТОВЩИНА КОМІРНОГО ПРОСТОРУКомірний простір є ультразвуковим проявом скупчення
рідини під шкірою в тильній області шиї плода в I
триместрі вагітності. Визначення товщини комірного
простору в кінці I триместру - важлива ознака, що
дозволяє запідозрити хромосомні аномалії, особливо
трисомії 21-ї хромосоми. Це транзиторна ознака, зазвичай
визначається тільки між 11-й і 13-м тижнем вагітності
при КТР плода від 45 до 64 мм. Товщина> 3 мм є
загальноприйнятою патологічною ознакою. Тому завжди,
коли товщина комірного простору становить> 3 мм,
необхідно
проведення
каріотипування.
Структурні
дефекти (головним чином вади серця, дефекти
діафрагми, аномалії нирок і передньої черевної стінки)
виявляються в 4% випадків при нормальному каріотипі
плода. Середні значення товщини комірного простору при
хромосомних аномаліях наступні: трисомія 21 -на 2 мм
більше нормальної медіани для гестаційного віку по КТР;
трисомия 18 - на 4 мм більше; трисомия 13 - на 2,5 мм
більше; триплоїдія - на 1,5 мм більше; синдром
Шерешевського-Тернера - на 7 мм більше.
41. Куприко-тім'яний розмір плоду
КУПРИКО-ТІМ'ЯНИЙ РОЗМІР ПЛОДУКТР - найбільш точний параметр для визначення
терміну гестації. При трисомії 18 і триплоідії
відзначається виражене уповільнення розвитку
плоду. При трисомії 13 і синдромі Тернера
відзначається помірне уповільнення розвитку плоду,
тоді як при трисомії 21 його розміри відповідають
нормі.
42. Візуалізація кісток носа
ВІЗУАЛІЗАЦІЯ КІСТОК НОСАПри нормальному каріотипі відсутність візуалізації
носових кісток характерно для 1% плодів у жінок
європейської популяції і для 10% - у жінок афрокарибської популяції. Кістки носа не візуалізується
у 60-70% плодів при трисомії 21, у 50% - при
трисомії 18 і у 30% - при трисомії 13.
43.
Поєднана оцінка біохімічних показників таехографічних даних стає більш ефективною
для ранньої діагностики ризику розвитку
аномалій плода. При комплексному тесті
рівень виявлення синдрому Дауна зростає до
95%. При трисомії 18 характерний рівень
виявлення 90% за допомогою комплексного
тесту.
У
II триместрі вагітності використовують
потрійний тест пренатального скринінгу в
15-19
тижнів
(оптимально
в
16-18).
Ефективність потрійного тесту складає 60-70%.
44. Потрійний тест включає:
ПОТРІЙНИЙ ТЕСТ ВКЛЮЧАЄ:визначення трьох біохімічних маркерів в сироватці
матері: α-фетопротеїну (АФП), β-ХГЛ і вільного
естріолу;
розрахунок МОМ для АФП і β-ХГЛ;
визначення ризику синдрому Дауна при народженні
(розраховується на підставі МОМ з поправкою для
кожного з цих основних трьох маркерів і віку матері
на момент пологів);
розрахунок ризику дефекту нервової трубки при
народженні (на основі МОМ з поправкою для АФП і
материнського віку);
визначення ризику трисомії 18 при народженні (на
основі МОМ з поправкою для АФП і β-ХГЛ, а також
віку матері).
45. Альфа-фетопротеїн
АЛЬФА-ФЕТОПРОТЕЇНАльфа-фетопротеїн - білок, що синтезується переважно
печінкою плода, концентрація якого зростає від 0,2 нг / мл
приблизно до 250 нг / мл на 32-му тижні гестації.
Підвищений рівень АФП дозволяє припустити відкриті
дефекти розвитку нервової трубки (аненцефалія, spina
bifida),
пупкову
килу,
атрезію
стравоходу
або
дванадцятипалої кишки, синдром Меккеля (комплекс
спадкових аномалій: полі-і синдактилія, гіпоспадія,
епіспадія, ектопія сечового міхура, кістоми нирок,
печінки, підшлункової залози), некроз печінки плода
внаслідок вірусної інфекції. Підвищення концентрації
АФП в сироватці крові жінок у II і III триместрах
вагітності визначається при важкій гемолітичній хворобі і
при загибелі плоду. Вважають, що підвищення рівня
АФП пов'язане з лізисом клітин плоду, зокрема
цитолизом печінки. Знижений рівень АФП свідчить про
синдром Дауна (на терміні після 10 тижнів), смерті плоду,
мимовільному викидні, міхуровому заметі, трисомії 18 і
синдромі Клайнфельтера.
46. Вільний естріол
ВІЛЬНИЙ ЕСТРІОЛНекон'югований естріол складає лише 9% від усіх
форм естріолу в материнській сироватці і найближче
відображає фетоплацентарне виробництво. При
нормальному розвитку плода вироблення естріолу
поступово зростає, досягаючи максимуму на 36-му
тижні гестації. Показаннями для визначення вільного
естріолу в крові матері є вік матері старше 35 років і
батька
старше
45
років,
сімейне
носійство
хромосомних хвороб, вади розвитку у попередніх
дітей, звичне невиношування, прийом цитостатиків і
протиепілептичних препаратів. Низькі концентрації
вільного естріолу спостерігаються при синдромі Дауна
і трисомії 18, аненцефалії плода, гіпоплазії
наднирників плода, а також свідчить про ризик
затримки росту плода, його загибелі, Rh-імунізації.
47.
При вагітностях з ембріональним синдромом Дауна,синдромом Тернера (моносомія X) рівні АФП і
некон'югованого естріолу достовірно нижче, а рівень βХГЛ вище норми.
Виділяють фактори, які впливають на коливання
концентрації маркерів в сироватці крові. До них
відносяться: вага матері (жінки з великою вагою
володіють
підвищеним
обсягом
крові,
який
«розбавляє» концентрації досліджуваних речовин),
багатоплідна
вагітність,
діабетичний
статус
(концентрація в сироватці трьох маркерів нижче у
жінок з діабетом, ризик дефекту нервової трубки
зростає в 10 разів ), куріння (АФП> 5%, рівень естріолу
<4%, а концентрація ХГЧ <20%). Рівні маркерів
змінюються також при виникненні вагітності шляхом
штучного запліднення, при цьому рівень ХГЛ вище, а
вільного естріолу нижче.
48.
УЗД в II триместрі вагітності також має великудіагностичну
цінність,
оскільки
виявляє
при
хромосомних аномаліях і пороках розвитку характерні
синдромальні ознаки. При виявленні великих вад
розвитку
плоду
рекомендовано
проведення
пренатального каріотипування плода, так як це
дозволяє отримати інформацію про можливу причину
виникнення патології і оцінити ризик повторного
виникнення даної проблеми при наступній вагітності.
Різні пороки розвитку виявляються у 75% плодів при
трисомії 21 і у 10-15% плодів при нормальному
каріотипі.
Слід враховувати, що відхилення рівнів сироваткових
маркерів слід розглядати як аргумент для більш
глибокого обстеження вагітної. При пренатальному
консультуванні
рекомендується
використовувати
комп'ютерну експертну систему, в якій враховуються всі
виявлені
чинники
ризику,
що
дозволить
індивідуалізувати
показання
до
проведення
інвазивних методів пренатальної діагностики.
49. Гестаційний діабет
ГЕСТАЦІЙНИЙ ДІАБЕТЗгідно з Наказом МОЗ України від 15.07.2011 №417,
проведення скринінгу для своєчасного виявлення
гестаційного діабету рекомендовано:
вагітним з високим ризиком розвитку при першому
зверненні в жіночу консультацію;
для всіх інших і для вагітних групи високого ризику з
нормальними результатами в першому триместрі в терміні
24-28 тижнів вагітності.
Пероральний тест толерантності до глюкози (ПТТГ) з 75 г
глюкози проводиться з визначенням рівня глюкози в
плазмі венозної крові натще і через дві години після
навантаження.
Згідно з доповненням від 09.01.2014 №0007 до Наказу
МОЗ №417 внесені зміни рівня глікемії для інтерпретації
результатів - глікемії при проведенні ПТТГ: натщесерце
<5,1 ммоль / л, через дві години після навантаження <8,5
ммоль / л (норма) .
При результаті одного або двох показників вище
референтного значення, рекомендованого наказом, тест
необхідно повторити на наступний день.
50. Скринінг порушень функції щитоподібної залози
СКРИНІНГ ПОРУШЕНЬ ФУНКЦІЇЩИТОПОДІБНОЇ ЗАЛОЗИ
В силу того, що гіпотиреоз зустрічається
приблизно у 2% вагітних жінок, ряд
лікарських спільнот рекомендує активно
пропонувати жінкам проведення тесту на ТТГ
при плануванні вагітності або на її ранніх
термінах.
51. Групи ризику для захворювання:
ГРУПИ РИЗИКУ ДЛЯ ЗАХВОРЮВАННЯ:жінки з порушеннями функції щитоподібної залози,
післяпологовим тиреоїдитом та операціями на
щитоподібній залозі в анамнезі;
жінки
із
сімейним
анамнезом
захворювань
щитоподібної залози;
жінки з зобом;
жінки з антитілами до щитоподібної залози;
жінки з симптомами або клінічними проявами
тиреотоксикозу і гіпотиреозу;
жінки з цукровим діабетом 1-го типу;
жінки з аутоімунними захворюваннями;
жінки з попереднім опроміненням голови і шиї.
52.
Для своєчасного виявлення патології та корекції зметою запобігання розвитку патології плода,
перебігу вагітності та пологів оцінку стану
щитоподібної залози бажано проводити в першому
триместрі:
при
високих значеннях ТТГ (щодо триместрспецифічних значень) дослідження Т4 віл., АТПО
для оцінки наявності або прогнозування розвитку
порушень функції щитоподібної залози;
при низьких значеннях ТТГ (нижче 0,1 мед / л)
обов'язково досліджувати Т4 віл., Т3 віл., АТ-рТТГ
для диференціальної діагностики гестаційного
гіпертиреозу першого триместру і хвороби Грейвса.
53.
β-ХГЛ має таку ж α-субодиницю, як і ТТГ, тому призначному підвищенні надає ТТГ-подібний ефект. З перших
тижнів вагітності під впливом β-ХГЛ стимулюється
продукція тиреоїдних гормонів щитовидною залозою. За
механізмом негативного зворотного зв'язку пригнічується
продукція ТТГ. У 2% вагітних розвивається гестаційний
транзиторний
гіпертиреоз,
який
в
95%
носить
фізіологічний характер і не потребує будь-якого
втручання.
Gudelines of the American thyroid association for the
diagnosis and management of thyroid disease during
pregnancy and postpartum рекомендує використовувати
такі діапазони рівня ТТГ для окремих триместрів
вагітності:
в першому - 0,1 -2,5 мед / л;
у другому - 0,2-3,0 мед / л;
в третьому - 0,3-3,0 мед / л.
Лікування ізольованою гіпотироксинемії (кілька знижений
рівень Т4 св. При нормальному ТТГ, як правило, на пізніх
строках) під час вагітності не рекомендується.




















































 medicine
medicine








