Similar presentations:
Тромбоэмболия легочной артерии
1. ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ
Егорова Я.А.2. ТЭЛА-это окклюзия главного ствола легочной артерии или ее ветвей различного калибра тромбом,первичнообразовавшемся в венах большого круг
ТЭЛА-это окклюзия главногоствола легочной артерии или ее
ветвей различного калибра
тромбом,первичнообразовавшемся
в венах большого круга
кровообращения либо в правых
полостях сердца и принесенным в
сосудистое русло легких током
крови
3. Классификация ТЭЛА
Европейское кардиологическое обществопредлагает различать
1.массивную(поражение ствола или главной
ветви-более 50%всех ТЭЛА ) ,
2.субмассивную (поражение долевых
ветвей )
3.немассивную ( ТЭЛА МЕЛКИХ ВЕТВЕЙ
ЛЕГОЧНОЙ АРТЕРИИ ).
Клинически различают острое, подострое и
рецидивирующее течение ТЭЛА.
4.
Причиной ТЭЛА являются отрыв тромбаот места его формирования и окклюзия
им части или всего русла легочной
артерии (ЛА). Источником ТЭЛА чаще
всего бывают тромбы из бассейна
нижней полой вены (более 90%), в том
числе из вен нижних конечностей –
63%, тазовых сплетений – 20%.
5. В 1856 г. Вирхов указал на три фактора, способствующих развитию тромбоза:
1.Замедление кровотока (венозныйстаз)
2.Повышенную свертываемость
крови
3.Повреждение стенки сосуда.
6.
Факторы риска тромбоэмболий:• возраст старше 35 лет;
• ожирение;
• прием гормональных препаратов;
• гестоз;
• родоразрешение (особенно экстренное оперативное
родоразрешение);
• варикозная болезнь (преимущественно поражение
нижних конечностей) – источником ТЭЛА в 50%
случаев является ТГВ подвздошно-бедренного
сегмента, в 1-5% – ТГВ голени;
• нарушения свертывающей системы крови;
• врожденные тромбофилии – дефицит антитромбина
III, протеинов С, S, антифосфолипидный синдром;
• полицитемия;
• длительная иммобилизация в связи с болезнью или
вынужденное фиксированное положение ног
катетеризация магистральных и периферических вен;
• сахарный диабет;
• сопутствующие злокачественные новообразования.
7. Факторы риска ТЭО :
1 Группа –факторы приводящие кнарушению гемостатического
гомеостаза
2 группа-факторы приводящие к
нарушению кровотока и венозному
стазу
3 Группа-факторы приводящие к
повреждению сосудистой стенки
8. Изменения во время беременности:
1. Увеличен отток крови отплацентарного отдела матки
2.Увеличен приток крови к тазовым
органам и переполнение вен
3.Повышается гидростатическое
давление в венах н\к и замедляется
кровоток
9.
4.Физиологическое расширение вен5.Сдавление маткой магистральных
сосудов
6.Изменения в эндокринной системе
7.Повышение свертываемости крови
10. Важное значение в патогенезе ТЭЛА имеют :
1. Механический фактор (окклюзия )2. Химический фактор (высвобождение
большого кол-ва БАА)
11.
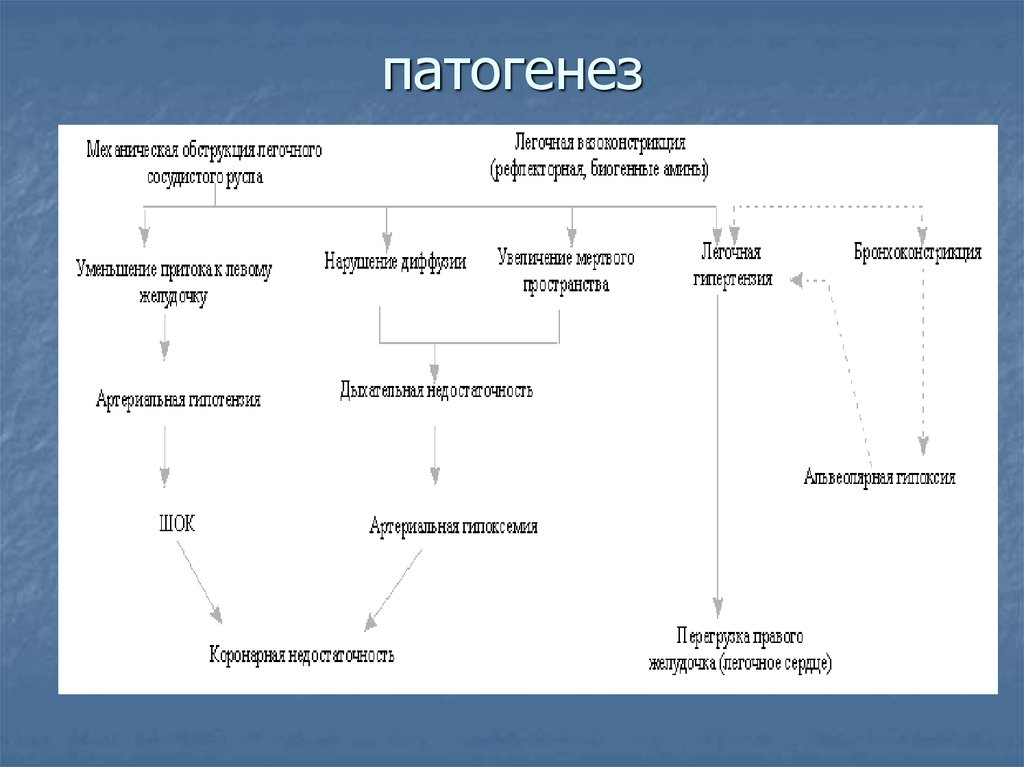
12. патогенез
13.
В патогенезе выделяют три рефлекторных механизмаответной
реакции сердечно-сосудистой
системы на ТЭЛА:
• снижение системного артериального
давления (АД);
• спазм не подвергнутых эмболизации ЛА и
артериол;
• рефлекторную одышку, которая, наряду с
уменьшением кровотока через легкие,
способствует углублению гипоксии
14. ПАТАНАТОМИЯ
По строению различают :Белые тромбы состоят из тромбоцитов, фибрина и
лейкоцитов образуются медленно при быстром токе
крови (чаще в артериях).
Красные тромбы, помимо тромбоцитов и фибрина,
содержат большое число эритроцитов, образуются
быстро при медленном токе крови (обычно в венах).
Гиалиновые тромбы - редко содержат фибрин,
состоят из разрушенных эритроцитов, тромбоцитов и
преципитирующих белков плазмы; при этом
тромботические массы напоминают гиалин.
15. ПАТАНАТОМИЯ
Смешанные тромбы (встречаются чаще всего), имеютслоистое строение (слоистый тромб) и пестрый вид,
содержатся элементы как белого, так и красного
тромба. В смешанном тромбе различают головку
(имеет строение белого тромба) , тело (собственно
смешанный тромб) и хвост (имеет строение красного
тромба). Головка прикреплена к эндотелиальной
выстилке сосуда, что отличает тромб от посмертного
сгустка крови. Слоистые тромбы образуются чаще в
венах, в полости аневризмы аорты и сердца.
16.
17. ВИДЫ ТРОМБОВ
В зависимости от размеровотносительно просвета в
сосуде,различают:
Тромбы пристеночные, когда большая
часть просвета свободна или,
Закупоривающие просвет
(обтурирующий тромб)
18.
1.Пристеночный тромбобнаруживается часто в сердце,в
крупных артериях при
атеросклерозе, в венах при их
воспалении (тромбофлебит), в
аневризмах сердца и сосудов.
2.Закупоривающий тромб
образуется чаще в венах и мелких
артериях при росте пристеночного
тромба, реже - в крупных артериях
и аорте.
19. Жизненный цикл тромба
Образование тромба (варикоз).Изменения тромба.Увеличение размеров
тромба происходит путем наслоения
тромботических масс на первичный тромб,
причем рост тромба может происходить как
по току, так и против тока крови.
Отрыв тромба от стенки. Закупорка тромбом
кровеносных сосудов
Рассасывание тромба
20. КЛИНИКА
Внезапно возникает одышка, сухой кашель,возбуждение, боль за грудиной, цианоз лица и
верхней половины туловища, глубокий обморок,
коллапс, тахикардия, тахипноэ (25-40 дыхательных
движений в минуту). Острая ЛСН в течение
нескольких минут может привести к смерти.
Полный клинический синдром при ТЭЛА
отмечается только у 16% больных.
21. КЛИНИКА
Выраженность клинической картины исимптоматика ТЭЛА зависят от клиникоанатомических особенностей
тромбоэмболической обтурации. Она может
быть: сверхмассивной (стволовой) – тромб
перекрывает от 75 до 100% просвета
легочных сосудов; массивной – от 45 до 75%;
немассивной (долевой) – от 15 до 45%;
мелкой – менее 15%; мельчайшей
(микрососудистой )
22. КЛИНИКА
Согласно классификации,предложенной В.А. Жмуром (1978г),
выделяются четыре формы ТЭЛА.
• Молниеносная – в клинической
картине преобладает асфиксия,
болевой синдром, резкое снижение АД.
Смерть наступает в течение 10-15 мин.
Патологоанатомические изменения в
легких отсутствуют.
23.
• Быстрая – те же признаки; смертьнаступает через 30-60 мин. В легких
отмечают застойные явления.
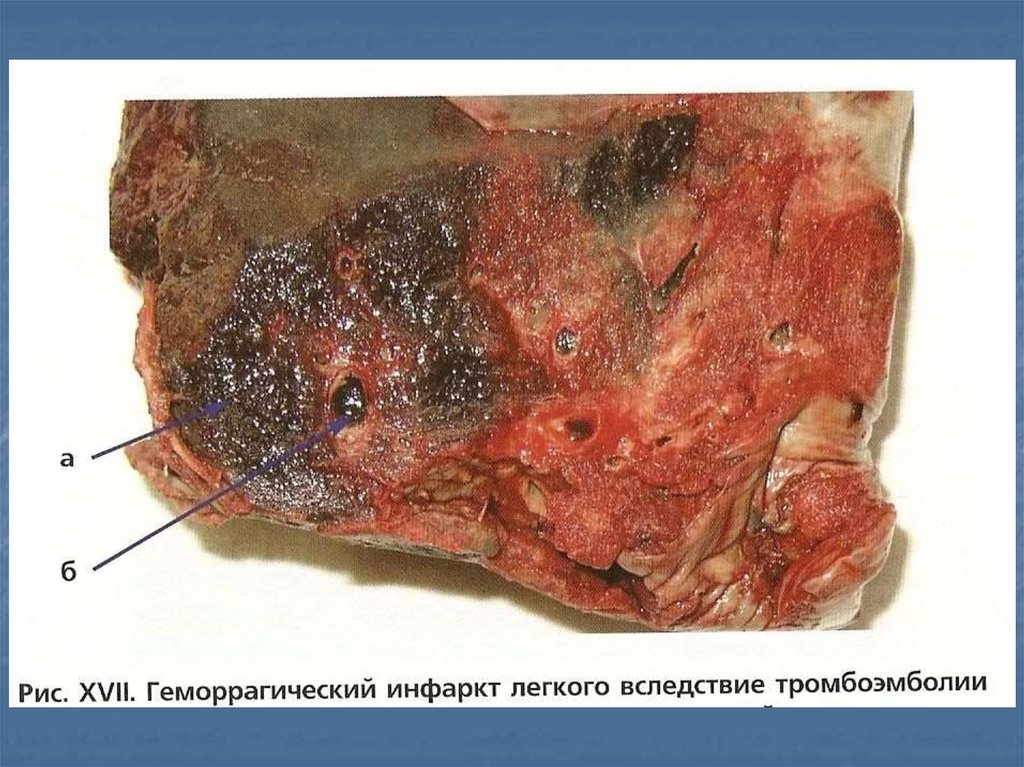
• Замедленная – те же признаки;
смерть наступает через несколько
часов, в легких наблюдается начало
геморрагического инфаркта.
24.
• Стертая – преобладаетпневмоническая сердечная
недостаточность; в легких
развивается инфаркт-пневмония.
Смерть, как правило, наступает в
отдаленный период.
25. КЛИНИКА
По степени уменьшения частоты симптомов ТЭЛА можнопредставить так:
боль за грудиной – 100%,
одышка – 100%,
сухой кашель – 80%,
панический страх – 60%,
спутанность сознания – 50%,
гипотония, тахикардия (более 100 уд/мин) – 58%,
акцент II тона над ЛА – 53%,
кровохарканье – 50%,
влажные хрипы – 50%,
непродуктивный кашель – 50%,
повышение температуры – 45%,
правожелудочковый ритм галопа – 35%,
тромбофлебит – 33%,
шум трения плевры – 20%,
цианоз – 20%.
26. В зависимости от преобладания указанных симптомов различают следующие синдромы ТЭЛА:
1. Легочно-плевральный – одышка,боль за грудиной (чаще в нижних
отделах), кашель, иногда с мокротой,
кровохарканье. Этот синдром чаще
возникает при малой и субмассивной
эмболиях, то есть при закупорке
долевой артерии или периферических
разветвлений ЛА, и характерен для
инфаркта легких.
27.
2. Кардиальный – боль и ощущениедискомфорта за грудиной, тахикардия и
гипотония, может быть спутанность сознания.
У больной могут наблюдаться набухание
шейных вен, положительный венозный пульс,
усиленный сердечный толчок, акцент II тона
на ЛА, повышение центрального венозного
давления (ЦВД). Эта картина чаще
характерна для массивной эмболии.
28.
3. Церебральный – потеря сознания,судороги и/или очаговые нарушения как
следствие гипоксии; встречается
преимущественно у лиц пожилого
возраста.
29.
4.Абдоминальный синдром –тошнота ,рвота и ,главное,резкая боль
в правом квандранте живота,что часто
является причиной диагностических
ошибок.причиной боли является застой
крови и отек тканей печени,что
приводит к резкому растяжению
глиссоновой капсулы печени .
30.
5.Синдром острой сосудистойнедостаточности –длительный
коллапс со снижением почечного
кровотока и клубочковой фильтрации
,олигурия с последующей
протеинурией и гематурией .
31.
6. Синдром острой дыхательнойнедостаточности -выраженная
гипервентиляция в сочетании с
артериальной гипоксемией
,гипокапнией и респераторным
алкалозом.Подобная симптоматика
может имитировать острую
бронхолегочную патологию
:экссудативный плеврит ,очаговую или
крупозную пневмонию ,обструктивный
бронхит.
32. По клинической симптоматике ряд авторов выделяют три варианта ТЭЛА:
1. «Инфарктная пневмония»(соответствует тромбоэмболии мелких ветвей
легочной артерии) – манифестирует остро
возникшей одышкой, усугубляющейся при
переходе пациента в вертикальное
положение, кровохарканьем, тахикардией,
периферическими болями в грудной клетке
(место поражения легкого) в результате
вовлечения в патологический процесс
плевры.
33.
2.«Острое легочное сердце»(соответствует тромбоэмболии
крупных ветвей легочной артерии)
– внезапно возникшая одышка,
кардиогенный шок или гипотензия,
загрудинная стенокардитическая
боль.
34.
3. «Немотивированная одышка»(соответствует рецидивирующей ТЭЛА мелких
ветвей) – эпизоды внезапно возникшей,
быстро проходящей одышки, которые после
некоторого времени могут проявиться
клиникой хронического легочного сердца. У
пациентов с таким течением заболевания в
анамнезе обычно отсутствуют хронические
кардио–пульмональные заболевания, а
развитие хронического легочного сердца
является следствием кумуляции
предшествующих эпизодов ТЭЛА
35. Рентгенография грудной клетки.
Нормальная или почти нормальнаярентгенограмма у больного с одышкой
заставляет заподозрить ТЭЛА. К
специфичным изменениям относятся
локальное обеднение сосудистого рисунка (
симптом Вестермарка ), субплевральная
клиновидная тень над диафрагмой ( симптом
Хемптона - признак инфаркта легкого ),
расширение нисходящей части правой
легочной артерии.
36. В большинстве случаев ТЭЛА сопровождается появлением на рентгенограмме малоспецифичных рентгенологических признаков:
В большинстве случаев ТЭЛА сопровождаетсяпоявлением на рентгенограмме
малоспецифичных рентгенологических
признаков:
высокое стояние купола диафрагмы на
стороне поражения;
инфильтрация легочной ткани (спустя 12–
36 ч от начала заболевания);
выбухание конуса легочной артерии;
увеличение правых отделов сердца;
расширение верхней полой вены и др.
37.
38.
Селективнаяангиопульмонография
— это рентгенологический метод
исследования сосудов легких и легочного
кровотока, при котором контрастное
вещество (уротраст, верографин, урографин
и др.) вводится с помощью катетеров
непосредственно в сосудистое русло. Для
введения рентгеноконтрастного вещества
в ствол легочной артерии, левую, правую или
концевые (терминальные) ветви легочной
артерии производят чрескожную
катетеризацию бедренной вены по
Сельдингеру и проводят катетер через
правое предсердие и правый желудочек
в легочную артерию и ее ветви.
39. Селективная ангиопульмонография
самый точный метод диагностики ТЭЛА. С еепомощью можно обнаружить даже тромбы размером
1-2 мм. Прямой признак ТЭЛА - это дефект
наполнения артерии, видимый как минимум в двух
проекциях. К косвенным признакам относятся
внезапный обрыв ветви легочной артерии;
уменьшение или отсутствие васкуляризации одного
или нескольких легочных сегментов; замедление
артериальной фазы контрастирования; резкое
сужение и извитость периферических ветвей.
40.
Наиболее характерными ангиографическимипризнаками ТЭЛА являются:
полная обтурация одной из ветвей
легочной артерии и формирование
“культи” одной из крупных ее ветвей
резкое локальное обеднение сосудистого
рисунка, соответствующее бассейну
эмболизированной артерии;
внутриартериальные дефекты наполнения;
расширение обтурированной ветви легочной
артерии проксимальнее места обструкции
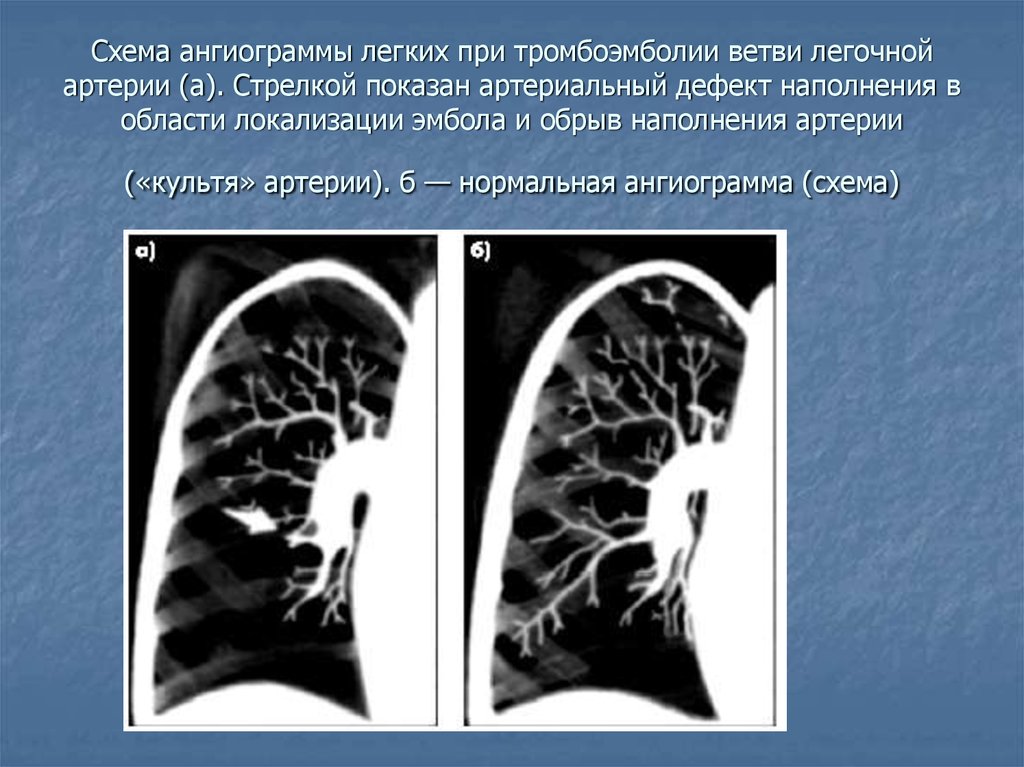
41. Схема ангиограммы легких при тромбоэмболии ветви легочной артерии (а). Стрелкой показан артериальный дефект наполнения в области локализа
Схема ангиограммы легких при тромбоэмболии ветви легочнойартерии (а). Стрелкой показан артериальный дефект наполнения в
области локализации эмбола и обрыв наполнения артерии
(«культя» артерии). б — нормальная ангиограмма (схема)
42. электрокардиография
В острой стадии (3 суток-1 нед)наблюдаются глубокие зубцы S1, Q3.
Отклонение электрич оси сердца в право,смещение переходной
зоны к V4-V6,
Остроконечные высокие зубцы Р во 2 ,3 стандартных
отведениях.
Подъем сегмента ST кверху в 3,avR ,V1-V2 и смещение книзу в
1,2 ,avL и V5-6.
Зубцы Т3,avF ,V1-2 снижены или слабо отрицательные.
Высокий зубец R в отведении avR.
43. электрокардиография
В подострой стадии 1-3 недели :Зубцы Т 2,3,avF,V1-3 постепенно
становятся отрицательными
В стадии обратного развития (до 13 мес ) характеризуется постепенным
уменьшением и исчезновением
отрицательного Т и возвращением ЭКГ
к норме.
44. Вентиляционно-перфузионная сцинтиграфия легких
основной метод диагностики ТЭЛА. Дляоценки легочной перфузии в/в вводят
альбуминовые микросферы, меченные
99mcТс(при вентиляционной вдыхание). Они
оседают в легочных капиллярах,
распределяясь пропорционально кровотоку.
Дефект в распределении изотопа указывает
на снижение или прекращение перфузии ,
причиной которого может быть ТЭЛА.
45.
Наиболее достоверный признак ТЭЛА,выявляемый при анализе перфузионных и
вентиляционных сканограмм, — это наличие
выраженного локального снижения перфузии
участка легкого при отсутствии здесь
сколько-нибудь значительных
вентиляционных расстройств и изменений на
обычной рентгенограмме. Признак
отличается высокой диагностической
точностью, достигающей 90%.
Отсутствие изменений на перфузионной
и вентиляционной сканограммах
практически полностью исключает
диагноз ТЭЛА
46. Перфузионная (а) и вентиляционная (б) сцинтиграммы при тромбоэмболии легочной артерии.
47. УЗИ
Ультразвуковая диагностика (УЗИ) сосудовпозволяет проводить оценку магистральных и
периферических сосудов, их анатомического и
функционального состояния. Методом дуплексного
сканирования с режимом цветового допплеровского
картирования исследуются артерии и вены рук и ног,
сосуды брюшной полости, шеи и головного мозга.
Показания для ультразвуковой диагностики сосудов:
атеросклероз, гипертоническая болезнь, сахарный
диабет, варикозная болезнь, тромбофлебит и пр., а
также подозрение на поражение артерий нижних
конечностей, проявляющееся болью, утомляемостью,
дискомфортом, которые всегда появляются при
ходьбе на определенное расстояние и проходят сразу
после прекращения ходьбы.
Метод позволяет определять показания к
хирургическому лечению.
48. Флебография
это дорогое инвазивное вмешательство, которое ктому же может осложниться флебитом или
аллергической реакцией на рентгеноконтрастное
средство . Поэтому сейчас ее почти полностью
вытеснило УЗИ.
Флебография необходима в следующих случаях:
несоответствие клинической картины и результатов
УЗИ; обследование послеоперационных и
травматологических больных из группы высокого
риска, не имеющих клинических признаков тромбоза
глубоких вен ; диагностика изолированного тромбоза
глубоких вен голеней и повторного тромбоза
глубоких вен подвздошно-бедренного сегмента
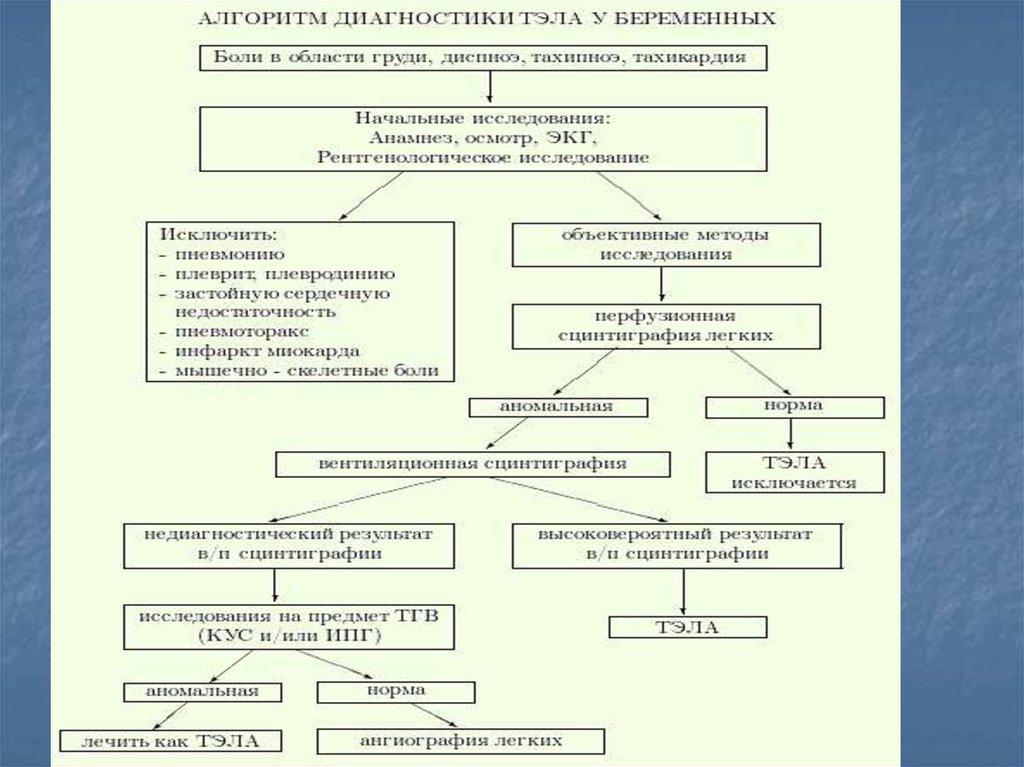
49. Алгоритм
50. Эхокардиография
Позволяет визуализировать тромбы вполостях правого сердца,оценить структурное
и функциональное состояние правого
желудочка ,степень легочной гипертензии
,исключить патологию клапанного аппарата
сердца и левого желудочка ,а также этот
метод дает возможность контролировать
регрессию эмболической блокады в процессе
лечения .
51. Решающую роль в топической диагностике ТЭЛА и оценке гемодинамических расстройств в малом круге играют катетерные методы диагностики :
Прямая регистрация внутрисердечного давления иминутного выброса сердца :
Зондирование правых отделов сердца и легочной артерии с
регистрацией кривой давления имеет большое значение т. к.:
1.Обнаруживаемая при этом гипертензия считается одним из
признаков эмболической закупорки в системе легочной
артерии.
2.Повышение давления в легочной артерии является причиной
появления некоторых симптомов ,выявляемых при рентген
исследовании (расширение корней легких ),ЭКГ (перегрузка
правых отделов сердца )
3. Степень легочной гипертензии может иметь прогностическое
значение при ТЭЛА
52. Исследование газов крови :
Частое проявление ТЭЛА –гипоксемия без гиперкапнии
(рО2ниже 70 мм рт ст ,р СО2 ниже 32
мм рт ст ),при р О2 выше 85 мм рт
ст ТЭЛА мало вероятна .
53. Обследование системы гемостаза :
Позволяет выявить гиперкоагуляцию,гиперагрегацию тромбоцитов,снижение
уровня АТ-3 ,повышенный уровень Dдимера ,что свидетельствует о наличии
флеботромбоза в системе нижней полой
вены ( норма в 3-м триместре 1,45 мг\л
,при эклампсии 5,62 мг\л )
54.
В оптимальном варианте специальные методыисследования должны применяться в такой
последовательности. Сначала записывают ЭхоКГ и
выполняют бесконтрастную рентгенографию органов
грудной клетки, затем (если диагноз эмболии не
исключен) – вентиляционно-перфузионное
сканирование легких. По результатам
радиоизотопного исследования судят о
необходимости проведения ангиопульмонографии,
которая возможна только в условиях
специализированного лечебного учреждения. Ее
применяют, если после сканирования диагноз
эмболии остается сомнительным или обнаружено
обширное поражение, при котором может оказаться
необходимой тромболитическая терапия или
эмболэктомия из ЛА.
Дополнительно необходимо провести
консультации специалистов: хирурга,
терапевта, врача интенсивной терапии.
55. Дифференциальная диагностика
• Ишемическая болезнь сердца и еепроявления – ИМ, кардиогенный шок
56.
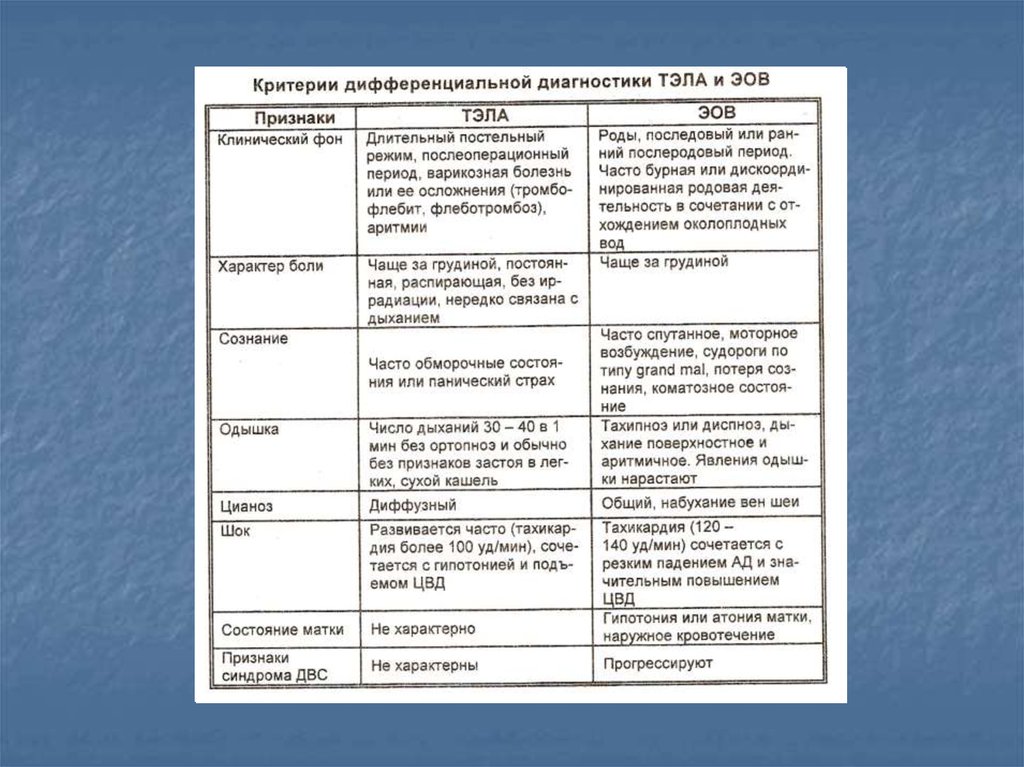
57. Дифференциальная диагностика эмболии околоплодными водами (ЭОВ) и ТЭЛА
58.
59. Тяжелая бактериальная пневмония и ТЭЛА
могут сопровождаться сходнымиклиническими признаками, такими как
плевральная боль, кашель кровохарканье,
одышка, тахикардия, цианоз, гипотензия,
шум трения плевры и гипертермия. Часто
совпадают и рентгенологические признаки. В
то же время бактериальная пневмония
сопровождается сильными ознобами,
выделением гнойной мокроты, бактериемией
и лейкоцитозом. Инфаркт-пневмония обычно
резистентна к антибактериальной терапии.
60. Неотложная помощь
1• поддержание жизни в первые минуты – непрямоймассаж сердца (обеспечивает кровообращение в
жизненно важных органах и позволяет
фрагментировать и «протолкнуть» тромб по ходу
легочного ствола, что уменьшает степень обструкции
легочного сосудистого русла) , оксигенотерапия и
подготовка к переводу на искусственную вентиляцию
легких (ИВЛ);
.
61.
2• катетеризация периферической илицентральной вены;
3• введение нефракционных и
низкомолекулярных гепаринов (НФГ и НМГ) –
при всех ситуациях с подозрением на ТЭЛА:
гепарин в дозе 80 ЕД /кг, или Фраксипарин в
дозе 0,6 мл, или Клексан в дозе 30 мг
внутривенно болюсно должны быть введены
немедленно (!) до проведения
дифференциального диагноза или подготовки
к специальному обследованию.
В дальнейшем лечебные мероприятия
проводятся, как правило, вместе с
врачом интенсивной терапии
62. Неотложная помощь
1• Борьба с болью и страхом – применениеанальгоседации (устраняет боль, страх,
катехоламинемию, снижает потребность тканей в
кислороде), наркотических анальгетиков
(фентанил+сибазон, морфин, промедол, омнопон и
пр.), мощные ненаркотические анальгетики со
спазмолитиками (триган, баралгин), анальгин в
сочетании с антигистаминными препаратами
(димедролом).
63. Неотложная помощь
2• Устранение вазовагальноговнутрилегочного рефлекса – назначают
миотропные спазмолитики (эуфиллин 2,4%
10-20 мл, но-шпа, папаверин), β2адреномиметики (алупент, астмопент,
сальбутамол), средства, уменьшающие
приток крови к правым отделам сердца –
нитроглицерин, изокет, антихолинэргические
средства (платифиллин).
64.
3• Антитромботическая терапия –введение НФГ и НМГ, которые
подавляют рост тромбов, способствуют
их растворению и предупреждают
тромбообразование, оказывают
антисеротониновое и
антибрадикининовое действия, что
способствует устранению сосудо- и
бронхосуживающих эффектов..
65. .
После внутривенного инфузионного введения. продолжают вводить
20 000 ЕД гепарина его
по 5000 ЕД/ч. Контроль за гепаринотерапией
включает активированное частичное
тромбопластиновое время (АЧТВ)
(достижение несвертываемости на
протяжении 100 с) 4 раза в сутки. Затем дозу
гепарина постепенно снижают на 500-1000
ЕД/ч. Суточная доза – 30 000-60 000 ЕД. Курс
лечения (7-10 сут) обусловлен временем
лизиса и организации тромба. При контроле
тромбоцитов (снижение их количества до 70
000 требует отмены гепарина)
66.
За три дня до отмены гепаринаназначают непрямые антикоагулянты
(фенилин, пелентан, синкумар,
варфарин), что обусловлено их
способностью снижать уровень
протеина С. Продолжительность
лечения непрямыми антикоагулянтами
составляет 3 мес. НМГ вводится из
расчета 0,1 мл/10 кг 2 раза в сутки или
пролонгированный НМГ – 0,1 мл/10 кг 1
раз в сутки в течение 10 сут
67.
4• Тромболитическая терапия.Отношение к тромболитической терапии во
время беременности неоднозначно. Это
связано с возможностью проникновения
тромболитических препаратов через
плаценту к плоду. Кроме того, их применение
не рекомендовано за 10 дней до
предполагаемого срока родов, при угрозе
аборта или преждевременных родов,
поскольку они могут спровоцировать опасные
маточные кровотечения. Перед началом
тромболитической терапии диагноз ТЭЛА
должен быть подтвержден ангиографически.
68. Фибринолитики и тромболитики
На Украине зарегистрирован препаратАКТИЛИЗЕ
1. Препараты стрептокиназыстрептаза,кабикиназа.
2.Препараты урокиназы-укидан
3. Препараты альтеплазыактилизе,активаза
69. Показания кназначению фибрино и тромболитиков:
1. Венозные и артериальные тромбозы2.Тромбоэмболии различной
локализации
(растворение тромбов в коронарных
артериях достигается в большенстве
случаев ,а при венозных тромбозах,это
происходит редко ,т к венозные тромбы
больше размерами ,более старые и
организованные )
70.
5• Инфузионную терапию ограничиваютдо 10-15 мл/кг/сут. При повышении ЦВД
более 15 см водн. ст. инфузию следует
прекратить;
6.• Применение дезагрегантов
(внутривенно ксантинола никотината 600
мг/сут, трентала 300 мг/сут внутримышечно),
сердечных гликозидов, антибиотиков.
71.
7.• Введение вазопрессоров –добутамина – в дозе 5-10 мкг/кг/мин
обеспечивает адекватную преднагрузку,
увеличивает сердечный индекс,
устраняет гипотензию, снижает частоту
сердечных сокращений, уменьшает
сопротивление легочных сосудов;
аналогичным действием обладает
допамин в дозе 5-17 мкг/кг/мин.
72.
8• Строгий постельный режим сприданием правильного положения
тела в постели.
9• Лабораторный контроль
системы гемостаза проводят не реже
3 раз в сутки (тромбоэластограмма и
концентрация фибриногена
73.
Общиепринципы
посиндромной
терапии :
74. При прекращении кровообращения и дыхания
1.Уложить на твердую поверхность2.Непрямой массаж сердца
3.катетеризация центральной вены и
введение реополиглюкина с контролем ЦВД
4.Дефибрилляция ,ИВЛ
5.Медикаментозная терапия –р-р адреналина
0,1 %-до 1,0 мл в\в или в\сердечно,р-р
атропина 0,1%-до 1,0 мл
6. Показано назначение НМГ:фраксипарин-,6
мл или гепарин-до 20.000 ЕД в\в струйно
75. При выраженной артериальной гипотензии:
1.оксигенотерапия2.Катетеризация центральной или периферической
вены
3.Норадреналин4-8 мг в 400 мл 5-10 % р-ра глюкозы
в\в кап ,повышая скорость введения с 2 мкг\мин до
стабилизации артериального давления
4. Введение спазмолитиков на фоне введения
допамина
5.Реополиглюкин-400 мл в\в кап
6. Фраксипарин –по 0,1 мл \10 кг массы тела 2 раза в
сут п\к ,или фраксипарин форте -0,1 мл\10 кг массы
п\к 1 р\сут
7. После в\в струйного введения 30 мг преднизолонастрептокиназа-250 000 МЕ в\в кап в течение 30
мин,потом 1 млн 250 тыс МЕ капельно со скоростью
100 тыс МЕ\час
76. При относительно стабильном состоянии и АД
1.Оксигенотерапия2. Фраксипарин по 0,1 мл\10 кг массы тела
п\к 2 р\сут,или фраксипарин форте-0,1 мл\10
кг массы п\к 1 р\сут
3.При бронхоспазме –эуфиллин 240 мг в\в
4.При брадиаритмии-ввести атропин(0,1 %0,5 мл)
5. При тахиаритмии –ввести лидокаин(40 мг
болюсно и 200 мг кап в течение 2-3 час )
77.
Мониторинг жизненно важных функций– неинвазивное АД; ЧСС; ЭКГ;
пульсоксиметрия; температура тела;
флеботонометрия; контроль показателей
системы гемостаза.
Респираторная терапия включает
аэрозольные ингаляции – 1-процентный
раствор соды, отвары трав и пр. – по
показаниям; специальные спонтанные
режимы вентиляции – по показаниям;
стимуляцию кашля; массаж грудной клетки
(классический, вакуумный, вибрационный) –
по показаниям.
78.
Инвазивныеметоды
лечения
Установка кава-фильтра в
нижнюю полую вену.
• Введение катетеров в ЛА.
• Хирургическое удаление
тромба
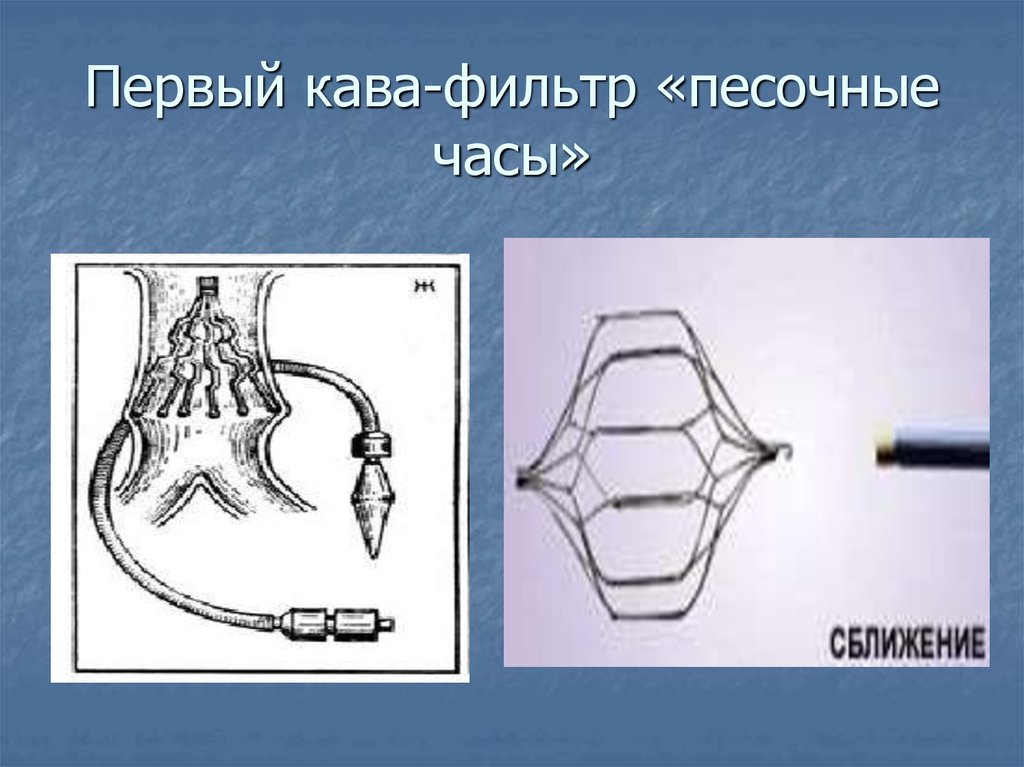
79. Первый кава-фильтр «песочные часы»
80. в середине ХХ века было изобретено и внедрено в практику специальное устройство, называемое кава-фильтром (вена кава, по-латыни, и есть пола
в середине ХХ века было изобретено и внедрено впрактику специальное устройство, называемое кавафильтром (вена кава, по-латыни, и есть полая вена)
81. Кава-фильтр необходим, пока есть угроза отрыва тромба, как только эта угроза минует, фильтр становится потенциальным источником осложнени
Кава-фильтр необходим,пока есть угроза отрыва тромба,
как только эта угроза минует, фильтр становится
потенциальным источником осложнений
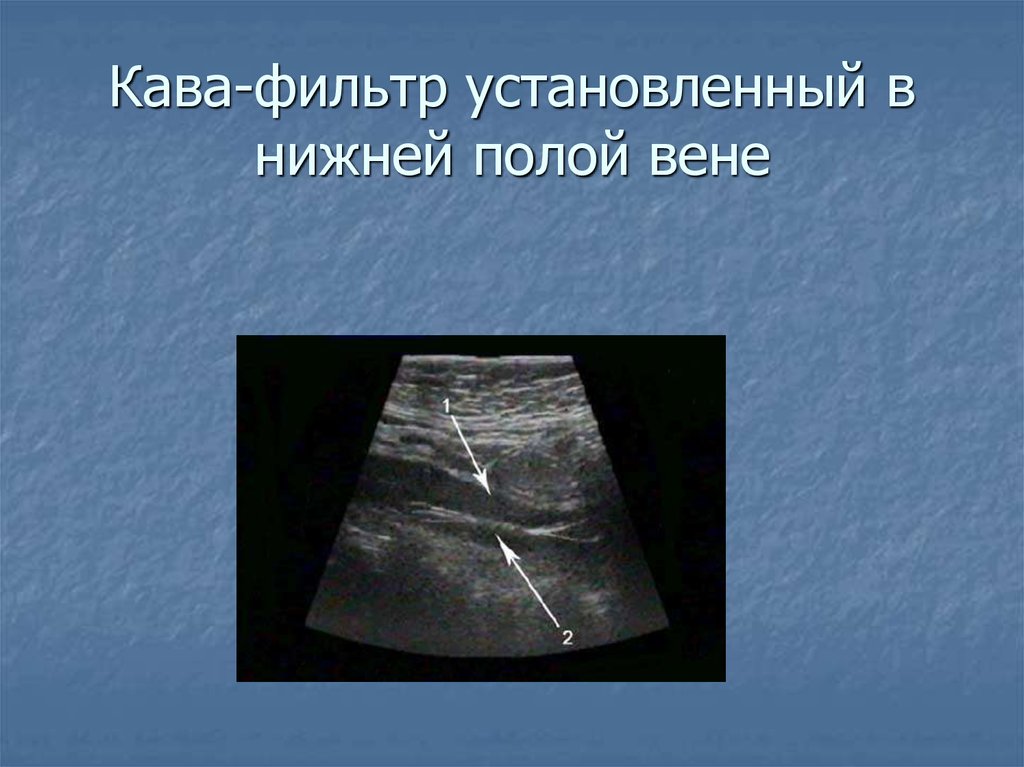
82. Кава-фильтр установленный в нижней полой вене
83.
84. Кава-фильтр установленный в нижней полой вене
85. Показанием к установке кава-фильтра служат:
эпизоды ТЭЛА в анамнезе,тромбоз глубоких и поверхностных вен
нижних конечностей,
тромбоз вен малого таза и другие
состояния.
Установка кава-фильтра снижает
частоту развития тромбоэмболии
лёгочной артерии у больных из группы
повышенного риска.
86. Возможные последствия и осложнения:
коагулопатическое кровотечение,анафилактические реакции на
стрептазу, ИМ, пневмония.
При стабилизации состояния больные
подлежат переводу в отделение
анестезиологии и интенсивной терапии.
87. Оценка эффективности лечения:
уровень фибриногена – 2-2,5 г/л;удлинение протромбинового времени в
2-3 раза; увеличение тромбинового
времени в 3-4 раза; снижение уровня
продуктов дегидратации фибрина
(ПДФ) до 10-20 мкг/мл; контрольная
ангиопульмонографи
88. Тактика ведения беременности
ТЭЛА в I триместре. Беременностьнеобходимо прервать, поскольку она
ухудшает тяжелое состояние женщины и
отягощает течение основного заболевания.
Кроме того, плод подвергается
неоднократному рентгеновскому облучению,
воздействию тромболитических и других
препаратов. Перед прерыванием
беременности для профилактики рецидива
ТЭЛА показана установка кава-фильтра
89. ТЭЛА во II и III триместрах.
Вопрос о дальнейшем пролонгированиибеременности зависит от здоровья
пациентки, жизнеспособности плода и
возможностей мониторинга за
состоянием плода. При тяжелом
состоянии беременной или признаках
прогрессирующего страдания плода
показано срочное родоразрешение.
90.
Роды проводятся под постоянным контролемсостояния системы гемостаза, на фоне
проведения антиагрегантной
(гепаринотерапия прекращается за 6 ч до и
возобновляется через 6 ч после родов) и
компрессионной (на нижние конечности)
терапии. Обязательно тщательное
обезболивание родов, постоянный
мониторинг состояния плода и профилактика
тромбоэмболических осложнений (ТЭО) в
послеродовом периоде. Длительность
гепаринотерапии после родов должна быть от
2 до 6 нед, затем на фоне приема гепарина
назначают непрямые антикоагулянты и
исключают кормление новорожденного
грудью.
91. ТЭЛА в родах
Необходимо экстренное родоразрешение.Предпочтение следует отдавать операции
кесарева сечения под общей анестезией с
ИВЛ и последующей пликацией нижней полой
вены механическим швом пликация нижней
полой вены.
Сущность операции состоит в создании в вене «фильтров»,
сохраняющих магистральный кровоток и задерживающих продвижение
к легочной артерии крупных эмболов. Первым эту операцию
осуществил F. Spencer в 1959 г.
92.
93.
94. Прогнозирование ТЭО и профилактика
• возраст от 41 до 60 лет, от 61 до 70 лет (2 балла), старше 70лет (3 балла);
• ТЕЛА и тромбоз вен в анамнезе (3 балла);
• варикозная болезнь;
• ожирение (более 20% массы тела выше нормы);
• иммобилизация более 72 ч до операции;
• ожидаемый постельный режим более 72 ч после операции;
• острый ИМ;
• сердечная недостаточность;
• инсульт в анамнезе;
• сепсис;
• лапароскопические оперативные вмешательства с
пневмоперитонеумом длительностью более одного часа;
• хронические обструктивные заболевания легких;
• операции на органах таза;
• транспортировка длительностью более 4 ч в первые сутки
послеоперационного периода;
• отеки нижних конечностей, трофические язвы, лимфостаз;
• беременность и послеродовой период (до месяца);
• ТЕЛА и тромбоз вен у родственников;
• гормонотерапия;
• оперативное вмешательство длительностью более двух часов;
• повышенная свертываемость крови.
95. Каждый из приведенных факторов оценивается в один балл. При наличии особо опасных факторов их оценка указана в скобках. Общая оценка в один
балл позволяет отнести пациентку книзкой категории риска, при оценке в 2-4
балла – к средней, при наличии более 4
баллов – к высокой.
96. Профилактика
При низкой степени риска развития ТЭЛАдля профилактики достаточно эластической
компрессии нижних конечностей и ранней
активизации пациента.
Средняя степень дополнительно диктует
необходимость в специфической
профилактики гепарином ,который вводят
п\к в дозе 5000 ЕД за 2 часа до операции ,а
в послеоперационном периоде в той же дозе
ч\з 8-12 час в течение 7-10 дней.
97. Профилактика
При высокой степени риска применяютнизкомолекулярные гепарины .
Доза фраксипарина в общей хирургии
составляет 7500 ЕД\кг в сутки в первые
3 дня ,а с 4-го 150 ЕД\кг в
сутки.Длительность терапии не менее
10 дней .
98. Всем больным в послеоперационном периоде и пациенткам с наличием факторов риска ТЭЛА целесообразно проводить неспецифическую и специфич
Всем больным в послеоперационном периоде ипациенткам с наличием факторов риска ТЭЛА
целесообразно проводить неспецифическую и
специфическую профилактику ТЭО, которая включает
следующие мероприятия:
• общестимулирующую и дыхательную гимнастику в
постели;
• движения в голеностопных, коленных и
тазобедренных суставах, подтягивание пяток к
ягодицам, активное трение стопой одной ноги голени
и бедра другой каждые 30-40 мин;
• раннее послеоперационное восстановление
активности пациенток, лечебную физкультуру;
• эластическую (бинты, колготы) и пневматическую
компрессию;
• ультразвуковую допплерографию (при
необходимости);
• умеренную гемодилюцию – Ht-30%;
• гепаринопрофилактику – 2500-5000 ЕД/сут
подкожно, 1-2 раза в сутки.
99.
Наиболее эффективно применение НМГ. Спрофилактической целью Фраксипарин назначают в
дозе 0,3 мл 1 раз в сутки за 2-3 ч до операции и
через 12 ч после операции. Курс профилактики
необходимо проводить в течение 7-10 сут. Следует
назначать прием прямых, а затем непрямых
антикоагулянтов в послеродовом или в
послеоперационном периоде; введение
дезагрегантов (ацетилсалициловой кислоты, тиклида,
трентала, никотиновой кислоты, компламина);
хирургическую профилактику (установка кавафильтра, тромбэктомия, перевязка магистральных
вен; наблюдение хирурга-флеболога в амбулаторных
условиях для регулярного проведения мероприятий
по специфической и неспецифической профилактике
ТЭО; индивидуальный подход к планированию семьи
и выбору метода контрацепции.
100. Реабилитация
Должна включать наблюдение акушерагинеколога ,хирурга –флеболога ,кардиолога,для регулярного обследования ,которое
включает :
1.Общеклиническое обследование
2. ЭКГ и Эхокардиографию
3.Перфузионное сканирование легких
4. Нагрузочные пробы (велоэргометрия )
101.
Период нетрудоспособности упациенток ,перенесших
ТЭЛА,необходимо продлить в течение
не менее 6 мес.Ч\з 6 мес ,при условии
полного восстановления легочного
кровотока пациентки ,работа которых
не связана с физ нагрузками ,могут
вернуться к труду .Пациентки ,работа
которых связана с физ нагрузками
подлежат направлению на врачебнотрудовую экспертизу и ч\з 1-2 года
могут заниматься прежним трудом с
некоторыми ограничениями





























































































 medicine
medicine








