Similar presentations:
Преэклампсия. Гипертензия беременных
1. КРЫМСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ им С. И. ГЕОРГИЕВСКОГО
КАФЕДРА АКУШЕРСТВА, ГИНЕКОЛОГИИ ИПЕРИНАТОЛОГИИ ФПО
ПРЕЭКЛАМПСИЯ
2. Определение
Артериальная гипертензия – повышениесистолического артериального давления
до 140 мм рт.ст. или выше и/или
диастолического артериального
давления до 90 мм рт.ст. или выше при
двух измерениях в состоянии покоя с
интервалом не менее 4 часов или
повышение артериального давления
160/110 мм рт.ст. однократно.
3. Классификация (ISSHP – международное общество по изучению гипертензии беременных, 2000)
Хроническая гипертензия (О10)Гестационная гипертензия (О13)
Транзиторная
Хроническая
Прееклампсия/эклампсия
Легкая (О13)
Средней тяжести (О14.0)
Тяжелая (О14.1)
Эклампсия (О15)
Объединенная преэклампсия (О11)
Гипертензия неуточненная (О16)
4. Терминология
Хроническая гипертензия – гипертензия, которая наблюдалась добеременности или возникшая (впервые выявленная) в период до 20 нед
беременности.
Гестационная гипертензия – гипертензия, которая возникла после 20
нед беременности и не сопровождается протеинурией вплоть до родов.
Преэклампсия – гипертензия, которая возникла после 20 недель
беременности, в сочетании с протеинурией.
Протеинурия –содержимое белка 0,3 г/л в средней порции мочи,
собранной дважды с интервалом 4 часа или больше, или экскреция белка
0,3 г в сутки.
Объединенная преэклампсия – появление протеинурии после 20 нед
беременности на фоне хронической гипертензии.
Транзиторная (преходящая) гестационная гипертензия –
нормализация артериального давления у женщины, которая перенесла
гестационную гипертензию в течение 12 недель после родов
(ретроспективный диагноз).
Хроническая гестационная гипертензия – гипертензия, которая
возникла после 20 недель беременности и сохраняется через 12 недель
после родов.
Эклампсия – судорожный приступ (приступы) у женщины с преэклампсией.
Гипертензия неуточненная – гипертензия, выявленная после 20 нед
беременности, при условии отсутствия информации относительно
артериального давления до 20 нед беременности.
5. Преэклампсия (1)
Преэклампсия развивается у 3%беременных
Последствия для матери – эклампсия,
почечная и печеночная недостаточность,
отек легких, внутримозговое кровоизлияние
и др.
Последствия для плода – плацентарная
недостаточность, низкий вес при рождении и
недоношенность
В развитых странах она является причиной
25% случаев рождения детей с очень низким
весом (<1500 г) и 15% преждевременных
родов
6. Преэклампсия (2)
Повышает перинатальнуюсмертность в 5 раз
Относительный риск рождения
мертвого плода при преэклампсии
повышается в 9,6 раз
От преэклампсии ежегодно во всем
мире умирают 50000 женщин
Является одной из 3 основных
причин материнской смертности.
7. Преэклампсия - генерализованная эндотелиальная болезнь
Преэклампсия генерализованнаяэндотелиальная
болезнь
8.
Патофизиология преэклампсии остаетсяневыясненной, однако ключевым
фактором считается ишемия плаценты.
В ранний период беременности
женщины цитотрофобластические
клетки проникают в спиральные
артерии матки, замещая
эндотелиальный слой в этих сосудах с
последующей деструкцией медиальной
мышечной ткани.
Такое ремоделирование спиральных
артерий матки приводит к образованию
артериолярной системы с низким
сопротивлением к значительному
усилению кровоснабжения растущего
плода.
9.
При преэклампсии инвазия спиральныхартерий матки ограничивается проксимальной
частью децидуальной оболочки, при этом 30%
- 50% спиральных артерий плацентарной
площадки не подвергаются эндоваскулярному
трофобластическому ремоделированию. У
женщин с преэклампсией средний внешний
диаметр спиральных артерий матки составляет
меньше половины диаметра подобных артерий
при неосложненной беременности.
Кровоснабжение плаценты значительно
снижается, что приводит к развитию ишемии
плаценты разной степени. В результате
ишемии и гипоксии из плаценты выделяется
целый ряд различных факторов, влияющих на
функцию сосудистых эндотелиальных клеток.
10.
Сосудистый эндотелий выполняетмножество важных функций, включая
регуляцию тонуса гладких мышц
благодаря высвобождению
вазоконстрикторных и
вазодилататорных веществ, регуляцию
сосудистой проницаемости и регуляцию
антикоагуляторной,
антитромбоцитарной и
фибринолитической функции путем
высвобождения различных
растворимых факторов.
11.
Таким образом считается что:преэклампсия является следствием
неадекватной трофобластической инвазии
спиральных артерий матки
неадекватное кровоснабжение и гипоксия
плаценты приводят к высвобождению
медиаторов воспаления, вызывающих
генерализованную эндотелиальную дисфункцию
наиболее важными патофизиологическими
изменениями при преэклампсии (как следствие
эндотелиальной дисфункции) являются
генерализованный артериальный спазм,
повышение проницаемости («протекание»)
эндотелия и гиперкоагуляция
эти 3 изменения вызывают гипертензию,
гиповолемию, интерстициальный отек и тромбоз
12.
Нарушение эндотелиальнойфункции вызывает
генерализованный вазоспазм,
тромбоз и протекание жидкости и
белков из внутрисосудистой
области в интерстициальное
пространство. Такое протекание
вызывает сжатие
внутрисосудистого пространства
(снижение внутрисосудистого
объема) и расширение
интерстициального пространства
(т.е. отек).
13. Микроциркуляция при преэклампсии
Нормальнаябеременность
Преэклампсия
Отек
Гиповолемия
Эритроцит
Эритроцит
Тромбоз
14.
Вазоспазм, отек, ишемия и тромбоз вызываютмультиорганную генерализованную болезнь.
Вовлечение печени приводит к повышению уровня
аминотрансфераз и лактатдегидрогеназы, к
гипербилирубинемии, печеночному кровотечению и
даже к разрыву печени. Одними из неврологических
осложнений, связанных с преэклампсией, являются
церебральный отек, церебральное кровоизлияние,
временная слепота и припадки. Изменение
коагуляции может привести к развитию синдрома
диссеминированной внутрисосудистой
коагулопатии.
Вазоспазм и гломерулярный капиллярный
эндотелиальный отек снижают гломерулярную
фильтрацию и почечный кровоток. Первым
признаком вовлечения почек при преэклампсии
является протеинурия – важная часть диагностики
преэклампсии.
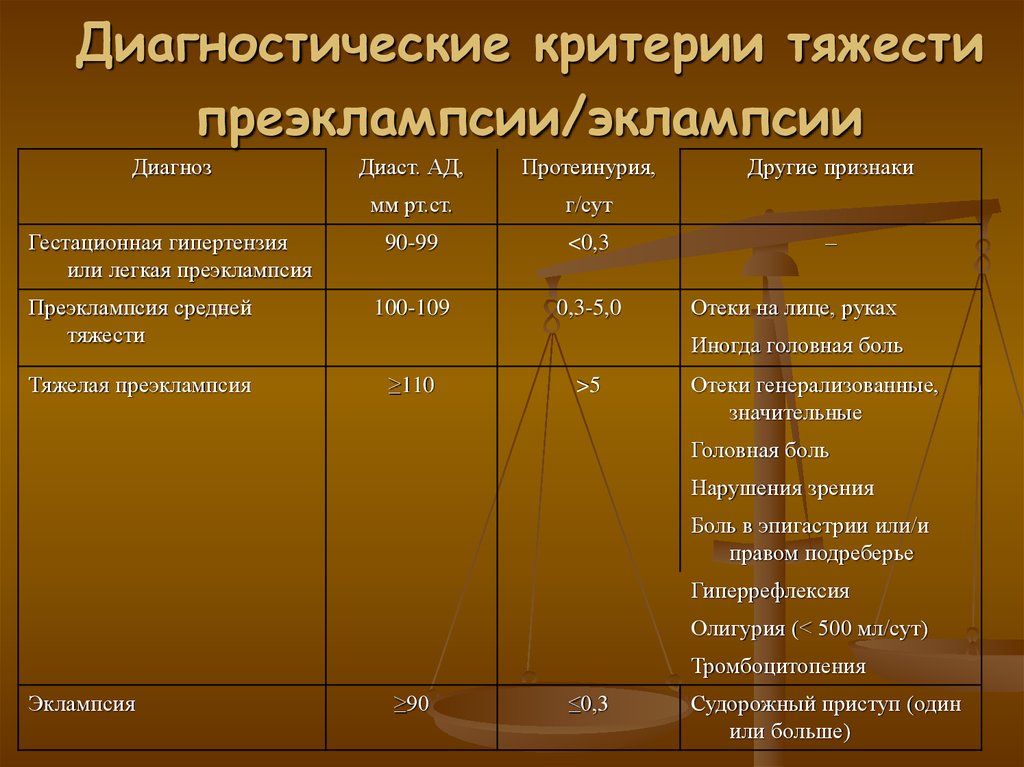
15. Диагностические критерии тяжести преэклампсии/эклампсии
ДиагнозДиаст. АД,
Протеинурия,
мм рт.ст.
г/сут
90-99
<0,3
Преэклампсия средней
тяжести
100-109
0,3-5,0
Тяжелая преэклампсия
≥110
Гестационная гипертензия
или легкая преэклампсия
Другие признаки
–
Отеки на лице, руках
Иногда головная боль
>5
Отеки генерализованные,
значительные
Головная боль
Нарушения зрения
Боль в эпигастрии или/и
правом подреберье
Гиперрефлексия
Олигурия (< 500 мл/сут)
Тромбоцитопения
Эклампсия
≥90
≤0,3
Судорожный приступ (один
или больше)
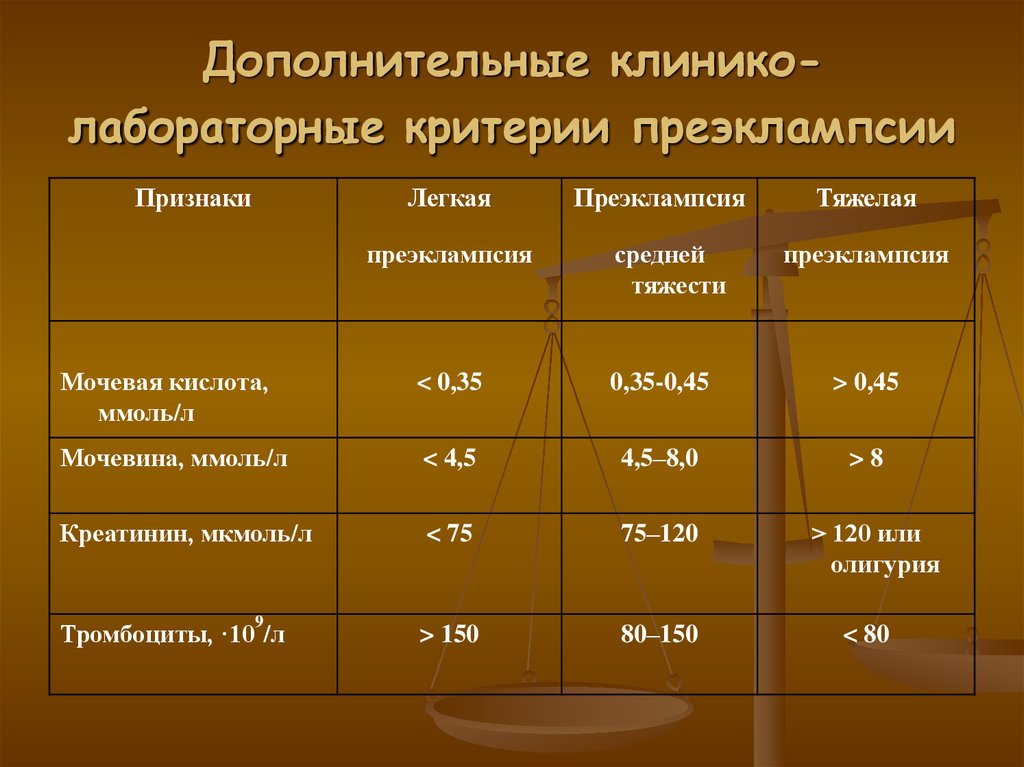
16. Дополнительные клинико-лабораторные критерии преэклампсии
Дополнительные клиниколабораторные критерии преэклампсииПризнаки
Легкая
преэклампсия
Преэклампсия
средней
тяжести
Тяжелая
преэклампсия
Мочевая кислота,
ммоль/л
< 0,35
0,35-0,45
> 0,45
Мочевина, ммоль/л
< 4,5
4,5–8,0
>8
Креатинин, мкмоль/л
< 75
75–120
> 150
80–150
9
Тромбоциты, ·10 /л
> 120 или
олигурия
< 80
17.
Из перечня критериев диагностикипреэклампсии исключены:
а) повышение во время беременности
систолического Ад на 30 мм рт.ст. или
больше и/или диастолического Ад на 15
мм рт.ст. или больше в сравнении с
исходным (до беременности),
б) умеренные отеки, которые
локализуются на нижних конечностях,
передней брюшной стенке или лице.
18. Отеки
Отеки кистей и щиколоток частоявляются нормальной физиологической
реакцией (50-80%) на усиление
кровообращения и увеличение веса при
беременности
Для диагностики преэклампсии этот
признак является почти бесполезным
(если только отеки не появились
внезапно и не являются сильными), а
при неправильном применении он
может стать причиной ненужной
гипердиагностики.
19.
IЛегкая преэклапсия
20.
1.2.
В случае соответствия состояния
беременной критериям легкой
преэклампсии при сроке беременности
до 37 недель возможно наблюдение в
условиях дневного стационара.
Проводят обучение пациентки
самостоятельному мониторингу
основных показателей развития
преэклампсии: измерение АД, контроль
баланса жидкости и отеков,
регестрации движений плода.
21.
3. Проводят лабораторное обследование: общийанализ мочи, суточная протеинурия, креатинин и
мочевина плазми крови, гемоглобин, гематокрит,
количество тромбоцитов, коагулограмма, АлАТ и
АсАТ, определение состояния плода (нестрессовый
тест по возможности).
4.Медикаментозную терапию не назначают. Не
ограничивают употребления жидкости и
кухонной соли (A).
5. Показанния для госпитализации:
– срок беременности больше 37 недель;
– появление хотя бы одного признака преэклампсии
средней тяжести;
– нарушение состояния плода.
6. В случае стабильного состояния женщины в пределах
критериев легкой преэклампсии – тактика ведения
беременной выжидательная.
7. Роды ведут через естественные родовые пути.
22. Доказательные принципы
Установлено, что ацетилсалициловая кислота(60–100 мг/сут) снижает частоту развития
преэклампсии у беременных группы риска.
Кальций (2 г/сут) эффективно снижает риск
гипертензии и, меньшей мерою,
преэклампсии.
Есть основания считать, что риск
преэклампсии снижают антиоксиданты
(аскорбиновая кислота - 1 г/сут, витамин Е 400 мг/сут), но этот факт не подтверджен
контролированными исследованиями.
Не установлено профилактического эффекта
препаратов содержащих магний.
23.
IІПреэклапсия средней тяжести
24. Госпитализация.
При сроке гестации 37 недель и больше– плановая госпитализация беременной
в стационар ІІ уровня для
родоразрешения.
При сроке беременности меньше 37
недель, прогрессировании
преэклампсии или нарушении состояния
плода – госпитализация беременной в
стационар ІІІ уровня.
25. Рациональное питание:
Пища с повышенным содержаниембелков, без ограничения соли и
воды, употребление продуктов,
которые не вызывают жажды(А).
Комплекс витаминов и микроэлементов
для беременной, по необходимости –
препараты железа.
26. Лечение
При диастолическом АД ≥ 100 мм рт.ст. –назначение гипотензивных препаратов
(метилдофа по 0,25-0,5 г 3-4 раза в сутки,
максимальная доза – 3 г в сутки; по
необходимости добавляют нифедипин по 10
мг 2-3 раза в сутки, максимальная суточная
доза – 100 мг) (А).
При сроке беременности до 34 недель
назначают кортикостероиды для
профилактики респираторного
дистресс-синдрома (РДС) – дексаметазон
по 6 мг через 12 часов четыре раза в
течение 2 сут.
27. Лечение – доказательные принципы
Доказано, что медикаментозную антигипертензивнуютерапию не стоит начинать, если АД<150/100 мм
рт.ст.
Постоянная антигипертензивная терапия может
снизить частоту прогрессированния гипертензии
(развитие тяжелой гипертензии) и повышения
тяжести преэклампсии, которая развилась, но не
может предотвратить преэклампсии.
Постоянная антигипертензивная терапия не
улучшает последствия беременности для плода и
приводит к увеличению частоты рождения детей с
низкой массой тела и задержкой в/у развития.
В целом снижение АД благодаря медикаментозной
терапии может улучшить последствия беременности
для матери, но не для плода.
28. Мониторинг
контроль АД – каждые 6 часов первые сутки, вдальнейшем – дважды в сутки;
– аускультация сердцебиения плода каждые 8 часов;
– анализ мочи – ежедневно;
– СЭБ – ежедневно;
– гемоглобин, гематокрит, коагулограмма, количество
тромбоцитов, АлАТ и АсАТ, креатинин, мочевина –
каждые три дня;
– мониторинг состояния плода: количество движений за
1 час, частота сердечных сокращений – ежедневно;
– оценка биофизического профиля плода (по
показаниям);
– кардиотокография (по показаниям).
29.
IІIТяжелая преэклампсия
30.
Тяжелая преэклампсия являетсяопасной для жизни стадией этого
заболевания и должна
рассматриваться как неотложное
состояние в акушерстве. В редких
случаях симптомы и признаки
тяжелой преэклампсии могут
развиваться на фоне отсутствия
сильно повышенного
артериального давления или
протеинурии, особенно если
женщине проводится
гипотензивное лечение.
31.
Диагноз тяжелой преэклампсии у женщиныставится в том случае, если систолическое
артериальное давление составляет 160 мм рт.
ст. и выше или диастолическое артериальное
давление - 110 мм рт. ст. и выше при 2
измерениях с интервалом не менее 4 часов
при положении женщины лежа в постели,
если степень протеинурии составляет 5 г и
выше в суточной моче, если диурез
составляет менее 500 мл в сутки, если
имеются нарушения со стороны головного
мозга и органов зрения, отек легких или
цианоз, эпигастральная боль или боль в
правом подреберьи, если повышен уровень
ферментов печени, тромбоцитопения
>100000 или если происходит задержка роста
плода.
32.
Даже у женщин с тяжелойпреэклампсией отмечается
низкий риск развития
эклампсии - около 1-2%. При
введении сульфата магния
риск развития эклампсии
снижается на 50 %, однако
даже при таком снижении
лечение следует проводить для
большого количества женщин,
чтобы предотвратить даже
единственный приступ
33.
Наилучшим решением являются роды сразупосле стабилизации состояния пациентки,
однако преждевременные роды являются
основной причиной неонатальной
заболеваемости и смертности при сроке
беременности менее 34 недель.
Для некоторых женщин при сроке
беременности менее 34 недель возможно
продление беременности на небольшой срок. У
некоторых женщин выраженность
преэклампсии снижается после
госпитализации и лечения сульфатом магния и
гипотензивными средствами. Такое лечение
может позволить увеличить срок беременности
для снижения риска перинатальной
заболеваемости и смертности. Такие попытки
можно делать только в центрах, оснащенных
оборудованием, позволяющим тщательно
контролировать состояние матери и плода.
34. Госпитализация.
Больную госпитализируют в отделениеанестезиологии и интенсивной терапии
(ОАИТ) стационара III уровня для оценки
степени риска беременности для матери и
плода и выбора метода родоразрешения на
протяжении 24 часов.
Выделяют индивидуальную палату с
интенсивным круглосуточным наблюдением
медицинского персонала.
Немедленные консультации терапевта,
невропатолога, окулиста.
35. Первичное лабораторное обследование
общий анализ крови, гематокрит,количество тромбоцитов,
коагулограмма,
АлАТ и АсАТ;
группа крови и резус-фактор;
общий анализ мочи,
определение протеинурии,
Биохимические показатели (креатинин,
мочевина, общий белок, билирубин и его
фракции, электролиты).
36. Мониторинг
контроль АД – каждый час;– анализ мочи – каждые 4 часа;
– контроль почасового диуреза (катетеризация мочевого пузыря
катетером Фалея);
– гемоглобин, гематокрит, количество тромбоцитов,
функциональные печеночные пробы, креатинин плазмы –
ежедневно;
– мониторинг состояния плода: количество движений за 1 час,
частота сердечных сокращений – ежедневно, по возможности –
допплерометрический контроль кровообращения в сосудах
пуповины, сосудах мозга плода, плаценте и фетоплацентарном
комплексе;
– оценка объема околоплодных вод и биофизического профиля
плода – по показаниям;
– тест на отсутствие стресса плода – при ухудшении
показателей ежедневного мониторинга плода и обязательно
перед родоразрешением (оценка состояния сердечной
деятельности плода с помощью фетального монитора).
37. Лечение.
Охранительный режим (строгий постельный),исключение физического и психического
напряжения.
Комплекс витаминов для беременной, по
необходимости – микроэлементы.
При сроке беременности до 34 недель –
кортикостероиды для профилактики РДСдексаметазон по 6 мг через 12 час. четыре
раза в течение 2 суток.
В случае необходимости проводят подготовку
родовых путей с помощью простагландинов.
38. Тактика ведення
Активная - с родоразрешением вближайшие 24 часа с момента
установки диагноза.
Выжидательная тактика во
всех случаях тяжелой
преэклампсии не
рекомендуется (В).
39.
IIІ.1HELLP - синдром
40. HELLP - синдром
Гемолиз, увеличение активностипечёночных ферментов и
тромбоцитопения
H: Haemolysis – микроангиопатическая
гемолитическая анемия,
EL: Elevated Liver enzymes – повышение
концентрации ферментов печени
LP: Low Platelet count тромбоцитопения
41.
Ранними клиническими симптомамиHELLP – синдрома являются:
Тошнота и рвота – 86%
Боли в эпигастральной области и правом
подреберье – 86%
Выраженные отеки – 67%
Однако изменение лабораторных
показателей обычно происходит
задолго до описанных жалоб и
клинических проявлений.
42.
Клиническое течение HELLP – синдроманепредсказуемо. У большинства больных
быстро прогрессирует заболевание, которое
устойчиво к терапии и приводит к тяжелым
осложнениям:
Отслойка плаценты – 15-20%
Почечная недостаточность – 8%
Отек легких – 4,5%
Внутричерепные кровоизлияния – 5%
Разрыв печени – 1,5%
ДВС – синдром – 38%
43.
Пациентки с HELLP – синдромомсоставляют группу самого
высокого риска материнской
заболеваемости и смертности.
Немедленное прерывание
беременности остается
единственным методом
лечения.
44.
IIІ.2Антигипертензивная терапия
45. Антигипертензивна терапия.
Лечение артериальной гипертензии неявляется патогенетичним, но необходимо
для матери и плода. Снижение АД имеет
целью предупреждение гипертензивной
энцефалопатии и мозговых кровоизлияний.
Нужно стремится довести АД до безопасного
уровня (150/90–160/100 мм рт. ст., не ниже!),
который обеспечивает сохранение
адекватного мозгового и плацентарного
кровотока (В).
Быстрое и резкое снижение уровня АД
может визвать ухудшение состояния
матери и плода (С).
46. Антигипертензивная терапия.
Антигипертензивную терапию проводятпри повышении диастолического
давления > 110 мм рт.ст. Вместе с
магнезиальной терапией.
Предварительно нужно восстановить
ОЦК
47.
Гипотензивные средстванеобходимы при тяжелой
гипертензии в период
беременности, однако отсутствуют
данные о том, что эти средства
улучшают такие исходы
беременности, как перинатальная
смертность или тяжелая
материнская заболеваемость.
48.
Для оценки действия гипотензивных средств у беременныхженщин со слабой или умеренной гипертензией был
проведен анализ результатов 40 исследований (3797
женщин). Гипотензивные препараты снижали риск
развития тяжелой гипертензии в 2 раза [17 исследований,
2155 женщин; относительный риск (ОР) 0,52 (95% ДИ от
0,41 до 0,64); КБНЛ 12 (от 9 до 17)], однако практически не
влияли на риск развития преэклампсии [19 исследований,
2402 женщины; ОР 0,99 (0,84 – 1,18)]. Аналогичным
образом, гипотензивные средства не оказывали
отчетливого влияния на перинатальную смертность [23
исследования, 2727 женщин; ОР 0,71 (от 0,46 до 1,09)],
преждевременные роды [12 исследований, 1738 женщин;
ОР 0,98 (от 0,85 до 1,13)] или на детей с низким весом для
данного гестационного возраста [17 исследований, 2159
женщин; ОР 1,13 (от 0,91 до 1,42)]. Отчетливое влияние на
другие исходы также не отмечалось. В этом обзоре сделан
вывод о том, что вопрос о преимуществах проведения
гипотензивной терапии при слабой или умеренной
гипертензии в период беременности по-прежнему остается
невыясненным.
49.
Следует подчеркнуть, что:лечение гипертонии не
предотвращает прогрессирование
этой болезни до тяжелых
осложнений
не улучшает исходы беременности.
Гипотензивное лечение в основном
назначают с целью
предотвращения внутричерепных
кровоизлияний
значительное снижение
артериального давления может
вызвать дистресс плода.
50.
Гипотензивное лечение показано при опасно высокомили внезапно поднявшемся артериальном давлении у
женщин с преэклампсией, особенно во время родов.
Необходимо соблюдать осторожность во избежание
резкого снижения артериального давления или падения
диастолического давления до уровня ниже 80 мм рт.ст.,
поскольку это может привести к нарушению маточноплацентарной перфузии и вызвать дистресс или даже
гибель плода.
В результате проведения мета-анализа был сделан
вывод о том, что лечение, направленное на снижение
среднего артериального давления у беременных
женщин, может сопровождаться повышением риска
рождения детей с задержкой внутриутробного развития,
а также небольшим снижением веса при рождении.
Снижение среднего артериального давления на 10 мм
рт.ст. сопровождалось уменьшением веса при рождении
на 145 g (95% ДИ от 5 до 285 г).
51.
52.
53. Антигипертензивная терапия.
Из антигипертензивных средств во времябеременности применяют ά-метилдофу (препарат
выбора), нифедипин, лабеталол (препараты второго
ряда), β-адреноблокаторы, клонидин, верапамил,
гидралазин, празозин.
Не доказана большая эффективность во время
беременности ни одного из антигипертензивних
препаратов
Следует избегать использования мочегонных,
особенно в случаях преэклампсии (кроме отека
легких или почечной недостаточности).
Категорически противопоказаны ингибиторы
ангиотензинпревращающих ферментов и блокаторы
рецепторов ангиотензина ІІ.
54.
Увеличение объема кровиИмеется недостаточно
доказательств эффективности
Риск развития отека легких и
головного мозга
Диуретики
Усугубляют гиповолемию
Могут вызывать опасные
побочные эффекты
55. Метилдофа (допегит, альдомет, альфадопа, допанол)
Метилдофу для лечения тяжелой преэклампсииприменяют реже, т.к. препарат имеет отсроченное
действие (эффект наступает через 4 часа). Как
правило, применяют дозы 1,0–3,0 г в сутки как
монотерапию или в комбинации с нифедипином 0,05
мг/кг/сут (В).
В случае недоношенной беременности суточная доза
метилдофы не должна превышать 2,0 г, т.к. это
может привести к развитию мекониальной
непроходимости у недоношеных новорожденных.
На фоне применения метилдофы даже обычные
дозы тиопентала-натрия могут привести к
колапсу.
56. Лабеталол (лакардия), нифедипин (адалат, коринфар, финегидин)
Лабеталол применяют сначала внутривенно 10 мг,через 10 мин, при отсутствии адекватной реакции
(диастолическое АД остается выше 110 мм рт.ст.) –
дополнительно ещё 20 мг препарата. АД
контролируют каждые 10 минут, и если
диастолическое давление остается выше 110 мм
рт.ст, вводят 40 мг, а потом 80 мг лабеталола
(максимально до 300 мг) (В).
При отсутствии лабеталола можно применять
нифедипин 5–10 мг под язык. Если эффект
отсутствует, то через 10 минут необходимо дать еще
5 мг препарата под язык.
Следует помнить, что на фоне введения
сульфата магния нифедипин может привести к
быстрому развитию гипотензии.
57. Гидралазин (апресин)
Для снижения АД при тяжелой преэклампсииприменяют также гидралазин: 20 мг (1 мл)
препарата разводят в 20 мл 0,9% раствора
хлорида натрия, вводять медлено
внутривенно по 5 мл (5 мг гидралазина)
каждые 10 мин, пока диастолическое АД не
снизится до безопасного уровня (90–100 мм
рт.ст). При необходимости повторяют
внутривенное введение гидралазина по 5–10
мг ежечасно или 12,5 мг внутримышечно
каждые 2 часа.
58. Клонидин (клофелин)
клонидин: 0,5–1 мл 0,01% растворавнутривенно или внутримышечно 0,15–0,2 мг
под язык 4–6 раз в день
Нитропруссид натрия
иногда применяют при гипертензии, не реагирующей
на упомянутые выше препараты и/или при наличии
клинических признаков гипертензивной
энцефалопатии. Введение начинают при скорости
0,25 мкг/кг/мин до максимальной дозы 5 мкг/кг/мин.
При введении препарата в течение более 4 часов
может произойти цианидное отравление плода.
59.
Препараты для симптоматическоголечения:
не влияют на прогрессирование болезни и
лишь до некоторой степени
предотвращают опасные для жизни
осложнения у женщин
могут маскировать угрожающие симптомы
Единственным эффективным способом
лечения является прерывание
беременности сразу при появлении
угрозы жизни матери и/или ребенка
60. Когда следует сохранять беременность?
Продление беременности – только дляповышения вероятности выживания
плода
Выжидательная тактика может быть
обоснованной при сроке беременности
менее 34-36 недель
Обязательным является тщательное
контролирование состояния матери и
плода
61. Показания для родов при преэклампсии
Доношенная / почти доношеннаябеременность
Нарушения в состоянии плода
Развитие тяжелой преэклампсии
62.
IIІ.3Магнезиальная терапия
63.
Не были получены данные о том, чтосульфат магния предотвращает
прогрессирование нетяжелой
преэклампсии до тяжелой преэклампсии
или улучшает перинатальные исходы.
Получены данные о том, что лечение
препаратом магния может повышать
перинатальную смертность.
Поэтому следует избегать
продолжительного применения
сульфата магния при лечении женщин с
нетяжелой преэклампсией.
64.
Одним из результатов исследования «MAGPI»было то, что при использовании сульфата
магния побочные эффекты развивались у
25% женщин (1201/4999 [24%] в группе
применения сульфата магния в сравнении с
228/4993 [5%] в плацебо-группе).
В одном систематическом обзоре было
показано, что в группе женщин, которым
вводили сульфат магния, отмечалась более
высокая фетальная, а также ранняя и
поздняя детская смертность (7 РКИ, 727
детей: 18/340 [5%] при использовании
сульфата магния в сравнении с 6/387 [2%] при
использовании других токолитиков
65. Магнезиальная терапия
Это болюсное введение 4 г сухоговещества сульфата магния с
последующей непрерывной
внутривенной инфузией со скоростью,
которая определяется состоянием
больной.
Абсолютно доказано, что сульфат
магния предупреждает развитие
эклампсии и является препаратом
выбора для её лечения.
66.
Риск развития эклампсии упациентов с тяжелой
преэклампсией составлял 0,8 %
при использовании сульфата
магния и 1,9% в контрольной
группе (плацебо)
11 предотвращенных случаев
развития эклампсии на 1000 леченых
пациенток
тенденция к снижению материнской
смертности
снижение частоты отслойки плаценты
Lancet (2002)
67.
Магнезиальную терапию начинают смомента госпитализации, если
диастолическое АД > 130 мм рт.ст.
Стартовая терапия – 4 г сухого вещества
(16 мл 25%-го раствора сульфата магния)
вводят шприцом медленно в течении 15 мин
(в случае эклампсии – в течение 5 мин).
Учитывая, что концентрированый раствор
сульфата магния может вызвать
значительное раздражение стенки вены, в
которую проводится инфузия (вплоть до
некроза), стартовую дозу сульфата магния
разводят в 0,9% растворе хлорида натрия
или растворе Рингера-Локка. Для этого в
стерильный флакон с 34 мл раствора вводят 4
г магния сульфата (16 мл 25%-го раствора).
68. Поддерживающая терапия
Поддерживающую терапию стандартноначинают с дози 1 г сухого вещества сульфата
магния в час. При такой скорости введения
концентрация магния в сыворотке крови
достигает 4–8 ммоль/л (терапевтическая
концентрация) через 18 часов. При введеннии
со скоростью 2 г/час. – через 8 часов, а при
скорости 3 г/час. – через 2 часа.
Приведенные скорости введения
сульфата магния возможны только при
условии нормального диуреза (не менее
50 мл/час). В случае даже незначительной
олигурии скорость введения необходимо
уменьшить, постоянно проводя
мониторинг уровня магния в плазме
крови.
69. Скорость введения
Раствор для поддерживающей терапиисульфатом магния готовят следующим
образом: 7,5 г сульфата магния (30 мл 25 %го раствора) вводят в флакон, который
содержит 220 мл 0,9% раствора хлорида
натрия или раствора Рингера-Локка.
Полученный 3,33% раствор сульфата магния
необходимо вводить через вспомогательную
линию капельницы (паралельно инфузионной
терапии). Скорость введения раствора
подбирают согласно состояния беременной –
от 1 г/час (10–11капель) до 2 г/час. (22
капли/мин.) или 3 г/час (33 капли/мин.).
70. Мониторинг
- измерение АД каждые 20 мин.;- подсчет ЧСС;
- наблюдение за частотою и характером дыхания (ЧД
должна быть не меньше 14 за 1 мин.);
- определение сатурации O2 (не ниже 95%);
- кардиомониторный контроль;
- ЕКГ (развитие AV-блокады) ;
- проверка коленных рефлексов каждые 2 час.;
- контроль почасового диуреза (должно быть не
меньше 50 мл/час.).
- определение содержания Мg++ в крови ( не > 8
mmol/l)
71. Терапия магнезиальной интоксикации
Признаки магнезиальной интоксикациивозможны даже на фоне терапевтических
концентраций магния в плазме крови при
условии комбинации с другими препаратами,
особенно с блокаторами кальциевих каналов.
При появлении признаков токсичности сульфата
магния назначают 1 г глюконата кальция (10 мл
10%-го раствора) в/в, который всегда должен
находится около кровати больной.
Магнезиальная терапия проводится на протяжении
24–48 часов после родов, вместе с симптоматичным
лечением. Нужно помнить, что применение сульфата
магния во время родов и раннем послеродовом
периоде снижает сократительную активность матки.
72.
Пример протокола для контролирования леченияпрепаратами магния
• Диурез < 100 мл за 4 часа: При отсутствии клинических
признаков передозировки магния снизить скорость до 0,5 г/час
Общий контроль лечения, обращая внимание на баланс
жидкости и потерю крови
• Отсутствие надколенных рефлексов: Прекратить
вливание MgSO4 до восстановления рефлексов
• Угнетение дыхания: Прекратить вливание MgSO4
Дать кислород через маску и перевести пациентку в безопасное
положение тела из-за возможного нарушения сознания
Тщательное наблюдение
• Остановка дыхания: Прекратить вливание MgSO4.
Внутривенно ввести глюконат кальция. Немедленно провести
интубацию и обеспечить искусственную вентиляцию.
• Остановка сердца: Начать кардиопульмональную
реанимацию. Прекратить вливание MgSO4. Внутривенно ввести
глюконат кальция. Немедленно провести интубацию и
обеспечить искусственную вентиляцию. В предродовой период
сразу начать роды.
Антидот: 10% раствор глюконата кальция, 10 мл, внутривенно в
течение 10 минут.
73. Критерии окончания магнезиальной терапии:
Прекращение судорог;Отсутствие симптомов повышенной
возбудимости ЦНС (гиперрефлексия,
гипертонус, судорожная готовность);
Стойкое снижение диастолического
артериального давления (90–100 мм рт.
ст.)
нормализация диуреза (> 50 мл/год).
74. Противопоказания к магнезиальной терапии:
гипокальциемия;угнетение дыхательного центра;
артериальная гипотензия;
кахексия.
75.
IIІ.4Инфузионная терапия
76. Принципы
Условием адекватной инфузионной терапииявляется строгий контроль объема введеной
и выпитой жидкости и диуреза. Диурез
должен быть не меньше 50 мл/час.
Общий объем жидкости, что вводится,
должен соответствовать суточной
физиологической потребности женщины (в
среднем 30–35 мл/кг) с добавлением объема
нефизиологических потерь (кровопотеря и
т.п.).
Скорсть введения жидкости не должна
превышать 85 мл/час. или почасовой диурез
+ 30 мл/час (С).
77. Критерии выбора препаратов для инфузионной терапии
Безопасность применения во время беременностиСпособность проходить сквозь эндотелий
Стабилизация эндотелия
влияние на гемокоагуляцию
Способность проходжения сквозь маточноплацентарный барьер
Волемический коэффициент
Время удержания в сосудистом русле
Осмолярность препарата
Транспорт О2
78. Выбор препаратов
КристалоидыКолоиды
Рингер-лактат, физ. раствор т.д.
Альбумин и растворы
сывороточных
белков
Раствор
желатина
Растворы
декстранов
Растворы
гидроксиетил
крахмала
79. Сравнительная характеристика колоидов и кристалоидов
ПрепаратКОЛОИДЫ
КРИСТАЛОИДЫ
преимущества
Меньший
стоимость
инфузии
Коагулопатия
Длительное увеличение (декстраны > ГЕК)
ОЦК
Отек легких
Меньше
Снижение Са++
периферических отеков
(альбумин)
Более высокое DO2
Осмодиурез (декстраны)
Меньше
объем
недостатки
стоимость
Замещение
секвестрированной
интерстициальной
жидкости
Большая
Кратковременный
эффект
Периферические отеки
(гипоальбуминемия)
Отек легких
Низкий волемический
коэффициент
80. Применение растворов глюкозы у женщин с преэклампсией и эклампсией ограничено!
В следствие осмотического действия можетвызывать клеточную дегидратацию;
Повышает продукцию СО2 ;
Повышает продукцию лактата ;
Способствует развитию гипогликемии у
новорожденного при инфузии в родах или
при кесаревом сечении
Увеличивает ишемические повреждения
головного мозга и других тканей, особенно у
беременных с преэкламсией и эклампсией.
81. Характеристики колоидных растворов
КолоидКонценММ
ВК (%)
КОД
трация (дальтон) (волиеми (мм рт.ст)
ческий
(%)
коэф)
Время
полувыведе
ния
Альбумин
5
69000
80
20
>24
Декстран 70
(полиглюкин)
6
70000
145
55
12
Декстран 40
(реополиглюкин)
10
40000
170
90
6
ГЕК 450/0,7
(Стабизол)
6
450000
100
30
>24
ГЕК 200/0,5
(Рефортан)
6
200000
100
30
10
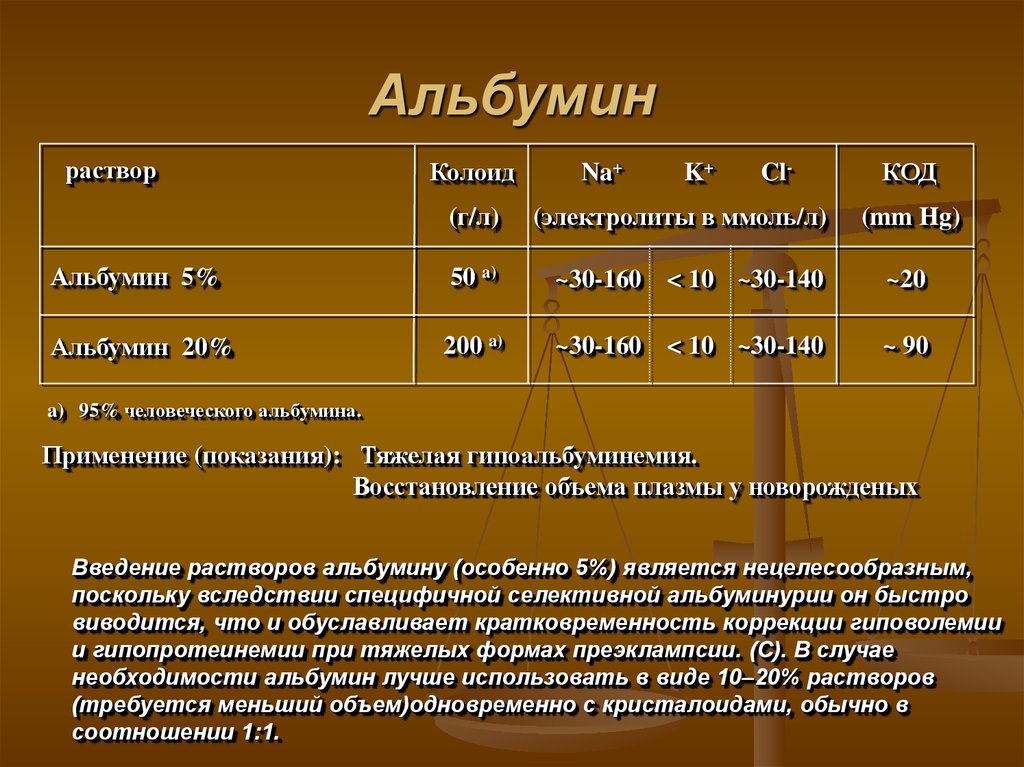
82. Альбумин
растворКолоид
Na+
K+
Cl-
КОД
(г/л)
(электролиты в ммоль/л)
Альбумин 5%
50 a)
~30-160 < 10 ~30-140
~20
Альбумин 20%
200 a)
~30-160 < 10 ~30-140
~ 90
(mm Hg)
a) 95% человеческого альбумина.
Применение (показания): Тяжелая гипоальбуминемия.
Восстановление объема плазмы у новорожденых
Введение растворов альбумину (особенно 5%) является нецелесообразным,
поскольку вследствии специфичной селективной альбуминурии он быстро
виводится, что и обуславливает кратковременность коррекции гиповолемии
и гипопротеинемии при тяжелых формах преэклампсии. (С). В случае
необходимости альбумин лучше использовать в виде 10–20% растворов
(требуется меньший объем)одновременно с кристалоидами, обычно в
соотношении 1:1.
83. Плазма
Свежезамороженная плазма (СЗП)- смесь из трех основных
белков: альбумина, глобулина и
фибриногена.
Концентрация альбумина в 2 раза
больше чем глобулина и в 15
раз выще, чем фибриногена.
75% КОД СЗП формируется за счет
альбумина.
В инфузионно-трансфузионные
програмы целесообразно
включать донорскую СЗП для
ликвидации гипопротеинемии
(показатель белка плазмы <
55г/л), нормализации соотношения
антикоагулянты/прокоагулянты
что является профилактикой
кровотечений в родах и
послеродовом периоде (С).
Преимущества
содержит
факторы
свертывания крови
Повышает КОД
плазмы крови
Уменьшает
интерстициальный
отек
Предупреждает
развитие ДВС,
основной
компонент его
терапии
Недостатки
инфицирование
Гепатит С 1 : 3300
Гепатит В
1 : 200000
ВИЧ 1 : 225000)
Трансфузионный
отек легких 1 :
5000
Повреждение
эндотелия
лейкоцитами и
активация
нейтрофилов
84. Декстраны
преимуществаЭффективно повышают
ОЦК
Относительно большой
волиемический
коэффициент ВК 145 –
170%
Способствуют
улучшению
микроциркуляции
Длительный эффект
недостатки
Влияют на систему
коагуляции
Активируют фибринолиз
Угнетают активность VIII
фактора
Угнетают агрегацию
тромбоцитов
Вызывают тромбоцитопению
Усложняют определение
группы крови
Возможно развитие ОПН в
дозе > 20 мл/кг
Долго находятся в организме
85. Препарати желатина
преимуществаНе влияют на систему
гемостаза
Высокий ВК (100%)
Возможность введения
больших доз (до 200
мл/кг)
недостатки
Повышают выброс
интерлейкина 1β
Снижают концентрацию
фибронектина
Повышают проницаемость
ендотелия при преэклампсии
и эклампсии
Ограничено применение у
пациенток с сепсисом,
преэклампсией, эмболией
околоплодными водами .
86. Гидроксиэтилкрахмалы
Глюкознаяединица
-CH2- CH2-OH
МЗ = 6/10 = 0.6
СЗ = 5/10 = 0.5
Молярное замещение (МЗ) – среднее число гидроксиэтильных групп,
которые приходятся на глюкозную единицу
Степень замещения (СЗ) – отношение числа замещеных глюкозных
единиц к их общему к-ву
87. РАСТВОРЫ ГИДРОКСИЭТИЛКРАХМАЛА (рефортан – 6% 200/0,5, рефортан плюс – 10% 200/0,5, стабизол – 6% 450/0,7)
преимуществаобладают эндотелийпротекторной функцией
снижают степень
выраженности реакции
системного воспалительного
ответа
способствуют более
высокому DO2 и улучшают
кислородный баланс тканей
Достаточно високий ВК
Не имеют ризка передачи
инфекции
Низкяа анафилактогенность
Метаболизируются
амилазами
недостатки
Влияют на систему
гемостаза, но в меньшей
степени чем декстраны
Повышают кровоточивость
при повреждении
паренхиматозных органов
Ограниченная доза (20
мл/кг)
Долго находятся в организме
Вызывают гиперамилаземию
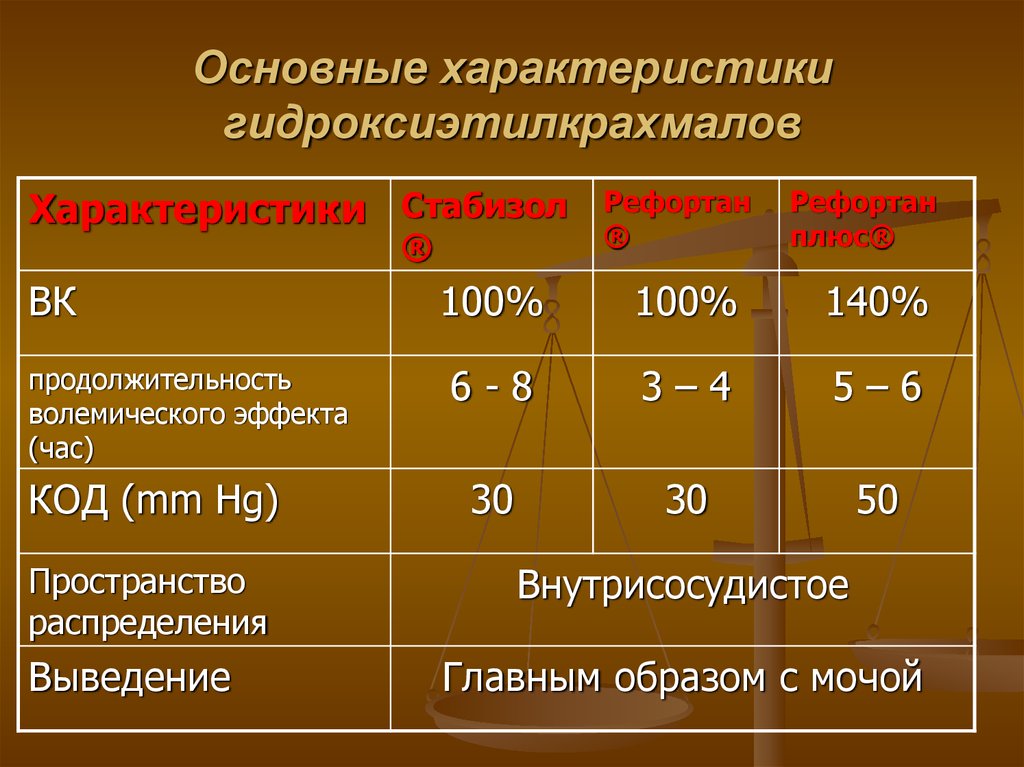
88. Основные характеристики гидроксиэтилкрахмалов
Характеристики Стабизол®
ВК
продолжительность
волемического эффекта
(час)
КОД (mm Hg)
Пространство
распределения
Выведение
Рефортан
®
Рефортан
плюс®
100%
100%
140%
6-8
3–4
5–6
30
30
50
Внутрисосудистое
Главным образом с мочой
89. Вывод
Препаратами выбора инфузионнойтерапии до момента родоразрешения
являются изотонические солевые
растворы (Рингера, NaCl 0,9%) (В) и
производные гидроксиэтилкрахмала
(Стабизол®, Рефортан®, Рефортан
плюс®)
90.
IVРОДОРАЗРЕШЕНИЕ
91. Тактика родоразрешения.
При условии “зрелых” родовых путей проводятамниотомию с последующим назначением
родовозбуждения окситоцином.
Родоразрешение проводят с учетом акушерской
ситуации. Предпочтение отдают родам через
естественные родовые пути с адекватным
обезболиванием(эпидуральная анестезия или
ингаляция закиси).
При условии незрелой шейки матки и отсутствии
эффекта от подготовки простогландинами, или в
случае прогресиования гипертензии, угрозе приступа
судорог, ухудшении состоянии плода
родоразрешение проводят путем операции кесарева
В третьем периоде родов – утеротоническая терапия
с целью профилактики кровотечения (окситоцин
внутривенно капельно).
Метилергометрин не применяют! (В)
92. Имеют ли преимущества немедленные роды путем кесарева сечения ?
Для пациенток с выраженнойпреэклампсией немедленные роды
путем кесарева сечения не являются
преимущественными
при кесаревом сечении чаще развиваются
легочные осложнения как у матери, так и у
новорожденного
родоразрешение посредством кесарева
сечения не сопровождается снижением
частоты каких-либо осложнений
Coppage KH, Polzin WJ (2002)
93.
Было проведено исследование для выяснениявопроса о преимуществах для матери или
новорожденного проведения немедленного кесарева
сечения для пациенток с тяжелой преэклампсией. Из
114 включенных в исследование пациенток выбор в
отношении пути родоразрешения имелся у 93
пациентки. Немедленное кесарево сечение было
проведено 34 женщинам, а стимуляция родовой
деятельности – 59 женщинам. Из этих 59 женщин 37
родили ребенка вагинальным путем, а 22 женщинам
было проведено кесарево сечение. Анализ
окончательных данных показал, что при кесаревом
сечении чаще возникали легочные осложнения у
матери и новорожденного (P < 0,05). Кесарево
сечение не сопровождалось снижением
заболеваемости. В этом исследовании сделан вывод
о том, что немедленные роды путем кесарева
сечения не обладают преимуществами для
пациенток.
Coppage KH, Polzin WJ. Severe preeclampsia and delivery outcomes: is immediate
caesarean delivery beneficial?
Am J Obstet Gynecol. 2002 May;186(5):921-3.
94. Опасности / трудности кесарева сечения под общей анестезией
Трудная интубация (отек гортани)Внутримозговые кровоизлияния
сильное повышение среднего артериального
давления (САД) во время интубации и
экстубации / аспирации
если САД > 140 мм рт.ст., то внутримозговые
кровеносные сосуды теряют способность
контролировать тонус, что может привести к
разрыву сосуда
Отек легких
очень высокое давление в легочных сосудах
95. Среднее артериальное давление (САД) и давление в легочной артерии во время интубации / экстубации
мм рт. ст.САД
ДЛА
ДЗЛ
Время (минуты)
ДЛА – давление в легочной артерии
ДЗЛ – давление заклинивания в легочных сосудах
96. Среднее артериальное давление (САД) и давление в легочной артерии при эпидуральной анестезии
мм рт. ст.САД
ДЗЛ
ДЛА
Время (минуты)
ДЛА – давление в легочной артерии
ДЗЛ – давление заклинивания в легочных сосудах
97. Основные причины материнской смерти при преэклампсии в Великобритании (1988-1990)
Церебральные осложнениявнутримозговые кровоизлияния
субарахноидальные
ишемический инсульт
отек
10
2
1
1
Легочные осложнения
14
респираторный дистресс-синдром
отек
1
Другие
10
9
3
98.
Большинство случаев материнской смертивызваны либо кровоизлиянием в мозг, либо
респираторным дистресс-синдромом
взрослых. Первое осложнение чаще всего
вызвано неадекватным контролем
артериального давления, а второе связано с
неправильным наблюдением и ведением
послеродового / послеоперационного
периода и вероятнее всего – перегрузкой
жидкостью. Риск неадекватного контроля
артериального давления и легочных
осложнений может усугубляться проведением
общей анестезии / интубации во время
кесарева сечения.
99.
Для женщины с преэклампсией особенноопасным периодом являются манипуляции в
дыхательных путях и эндотрахеальная
интубация, особенно на фоне уже
повышенного внутричерепного давления или
неадекватного контролирования
артериального давления. Такая прессорная
реакция может вызвать внутричерепное
кровоизлияние и/или отек легких. Среди
препаратов для быстрой индукции в наркоз
не рекомендуется применять кетамин,
поскольку он вызывает дальнейшее
повышение артериального давления.
100. Послеродовый период
Лечение преэклампсии продолжают в зависимости отсостояния женщины, клинической симптоматики и
лабораторных показателей.
Необходим мониторинг АД и антигипертензивная
терапия.
Дозы антигипертензивных препаратов постепенно
уменьшают, но не раньше, чем через 48 часов после
родов. Если женщина получала два или больше
антигипертензивных препаратов – один препарат
отменяют.
Магнезиальная терапия продолжается не менее 24
часов после родов или после последнего приступа
судорог.
101.
VНаиболее частые ошибки
102. Диагностика
Диагностирование любого судорожногосиндрома как проявление эклампсии
Недооценка состояния больных с тяжелой
преэклампсией в послеоперационном или
послеродовом периоде
Несвоевременная диагностика HELLPсиндрома, преждевременной отслойки
плаценты или внутреннего кровотечения
Недооценка кровопотери
103. Интенсивная терапия
Неполноценный венозный доступ (работа с“иголкой в вене”)
Быстрое снижение АД (“ятрогенная
эклампсия”)
Акцент на антигипертензивной и седативной
терапии с недостаточным введением
сульфата магния
Применение осмодиуретиков
Введение гепарина на фоне высокого АД и
тромбоцитопении
Использование для Управляемой гипотензии
нитроглицерина
104. Магнезиальная терапия
Неправильный выбор дозы насыщенияПередозирование сульфата магния
(чаще при олигоанурие)
Внутримышечные иньекции сульфата
магния на фоне судорожного приступа
Раннее прикращение магнезиальной
терапии
105. Инфузионная терапия
Использование альбумина инизкомолекулярных декстранов до
родоразрешения (провоцируют развитие
отека легких)
Быстрая и массивная инфузионная
терапия
Избыточное введение инфузионных сред
в послеоперационном периоде
Включение в состав инфузионной
терапии растворов глюкозы
106.
Стандартной схемой внутривенного введенияжидкости является 85 мл/час. Это включает
20 мл раствора сульфата магния в час (т.е.
женщине, которой проводится лечение
препаратом магния, следует вводить по 65 мл
раствора кристаллоида в час). После начала
перорального потребления жидкости
необходимо количество выпитой жидкости в
час вычесть из количества необходимой
жидкости для внутривенного вливания (если
женщина выпивает 50 мл в час, то ей следует
внутривенно вводить по 35 мл раствора в
час)
107.
Преэклампсия: выводы (1)Невозможно предотвратить во всей
популяции
Невозможно вылечить у беременной
женщины
Возможно диагностировать с
последующим тщательным
контролированием основных
симптомов путем введения
гипотензивных и
противосудорожных средств
108. Преэклампсия: выводы (1)
109.
Преэклампсия: выводы (2)Целью ведения таких пациенток
является не профилактика, ранняя
диагностика и лечение, а выявление
опасных изменений, их правильное
устранение и своевременные роды
Никакие другие способы лечения не
оказывают положительного влияния
на улучшение перинатальных
исходов











































































































 medicine
medicine