Similar presentations:
Болезни толстой и тонкой кишки. Аппендицит. Перитонит. Иммунная система кишки
1. Болезни толстой и тонкой кишки. Аппендицит. Перитонит
2. Иммунная система кишки
Неспецифическая защита:
1. Плотные контакты между
эпителиальными клетками в
пласте.
2. Муцины.
3. Синтез эпителием, клетками
Панета пептидов, обладающих
анттимикробной активностью (
дефензины, лизоцим,
фосфолипазы).
4. Активация синтеза цитокинов
через Toll-подобный рецептор
(TLR) 4 эпителиальными
клетками.
5. Макрофаги, тучные клетки, NKклетки собственной пластинки
слизистой оболочки.
Специфическая защита:
1. Т- и В-лимфоциты.
2. Иммуноглобулины класса А
3. Лимфоидные фолликулы
3. Инициирующие факторы, вызывающие иммунопатологические процессы в кишке
1)2)
3)
Врожденное или приобретенное нарушение
образования муцинов и гликокаликсного
слоя эпителия, что сопровождается
повышением проницаемости слизистой
оболочки для антигенов;
Появление экспрессии генов MHC II класса
у клеток в норме не обладающих
свойствами антиген-представляющих;
Молекулярная мимикрия между
экзоантигенами и антигенами кишечного
эпителия.
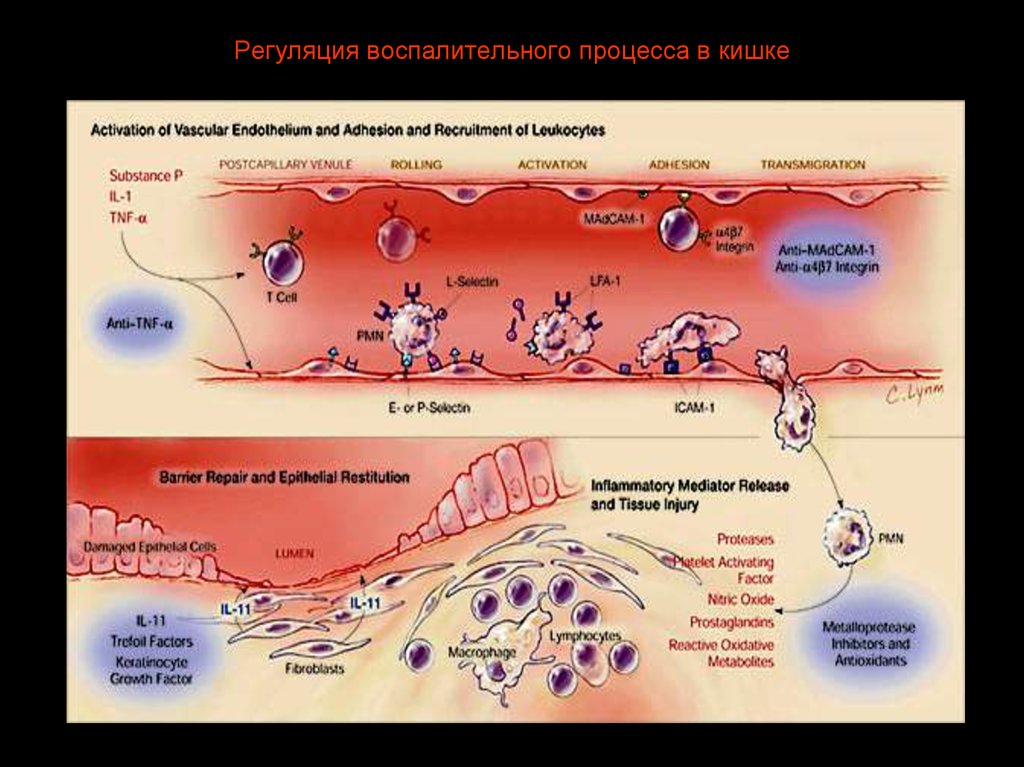
4. Регуляция воспалительного процесса в кишке
5. Регуляция воспалительного процесса в кишке
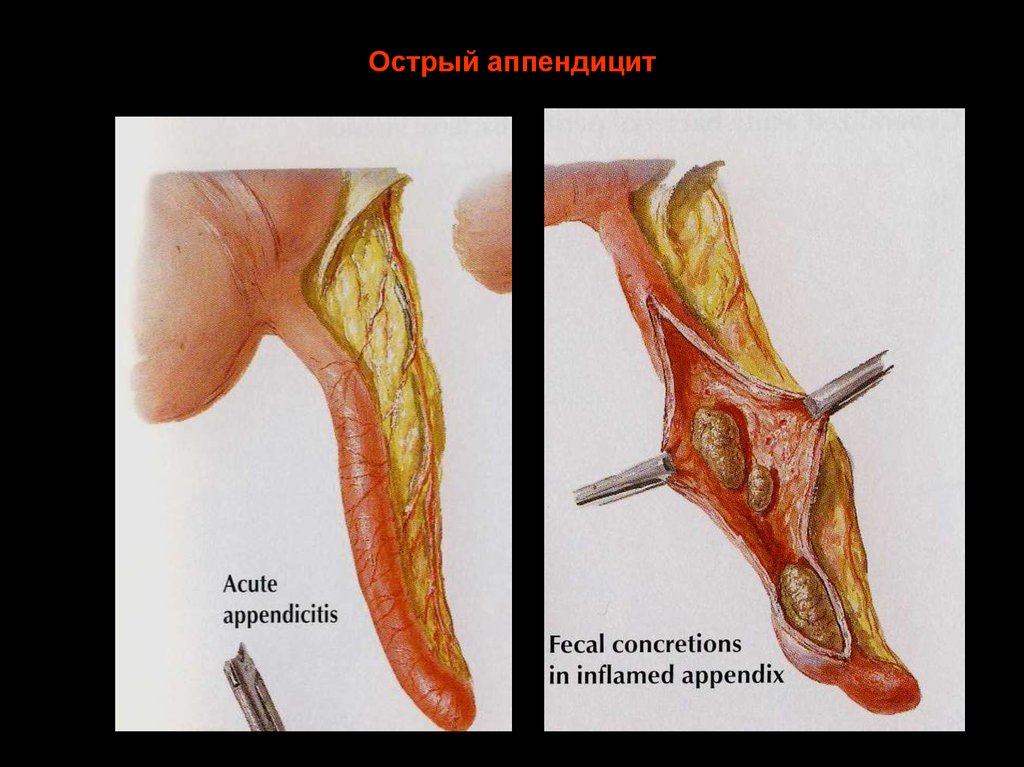
6. Острый аппендицит
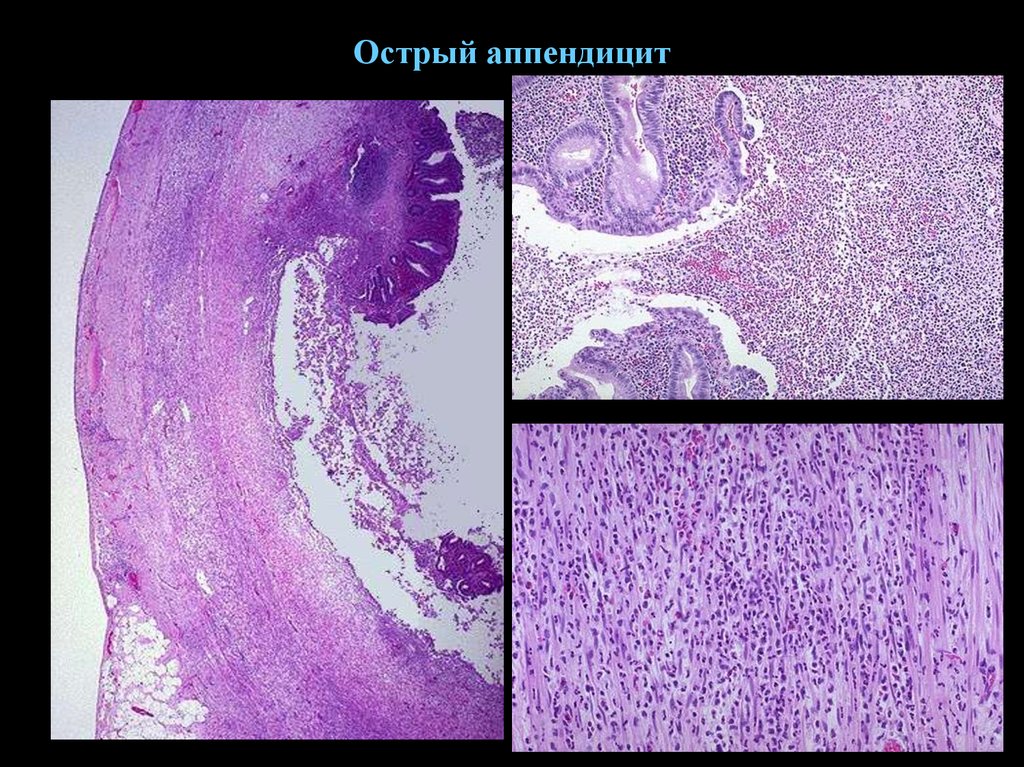
7. Острый аппендицит
• Ведущая причина – обструкциячервеобразного отростка (феколит, инородное
тело, желчный камень, паразиты,
гиперплазированные фолликулы), реже
ишемия отростка, вирусные инфекции
• Классификация:
• Поверхностный
• Простой
• Флегмонозный
• Флегмонозно-язвенный
• Гангренозный
8.
9. Острый аппендицит
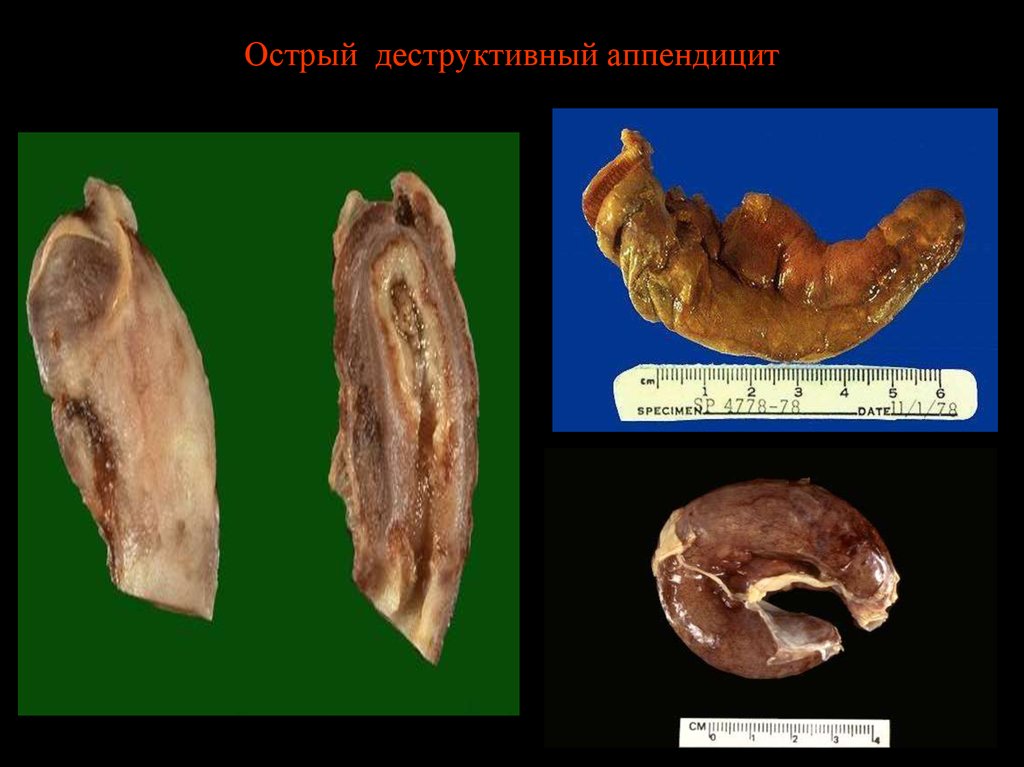
10. Острый деструктивный аппендицит
11. Острый аппендицит
12. Осложнения острого аппендицита
• Периаппендицит• Перитонит
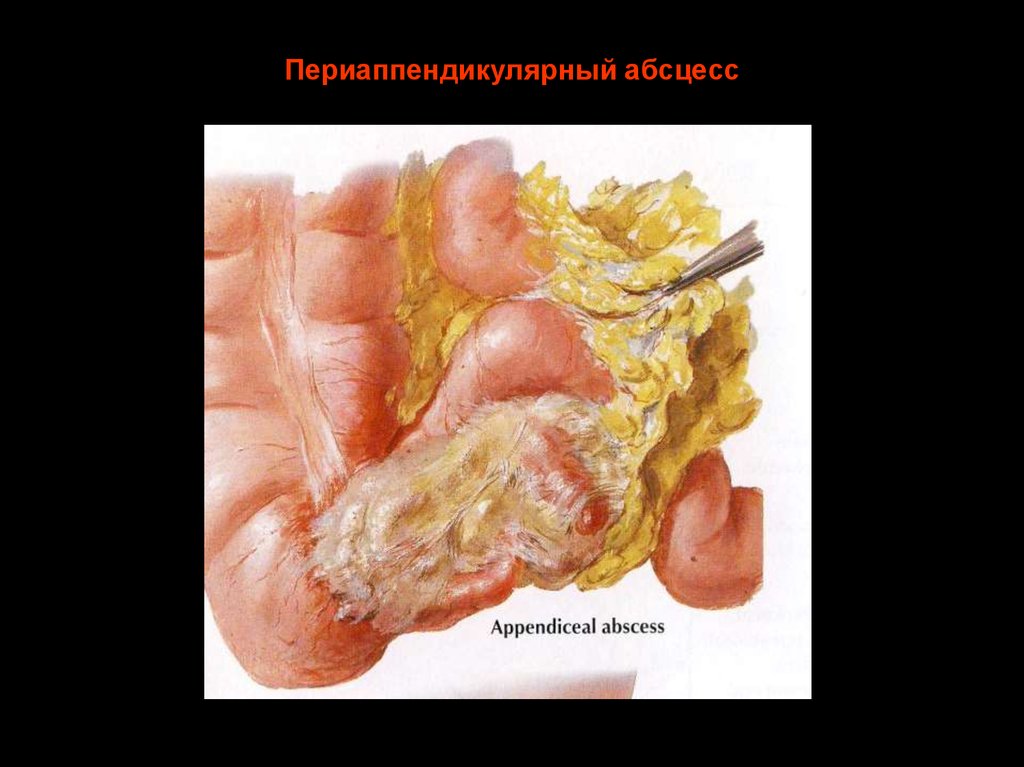
• Периаппендикулярный инфильтрат,
абсцесс
• Тифлит
• Флегмона забрюшинной клетчатки
• Кровотечение
• Пилефлебит, абсцессы печени, сепсис
13. Периаппендикулярный абсцесс
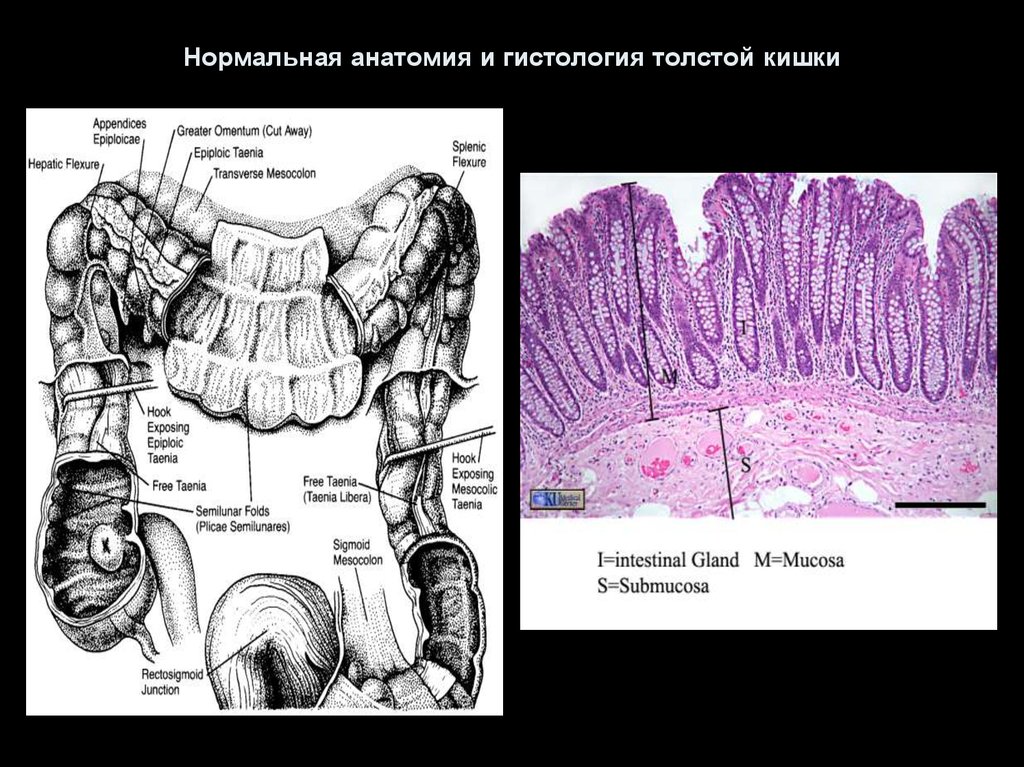
14. Нормальная анатомия и гистология толстой кишки
15. Этиология
• 1. Этиология первичных заболеваний кишкинеизвестна.
• 2. Ключевые вопросы патогенеза, требующих
ответа:
• - хроническое рецидивирующее воспаление в
кишке отражает воздействие
персистирующего аномального агента
(собственный или привнесенный)
• - поражение кишки связано с аномальной
генетически запрограммированной реакцией
на нормальные стимулы
16. Генетическая предрасположенность
Гены, ассоциированные с IBDЯКассоциированные
IBD2 (12q13) VDR,
IFN-гамма
Общие
IBD3 (6p13): MHC I, MHC II,
TNF
IBD6 (19p13): ICAM-1, C3,
TBXA2R, LTB4H
IBD7 ( 1p36): TNF-R family,
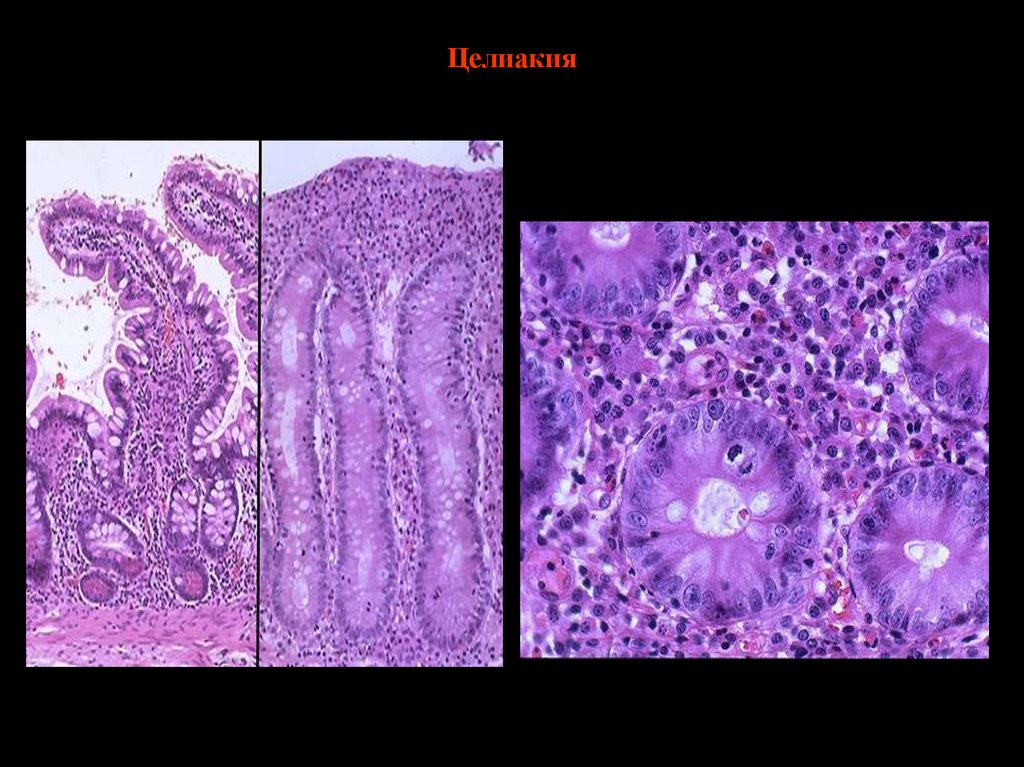
CASP9
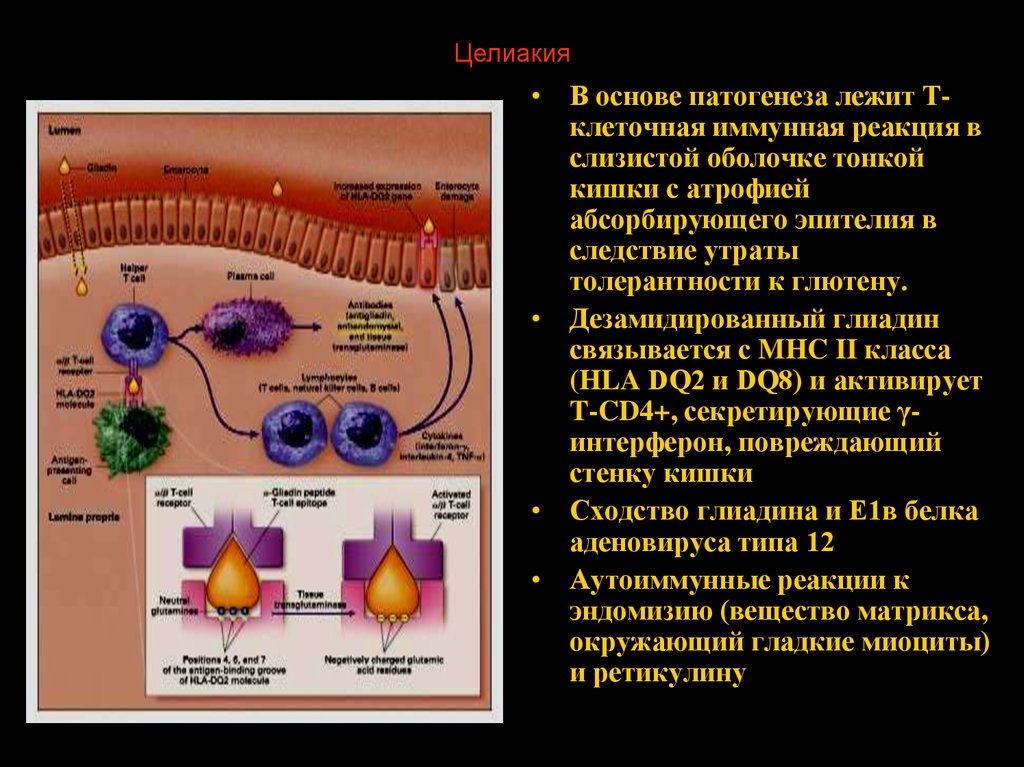
IBD9 (3p26): CCR5, CCR9,
nMLH1
Прочие: (7q) Multidrug
resistance 1; (9q32-33) Tolllike receptor-4; (7p14)
NOD1/CARD4
Кронассоциированные
IBD1 (16q12): NOD2
IBD4 (14q11): TCR
IBD5 (5q31-33):IL-3, IL4, IL-5, IL-13,
CSF-2
IBD8 (16p)
Прочие: (1q41-42) Tolllike receptor-5
17. Возможные этиологические агенты
• 1. Пищевые антигены• 2. Инфекционные антигены:
микобактерии, иерсинии, вирусы,
собственная флора кишечника
• 3. Курение (никотин подавляет
активность Th2)
• 4. ? Аппендэктомия в возрасте до 20
лет уменьшает риск IBD
• 5. Прием НПВС
• 6. Психо-эмоциональный стресс
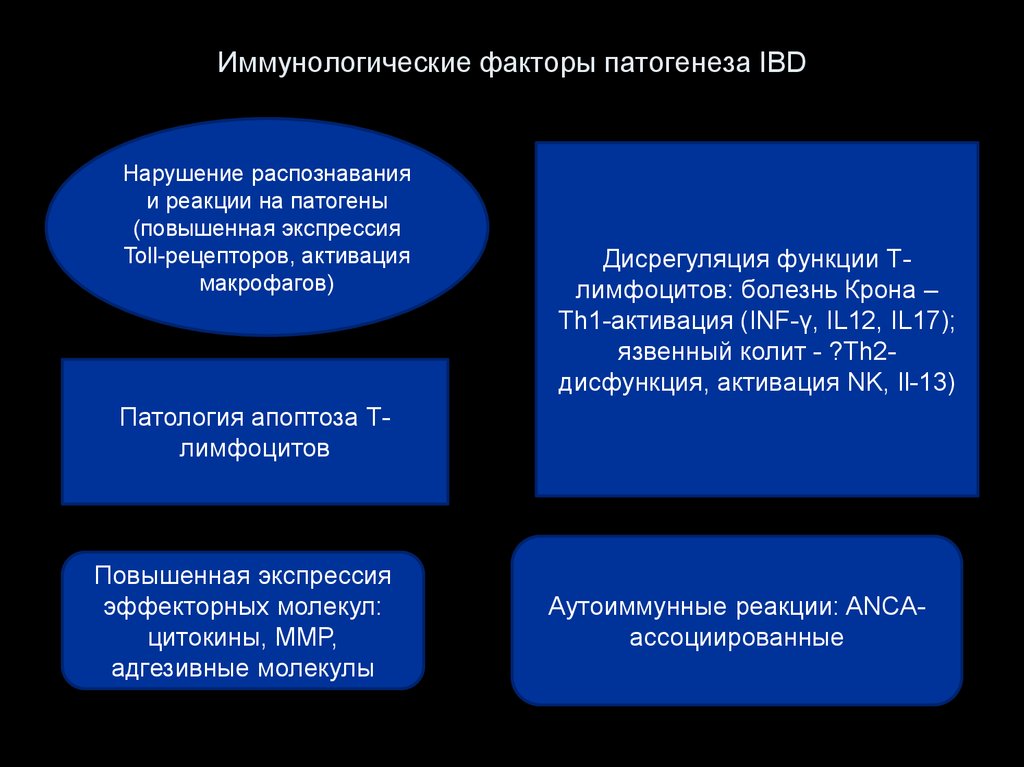
18. Иммунологические факторы патогенеза IBD
Нарушение распознаванияи реакции на патогены
(повышенная экспрессия
Toll-рецепторов, активация
макрофагов)
Дисрегуляция функции Тлимфоцитов: болезнь Крона –
Th1-активация (INF-γ, IL12, IL17);
язвенный колит - ?Th2дисфункция, активация NK, Il-13)
Патология апоптоза Тлимфоцитов
Повышенная экспрессия
эффекторных молекул:
цитокины, MMP,
адгезивные молекулы
Аутоиммунные реакции: ANCAассоциированные
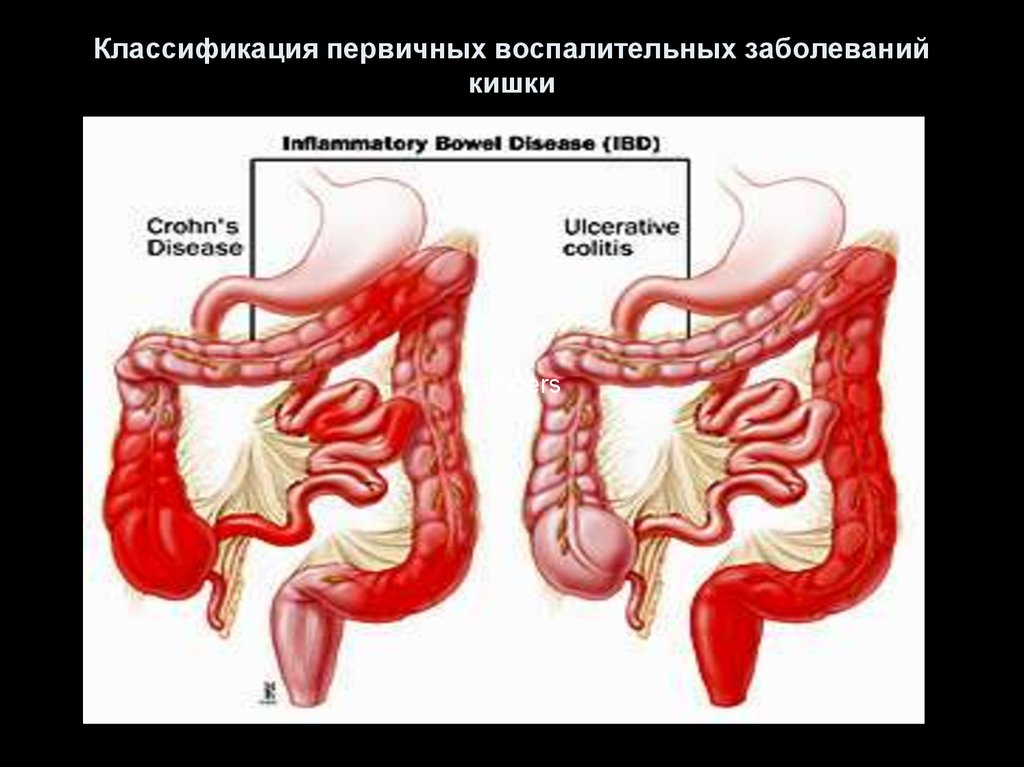
19. Классификация первичных воспалительных заболеваний кишки
hampers20. Язвенный колит
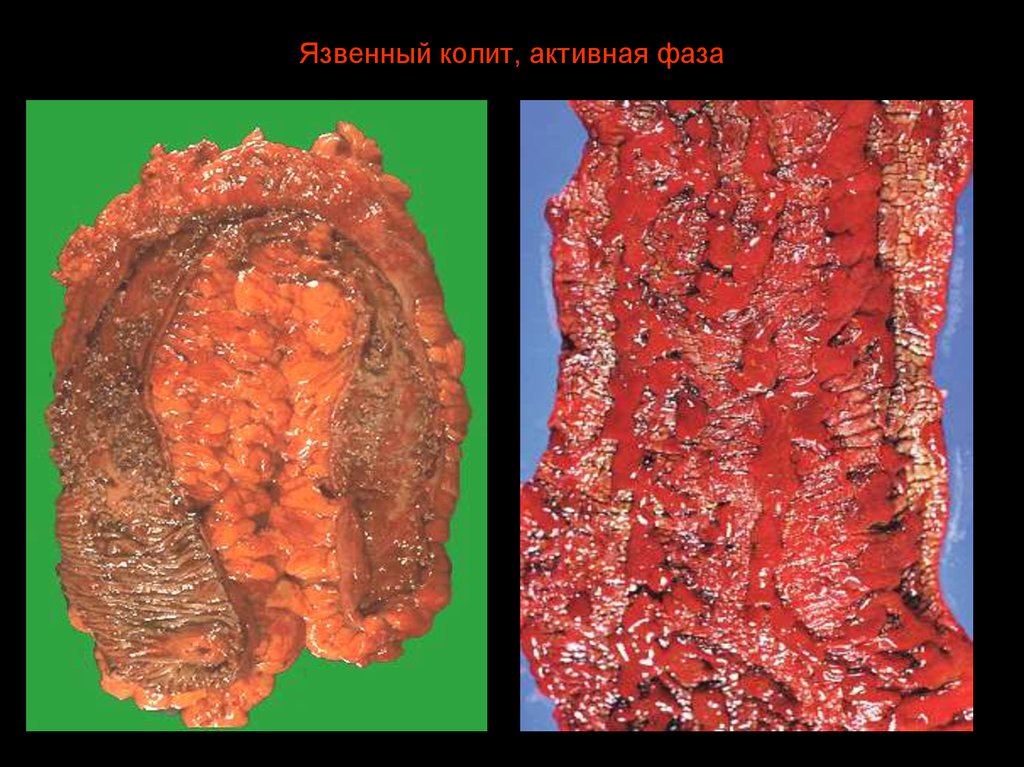
21. Язвенный колит, активная фаза
22. Язвенный колит
23. Хронические формы язвенного колита
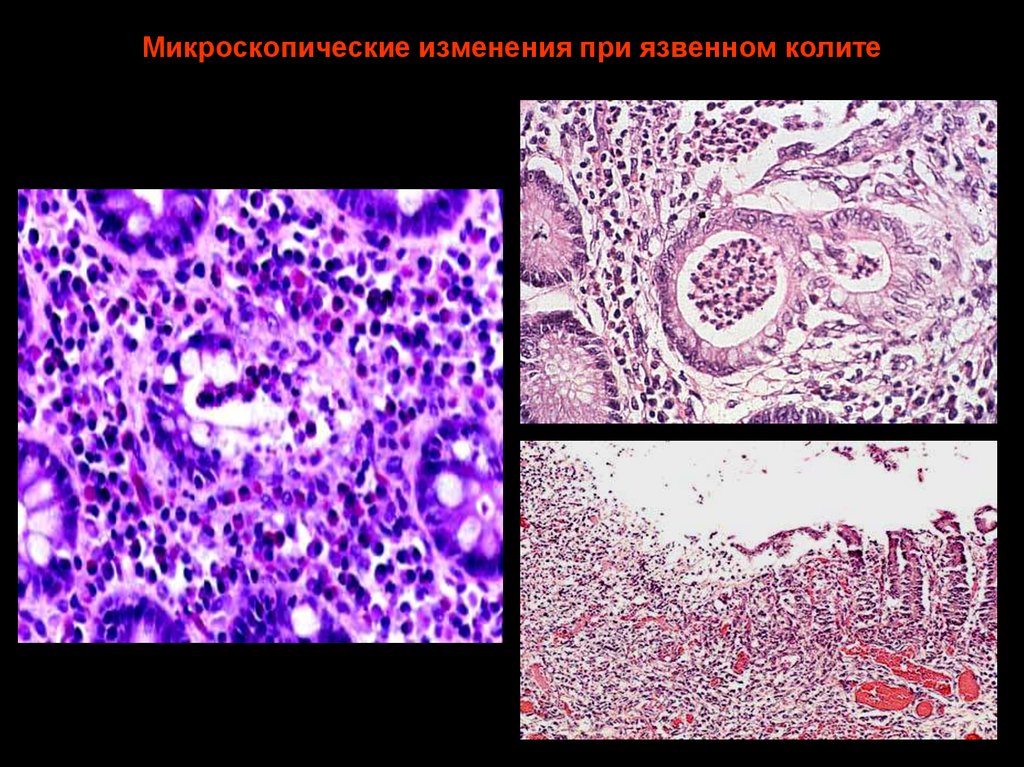
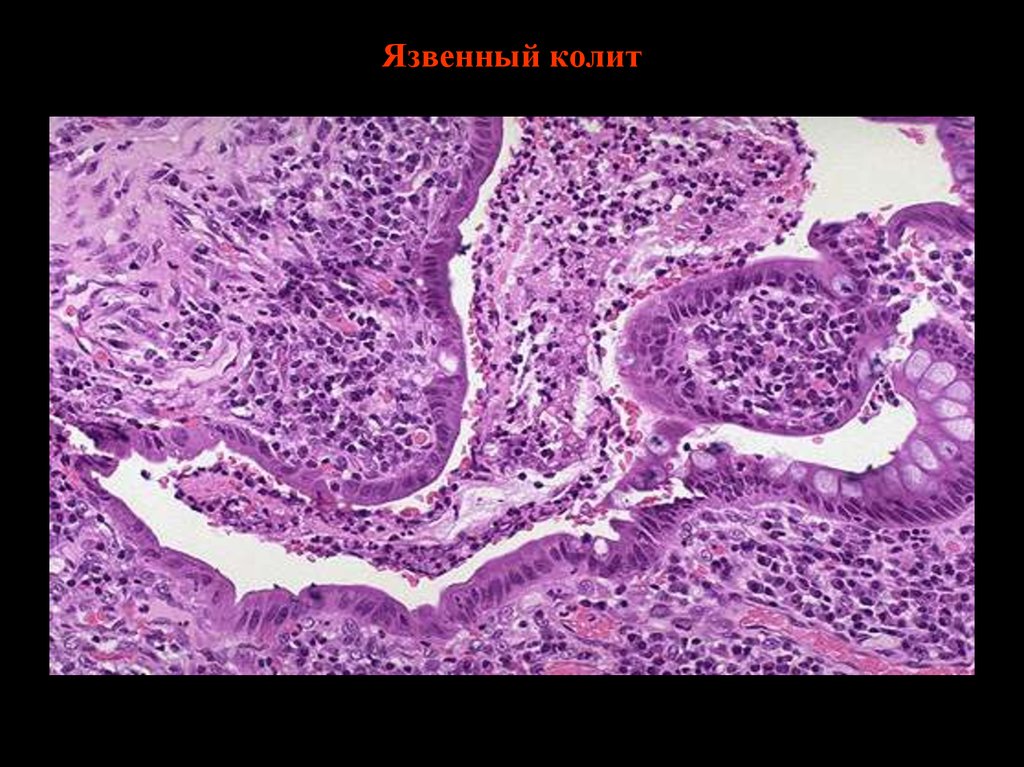
24. Морфологические признаки язвенного колита
• Острый криптит, начинающийся сбазальных отделов lamina propria
• Базальный плазмоцитоз
• Крипт-абсцессы
• Уменьшение синтеза муцинов
• Поверхностные эрозии и язвы
• Диффузный характер воспаления,
воспалительный инфильтрат
захватывает стенку кишки только до
мышечного слоя.
25. Морфологические признаки язвенного колита
• Нет гранулем• В краях язвенных дефектов –
выраженная регенерация эпителия с
образованием воспалительных полипов
• Фиброз подслизистого слоя, нарушение
архитектоники слизистой оболочки.
Дисплазия эпителия.
26. Микроскопические изменения при язвенном колите
27. Язвенный колит
28. Язвенный колит
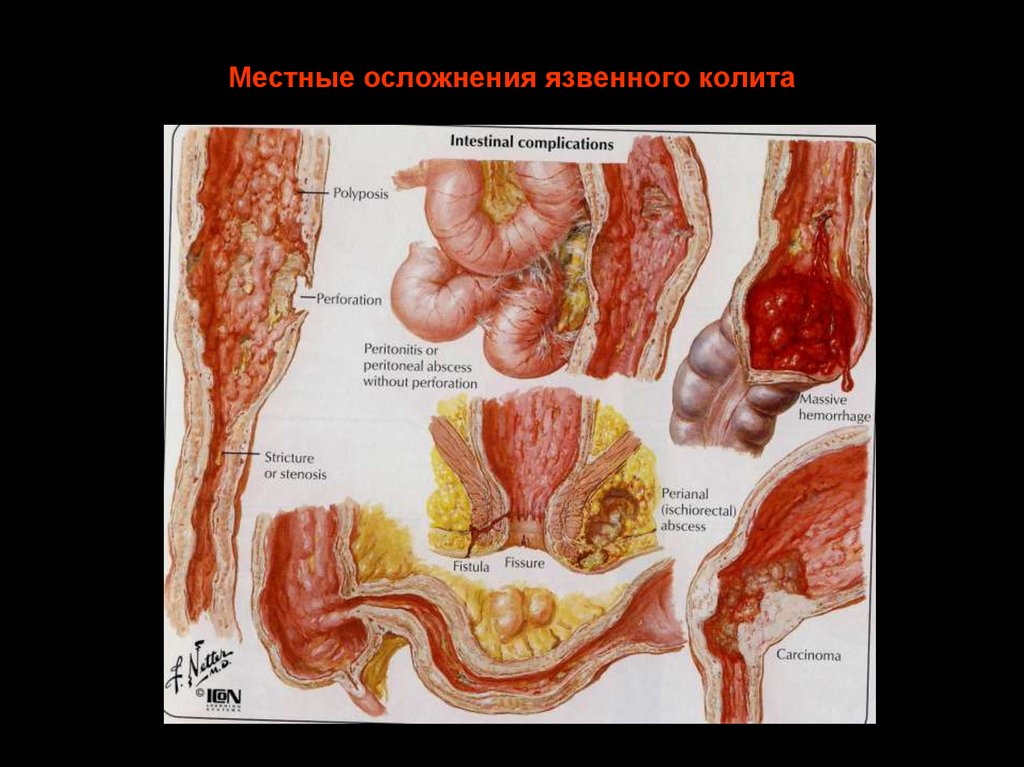
29. Местные осложнения язвенного колита
30. Системные осложнения язвенного колита
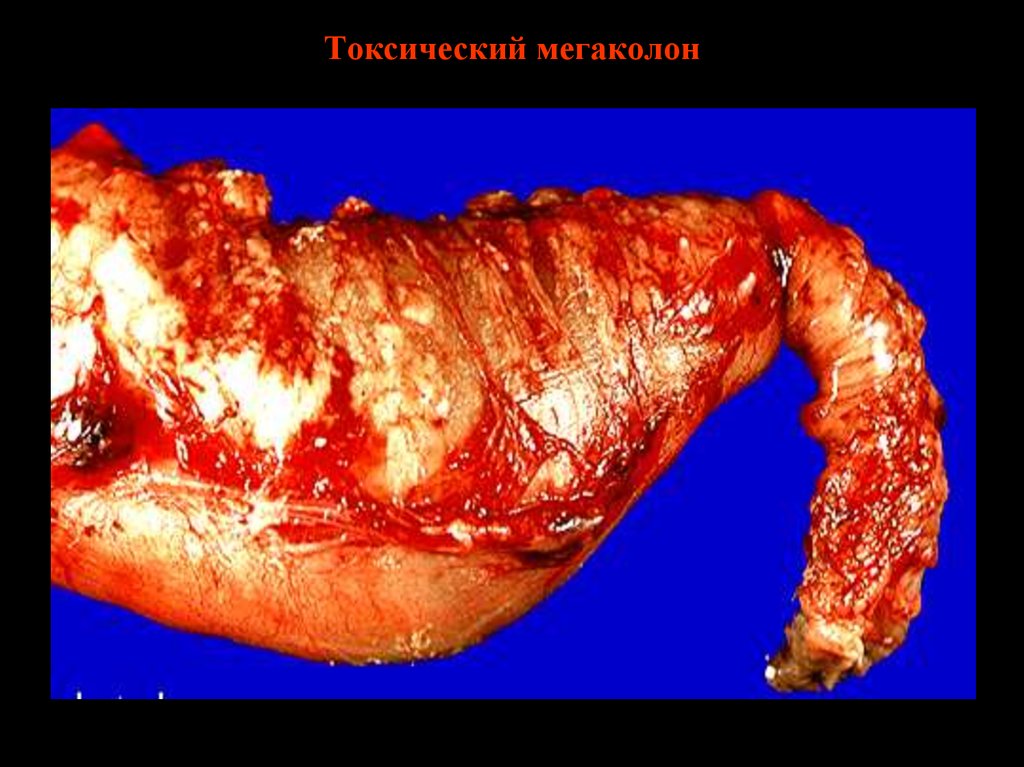
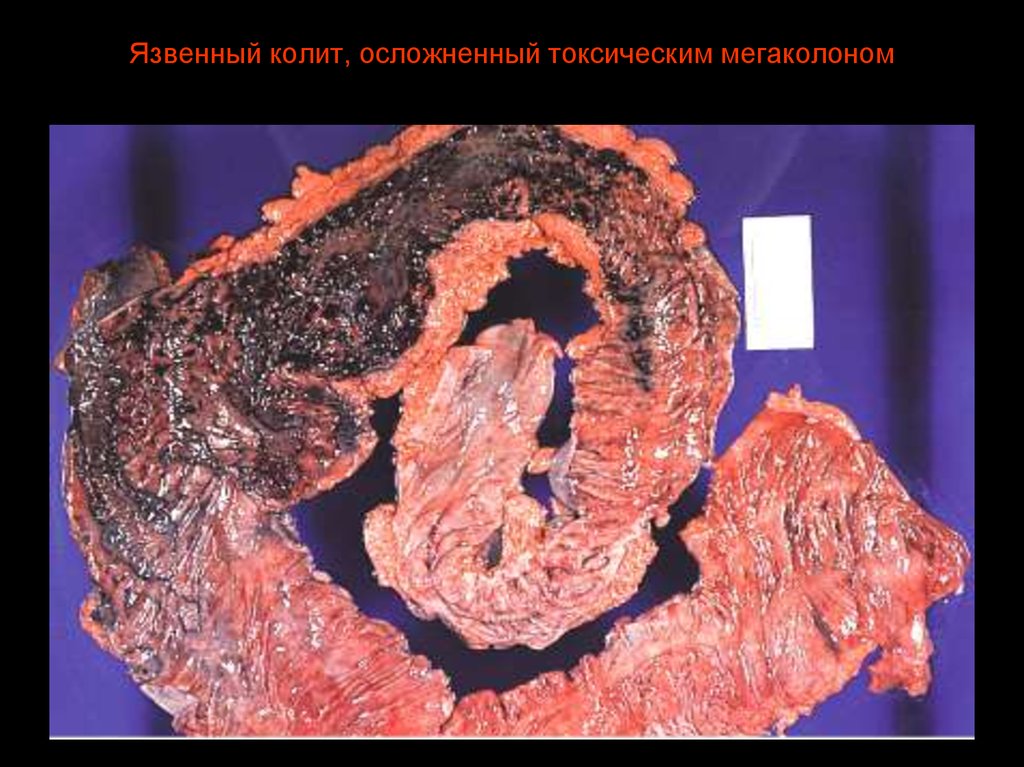
31. Токсический мегаколон
32. Язвенный колит, осложненный токсическим мегаколоном
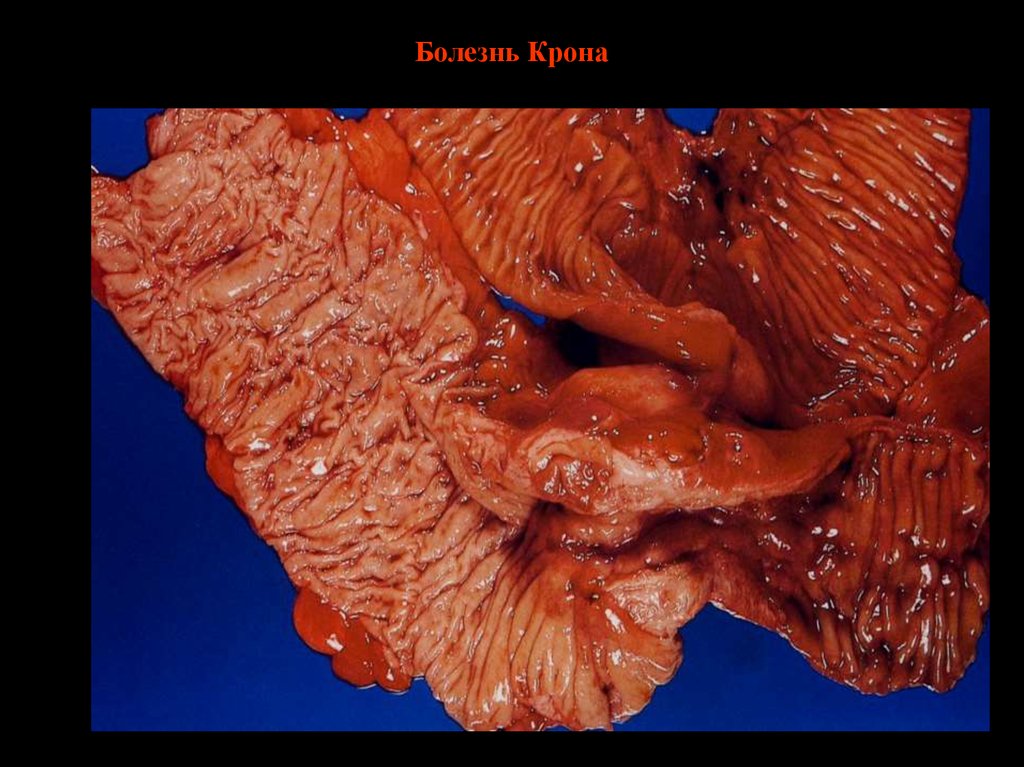
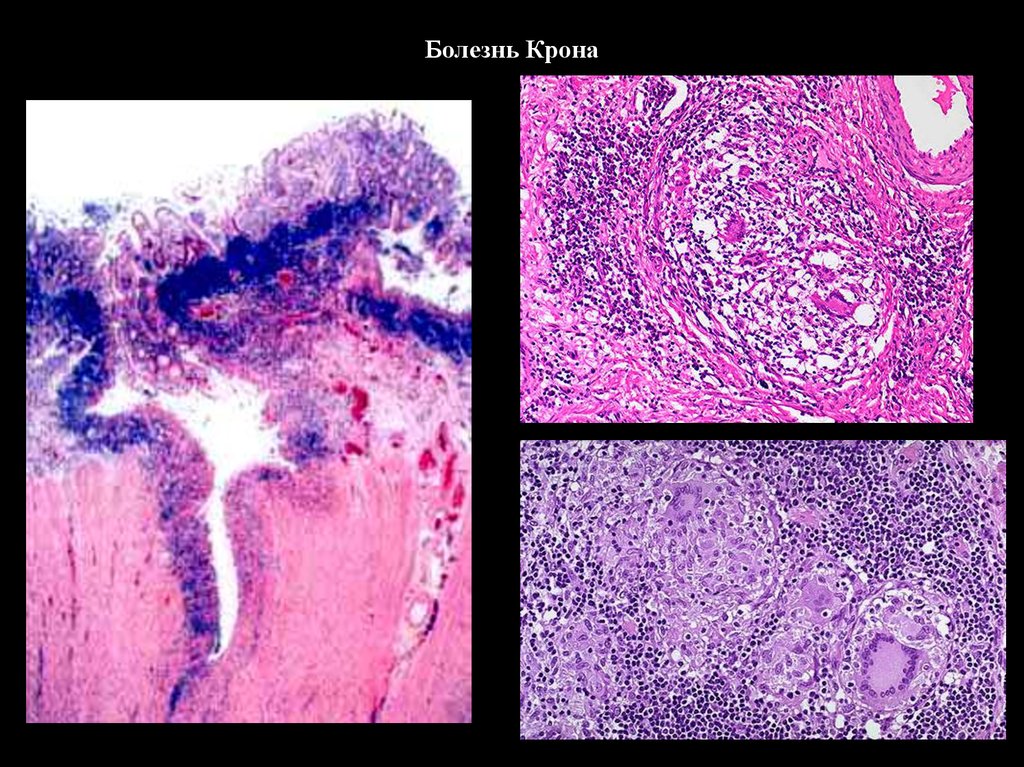
33. Болезнь Крона
• 1) Доброкачественнаянеперфоративная форма
• 2) Агрессивная (перфоративная форма)
34. Болезнь Крона
35. Болезнь Крона
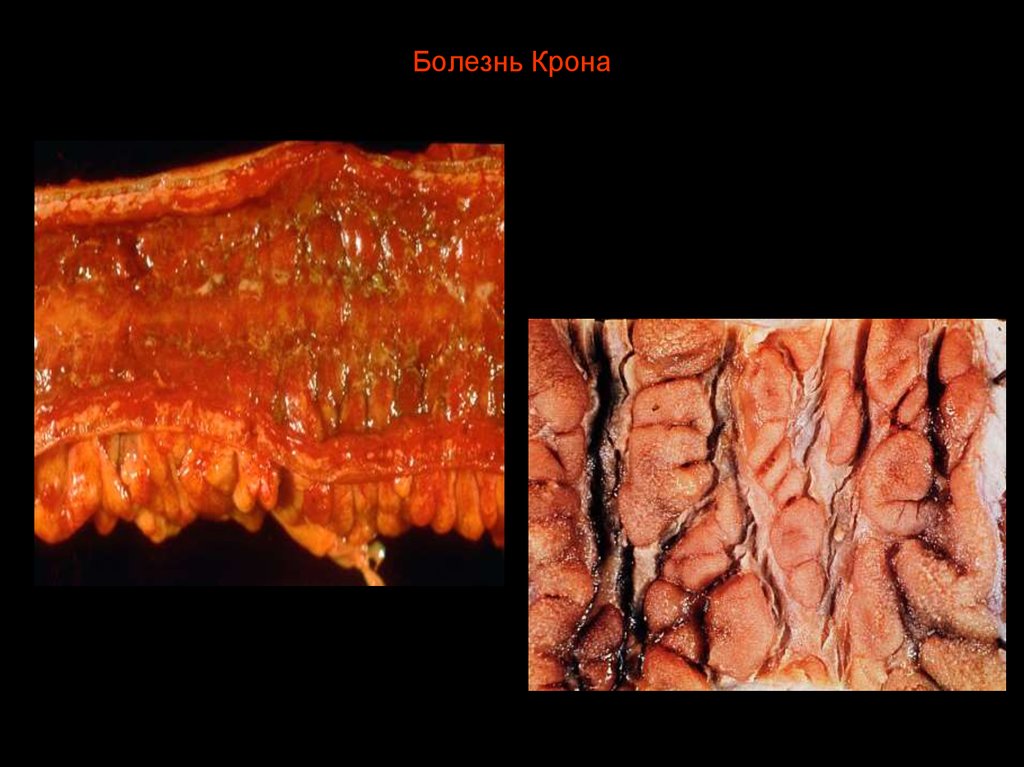
36. Болезнь Крона
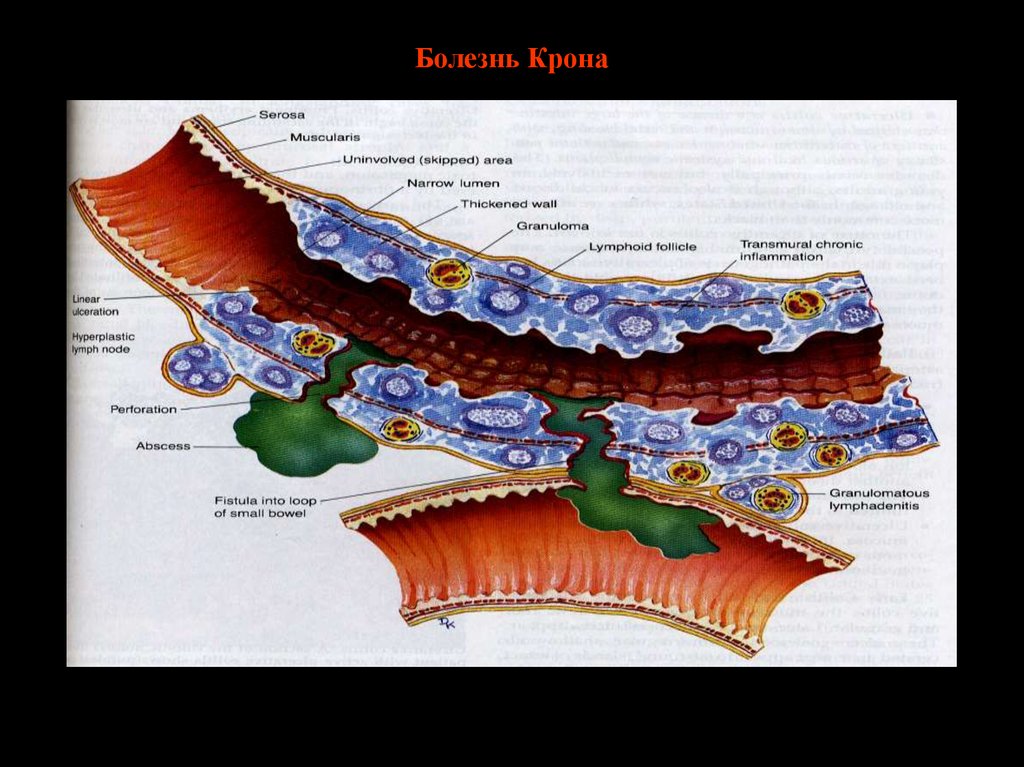
37. Болезнь Крона
38. Морфологические признаки болезни Крона
• Очаговый характер воспаления счередованием пораженных участков и
неизмененных
• Воспалительный инфильтрат не
ориентирован с криптами кишки.
Острый воспалительный инфильтрат
обычно окружает лимфоидный
инфильтрат
• В фазу обострения характерны криптит
и крипт-абсцессы
• Количество муцинов не уменьшено
39. Основные гистологические признаки болезни Крона
• Наличие саркоидоподобных гранулем• Хроническое трансмуральное
воспаление
• Нарушение архитектоники слизистой
оболочки, атрофия и очаги метаплазии
эпителия (пилорическая, Панетовская)
• Афтоидный тип воспаления и язв
• Глубокие щелевидные язвы
• Выраженный фиброз стенки кишки,
локальный продуктивный васкулит
40. Болезнь Крона
41. Заболевания с которыми необходимо дифференцировать язвенный колит и болезнь Крона
1) Острые инфекционные колиты
2) Иерсиниозный колит
(псевдотуберкулез).
3) Псевдомембранозный колит.
4) Ишемический колит
5) Радиационный колит
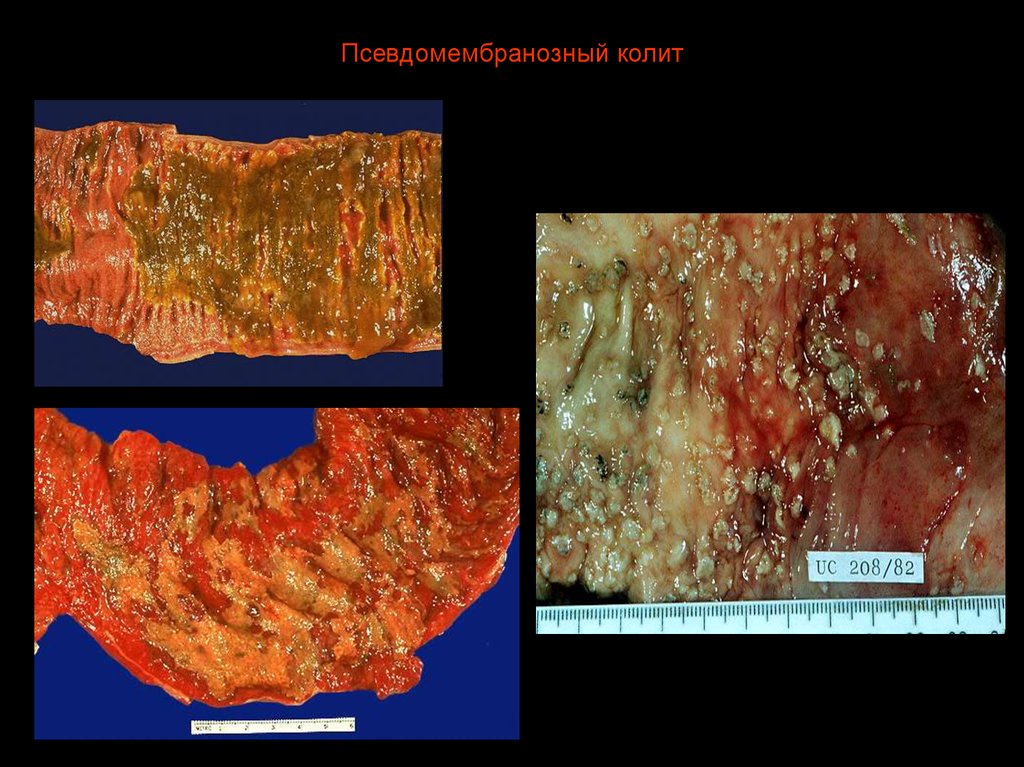
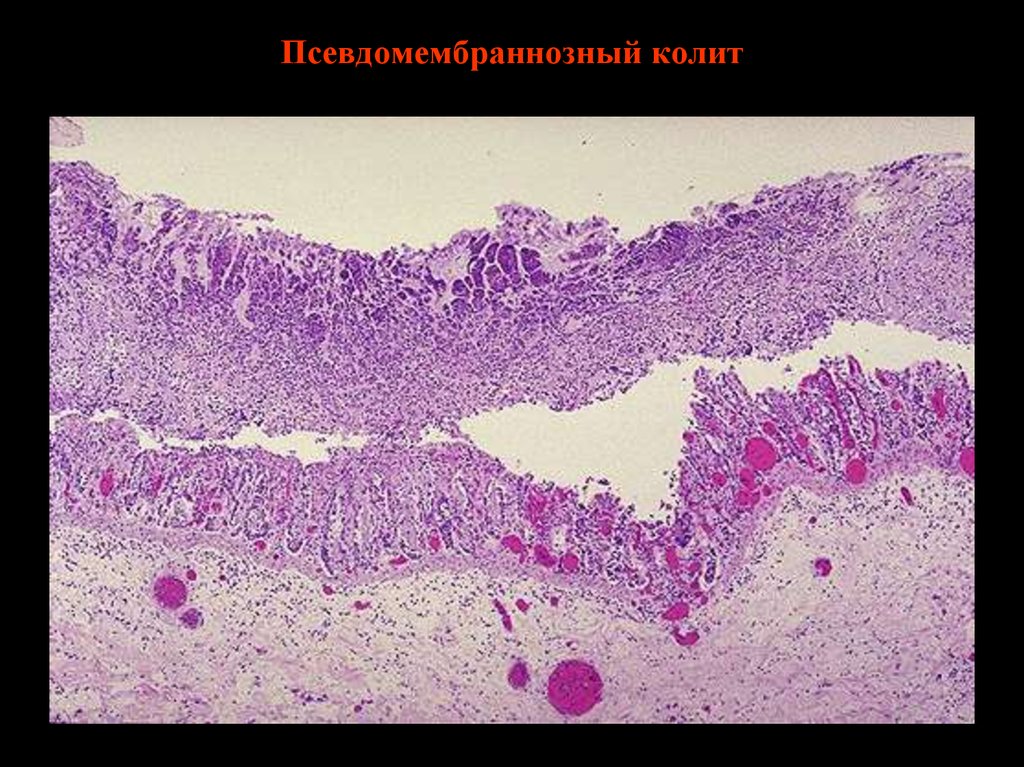
42. Псевдомембранозный колит
• Clostridium difficile это грам- положительнаяспорообразующая бактерия, являющаяся
причиной 15 - 20 % антибиотикассоциированных случаев диарреи и 100%
случаев пседомембранозного колита.
• Уровень летальности около 3%. Это чаще
всего внутрибольничная инфекция. Может
находиться во внешней среде до 40 дней.
Высокий риск заражения пациентов,
находящихся в одной палате и отделении с
больным с инфекцией, вызванной Clostridium
difficile.
43. Эпидемиология
• Источник инфекции – больные иинфицированные пациенты,
контаминированные предметы и
поверхности, где находились
инфицированные больные.
• Нормальная кишечная микрофлора
делает кишку резистентной для
колонизации C.difficile.
• Споры микроба устойчивы к
воздействию желудочного сока
44. Факторы риска развития Clostridium difficile ассоциированных колитов
Пожилой возраст больного
Антибиотикотерапия
Иммуносупрессивная терапия
Тяжелая соматическая патология
Назогастральный зонд
Длительная госпитализация
Контакт с C. difficile-инфицированными
больными
• Обширные хирургические
вмешательства
45. Патогенез C. difficile-ассоцированных колитов
• 1. Терапия антибиотиками в течениеболее 3 дней.
• 2. Подавление нормальной
микрофлоры
• 3. Алиментарное проникновение
спор C. Difficile и превращение их
вегетативные формы.
• 4. Развитие колита. Он может
возникать на 4-9 дней от начала
антибиотикотерапии, но может
возникнуть в течение 8 недель после
отмены антибиотиков.
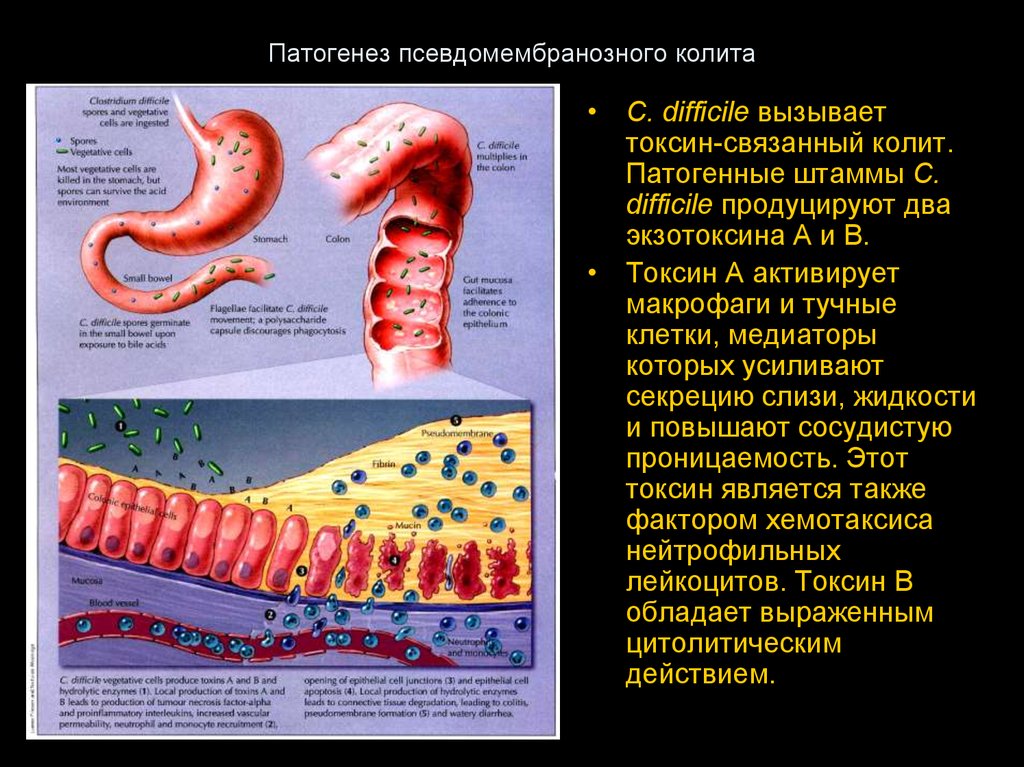
46. Патогенез псевдомембранозного колита
• C. difficile вызываеттоксин-связанный колит.
Патогенные штаммы C.
difficile продуцируют два
экзотоксина А и В.
• Токсин А активирует
макрофаги и тучные
клетки, медиаторы
которых усиливают
секрецию слизи, жидкости
и повышают сосудистую
проницаемость. Этот
токсин является также
фактором хемотаксиса
нейтрофильных
лейкоцитов. Токсин В
обладает выраженным
цитолитическим
действием.
47. Псевдомембранозный колит
48. Псевдомембраннозный колит
49. Формы нарушения мезентериального кровообращения
Острая мезентериальная ишемия:
- тромбоз или эмболия верхней брыжеечной артерии
- неокклюзионная мезентериальная ишемия
- тромбоз верхней брыжеечной вены
- фокальная сегментарная ишемия
Хроническая мезентериальная ишемия («абдоминальная жаба»)
Ишемия толстой кишки
- обратимая ишемическая колонопатия
- преходящий язвенный ишемический колит
- хронический язвенный ишемический колит
- стриктура ободочной кишки
- инфаркт (гангрена) ободочной кишки
- злокачественный тотальный ишемический колит
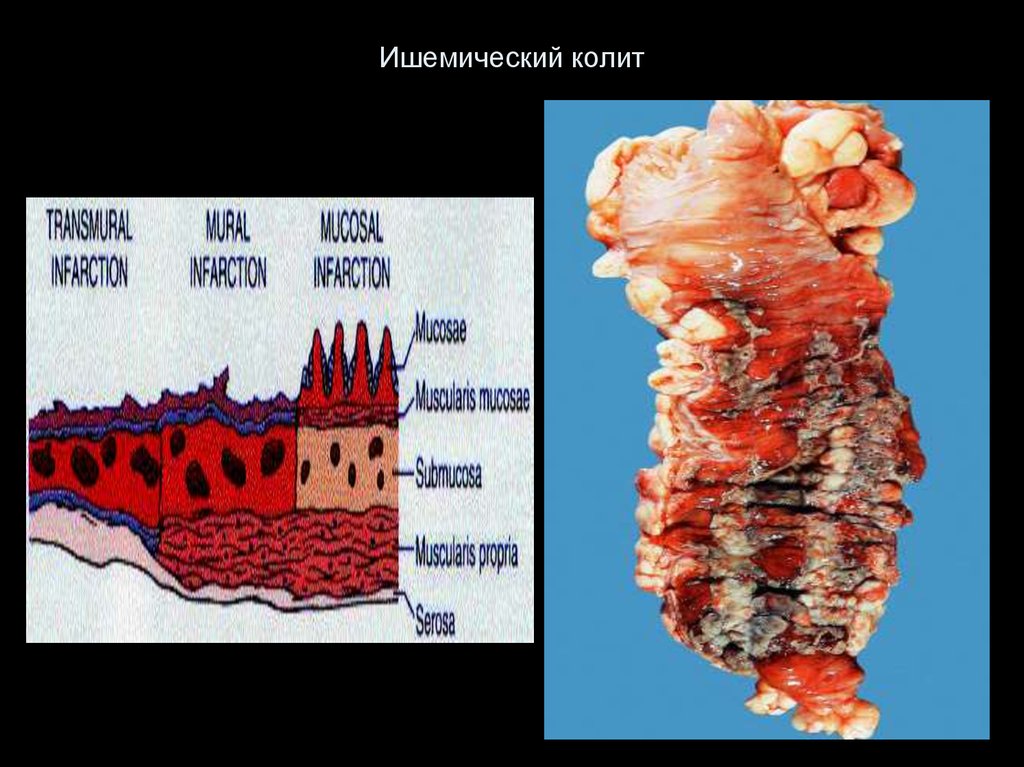
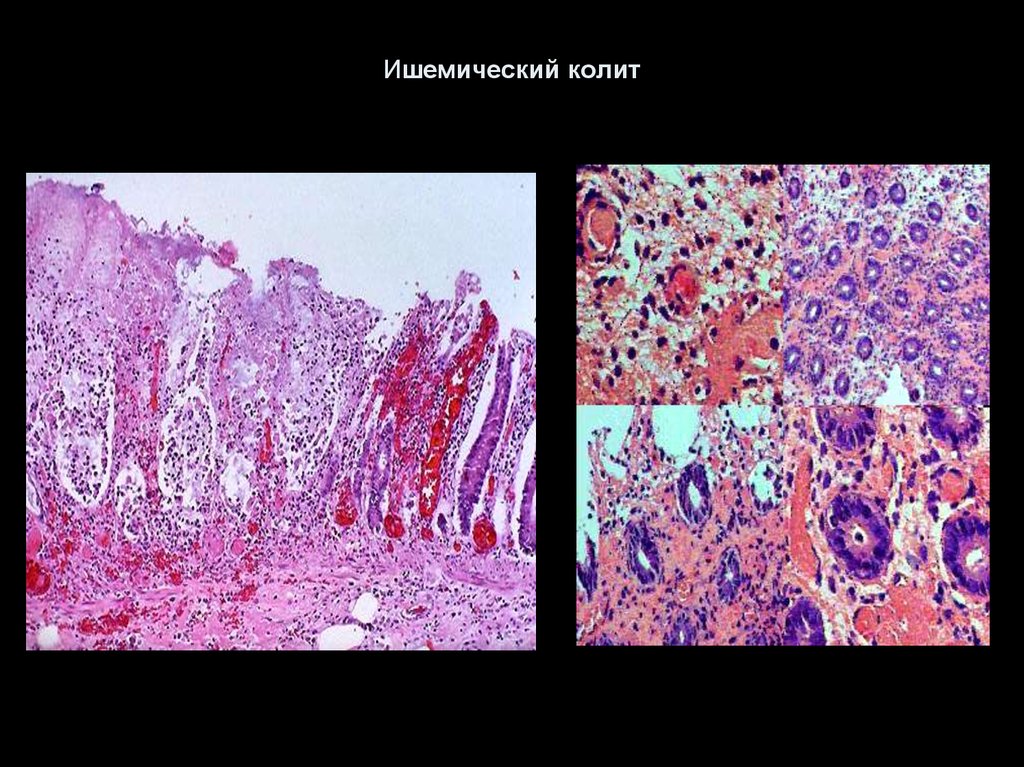
50. Ишемический колит
51. Ишемический колит
52. Коллагеновый и лимфоцитарный колит
53.
• При исследовании биоптата морфологдолжен ответить на 5 вопросов:
• Есть ли признаки воспаления?
• Есть ли признаки острого инфекционного
колита?
• Есть ли признаки хронического
воспаления?
• Есть ли признаки неспецифических
воспалительных заболеваний – НЯК и
болезнь Крона?
• Есть ли признаки других форм
воспалительного поражения кишки?
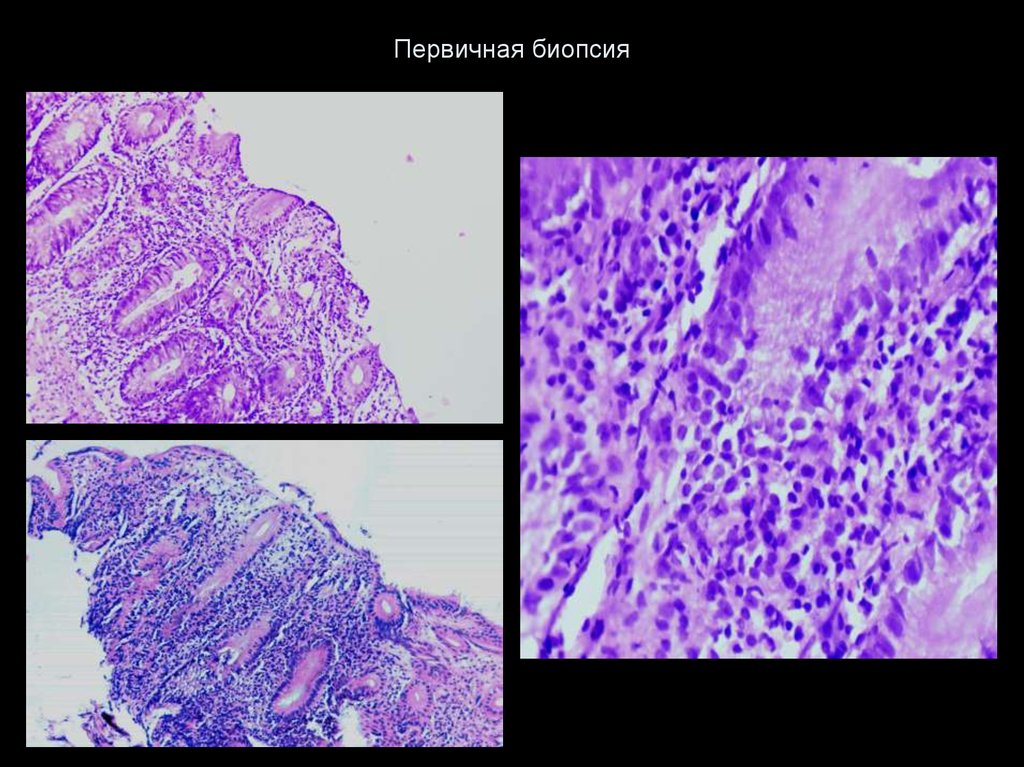
54. Первичная биопсия
55. Повторная биопсия
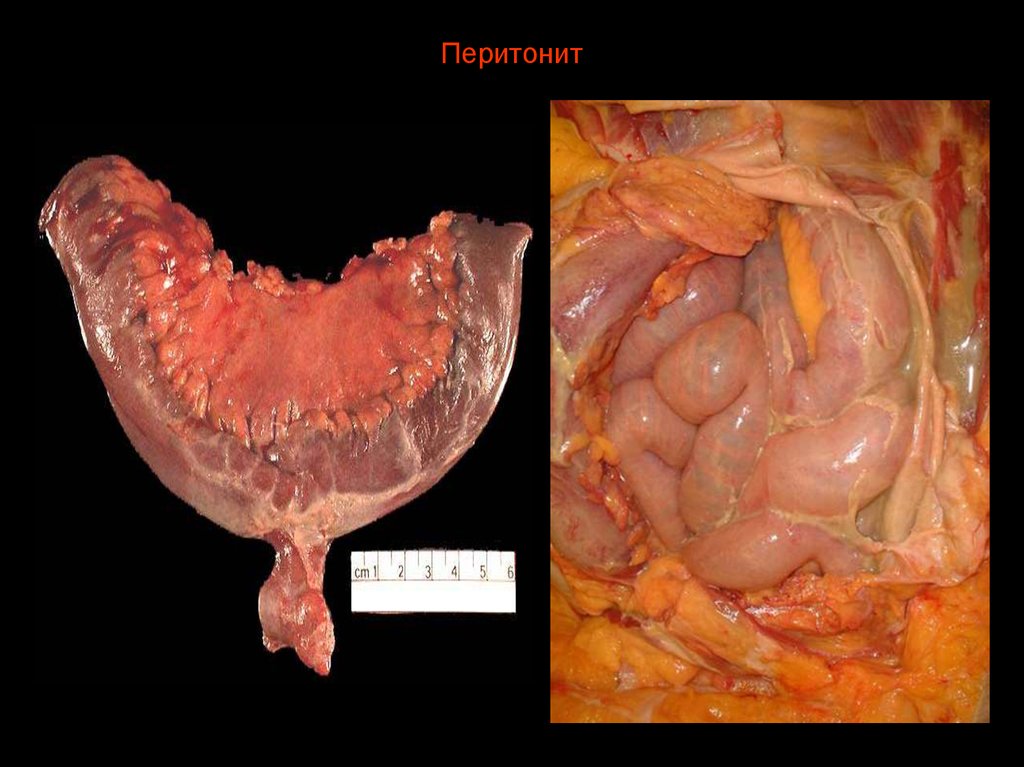
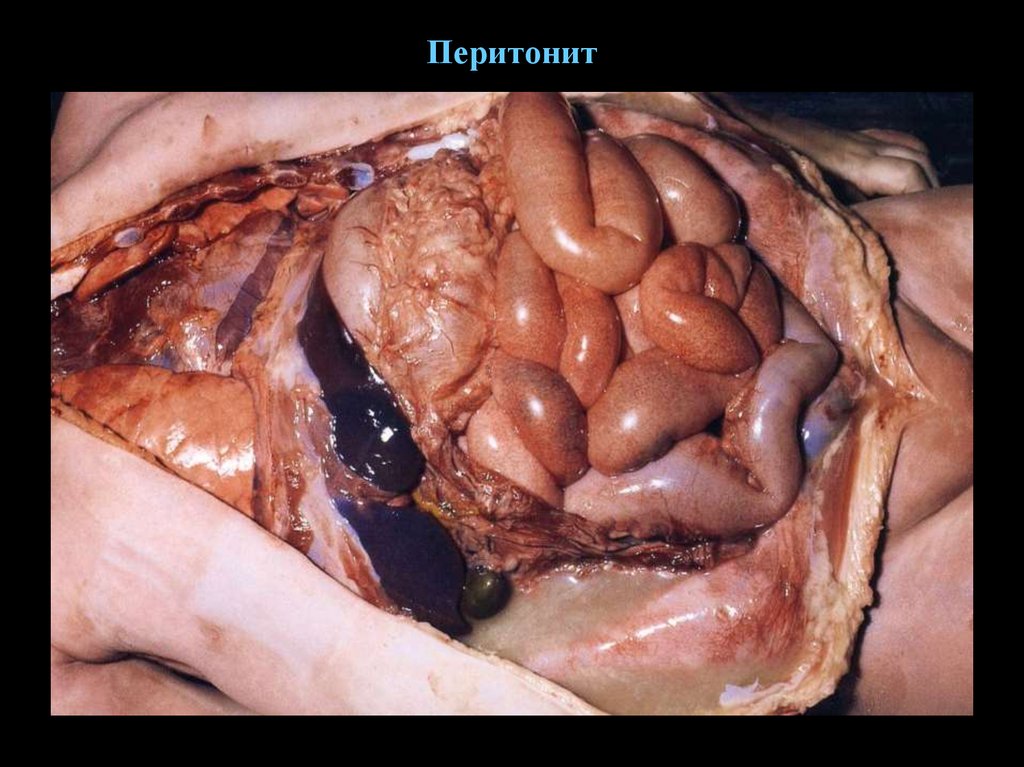
56. Перитонит
57. Строение и функция брюшины
• Это поверхность покрытая плоским эпителиеммезодермального происхождения, называемым мезотелием.
• Брюшина состоит из двух листков – париетального и
висцерального.
• Брюшина - полупроницаемая мембрана, не пропускающая в
норме микробы и клетки крови.
• В норме в брюшной полости содержится менее 100 мл
стерильного транссудата.
• Отток жидкости осуществляется благодаря микроресничкам на
апикальной поверхности мезотелия в лимфатические сосуды.
• Отток жидкости осуществляется через межклеточные поры
(стоматы) на нижней поверхности диафрагмы. Они открываются
при релаксации диафрагмы.
• Из диафрагмы лимфа поступает в субплевральные
пространства, региональные лимфатические узлы. При
сокращении диафрагмы жидкость двигается через
средостенные каналы в грудной проток.
58. Антимикробная защита брюшины
1.2.
3.
4.
5.
Бактерии выводятся через лимфу в грудной проток.
Перитонеальные макрофаги выделяют факторы
хемотаксиса, привлекая из МЦР нейтрофильные
лейкоциты
Дегрануляция перитонеальных тучных клеток
приводит к выбросу биогенных субстанций,
вызывающих дилятация сосудов МЦР и выход
богатой белком жидкости, содержащей в том числе
комплемент и иммуноглобулины.
Белок в жидкости брюшной полости опсонизирует
бактерии, что позволяет активировать комплемент
и нейтрофило-макрофагально-связанный
фагоцитоз бактерий
Фибрин ограничивает зону проникновения
микробов в брюшную полость.
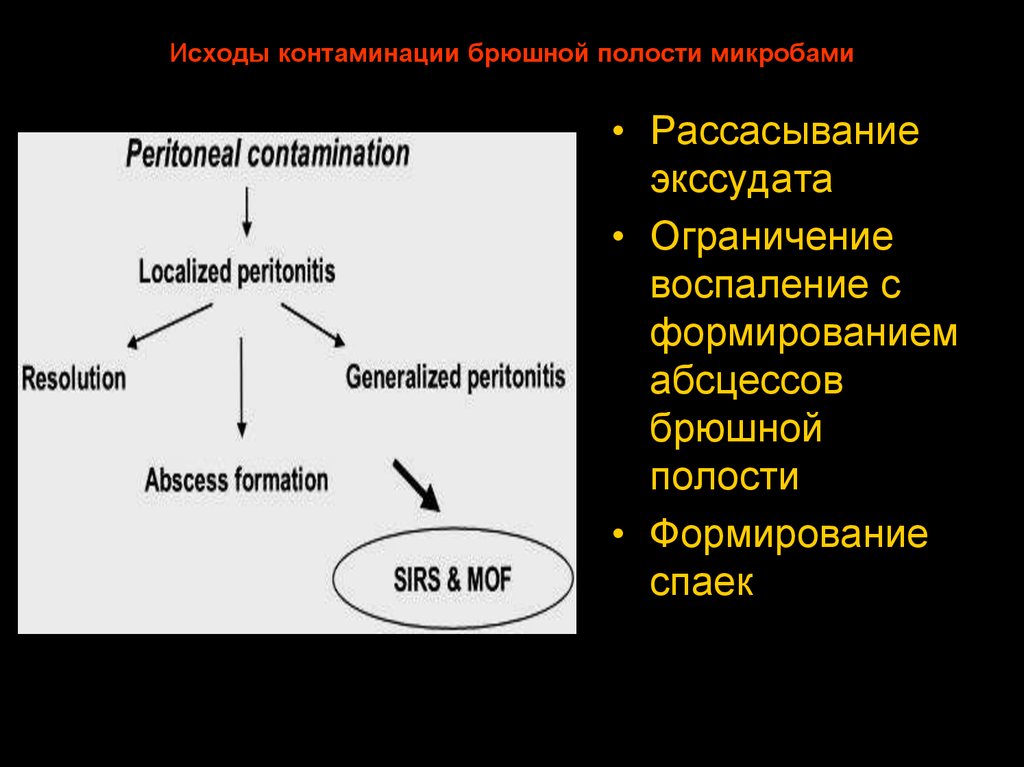
59. Исходы контаминации брюшной полости микробами
• Рассасываниеэкссудата
• Ограничение
воспаление с
формированием
абсцессов
брюшной
полости
• Формирование
спаек
60. Перитонит
• 1. Первичные или спонтанные ( пригенерализованной пнемококковой,
стрептококковой инфекции, у больных с
асцитом, и при перитонеальном
диализе).
• 2. Вторичные ( проникновение
инфекции в брюшную полость при
заболеваниях желудочно-кишечного
тракта)
• 3. Третичные ( после оперативного
вмешательства).
• Летальность при перитонитах – 30-35%
61. Перитонит
• Причины вторичныхперитонитов:
перфорации полых
органов брюшной
полости, острые
воспалительные
заболевания и опухоли
органов брюшной
полости и малого таза,
абсцессы почек, печени,
селезенки,
поджелудочной железы,
инфаркт и гангрена кишки
62. Вторичные перитониты
Химические (ферментативные) перитониты связаны с
проникновением желчи, желудочного или кишечного секрета,
секрета поджелудочной железы в брюшную полость. Это очень
тяжело протекающие перитониты с некротическими
изменениями в брюшине.
Вирулентность бактерий резко возрастает, если в брюшную
полость проникает слизь, ферменты, гемоглобин.
63. Вторичные перитониты
• Динамика развития – образование выпота,богатого фибрином, который должен окружить
микробы, ограничить подвижность петель
кишечника в этой зоне. Мышечный дефанс
также направлен на ограничение подвижности
петель кишечника и внутрибрюшинной
жидкости.
• Этиологически вторичные перитониты связаны с
нормальной микрофлорой желудочно-кишечного
тракта, органов малого таза. Наиболее
характерны ассоциации анаэробной и аэробной
флоры. Возможна смена микробов в динамике
развития перитонита и под действием
антибактериальной терапии.
64. Морфологическая классификация перитонитов
1. Серозный
2. Фибринозный
3. Гнойный
4. Геморрагический
5. Смешанный
6. Гнилостный
7. Хилезный
65. Ограниченные перитониты
66. Перитонит
67. Перитонит
68. Системные проявления при перитоните
1. Гипермоторика, сменяющая парезомкишечника.
2. Падение ОЦК, потери электролитов из
крови.
3. Дистелектазы в нижних долях легких.
Гипоксия, респираторные нарушения
метаболизма. Респираторный
дистресс-синдром.
4. Острая почечная недостаточность
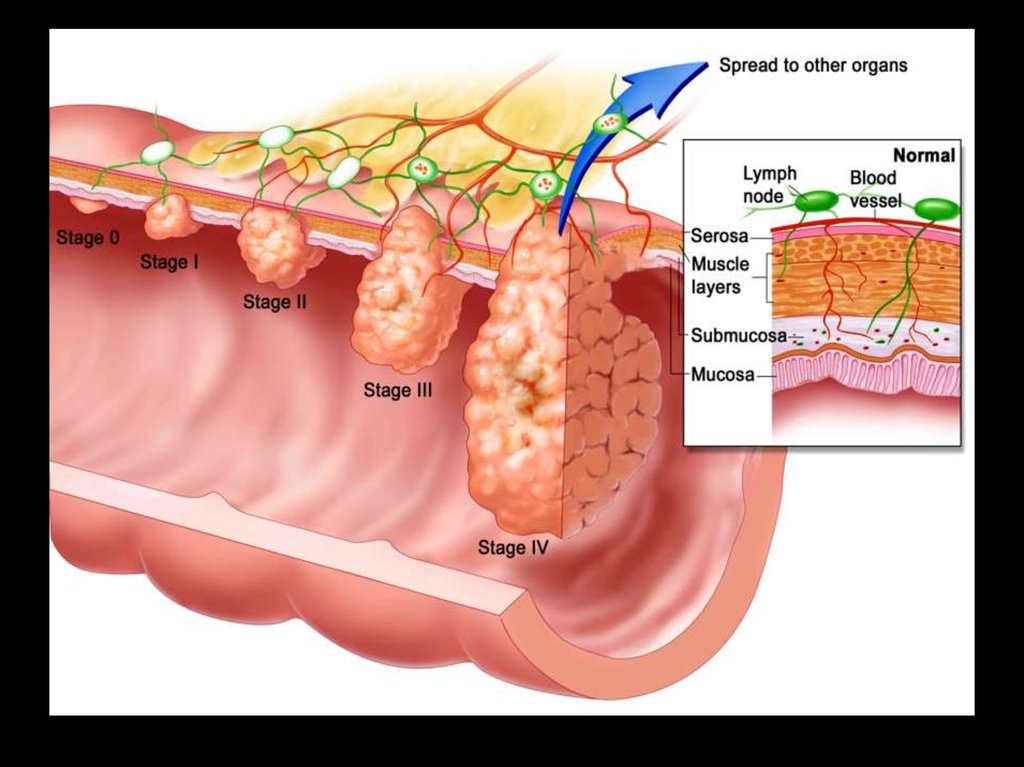
69. Рак ободочной и прямой кишки
70. Факторы канцерогенеза
• 1. Характер питания ( преобладание впищи животных жиров и белков. Низкий
уровень клетчатки)
• 2. Дисбиоз с преобладанием
анаэробных микроорганизмов
• 3. Наследственность
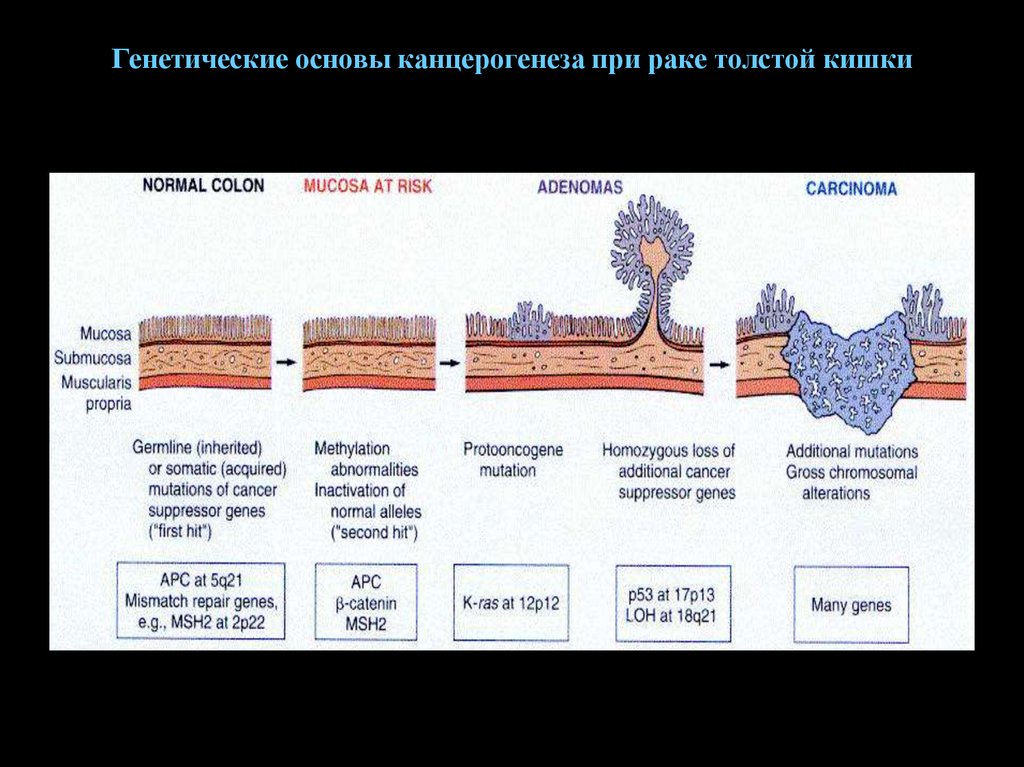
71. Молекулярные основы канцерогенеза в толстой кишке
• 1. APC-ген (5q21) – супрессорный онкоген, связанныйс Wnt/β-катениновым путем регуляции пролиферации
и адгезии клеток.
• 2. К-ras – ген, кодирующий белок-внутриклеточный
трансдуктор, регулирующий клеточный цикл.
• 3. SMAD2 и SMAD4 (18q21) –гены, регулирующие
TGF-β сигнальный путь (подавляет пролиферацию
колоноцитов).
• 4. Ген белка р53 (17р) – супрессорный ген,
регулирующий клеточный цикл, вызывает апоптоз
мутировавших клеток.
• 5. Активация теломеразы.
• 6. Гены, регулирующие восстановление
поврежденной ДНК (семейный неполипозный рак).
72. Генетические основы канцерогенеза при раке толстой кишки
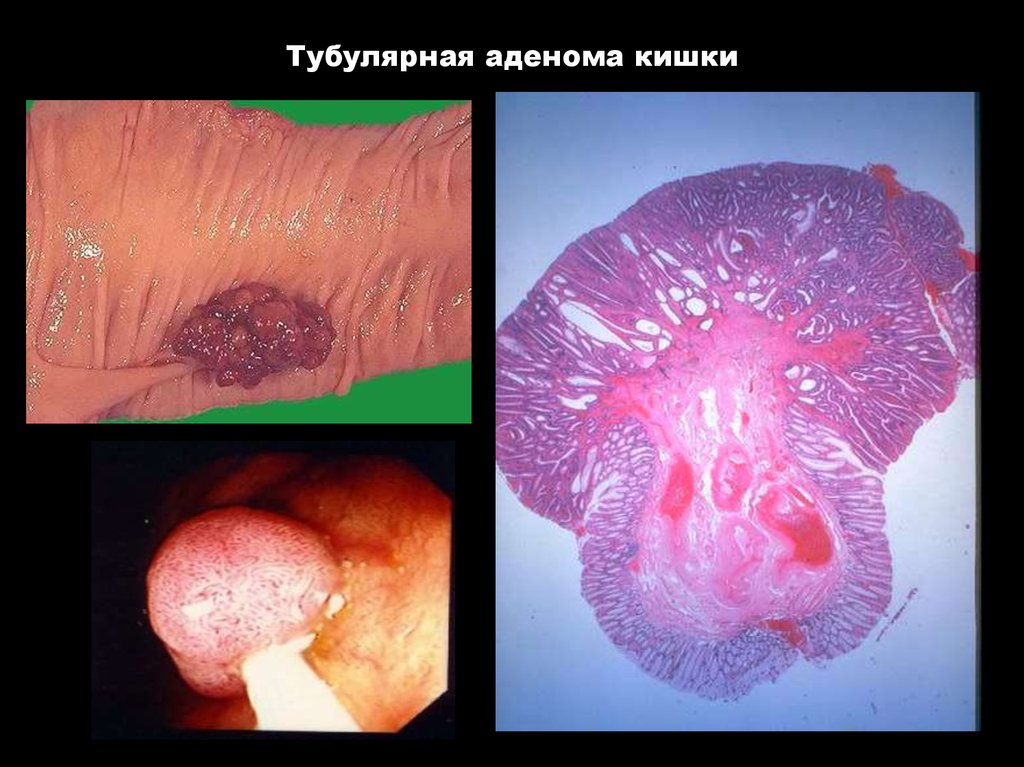
73. Тубулярная аденома кишки
74. Аденоматозный полип ободочной кишки
75. Ворсинчатая опухоль
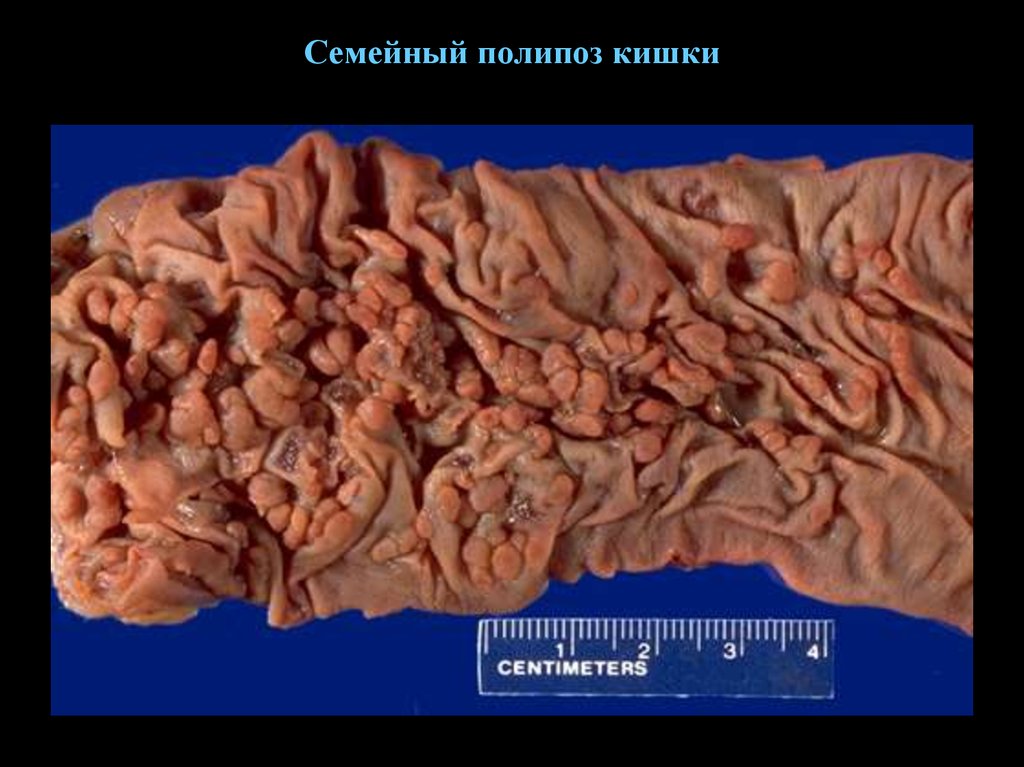
76. Семейный полипоз кишки
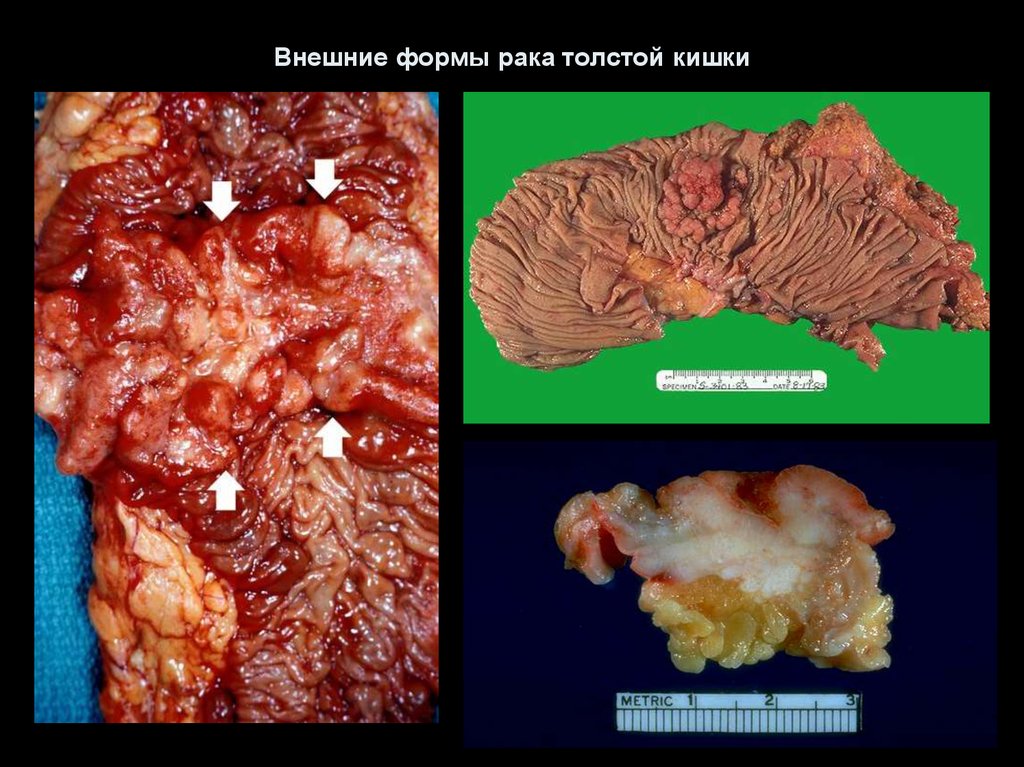
77. Внешние формы рака толстой кишки
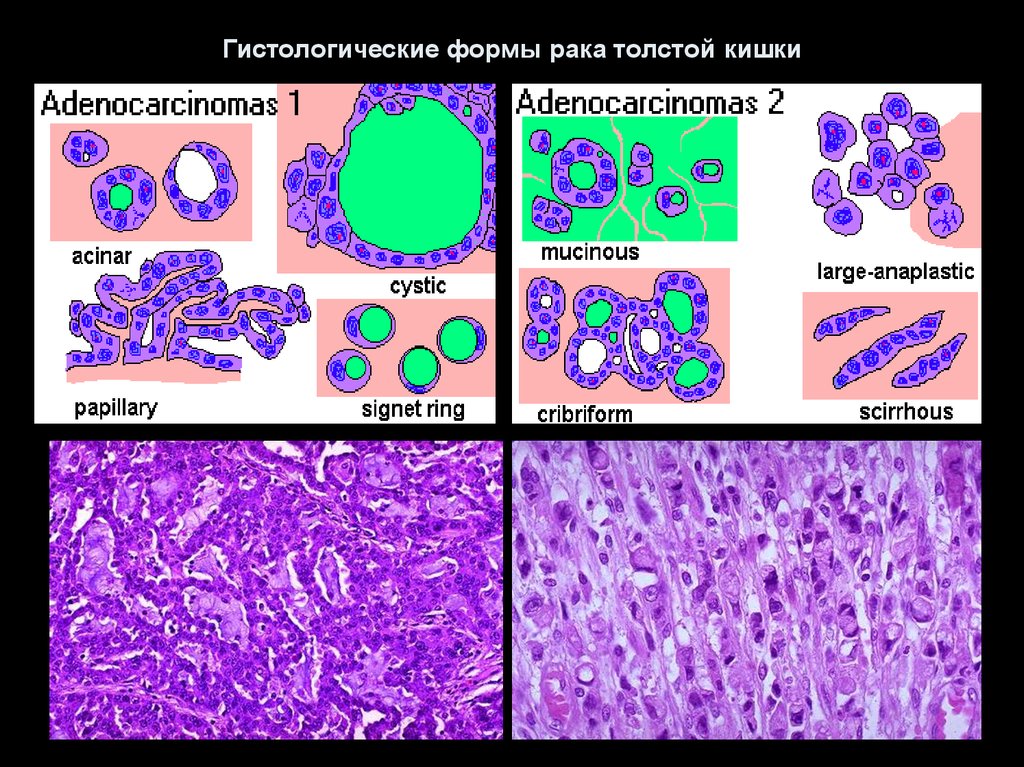
78. Гистологические формы рака толстой кишки
79.
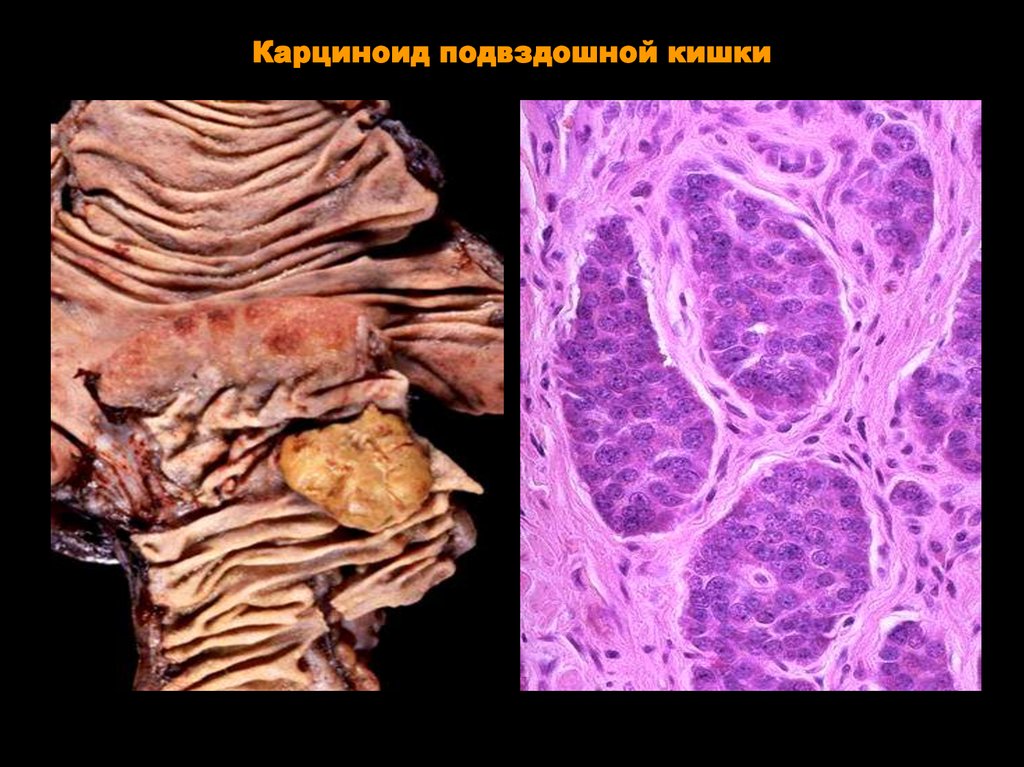
80. Карциноид подвздошной кишки
81. Болезни тонкой кишки
82. Отделы тонкой кишки
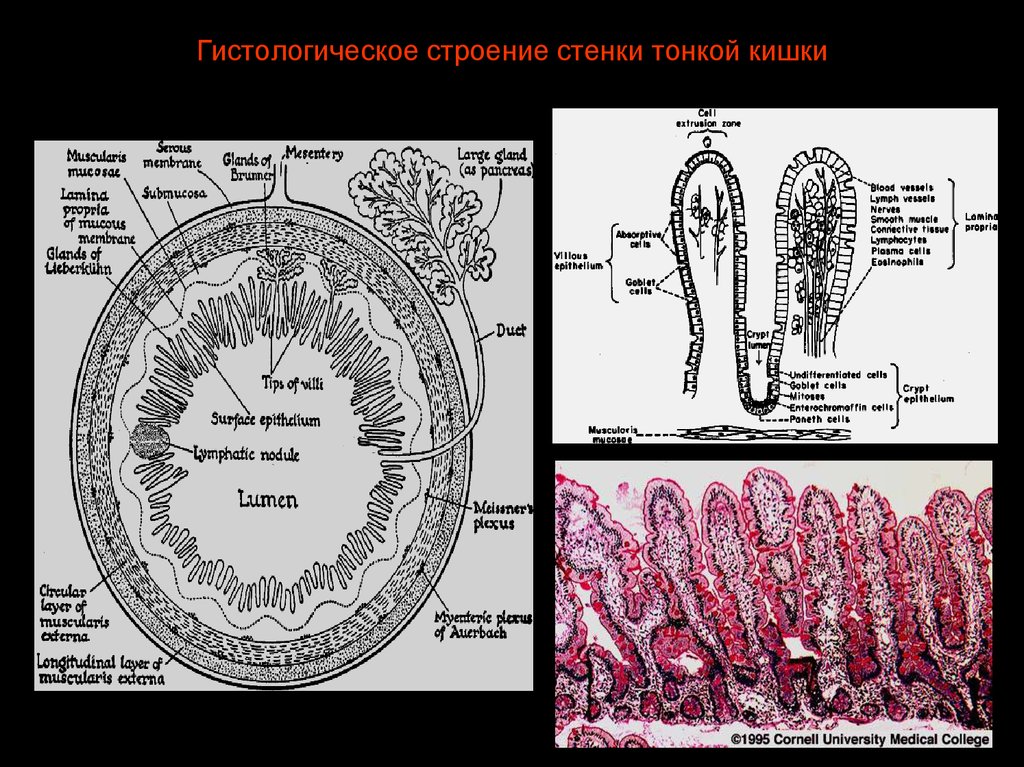
83. Гистологическое строение стенки тонкой кишки
84. Синдром мальабсорбции
• Мальабсорбция – синдром, связанный снарушением всасывания жиров,
витаминов, белков, углеводов,
электролитов и минералов, воды.
• Уровни пищеварения, нарушение
которых приводит к синдрому
мальабсорбции:
• - внутриполостное пищеварение
• - пристеночное пищеварение
• - транспорт веществ через эпителий
85. Причины синдрома мальабсорбции
• 1. Нарушение внутриполостногопищеварения ( атрофический гастрит,
резекция желудка и гастроэктомия,
хронический панкреатит, холестаз,
дисбиоз кишечника с гидролизом
желчных кислот), резекции тонкой кишки
• 2. Нарушение пристеночного пищеварения
и внутриклеточного транспорта (целиакия,
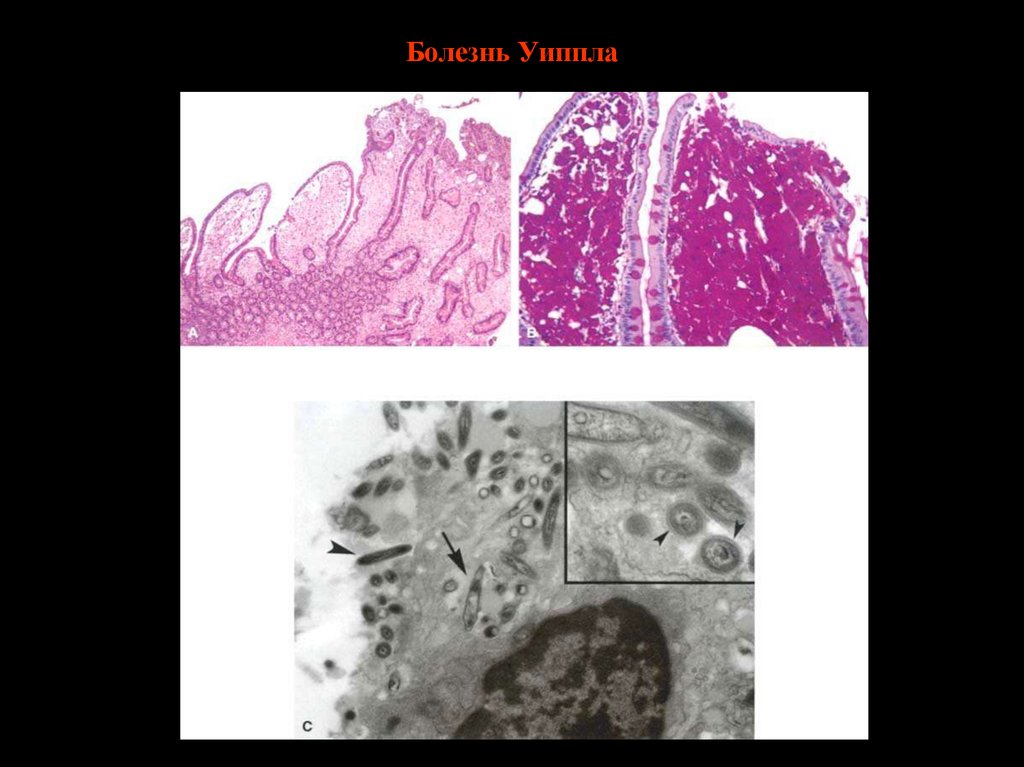
болезнь Уиппла, болезнь Крона,
абеталипопротеинемия)
• 3. Нарушение лимфооттока ( лимфома
кишки, метастазы в лимфатические узлы
брыжейки, системная склеродермия)
86. Проявления синдрома мальабсорбции
– • Пищеварительный тракт: диарея,полифекалия, метеоризм, боли в животе,
похудание, стеаторея
– • Органы кроветворения: анемия в следствие
дефицита железа, пиридоксина, фолиевой
кислоты, витамина B12. Геморрагический
синдром (дефицит витамина К)
– • Костно-мышечная система: остеопороз,
тетания (дефицит кальция, магния, витамина Д
)
– • Эндокринная система: аменорея,
импотенция, бесплодие, гиперпаратиреоз
– • Кожа: пурпура, петехии, безбелковые отеки,
дерматит, гиперкератоз (дефицит витамина А,
цинка, жирных кислот)
– • Нервная система: периферическая
нейропатия
87. Целиакия
• Целиакия – хроническоезаболевание с поражением
слизистой оболочки тонкой
кишки и развитием синдрома
мальабсорбции в следствие
непереносимости глиадина и
сходных белков злаков.
• Глиадин – спирторастворимый
компонент гликопротеина
глютена, содержащегося в злаках.
88. Целиакия
• В основе патогенеза лежит Тклеточная иммунная реакция вслизистой оболочке тонкой
кишки с атрофией
абсорбирующего эпителия в
следствие утраты
толерантности к глютену.
• Дезамидированный глиадин
связывается с MHC II класса
(HLA DQ2 и DQ8) и активирует
T-CD4+, секретирующие γинтерферон, повреждающий
стенку кишки
• Сходство глиадина и Е1в белка
аденовируса типа 12
• Аутоиммунные реакции к
эндомизию (вещество матрикса,
окружающий гладкие миоциты)
и ретикулину
89. Целиакия
90. Целиакия
91. Типы поражений слизистой оболочки при целиакии
• Тип 0 – нормальная СО, но есть Ат кглиадину
• Тип 1 – инфильтративный ( увеличение
количества IEL), нет симптомов
мальабсорбции
• Тип 2 – гиперпластический (углубление
крипт без атрофии ворсин)
• Тип 3 – деструктивный (классический)
• Тип 4 – гипопластический





















































 medicine
medicine