Similar presentations:
Анатомо-физиологические особенности, методика исследования органов дыхания у детей. Методы обследования
1. Анатомо-физиологические особенности, методика исследования органов дыхания у детей. Лабораторно-инструментальные методы обследования.
Государственное бюджетное образовательное учреждение высшего профессионального образования«Башкирский государственный медицинский университет «
Министерства здравоохранения Российской Федерации
Кафедра пропедевтики детских болезней
Анатомо-физиологические
особенности, методика исследования
органов дыхания у детей. Лабораторноинструментальные методы
обследования.
Лекция для студентов
Специальность – 31.05.02 – Педиатрия
Дисциплина – Пропедевтика детских болезней
2015
2. ЭМБРИОГЕНЕЗ
Зачаток респираторного трактапоявляется у 24-дневного эмбриона
из выпячивания стенки передней
кишки.
В последующие 3 дня формируются
два первичных бронха.
На 8-10 неделе – формируются
сегментарные бронхи (железистая
стадия).
3. ЭМБРИОГЕНЕЗ (продолжение)
С 16-й недели начинается образованиепросвета в бронхах (стадия
реканализации), а
С 24-й недели – формирование
ацинусов (альвеолярная стадия),
которое к рождению не заканчивается и
их образование продолжается в
постнатальном периоде.
Лишь к 12 годам легкие по строению
подобны органу взрослого.
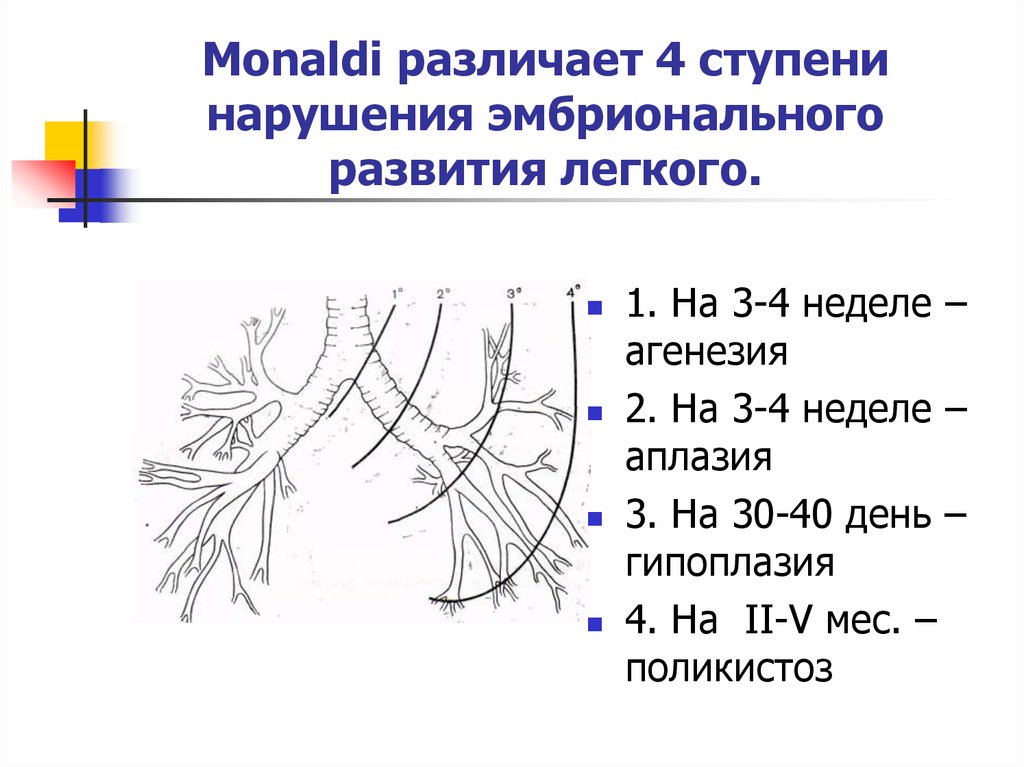
4. Monaldi различает 4 ступени нарушения эмбрионального развития легкого.
1. На 3-4 неделе –агенезия
2. На 3-4 неделе –
аплазия
3. На 30-40 день –
гипоплазия
4. На II-V мес. –
поликистоз
5. Механизм возникновения первого вдоха
Снижение парциального давлениякислорода с 80 до 15 мм рт. ст.,
увеличение парциального давления
углекислого газа с 40 до 70 мм рт. ст,
снижение рН менее 7,35
2. Импульсы, возникающие при
раздражении рецепторов кожи
вследствие резкого изменения
температуры и влажности при переходе
от внутриутробной водной среды к
пребыванию в атмосфере воздуха,
активизируют ретикулярную формацию
мозга, которая повышает возбудимость
нейронов дыхательного центра
1.
6.
3. Устранение источников торможениядыхательного центра: удаление с лица
ребенка слизи, околоплодных вод,
отсасывание жидкости из
воздухоносных путей
7.
Сокращение диафрагмы создаетотрицательное внутригрудное давление,
что облегчает вхождение воздуха в
дыхательные пути.
Силы поверхностного натяжения в
альвеолах уменьшаются сурфактантом.
Считается, что в норме отрицательное
внутрилегочное давление достигает 80
см вод. ст., а объем вдыхаемого воздуха
при первом вдохе составляет более 80
мл, что значительно выше остаточного
объема.
8. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
Органы дыхания состоят из
воздухопроводящих путей:
верхних (нос, носоглотка),
средних (гортань, трахея, бронхи),
нижних (бронхиолы) и
собственно респираторного отдела
(легкие).
9.
С возрастом переднезадний размергрудной клетки уменьшается, увеличивается кривизна ребер, эпигастральный угол
становится более острым.
Слабо развита дыхательная мускулатура,
что
способствует
ограничению
возможности увеличения дыхательного
объема, преодоления сопротивления при
обструкции, легко возникает истощение
дыхательной мускулатуры.
Отмечается
поверхностный,
преимущественно
диафрагмальный
характер дыхания у новорожденных и
детей первых месяцев жизни. Все это
способствует высокому риску пневмоний,
ателектазов у новорожденных и детей
раннего возраста.
10.
Легковозникает
истощение
дыхательной мускулатуры. Отмечается
поверхностный,
преимущественно
диафрагмальный характер дыхания у
новорожденных и детей первых месяцев
жизни. Все это способствует высокому
риску
пневмоний,
ателектазов
у
новорожденных
и
детей
раннего
возраста.
11.
Вследствие узости носовых ходов иобильного кровоснабжения слизистой
оболочки
появление
даже
незначительного
воспаления
слизистой оболочки носа вызывает у
маленьких
детей
затруднение
дыхания через нос. Дыхание же через
рот у детей первого полугодия жизни
почти невозможно, так как большой
язык оттесняет надгортанник кзади.
12.
Кавернозная или пещеристая тканьразвита слабо, чем объясняется
редкость носовых кровотечений у
грудных детей, а к 8-9-ти годам и,
особенно, в период полового
созревания, когда этой ткани
становится много, отмечаются частые
носовые кровотечения.
13.
Нос выполняет следующие функции:
дозирование вдыхаемого и
выдыхаемого воздуха,
защитная функция,
согревание и увлажнение воздуха,
резонаторная и
обонятельная функции.
14.
Регулирующая, защитная,согревающая функции у детей раннего
возраста несовершенны и не
соотвествуют возрасту и полностью
развиваются лишь к периоду полового
созревания.
15.
Придаточные пазухи носа развитыслабо, формируются к 2-летнему.
Этими особенностями объясняется
редкость таких заболеваний, как
гайморит, фронтит, этмоидит,
полисинусит (заболевание всех пазух) в
раннем детском возрасте.
16.
Полость носа соединяется со слезныммешочком. Особенностью слезноносового канала у детей является то, что
он очень короткий, наружное его
отверстие располагается близко от угла
век, каналы его недоразвиты, поэтому
возникает легкое проникновение
инфекции в конъюнктивальный мешок
вызывает конъюнктивиты.
Задержка открытия нижнего
отверстия слезно-носового канала ведет
к развитию дакриоцистита
(слезотечение, припухлость, гной).
17.
Глотка, являющаяся продолжениемполости носа, у детей первых лет жизни в
виде кольца Пирогова-Вальдейера, он
играет важную роль в иммунологической
системе организма, которая у
новорожденных выражена слабо, а также
глотка относительно короткая и узкая.
18.
У детей первого года жизниминдалины расположены глубоко между
дужками и не выступают в полость зева,
крипты и сосуды в них слабо развиты.
Поэтому у детей раннего возраста редкость ангин, а также низкая
барьерная функция.
На 2-3 году лимфоидная ткань
разрастается и достигает наибольшей
выраженности к 4-10 годам. В период
полового созревания миндалины
претерпевают обратное развитие.
19.
Миндалины по своему строению ифункциям близки к лимфатическим
узлам.
Они являются первым уровнем
взаимодействия между лимфоидной
тканью и внешними антигенами.
Посредством миндалин иммунная система
получает первичную информацию о
чужеродных агентах, поступающих в
организм перорально или ингаляционно.
При частых ангинах у детей формируется
очаг хронической инфекции
(хронический тонзиллит), что вызывает
интоксикацию и сенсибилизацию
организма.
20.
Глоточная миндалина находится на своденосоглотки в виде небольшого валика,
нередко наблюдается ее разрастание –
аденоидные вегетации. При их
воспалении (аденоидите) резко
нарушается носовое дыхание. Такие дети
дышат ртом, речь их становится
гнусавой, понижается слух, формируется
аденоидный тип лица – одутловатость,
отсутствие носового дыхания, храп во
сне, открытый рот, неправильный
прикус, толстые губы. Эти дети
отличаются невнимательностью, что
отражается на их учебе в школе.
21.
Носоглотка имеет сообщение сосредним ухом. Евстахиева труба у
детей короткая и широкая.
Расположена она низко и близко к
хоанам, поэтому инфицированный
секрет из носоглотки через
евстахиеву трубу может попасть в
среднее ухо, а следовательно,
развивается евстахиит или отит
(тубоотит).
22.
СРЕДНИЕ И НИЖНИЕ ДЫХАТЕЛЬНЫЕ ПУТИГортань у детей имеет воронкообразную
форму, хрящи ее нежные, податливые.
Эластичная ткань развита слабо.
Наиболее интенсивно гортань растет на
первом году жизни и в период полового
созревания. Половые различия
появляются с 3-х летнего возраста.
23.
После 3-х лет у мальчиков уголсоединения пластинок щитовидного
хряща становится острее, чем у девочек; к
10-12 годам голосовые связки
значительно удлиняются и голос у них
становится ниже.
Голосовая щель у детей расположена
высоко (на уровне IV шейного позвонка),
а к 13 годам как у взрослых (на уровне
VII шейного позвонка). Голосовая щель
остается узкой до 6-7 лет.
24.
Истинные голосовые связки у детейотносительно короткие, поэтому у них
звонкий голос.
Подслизистый слой под голосовыми
связками имеет много рыхлой
соединительной ткани, кровеносных
сосудов, нервных окончаний, что
способствует отеку при
воспалительных заболеваниях и
спазму при повышенной возбудимости.
Один мм отека слизистой
подсвязочного пространства приводит
к снижению его просвета на 50-75% (у
взрослых на 20%).
25.
При гриппе, парагриппе, респираторносинцитиальной инфекции, герпесе,респираторных аллергозах у детей
возможно возникновение так
называемого «ложного» крупа или
подсвязочного стенозирующего
ларингита.
Заболевание начинается, как правило,
с затруднения дыхания (вдоха),
осиплости голоса, но без полной
афонии, лающего кашля.
У детей часто отмечается осиплость
голоса, особенно после крика, что
связано со слабостью мышц голосовой
щели.
26.
Трахея :к рождению почти полностью
сформирована;
относительно короткая;
у детей в раннем возрасте имеет
воронкообразную форму;
у более старших детей – цилиндрическую;
расположена трахея высоко, ее верхний край
располагается на уровне IV шейного
позвонка (у взрослого – на уровне VII),
бифуркация ее на уровне II-III грудных
позвонков (у взрослых – на уровне V-VI гр.
позвонка);
слизистая оболочка трахеи нежная, богата
кровеносными сосудами;
в месте бифуркации трахеи располагается
большое количество рецепторов, поэтому
этот участок слизистой является так
называемой «кашлевой зоной».
27.
Трахея состоит из 14-20 мягкиххрящевых полуколец, соединенных
сзади у детей фиброзной перепонкой.
У детей чаще, чем у взрослых,
встречается как изолированное
поражение трахеи, так и вовлечение ее
в воспалительный процесс при
ларингитах и бронхитах
(ларинготрахеиты и трахеобронхиты).
28.
Бронхи к рождению достаточнохорошо сформированы.
Слизистая оболочка имеет богатое
кровоснабжение, покрыта тонким слоем
слизи, которая движется со скоростью
0,25-1 см/мин.
В бронхиолах движение слизи более
медленное (0,15-0,3 см/мин).
У новорожденных бронхи узкие,
бронхиолы имеют 0,1 мм в диаметре (у
взрослых 0,5 мм). Появление отека
стенки бронхов на 1 мм - увеличивает
сопротивление в воздухоносных путях
новорожденного в 16 раз (у взрослого –
в 2-3 раза).
29.
Слизистая оболочка бронховнежная, тонкая, богата кровеносными
сосудами.
Из-за недоразвития мышечной и
эластичной тканей у детей раннего
возраста - явления спазма бронхов
менее выражены; бронхиальная
обструкция связана в основном с
отеком слизистой оболочки и
продукцией вязкого секрета.
Узостью бронхиол объясняется и
частое возникновение ателектазов
легких у детей раннего возраста.
30.
У детей раннего возраста уголотхождения обоих бронхов одинаков;
У старших – правый бронх короче
и шире и является как бы
продолжением трахеи, а левый бронх
– более узкий и длинный. Отсюда и
более частое попадание инородных
тел в правый бронх у старших детей,
тогда как у младших частота
попадания их как в правый, так и в
левый бронх одинакова.
Данные анатомические особенности
обуславливают и более частое
развитие правосторонних острых
пневмоний при бронхогенном пути
инфицирования.
31.
Гистологическая структура стенкибронхов у новорожденных
характеризуется:
- наличием выраженных гиалиновых
хрящевых пластинок;
- слабостью гладких мышц;
- бедностью эластических волокон.
В подростковом возрасте наряду с
усиленным ростом бронхов происходит
истончение хрящевых пластинок,
значительное увеличение эластической
и мышечной ткани.
32.
Лёгкие растут непрерывно, восновном, за счет увеличения
альвеолярных отделов.
Конечные бронхиолы разветвляются
на дыхательные бронхиолы, в стенках
которых в виде выпячивания уже
появляются единичные альвеолы,
образующие элементарную структурную
единицу легких – ацинус.
У новорожденных масса легких
составляет 50-60 грамм (1/50 массы
тела), к 6-ти месяцам она удваивается, к
1 году утраивается, в 12 лет
увеличивается в 10 раз, у взрослого – в
20 раз. Масса и объем правого легкого
на 1/5 больше левого легкого.
33.
Функционально-структурныеединицы легких (ацинусы) у детей
раннего возраста:
не развиты;
имеют широкие просветы;
содержат мало альвеол.
Число альвеол у новорожденного
на половину меньше чем у 12-ти
летнего ребенка и составляет 1/3
количества их у взрослых.
У новорожденных легочная ткань
менее воздушна и более
полнокровна, чем у взрослого.
Характерно отсутствие
коллатеральной вентиляции.
34. Строение легких
Правое легкое состоит из 3-х долей:верхней, средней и нижней,
Левое – из двух: верхней и нижней.
Средней доле правого легкого
соответствует язычковая доля в
левом легком.
35. Границы долей легкого
Границы спередиГраницы сзади
Правое легкое
Правое и левое легкое:
над IV ребром – верхняя
над spina scapulaе –
доля
верхняя доля
под IV ребром – средняя
под spina scapulaе –
доля
нижняя доля
Левое легкое: верхняя
доля
36.
Легкие имеют сегментарное строение,но ацинусы развиты недостаточно. В
правом легком различают 10, в левом – 9
сегментов (рис.2).
К рождению ребенка сегменты
сформированы.
Аэрация отдельных сегментов зависит от
анатомических особенностей и
положения, от хода бронхов. Чаще
поражается 2 сегмент в верхней доле, 6,
9, 10 – в нижней доле
37.
Недостаток сурфактанта является одной изпричин нерасправления легких у
недоношенных детей.
Из-за недостаточного развития ацинуса,
бедности коллатеральной вентиляции,
большой рыхлости межальвеолярной и
междольковой соединительной ткани,
богатой васкуляризации легких отмечается:
- меньшая диффузионная способность с
более низким коэффициентом утилизации
кислорода из воздуха (у новорожденных 1
мл О2 усваивается из 42 мл воздуха, а у
взрослых – из 16 мл);
- большая склонность к отеку и
генерализации инфекции в легких,
уменьшение дыхательного объема при
любом тахипноэ.
38.
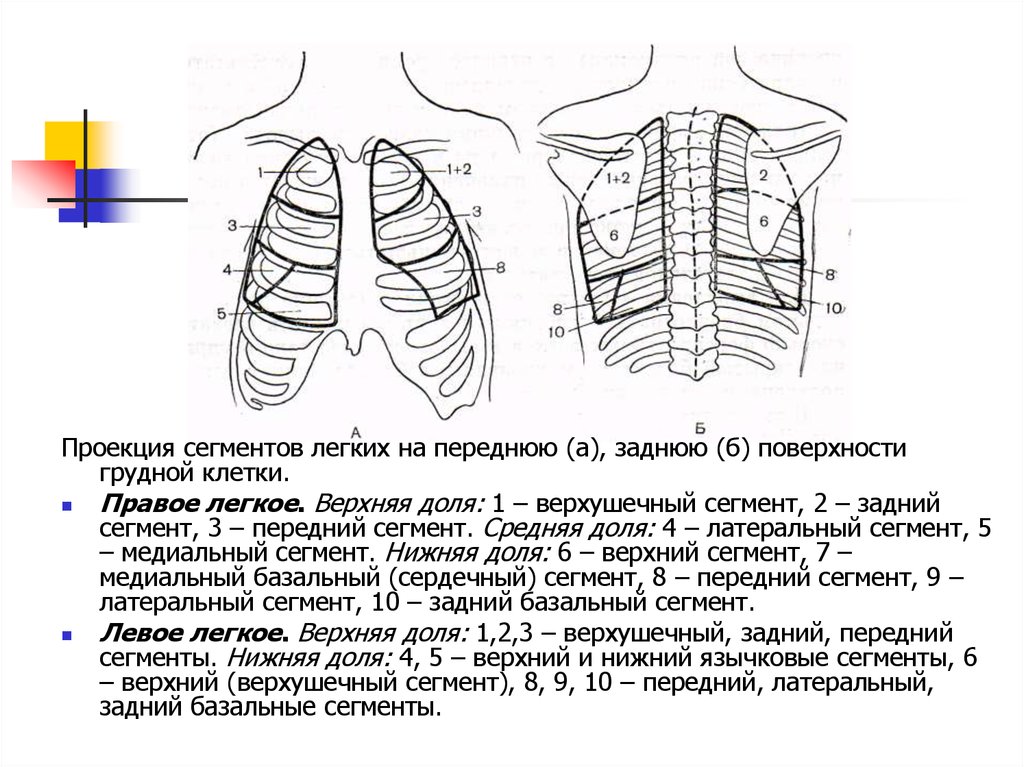
Проекция сегментов легких на переднюю (а), заднюю (б) поверхностигрудной клетки.
Правое легкое. Верхняя доля: 1 – верхушечный сегмент, 2 – задний
сегмент, 3 – передний сегмент. Средняя доля: 4 – латеральный сегмент, 5
– медиальный сегмент. Нижняя доля: 6 – верхний сегмент, 7 –
медиальный базальный (сердечный) сегмент, 8 – передний сегмент, 9 –
латеральный сегмент, 10 – задний базальный сегмент.
Левое легкое. Верхняя доля: 1,2,3 – верхушечный, задний, передний
сегменты. Нижняя доля: 4, 5 – верхний и нижний язычковые сегменты, 6
– верхний (верхушечный сегмент), 8, 9, 10 – передний, латеральный,
задний базальные сегменты.
39.
Плевра тонкая, нежная, эластичная сетьплевры формируется к 7 годам, что
способствует легкости смещения органов
средостения при накоплении жидкости в
плевральной полости.
По ходу трахеи и бронхов расположены
многочисленные лимфатические узлы,
среди которых различают:
- паратрахеальные;
- трахеобронхиальные (верхние и нижние);
- бифуркационные;
- бронхопульмональные (первого и второго
порядка).
Лимфатические узлы легких связаны с
лимфатическими узлами средостения, шеи,
грудной клетки.
40.
Методика исследования органовдыхания у детей
1. Осмотр органов дыхания
2. Характеристика дыхания
3. Пальпация грудной клетки
4. Перкуссия лёгких
5. Аускультация лёгких
41.
Осмотр органов дыханиядыхание через нос (свободное, затруднённое);
состояние носовых ходов, характер отделяемого из носа
(слизистое, гнойное, геморрагическое и др.), его
количество; состояние кожи вокруг крыльев носа
(высыпания, мацерация, сухость);
голос ребёнка (тихий, громкий, звонкий, осиплый,
афоничный и др.);
осмотр зева, задней стенки глотки и миндалин (цвет и
чистота слизистых оболочек, величина миндалин,
состояние лакун и др.);
форма грудной клетки (цилиндрическая, плоская,
коническая и др.);
симметричность обеих половин грудной клетки и
симметричность участия их в акте дыхания.
42.
Характеристика дыханиятип дыхания (брюшной, грудной, смешанный);
число дыханий за 1 минуту;
ритм (регулярный, нерегулярный, стабильный,
меняющийся, наличие апноэ);
глубина (определяется по экскурсиям грудной
клетки – поверхностное, умеренной глубины,
глубокое);
соотношение вдоха и выдоха (правильное,
изменённое);
соотношение частоты пульса и дыхания;
участие в дыхании вспомогательной
мускулатуры, втяжение межреберий
(отсутствует, имеется);
наличие или отсутствие одышки, её вид
(инспираторная, экспираторная, смешанная).
43.
Пальпация грудной клеткиэластичность (резистентность грудной клетки);
болезненность, локализация болезненных участков;
голосовое дрожание на симметричных участках грудной клетки
(одинаковое, ослабленное, усиленное);
симметричность кожно-подкожных складок грудной клетки.
Голосовое дрожание – это метод оценки силы проведения
голоса на поверхность грудной клетки. Определение голосового
дрожания основано на способности тканей проводить колебания,
возникающие при напряжении голосовых связок.
В норме над обоими симметричными участками грудной клетки
голосовое дрожание одинаково с обеих сторон, но в верхних участках
оно громче по сравнению с нижними.
44.
Определение голосовогодрожания на симметричных
участках грудной клетки
45.
При патологии можетголосового дрожания:
быть
изменение
– усиление голосового дрожания наблюдается
при уплотнении легочной ткани
(пневмония,
ателектаз), или оно усиливается в связи с
резонансом
в
пустоте
больших
размеров
(абсцесс,
каверна
больших
размеров),
усиливается при гипотрофии и истощении;
–
ослабление
голосового
дрожания
или
отсутствие отмечается при гидро-, гемо-,
пневмотораксе,
экссудативном
плеврите,
эмфиземе легких, полисегментарной пневмонии
со значительным количеством экссудата (через
воздух и жидкость дрожание проводится плохо),
закупорке бронхов, паратрофии и ожирении.
46.
Перкуссия лёгкихПеркуссия- метод исследования, основанный на оценке
звуков, которые возникают при выстукивании области
тех или иных органов человека.
При перкуссии оцениваются:
высота звука - число колебаний в единицу времени (высокий,
низкий);
амплитуда звуковых колебаний (громкий, низкий);
форма колебаний звучащего тела: чем плотнее колеблющееся
тело, тем быстрее угасает звук (короткий, долгий).
Воздухосодержащие органы: легкие, желудок, кишки
дают низкий (н/ч), громкий (в/а), долгий перкуторный звук.
Его варианты: легочный, коробочный, темпанический.
Органы или ткань, не содержащие воздух: сердце, печень,
селезенка, мышцы, кости дают высокий (в/ч), тихий (н/а),
короткий перкуторный звук.
Его варианты: тупой, притупленный звук.
47.
Перкуссия легких проводится для выявления(исключения) :
очаговых и /или диффузных изменений в легочной
ткани;
патологических изменений в плевральных
полостях/
Для определения:
границ легких;
подвижности нижнего края легких;
границ и размеров патологических очагов.
Перкуссия :
- непосредственная (Ауэнбруггер Л, ЯновскийФ.Г.,
Образцов В.П., Эбштейн);
- опосредованная: (Пиорри П., Сокольский Г.И.)
Перкуссия :
- сравнительная;
- топографическая.
48.
При перкуссии возникают следующие звуки:- ясный (легочный);
- притуплённый (укороченный);
- тупой (бедренный);
- тимпанический (коробочный).
В норме над здоровыми легкими выслушивается
ясный лёгочный звук. Громкость и звучание его
зависят от силы перкуторного удара, толщины и
развития мышц, подкожного жирового слоя и рядом
расположенных органов.
При перкуссии над сердцем, печенью, т.е. над
плотными органами, возникает тупой звук.
Перкуссия над плотной мышечной тканью
(трапециевидные мышцы) или не очень плотными
органами (селезенка) дает укороченный
(притуплённый) звук.
49.
При заболеваниях органов дыхательнойсистемы над легкими могут определяться
следующие изменения перкуторного звука:
- притупление (укорочение);
- тупость;
- коробочный (тимпанический) звук;
- шум «треснувшего горшка».
Притупление (укорочение) перкуторного звука
возникает при неполноценном количестве или
отсутствии воздуха в лёгочной ткани, накоплении
жидкости в плевральной полости (пневмония,
ателектаз, экссудативный плеврит, гемо- и
гидроторакс, отек легких, опухоль).
50.
Тупой (бедренный) звук над легкими у детейвстречается редко. Может быть при очень интенсивно
выраженных заболеваниях (большая инфильтрация при
пневмонии, большое количество жидкости в
плевральной полости, значительная опухоль).
Коробочный (тимпанический) звук
определяется над легкими при:
– обструктивном бронхите, бронхиальной астме,
пневмотораксе, эмфиземе (накопление воздуха,
снижение эластичности и растяжения легочной ткани);
– абсцессе, каверне (образование полости в легочной
ткани);
– может быть при метеоризме, особенно у детей раннего
возраста, что способствует высокому стоянию
диафрагмы.
Шум «треснувшего горшка» – очень редкий
перкуторный звук – бывает при открытом
пневмотораксе, когда имеется соединение между
бронхом и плевральной полостью.
51.
Аускультация лёгкихАускультация – клинический метод исследования,
основанный на выслушивании звуковых феноменов,
возникающих при работе того или иного органа.
В каждой точке аускультации нужно выслушать
не менее 3-х дыхательных циклов.
При аускультации
в первую очередь оценивается основной
дыхательный шум.
Различают 3 основных дыхательных шума:
- везикулярное
- пуэрильное
- бронхиальное дыхание
52.
Везикулярное (альвеолярное) дыханиеЭталон выслушивания везикулярного дыхания
расположен в подлопаточной области справа,
где максимальная толщина альвеолярной
ткани.
В норме над легкими выслушивается везикулярное
дыхание, обусловленное колебанием стенок альвеол и
наличием в них воздуха. Для него характерны возрастные
особенности;
- у новорожденных и детей до 3-6 месяцев
прослушивается несколько ослабленное дыхание;
- с 6 месяцев до 5-7 лет у детей прослушивается
пуэрильное дыхание, которое является усиленным
везикулярным. В таком возрасте выслушивается весь вдох и
весь выдох (не считается ошибкой назвать такое дыхание
везикулярным).
53.
Причиной возникновения пуэрильногодыхания является:
- короткое расстояние от голосовой щели до
места выслушивания (примесь ларингеального
дыхания);
- узкий просвет бронхов;
- большая эластичность и тонкая грудная
клетка, увеличивающие ее вибрацию;
- большое количество интерстициальной
ткани, уменьшающие воздушность легочной
ткани.
54.
Бронхиальное дыханиеНад
лёгкими
бронхиальное
дыхание
появляется и выслушивается только в условиях
патологии в легких. В норме над легкими оно не
выслушивается !!!
Бронхиальное дыхание у любого человека
(здорового и больного) возникает у голосовой щели.
На фазе вдоха и выдоха звук меняет свое звучание
в зависимости от усиления турбулентности движения
воздуха за счет изменений:
1) расширения и сужения просвета глоточного
кольца;
2) скорости движения воздуха по воздухоносным
путям.
Бронхиальное дыхание в норме выслушивается
только в зоне его возникновения.
Зона возникновения – голосовая щель.
55.
Бронхиальное дыхание в нормевыслушивается только на уровне:
6-7 шейного позвонков;
в области рукоятки грудины;
яремной ямки;
у щитовидной железы.
56.
При заболеваниях дыхательнойсистемы аускультативно определяются
следующие нарушения:
- патологические типы дыхания:
жесткое;
ослабленное;
бронхиальное;
амфорическое;
- дополнительные патологические шумы:
хрипы;
крепитация;
шум трения плевры.
57.
Жесткое дыхание по сравнению свезикулярным дыханием:
- громкое;
- грубое;
- может быть дребезжащим;
- при нем выслушиваются весь вдох
и весь выдох;
- наблюдается при сужении просвета
мелких бронхов, например, при
бронхите, пневмонии.
58.
Ослабленное дыхание может быть при:1) нарушении поступления в альвеолы
необходимого количества воздуха
(обструктивный синдром, накопление большого
количества слизи и отек бронхов, инородное тело
в бронхах, опухоль);
2) сдавлении лёгочной ткани,
препятствующей расправлению альвеол
(экссудативный плеврит, гемо-, пневмоторакс);
3) высоком расположении диафрагмы и
сдавлении лёгочной ткани при метеоризме и
асците;
4) недостаточности экскурсии лёгких
(ателектаз, эмфизема, опухоль больших
размеров);
5) недостаточности дыхательных движений,
главным образом при болевом синдроме (миозит,
межреберная невралгия, сухой плеврит).
59.
Бронхиальное дыхание патологическогогенеза возникает над участками уплотнения
лёгочной
ткани
и
обязательно
при
удовлетворительной проходимости бронхов.
Выслушивается при пневмонии и туберкулезе
со значительной инфильтрацией.
В
редчайших
случаях
(бронхоэктазы,
каверны) в лёгких могут быть крупных
размеров полости, связанные с бронхами.
Резонанс поступающего в них воздуха создает
громкий звук, который можно услышать, подув
в амфору.
Такое дыхание называется
амфорическим.
60.
Побочные дыхательные шумы это шумы, которые в норме не возникают, азначит, и не выслушиваются.
Виды побочных дыхательных шумов:
- хрипы (сухие и влажные);
- крепитации;
- шум трения плевры.
Наличие при аускультации лёгких побочных
дыхательных шумов всегда свидетельствует о
наличии патологического процесса в лёгких.
Хрипы возникают на уровне трахеи и бронхов,
т.е. воздухоносных путей.
Для уточнения характера патологических звуков над
лёгкими проводят аускультацию на фоне:
форсированного глубокого дыхания;
форсированного вдоха и выдоха;
после покашливания;
лёжа на боку или спине и др.
61.
Сухие хрипы образуются в бронхах при сужении ихпросвета за счёт:
1) спазма;
2) наличия в бронхах вязкого секрета;
3) отёка слизистой бронхов.
Сухие хрипы: свистящие, жужжащие, «хрюкающие»,
рычащие и т.д.
Вязкий секрет в бронхах располагается в виде различных
нитей, перемычек, плёнок.
Воздух, проходя через эти участки, образует завихрения,
круговороты, что и ведёт к появлению музыкальных шумов,
называемых сухими хрипами.
Сухие хрипы выслушиваются как на вдохе, так и на
выдохе, то есть в обе фазы дыхания.
Признак скрытой бронхиальной обструкции мелких
дыхательных путей - появление или усиление сухих
жужжащих (дискантовых) хрипов над легкими при
форсированном выдохе.
62.
Влажные хрипы:образуются в дыхательных путях в
результате скопления в просвете бронхов
жидкого транссудата или экссудата;
основным моментом их возникновения
является образование мгновенно лопающихся
воздушных пузырьков при прохождении
вдыхаемого воздуха через патологический
жидкий секрет.
Влажные хрипы:
мелкопузырчатые (образуются в бронхиолах, бронхах
мелкого калибра, больше выражены во время вдоха);
среднепузырчатые (образуются в бронхах среднего
калибра, выслушиваются во время вдоха и выдоха);
крупнопузырчатые (образуются в крупных (главных)
бронхах, трахее или над полостью в лёгком с жидким
содержимым).
63.
Крепитации – это аускультативный звук, возникающийпри патологии на уровне лёгочных альвеол.
Крепитации:
- звучные (окруженные более плотной воспаленной
тканью или вблизи полости);
- незвучные
Появление крепитаций всегда свидетельствует о поражении
лёгочной ткани.
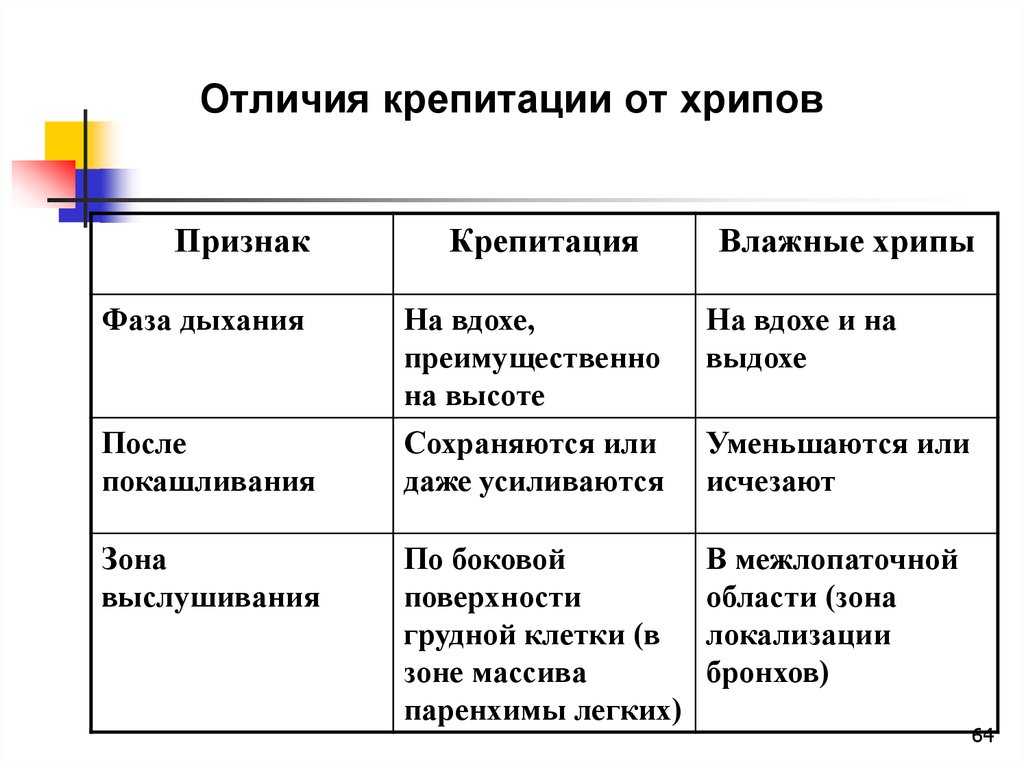
Отличительные признаки мелкопузырчатых влажных
хрипов и крепитации:
хрипы слышны как на вдохе, так и на выдохе, тогда как
крепитации - лишь на вдохе, преимущественно на высоте его;
при покашливании больного мелкопузырчатые влажные
хрипы уменьшаются или исчезают, а крепитации сохраняются
или даже усиливаются;
хрипы лучше слышны в межлопаточной области (зоне
локализации бронхов), а крепитации - по боковой
поверхности грудной клетки (в зоне массива паренхимы
лёгких).
64. Отличия крепитации от хрипов
ПризнакКрепитация
Влажные хрипы
Фаза дыхания
На вдохе,
преимущественно
на высоте
На вдохе и на
выдохе
После
покашливания
Сохраняются или
даже усиливаются
Уменьшаются или
исчезают
Зона
выслушивания
По боковой
поверхности
грудной клетки (в
зоне массива
паренхимы легких)
В межлопаточной
области (зона
локализации
бронхов)
64
65.
Шум трения плевры - патологическийзвук, возникающий в связи с поражением
плевры.
Перемещения плевральных листков, которые
теряют свою гладкость, в акте дыхания
сопровождаются появлением шумов, называемых
шумом трения плевры.
Шум трения плевры в типичных ситуациях - это
звук, который напоминает хруст снега под ногами
идущего человека, или царапающий, скребущий звук.
Появление шума трения плевры всегда
свидетельствует о поражении плевры.
66.
Дифференциально-диагностическиепризнаки шума трения плевры:
шум трения плевры хорошо выслушивается и на
вдохе, и на выдохе;
он слышен очень поверхностно, прямо под
фонендоскопом;
как правило, шум трения плевры локализован на
ограниченном участке, усиливается при надавливании
фонендоскопом на грудную клетку в этой зоне;
шум трения плевры не изменяется после
покашливания;
шум трения плевры часто сопровождается сильными
болями при дыхании;
шум трения плевры сохраняется при аускультации на
фоне «имитации дыхательных движений».
67.
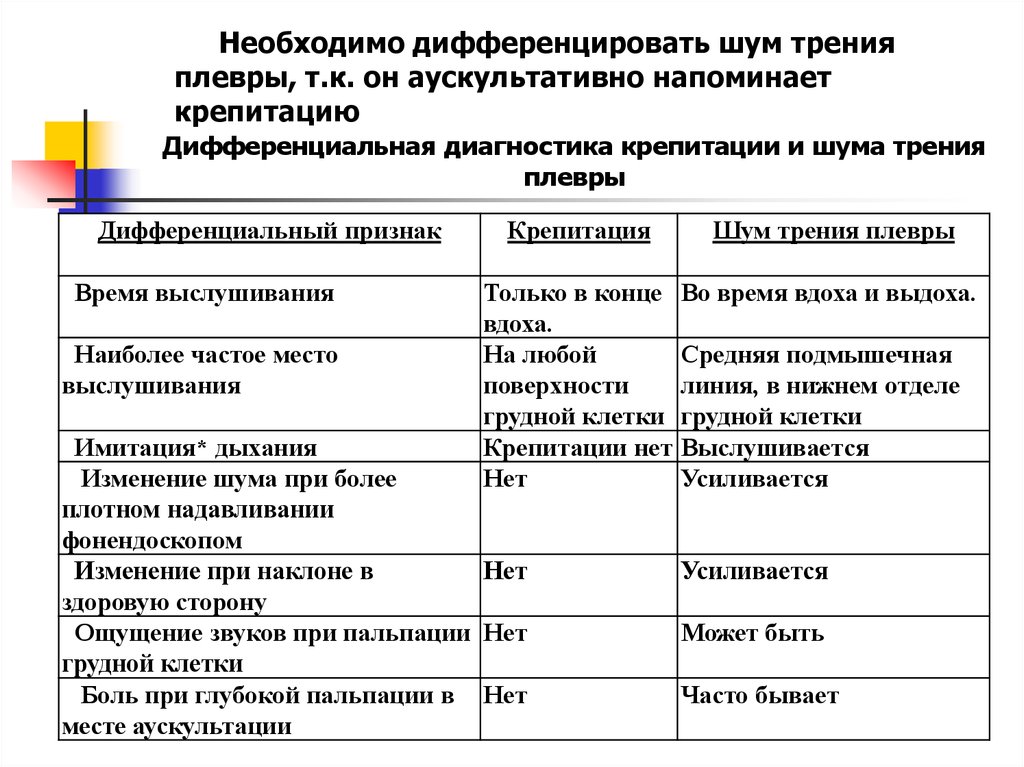
Необходимо дифференцировать шум тренияплевры, т.к. он аускультативно напоминает
крепитацию
Дифференциальная диагностика крепитации и шума трения
плевры
Дифференциальный признак
Время выслушивания
Наиболее частое место
выслушивания
Крепитация
Шум трения плевры
Только в конце Во время вдоха и выдоха.
вдоха.
На любой
Средняя подмышечная
поверхности
линия, в нижнем отделе
грудной клетки грудной клетки
Крепитации нет Выслушивается
Нет
Усиливается
Имитация* дыхания
Изменение шума при более
плотном надавливании
фонендоскопом
Изменение при наклоне в
Нет
здоровую сторону
Ощущение звуков при пальпации Нет
грудной клетки
Боль при глубокой пальпации в Нет
месте аускультации
Усиливается
Может быть
Часто бывает
68.
Инструментальные методы исследованияспирография
пневмотахометрия
пикфлуометрия
рентгено- и радиологические методы
эндоскопические методы
микробиологические методы
69.
Спирография – метод графическойрегистрации дыхательных движений,
отражающий изменение легочных
объемов.
С помощью спирографии измеряются следующие
показатели:
- частота дыхательных движений (ЧДД) – число
дыхательных движений в 1 минуту;
- дыхательный объем (ДО) ;
- минутный объем дыхания (МОД) ;
- жизненная емкость легких (ЖЕЛ) ;
- форсированная жизненная емкость легких
(ФЖЕЛ) ;
- максимальная вентиляция легких (МВЛ) ;
- резерв дыхания (РД) .
70.
Пикфлоуметрия – простой (используемый в домашнихусловиях) способ диагностики степени обструкции
дыхательных путей с помощью пикфлоуметра (определяется
пиковая скорость выдоха (ПСВ) два раза в день (утром
после сна и вечером перед сном),
Должные ПСВ у детей
Рост
(см)
91
99
100 120
ПСВ
(л/мин)
107 114
122
130
137
145
152
160
168
175
140 170
210
250
285
325
360
400
440
480
В норме вариабельность между утренними и вечерними
значениями не более 20%, а также не >20% разница между
утренним и вечерним накануне показателем. «Утренний провал»
– признак гиперреактивности бронхов, если последняя более
20%.
71.
Рентгено- и радиологические методы:- рентгенография легких;
- томография (обычно используется для
детального исследования корня легких);
- рентгенография придаточных пазух носа;
- бронхография (введение контрастного
вещества в бронхи);
- легочная артериография и аортография
(оценивается состояние легочного кровообращения);
- радиологическое сканирование легких;
- флюорография – метод исследования с
фотографированием на пленке специальной
приставкой.
Эндоскопические методы:
- ларингоскопия (исследование голосовой щели);
- бронхоскопия.
72.
Микробиологические методы:- мазки из зева и носа;
- бронхиальный секрет;
- мокрота (определяют общее
количество мокроты, выделяемое больным
за сутки, ее общий вид (серозный, гнойный,
кровянистый).
Аллергологические исследования:
- кожные (аппликационные,
скарификационные) пробы;
- внутрикожные пробы;
- провокационные пробы с аллергенами.
Определяют общий IgE и специфические IgE и
IgG к различным аллергенам.
73.
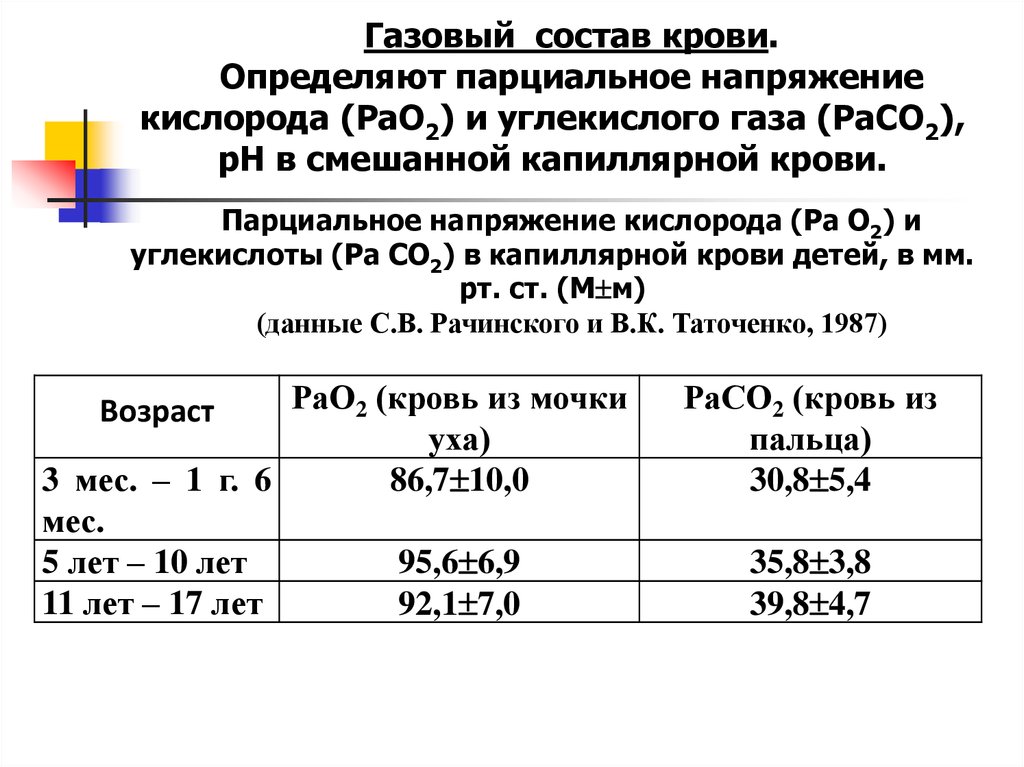
Газовый состав крови.Определяют парциальное напряжение
кислорода (РаО2) и углекислого газа (РаСО2),
рН в смешанной капиллярной крови.
Парциальное напряжение кислорода (Ра О2) и
углекислоты (Ра СО2) в капиллярной крови детей, в мм.
рт. ст. (М м)
(данные С.В. Рачинского и В.К. Таточенко, 1987)
РаО2 (кровь из мочки
уха)
3 мес. – 1 г. 6
86,7 10,0
мес.
5 лет – 10 лет
95,6 6,9
11 лет – 17 лет
92,1 7,0
Возраст
РаСО2 (кровь из
пальца)
30,8 5,4
35,8 3,8
39,8 4,7



































































 medicine
medicine








