Similar presentations:
Реанимация новорожденных
1. Обзор программы реанимации новорожденных
ОСНОВНЫЕ ПРИНЦИПЫ РЕАНИМАЦИИНОВОРОЖДЕННЫХ
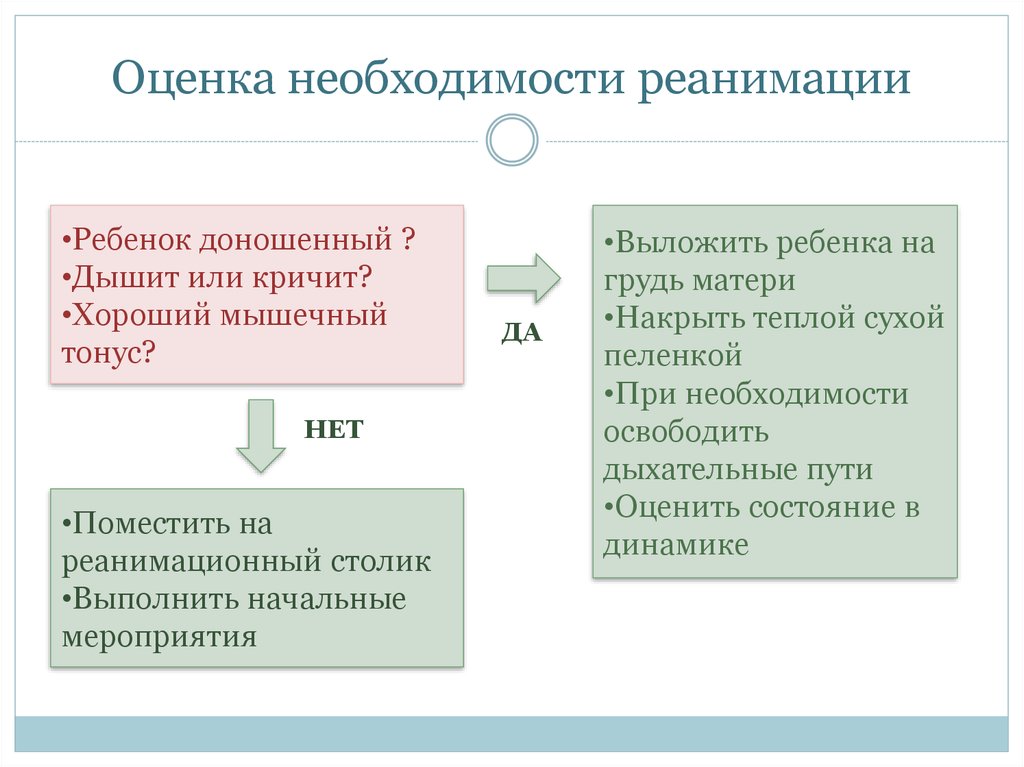
2. Оценка необходимости реанимации
•Ребенок доношенный ?•Дышит или кричит?
•Хороший мышечный
тонус?
НЕТ
•Поместить на
реанимационный столик
•Выполнить начальные
мероприятия
ДА
•Выложить ребенка на
грудь матери
•Накрыть теплой сухой
пеленкой
•При необходимости
освободить
дыхательные пути
•Оценить состояние в
динамике
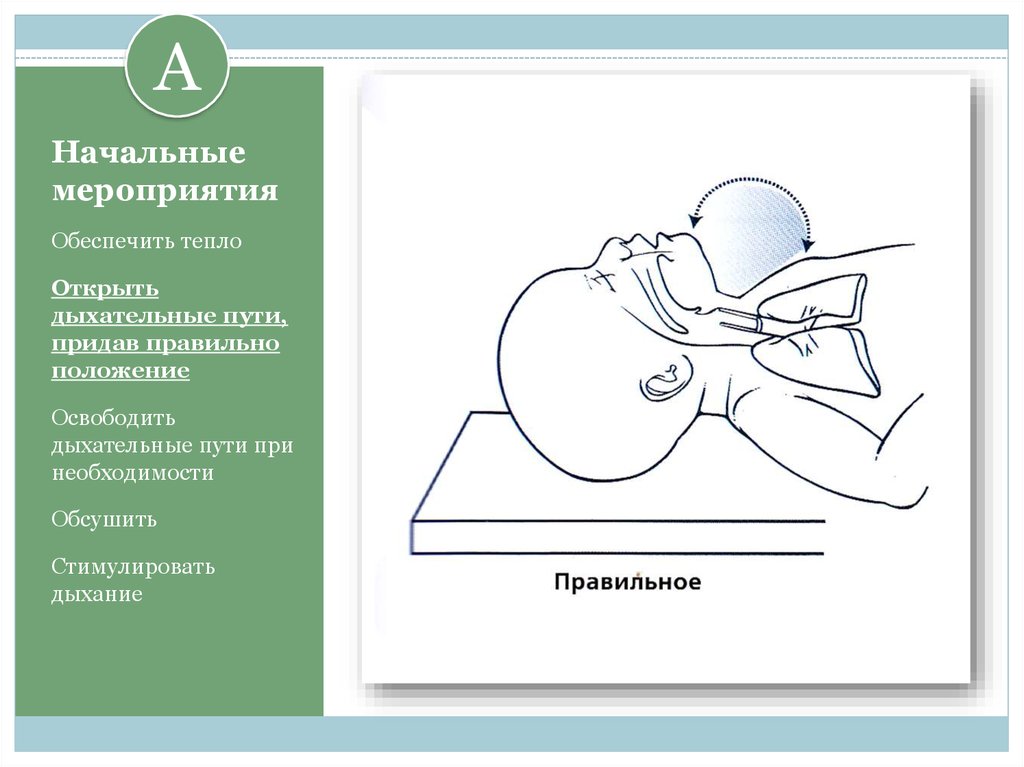
3. Начальные мероприятия
AНачальные
мероприятия
Обеспечить тепло
Открыть
дыхательные пути,
придав правильно
положение
Освободить
дыхательные пути при
необходимости
Обсушить
Стимулировать
дыхание
4. Начальные мероприятия
AНачальные
мероприятия
Обеспечить тепло
Открыть
дыхательные пути,
придав правильно
положение
Освободить
дыхательные пути при
необходимости
Обсушить
Стимулировать
дыхание
5. Начальные мероприятия
AНачальные
мероприятия
Обеспечить тепло
Открыть
дыхательные пути,
придав правильно
положение
Освободить
дыхательные пути
при необходимости
Обсушить
Стимулировать
дыхание
Санация верхних дыхательных путей при
чистых околоплодных водах
6. Начальные мероприятия
AНачальные
мероприятия
Обеспечить тепло
Открыть
дыхательные пути,
придав правильно
положение
Освободить
дыхательные пути при
необходимости
Обсушить
Стимулировать
дыхание
7. Начальные мероприятия
AНачальные
мероприятия
Обеспечить тепло
Открыть
дыхательные пути,
придав правильно
положение
Освободить
дыхательные пути при
необходимости
Обсушить
Стимулировать
дыхание
8. Меконий в околоплодных водах
AМеконий в
околоплодных
водах
Стабильный
ребенок:
ЧСС>100
Дыхательные
движения
достаточной силы
физиологический
мышечный тонус
Санация верхних
дыхательных путей
Ребенок может
оставаться с матерью
под наблюдением
персонала
9.
AМеконий в
околоплодных
водах
Нестабильный
ребенок
Интубация, санация
трахеи трубкой
Длительность
разряжения по счету:
«Одна тысяча – раз две тысячи – два –
три тысячи три удаляем трубку».
Реинтубация при
наличии мекония
10. 30 секунд Оценка состояния
ЧСС <100Апноэ иди дыхание типа
«гаспинг»
•Начать ИВЛ
•Мониторинг SpO2
ЧСС >100
Затрудненное дыхание
или стойкий цианоз
•Освободить дыхательные
пути
•Мониторинг SpO2
•Рассмотреть
возможность обеспечения
CPAP
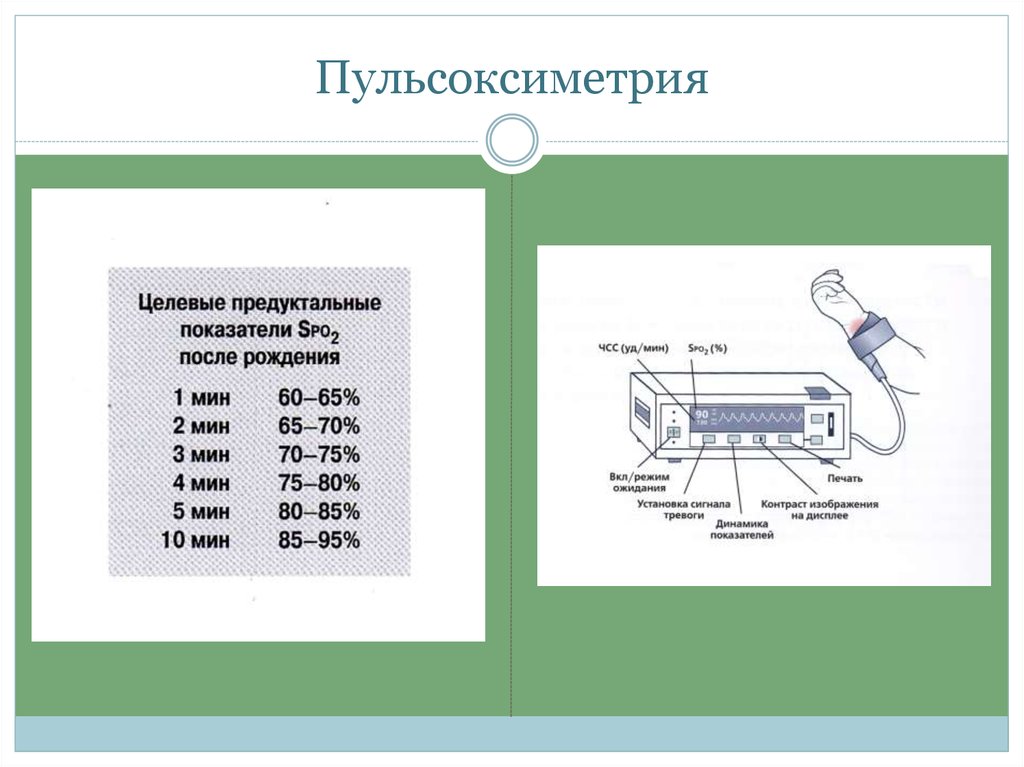
11. Пульсоксиметрия
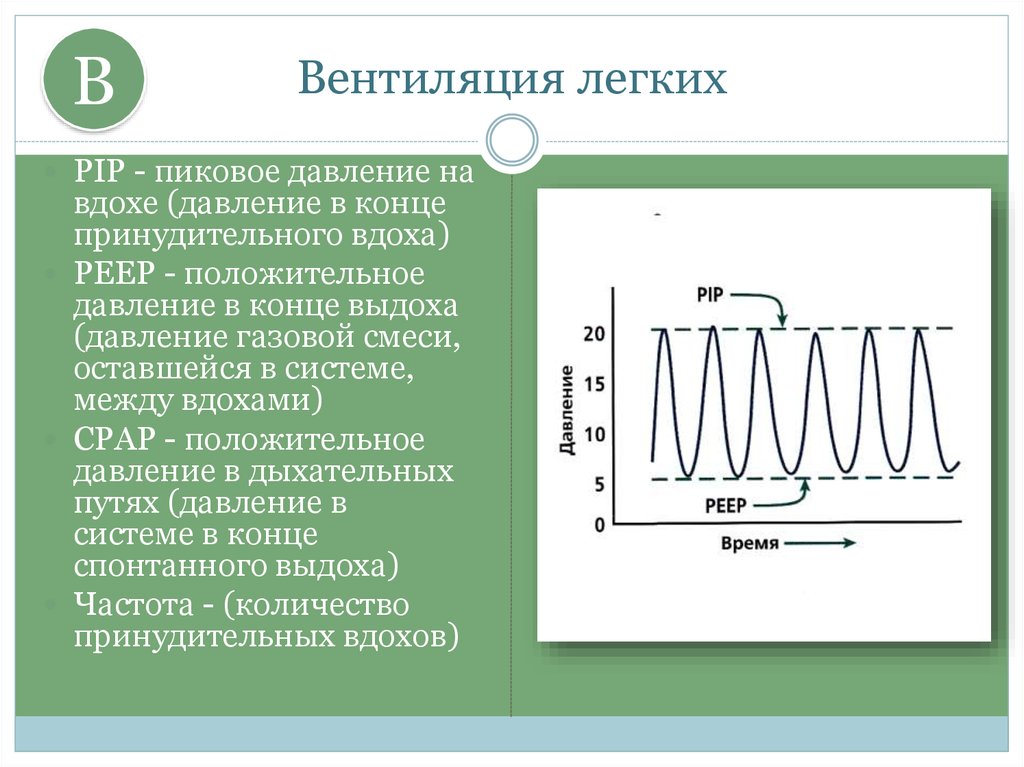
12. Вентиляция легких
BВентиляция легких
PIP - пиковое давление на
вдохе (давление в конце
принудительного вдоха)
PEEP - положительное
давление в конце выдоха
(давление газовой смеси,
оставшейся в системе,
между вдохами)
CPAP - положительное
давление в дыхательных
путях (давление в
системе в конце
спонтанного выдоха)
Частота - (количество
принудительных вдохов)
13. ИВЛ с помощью Т- системы
BИВЛ с помощью Т- системы
14. ИВЛ с помощью мешка и маски
BИВЛ с помощью мешка и маски
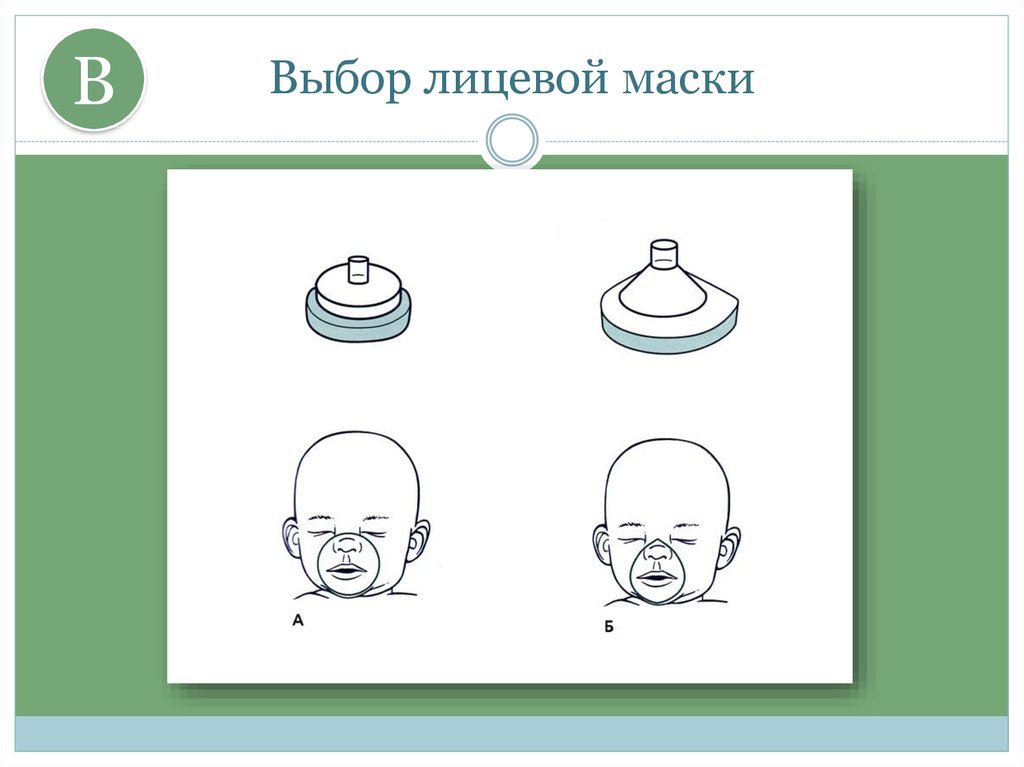
15. Выбор лицевой маски
BВыбор лицевой маски
16. Правильное расположение
BПравильное расположение
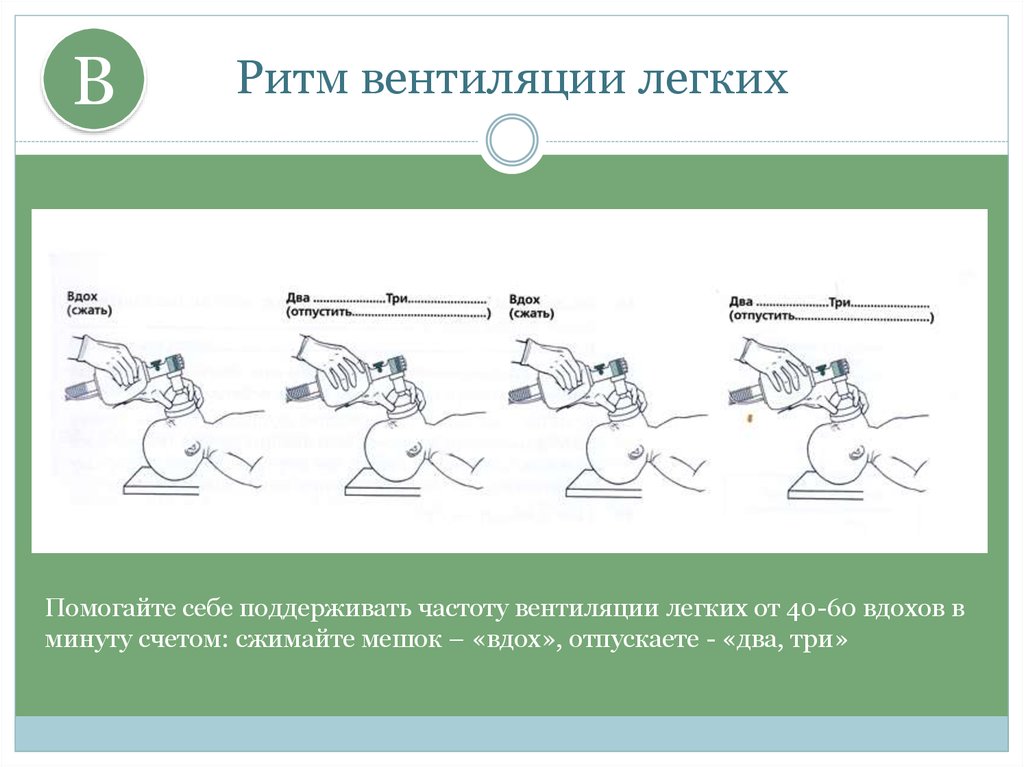
17. Ритм вентиляции легких
BРитм вентиляции легких
Помогайте себе поддерживать частоту вентиляции легких от 40-60 вдохов в
минуту счетом: сжимайте мешок – «вдох», отпускаете - «два, три»
18. 60 секунд Оценка состояния
ЧСС <60•Непрямой массаж сердца
•Рассмотреть
целесообразность
интубации трахеи
ЧСС >60-100
•Скорректировать и
продолжать вентиляцию
19. Оценка состояния
Наилучшим показателем эффективности вентиляцииявляется увеличение ЧСС
Если ЧСС 60-100 в минуту продолжайте ИВЛ пока не
добьетесь стабильного улучшения состояния ребенка.
Проводите мониторинг SpO2 и подбирайте концентрацию
кислорода так, что бы достичь целевого значения.
В течение всего времени принудительной вентиляции
легких оценивайте спонтанные попытки совершения
дыхательных движений и ЧСС каждые 30 секунд.
Удостоверьтесь в эффективности проводимой вентиляции
Помните о возможном наличии других осложнений, таких
как пневмоторакс и гиповолемия
20. Коррекция вентиляции:
М – Маска (убедитесь в герметичности прилеганиямаски)
Р – Репозиция (проверьте положение пациента)
С- Санация (проверьте наличие отделяемого в полости
рта, проведите санацию)
О – Открытие рта (тройной прием)
Д – Давление на вдохе необходимо повысить
И- Интубация трахеи
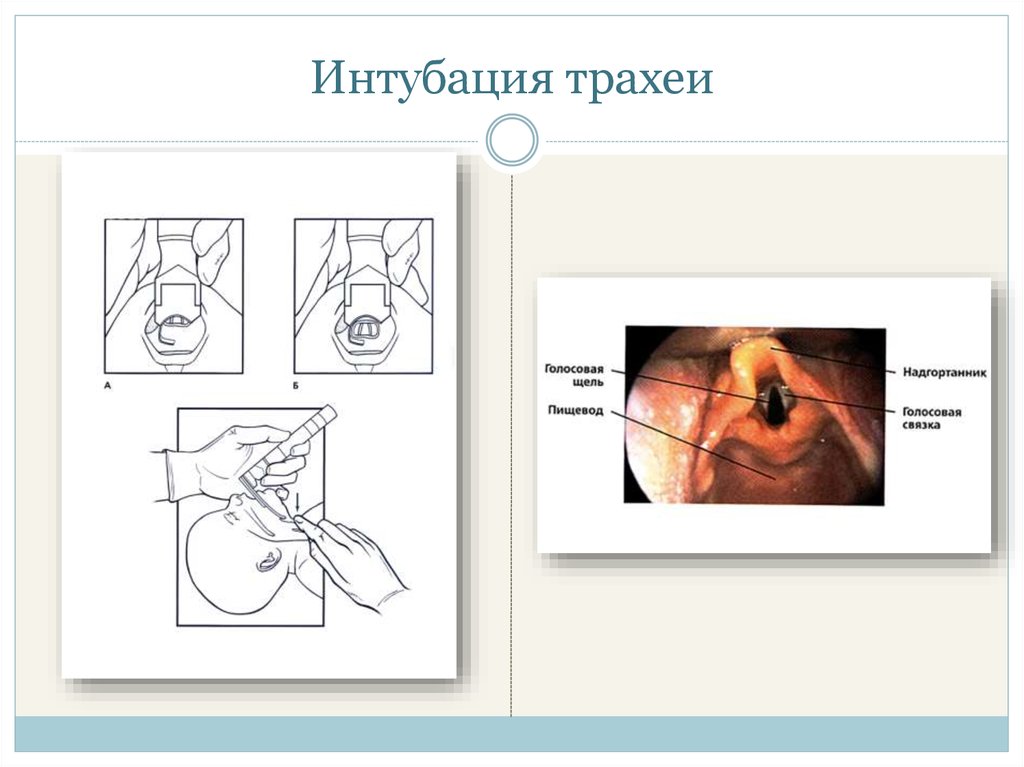
21. Выбор эндотрахеальной трубки
Масса телаДиаметр ЭТТ
<1000
2,5
1000-2000
3,0
2000-3000
3,5
>3000
3,5-4,0
Приблизительная глубина введения от кончика ЭТТ до верхней
губы ребенка рассчитывается по формуле 6+масса тела (кг)
Диаметр ЭТТ
Аспирационный катетер
2,5
5F или 6F
3,0
6F или 8F
3,5
8F
3,5-4,0
8F или 10F
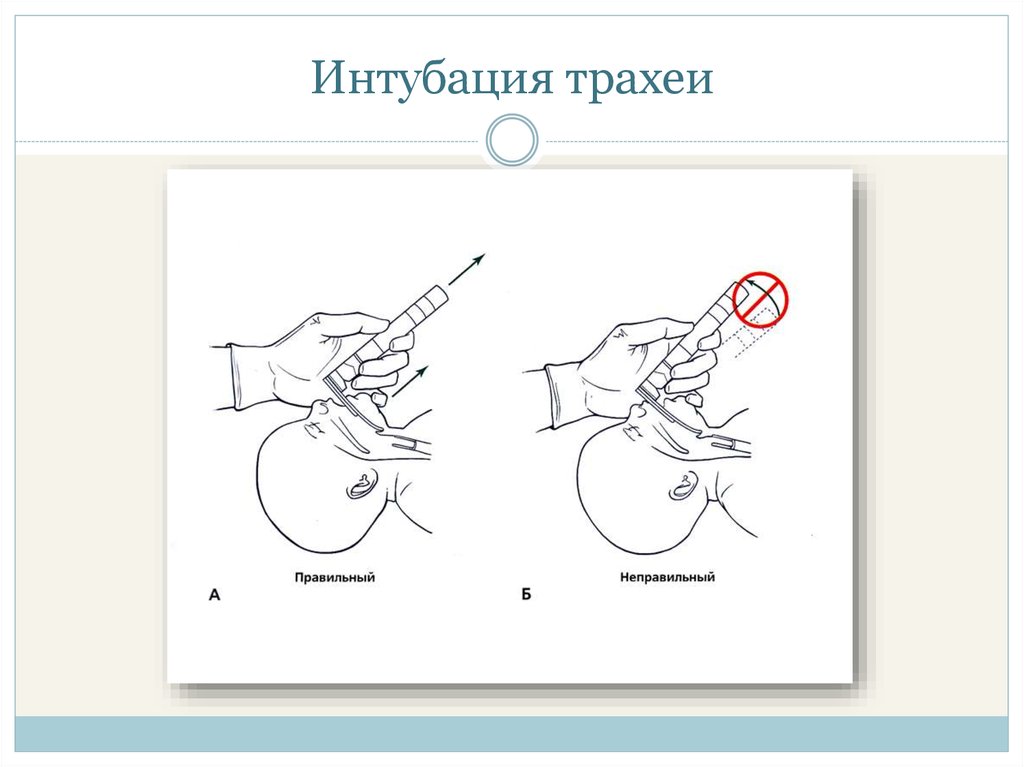
22. Интубация трахеи
23. Интубация трахеи
24. Правильная фиксация
25. Желудочный зонд
26. Желудочный зонд
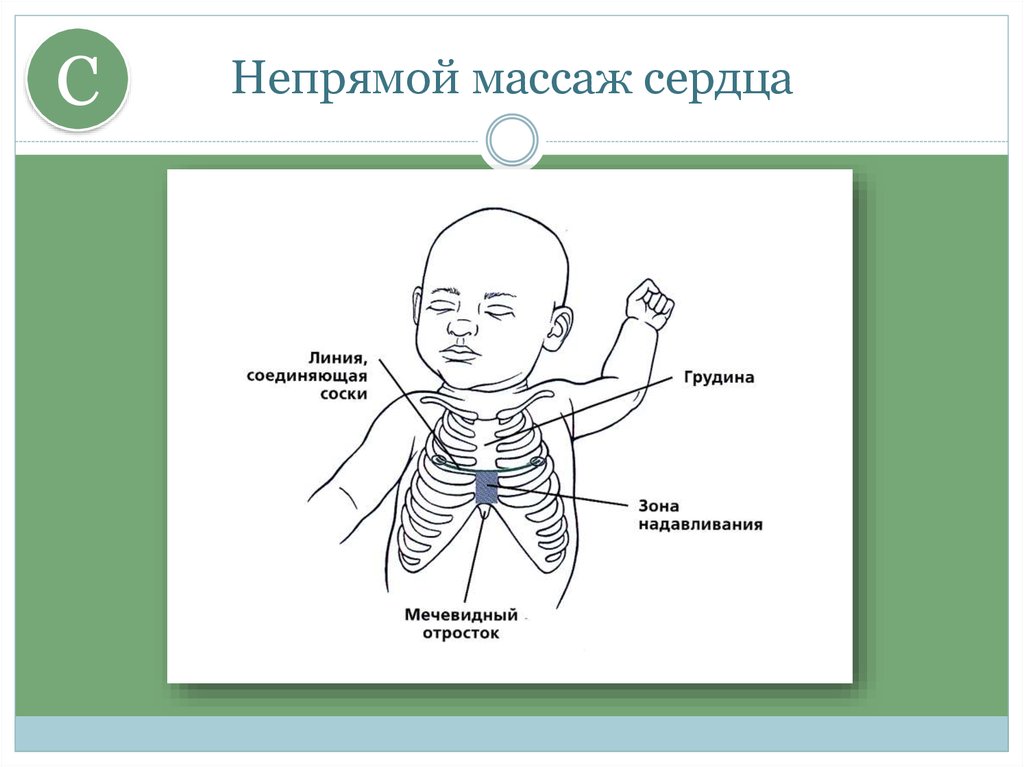
27. Непрямой массаж сердца
CНепрямой массаж сердца
Непрямой массаж сердца, скоординированный с
вентиляцией легких является дальнейшим
действием в случае если состояние ребенка не
улучшается и ЧСС остается меньше 60 в мин,
несмотря на проведение эффективной
вентиляции легких в течение 30 секунд
28. Непрямой массаж сердца
CНепрямой массаж сердца
29. Непрямой массаж сердца
CНепрямой массаж сердца
30. Непрямой массаж сердца
CНепрямой массаж сердца
Один цикл приблизительно 2 секунды,
за 1 минуту совершается 30 вдохов и 90 компрессиий
31. 90-120 секунд Оценка состояния
ЧСС <60Введение медикаментов
32. Оценка состояния
Адекватно ли проводится вентиляция легких?Проводится ли подача кислорода?
Хорошо ли скоординировано выполнение непрямого
массажа сердца с вентиляцией легких?
Достаточны ли компрессии грудной клетки по глубине
при непрямом массаже грудной клетки?
Если перечисленные пункты выполнены, а ЧСС
остается менее 60 в мин, необходимо установить
пупочный катетер и ввести адреналин
33. Введение медикаментов
DВведение медикаментов
Введение адреналина показано, если ЧСС менее 60 в
минуту после 30 секунд эффективной принудительной
вентиляции легких (предпочтительно после интубации
трахеи) и 60 сек непрямого массажа сердца,
скоординированного с эффективной вентиляцией
легких
Рекомендуемая концентрация адреналина 1:10000
Рекомендуемы способ внутривенный
(эндотархеальный на этапе обеспечения доступа)
Рекомендуемая доза раствора 1: 10000 0,1-0,3 мл/кг в/в
быстро (0,5-1,0 мл/кг эндотрахеально)
34. Введение медикаментов
DВведение медикаментов
Признаки гиповолемии: бледность, удлиненное
время наполнения капилляров, слабый пульс,
брадикардия, отсутствие ответа на эффективную
вентиляцию легких, непрямой массаж сердца и
введение адреналина.
Рекомендуемые растворы для экстренной коррекции
гиповолемии: 0,9 натрия хлорид и Рингера лактат.
Растворы для восполнения ОЦК нельзя вводить
рутинно.
Первичный объем жидкости для воспонения ОЦК 10
мл/кг в течение 5-10 минут.


























 medicine
medicine