Similar presentations:
Ведение соматической патологии при беременности
1. Ведение соматической патологии при беременности
2.
Всем женщинам с хроническимисоматическими заболеваниями,
планирующим беременность требуется
проведение предгравидарной
подготовки, заключающейся в
обследовании у акушера-гинеколога и
врача-специалиста, с целью
определения возможности
беременности, максимально возможной
компенсации сопутствующей
соматической патологии и проведения
максимально безопасного и
эффективного лечения.
3. Категории риска при применении ЛС у беременных
Категория АFDA – в контролируемых исследованиях у
женщин не выявлено риска для плода.
Повреждающее действие на плод
маловероятно.
Категория В
FDA – в исследованиях на животных были
получены данные о нежелательном влиянии на
плод, но результаты не подтвердились в
контролируемых исследованиях у женщин
4. Категории риска при применении ЛС у беременных
Категория СFDA – в исследованиях на животных выявлено
неблагоприятное действие на плод, КИ у
беременных не проводили. Потенциальная
польза у беременной может оправдать его
использование
Категория D
FDA – имеются доказательства риска ддля
плода, однако польза применения может
превышать риск (угроза жизни беременной)
5. Категории риска при применении ЛС у беременных
Категория ХFDA – выявлены нарушения развития у
плода. Риск применения превышает
любую возможную пользу,
противопоказаны беременным и
женщинам, которые могут
забеременеть (андрогены,
стрептомицин, хинин, газовые
анестетики, эстрогены)
6. Критические периоды беременности
Период предымплантационного развития амниона(1 неделя беременности). Максимальный риск
эмбриотоксичности ЛС проявляется чаще всего в
гибели яйцеклетки до установления беременности;
Стадия эмбриогенеза (включающая периоды
имплантации, органогенеза, плацентации),
заканчивающаяся к 3-4 месяцу беременности;
Тератогенность и эмбриотоксичность максимальны в
первые 3-6 нед. гестации (период закладки органов
эмбриона (18-55 дней)
Период непосредственно перед родами, когда ЛС,
назначаемые роженице, могут изменять течение
родов и снижать адаптацию новорождённого.
7. Особенности фармакокинетики ЛС у беременных
Всасывание ЛС: сократительная способностьЖКТ и желудочная секреция снижаются,
всасывание слаборастворимых ЛС замедлено.
Ряд ЛС всасывается активнее из-за увеличения
времени их пребывания в кишечнике;
Распределение ЛС: увеличение ОЦК, почечной
фильтрации, активности печёночных ферментов,
поступление ЛС в плод и амниотическую
жидкость приводят к снижению плазменной
концентрации ярда ЛС. Во время беременности и
ранний послеродовый период (с 15 нед.
беременности до 2 нед. родов) снижается
связывание ЛС с белками (альбуминами), в
результате значительно повышается свободная
фракция ЛС.
8. Особенности фармакокинетики ЛС у беременных
Метаболизм ЛС: изменяется активность многихпечёночных ферментов, ответственных за
метаболизм ЛС. Эстрогены снижают, а
прогестины увеличивают концентрацию
изофермента цитохрома Р450 3А4. Снижается
активность N-деметилазы и
глюкуронилтрансферазы.
Выведение ЛС: увеличена скорость клубочковой
фильтрации, усилены процессы реабсорбции в
почечных канальцах. На поздних сроках
беременности на скорость клубочковой
фильтрации значимо влияет положение тела
9. Терапия гриппа при беременности
Амантадин 100 мг 2 раза в день – 7 дней;Римантадин 100 мг 2 раза в день – 7 дней;
Блокаторы нейроминидазы:
Занамивир 2,5 мг 2 ингаляции 2 раза в день 5
дней;
Осельтамивир 75 мг 2 раза в день – 5-7 дней.
10. Внебольничная пневмония
Беременность не повышает риск заболеванияпневмонией, но пневмония при беременности
протекает в более тяжёлой форме, увеличивая
риск материнской и младенческой смертности.
Чаще развивается во II и III триместре
беременности (92% случаев).
Факторы риска ВП при беременности:
бронхиальная астма (в 5,3 раз ), ВИЧ-инфекция,
муковисцидоз, анемия (в 10 раз), курение (в 3
раза), употребление алкоголя и наркотиков.
11. Основные возбудители ВП при беременности
Нетяжёлое течение: S. Pneumoniae, C.Pneumoniae, M. Pneumoniae, H. Influenzae;
Тяжёло течение: S. Pneumoniae, C.
Pneumoniae, M. Pneumoniae, H. Influenzae,
грам(-) флора, S. aureus;
Тяжёлые сопутствующие заболевания: S.
Pneumoniae, грам(-) флора, S. aureus;
ВИЧ-инфекция: Pneumocystis juroveci,
Staphyloccoccus, Mycoplasma,
Mycobacterium, грибы
12. Клиника и диагностика
Лихорадка, озноб, продуктивный кашель (60%),одышка (32%), тахипное, боль в грудной клетке
(27%);
Физикальные изменения: притупление
перкуторного звука, при аускультации: очаг
крепитации, влажных мелкопузырчатых хрипов,
шум трения плевры;
Обязательные методы исследования: Rg-графия
лёгких в двух проекциях с экранированным
животом; общий анализ крови; микроскопия
мокроты; биохимический анализ крови; при
тяжёлом течении - посев крови.
13. Осложнения ВП при беременности
Материнская смертность – до 4%;Перинатальная смертность – 1,9 – 12%;
Бактериемия у матери – 16%;
Эмпиема плевры – 8%;
Пневмоторакс, фибрилляция предсердий, тампонада –
4%;
Необходимость ИВЛ – 10 – 20%;
Преждевременные роды – 43%;
Недоношенность – 36%;
Отслойка нормально расположенной плаценты – 12%;
низкий вес ребёнка при рождении- 2%;
Потребность в токолитической терапии – 5%.
14. Общие принципы лечение ВП при беременности
Наблюдение в стационаре (собязательной возможностью проведения
ИВЛ);
Контроль газов крови;
Мониторинг состояния плода;
Ограничение лучевой нагрузки и
медикаментозных назначений.
15. Безопасность антибиотиков (FDA)
Категория В: пенициллины, в т.ч. защищённые,цефалоспорины, меропенем, монобактамы,
макролиды, клиндамицин, ванкомицин,
спектиномицин, фосфомицин, нитрофураны,
полимиксины, метронидазол (кроме I триместра)
Категория С: имипенем/циластатин,
кларитромицин, фторхинолоны, гентамицин,
линезолид, рифампицин, изониазид,
хлорамфеникол, триметоприм/котримоксазол,
сульфаниламиды
Категория D: аминогликозиды (кроме
гентамицина), тетрациклин
16. Запрещены в поздние сроки беременности
Сульфаниламиды, ко-тримоксазол: рисканемии, желтухи, поражения почек,
гемолитической анемии при дефиците Г6-ФДГ
Нитрофураны: риск гемолитической
анемии при дефиците Г-6-ФДГ или
дефиците глутатиона эритроцитов, риск
инфекции верхних дыхат. путей
Рифампицин: риск кровотечений
17. Запрещены в поздние сроки беременности
Хлорамфеникол: риск «серогосиндрома» или угнетения костного
мозга
Налидиксовая кислота: риск
гемолитической анемии при дефиците
Г-6-ФДГ и повышения внутричерепного
давления
Метронидазол: повышенный риск
преждевременных родов
18. Запрещены при беременности
ГризеофульвинДоксициклин, тетрациклин, миноциклин
Налидиксовая кислота, норфлоксацин,
ломефлоксацин, ципрофлоксацин,
эноксацин
Эритромицина эстолат, кларитромицин
19. Сравнительный анализ влияния АБ на плод
Подтверждена безопасностьпенициллинов (амоксициллина,
амоксициллина/клавуланата,
ампициллина,
феноксиметилпенициллина,
бензилпенициллина)
Показано наличие токсического действия
на плод у большинства цефалоспоринов,
наиболее выражено у цефалексина,
цефтриаксона. Показана безопасность
цефиксима
20. Макролиды при беременности
Эритромицин нельзя применять наранних сроках беременности ввиду
тератогенного действия и формирования
пороков сердца (ОШ 1,24 против 1,02 пенициллин) и пилорического стеноза
(ОШ 3,0)
Кларитромицин: нет разницы в частоте
больших и малых аномалий; частота
спонтанных абортов – достоверно выше
14% против 7% (р=0,04)
21. Макролиды при беременности
Применение кларитромицина, мидекамицина,рокситромицина не рекомендуется
Спирамицин – с осторожностью для терапии
токсоплазмоза
У азитромицина в небольших исследованиях
не выявлено неблагоприятного влияния на
плод, однократная доза рекомендована для
лечения хламидиоза
У дзожамицина безопасность подтвержена в
ряде исследований
22. Антибиотикотерапия ВП при беременности
Амоксициллин 500-1000 мг 3 разавдень
Амоксициллина/клавуланат 675 мг 3
раза в день или 1000 мг 2 раза в день
Дзожамицин 1000 мг 2 раза в день
Спирамицин 3 млн. ЕД 2 раза в день
Цефиксим 400 мг 1-2 раза в день
23. Муколитическая терапия
Амброксол, ацетилцистеин – I триместр толькоингаляционно через небулайзер
Амброксол, ацетилцистеин – системно в стандартных
дозах только во II и III триместрах. Если польза
превышает риск;
Бромгексин (С) – если польза превышает риск
Сироп солодки – осторожно из-за возможного
увеличения тонуса матки
Карбоцистеин – противопоказан
Бутамират, декстрометорфан – возможно II и III триместр
Кодеинсодержащие препараты - противопоказаны
24. Профилактика ВП при беременности
Всем вакцинация от гриппа после 1триместра
Вакцинация от пневмококковой инфекции
(«Пневмо 23», «Превенар») до
беременности или 2-3 триместр для
беременных с хроническими
заболеваниями лёгких, сахарным
диабетом, серповидно-клеточной анемией,
аспленией, иммунодефицитом
25. Бронхиальная астма у беременных
Увеличение количества преждевременных родов;Увеличение перинатальной смертности;
В раза чаще кесарево сечение и стимуляция в родах;
Увеличение частоты токсикозов, артериальной
гипертензии, преэклампсии;
Преждевременной отслойки плаценты;
Низкий вес при рождении.
Неудовлетворительный контроль астмы
сопровождается
нежелательными последствиями для матери
и плода чаще,
чем эффективная лекарственная терапия
26. Группы риска ухудшения течения БА при беременности
Больные с тяжёлым течением БА;Больные, отказывающиеся от
фармакотерапии или самостоятельно
снижающие дозу базисных препаратов;
Больные, перенесшие респираторную
инфекцию во время беременности;
Больные атопической БА с аллергией к
пыльце растений, сезон цветения у
которых приходится на беременность.
27. 2 ситуации
С установленным диагнозом,страдающая БА до беременности;
Не страдавшая до беременности БА,
симптомы которой впервые появились
во время беременности.
28. Терапия БА при беременности
Категория В: будесонид, монтелукаст,зафирлукаст, кромогликат натрия,
сальбутамол;
Категория С: беклометазон,
флутиказон, мометазон, циклесонид,
преднизолон, сальметерол,
формотерол, теофиллин.
Противопоказаны: эфедрин,
адреналин, триамцинолон,
дексаметазон
29. Тактика при контролируемой БА
При планируемой беременности рекомендуетсядо наступления беременности перевод на
терапию будесонидом;
При непланируемой беременности и наличии
полного контроля астмы на терапии любыми
другими, кроме будесонида, препаратами
базисной терапии рекомендуется продолжение
текущей базисной терапии;
Ведение обострений – также как вне
беременности; лёгкие обострения - амбулаторно;
средние и тяжёлые обострения – в стационаре;
Осмотр терапевта/пульмонолога – 1 раз в месяц.
30. Артериальная гипертония при беременности
АГ при беременности – самая частаяэкстрагенитальная патология (7-30% беременных)
Осложнения беременности при АГ:
Фетоплацентарная недостаточность;
Перинатальная смертность;
Преждевременная отслойка нормально расположенной
плаценты;
Острая почечная недостаточность;
Острая сердечная недостаточность;
Эклампсия, эклампсическая кома;
ДВС-синдром;
Кровоизлияние в мозг.
31. Классификация АГ при беременности
1. Артериальная гипертония, имевшаяся добеременности (гипертоническая болезни
или симптоматическая)
2. Гестационная артериальная гипертония
3. Артериальная гипертония, имевшаяся до
беременности и сочетающаяся с
гестационной гипертонией и
протеинурией
4. Неклассифицируемая артериальная
гипертония
32. АГ, имевшаяся до беременности
Критерий: АД >= 140/90 мм рт. ст. добеременности или в течение первых 20
недель гестации, при этом АГ не исчезает
после родов;
АГ, диагностированная после 20 недели
беременности и не исчезнувшая спустя 12
недель после родов
33.
АГ, имевшаяся до беременности, всочетании с гестационной АГ и
протеинурией: в случае, когда АГ,
имевшаяся до беременности,
характеризуется дальнейшим ростом
АД и появлением протеинурии > 3
г/сут. После 20 недель гестации.
Неклассифицируемая артериальная
гипертензия: если АД впервые
измеряют после 20 недель
беременности и выявляют АГ
34. Классификация степени повышения АД у беременных
Нормальное АД: САД < 140 мм рт.ст. и ДАД< 90 мм рт.ст.
Умеренная АГ: САД 140-159 мм рт.ст и/или
ДАД 90-109 мм рт.ст.
Тяжёлая АГ: САД >= 160 мм рт.ст. и/или
ДАД >= 110 мм рт.ст.
35. Факторы риска, влияющие на прогноз при беременности
Значения САД и ДАД;Курение;
Преэклампсия в анамнезе;
Врождённые тромбофилии или
антифосфолипидный синдром;
ХПН;
Нарушение толерантности к глюкозе;
СД 2 типа;
Абдоминальное ожирение – окружность
талии > 88 см.
36. Гестационная артериальная гипертония (ГАГ)
Состояние, индуцированноебеременностью и проявляющееся
повышением АД > 140/90 мм рт. ст. во
второй её половине (с 20 недели).
После родов в течение 12 недель у
пациенток с ГАГ АД возвращается к
норме.
ГАГ осложняет 6% беременностей.
При присоединении к ГАГ протеинурии
развивается преэклампсия (ПЭ).
37. Преэклампсия (ПЭ)
Специфичный для беременности синдром,развивающийся после 20-й недели,
характеризующийся повышением АД и
протеинурией > 0,3 г/сут. (или > 6мг/дл).
Это системное заболевание, вызывающее
изменения в организме как матери, так и плода.
Патогенетический механизм: нарушение инвазии
трофобласта, наличие дефектов гестационной
перестройки спиральных артерий,
кровоснабжающих плаценту, что приводит к
ухудшению плацентарной перфузии и появлению
факторов, вызывающих системную
эндотелиальную дисфункцию с полиорганными
системными проявлениями.
38. Факторы риска развития ПЭ
АГ, имевшаяся до беременности;Возраст < 18 лет или > 40 лет;
Первая беременность;
Несколько беременностей;
Многоплодная беременность;
Возникновение ПЭ при предыдущих
беременностях;
Наличие ПЭ в семейном анамнезе;
Ожирение (ИМТ > 35 кг/м2);
СД;
Хронические заболевания почек.
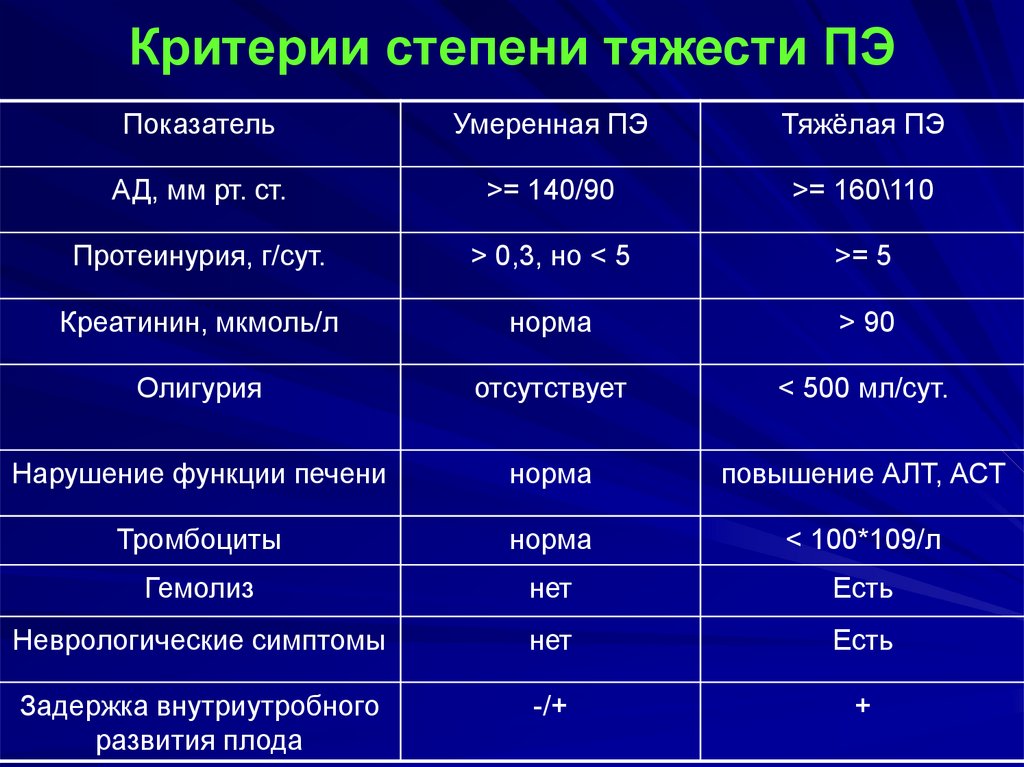
39. Критерии степени тяжести ПЭ
ПоказательУмеренная ПЭ
Тяжёлая ПЭ
АД, мм рт. ст.
>= 140/90
>= 160\110
Протеинурия, г/сут.
> 0,3, но < 5
>= 5
Креатинин, мкмоль/л
норма
> 90
Олигурия
отсутствует
< 500 мл/сут.
Нарушение функции печени
норма
повышение АЛТ, АСТ
Тромбоциты
норма
< 100*109/л
Гемолиз
нет
Есть
Неврологические симптомы
нет
Есть
Задержка внутриутробного
развития плода
-/+
+
40. Тактика ведения при ПЭ
Умеренная ПЭ: госпитализация вакушерский стационар, тщательный
мониторинг состояния беременной и
плода, пролонгирование беременности
возможно.
Тяжёлая ПЭ: немедленное
родоразрешение после стабилизации
состояния женщины.
41. Эклампсия
Судорожный синдром, не связанный сзаболеваниями мозга, возникающий у женщин с
ПЭ.
Осложняет 1,5% беременностей двойней.
Встречается во время беременности, в
предродовом периоде (46%), родах (16%), в
послеродовом периоде (38%).
Причины смерти у женщин с эклампсией:
внутричерепное кровоизлияние, почечная
недостаточность.
Вероятность эклампсии при следующей
беременности – 1,5%.
42. Лечение ГАГ и ПЭ
Проводится в акушерском стационареАнтигипертензивная терапия: нифедипин,
метидопа per os, селективные В-АБ,
нитроглицерин – в/в капельно.
АД снижается постепенно в пределах 25%
от исходного.
Профилактика судорог: сульфат магния 46 г в/в струйно в течение 15-20 мин, далее
в/в инфузия 1,5-2 г/ч.
43. Показания к экстренному родоразрешению при ПЭ
Отслойка нормально расположенной плаценты;Антенатальная гибель плода;
Высокая протеинурия (более 0,5 г/сутки);
Резистентная к антигипертензивной терапии АГ (АД
более 180/110 мм рт.ст.);
Терминальное состояние плода (нулевой или
отрицательный диастолический кровоток по
допплерометрии, ареактивная кривая при
кардиотокографии) после 28 недели гестации;
HELLP-синдром (гемолиз, повышение печёночных
ферментов, тромбоцитопения);
Острый жировой гепатоз беременных;
ДВС-синдром;
ОНМК;
Эклампсическая кома.
44. Диагностика АГ
Общий анализ крови;Общий анализ мочи;
б/х. анализ крови: ОХС, ТГ, ЛПВП, ЛПНП,
креатинин, мочевая кислота, мочевина, общ.
белок, АЛТ, АСТ, ЩФ, калий, натрий, хлор,
кальций;
Определение МАУ;
Коагулограмма;
ЭКГ;
Эхо-КГ;
СМАД;
Глазное дно.
45. Показания к СМАД у беременных
Артериальная гипертония;Гипертония «белого халата»;
Заболевания почек (ХБП, хр. гломерулонефрит);
Гестационный СД;
ХПН;
Тиреотоксикоз;
Тромбофилия, антифосфолипидный синдром;
Системная красная волчанка;
Ожирение;
Преэклампсия.
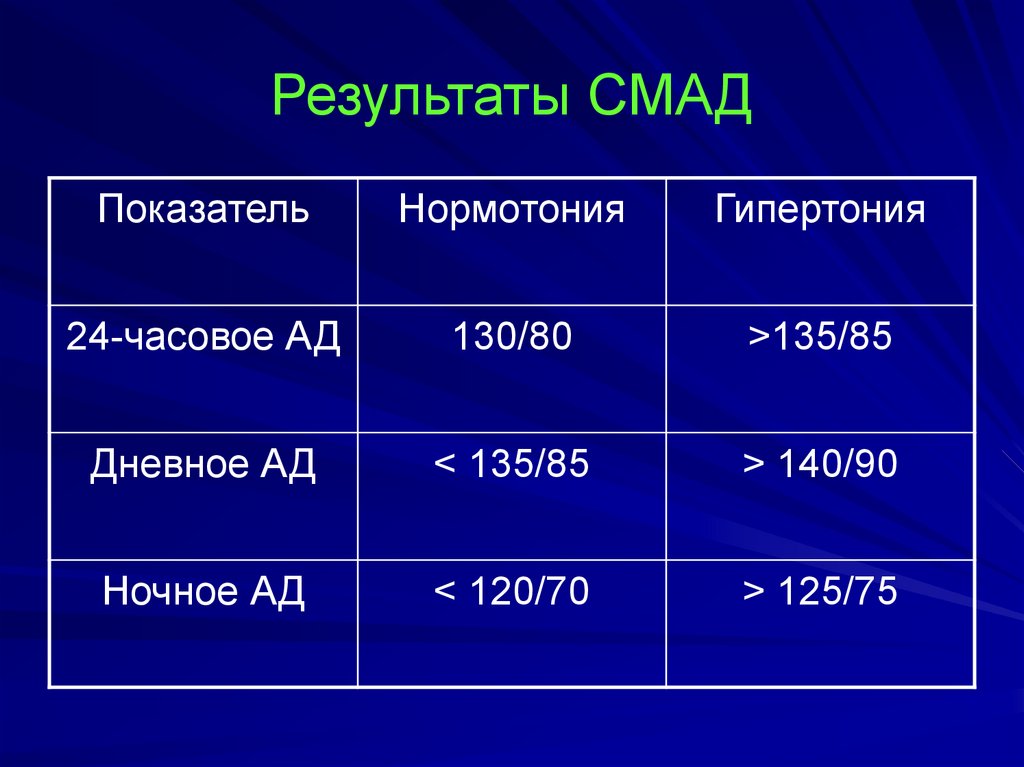
46. Результаты СМАД
ПоказательНормотония
Гипертония
24-часовое АД
130/80
>135/85
Дневное АД
< 135/85
> 140/90
Ночное АД
< 120/70
> 125/75
47. Критерии начала антигипертензивной терапии при различных вариантах АГ у беременных
АГ, имевшаяся до беременности безПОМ, АКС: >= 150/95 мм рт. ст.;
АГ, имевшаяся до беременности с
ПОМ, АКС: >= 140/90 мм рт. ст.;
ГАГ: >= 140/90 мм рт. ст.;
ПЭ: >= 140/90 мм рт. ст.
48. Антигипертензивные препараты при беременности
Метилдопа (В): от 0,5 до 3,0 г/сут. в 2-3приёма
Нифедипин (С): от 30 до 180 мг/сут. с
медленным высвобождением
В-адреноблокаторы (метопролола
сукцинат, бисопролол) (С): метопролол 25
– 200 мг/сут., бисопролол 2,5 – 10 мг/сут.
Гидрохлортиазид (С): от 6,5 до 25 мг/сут.
На старте – всегда монотерапия
49. Лечение АГ в период лактации
Препараты, совместимые с кормлениемгрудью: метилдопа, нифедипин,
верапамил, дилтиазем, пропранолол,
окспреналол, надолол, тимолол,
гидралазин, гидрохлортиазид,
спиронолактон, каптоприл, эналаприл.
50. Гипертонический криз при беременности
Повышение АД > 170/110 мм рт. ст. требуетнеотложной госпитализации и
медикаментозной терапии.
Предпочтительно в/в введение препаратов,
чем в/м или per os, т.к. позволяет
предупредить развитие тяжёлой
гипотензии прекращением инфузии.
АД необходимо снижать на 25% от
исходного уровня в течение первых 2 ч. и
до нормализации его уровня в
последующие 2-6 ч.
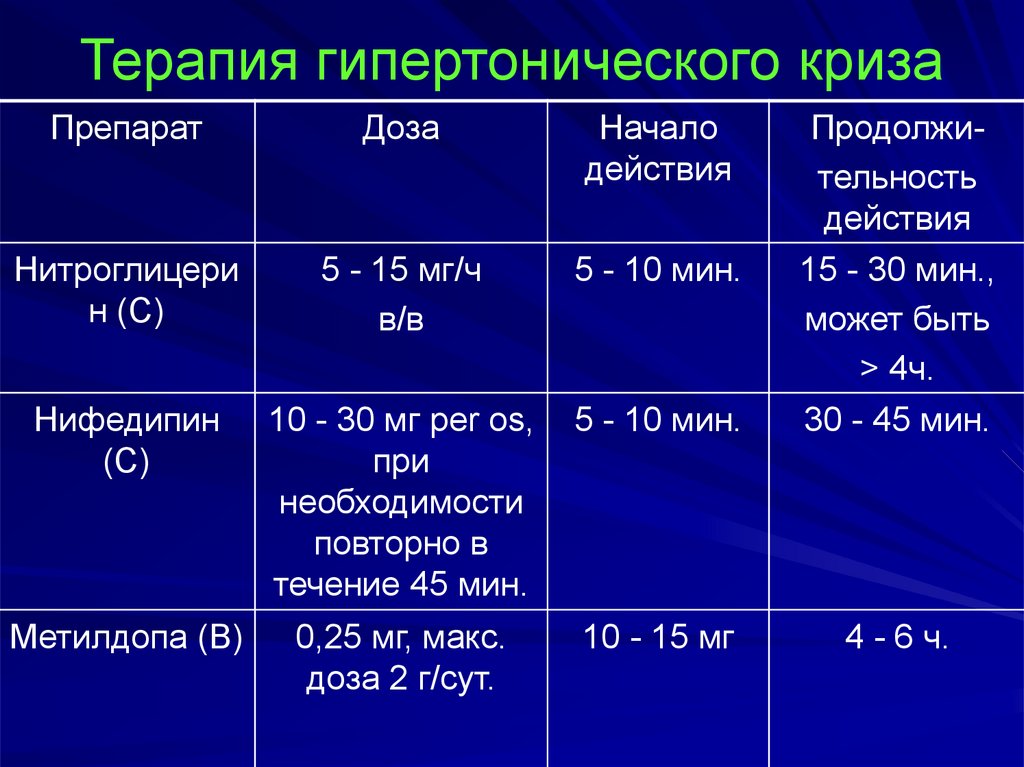
51. Терапия гипертонического криза
ПрепаратДоза
Начало
действия
Нитроглицери
н (С)
5 - 15 мг/ч
в/в
5 - 10 мин.
Нифедипин
(С)
10 - 30 мг per os,
при
необходимости
повторно в
течение 45 мин.
5 - 10 мин.
Продолжительность
действия
15 - 30 мин.,
может быть
> 4ч.
30 - 45 мин.
Метилдопа (В)
0,25 мг, макс.
доза 2 г/сут.
10 - 15 мг
4 - 6 ч.
52. Модифицированная классификация ВОЗ материнского риска при врождённых или приобретённых пороках сердца – риск I (осмотр
кардиолога 1-2 раза за времябеременности)
Неосложнённый, незначительный или умеренно
выраженный стеноз лёгочной артерии, открытый
артериальный проток;
Успешно оперированный порок сердца (ДМПП,
ДМЖП, открытый артериальный проток,
аномальный дренаж лёгочных вен);
Редкие предсердные или желудочковые
экстрасистолы.
53. Риск ВОЗ II (при отсутствии других осложнений): осмотр кардиолога каждый триместр
Неоперированный ДМПП или ДМЖП;Корригированная тетрада Фалло;
Большинство аритмий.
54. ВОЗ II (в зависимости от индивидуальных особенностей): коллегиальное решение кардиолога и акушера-гинеколога 1 раз в 1-2 мес.
Умеренно выраженное поражение левогожелудочка;
Гипертрофическая кардиомиопатия;
Заболевания клапанного аппарата, не
соответствующие ВОЗ I или IV;
Синдром Марфана без дилатации аорты;
Диаметр аорты менее 45 мм в сочетании с
двустворчатым клапаном аорты;
Оперированная коарктация аорты.
55. ВОЗ III
Механический искусственный клапан;Системный правый желудочек;
Операция Фонтена;
Неоперированные пороки сердца с цианозом;
Другие сложные врождённые пороки сердца;
Дилатация аорты 40 – 45 мм при синдроме
Марфана;
Дилатация аорты 45 – 50 мм при двустворчатом
аортальном клапане.
Суммарная материнская смертность – 2%; риск
осложнений 30%; риск выкидыша 50%;
преждевременных родов 30-50%
56. ВОЗ IV (беременность противопоказана)
Все случаи лёгочной гипертензии;Выраженная дисфункция лёвого желудочка (ФВ < 30%; ФК
ХСН III - IV);
Предшествующая перипартальная кардиомиопатия с
резидуальным поражением левого желудочка;
Выраженный митральный стеноз, выраженный стеноз устья
аорты;
Синдром Марфана с дилатацией аорты более 45 мм;
Дилатация аорты более 50 мм при двустворчатом
аортальном клапане
Выраженная коарктация аорты.
Суммарная материнская смертность 8 – 35%; тяжёлые
осложнения > 50%.
57. Предгравидарная подготовка женщин с пороками сердца
Вальвулопластика с адекватным выбором протеза;Терапевтическое или хирургическое лечение аритмий;
Лечение сопутствующих заболеваний – АГ, СД, ХБП;
Пересмотр терапии потенциально тератогенными
препаратами;
Обсуждение антикоагулянтной терапии при наличии
механического протеза клапана, операции Фонтена,
ХТЛГ, ФП (варфарин потенциально тератогенен);
Лечение у стоматолога до беременности;
Определение времени беременности.
58. Перипартальная кардиомиопатия
Достаточно редкое заболевание 1 на 3000-4000беременностей; крайне тяжёлое, имеющее
неблагоприятный прогноз.
Факторы риска: многоплодная беременность,
рождение нескольких детей, семейный анамнез,
курение, СД, АГ, ПЭ, старший или подростковый
возраст матери, длительное лечение Вагонистами.
Клиника: в конце беременности или сразу после
родов с симптомов СН с систолической
дисфункцией ЛЖ.
Диагноз – исключение всех других причин СН.
При повторной беременности – риск рецидива
30-50%
59. Антиаритмические препараты при беременности
Категория ВКатегория С
Категория D
Соталол
Ацебуталол
Хинидин, дизопирамид, лидокаин,
прокаинамид, пропафенон,
флекаинид, бисопролол,
пропранолол, метопролол,
ибутилид, верапамил, дилтиазем,
дигоксин, аденозин
Фенитоин, амиодарон, атенолол
60. Беременность и сахарный диабет
Беременность, развившаяся нафоне уже существующего
сахарного диабета;
Гестационный сахарный диабет.
61. Риск для матери с СД
Прогрессирование сосудистыхосложнений (ИБС, ретинопатия,
нефропатия);
Более частое развитие гипогликемии,
кетоацидоза;
Более частые осложнения
беременности (поздний гестоз,
инфекция, многоводие)
62. Риск для плода/ребёнка
Высокая перинатальная смертность;Врождённые пороки развития;
Неонатальная смертность;
Риск развития у ребёнка СД I типа в
течение всей жизни:
- До 2% - при СД I типа у матери;
- До 6% - при СД I типа у отца;
- 30-35% - СД I типа у обоих родетелей.
63. Зачатие нежелательно при
При уровне HbА1с > 7% (риск врождённыхпороков развития повышается в 9 раз);
Тяжёлой нефропатии с уровнем креатинина >
120 мкмоль/л, СКФ < 60 мл/мин/1,73 м2,
суточной протеинурией > 3,0 г,
неконтролируемой артериальной гипертензией;
Пролиферативной ретинопатии и макулопатии
до проведения лазерной коагуляции сетчатки;
Наличии острых или хронических инфекционновоспалительных заболеваний (пиелонефрит,
туберкулёз и т.д.).
64. Предгравидарная подготовка при СД
Обучение в «школе диабета»;Информирование пациентки о возможном риске для
матери и плода;
Достижение и поддержание идеальной компенсации СД
за 3-4 месяца до зачатия:
Глюкоза плазмы натощак /перед едой < 6,1 ммоль/л;
Глюкоза плазмы через 2 часа после еды < 7,8 ммоль/л;
HbА < 6,0%
Контроль АД (не более 130/80 мм рт.ст.), при
артериальной гипертензией – антигипертензивная
терапия (отмена ИАПФ/БРА до прекращения
контрацепции);
65. Предгравидарная подготовка при СД
Определение уровня ТТГ и свободного Т4 + АТ кТПО у пациенток с СА I типа (повышений риск
заболеваний щитовидной железы);
Фолиевая кислота 500 мкг/сутки (30 дней до
зачатия и I триместр беременности);
Калия йодид 250 мкг/сутки – при отсутствии
противопоказаний;
Лечение ретинопатии;
Лечение нефропатии;
Отказ от курения, алкоголя
Снижение ИМТ < 27 кг/м2.
66. Ведение беременных с СД
Соблюдение адекватной диеты: питание сдостаточным количеством углеводов для
предупреждения «голодного» кетоза;
Любые пероральные сахароснижающие
препараты противопоказаны. Препараты
инсулина человека короткой и средней
продолжительности действия, аналогов инсулина
ультракороткого и длительного действия
разрешены в рамках категории В. Все препараты
инсулина беременным назначаются с
обязательным указанием торгового
наименования.
Суточная потребность в инсулине во второй
половине беременности резко увеличивается в 23 раза по сравнению с исходным до
беременности;
67. Ведение беременных с СД
Ежедневный самоконтроль гликемии не менее 7раз в сутки (перед и через 1 час после еды, на
ночь), при необходимости + в 3 ч. и в 6 ч.
Цели лечения по гликемии:
глюкоза плазмы натощак/перед едой/перед сном
3 часа < 5,1 ммоль/л;
глюкоза плазмы через 1 час после еды < 7,0
ммоль/л;
HbА1с < 6%;
Контроль кетонурии, особенно при раннем
гестозе и после 28-30 недели беременности
(повышение потребности в инсулине и риска
диабетического кетоацидоза;
68. Ведение беременных с СД
Контроль HbА1с не реже 1 раза в триместр;Фолиевая кислота 500 мкг/сутки до 12 недели
включительно, калия йодид 250 мкг/сутки весь период
беременности – при отсутствии противопоказаний;
Осмотр офтальмолога (глазное дно с расширением
зрачка) – 1 раз в триместр, при развитии
пролиферативной диаб. ретинопатии или выраженном
ухудшении препролиферативной диаб. ретинопатии –
срочная лазеркоагуляция;
Наблюдение акушер-гинеколога,
эндокринолога/диабетолога (измерение массы тела, АД,
анализ мочи, анализ мочи на микроальбуминурию):
- до 34 недель – каждые 2 недели,
- после 34 недель – еженедельно;
Антенатальная оценка состояния плода (УЗИ,
кардиотокография по назначению акушер-гинеколога)
69. Ведение родов при СД
Плановая госпитализация в перинатальный центр;Оптимальный срок родоразрешения – 38-40
недель;
Оптимальный метод родоразрешения – роды через
естественные родовые пути с тщательным
контролем гликемии во время и после родов
(каждый час);
Оказание к операции кесарово сечения:
- общепринятые в акушерстве;
- наличие выраженных или прогрессирующих
осложнений;
- тазовое предлежание плода.
70. Ведение послеродового периода при СД
Адаптация доз инсулина с учётом быстрогоснижения потребности уже в первые сутки после
рождения плаценты (на 50% и более,
возвращение к исходным дозам до
беременности);
Грудное вскармливание (предупредить о
возможном развитии гипогликемии у матери);
Эффективная контрацепция в течение как
минимум 1,5 лет.
71. Гестационный сахарный диабет (ГСД)
Заболевание, характеризующеесягипергликемией, впервые выявленной во
время беременности, но не
соответствующее критериям
манифестного СД.
72. Пороговые значения глюкозы венозной плазмы для диагностики ГСД
Глюкоза венозной плазмы натощак - >5,1, но < 7,0 ммоль/л;
Пероральный глюкозотолерантный
преральный тест с 75 г глюкозы:
через 1час - > 10,0 ммоль/л;
через 2 часа - > 8,5, но < 11,1 ммоль/л.
73. Пороговые значения глюкозы венозной плазмы и HbА1с для диагностики манифестного (впервые выявленного) СД во время беременности
Глюкоза венозной плазмы натощак > 7,0 ммоль/лГлюкоза венозной плазмы через 2 ч. в ходе
перорального глюкозотолерантного теста с 75 г.
глюкозы > 11,1 ммоль/л;
HbА1с > 6,5%;
Глюкоза венозной плазмы вне зависимости от
времени суток и приёма пищи при наличии
симптомов гипергликемии >11,1 ммоль/л.
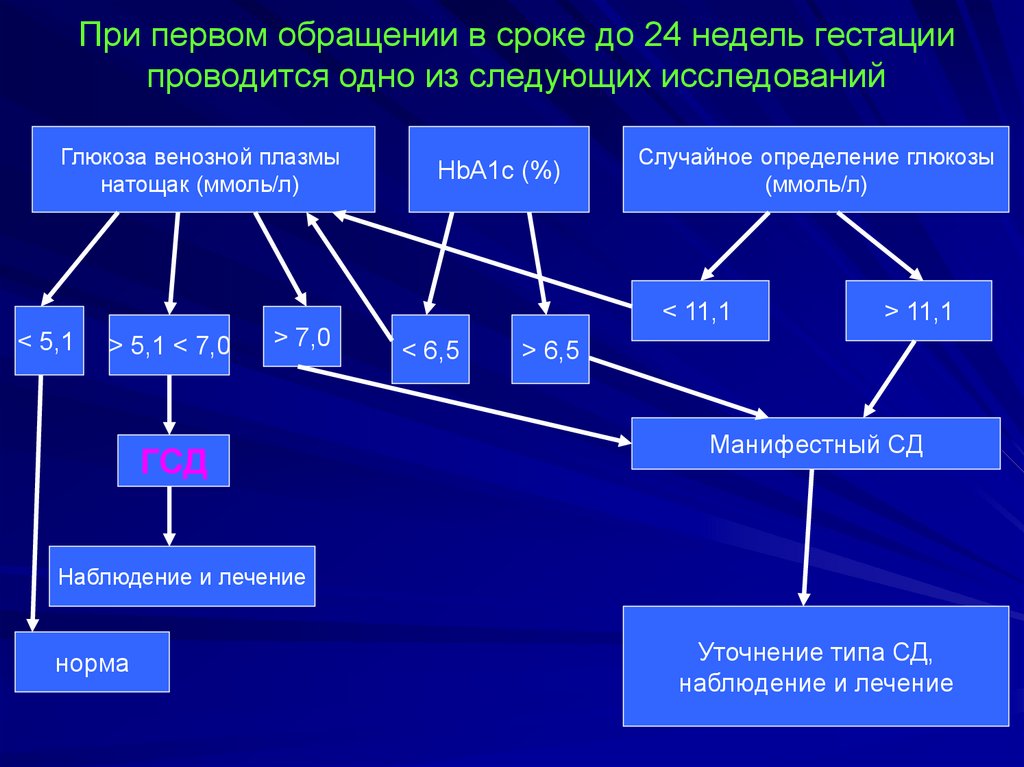
74. При первом обращении в сроке до 24 недель гестации проводится одно из следующих исследований
Глюкоза венозной плазмынатощак (ммоль/л)
HbА1с (%)
Случайное определение глюкозы
(ммоль/л)
< 11,1
< 5,1
> 5,1 < 7,0
> 7,0
ГСД
< 6,5
> 11,1
> 6,5
Манифестный СД
Наблюдение и лечение
норма
Уточнение типа СД,
наблюдение и лечение
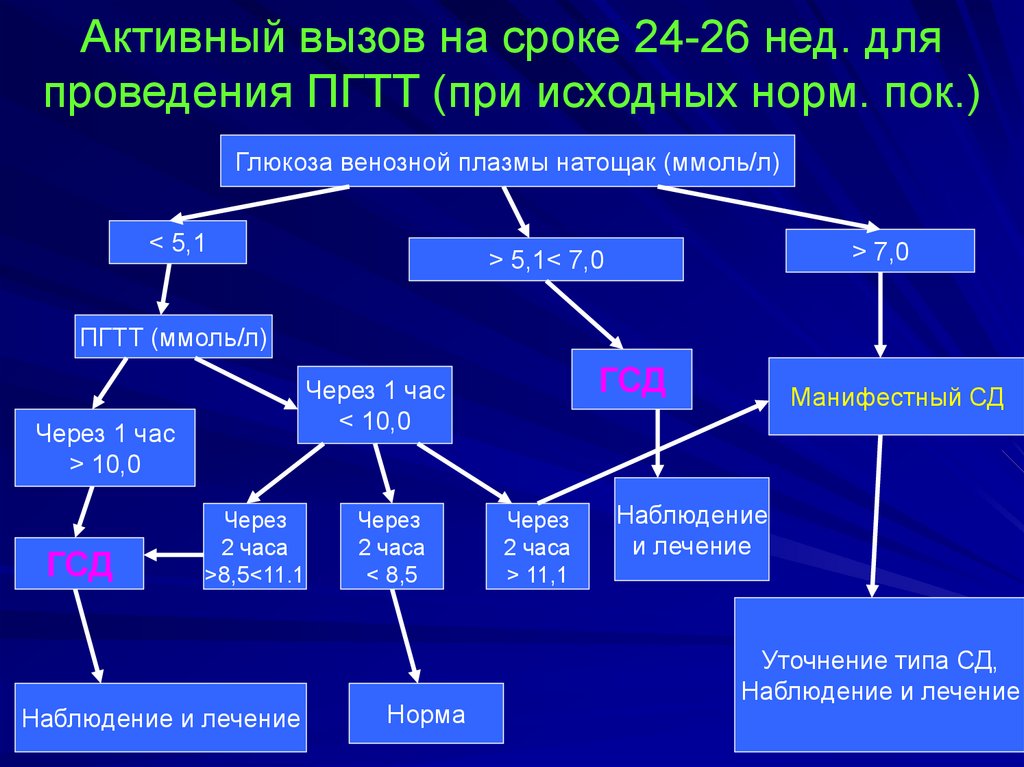
75. Активный вызов на сроке 24-26 нед. для проведения ПГТТ (при исходных норм. пок.)
Глюкоза венозной плазмы натощак (ммоль/л)< 5,1
> 7,0
> 5,1< 7,0
ПГТТ (ммоль/л)
Через 1 час
> 10,0
ГСД
ГСД
Через 1 час
< 10,0
Через
2 часа
>8,5<11.1
Наблюдение и лечение
Через
2 часа
< 8,5
Норма
Через
2 часа
> 11,1
Манифестный СД
Наблюдение
и лечение
Уточнение типа СД,
Наблюдение и лечение
76. Лечение ГСД
Ведение аналогично при СД прибеременности
Показания к инсулинотерапии:
- невозможность поддержания целевых
значений гликемии (2 и более нецелевых
значения) в течение 1-2 недель с
помощью только диетотерапии;
- наличие признаков диабетической
фетопатии по данным экспертного УЗИ,
которая является косвенным признаком
хронической гипергликемии.
77. Тактика после родов у пациентки с ГСД
После родов у всех пациенток с ГСД отменяетсяинсулинотерапия. В течение первых 3 суток
необходимо измерение уровня гликемии
венозной плазмы для выявления возможных
нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой
высокого риска по его развитию в последующие
беременности и развитию СД II типа в будущем.
Эти женщины должны находится под постоянным
наблюдением акушера-гинеколога и
эндокринолога.
78. Тактика после родов у пациентки с ГСД
Через 6-12 недель после родов всем женщинам суровнем глюкозы венозной крови натощак <7,0
ммоль/л проводится ПГТТ с 75 г. глюкозы для
реклассификации степени нарушений углеводного
обмена;
Диета, направленная на снижение массы тела при
её избытке;
Расширение физической активности;
Планирование последующих беременностей;
Информирование педиатров и врачей общей
практики о необходимости контроля за состоянием
углеводного обмена и профилактики СД 2 типа у
ребёнка, мать которого перенесла ГСД.
79. Нарушения функции щитовидной железы при беременности
ГипертиреозГипотиреоз
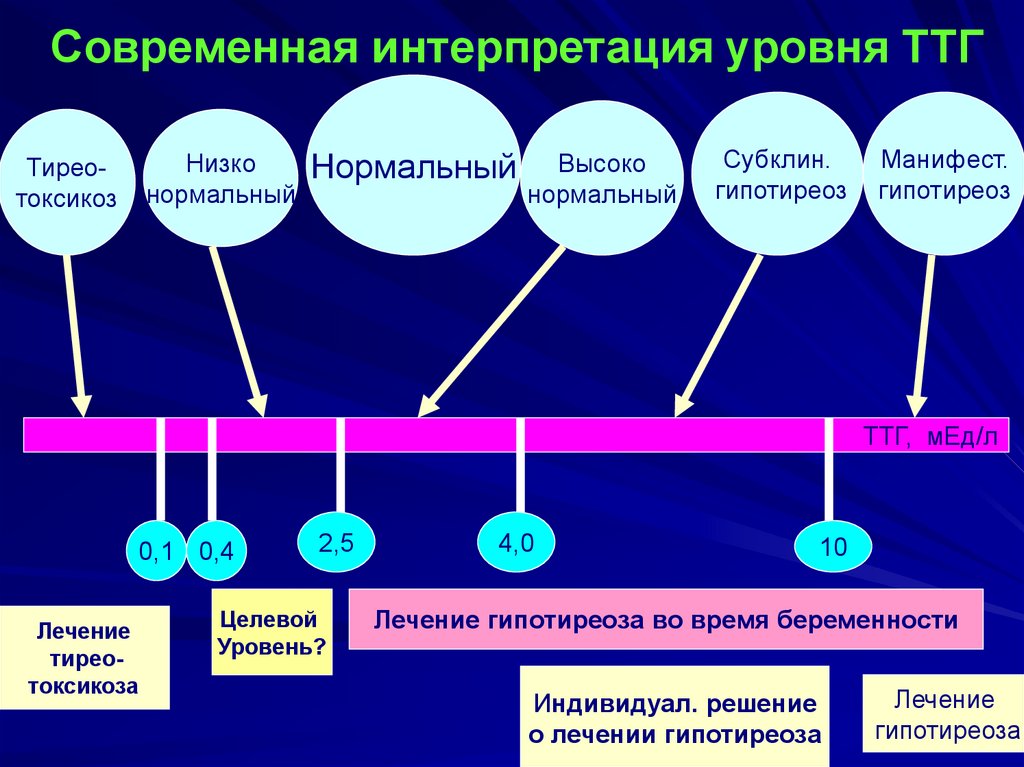
80. Современная интерпретация уровня ТТГ
НизкоНормальный Высоко
нормальный
нормальный
Тиреотоксикоз
Субклин.
гипотиреоз
Манифест.
гипотиреоз
ТТГ, мЕд/л
0,1 0,4
Лечение
тиреотоксикоза
2,5
Целевой
Уровень?
4,0
10
Лечение гипотиреоза во время беременности
Индивидуал. решение
о лечении гипотиреоза
Лечение
гипотиреоза
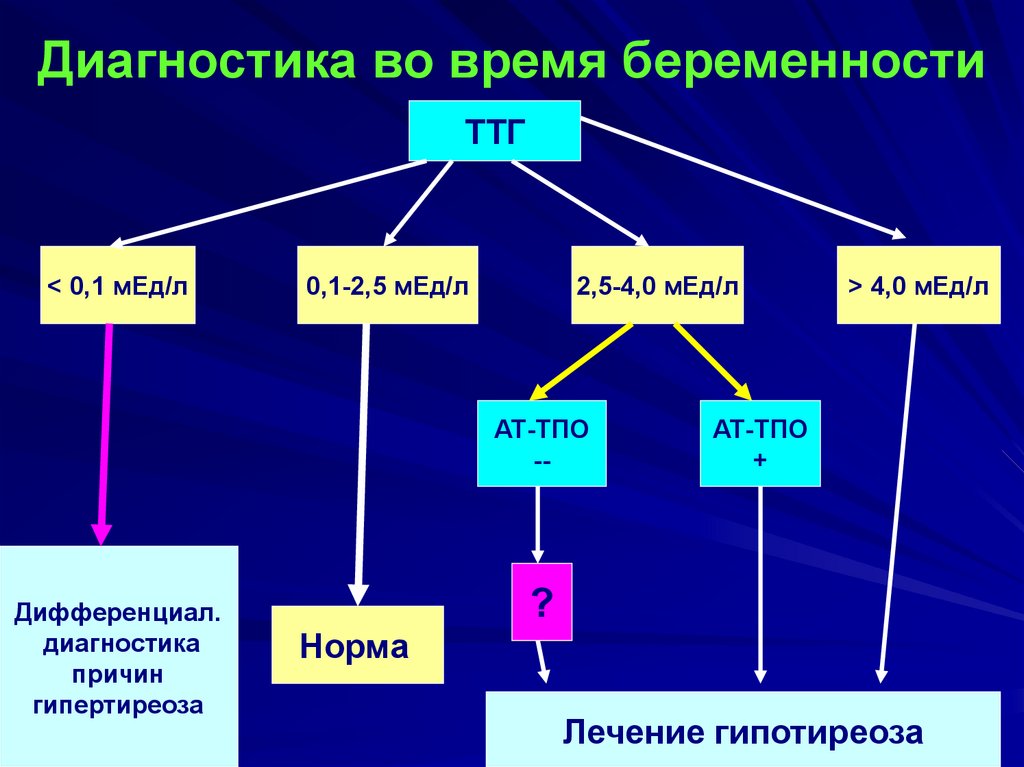
81. Диагностика во время беременности
ТТГ< 0,1 мЕд/л
0,1-2,5 мЕд/л
2,5-4,0 мЕд/л
АТ-ТПО
--
Дифференциал.
диагностика
причин
гипертиреоза
> 4,0 мЕд/л
АТ-ТПО
+
?
Норма
Лечение гипотиреоза
82. Критерии гипотиреоза при беременности
Явный гипотиреоз – повышение ТТГ более2,5 мЕд/л в сочетании со снижением св.
Т4
Явный гипотиреоз – повышение ТТГ более
10 мЕд/л независимо от уровня св. Т4
Субклинический гипотиреоз – повышение
ТТГ от 2,5 до 10,0 мЕд/л при нормальом
уровне св. Т4
83. Лечение гипотиреоза при беременности
Левотироксин до достиженияреференсных значений ТТГ при явном
гипотиреозе или субклиническом
гипотиреозе в сочетании с повышением
АТ-ТПО
Референсный диапазон ТТГ:
- I триместр 0,1 – 2,5 мЕд/л;
- II триместр 0,2 – 2,5 мЕд/л;
- III триместр 0,3 – 2,5 мЕд/л.
84. Лечение тиреотоксикоза при беременности
Тактика – антитиреоидные препараты длясмягчения симптомов тиреотоксикоза у
матери без гипотиреоза у плода, т.е. не
достигая нормального ТТГ.
I триместр: пропилтиоурацил (пропицил)
II и III триместры: тиамазол (тирозол,
мерказолил)
Принцип «блокируй и замещай» при
беременности противопоказан
85. Патология почек при беременности
Острый неосложнённый циститРецидивирующий цистит
Острый пиелонефрит
Обострение хронического пиелонефрита
Бессимптомная бактериурия
Антибактериальная терапия обязательна:
I триместр - аминопенициллины;
II и III триместры: + цефиксим 400 мг 1 раз
в день - 7 дней
86. Патология ЖКТ при беременности
Хронический гастритЯзвенная болезнь желудка и ДПК
ЖКБ
Дискинезии желчевыводящих путей
Хронические гепатиты, в т.ч. вирусные
Острый жировой гепатоз беременных
87. Принципы лечения
Невсасывающиеся антациды – фосфалюгельАдсорбенты – смекта
Н2-гистамонилитики - ранитидин (В)
Блокаторы протонной помпы: омепразол 20-40
мг, лансопразол 30-60 мг, пантопразол 40 мг (В)
Спазмолитики – дротаверин 40 мг 3-4 раза
вдень, мебеверин 200 мг 2 раза в день
Прокинетики – метоклопрамид 5-10 мг 2-3 раза в
день
Препараты висмута противопоказаны
Эрадикация H.pylori не проводится
88. Изменения биохимических параметров при физиологической беременности
Биохимический показатель кровиИзменение
Альбумин
Снижение (в 1,6 раза)
Гаптоглобин, протеин S
Снижение
Триглицериды
Холестерин
Увеличение (в 3 раза)
Увеличение (в 1,6 раза)
Фибриноген, а1, а2, в-глобулины
Церулоплазмин, трансферрин
Увеличение (в 1,5 раза)
Желчные кислоты
Увеличение (в 3 раза)
Щелочная фосфатаза
Увеличение (в 2-4 раза)
Билирубин, ГГПТ, АЛТ, АСТ
Норма
89. Формы поражения печени, связанные с беременностью
ПатологияТактика лечения
Чрезмерная рвота
беременных
При эффективном
консервативном лечении
беременность
пролонгируется.
Внутрипечёночный
холестаз
Острая жировая
дистрофия печени
Преэклампсия и
HELLP-синдром
Специфического
лечения нет.
Требуется срочное
(часы)
родоразрешение.
90. Преэклампсия и эклампсия
II или III триместр беременностиЧастота 5 – 10%
Клиника: тошнота, рвота, боль в
эпигастрии, отёки, АГ, желтуха (на
последних стадиях)
Лабораторные тесты: АЛТ < 500 Ед/л,
протеинурия, ДВС-синдром (7%)
91. HELLP - синдром
III триместр беременностиЧастота: 0,1%; 4 – 12% у женщин с ПЭ
Клиника: признаки ПЭ (головная боль, АГ,
нарушение зрения), тошнота, рвота, боль в
эпигастрии, гематурия, желтуха (на
последних стадиях)
Лабораторные тесты: гемолиз, АЛТ < 500
Ед/л, увеличение ЛДГ, тромбоциты <
100*109/л ДВС-синдром (20 - 40%)
92. Острая жировая дистрофия печени у беременных
III триместр беременности (может быть во II)Частота: 0,01%
Клиника: недомогание, боль в верхних отделах
эпигастрия, тошнота, рвота, желтуха (очень
часто), энцефалопатия (на последних стадиях)
Лабораторные тесты: АЛТ < 500 Ед/л,
гипербилирубинемия, гипогликемия,
повышенный уровень аммиака,
гипофибриногенемия, снижение протромбина,
лейкоцитоз, тромбоцитопения, ДВС-синдром (>
75%)
93. Внутрипечёночный холестаз беременных
II или III триместр беременностиЧастота: 0,1 – 0,2%
Клиника: интенсивный зуд, желтуха (20 – 60%,
спустя 1- 4 недели после зуда), стеаторрея
Лабораторные тесты: АЛТ < 500 Ед/л,
выраженное повышение ЩФ и ГГТП,
увеличенный уровень желчных кислот,
билирубин < 103 мкмоль/л
94. Вирусный и токсический гепатиты
Вирусный гепатитТриместр – любой
Частота – как в общей
популяции
Клиника: тошнота,
рвота, желтуха,
лихорадка
Лабораторные тесты:
АЛТ > 500 Ед/л,
билирубин > 100
мкмоль/л,
положительные
серологические тесты
Токсический гепатит
Триместр – любой
Частота – неизвестна
Клиника: тошнота,
рвота, желтуха
Лабораторные тесты:
различные
95. Анемия при беременности
Железодефицитная анемия (ЖДА) прибеременности – состояние, обусловленное
снижением содержания железа в сыворотке
крови, костном мозге и депо в связи с
увеличением объема циркулирующей крови и
потребности в микроэлементе, снижением его
депонирования, высоким темпом роста
организма плода.
Частота ЖДА у беременных 21 - 80% по уровню
гемоглобина и 49 - 99% – по уровню
сывороточного железа.
В 99% анемия у беременных является
следствием железодефицитных состояний.
96. Стадии дефицита железа (ДЖ)
предлатентный ДЖ, при котором истощаютсязапасы железа в депо, но поступление его
для гемопоэза не снижается;
латентный ДЖ, характеризующийся полным
истощением запасов железа в депо,
снижением уровня ферритина в сыворотке
крови, повышением общей
железосвязывающей способности сыворотки
(ОЖСС) и уровня трансферрина.
97. Классификация анемии у беременных
анемия легкой степени тяжести – концентрацияHb в крови от 90 до 110 г/л;
умеренно выраженная анемия – концентрация
Hb в крови от 89 до 70 г/л;
тяжелая анемия – концентрация Hb в крови
менее 70 г/л.
По времени возникновения ЖДА различают:
- ЖДА, возникшую во время беременности
- ЖДА, существовавшую до ее наступления.
98. Причины ЖДА у беременных
• дефицит железа, связанный с его утилизацией на нуждыфетоплацентарного комплекса, и повышенный расход железа,
направленный на увеличение массы циркулирующих эритроцитов;
• снижение содержания железа в пище, что связано со способом
обработки пищи и отсутствием в рационе достаточного количества
сырых овощей и фруктов, белков животного происхождения (молоко,
мясо, рыба);
• недостаток необходимых для усвоения железа витаминов
(аскорбиновая кислота и др.);
• заболевания печени (гепатоз, тяжелый гестоз), при которых
нарушаются процессы депонирования ферритина и гемосидерина, а
также развивается недостаточность синтеза белков, транспортирующих
железо;
• частые роды с короткими интервалами между беременностями;
• ранние гестозы, препятствующие всасыванию в ЖКТ элементов
железа, магния, фосфора, необходимых для кроветворения;
• многоплодие;
• лактация;
• хронические инфекционные заболевания;
• загрязнение окружающей среды химическими веществами,
пестицидами, высокая минерализация питьевой воды препятствуют
усвоению железа из пищевых продуктов.
99. Критерии ЖДА у беременных
* концентрация гемоглобина в крови менее110 г/л;
* цветовой показатель менее 0,85;
* микро– и анизоцитоз;
* средний диаметр эритроцитов менее 6,5
мкм;
* ОЖСС – более 64,4 мкмоль/л;
* сывороточное железо – менее 12,6
мкмоль/л;
* насыщение трансферрина железом –
менее 16%
* сывороточный ферритин – менее 12 мкг/л
100. Терапия анемии у беременных
* пероральные лекарственные средства (удобствоприменения, лучшая переносимость);
* препараты Fe2+, а не Fe3+ (лучшая абсорбция);
* сульфат железа – FeSO4;
* препараты с замедленным выделением Fe2+
(лучшая абсорбция и переносимость);
* суточная доза Fe2+ для профилактики и лечения
легкой формы заболевания составляет 50–60 мг;
* для лечения выраженной анемии – 100–120 мг
Fe2+.
* ежедневный прием препаратов
предпочтительней, чем еженедельный.
101. Препараты для профилактики и лечения железодефицитных состояний у беременных и кормящих
1.2.
Поливитаминные препараты с микро- и макроэлементами
для беременных и кормящих.
Препараты железа для приёма внутрь:
Fe 3+ железа гидроксид полимальтозат, 100 мг, таблетки
жевательные (мальтофер, феррум лек)
Fe 3+ железа гидроксид полимальтозат + фолиевая
кислота, 100 мг, таблетки жевательные (мальтофер фол,
биофер)
Fe 3+ железа протеин сукцинилат + фолиевая кислота,
раствор для приёма внутрь (ферлатум фол)
Fe 3+ железа протеин сукцинилат, раствор для приёма
внутрь (ферлатум)
102. Препараты для профилактики и лечения железодефицитных состояний у беременных и кормящих
Fe2+ железа сульфат безводный + тиамина мононитрат + рибофлавин+ аскорбиновая кислота + никотинамид + кальция пантотенат +
пиридоксина гидрохлорид, капсулы (фенотек)
Fe2+ железа сульфат + фолиевая кислота + цианкобаламин, капсулы
(феррофольгамма)
Fe2+ железа глюконат + марганец глюконат + медь глюконат, раствор
для приёма внутрь (тотема)
Fe2+ железа сульфат + аскорбиновая кислота, таблетки, покрытые
оболочкой (фенюльс, сорбифер дурулес, ферроплекс)
Fe2+ железа сульфат + аскорбиновая кислота + фолиевая кислота,
таблетки пролонгированного действия, покрытые оболочкой (гино
тардиферон)
Fe2+ железа сульфат, таблетки пролонгированного действия, покрытые
сахарной оболочкой оболочкой (тардиферон, ферроградумент)
103. Препараты для профилактики и лечения железодефицитных состояний у беременных и кормящих
3. Препараты железа для внутривенного ведения(противопоказаны в I триместре)
Fe 3+ железа гидроксид сахарозный комплекс,
раствор для в/в введения, 2 мл, 5 мл
Fe 3+ железа гидроксид декстрана комплекс,
раствор для в/в и в/м введения, 2 мл
Fe 3+ железа карбоксимальтозат, раствор для в/в
введения, 2 мл, 10 мл
Fe 3+ железа олигоизомальтозат, раствор для в/в
введения, 1 мл, 2 мл, 5 мл, 10 мл
104. Лечение железодефицитных состояний при беременности
Профилактика предлатентного дефицитажелеза: 1 капс./таб. поливитаминов с
железом весь период беременности и
лактации;
Лечение предлатентного дефицита железа:
25 мг элементарного железа/сутки, 4
недели;
Лечение латентного дефицита железа: 50100 мг элементарного железа/сутки, 10
недель.
105. Лечение манифестных железодефицитных состояний при беременности
Лёгкой степени: 100-120 мг элементарногожелеза/сутки, 16-18 недель;
Средней тяжести: 150 мг элементарного
железа/сутки, 19-22 недели;
Тяжёлой степени: 200 мг элементарного
железа/сутки, 21-24 недели;
При средней и тяжёлой степени +
парентеральное введение препаратов
железа и эритропоэтина.


































































































 medicine
medicine