Similar presentations:
Холера и гельминтозы
1.
ХОЛЕРА И ГЕЛЬМИНТОЗЫСтудент - МПД 2-8 Монгуш
Валерия
Преподователь - Хомушку
Анастасия
2.
СКРЯБИН КОНСТАНТИНИВАНОВИЧ.
Огромный вклад в становление гельминтологии как
науки внесли К.И. Скрябин и его многочисленные
ученики. В 1925 г. Скрябин выдвинул принцип
дегельминтизации, в понятие которого включалось
не только лечение больного, но и система
профилактических мероприятий по уничтожению яиц
и личинок гельминтов во внешней среде. В 1944 г. он
разработал учение учение о девастации, которое
обозначает полную ликвидацию гельминта как вида
на территории страны. Принцип девастации стал
основой борьбы с гельминтозами. Отечественная
медицинская гельминтология своими успехами
обязана многолетней деятельности большого
коллектива ученых.
3.
- ГЕЛЬМИНТОЗЫ.Человека могут поражать более 250 видов паразитических червей-гельминтов,
около 70 из которых встречаются в России. Многие паразиты, особенно
гельминты, нуждаются в смене своих хозяев. Хозяин - это организм, в котором
обитает паразит. Хозяин может быть окончательным(дефинитивным), когда в
нем обитает взрослая половозрелая стадия паразита, и промежуточным, когда
в нем паразитирует личиночная стадия. Так, бычий цепень во взрослой
ленточной стадии паразитирует в кишечнике человека, а в личиночной - в
мышцах крупного рогатого скота. В данном случае человек является
окончательным хозяином, а крупный рогатый скот - промежуточным. Другой
вид гельминтов - эхинококк, во взрослой стадии обитает в кишечнике
собаки(окончательный хозяин), в личиночной стадии(в виде пузырей) - во
внутренних органах сельскохозяйственных животных и
человека(промежуточные хозяева).
4.
ГЕЛЬМИНТОЗЫ.Для ряда гельминтов существуют два промежуточных хозяина, в таком случае второй из них является
дополнительным: личинки широкого лентеца проходят развитие сначала в пресноводных рачках-циклопах
(промежуточный хозяин), а потом в рыбе (дополнительный хозяин). Гельминтов, развитие которых
происходит с обязательным участием промежуточного хозяина, называют биогельминтами (описторх,
бычий цепень, широкий лентец и др.), а если для развития вне организма хозяина необходимо только
пребывание в почве - геогельминтами (аска-рида, власоглав и др.).
Человек, инвазированный био- и геогельминтами, непосредственно не заразен для окружающих. Но
известно несколько гельминтов, яйца которых являются заразными (контагиозными) для окружающих
людей сразу после выделения больным человеком. Соответственно гельминтозы (болезни, вызываемые
гельминтами) делятся на био-гельминтозы, геогельминтозы и «контагиозные» (контактные). Гельминты
могут поражать практически все органы и ткани человека. В кишечнике паразитируют аскариды, острицы,
бычий цепень, широкий лентец, в желчных пузырях - печеночный и сибирский сосальщики, в подкожной
клетчатке - возбудитель ришты, в мышцах - личинки трихинелл, в кровеносных сосудах - шистосомы.
5.
Гельминты вызывают сенсабилизацию организма с последующим развитиемаллергических реакций, механическое повреждение органов и тканей хозяина и
нарушение функций. Они нарушают всасывание пищевых веществ и витаминов,
обусловливают развитие анемии, отягощают течение других болезней, снижают
эффективность вакцинации против них.
Гельминты вызывают замедление физического развития детей, снижают
работоспособность и ухудшают умственную деятельность.
Дезинвазия - уничтожение инвазионных стадий возбудителей паразитарных
болезней(яиц и личинок гельминтов, цист и ооцист простейших, яиц клещей) в
различных компонентах окружающей среды(сточные воды и их осадки, навоз,
нечистоты и т.п).
Дегельминтизация - система мероприятий, направленных на уничтожение
гельминтов на всех стадиях их развития, как в организме человека и животных, так и
в окружающей среде.
Пути заражения человека гельминтами:
Ø Употребление в пищу овощей, ягод, загрязненных фекалиями;
Ø Через грязные руки;
Ø Употребление в пищу сырого, полусырого мяса, рыбы, раков, свежих овощей
водных растений;
Ø Хождение босиком по загрязненной почве, купание в зараженном водоеме(через
кожу и слизистые);
Укусы насекомых
Болезни, вызываемые паразитами называют паразитарными(паразитозами,
инвазиями - от лат. Invasio – вторжение).
6.
Принципы организации борьбы с гельминтозами сводятся к следующим мероприятиям:Предупреждению обсеменения окружающей среды возбудителями паразитарных болезней(почвы, поверхностных
водоемов);
Обеззараживанию окружающей среды от возбудителей паразитарных болезней(питьевой воды, почвы, нечистот, твердых
бытовых отхлодов, сточных вод и т.д.);
Обследованию населения на гельминтозы для выявления лиц, инвазированных гельминтами.
Министерство по здравоохранению Российской Федерации поставило следующие основные задачи в борьбе с
гельминтозами
Реализовать стратегию ВОЗ, предусматривающую снижение уровня пораженности населения геогельминтозами к 2010 г.
на 80%;
ОРГАНИЗАЦИЯ
БОРЬБЫ С
ГЕЛЬМИНТОЗАМИ.
Ликвидировать истинные очаги тениаринхоза к 2010 г. в республиках Алтай, Дагестан, Тыва, Карачево-Черкесии и ЯмалоНенецком округе.
Провести комплекс организационных и практических мероприятий, направленных на снижение интенсивности очагов
биогельминтозов;
Обеспечить оздоровление детских дошкольных учреждений и школ от энтеробиоза;
Интенсифицировать научные исследования в области диагностики, лечения и профилактики паразитарных болезней;
Создать постоянно действующую информационно-пропагандскую систему по информированию населения о
путях заражения, мерах личной и общественной профилактики паразитарных болезней.
7.
В снижении заболеваемости гельминтозами большое значение имеет благоустройство населенных пунктов, что обеспечивается;Канализованием населенных пунктов;
Благоустройством неканализованных населенных пунктов(строительство туалетов с водонепроницаемыми выгребами, биотуалетов и т.д.);
Оснащением общественных мест, автомобильного, железнодорожного и водного транспорта биотуалетами;
Своевременной очистки выгребных ям, вывозом жидких отбросов;
Своевременным вывозом твердых бытовых отходов(ТБО);
Оборудованием выгульных площадок для кошек и собак;
Обеззараживанием материала, используемого для удобрения или орошения почвы, применением внутрипочвенных(на глубину 30-40
см)методов внесения органических удобрений;
Ограждением территорий детских дошкольных и школьных учреждений, зон рекреции, оборудованием песочниц крышками в целях
недопущения загрязнения почвы, песка выделениями домашних и безнадзорных животных;
Ограничением численности бездомных собак и кошек.
Совместная работа паразитологической службы и лечебно-профилактических учреждений по профилактике гельминтозов заключается в
следующем:
Своевременном выявлении и правильном учете больных;
Проведении массовых лечебно-профилактических мероприятий и диспанесеризации больных паразитарными болезнями;
Организации госпитализации больных гельминтозами в дневные стационары;
Обучении медработников в области диагностики паразитарных болезней;
Определении потребности в медикаментах для профилактики гельминтозов;
Организации и проведении обследования декретированных групп населения на гельминтозы.
18.11.2024
8.
ТРЕМАТОДОЗЫТрематодозы вызываются паразитированием в
организме человека гельминтов, относящихся к
типу плоских червей, классу сосальщиков. К ним
относятся описторхоз, фасциолез и завозные из
тропиков шистосомозы.
9.
ОПИСТОРХОЗ.Возбудитель. Возбудителем описторхоза является кошачий, или сибирский, сосальщик. Зрелый паразит плоский червь длиной до 1,2 см и шириной до 0,3 см, обитает в желчных протоках печени, желчном пузыре
и протоках поджелудочной железы человека, некоторых видов домашних и диких плотоядных(кошка,
собака, свинья, лисица, песец и др.).
Эпидемиология. Заражение описторхозом человека происходит при употреблении в пищу малосоленой и
вяленой, недостаточно проваренной и недожаренной рыбы, содержащей жизнеспособные метацеркации.
Заражению человека способствует широко распространенный в северных районах страны обычай
употреблять свежезамороженную рыбу, в других местах - свежевяленую рыбу, пироги с рыбной начинкой, и
т.д.
Клинические проявления. В острой фазе инвазии у неимунных лиц, приехавших в очаг, которая начинается
через 5-42 дня после заражения(в среднем инкубационный период составляет 21 день), отмечается
лихорадка с повышением температуры тела до 38 ° и выше, резкая слабость, потливость, головокружение,
ярко выраженные симптомы поражения в гепатобилиарной системе. Развиваются боли в правом
подреберье, увеличивается печень с нарушением функции.
Профилактика. Профилактика описторхоза проводится в соответствии с комплексным планом, который
предусматривает участие, кроме учреждений здравоохранения, ветеринарной, коммунальной,
рыбоохранной служб, предприятий рыбодобывающей и рыбоперерабатывающей промышленности,
органов народного образования и других и утверждается решением администраций муниципальных
образований.
10.
ФАСЦИОЛЕЗ.Возбудитель. Возбудителями фасциолеза человека являются крупные трематоды Fasciola hepatica и
F.Gigantica.
Они паразитируют в желчных протоках печени и желчном пузыре. Печеночный сосальщик
достигает в длину 20-30мм. Яйца крупные, овальные, желтовато-коричневого цвета, имеют
крышечку на одном полюсе и бугорок-на другом.
Яйца фасциолы, выделяемые во внешнюю срезу с испрожнениями окончательного хозяина, для
созревания в них личинки - мирацидия, должны попасть в воду или во влажную почву. Мирацидий
выходит из яйца и с помощью ресничек плавает в воде, сохраняя жизнеспособность в течение 2-3
суток. За это время он активно внедряется в тело промежуточного хозяина-пресноводного
моллюска и, прикрепившись к водным растениям, инцистируются, превращаясь в адолескариев инвазионных личинок, способных при попадании в организм вызывать заражение.
В период прохождения через брюшную полость хозяина молодые фасциолы питаются серозной
жидкостью, в период миграции в печень - форменными элементами крови, а во время нахождения
в желчных протоках взрослые фасциолы питаются желчью. Длительность жизни фасциол до 5 лет.
Заражение фасциолезом человека происходит при заглатывании жизнеспособных адолескариев с
пищей, приготовленной из дикорастущих листьев салата(кресса водяного, кресс-салата), а также с
питьем некипяченой воды из стоячих водоемов. Фактором передачи может служить и огородная
зелень, если для ее полива или промывания после сбора используют воду из прудов.
Основным источником загрязнения внешней среды яйцами фасциолы являются
сельскохозяйственные животные(корова, овца, коза, лошадь, верблюд, осел, кролики и др.) и
дикие травоядные(белка, бобр, серна, олень, косуля и др.). На территории нашей страны
единичные случаи фасциолеза среди людей встречаются повсеместно. В странах СНГ(Грузия и
Таджикистан)выявлены очаги этой инвазии.
11.
ФАСЦИОЛЕЗ.Клинические проявления. Различают острую и хроническую фазы болезни.
Инкубационный период продолжается от 7 дней до 2 месяцев. Острая фаза напоминают ряд
других заболеваний: высокая температура с лейкоцитозом, отеками типа Квинке и другими
симптомами аллергоза: острый гепатит и острый гепатохолецистит. Печень увеличена,
болезненна при пальпации. Хронический осложненный фасциолез характеризуется резкими
приступообразными болями в области правого подреберья по типу печеночной колики. Боли
сопровождаются тошнотой, рвотой, повышением температуры до 38-39 градусов. При этой
форме процесса отстутствуют выраженные ремиссии. Резко снижается трудоспособность
больных.
Диагностика. Диагноз фасциолеза ставится на основании обнаружения яиц в фекалиях и
дуоденальном содержимом. Яйца этого гельминта можно обнаружить методом
последовательных промываний фекалий методом Като, а также методами, описанными в
разделе "Описторхоз"
12.
ПРОФИЛАКТИКА ФОСЦИОЛЕЗА.Профилактика фасциолеза складывается из мер личной и общественной профилактики.
Прежде всего следует проводить активное выявление больных фасциолезом среди групп
населения, проживающего на территориях с теплым и влажным климатом;
Лечение больных и диспансерное наблюдение;
Тщательно мыть кресс-салат и другие растения, произрастающие в болотистой местности или
поливаемые водой из стоячих водоемов;
Меры общественной профилактики предусматривают массовое лечение больных животных,
дегельминтизацию навоза, смену выпасов, а также осушение земель, где это экономически выгодно, и
благоустройство водоемов. Уничтожение моллюсков возможно, путем применения различных
химических веществ(медный купорос,известь)весной или ранним летом.
Лечение. Применяют хлоксил, празиквантель, битионол.
13.
Возбудитель. Возбудителем дифиллоботриоза человека является лентецширокий. Лентец широкий принадлежит к самым крупным гельминтам
человека, достигая в длину 12 м и более. Он имеет сколекс(головку) с двумя
продольными присасывательными щелями(ботриями), тонкую нечленистую
шейку и тело - стробилу(тело), состоящую из множества члеников. Лентец
широкий прикрепляется с помощью ботрий в тонком отделе кишечника. Часто
лентецов у одного человека может иногда достигать десятков и даже сотен
особей. Как правило, паразитирует в одном или нескольких экземплярах.
ЦЕСТОДОЗЫ.
ДИФИЛЛОБОТРИОЗ.
14.
ЛЕНТЕЦШИРОКИЙ.
15.
ЦЕСТОДОЗЫЭпидемиология. Очаги дифиллоботриоза приурочены к долинам рек, озерам и озерно-речным
системам, водохранилищам, придельтовым участкам крупных рек. В России выделяются
следующие основные регионы распространения очагов дифиллоботриоза: 1) регион СевероЗапада Европейской части России с водными бассейнами Балтийского, Баренцева и Белого
морей; 2) регион Черноморско-Азовского бассейна; 3) регион Волжско-Камского бассейна; 4)
регион Обь-Иртышского бассейна и бассейнов некоторых рек Западной Сибири, впадающих в
Карское море; 5) Енисейско-Ленский регион; 6) Дальневосточный регион. Наиболее простая
экологическая классификация очагов дифиллоботриоза предусматривается в их подразделение
на очаги речно-долинные (в том числе пойменные), очаги на замкнутых озерах, на озерноречных системах, на водохранилищах, в придельтовых участках рек, на опресненных морских
заливах. На любом водоеме в зависимости не только от природных, но и хозяйственнобытовых
факторов, существуют очаги разной степени эпидемиологической напряженности.
Заражение людей и других окончательных хозяев лентеца широко происходит при
употреблении в пищу сырой или полусырой (свежемороженой, слабосоленой, слабовяленной,
плохо проваренной или недостаточно прожаренной) рыбы, слабосоленой щучьей икры, печени
налима.
16.
Примерно через месяц после заражения вкишечнике человека вырастает взрослый паразит,
выделяющий яйца.
Последние с фекалиями окончательного хозяина
попадают во внешнюю среду, выносятся в водоемы
с талыми, паводковыми, дождевыми водами, с
необеззараженными волами перегруженной
канализационной сети.
В водоеме в яйцах лентеца формируются мелкие
личинки - корадиции, которые выходят в воду, где
их заглатывают первые промежуточные хозяева
(рачки), а от них заражаются рыбы.
Основным источником инвазии
при дифиллоботриозе являются инвазированные
люди, второстепенным - домашние плотоядные, в
первую очередь собаки.
17.
ЦЕСТОДОЗЫ.Клинические проявления. Нередко дифиллоботриоз протекает малосимптомно с
неспецифическими признаками: отмечаются общая слабость, головные боли, головокружение,
различные диспепсические расстройства. В ранней фазе инвазии могут отмечаться аллергические
симптомы - сыпи типа крапивницы, эозинофилия периферической крови и др.
У многих инвазированных (30 % и более при инвазии лентецом широким)
развивается анемизация организма хозяина, обусловленная нарушением обмена витаминов, прежде
всего витамина В, (адсорбируемого лентецом широким) и фолиевой кислоты. В
организме инвазированного развивается анемия гиперхромного типа: уменьшается содержание
гемоглобина, числа эритроцитов в периферической крови при повышенном цветном показателе
(более 1).
Диагностика. Диагноз дифиллоботриоза ставится при обнаружении в микроскопируемых мазках
фекалий (по Като и др.) яиц лентеца, а также при осмотре отошедших У больных фрагментов паразита.
Профилактика. Борьба с дифиллоботриозом включает мероприятия: направленные на источник
инвазии (выявление и дегельминтизация инвазированных людей и домашних плотоядных) и на
механизм передачи инвазии (охрана окружающей среды от загрязнения
фекалиями инвазированных; санитарно-гельминтологическая экспертиза рыбы и контроль за ее
обеззараживанием на предприятиях рыбной промышленности и общественного питания; борьба с
браконьерским промыслом рыбы; санитарнопросветительная работа).
Лечение. Применяют фенасал; эфирный экстракт корневища мужского папоротника, отвар тыквенных
семян
18.
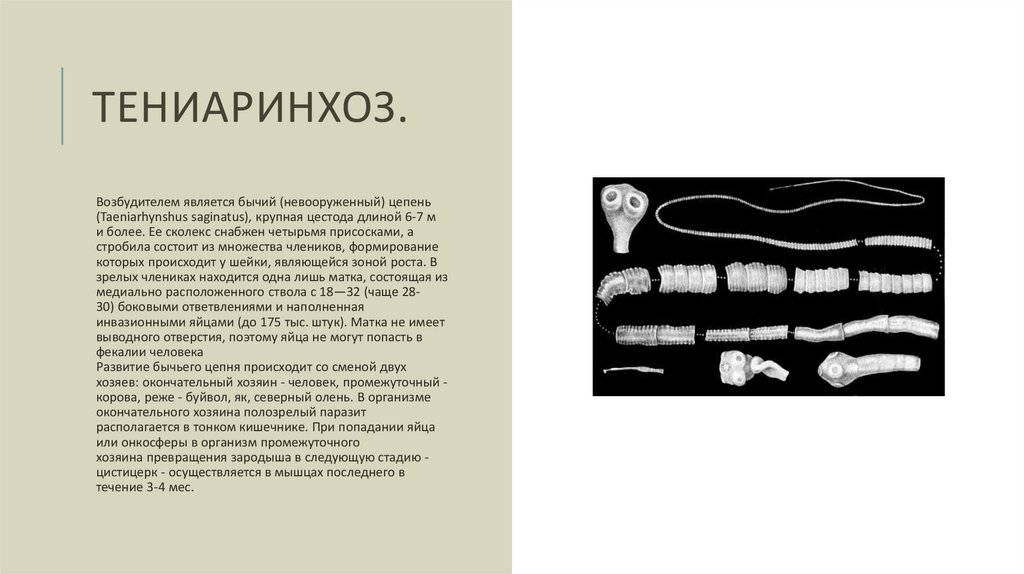
ТЕНИАРИНХОЗ.Возбудителем является бычий (невооруженный) цепень
(Taeniarhynshus saginatus), крупная цестода длиной 6-7 м
и более. Ее сколекс снабжен четырьмя присосками, а
стробила состоит из множества члеников, формирование
которых происходит у шейки, являющейся зоной роста. В
зрелых члениках находится одна лишь матка, состоящая из
медиально расположенного ствола с 18—32 (чаще 2830) боковыми ответвлениями и наполненная
инвазионными яйцами (до 175 тыс. штук). Матка не имеет
выводного отверстия, поэтому яйца не могут попасть в
фекалии человека
Развитие бычьего цепня происходит со сменой двух
хозяев: окончательный хозяин - человек, промежуточный корова, реже - буйвол, як, северный олень. В организме
окончательного хозяина полозрелый паразит
располагается в тонком кишечнике. При попадании яйца
или онкосферы в организм промежуточного
хозяина превращения зародыша в следующую стадию цистицерк - осуществляется в мышцах последнего в
течение 3-4 мес.
19.
ТЕНИАРИНХОЗ.Эпидемиология. Тениаринхоз распространен повсеместно во всех странах мира (в том числе и в России) и приурочен к районам с
развитым животноводством (разведение крупного рогатого скота).
Источником инвазии является больной человек, выделяющий во внешнюю срезу инвазионные элементы (членики, онкосферы),
которыми заражается промежуточный хозяин, а затем через мясо последнего происходит передача инвазии здоровому человеку.
Наибольшее эпидемиологическое значение в качестве источника инвазии имеют лица, ухаживающие за крупным рогатым скотом в
индивидуальных хозяйствах, а также работники животноводческих комплексов, пастухи, доярки, телятницы и др.
Основное число больных выявляется в возрастных группах от 20 до 50 лет, хотя в интенсивных очагах тениаринхоз регистрируется и у
детей до 3 лет.
Клинические проявления могут быть весьма разнообразными, а в ряде случаев отсутствовать. Единственной жалобой больных
является указание на выделение члеников во время дефекации и вне се. В симптомокомплексе тениаринхоза обращают на себя внимание диспепсические расстройства и явления со стороны нервной системы. Чаще всего больные жалуются на тошноту, рвоту,
снижение или, наоборот, повышение ап-петита, боли в животе, неустойчивый стул. Со стороны нервной системы наблюдаются
повышенная раздражи-тельность, рассеянность, бессонница, головокружение, У больных тениаринхозом отмечается пониженная
кислот-ность желудочного сока.
Диагностика. Для массового обследования населения наиболее простым и достаточно эффективным методом диагностики
тениаринхоза является опрос о самопроиз-вольном отхождении члеников (анамнестический метод). Из методов лабораторной
диагностики лучшим считается соскоб с перианальных складок. Применение данного метода особенно целесообразно при
обследовании живот-новодов.
Профилактика. Система мероприятий по борьбе с те-ниаринхозом направлена на разрыв эпидемиологической цепи в разных ее
звеньях. Поскольку в эпидемическом процессе наряду с человеком участвует крупный рогатый скот, необходимо комплексное
проведение медицинских и ветеринарных мероприятий. Комплекс мероприятий по борьбе с тениаринхозом включает: 1) лечебнопрофилак-тические мероприятия: а) выявление больных, б) дегель-минтизация, в) диспансерное наблюдение; 2) ветеринарные
мероприятия; 3) санитарно-просветительную работу; 4) санитарно-гигиенические мероприятия.
20.
ТЕНИАРИНХОЗСанитарно-гигиенические мероприятия направлены
на предупреждение загрязнения окружающей
среды инвазионным материалом. Должны быть
приняты меры к улучшению санитарного состояния
территории населенных пунктов и животноводческих
комплексов. Особое внимание следует обращать на
наличие уборных в животноводческих хозяйствах и
индивидуальных домовладениях и правильное их
расположение (чтобы скот не имел к ним доступа).
Личная профилактика сводится к отказу от
приобретения мяса, не прошедшего ветеринарносанитарного контроля, и употребления в пищу мяса
только после достаточной термической обработки,
обеспечивающей гибель цистицерков(варка - не
менее 2ч, жарение 20-25 мин.)
Лечение тениаринхоза проводится фенасалом
21.
ТЕНИОЗ.Возбудитель тениоза - цепень свиной, или вооруженный (Taenia solium): Длина его стробилы 1,5—2 м. Головка, кроме четырех присосок,
снабжена двойной короной крючьев. Яйца свиного цепня по строению и размерам практически не отличимы от яиц бычьего цепня. Зрелый
членик свиного цепня, в котором содержатся до 5,5 тыс. янц, отличается от членика бычьего цепия не только меньшими размерами, но и
меньшим числом боковых ответвлений матки (8—12).
Окончательный хозяин — человек, промежуточный - свинья. Половозрелые цепни паразитируют в тонком отделе кишечника человека.
Отделившиеся зрелые членики выносятся пассивно с фекалиями, но в некоторых случаях может иметь место активное выделение подвижных
члеников. Развитие цистицерка происходит в теле (мышцах, жировом слое) свиньи в течение 2—2,5 месяцев. Важной биологической
особенностью свиного цепня являет-ся возможность развития его цистицерков в организме человека. Попадание онкосфер в желудок человека
может происходить алиментарным путем с загрязненными пищевыми продуктами или непосредственно с загрязненных рук, а также путем
забрасывания зрелых члеников при обратной перистальтике кишечника (при рвоте). В этих случаях может произойти развитие такой тяжелой
патологии, как цистицеркоз головного мозга.
Эпидемиология тениоза в общих чертах не отличается от эпидемиологии тениаринхоза. Тениоз встречается там, где развито свиноводство. В
России тениоз регистрируется повсеместно, несколько чаще - в граничащих с Бело-руссией и Украиной субъектах Российской Федерации.
Клинические проявления аналогичны таковым при тениаринхозе.
Диагностика. Диагноз тениоза ставится на основании указаний больного о выделении члеников во время дефекации с подтверждением этой
жалобы микроскопическим исследованием членика.
Профилактика тениоза аналогична проводимой при тениаринхозе.
Лечение осуществляется сниженными дозами экстракта мужского папоротника или отваром из семян тыквы.
22.
ГИМЕНОЛЕПИДОЗ.Возбудитель. Его возбудителем является карликовый цепень Hymenolepis nana. Эта мелкая цестода длиной
0,5-3 см и шириной 0,5—1 мм, имеет головку с присосками и венчиком из 22-24 крючьев, шейку с зоной
роста, тело, состоящее из сотен (до 200) члеников (проглоттид). Концевые членики стробилы заполнены
зрелыми инвазионными яйцами в количестве до 180 шт. в каждом членике, которые периодически
выделяются с фекалиями.
При попадании яиц в желудочно-кишечный тракт человека оболочка их ,
высвободившиеся онкосферы внедряются в ворсинки тонкой кишки, где превращаются в
стадию цистицеркоида. Через 4-7 дней, достигнув стадии пузыревидной личинки - ларвоцисты с
развитым сколексом, разрушая ворсинки, выпадают в просвет кишки и прикрепляются к ее слизистой
оболочке. На
14-17-е сутки после заражения гельминты становятся половозрелыми и способны выделять зрелые яйца.
Возможны случай развития в кишечнике взрослых форм гельминта из яиц, не выходивших во внешнюю
среду: происходит так называемая внутрикишечная аутосуперинвазия.
Эпидемиология. Гименолепидоз относится к группе контактных гельминтозов, на территории России
наиболее часто встречается в южных районах страны.
Основным источником заражения является инвазированный человек. Заражение здорового человека
происходит при заглатывании яиц гельминта (фекально-оральный механизм передачи), чему способствуют
грязные руки, обсемененные яйцами гельминта, предметы обихода, игрушки, продукты питания. В передаче
инвазии могут играть определенную роль мухи.
23.
ГИМЕНОЛЕПИДОЗ.Клинические проявления. У больных отмечаются снижение аппетита,
тошнота, тупые боли в животе, неустойчивый, кашицеобразный стул.
Большая часть больных гименолепидозом жалуется на головную боль,
головокружение, повышенную утомляемость. У инвазированных детей могут
наблюдаться ухудшение памяти, раздражительность,
обмороки, эпилептиформные припадки.
Диагностика. Диагноз гименолепидоза основан на обнаружении яиц
гельминта или взрослых особей в испраж-нениях, которые следует
исследовать не позднее 3-4 ч после их выделения с применением методов
обогащения (Калантарян, Фюллеборна или их модификаций) 3-х кратно с
интервалом 5—7 дней.
Профилактика. Основным в профилактике гименолепидоза является строгое
соблюдение санитарно-гигиенических требований.
Для обеззараживания яиц карликового цепня применяют 5 %-ный растворы
хлорной извести, хлорамина, кар-боловой кислоты, лизола. Фекалии
выдерживают в них не более часа.
Лечение. Больных гименолепидозом рекомендуется лечить в стационарных
условиях или в дневном гельминтологическом стационаре.
24.
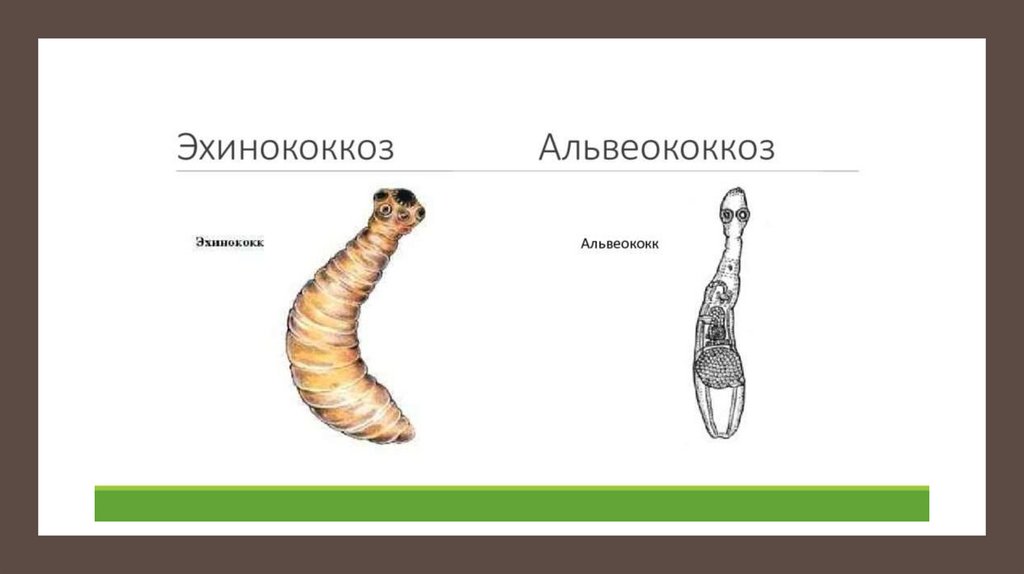
ЭХИНОКОККОЗ И АЛЬВЕОКОККОЗ.Эхинококкоз и альвеококкоз человека - тяжелые хронические гельминтозы, приводящие к инвалидности,
в некоторых случаях заканчиваются летально. Поражение сельскохозяйственных и пушных животных наносит значительный
экономический ущерб. В России эхинококкоз регистрируется повсеместно. Альвеококкоз человека является в основном
краевой патологией населения Севера, но встречается и в других регионах.
Возбудители. Возбудителем однокамерного (гидатидозного) эхинококкоза (Echinococcus granulosus)
является личиночная стадия мелкой лентовидной цестоды, имеющей размеры 2—6 мм, состоящей из сколекса,
снабженного мышечными присосками и 36—40 крючочками, расположенными в 2 ряда. 3-4 членика формируют шейку, из
них 2—3 бесполые и гермафродитные, последний - зрелый. Зрелый членик заполнен маткой, содержащей 200-800 яиц,
которые сходны по своему строению с яйцами бычьего и свиного цепней.
Возбудителем альвеококкоза (Echinococcus multiocularis)
также является личиночная стадия лентовидной цестоды, строение которой сходно с эхинококком, однако имеются
существенные различия: размеры ее меньше (1,2-3,7 мм), матка имеет мешковидную форму без боковых выпячиваний,
число крючьев до 30.
Развитие эхинококка и альвеококка осуществляется следующим образом. Из кишечника окончательного хозяина с
фекалиями выделяются наружу зрелые членики, заполненные яйцами. Частично они остаются на шерсти животного или
попадают на почву и расползаются, а высвобождающиеся из них яйца могут переноситься ветром, насекомыми на
значительное расстояние. Яйца, попадая в желудочно - кишечный тракт промежуточного хозяина, под влиянием
желудочного сока теряют оболочку, проникают в капилляры кишечной стенки и заносятся током крови в печень, где часть
оседает, некоторые, преодолев печеночный барьер, по малому кругу кровообращения попадают в легкие и фиксируются
там, часть может попасть в любой орган. Онкосферы, осевшие в органах, превращаются в пузыревидные личинки лавроцисты.
25.
ЭХИНОКОККОЗ .26.
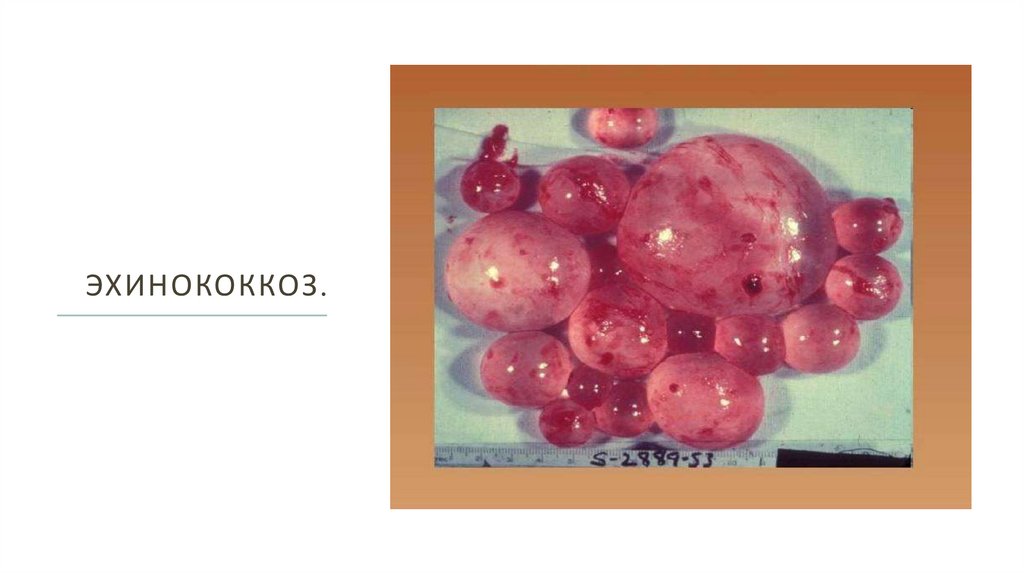
ЭХИНОКОККОЗ И АЛЬВЕКОККОЗ.Личиночная стадия (ларвоциста) эхинококка представляет собой пузырь размером от нескольких мм до 30-40 см,
содержащий прозрачную жидкость. Внутри первичного материнского пузыря могут формироваться вторичные и
третичные (дочерние и внучатые), имеющие одинаковое строение с материнским. Стенка пузыря состоит из двух
оболочек - наружной кутикулярной и внутренней зародышевой (герминативной). Внутренний
слой герминативной оболочки, разрастаясь, дает начало форменным элементам пузыря, к числу которых
относятся протосколексы, имеющие то же строение, что и сколексы взрослого паразита, и так называемые
выводковые капсулы - образования с обратным расположением оболочек, которые соединяются со стенкой пузыря
тонкой ножкой. Часть протосколексов и выводковых капсул отрывается и плавает в пузырной жидкости, образуя
«гидатидный песок».
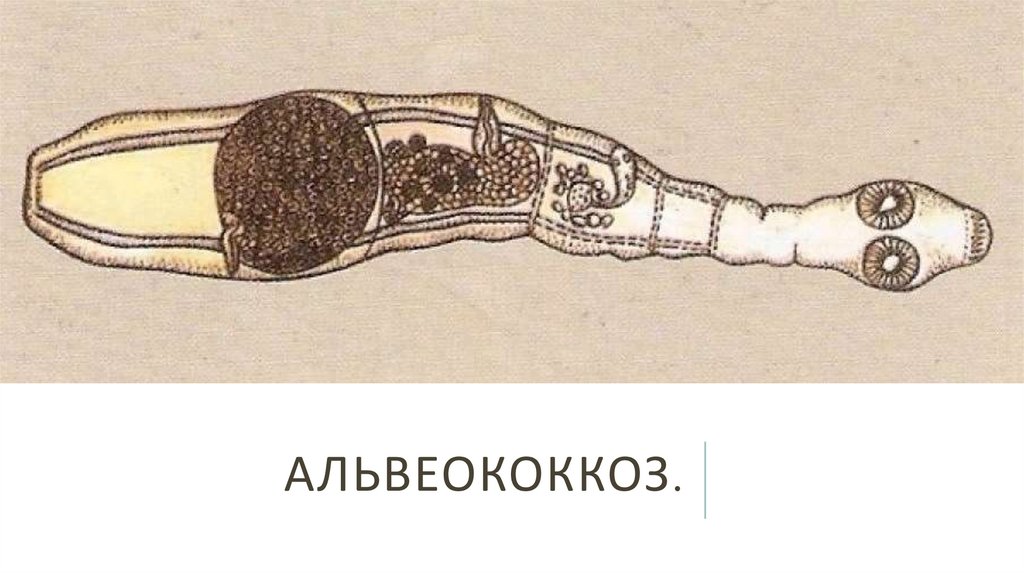
Ларвоциста альвеококка представлена конгломератом мелких пузырьков, образующихся путем почкования, тесно
прилегающих и сросшихся между собой. Пузырьки объединены соединительной тканью, их полость заполнена
жидкостью, на стенках формируются единичные сколексы. Особенностью ларвоцист альвеококка является их
инвазивность: отпочковавшиеся пузырьки прорастают орган, как злокачественная опухоль. Оторвавшиеся пузырьки
образуют метастазы.
Эпидемиология. Развитие эхинококка и альвеококка происходит с участием двух хозяев - дефинитивного, в
кишечнике которого обитают взрослые гельминты, и про-межуточного, содержащего личинки - ларвоцисты.
Взрослые особи адаптировались к узкому кругу хозяев, тогда как лавроцисты, особенно эхинококка, ко многим
видам животных.
27.
ЭХИНОКОККОЗ И АЛЬВЕКОККОЗНа территории России дефинитивными хозяевами эхинококка являются собака, волк, лисица, шакал, а промежуточными различные травоядные и всеядные копытные животные, в том числе крупный рогатый скот, свиньи, овцы, козы, лошади,
ослы и т. д., а также дикие парнокопытные - олени, лоси.
Дефинитивные хозяева альвеококка - лисица, песец, собака, реже - енотовидная собака, корсак, волк, иногда кошка.
Промежуточные хозяева - дикие мышевидные грызуны (ондатра, полевки и др.). Человек для обоих видов также является
промежуточным хозяином, но в передаче инвазии участия не принимает.
Кругооборот эхинококка осуществляется между плотоядными и травоядными животными. Очаги, в которых инвазия
передается от собак к сельскохозяйственным животным, и наоборот, называются синантропными. Существуют природные
очаги, передача нивазии в которых происходит между дикими плотоядными и травоядными.
Передача эхинококкоза может осуществляться путем перехода инвазии из природных в синантропные очаги и наоборот.
Человек заражается как из синантропных, так и из природных очагов, в первом случае при общении с собаками, во втором во время охоты на диких животных, а также при разделке шкур, на которых могут сохраняться яйца эхинококка.
Онкосферы относительно устойчивы к воздействию внешней среды. В связи с этим большое значение
в интенсивности передачи инвазии имеют климатические и микроклиматические условия местности, определяющие
длительность выживания онкосфер во внешней среде.
Онкосферы эхинококка переносят температуру от +38 до
-30С, устойчивы к высыханию и в зависимости от влажности сохраняют жизнеспособность до года.
Заражение окончательного хозяина (собака и др.) может происходить при поедании отбросов из кухонь, с боен, убойных
площадок, внутренних органов забитых на дому животных или при поедании падали
на неблагоустроенных скотомогильниках. Промежуточные хозяева (человек и др.) заражаются, проглатывая яйца и членики
паразита:
28.
АЛЬВЕОКОККОЗ.29.
ЭХИНОКОККОЗ И АЛЬВЕОКОККОЗКлинические проявления. Эхинококкозом чаще болеют люди среднего возраста и дети. Болезнь протекает иногда
бессимптомно и выявляется при целенаправленном обследовании или случайно. Практически любой орган может быть
поражен эхинококкозом, но чаще всего поражаются печень (50-80 %) и легкие (15—20 %). Эхинококкоз печени
сопровождается тупыми, ноющими, реже - приступообразными болями: при локализации в правой доле боли
носят холецистоподобный характер и ирадиируют в правую лопатку, ключицу, плечо, при локализации в левой наблюдаются диспепсические расстройства, тошно-та, тяжесть в эпигастрии.
Эхинококкоз легких, особенно легкие формы, неред-ко выявляется случайно. На рентгенограмме киста имеет вид
округлого образования с четкими контурами. Большие кисты, сдавливая бронхи, кровеносные сосуды, вызывают боли в
груди, кашель, кровохарканье.
Альвеококкоз характеризуется развитием многоузловых поражений опухолевого типа. Особенностью является
прогрессирующее течение с различными осложнениями, обусловленными ифильтративным ростом опухоли и ее
способностью, кости, зировать в другие органы (легкис, галовной мозк же пер, почки и другие органы).
При альреококкозе также первично поражается печень, чаще правая ее доля.
Диагностика. Диагноз эхинококкоза и альвеококкоза ставится на основа, никлинической картины, лаборатор-ного исследова
ния, элодемиологического анамнеза, инст-рументального ледрологического исследования. Для сероЛогических обаследований применяют иммуноферментную реакцию и всакию непрямой темагглютинации.
Профилактика. В ней должны принимать участие не только работники ветеринарной и медицинской служб, но обязательно
и другие ведомства: охотинспекция и охотоб-щества, коммунальная служба, а также органы исполни-тельной власти. С этой
целью необходимо вести система-тическую санитарно-просветительную работу о путях заражения (лекции, беседы, радио,
телевидение, печать), роли собак и других животных в передаче данной инвазий человеку. Строго соблюдать личную
гигиену, не вскарм-ливать собак убойными отходами. Помещение в специальные приюты бродячих собак — одна из
действенных мер профилактики эхинококкоза. Домашние, особенно в сельской местности, и служебные собаки должны
обследоваться ежеквартально.
30.
31.
МЕРЫ БОРЬБЫ.Меры борьбы с альвеококкозом сложнее, так как основным источником передачи инвазии являются дикие животные и
поэтому основные мероприятия должны быть направлены на санитарное просвещение и личную гигиену. Категорически
запрещается скармливать собакам тушки убитых на охоте зверей. Если источником передачи инвазиционного материала
являются собаки, профилактика та же, что и при эхинококкозе.
В регионах, неблагополучных по эхинококкозу, целесообразно массовое серологическое обследование, особенно лиц,
имеющих постоянный контакт с собаками: чабанов, пастухов, охотников, оленеводов, а также занимающихся разделкой
шкур. При подозрении на эхинококкоз обследованию подлежат все члены семьи.
Лица с высокими титрами антител (РНГА до 1:1260) расцениваются как подозрительные на заболевания и подвергаются
клиническому и инструментальному обследованию в стационаре республиканских, краевых и обслатных больниц. Они
находятся под наблюдением одного из хирургов района, а общий учет и постоянный контроль сосредоточивается в
республиканской, краевой или областной больницах. Специалисты ЦГСЭН проводят анализ причин возникновения случаев
эхинококкоза и альвеококкоза у людей и совместно с органами ветеринарной службы и другими ведомствами организуют
мероприятия по профилактике указанных инвазий.
Лечение хирургическое, при множественном эхинококкозе - поэтапное и в пределах здоровой ткани.
32.
- ХОЛЕРА.ИСТОРИЯ ХОЛЕРЫ
Холера - антропонозная конвенционная особо опасня инфекционная
болезнь, характеризующаяся обезвоживанием, нарушением водно солевого обмена, токсикозом и поражением желудочно - кишечного
тракта.
Родиной холеры является дельта реки Ганга, откуда заболевание
распростронялось по азиатскому материку принимая форму эпидемий.
Первая пандемия холеры началась в Индии в 1817 г., распространилась
по всему земному шару и закончилась в 1823 г. В 1826 г. началась вторая
пандемия, которая охватила все континенты и прекратилась в 1837г. С
1844 по 1859 г. продолжалась третья пандемия, с 1965 по 1873 гг. четвертая, а с 1883 по 1896 г. - пятая. Во время этих пандемий массовые
заболевания холерой регистрировались в Азии, Европе, Африке и
Америке. Шестая пандемия, длившаясяс 1902 по 1926 г. Захватила Азию,
Европу и Африку. Во время каждой пандемии наблюдались эпидемии
холеры и в России. Заболевание распростронялось караванными путями
- через Афганистан и Бухару на Оренбург или через Иран - в Закавказье и
далее по Волге и Черноморскому побережью, в глубь России. Однажды
холера проникла в нашу страну с Запада(из Западной Украины).
33.
ИСТОРИЯ ХОЛЕРЫ.Во время седьмой пандемии холеры в период с 1961 по 1989 г. в ВОЗ поступили сообщения из 117
стран о 1 713 057 случаях заболевания холерой. В СССР с 1965 по
1989 г. из 11 республик сообщили о 10 733 случаях холеры.
В настоящее время наиболее распространена холера, вызываемая вибрионом Эль-Тор.
Особенностями ее являются возможность длительного вибриононосительства и большая частота
стертых форм болезни, а также большая устойчивость возбудителя во внешней среде по сравнению с
классическим биологическим вариантом холерного вибриона. Если при классической холере число
здоровых виб-риононосителей достигает примерно 20 % общего числа больных, то при холере ЭльТор оно равно 50 %.
Классическая холера до сих пор эндемична в Южной
(Индия, Бангладеш, Пакистан), холера Эль-Тор - в Юго-Восточной Азии (Индонезия, Таиланд и др.). В
70-х п. распространение холеры Эль-Тор приняло пандемический характер. Она проникла во многие
страны всех континентов. В 1965 г. эпидемия холеры возникла на территории Узбекистана, а в 1970 г. в
городах Одесса, Керчь, Астрахань и некоторых других. В последующие годы спорадические
заболевания отмечались на многих территориях бывшего СССР, а в 1994 г. вспышки холеры возникли в
Дагестане(более 1600 заболевших) и на Украине(заболело около 1000 человек). Вспышки, как
правило, приходятся на теплое время года.
34.
35.
ХАРАКТЕРИСТИКА ХОЛЕРЫ.Характеристика возбудителей холеры. Возбудители: вибрионы рода Vibrio вида Cholerae серогруппы 01 биоваров
colerae (классический) и eltor.
Чувствителен к антибиотикам тетрациклиновой группы и левомицетину.
Источники инфекции - больной человек или виброноситель (реконвалесцент транзиторный или хронический носитель).
Механизм передачи возбудителя фекально-оральный, пути передачи - водный и пищевой, реже — контактный.
Естественная восприимчивость людей высокая, но на одного больного приходится до 1000 здоровых носителей.
Чаще болеют лица с пониженной кислотностью желудочного сока.
В эпидемичных зонах чаще болеют дети, так как взрослое население приобретает иммунитет и в
результате проэпидемичивания.
У лиц пожилого возраста, перенесших холеру, отмечается формирование хронического носительства возбудителя в
желчном пузыре.
5 дней.
Инкубационный период — от нескольких часов
Основные клинические признаки. При стертых формах может наблюдаться учащение дефекации при отсутствии
обезвоживания. В более выраженных случаях появляется понос без тенезмов, стул постепенно приобретает вид водянистой
жидкости(рисовый отвар). При течении средней тяжести к поносу(до 10 раз в сутки и более) присоединяется рвота, быстро
нарастает обезвоживание. Тяжелая и очень тяжелая(алгидная) формы характеризуются явлениеми интоксикации и
эксикоза: лицо приобретает вид "маски Гиппократа", отмечаются жажда, падение сердечно - сосудистой деятельности,
афония, аноксия. В нелеченных случаях летальность достигает 60%.
36.
Лечение: регидратация солевыми растворами, антибиотики тетрациклинового ряда.Лабораторная диагностика основана на выделениивозбудителя в рвотных массах,
испражнениях, желчи больных или трупном материале(отрезки тонкой кишки, желчного
пузыря). Материал от больных берут до начала лечения антибиотиками. Положительный ответ
лабораторий дает через 12-16 часов, отрицательный через 12-24 часов.
Из ускоренных диагностических приемов используют методы иммунофлюоресценцию,
иммобилизацию, микро- и макроагглютинацию с противохолерной О-сывороткой, РНГА. РА
используют в основном для ретроспективной диагностики. Все лабораторные работы с
материалом от холерных больных должны проводиться при строгом соблюдении правил работы
с возбудителями особо опасных инфекций.
Особенности организации противоэпидемических мероприятий в очагах холеры как особо
опасной инфекции.
Информация о заболевшем или о подозрении на заболевание направляется в территориальный
центр госсанэпиднадзора в виде экстренного извещения не позднее чем через 12 ч после
выявления больного. Территориальный центр госсанэпиднадзора немедленно по получении
извещения направляет оперативную информацию в Минздрав России. Такая же информация
направляется в случае выявления носителей возбудителя холеры и выделения возбудителя из
объектов окружающей среды. МЗ РФ обменивается такой информацией со странами СНГ и информирует ВОЗ.
37.
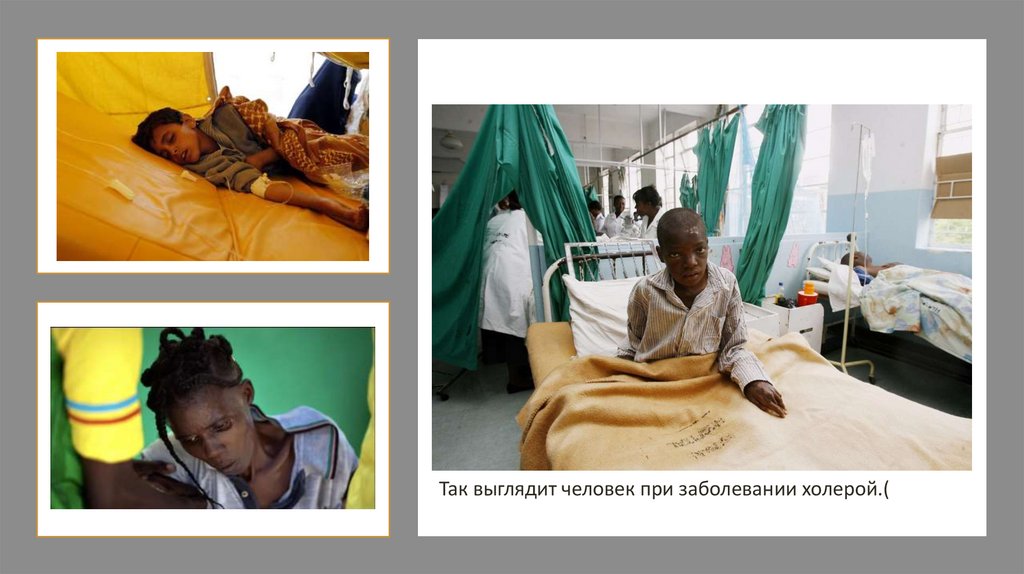
Так выглядит человек при заболевании холерой.(38.
ОГРАНИЧИТЕЛЬНЫЕ МЕРЫХОЛЕРЫ.
В очаге вводят ограничительные меры:
Водопользование поверхностными водоемами разрешается только в местах, определяемых органами и
учреждениями государственного санитарно - эпидемиологического надзора;
При отсутствии соответствующих санитарно - гигиенических условий запрещается размещение неорганизованно
отдыхающих в населенных пунктах, особенно в курортной зоне.
Кроме того, проводят санитарно - гигиенические мероприятия:
Усиление контроля за водоснабжением населения;
Своевременностью очистки, вывоза и обеззараживания отбросов;
Работой организаций торговли, общественного питания, коммунального хозяйства;
Местами массового скопления населения.
Активно ведется санитарное просвещение населения по профилактике острых кишечных инфекционных болезней.
39.
ДИСПАНСЕРИЗАЦИЯ.Диспансерное наблюдение за переболевшим. Переболевшее холерой (или бывшие вибрионосители) находятся
под медицинским наблюдением в течение з месяцев после выписки из стационара. В первый месяц испражнения
исследуют каждые 10 дней, а в дальнейшем - раз в месяц. На первом месяце наблюдения однократно
исследуют желчь. Лиц, находящихся под наблюдением, у которых выделен возбудитель холеры, госпитализируют
для повторного лечения
Лица, общавшиеся с больным или носителем и страдающие дисфункциями или хроническими заболеваниями
желудочно-кишечного тракта подлежат провизорной госпитализации. Их выписывают после 5-дневного
медицинского наблюдения, курса экстренной профилактики антибиотиками и троекратного бактериологического
исследования с отрицательным результатом. В сельской местности разрешается оставлять на дому одного из членов
семьи, подлежащих провизорной госпитализации, для ведения хозяйства, но за ним устанавливают медицинское
наблюдение в течение 5 суток с троекратным бактериологическим обследованием в течение первых суток и
профилактическим лечением доксициклином в течение 3 суток.
Экстренная профилактика проводится по эпидемическим показаниям тетрациклином лицам, тесно
общавшимся с больным холерой (вибрионосителем), по схеме:
300 000 ЕД 3 раза в день в течение 4 суток.
40.
МЕРОПРИЯТИЯ.Профилактические мероприятия: улучшение социальноэкономических санитарно-гигиенических условий жизни населения, в том
числе обеспечение доброкачественной питьевой водой, обеззараживание
сточных вод, санитарная очистка населенных мест, повышение санитарной
культуры населения и др.
Система эпидемиологического надзора предусматривает два основных
направления работы:
1) предупреждение заноса возбудителя из-за рубежа и распространения его
на территории страны, что регламентируется Правилами по санитарной
охране территории;
2) целенаправленное исследование воды поверхностных водоемов на
наличие холерных вибрионов (в зонах санитарной охраны водозаборов,
местах массового купания, ниже сброса сточных вод, в том числе условно
чистых вод электростанций, акваториях портов и т. п.).
Специфическая профилактика холеры имеет вспомогательное значение и
проводится по эпидемическим показаниям по согласованию с
Департаментом госсанэпиднадзора МЗ РФ.





























 medicine
medicine biology
biology








