Similar presentations:
Гепатолиенальный синдром
1.
Гепатолиенальный синдром2.
ОпределениеГепатолиенальный синдром (ГЛС) увеличение печени и селезенки.
3.
Заболевания, при которых наблюдается ГЛС:• Болезни печени:хронические гепатиты, циррозы,
стеатогепатиты
• Очаговые образования печени (первичный и
метастатический рак печени, кисты печени)
• Болезни накопления (тезаурисмозы), обусловленные
генными нарушениями
• Сосудистые заболевания печени
• Болезни крови
• Болезни сердца с возможностью развития
правожелудочковой недостаточности
• Инфекционные заболевания
• Ревматические заболевания (СКВ, синдром Стилла у
взрослых, синдром Фелти)
4.
Современные методы диагностикихронический заболеваний печени
• Анамнез
• Физикальное исследование больного
•Лабораторные методы
• Индикаторные тесты (оценка регенерации и
опухолевого роста)
• Визуализирующие методы
(рентгенографические, эндоскопические,
ультразвуковые; эластометрия, КТ,МРТ)
• Гистоморфологические методы
4
5.
Метаболические заболеванияпечени
• Обусловленные генными нарушениями – болезни
накопления (тезаурисмозы)
- гемохроматоз
- болезнь Вильсона-Коновалова
- болезнь Гоше
- гликогенозы
- болезнь Ниманна-Пика
- порфирии
- дефицит альфа-1-антитрипсина
• Обусловленные метаболическими расстройствами,
действием экзогенных и эндогенных ксенобиотиков,
нарушениями питания и другими факторами
- жировая болезнь печени (алкогольный и неалкогольный стеатозы и
стеатогепатиты)
6.
• Болезнь Вильсона – Коновалова – редкоенаследственное заболевание с аутосомнорецессивным типом наследования,
характеризующееся нарушением экскреции меди
из организма, приводящее к избыточному
накоплению этого микроэлемента в тканях и
сочетанному поражению паренхиматозных органов
(прежде всего печени) и головного мозга (
преимущественно подкорковых ядер).
• В основе патогенеза лежит мутация гена ATP7B,
локализованного на 13-й хромосоме, продукт
которого обеспечивает транспорт меди в
организме.
7.
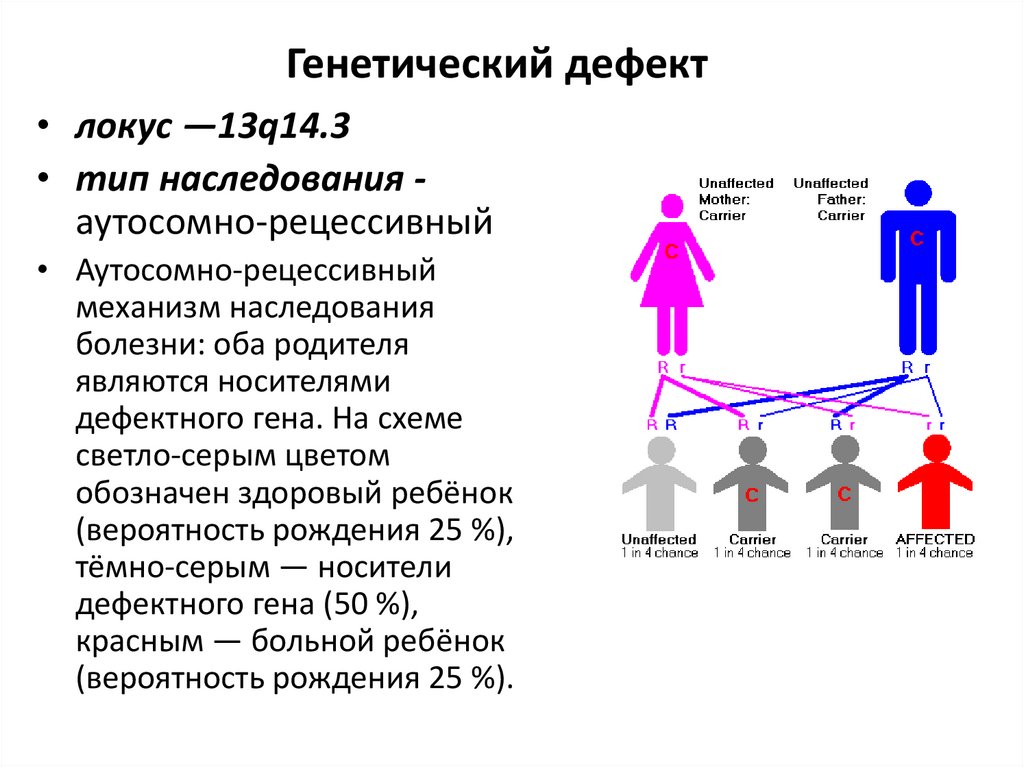
Генетический дефект• локус —13q14.3
• тип наследования аутосомно-рецессивный
• Аутосомно-рецессивный
механизм наследования
болезни: оба родителя
являются носителями
дефектного гена. На схеме
светло-серым цветом
обозначен здоровый ребёнок
(вероятность рождения 25 %),
тёмно-серым — носители
дефектного гена (50 %),
красным — больной ребёнок
(вероятность рождения 25 %).
8.
Основные формы болезни Вильсона-Коновалова• Основными формами БВК являются абдоминальная,
церебральная и смешанная (с поражением печени и ЦНС) .
• Абдоминальная форма может проявляться различными
формами хронических гепатитов и циррозов печени,
фульминантной печеночной несостоятельностью.
• Вариантами церебральной формы являются: ригидноаритмо-гиперкинетическая, дрожательно-ригидная,
дрожательная и экстрапирамидно-корковая.
• У некоторых пациентов заболевание манифестирует
гемолитической анемией (с кризами и без), нефропатией
по типу тубулярного нефрита.
9.
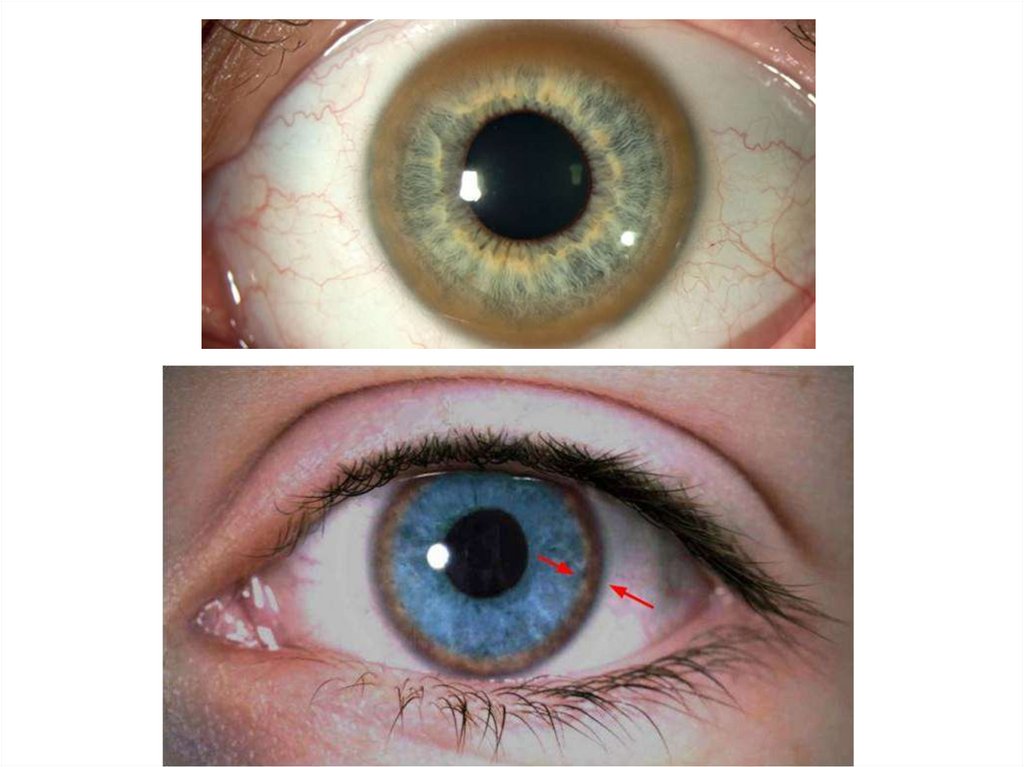
Болезнь Вильсона – Коновалова• Отличительной особенность хронического
гепатита, обусловленного болезнью ВильсонаКоновалова, является наличие кольца
Кайзера-Флейшера на роговице.
• При биопсии печени выявляются: баллонная
дистрофия и некрозы гепатоцитов,
воспалительная инфильтрация, фиброз
портальных трактов, гликогеновая
вакуолизация ядер гепатоцитов,
перипортальный стеатоз.
• Особенностью заболевания является
диссоциация между умеренным повышением
уровня трансаминаз и наличием выраженных
гепатоцеллюлярных некрозов.
10.
11.
12.
Диагностика болезни Вильсона-Коновалова• В настоящее время общепризнанным
стандартом установления диагноза болезни
Вильсона — Коновалова является:
1) наличие колец Кайзера — Флейшера;
2) снижение уровня церулоплазмина в
плазме крови <0,200 г/л (в норме — 0,2–0,6
г/л);
3) снижение содержания меди в плазме
крови <12,6 мкмоль/л (в норме 12,6–24,4
мкмоль/л);
4) увеличение экскреции меди с мочой >60–
100 мкг/сут (в норме ≤60 мкг/сут);
5) в сомнительных случаях показана биопсия
печени (наличие в биоптате меди >100 мкг/г
сухой массы).
13.
Лечение болезни Вильсона-Коновалова• Диета № 5, богатая белком, с
ограничением содержащих медь
продуктов (баранина, куры, колбасы,
рыба, ракообразные, шампиньоны,
щавель, лук-порей, редис, бобовые,
орехи, чернослив, шоколад, какао,
мед, перец и др.).
Основа терапии - использование
препаратов, связывающих медь и
выводящих её из организма:
• D-пеницилламина составляет 1000-2000
г/сут с дальнейшим переходом на
поддерживающую дозу.
• Триентин 1—2 г в день .
При переходе на триентин
большинство побочных эффектов Dпеницилламина исчезает.
14.
Наследственный гемахроматоз• Гемахроматоз(«пигментный цирроз»
«бронзовый диабет») генетически
обусловленное заболевание, вызванное
увеличением всасывания железа в тонкой
кишке и повреждением печени,
поджелудочной железы, сердца,
эндокринных органов, связанных с
отложением в них железа.
15.
Этиология наследственного гемахроматозамутация гена, сцепленного с А-локусом
комплекса HLA на коротком плече 6-й
хромосомы- С282Y (замещение цистеина
на тирозин).
Эпидемиология
высокая частота встречаемости НГХ (по
зарубежным данным- до 8 случаев на 1000
населения в год, в среднем-0,5%)
предполагает гетерозиготное носительство
патологического гена у 10-13% населения
16.
Стадии гемахроматоза• Гемахроматоз без перегрузки организма железом
• Перегрузка железом без клинических проявлений
• Клинические проявления гемахроматоза
Симптомы поражения печени выявляются
случайно или на стадии цирроза и его клинических
проявлений.
У 10-25% -бессимптомное течение (случайное
выявление повышенных показателей обмена
железа)
17.
Симптомы и признаки развернутой стадиипервичного гемохроматоза
Гепатомегалия 90-95%
Пигментация кожи 90%
Спленомегалия 50%
Сосудистые звездочки
30%
Артропатия 25-50%
Сахарный диабет 65%
Асцит 50%
Желтуха 70%
Кардиомиопатия(наруше
ние ритма, застойная НК)
10% Исчезновение
оволосения на теле 20%
Атрофия яичек 25%
18.
Дифференциальная диагностикагемахроматоза
• Гемолиз эритроцитов (сидероахрестическая
анемия, талассемия, микросфероцитоз, дефицит
вит.В12)
• Избыток поступления железа (диета, богатая
железом, многократные гемотрансфузии,
бесконтрольный прием препаратов железа)
• Заболевания печени с вторичным накоплением
железа (вирусный гепатит С, АБП, неалкогольная
жировая болезнь печени, кожная порфирия)
19.
Методы диагностики гемахроматоза1.
Концентрация железа и ферритина в сыворотке крови
2.
Процент насыщения трансферрина - расчетный
коэффициент отношения уровня сывороточного железа и
ОЖСС (определять у молодых больных, у которых нет
повышения железа и ферритина) > 45%
Генетическое исследование
Биопсия печени (при отрицательном результате
генетического исследования и для определения
прогноза)
МРТ (для исключения гепатоцеллюлярной карциномы)
3.
4.
5.
20.
Лечениедиетотерапия:
- умеренное потребление мяса, исключить продукты с высоким содержанием Fe:
сушеные белые грибы, печень и почки, персики, абрикосы, рожь, зелень
петрушки, картофель, репчатый лук, тыква, свекла, айва, груши, фасоль,
чечевица, толокно, горох, куриное яйцо, шпинат;
-избегать употребления алкоголя
- запрет на введение железа
- ограничение потребления витамина С (до 500 мг/день)
- заместительная терапия минералами только в случае наличия симптомов их
дефицита
симптоматическая терапия:
- начальный курс лечения- кровопускания в объеме 500 мл в неделю, проводят
в амбулаторных условиях. Параллельно в динамике отслеживают содержание
гемоглобина. Периодически определяют концентрацию сывороточного
ферритина до получения показателя 50 мкг/л.
медикаментозная терапия: применяют дисферал в дозе 1 г/сут в/м.
Эффективность оценивают путем определения выделения железа с мочой;
! На фоне длительного применения возможно помутнение хрусталика глаза.
21.
Классификация• 1. Предпеченочная (подпеченочная)
• 2. Внутрипеченочная
• 3. Классификация портальной гипертензии
в зависимости от локализации препятствия
кровотоку :
• Постпеченочная (надпеченочная)
22.
Особенности кровоснабженияпечени
• Двойное (венозноартериальное)
кровоснабжение: 75%
объема крови поступает в
печень из воротной вены,
25% из печеночной артерии
• Двойная венозная система:
на уровне синусоидов
печени артериальная и
венозная кровь смешивается
и начинает оттекать через
центральную вену в
печеночные вены , а затем в
систему нижней полой вены
23.
Предпеченочная (подпеченочная)портальная гипертензия
• Возникает при тромбозе портальной и селезеночной
вен, врожденной атрезии или стенозе портальной
вены, сдавлении портальной вены опухолями; при
увеличении кровотока в портальной вене, которое
наблюдается при артериовенозных фистулах,
выраженной спленомегалии, гематологических
заболеваниях.
• При нарушении оттока в одной из образующих
портальную систему вен (селезеночной,
мезентериальной, желудочной) развивается
локальная (парциальная) портальная гипертензия.
24.
Острый тромбоз воротной вены• У 90 % пациентов с острым ТВВ возникает резкая боль в животе.
Синдром системного воспаления имеет место у 85 % пациентов с
диагнозом острого ТВВ в отличие от местной или системной
инфекции, которая отмечается у 20 % этих больных. У значительной
доли пациентов возникают только легкие неспецифические
симптомы, поэтому диагноз ТВВ не предполагается и ставится только
на стадии кавернозной трансформации.
• Биохимические показатели функции печени либо не меняются, либо
меняются незначительно и быстро приходят в норму. Асцит
присутствует у половины пациентов; в большинстве случаев он виден
только при УЗ-исследовании. Благодаря усилению настороженности и
доступности чувствительных неинвазивных лучевых методов
исследования диагноз обструкции воротной вены сегодня ставится в
острой стадии в 50–70 % случаев.
• Инфаркт кишечника — самое опасное экстренное осложнение
острого тромбоза воротной и брыжеечной вен; смертность при этом
достигает 60 %.
25.
Синдром Банти26.
Внутрипеченочная портальнаягипертензия
• Возникает вследствие :
• 1.диффузных хронических заболеваний
печени : хронический гепатит, цирроз печени
различного генеза;
• 2. опухолевые поражения печени (первичные
и метастатические) ;
• 3. аномалии развития сосудов печени:
27.
Постпеченочная портальнаягипертензия
• Болезнь Бадда-Киари - первичный облитерирующий
эндофлебит печеночных вен с тромбозом и последующей
их окклюзией, а также аномалии развития печеночных
вен, ведущие к нарушениям оттока крови из печени.
• Нередко может быть связана с гематологическими
расстройствами (полицитемия, дефицит антитромбина 3)
• АФС, приемом контрацептивов
• Злокачественными новообразованиями
• Травмой живота
28.
• Острая форма болезни начинается внезапно споявления интенсивной боли в эпигастрии и
правом подреберье, рвоты, увеличения
печени. При вовлечении в процесс нижней
полой вены наблюдают отеки нижних
конечностей, расширение подкожных вен
передней брюшной стенки, грудной клетки.
Болезнь быстро прогрессирует, в течение
нескольких дней развивается асцит, часто
имеющий геморрагический характер. Иногда
асцит может сочетаться с гидротораксом, не
поддается лечению диуретиками.
29.
Болезнь Бадда - Киари• При хронической форме (80-85 %) эндофлебит
длительное время протекает бессимптомно или
проявляется только гепатомегалией.
• В развернутой стадии печень заметно увеличивается в
размерах, становится плотной, возможно
формирование цирроза печени,
• в ряде случаев появляются спленомегалия,
• Характерны расширенные вены на передней
брюшной стенке и груди.
• В терминальной стадии выявляются резко
выраженные симптомы портальной гипертензии.
Исходом болезни является тяжелая печеночная
недостаточность, тромбоз мезентериальных сосудов.
30.
Клинические проявления синдромапортальной гипертензии
• Появление извитых
расширенных
подкожных вен
передней брюшной
стенки ( «голова
медузы»)
• Появление
расширенных
геморроидальных узлов
• Увеличение в объеме
живота из-за асцита;
31.
Диагностика болезни Бадда - Киари• Анамнез (травма живота, туберкулез в анамнезе)
• Увеличение печени, боль в правом подреберье
• Ультразвуковая доплерография с оценкой
кровотока по портальной, печеночной и
селезеночной венам
• Сужение (тромбоз )печеночных вен по данным
ангиографии (нижняя каваграфия,
веногепатография)
32.
Транскавальная печеночная
венография заключается во
введении контрастного вещества
через катетер, проведенный в
нижнюю полую вену к устьям
печеночных вен, или путем
трансюгулярной катетеризации
печеночных вен.
Осуществляется для:
- определения проходимости
печеночных вен и печеночного
сегмента нижней полой вены (при
подозрении на синдром БаддаКиари);
- оценки эффективности
хирургической терапии.
33.
Очаговые образованияпечени(новообразования)
• 90% всех опухолей печени являются метастатическими
(ободочная и прямая кишка, молочная железа, желудок)
• 80% всех больных первичным гепатоцеллюлярным раком
(ПГР) имеют предшествующий цирроз печени, чащевирусной этиологии.
34.
Характерные клиническиесимптомы рака печени
Нарастающие боли в правом подреберье
Лихорадка
Резкое похудание
Быстрое увеличение в размерах печени
Анемия, повышение СОЭ
Быстрое нарастание желтухи и явлений портальной гипертензии
Альфа-фетопротеин в высоких титрах (ГРП) или положительные
онкомаркеры (при метастатическом раке)
Диагностика рака печени:
• УЗИ органов брюшной полости, МРТ,КТ брюшной полости, проведение
онкопоиска, исследование альфа-фетопротеина и других онкомаркеров,
лапароскопия с биопсией печени
35.
Болезни сердца с возможностью развитияправожелудочковой недостаточности
• Болезни миокарда (миокардиты,
кардиомиопатии)
• Болезни перикарда(констриктивный перикардит)
• Приобретенные и врожденные пороки сердца
• Хроническое легочное сердце (заболевания
легких,ХОБЛ, рецидивирующая ТЭЛА)
36.
Констриктивный перикардитКонстриктивный перикардит – фиброзное
утолщение листков перикарда и облитерация
перикардиальной полости, приводящие к
сдавлению сердца и нарушению
диастолического наполнения желудочков.
Констриктивный перикардит может развиться
после хронической туберкулезной инфекции,
гемоперикарда, травмы сердца.
Материалы по констриктивному перикардиту взяты из лекции профессора А.П. Реброва
37.
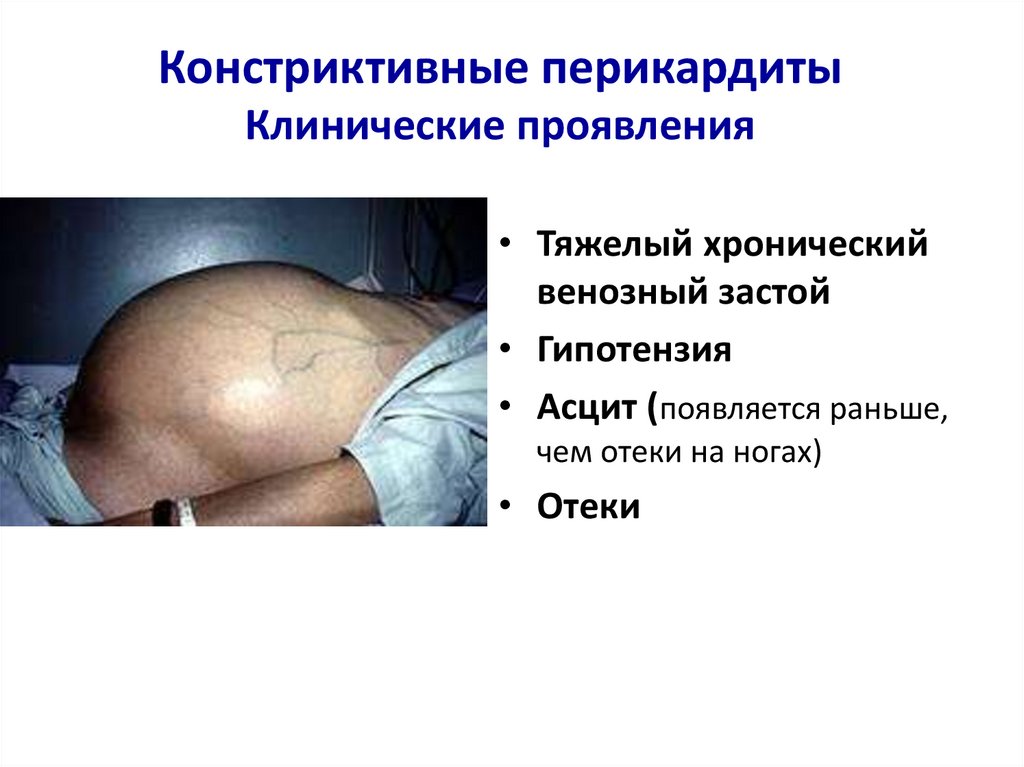
Констриктивные перикардитыКлинические проявления
• Тяжелый хронический
венозный застой
• Гипотензия
• Асцит (появляется раньше,
чем отеки на ногах)
• Отеки
38.
Констриктивные перикардитыРентгенография
• Перикардиальная
кальцификация
• Плевральный выпот
39.
Особенности ГЛС при других формахправожелудочковой недостаточности
• Печень гладкая, болезненная с закругленным краем
• Положительный с.Плеша
• Низкая активность патологического процесса печени (по
данным БАК)
• Слабая выраженность печеночно-клеточной недостаточности
• Желтуха в 20-40%, нерезко выраженная
• Медленный темп клинической эволюции
• Хороший эффект от лечения сердечной недостаточности
• Редкое формирование истинного цирроза -2%
40.
Инфекционные и паразитарныезаболевания с гепатолиенальным
синдромом
-
инфекционный мононуклеоз,
инфекционный эндокардит,
сепсис
абдоминальный туберкулез,
висцеральный лейшманиоз,
малярия,
альвеококкоз,
эхинококкоз,
сифилис,
бруцеллез и др.
41.
При гепатолиенальном синдроме инфекционного характераважную роль играет:
• эпидемиологический анамнез
• характер течения заболевания
• особенности лихорадки
• наличие или отсутствие признаков интоксикации
• наличие анемии
• наличие артралгий, миалгий
42.
Болезни крови• Острый лейкоз (лихорадка, геморрагический синдром,
лимфаденопатия, бластные клетки В ОАК)
• Хронический миелолейкоз (выраженная спленомегалия,
длительный нейтр.лейкоцитоз со сдвигом влево, затем - до
промиелоцитов, эозинофильно-базофильная ассоциация,
выявление филадельфийской хромосомы в миелоидных
клетках)
• Хронический лимфолейкоз (лимфаденопатия, лимфоцитарный
лейкоцитоз, в препарате –тени Боткина-Гумпрехта)
• Полицитемия(красный цианоз, кожный зуд, жгучие боли в
кончиках пальцев-эритромелалгия, эритроцитоз, тромбоцитоз,
ускорение СОЭ)
• Лимфогранулематоз (лимфаденопатия, лихорадка с профузным
потом, кожный зуд, лейкоцитоз, моноцитоз, эозинофилия,
клеткиБерезовского-Штернберга в биоптате лимфоузлов )
43.
ДИФФЕРЕНЦИАЛЬНАЯДИАГНОСТИКА









































 medicine
medicine








