Similar presentations:
Невынашивание беременности. Переношенная беременность
1.
2.
краевое государственное бюджетное профессиональноеобразовательное учреждение
«Владивостокский базовый медицинский колледж»
(КГБПОУ «ВБМК»)
ПМ.01Диагностическая деятельность
МДК 01.01. Пропедевтика клинических дисциплин
пропедевтика в акушерстве и гинекологии
Раздел 7. Пропедевтика в акушерстве и гинекологии
Тема: Невынашивание беременности.
Переношенная беременность.
Специальность 31.02.01«Лечебное дело», 2 курс
2
3.
Невынашиваниебеременности
4.
Невынашивание беременностиНевынашивание беременности –
сложный полиэтиологический
симптомокомплекс, маркер дисбаланса
взаимодействия репродуктивной
системы женщины с другими
системами жизнеобеспечения
организма.
Невынашивание беременности – это
потери беременности до 22 недель.
5.
Классификацияранние выкидыши до 12 нед
беременности,
поздние выкидыши - 12–22 нед,
Преждевременные роды —
прерывание беременности на сроке с 22
до 37 полных недель беременности с
массой плода более 500 г;
6.
Невынашивание беременностиНевынашивание беременности может
быть спорадическим (одноразовым) и
привычным (2-3 и более
самопроизвольных выкидышей,
следующих один за другим).
7.
Частотаневынашивания беременности
Частота самопроизвольного
прерывания беременности
составляет около 15-20 % от общего
числа всех выявленных
беременностей.
В ранние сроки беременности (в 68 недель) происходит 40 - 80 % от
всех самопроизвольных
выкидышей.
8.
Причины невынашиваниябеременности
Генетические
Анатомические
Эндокринные
Инфекционные
Иммунологические
Тромбофилические факторы
Идиопатические, в основе которых
80% лежат нераспознанные иммунные
нарушения.
9.
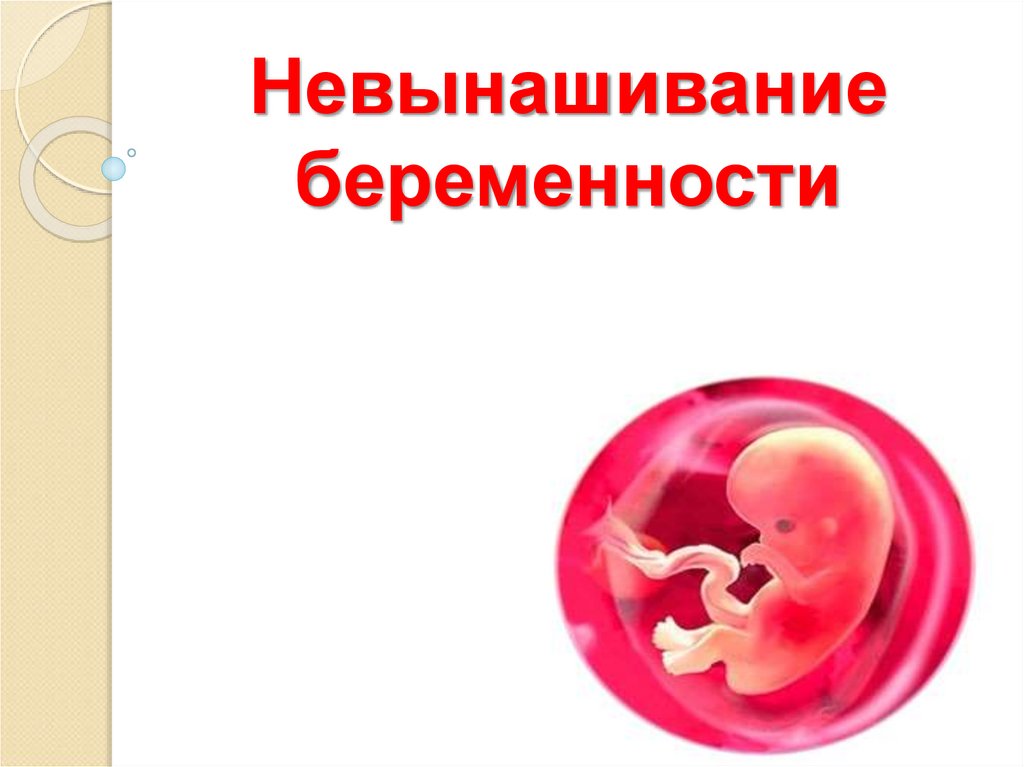
ГенетическиеХромосомные аномалии приводят к гибели эмбриона
в 8-12недель - 41-50%, в 16-19 недель-30%.
В 95% случаев изменение числа хромосом.
В 60% - трисомии, чаще по 21 хромосоме - синдром
Дауна, по 13 – синдром Патау, по18 – Эдвардса.
Диагностика
Кариотип мертвого плода.
Цитогенетический анализ абортивного материала.
Исследование кариотипа родителей.
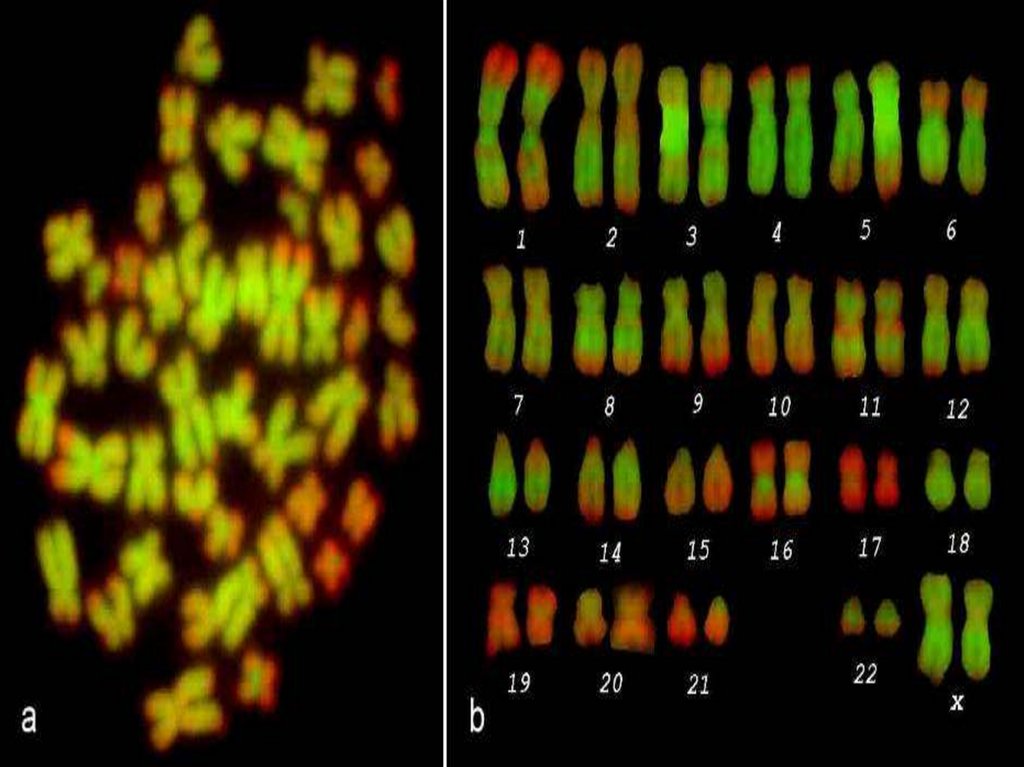
ИПД –биопсия хориона, кордоцентез, амнио-
плацентоцентез.
10.
11.
12.
АнатомическиеАномалии развития матки
Истмико - цервикальная
недостаточность
Травматические повреждения матки
при аборте и родах
Различные опухоли (миома матки)
13.
ЭНДОКРИННЫЕ ПРИЧИНЫЭндокринные причины
невынашивания беременности
отмечают в 8–20% случаев.
Наиболее значимыми из них
считают недостаточную функцию
яичников, плаценты (64-74%),
гипофиза, дисфункцию щитовидной
железы и сахарный диабет.
14.
ИММУНОЛОГИЧЕСКИЕ ПРИЧИНЫВ настоящее время известно, что около
80% всех ранее необъяснимых случаев
повторных потерь беременности связано с
иммунологическими нарушениями.
Выделяют аутоиммунные и аллоиммунные
нарушения.
Аутоиммунные процессы - развивается
агрессия иммунной системы к собственным
тканям матери. Иммунный ответ направлен
против собственных Аг.
В этой ситуации плод страдает вторично в
результате повреждения материнских
тканей.
15.
При аллоиммунных нарушенияхиммунный ответ беременной направлен
против антигенов эмбриона,полученных от
отца и потенциально чужеродных для
организма матери.
К аутоиммунным нарушениям, наиболее
часто обнаруживаемым у больных с
привычным выкидышем, относят
наличие в крови беременной
антифосфолипидных, антитиреоидных,
антинуклеарных аутоантител.
16.
Факторы риска невынашиванияСоциально-биологические факторы:
социальный статус, условия работы, стрессы,
экология.
ОАГА: возраст первородящей матери менее 16
и более 30 лет; воспалительные заболевания,
эндокринная патология, аборты, частые роды.
Экстрагенитальная патология: сахарный
диабет, заболевания сердечно-сосудистой
системы, заболевания почек, щитовидной
железы и др.
17.
Факторы риска невынашиванияОсложнения беременности: преэклампсия,
многоплодие, многоводие, предлежание
плаценты , отслойка плаценты,
внутриутробное инфицирование плода.
Воздействие тератогенов: инфекционных,
токсических, лекарственных.
Дефицит фолиевой кислоты : формируется
аномальный кариотип плода.
18.
Прегравидарная подготовкаПрегравидарная подготовка – это
комплекс мероприятий,
направленных на подготовку к
зачатию, планирование будущей
беременности.
Адекватная контрацепция !!!
19.
Прегравидарная подготовкаБеседа психолога с обоими родителями.
Анализы
на инфекции TОRCH-комплекса:
токсоплазмоз, краснуха, цитомегаловирусная
инфекция и герпес.
УЗИ органов малого таза у женщины.
ЭКГ.
Флюорография.
Консультации
стоматолога, ЛОР- врача,
окулиста, терапевта.
Санирование очагов инфекции.
20.
Прегравидарная подготовкаОбщеклиническое лабораторное
обследование.
Определение группы крови и резусфактора будущих родителей.
Гормональный профиль по показаниям.
По показаниям - консультация генетика и
других специалистов.
Здоровый образ жизни.
За три месяца до зачатия – прием фолиевой
кислоты.
Обследование на ИППП.
21.
Клинически различаютУгрожающий самопроизвольный
аборт.
Начавшийся аборт.
Аборт в ходу(полный, не
полный).
Не развивающуюся
беременность.
22.
Клиника, диагностикаКровянистые выделения из половых
путей.
Боли внизу живота и пояснице.
Определение ХГЧ для подтверждения
беременности и ее состояния.
УЗИ – признаки нарушенного развития
плодного яйца при маточной
беременности.
23.
Цели леченияРасслабление матки.
Остановка кровотечения.
Пролонгирование беременности
при наличии жизнеспособного
плода.
24.
ЛечениеЛечебно-охранительный режим.
Спазмолитики - папаверин, ношпа.
Токолитики – гинипрал, сернокислая
магнезия.
Аналоги прогестеронов – дюфастон.
Седативные – валериана, пустырник.
Блокаторы кальциевых каналов –
нифедипин, верапамил.
Профилактика РДС новорожденного ( 25 –
34нед) глюкокортикоидами - дексаметазон.
Электрорелаксация, иглорефлексотерапия,
электрофорез магния, электроанальгезия.
Коррекция ИЦН – ушивание шейки матки,
акушерский пессарий.
25.
Благодарюза
внимание!!!
26.
Переношеннаябеременность
ПРОДОЛЖАЕТСЯ БОЛЕЕ 42 НЕДЕЛЬ,
РЕБЕНОК РОЖДАЕТСЯ С
ПРИЗНАКАМИ ПЕРЕЗРЕЛОСТИ И
ОТМЕЧАЮТСЯ ХАРАКТЕРНЫЕ
ИЗМЕНЕНИЯ ОКОЛОПЛОДНЫХ ВОД,
ПЛАЦЕНТЫ.
27.
Частота ПБ - до 14%Перинатальная смертность
возрастает в 2-10 раз в связи с
большей плотностью костей черепа
плода, макросомией, низкой
устойчивостью к гипоксии,
увеличением травматизма плода,
аспирацией меконием.
Рост материнских осложнений – КС,
риск гипотонических кровотечений,
эмболических ,септических
осложнений.
28.
Риск развития ПБВозраст старше 30 лет.
Эндокринные нарушенияпозднее менархе,
инфантилизм,нейроэндокринные
синдромы.
Доброкачественные
заболевания молочных желез.
Заболевания ССС, почек.
Перенашивание в анамнезе.
29.
ЭТИОЛОГИЯФакторы риска, оказывающее неблагоприятное
влияние на репродуктивную функцию женщины:
позднее половое созревание;
нарушение менструальной функции;
инфантилизм;
перенесённые ранее детские инфекции;
нарушения обмена веществ;
эндокринные заболевания;
воспалительные заболевания половых органов;
психические травмы;
преэклампсия,эклампсия;
нарушения гипофизарно-надпочечниковой
системы плода;
переношенная беременность в анамнезе.
30.
КЛИНИЧЕСКАЯ КАРТИНАуменьшение объёма живота на 5–
10 см
снижение тургора кожи
беременной;
снижение массы тела на 1 кг и
более;
повышение плотности матки (уменьшено количества вод,
сокращения мускулатуры матки);
маловодие;
31.
КЛИНИЧЕСКАЯ КАРТИНАувеличение плотности костей
черепа плода, узость швов и
родничков;
гипоксия плода – биофизический
профиль плода;
выделение из молочных желёз в
конце беременности молока вместо
молозива;
незрелая шейка матки.
32.
ДИАГНОСТИКАУточнить срок беременности для
определения тактики ведения родов.
Способы вычисления даты родов:
по дате последней менструации (280 дней
— правило Негеле);
по оплодотворению (в среднем 266 дней);
по овуляции (266 дней —
модифицированное правило Негеле);
по первой явке в женскую консультацию;
по первому шевелению;
по данным УЗИ.
объективные данные.
33.
ЛЕЧЕНИЕСейчас распространена активная тактика ведения
беременности и родов, позволяющая снизить
смертность плода в 2–3 раза. После 40 нед госпитализация в стационар для обследования и
решения вопроса о методе родоразрешения.
Метод родоразрешения зависит от зрелости
шейки матки, состояния плода, сопутствующей
патологии, данных анамнеза и др.
ПБ — относительное показание для
оперативного родоразрешения, но при наличии
отягощающих факторов (незрелость шейки матки,
гипоксия плода, экстра-генитальная и акушерская
патология, возраст беременной, данные
акушерско-гинекологического и социального
анамнеза), вопрос может быть решён в пользу КС.
34.
При ПБ целесообразно проводитьпрограммированные роды — искусственно
вызванные роды по соответствующим
показаниям.
Программированные роды могут быть
преждевременными, своевременными и
запоздалыми.
В международной практике термин
«программированные (элективные) роды»
обозначает завершение беременности при
сроке 39 нед, зрелом плоде и зрелой шейке
матки в произвольно выбранное время,
оптимальное для матери, плода и
акушерского учреждения.
35.
Выжидательное ведение родов приПБ начинают с родовозбуждения с
амниотомией только при зрелой
шейке матки.
Но при ПБ шейка матки чаще всего
нуждается в предварительной
подготовке.
Не медикаментозные средства физиотерапия, ламинария,
акупунктура и др.
Медикаментозные - препараты
простогландинов в виде геля
(пропедил-гель), мифепристон.
36.
При отсутствии самостоятельнойродовой деятельности в течение 4 ч
после амниотомии следует
прибегнуть к родовозбуждению
путём внутривенного капельного
введения окситоцина или ПГ
(комбинированное родовозбуждение).
При отсутствии эффекта от
комбинированного метода
родовозбуждения роды заканчивают
КС.
37.
В 1954 г. Клиффорд описал синдром,наблюдаемый с частотой 10% при истинном
перенашивании беременности.
Признаки перезрелости ребенка:
тёмно-зелёная окраска кожи, плодных оболочек,
пуповины;
мацерация кожи, особенно на руках и стопах
(«банные» стопы и ладони);
уменьшение количества сыровидной смазки;
истощение подкожной жировой клетчатки и
образование складок, снижение тургора кожи
(«старческий» вид ребёнка);
крупные размеры ребёнка (реже — гипотрофия),
длинные ногти на ручках;
плохо выраженная конфигурация головки,
плотные кости черепа, узкие швы и роднички.
38.
Плод считают перезрелым, если есть сочетаниехотя бы 2–3 из указанных признаков. По
Клиффорду выделяют три степени перезрелости:
I степень — новорождённый сухой, но кожа
нормального цвета. Сыровидная смазка выражена
слабо. ОВ светлые, но количество их уменьшено.
Общее состояние ребенка удовлетворительное.
II степень — сухость кожных покровов
выражена сильно, есть признаки гипотрофии
плода. ОВ, пупочный канатик, кожа
новорождённого окрашены меконием в зелёный
цвет.
ПС детей при II степени перезрелости высока.
III степень — ОВ жёлтого цвета. Кожа и ногти
новорождённого имеют жёлтую окраску (признаки
глубокой гипоксии).
Смертность в данной ситуации меньше, чем при
II степени.
39.
День зачатия соответствует полным 2неделям беременности, т.е. на следующий
день после продуктивного коитуса срок
беременности составляет 2 нед и 7 ч (а не 7
ч).
ПБ представляет опасность для плода.
Цель госпитализации в 41 нед
беременности состоит не в том, чтобы
поскорее закончить беременность.
Основная задача — наблюдение за
состоянием плода и выработка акушерской
тактики.
40.
ПРОГНОЗПрогноз зависит исключительно
от наличия осложнений в родах.
Изолированное перенашивание на
дальнейшем здоровье ребёнка не
сказывается.




































 medicine
medicine