Similar presentations:
Структура родовспомогательных учреждений, регионализация перинатальной помощи; заполнение и анализ гравидограмм
1. Структура родовспомогательных учреждений,регионализация перинатальной помощи;заполнение и анализ гравидограмм.
С.Ж.АСФЕНДИЯРОВ АТЫНДАҒЫ ҚАЗАҚҰЛТТЫҚ
МЕДИЦИНА УНИВЕРСИТЕТІ
КАЗАХСКИЙ НАЦИОНАЛЬНЫЙ МЕДИЦИНСКИЙ
УНИВЕРСИТЕТ ИМЕНИ С.Д.АСФЕНДИЯРОВА
Структура родовспомогательных учреждений,регионализация
перинатальной помощи;заполнение и анализ гравидограмм.
Выполнила:Байхадамова З
Студентка 4 курса
Факультета ОМ группа 055-2
Прверила :Оразакова Н Н
Алматы 2017год
2. План
1.2.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
15.
16.
Акушерский стационар
Типы АС
Основные подразделения АС
Приемно-смотровое отделение
Фильтр
Отделение патологии беременности
Отделение патологии беременности
Первое (физиологическое) акушерское отделение
Родовое блок
Палата интенсивной терапии
Родильные залы
Гравидограмма
Измерение ВДМ
Массо-ростовой показатель
Заключение
Список использованной литературы
3.
4.
5.
6. Основные функции и задачи акушерского стационара (АС)
Оказание квалифицированной стационарноймедицинской помощи женщинам в период
беременности, в родах, в послеродовом
периоде, при гинекологических заболеваниях;
оказание квалифицированной медицинской
помощи и уход за новорожденными в период их
пребывания в родильном доме.
7. Существует несколько типов АС:
• Без врачебной помощи (колхозные родильныедома и фельдшерско-акушерские пункты);
• С общей врачебной помощью (участковые
больницы с акушерскими койками);
• С квалифицированной врачебной помощью (РБ,
ЦРБ, городские родильные дома,
родовспомогательные отделения
многопрофильных больниц, специализированные
акушерские отделения на базе многопрофильных
больниц, родовспомогательные стационары,
объединенные с кафедрами акушерства и
гинекологии медицинских институтов, НИИ,
Центры)
8. АС имеет следующие основные подразделения:
• Приемно-смотровое (пропускное; фильтр),• Физиологическое или первое акушерское
отделение,
• Обсервационное или второе акушерское
отделение,
• Отделение (палаты) новорожденных в первом
и втором акушерских отделениях,
• Отделение (палату) интенсивной терапии и
реанимации новорожденных,
• Отделение (палаты) патологии беременности,
• Гинекологическое отделение
9. Приемно-смотровое отделение
• Приемно-смотровое отделение (приемнопропускной блок) родильного дома включает в себяприемную (вестибюль), фильтр и смотровые
комнаты для физиологического и обсервационного
отделений
• Смотровая имеет помещение для обработки
поступающих женщин, туалет, душевую, установку
для мытья суден. Смотровые комнаты должны
иметь площадь не менее 18 м2, а каждая комната
санитарной обработки (с душевой кабиной)
10.
11. Фильтр:
• Решается вопрос о госпитализации в роддом и вкакое отделение (палаты патологии, 1-е или 2-е
акушерские отделения).
• Собор анамнеза для выяснения эпидемической
обстановки на работе и дома.
• Осмотр кожи и зева (гнойно-септические
заболевания)
• Выслушивание сердцебиения плода
• Выясняет время излития околоплодных вод,
начала схваток и т.д.
• Измерение температуру тела и АД
12. Отделение патологии беременности
• организуют в родильных домах мощностьюболее 100 коек;
• подлежат госпитализации беременные с
экстрагенитальными заболеваниями (сердечнососудистой системы, почек, печени, эндокринной
системы и др.) и с акушерской патологией
(гестозами, невынашиванием беременности,
фетоплацентарной недостаточностью (ФПН),
неправильными положениями плода, сужением
таза и др.);
• В отделении работают врачи-акушеры, терапевт,
окулист.
13. ОПБ оснащено:
• Кабинетфункциональной
диагностики,
оснащенный
кардиомонитором,
аппаратом УЗИ,
• Смотровой кабинет,
• Процедурный кабинет,
• Кабинет физикопсихологической
подготовки к родам
14. Первое (физиологическое) акушерское отделение
Включает в себя, кроме приемносмотрового отделения:• родовой блок,
• послеродовые палаты,
• отделение новорожденных,
• выписную комнату.
15. Родовое блок включает в себя
предродовые палаты,палату интенсивной терапии,
родовые залы,
комнату для новорожденных,
операционный блок (большая и малая операционные),
предоперационная,
комната для хранения крови и переносной аппаратуры,
кабинеты и комнаты для медперсонала,
санузлы и т.п.
16.
• Предродовые палаты целесообразнее создавать не более чем на 2 кровати.Необходимо стремиться к тому, чтобы каждая женщина рожала в отдельной
палате. На 1 койку в предродовой палате следует выделять 9 м2 площади..
Предродовые палаты должны быть оборудованы централизованной (или
местной) подводкой кислорода и закиси азота и оснащены наркозной
аппаратурой для обезболивания родов.
В предродовой -температура в палате должна поддерживаться на уровне от
+18 до +20 °С.
В предродовой палате врач и акушерка устанавливают тщательное
наблюдение за роженицей: общее состояние, частота и продолжительность
схваток, регулярное выслушивание сердцебиения плода (при целых водах
каждые 20 мин, при излившихся — каждые 5 мин), регулярное (каждые 2—
2У2 ч) измерение артериального давления. Все данные заносят в историю
родов.
В предродовой палате роженица проводит весь первый период родов, при
котором возможно присутствие мужа.
17. Палата интенсивной терапии
Палата интенсивного наблюдения предназначена для беременных ирожениц с наиболее тяжелыми формами осложнений беременности
(преэклампсия, эклампсия) или экстраге-нитальными
заболеваниями. В палате на 1— 2 койки площадью не менее 26 м2 с
тамбуром (шлюз) для изоляции больных от шума и со специальным
занавесом на окнах для затемнения помещения должна быть
централизованная подача кислорода. Палату следует оснастить
необходимой аппаратурой, инструментарием, медикаментами,
функциональными кроватями, размещение которых не должно
мешать легкому подходу к больной со всех сторон.
18. Родильные залы
• Должны быть светлыми, просторными,оснащены аппаратурой для дачи наркоза,
необходимыми медикаментами и растворами,
инструментами и перевязочным материалом для
приема родов, туалета и реанимации
новорожденных,
• В родильном зале роженица надевает
стерильную рубашку, бахилы
• Акушерка моет руки, как для хирургической
операции, надевает стерильный халат, маску,
перчатки, используя для этого индивидуальный
пакет для приема родов
19.
20.
Операционный блок состоит из большой операционной (не менее 36м2) с предоперационной (не менее 22 м2) и наркозной, двух малых
операционных и подсобных помещений (для хранения крови,
переносной аппаратуры и др.)
Малые операционные в родовом блоке следует размещать в
комнатах с площадью не менее 24 м2. В малой операционной
выполняют все акушерские пособия и операции в родах, кроме
операций, сопровождающихся чревосечением, влагалищные
исследования рожениц, наложение акушерских щипцов, вакуумэкстракцию плода, исследование полости матки, восстановление
целости шейки матки и промежности , а также переливание крови и
кровезаменителей.
В родильном зале родильница находится 2— 21/2 ч после
нормальных родов (опасность кровотечения), затем ее вместе с
ребенком переводят в послеродовое отделение для совместного или
раздельного пребывания.
21.
22.
Палата для новорожденных вродовом блоке обычно
размещается между двумя
родовыми палатами
(родильными залами).
Площадь этой палаты,
оснащенной всем
необходимым для первичной
обработки новорожденного и
оказания ему неотложной
(реанимационной) помощи,
при размещении в ней 1
детской койки составляет 15
м2.
23.
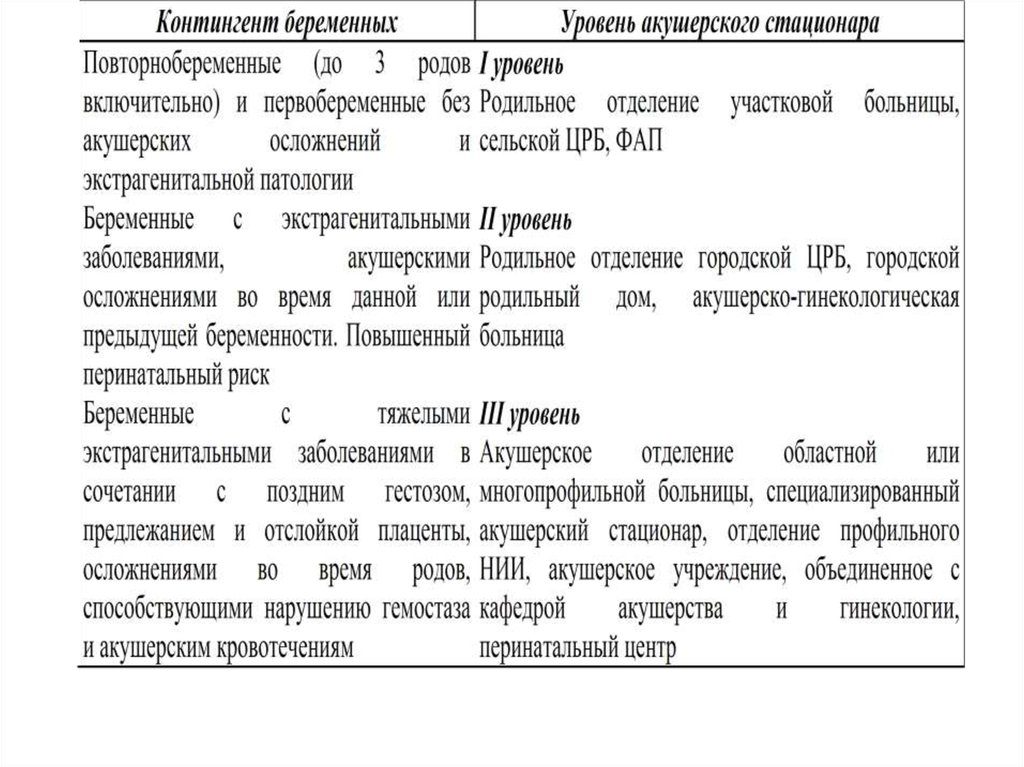
Приказ Министра здравоохранения Республики Казахстан от 7 мая 2010 года № 325Об утверждении Инструкции по совершенствованию регионализации перинатальной
помощи в Республике Казахстан
. Уровни и объем перинатальной помощи
Первый уровень:
1.Организации первого уровня предназначены для женщин с неосложненной
беременностью и срочными физиологическими родами.
2. В случае поступления беременных и рожениц на уровень, не соответствующий
степени риска необходимо обеспечить ее перевод в соответствующую
родовспомогательную организацию согласно принципам регионализации.
При возникновении неотложных ситуаций стабилизировать состояние, оценить степень
риска и вызвать транспорт «на себя» из роддома более высокого уровня для
осуществления перевода беременных и новорожденных.
3. При невозможности перевода непрофильных беременных, рожениц на первом
уровне необходимо проводить профилактику, прогнозирование, диагностику
угрожающих состояний у плода и новорожденного, своевременно решить вопрос о
методе родоразрешения, оказать комплекс первичной реанимационной помощи
ребенку при рождении или при возникновении неотложных состояний. Проводить
интенсивную и поддерживающую терапию до возможности перевода на более
высокий уровень, а также выхаживание недоношенных детей со стабильными
функциями дыхания и кровообращения, если их масса превышает 2000,0 грамм.
4. Организации первого уровня помимо базового оснащения должны иметь в наличии
оборудование для реанимации женщин и новорожденных, палаты интенсивной
терапии с оборудованием.
24.
Второй уровень:1. Организации второго уровня предназначены для женщин с не осложненной
беременностью и родами, с преждевременными родами при сроке гестации от
34 недель и более, а также беременные
2. Организации родовспоможения второго уровня кроме базового оснащения
должны иметь палату реанимации и интенсивной терапии новорожденных с
полным набором для реанимации, системами ИВЛ, СРАР, кувезы, а также
клиническую, биохимическую и бактериологическую лабораторию. В
штатном расписании необходимо предусмотреть круглосуточный пост
неонатологов.
25.
Третий уровень:1. Организации третьего уровня (Перинатальные центры, Областные больницы
и др.) предназначены для госпитализации беременных, рожениц и родильниц
с риском реализации перинатальной патологии, преждевременными родами
при сроке гестации 22-33 недели + 6 дней
2. . В организации данного уровня могут быть также госпитализированы
женщины с не осложненной беременностью и родами. Третий уровень
оказывает все виды медицинской помощи беременным, роженицам,
родильницам и больным новорожденным, нуждающихся в
специализированной акушерской и неонатальной помощи, в том числе
недоношенным новорожденным с массой тела 1500,0 грамм и менее,
переведенных из организации более низкого уровня.
3. Организации родовспоможения третьего уровня должны быть обеспечены
высококвалифицированным медицинским персоналом, владеющим
современными эффективными перинатальными технологиями и оснащены
современным лечебно - диагностическим оборудованием и лекарственными
препаратами. Должны иметь круглосуточный неонатальный пост, клиническую,
биохимическую, бактериологическую лабораторию, отделение реанимации и
интенсивной терапии, а также отделения патологии новорожденных и
выхаживания недоношенных.
26.
Первый уровеньВторой уровень
Крите Не осложненная Риск
беременность и преждевременны
рии
срочные
х родов при сроке
госпит физиологические 34 недели и
ализа роды.
более.
ции
Преэклампсия
легкой степени.
Многоводие
Рубец на матке
после кесарева
сечения/миомэкт
омии и др.
неосложненный.
Многоплодная
беременность от
34 и более
недель.
Беременные с
ЭГП в стадии
ремиссии.
Третий уровень
Риск преждевременных родов при сроке
22-33 недели + 6 дней. Преэклампсия
тяжелой степени. Эклампсия.
Преждевременная отслойка плаценты.
Акушерские кровотечения. Острое
многоводие. ЗВУР. Возраст старше 40 лет
и младше 16 лет в сочетании с
акушерской и/или экстрагенитальной
патологией. Три и более операций
кесарева сечения или одно с
осложнением в анамнезе.
Многоплодная беременность с 22
недель. Опухоли матки, миомы
(большие, множественные),
заболевания придатков в сочетании с
беременностью, аномалии тазовых
органов, деформация костей таза. Узкий
таз 3-4-ой степени. Беременность после
ЭКО с 22 до 34 недель беременности
включительно. Резус изоиммунизация.
ВПР плода. Беременные с ЭГП в суб- и
декомпенсации (для решения вопроса
перевода в Республиканские
организации).
27.
3 Показания для госпитализации беременных в отделения патологиибеременности
родовспомогательных организаций в зависимости от уровня оказания
перинатальной помощи
Цель госпитализации:
1) Верификация диагноза
2) Уточнение состояния беременной и внутриутробного плода
3) Определение оптимальных сроков и методов родоразрешения
4) Коррекция и подбор базисной терапии при экстрагенитальной патологии,
лечение.
5) При необходимости динамический контроль за состоянием внутриутробного
плода
6) Проведение токолиза при сроке гестации 22-34 недели
7) Динамическое наблюдение за состоянием беременной и плода,
профилактическая антибактериальная терапия при дородовом излитии
околоплодных вод при сроках гестации 24-34 недели
28.
1 уровень1. Ложные схватки со
структурными
изменениями шейки
матки при сроке
беременности 34-36
недель
2. Инфекции
мочевыводящих путей
2 уровень
1. Ложные схватки со
структурными
изменениями шейки
матки при сроке
беременности 32-36
недель
2. Инфекции
мочевыводящих путей
3. Тазовое предлежание
плода
4. Анемия тяжелой
степени
5. Рубец на матке (1)
6. Многоплодная
беременность
7. Преждевременные
роды в сроке 34-37 недель
3 уровень
1. Ложные схватки со
структурными изменениями
шейки матки при сроке
беременности 22-32 недели
2. Инфекции мочевыводящих
путей
3. Тяжелая экстрагенитальная
патология
4. Преэклампсия тяжелой степени
5. Маловодие
6. Многоводие
7. ВЗРП
8. Беременность и резусиммунизация
9. Дородовое излитие
околоплодных вод
10. Преждевременные роды до
32 недель беременности
11 .Предлежание плаценты
12. Тазовое предлежание плода
13. Рубец на матке 2 и более
14. Многоплодная беременность
15. Пороки развития плода,
которые могут быть
корригированы на данном
уровне
29. Гравидограмма
Сводная таблица данных, заполняемая при каждом посещении ипоказывающая динамику течения беременности.
Особое внимание необходимо обращать на динамику высоты стояния
дна матки, которая представлена доверительными интервалами ее
нормы.
При очередном визите беременной точкой указывают
соответствующую величину, полученную при измерении высоты дна
матки.
Точки соединяют между собой по мере динамики наблюдения и таким
образом вычерчивают кривую линию. Кривая, вышедшая при
повторных измерениях за пределы указанных интервалов,
характерных для плода с нормальной массой, требует выяснения
причин и дополнительного обследования (УЗИ, гормоны,
биохимические показатели и др.). Кривая высоты дна матки на нижней
границе или ниже доверительного интервала указывает в большинстве
случаев на задержку развития плода, а на верхней границе нормы
характерна для плодов с крупной массой, многоплодия или
многоводия.
30.
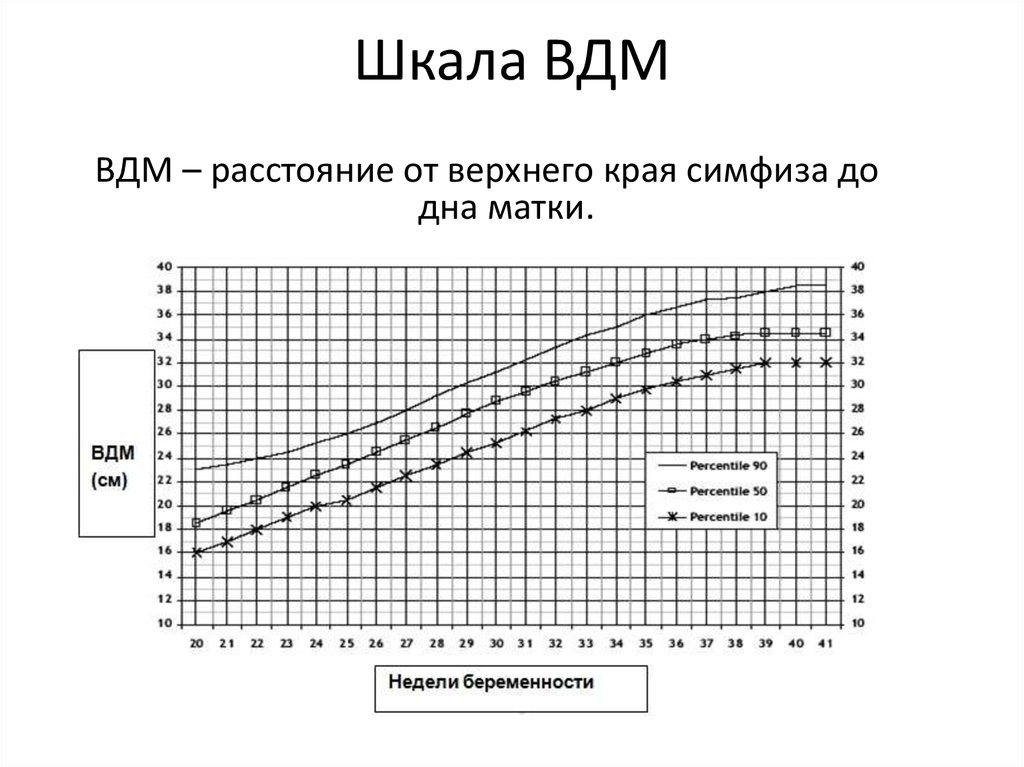
31. Шкала ВДМ
ВДМ – расстояние от верхнего края симфиза додна матки.
32. Измерение ВДМ
При исследовании беременная лежит на спине снемного согнутыми ногами, мочевой пузырь
должен быть пустым. Методом пальпации
определяют положение плода (результат
оценивается только при продольном положении) и
сантиметровой лентой измеряется расстояние от
верхнего края лона до самой отдаленной точки
дна матки.
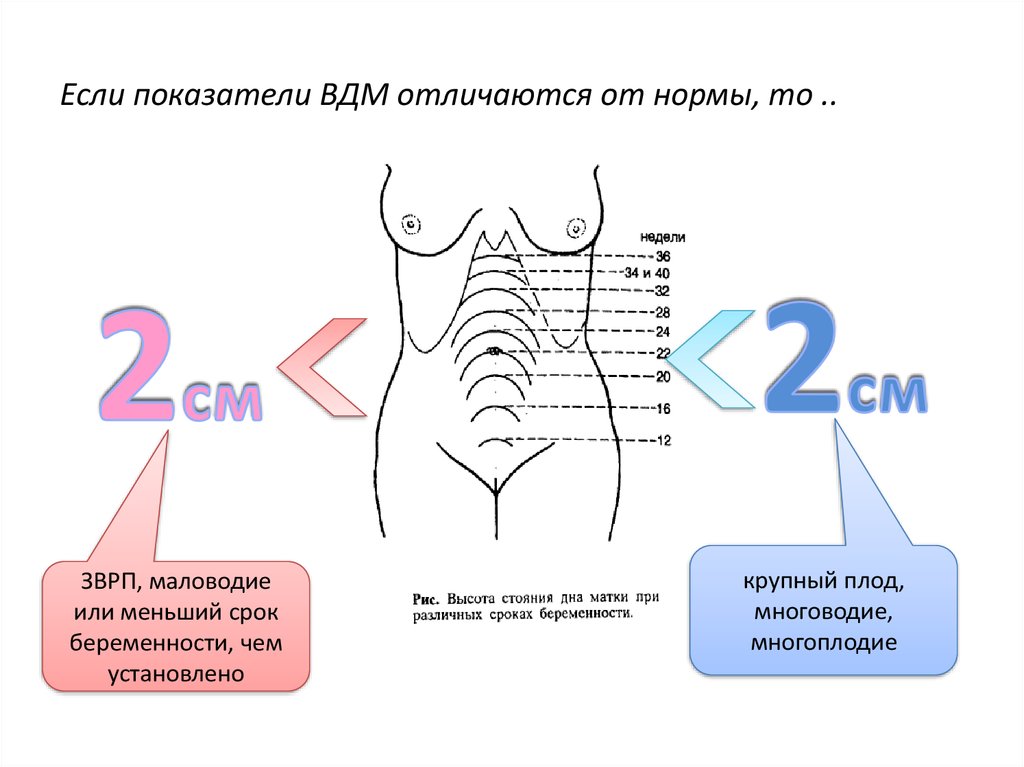
33. Если показатели ВДМ отличаются от нормы, то ..
ЗВРП, маловодиеили меньший срок
беременности, чем
установлено
крупный плод,
многоводие,
многоплодие
34.
Состояние шейки матки оценивают в баллах,особенно у женщин с риском преждевременного
прерывания беременности(по видоизмененной
шкале Бишопа)
В графе - "предлежание плода" - указывается
предлежание головное, тазовое или косое.
Сердцебиение при выслушивании плода отмечается
знаком "+".
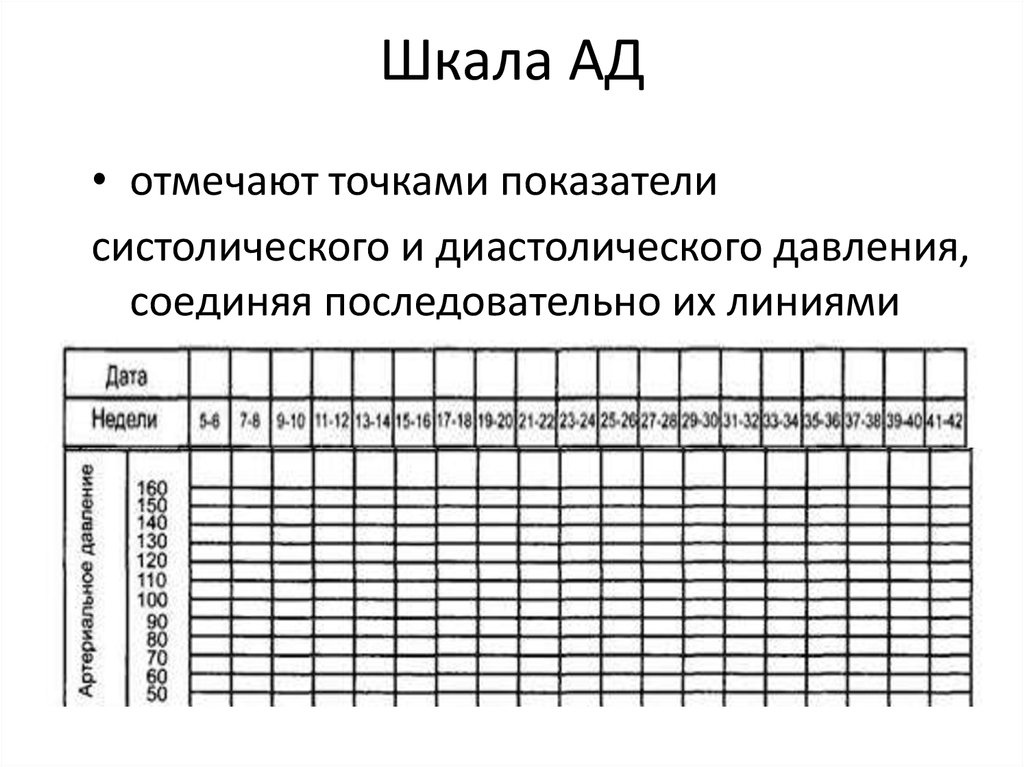
35. Шкала АД
• отмечают точками показателисистолического и диастолического давления,
соединяя последовательно их линиями
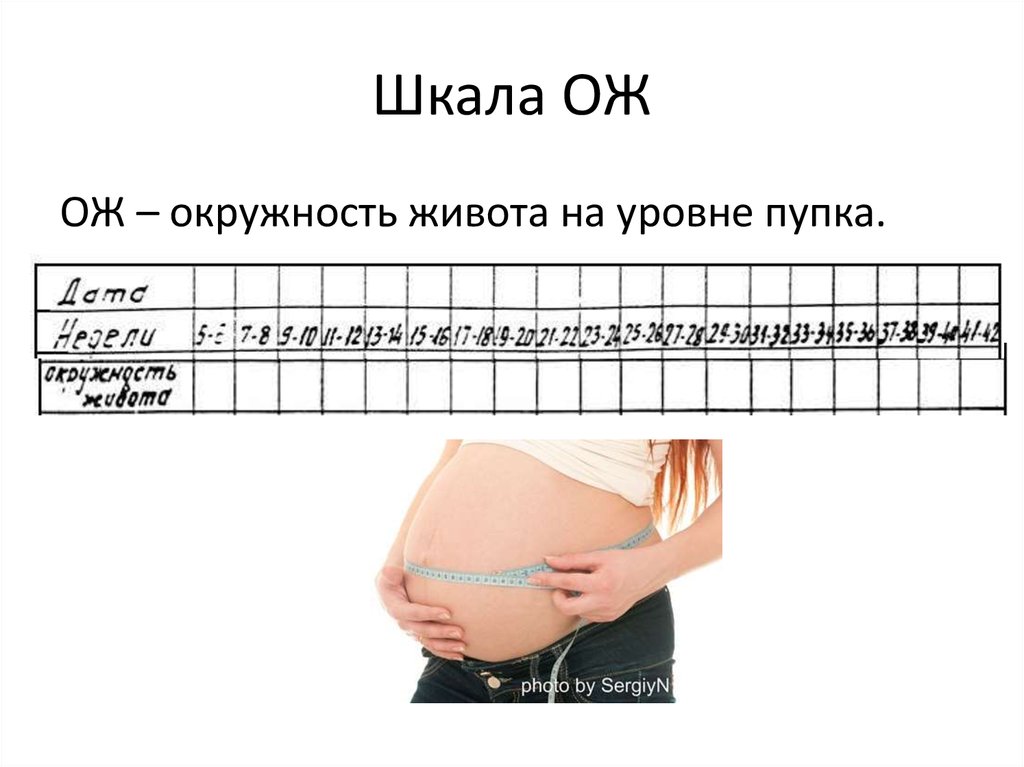
36. Шкала ОЖ
ОЖ – окружность живота на уровне пупка.37. Заключение:
• Заполнение и расшифровка гравидограммыочень важный момент в правильном
введении и контроле состояния
беременной женщины. От него зависит
положительный исход беременности.
• Беременная женщина должна постоянно
проходить исследования, необходимые для
заполнения и правильного ведения
гравидограммы.
38. Список использованной литературы:
1. Акушерство. И.Бодяжина. 1995г.2. medinformkz.ru/_ld/0/10_-5.doc
3. www.rcrz.kz/docs/clinic_protocol/Акушерствогинекология/оценка%20плода.pdf
4. online.zakon.kz/Document/?doc_id=30973516
5. www.kid.ru/akusher/61.php3
































 medicine
medicine








