Similar presentations:
Эпилепсия. Классификация. Диагностика. Лечение. ЭЭГ. Соматоформные расстройства
1. Эпилепсия. Классификация. Диагностика. Лечение. ЭЭГ. Соматоформные расстройства.
Карагандинский государственный медицинский университетКафедра неврологии
Эпилепсия. Классификация.
Диагностика. Лечение. ЭЭГ.
Соматоформные расстройства.
Подготовила: Жабровец А.М.,
6-033 гр.
2. Определение
Эпилепсия – это стойкое церебральное расстройство разнойэтиологии, при котором отмечаются высокая вероятность
развития эпилептических приступов в будущем и связанных с
ними нейробиологические, когнитивные, психологические и
социальные последствия.
Протоколы заседаний Объединенной комиссии по качеству
медицинских услуг МЗСР РК, 2016
Фармакорезистентная эпилепсия – состояние, при котором
имеется отсутствие полного контроля эпилептических
приступов
при
правильно
поставленном
диагнозе
эпилептического синдрома, в течение, по крайней мере, 12
месяцев, и адекватном лечении 2 антиэпилептическими
препаратами, выбранными в соответствии с основными
клиническими рекомендациями.
3. Этиология
К основным этиологическим факторам относятся:генетические;
дисгенезии мозга;
склероз гиппокампа;
сосудистые заболевания мозга;
Пре- и перинатальные поражения нервной системы;
черепномозговая травма;
опухоли мозга;
дегенеративные заболевания ЦНС;
инфекции;
метаболические нарушения, интоксикации.
Такая неоднородность этиологических факторов эпилепсии и
обусловливает сложность и многогранность патогенетических
механизмов эпилептогенеза.
4. Патогенез
Выделяют четыре последовательные фазы нейрофизиологических и нейроморфологическихизменений:
образование эпилептогенного очага, очаг является результатом воздействия различных
факторов (приобретенной и врожденной предрасположенности). Морфологически он
характеризуется гибелью нейронов, нарушением архитектоники . Эпилептогенный очагзона деструкции,
Чрезмерные нейронные разряды продуцируются нейронами после зоны деструкции и
промежуточной области. В результате в процесс вовлекаются все новые нейроны за счет
открытия потенциалзависимых и хемозависимых Na+каналов.
Постепенно в эпилептический процесс включаются подкорковостволовые образования в
результате вовлечения все новых групп нейронов и формирования устойчивых
патологических связей.
Повторные эпилептические разряды, реализованные в виде припадков, приводят к
глубоким изменениям метаболизма головного мозга и облегчают развитие очередного
припадка. Формируется замкнутая патологическая система – эпилептический мозг.
Специфическим свойством эпилептического процесса является агрессивность
эпилептического очага по отношению к относительно сохранному субстрату мозга,
позволяющая подчинять себе новые участки.
Завершение формирования эпилептической системы сопровождается нарушением
обменных и нейромедиаторных процессов, микроциркуляции в головном мозге.
5. Расстройства нейромедиации
Расстройства нейромедиации (в первую очередь глутамат и ГАМКергической) могутбыть первичным патогенетическим механизмом эпилепсии. Это обусловлено нарушением
равновесия между возбуждающей и тормозной нейромедиацией.
В основе такого феномена при эпилепсии могут лежать следующие процессы.
1.Нарушение синтеза нейромедиаторов – гиперпродукция возбуждающих или снижение
синтеза тормозных медиаторов.
2.Неадекватное высвобождение нейромедиаторов в синаптическую щель.
3.Изменение чувствительности рецепторов – повышение чувствительности возбуждающих
и снижение чувствительности у рецепторов тормозных медиаторов.
4.Повреждение рецепторов возбуждающих и тормозных медиаторов (глутаматных
рецепторов не NMDAтипа).
5.Нарушение удаления нейромедиаторов из синаптической щели.В результате в
постсинаптической мембране нейронов открывается избыточное количество каналов Na+
и Ca2+, уменьшается число открытых каналов К+ и Сl, происходит деполяризация
мембран, а сами нейроны приобретают способность к спонтанному пароксизмальному
деполяризационному сдвигу и становятся гиперчувствительными к разрядам других
нейронов. Первичное влияние на различные фазы нейромедиации является ключевым
механизмом действия ряда противоэпилептических препаратов.
6. Оксидативный стресс
Важную роль в процессах эпилептогенеза играют оксидативный стресс иизменения энергетического обмена. Оксидативный стресс – это
избыточное накопление интермедиантов кислорода и других
свободнорадикальных элементов, которые оказывают токсическое
действие на нервную ткань.
На фоне локальной тканевой гипоксии в эпилептическом очаге
возникает активация катаболизма АТФ и других соединений, что
приводит к избыточному накоплению активных форм кислорода,
происходит активация перекисного окисления липидов и ионов NH4+,
которые вызывают и усиливают процессы деполяризации мембран.
Оксидативный стресс существенно усугубляет перевозбуждение
глутаматных рецепторов и может способствовать их повреждению.
7.
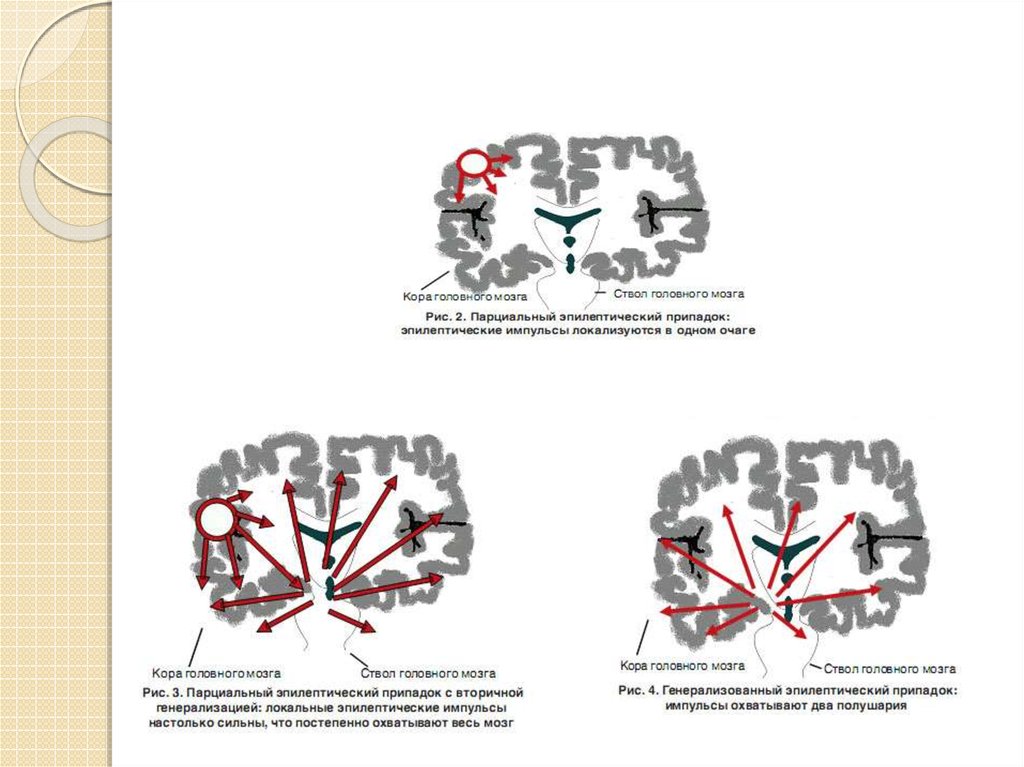
8. Классификация эпилептических приступов. (1981 год, Киото, Япония)
(фокальные) Парциальныеприступы
3
1
Простые фокальные
а
С двигательным
компонентом
б
в
г
2
Сложные фокальные
а
Дебют с простого
парциального приступа с
дальнейшим выключением
сознания:
С соматосенсорными или
специфическими
сенсорными симптомами
С вегетативными
симптомами.
С психическими
С симптомами
психическими
симптомами
С простыми
парциальными
симптомами с
дальнейшим
выключением
сознания
с автоматизмами.
б
С нарушением сознания в
дебюте
(Фокальные) Парциальные
приступы со вторичной
генерализацией в тоникоклонические пароксизмы.
-Простые парциальные приступы с
генерализацией.
-Сложные парциальные приступы с
генерализацией.
-Простые парциальные приступы,
переходящие в сложные, а затем в
генерализованные
9.
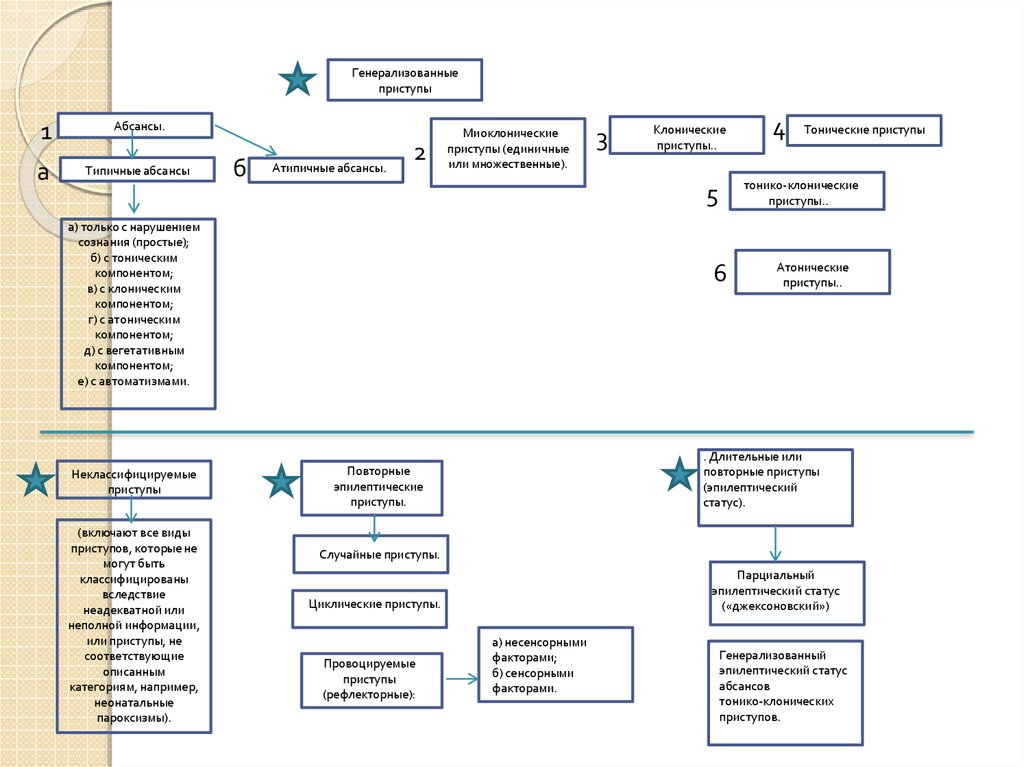
Генерализованныеприступы
1
1Абсансы.
а
Типичные абсансы
б
Атипичные абсансы.
2
Миоклонические
приступы (единичные
или множественные).
(включают все виды
приступов, которые не
могут быть
классифицированы
вследствие
неадекватной или
неполной информации,
или приступы, не
соответствующие
описанным
категориям, например,
неонатальные
пароксизмы).
Клонические
приступы..
4
Тонические приступы
тонико-клонические
приступы..
5
а) только с нарушением
сознания (простые);
б) с тоническим
компонентом;
в) с клоническим
компонентом;
г) с атоническим
компонентом;
д) с вегетативным
компонентом;
е) с автоматизмами.
Неклассифицируемые
приступы
3
6
Атонические
приступы..
. Длительные или
повторные приступы
(эпилептический
статус).
Повторные
эпилептические
приступы.
Случайные приступы.
Парциальный
эпилептический статус
(«джексоновский»)
Циклические приступы.
Провоцируемые
приступы
(рефлекторные):
а) несенсорными
факторами;
б) сенсорными
факторами.
Генерализованный
эпилептический статус
абсансов
тонико-клонических
приступов.
10.
11. ДИАГНОСТИКА
Жалобы: Собираются как у пациента, так и у свидетеля приступа иродственников больного.
Жалобы на пароксизмальные состояния (приступы):
характер приступа: с утратой сознания, без утраты сознания, судорожные,
бессудорожные),
Частота, продолжительность, наличие ауры;
Анамнез:
первый или повторный;
наличие в анамнезе неонатальных и фебрильных приступов;
наследственной отягощенности по эпилепсии;
наличие токсических, гипоксически-ишемических, травматических
инфекционных поражений мозга, включая внутриутробный период;
возраст дебюта;
нарушения режима приема противосудорожных препаратов;
нарушение режима труда и отдыха);
постприступное состояние (описание,
приступов).
и
видеозапись, ведение дневника
12.
Физикальное обследование:общесоматический статус: общее состояние и его тяжесть, дыхание,
пульс, АД, температура тела, измерение массы и роста пациента,
окружности головы, осмотр кожных покровов
неврологический статус: уровень сознания, общемозговая
симптоматика, менингеальные знаки, черепные нервы, двигательнорефлекторная сфера, чувствительная сфера, координаторная функция,
функции тазовых органов, когнитивные функции, вегетативная нервная
система, психоэмоциональный статус.
Лабораторные исследования (стационар):
общий анализ крови – при длительном приеме антиэпилептических
препаратов, могут возникнуть побочные действия со стороны крови:
снижение количества тромбоцитов, снижение свертываемости крови;
биохимический анализ крови (глюкозы, АЛТ, АСТ, тимоловая проба,
билирубин общий, амилаза, щелочная фосфатаза, общий белок,
мочевина, креатинин (по показаниям) – гепатотоксичность
антиэпилептических препаратов необходим контроль биохимических
параметров для оценки изменений со стороны печени, поджелудочной
железы
2
раза
в
год;
13.
(+ абулаторно )исследование мочи общеклиническое (общий анализ мочи) 2 раза в год;
определение уровня АЭП в крови необходимо:
– низкая эффективность терапии;
– начало антиэпилептической терапии, изменение дозы, изменение
торговой версии препарата, изменение сопутствующей терапии;
– оценки побочных эффектов АЭП;
– доказательства стойкого снижения комплаентости терапии;
– беременность, другие сопутствующие заболевания – для коррекции
дозы данного препарата в крови.
определение уровня альфафетопротеина (АФП) – необходимо для
раннего выявления врожденной аномалии плода у беременных женщин
на 14 – 15 неделе, принимающих АЭП.
14.
Инструментальные исследования:Электроэнцефалография – рутинная, позволяет определить наличие
патологической электрической активности, указывает на
расположение эпилептического очага;
Длительное ЭЭГ - мониторирование – для уточнения типа приступа и
регистрации иктального ЭЭГ;
МРТ головного мозга – для выявления органической патологии;
КТ головного мозга – при отсутствии МРТ и при противопоказаниях;
МРТ головного мозга (по показаниям) ПО эпилептологическому
протоколу
– метод диагностики входящий в структуру
предоперационного обследования, фармокорезистентных формах
эпилепсии, для диагностики мезиального темпорального склероза,
сосудистых мальформаций, дисгенезий мозга, дифференцировка
патологического участка между ФКД и глиальными образованиями,
при метаболических, митохондриальных энцефалопатиях и при
очагах неясной этиологии;
Нейросонография;
УЗИ органов брюшной полости.
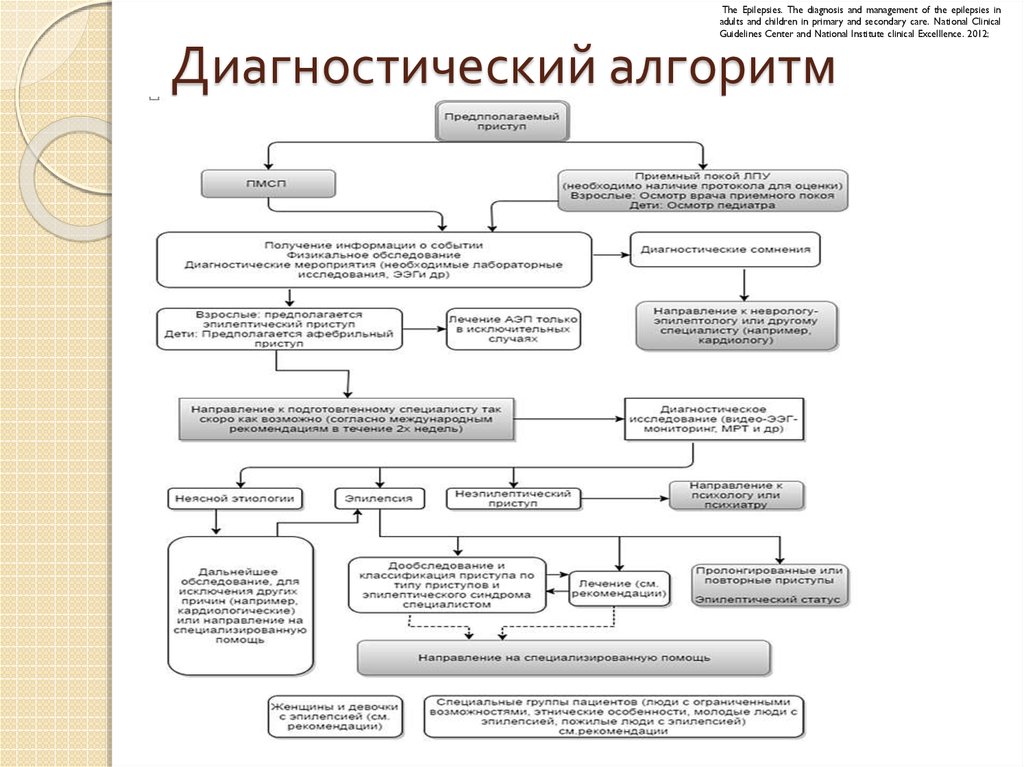
15. Диагностический алгоритм
The Epilepsies. The diagnosis and management of the epilepsies inadults and children in primary and secondary care. National Clinical
Guidelines Center and National Institute clinical Excelllence. 2012;
Диагностический алгоритм
16. Электроэнцефалографическое исследование
Это методика определения и регистрации биоэлектрической активности нейронов мозга, атакже ее патологических изменений, которые связаны с формированием в головном мозге
очагов эпилептической активности.
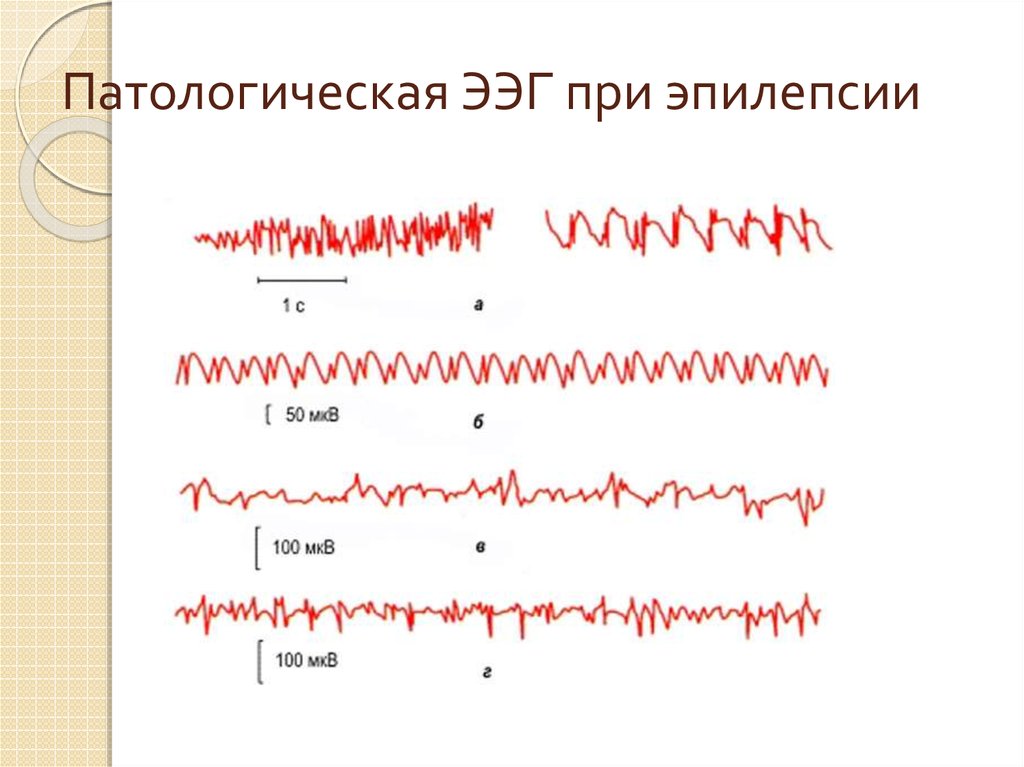
На ЭЭГ эпилептиформные разряды регистрируются в виде острых пиков и волн,
отличающихся более высокой амплитудой, а также типичные графоэлементы и паттерны,
характерные для определенных форм эпилепсии.
Генерализованные или «большие» приступы на ЭЭГ регистрируются в виде групп
множественных комплексов пик и волн во всех областях мозга.
На сегодняшний день выделяют следующие виды ЭЭГ:
«рутинная» электроэнцефалография — обычное обследование, при котором проводится
регистрация и запись биопотенциалов головного мозга для диагностики эпилепсии;
ЭЭГ с функциональными пробами или стандартными процедурами активации: с
гипервентиляцией (проведение обследования на фоне частого форсированного дыхания);
с фотостимуляцией (раздражение ритмически мигающими светодиодами); с использованием
других типов стимуляции (триггеров) – чтение, музыка (при рефлекторных приступах
музыкогенной эпилепсии, эпилепсии чтения);
с использованием дополнительных электродов;
с лишением (депривацией) сна – пациента полностью лишают ночного сна или будят раньше
обычного на 2-3 часа; ночного сна (регистрация ЭЭГ во время ночного сна);
длительная ЭЭГ, в том числе и во время дневного сна;
видеомониторинг.
17. Патологическая ЭЭГ при эпилепсии
18.
ЭЭГ помогает установить: характер приступов (генерализованные,фокальные, симптоматические или идиопатические); локализацию
эпилептиформного очага; наличие признаков фотосенситивности
при идиопатической генерализованной эпилепсии; присутствие ЭЭГ
признаков, определяющих определенный эпилептический синдром;
контроль эффективности назначенного лечения и/или возможность
его прекращения; прогнозирование риска возобновления приступов
при длительной ремиссии на фоне приема препаратов и их отмены.
Но на 100% подтвердить или опровергнуть диагноз эпилепсия ЭЭГ не
может
19. Клиника
Большой судорожный припадок.Обычно он начинается внезапно и не связан с какими-либо внешними факторами. Иногда можно
установить предвестники припадка: за 1-2 дня до него отмечаются плохое самочувствие,
головная боль, нарушение сна, аппетита, повышенная раздражительность. У многих больных
припадок начинается с появления ауры, которая у одного и того же больного носит стереотипный
характер. В зависимости от локализации эпилептогенного очага выделяют несколько основных
видов ауры: вегетативную, моторную, психическую, речевую и сенсорную. Аура длится несколько
секунд, и больной теряет сознание, падает, как подкошенный. Падение сопровождается
своеобразным громким криком, обусловленным спазмом голосовой щели и судорожным
сокращением мышц диафрагмы и грудной клетки.
Сразу же появляются тонические судороги: туловище и конечности вытягиваются в состоянии
напряжения, голова запрокидывается и иногда поворачивается в сторону, дыхание задерживается,
вены на шее набухают, лицо становится мертвенно-бледным с постепенно нарастающим цианозом,
челюсти судорожно сжаты. Тоническая фаза припадка продолжается 15-20 с.
Затем появляются клонические судороги в виде толчкообразных сокращений мышц конечностей,
шеи, туловища. Во время клонической фазы припадка длительностью до 2-3 мин дыхание нередко
бывает хриплым, шумным из-за скопления слюны и западения языка, цианоз медленно исчезает,
изо рта выделяется пена, часто окрашенная кровью вследствие прикусывания языка или щеки.
Частота клонических судорог постепенно уменьшается, и по окончании их наступает общее
мышечное расслабление. В этот период больной не реагирует даже на самые сильные
раздражители, зрачки расширены, реакция их на свет отсутствует, глубокие и защитные рефлексы
не вызываются, однако выявляется знак Бабинского, нередко отмечается непроизвольное
мочеиспускание. Сознание остается сопорозным и лишь через несколько минут постепенно
проясняется. Выйдя из сопорозного состояния, больной погружается в глубокий сон. По окончании
припадка больные жалуются на разбитость, вялость, сонливость, однако о самом припадке ничего
не помнят.
20.
Кроме больших припадков, при эпилепсии наблюдаются малые судорожныеприступы, во время которых больной на несколько секунд теряет сознание,
но не падает. На лице в этот момент могут промелькнуть судорожные
подергивания, взгляд устремляется в одну точку, лицо бледнеет. Иногда
больные совершают при этом различные движения: кружатся на одном
месте, обыскивают себя, снимают и надевают одежду, произносят несколько
бессвязных слов, совершают сосательные движения. После приступа
больной продолжает свои занятия или беседу, не помня, что с ним
происходило.
21. Лечение (амбулатория)
Тактика лечения:купировать приступы;
предупреждение развития эпилептического статуса;
отбор пациентов для оперативного лечения при фармокорезистентных
формах.
Немедикаментозное лечение:
1. Режим II;
2. Кетогенная диета (КД) – рацион питания, характеризующийся
высоким содержанием жиров, ограниченным количеством белков и
относительно низким содержанием углеводов, предназначеный для
лечения детей и взрослых, страдающих эпилепсией. Соотношение
питательных веществ: 4 или 3.5 части жиров к 1 части белков и
углеводов вместе взятых
22.
Медикаментозное лечение:Цель лечения:
сохранение качества жизни пациента;
контроль эпилептических приступов;
профилактика побочных эффектов лечения.
Основные
принципы
терапии:
1. Выбор адекватного антиэпилептического препарата (в соответствии
с
типом
приступа,
форме
эпилепсии,
синдрому);
2. Монотерапия – является эффективной более чем у 60 % пациентов с
эпилепсией.
[9];
3.
Индивидуальная эффективная доза (оценка профиля
эффективность/переносимость);
4. Регулярность приема – без перерывов. Самостоятельная отмена и
коррекция
дозы
не
допускается!
5.
Длительность – прием антиэпилептического препарата
продолжается в течение 2 – 5 лет после последнего приступа без
снижения
эффективной
дозы!
6. Доступность – противоэпилептические препараты включены в
перечень лекарственных средств и изделий медицинского назначения
для бесплатного обеспечения населения в рамках гарантированного
объема бесплатной медицинской помощи на амбулаторном уровне
согласно приказу МЗ РК №786 от 04.11.2012 года .
23.
Контроль эффективности лечения:1. Клинический – ведение дневника приступов!
2. Контроль за приступами и приемом препаратов у детей, родителями
3. Нейрофизиологический (ЭЭГ, видео-ЭЭГ-мониторинг)
4. Терапевтический лекарственный мониторинг
5. Лабораторно-биохимический мониторинг
6. Ревизия
7. Прогноз
Принцип применения ПЭП (выбор тактики ведения пациента):
1. Монотерапия – контроль приступов у 60-80% больных, нет лекарственного
взаимодействия,
меньше
вероятность
побочных
эффектов;
2. Политерапия – при неэффективности монотерапии – контроль приступов у
20% больных, лекарственные взаимодействия и токсические эффекты.
24.
АЭП применяемые у пациентов детского возраста25.
Выбор препарата в соответствии с типом приступов26.
Показания для консультации (узких) специалистов:консультация офтальмолога – для исключения поражения органа
зрения;
консультация нейрохирург – при отсутствии положительной
динамики от консервативной терапии;
консультация эндокринолога – при нарушении функции
щитовидной железы или наличия других эндокринологических
заболеваний;
консультация гастроэнтеролога – для мониторинга побочного
действия АЭП;
консультация психиатра – при сопутствующих психических
нарушениях;
консультация нейропсихолога – для уточнения нарушения высшей
нервной деятельности;
консультация кардиолога – для исключения сердечно – сосудистых
заболеваний;
консультация дефектолога – при наличии ментального дефицита.
27.
Профилактические мероприятия:борьба с гипертермией свыше 38°С у детей фебрильно
спровоцированных приступах;
соблюдать режим дня;
необходим полноценный ночной сон (не менее 8 ч), противопоказана
работа, при которой развитие приступа у больного может угрожать
жизни или безопасности самого больного или окружающих (на высоте,
около открытого огня, водоёма, вождение автотранспорта (при
сохранении приступов), около движущихся механизмов;
ограничить компьютер, телевизор, мелькание света при
фотосенситивных формах эпилепсии.
28. Лечение (скорая помощь)
Вспомогательное пособие: уложить пациента на бок, защита головыот удара во время приступа, расстегнуть ворот, доступ свежего
воздуха, подача кислорода.
Медикаментозное лечение:
Диазепам 0,5% р-р д/ин.в/в и в/м (амп 2 мл/10 мг, 0,1 мл/0,5 мг/кг;0,05
мл/0,25 мг)
РД 3-6 мес: 0,5 мл;
6 мес-2л: 0,5-1 мл;
меньше 2 л: 1,5-2 мл.
У детей РД не более 2 мл. Максимальная суточная доза не более 40 мг
Основной побочный эффект – угнетение дыхания.
Вальпроевая кислота Р-р д/ин.в/в и в/м амп. 5 мл №5 (100 мг/мл)
В/в медленно НД 15 мг/кг в течении 5 мин 20 мг/кг/сут у взрослых.
29. Лечение (стационар)
Тактика лечения: см. амбулаторный уровень. +Хирургическое вмешательство: Решение принимается группой специалистовэкспертов – мультидисциплинарной бригадой – имеющих подготовку по
эпилептологии, нейрофизиологии, нейропсихологии, нейрорадиологии,
прехирургической диагностике и хирургическому лечению эпилепсии в
соответствии
со
стандартами
ILAE.
Результаты хирургического лечения зависят от правильности выбора
пациентов, поэтому необходимо использовать строгий протокол для отбора
больных (рекомендации ILAE). Если пациенту не показано хирургическое
лечение, то необходимо рассмотрение других методов лечения, например,
стимуляции блуждающего нерва, кетогенная диета.
Показания для проведения оперативного лечения: фармокорезистентость,
при установлении у больного фармакорезистентной эпилепсии требуется
решение вопроса о хирургическом лечении (подобных больных не более 10—
15%).
Противопоказаниями для проведения оперативного лечения являются:
Наличие психоза.
Глубокое слабоумие.
Наличие «псевдоэпилептических» приступов.
Негативное отношение к приему антиконвульсантов.
Другие
виды
лечения:
стимуляция
блуждающего
нерва.
30. Госпитализация
Показания для плановой госпитализации:впервые возникшие эпилептические приступы у взрослых или
детей (для выявления этиологических факторов, уточнения
характера, частоты приступов, подбора препаратов, отработки
адекватной схемы лечения);
при неэффективности амбулаторного лечения;
появление у больного других неврологических симптомов;
увеличение частоты приступов или изменение их стереотипа;
Показания для экстренной госпитализации:
учащение приступов;
эпилептический статус, серийные приступы, сумеречное
расстройство сознания;
необходимость хирургического лечения (в нейрохирургический
стационар).
31. Соматоформная дисфункция вегетативной нервной системы
Соматоформная дисфункция вегетативной нервной системы– группарасстройств, проявляющихся симптомами поражения внутренних
органов или систем органов, однако не имеющих объективно
регистрируемой основы. Жалобы предъявляются больным таким
образом, будто они обусловлены физическим расстройством той
системы или органа, которые в основном или полностью находятся под
влиянием вегетативной нервной системы, т.е. сердечно-сосудистой,
желудочно-кишечной или дыхательной системы. В их число частично
входит и мочеполовая система.
32.
В этиологии СДВНС играют рольнаследственно-конституциональные
особенности
деятельности
вегетативной нервной системы
неблагоприятное течение беременности и родов
из приобретенных факторов имеют значение
повреждения ЦНС
психоэмоциональное напряжение
особенности личности ребенка
умственное и физическое перенапряжение, гормональный дисбаланс
Инфекции
соматические заболевания
Остеохондроз
Операции
вредные привычки
избыточная масса тела
Гиподинамия
длительная работа за компьютером
длительный просмотр телевизионных программ и др.
33. В зависимости от характера специфических жалоб выделяют следующие варианты соматоформной вегетативной дисфункции:
В зависимости от характера специфических жалобвыделяют следующие варианты соматоформной
вегетативной дисфункции:
Соматоформная дисфункция вегетативной нервной системы сердца и сердечнососудистой системы (включает: кардионевроз, нейроциркуляторную астению,
синдром Да Коста).
Соматоформная дисфункция вегетативной нервной системы верхних отделов
желудочно-кишечного тракта (включает: психогенную аэрофагию, покашливания,
желудочный невроз, психогенная диспепсия, пилороспазм).
Соматоформная дисфункция вегетативной нервной системы нижнего отдела
желудочно-кишечного тракта (включает: синдром раздраженного кишечника,
психогенный понос, метеоризм).
Соматоформная дисфункция вегетативной нервной системы органов дыхания
(включает: гипервентиляцию психогенный кашель, психогенную одышка).
Соматоформная дисфункция вегетативной нервной системы мочеполовых органов
(включает: психогенное повышение частоты мочеиспускания и дизурию).
Соматоформная дисфункция вегетативной нервной системы других органов или
систем
34.
Чаще всего используется классификация Н.А. Белоконь ссоавторами (1987):
— первичная или вторичная (возникшая на фоне хронического
соматического заболевания) СДВНС;
—
ведущий
этиологический
фактор:
(резидуальноорганическое поражение центральной нервной системы
(ЦНС), невротическое состояние, пубертатный период,
посттравматическая или конституциональная вегетативная
дисфункция и др.);
— вариант СДВНС: ваготонический, симпатикотонический,
смешанный;
— ведущая органная локализация или характер изменений
артериального давления (АД), требующие коррекции:
дискинезия желчевыводящих путей, кишечника, артериальная
гипер- или гипотония, функциональная кардиопатия;
— степень тяжести: легкая, среднетяжелая, тяжелая;
— течение: перманентное или пароксизмальное.
35.
Диагностика СДВНС основана на клинико-экспериментальном подходе,сущность которого составляют исследования вегетативного тонуса,
вегетативной реактивности и обеспечения деятельности. Для оценки
вегетативного тонуса используют специальные таблицы А.М. Вейна в
модификации для детского возраста. Вегетативную реактивность исследуют
с помощью фармакологических, физических и физиологических проб.
Изучение
вегетативного
обеспечения
проводится
методом
экспериментального
моделирования
физической,
умственной
и
эмоциональной деятельности. Для регистрации и анализа полученных
результатов исследуют профиль АД, проводят РЭГ, ЭКГ.
При ваготонии дети легко краснеют и бледнеют, кожные покровы
цианотичные, влажные, холодные, мраморные (сосудистое ожерелье),
бледнеют при надавливании пальцем, сальные, склонны к угревой сыпи,
дермографизм красный, возвышающийся. Избыточно развитая подкожная
жировая
клетчатка
распределена
неравномерно.
При симпатикотонии кожные покровы сухие, потоотделение скудное,
дермографизм белый или розовый. Симпатотоники чаще астеничны или
имеют нормальную массу, несмотря на повышенный аппетит.
Со стороны органов дыхания может отмечаться внезапная одышка во время
выполнения умеренной физической нагрузки, чувство нехватки воздуха,
частое
поверхностное
дыхание,
глубокие
«вздохи»,
приступы
невротического
кашля.
36.
НЦД подразделяется на следующие клинические типы: 1) гипертонический, 2)гипотонический, 3) кардиальный.
Для гипертонического типа характерны периодические подъемы в основном
систолического АД. Для данного типа характерна симпатикотония,
отмечаются приступы сердцебиения, перебои. Объективно определяется
тахикардия, громкие, хлопающие сердечные тоны, функциональный
систолический шум. На ЭКГ отмечается увеличение амплитуды зубца РII,III,
нарушение процессов реполяризации в виде сглаженного или отрицательного
зубца Т I, II, AVL, V5-6, иногда со смещением сегмента ST ниже изолинии.
Для гипотонического типа характерно снижение систолического и
пульсового давления и признаки ваготонии в виде выраженной брадикардии,
ослабления I тона на верхушке, III тона и функционального систолического
шума в положении лежа. На ЭКГ регистрируется брадикардия, снижение
амплитуды зубца РII, III, атриовентрикулярная блокада I-II степени,
высокоамплитудные, заостренные зубцы Т I, II, AVL, V5-6, экстрасистолия, могут
быть признаки синдрома ранней реполяризации желудочков.
При кардиальном типе отмечаются жалобы на боли в области сердца
(кардиалгия). При НЦД боль колющая, иррадиирует в лопатку, руку, вправо,
возникает при волнении, переутомлении, перемене погоды, не связана с
физической нагрузкой, купируется седативными препаратами. Объективно
определяются болезненность при пальпации большой грудной мышцы,
межреберий, грудино-ключично-сосцевидной мышцы, по ходу сосудистонервного пучка на левом плече и предплечье, в местах выхода ветвей
тройничного нерва, в паравертебральных точках шейного и грудного отделов.
37. Для достоверного диагноза требуются все следующие признаки:
симптомы вегетативноговозбуждения, такие как
сердцебиение, потение, тремор,
покраснение, которые имеют
хронический характер и
причиняют беспокойство;
дополнительные
субъективные симптомы,
относящиеся к
определенному органу или
системе;
озабоченность и огорчения
по поводу возможного
серьезного (но часто
неопределенного)
заболевания этого органа
или системы, причем
повторные объяснения и
разуверения на этот счет
врачей остаются
бесплодными;
отсутствуют данные о
существенном структурном или
функциональном: нарушении
данного органа или системы.
38.
Лечение. Лечение должно быть комплексным, длительным,проводиться с учетом этиологических факторов, направленности
вегетативной дисфункции и тяжести течения. Одновременно
проводится лечение хронических очагов инфекции и сопутствующих
заболеваний. Терапию следует начинать с нормализации режима дня,
физических и умственных нагрузок. Необходимо устранить
гиподинамию, организовать прогулки на свежем воздухе не менее 2-3
ч в день. Продолжительность ночного сна должна быть не менее 8-10
ч. Необходимо ограничить просмотр телевизионных передач до 1 ч в
день, занятия за компьютером.
Индивидуальная рациональная и семейная психотерапия должна
быть направлена на формирование у подростка здорового образа
жизни. Эффективны плавание, циркулярный душ, сауна, лечебные
ванны. Симпатотоникам показаны ванны с седативными травами,
ваготоникам — хвойно-солевые, нарзанные, родоновые ванны,
обливания, растирания холодной водой.
39.
Транквилизаторы При повышенной тревожности, нарушениях сна исимпатикотонии назначают транквилизаторы с седативным
эффектом (диазепам внутрь 3-5 мг 1-2 раза в сутки или феназепам
внутрь 0,25-0,3 мг 2-3 раза в сутки или При апатии, пониженной
активности,
эмоциональной
напряженности,
артериальной
гипотонии назначаются «дневные» транквилизаторы (медазепам
внутрь 5 мг утром и днем с постепенным повышением дозы до 10-20
мг в сутки или тофизопам 100-200 мг в сутки в 2-3 приема в течение 34 недель).
Нейролептики при двигательном беспокойстве, наличии тиков,
ипохондрии, страхов, стойком болевом синдроме. Назначается
алименазин внутрь 7,5-25 мг в сутки в 3-4 приема или метофеназат
внутрь 1 мг/кг/сут в 2-3 приема или тиоридазин внутрь 30-50 мг в
сутки
Ноотропы назначаются со снижением памяти и интеллекта. Гаммаамино-бета-фенилмасляной кислоты гидрохлорид внутрь после еды
0,5-0,75 г/сутки в 3 приема 2-8 недель, или гамма-аминомасляная
кислота внутрь 3 г/сутки (детям старше 7 лет) в 3 приема 2-16 недель
Терапия витаминами и микроэлементами — назначаются коэнзим
Q10,
левокарнитин,
бетакаротин,
поливитамины.
При
симпатикотонии назначают препараты калия, при ваготонии
используются препараты кальция.
40.
1. ICD coding for epilepsy: Past, present, and future. A reportby the International League Against Epilepsy Task Force on
ICD codes in epilepsy. Nathalie Jette, Ettore Beghi et all.
Epilepsia, 56(3):348–355, 2015;
Robert S.Fisher et al Epileptic seizure and Epilepsy:
Definitions Proposed by ILAE and IBE. Epilepsia 46(4); 470472, 2005;
Wolf P. Basic principles of the ILAE syndrome classification //
Epilepsy Res. – 2006. –Suppl 70. – P. 2026.
RaspallChaure M. Практические и концептуальные
подходы к лечению эпилепсии у детей (обзор) / пер. с
англ. // НейроNews. – 2009. – № 5. – С. 1824.
Эпилепсия и судорожные синдромы у детей / Под ред.
Темина П.А., Никаноровой М.Ю., 2е изд. – М.: Медицина,
1999. – 656 с.
http://nerv.hvatit-bolet.ru/jejeg-pri-jepilepsii.html




































 medicine
medicine