Similar presentations:
Профилактика неинфекционных заболеваний
1.
МИНИСТЕРСТВО НАУКИ И ВЫСШЕГО ОБРАЗОВАНИЯ РОССИЙСКОЙФЕДЕРАЦИИ
Федеральное государственное автономное образовательное
учреждение высшего образования
«Крымский федеральный университет имени В.И. Вернадского»
(ФГАОУ ВО «КФУ им. В.И. Вернадского»)
МЕДИЦИНСКИЙ КОЛЛЕДЖ
Института «Медицинская академия им. С.И. Георгиевского»
ФГАОУ ВО «КФУ имени В.И. Вернадского»
Профилактика
неинфекционных заболеваний
ПМ. 01 ПРОВЕДЕНИЕ ПРОФИЛАКТИЧЕСКИХ МЕРОПРИЯТИЙ
МДК.01.03 Сестринское дело в системе первичной медико-санитарной помощи
населению.
Подготовила преподаватель:
Поправко Т.А
г. Симферополь
2.
Во второй половине XX в. во многих странахизменились основные причины смерти: на первый план
вышли
неинфекционные
заболевания.
1. Они не передаются от человека к человеку.
2.
Как
правило,
медленно
прогрессируют.
3. В их основе факторы риска, соответствующие
следующим
критериям:
—
высокая распространенность в большинстве
популяций;
— достоверный независимый вклад факторов риска в
развитие
заболеваний;
— снижение риска развития заболеваний при контроле
этих
факторов.
2
3.
34.
ВОЗ определяет семь ведущих факторов риска(несколько
факторов
могут
действовать
и
одновременно), влияющих на преждевременную
смертность населения в России:
— артериальная гипертензия (35%);
— гиперхолестеринемия (23%);
— курение (17,1%);
— нездоровое питание, недостаточное
потребление фруктов и овощей (12,9%);
— ожирение (12,5%);
— злоупотребление алкоголем (11,9%);
— низкая физическая активность (9%).
4
5.
Неинфекционные заболевания распространены во всехвозрастных группах и во всех регионах. Эти заболевания часто
связывают с пожилым возрастом, но статистические данные
показывают, что перед факторами риска неинфекционных
заболеваний уязвимы представители всех возрастов.
Согласно рекомендациям ВОЗ выделены три основные
стратегии снижения смертности от неинфекционных
заболеваний.
1. Популяционная стратегия: формирование ЗОЖ
посредством
информирования
о
факторах
риска
неинфекционных заболеваний, мотивирования к ведению ЗОЖ,
обеспечения условия ведения ЗОЖ; улучшение качества
окружающей среды и минимизация повреждающего действия
антропогенных факторов.
Реализация популяционной стратегии возможна только на
межведомственной основе путем вовлечения в процесс целого
ряда министерств, коммерческих и общественных структур,
главная задача которых заключается в обеспечении условий для
ведения ЗОЖ.
5
6.
Профилактическаястратегия:
выявление лиц
высокого риска и коррекция у них факторов риска:
■ снижение распространенности курения и потребления табака;
■ улучшение качества питания;
■ увеличение физической активности;
■ смягчение влияния повреждающих психосоциальных факторов,
повышение качества жизни;
■ снижение потребления алкоголя;
■ профилактика потребления наркотических средств.
Профилактическая стратегия реализуется в рамках системы
здравоохранения, при этом особая роль возлагается на первичное звено
здравоохранения - участковую службу и службу общей практики, в
деятельности которых правильно организованная профилактическая
работа должна занимать не менее 30-40% рабочего времени
2.
3. Вторичная профилактика: диспансерное наблюдение
больных с неинфекционными заболеваниями с целью предотвращения
развития обострений, осложнений, инвалидизации, преждевременной
смертности.
6
7.
Соотношение понятий «здоровье» и«болезнь»
Определение здоровья, предложенное ВОЗ, включает
такое состояние человека, при котором:
—
сохраняются структурные и функциональные
характеристики организма;
—
сохраняется высокая приспособляемость
(адаптация) к изменениям в привычной природной и
социальной среде;
—
сохраняется эмоциональное и социальное
благополучие.
7
8.
Адаптация (от ср.-лат. adaptatio - приспособление) - все видыврожденной и приобретенной приспособительной деятельности,
которые обеспечиваются на основе физиологических процессов на
уровне клетки, органа, системы органов и организма в целом.
На уровне организма человека под адаптацией понимают его
приспособление к постоянно меняющимся условиям существования.
Сохранение внешних функций организма по отношению к среде
обеспечивается состоянием внутренних процессов в системе. Систему
следует считать адаптированной, если структура системы обеспечивает
ее нормальное функционирование в данных условиях среды.
Адаптация может быть полной и частичной. К некоторым факторам
(условиям) среды организм человека не может адаптироваться из-за их
экстремальности (слишком высокие и низкие показатели
температуры, повышенная радиация, изменение состава воздуха и
т.д.). Скорость и полнота адаптации к одним и тем же условиям среды
различны и обусловлены состоянием здоровья, эмоциональной
устойчивостью, физической тренированностью, типологическими
особенностями, полом, возрастом конкретного человека.
8
9.
Болезнь, заболевание - нарушение нормальнойжизнедеятельности
организма
и
его
способности
адаптироваться к постоянно изменяющимся условиям
внешней и внутренней среды. В основе нарушений адаптации
лежат изменения структуры и/или функций органов или систем,
возникающие в ответ на действие патогенных факторов.
Между состояниями здоровья и болезни существует
множество форм, связей и взаимных переходов.
В понятии «клинически здоровый человек» можно
условно выделить две стадии:
—
компенсаторная стадия - человек чувствует себя
здоровым, нет субъективных проявлений заболевания; за счет
внутренних резервов происходит эффективная адаптация к
изменениям условий внутренней и внешней среды, в том числе и к
действию экстремальных факторов;
— стадия дезадаптации - влияние длительно действующих
неблагоприятных или экстремальных факторов приводит к
истощению внутренних резервов организма человека и
9
нарушению адаптации и саморегуляции.
10.
Между состояниями здоровья и болезни существует переходноесостояние,
характеризуемое
как
«неполное
здоровье»
или
«предболезнь». На этой стадии дезадаптационные изменения в
организме накапливаются, организм мобилизует защитные силы,
стараясь
компенсировать
возможные
нарушения.
Снижается
неспецифическая защита организма, что проявляется в снижении
жизненного тонуса, повышенной утомляемости и восприимчивости к
различным заболеваниям.
Предболезнь (еще не болезнь, но уже и не здоровье) - латентный,
скрытый период болезни или стадия функциональной готовности
организма к развитию определенного заболевания. Об этом периоде
Авиценна писал: «Тело здоровое, но не до предела; тело не здоровое, но
и не больное».
Этот период обратимый: при изменении образа жизни,
исключении действия факторов риска организм сохраняет возможность
выйти из стадии предболезни за счет внутренних ресурсов.
При недостаточных резервах организма и продолжении действия
факторов риска стадия предболезни переходит в стадию болезни, которая
характеризуется общими и местными проявлениями, свойственными
каждому конкретному заболеванию.
10
11.
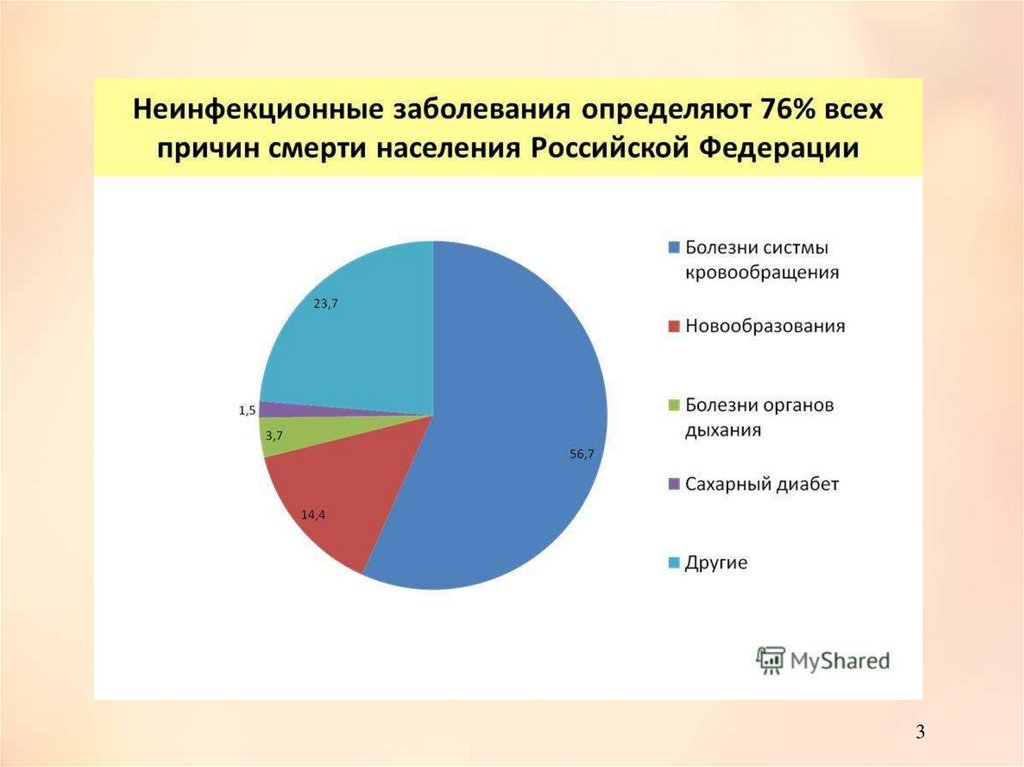
Профилактика заболеваний сердечнососудистой системыСреди причин смертности населения заболевания
сердечно-сосудистой системы прочно удерживают первое
место, составляя 56% всех причин смертности.
При двух и более факторах риска у одного человека риск
преждевременного смертельного исхода болезни сердечнососудистой системы повышается в 5-7 раз.
Оздоровление образа жизни и избавление от факторов
риска снижает риск преждевременной смерти от
ишемической болезни сердца (ИБС) как у отдельного
индивидуума, так и в популяции в целом.
11
12.
Согласнорекомендациям
Рабочей
группы
Европейского общества кардиологов (общества по борьбе
с атеросклерозом и артериальной гипертензией)
профилактическое
вмешательство
необходимо
в
следующих случаях:
— если даже однократно артериальное давление (АД)
достигает 160/95 мм рт.ст. и выше или обнаруживается в
анамнезе артериальная гипертензия (АГ) у лиц,
принимающих в момент обследования гипотензивные
препараты, вне зависимости от регистрируемого уровня АД;
— если индекс массы тела равен 29,9 и более;
—
при низкой физической активности: более
половины рабочего времени проводится сидя, ходьба,
подъем по лестнице, подъем тяжестей и другие виды
физической нагрузки занимают менее 10 ч в неделю;
— при гиперхолестеринемии (легкой - 5,0-6,5 ммоль/л,
умеренной - 6,5-8,0 ммоль/л, выраженной - выше 8 ммоль/л).
12
13.
Впрограмму
профилактики
сердечно-сосудистых
заболеваний (ССЗ) включены следующие мероприятия.
1. Контроль АД.
2. Скрининг холестерина.
3. Скрининг электрокардиограммы (ЭКГ) для мужчин с двумя
и более факторами риска.
4. Поддержание нормального АД.
5. Поддержание безопасного уровня холестерина.
6. Умеренное потребление алкоголя (не более 30-60 г в день).
7. Полный отказ от курения.
8. Нормализация массы тела.
9. Адекватная физическая нагрузка: ходьба по 5 км 3-5 раз в
неделю.
10. Обучение методам управления стрессами (медитация, йога,
мышечное расслабление, дыхательные упражнения).
13
14.
Контроль артериального давления:Артериальной гипертензией страдают 20-30% взрослого
населения. У пациентов старше 65 лет распространенность заболевания
составляет 50-65%.
Факторы риска развития АГ:
— возраст старше 55 лет для мужчин, старше 65 лет для женщин;
— курение;
— уровень общего холестерина более 6,5 ммоль/л;
— отягощенная наследственность (развитие сердечно-сосудистой
патологии у ближайших родственников ранее 55-65 лет);
— ожирение;
— гиподинамия;
— сахарный диабет 2 типа.
Каждый пациент с выявленным повышенным АД должен пройти
полное диагностическое обследование в соответствии с принятым в
субъекте РФ стандартом медицинской помощи, АГ получить углубленное
консультирование по медикаментозным и немедикаментозным мерам
контроля АД с поддерживающим консультированием при очередных
посещениях врача.
14
15.
Норма АДСистолическое АД:
100 -139 мм рт. ст.
Диастолическое АД:
60 - 89 мм рт. ст.
15
16.
Согласно рекомендациям ВОЗ выделяютнесколько степеней подъема АД :
Показатели АД
АД систолическое,
АД диастолическое,
мм рт.ст.
мм рт.ст.
Оптимальное
<120
<80
Нормальное
120-129
80-84
Высокое нормальное
130-139
85-89
Артериальная гипертензия, мм рт.ст.
АГ I степени (мягкая)
140-159
90-99
АГ II степени (умеренная)
160-179
100-109
АГ III степени (тяжелая)
≥180
≥110
≥140
<90
Изолированная систолическая гипертензия
16
17.
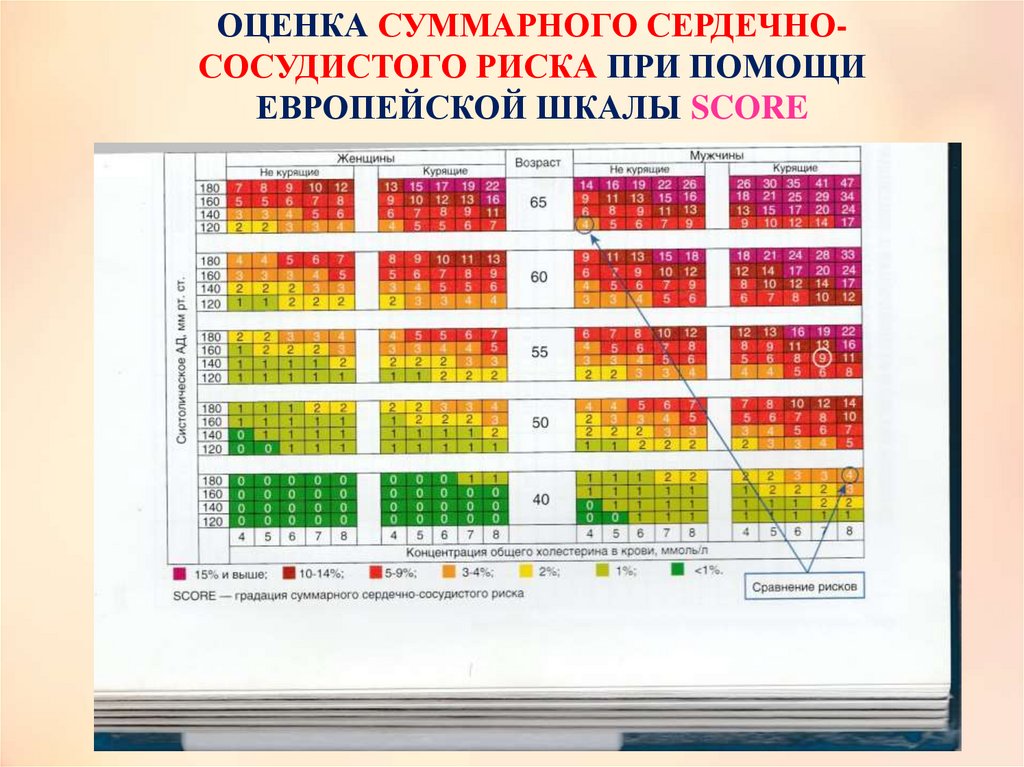
ОЦЕНКА СУММАРНОГО СЕРДЕЧНОСОСУДИСТОГО РИСКА ПРИ ПОМОЩИЕВРОПЕЙСКОЙ ШКАЛЫ SCORE
17
18.
Оценка абсолютного риска фатальных сердечно-сосудистыхосложнений в предстоящие 10 лет жизни (суммарный сердечнососудистый риск) производится при помощи европейской шкалы
SCORE, предназначенной для стран очень высокого риска, к
которым относится и РФ. Шкала SCORE не используется для
пациентов
с
доказанными
сердечно-сосудистыми
заболеваниями
атеросклеротического
генеза
(ИБС,
цереброваскулярные болезни, аневризма аорты, атеросклероз
периферических артерий), сахарным диабетом 1 и 2 типа с
поражением органов-мишеней, хроническими болезнями почек,
для лиц с очень высоким уровнем отдельных факторов риска, а
также для лиц в возрасте старше 65 лет (у этих групп лиц
отмечается наивысшая степень суммарного 10-летнего сердечнососудистого риска) и в возрасте до 40 лет, так как вне зависимости
от наличия факторов риска (за исключением очень высокого
уровня отдельных факторов) у них низкий абсолютный риск
фатальных сердечно-сосудистых осложнений в предстоящие 10 лет
жизни.
18
19.
Методика определения суммарного сердечно-сосудистого риска пошкале SCORE
Выбирается та часть шкалы, которая соответствует полу, возрасту
и статусу курения пациента. Далее внутри таблицы следует найти
клетку, наиболее соответствующую индивидуальному уровню
измеренного систолического АД (мм рт.ст.) и общего холестерина
(ммоль/л). Число, указанное в клетке, показывает 10-летний
суммарный сердечно-сосудистый риск данного пациента. К примеру,
если пациенту 55 лет, он курит в настоящее время, имеет
систолическое АД 145 мм рт.ст. и уровень общего холестерина 6,8
ммоль/л, то его риск равен 9% (на рисунке «Сравнение рисков» цифра
9 размещена в окружности белого цвета).
—
Суммарный сердечно-сосудистый риск по шкале SCORE
менее 1% считается низким.
—
Суммарный сердечно-сосудистый риск, находящийся в
диапазоне 1-5%, считается средним или умеренно повышенным.
—
Суммарный сердечно-сосудистый риск, находящийся в
диапазоне 5-10% считается высоким.
—
Суммарный сердечно-сосудистый риск по шкале SCORE
≥10% считается очень высоким.
19
20.
Необходимо информировать пациента онеобходимости контроля АД:
1. Желательно, чтобы пациент имел домашний тонометр и
был обучен правильно оценивать уровень АД, владел техникой
измерения АД, знал его критерии.
2. Пациентам, находящимся на медикаментозном лечении,
рекомендуется вести дневник контроля АД (записывать АД
следует утром после ночного сна и вечером, в одно и то же время
суток). При необходимости в дневнике можно регистрировать
прием назначенных препаратов и самочувствие (жалобы), что
поможет врачу в выборе последующей тактики. Пациенты с
повышениями АД должны измерять его в регулярном режиме вне
зависимости от самочувствия, но не реже 1 раза в неделю.
Скрининг уровня холестерина:
При скрининге измеряется общий холестерин, содержание
которого в крови в норме составляет до 5,18 ммоль/л.
20
21.
Холестерин относится к липопротеинам. В организме человека онприсутствует в крови и в мембранах клеток. Около 80% холестерина
вырабатывается самим организмом (печенью, кишечником, почками,
надпочечниками, половыми железами), остальные 20% поступают с пищей.
При выявлении гиперхолестеринемии необходимо углубленное исследование
липидного обмена (липидограмма) :
— липопротеины высокой плотности (ЛПВП, или α-холестерин);
— липопротеины низкой плотности (ЛПНП, или β-холестерин);
— триглицериды (ТГ).
ЛПВП не только не приводят к образованию отложений в сосудах, но и
препятствуют им - это так называемый «хороший» холестерин. В
противоположность им ЛПНП опасны, так как холестерин из этих соединений
способен выпадать в осадок, накапливаясь в кровеносных сосудах. Это так
называемый «плохой» холестерин.
Высокий уровень холестерина - один из факторов риска развития
атеросклероза, а также ИБС.
Склонность к увеличению содержания холестерина в крови обычно
передается по наследству. В группу риска входят лица, родственники которых
имели нарушения липидного обмена, а также страдали от ишемической болезни
либо перенесли инсульт в возрасте до 55 (мужчины) или 65 лет (женщины).
Уровень холестерина бывает чаще повышен у мужчин, чем у женщин, и он
выше у пожилых людей, чем у молодых.
21
22.
Профилактика онкологическихзаболеваний
Смертность от злокачественных новообразований в России
достигает 15% всех смертей. При анализе причин заболеваемости
злокачественными новообразованиями и смертности от них
установлено действие различных факторов.
Установлена отчетливая связь между стрессовыми
ситуациями в жизни человека и возникновением злокачественных
новообразований.
Риск возникновения этих заболеваний резко возрастает при
эмоциональной подавленности невротического характера
вследствие нервно-психической травмы, отмечается также
высокая корреляция между депрессией (за исключением
психических больных) и опухолевым процессом.
Перечень факторов и воздействий на канцерогенез не
ограничивается перечисленными выше и достаточно обширен.
22
23.
Программа профилактики онкологическихзаболеваний
1. Отказаться от курения: курение увеличивает риск заболевания
раком на 40-45%.
2. Нормализовать массу тела: при превышении массы тела на
40% и более риск заболеть раком увеличивается на 30-50%.
3. Нормализовать питание:
— увеличение клетчатки в рационе (хлеб из муки грубого
помола, рисовая и овсяная каши, фрукты, овощи);
— уменьшение количества жиров: не более 75 г в день для
мужчин и 50 г для женщин (рыба, постное мясо, нежирные молочные
продукты);
— исключение жареных, острых и копченых продуктов;
—
уменьшение количества мясных продуктов, содержащих
нитраты (сосиски, бекон, ветчина);
—
потребление продуктов, богатых витаминами А, В, С
(ингибируют канцерогенез);
— применение очистительных фильтров для питьевой воды.
23
24.
4. Уменьшить солнечное воздействие (не загорать в опасное время с 11.00 до 15.00; не допускать солнечных ожогов, носить качественныесолнцезащитные очки).
5. Исключить травмы родимых пятен (нельзя заниматься
самостоятельным их выведением).
6. Необходимо держаться на достаточном расстоянии от
источников электромагнитного излучения или сократить время
пребывания вблизи них (бытовая электроаппаратура, сотовые телефоны,
компьютеры, линии электросетей), отказаться от использования в
домашних
условиях
скрытой
электропроводки,
исключить
круглосуточное воздействие сетей Wi-Fi.
7. При работе с химическими веществами использовать средства
индивидуальной защиты дыхательных путей.
8. Для профилактики рака молочной железы женщина должна
стремиться вступить в брак до 25 лет. Первую беременность,
заканчивающуюся родами, целесообразно иметь в возрасте до 30 лет.
Необходимо
отдавать
предпочтение
грудному
вскармливанию.
Ежемесячно проводить самообследование молочных желез. Каждая
женщина должна знать приемы самообследования, которое следует
проводить 1 раз в месяц на 6-12-й день от начала менструации. При
менопаузе - 1 раз в месяц в любой, но фиксированный день месяца
24
(например, каждое 10-е число месяца).
25.
Профилактика нарушений эндокриннойсистемы
Социально значимое заболевание эндокринной
системы - сахарный диабет 2 типа. Сахарным диабетом в
мире страдают более 285 млн человек. В России число
больных составляет более 3 млн человек, из них 2,8 млн
больных сахарным диабетом 2 типа. Однако, по данным
эпидемиологических исследований, эта цифра в 3-4 раза
больше. По прогнозу ВОЗ, к 2025 г. число больных сахарным
диабетом возрастет до 435 млн человек.
В основе развития сахарного диабета 2 типа лежит потеря
чувствительности
тканей
к
инсулину
(инсулинорезистентность); одной из первопричин такого
нарушения служит игнорирование здорового образа жизни на
протяжении длительного периода.
25
26.
Ведущие факторы развития сахарного диабета.1. Избыточная масса тела. Более 80% больных сахарным диабетом 2 типа
имеют избыточную массу тела. Риск развития сахарного диабета возрастает: при
ожирении I степени - в 2 раза, при ожирении II степени - в 5 раз, при ожирении III
степени - в 10 раз и более. Доказано, что при снижении массы тела всего лишь на 7%
риск заболевания сахарным диабетом 2 типа уменьшается на 50%, а смертность - на
40%.
2. Курение. Вызывает деструктивные изменения в крупных и мелких артериях,
создавая предпосылки развития как самого сахарного диабета, так и его осложнений:
инфаркта, инсульта, слепоты и т.д.
3. Артериальная гипертензия. До 75% сосудистых осложнений сахарного
диабета связано с артериальной гипертензией.
4. Низкая физическая активность. Малоподвижный образ жизни повышает
риск развития сахарного диабета 2 типа и ухудшает прогноз заболевания.
5. Генетическая предрасположенность (сахарный диабет у близких
родственников;
афроамериканское,
испанское,
индейское
или
азиатское
происхождение).
6. Нарушения питания в раннем возрасте.
7. Возраст старше 65 лет.
8. Нарушения липидного обмена, атеросклероз.
26
27.
Первичная и вторичная профилактикасахарного диабета включает ряд мероприятий:
— скрининг уровня глюкозы в крови;
— самоконтроль гликемии;
—
рациональное питание с исключением продуктов, имеющих
высокий гликемический индекс;
— оптимизация повседневной физической активности и самоконтроля
адекватности индивидуальной нагрузки;
— нормализация массы тела, в дальнейшем - самоконтроль массы тела.
Определение показателей глюкозы в крови
Глюкоза - важнейший энергетический материал и используется во
многих процессах, происходящих в организме человека.
У человека без сахарного диабета уровень глюкозы в крови в течение
суток колеблется в следующих пределах:
— натощак не более 6,1 ммоль/л (1,1 г/л);
— после приема пищи, как правило, не превышает 7,8 ммоль/л (1,4
г/д).
(Под состоянием «натощак» имеется в виду утреннее время суток, после
8-14 ч голодания; под состоянием «после приема пищи» подразумевается
время через 2 ч после приема пищи.)
27
28.
Иногда уровень глюкозы выражают в мг% (в некоторыхглюкозо-анализаторах и наборах тест-полосок). Пересчет
из одной размерности в другую можно осуществить с
помощью формул:
— уровень глюкозы (мг%) = уровень глюкозы (ммоль/л)
× 18;
— уровень глюкозы (ммоль/л) = уровень глюкозы (мг%)
/ 18.
Сахарный диабет диагностируется, если у человека
определено не менее двух повышенных показателей
глюкозы крови.
Между нормой и сахарным диабетом есть промежуточное
состояние: нарушенная толерантность к глюкозе (уровень
глюкозы в крови натощак ниже диабетического уровня, а
через 2 ч после нагрузки глюкозой - от 7,8 до 11,1 ммоль/л).
28
29.
Основные принципы организации питания1. Ограничить простые сахара до 10-25 г и менее (3-4 кусочка) в течение дня.
Сахар можно заменить сухофруктами.
2. Белый хлеб лучше заменить на серый или черный, с отрубями, еще лучше на
цельнозерновой (200-300 г).
3. Фрукты нужно выбирать не очень сладкие, нужно учесть, что много сахара в
винограде, арбузе, бананах.
4. Добавлять меньше сахара в компоты и морсы или готовить их без сахара.
5. Для заготовок лучше фрукты и ягоды замораживать, сушить, но не
консервировать с сахаром в виде джема, варенья, повидла.
6. Резко ограничить кондитерские изделия (пироги, сдоба, пирожные, печенье,
сладкие пшеничные крекеры), мороженое, сладости.
7. Исключить потребление сладких напитков, особенно газированных: лимонада,
пепси-колы, кока-колы.
8. Контролировать регулярно вес и уровень сахара в крови.
9. Желательно учитывать гликемический индекс (ГИ) продуктов
Ограничивать нужно продукты с ГИ 55 и более: сахар, мед, картофель,
пшеничные, хлопья, манная каша, хлеб белый, рис, макароны высших сортов,
кукуруза, бананы, сухофрукты, свекла.
Рекомендуются продукты с индексом до 55 единиц: цельнозерновой хлеб,
хлеб с отрубями, несладкие фрукты, ягоды, лиственные овощи, грибы, бобовые,
орехи, низкожировые молочные продукты. Мясо предпочтительно нежирных сортов,
29
а рыба - жирных.
30.
Благодарю за внимание!30
31.
Список использованнойлитературы:
С.И.Двойников,
Ю.А.Тарасова
«Проведение
профилактических мероприятий», Москва: «ГЭОТАРМедииа» 2020, с.73-89, с. 320, с. 330-335.
Интернет-ресурс:
http://www.studmedlib.ru/ru/doc/ISBN97859704375370002.html?SSr=360133c58a116dfcf39a548jane27
31





























 medicine
medicine








