Similar presentations:
Доброкачественные и злокачественные опухоли наружных половых органов
1. Доброкачественные и злокачественные опухоли наружных половых органов
ЛекцияЯкупова Галия Маратовна - к.м.н. РФ, ассистент
курса №1 кафедры акушерства и гинекологии
КазНМУ им С.Д. Асфендиярова
2. План лекции
АктуальностьДоброкачественные опухоли наружных половых
органов: этиология, классификация, диагностика,
лечение.
Злокачественные опухоли наружных половых
органов: классификация, диагностика, клиника,
лечение.
Профилактика опухолей наружных половых
органов.
Прогноз.
3. Эпидемиология
Статистические данныеЧастота — 3–4% всех гинекологических опухолей.
Преобладающий возраст — 60–79 лет
(постменопаузальный период)
менее 15% пациенток моложе 40 лет.
4. Актуальность
Повышение частоты рака по мере старения -универсальная биологическая закономерность.
В последние годы возрастает частота рака вульвы у
женщин молодого возраста.
ПЕРВОЕ МЕСТО по локализации рака занимают
большие половые губы и клитор,
ВТОРОЕ - малые половые губы,
ТРЕТЬЕ - бартолиниевы железы и
мочеиспускательный канал.
5. Определение
ОПУХОЛИ НАРУЖНЫХ ПОЛОВЫХ ОРГАНОВ —это новообразования (очаги разрастания
ткани) в области наружных половых
органов: преддверия влагалища, клитора,
больших и малых половых губ, больших
желез
преддверия
влагалища
(бартолиновых).
6. Классификация
Доброкачественные опухоли наружных половыхорганов:
фиброма вульвы (опухоль из соединительной ткани
наружных половых органов);
миома вульвы (опухоль из мышечной ткани наружных
половых органов);
фибромиома вульвы (опухоль, содержащая элементы
мышечной и соединительной ткани наружных половых
органов);
Липома
Миксома
Гемангиома
Лимфангиома
Гидроаденома
7. Фиброма представлена соединительной тканью
Располагается:
на широком основании,
на ножке, не спаяна с окружающими тканями.
Состоит:
из клеток зрелой волокнистой ткани,
пучков коллагеновых волокон.
Локализуется:
в толще одной из больших половых губ,
реже в области преддверия влагалища.
Характеризуется медленным ростом.
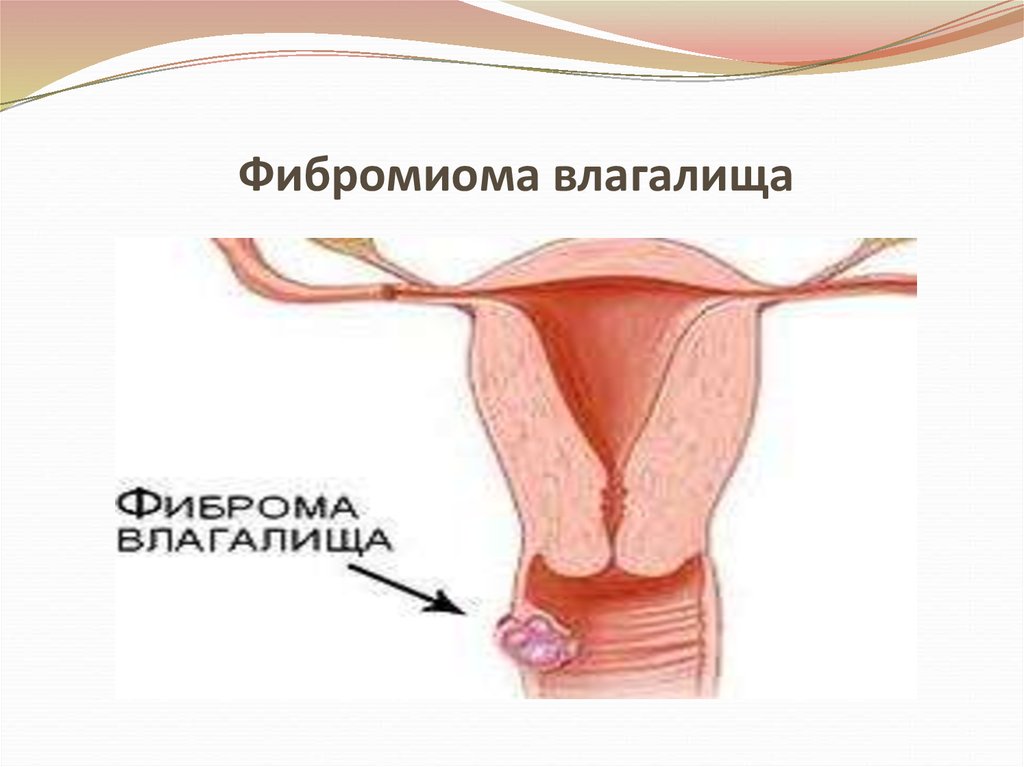
8. Фибромиома влагалища
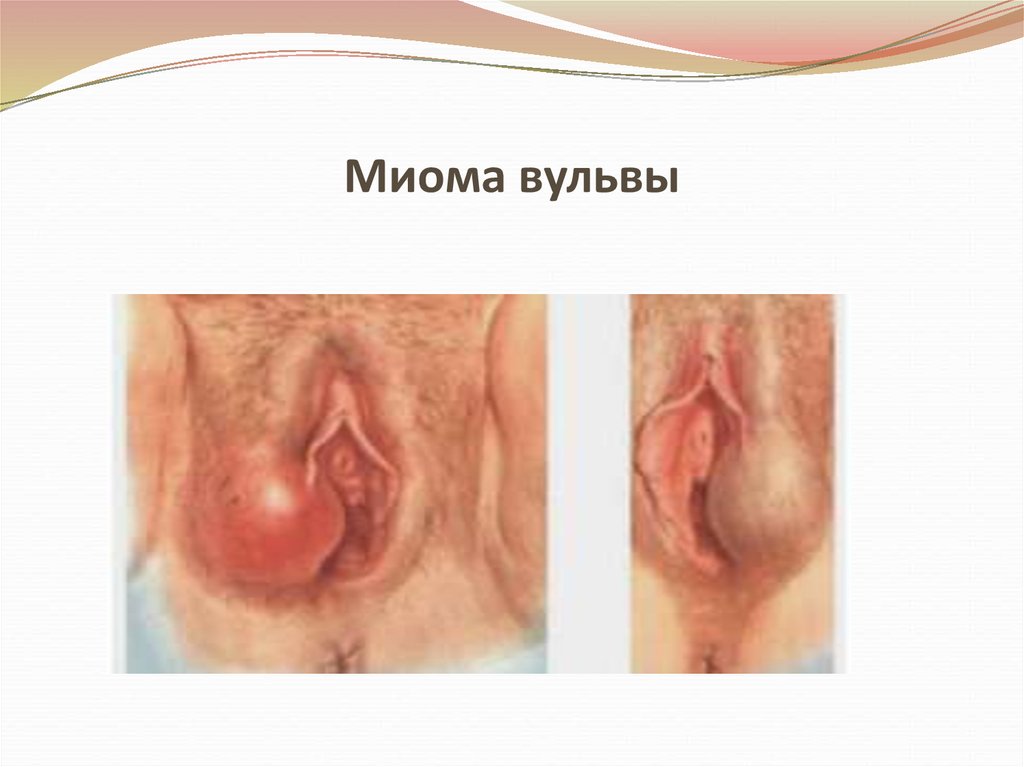
9. Миома состоит из мышечных волокон
• Различают:• Лейомиому – состоит из гладких мышечных
волокон
• Рабдомиому – состоит из поперечно-полосатых
мышечных волокон
• Локализуется чаще в толще большой половой
губы, имеет плотноэластичную консистенцию,
подвижная, не связанная с окружающими тканями.
10. Миома вульвы
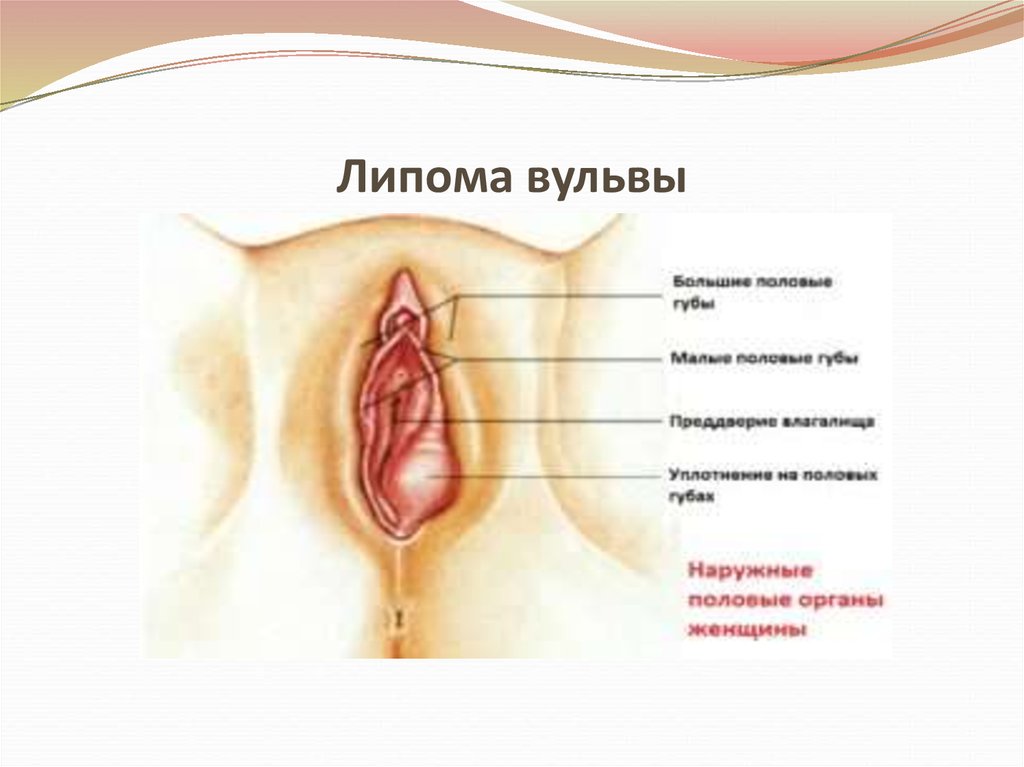
11. Липома состоит из жировой ткани, с элементами соединительной ткани
• Локализуется в области лобка или на большихполовых губах.
Имеет мягкую консистенцию, округлую форму,
окружена капсулой, относительно подвижна,
не спаяна с кожей.
Диагностика
Распознавание доброкачественных опухолей
вульвы не представляет трудностей.
Узлы располагаются на широком основании или
ножке и доступны непосредственному осмотру.
12. Липома вульвы
13. Миксома формируется из остатков мезенхимы
Находится в подкожной клетчатке лобка ибольших половых губ.
Чаще встречается у женщин пожилого
возраста.
14. Гемангиома развивается из сосудов кожи и слизистых оболочек наружных половых органов
• Различают:• Капиллярную
• Кавернозную
• Чаще находится в области больших половых губ в
виде узла, синюшного или красного пятна,
несколько возвышающего над уровнем слизистой
оболочки или кожи.
• Опухоль сравнительно быстро растет и может
достигать больших размеров, распространяясь на
влагалище и шейку матки.
15. Гемангиома наружных половых органов
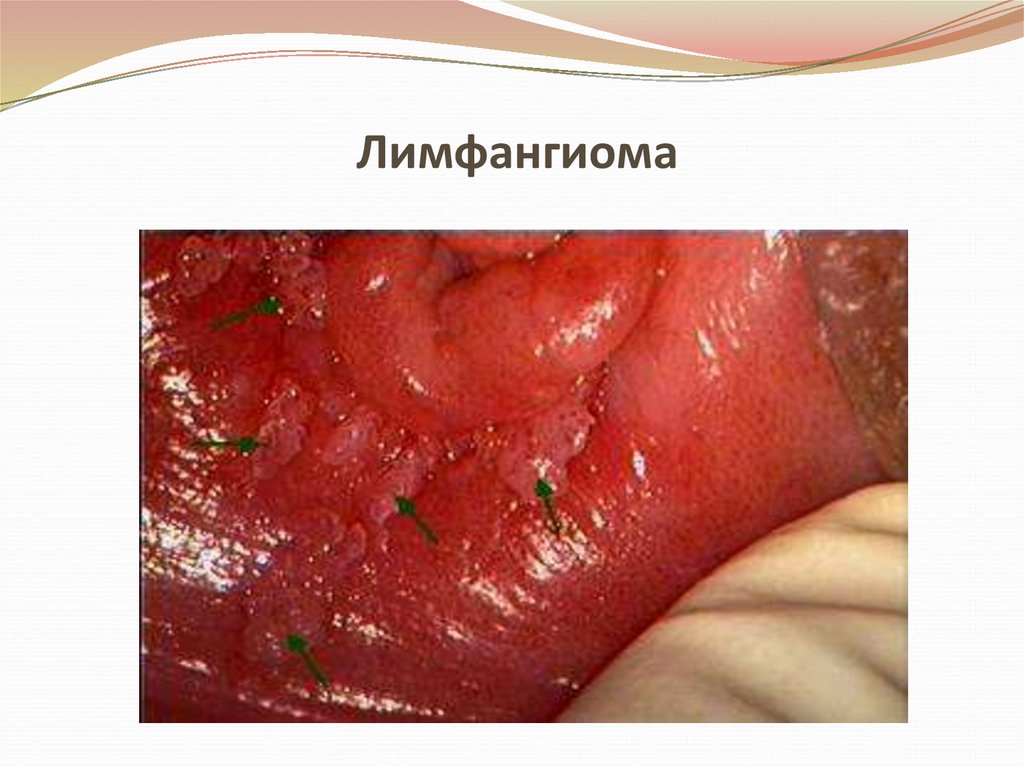
16. Лимфангиома
• Опухоль из лимфатических сосудов кожи, имеетполости различной величины и формы,
содержащие белковую жидкость.
• Стенки полостей образованы соединительной
тканью с эпителиальной выстилкой.
• Опухоль состоит из мелкобугристых сочных
узелков, часто сливающихся между собой, с
синеватым оттенком .
17. Лимфангиома
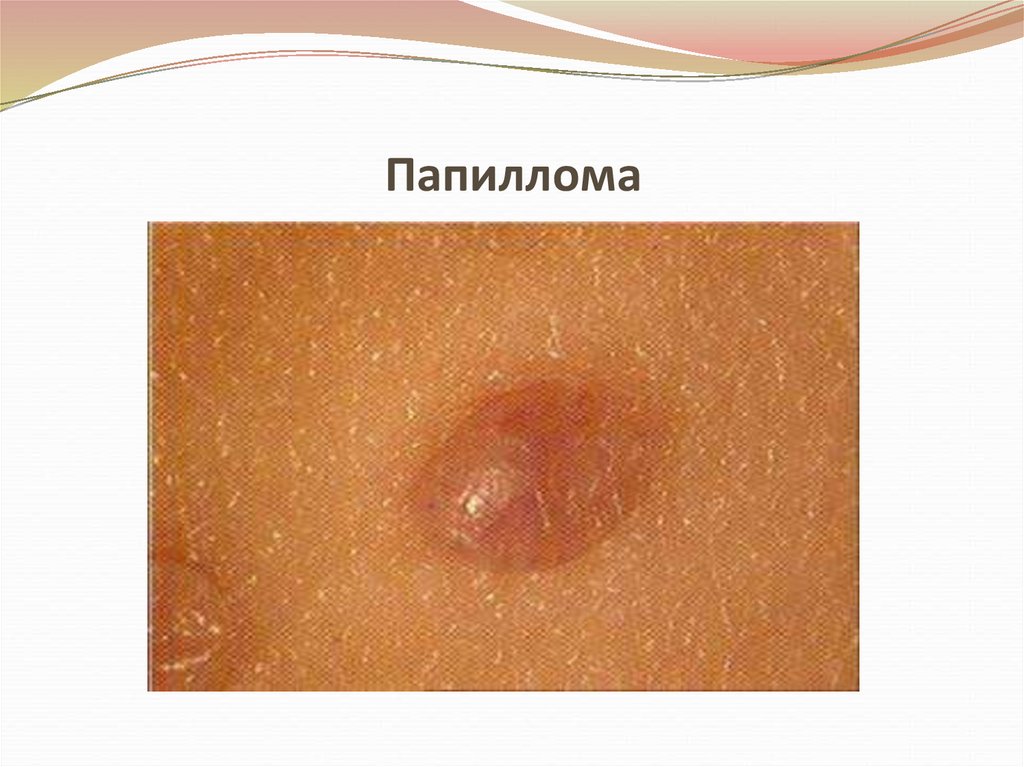
18. Папиллома
• Состоит из покровного эпителия больших половыхгуб, имеет фибро-эпителиальную структуру,
иногда с выраженным акантозом.
• Это одиночная или выраженная опухоль на тонкой
ножке или широком основании, имеющая вид
сосочкового разрастания с экзофитным ростом.
• По цвету может быть белесоватой или темнокоричневой.
• Папиллома иногда малигнизируется.
19. Папиллома
20. Гидроаденома
Исходит из элементов потовых желез,локализующихся в области лобка и больших
половых губ.
Имеет вид множественных симметричных
высыпаний в виде плоских узелков различной
величины желтого, розового или коричневого
цвета.
21. Лечение
• Лечение больных с доброкачественнымизаболеваниями наружных половых органов
оперативное.
• Если опухоль располагается на ножке, последнюю
пережимают и пересекают у основания.
• При локализации новообразования в толще
наружных половых органов производят разрез над
опухолью и вылущивают ее.
• Могут быть использованы методы электрокоагуляции,
криохирургии и лучевой терапии.
22. Предраковые заболевания наружных половых органов
К ним относятся:Лейкоплакия
Крауроз
Болезнь Педжета
Болезнь Боуэна
23. Лейкоплакия
• Макроскопически лейкоплакия проявляется в видесухих бляшек белесоватого или желтого цвета с
перламутровым блеском, слегка возвышающихся над
слизистой оболочкой.
• Располагается опухоль на ограниченном участке.
Чаще в области малых половых губ и вокруг клитора.
Прогрессируя, новообразование утолщается и
изъязвляется.
• Кольпоскопическая картина при лейкоплакии:
ороговевшая поверхность малопрозрачная, выглядит
как простое «белое пятно» или белая бугристая
поверхность, лишенная сосудов, проба Шиллера
отрицательная.
24. Лейкоплакия
25. Лейкоплакия
• Характеризуется:• пролиферацией многослойного плоского эпителия
• нарушением его дифференцировки и созревания –
пара - и гиперкератоз, акантоз без выраженного
клеточного и ядерного полиморфизма, нарушения
базальной мембраны,
• в подлежащей базальной мембране отмечается
круглоклеточная инфильтрация.
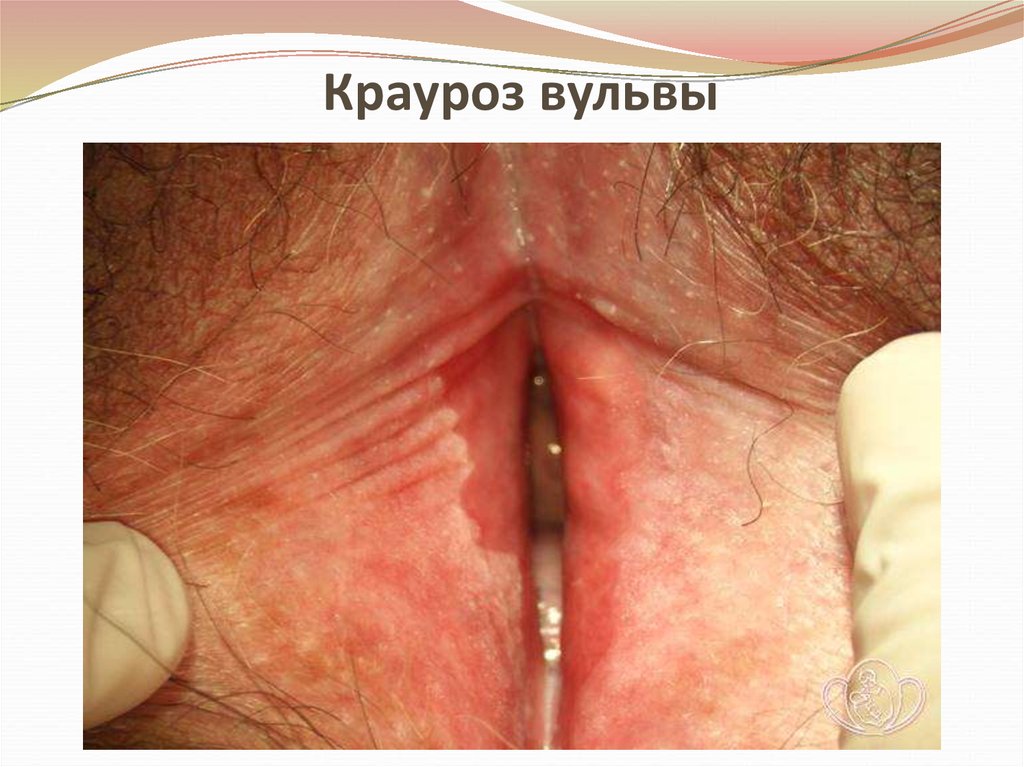
26. Крауроз
• Характеризуется:• атрофией сосочкового и сетчатого слоев кожи, гибелью
эластических волокон и гиалинизацей соединительной
ткани,
• гипертрофией эпидермиса с явлениями акантоза
• воспалительной инфильтрацией подлежащей
соединительной ткани и атрофией кожи половых губ.
• Производится прицельная биопсия, цитологическое
исследование соскоба с пораженной поверхности,
взятие мазков – отпечатков.
27. Крауроз
• При кольпоскопии обнаруживают выраженныетелеангиэктазии.
• Кожа и слизистая оболочка наружных половых
органов атрофичные, хрупкие, легкоранимы,
депигментированные, вход во влагалище сужен.
• Проба Шиллера отрицательна либо
слабоположительная.
28. Крауроз вульвы
29. Клиника
Лейкоплакия и крауроз сопровождаются зудоми жжением, что приводит к травматизации кожи,
вторичному инфицированию и развитию
вульвита.
В 20% случаев возможна малигнизация
30. Лечение предраковых заболеваний наружных половых органов
• Лечение заключается в назначении комплексасредств:
1. Десенсибилизирующая и седативная терапия
2. Соблюдение режима труда и отдыха
3. Гимнастические упражнения
4. Исключение пряностей и спиртных напитков
5. Для снятия зуда новокаиновые блокады
срамного нерва, или хирургическая денервация.
6. При безуспешной консервативной терапии вульвэктомия или лучевая терапия.
31. Болезнь Педжета
Болезнь Педжета• Характеризуется появлением в эпидермисе
своеобразных крупных светлых клеток.
Клинически определяются единичные
ярко – красные, резко ограниченные,
экземоподобные пятна с зернистой поверхностью,
вокруг пятен кожа инфильтрирована.
На фоне болезни Боуэна и Педжета зачастую
развивается инвазивный рак.
Лечение – хирургическое (вульвэктомия).
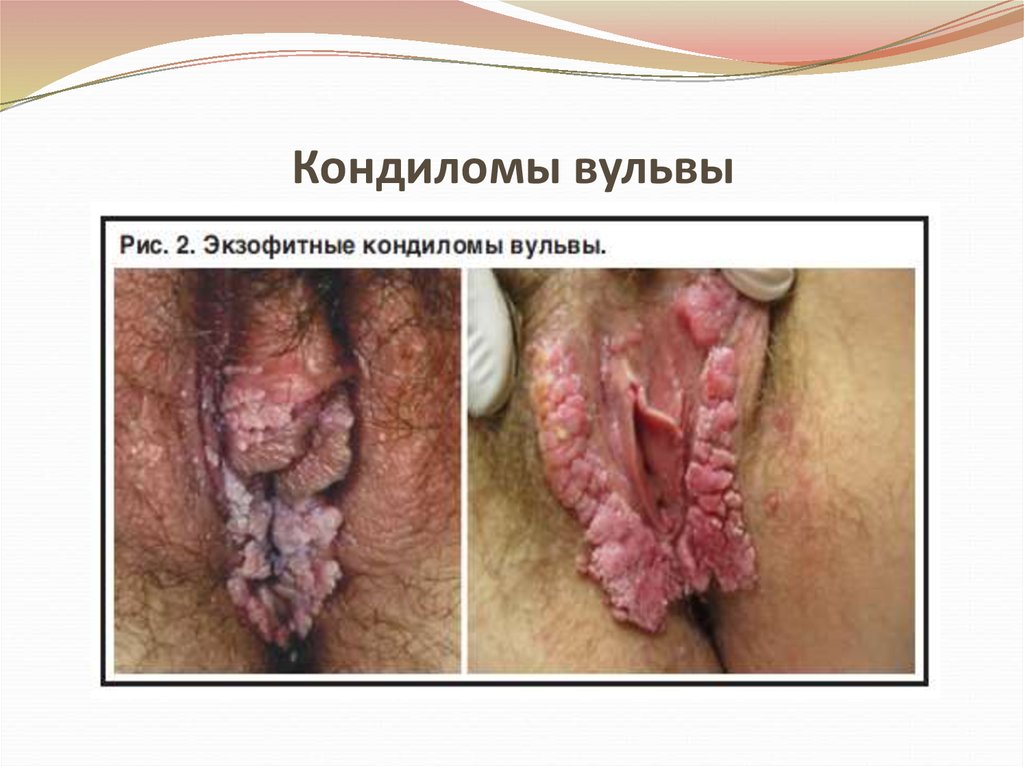
32. Кондиломы вульвы
• Остроконечные кондиломы генитальной областипредставляют собой бородавчатые разрастания,
покрытые многослойным плоским эпителием.
Характеризуется зудом и болевыми ощущениями,
встречается в молодом возрасте
Передается половым путем
Диагностируется - при осмотре.
Лечение местное (локальное) и системное
воздействие.
33. Кондиломы вульвы
34. Дисплазия (атипическая гиперплазия) вульвы
Дисплазия (атипическая гиперплазия)вульвы
Атипия многослойного эпителия вульвы без
распространения
Выделяют локальную и диффузную формы
В зависимости от атипии клеток эпителия
выделяют:
слабую,
умеренную
тяжелую степени дисплазии.
35. Злокачественные опухоли наружных половых органов
Рак наружных половых органов – в структуреопухолевых заболеваний женских половых органов
занимает четвертое место после рака шейки
матки, тела матки и яичников, составляя 3-8%.
Чаще встречается у женщин в возрасте 60-70 лет,
сочетается с сахарным диабетом, ожирением и
другими эндокринными заболеваниями.
36. Этиология
• Причиной развития диспластических измененийпокровного эпителия вульвы считается локальная
вирусная инфекция.
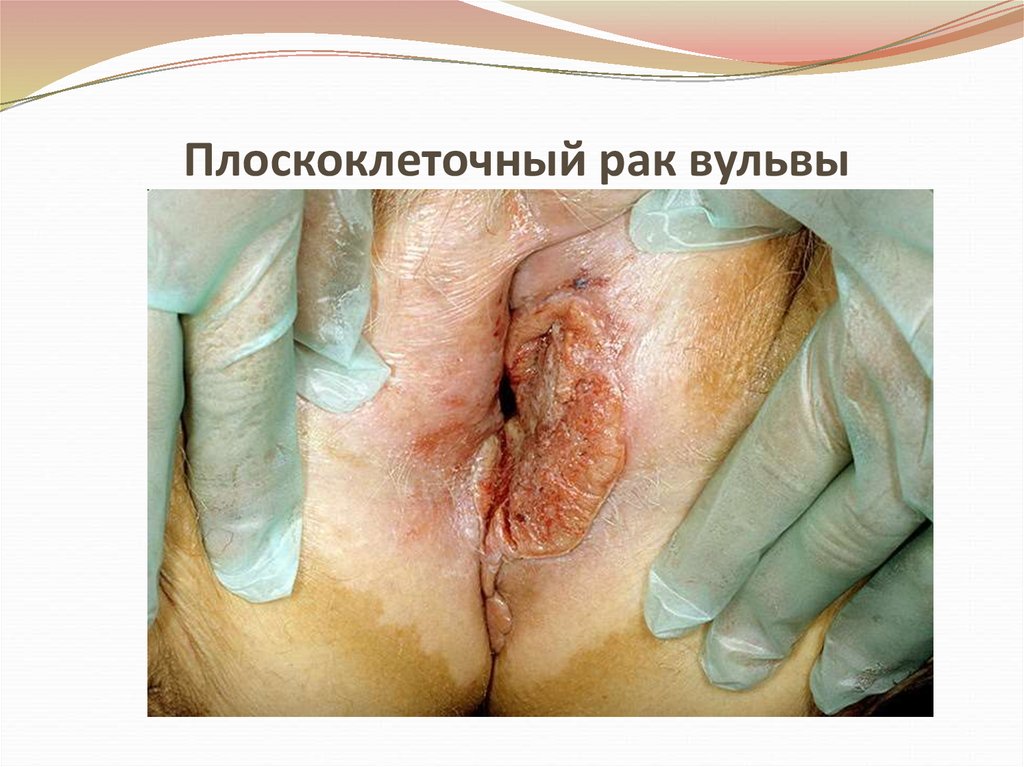
Преимущественно бывают плоскоклеточные
ороговевающие или неороговевающие формы,
реже – низкодифференцированные или
железистые.
Различают:
экзофитную
узловатую
язвенную
инфильтративную формы опухоли.
37. Патогенез
• 50 % случаев появлению рака вульвыпредшествуют предраковые заболевания
(атрофический вульвит, лейкоплакия, крауроз).
• В 60% случаев опухоль локализуется в области
больших и малых половых губ и промежности,
• в 30% в области клитора, мочеиспускательного
канала и протоках больших желез преддверия;
может быть симметричной.
38. Различают 4 стадии распространения рака вульвы:
• 1 стадия – опухоль до 2 см в диаметре, ограниченавульвой
• 2 стадия – опухоль более 2 см в диаметре,
ограничена вульвой
• 3 стадия – опухоль любого размера,
распространяющаяся на влагалище и/ или на
нижнюю треть уретры и/ или на анус. Имеются
метастазы в пахово – бедренные лимфатические
узлы
• 4 стадия - опухоль любой степени
распространения с отдаленными метастазами.
39. Клиника рака вульвы
• К первому этапу лимфогенного метастазированиярака вульвы относят узлы пахово-бедренной группы
(поверхностные и глубокие),
ко второму – подвздошные, преимущественно
наружные подвздошные и запирательные группы
лимфоузлов,
к третьему этапу - по ходу подвздошной артерии и
аорты.
Частота метастатического поражения увеличивается со
снижением степени дифференцировки опухоли.
При глубине инвазии до 1 мм метастазы в паховые
лимфатические узлы практически не выявляются, при
глубине до 5мм – обнаруживаются у 10-12% больных.
40. Диагностика
• Наибольшую сложность для распознавания иклассификации представляю пре- и
микроинвазивная карцинома.
• Важными компонентами обследования,
• наряду с визуальным осмотром, является
тщательная пальпация с целью оценки степени и
глубины инвазии, выявление пораженных
лимфоузлов паховой области.
41. Диагностика
• Используют:• цитологическое исследование мазков с краев язвы,
• пунктатов опухолевидных образований или
• инцизиционную биопсию
• ультрасонографию,
• прямую или непрямую лимфографию (позволяет
оценить состояние глубоких лимфатических узлов).
• исследование антигена плоскоклеточного рака и
карциноэмбрионального антигена как маркеров
рака вульвы.
42. Плоскоклеточный рак вульвы
43. Общими принципами тактики ведения больных раком вульвы:
• Хирургическое лечение - при I стадии заболевания• Комбинированное (хирургическое и лучевое) – при
II – III стадиях
• Индивидуальный подход (сочетание лучевых,
химиотерапевтических и хирургических методик)
– при IV стадии и рецидивах
• При невозможности оперативного лечения
используется в основном сочетанная лучевая
терапия и/ или химиотерапия.
44. Прогноз
• Прогноз при раке наружных половых органов несовсем благоприятный в связи с выраженным
злокачественным течением и ранним
метастазированием.
• Частота местных рецидивов после радикального
лечения колеблется от 2,5% при опухолях половых
губ и до 4,5% при поражениях клитора.
45. Прогноз
• Наиболее злокачественное течение отмечается приопухолях:
локализованных в области клитора
и переходящих на соседние структуры:
5 – ЛЕТНЯЯ ВЫЖИВАЕМОСТЬ при таком
распространении опухоли составляет 50 – 55 %
в то время как при локализации опухоли на малых
половых губах – 80 %.
46. Диагностика
• Осмотр наружных половых органов (лучшечерез лупу).
• Пальпация - определяют консистенцию опухоли,
ее отношение к подлежащим тканям,
распространенность процесса.
• Осмотр при помощи зеркал - оценивают
состояние слизистой оболочки влагалища и шейки
матки,
• Ректо-вагинальное исследование – оценивают
состояние параметральной клетчатки.
47. Диагностика
• цитологическое исследование мазков – отпечатков споверхности изъязвлений, приготовленных из соскобов с
подозрительных участков слизистой оболочки,
биопсия с последующим гистологическим исследованием.
Для правильного выбора места биопсии применяют
кольпоскопию и вульвоскопию,
лимфографию с целью определения состояния наружных
подвздошных лимфатических узлов.
Для выявления состояния окружающих органов используют
цистоскопию,
экскреторную урографию,
ректороманоскопию,
рентгенографию грудной клетки.
48. Лечение рака вульвы
• Выбор метода лечения зависит от стадии процесса,клинической формы, возраста и общего состояния больной.
• ПРИ I – III СТАДИЯХ ЗАБОЛЕВАНИЯ и общем хорошем
состоянии больной применяют комбинированный метод
лечения: расширенное удаление вульвы и паховых
лимфатических узлов.
• Через 2 – 3 недели после операции назначают лучевую
терапию.
• Лучевая терапия как самостоятельный метод лечения
совместно с химиотерапией используется у больных С I – III
СТАДИЯМИ при противопоказаниях к хирургическому
лечению, а так же у больных С IV СТАДИЕЙ заболевания.
49. Патогенез рака влагалища
• Различают:• экзофитную форму роста, когда опухоль
представлена выступающими над стенками
влагалища папиллярными разрастаниями,
• эндофитную форму, когда опухолевый процесс с
самого начала прорастает в подлежащие ткани,
инфильтрируя их.
• По гистологическому строению рак влагалища
почти всегда является плоскоклеточным с
наклонностью к ороговению и очень редко
аденокарциномой.
50. Классификация рака влагалища:
• 0 стадия – преинвазивная карцинома• I стадия – опухоль диаметром до 2 см, прорастает не глубже
подслизистого слоя, регионарные метастазы не
определяются
• II стадия – опухоль более 2 см в диаметре с той же глубиной
инвазии или опухоль тех же или меньших размеров с
паравагинальным инфильтратом, не распространяющихся
до стенок таза, регионарные метастазы не определяются
• III стадия – опухоль любого размера с паравагинальным
инфильтратом, распространяющихся до стенок таза, с
подвижными регионарными метастазами
• IV – опухоль любого размера, прорастает соседние органы и
ткани с фиксированными регионарными метастазами или
отдаленными метастазами.
51. Клиника рака влагалища
• Рак влагалища может быть первичным иметастатическим.
Среди всех злокачественных заболеваний половых органов
женщин ПЕРВИЧНЫЙ РАК составляет 1 – 2 %, может
встречаться в любом возрасте, но преимущественно в 50 – 60
лет.
В большинстве случаев рак влагалища является
МЕТАСТАТИЧЕСКИМ, это следствие перехода
злокачественного процесса с шейки и тела матка на стенки
влагалища.
ПЕРВИЧНЫЙ РАК влагалища чаще поражает его заднюю
стенку, особенно в заднем своде, затем боковые и реже всего
переднюю стенку.
МЕТАСТАТИЧЕСКИЙ РАК поражает влагалище в области
сводов и нижней трети.
52. Особенности клиники рака влагалища
• На ранних стадиях заболевания рак остаетсябессимптомным.
В последующем появляются бели,
спонтанные или контактные сукровичные выделения
из половых путей.
По мере роста и распада опухоли присоединяются боли
в лобке, крестце и паховых областях,
нарушается функция смежных органов,
позднее развивается белый или синий отек нижних
конечностей.
53. Диагностика рака влагалища
• наружный осмотр• цитологическое исследование отделяемого из
-
опухолевого узла или язвы
биопсия с последующим гистологическим
исследованием кусочка ткани
кольпоскопия
экскреторная урография
радионуклеоидная ренография
ректороманоскопия
радионуклеоидная лимфография
рентгенография грудной клетки.
54. Лечение рака влагалища
• Выбор метода лечения рака влагалища зависит отстадии, распространения, локализации поражения
влагалища, вовлечения в процесс окружающих органов
и общего состояния больной.
Применяют криодеструкцию, терапию
углекислотным лазером,
Хирургическое иссечение в пределах здоровых
тканей слизистой оболочки влагалища,
Эндовагинальная гамма-терапия.
Лучевая терапия остается основным методом лечения
рака влагалища.
55. Прогноз для пациентов с раком влагалища
Пятилетняя выживаемость больных ракомвлагалища, лечившихся лучевым методом,
составляет 34,8%
















































 medicine
medicine