Similar presentations:
Возбудители туберкулеза и лепры
1.
ФГБОУ ВО Астраханский ГМУМинздрава России
Кафедра микробиологии и вирусологии
Тема: Возбудители туберкулеза и лепры.
Разработчик: ассистент Демина Ю.З.
2.
Вопросы для обсуждения:1. Возбудитель туберкулеза: морфология, культуральные свойства,
патогенетические факторы.
2. Эпидемиология, патогенез и клинические проявления туберкулеза.
3. Лабораторная диагностика, профилактика и лечение туберкулеза.
4. Возбудитель лепры, его характеристика.
5. Эпидемиология, клинические проявления лепры.
6. Диагностика и лечение лепры.
3.
ЭтиологияСемейство: Mycobacteriaceae
Род: Mycobacterium
Виды:
• Мусоbacterium tuberculosis
• M. bovis
4.
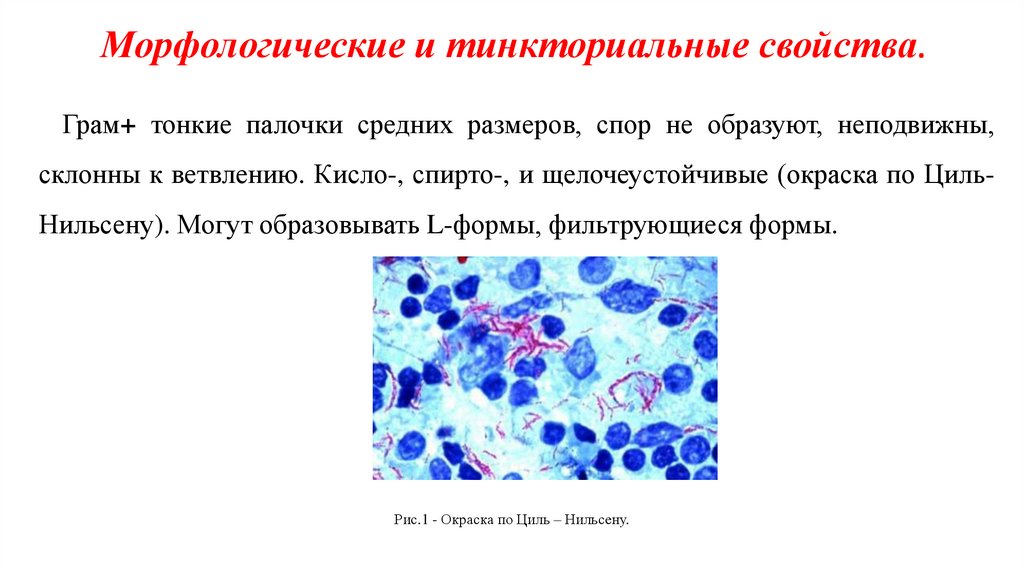
Морфологические и тинкториальные свойства.Грам+ тонкие палочки средних размеров, спор не образуют, неподвижны,
склонны к ветвлению. Кисло-, спирто-, и щелочеустойчивые (окраска по ЦильНильсену). Могут образовывать L-формы, фильтрующиеся формы.
Рис.1 - Окраска по Циль – Нильсену.
5.
Биологические и культуральные свойства• облигатный аэроб
• M. tuberculosis в большом количестве образует никотиновую кислоту
(ниацин), которая накапливается в жидкой питательной среде и дает с
раствором цианида калия и хлорамином ярко-желтое окрашивание -
ниациновая проба.
Рис.2 - Ниациновый тест на способность микобактерий туберкулеза
синтезировать никотиновую кислоту – ниацин (правая пробирка). Левая пробирка – контроль.
6.
• На простых средах не растут.• Для культивирования применяется среда Левенштейна – Йенсена. Первые
признаки роста появляются через 3-6 недель. Рост сухой, бородавчатый,
колонии в R-форме кремового цвета.
• В жидких питательных средах на 7-10 день
после посева появляется пленка, которая
постепенно утолщается, становится морщинистой,
приобретает желтоватый (кремовый) цвет. При этом
среда остается прозрачной.
Рис. 3
7.
Метод ПрайсаДля
экспресс-диагностики
используют
метод
микрокультивирования на стеклах в жидкой среде (метод
микрокультур Прайса): из исследуемого материала готовят
микропрепарат, который обрабатывают серной кислотой для
уничтожения
сопутствующей
микрофлоры,
промывают
физ.раствором и помещают в питательную среду с цитратной
кровью. Через 5-7 дней на стекле образуется микроколония,
которую можно увидеть при микроскопии. При наличии кордфактора рост микобактерий в виде «жгутов» или «кос».
Непатогенные
микобактерии
дают
беспорядочный
рост.
Рис.4
8.
Патогенетические факторы• Токсический гликолипид (корд-фактор) подавляет миграцию лейкоцитов,
повреждает мембраны митохондрий, ингибирует образование фаголизосомы,
способствует адгезии микробной клетки. Наличие корд-фактора приводит к
тому, что фагоцитоз при туберкулезе носит незавершенный характер.
• Воск, фосфотиды, фтионовая кислота – угнетают активность фагоцитов,
вызывают развитие грануломатозного воспаления.
• Жирные кислоты – вызывают казеозный некроз.
• Внутриклеточный паразитизм.
9.
Незавершенный фагоцитоз микобактерийРис. 5
10.
Патогенетические особенности.• Попавшие в организм микобактерии захватываются альвеолярными и легочными
макрофагами. В месте попадания может развиться первичный аффект. Далее
возбудитель транспортируется в регионарные лимфоузлы, вызывая воспалительную
реакцию - лимфангоит и лимфаденит. Первичный аффект, лимфангоит и лимфаденит
- первичный комплекс (очаг Гона), характеризующийся образованием по ходу
лимфатических путей и узлов гранулем в виде бугорков.
• В центре гранулемы в очаге некроза находятся микобактерии. Очаг окружен
гигантскими
эпителиоидные
многоядерными
клетки
мононуклеарные клетки.
а
по
клетками
периферии
Пирогова-Лангханса,
-
лимфоциты,
их
окружают
плазматические
и
11.
Исходы первичного очага:- при достаточной резистентности организма размножение возбудителя в гранулемах
прекращается, очаг окружается соединительнотканной капсулой и обезизвествляется
(откладываются соли кальция). Этот процесс определяется формированием
нестерильного инфекционного иммунитета к возбудителю туберкулеза.
Нестерильность - способность микобактерий длительно сохраняться в первичном очаге и
ждать свой час (иногда через несколько десятилетий);
- при недостаточной резистентности - усиленный казеозный распад очага, казеозная
пневмония, тяжелая первичная легочная чахотка и генерализованный туберкулез
(диссеминированный или милиарный туберкулез с гранулемами в различных органах).
• Вторичный туберкулез. Вторичный туберкулезный процесс - реактивация возбудителя в
результате ослабления резистентности наблюдается при стрессах, нарушениях питания
и у лиц пожилого возраста. Возникают очаги казеозного распада в легких с
образованием полостей, поражение бронхов, мелких кровеносных сосудов.
12.
Эпидемиология• Источник инфекции - больной человек и больные животные (крупный
рогатый скот, верблюды, свиньи, козы и овцы).
• Основной механизм заражения – аэрогенный.
• Пути передачи возбудителя - воздушно-капельный и воздушно-пылевой.
Реже заражение туберкулезом может происходить алиментарным. Возможен
контактно-бытовой путь передачи инфекции от больных туберкулезом при
использовании инфицированной одежды, игрушек, книг, посуды и других
предметов.
• Входные ворота – слизистая оболочка полости рта, бронхи и легкие.
13.
Клинические проявления туберкулеза• Туберкулез органов дыхания.
• Туберкулез других органов и систем.
• Первичная туберкулезная «интоксикация» детей и подростков.
Инкубационный период при туберкулезе длится от 3-8 недель до 1 года и
более.
14.
Основные клинические признаки:• Самыми первыми симптомами выступают неспецифические проявления
интоксикации: слабость, бледность, повышенная утомляемость, вялость,
апатия.
• субфебрильная температура (около 37°C, редко выше 38°), потливость,
особенно беспокоящая больного по ночам, похудение.
• Лимфаденопатия
лимфатических узлов.
-
генерализованное
или
локальное
увеличение
15.
Иммунитет при туберкулезе имеет ряд особенностей:• Начинает формироваться через 4-8 недель после первичного инфицирования.
• После первой встречи с возбудителем в организме формируется состояние повышенной
чувствительности (сенсибилизация). Макрофаги, поглотившие микобактерии туберкулеза,
экспрессируют на своей поверхности антигены микобактерий и выделяют в межклеточное
пространство интерлейкин-1, который активирует Т-лимфоциты. Т-лимфоциты распознают
клетки, инфицированные микобактериями, атакуют их и разрушают. Кроме того Т-лимфоциты
выделяют гамма-интерферон и интерлейкин-2, которые обусловливают миграцию макрофагов
к месту локализации возбудителя. С помощью лизосомальных ферментов микобактерии
разрушаются. Выделяемые макрофагами медиаторы активируют также В-лимфоциты, которые
синтезируют опсонизирующие антитела, способствующие склеиванию и фагоцитированию
бактерий.
16.
Иммунитет при туберкулезе имеет ряд особенностей:• Иммунитет при туберкулезе сохраняется до тех пор, пока в
организме
есть
нестерильным
возбудитель.
или
Такой
инфекционным.
иммунитет
После
называют
освобождения
организма от микобактерий иммунитет быстро исчезает.
17.
Лабораторная диагностикаМатериал для исследования: мокрота.
Методы:
1. Бактериоскопический метод: окраска по Циль – Нильсену, РИФ.
• Метод центрифугирования предусматривает обработку исследуемого материала
щелочью с последующим центрифугированием. Препарат для микроскопирования
готовят из осадка.
• Метод флотации включает в себя обработку исследуемого материала смесью
щелочи и ксилола или бензола. Пробу энергично встряхивают. Образующаяся пена
выносит микобактерии на поверхность. Препарат для микроскопирования готовят из
образующейся пены.
18.
Лабораторная диагностика2. Бактериологический метод: посев на среду Левенштейна-Йенсена.
3. Метод Прайса.
4. Биологический метод: к M. tuberculosis чувствительны морские свинки,
к M. bovis – кролики.
19.
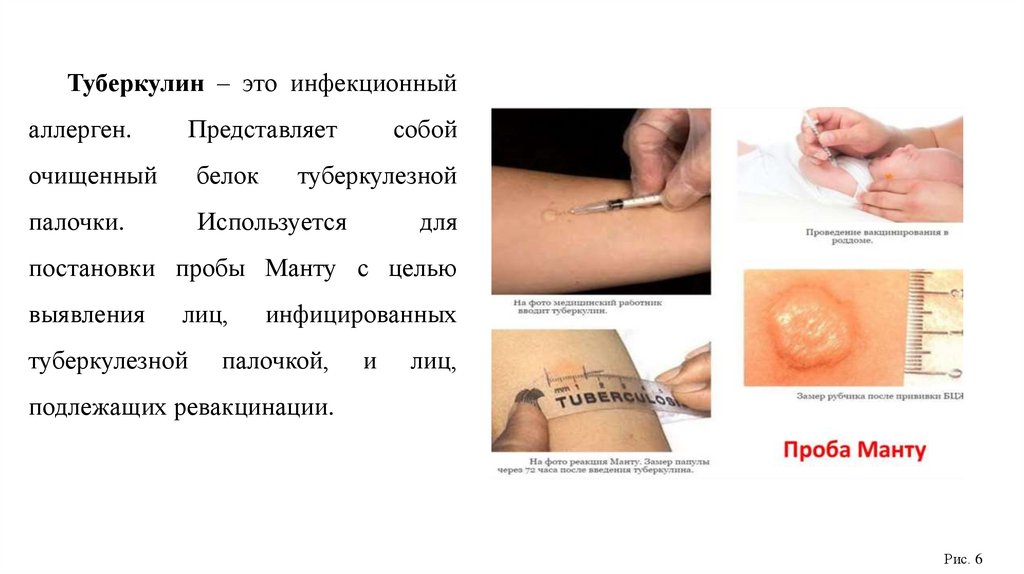
Туберкулин – это инфекционныйаллерген.
Представляет
очищенный
белок
палочки.
Используется
собой
туберкулезной
для
постановки пробы Манту с целью
выявления
лиц,
туберкулезной
инфицированных
палочкой,
и
лиц,
подлежащих ревакцинации.
Рис. 6
20.
Рис. 721.
ПрофилактикаВакцина БЦЖ вводится новорождённым на 3-7 день жизни
внутрикожно.
Ревакцинация – 7 лет при отрицательной пробе Манту.
Рис. 8
22.
Лечение• 1 группа – основные препараты (препараты первого ряда): изониазид, рифампицин,
пиразинамид, стрептомицин и этамбутол. Эти препараты используются для лечения
больных с впервые выявленным туберкулезом легких, выделяющих лекарственно-
чувствительные клетки возбудителя.
• 2 группа – резервные препараты или препараты второго ряда: протионамид,
этионамид,
рифабутин,
канамицин,
капреомицин,
циклосерин,
фторхинолоны
(офлоксацин, ломефлоксацин), ПАСК. Эти препараты применяют для лечения
больных с лекарственно-устойчивым туберкулезом легких, выделяющим возбудителя,
резистентного к препаратам первого ряда.
• Противотуберкулезные
препараты
действуют
на
компоненты клеточной стенки, синтез АТФ и белка в клетке.
разные мишени:
23.
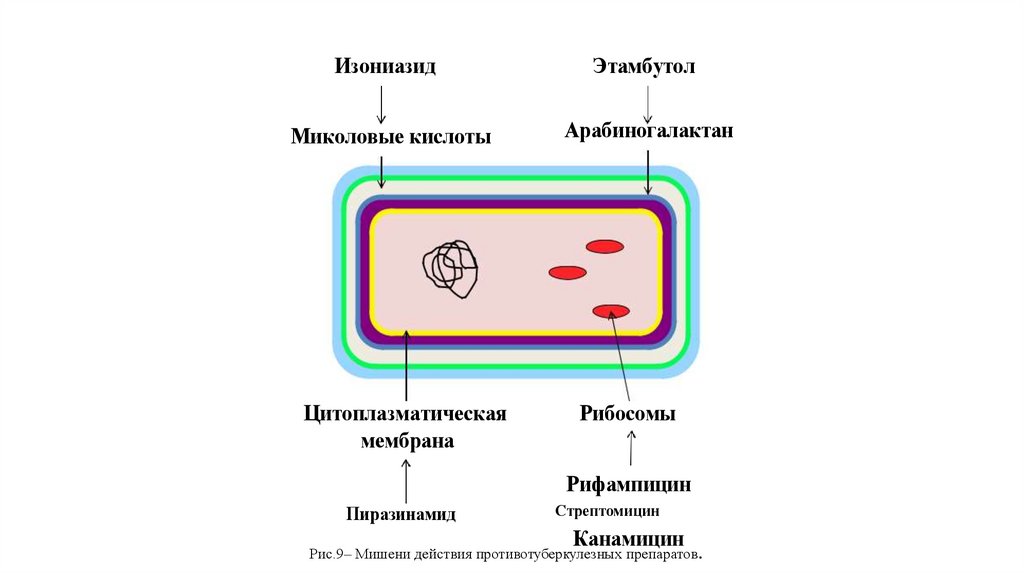
ИзониазидЭтамбутол
Миколовые кислоты
Арабиногалактан
Цитоплазматическая
мембрана
Рибосомы
Рифампицин
Пиразинамид
Стрептомицин
Канамицин
Рис.9– Мишени действия противотуберкулезных препаратов.
24.
Mycobacterium lepraeОткрыт Хансеном в 1874 г.
Морфология:
• Грам+ палочки, кислото- спирто и щелочеустойчивые.
• В микропрепарате располагается в виде «пачки сигарет» или «лепрозных
шаров».
• Строгий внутриклеточный паразит.
• Не растет на питательных средах.
Рис. 10
25.
Экспериментальные модели лепры:• Заражение белых мышей в подушечку лапки (Шепард)
• Заражение девятипоясных броненосцев (Киршхаймер)
Рис. 11
26.
ЭпидемиологияИсточник инфекции: больной человек.
Пути передачи: воздушно – капельный и контактный.
27.
Клинические проявления• Инкубационный период длится 4-6 лет, нередко затягивается до 10-
15 лет и более. Это обусловлено медленным размножением
возбудителя.
• Продромальные явления (лихорадка, слабость, потеря аппетита,
боли в костях) могут отсутствовать.
28.
Патогенез и клинические формы лепры• Распространение по организму лимфогематогенным путем.
• Поражение тканей, имеющих пониженную температуру:
кожи, периферических нервов.
• Ранние симптомы: снижение чувствительности кожи, парестезии,
ожоги, трофические язвы.
• 2
основных
формы:
туберкулоидная
промежуточные (пограничные) формы.
и
лепроматозная;
29.
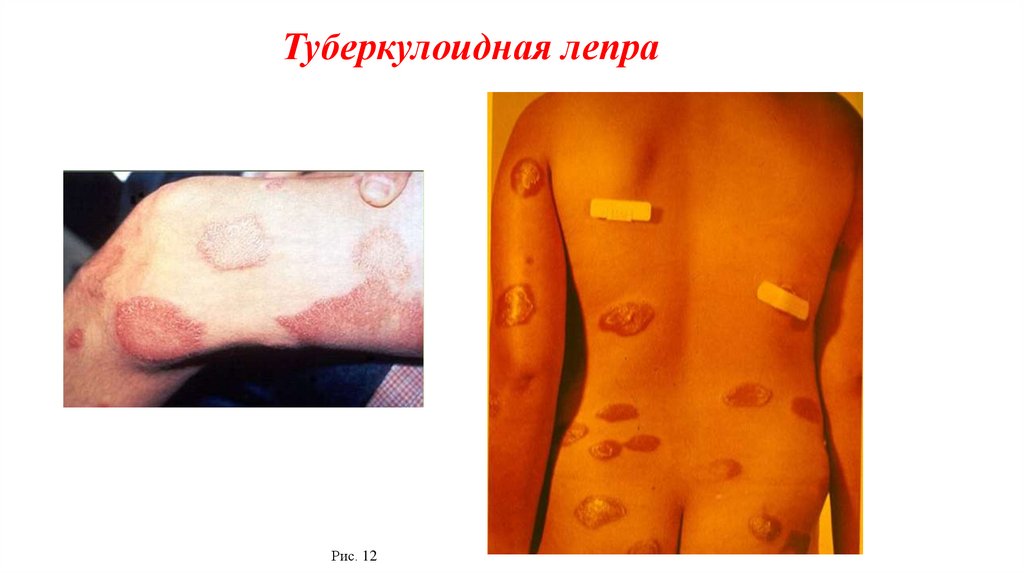
Туберкулоидный тип лепры• В основном поражается кожа (четко очерченные пятна и бляшки).
• Рано и часто поражаются периферические нервы, реже – внутренние
органы.
• М.
leprae
выявляются
с
трудом,
как
правило,
гистологическом исследовании.
• Лепроминовая проба (+) положительна.
• Более легкое течение, легче поддается лечению.
только
при
30.
Туберкулоидная лепраРис. 12
31.
Туберкулоидная лепра. Кольцевидная бляшкас атрофией в центре.
Рис. 13
32.
Туберкулоидная лепраБляшка с
изъязвлением
в области лба.
Рис. 14
33.
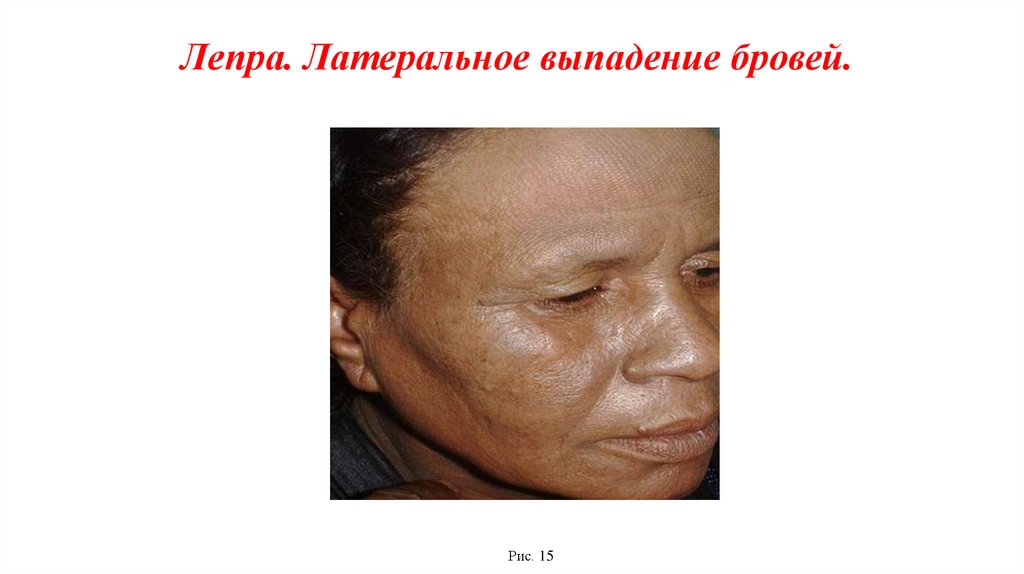
Лепра. Латеральное выпадение бровей.Рис. 15
34.
Лепроматозный тип лепры.• Большое разнообразие кожных проявлений (нечеткие пятна, бляшки,
инфильтраты, узлы).
• Раннее вовлечение в процесс слизистых оболочек и внутренних органов.
• Нервная система вовлекается в процесс позднее.
• Во всех высыпаниях – большое количество М. leprae.
• Лепроминовая проба (-) отрицательна.
• Протекает тяжелее, труднее поддается лечению.
35.
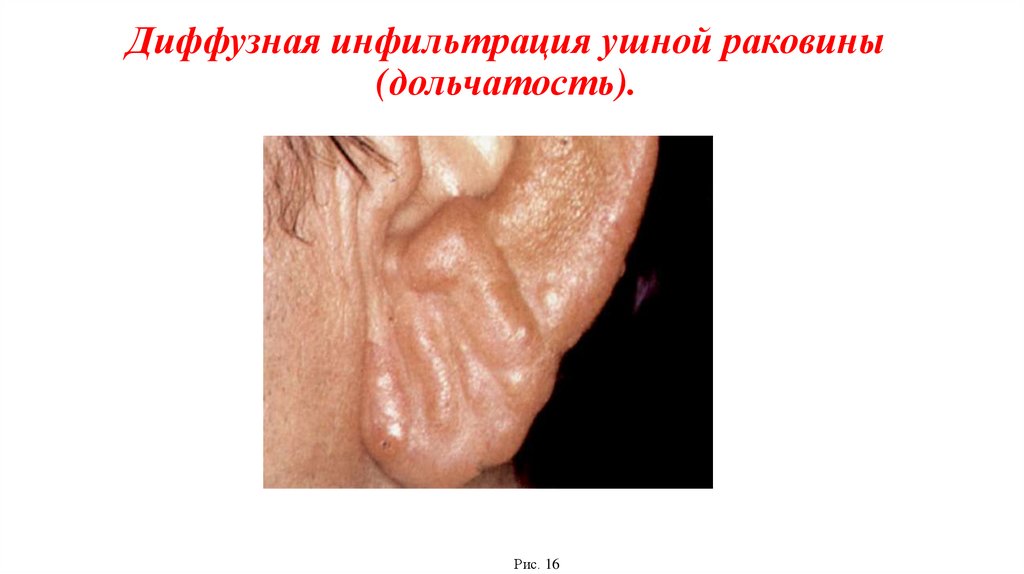
Диффузная инфильтрация ушной раковины(дольчатость).
Рис. 16
36.
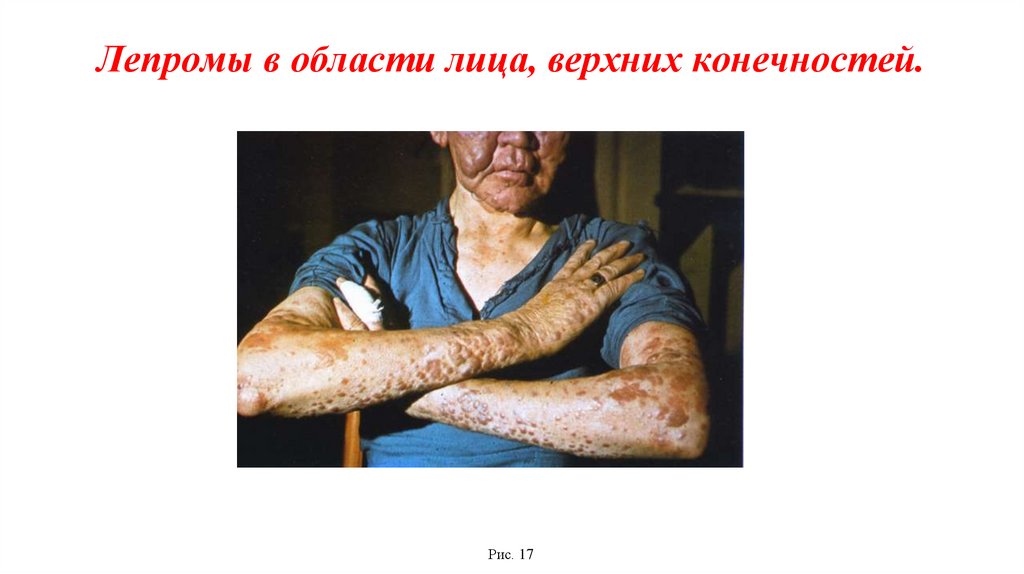
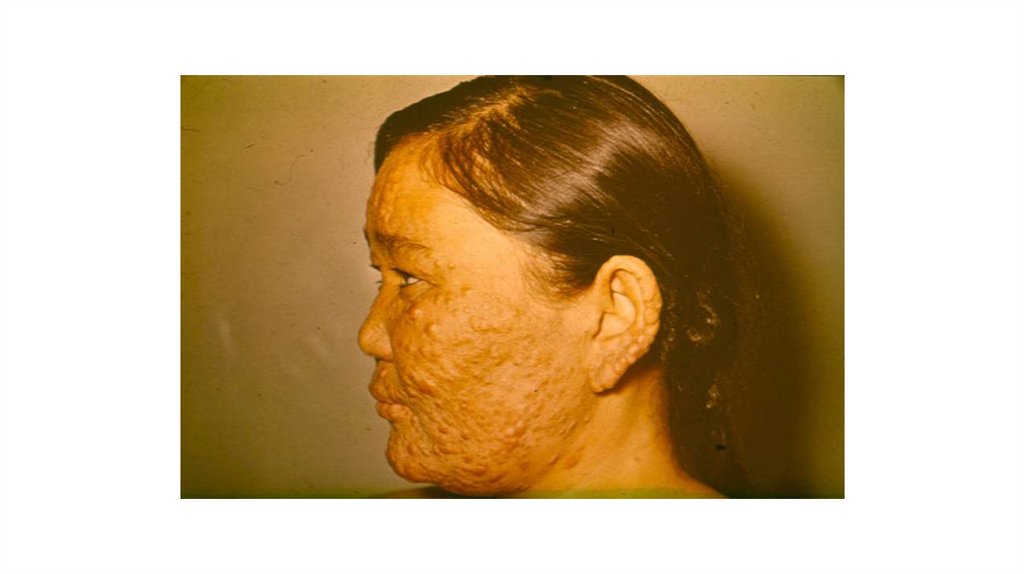
Лепромы в области лица, верхних конечностей.Рис. 17
37.
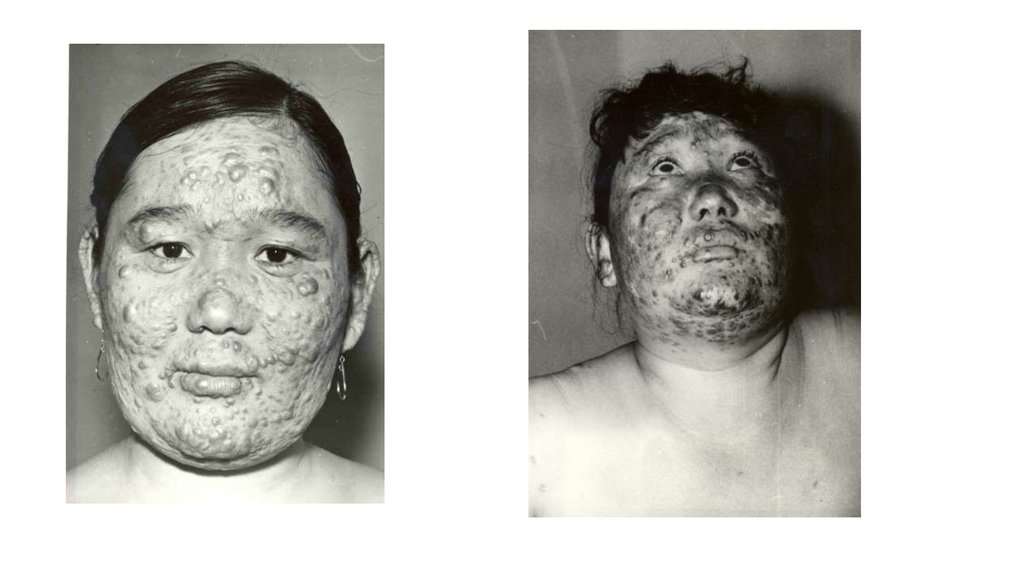
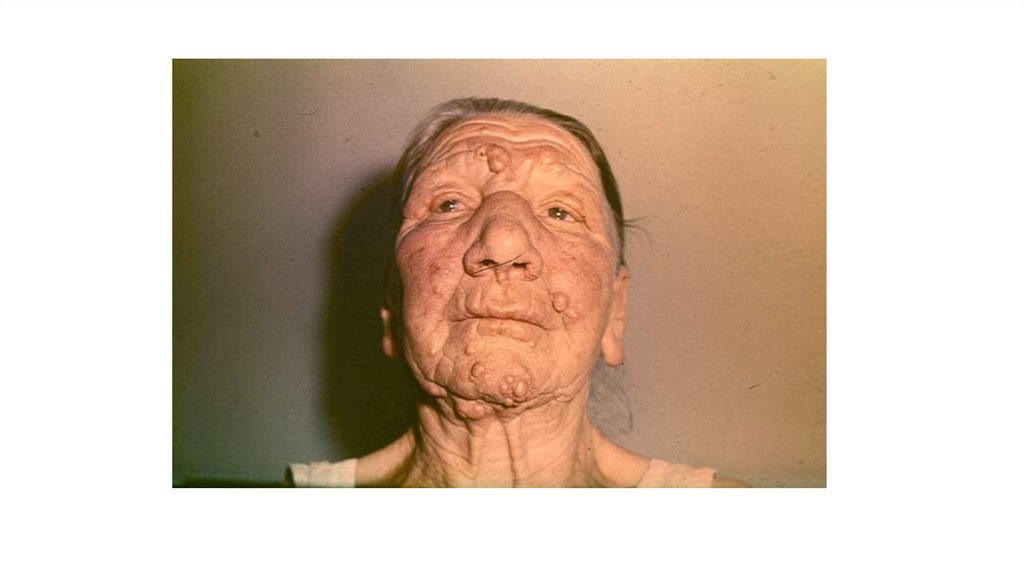
Диффузная инфильтрация лица («львиная морда»).При диффузной инфильтрации кожи лица
естественные морщины и складки углубляются,
надбровные дуги резко выступают, нос утолщен,
щеки, губы и подбородок имеют дольчатый вид
(львиная морда — facies leonina).
Инфильтрация кожи лица при лепроматозной
форме, как правило, не переходит на волосистую
часть головы. Не развиваются инфильтраты
также на коже локтевых и подколенных
сгибательных
поверхностей,
подмышечных
впадин и внутренней части век на так
называемых «иммунных» зонах.
Рис. 18
38.
39.
40.
41.
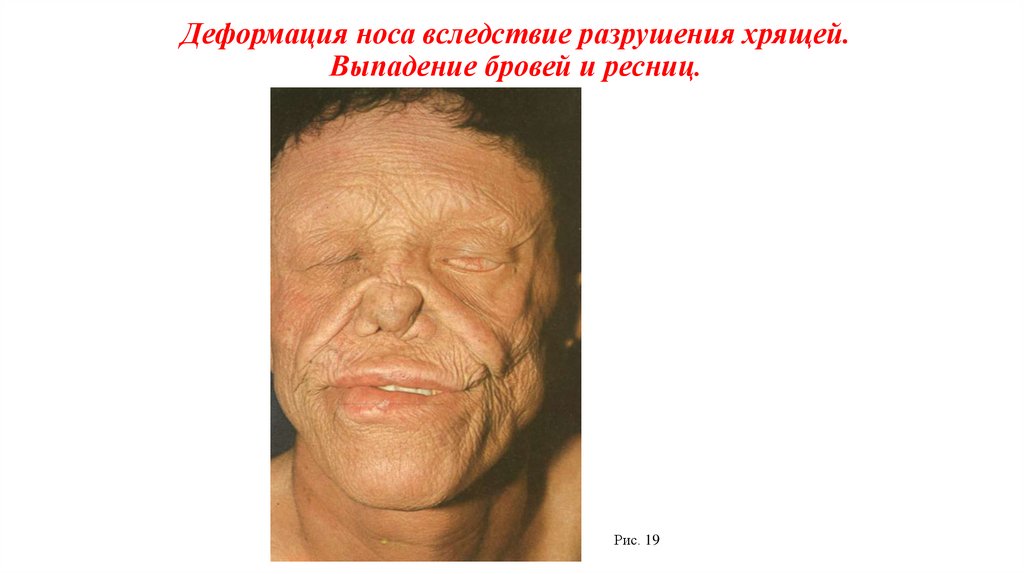
Деформация носа вследствие разрушения хрящей.Выпадение бровей и ресниц.
Рис. 19
42.
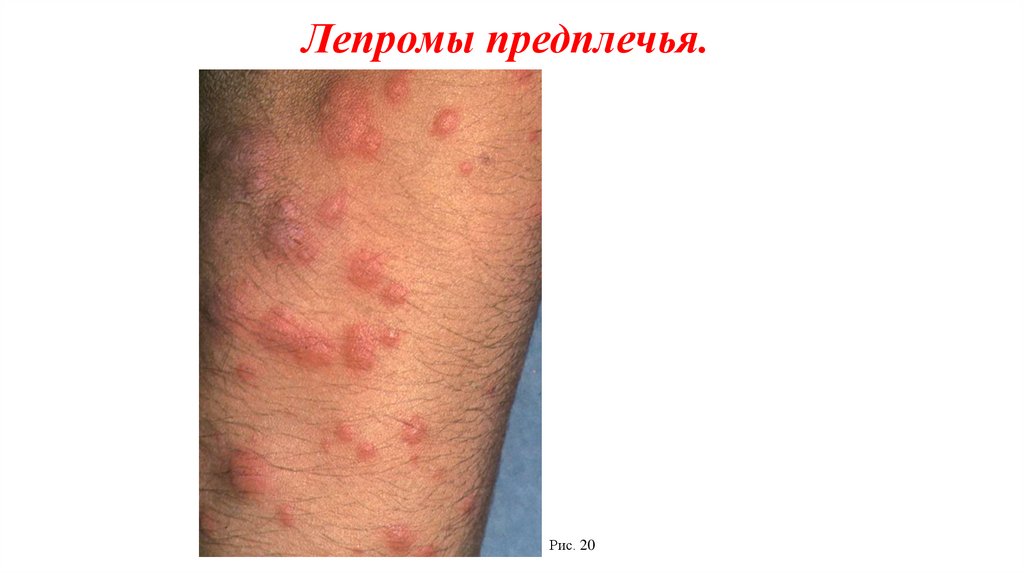
Лепромы предплечья.Рис. 20
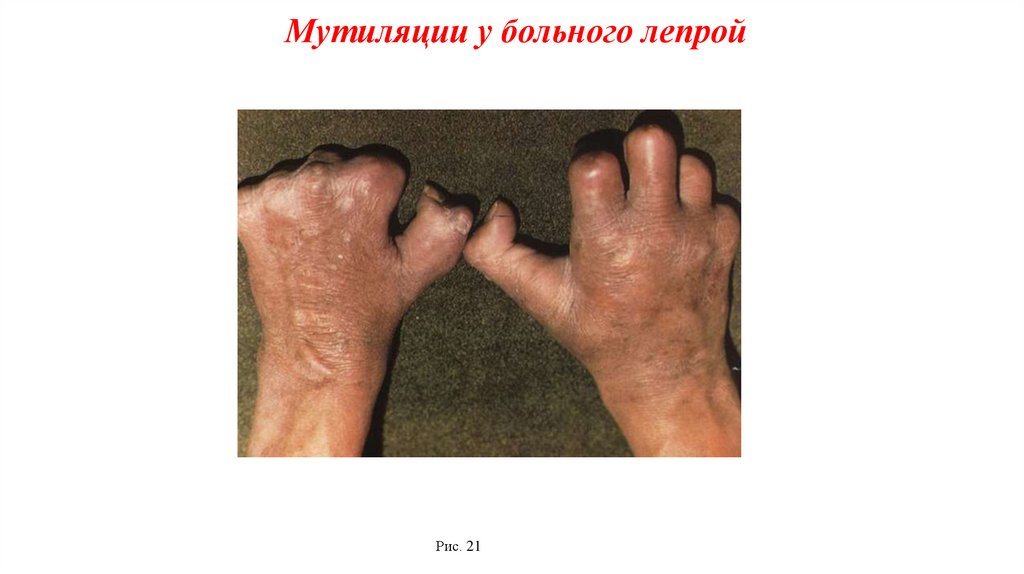
43.
Мутиляции у больного лепройРис. 21
44.
Лабораторная диагностика лепры• Материал для исследования: соскобы кожных поражений, со
слизистой носа, пунктаты лимфоузлов. Окраска по Циль –
Нильсену.
• Приготовление гистологических препаратов из биоптатов кожи
и слизистых.
45.
Лепромин, его применение.• Лепромин – инфекционный аллерген, представляющий собой автоклавированную
взвесь лепроматозного узла в изотоническом растворе хлорида натрия.
• Проба с лепромином (проба Мицуды) ставится только больным лепрой с целями:
1. установления клинической формы лепры
2. определения реактивности иммунной системы
3. определения прогноза заболевания.
• При туберкулоидной форме проба с лепромином положительная, говорит об
удовлетворительном состоянии клеточного иммунитета, прогноз благоприятный.
При лепроматозной форме — отрицательная, прогноз неблагоприятный.
46.
Лечение• Сульфоновые препараты: дапсон, солюсульфон, диуцифон;
• Антибиотик рифампицин;
• Химиопрепарат лампрен.


































 medicine
medicine








