Similar presentations:
Классификация неогнестрельных повреждений тканей ЧЛО. Клиника диагностика, лечение. Черепно-мозговая травма
1.
МОСКОВСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИКОСТОМАТОЛОГИЧЕСКИЙ УНИВЕРСИТЕТИМ А.И. ЕВДОКИМОВА
Кафедра челюстно-лицевой и пластической хирургии
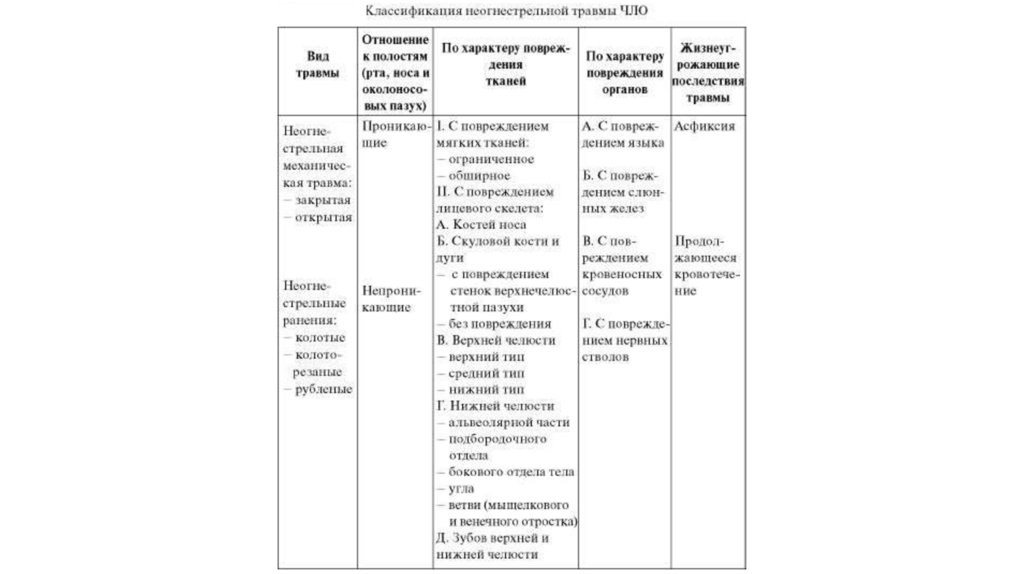
Классификация неогнестрельных повреждений тканей
ЧЛО. Клиника диагностика, лечение. Черепно-мозговая
травма. Первичная хирургическая обработка ран лица
(ПХО). Виды ПХО.
К.м.н., доцент Дибиров Тимур Магомедбегович
2.
Цель занятия:-научиться диагностировать травматические повреждения мягких тканей лица неогнестрельного происхождения; научиться
составлять план хирургического и консервативного лечения; научиться диагностировать вывихи и переломы зубов; научиться
составлять план комплексного лечения и ознакомиться с методами лечения больных с вывихами и переломами альвеолярной
части челюсти; научиться диагностировать неогнестрельные переломы нижней челюсти, верхней челюсти, скуловой кости;
травматического повреждения головного мозга; научиться оказывать неотложную специализированную помощь; научиться
оказывать неотложную хирургическую помощь при повреждении мягких тканей лица?
Вопросы для повторения
1. Анатомия костей лицевого скелета
2. Какие бывают травмы мягких тканей лица?
3. Какие основные группы выделяют при травматическом повреждении мягких тканей?
4. Какие бывают раны в зависимости от вида ранящего предмета?
5. Какие виды первичной хирургической обработки раны Вы знаете?
6. Общие принципы диагностики повреждений костей челюстно-лицевой области
7. Клиника, диагностика и методы лечения неогнестрельных переломов челюстей
Вопросы для самоконтроля знаний по теме занятия
1. Что необходимо при обследовании больного с неогнестрельными повреждением мягких тканей лица?
2. Где наиболее часто встречаются ссадины на лице?
3. В чем различие резаной и колотой раны?
4. Классификация переломов альвеолярной части челюсти.
5. Возможные осложнения, исход заболевания.
6. Укажите какие методы диагностики существуют при неогнестрельных повреждения костей лицевого скелета
3.
4.
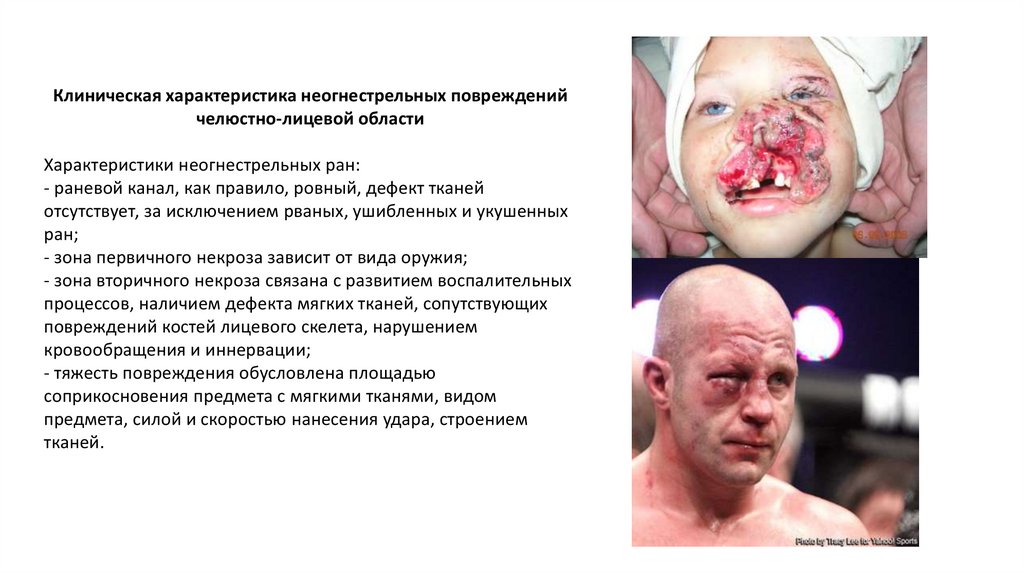
Клиническая характеристика неогнестрельных поврежденийчелюстно-лицевой области
Характеристики неогнестрельных ран:
- раневой канал, как правило, ровный, дефект тканей
отсутствует, за исключением рваных, ушибленных и укушенных
ран;
- зона первичного некроза зависит от вида оружия;
- зона вторичного некроза связана с развитием воспалительных
процессов, наличием дефекта мягких тканей, сопутствующих
повреждений костей лицевого скелета, нарушением
кровообращения и иннервации;
- тяжесть повреждения обусловлена площадью
соприкосновения предмета с мягкими тканями, видом
предмета, силой и скоростью нанесения удара, строением
тканей.
5.
I группа.• Изолированные повреждения мягких тканей лица:
- без нарушения целостности кожных покровов
(ушибы);
- с нарушением целостности кожных покровов
лица или слизистой оболочки (ссадины, раны).
6.
II группа.• Сочетанные повреждения мягких тканей лица и
костей лицевого черепа
Характер повреждения мягких тканей зависит от
силы удара, вида травмирующего агента и
локализации повреждения.
7.
Классификация травм челюстно-лицевойобласти
• характера ранения
• сквозные,
• слепые,
• касательные,
• проникающие,
• непроникающие
8.
Виды травм челюстно-лицевой области• механизма повреждения
• огнестрельные
• неогнестрельные
9.
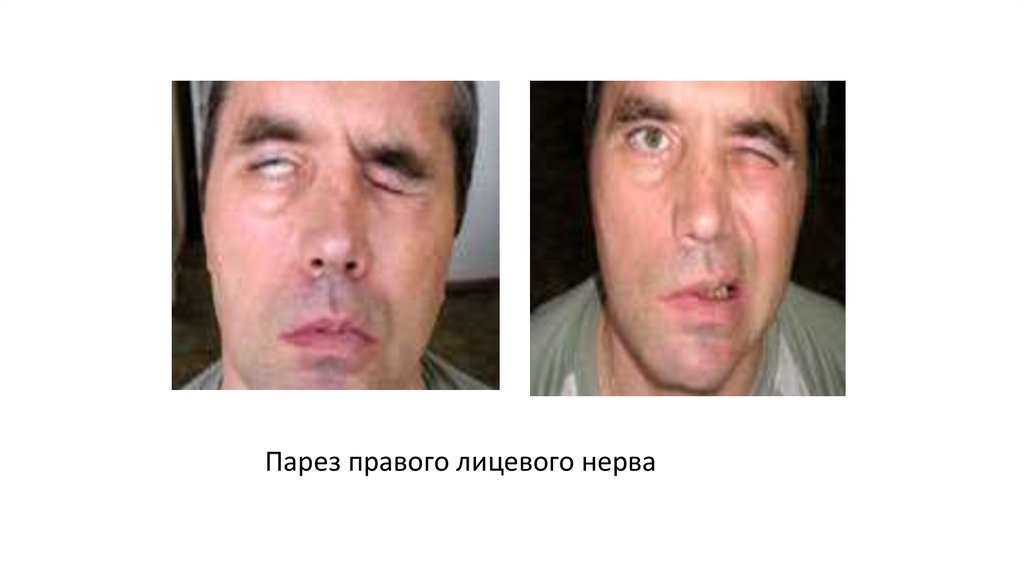
• Сочетанная травма определяется какповреждение не менее двух
анатомических областей одним и
более поражающими факторами.
• Комбинированная травма возникает
вследствие воздействия различных
повреждающих факторов.
10.
Повреждения мягких тканей• В зависимости от ранящего предмета:
резанные, колотые, рубленные, рванные,
ушибленные и т.д.
• Изолированные и сочетанные
• Одиночные и множественные
11.
• УшибыВозникают при слабом ударе по лицу тупым предметом, при этом
повреждаются подкожно-жировая клетчатка, мышцы и связки без
разрыва кожи. В результате образуется гематома (кровоизлияние) и
посттравматический отёк. Гематома держится 12-14 сут, постепенно
меняя цвет от фиолетового до зелёного и жёлтого.
• Ссадина
Возникает при нарушении целостности поверхностных слоёв кожи, не
требующем наложения швов. Чаще наблюдается в области подбородка,
скуловой кости, носа и лба.
• Рана
Образуется при повреждении кожи при ударе острым или тупым
предметом с достаточным усилием, при котором нарушается целостность
кожного покрова.
12.
Рана может быть:• - поверхностной (повреждается кожа и подкожная клетчатка);
- глубокой (с повреждением мышц, сосудов и нервов);
- проникающей в полости (носа, рта, придаточных пазух);
- с дефектом или без дефекта тканей;
- с повреждением (или без) костной ткани;
- резаная, колотая, рубленая, рваная, рвано-ушибленная, укушенная
в зависимости от вида и формы ранящего предмета и характера
повреждения тканей.
13.
Местные жалобыУшибы - жалобы на боль, припухлость, наличие кровоподтёка синюшного
цвета.
Ссадины - беспокоит повреждение кожи .Боль из-за нарушения
целостности поверхностных слоев кожи (эпидермиса) или слизистой
оболочки.
Резаная рана - больной жалуется на травму кожных покровов,
сопровождаемую кровотечением и болью.
Колотая рана - жалобы на незначительное повреждение мягких тканей,
умеренное или обильное кровотечение, боль в месте травмы.
14.
• Рубленая рана - больной отмечает обширное повреждение мягкихтканей, сопровождаемое обильным кровотечением.
Рваная рана - наличие раны с неровными краями .
Ушибленная рана - наличие раны, гематомы, кровоизлияний, наличие
лоскутов, дефекта тканей, окружающие ткани размозжены.
Укушенная рана - наличие раны с неровными краями, образование
лоскутов с отпечатками зубов на повреждённой коже или на
неповрежденной, может быть дефект тканей, кровотечение, боль.
15.
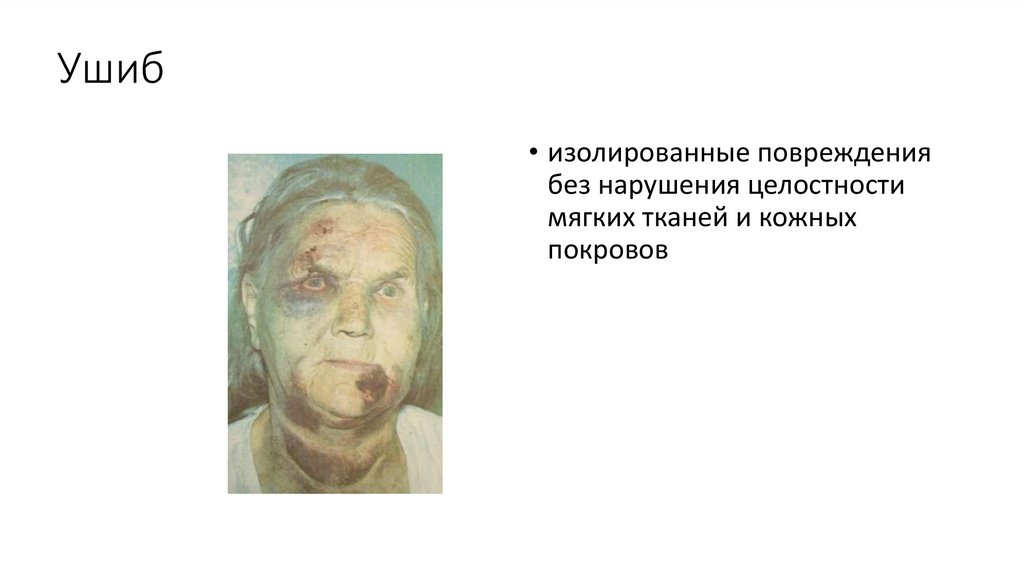
Ушиб• изолированные повреждения
без нарушения целостности
мягких тканей и кожных
покровов
16.
• Ушиб мягких тканей подбородка. Ссадина верхней и нижней губы17.
Ссадины• повреждения без нарушения
целостности мягких тканей, но с
нарушением целостности
кожных покровов
18.
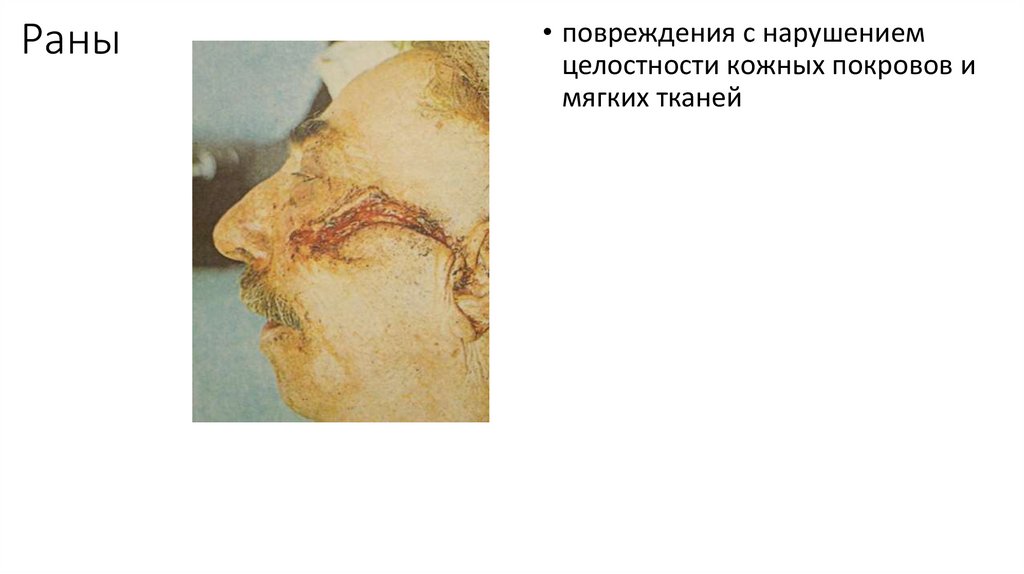
Раны• повреждения с нарушением
целостности кожных покровов и
мягких тканей
19.
Ушибленные и рваные раны - результат воздействия тупого предмета. Онихарактеризуются наличием размозженных тканей. Края таких ран
неровные. Возможен дефект тканей, а также повреждение костей
лицевого скелета. Кровеносные сосуды часто тромбируются, что в свою
очередь ведет к нарушению кровоснабжения пораженного участка и к
некрозу. Возможно возникновение гематом. Течение таких ран вследствие
инфицированности и нарушения кровоснабжения сопровождается
развитием воспалительного процесса. В этом случае рана заживает
вторичным натяжением, формируются рубцы, что ведет к
обезображиванию лица. Ушибленная рана может быть лоскутной.
20.
Рубленнаярана
21.
Рубленые раны. Характер рубленой раны зависит от остроты рубящегооружия, его веса и силы, с которой нанесена травма. Рубленые
являются следствием удара тяжелым острым предметом (например,
топором). Они характеризуются широким зиянием раны, ушибом и
сотрясением тканей, могут сопровождаться повреждением костей
лицевого скелета с образованием осколков.
22.
Укушенная рана23.
Укушенные раны возникают при повреждении мягких тканей зубами человека илиживотных. Характерными признаками укушенных ран являются повреждения в виде
двух дуг; в центре -продолговатой формы от резцов, а по краям - от клыков. Укушенные
раны характеризуются рваными краями, часто сопровождаются дефектами тканей,
особенно выступающих частей лица - носа, губ, ушей. а также языка, и высокой
степенью инфицированности. Осложненные раны заживают вторичным натяжением с
формированием деформирующих рубцов. При дефектах мягких тканей необходимо
проведение пластических операций. Через укус могут передаваться возбудители
сифилиса, туберкулеза, ВИЧ-инфекций и др.
Прн укусах животными (собака, кошка, лиса и др.) может произойти заражение
бешенством или сапом (лошадь). Поэтому необходимо выяснить, какое животное
нанесло укус (домашнее, беспризорное или дикое). Во всех случаях, при которых
невозможно выяснить состояние животного, необходима иммунизация против
бешенства, которая проводится хирургом-травматологом, имеющим специальную
подготовку по оказанию антирабической помощи населению. Иммунизация проводится
в поликлинических или стационарных условиях в соответствии с наставлением по
применению антирабических препаратов.
24.
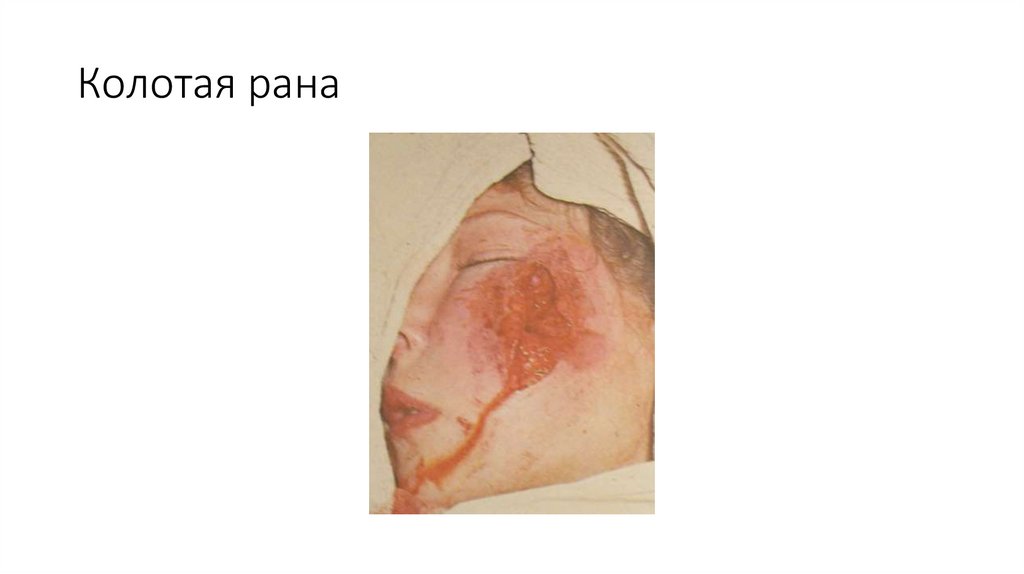
Колотая рана25.
Колотые раны возникают после нанесения травмы острым, тонким оружием(стилет, игла, штык, шило) или другим каким-либо оружием, имеющим длинное
тонкое тело. Особенность колотых ран заключается в том, что при небольших
видимых повреждениях глубина их может оказаться значительной. Раневой канал
может затрагивать не только мышцы, но и глубоко расположенные сосуды, нервы,
слюнные железы, пространства челюсгно-лицевой области и полости. Именно
поэтому необходимы тщательная ревизия раны и обследование больного. Колотые
раны часто сопровождаются развитием глубоко расположенных гнойных процессов
(флегмон, абсцессов), чему способствует инфицированность раны, отсутствие
раневого отделяемого вследствие малой величины входного отверстия, наличие
внутритканевой гематомы, которая формируется в глубине и является хорошей
питательной средой для развития гнойных процессов.
26.
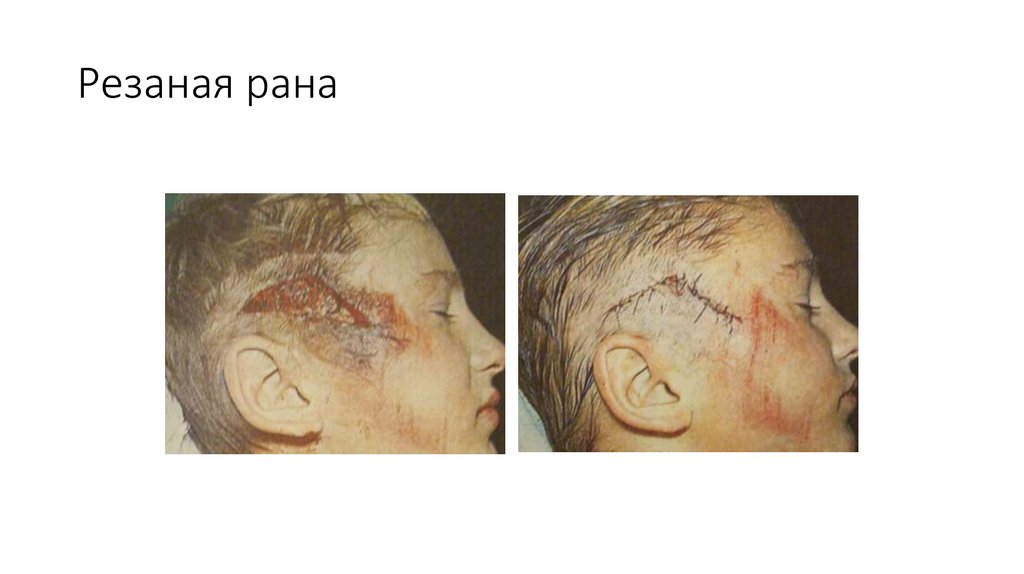
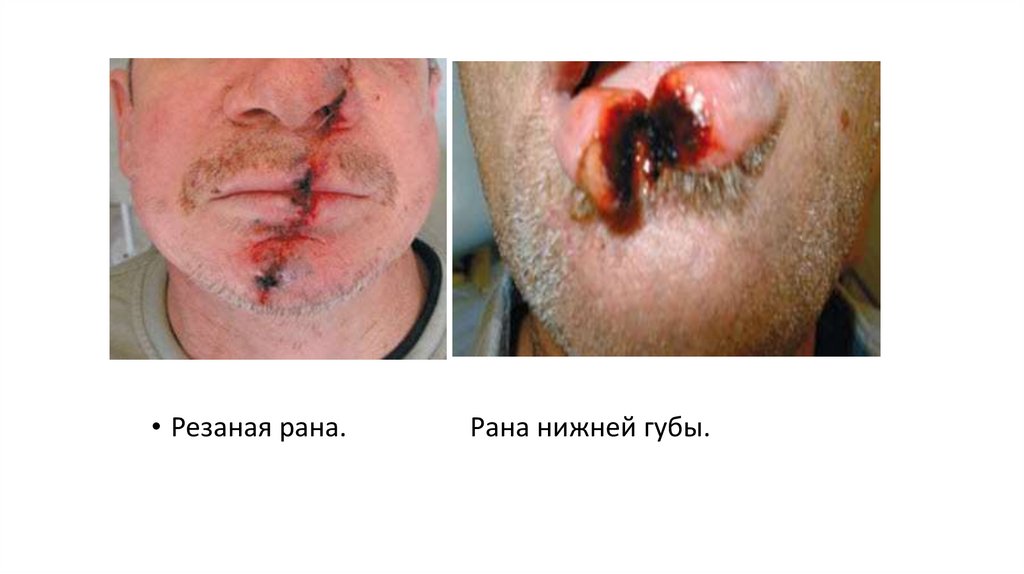
Резаная рана27.
Резаные раны могут быть нанесены опасной бритвой, лезвием безопасной бритвы,осколками стекла, ножом и другими режущими предметами.
Характер раны в данном случае значительно отличается от характера раны. Входные и
выходные отверстия, как правило, одной величины, раневой канал ровный, по ходу
раневого канала ткани редко некротизированы. Края раны хорошо сближаются и
сопоставляются. Края поврежденных кровеносных сосудов и нервов ровные, что в
значительной степени облегчает возможность их обнаружения с последующей
перевязкой или наложением швов.
К сквозным следует отнести и проникающие ранения в придаточные носа и полость
рта. По тяжести сквозные ранения мягких лица более легкие, чем слепые. Однако при
повреждении мышц участвующих в движении нижней челюсти, крупных сосудов,
мягкого неба, крупных сдюнных желез (околоушная, поднижнечелюстная,
подъязычная) клиническое течение ранения следует оценивать как средней тяжести.
28.
• Резаная рана.Рана нижней губы.
29.
Неогнесгрельные ранения могут сочетаться с наличием в ране инородного тела. Этомогут быть стекло, кирпич, грунт, куски дерева, т. е. те материалы, которые находились
на месте получения повреждения. В стоматологической практике инородным телом
могут быть инъекционная игла, боры, зубы, пломбировочный материал. Локализация их
возможна в мягких тканях, верхнечелюстном синусе, нижнечелюстном канале. К
инородному телу следует отнести и эндодонтические инструменты — дриль-бор, К-файл,
Н-файл, каналонаполнитель, пульпэкстрактор, спредер и др.
30.
Повреждения зубовВывихи:
• полные
• неполные
• вколоченные
Переломы
• коронковой части
• корня
• коронковой части и корня
31.
Вывих зуба• повреждение связочного аппарата зуба, при
котором происходит его смещение
• Полный вывих - зуб теряет связь с лункой и
удерживается в мягких тканях.
• Неполный вывих - зуб частично теряет связь с
лункой, меняет нормальное местоположение.
• Вколоченный вывих - внедрение зуба в губчатое
вещество альвеолярного отростка.
32.
Лечение вывихов зубов• Лечение заключается в репозиции и
иммобилизации зуба или удаление зуба.
33.
Перелом зубанарушение целостности зуба
• Различают переломы:
коронки
корня
коронки и корня
34.
Лечение переломов зубов• Лечение при переломе коронковой части направлено на ее
реставрацию/реконструкцию
• При переломе корня проводят эндодонтическое лечение и в
отдельных случаях - зубосохраняющие операции
35.
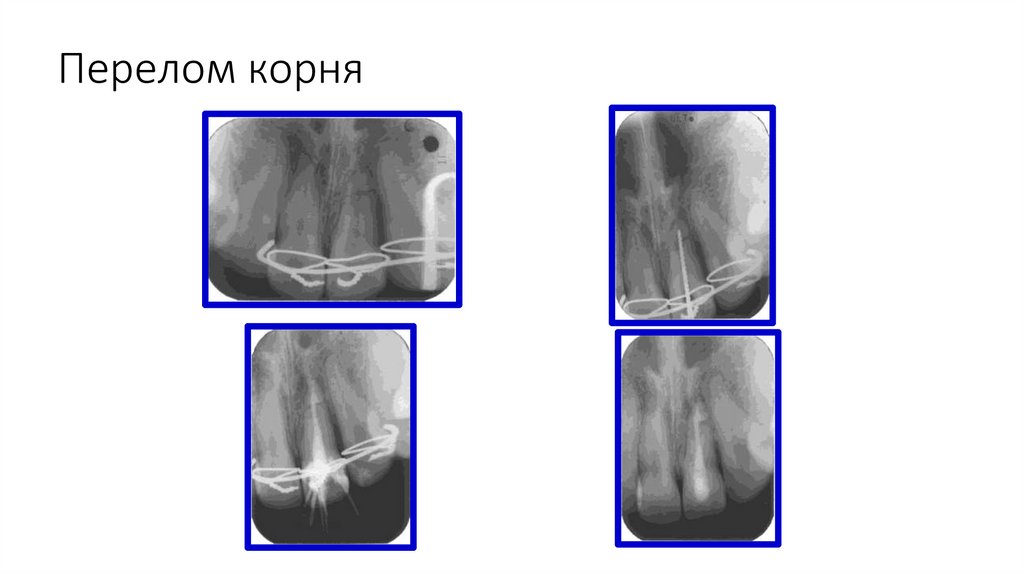
Перелом корня36.
Перелом корня• При наличии линии перелома в области середины корня
показано удаление зуба
37.
Классификация травм челюстно-лицевойобласти
• Механические повреждения
• мягких тканей,
• костей,
• поражения языка,
• слюнных желез
38.
Лечение• Ушибы - холод; обезболивание
• Ссадины - промывание, обработка дезинфицирующими
средствами, повязка
• Раны - остановка кровотечения, промывание и обработка
дезинфицирующими средствами, повязка, холод, эвакуация в
медицинское учреждение
39.
Перелом кости• Частичное или полное нарушение целостности кости,
возникающее при травме в местах наименьшего сопротивления
или в результате патологического процесса
40.
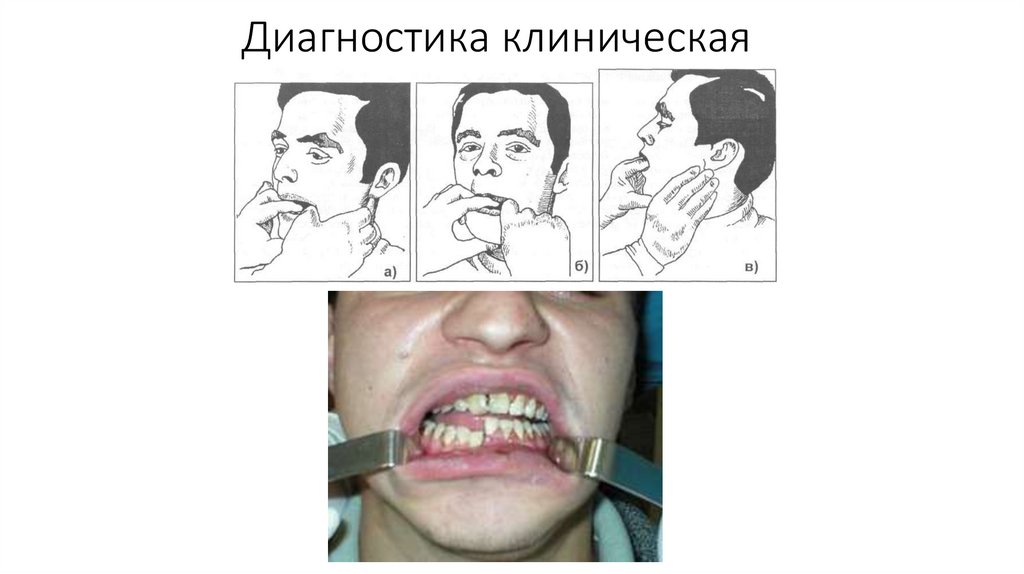
Диагностика клиническая41.
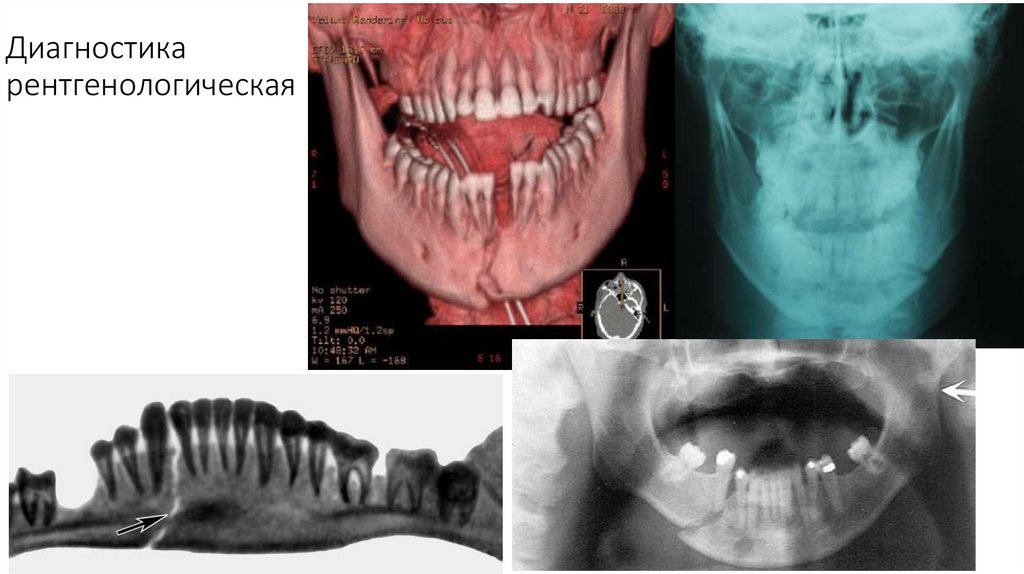
Диагностикарентгенологическая
42.
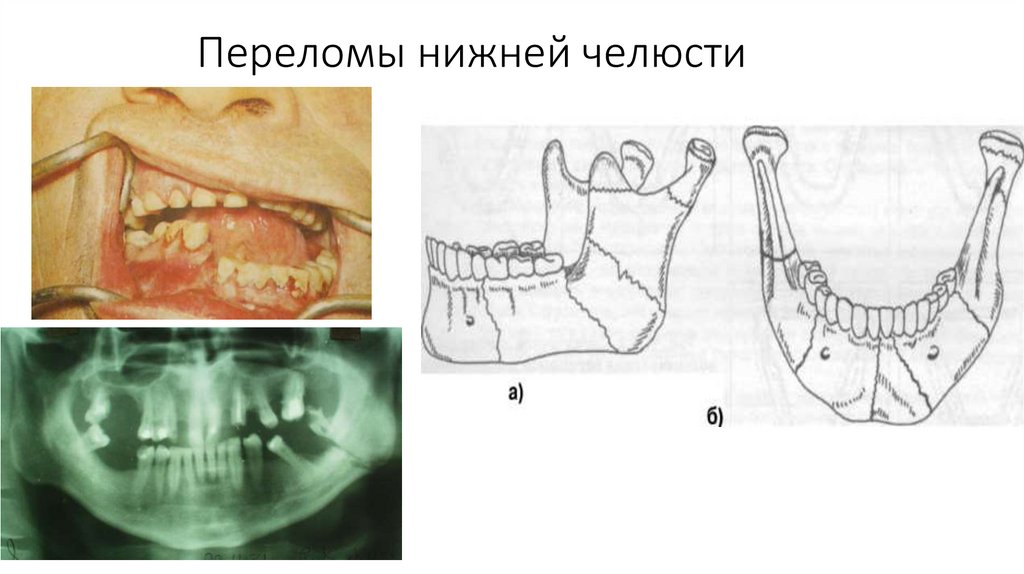
Переломы нижней челюсти43.
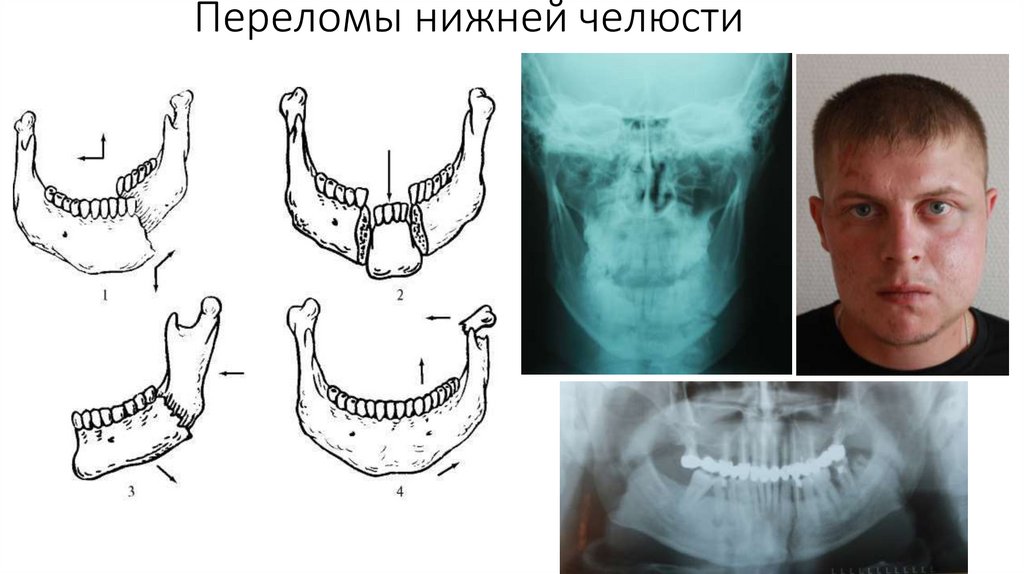
Переломы нижней челюсти44.
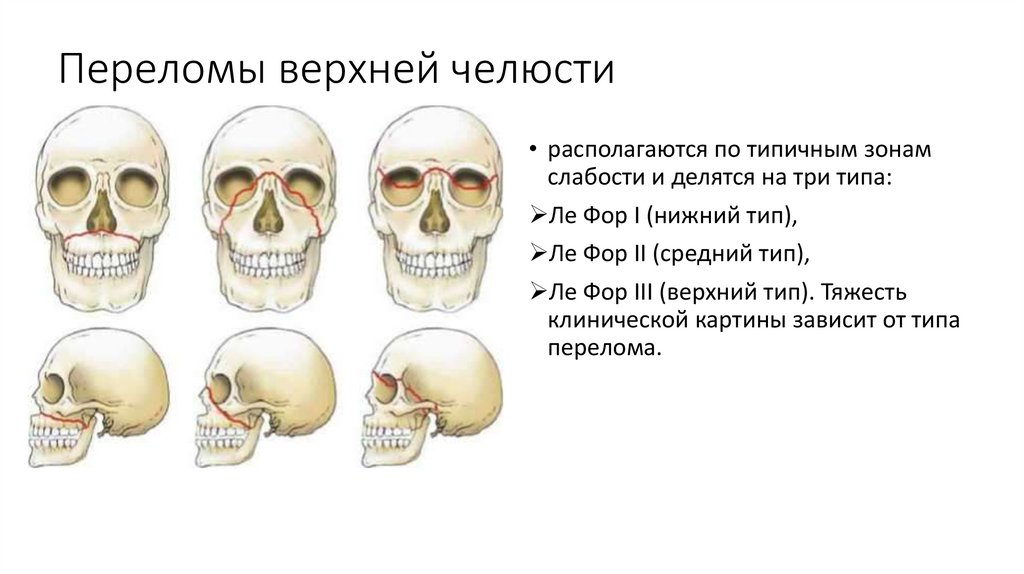
Переломы верхней челюсти• располагаются по типичным зонам
слабости и делятся на три типа:
Ле Фор I (нижний тип),
Ле Фор II (средний тип),
Ле Фор III (верхний тип). Тяжесть
клинической картины зависит от типа
перелома.
45.
Классификация переломов верхней челюсти. Переломы верхней че-люсти возникают вопределенных участках по линиям, соединяющим верхнюю челюсть с другими костями
лицевого скелета (линии слабости).
Клинически различают три типа переломов верхней челюсти, кото-рые описаны
хирургом Рене Лефором в 1901 году. Лефор, пытаясь объяснить механизм
возникновения переломов верхней челюсти, подвергал лицевые кос-ти 35 трупов самой
разнообразной травме и выделил три класса линий слабости, по которым чаще всего проходят переломы верхней челюсти и которые до
настоящего времени обозначаются его именем (верхний, средний и нижний).
46.
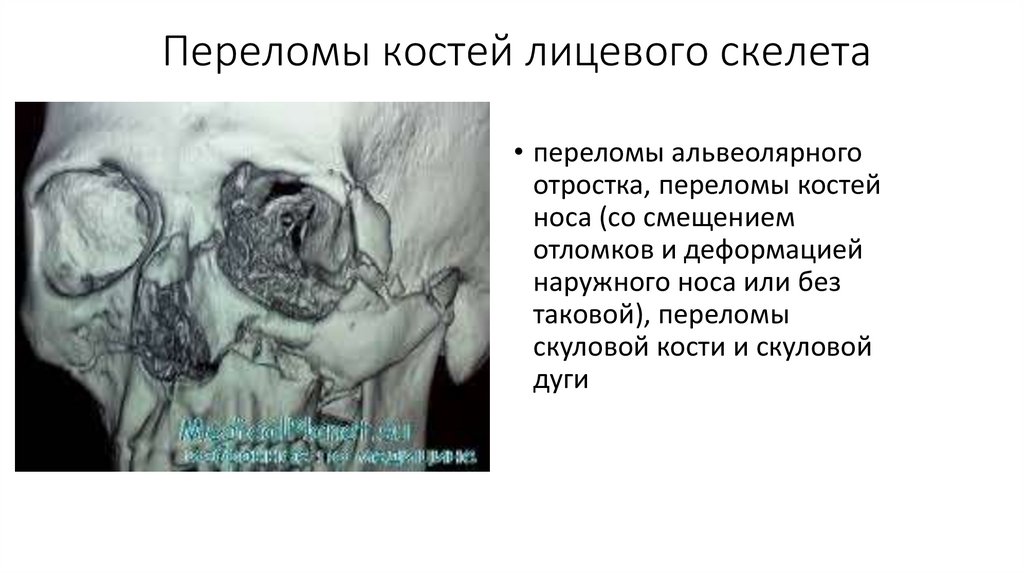
Переломы костей лицевого скелета• переломы альвеолярного
отростка, переломы костей
носа (со смещением
отломков и деформацией
наружного носа или без
таковой), переломы
скуловой кости и скуловой
дуги
47.
Клинические Признаки48.
Лечение переломов• Лечение всех видов
переломов состоит в
репозиции отломков и
их иммобилизации,
изготовлении шин и
приспособлений,
которые подразделяют
на фиксирующие,
регулирующие и
комбинированные
49.
Временная иммобилизация50.
51.
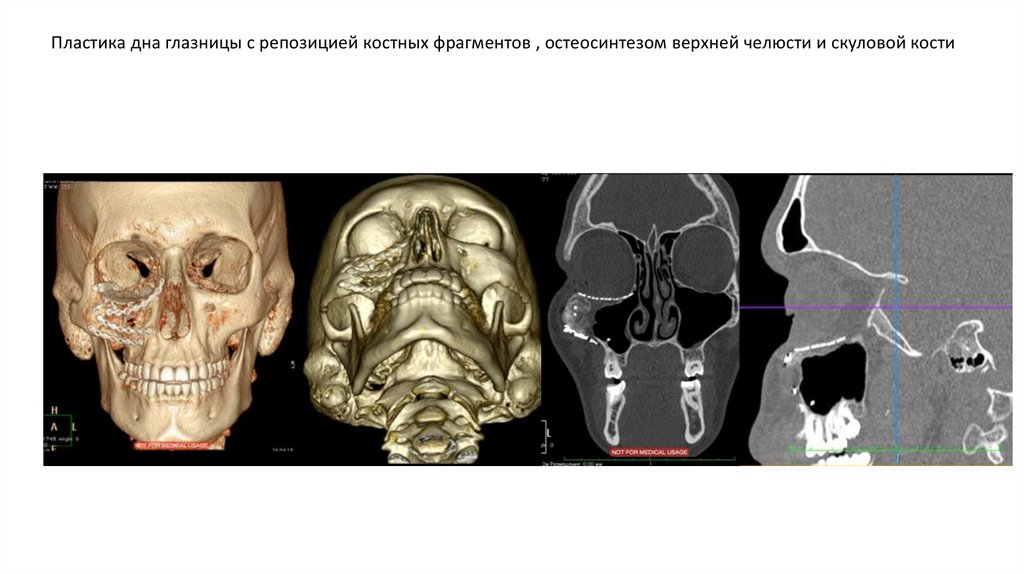
Пластика дна глазницы с репозицией костных фрагментов , остеосинтезом верхней челюсти и скуловой кости45
52.
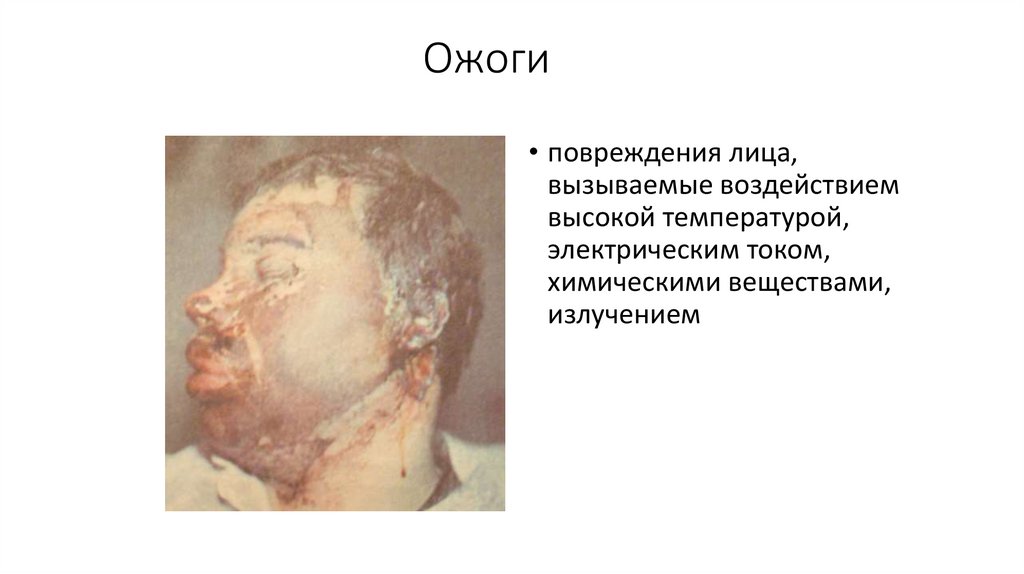
Ожоги• повреждения лица,
вызываемые воздействием
высокой температурой,
электрическим током,
химическими веществами,
излучением
53.
Ожоги• I степень – эритема кожи
• II степень – образование пузырей
• IIIА степень – неполный некроз кожи
• IIIБ степень – полный некроз кожи на всю толщину
• IV степень – некроз кожи и глубоко лежащих тканей
54.
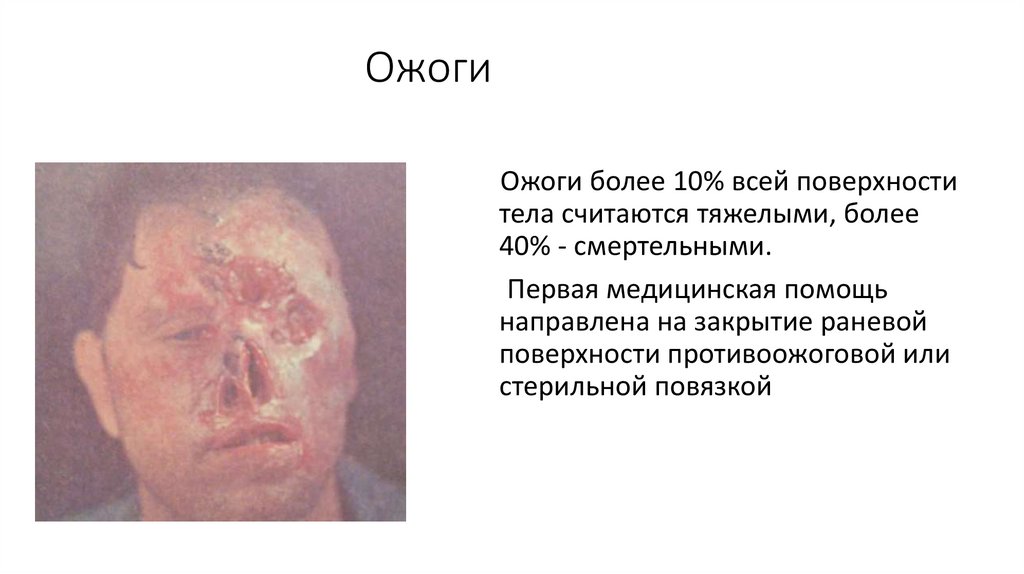
ОжогиОжоги более 10% всей поверхности
тела считаются тяжелыми, более
40% - смертельными.
Первая медицинская помощь
направлена на закрытие раневой
поверхности противоожоговой или
стерильной повязкой
55.
Отморожения• Повреждения, вызываемые воздействием низкой температурой.
• Различают три степени отморожения.
• Первая медицинская помощь - обработка антисептиками.
• Лечение проводят индифферентными мазями, синтомициновой
эмульсией
56.
Травмы головы и лица57.
Анатомо-физиологические особенностиголовного мозга
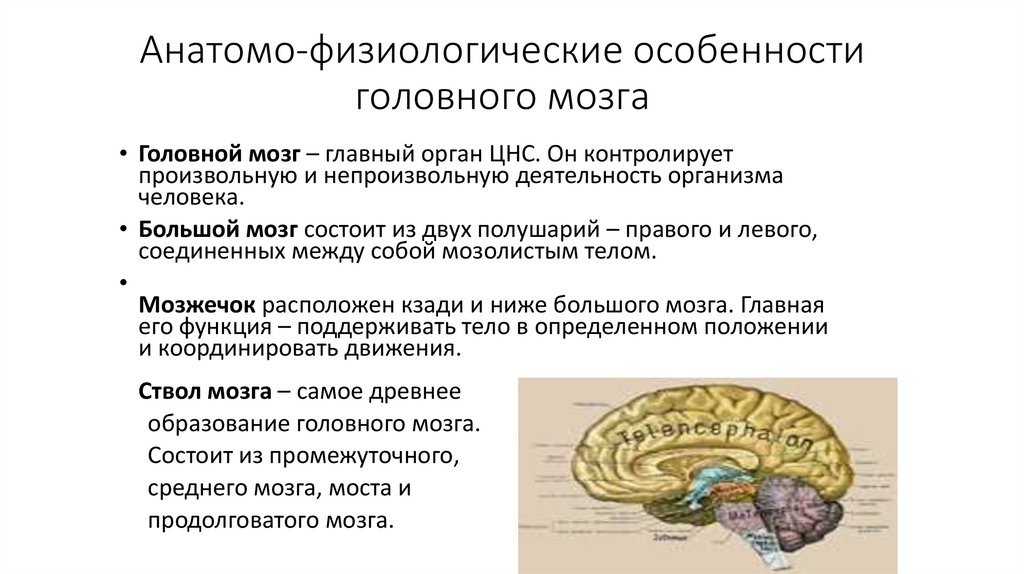
• Головной мозг – главный орган ЦНС. Он контролирует
произвольную и непроизвольную деятельность организма
человека.
• Большой мозг состоит из двух полушарий – правого и левого,
соединенных между собой мозолистым телом.
Мозжечок расположен кзади и ниже большого мозга. Главная
его функция – поддерживать тело в определенном положении
и координировать движения.
Ствол мозга – самое древнее
образование головного мозга.
Состоит из промежуточного,
среднего мозга, моста и
продолговатого мозга.
58.
Классификация черепно-мозговой травмы• I. Классификация по Пти (1774г.):
• Commotio сеrebri - сотрясение головного мозга.
• Соntusio сеrеbri - ушиб головного мозга.
• Соntusio сеrеbri - ушиб головного мозга.
• Соmрrеssiо сеrеbri - сдавление головного мозга.
59.
II. Современная классификация• Закрытая черепно-мозговая травма - повреждение головного
мозга без нарушения целости кожных покровов.
• Открытая черепно-мозговая травма - повреждение головного
мозга с повреждением наружных покровов (кожа, апоневроз,
мышца).
• Проникающая черепно-мозговая травма - имеется
повреждение твердой мозговой оболочки, ушная или назальная
ликворея (вариант - перелом основания черепа).
60.
Формы черепно-мозговой травмы:• сотрясение мозга;
• ушиб мозга легкой степени;
• ушиб мозга средней степени;
• ушиб мозга тяжелой степени;
• сдавление мозга на фоне его ушиба;
• сдавление мозга без соответствующего ушиба;
• травматическое субарахноидальное кровоизлияние;
• диффузное аксональное повреждение (ДАП) - разрывы аксонов в стволе мозга с
мелкоочаговыми кровоизлияниями, новая клиническая форма ЧМТ.
61.
Первая помощь:• вызвать "скорую помощь";
• уложить пациента, приподняв головной конец носилок под углом 15-30°;
• подвесить пузырь со льдом над головой;
• повернуть голову набок (если пострадавший без сознания и нет признаков
травмы шейного отдела позвоночника);
• наложить асептическую давящую повязку при наличии кровоточащей раны;
• ввести ненаркотические анальгетики;
• дождаться "скорой помощи".
62.
Сотрясение головного мозга• Травматическое повреждение, характеризующееся симптомами диффузного
поражения органа.
Морфологических изменений в тканях и при компьютерной томографии нет.
• Клинические признаки:
• кратковременная потеря сознания;
• головная боль, тошнота, рвота;
• вестибулярные расстройства, бледность кожных покровов, брадикардия или
тахикардия;
• ретроградная амнезия;
• изменение тонуса сухожильных рефлексов;
• координаторные нарушения.
63.
Принцип лечения:• постельный режим 5 сут;
• седативная терапия (феназепам, рудотель);
• анальгетики;
• спазмолитики.
64.
Ушиб головного мозга• Ушиб головного мозга - травматическое повреждение мозговой ткани.
Клинические признаки зависят от локализации контузионных очагов и выраженности разрушений ткани
мозга, а также от наличия и выраженности дислокации мозга.
• Легкая степень тяжести:
• потеря сознания от 15 до 30 мин.;
• головная боль, головокружение, тошнота, рвота;
• глубокая ретроградная амнезия;
• симптомы выпадения: исчезновение рефлексов, определенных видов чувствительности, движений тех
или иных групп мышц (в зависимости от локализации ушиба);
• эписиндром (судороги скелетных мышц).
65.
• Средняя степень тяжести:• потеря сознания от 1 ч;
• оглушение, сопор;
• антероградная амнезия;
• менингеальная симптоматика (субарахноидальное кровоизлияние) - ригидность
затылочных мышц, положительные симптомы Кернига и Брудзинского;
• кровь в церебральной жидкости (ликворе) при люмбальной пункции;
• гемипарезы - на противоположной стороне ушиба;
• косоглазие сходящееся и расходящееся (повреждение глазодвигательных нервов).
66.
• Тяжелая степень тяжести:• кома различной степени тяжести и длительности;
• гемипарезы глубокие;
• нарушение жизненно важных функций (дыхание, терморегуляция,
гемодинамика).
67.
Принцип лечения – в основном консервативнаятерапия:
• строгий постельный режим
• нормализация внешнего дыхания
• улучшение кровообращения головного мозга:
• симптоматическая терапия: седативные препараты - феназепам, анальгетики,
противорвотные - церукал и др., противосудорожные препараты - финлепсин,
оксибутират Na).
68.
• улучшение кровообращения головного мозга:- дегидратационная терапия строго по показаниям (осмотические диуретики:
маннитол, глицерин, мочевина, гипертонический раствор NaCl, раствор сульфата
магния);
- средства, расширяющие сосуды головного мозга (эуфиллин, трентал, кавинтон,
компламин);
- средства, улучшающие реологические свойства крови (реополиглюкин, трентал,
аспирин, инфузия кристаллоидных растворов - гиперволемическая терапия);
- средства, улучшающие энергетику головного мозга (снижение потребности в
кислороде и усиление процессов биологического окисления): витамины В1, В6, С;
санационные люмбальные пункции - при субарахноидальном кровоизлиянии,
ноотропы - ноотропил, пирацетам - в отдаленном периоде).
69.
Переломы черепа• Переломы свода черепа
• 1. Линейные переломы (трещины) свода черепа:
– без повреждения головного мозга и его структур;
– с повреждением мозга и его структур (сотрясение, ушиб, сдавление – субдуральная или эпидуральная
гематома, внутримозговые гематомы).
Основной симптом – головная боль, симптоматика повреждений головного мозга. Неосложненные
переломы лечат консервативно.
2. Вдавленные переломы свода черепа наблюдаются в случаях, когда один или несколько отломков кости
погружаются в полость черепа и приводят к сдавлению или повреждению мозговых оболочек и головного
мозга. Симптоматика зависит от характера
• повреждений головного мозга. Лечение
• оперативное, чаще всего – резекционная
• трепанация черепа
70.
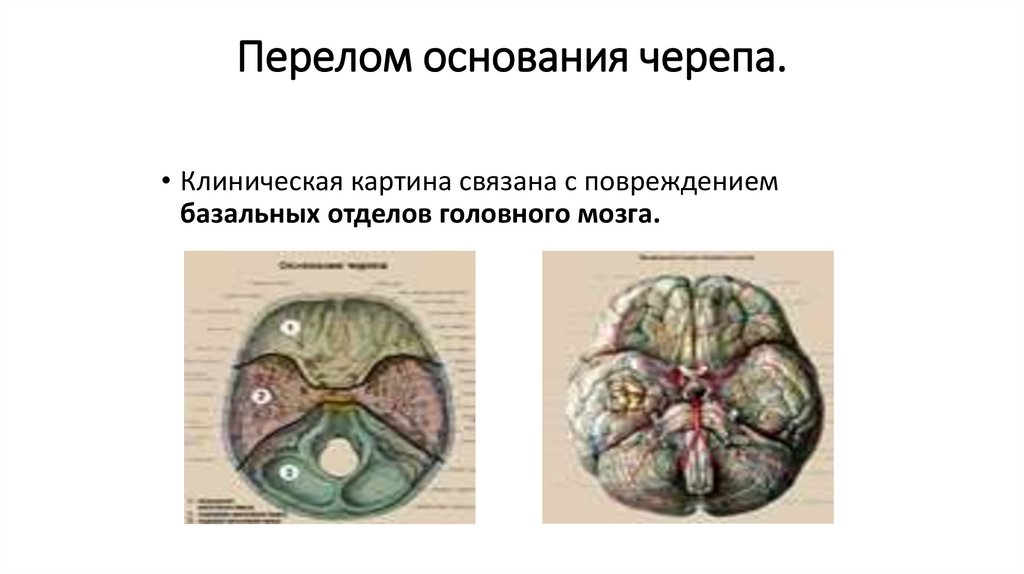
Перелом основания черепа.• Клиническая картина связана с повреждением
базальных отделов головного мозга.
71.
Повреждения передней черепной ямки:• слепота - повреждение зрительных нервов (встречается крайне редко).
• аносмия (повреждение обонятельных нервов);
• носовое кровотечение;
• · назальная ликворея;
• · симптом "очков";
72.
Повреждение средней черепной ямки:• кровотечение из наружных слуховых ходов;
• ушная ликворея;
• парез лицевого нерва;
• нарушение слуха;
• сходящееся косоглазие.
73.
Парез правого лицевого нерва74.
Повреждение задней черепной ямки• быстро развивается окклюзионная гидроцефалия, что ведет к
сдавлению мозга, его ствола с соответствующими
нарушениями жизненно важных функций.
75.
Принцип лечения.• Лечение чаще всего консервативное, как при ушибе головного мозга средней тяжести.
При ликворее массивная антибиотикотерапия и местное применение
антибактериальных средств.
Ушная ликворея проходит самостоятельно. Назальная ликворея иногда требует
оперативного лечения (костно-пластическая трепанация в лобной области, закрытие,
чаще заклеивание дефектов твердой мозговой оболочки при помощи трансплантатов).
76.
Сдавление головного мозга• Сдавление головного мозга связано с нарастанием дополнительного объема в
полости черепа, приводящего к сдавлению и дислокации мозга, нарушению
циркуляции цереброспинальной жидкости (ликвора) и расстройству
кровообращения в ткани мозга, бывает обусловлено следующими причинами:
77.
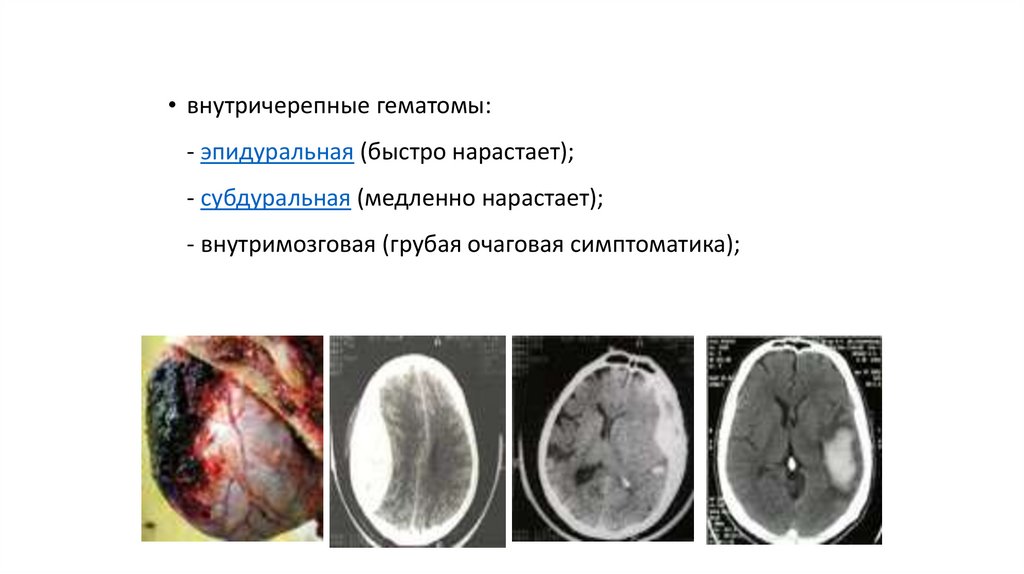
• внутричерепные гематомы:- эпидуральная (быстро нарастает);
- субдуральная (медленно нарастает);
- внутримозговая (грубая очаговая симптоматика);
78.
• вдавленный перелом;• напряженная пневмоцефалия (при переломе основания черепа на фоне
назальной и ушной ликвореи через поврежденную твердую мозговую
оболочку воздух поступает в полость черепа);
• постравматический абсцесс;
• хроническая гематома.
79.
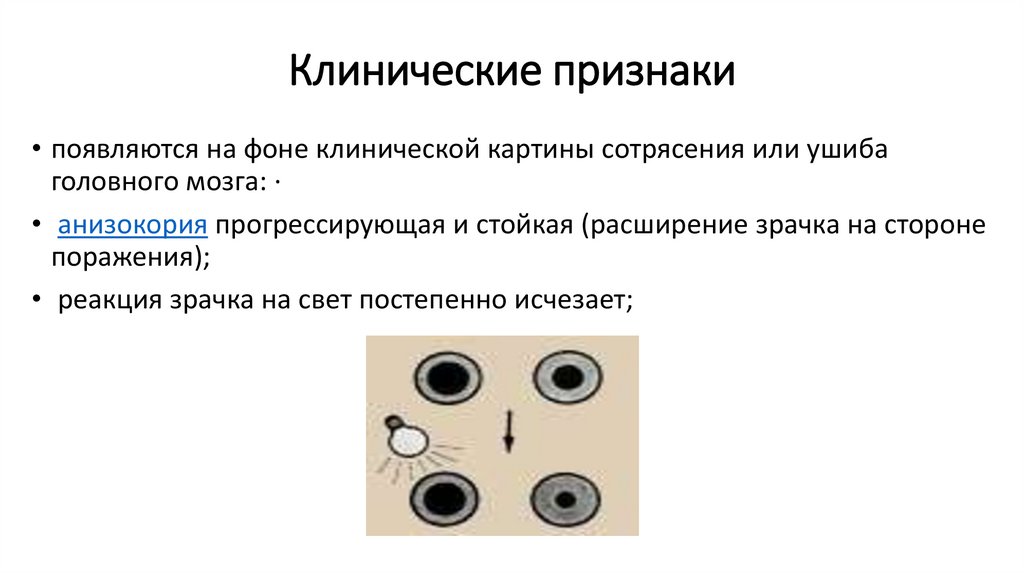
Клинические признаки• появляются на фоне клинической картины сотрясения или ушиба
головного мозга: ·
• анизокория прогрессирующая и стойкая (расширение зрачка на стороне
поражения);
• реакция зрачка на свет постепенно исчезает;
80.
• симптомы выпадения в виде парезов и параличей;• эпилептические (судорожные) припадки;
• изменения гемодинамики;
в период компенсации - тахикардия,
гипертония,
в период декомпенсации - брадикардия,
гипотония.
• нарушение дыхания (ОДН) – вначале тахипноэ, затем затрудненное, неправильного
ритма, хрипящее и, наконец, поверхностное патологическое дыхание типа ЧейнаСтокса (плохой прогноз);
• гипертермия - выше 39°С (плохой прогноз).
81.
Сестринская помощь пациентам передтрепанацией черепа
• Побрить голову.
• Поставить очистительную клизму.
• Поставить катетер в мочевой пузырь.
• Забинтовать ноги эластичным бинтом.
• Провести премедикацию по назначению анестезиолога. Из-за тяжести
состояния пациента эти манипуляции часто проводят в операционной
(кроме очистительной клизмы)
82.
Сестринская помощь пациентам послетрепанации черепа
• Сразу после операции:
• транспортировать из операционной в горизонтальном положении, голова
повернута набок (если больной не интубирован);
• оценить степень сознания (без сознания, отвечает на вопросы, выполняет
команды);
• переложить в теплую постель;
• положить пузырь со льдом к голове;
• подключить к аппаратам жизнеобеспечения (ИВЛ, инфузия);
• контролировать АД, ЧДД, ЧСС, ЦВД;
• выполнять назначения врача.
83.
Через 3 ч:• придать пациенту полусидячее положение в постели,
повернуть набок;
• провести массаж спины, крестца, ягодиц;
• заставить пациента глубоко вдохнуть, покашлять (если
он в сознании);
• выполнять назначения врача (анальгетики,
антибиотики, инфузионная терапия, дегидратация).
84.
1 - 3-и сутки.Сестринская помощь зависит от степени нарушения сознания, дыхания, гемодинамики, терморегуляции, но
всегда:
• придать положение в постели полусидя;
• переворачивать каждые 2 ч (в том числе на живот) и обрабатывать кожу антисептиками с целью
предотвращения пролежней и гипостатической пневмонии (после согласования с врачом);
• проводить санацию трахеи и бронхов через интубационную трубку или трахеостому у пациентов, находящихся
на ИВЛ, или стимуляцию кашля, вибрационный массаж спины, раздувание резиновых игрушек пациентами в
сознании и самостоятельным дыханием, ЛФК (с целью профилактики гипостатической пневмонии);
• проводить перевязку раны и уход за дренажами (профилактика нагноения);
• проводить профилактику копростаза и пареза кишечника:
- поставить зонд в желудок для эвакуации содержимого,
- поставить очистительную клизму при вздутии живота;
85.
• проводить профилактику тромбоза глубоких вен нижних конечностей и ТЭЛА:- массировать икроножные мышцы и мышцы бедер,
- бинтовать ноги эластичным бинтом,
- проводить ЛФК для конечностей (если пациент в сознании) или пассивные движения в суставах ног и рук
(если пациент без сознания), что является профилактикой не только ТЭЛА, но и контрактур суставов при
гемиплегии;
• проводить профилактику стоматита и паротита:
- помочь чистить зубы,
- обрабатывать рот антисептиком (раствор тетрабората натрия в глицерине);
• промывать мочевой пузырь раствором уросептика, если у больного постоянный катетер в мочевом пузыре, с
целью профилактики восходящей уроинфекции;
• проводить зондовое питание у пациентов без сознания, кормить пациентов с параличами (диета зависит от
общесоматического состояния);
• контролировать АД, ЧДД, ЧСС, ЦВД, диурез;
• · выполнять назначения врача.
86.
Основные принципы хирургической обработки ранчелюстно-лицевой области
ПХО – это хирургическое лечение раны, направленное на создание оптимальных условий для её
заживления, предупреждение развития инфекционных осложнений, а также иных видов ранних и
поздних осложнений.
87.
Основные принципы хирургической обработки ран челюстно-лицевой области:1. Как можно более ранняя хирургическая обработка.
2.Хирургическая обработка должна быть одномоментной и в полном объеме.
3. Вследствие анатомо-фнзиологических особенностей, а также учитывая косметические требования при операциях на
лице, отсечение тканей должны проводиться очень экономно (только заведомо некротизированные ткани), а рассечение
ран — весьма умеренной.
4. При ранах, проникающих в полость рта, необходимо обращать внимание на возможные завороты слизистой оболочки
и скрытые карманы, в которых могут залегать осколки зубов, костей и т. д.
5. Все проникающие ранения должны быть изолированы от полостей рта, носа с целью предупреждения вторичного
инфицирования раны. Дренаж выводится со стороны кожи.
6. Необходошо проводить ревизию полостей челюстно-лицевой области.
7. Окончательная остановка кровотечения за счет легирования сосуда или перевязки его на протяжении.
8. Оптимальное закрытие раны - наложение шва. При необходимости — проведение пластики местными тканями.
9. При невозможности ушить рану следует провести мероприятия, направленные на уменьшение раневой поверхности.
88.
Первичная хирургическаяЗадачи первичной хирургической обработки:
— создание благоприятных условий для заживления раны;
— предупреждение или уменьшение развития воспалительного процесса в ране;
— ревизия раны с целью обнаружения инородных тел, свобод-но лежащих костных отломков и зубов;
— проведение некротомии;
— предупреждение вторичного кровотечения;
— наложение швов или уменьшение расхождения краев раны.
Этапы ПХО:
1. Подготовка операционного поля.
2. обезболивание.
3. ревизия раны.
4. Собственно ПХО.
5. Дренирование раны.
89.
Этапы ПХОI Этап – Подготовка операционного поля
Включает удаление грязи, инородных тел, обезжиривание
кожи, а также антисептическое (струйное) промывание раны
II Этап – Обезболивание
Зависит от : - этапа оказания помощи
- объема хирургического вмешательства
- общего состояния раненого
Схема проведения инфильтрационной анестезии
90.
Первый этап. Обработка операционного поля включает в себя удаление грязи, сбривание волос по краям раны вдостаточно широких пределах, антисептическую обработку кожи вокруг раны, которая проводится 3 % перекисью
водорода, смесью 3:5 % йода с настойкой спирта, раствором фурацилина 1 : 5 000, бензином. 70 % медицинским
спиртом. Часто при обработке кожи раствор, попадая в рану, вызывает резкую боль. Чтобы избежать этого. можно,
отступив от краев раны на 1,5-2 см, в нескольких местах обработать кожу антисептическим раствором на площади
размером примерно 1 см2, с последующим введением анестезирующего раствора, что позволит в дальнейшем
безболезненно провести поверхностную ревизию раны и антисептическую обработку кожи.
Второй этап. Способ обезболивания зависит от места, где сказывается хирургическая помощь, объема хирургического
вмешательства и времени его проведения. Правильный выбор способа обезболивания имеет большое значение не только
для проведения хирургического вмешательства, но и для предотвращения шока. При первичной хирургической
обработке используется как местное обезболивание, особенно если повреждение ограничивается только мягкими
тканями, так и общее обезболивание(наркоз).
Для проведения местного обезболивания применяют растворы 0,25-1 % новокаина или лидокаина.
Методика местного обезболивания при первичной хирургической обработке: -используются как инфильтрационная, так
и проводниковая анестезии; количество уколов должно быть минимально.
При недостаточной величине иглы последующий укол делается в край области, которая была уже предварительно
обезболена; обезболивание послойно в течение всей операции.
В случае, когда первичная хирургическая обработка проводится по поводу ранений средней и тяжелой степени,
необходимо для обезболивания использовать наркоз. Проведение эндотрахеального наркоза у раненного в челюстнолицевую область может быть затруднено, так как ранение челюстно-лицевой области затрудняет интубацию трахеи
через рот, поэтому возможно проведение наркоза через трахеостому или через нос (назотрахеальный). Не исключено
использование комбинированного обезболивания — наркоз плюс местное обезболивание.
91.
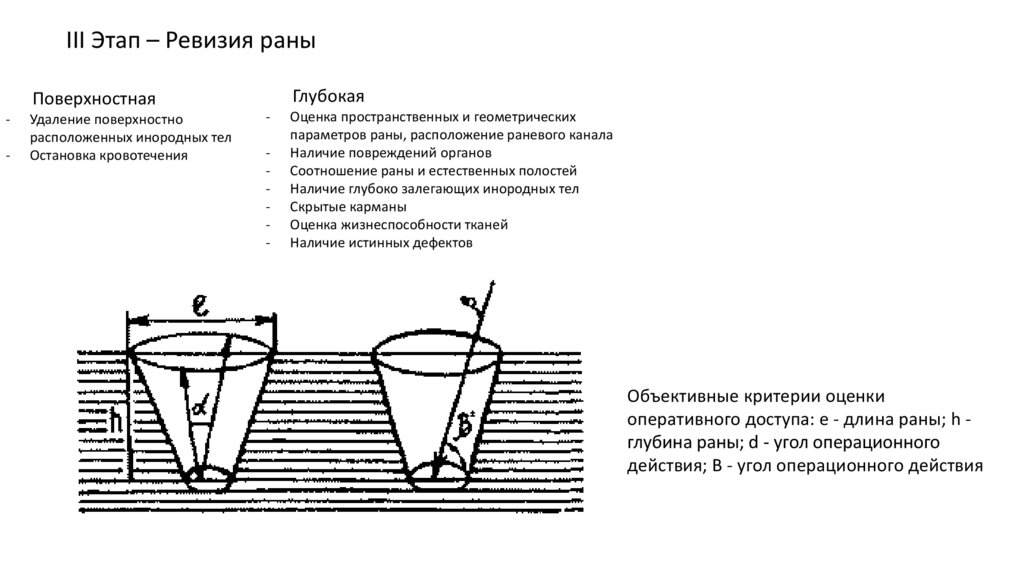
III Этап – Ревизия раныГлубокая
Поверхностная
-
-
Удаление поверхностно
расположенных инородных тел
Остановка кровотечения
-
-
Оценка пространственных и геометрических
параметров раны, расположение раневого канала
Наличие повреждений органов
Соотношение раны и естественных полостей
Наличие глубоко залегающих инородных тел
Скрытые карманы
Оценка жизнеспособности тканей
Наличие истинных дефектов
Объективные критерии оценки
оперативного доступа: е - длина раны; h глубина раны; d - угол операционного
действия; B - угол операционного действия
92.
Третий этап. На этом этапе проводится ревизия раны. Ревизия может быть поверхностной и глубокой. При поверхностной ревизииудаляют грязь, поверхностно лежащие инородные тела, останавливают кровоточивость 3 % перекисью водорода, аминокапроновой
кислотой и другими кровоосганавливающими препаратами местного действия.
При глубокой ревизии необходимо оценить величину и глубину раневой поверхности, наличие или отсутствие дефектов мягких
тканей, степень кровотечения (артериальное, венозное), жизнеспособность тканей, наличие инородных тел, сопутствующие
повреждение костей лицевого скелета, соотношение с придаточными полостями носа и полостью рта. Определить направление
раневого канала, тем самым исключив или подтвердив возможное поражение глотки, трахеи, языка, крупных сосудов и нервов,
больших слюнных желез. При проникающих ранах необходимо обращать внимание на возможные завороты слизистых оболочек и
скрытые карманы в полостях, в которых могут залегать осколки зубов, костей и т. д.
Хирург, прежде чем приступить к обработке раны, должен четко представить себе топографию поврежденной зоны.
Все раны подвергают тщательной ревизии. Для этого края раны разводят острыми или пластинчатыми крючками-ретракторами. При
небольшом размере верхнего отдела раны и более значительном повреждении глубжележащих слоев ее расширяют путем
рассечения для обеспечивания доступа ко всем отделам. Необходимо определить длину, глубину раны, а также получить
представление об угле, оси, наклонении оси операционного действия и зоне обзора.
Угол операционного действия — угол, образуемый стенками раны. Чем он больше, тем легче проводить манипуляции. При угле
меньше 25° действия хирурга почти невозможны.
Ось операционного действия — условная линия, соединяющая глаз хирурга с объектом оперативного вмешательства. Это главная
линия направления инструментов и рук хирурга.
Наклонение оси операционного действия — угол зрения, под которым хирург вынужден рассматривать объект операции.
Оптимальная величина этого угла 90°.
Зона обзора — отношение площади видимого дна оперативного доступа к площади апертуры раны. Чем больше эта зона, тем
тщательнее можно произвести ревизию раны.
После инстилляции (промывания) раны и удаления кровяных сгустков, инородных тел рану осматривают и определяют границы
поврежденных тканей.
93.
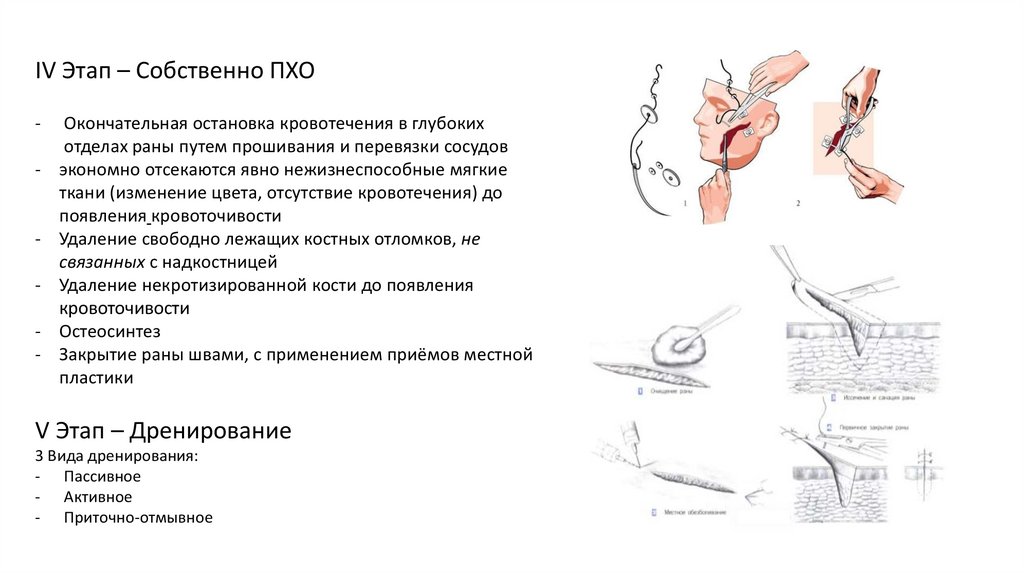
IV Этап – Собственно ПХО-
-
Окончательная остановка кровотечения в глубоких
отделах раны путем прошивания и перевязки сосудов
экономно отсекаются явно нежизнеспособные мягкие
ткани (изменение цвета, отсутствие кровотечения) до
появления кровоточивости
Удаление свободно лежащих костных отломков, не
связанных с надкостницей
Удаление некротизированной кости до появления
кровоточивости
Остеосинтез
Закрытие раны швами, с применением приёмов местной
пластики
V Этап – Дренирование
3 Вида дренирования:
- Пассивное
- Активное
- Приточно-отмывное
94.
Четвертый этап. На этапе собственно первичной хирургической обработки (операция) проводят окончательнуюостановку кровотечения в ране.
Затем очень экономно отсекаются явно не жизнеспособные мягкие ткани. Некротизированная ткань черно-синюшного
цвета, не кровоточит. Достаточно широко отсекаются размозженная и загрязненная подкожная жировая клетчатка, а
также темные, дряблые, не сокращающиеся при раздражение волокна мышц. при этом следует помнить о находящихся
рядом ветвях лицевого нерва слюновыводящих протоках. Далее обрабатывают костную рану. Удаляют все свободно
лежащие не связанные с надкостницей костные осколки. Жизнеспособность концов костных отломков оценивается по
наличию кровоточивости. Если она отсутствует, костную ткань удаляют (экономно) до появления кровоточивости.
Проводят остеосинтез (репозицию и фиксацию) кости. В случае наличия дефектов кости свыше 2 см, проводится
первичная костная пластика.
Повреждению мягких тканей челюстно-лицевой области могут сопутствовать их дефекты. Необходимо оценить
характер дефекта, т. е. определить, является ли дефект истинным или ложным. При повреждении мимических мышц
края их могут расходиться, имитируя тем самым дефект. Примером ложного дефекта может служить расхождение
мышечных волокон при повреждении круговой мышцы рта. При наличии истинного дефекта мягких тканей
необходимо оценить возможность использования приемов местной пластики для его закрытия. Использование
пластических способов устранения дефектов местными тканями при ПХО обосновал в своих работах, в частности в
кандидатской диссертации
95.
Принципы ушивания раны:- По направлению «изнутри кнаружи»
- Не использовать материал, обладающий «фитильностью»
- Края раны должны быть мобилизованы
- Любые манипуляции в области краёв раны должны быть максимально щадящими
- Не рекомендуется использование непрерывных швов (т.к. Это помешает
дренированию при развитии в ране гнойного воспаления)
- Максимальное использование приёмов, направленное на уменьшение зияния
раны (лейкопластырные пластиночные швы, аппараты для костной дистракции)
96.
СИТУАЦИОННЫЕ ЗАДАЧИ ПО ТЕМЕ: “СОЧЕТАННЫЕНЕОГНЕСТРЕЛЬНЫЕ ПОВРЕЖДЕНИЯ ЧЕЛЮСТНО-ЛИЦЕВОЙ
ОБЛАСТИ”
Задача 1.
В клинику доставлена больная в бессознательном состоянии после ДТП. Пациентка
находилась на переднем сиденье легкового автомобиля, который врезался во встречный
автобус. Больная без сознания, ушиб головного мозга средней тяжести, перелом нижней
челюсти в области ментальных отверстий, переломы костей обеих голеней и левого бедра,
правой лопатки и левого предплечья.
1. Какова очередность оказания специализированной помощи?
2. В каком отделении должна находиться больная?
3. Наметьте план лечения хирургом-стоматологом.
97.
Задача 2.В клинику поступила больная, 28 лет, после ДТП. Находится в бессознательном состоянии.
При местном осмотре определяются многочисленные ссадины лица в области левого надбровья,
крыла носа справа, скуловой области слева и подбородка, при разведении губ виден откол коронковой
части зуба 2.1, блок фронтальной группы зубов нижней челюсти, патологическая подвижность. У
больной ушиб головного мозга средней тяжести, перелом левого предплечья и левой голени.
1. Какое патологическое состояние Вы можете предположить?
2. Какие дополнительные сведения и клинические данные необходимы для постановки
окончательного диагноза и составления плана лечения?
3. Какие обследования необходимо провести для этой цели?
98.
Задача 3.Больная, 20 лет, поступила в многопрофильную клинику с диагнозом: ушиб головного
мозга и перелом основания черепа в средней черепной ямке, перелом верхней челюсти с
повреждением верхнечелюстных пазух, перелом нижней челюсти, скуловой кости и дуги, перелом
костей таза и левой ключицы. Множественные сочетанные повреждения получены в ДТП.
Бригадой “Скорой помощи” проведена противошоковая терапия, наложена трахеостома.
1. Какова преемственность оказания специализированной врачебной помощи?
2. Обоснуйте сроки оказания специализированной стоматологической помощи.
99.
Задача 4.В клинику доставлен пациент, 32 лет, с травмой челюстно-лицевой области и нижних конечностей,
после падения с 3-го этажа жилого дома. Была потеря сознания. Из перенесенных заболеваний указывает на
воспаление легких, операцию на желудке и на перелом нижней челюсти справа около года назад. В
настоящее время по общему статусу считал себя здоровым. При местном осмотре отмечается отечность
мягких тканей в области средней зоны лица, пальпация которой резко болезненная, имеются кровоизлияния
в конъюнктивы глаз с двух сторон, прикус нарушен, полного смыкания зубов в переднем отделе нет. В
области угла нижней челюсти справа пальпируется утолщение кости. Имеются переломы обеих голеней на
разных уровнях.
1. Поставьте предварительный диагноз.
2. Какие дополнительные сведения и клинические данные необходимы для диагностики?
100.
Задача 5.Больной обратился на вторые сутки после травмы челюстно-лицевой области. После
нескольких ударов в область лица потерял сознание, имеется тошнота, рвота. При местном осмотре
отмечается отечность мягких тканей средней зоны лица, гематомы подглазничных областей,
кровоизлияния в конъюнктивы глаз с двух сторон. В полости рта определяется нарушение прикуса,
отсутствуют 1.6, 2.6, вывихнуты 1.1, 2.1.
1. Поставьте предварительный диагноз.
2. Наметьте план лечения.
101.
ЗАДАЧИ ПО ТЕМЕ: “НЕОГНЕСТРЕЛЬНЫЕ ПЕРЕЛОМЫ ЧЕЛЮСТНО-ЛИЦЕВЫХ КОСТЕЙСРЕДНЕЙ ЗОНЫ ЛИЦА”.
Задача 1.
Больной, 30 лет, обратился с жалобами на выраженную припухлость в области левой
половины лица и отсутствие чувствительности в подглазничной области слева. Из анамнеза выяснено,
что около 3-х суток назад получил травму челюстно-лицевой области. Сознание не терял, тошноты,
рвоты не было. За медицинской помощью не обращался. При осмотре определяется значительный отек
мягких тканей в подглазничной области слева, имеется кровоизлияние в нижнее веко слева, парестезия
кожи подглазничной области слева, ограничение открывания рта до 2,0 см., пальпаторно определяется
симптом "ступеньки" по нижнеглазничному краю слева. Со стороны полости рта патологии не
выявлено.
1. Проведите обоснование диагноза; какое дополнительное исследование необходимо провести?
2. Поставьте диагноз.
3. Наметьте план лечения.
102.
Задача 2.Больная, 22 лет, поступила в клинику челюстно-лицевой хирургии после автоаварии с жалобами на
ссадины и боли в области левой половины лица, затрудненное открывание рта. Два дня назад была избита
неизвестными лицами. Сознание не теряла, тошноты, рвоты не было. Из перенесенных заболеваний
указывает на детские и частые простудные болезни, а также на перелом нижней челюсти слева около 8
месяцев назад. В настоящее время по общему статусу считает себя здоровой. При осмотре определяется
отечность мягких тканей подглазничной области слева, при пальпации определяется неровность в области
нижнеглазничного края, рот открывается на 2,0 см. В полости рта: прикус не нарушен, определяется
симптом “ступеньки” в области скуло-альвеолярного гребня слева, подвижности фрагментов нижней
челюсти слева в области места бывшего перелома нет, 2.7 отсутствует. Имеется утолщение кости по
нижнечелюстному краю слева в проекции 2.6,2.7.
1. Проведите обоснование диагноза, каких сведений недостает для постановки диагноза.
2. Поставьте диагноз.
3. Составьте план лечения.
4. Имеет ли значение для составления плана лечения предшествующий перелом нижней челюсти?
103.
Задача 3.Больной, 40 лет, обратился к клинику с жалобами на припухлость и незначительную
болезненность в области правой половины лица. Из анамнеза выяснено, что двое суток назад был избит
неизвестными. Сознание не терял, тошноты, рвоты не было. При осмотре определяется значительная
отечность мягких тканей подглазничной области и боковой поверхности носа справа. Больной отмечает
снижение чувствительности кожи в подглазничной области чувство онемения в области фронтальных
зубов и премоляров справа. Пальпация костных образований данной области затруднена из-за
выраженного отека мягких тканей лица справа.
1. Поставьте предварительный диагноз.
2. Какие дополнительные сведения и клинические данные необходимы, чтобы поставить окончательный
диагноз и составить план лечения?.
3. Какие обследования необходимо провести для этой цели ?
104.
ЗАДАЧИ ПО ТЕМЕ: “ НЕОГНЕСТРЕЛЬНЫЕ ПЕРЕЛОМЫ НИЖНЕЙ ЧЕЛЮСТИ”.Задача 1.
Больной, 28 лет, обратился в клинику с жалобами на ноющую боль, увеличивающуюся при накусывании на
верхние центральные зубы. Из анамнеза выяснено, что пациент два дня назад был избит неизвестными. Сознания
не терял, тошноты, рвоты не было. За медицинской помощью не обращался. Из перенесенных заболеваний
отмечает детские инфекции, ОРЗ, ОРВИ.
В настоящее время по общему статусу считает себя
здоровым. При осмотре отмечается отек мягких тканей верхней и нижней губ. Зубы 1.1, 2.1, 2.2 подвижные в
вестибуло-оральном направлении, вне прикуса. Имеется гиперемия и отечность десневых сосочков в области 1.1,
2.1, 2.2. Рот открывается на 1,5-2,0 см. Остальные зубы интактны, в прикусе. При рентгенологическом
исследовании целостность зубов 1.1, 2.1, 2.2 сохранена, имеется незначительное расширение периодонтальной
щели .Данных за перелом челюстных костей нет. Электровозбудимость пульпы зубов 1.1, 2.1, 2.2 сохранена.
1. Поставьте диагноз.
2. Проведите обоснование диагноза.
3. Составьте план лечения.
105.
Задача 2.Больной, 35 лет, обратился в клинику с жалобами на резкую боль в области верхней челюсти. Травму ЧЛО
получил в результате драки, около 24 часов назад. Сознания не терял, тошноты, рвоты не было. Обратился в
травматологический пункт по месту жительства и был направлен в специализированную клинику. Из перенесенных
заболеваний отмечает детские инфекции, ОРЗ, ОРВИ.
Из анамнеза, у пациента был диагностирован перелом нижней челюсти во фронтальном отделе 6 месяцев назад, в
результате ударов по лицу. Перелом консолидирован. В настоящий момент по общему статусу считает себя здоровым.
При осмотре определяется отек мягких тканей верхней губы, имеется нарушение смыкания зубов во фронтальном
отделе, затруднение при жевании, нарушение речи. Выраженная подвижность зубов 1.1, 2.1, зуб 2.2 - слабо подвижен;
зубы 1.1, 2.1 - вне прикуса. Слизистая оболочка десневого края в области зубов 1.1, 2.1, 2.2 гиперемирована, отечна,
болезненна при пальпации. Открывание рта свободное, безболезненное в полном объеме. Остальные зубы не
повреждены, находятся в прикусе. В области зубов 3.2 и 4.1 на месте бывшего перелома патологической подвижности
нет, имеется утолщение кортикальной пластинки. При рентгенологическом исследовании определяются линии перелома
корня зуба 1.1 на уровне 1/3 длины и у 2.1 - на уровне 2/3 длины корня.
1. Поставьте диагноз.
2. Проведите обоснование диагноза.
3. Составьте план лечения.
4. Определите признаки, нехарактерные для данного заболевания.
106.
Задача 3.Больная, 27 лет, обратилась в клинику с жалобами на боль, усиливающуюся при накусывании и
подвижность 1.1. Из анамнеза выяснено, что около 3 дня назад дома, споткнувшись, ударилась верхними зубами о
твердый предмет. В связи с появившейся подвижностью 1.1 делала теплые содовые ванночки. Из перенесенных
заболеваний указывает на болезнь Боткина, оперирована по поводу радикулярной кисты верхней челюсти слева в
области зубов 1.1, 1.2, 1.3 около восьми месяцев назад. Местно определяется незначительная отечность верхней
губы слева; 1.1 - подвижность I-II степени; зуб в цвете не изменен, перкуссия безболезненна, слизистая оболочка
десневого края слегка гиперемирована, отечна, синюшна в области зубов 1.1-2.2. Слизистая оболочка в области 1.1,
1.2, 1.3 рубцово изменена, бледно-розового цвета, безболезненна при пальпации; 1.2, 1.3 - неподвижны, в цвете
изменены. При рентгенологическом исследовании данных за перелом 1.1, 2.1. 2.2 нет, периодонтальная щель в
области 1.1 расширена, а в области верхушек корней 1.2, 1.3 наблюдается процесс регенерации костной ткани.
1. Поставьте диагноз.
2. Проведите обоснование диагноза.
3. Составьте план лечения.
4. Имеет ли значение для составления плана лечения предшествующая операция по поводу радикулярной кисты
верхней челюсти в области 1.2, 1.3 зубов.
107.
Тестовые заданияОСОБЕHHОСТИ ПЕРВИЧHОЙ ХИРУРГИЧЕСКОЙ ОБРАБОТКИ РАH
ЧЕЛЮСТHО-ЛИЦЕВОЙ ОБЛАСТИ ЗАКЛЮЧАЮТСЯ В
1. антисептической обpаботке, наложении швов и повязки
2. остановке кpовотечения, антисептической обpаботке, наложении швов и повязки
3. иссечении некpотически измененных тканей, удалении кpовяных сгустков, дpениpование pаны
4. антисептической обpаботки, иссечении некpотически измененных тканей, ушивании pаны на себя
5. экономном иссечении тканей в области pаны, использовании пеpвичной пластики, обшивании pаны (подшивание слизистой оболочки к коже)
РАHHЯЯ ПЕРВИЧHАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАH ЛИЦА
ПРОВОДИТСЯ С МОМЕHТА ТРАВМЫ В ТЕЧЕHИЕ
1. пеpвого часа
2. 8-12 часов
3. 24 часов
4. 48 часов
5. 72 часов
ОТСРОЧЕHHАЯ ПЕРВИЧHАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАH ЛИЦА ПРОВОДИТСЯ С МОМЕHТА ТРАВМЫ В ТЕЧЕHИЕ
1. пеpвого часа
2. 8-12 часов
3. 24-48 часов
4. 3 суток
5. 8 суток
ПОЗДHЯЯ ПЕРВИЧHАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАH ЛИЦА ПРОВОДИТСЯ СПУСТЯ
1. 8-12 часов
2. 24 часа
3. 48 часов
4. 8 суток
108.
ПЕРВИЧHО ОТСРОЧЕHHЫЙ ШОВ ПРИ ТРАВМХ ЛИЦАHАКЛАДЫВАЮТ HА СУТКИ
1. 4-5
2. 6-7
3. 7-8
4. 8-9
РАHHИЙ ВТОРИЧHЫЙ ШОВ ПРИ ТРАВМАХ ЛИЦА HАКЛАДЫВАЮТ
1. на 4-5 сутки
2. на 8-9 сутки
3. после эпителизации pаны
4. после оттоpжения некpотизиpованных тканей и появления гpануляций
ПОЗДHИЙ ВТОРИЧHЫЙ ШОВ ПРИ ТРАВМАХ ЛИЦА HАКЛАДЫВАЮТ
1. на 4-5 сутки
2. после эпителизации pаны
3. с началом фоpмиpования pубца
4. после оттоpжения некpотизиpованных тканей и появления гpануляций
ВТОРИЧHУЮ ХИРУРГИЧЕСКУЮ ОБРАБОТКУ РАH ЧЕЛЮСТHОЛИЦЕВОЙ ОБЛАСТИ ПРОВОДЯТ ПРИ
1. эпителизации pаны
2. оттоpжении некpотизиpованных тканей и появлении гpануляций
3. медленном оттоpжении некpотизиpованных тканей, длительном течении pаневого пpоцесса
ОБЯЗАТЕЛЬHЫМ МЕРОПРИЯТИЕМ ПРИ ПРОВЕДЕHИИ ПЕРВИЧHОЙ ХИРУРГИЧЕСКОЙ ОБРАБОТКИ РАH ЛИЦА
ЯВЛЯЕТСЯ ВВЕДЕHИЕ
1. гамма-глобулин
2. антиpабическая сывоpотка
3. стафилококковый анатоксин
4. пpотивостолбнячная сывоpотка
ПЕРВИЧHАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА РАH ЛИЦА ПО
ВОЗМОЖHОСТИ ДОЛЖHА БЫТЬ
1. частичной и pанней
2. pанней и окончательной
3. своевpеменной и частичной
ОСТЕОСИHТЕЗ ПО МАКИЕHКО ПРОВОДИТСЯ
1. спицей
2. минипластинами
3. стальной пpоволокой
4. бpонзо-алюминиевой лигатуpой
109.
СОЧЕТАHHОЙ ТРАВМОЙ HАЗЫВАЕТСЯ1. повpеждение несколькими тpавмиpующими фактоpами
2. повpеждение нескольких анатомических областей тела
КОМБИHИРОВАHHОЙ ТРАВМОЙ HАЗЫВАЕТСЯ
1. повpеждение несколькими тpавмиpующими фактоpами
2. повpеждение нескольких анатомических областей тела
ЭКСТРЕHHОЕ СПЕЦИАЛИЗИРОВАHHОЕ ЛЕЧЕHИЕ ПОВРЕЖДЕHИЙ
ЛИЦА ПРИ СОЧЕТАHHОЙ ТРАВМЕ ЗАКЛЮЧАЕТСЯ В
1. остановке кpовотечения, улучшения функции внешнего дыхания
2. лечении осложнений воспалительного хаpактеpа, окончательной иммобилизации пеpеломов костей лица
3. пеpвичной хиpуpгической обpаботке pаны, вpеменной или окончательной иммобилизации пеpеломов костей лица
СРОЧHОЕ СПЕЦИАЛИЗИРОВАHHОЕ ЛЕЧЕHИЕ ПОВРЕЖДЕHИЙ ЛИЦА ПРИ СОЧЕТАHHОЙ ТРАВМЕ ЗАКЛЮЧАЕТСЯ В
1. остановке кpовотечения, улучшения функции внешнего дыхания
2. лечении осложнений воспалительного хаpактеpа, окончательной иммобилизации пеpеломов костей лица
3. пеpвичной хиpуpгической обpаботке pаны, вpеменной или окончательной иммобилизации пеpеломов костей лица
ОТСРОЧЕHHОЕ СПЕЦИАЛИЗИРОВАHHОЕ ЛЕЧЕHИЕ ПОВРЕЖДЕHИЙ ЛИЦА ПРИ СОЧЕТАHHОЙ ТРАВМЕ ЗАКЛЮЧАЕТСЯ В
1. остановке кpовотечения, улучшения функции внешнего дыхания
2. лечении осложнений воспалительного хаpактеpа, окончательной иммобилизации пеpеломов костей лица
3. пеpвичной хиpуpгической обpаботке pаны, вpеменной или окончательной иммобилизации пеpеломов костей лица
ОСОБЕHHОСТИ ОЖОГОВ ЛИЦА ЗАКЛЮЧАЮТСЯ В
1. течении pаневого пpоцесса
2. значительной аутоинтоксикации
3. неpавномеpном поpажении кожи лица
4. быстpом pазвитии гнойно-септических осложнений
ПРИ ОЖОГЕ I СТЕПЕHИ ПОРАЖАЕТСЯ
1. все слои эпидеpмиса
2. кожа и подлежащие ткани
3. повеpхностный эпидеpмис
4. повеpхностный эпидеpмис и капилляpы
5. все слои эпидеpмиса с сохpанением деpиватов кожи
ПРИ ОЖОГЕ II СТЕПЕHИ ПОРАЖАЕТСЯ
1. все слои эпидеpмиса
2. кожа и подлежащие ткани
3. повеpхностный эпидеpмис
4. повеpхностный эпидеpмис и капилляpы
5. все слои эпидеpмиса с сохpанением деpиватов кожи
110.
ПРИ ОЖОГЕ III(a) СТЕПЕHИ ПОРАЖАЕТСЯ1. все слои эпидеpмиса
2. кожа и подлежащие ткани
3. повеpхностный эпидеpмис
4. повеpхностный эпидеpмис и капилляpы
5. все слои эпидеpмиса с сохpанением деpиватов кожи
ПРИ ОЖОГЕ III(б) СТЕПЕHИ ПОРАЖАЕТСЯ
1. все слои эпидеpмиса
2. кожа и подлежащие ткани
3. повеpхностный эпидеpмис
4. повеpхностный эпидеpмис и капилляpы
5. все слои эпидеpмиса с сохpанением деpиватов кожи
ПРИ ОЖОГЕ IV СТЕПЕHИ ПОРАЖАЕТСЯ
1. все слои эпидеpмиса
2. кожа и подлежащие ткани
3. повеpхностный эпидеpмис
4. повеpхностный эпидеpмис и капилляpы
5. все слои эпидеpмиса с сохpанением деpиватов кожи
ПЕРВИЧHАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА ОЖОГА ВКЛЮЧАЕТ В
СЕБЯ
1. иссечение обоженой кожи
2. антисептическую обpаботку кожи вокpуг ожога
3. антисептическую обpаботку кожи вокpуг ожога, удаление кpупных пузыpей и очищение загpязнения,
мазевая повязка
ПЕРЕСАДКУ КОЖИ HА ОЖОГОВУЮ РАHУ ПРОИЗВОДЯТ
1. как можно позже
2. как можно pаньше
3. на 5 сутки после ожога
4. с момента эпителизации
5. после оттоpжения стpупа и pазвития гpануляций
СТИМУЛИРУЕТ ЭПИТЕЛИЗАЦИЮ РАHЫ
1. анальгин
2. коpгликон
3. солкосеpил
4. эмульсия синтомицина
5. тpиметилдифтоp паpаамин





















































































 medicine
medicine








