Similar presentations:
Роль Н.Ф. Филатова, М.Г. Данилевича в изучении инфекционных болезней у детей
1.
Раздел I. Общие вопросы.1. Роль Н.Ф. Филатова, М.Г. Данилевича в изучении инфекционных
болезней у детей.
Нил Фёдорович Филатов (1847 – 1902) – русский врач, один из
основоположников педиатрии в России, создатель научной педиатрической
школы. С 1869г.- земский врач. 1872-1874 – стажировка в Вене. С 1874г.ординатор Московской Детской Софийской больницы (ныне - детская
клиническая больница №13 им. Н.Ф.Филатова). 1876г.- защита диссертации
«К вопросу об отношении бронхита к острой катаральной пневмонии». С
1891г. до конца жизни был профессором кафедры детских болезней и
директором детской клиники Московского университета. Автор свыше 70
научных трудов. Вклад в изучение детских болезней: Лекция об острых
инфекционных заболеваниях (1866г.- монография). Описал
скарлатинозную краснуху (1885г.- болезнь Филатова – Дьюкса).
Описал инфекционный мононуклеоз (1886г.), который назвал
идиопатическим воспалением шейных лимфатических желез. Описал
(независимо от Бельского и Коплика) ранний диагностический признак
кори – пятна Бельского – Филатова – Коплика (1895г.).
Расшифровал некроз слизистой оболочки зева при скарлатине (1887).
Опубликовал работы о затяжных безлихорадочных формах гриппа.
Михаил Григорьевич Данилевич (1882-1956) – инфекционист, профессор
(1925), 1934-1956г.г. – зав.каф. детских инфекций Ленинградского
педиатрического института и зав.отделом детских инфекций (1945-1948г.г.)
в НИИ педиатрии.
150 научных работ. 5 монографий, посвященных скарлатине, кори,
дифтерии, коклюшу, дизентерии. Впервые сформулировал понятие
«перекрестная инфекция», выявил ее генез и разработал клиникоэтиологическую классификацию. Предложил систему профилактики
внутрибольничных (нозокомиальных) заражений. Одним из первых в
стране выявил эффективность серопрофилактики кори. Организатор
комитета по детским инфекциям (1944г.) в Ленинграде.
2. Роль А.А. Колтыпина в изучении патогенеза инфекционных болезней у
детей
Он изучал скарлатину, дифтерию, корь, грипп, цереброспинальный
менингит. А.А.Колтыпин создал единый принцип классификации
инфекционных болезней, провел анализ течения не только острых, но и
2.
хронических болезней (в частности, туберкулеза), выявил свое образноенарушение нервной системы при этих болезнях, установил фазность
течения инфекционных заболеваний (симпатикусфаза(тонус вегетатив нс)
и вагус-фаза(преоблад парасимпат нс).Он выявил закономерные сосудистовегетативные сдвиги при всех инфекционных болезнях. А.А.Колтыпин
ввел в клиническую практику учение об «инфекционном сердце» и
«инфекционной аллергии».
3. Принципы классификации клинических форм инфекционных
болезней у детей.
Принципы классификации клинических форм инфекционных
болезней
I. По Колтыпину – в основе классификации – клиникопатогенетические принципы.
Основные общие элементы классификации:
Тип:
Тип: типичные,
типичные, атипичные,
атипичные, токсические,
токсические, септические,
септические,
смешанные
Тяжесть: легкие
средней
тяжести,
тяжелые,
Тяжесть:
легкиеформы,
формы,
средней
тяжести,
тяжелые,
токсические.
По течению: абортивные формы, острое течение,
затяжное, хроническое, молниеносное.
В течении инфекции выделяют: гладкое, негладкоеосложнения, обострение, рецидивы, сопутствующие
заболевания.
Исходы: выздоровление, остаточные явления, хроническая
форма, смерть.
3.
II. а) По механизму передачи: кишечные инфекции,воздушно-капельные, кровяные, инфекции наружных
покровов
б) По источникам возбудителей инфекции: антропонозы,
зоонозы, сапронозы.
в) По распространенности инфекционных заболеваний:
кризисные (заболеваемость более 100 случаев на 100 000
населения), массовые (до100 случаев на 100 000
населения), распространенные управляемые (20-100
случаев на 100 000 населения, например, корь, дифтерия,
столбняк, полиомиелит), распространенные неуправляемые
(заболеваемость менее 20 случаев на 100 000 населения,
например, газовая гангрена, псевдотуберкулез);
спорадические (единичные случаи на 100 000 населения,
например, сыпной тиф).
Инфекционные болезни, вызванные одним видом микроорганизмов (таких
абсолютное большинство), называются моноинфекцией, вызванные
одновременно несколькими видами, — смешанными или
микстинфекциями.
Другим подходом в классификации является деление всех инфекций на
экзогенные и эндогенные (аутоинфекция).
Рассматривая экзогенные инфекции с чисто эпидемиологических позиций
по такому критерию, как контагиозность, можно выделять следующие
группы инфекционных болезней: » неконтагиозные или незаразные;
»малоконтагиозные;
» контагиозные (дизентерия, грипп, брюшной тиф и др.);
» высококонтагиозные (натуральная оспа, холера).
Можно классифицировать экзогенные инфекции по месту внедрения в
организм возбудителя (входные ворота).
Входными воротами для одних возбудителей является кожа, для других —
слизистые оболочки дыхательных путей (грипп, корь, краснуха),
пищеварительного тракта (дизентерия, брюшной тиф) или половых органов
(гонорея, сифилис). Однако при некоторых инфекционных болезнях
возбудитель может проникать в организм различными путями (дифтерия:
зева и раневая; кожно-бубонная и легочная формы). К этой классификации
близка систематизация инфекций по клинико-анатомическому принципу с
делением на инфекции общего и местного синдрома или на:
4.
» генерализованные инфекции;» инфекции с преобладающей локализацией процесса в определенных
органах и системах, но с выраженными общими реакциями;
» местные (топические) инфекции без выраженной общей реакции.
По биологическому принципу инфекции могут подразделяться на
антропонозы (полиомиелит, менингококковая инфекция, вирусный гепатит
и др.) и зоонозы (бешенство, бруцеллез, лептоспироз, сибирская язва,
туляремия, ящур и др.), выделяют также природно-очаговые инфекции
(клещевой энцефалит, ГЛПС) и инвазии (протозойные болезни — малярия,
амебиаз, лейшманиозы и др.; гельминтозы).
Клинически инфекционные болезни характеризуются по проявлениям
(манифестные и инаппарантные), по тяжести (легкие, средней тяжести,
тяжелые и крайне тяжелые), по клиническим формам (например,
менингококковая инфекция может проявляться в виде назофарингита,
менингита, менингоэнцефалита, менингококцемии), по течению (типичные
и атипичные; циклические и ациклические; молниеносные или
фульминантные, острые, подострые или затяжные и хронические).
4. Понятие об инфекционной болезни. Общая характеристика
инфекционной болезни. Основные периоды инфекционного
заболевания, их инфекционно-патогенетические особенности.
Инфекционная болезнь – это взаимодействие между возбудителем и
человеческим организмом, в рез-те которого происходит нарушение
функций органов и систем макроорганизма с развитием морфол.изменений,
клин.симптоматики и формированием специфического иммунитета. Каждая
инфекционная болезнь имеет:
• возбудителя;
• • входные ворота, через которые возбудитель попадает в организм. Они
характерны для каждого определенного вида возбудителей;
• • первичный аффект — участок ткани в области входных ворот, в котором
возбудитель начинает повреждать ткань, что вызывает воспаление;
• • лимфангит — воспаление лимфатических сосудов, по которым
возбудители, их токсины, остатки распавшейся ткани отводятся от
первичного аффекта в регионарный лимфатический узел;
• • лимфаденит — воспаление лимфатического узла, регионарного по
отношению к первичному аффекту.
Инфекционный комплекс — триада повреждений, которую составляет
первичный аффект, лимфангит и лимфаденит. Из инфекционного
комплекса инфекция может распространяться:
5.
1)лимфогенно;2)гематогенно;
3)по тканевым и органным каналам (интраканаликулярно);
4)периневрально;
5)по контакту.
Каждая инфекционная болезнь проявляется: • специфическими местными
изменениями, характерными для конкретной болезни, например язвы в
толстой кишке при дизентерии, своеобразное воспаление в стенках
артериол и капилляров при сыпном тифе; • общими изменениями,
характерными для большинства инфекционных заболеваний и не
зависящими от определенного возбудителя — кожными высыпаниями,
гиперплазией клеток лимфатических узлов и селезенки, дистрофией
паренхиматозных органов и др.
Выделяют три периода течения инфекционных болезней:
инкубационный, продромальный и период основных проявлений болезни.
Во время инкубационного, или латентного (скрытого), периода
возбудитель попадает в организм, проходит в нем определенные циклы
своего развития, размножается, в результате чего наступает сенсибилизация
организма. Продромальныйпериод связан с нарастающей аллергией и
появлением общих реакций организма, проявляющихся в виде недомогания,
слабости, головной боли, отсутствия аппетита, усталости после сна. В этот
период определить конкретное заболевание еще нельзя. Период основных
проявлений болезни складывается из трех фаз: • нарастания симптомов
болезни; • разгара болезни; • исходов заболевания. Исходами
инфекционных болезней могут быть выздоровление, остаточные явления
осложнений болезни, хроническое течение заболевания,
бациллоносительство, смерть.
Возникновение инфекционной болезни зависит как от состояния
макроорганизма, так и от свойств возбудителя, важнейшие из которых: 1патогенность (способность микроорганизма вызывать заболевание); 2вирулентность ( степень патогенности, обусловленная генетическими
факторами и компонентами клеточной стенки); 3-инвазивность
(способность возбудителя проникать через естеств.барьеры внутрь клеток с
помощью продуцируемых ими ферментов, например, гиалуронидаза,
фибринолизин); 4-токсигенность (способность микроорганизма
вырабатывать токсичные вещества, экзо- и эндотоксины). Экзотоксины
высокоспецифичны, имеют тропизм к определенным тканям и органам,
обуславливая характерные поражения. Эндотоксины выделяются при
разрушении микробной стенки, представляют собойсложный липиднополисахаридный комплекс, термостабильны.
6.
5. Задачи здравоохранения в борьбе за дальнейшее снижениеинфекционной заболеваемости у детей.
глав зад -Профилактика - это система мероприятий, направленных на
предупреждение возникновения инфекционных болезней среди
населения.дожна быть напр на 3звена эпиж процесса: 1 источник
инфекции, механизмы передачи (пути передачи) и восприимчивый
организм.
1 -ранняя изоляция его от коллектива. Госпит подлежат не все инф
больные, а только те, которые представляют особую опасность для
окружающих - с дифтерией, брюшным тифом, холерой. При многих иб
(скарлатина, корь, ветряная оспа, коклюш) изоляция и лечение
проводятся на дому, а госпит по показ. Все подлежат обязательной
регистрации, на них заполняется экстренное извещение, которое
незамедлительно направляется в СЭС. Информацию о заболевших и
контактировавших направляют в детские учреждения.
2- должны быть строго специализированы в зависимости от особенностей
распространения конкретного инфекционного заболевания.При этом
важное значение имеет контроль за организацией и состоянием школьных
столовых, буфетов, пищевых блоков детских учреждений. Большая работа в
проф киш инф принадлежит общесанитарным мероприятиям и
коммунальному благоустройству городов и сел .
Текущая дезинфекция проводится при появлении инфекции в семье,
детском учреждении до госпитализации больного, а при лечении больного
на дому - до выздоровления. Заключительная дезинфекция прово). Она
осуществляется после госпитализации больного или после выздоровления,
если больной не был госпитализирован. При заболеваниях, вызванных
нестойким к внешней среде возбудителем (корь, коклюш, ветряная оспа ),
ни текущей, ни заключительной дезинфекции не требуется. Достаточно
хорошего проветривания помещения и влажной уборки.
3-иммунизация
7.
6. Понятия «перекрестная инфекция», «экзогенная инфекция», «смешаннаяинфекция», «суперинфекция», «реинфекция».
6. Перекрестная инфекция включает любые заражения детей во время
нахождения в стационаре и подразделяется на 4 группы: 1 –
внутрибольничная (или госпитальная; источником являются дети,
госпитализированные в инкуб.периоде или с недиагностируемым
инф.заболеванием); 2 – собственно перекрестная (в результате заражения
в стационаре развиваются местные инфекционные процессы, н-р,
тонзиллит, ринит, отит, пневмония…); 3 – суперинфекция (развивается при
инфицировании ребенка в больнице возбудителем одного и того же вида,
который вызвал основное заболевание, но другими его вариантами/
серотипами); 4 – реинфекция (вследствие инфицирования в стационаре
возбудителем того же вида и варианта, который вызвал основную болезнь).
Экзогенная инфекция-возникает в результате попадания возбудителя в
организм человека извне
Смешанная инфекция (микст)- одновременное заражение 2 и более
видами возб. И разв. Сразу неск забол (ВИЧ+геп В
7. Внутрибольничная инфекция. Противоэпидемические мероприятия по
предотвращению распространения внутрибольничной инфекции.
Внутрибольничная (госпитальная, нозокомиальная) инфекция.
Источ. - дети, госпитализированные в инкубационном периоде или с не
диагностированным И.З . В результате развивается дополнительная
(сопутствующая) инфекционная болезнь (корь, скарлатина, ветряная оспа,
дизентерия и др.).
Причинами ВБИ бактерии, вирусы и грибки, патогенным микроор.,
большее УП м\о. Они обитают на коже и слиз. человека в N, а
болезнетворность приобретают только при снижении иммунной
защиты. Они имеют несколько путей передачи, некоторые способны жить
и размножаться вне живого организма. Мельчайшие частицы вирусов легко
разносятся по лечебному учреждению через вентиляционные системы и в
короткие сроки заражают большое количество людей.
Скученность, близкий контакт, ослабленные больные – все эти факторы
способствуют возникновению вспышки и поддерживают ее длительное
время.
8.
Разрыва механизма передачи возбудителей ВБИ в условиях больницыдостигают посредством соблюдения САНЭПИД режима , проведения
дезинфекции и стерилизации с применением хим. х и физ. Мет.
обработки.
Дезинфекции подлежат: помещения (палаты, коридоры, процедурная и
др.); инвентарь (тазы для использованного перевязочного материала,
эмалированные лотки, резиновые коврики); санитарно-технические
установки (раковины, ванны, унитазы); выделения больного (мокрота,
моча, кал).
Мероприятия по профилактике:
1. Неспецифическая профилактика :Архитектурно-планировочные (·
Изоляция секций, палат, - Выявление и санирование больных/носителей
внутрибольничной инфекции; оперблоков, отделений · Разделение чистых
и грязных потоков, · Зонирование территории, - Разделение «чистых» и
«грязных» потоков в приемных отделениях, перевязочных и операционных;
· Рациональное устройство приемного отделения · Размещение отделений )
Санитарно- противоэпидемические (Выявление И. И, бакносителей ·
Отстранение от работы и санация бакносителей · Изоляция больных ·
Дезинфекция и стерилизация воздуха, Применение в лечебных
учреждениях приточно-вытяжной вентиляции с антибактериальными
фильтрами; поверхностей, инструментов и др. · Соблюдение
гигиенического режима персоналом и больными · Контроль за
санитарным состоянием и режимом стационара, бактериальной
обсемененностью внутрибольничной среды. · Санитарно-просветительная
работа среди персонала и больных)
Санитарно- технические (· Вентиляция)
Повышение неспецифической резистентности персонала и больных к
инфекции (· Закаливание, дыхательная гимнастика, витаминизация, УФоблучение и др)
2. Специфическая профилактика
Иммунизация (· Пассивная (Рациональное применение антибиотиков,
введение гамма-глобулина, анатоксина и др.) · Активная (вакцинация)
С целью профилактики ВБИ увеличение площади палат, устройство
вытяжной вентиляции, индивидуальная изоляция больных в течение 2 – 3
нед. после госпитализации .Для с «летучими» инфекциями -спец.бокс
(мельцеровский), систему проф. меропр, следующих положениях: –
правильная ранняя диагностика; – учет анамнестических и
эпидемиологических данных; – использование мер пассивной
профилактики; – внутреннее маневрирование. Маневрирование включает
изоляцию контактировавших детей, не болевших данной инфекцией, в
9.
отдельные помещения до окончания срока карантина или на времяпроведения лабораторных исследований
8. Общие профилактические и санитарно-гигиенические мероприятия в
борьбе с заносом и распространением инфекционных заболеваний в
учреждениях первичного звена здравоохранения.
В комплексе профилактических мероприятий можно выделить ряд мер,
направленных на три звена эпидемического процесса: 1) источник
заболевания; 2) пути его передачи; 3) организм человека, способный
воспринять инфекцию.
Для предотвращения появления источника заболевания и для его
локализации проводятся: • своевременное выявление заболевших;
изоляция и лечение пострадавших; • дезинфекция очага заражения.
Ликвидация второго звена эпидемиологического процесса осуществляется
уничтожением путей передачи возбудителя. Для этого проводятся
следующие мероприятия: • контроль за соблюдением гражданами
необходимых правил и норм личной гигиены; • реклама и пропаганда
гигиенических навыков и санитарной культуры населения; • реализация
органами здравоохранения противоэпидемических действий.
К противоэпидемическим действиям относят санитарно-гигиенический
контроль за продажей продуктов питания, особенно в очагах поражения;
контроль над состоянием объектов питания и водоснабжения; проверку
выполнения правил приготовления, хранения и транспортировки
продуктов, готовой пищи, качества воды и др. Для исключения
возможности выноса и распространения инфекции за пределы больницы
работа лечебного учреждения проводится в строгом
противоэпидемическом режиме, который предусматривает: • охрану и
изоляцию территории лечебного учреждения (инфекционной больницы);
казарменное размещение личного состава больницы; •организацию
передачи медикаментов, продовольствия и другого необходимого
санитарно-хозяйственного имущества через специальные передаточные
пункты; • повышение защиты персонала от внутрибольничного заражения
путем использования во время работы специальных средств
индивидуальной защиты работников (например, противочумных костюмов)
10.
9. Эпидемиологическое обследование очага инфекции в семье и в детскомколлективе. Особенности противоэпидемических мероприятий в очагах
кишечных и капельных инфекций.
Схема противоэпидемических мероприятий в эпидемическом очаге
(участковый врач – терапевт, педиатр)
Источник инф:Выявление (своевременное), Клин и эпид д-ка
(ранняя),Изоляция на дому и госпитализация (по клин и эпид покям),Лечение и диспансерное наблюдение за
реконвалесцентами,Санитарно-просветительная работа
Пути передачи: Текущая дезинфекция,Отбор проб воды, пищевых
продуктов и объектов внешней среды для лаб иссл, Запрет на
использование предположительно контаминированных пищевых
продуктов и воды
Контактные лица:Активное выявление, Изоляция (отстранение от работы,
посещения детского учреждения, карантин или провизорная
госпитализация),Мед наблюдение (в течение максимального
инкубационного периода),Лабораторное обследование,Санитарнопросветительная работа,Экстренная профилактика
В очаге кишечных инфекций:
1. Изоляция больного при появлении первых признаков болезни, решается
вопрос о госпитализации. Госпитализации подлежат:- все тяжелые формы
кишечных инфекций независимо от возраста; - все дети группы риска,
независимо от тяжести болезни; - среднетяжелые формы у детей первых
двух лет жизни; - больные с хр теч-ем заб-я в п обострения; - все дети из
закрытых д/у, общежитий, неудовлетв социально-бытовых условий.
2. Немедленно после удаления больного из коллектива должно начинаться
проведение всего комплекса противоэпидемических мероприятий:
- на группу, в которой выявлен случай ОКИ, накладывается карантин на 7
дней; - после удаления ребенка из ДДУ проводится заключительная
дезинфекция; - за контактными детьми устанавливается мед набл-е с
измерением Т и осмотром стула; - бакте обсл-е контактных с больным ОКИ
проводится при появлении первого случая заболевания в ясельных
группах ДДУ; - при возникновении в группах двух или более заболеваний
проводится бактериологическое обследование контактных детей и
персонала группы; - при появлении заболевания в нескольких группах
учреждения обследуются все контактные дети, персонал группы, работники
11.
пищеблока и весь обслуживающий персонал. Кратность обследованияопределяется эпидемиологом.
3. В квартирных очагах инфекции однократному бактериологическому
обследованию подлежат:
- дети, посещающие ДДУ; - дети школ-интернатов, летних
оздоровительных учреждений; - неорганизованные дети до двухлетнего
возраста; - работники пищевых предприятий.
4. В очагах кишечных инфекций проводится профилактика
специфическими бактериофагами в зависимости от вида выделенного
возбудителя или комплексным иммуноглобулиновым препаратом (КИП)
10. Организация противоэпидемического режима в детской поликлинике.
Работа бокса-фильтра. Организация профилактически-оздоровительных
мероприятий в поликлинике и дошкольных учреждениях в борьбе с
инфекционными заболеваниями.
Структура и организация детской поликлиники предусматривает элементы
противоэпидемического режима:
— оказание помощи на дому остро заболевшим детям
— выделение дней для профилактического приема («дней здорового
ребенка»)
— разделение по этажам кабинетов участковых врачей и врачей «узких»
специальностей — наличие специального входа для больных детей и др.
(ребенок, приведенный матерью на прием, предварительно в фильтре
должен осматриваться медицинской сестрой с целью выявления
симптомов инфекционного заболевания; в случае выявления такового или
подозрения на него ребенок должен направляться в бокс, непосредственно
примыкающий к фильтру и имеющий отдельный вход, где его принимает
врач)
Основные задачи противоэпидемической работы участковых педиатров:
— раннее выявление и госпитализация инфекционных больных
— наблюдение за возможным очагом инфекционного заболевания,
контактными лицами, реконвалесцентами и бациллоносителями.
Наиболее совершенна изоляция инфекционного больного в так
называемом боксированном отделении состоящем из мельцеровских
12.
боксов в которых устранена возможность заражения любой инфекционнойболезнью. Мельцеровский бокс состоит: 1) из тамбура — предбоксника;
2) палаты;
3) санитарного узла с ванной;
4) шлюза для персонала.
В боксированное отделение госпитализируют больных:
а) со смешанными болезнями;
б) с неустановленным диагнозом;
в) находившихся в контакте с больными особо опасными инфекциями.
После выписки пациента производится тщательная дезинфекция
помещения. За каждым боксом закрепляются с помощью маркировки
предметы необходимые для обслуживания больного и уборки помещения.
Грязное белье и мусор, предварительно обеззараженные хлорной
известью, выносят из бокса в специальных мешках, в которых они
поступают на дальнейшую обработку (стирку кипячение) или сжигани
11. Профилактика острых инфекционных заболеваний и особенности
санитарно-противоэпидемического режима в закрытых детских
коллективах.
Профилактика заносов инфекционных болезней в детские
учреждения и ограничение распространения их требует специальных
мероприятий, которые должны быть учтены уже при строительстве
детского учреждения. Современные помещения, в которых располагаются
детские дошкольные учреждения (ясли, дома ребенка, детские сады),
должны иметь отдельные изолированные помещения для каждой группы,
обязательно с отдельным входом. В приемной, где проводится осмотр
детей, должен быть бокс с выходом на улицу. В бокс направляется ребенок с
подозрением на инфекционное заболевание, а оттуда он отправляется домой
или в больницу. Каждая группа в яслях и детских садах имеет свою
отдельную раздевалку, игровую комнату, столовую, закрытую веранду,
туалетную с горшечной, душевую, желательно с мойкой для ног. Площадки
для гулянья должны быть также раздельные для каждой группы. При
группе имеется изолятор для временного (до прихода матери) помещения
заболевшего ребенка. В домах ребенка и детских санаториях необходимо
иметь изолятор из расчета 10% полезной площади для детей ясельного
возраста и 2% для детей старшего возраста. В изоляторе в зависимости от
численности детей этого учреждения должны быть 2-3 или. более
индивидуальных (мельцеровских) бокса. В изолятор помещают детей с
13.
легкими инфекционными заболеваниями, не требующими стационарноголечения, детей с подозрением на инфекцию до установления диагноза или
реконвалесценты, требующие дополнительного наблюдения. При
направлении ребенка в детское учреждение участковый врач проводит
тщательный осмотр и необходимые лабораторные обследования, о чем
выдается соответствующая справка, кроме этого, выдается справка от
эпидемиолога об отсутствии контакта с инфекционным больным в
последние 3 нед.
При ежедневном приеме ребенка в детское учреждение медицинская сестра
тщательно осматривает кожу и слизистые оболочки полости рта, зева и
измеряет температуру тела. Выясняет у матери, имеются ли заболевания в
семье, квартире. Дети, имевшие контакт с инфекционным больным, не
принимаются в детское учреждение в течение максимального срока
инкубационного периода, характерного для той или иной инфекционной
болезни.
Большое значение в профилактике заносов инфекции в детское учреждение
имеет санитарно-просветительная работа с родителями и особенно с
персоналом, непосредственно общающимся с детьми, и персоналом
пищеблока. При приеме на работу в детское учреждение каждый сотрудник
обязательно проходит медицинский осмотр и лабораторное обследование,
по поводу чего представляет соответствующую справку. В последующем
периодически проводится медицинский осмотр и лабораторное
обследование всего персонала.
При заносе инфекции в детское учреждение принимаются меры по
пресечению распространения заболевания. Выявленного больного
изолируют. Своевременная изоляция особенно важна при воздушнокапельных инфекциях. Группа, в которой выявлен больной, подлежит
карантину на срок инкубационного периода. В течение этого периода новых
детей, не болевших данной инфекцией, не принимают; не переводят детей и
персонал из группы в группу. В течение всего карантина всех контактных
детей обязательно осматривают, а при необходимости подвергают
бактериологическому обследованию. При некоторых инфекциях (например,
корь) детям, не болевшим и ранее не привитым, проводят срочно активную
иммунизацию. При противопоказаниях к активной иммунизации детям в
возрасте до 4 лет для профилактики вводят иммуноглобулин. При
возникновении в коллективе инфекции, вызванной возбудителем, стойким
во внешней среде, проводится дезинфекция всех предметов обстановки,
окружающих больного, и игрушек.
14.
12. Врожденная инфекция. Понятие. Механизм развития. Профилактика.Влияние острых инфекционных заболеваний на течение беременности и
развитие плода.
вуи- группа инф-восп заб новорож, вызванных различными возбудителями,
при которых инфиц плода произошло в анте- или интранатальный период.
=торч инф Т - токсоплазмоз, R -краснуха, С - цмв, H - герпес, О другие(сифилис, листериоз,гепатиты, хламидиоз, ВИЧ)
Антенатальное характерно для вирусов и внутриклеточных возбудителей.
Интранатальная -бактерии.
В антенатальном - трансплацентарным путем или восходящая инфекция
из влагалища и шейки матки.
интра- Заражение плода может происходить при родах путем аспирации и
заглатывании инф слизи или вод из родового канала.
Влияние инф агента зависит от срока гестации.
- в эмбриональном периоде (от середины 1мес до конца 3 мес до
окончания органогенеза)пороки развития ведущие к гибели плода.
- раннем фетальный, с начала 4-го до конца 6-го, начала седьмого месяца
беременности-патологии систем,особ цнс.
- после 27 недели у плода тоже что и у новорожд.
КРАСНУХА.Глухота,глаукома,пороки разв сердца.
Цитомегалия.отставание в развитии, гипотрофия, микроцефалия,
гепатоспленомегалия, гипербилирубинемия, петехиальная сыпь и
тромбоцитопения.
Герпис. вялым, плохо сосет, повышается температура , появляются одышка,
тахикардия, желтуха, иногда наблюдаются рвота и жидкий стул с примесЬю
крови. поражения ЦНС (судороги, опистонус).
Токсаплазмоз. некротический менингоэнцефалит: судорогами, атонией,
арефлексией, нарушением терморегуляции и ритма дыхания, парезами, в
более поздних стадиях процесса — микроцефалией или гидроцефалией,
значительной задержкой психомоторного развития.
15.
ЦМВ — На ранних сроках беременности приводит к внутриутробнойгибели плода или : микроцефалией, микро- и макрогирией, гипоплазией
лёгких, атрезией пищевода, аномалиями строения почек, дефектами
сердца,.
При заражении плода в поздние сроки - признаки разнообразных
заболеваний: геморрагический синдром, гемолитическую анемию,
желтухи различного генеза (вследствие врождённого гепатита, цирроза
печени, атрезии жёлчных путей). интерстициальная пневмония, энтериты
и колиты, поликистоз поджелудочной железы, нефрит, менингоэнцефалит,
гидроцефалия.
Профилактика: - Исследование на наличие инф.заб: ВИЧ, Сифилис,
гепатиты В и С, токсоплазмоз, герпес, СМВ, краснуха. При необходимости иммунизация против гепатита В, краснухи, ветрянки. При необходимости лечение хр инф заб у обоих супругов. Рекомендации неинфицированным
женщинам, как снизить риск заражения вирусными инфекциями и
токсоплазмозом: частое мытьё рук, уменьшение контакта с детьми
дошкольного возраста, исключение контакта с сырым мясом, открытым
грунтом, кошками.
13. Особенности течения инфекционных болезней у новорожденных и
детей первого года жизни. Мероприятия в родильном доме по
профилактике внутрибольничной инфекции.
иммунный ответ у новорожденных и детей 1-го года жизни отражает
недостаточную зрелость неспецифических факторов защиты,
несовершенство иммунореактивности с преимущественным синтезом IgM
и почти полным отсутствием секреторных иммуноглобулинов. С одной
стороны, это не обеспечивает полноценной защиты от многих
бактериальных и вирусных инфекций, а с другой - предопределяет слабый,
непродолжительный и мало-дифференцированный иммунный ответ на
различные антигенные раздражители. Это в конечном итоге существенно
отражается на патоморфологических изменениях и клинических
проявлениях многих инфекционных заболеваний, определяя атипичность
их течения.При многих инфекционных заболеваниях у детей раннего
возраста часто возникают серьезные нарушения обмена веществ, что
существенно изменяет клинические проявления и утяжеляет прогноз.
16.
Нередко инфекционные заболевания в данном возрасте протекают сосложнениями или как микстинфекция. многие вирусные агенты особенно
хорошо размножаются в молодых недифференцированных тканях с
интенсивным метаболизмом. Показано, что новорожденные
высоковосприимчивы ко многим вирусам, риккетсиям и хламидиям. В
связи с этим становится понятным весьма частое возникновение эмбрио- и
фетопатий при внутриутробном инфицировании плода вирусами
краснухи, герпеса, цитомегалии и другими или рождение детей с
тяжелой врожденной инфекцией (вирусный гепатит, энтеровирусные
инфекции, корь и др.).
Мероприятия в родильном доме по профилактике внутрибольничной
инфекции.
Категорически запрещается прием в акушерский стационар женщин с
послеродовыми осложнениями. Акушерский стационар (отделение) не
менее одного раза в год должен закрываться для проведения плановой
дезинфекции, В родовом зале при приеме родов и операционных при
проведении операций медицинский персонал работает в масках
одноразового применения.
После любого контакта с пациентами и любой манипуляции проводится
гигиеническая обработка рук.
выписка на 3-4 сутки после родов. После выписки уборка по типу
заключительной дезинфекции, постельные принадлежности подвергают
камерной дезинфекции или обработке растворами дезсредств при наличии
водонепроницаемых чехлов.
Для персонала должен быть предусмотрен отдельный вход, раздевалка со
шкафчиками для личной и санитарной одежды, душевые. Санитарная
одежда меняется ежедневно.
Обработка аппаратов и мед изделий, их дезинфекция.
При поступлении на работу в акушерские стационары (отделения)
медицинские работники проходят осмотр врачей: терапевта, стоматолога,
отоларинголога, дерматовенеролога и гинеколога (в дальнейшем 1 раз в
год). Дополнительные медицинские осмотры проводятся по показаниям.
Все медицинские работники, проходят -ФЛГ 1 р/год:
- исследование крови на гепатит C (в дальнейшем 1 раз в год);
17.
- исследование крови на гепатит B не привитых (в дальнейшем 1 раз в год),привитые обследуются через 5 лет, затем ежегодно при отсутствии
ревакцинации;
- исследование крови на ВИЧ-инфекцию (в дальнейшем 1 раз в год);
- исследования крови на сифилис (в дальнейшем 1 раз в год);
- исследование мазков на гонорею (в дальнейшем 1 раз в год).
1.8. Персонал акушерских стационаров (отделений) должен быть привит в
соответствии с Национальным календарем профилактических прививок.
1.9. Обследование персонала на УПФ и ПФ осуществляется по
эпидпоказаниям.
1.10. Медицинский персонал акушерских стационаров с лихорадкой,
острыми воспалительными и гнойными процессами или обострением
хронических гнойно-воспалительных заболеваний к работе не допускается.
14) Удельный вес инфекционных болезней в общей структуре
заболеваемости и детской смертности.
Инфекционная болезнь -конкретная форма проявления ИП,отражающая
степень его развития и имеющая характерные нозологические признаки.
Удельный вес (доля) инфекционных заболеваний в общей
заболеваемости – процентное отношение числа инфекционных
заболеваний к общему числу первичных обращений за медицинской
помощью в отчетном году;
Удельный вес инфекционных заболеваний в общей заболеваемости
определяется процентным отношением числа первичных обращений по
поводу данной группы заболеваний к общему числу всех первичных
обращений за год.
Показатель летальностиопределяется числом умерших от того или иного
заболевания на 1000 болевших этим заболеванием.
Учетным документом является экстренное извещение об инфекционном
заболевании.
Заболеваемость инфекц.болезнями составляет около 40 %. Известно
около 1200 инф.заболеваний.
Достижения и перспективы: установлена этиология многих заболеваний,
усовершенствованы методы диагностики, особенно экспресс-диагностики
лечения, вакцины, гигиенические и противоэпидемические мероприятия.
Санитарно-эпидемиологический контроль
18.
15. Понятие о трех звеньях эпидемической цепи. Классификацияинфекционных заболеваний в зависимости от источника инфекции и пути
передачи.
Эпидемич процесс - цепь инфекц состояний, от бессимптом носительства
до манифестных заб-й, связ между собой, вызван циркулирующими в
коллективе возбудителями инфекции. Проявл в виде эпидемич очагов с
одним или несколькими случаями болезни или носительства.
Три звена: Источник возбудителя инфекции. Механизм передачи.
Восприимчивость к данной инфекции.
Источник инфекции: объект, кот служит местом естеств пребыв и
размножения возбудителя. Ист-к: больной или носитель (конец инкубац
пер; продром; разгар болезни; реконвалесценция, пока продолжается
выделение возбудителя) – Антропоноз. Животные – Зооноз(бешенство, сиб
язва). Внешняя среда – Сапроноз(легионеллез, газ гангрена, столбняк).
Механизмы передачи возбудителя: Фек-оральный, Возд-капел (пылевой),
Трансмиссивный, Контакт (раневой), Вертикальн (мать – плод - ребенок).
Элементы внешней среды, принимающие участие в одномоментной или
последовательной передаче заразного начала во внешней среде,
называются факторами передачи.
3 звено: восприимчивый человек, восприимчивый коллектив.
Восприимчивость зависит от неспецифической и специфической
резистентности человека (популяции) к инфекционному агенту. Восприимч
зависит от сост организма, возраста, пола, от качественной характеристики
патогенного агента, его дозы и конкретных условий места и времени
развития эпидемического процесса. На инфекционный процесс влияют
специфический иммунитет и неспецифическая резистентность организма.
Ряд болезней, так называемые оппортунистические инфекции (герпес,
цитомегалия, токсоплазмоз и др.), возникает на фоне приобретенных или
врожденных иммунодефицитов. После перенесенных инфекций в
большинстве случаев образуется постинфекционный иммунитет, при
введении средств активной иммунизации (вакцины и анатоксины)
формируется искусственный иммунитет.
16. Больной человек как основной источник инфекции. Понятие об
антропонозах. Классификация антропонозных инфекций по механизму
передачи и локализации возбудителя в организме человека. Значение
больных стертыми и атипичными формами болезни как источник
инфекционной болезни.
19.
Антропонозы (антропонозные инфекции) — группа инфекционных ипаразитарных заболеваний, возбудители которых способны паразитировать
в естественных условиях только в организме человека.
Источником возбудителей инф явл только люди — больные или носители
возбудителей инфекции (или инвазии); при некоторых антропонозах (при
кори, ветряной оспе) источником возбудителей инфекции является
только больной человек.
Антропонозы дифференцируются на 5 групп: фекально-оральные,
аэрозольные, трансмиссивные, контактные, с вертикальной передачей.
Классификация В. Ю. Литвина и Э. Н. Шляхова предусматривает
подразделение антропонозов по механизму передачи возбудителей на:
кишечные, кровяные, респираторные, наружных покровов и вертикальные.
Активность источника инфекции зависит от: концентрации возбудителя в
организме и активности выделения возбудителя во внешнюю среду.
Относительно этих двух факторов рассмотрим с одной стороны больных
манифестными (клинически выраженными) формами заболеваний, а с
другой — больных стертыми (клинически невыраженными) и атипичными
формами заболеваний и бактерионосителей. В организме больных
манифестными формами заболеваний концентрация возбудителя
безусловно высокая+имеется выраженная клиническая симптоматика=они
активно выделяют возбудителя во внешнюю среду с частыми жидкими
испражнениями и рвотными массами (при кишечных инфекциях), при
кашле и чихании (при инфекции дыхательных путей-грипп,рс,корь,оспа), с
секретом влагалища и спермой (при инфекциях, которые передаются
половым путем-ВИЧ, гепатит В). В организме больных стертыми формами
заболеваний и бактерионосителей концентрация возбудителя невысокая.
Кроме того, у таких лиц клиническая симптоматика не выражена или
отсутствует= возбудитель неактивно выделяется во внешнюю среду. При
некоторых инфекционных заболеваниях носительства вообще не
наблюдается(корь, натуральная и ветряная оспа, сыпной тиф, сибирская
язва, чесотка)Учитывая вышеизложенное, при непосредственном контакте
с больными манифестными формами заболевания вероятность заражения
намного выше, нежели при контакте с больными стертыми формами и
бактерионосителями. Однако больные манифестными формами
обращаются за помощью к врачу, поэтому быстро выявляются,
госпитализируются и своевременно санируются (лечатся). С другой
стороны, больные стертыми формами и бактерионосители к врачам не
20.
обращаются, не лечатся, поэтому длительное время могут заражатьокружающих
17. Бактерионосители как источник инфекции. Категории
бактерионосителей: носители в инкубационном периоде, носителиреконвалесценты, «здоровые» носители.
Бактерионосительство (носительство бактерий - возбудителей инфекции)
- вариант инфекции, характеризуется нахождением возбудителя (бактерий)
в организме человека, его выделением во внешнюю среду, но отсутствием
к л и н и ч е с к и х п р оя вл е н и й , ха р а кт е р н ы х д л я э то й и н ф е к ц и и .
Бактерионосительство наблюдается как после перенесенного заболевания,
например. брюшным тифом, так и у здоровых людей (животных, птиц),
которые имели контакт с больными, например, скарлатиной,
стафилококкозом, дифтерией и другим инфекциями. Бактерионосители
выделяют во внешнюю среду достоверно меньшее количество возбудителей
по сравнению с больными с клинически выраженной инфекцией, однако
они представляют опасность с точки зрения источников распространения
инфекции. Носительство возбудителей, в т.ч. бактерионосительство,
обусловлено генетически детерминированной неполноценностью
иммунокомпетентной системы и обычно развивается непосредственно
после перенесенной инфекционной болезни. Различают носительство:
реконвалесцентами (реконвалесцентное носительство); иммунными
людьми (иммунное носительство); здоровыми лицами (здоровое
носительство). Нек-рые исследователи допускают носительство лицами,
находящимися в инкубационном периоде болезни (инкубационное
носительство), и кратковременное носительство, обнаруживаемое
случайно,— транзиторное носительство.
18. Общая характеристика зоонозных инфекций, их место в структуре
инфекционной заболеваемости, классификация по механизму передачи
и локализации возбудителя в организме человека.
Болезни, при которых источником инфекции являются животные,
называют зоонозами. Источниками инфекции могут быть как больные
животные, так и носители возбудителя. Распространение болезней среди
животных - эпизоотический процесс, он может носить характер как
спорадической заболеваемости, так и эпизоотии. Заболеваемость
животных, свойственная данной местности,
называется энзоотической или энзоотией.
21.
Эпидемиологическую опасность для людей представляет большой кругживотных: · дикие - при бешенстве (волки, лисицы, енотовидные собаки,
хорьки и др.), туляремии (зайцы, ондатры, водяные крысы и др.);
· сельскохозяйственные — при бруцеллезе (коровы, козы и др.), орнитозе
(птицы); · домашние — при токсоплазмозе (кошки) и тд..
Необлигатные зоонозы (зооантропонозы) - группа инфекционных
(паразитарных) болезней, при которых человек, заразившись от
животного, может ст ать источником инфекции для других
во сприимчивых людей. Например: сальмонеллез, иерсиниоз,
кампилобактериоз. В ряде случаев заразное начало от человека, заболевшего зоонозной инфекцией, другим людям не передается, такие
инфекционные (паразитарные) болезни называют облигатными
зоонозами, например бруцеллез, ящур, клещевой энцефалит,
лептоспироз, туляремия и др.
Классификация зоонозов по локализации возбудителя в организме
человека и механизму передачи:
· кишечные (ботулизм, бруцеллез, описторхоз, иерсиниоз), · дыхательных
путей (лихорадка Эбола, орнитоз), · кровяные (Лайм боррелиоз,
туляремия, чума, клещевой энцефалит), · инфекции наружных покровов
(бешенство, столбняк, ящур).
19. Обязанности врача учреждений первичного звена здравоохранения при
установлении диагноза острого инфекционного заболевания. Показания к
госпитализации. Принципы госпитализации.
1-мероприятия напр на источник инф
—своевременное выявление больных и носителей;
—изоляция источника;
—лечение в поликлинических условиях;
—долечивание после выписки из стационара;
—санация носителей и больных хр формами заболеваний;
—проведение бак контроля за полнотой освобождения от в-ля;
—обеспечение диспансерного наблюдения .
2-путь:(совместно с тер риториальным центром санитарноэпидемиологическогонадзора):
22.
—текущая и заключительная дезинфекция в очаге;—отбор проб из объектов внешней среды для лабораторного
исследования;
—запрещение использования продуктов, воды, одежды и других
предметов, предполагаемых в качестве факторов передачи возбудителя.
3-восприимч организм
— выявление контактов
— их изоляция;
—медицинское наблюдение;
—лабораторное обследование;
—сан-просвет работа;
—специфическая и неспецифическая профилактика.
Обязательная регистрация бол, на них заполняется экстренное извещение,
которое незамедлительно направляется в СЭС. Информацию о заболевших
и контактировавших направляют в детские учреждения.
показ к госпит:сознание,степень интоксик,дн,сн,младше
года,ассоциальные,материал не обеспеч,сопутсвующ хр заб.из интернатов.
принципы госпит:1 обязательная-принекторых заб(амебиаз, бешенство,
ВИЧ, гепатиты вирусные (кроме гепатита А),столбняк, брюшной тиф и
паратифы, сыпной тиф, туляремия, холера, чума.)
2 выборочная по эпид показ и клинич показ
20 Стационар на дому
организуется для оказания квалифицированной медицинской
помощи пациентам, которые по тяжести состояния не могут получать
амбулаторное
лечение в условиях поликлиники, но при этом в силу объективных
причин не могут быть
госпитализированы в стационар круглосуточного пребывания. Стационар
на дому входит
в состав поликлиники.
Объем помощи включает ежедневный или регламентированный сроками
наблюдения осмотр врачом, внутривенные или внутримышечные
инъекции,
23.
капельницы, ЛФК, клинико-лабораторные и ЭКГ-исследование,консультации
специалистов поликлиники и др.
При ухудшении течения заболеваний больной должен быть
незамедлительно
переведен в стационар круглосуточного пребывания.
Медикаменты в стационаре на дому приобретаются за счет больных;
больным,
имеющим право на льготное обеспечение, медикаменты выписываются в
соответствии их льготам. Предметы ухода больных обеспечивает
поликлиника.
На больного, находящегося в стационаре на дому, все записи производятся
в
медицинской карте амбулаторного больного с обязательным написанием
эпикриза
по окончании лечения. Показанием к окончанию лечения больного в
стационаре на
дому является выздоровление или стабилизация течения заболевания.
Показания к госпитализации инфекционных больных: 1) тяжелая ф заб; 2)
дети до 3
лет; 3) высокая температура; 4) наличие хрон заб; 5) нал осложнений; 6)
социано-бытовые
(нет денег на лекарства, родители алкаши); 7) эпид показания
(коммуналка, интернат,
детдом или высококонтагиозные инфекции (корь, краснуха, скарлатина,
Эбола, чума,
холера)
21. Диспансеризация инфекционных больных. Показания. Принципы
организации. Задачи участкового врача в ее проведении. Работа
катамнестического (диспансерного) кабинета.
Диспансеризацией (от фр. dispensaire — избавлять, освобождать) - комплекс
мероприятий, направленных на предупреждение развития и
распространения болезней, восстановление трудоспособности и
продление периода активной жизнедеятельности человека.
24.
Принципы диспансеризации: 1. Заболевание должно представлять важнуюмед. проблему. 2. Должно существовать лечение заболевания. 3.
Возможности диаг. и лечения заб. должны быть доступны. 4. Заб. должно
иметь скрытый период. 5. Для заб. должен сущь метод исследования. 6.
Метод исследования должен быть приемлем для использования в
популяции. 7. Необходимо адекватно понимать естест. течение болезни. 8.
Должна существовать согласованная политика в необходимости лечения. 9.
Экономические расходы на выявление случаев заболевания должны
быть сбалансированы с общим объѐмом расходов. 10. Скрининг должен
осуществляться непрерывно, а не «раз и навсегда».
Цель дисп. – раннее выявление факта хронизации или развития ослож.,
а в случае затяжного течения – коррекция терапии и мониторинг
процесса выздоровления. При хрон. течении заболевания – мониторинг
течения забол. в динамике, проф. развития либо терапия ослож., проведение
длит. курсов этиот.терапии.
Реконвалесценты, направл.на диспансерное наблюд. врачами КИЗа (кабинет
инфекционных заболеваний при поликлиниках) или участковыми врачами.
При необх. проводят консультацию и лечение пациентов у других
специальностей.+входит проведение лечебно-оздор., реабилитационных
меропр., выявление и лечение сопутствующей патологии.
Врач, дает рекомендации, направ. на улучшение качества жизни , по
диетическому питанию, решает вопрос о необходимости проведения
физиотерапевти. процедур, ЛФК, направления реконвалесцента на
санаторно-курортное лечение, решение вопросов режима труда и отдыха
пациентов, экспертизы временной нетрудоспособности. В случае
длительного бактериовыделения у лиц, связанных с приготовлением пищи
и приравненных к ним, совместно с эпидемиологом решает вопрос о
переводе их на другую работу.
организацию и проведение проф.прививок и дегельминтизации; При
выявлении больных детей с инфекционными и паразитарными болезнями
по эпид. показаниям, обеспечить изоляцию, врач обязан регистрировать в
журнале учета инфекционных заболеваний
Заполняются медицинская карта амбулаторного больного (форма 025/у) и
учетная форма 131/у-Д «Карта
Задачами кабинета диспансеризации: – обеспечение своевременного
выявления инфек. больных; – проведение организационно-методической
работы и обеспечение квалиф. Консульт. помощи по диагностике и лечению
больных инфекционными – изучение и анализ динамики инфек заб.
смертности, разработка и осуществление мероприятий по повышению
качества и эффективности диагностики, лечения и профилактики
инфекционных болезней.
25.
Наблюдение за ИЗ:Брюшной тиф и Паратиф А и В наблюд. 3 мес. - наблюдение с
термометрией и еженедельно в первые 2 мес., в последующий в
последующий А и В месяц — 1 раз в 2 нед; ежемесячное бак. Исслед.
испражнений,мочи и в конце наблюдения — желчи.
Сальмонеллез набл. 3 мес ежемесячное бактер. Исслед. испражнений;
при генерализованных формах однократное бакт исслед. желчи перед
снятием с учета.
Дизентерия острая Работники пищевых - 3 мес. - наблюдение, а у
пищевиков и лиц,приравн.к ним ежемесячное — бак. Исслед. Испражнений
Дизентерия хрон. Декретированная категория 6 мес.
Недекретир.категр.-3 мес.наблюдение с ежемесячным бак иссле.
ОКИ- декретир.катег. -3 мес. Недекр.катег. 1-2 мес – ежемес. Бак исслед.
Холера -12 мес- наблюд. И исслед испраж. 1 мес- 1 раз в 10 дней с 2 – мес
– 1 раз в мес. 1 раз в квартал. Бак ислед. Желчи 1 раз в мес.
Псевдотуберкулез – 3 мес. Биохим . 1 и 3 мес
Ангина -1 мес как и оам на 1 и 3 недели после выписки. Экг
Орнитоз -2 года, Клинические осмотры через 1, 3, 6 и 12 мес.,далее 1 раз в
год. Флг и РСК орнитозным АГ один раз в 6 мес.
Рожа -2 года
Столбняк – 2 года . Наб. у невропатолога, клин. осмотры в первые 2 мес. 1
раз в мес. ,далее 1 раз в 3 мес
Инфекционный мононуклеоз – 6 мес. 1 раз-в 3 мес .КАК
Малярия – 2 года
Носители дефтирийный микробов – до получения 2 отриц. Мазков .
санация хрон забол носоглот ки.
Лептоспироз- 6 мес. Осмотри 1 раз в 2 мес. КАК. Моча, б\м
Гепатит В – не менее 12 мес. Наблюд. через 3, 6, 9, 12 мес. после выписк
Гепатит А- не менее 3 мес. Клин. и лаб. Обсл. в течение 1-го месяца врачом
стационара, в последующем через 3 мес после выписки — в КИЗ
22. Медицинская документация инфекционного больного в детской
поликлинике и стационаре.
История болезни+Собрать эпидемиологический анамнез с указанием
срока и места контакта с инфекционным заболеванием. При подозрении
на вирусный гепатит отразить все манипуляции, связанные с нарушением
26.
целостности кожных покровов или слизистых (инъекции, пункции,лабораторные исследования, операции, профилактические прививки,
аллергологические пробы, стоматологические манипуляции (на
протяжении последних 6 месяцев и конкретные сроки их проведения). В
ряде случаев следует выяснить купание в водоемах, питье воды из
источников, пребывание в других местностях, наличие отхождения
члеников глистов или аскарид и т.д.
23. Современные методы лабораторной диагностики инфекционных
заболеваний. Значение иммуноферментного и радиоиммунного методов
исследования в диагностике инфекционных болезней.
Лабораторные методы имеют решающее значение. Среди них
неспецифические: гемограмма, печеночные пробы, протеинограмма,
ионограмма, коагулограмма, анализ мочи, копроцитограмма. Такие методы
позволяют поставить синдромальный диагноз, определить тяжесть
болезни, своевременно выявить осложнения. Специфические методы:
1-выделение возбудителя-бактериологический (посев на элективные
среды, учет результата после инкубации колоний в термостате, БХтипирование возбудителя, опред.чувст-сти к а/б--диагн.ОКИ,коклюша,дифтерии), вирусологический методы (посев на
культуры фибробластов, эмбриональные кл чел-ка);
2-визуализация возбудителя-бактериоскопическое (микроскопия
окрашенных мазков исследуемого материала---менингококк,
лептоспироз,возвратный тиф), вирусоскопическое (обнаружение вируса
при электронной микроскопии исследуемого материала---ограниченное
применение), паразитологическое исследование (микроскопия
специфически окрашенных мазков крови, экссудата, мокроты, кала,
биоптатов---малярия, лямблиоз, амебиаз, пневмоцистоз).
3-выявление АГ возбудителя (экспресс-диагностика): РИФ, РНИФ, РИМ, ИФА,
ПЦР, РА, РЛА, РПГА, РНГА, РСК, РТГА,
4-обнаружение специфических АТ (серологическая д-ка): РА, РЛА, РПГА,
РНГА, РСК, РТГА, ИФА, РИМ.
5-кожные аллергические пробы-введение аллергена в кожу (туб-з,
туляремия, токсоплазмоз).
РИМ-радиоиммунологический метод или радиоиммунный анализвысокочувствительный, основан на применении радиоизотопной метки
антигенов или антител. Сущность метода – определение кол-ва меченного
27.
радиоактивным йодом антигена после его контакта с гомологичнымиантителами сыворотки---диагн-ка вирусных гепатитов, бактериальных и
протозойных болезней.
Иммуноферментный анализ-ИФА-высокочувствительный, легко
воспроизводим, не требует радиоактивных реагентов, что делает его более
доступным по сравнению с РИА. Принцип – использование антител,
конъюгированных с ферментами конъюгатов. Присоединяюсь к
иммунным комплексам, конъюгат способствует их выявлению в рез-те
реакции фермента с хромогенным субстратом (исп-ют для опр-ия АГ
гепатита В в сыв-ке крови, иерсиниозного АГ в кале, моче, слюне).
24. Понятие об иммунитете. Активный и пассивный иммунитет.
Факторы и механизмы наследственного и приобретенного иммунитета.
Становление иммунитета в возрастном аспекте. Специфические и
неспецифические факторы защиты. Понятие о трансплацентарном
иммунитете.
Иммунитет – совокупность биол.реакций, направленных на сохранение
гемостаза и обеспечивающих специфическую защиту организма от
инфекционных и чужеродных агентов. Врожденный иммунитет/
наследственный – передается по наследству, как и др генетические
признаки. Степень напряженности его различна: от полной устойчивости к
отдельным возбудителям до относительной устойчивости, которая может
быть преодолена в рез-те неблагоприятных воздействий. Приобретенный
иммунитет делится на: 1-активный – возникает в рез-те заболевания,
перенесенного в манифестной или бессимптомной форме, а также после
вакцинации; развивается в течение 1-2нед от начала болезни (Мб
пожизеннно-корь, коклюш, паротит; или временно-грипп, шигеллезы) или
после прививки/поствакцинальный-непродолжительный---требуется
ревакцинация. 2-пассивный-формируется в рез-те введения в организм
антител (Ig, плазма, кровь переболевших)-формируется быстро, но
ненадолго, в среднем на 15-20дней. Разновидность пассивного –
трансплацентарный иммунитет – обусловлен передачей материнских
антител плоду (осуществляется передача только IgG, они сохраняются
3-6мес после рождения ребенка и определяют его невосприимчивость в
этот период к некоторым инфекциям-корь, краснуха, ветр оспа, паротит).
25. Понятие об управляемых и неуправляемых инфекциях. Активная
иммунизация. Характеристика вакцинальных препаратов. Календарь
прививок, принятый в России. Задачи участкового врача в
28.
организации прививочного дела. Работа кабинетаиммунопрофилактики. Показания и противопоказания к прививкам.
Подготовка детей к вакцинации. Поствакцинальные реакции и
осложнения. Клинические проявления. Профилактика. Лечение.
Щадящие методы вакцинации. Характеристика вакцинальных
препаратов.
о
з
Неуправляемые – нет эффективных мероприятий против них.
Управляемые - (контролируемые) средствами иммунопрофилактики и сан.
гиг. мероприятиями. Возможность управления определяется построением и
реализацией эпиднадзора и эпидконтроля.
Активная иммунизация — введение антигена для стимуляции иммунного
ответа и развития иммунитета. Повторная иммунизация способствует более
выраженному иммунному ответу и повышению устойчивости к
возбудителю. При инфекциях с длительным инкубационным периодом,
например при бешенстве, активная иммунизация позволяет предупредить
заболевание даже после заражения. В зависимости от типа антигена
активная иммунизация приводит к формированию временного или
постоянного иммунитета. Для введения активной иммунизации используют
антигены,вакцины.
В настоящее время для профилактики инфекционных заболеваний
применяют следующие вакцинные препараты:
1) Вакцины живые при введении в организм (обычно в дозе 1 тыс.-1 млн.
клеток) приживаются, ра множаются, вызывают вакцинальный процесс и
формирование активного иммунитета против с ответствующего
возбудителя.
Вакцины получают из аттенуированных вакцинных штаммов или из
непатогенных для человека природных (дивергентных) штаммов,
имеющих общие антигенные свойства с болезнетворными патогенными
штаммами представляют собой взвеси выращенных на различных
питательных субстратах вакцинных штаммов.
Основным свойством живого аттенуированного штамма, используемого в
производстве вакцин, является стойкая утрата вирулентности при
сохранении способности вызывать иммунную реакцию, схожую с
естественной. Вакцинный штамм размножается в организме хозяина и
индуцирует клеточный, гуморальный, секреторный иммунитет, создавая
защиту всех входных ворот инфекции.
Главными преимуществами живых вакцин являются:
• высокая напряженность, прочность и длительность создаваемого ими
иммунитета;
29.
• возможность применения не только путем подкожного введения, но ии
о
е
о
а
другими, более пр стыми путями (накожно, перорально,
интраназально).
Живые вакцины имеют ряд недостатков:
• сложно комбинируются и плохо дозируются;
• категорически противопоказаны людям, страдающим
иммунодефицитом;
• относительно нестабильны;
В процессе производства, транспортировки, хранения и применения живых
вакцин, н ходимо строго соблюдать меры, предохраняющие
микроорганизмы от гибели и гарантирующие сохранение активности
препаратов (холодовая цепь). В Российской Федерации живые вакцины
широко применяют с целью специфической проф лактики полиомиелита,
кори, эпидемического паротита, гриппа, туберкулеза, чумы, туляремии,
бруцеллеза, сибирской язвы.
2) Убитые вакцины (инактивированные) получают путем получаемые
путем инактивации выращенных штаммов различными методами
таким способом, который приводит лишь к минимальному повреждению
структурных белков. Чаще всего с этой целью прибегают к мягкой обработке формалином, фенолом, спиртом. Инактивируют нагреванием при
температуре 56 С в теч ние 2-х часов, УФ-лучами. Иммуногенность
инактивированных вакцин ниже в сравнении с живыми, иммунитет менее
напряженный и непродолжительный.
Убитые вакцины имеют следующие преимущества:
1. хорошо комбинируются, дозируются;
2. не вызывают вакцинно-ассоциированных заболеваний
3. применяются у людей, страдающих иммунодефицитами
В РФ применяют убитые вакцины (против брюшного тифа, холеры,
бешенства, гриппа, клещевого энцефалита, лентосиироза, коклюша.
Лечебные убитые вакцины против бруцеллеза, дизентерии, гонореи,
стафилококковых инфекций. Лечебный эффект достигается за счет
активации работы иммунной системы и факторов естественной
резистентности организма. Лечебные убитые вакцины применяют при
хронических, вялотекущих инфекциях; вводят в/мышечно, дозировано под
контролем состояния больного.
К недостаткам корпускулярных вакцин (живых и убитых) следует отнести
наличие в их составе большого количества «балластных» АГ и других
компонентов, не участвующих в формир вании специфической защиты;
30.
ан
у
они способны оказывать токсическое и/или аллергизируюшее влияние на
организм.
3) Химические вакцины содержат отдельные компоненты (обладающие
иммуногенностью) извлекаемые из микроорганизмов различными
химическими методами Химические вакцины имеют следующие
преимущества:
— менее реактогенны, пригодны для детей дошкольного возраста
Химические вакцины имеют ряд недостатков:
— иммуногенность химические вакцин ниже в сравнении с живыми,
поэтому часто в такие препараты добавляют адъювант (гидрат окиси
алюминия).
В РФ применяют вакцины для профилактики брюшного и сыпного тифов,
менингококковую, гриппозную и др.
4) Анатоксины, анатоксины, получают путем обезвреживания формалином
токсинов, являющихся продуктом метаболизма некоторых патогенных
микроорганизмов. Они предназначены для иммунизации людей,
используются в виде очищенных, концентрированных препаратов,
адсорбированных на гидрате окиси алюминия. Для очистки их от
балластных веществ нативные анатоксины подвергают специальной
обработке различными химическими методами, в результате чего препараты
не только освобождаются от балластных веществ, но и концентрируются по
объему, что позволяет вводить необходимую дозу препарата в значительно
меньшем объеме. Имму ная система человека не способна эффективно
отвечать на одновременное введение нескольких антигенов. Адсорбция
антигенов резко повышает эффективность вакцинации. Это объясняется
тем, что в месте инъекции адсорбированного препарата создается «депо»
антигенов, характериз ется замедленным их всасыванием; дробное
поступление антигена из места инъекции обеспечив ет эффект суммации
антигенного раздражения и резко повышает иммунный эффект.
Анатоксины имеют следующие преимущества:
- препараты относительно термостабильны, однако Анатоксины имеют ряд
недостатков:
• индуцируют только антитоксический иммунитет, что не позволяет
предотвратить бактерионосительство и локализованные формы
заболеваний
• не допускается замораживание адсорбированных препаратов (АДС,
АС, АД, АДС-м, и т.д.).
• требуются повторные ревакцинации
31.
ис
е
н
к
Синтетические и полусинтетические вакцины, разрабатываемые в рамках
проблемы повышения эффективности и снижения побочного действия
вакцин, состоят из антигена или его д терминанта в молекулярном виде,
полимерного носителя (для придания макромолекулярности) и адъюванта,
неспецифически повышающего иммуногенность АГ. В качестве носителя
используют полиэлектролиты (винилпирролидон, декстран), с которыми
соединяют АГ. Разрабатываются си тетические вакцины против гриппа,
гепатита В и др.
5. векторные вакцины получают генно-инженерным способом.
Получены сотни рекомбинантных штаммов бактерий, вирусов,
дрожжей, несущих определенный антиген (например,
сальмонеллезная вакцина против гепатита В)
6. молекулярные вакцины получают путем биосинтеза (анатоксины) или
химического синтеза (антигенные компоненты ВИЧ, гепатитов);
молекулярные генноинженерные вакцины получают из протективных
антигенов, которые нарабатывают рекомбинантные штаммы
микроорганизмов (вакцина дрожжевая против гепатита В, против
малярии и др.).
7. Ассоциированные вакцины (поливакцины) включают антигены
нескольких микробов и нередко в различных видах (убитые клетки,
анатоксины и др.), что позволяет одновременно иммун зировать
против нескольких инфекций.
В РФ используют одну ассоциированную вакцину АКДС (вакцина АКДС
содержит убитые ко люшные бактерии и 2 анатоксина - дифтерийный и
столбнячный); за рубежом широко используют а социированные вакцины тетракокк (коклюш, дифтерия, столбняк, полиомиелит); вакцина MMR
(корь, эпидемический паротит, краснуха) и др.
32.
Показания к прививкам: В детском возрасте каждый человек долженбыть привит от полиомиелита, кори, туберкулеза, коклюша, дифтерии,
столбняка, краснухи, эпидемического паротита и гепатита В. Сроки
введения вакцин против этих заболеваний регламентируются календарем
профилактических прививок. По эпидемиологическим показаниям может
проводиться вакцинопрофилактика гриппа. Также показаниями к введению
вакцин являются появление или угроза распространения инфекционных
заболеваний, возникновение вспышек или эпидемий тех или иных
инфекций.
Противопоказания индивидуальны для каждой вакцины, указаны в
инструкции для ее применения. Общие противопоказания к введению
вакцин – наличие острых инфекционных или неинфекционных
заболеваний, хронические заболевания внутренних органов (печени,
поджелудочной железы, селезенки) в период обострения, аллергические
состояния, тяжелые заболевания сердечно-сосудистой системы, заболевания
центральной нервной системы, злокачественные новообразования,
выраженные иммунодефициты. После введения вакцин может
кратковременно повышаться температура тела, появляться местные реакции
в виде покраснения, отека в месте введения препарата.
33.
Осложнения после прививок: местных реакций – абсцессов и флегмон;осложнений со стороны центральной нервной системы – судорожного
синдрома, энцефалопатии, поствакцинального энцефалита; осложнений
аллергического характера – астматического синдрома, коллаптоидных
состояний и даже анафилактического шока; обострения или первых
проявлений хронических заболеваний; осложнений со стороны различных
органов и систем – почек, сердца, суставов, желудочно-кишечного тракта;
летального исхода.
26. Общие принципы антибактериальной терапии при инфекционных
заболеваниях у детей. Клинические и лабораторные показатели
проведенной антибактериальной терапии. Осложнения антибактериальной
терапии, их профилактика и лечение.
1 назначение по показ(когда доказана этиологич роль мо)-перед
назначение аб взятие анализов на опред в-ля и его чувств к аб
-оценка эффективности через 48-72 часа -стартовпя терапия аб узкого
спектора д-я(но на практике шспд)
2 правильное дозирование и путь введения -пероральное
применение,только в тяж теч инъекционное
3 исклюение или умен нежелательных эф
Клинические -снижение температуры тела и интоксикации.
34.
Лабораторные:-оак – на 2–3-й день и после окончания антибактериальнойтерапии;
-бх – контроль через 1 неделю при наличии изменений в первом
исследовании или клиническом ухудшении;
Осложнения
1 Токсическое действие- зависит от свойств самого препарата, его дозы,
способа введения, состояния больного и проявляется только при
длительном и систематическом применении.
- нейротоксическое -гликопептиды и аминогликозиды оказывают
ототоксическое действи;
нефротоксическое (аминогликозиды, макролиды, гликопептиды,
сульфаниламиды);
- угнетение кроветворения (тетрациклины, сульфаниламиды,
левомицетин/хлорамфеникол
- тератогенное [аминогликозиды, тетрациклины нарушают развитие
костей, хрящей у плода и детей, формирование зубной эмали
2 Дисбиоз- нарушаются функции ЖКТ, возникает авитаминоз и может
развиться вторичная инфекция (в том числе эндогенная, например
кандидоз, псевдомембранозный колит).Лечение: витаминотерапией,
применением эубиотиков.(линекс,бифидумбактерин)
3 аллергические реакции.профил-сбор анамнеза.
4 Эндотоксический шок (терапевтический). Это явление, которое возникает
при лечении инфекций, вызванных гр-. Введение аб вызывает гибель и
разрушение клеток, и высвобождение больших количеств эндотоксина.
Это закономерное явление, которое сопровождается временным
ухудшением клинического состояния больного.
27. 27. Вакцинотерапия и серотерапия. Показания к применению.
Возможные осложнения, их профилактика и лечение.
Вакцинотерапия – введение больным различных специфических
антигенов (проводится для повышения специфического иммуногенеза, в
ряде случаев – специфической десенсибилизации); не нашла широкого
применения в педиатрической практике. В настоящее время вакцины
используют при лечении больных с туляремией, бруцеллезом и др.
35.
Серотерапия – исп сывороток иммунизированных животных (лошади) ииммунных людей. Антитоксические сыв исп против дифтерии, столбняка,
ботулизма, газ гангрены. Возможно развитие анафилактического шока и
сыворот болезни. Так же применяют нормальный человеческий Ig (корь,
ВГА) специф Ig (гипериммунный противостафиллококковый,
противогриппозный)
Следует с осторожностью подходить к введению сывороток детям с
аллергически измененной реактивностью. Их вводят только при наличии
строгих показаний. Для предупреждения
системных аллергических реакций вводят внутримышечно 0,1 мл
сыворотки, разведенной изотоническим раствором хлорида натрия в 10
раз, затем через 30 мин — 0,7 мл этой же разведенной сыворотки; при
отсутствии реакций через 1,5—2 ч вводят остальную дозу сыворотки. Для
предупреждения системных аллергических реакций вместе с сывороткой
могут быть введены адреналин и антигистаминные препараты, после
введения сыворотки антигистаминные препараты и эфедрин назначают
внутрь. Такое лечение, тем не менее, не предотвращает возможность
развития сывороточной болезни.
Сывороточная болезнь — это состояние, развивающееся при лечении
иммунными сыворотками животного происхождения. Представляет собой
иммунную реакцию на введение чужеродных белков сыворотки,
заключающуюся в образовании большого количества связывающих их
антител плазмоцитами организма человека. Лечение: отменить
сыворотку; НПВС; антигистаминные; ГКС: напр. преднизон перорально —
изначально 0,5–1,0 мг/кг 1 × в день утром, потом постепенно уменьшать
дозу до прекращения приёма лекарства через 7–14 дне
28) Бактериофаги и их применение при инфекционных заболеваниях у
детей.
Препараты бактериофагов применяют для леч. и профил. ИЗ, а также для
определения фагочувствительности и фаготипирования при
индикации микроор. Действие фагов основано на их строгой
специфичности. Активный препарат фага представляет собой фильтрат
бактериальной культуры, зараженной соответствующим фагом. Лечебпрофила. действие фагов литическая активностью самого фага, а также
иммунизир.действием наход. в фаголизатах компонентов (антигенов)
разрушенных микроб. клеток, особенно при неоднократном применении.
При получении препаратов-бакфагов используют проверенные штаммы
фагов и типичные культуры микроорганизмов. Выращенную в жидкой
36.
питательной среде бактерийную культуру заражают маточной взвесью фага.Лизированную фагом культуру фильтруют через бактер.фильтры и к
фильтрату, содержащему фаг, в качестве консерванта добавляют рас-р
хинозола. Готовый препарат фага представляет собой прозрачную жидкость
желт. цвета, для более длительного хранения некоторые фаги выпускаются
в сухом виде (в таблетках).
При лечении и проф. КишИнф жидкие б\ф применяют одновременно с
содовым рас-ом, так как кислое содержимое желудка разрушает фаг,
таблетки же покрыты кислотоустойчивой оболочкой. Сохраняется
бакфаг в организме недолго 5—7 дней,- применять повторно.
ПРИМЕРЫ: 1. Поливалентный брюшнотифозный сухой бактериофаг
представляет собой фильтрат фаголизата брюшнотифозных бактерий,
содержащих Vi — антигены, чувствительных к наиболее распространенным
фаготипам (А, С, Д, Е и F) бактерий брюшного тифа. Препарат применяется
при массовой профил-ке брюшного тифа, а также при противоэпидем.
Меропр. в очагах брюшного тифа. Бактериофаг выпускается в табл.,
покрытых кислото-устойчивой оболочкой (для предупреждения
растворения в желудке) и применяется per os по одной таблетке в течение 3
—7 дней в зависимости от эпидем. обстановки.
2. Поливалентный сальмонеллезный жидкий бактериофаг групп А, В, С,
Д, Е — получен из смеси фаголизатов нескольких типов, наиболее
распространенных сальмонелл (из серологических групп А, В, С, Д, Е).
Бактериофаг применяют для лечения больных сальмонеллезами, для
санации реконвалесцентов и носителей сальмонелл, по эпид. Показ-м и с
целью профил.
3. Поливалентный дизентерийный бактериофаг (сухой и жидкий) является
смесью фильтратов фаголизатов шигелл Зонне, Флекснера. Бактериофаг
применяют с профил. целью в сезон подъема заболев-ти (в детских
учреждениях и среди работников пищевой промышленности) и в очагах
заболевания по эпид. показаниям. Фагирование проводят 1 раз в 3 дня (по
одной таблетке). Для лечения дизентерийный бактериофаг применяют с
первого дня забол.по опред. схеме назначений.
4. Бактериофаг коли жидкий представляет собой фильтрат фаголизатов,
часто выделяющихся энтеропатогенных эшерихий. Коли-бактериофаг для
лечения больных с заб внутр.органов, вызванных эшерихиями, с
поражениями кожи, но только после опред. чувст. к фагу выделенной от
больного культуры кишечной палочки. применяется местно, п\к и в\м
(непосредственно в очаг поражения и вдали от места локализации
воспаления). Коли-бактериофаг используют и с целью профила. при
обработке послеоперационных ран.
37.
5. Бактериофаг протейный состоит из смеси фаголизатов, активных вотношении некоторых видов протеев, способных вызвать воспалительный
процесс. Фаг применяют с лечебной целью. Коли-протейный фаг жидкий
представляет собой смесь фильтратов фаголизата энтеропатогенных
эшерихий и протеев. Фаг применяется per os при лечении детей с
кишечной инфекцией, вызванной энтеропатогенными эшерихиями и
протеем.
6. Стафилококковый фаг — жидкий является фильтратом фаголизата
патогенных стафилококков, применяется с лечебной целью при
стафилококковых поражениях кожи и подкожной клетчатки наружно, а
также подкожно и внутримышечно.
При наличии воспаления в полостях (брюшной, плевральной, суставной и т.
д.) фаг вводят непосредственно в очаг поражения. Стафилококковый фаг
используют и с профил. целью для орошения послеоперационных и
свежеинфицированных ран.
7. Стрептококковый фаг жидкий получен из фаголизата патогенных для
человека стрептококков различных серологических типов. Фаг применяют
для лечения и профилактики заболеваний, вызванных стрептококками.
применяется наружно, а также подкожно, в\м
29. Понятие о нормальной микрофлоре кишечника. Ее роль в норме и при
патологии. Дисбактериоз кишечника.
Состояние эубиоза — динамического равновесия нормальной
микрофлоры и организма человека — может нарушаться под влиянием
факторов окружающей среды, стрессовых воздействий, широкого и
бесконтрольного применения антимикробных препаратов, лучевой
терапии и хими-отерапии, нерационального питания, оперативных
вмешательств и т. д. В результате нарушается колонизационная
резистентность. Аномально размножившиеся транзиторные
микроорганизмы продуцируют токсичные продукты метаболизма —
индол, скатол, аммиак, сероводород.
Верхние отделы тонкой к-ки относительно свободны от бактерий
(неблагоприятн.д-е щелочного pH и пищеварит.ферментов). Тем не менее в
этих отделах можно обнаружить кандиды, стрептококки и лактобациллы.
Нижние отделы тонкой и, особенно, толстая к-ка – огромный резервуар
бактерий. Облигатные анаэробы сост.96 – 99% : бифидобактерии,
лактобактерии, эубактерии, катенобактерии, бактероиды.
Бифидобактерии и бактероиды сост.80 – 90%. Факультативные анаэробы
38.
сост.1 – 4% : энтеробактерии – E.coli,p.Enterobacter, Клебсиелла,лактобациллы, энтерококки. В небольшом кол-ве (0,001 – 0,01%)
содерж.клебсиеллы, протей, дрожжи, синегнойная палочка, простейшие,
вирусы. В очень редких случаях встреч.стафилококки и стрептококки.
Ф-ции микрофлоры к-ка: Участвует в процессе переваривания (образует
ферменты). Образует витамины группы В, К, фолиевую к-ту. Обладает
антагонистическими свойствами (выраб.антибиотикоподобные в-ва –
канамицины и т.д.). Облад.антигенностью (IgAsec). Влияет на
формирование слизистой в к-ке.
Состояния, развивающиеся в результате утраты нормальных функций
микрофлоры, называются дисбактериозом и дисбиозом.
При дисбактериозе происходят стойкие количественные и качественные
изменения бактерий, входящих в состав нормальной микрофлоры. При
дисбиозе изменения происходят и среди других групп микроорганизмов
(вирусов, грибов и др.). Дисбиоз и дисбактериоз могут приводить к
эндогенным инфекциями.
Средства коррекции микробиоты: Пробиотики – концентраты живых
микробактерий («лактобактерин», «бифиформ», бактисуптил, энетерол).
Пребиотики – безмикробные препараты, подобны олигосахарам,
стимуляторы роста микрофлоры (хилак форте).
Раздел II. Инфекции преимущественно с капельным механизмом передачи
1. Грипп
Остр инф заб-е с пораж со вдп, интоксик и лих.
Эт:ортомиксовирус А, В, С штаммы.(РНК) АГ: гемагглютини,
нейроаминидаза.
Эпид:склонность к эпидемиям и пандемиям,Иммтипоспецифический(обуславт повторные сл заб-я(сохр напряж 6 – 8 мес).
воспримч высокая,индекс контагиозности = 1,0;
И.И – больной, мах заразен в первые 3 сут; М.М – аэрозольный,Путьвозд-кап. Дети до 6 мес – иммунитет от матери.
П:1фаза- репродукция вир в кл органов дых.с-мы2 фазавирусемия ,токсические или токсикоаллергические р-и
39.
макроарганизма.3фаза-развитие воспалит.процессов в орг.дых.смы.4фбакт осложнения.5фаза-обратное развитие патолог.процесса.Патом: гиперемия+ отечность с.о.носа, расшир-е мелких кровсосудов,
точечн кровоизл в глотке, гортани; катаральный, реже катаральногеморрагич трахеит/трахеобронхит, редко – некротич изменения с.о.
трахеи и бронхов. Клетки мерцат эпителия теряют реснички, в их
цитоплазме вирионы гриппа. Десквамация эпителия, кот заполняет просвет
бронх. В легких:полнокров,отек,эмфизема, геморрагич инфаркт, серознодесквамативн пневмон, обр гиалиновых мембран. ЦНС: выраж микроцирк
и ликвородинамич нар-я: полнокровие, отек, кровоизл в вещество гм и
оболочки, тромбоз сосудов мозга. Признаки остр ссн, паренхиматозную
дистрофию вн органов.
Кл-я: По типу: 1. Типичные. 2. Атипичные: – стертая; – бессимпт. По тяжести:
1. Легкая. 2. Среднетяжелая. 3. Тяжелая (токсическая). 4. Гипертоксическая.
Критерии тяжести:выраженность синдр лихорадки; – выраженность синдр
интоксик; – выраж местных изменений. По течению (по характеру): 1.
Гладкое. 2. Негладкое: – с осл; – с наслоением вторичн инф; – с обостр хр
заб-й.
Кл: И.п – часы, 1-2 дня;. Типичные формы – катаральная, субтоксическая,
токсическая, токсико-катаральная; атипичные – стертая, гипертоксическая,
молниеносная.
1Начальный период-не характерен,
2п- разгара (7-8сут)-остро с Т 38,5-40 и интокс.3п-реконвалисц.
Клин синдр(в п разг):
1)нейротоксикоз(менингиальн синдр)- повторная рвота, сильная г.б.,
ригидность затыл мышц, +симп Брудзинского и Кернига.
2)геморрагический- носов кровотеч+ петехиальн сыпь на лице,шее,
верхней ч тела , круп(дисфония, грубый кашель, стеноз гортани)-при
парагрпиппе,
3)абдоминальный-рвота,частый стул при отсутствии явлений раздраж
брюшины,
3)обструктивный-бронхообструкция,(наруш проходимость бронхов и
сопротивление дп к вдыхаемому воздуху (за счет отека и\или
бронхоспазма)) 4)энцефалитический синдр - бред, галлюцинации,
генерализ судороги, наруш-е сознания.
40.
Респират инфекц токсикоз – неспецифич генерализ ответ орг-ма на инфекцагент с нар-ем ф-й вн орг и сист, особенно цнс и вегетат, сопровожд нак-ем
в тк и сосуд русле токсич продут
.I ст —компенсированная. Гиперсимпатикотония-возник наруш-е
периферич кровотока (из-за спазма сосудов кожи, печени, почек) и
централизация кровообр-я(клин: гипертермия, тахикардия, повыш ад).
Ирритативные нар-я сознания (возбуждение, беспокойство) смен
сопорозными (адинамия, заторможенность). Диурез сниж, геморрагии (I
стадия ДВС-синдрома). +эф-тивны сосудорасш
.II ст— субкомпенсированная: парез сосудов, повыш прониц сосуд ст, усил
ликворопродукция, интерстиц отеки, отек гм. Клин: среднемозговая
(диэнцефальную) кома, гиперрефлексия, мышечн гипертония, тон-клонич
судороги, гипертермия. Бледность,мрам кожи не исчезают после введения
сосудорасшир ср-в+акроцианоз, олигурия, тахи, глухость серд тонов,
гепатоспленомег. Ад сниж, но сад не ниже 70,носовые кровотечения,
микрогематурия, рвота «кофейной гущей», петехии (II ст ДВС-с).
III ст– декомпенсированная. Циркуляторн гипоксемия= поврежд клет
мембран= отек-набухание гм, стойкие некуп судороги, мыш атония,
арефлексия; отсут ответ на боль и р-я зрачков на свет; Т часто N. Кожа
бледно-цианотичная; с-м «белого пятна(замедл наполн капиляров после
сдавления, анурия, выр гепатоспленомегалия. Сад нниже 70, брадик,
патологич ритмы дыхания, кровоточивость из мест инъекций, геморрагич
сыпь (III стадия ДВС-синдрома). Стволовая кома -нар-е f жизн в органов
(сердца, легких, почек, печени).
Гипертоксическая форма-внезап начало, молниеносн течение с разв
менингеального, энцефалитического и геморрагического синдромов+в
первые часы респираторный токсикоз II – III ст, геморрагический отек
легких. Катаральный синдром выражен слабо. Характерна высокая
летальность.
Течение (по длительности) неосложненного гриппа острое, с быстрым
обратным развитием синдрома интоксикации (в течение 2 – 5 сут) и
катарального синдрома (5-7сут)
Осл:специфическиие:серозный.менингит,менингоэнцефалит,энцефалит,О
СтенозирующийЛарингоТрахеит,обстр.бронхит.Неспецифич(пневмония,
бронхит,трахеиты,ларингиты,обусловлены наслоением бакт
микрофлоры).
41.
Дети 1г:повыш заб-ть после 3-4 мес.У нр не развив гипертермия игеморрагич с-м.Катаральные явл слабые, начинается постепенно и
протекает со стертой клиникой: незначит беспокойство, сменяющееся
вялостью, отказ от груди. Т субфебр/норм. Преобладает негладкое течение
(возникн вторичных бакт осл), часто диагн пневмонию, Летальность выше,
чем у детей старш возр.
ЦНС: Энцефалическая реакция относится к неспецифическим синдромам
поражения нс, характериз общемозговыми нар-ми в виде
генерализованных судорог/делирия.
Лёгкие: поражение легких в 1 – 2-е сутки. Острый сегментарный отек легких
не имеет клиники, выявляется только Рг, с быстрым обратным развитием в
течение 3 – 5 сут. О.геморрагич отек легких :при тяжелых и
гипертоксических формах, протекающих с респираторным токсикозом, ССН
и почечной недостат. Клин: ДН III ст, «клокочущее» дыхание, выделение
розовой пенистой мокроты. Быстро развив вирусно-бакт пневмония.
Д-ка – клиника, эпиданамнез;вирусологический - выделение вируса – смыв
из носоглотки; серологически (РТГА – в динамике нарастание титра в 4 раза
за 10-14дн).Экспресс:прямой ИФА,ПЦР, как(лейкопения,лимфоцитоз, норм
СОЭ).
Диф: с ОРВИ негриппозной этиологии(парагрипп -кашель
грубый,лающий,грипп сухой,мучительный,трахеит!,РСинфспастический;корью (в катаральном периоде) отличается от гриппа
выраженным, постепенно усилив катаральным синдр-м, конъюнктивитом,
энантемой, типичны пятна Бельского – Филатова – Коплика.,
менингококковой инфекцией-с геморрагической сыпью, на фоне
острейшего начала болезни, выраженных симпт интоксикации, высокой
Тпоявляется типичная геморрагическая сыпь (в виде неправильной формы
пятен, «звездочек»), с некротическим компонентом, плотная на ощупь,
выступающая над уровнем кожи, чаще локализующаяся на ягодицах,
бедрах, голенях и стопах. Окраска сыпи различная, сочетание с розеолезнопапулезными элементами, брюшным тифом-отмечаются постепенное
начало, повышение Т в течение 5 – 6 сут, ухудшение состояния, г.б.;
длительная Т с суточными колебаниями, увеличение размеров печени и
селезенки, появление розеолезной сыпи на 8 – 10-е сутки болезни,
нарушение сознания
Л-е: Пост режим на о.период (min 3 – 5 сут). Госпит:больные с тяжелыми
формами гриппа и осл,дети раннего возраста. Диета. Пища механически и
42.
химически щадящая, теплая, с огранич соли, богатая витаминами, преимущмолочно-растительная. Обильное питье.
Этиотропная терапия показана всем больным гриппом, вне зависимости от
тяжести заболевания в первые 3 – 5 сут болезни. этиотропно-(блокаторы
ионного канала-ремантадин применяется при сезонном гриппе детям ст
7-10лет по 50мг\2р\д,11-14 лет по 50 мг 3\д.курс 5 дней,орвиремполимеразный ремантадин в сиропе,от 1 до 3 лет в первый день по 10мл3
раза, 2-3 день- 10мл 2р\д, 4день-10мл-1р\д. 3-7лет –
1день-15мл-3р\д,2-3день-по 15мл -2р\д,4 день-15мл -1р\д.).(ингибитор
нейроминидазы –тамифлю в разовой дозе детям с м т до 15
кг-30мг,15-23кг-45мг,23-40кг-60мг,б40кг-75мг- 2р\с .курс 5 дней.Реленза – с
5 лет и ст по 2 ингаляции 2р\д-5 дней).(индукторы интерферона –
циклоферон внутрь 1р\д от 4-7лет 150мг(1таб),8-12лет-300мг,ст12лет
-450мг. Анаферон детский). Виферон 150 000 МЕ (рекомбинантный
интерферон α2β в сочетании с витамином Е и витамином С) применяют для
лечения детей в возрасте до 7 лет (в том числе новорожденных); виферон
500 000 МЕ применяют у больных старше 7 лет и назначают по 1 свече 2
раза в сутки в течение 5 дней. Патогенетическая и симпт: аскорбиновую
кислоту, рутин, бета-каротин, вит гр В (тиамин, рибофлавин) в составе
поливитаминных (веторон для детей), вит-минер компл (алфавит,
мультитабс).,жаропониж(парацетамол, нурофен,литическая
смесь(анальгин,пипольфен,папаверин 0,1мл\год жизни), ринит(сосудосуж.галазолин),кашель сухой каделак-фито,синекод-первые 3
дня ,затем муколитики с отхаркивающим эффектом –
амброксол,бромгексин –до 6 лет-по 5мл ,6-12лет-5-10мл 3р\д курсом
7-10дней).при наслоение инфекции –аб.
Экстр помощь: судорожн с-м - диазепам (седуксен, реланиум),
оксигенотерапию; при повторных судорогах -20 % р-р ГОМК. При стойкой
гипертермии, развитии коматозного состояния (респираторный токсикоз II
– III ст) -инфузионная терапия из расчета половины объема
физиологической потребности в жидкости.NaCl/ 5 или 10 % глю с
инсулином и препаратами калия, реополиглюкин, реамберин, альбумин, а
также гкс (преднизолон, дексаметазон), проводят коррекцию
электролитных расстройств и КОС.
При тяжелых формах гриппа лечение больных проводится с учетом
ведущих клинических синдромов. При токсикозе I степени терапия
направлена на устранение спазма периферических сосудов. Для этого
43.
вводят спазмолитики (но-шпа, папаверин, дибазол) в сочетании слитической смесью. При отсутствии эффекта применяют ганглиоблокаторы
(пентамин, бензогексоний)
Проф: специфическая в рф обязат.вакцинации подлежат дети:
посещ.д\с,учащ
1-11кл,студенты,взрослые(мед,пед,комунал,транспорт),взрослые ст 60 лет.
Для активной иммунизации используют отеч живые и инактивированные
вакцины ,а т ж импортные( ваксигрипп, флюарикс,
бегривак,инфлювак(грипповак –инактивированная цельновирионная)
схема: ранее не болевшим и не привитым детям с 6 ме до 3лет 2х кратно по
0,25мл с интервалом в 1 мес, ранее болевшим ст3лет и взрослым по 0,5млоднократно.
Неспецифическая : изоляция на 7-10 дней, в д\с ежедневно
измер.темп,,регулярное проветривание,влажная уборка и кварцивание. Не
устойчив в окруж.среде(поэтому заключ.дезинфекцию не проводят)
2. ПАРАГРИПП
Парагрипп- Острое инф.заб.,вызываемое различными серотипами вируса
парагриппа, передающиеся ВКП , хар-ся поражением респираторного
тракта, преимущ. гортани, проявляющееся умеренно выраженной
интоксикацией и катаральным синдромом.
Этиология – Парамиксавирус ,РНК
АГ – гемаглютинин, нейраминидаза. Стабильность АГ структуры. НЕ уст во
внеш среде , в заморож сост-неск мес-лет
Эпид – восприимчивость наиболее высока у детей в возрасте 1 – 5 лет. Дети
до 4 мес. болеют редко.
Источник Инфекции – больной. Выделение вируса – в течение острого
периода болезни (7-10 дней).
Мех- кап
Путь передачи – воздушно-капельный.
Иммун: типоспецифический ,6 – 10 мес.
Патогенез – попад на слиз ВДП- в эпителий носа, глотки и гортани –
разрушение эпителия, накопление слизистого эксудата, отечность;
вирусемия, обще токсическое действие.
Сенсибилизация вирусными антигенами, присоединение бак инфекции.
Общетоксическое действие – угнетение клет и гумор иммунитета, актив
бак инфекции(ран возр = пневмонии и вирусно-бактериальные
44.
стенозирующие ларинготрахеиты.) Возможны аллергические иаутоаллергические реакции. Сосудистые и микроциркуляторные
нарушения – незначительны, больше страдает гортань и носоглот.
Вирусы 1-го и 2-го типа = лок в гортани и трахее, 3-го -у детей ранн возр пор
ниж отд ДС (бронхиолы и альвеолы).
Патоморфология. в гортани – катаральный ларингит.
трахея и бронхи = ларинготрахеит и ларинготрахеобронхит.
Стенки ДП: отеч, полнокр, очаговая гиперплазия эпителия.
В просвете бр = слущенные клетки мерц эпителия с РНК-содер вкл.
Классификация :
По типу: 1. Типичные. 2. Атипичные: – стертая; – бессимптомная.
По тяжести: 1. Легкая(Т субфебр\норм, катар слаб,осипл голоса, сух
каш,перех во вл).
2. Ср-тяж(38,6 – 39,5,интокс, ларингит, мб остр стенозир ларинготрах).
3. Тяж. Критерии тяжести: – выр синдрома лихи(39,6 – 40,0); – выр с. интокс
(гб, рвота, адинамия и анорексия, менинг или энцефалитический синдром);
– выр мест измен (катар=ларингит и сим пор НДП= ларинготрахеобронхиты,
бронхиты и бронхиолиты(ран возр)), Ауск: жесткое дыхание, рассеянные
сухие и разнокалиберные влажные хрипы
По течению (по характеру): 1. Гладкое. 2. Негладкое: – с ослож; – с насл втор
инфек; – с обостр хр.
Клиника – инкуб период – 2-7 дней(в среднем 3 – 4 сут)
Нач пер-нет
Разгар – остро, пов Т 37,5-38,0 с 1х дней, незначительная интоксикация(3-5
сут) и катаральные явления; слабость, нарушения аппетита, сна, головная
боль;
Катаральный синдром(7-14 сут) – ринит(сероз ,умер), фарингит(гиперем,
зернистость, боль) и ларингит.
Ларингит - осиплостью голоса и грубым,лающим кашлем; через 2 – 4 дня
голос становится звонким, а кашель переходит во влажный.
Реконвалесценция. Через 7 – 14 сут от начала заболевания
Атипичные формы = старшего возраста и взр(повтор).
Стертая: Т норм, инток-нет. Катар- скудн сероз выд из носа, слабой
гиперемией нёбных дужек и покашливанием.
Бессимптомная –нет клиники, диагностируется при нарастании титра ат к
парагриппу в 4 раза.
45.
Осложнения. Специфические осложнения: стенозирующий ларинготрахеит,обструктивный бронхит. Неспецифические осложнения (бронхит,
бронхиолит, пневмония, отит = стафилококк, стрептококк …
стенозирующий ларинготрахеит: от 1 до 3 лет= афо((узкий просвет гортани,
короткие голосовые складки, мягкие и податливые хрящи, узкий и
изогнутый надгортанник, обильная васкуляризация слизистой оболочки
гортани, трахеи и бронхов, повышенная нервно-рефлекторная
возбудимость ребенка)
синдрома крупа = неблагоприятный преморбидный фон.
Развитие острого стеноза гортани:
1) отек и инфильт СО гортани и трахеи( подскладочного пространства);
2) обтурацией дыхательных путей =гиперсекреции желез слизистой
оболочки гортани, трахеи
3) рефлекторным спазмом мускулатуры гортани и трахеи
Клиника стенозирующ ларинготрахеита – среди полного здоровья, чаще
ночью ребенок просыпается от громкого лающего кашля + охриплость
голоса, шумное дыхание(вдох).
4 степени стеноза гортани:
I степень (компенсированный). Сост ср тяж. При волн или физ
напряж=вдох шумный, удлиненным, затруд, без уч вспом мускул, с втяж
ярем ямки. В покое =норм. Одышка 0, ДН0.
II степень (субкомпен). Сост среднетяж\ тяж. Вдох в покое шумн, удлин,
затруд, с уч всп мускул, нерезким втяж ярем, над- и подключ ямок, межреб
промежут и эпигаст области.
+выр инспир од и приз кислор недост(беспокой)+бледность, периоральный
цианоз, тахикардия; в ряде случаев – возбуж, вздраг, нар сна, пот,
«мраморность» кожи.++умеренный метаболический ацидоз.
III степень (декомпен). Сост тяж \крайне. Вдох в покое шумный, удлин,
затруд, с резк втяж подат мест гр кл, эпигаст обл; выр запад нижн края
грудины, напряж грудино-ключично-сосцевидных мышц. ДН, признаки
кислород недостат –бледность, «мраморность» кожи, стойкий акроцианоз,
потливость. Отмечаются резкое беспокойство (ребенок мечется в кровати,
прин вынужд полож), период смен адинамией, вздраг, тремор, судороги,
нар сна. Тоны сер приглуш, тахик, парадокс пульс (выпад пульс волны на
вдохе). Выр гипоксемия, гиперкапния, смешанный ацидоз.
IV степень (асфиксия). Состояние =крайне тяж\ терминал. Дых аритм,
поверхн, нет втяж податл мест ГК.
46.
+потеря сознания, судор, брадик;, АД снижается, общий цианоз ---бледность. ---- апноэ --- остановка сердца. Выражены гиперкапния,гипоксия, декомпенсированный смешанный ацидоз
Особенности парагриппа у детей раннего возраста.
-с рождения. -3-м типом вируса парагриппа.
-пост нач на фоне норм Т или кратковр субфебрил – втечение 1 – 2 сут. +
вял, блед, мыш гипотон, отказ от груди. катар=незначительно, но сохря
длительно; ларингиты =редко.
--разв вирусно-бактер ослож (бронхит, бронхиолит, пневмония). Хар
волнообр и длит (2 – 4 нед.) течение.
Опорные диагностические признаки: – эпид+ дети в возр 1 – 5 лет+ о. нач с
одновр разв катара и с. Инток+ с.интокс умерен+Т субфебрильная+ катар
умерен+ синдром ларингита!!!.
Диагностика –серология – ифа, имунофлюорес(аг в кл цилинд эп вдп),РСК,
РПГА, РН (наростание титра в 4 раза) , пцр
ДД: орви(грипп), СБО- аллергическим ларинготрахеитом, дифтерией
гортани, эпиглоттитом, аспирацией инородного тела, заглоточным
абсцессом, врожденным стридором, папилломатозом гортани.
Лечение: симптоматическое в домашних условиях, госпитализация при
синдроме крупа и тяжелых бак осложнений.
+Постельный режим =на весь острый период.
+Диета полноценная, богатая витаминами, с достаточным количеством
жидкости.
+ Этиотр терапия- лейкоцитар чел иф(капли в нос), виферон (по 1 свече per
rectum 2 раза в день 5 дней), анаферон
Патоген и симптом терапия:+витамины(алфавит..)
+в нос нафтизин 0,025
+отхарк(алтей, термопсис)
+физиотерапия
+лих –нуроф(5-10 мг\кг), парац(15 мг\кг), литичка(анальгина, пипольфена и
папаверина гидрохлорида)
+аб(пениц, цеф, макролиды) 7-10 дн
+КРУП: На догоспитальном этапе: успокребенка, обеспеч доступ свежего
увлаж воздуха, закапв нос нафтизин или галазолин, дают отхарк микстуру и
теплое молоко, делают горячие ванны для рук и ног, проводят ингаляции
теплым паром. При стенозе гортани II степени внутримышечно вводят
преднизолон, больным с аллергическими проявлениями – супрастин или
47.
пипольфен; при стенозе III степени глюкокортикоиды идесенсибилизирующие препараты вводят внутривенно, обеспечивают
постоянную подачу кислорода.
В стационаре : Режим щадящий, с удлиненным периодом сна,
исключением отрицательных эмоций. В период бодрствования ребенка
следует чаще брать на руки, отвлекать игрушками; назначают теплое питье
(молоко, чай)
Игаляции: с сосудосуживающими средствами – раствором нафтизина, при
стенозе II и III степени – с глюкокортикоидами (пульмикорт). У больных с
обтурационной формой стеноза гортани для разжижения и улучшения
эвакуации мокроты используют ингаляции с муколитиками: амброксол 1 –
2 мл; ацетилцистеин, разведенный физиологическим раствором 1: 1 – 1: 2,
при язвеннонекротическом стенозе – с энзимами (трипсин 0,025 %,
хемотрипсин 0,025 %). При наличии бронхообструктивного синдрома в
аэрозоль добавляют беродуал 0,5 – 2,0 мл. Кратность – 4 – 6 раз в сутки.
При лечении стеноза II степени спреобладанием отечного компонента
воспаления в первые сутки заболевания показаны глюкокортикоиды
(преднизолон), лазикс (фуросемид); при выраженном беспокойстве
ребенка – настой валерианы, пустырника, диазепам (реланиум, седуксен).
Лечение больных со стенозом III степени проводят в реанимационном
отделении.
Больным назначают глюкокортикоиды, нейролептики, антибиотики
широкого спектра действия, а также сердечные гликозиды, противоотечные
и отхаркивающие препараты.
Стеноз гортани IV степени = назотрахеальной интубации и ИВЛ.
Профилактика. Мероприятия в очаге - изоляцию больных. Регулярно
проводят влажную уборку и проветривание помещений, воздух облучают
ультрафиолетовыми лучами. Сезонная профилактика = поливитаминов,
адаптогенов растительного происхождения, закаливающих процедур. С
целью экстренной профилактики - анаферон детский, лейкоцитарный
интерферон (капли в нос), гриппферон (капли в нос), виферон (гель, мазь).
й
й
й
3. Аденовирусная инфекция.
Аденовирусная инфекция (Adenovirosis) – острое инфекционное
заболевание, вызываемое различными серотипами аденовируса,
передающееся воздушно-капельным путем, характеризующееся
преимущественным поражением носоглотки, конъюнктив и
лимфоидно ткани, проявляющееся умеренно интоксикацие ,
48.
лихорадко , катаральным синдромом с выраженнымэкссудативным компонентом.
Этиология. Аденовирусы человека – ДНК-содержащие вирусы,
относящиеся к семе ству Adenoviridae, роду Mastadenovirus.
Вирус имеет 12-угольную (икосаэдральную) форму, размер 70 – 90
нм, состоит из протеинов (87 %) и углеводов (13 %).
Аденовирусы имеют три растворимых антигена:
А-антиген – группово , общи для всех серотипов;
В-антиген – токсически , обусловливающи цитопатическое
де ствие в культуре ткани, подавляющи активность интерферона;
С-антиген – типоспецифически .
В настоящее время известно 49 серотипов аденовируса человека (1
– 49). Антигенная структура аденовирусов стабильная.
Важными сво ствами аденовирусов человека являются
эпителиотропность и токсичность; они поражают эпители
респираторного тракта, кишечника и конъюнктивы, лимфоидную
ткань.
Аденовирусы относительно усто чивы в окружающе среде,
сохраняются в течение нескольких недель в воде, лекарственных
растворах, на предметах обихода, резистентны к эфиру.
Разрушаются при температуре 56 °C в течение 30 мин, погибают
под возде ствием ультрафиолетового облучения и
хлорсодержащих препаратов.
Эпидемиология.
Источником инфекции являются больные и вирусоносители.
Больные представляют наибольшую опасность первые 2 нед.
заболевания.
В ряде случаев аденовирусы выделяют из дыхательных путе до
25-го дня, из фекали – до 2 мес.
Вирусоносительство может быть длительным (3 – 9 мес.).
Механизмы передачи: капельны (основно ), возможен фекальнооральны .
Пути передачи: воздушно-капельны , редко – пищево , водны ,
контактно-бытово .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Восприимчивость наиболее высокая у дете в возрасте от 6 мес.
до 3 лет.
49.
Сезонность и периодичность.Аденовирусные инфекции регистрируются повсеместно и
круглогодично с повышением заболеваемости в холодное время
года. Характерна периодичность с интервалом в 5 лет.
Иммунитет после перенесенного заболевания типоспецифически ,
продолжительны .
Патогенез.
Входными воротами являются слизистые оболочки верхних
дыхательных путе , конъюнктивы, иногда эпители кишечника.
Внедрение аденовирусов в эпителиальные клетки происходит
путем пиноцитоза.
Репликация вирусно ДНК в ядре достигает максимального уровня
через сутки после заражения.
Пораженная клетка разрушается, вирусные агенты
распространяются на соседние клетки и в регионарные
лимфатические узлы, где продолжается их размножение.
Непосредственно из очага или лимфогенным путем вирусы
попадают в кровь.
Вирусемия продолжается обычно более 10 сут.
Аденовирусы поражают эндотели сосудов, что обусловливает
экссудативны тип воспаления слизистых оболочек и склонность к
выпадению фибрина.
Тромбокиназа, образующаяся при некрозе эпителия, коагулирует
фибриноген экссудата в фибрин, на слизисто оболочке
появляются пленчатые налеты.
Наиболее выраженные воспалительные изменения локализуются
в месте входных ворот – носоглотке, миндалинах, конъюнктивах.
й
й
й
й
й
й
й
й
й
й
й
Морфологические изменения при аденовирусно инфекции
харак- теризуются развитием некротических изменени , в
основном в бронхах и легочно ткани. Клетки эпителия теряют
связь друг с другом и отторгаются целыми пластами.
50.
Классификация аденовирусно инфекции.По типу:
1. Типичные.
2. Атипичные:
– стертая;
– бессимптомная.
По тяжести:
1. Легкая форма;
2. Среднетяжелая форма;
3. Тяжелая форма.
Критерии тяжести:
– выраженность синдрома лихорадки;
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению (по характеру):
1. Гладкое;
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани .
Клиническая картина.
Типичные формы аденовирусно инфекции (с синдромом
интоксикации и преимущественным поражением носоглотки,
конъюнктив, лимфоидно ткани).
Инкубационны период составляет 2 – 12 сут.
Начальны период, как правило, отсутствует.
Период разгара.
Аденовирусная инфекция характеризуется острым началом,
многообра- зием клинических проявлени и последовательным
вовлечением в патологически процесс слизистых оболочек
респираторного тракта, глаз, кишечника и лимфоидно ткани.
При адено- вирусно инфекции преобладает катаральны синдром
с выраженным экссудативным компонентом воспаления.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В зависимости от ведущего синдрома заболевания выделяют
следующие клинические формы:
• катар верхних дыхательных путе ,
• фарингоконъюнктивальную лихо- радку,
51.
• остры фарингит,• остры конъюнктивит,
• эпидемически кератоконъюнктивит,
• пневмонию,
• диарею,
• мезаденит.
Инкубационны период составляет 2-12 суток, чаще 5-7 дне .
Начинается заболевание остро с интоксикационного и
катарального синдромов.
Характерные синдромы:
- интоксикационны синдром;
- синдром поражения респираторного тракта (катаральны
синдром); - синдром поражения глаз;
- лимфопролиферативны синдром;
- синдром поражения кишечника (энтерит, гастроэнтерит);
- синдром поражения головного мозга (менингит, энцефалит).
Преобладает синдром поражении респираторного тракта, носо- и
ротоглотки с проявлениями синдрома конъюнктивита и частым
вовлечением в патологически процесс кишечника и лимфоидно
ткани.
1. Интоксикационны синдром.
Синдром интоксикации при типично форме аденовирусно
инфекции выражен умеренно. Проявляется головно болью,
вялостью, снижением аппетита, возможны мышечные, суставные
боли, температура до 38,0-39,0°С, наиболее высокая на 2-3 сутки и
сохраняется в течение 5-10 суток. У части больных при выраженно
интоксикации возможны рвота.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
2. Синдром поражения респираторного тракта (катаральны
синдром).
Типичными проявлениями катарального синдрома являются ринит и
фарингит (ринофарингит) с выраженным экссудативным
компонентом воспаления. Ринит характеризуется отеком слизисто
носа и скоплением экссудата в носовых ходах. Фарингит
характеризуется засто но гиперемие и отечностью задне стенки
глотки, гиперплазие подслизистых лимфоидных фолликулов
(зернистость). С первых дне болезни нередко развивается
влажны кашель. Пневмония развивается, преимущественно, у
дете раннего
52.
возраста. Возникает пневмония в различные сроки, чаще на 2-4день болезни с развитием как мелкоочаговых поражени , так и
сливного воспаления при тяжело форме болезни.
3. Синдром поражения глаз.
Конъюнктивит (катаральны , фолликулярны , пленчаты )
развивается на 2-4 сутки от начала заболевания, иногда в первы
день болезни. Вначале развивается одностороннее поражение,
через несколько дне в патологически процесс вовлекается
друго глаз. Характерно жжение, резь, ощущение песка в глазах.
Отмечается слезотечение. Лицо больного пастозное, веки отечные,
кожа век гиперемирована, глазные щели сужены. Скопление
серозного экссудата приводит к склеиванию век. Конъюнктивы
ярко гиперемированы, отечные, отделяемое скудное, возможны
точечные кровоизлияния в конъюнктивы или склеры глазных яблок.
На 2-3 день конъюнктивы становятся зернистыми вследствие
выбухания фолликулов. При пленчатом конъюнктивите веки резко
отечные, мягкие при пальпации, на 4-6 день на хрящевых частях век
и переходных складках появляются сероватого цвета пленки,
которые не распространяются на глазные яблоки, самостоятельно
отторгаются без дефекта слизисто оболочки. Характерно
длительное течение конъюнктивита, возможно кровоизлияние в
склеры.
Кератоконьюнктивит вызывается 8-м серотипом аденовируса. Не
сопровождается поражением респираторного тракта, у дете
встречается редко. Через 6-7 дне на фоне исчезающего
конъюнктивита возникает кератит. Резкое снижение
чувствительности рогово оболочки, субэпителиальные
инфильтраты без наклонности к изъязвлению. Протекает
длительно, но имеет доброкачественное течение. Очаги помутнения
рогово оболочки рассасываются полностью через 3-6 месяцев.
Древовидны кератит является хроническим заболеванием
аденовирусно этиологии.
Фарингоконъюнктивальная лихорадка является наиболее типичным
клиническим вариантом аденовирусно инфекции.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
4. Лимфопролиферативны синдром.
Характерны синдром для больных типично формо
аденовирусно инфекции. Лимфопролиферативны синдром
сочетает синдром поражения рото-, носоглотки (остры фарингит с
гипертрофие лимфоидно ткани носоглотки, остры аденоидит,
остры тонзиллит), синдром поражения лимфатических узлов
53.
(лимфаденопатия), синдром гепатоспленомегалии (спленомегалия,гепатомегалия).
Остры тонзиллит и аденоидит проявляется гипертрофие небных
и глоточно миндалин, их отечностью и умеренно гиперемие .
Характерен пленчаты характер налета на слизистых – нежные
белесоватые налеты на задне стенке глотки и небных миндалин.
Поражение глоточно и небных миндалин не сопровождается
нарушением ее функции. Гипертрофия небных и глоточно
миндалин сво ственна детям младшего возраста как проявление
обще гиперплазии лимфоидно ткани и защитных реакци
организма. При аденовирусно инфекции наблюдается обычно у
дете в возрасте 3-10 лет.
Лимфаденопатия проявляется преимущественным увеличением
подчелюстных и ше ных лимфоузлов (ЛУ). При тяжело форме
аденовирусно инфекции возможно увеличение мезентериальных
лимфоузлов (мезаденит), с симптомами раздражения брюшины
(клиническая картина острого живота). Наблюдается увеличение
поднижнечелюстных, предушных, заднеше ных лимфатических
узлов. Другие группы периферических ЛУ поражаются в меньше
степени, возможна микрополиадения. Увеличение мезентериальных
ЛУ (мезадениты), сопровождающееся болью в право подвздошно
области, умеренным ле коцитозом, может дать повод для
ошибочно диагностики острого аппендицита. Во избежание
диагностических ошибок при разграничении аденовирусно
инфекции с другими заболеваниями следует учитывать катаральное
состояние верхних дыхательных путе , полиадению, конъюнктивит,
нередко односторонни , а также возможное увеличение печени и
селезенки, которое встречается у 1/3 заболевших.
Синдром гепатоспленомегалии развивается у каждого четвертого
больного аденовирусно инфекции с начала заболевания, исчезая
по мере убывания катарального синдрома.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
5. Синдром поражения кишечника.
Энтерит и гастроэнтерит у дете младшего возраста наблюдается
преимущественно на фоне проявлени синдрома поражения
респираторного тракта. Гастроэнтерит у дете старшего возраста
развивается без катарального синдрома в 5-10% случаев.
В большинстве случаев все характерные для аденовирусно
инфекции симптомы исчезают или подвергаются обратному
развитию к 10-14 дню болезни. Возможно волнообразное течение
заболевания до 18-21 дня.
54.
Общие подходы к диагностикеДиагностика аденовирусно инфекции производится путем сбора
анамнеза, клинического осмотра, дополнительных методов обследования и
направлена на определение тяжести состояния и показани к лечению.
Клинические критерии диагностики аденовирусно инфекции»:
интоксикационны синдром, синдром поражения респираторного тракта,
конъюнктивит, лимфопролиферативны синдром.
Опорные диагностические признаки аденовирусно инфекции:
- характерны эпиданамнез;
- острое начало с характерным развитием симптомов заболевания;
- наличие с первого дня болезни выраженного катарального синдрома в
сочетании с конъюнктивитом, преобладающих над синдромом
интоксикации;
- выраженны экссудативны характер воспаления;
- полилимфаденопатия;
- гепатоспленомегалия;
- волнообразное течение.
Эпидемиологические критерии диагностики аденовирусно инфекции
Контакт с источниками распространения аденовирусно инфекции
(больные, реконвалесценты и здоровые вирусоносители). Больные
выделяют вирус в окружающую среду длительно: из дыхательных путе до
25 дня болезни, из фекали – до 2 мес. Возможна длительная персистенция
вируса в тканях ротоглотки. Основно путь передачи инфекции —
воздушно-капельны , механизм распространения – аэрозольны .
Возможен алиментарны путь передачи инфекции, заражение через
конъюнктиву глаз в водоемах и плавательных бассе нах. Контактнобытово путь передачи возможен.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Лабораторная диагностика
55.
1.Прямо метод флюоресцирующих антител (МФА)2.Молекулярно-генетически метод (ПЦР)
3.Гематологически метод
4.Серологические методы (ИФА, РСК, РТГА, РН)
Критерии лабораторного подтверждения диагноза
- выявление аденовируса МФА или ПЦР;
- нарастание титров специфических антител к аденовирусу не менее чем в 4
раза в парных сыворотках;
- выявление IgM к аденовирусу.
Методы специально диагностики:
ИФМ (экспресс-метод) - иммунофлуоресцентны метод определения
антигенов возбудителе в эпителиальных клетках слизисто носа с
использованием стандартных препаратов иммуноглобулинов
флуоресцирующих сухих (ИГФС) для ранне диагностики известных
возбудителе гриппа и других ОРВИ; наиболее эффективен в первые 24-36
часов от начала заболевания.
ИФА (иммуноферментны анализ) – определение антигенов в смывах из
носа.
ПЦР (полимеразная цепная реакция) - определение вирусспецифическо
ДНК- аденовирусов в различных средах.
Лечение больных с легкими и среднетяжелыми неосложненными формами
аденовирус- но инфекции проводят в домашних условиях. Госпитализации
подлежат дети с тяжелыми и осложненными формами. На весь остры
период назначают постельны режим.
Диета полноценная, соответствующая возрасту, богатая витаминами.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Этиотропная терапия. Детям с аденовирусно инфекцие показаны
этиотропные сред- ства: в зависимости от тяжести болезни назначают
ле коцитарны человечески интерфе- рон, гриппферон, гомеопатические
средства (оциллококцинум, инфлюцид), анаферон детски , виферон
(суппозитории ректальные, гель, мазь), арбидол, человечески
нормальны иммуноглобулин.
56.
Для лечения конъюнктивитов и кератоконъюнктивитов используютофтальмоферон (в остро стадии заболевания по 1 – 2 капли в
конъюнктивальны мешок 4 – 6 раз в сутки, по мере купирования
воспалительного процесса – 2 – 3 раза в сутки), 0,5 %-ную флореналевую
или 0,25 % оксолиновую мазь (закладывают за веки 3 раза в день).
Патогенетическая и симптоматическая терапия . При ринитах в носовые
ходы закапы- вают растворы галазолина, нафтизина и др., внутрь
принимают коризалию; назначают УВЧ на область носа, УФО стоп. Для
терапии кашля применяют препараты с отхаркивающим/муко- литическим
де ствием: микстуры с алте ным корнем, термопсисом, бромгексин,
амброксол, аскорил, стодаль.
Диспансерное наблюдение. Больным, перенесшим пневмонию,
рекомендуется дис- пансерное наблюдение в течение 6 – 12 мес. В случае
формирования хроническо патологии (тонзиллит, аденоидит)
длительность диспансерного наблюдения увеличивается.
Профилактика. Профилактические мероприятия в очаге направлены на
активное выявление и изоляцию больных. Пациента изолируют до полного
исчезновения клинических симптомов. В помещениях проводят текущую и
заключительную дезинфекцию. В период эпи- демическо вспышки не
допускается прием или перевод дете из одно группы в другую. Разобщение осуществляют в течение 10 дне после изоляции последнего
больного. В очаге инфек- ции проводят экстренную профилактику:
контактным детям назначают гриппферон (капли в нос), виферон (гель,
мазь на слизистую оболочку полости носа) 2 раза в сутки, анаферон детски , ле коцитарны человечески интерферон, поливитамины. С целью
повышения неспеци- фическо резистентности организма ребенка
проводят сезонную профилактику (осенью и вес- но ): оздоровительные
мероприятия (закаливающие процедуры, УФО, витаминизация пищи)
сочетают с назначением адаптогенов растительного происхождения
(экстракты элеутерококка и аралии, иммунал) и поливитаминов.
4. Респираторно-синтициальная инфекция.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
РС инф-О инф заб,вызываемое РС-вир, передающееся ВКП, хар-ся
п р е и му ще с т в е н н ы м п о р а же н и е н и ж н и х о тдел о в д ы х . п у те й ,
57.
проявляющееся СЛАБОвыраженной интоксикацией и катаральнымсиндромом.
Этиология– РНК-содержащий парамиксовирус.1 серотип,(штаммы:
Лонг,Рендал,Шнайдер –идентичны по Аг) имеющие общий комплиментсвязывающий антиген.(нет нейромидиазы и геммааглютинина).неустойчив
в окруж.среде,термолобильны. кислотоустойчивы, хорошо переносят
низкие температуры
И.И – больные,носители.наибол заразен первые 3-6дн.М -капельным.
Путь - ВКП. Наиб восприимчивость у детей от 4-5 мес до 2х лет, иммунитет
нестойкий
Патогенез – поражение эпителия ВДП (у детей младшего возраста и НДП –
пат процесс быстро распространяется на мелкие бронхи и
бронхиолы) ,гиперплазия эпителия, гиперсекреция, закупорка бронхов
густой тягучей слизью, нарушение дренажной функции бронхов, развитие
микроателектазов, нарушение обмена кислорода, кислородное голодание,
одышка, тахикардия, присоединение бак инф.
1. Типичные.2. Атипичные:– стертая(назофаренгит);– бессимптомная(титр
антител в 4 раза).
:1. Легкая форма.2. Среднетяжелая форма.3. Тяжелая форма.
Критерии тяжести:– выраженность лихорадки;синдрома дыхательной
недостаточности;местных изменений.
1. Гладкое.2. Негладкое:– с осложнениями.Специфические (стенозирующие
ларинготрахеиты), неспецифические – пневмонии, гнойные отиты.– с
наслоением вторичной инф;– с обострением хронических заболеваний
Клиника тип формы.-Инкубационный от 2 до 7 сут.
1 Начальный период.постепенное.t Н или субфебрильная. Катаральный с.
слабо выражен. Ринит,слизист выделения. Задняя стенка глотки и нёбные
дужки слабо гиперемированы.редкий сухой кашель.
2 Период разгара через 2 – 3 сут.
*младшего возраста развитие ДН,при этом темп субфебрил и слабо/
умеренно выраж интокс. Развив бронхиты (острые, обструктивные) и
58.
б р о н х и о л и т ы . К а ш е л ь у с и л и в а е т с я , КО К Л Ю Ш О П ОД О Б Н Ы Й –спазматическим, приступообразным, навязчивым, малопродуктивным.
Тяжесть зависит от дн.экспираторная одышка до 60 – 80в1 мин,участвие
вспом мускулатуры.бледность и «мраморность» кожи, цианоз,
возбуждение или адинамия, тахикардия.гипоксемия.
Для бронхиолита характерно эмфизематозное вздутие грудной клетки.
Отмечается коробочный оттенок. Печень и селезенка пальпируются ниже
реберной дуги из-за опущения диафрагмы. мелкопузырчатые и
крепитирующие хрипы, иногда– свистящие сухие.
* старше 1 года, - острый бронхит, - сухой, быстро переходящий во
влажный, кашель. Одышка редко.
рассеянными сухими, средне- и
крупнопузырчатыми влажными хрипами, уменьшающимися или
исчезающими после кашля.
*характерно развитие обструктивного бронхита-удлиненным и шумным
выдохом.обильные сухие свистящие хрипы, а также крупно- и
среднепузырчатые влажные хрипы, уменьшающиеся после кашля.
Выявляется эмфизематозное вздутие легких.
Легкая форма развивается чаще у детей старшего
возраста.назофаренгит.t Н/субфебр.нет интокс
При среднетяжелой -симптомы бронхиолита, острого бронхита, с
обструктивным синдромом и дн I – II степени.t Н/субфебр.Симптомы
интоксикации выражены умеренно.
При тяжелой-дн II – III степени. t субфебрильная. Синдром интоксикации
выражен. развитие сс недостаточности
Особенности-У детей грудного возраста быстро развив бронхиолит и
обструктивный бронхит, дн II – III степени (для новорожденных
обструктивные бронхиты и бронхиолиты не характерны).+вся выше
клиника.
Диагностика: прямая и непрямая иммунофлююрисценция,серология
РСК,РН в парных сыворотках, вирусология- в культуре ткани.
кровь(нормоцитоз,иногда- умер,лейкопения,лимфоцитоз,эозинофилия)
Диф.д-ка:
59.
1 Аллергический бронхит у детей старшего возраста с отягощеннымаллергологическим анамнезом, характеризуется упорным
рецидивирующим течением, эозинофилия.
2 БА приступы удушья, снимающиеся спазмолитическими препаратами.
3 КОКлюш катаральные явления (кроме кашля) отсутствуют. Характерны
приступообразный судорожный кашель, задержки и остановки дыхания,
надрыв или язвочка уздечки язычка.
Лечения: постельный режим на весь острый период ,диета по возрастущадящая. госпитализация при тяж формах.до1года,осложнениями.
Этиотропно:- ( анаферон детский,вифирон,рибавирин), патогенетическая и
симптоматическая (бронхолитики-беродуал,эуфилин,
десенсибилизирующие (тавегил), по показания –преднизолон.
отхаркивающие с первого дня болезни -бромгексин).лфк,массажи,увч
Диспансерное наблюдение у педиатра в течении 1 года реконвалесценты
тяж.форм. после пневмонии осмотр проводят через 1, 3, 6, 12 мес.,после
рецидивирующего бронхита – через 6 – 12 мес.
С целью экстренной профилактики РС-инфекции в очаге назначают
анаферон детский, циклоферон, деринат
Профилактика: неспецефическая (раннее выявление и изоляция , влажная
уборка щелочными растворами, проветривание. В очаге контактным детям
проводят пассивную иммунизацию норм.челов.иммуноглобулином.
иммунопрофилактика – бактериальные иммунокорректоры ИРС19
5. Риновирусная инфекция-острое инф з, выз разл серотипами риновируса,
передающееся воздушно-капельным путем, характ пораж слизистой носа,
протекающее с выр ринитом и слабой интокс.
Этиология. Риновирусы содержат РНК, Липопротеидная обол (-), сейчас-114
серотипов риновируса человека, нет общего группового антигена; каждый
серотип обладает специфическим вируснейтрализующим и
комплементсвязывающим АГ. тропны к эпителию дых путей, преим полости
носа. Во внешней среде нестойкие, быстро погибают при нагревании до 56
°С, высушивании, под действием различных дез ср-в; кислотолабильные.
60.
Эпидемиология. Источник больной (5 – 7 дней) и вирусоноситель.Механизм – капельный. Путь – воздушно-капельный, контактно-бытовой,
возможно, но редко. Восприимчивость высокая. Болеют все, везде и весь
год. После заб формируется типоспецифический иммунитет, защищающий
в течение 1,5 – 2 лет. Частые повторные случаи - много серотипов вируса.
Патогенез. Входные ворота слизистая носа, конъюнктивы. Размнож вирус в
эпителиоцитах слизистой => местный отек, гиперсекреция. У детей
младшего возраста возбудитель проникает в нижние дыхательные пути
(гематогенно и/или бронхогенно). Вследствие нарушения целостности
слизистой оболочки респираторного тракта может активироваться
бактериальная микрофлора с развитием вторичных осложнениий (отиты,
синуситы, пневмонии). В результате повышения
интерферонсинтезирующей функции лейкоцитов и выработки
вируснейтрализующих антител происходит элиминация возбудителя из
макроорганизма. В носоглотке - десквамация эпителия, полнокровие и
расширением сосудов, небольшая лимфоцитарная и мононуклеарная
инфильтрацией.
Течение- острое, благоприятное, до 7 сут
Клиника. Типичная ф. Инкубац пер 1 – 6 сут, чаще 2 – 3 сут. Начальный п не
выражен. П разгара. Заболевание начинается остро с выр катара. С
интоксикации незначительный (слабостью, недомоганием, чувством
тяжести в голове). Температура тела норм или до 37,5 °С 1 – 2 дня. Ведущим
симптом ринит. У больного чиханье, заложенность носа; через несколько
часов – обильные серозные выделения. носовое дыхание затруднено или
отсутствует, учащение дыхания, головные боли, нарушению сна, снижению
аппетита. В области носа мацерация кожи. У больных появляются инъекция
сосудов конъюнктив и склер, обильное слезотечение. Фарингит-слабая
гиперемия и отечность задней стенки глотки, нёбных дужек, язычка.
чувство першения и саднения в горле, покашливание (у малышей иногда
кашель). Катар 5 – 7 сут. Атипичные ф. При стертой ф состояние и
самочувствие ребенка не нарушены, интоксикация (-), температура не
повыш, катар слабый и ринитом с небольшой заложенностью носа,
скудные серозные вы из носа неск дней. При бессимптомной ф клинически
нет. Диагност только на основании нарастания
титра АТ к риновирусному АГ в динамике исследования в 4 раза и более.
По тяжести легкая и среднетяжелая. Наиболее характерна легкая ф, с резко
выраженным ринитом и слабой интоксикацией. Среднетяжелая ф редко у
61.
детей первого года жизни. Характ выр назофарингит и поражение нижнихотделов дых путей с развитием ларинготрахеита, трахеобронхита или
бронхита, слабые или умер интоксикация, температура до 38 °С.
Особ. у новорожденных и годовичков. Может заболеть, если пассивно не
иммунизирован. Катар синдром ярко выражен, чаще-ринит. Носовое
дыхание затруднено/нет вообще. Дети не могут сосать грудь, снижается м
тела, наруш сон. Развивается одышка, особенно у новор. Лихорадка часто
отсутствует. Возможны бронхиты, ларинготрахеобронхиты. Течение
негладкое. Осложнения: отиты, пневмонии.
Диагностика. Опорные диагн признаки: характерный эпиданамнез; выр
катар; ведущий синдром-ринит; слабовыраженная интоксикация;
температура- норм, субфебрильная.
Лабораторная. ИФА (экспресс)- выявл АГ риновируса в эпителиальных
клетках слизистой оболочки носа. Серологически (р-я нейтрализации).
нарастание титра специфических АТ при исследовании парных сыворок,
взятых с интервалом 10 – 14 дней, в 4 раза и более. Вирусологический
метод – посев на культуру смывов из носа, собранные в первые 5 – 7 сут.
Диф диагноз. Аллергический ринит развивается у детей с неблагоприятным
аллергологическим анамнезом, часто повторяется, особенно в весеннелетнее время. Характерны сильный зуд в области носа, приступообразное
чиханье, развитие отека Квинке или крапивницы. При инородном теле носа
односторонние изменения – заложенность носа, слизисто-гнойный секрет с
кровью; состояние ребенка не нарушается. Дифтерия носа отличается
постепенным началом заболевания, нередко с дифтерией зева или
гортани. Сначала одна половина носа, а через несколько дней – другая. У
больных сукровичное отделяемое, фибринозная пленка в носовых ходах.
Длительное и упорное течение, быстрое выздоровление после введения
антитоксической противодифтерийной сыворотки.
Лечение дома. В острый период полупостельный Р. Диета по возрасту,
обогащенная витаминами; теплое питье. Этиотропно в первые дни
закапывают гриппферон, исп виферон (суппозитории, гель, мазь), per os
анаферон, оциллококцинум, инфлюцид. Симптоматически закапывают
сосудосуживающие средства (растворы галазолина, нафтизина), внутрь
используется коризалия. Показаны горячие ножные ванны, УФО лица и
стоп, токи УВЧ на область носа. При кашле применяют бромгексин, стодаль.
Назначают поливитамины (веторон для детей в суточной дозе в возрасте от
3 до 6 лет – 3 – 4 капли, 7 – 14 лет – 5 – 6 капель, старше 14 лет – 7 капель) в
62.
течение 2 – 4 нед. При неблагоприятном аллергологическом анамнезеприменяют десенсибилизирующие средства.
Профилактика. Раннее выявление и изоляция больных. Проветривание и
влажная уборка помещений, ультрафиолетовое облучение воздуха.
Контактным гриппферон, виферон, оциллококцинум. Больные с
хроническими заболеваниями носа, уха и горла подлежат диспансерному
наблюдению у ЛОРа.
6. Реовирусная инфекция. Этиология. Эпидемиология. Патогенез. Клиника
и течение. Диагностика. Дифференциальный диагноз. Лечение.
Профилактика.
Реовирусная инфекция – ОИЗ, вызываемое различными серотипами
реовируса, передающееся преимущественно ВКП, харак. поражением ВДП
и ЖКТ, протекающее с катар. явлениями , кишечным синдромом.
Этиология. Реовирусы – РНК-содержащие, отн. к семю Reoviridae, роду
Reovirus. Вирион имеет сферическую форму, диаметр 60 – 80 нм. АГ
структура - комплементсвязывающим АГ, общим для всех серотипов, и
гемагглютинином. Выделяют 3 серотипа (1, 2, 3), наибольшей
патогенностью обладает серотип 3 Тропен к эпителию слиз.обл. респир.о
тракта и тонкой кишки.. устойчив к выс.темпер. и УФО, при комн.темп сохр
7 дней, инактив. 70%спиртом.
Эпидемиология. И.И. больной и вирусоносители. М.П — капельный.
Возможен ФО.
П.П — ВКП. Восприимчивость от 6 мес. до 3 лет. Заболевание
повсеместно и встречается круглогодично в виде спорадических случаев и
эпидемических вспышек в детских коллективах. Иммунитет
типоспецифический. У детей старше 3 лет и взрослых в крови,
обнаруживают вируспецифические АТ.
Патогенез. Вход.ворот. – слиз. Обол. ВДП и тонкой кишки. Реовирусы
размн. в цитоплазме эпит.клеток и вызывают катар. воспаление
слиз.обол. -- назофарингит и энтерит. В глотке возбудитель сохраняется 7
– 10 сут, в кишечнике – до 4 – 5 нед. По лимф.сосудам -- в кровь.
Инфекция сопровождается выработкой вируснейтрализующих,
антигемагглютинирующих и комплементсвязывающих АТ.
Клиника. Типичные формы реовирусной инфекции (с преимущественным
поражением слиз. Обол. носоглотки и тонкой кишки).
ИП = 1 – 7 сут. Нач. период не выражен. Период разгара. Начало острое, с
лихорадки и катар. синдрома. Т до 38 ° до 39 °С. Лихорадка
кратковременная (1 – 3 сут). Синдром интоксикации более выражен у
63.
детей млад. возраста.. Слабость, вялость, сниж. аппетита. Катар. синдром-- назофарингитом. При осмотре выявляются инъекция сосудов склер,
редко – катар. конъюнктивит и пятнисто-папулезная сыпь на лице, шее и
туловище. Наблюд. Увел. шейных ЛУ, печени, иногда селезенки; на фоне
катар. синдрома развивается пораж. кишечника --энтерита, иногда –
гастроэнтерита. боли в животе; отмечаются вздутие и урчание кишечника.
Возможна повторная рвота. Стул до 3 – 5 раз в сутки, имеет энтеритный
характер, нормализуется через несколько дней.
Атипичные формы. 1)Стертая форма: интоксикация отсутствует,
катаральный синдром проявляется назофарингитом. 2) Бессимптомная
форма диагност. по нарастанию титра специфических АТ в 4 раза и более.
По тяжести выделяют : Легкая форма. Т N или субфебрильная. Вед.синд-фарингит или назофарингит; увел. шейных ЛУ. Возм-- кишечный синдром
(энтерит) – разжиженный стул без патоол. примесей 3 – 4 раза в сутки. В
един,случаях отмечают энантему на слиз. обол. мягкого нёба.
Среднетяжелая форма у детей младшего возраста. СМОТРИ ПЕРИОД
РАЗГАРА .У некоторых катаральный конъюнктивит, пятнисто-папулезная
сыпь, герпангина.
Тяжелая форма. редко, только у новорожденных и детей 1 года жизни, с
выраженным синдромом интоксикации (анорексия, адинамия),
высокой лихорадкой, диареей. Харак. развитие осложнений.
Течение острое, с быстрым выздоровлением. Заболевание нередко в виде
легкого катара ВДП. По течению 1. Гладкое. 2. Негладкое:– с ослож;– с
наслоением втор инф; – с обостр. хроики
Диагностика: Опорные диаг. признаки : – характерный эпиданамнез; –
синдром интоксикации выражен умеренно; – сочетание назофарингита и
энтерита; – гепатомегалия и, нередко, спленомегалия. Лаб . диагн.
вирусологический метод: выделение вируса из секрета носоглотки и
фекалий в культуре клеток; серол. метод (РСК, РН) – определяется
нарастание титра специфических АТ в парных сыворотках.
Дифф.диагн. с ОРВИ другой этиологии, ОКИ (отсутствуют катаральные
явления, выражен кишечный синдром), энтеровирусной инфекцией
(характерны весенне-летняя сезонность, высокая заболеваемость детей
старше 3 лет, гипертермия, выраженный синдром интоксикации,
полиморфизм клинических проявлений).
Лечение: симптоматическое-(панадол, смекта), этиотропно – интерферон
детский, а\б- только при осложнениях
Профилактика на три звена. Иммунопрофилактика- имудон,
ИРС19( иммуностимулирующее средство, повышает специфический и
неспецифический иммунитет.)
64.
7. Корь.Корь (Мorbilli) – о инфекц заб-е, вызыв вир кори, передающ возд-кап
путем, характеризующ лихорадко , нараст синдр интоксикации, выраж
катар синдр, пораж слизистых рта, наличием пятнисто-папулезно сыпи с
переходом в пигментацию.
Эт-я: Polinosa morbillarum, сем-во Paramyxoviridae, род Morbillivirus, содерж
РНК. Вирус неусто чив в окр среде, хорошо переносит низкие температуры.
Вирус можно выдел из крови, носоглоточных смывов, кала, мочи,
цереброспин жид-ти (ЦСЖ), отделяем конъюнктив. Культивир на: почки и
амнион человека, почки обезьян, фибробласты эмбрионов кур.
Эпидем-я. Ист инф только больно и с атип формо кори. Заразен с посл
дне инкуб периода (2 сут), в течение всего катар пер (3 – 4 сут) и пер
высыпания (3 – 4 сут). С 5- х сут появл сыпи больно корью незаразен. Мехм пер – капельны . Путь пер – воздушно-капельны .
Патогенез. Слизистые ВДП и конъюнктива - регионарн ЛУ (первичн
репродукция) – с 3 дня инкуб пер вирус вых в кровь (перв волна
вирусемии) - сер инкуб пер в ЛУ, селезенке, печени, миндалинах, в
фолликулах, миелоидно ткани костного мозга высок концент-я вир –
нараст вирусемии (катаральн пер кори). Вир оч эпителиотропный и вызыв
катаральн восп-е ВДП. Пораж ЖКТ – слиз пол рта, тонк и толст кишка.
Патогномоничн для кори пятн Бельского – Филатова – Коплика – уч-ки
микронекр эпит с послед слущиванием.
Влияние К на сост иммун-та к др инф. Развив медл инф, протек с
дегенератив измен в ЦНС (хр энцефалиты, подостр склерозир
панэнцефалит)+ развив анергия (вторич иммунодеф-т, сохр длительно (3-4
нед. и более)) в результ созд благоприятн усл-я для активац патоген и УПМ.
К приводит к обостр хр забол-й.
Патоморф-я. По гистологии - воспалит изм-я в верхн сл кожи. Папулез хар-р
из-за экссудац в эпидермисе, под гипертроф ороговевш слоем - многоядер
гигантские кл. В дерме - отек с выраж инфильтрац мононуклеарн кл-ми. В
эндотел капил появл вирусоподобн микротрубч обр-я.
й
й
й
й
й
й
й
й
й
й
й
й
Классиф К. По типу: Типич, Атипичн: митигированная; абортивная; стертая;
бессимптомная. По тяжести: Легкая форма, Среднетяж, Тяжелая. Крит тяжти: выраженность синдр интоксикац; выраженность местн изменени . По
течению: Гладкое. Негладкое: с осложн; с насл вторичн инфек; с обостр хр
заб- .
65.
Клиника. 4 пер.Инкуб пер от 9 до 17 сут. (мб 21 после иммуноглоб, крови, плазмы).
Катаральн пер 3 – 4 сут. Для него характ: син-м лихорадки – постепен
нарастание (до 38,5 – 39,0 °C), нараст син-м интоксикац (сниж аппетит,
недомогание, вялость, плаксивость), син-м катар воспал слизист ВДП и
конъюнктив. Перв симп – сух кашель, заложен нос. При объектив обслед умерен гиперемия и разрыхленность задн стен глотки.
На 2 – 3 сут катар пер сост-е ухудшается, кашель усилив, становится
резким, появл гиперемия конъюнктив, отечность век, светобоязнь,
склерит, на мягком н бе – энантема в виде крупн пятен темно-красного
цвета. Слизист щек гиперемирован, разрыхлен, пятнистые. На 2 – 3-сут:
пятна Бельского-Филатова – Коплика (мелк серовато-беловат точки,
окружен венчиком гиперемии, локализ у корен зубов на слизис щек, губ,
десен). Можно наблюд сплошные наложения серовато-белого цв на
слизист десен – десквамацию эпителия.
Пер высыпания (на 4-5 сут и продолж 3-4 сут). Максим выраженность
симпт, усил интоксик и катар син-ма. Перед началом высыпания наблюд
резк сниж температуры, далее новое повышение уже при сыпи.
Син-м лихорадки: до 40 и выше. Син-м интоксикац макс выражен в первые
2 сут пер высыпания: больн вялый, адинамичн, отказыв от еды и питья. Со
стор ССС: тахикардия, снижение АД, глух тоны сердца, аритмия; на ЭКГ дистрофия миокарда. Катар син-м: кашель (частый, назойливый,
мучительн, груб, лающий), конъюнктивит, ринит, мб осиплость голоса
(ларинготрахеит).
й
й
ё
Син-м экзантемы (первые двое сут) - этапность распр-я сыпи
(патогномоничн сим-м). Перв элемен появл за ушами, на переносице. В
теч перв сут сыпь появл на лице, шее, верхней части груди и плеч. На 2-е
сут сыпь покрывает туловище и распростр на проксим отд рук, на 3-4 сут –
на дист части рук и нижн конечн. Сыпь по морфологии пятнистопапулезная (чаще) или пятнистая. Вначале она мелкая, насыщ роз цв через неск час увелич в размерах, сливаются и приобретают типичны вид:
неправ формы, крупные, пятнисто-папулезные, ярко-красн. Располаг на
наруж и внутр поверхн конечносте на неизмен фоне кожи. Характерн вид
больного: лицо одутловатое, веки и нос отечные, губы сухие, в трещинах,
глаза «красные».
66.
Пер пигментации (7 – 14 сут). Сыпь быстро темнеет, буреет (образованиегемосидерина). Пигментац с 3 сут пер высыпания и происходит этапно
(патогномоничн сим-м), в том же порядке, как появлял сыпь. Пигментир
сыпь синюшного цв, пятнист, не исчезает при надавливании и
растягивании кожи. Иногда пигментация - отрубевидное шелушение.
Этапность обусловлив характер экзантемы на 3-4 сут пер высыпания: на
лице и верхне части туловища сыпь багрово-синюшная, а на верхн и нижн
конечн сыпь еще яркая, с выражен папулезностью. В этом пер при гладк теч
забол-я сост удовлетворит, норм температура, восстанавл аппетит и сон.
Катар постепенно уменьшаются к 7-9 сут от нач пер высыпания.
Атипичн формы.
Митигированная корь развив у больных, получив в инкуб пер
иммуноглобулин, плазму, кровь. Характерно удлинение инкуб пер до 21
сут, сокращ прод-ти др периодов болезни, стертость симптоматики и
гладкое течение. Катаральн пер может отсутствовать или сокращ до 1 сут.
(легк катаральн явления и незначит интоксикация). Пер высыпания
укорачив до 1-2 сут. Сыпь мелкая, пятнистая, необильная, неяркая, с
нарушением этапности и бледно , кратковремен пигментацие . Слизист
щек чистые, энантема и пятна Бельского – Филатова – Коплика
отсутствуют.
Абортивная форма начин типично, затем (после 1-2 сут) клин симптомы
«обрываются». Температура мб повыш только в 1сутки пер высыпания,
сыпь локализу на лице и туловище. Стертая форма характериз слабыми
(невыраженными), быстро проходящ симпт интоксикации и катаральн
явлениями. При бессимптомн форме клиники нет.
Легк форма — состо удовл, температура субфебрильн или до 38,5. Сыпь
неяркая, необильная, пятнисто-папулезная, со слабо выраж тенденцие к
слиянию и бледно пигментацие .
Среднетяж — выражен синдром интоксикац, самочувствие нарушено
значительно, рвота, снижение аппетита; температура до 38,6 – 39,5; сыпь
обильная, яркая, крупная пятнисто-папулезная, склонная к слиянию.
Тяжелая— синдром интоксикац выражен значительно: судороги, потеря
сознания, повторная рвота; температура выше 39,5; отмечается
геморрагич синдром.
й
й
й
й
й
й
Осложнения. По этиологич фактору: собственно коревые ослож (первич,
специфич), обусловлен вир кори, а также вторичн (неспецифическ),
67.
вызываем др возбудителями. По срокам развития: ранние, возникающ востр пер (катаральн, высыпания), и поздние, развив в пер пигментации.
По пораж органов и сист: осложн дых сист (пневмонии, ларингиты,
ларинготрахеиты, бронхиты, бронхиолиты, плевриты), пищеварит системы
(стоматиты, энтериты, колиты), нервно системы (энцефалиты, менингиты,
менингоэнцефалиты, энцефаломиелиты, психозы), органа зрения
(конъюнктивиты, блефариты, кератиты, кератоконъюнктивиты),
органа слуха (отиты, мастоидиты), кожи (пиодермии, флегмоны),
мочевыделительно системы (циститы, пиелонефриты).
Неспецифич осл-я явл следствием вторичн инфицир, развив часто, в любом
пер. Со стор органов дыхания – некротич, фибринозно-некротич, язвен
ларингиты. Певмонии встреч в любом периоде, обусловл пневмококком,
гемолитич стрепт, стафил, грамотриц микрофлоро , имеют склонность к
абсцедир-ю. Вторич осл-я со стор ЖКТ: стоматит – катаральный, афтозных,
некротич, язв. Колиты и энтероколиты связ с наслоением шигеллы,
эшерихии, сальмонеллы, стафилококки.
Особен у дете ран возраста. Катарал пер укорочен до 1-2 сут, иногда отсут
(катар выраж слабо. Патогномоничн для кори симптом – пятна БФК –
может отсутств. Пер высыпания укорочен до 2 сут. Выражен интоксикац не
характерна, возможна рвота. Сыпь пятнисто-папулезная, мелкая или
средняя по величине, необильная и неяркая, появляется этапно. Пер
пигментации сокращ до 5-7 сут. Пигментац слабо выраж, ее этапность
сокращена. Быстро развив и длительно сохр коревая анергия, уже в ранние
сроки возник бактериал осл-я (пневмония, отит). У дете этого возраста
корь часто протек как смеш инфекция (вирусно-бактериал). Возникает
дисфункц киш – часты жидки стул, с примесью слизи. У дете второго
полугодия жизни клиника кори приобретает более выраж классич черты.
Корь у привит живо корево вакцино возникает у лиц, в организ кот
специфич АТ не образовались или их содержание уменьшило ниже защитн
уровня. Корь в этих случаях протекает типично, со всей клиникой.
й
й
й
й
й
й
й
й
й
й
й
Диагн-ка. Кат период: контакт, постеп начало, нараст температура, нараст
катар (кашель, ринит, конъюн-т), синд-м пораж слизист рта (энантема,
пестрота, матовый цв), пятна БФК(конец периода). Пер высыпания:
эпиданамнез, этапность появл сыпи, пятн-папул сыпь с тенденц к слиян и
пигментации, появл сыпи – повыш темпер, нараст интоксик, лихор и катар
максимальный. Пер пигментации: контакт, переход сыпи в пигмент (с 3 сут
высыпания), этапная пигментация, ослабление катара и интоксик.
68.
Лаб диагностика: выдел вируса кори из крови, носогл, секр конъюнкт,мочи. ИФА. Серология: РН, РСК. РТГА, РНГА (в нач заболев и через 10-14 сут,
диагн признак – нарастание в 4 раза). Анализ крови в катар пер:
лейкопения, нейтропен, сдвиг лимф форм, лимфоцитоз. Пер высыпания –
лейкопения, эозинопения, моноцитопения.
Диф диагн-ка. Кат период: ОРВИ(аденовир, грипп, парагрипп), коклюш,
паракоклюш. Аденовирус: более быстр катар явл и интоксик (1-2 сут),
нерегулярн конъюнкт-т (без инфильтр век и светобоязни). При ОРВИ
оболочки полости рта остают чистыми. Синдр Стивенса-Джонсона: остр
начало, темпер 39, кашель, насморк, рвота, боль в глазах, некроз в области
уретры и анал отверстия. Сыпь появл на 4-6 сут после начала лихорадки,
преимущ локализ на тыльн пов-ти кистей и стоп, не этапно; через неск
часов после появл сыпи образ пузыри с мутн содерж.
Лечение на дому. Помещение хорошо проветриваемо, чистое. Пост режим
на весь период лихорад и первые 2 сут после норм темп, неск раз в день
промыв глаза слаб р-ром марганцовки или 2% соды. Профилакт стоматита:
поить и промывать рот отвар трав, губы смазывать ланолин кремом или
маслом. Диета: в остр пер молочно-растит пища, обильное питье: чай с
малиной или медом. Терапия. Этиотропная: рекомбинантные
интерфероны (гриппферон, офтальмоферон, виферон). Симптоматич:
жаропониж – ибупрофен (в свечах использ от 3 мес. до 2 лет, в суспензии –
от 3 мес. до 12 лет, в таблетках – от 6 лет и старше) в разово дозе 5 – 10 мг/
кг 3 – 4 раза в сутки; Парацетамол в разово дозе 15 мг/кг не более 4 раз в
сутки с интервалом не менее 4 ч. Кашель: бромгексин, аскорил, микстуру с
корнем алтея, пертуссин, стодаль. При гно ном конъюнктивите закапывают
20 % р-р сульфацил-натрия. При выделениях из носа использ местн
сосудосуживающие (нафтизин, галазолин). Аб применяют у часто
болеющих детей и раннего возр, с хр заболеваниями
при подозр на осложн бактериальн природы. Преп выбора – макролиды
(рокситромицин, кларитромицин, азитромицин), пенициллины
(амоксициллин/клавуланат), цефалоспорины (цефазолин, цефуроксим,
цефотаксим). Десенсибилизир терап по показ (лоратадин)
Показания к госпитализации: тяж формы, осложнен, сопут заболев, дети
раннего возр, из неблагополучн семей, закрытых дет учреждений.
й
й
й
Профилактика. Неспециф проф-ка: больного изолир до 5 сут от начала
высыпания (при пневмонии до 10 сут). На контактных, непривитых и не
болевш корью карантин 17 сут, 21 сут для тех, кто получал иммуноглобул
69.
в инкубац пер вводили иммуноглобулин, плазму и кровь. Первые 7 днейможно посещ детск учр, тк заразный период с посл двух дней инкубац пер.
Специфич проф-ка: экстр пассивная иммунизац – норм челов
иммуноглобулин в возр от 3 мес до 2 лет, не болевш и не привитым, не
позднее 5 сут с момента контакта.
Для серопрофил вводят специф иммуноглобулин 1,5 мл (дети ран возр) или
3,0 мл (дет старш). Пассивн имм сохр в теч 30 сут. Для ослабл детей в дет
учрежд(больница, санаторий, дом ребенка): после серол обслед (вРТГА1:5,
вРПГА1:10 – миним титры) детям без АТ вводят челов иммуноглоб: дети ран
возр 6 мл(3 мл и через 2 сут 3 мл), постарше 9 мл(6 мл и через 2 сут 3 мл).
Экстр актив иммунизация: вакц Л-16 ( живая культру) всем здор детям
старше 12 мес, у кот отсут свед о кори и вакцинации. Плановая акт иммуниз
проводится моновакцинами: живо корево вакци- но Л-16, вакцино
«Рувакс», а также комбинированными вакцинами – «ММR II», «Прио- рикс»
– против кори, эпидемического паротита, краснухи.
8.Краснуха.
приобретенная –о.инфекц заб,вызываемое вирусом
краснухи,передающееся ВКП,хар-ся мелкопятнистой
сыпью,увелич.перефер.л\у,преимущественно заднешейных и
затылочных,умеренной интоксикации и незначительными катаральными
явлениями.
Врожденная – хронич.инф с трансплацентарным пп,приводящая к гибели
плода,раннему выкидышу или тяжелым порокам развития.
Эт: (РНК),неустойчив в окруж.среде,Ч к УФ,устойчив к аб.
Эпид:И.И –больные с типичной формой пК,+атипичные формы (стертые,
бессимптомные); дети с врожденной краснухой и вирусоносители.
ПриобретК становятся заразным за 7 дней до развития клин.признаков и
может продолжать выделять вирус в теч 21дня после появления
сыпи(особ заразен в первые 5дней с момента появления сыпи )
врожденнК вирус выделяется 1,5-2 г после рождения с мокротой ,мочой и
калом.
Чаще болеют от1 до 7 лет, опасно у беременных, если до 3 мес –
врожденная. До 6 мес –не восприимч,тк врожд имм..
й
й
й
й
М.М-капельный(п),гемоконтактный(в) пути-ВКП,контактнобытовой(п),трансплацентарный(в).Иммунитет стойкий,пожизненный.
70.
П: (п)входн ворота- с.о.ВДП-л/у-вирусемия-ток крови-п.высыпания:пораж-екожи (вирус распростр в коже больных независимо от наличия экзантемы).
С момента появления сыпи вирусемия заканчивается, в крови появляются
вируснейтрализующие ат.
(В) вирус попадает в эмбрион трансплацентарно, инфицирует эпителий
ворсин хориона и эндотелий кровеносных сосудов плаценты, что
приводит в дальнейшем к хрон ишемии тк и органов плода-нарушения
митотической активности кл, хромосомные изменения, приводящие к
гибели плода или формированию у ребенка тяжелых пороков развития
Патоморф(В)генерализов пор-е орг и сист, эмбриопатии: 5–6-й нед —
катаракты,9 н— глухота, 10н — кардиопатии. после заверш органогенезаразв фетопатии (гемолитическая анемия с ретикулоцитозом,
тромбоцитопеническая пурпура)
Кл: (П)и.п.– 11-21 дн; с-м экзантемы, лимфаденопатии, катаральный.
1)продромальный период – неск часов до 2 дн;вялость, катарал явления
(коньюктивит, легкая гиперемия зева, энантема рта), Т, г.б.;
2)п.высыпания: на 2-3 дн время появления сыпи в 1-2 сут одновременно
все тело (разгибательные поверхности)) мелкопятнистая, бледнорозовая,на неизменненном фоне, исчезает через 2-3 дн бесследно;
3)период реконвалисцнции 7-14 дней ,обычно протекает благоприятно .
Врожд 1. «Малый» краснушный синдром (триада Грегга) включ глухоту,
катаракту, пороки сердца. 2. «Большой» (расширенный) с:глубок пораж гм
(анэнцефалия, микроцефалия, гидроцефалия), пороки сердца и сосудов
(оап, стеноз ла, дмжп, дмпп, тетрада Фалло, коарктация аорты);
поражением глаз (глаукома, катаракта, микрофтальмия, ретинопатия);
пороками развития скелета (трубчатых костей в области метафиза) и
черепа (незаращение твердого нёба); пороками развития мочеполовых
органов и пищев сист; пор-ем органа слуха (глухота);
гепатоспленомегалией, реактивным гепатитом, тромбоцитопенической
пурпурой, интерстициальной пневмонией, миокардитом.
Осл при (П) оч редко,но мб артриты, тромбоцитопеническая пурпура,
энцефалит, серозный менингит, менингоэнцефалит
О-Д П: – контакт с больным краснухой; – мелкопятнистая сыпь; – синдром
лимфаденопатии с преимущ увелич затылочных и заднешейных лу; – Т
норм/ умеренно повыш; – катаральный синдром умеренный
71.
Диагн: вирусологический (из крови, носоглоточных смывов, кала,мочи),экспресс-иммунофлюорисценция, серологич(РН, РСК, РТГАпреим(обслед на 1-3 сут и 7-10сут), РИФ)! Увелич-е титра ат в 4 р,
гематологический(IgM (об остроте процесса) и IgG (сохран всю жизнь).каклейкопения,нейтропения,лимфоцитоз,плазматические клетки,норм СОЭ. у
беременных – серология при контакте, при заболевании – аборт до 12 нед
Диф д: с корью, скарлатиной, энтеровирусной экзантемой и аллергической
сыпью.
Корь отличается выраженной тяжестью, наличием катарального периода и
пятен Бельского – Филатова – Коплика, этапностью высыпания и
пигментации. Сыпь при кори крупная пятнисто-папулезная, при краснухе –
мелкопятнистая.
Скарлатина отличается морфологией и локализацией экзантемы. Сыпь при
краснухе мелкопятнистая, располагается на неизмененном фоне кожи,
покрывает лицо и носогубный треугольник, ягодицы. При скарлатине сыпь
мелкоточечная, отмечается острый тонзиллит с отграниченной гиперемией
и регионарным лимфаденитом; характерна типичная динамика очищения
языка; катаральные явления и конъюнктивит отсутствуют.
Энтеровирусная экзантема характеризуется острым началом, выраженной
лихорадкой и интоксикацией. Сыпь появляется позже, чем при краснухе.
Энтеровирусной инфекции свойствен полиморфизм клинических
проявлений, повышение заболеваемости в весеннелетний период.
Аллергическая сыпь имеет преимущественно пятнисто-папулезный
характер, с уртикарными элементами, характеризуется изменчивостью
формы и величины, зудом
Леч: постельный режим в острый период, затем – полупостельный еще в
течение 3 – 5 сут. Диета молочно-растительная, обильное питье.
Этиотропное л по показаниям: все случаи врожденной краснухи с
признаками активно текущей инфекции; приобретенная краснуха,
протекающая с поражением ЦНС. Используют виферон и др
рекомбинантные интерфероны (интрон А, роферон А ). Патоген и симпт:.
жаропонижающие, кашель – стодаль, фитопрепараты. При красн артритах делагил (хлорохин), нпвс-нурофен,диклофенак), антигистаминные
(лоратидин, супрастин, фенкарол). Поливитамины, вит-минкомплексы.
Дисп набл-е детей, перенесших краснушный энцефалит, проводится не
менее 2 лет невропатологом и педиатром-инфекционистом
72.
Детей в возрасте до 10 лет не болевших краснухой ,не разрешаетсянаправлять в д\с закрытого типа в теч 21дня с момента разобщения с
больным .
Первого заболевшего в детском учреждении рекомендуется изолировать
до 10 сут от начала высыпания. Возд-е на м-м передачи:-проветривание и
влажная уборка.
Специфич проф-ка:- живая ослабленная вакцина рудивакс+
комбинированные ММR II в 12 мес ревакцинация в 6 лет. Вакцинация
беременных-беременнеть нежелательно в теч 3 мес после иммунизации
против краснухи(не исключ возможность поствакцинального поражения
плода)
В случае контакта беременной с больным краснухой вопрос о сохранении
беременности следует решать с учетом результатов двукратного
серологического обследования (с обязательным определением
количественного содержания специфических иммуноглобулинов классов М
и G). При наличии у беременной стабильного титра специфических ат
контакт следует считать неопасным.
9. ЭПИДЕМИЧЕСКИ ПАРОТИТ
Эпидемически паротит (Paro s epidemica) – острое инфекционное
заболевание, вызываемое вирусом эпидемического паротита,
передающееся воздушно-капельным путем и характеризующееся
синдромом интоксикации, поражением слюнных желез, центрально нервно системы, частым вовлечением в патологически процесс других
органов и систем.
й
й
й
й
й
й
й
ti
ti
й
Й
й
й
й
й
Этиология. Возбудителем эпидемического паротита является вирус,
относящи ся к семе ству Paramyxoviridae. Возбудитель открыт в 1934 г. H.
Johnson и E. Goodpasture, содер- жит РНК, неусто чив во внешне среде,
чувствителен к нагреванию, высушиванию, возде - ствию химических,
дезинфицирующих средств (при температуре 60 °C погибает в течение 5 –
10 мин, при ультрафиолетовом облучении – сразу, в дезинфицирующих
растворах – в течение нескольких минут). Вирус не чувствителен к
химиопрепаратам и антибиотикам, усто чив к де ствию низких температур
(при – 20 °C сохраняется 6 – 8 мес.); не летуч – заражение проис- ходит
только в пределах комнаты или палаты при непосредственном контакте. По
антигенно структуре однороден. Вирус эпидемического паротита может
73.
быть обнаружен в слюне, крови, ЦСЖ, взято у больного в последние дниинкубационного периода и в первые 3 – 4 дня от начала болезни.
Эпидемиология. Эпидемически паротит (свинка, заушница, паротитная
инфекция) – типичная антропонозная инфекция. При искусственном
заражении животных эксперимен- тальную инфекцию удалось вызвать у
обезьян.
Источником инфекции является больно человек, которы заразен с конца
инкубацион- ного периода (за 1 – 2 сут до возникновения клинических
проявлени ) и, особенно, в течение первых 3 – 5 сут болезни.
Заразительность больных эпидемическим паротитом прекращается после 9
суток болезни. В распространении инфекции большое значение имеют
больные с ати- пичными формами. Предполагается существование
здоровых вирусоносителе .
Механизм передачи — капельны .
Путь передачи — воздушно-капельны . Вирус выде- ляется во внешнюю
среду с капельками слюны, где обнаруживается у всех дете , независимо от
локализации патологического процесса.
Контактно-бытово путь передачи маловероятен и возможен только при
непосредствен- ном переносе инфицированных предметов от больного к
здоровому (например, игрушек).
Индекс контагиозности – 50 – 85 %.
Заболеваемость регистрируется во всех странах мира как в виде
спорадических случаев, так и эпидемических вспышек (в детских
коллективах, казармах для новобранцев). Вспышки характеризуются
постепенным распространением в течение 2,5 – 3,5 мес., волнообразным
течением.
Возрастная структура. Эпидемически паротит наблюдается в любом
возрасте. Наи- более часто болеют дети 7 – 14 лет; у дете в возрасте до 1
года, особенно первых 6 мес. жизни, ЭП встречается кра не редко. Лица
мужского пола болеют несколько чаще.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Сезонность. Случаи заболевания ЭП регистрируются на протяжении всего
года, однако в холодны период (осенне-зимни и ранне весно ) их
количество возрастает. Это обусловлено активизацие капельного
механизма передачи вследствие изменения образа жизни люде и
формирования новых коллективов.
74.
Периодичность. Повышение заболеваемости происходит через 3 – 5 лет иобусловлено увеличением числа восприимчивых лиц.
Иммунитет сто ки , вырабатывается как после манифестных форм, так и
после ати- пичных. Повторные заболевания отмечаются не более чемв3 %
случаев.
Патогенез. Входными воротами являются слизистые оболочки полости рта,
носа и глотки. Местом первично локализации вируса ЭП являются
слюнные железы, возможно, дру- гие железистые органы, ЦНС. Вирус
проникает в слюнные железы с током крови, по лимфа- тическим путям, а
также по выводным протокам: околоушным (стеноновым) и др. В железистом эпителии происходит размножение вируса, после чего он вновь
поступает в кровь; со слюно вирус выделяется во внешнюю среду. Вирус
поражает железы экзоэпителиаль- ного происхождения, различные по
функции, но объединенные тождеством анатомического и гистологического
строения: слюнные (околоушные, подчелюстные, подъязычные), поджелудочную (внешнесекреторную часть), мужские половые (яички,
предстательную железу), жен- ские половые (яичники, бартолиновы
железы), молочные, щитовидную, слезные. Следова- тельно, вирус в
процессе эволюции приспособился к эпителию желез, имеющих
альвеолярное, альвеолярно-трубчатое и фолликулярное строение.
Длительная циркуляция возбудителя в крови способствует проникновению
его через гематоэнцефалически барьер. Данные исследования ЦСЖ
свидетельствуют о том, что в боль- шинстве случаев имеется поражение
ЦНС (даже при отсутствии клинических проявлени ).
Патоморфология. В слюнных железах отмечают гиперемию и отек,
расширение вывод- ных протоков. При паротитном орхите наблюдают
множественные геморрагии, отек интер- стициально ткани и разрушение
герминального эпителия, в семенных канальцах – фибрин, ле коциты,
остатки эпителиальных клеток. Дегенеративные изменения
сперматогенного эпи- телия выявляют и у мужчин без клинических
признаков вовлечения в патологически процесс тестикул. В придатках
яичек воспаляется соединительная ткань, эпители остается неповрежденным. Менингиты имеют серозны характер, возможно развитие
очаговых и диффузных энцефалитов.
Классификация эпидемического паротита.
й
й
й
й
й
й
й
й
й
й
й
По типу:
75.
1. Типичные:– изолированная (паротит);
– комбинированная (паротит + субмандибулит; паротит + орхит; паротит +
серозны
менингит и др.).
2. Атипичные:
– изолированная;
– комбинированная (панкреатит + сублингвит; панкреатит + энцефалит и
др.); – стертая;
– бессимптомная.
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани .
Клиническая картина.
Инкубационны период эпидемического паротита колеблется
от 11 до 21 сут (чаще 15 – 19 сут).
Типичные формы (с увеличением размеров околоушных слюнных желез)
могут быть
й
й
й
й
й
й
й
й
й
й
изолированными, когда имеется только паротит, и комбинированными –
сочетанное пораже- ние околоушно слюнно железы и других железистых
органов (подчелюстных и подъязычных слюнных желез, поджелудочно
железы, половых желез и др.); поражение околоушно слюн- но железы и
76.
ЦНС; поражение околоушно слюнно железы и других органов и системорга- низма.
Поражение околоушных слюнных желез (паротит) – типичная,
изолированная форма.
Начальны период: в ряде случаев могут наблюдаться недомогание,
вялость, головная боль, нарушение сна (в течение 1 – 2 сут). Однако чаще
заболевание начинается остро с повы- шения температуры тела.
В период разгара дети предъявляют жалобы на боль при открывании рта,
жевании, реже – в области мочки уха, шеи. Выявляется увеличение
размеров околоушно слюнно железы, а через 1 – 2 сут, как правило, и
друго околоушно слюнно железы. На стороне поражения возникает
припухлость впереди уха (вдоль восходяще ветви нижне челюсти), под
мочко уха, сзади ушно раковины, так что мочка уха находится в центре
«опухоли» (см. цв. вкле ку, рис. 6, а). Припухлость тестовато или
эластично консистенции; кожа напряжена, цвет ее не изменен.
Увеличенная в размерах околоушная слюнная железа при пальпации
безболезненна или умеренно болезненна.
При значительном увеличении размеров околоушно слюнно железы
ушная раковина оттесняется вверх и кпереди. Сглаживается конфигурация
ретромандибулярно ямки – между ветвью нижне челюсти и
сосцевидным отростком. Степень увеличения размеров околоушных
слюнных желез различная: от незаметно при осмотре (определяемо
пальпаторно) до значи- тельно , с изменением конфигурации лица и шеи.
При резком увеличении размеров около- ушных слюнных желез может
развиться отек подкожно клетчатки, распространяющи ся на шею,
надключичную и подключичную области.
У больных с ЭП определяют «болевые точки Филатова»: болезненность
при надавли- вании на козелок, сосцевидны отросток и в области
ретромандибулярно ямки. Выявляют также характерные изменения
слизисто оболочки полости рта: отечность и гиперемию вокруг наружного
отверстия выводного протока околоушно слюнно железы (симптом
Мурсона).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Увеличение размеров пораженных слюнных желез обычно отмечается в
течение 5 – 7 сут, но иногда исчезает через 2 – 3 дня или сохраняется до 10
сут от начала заболевания.
77.
В период реконвалесценции температура тела нормальная, улучшаетсясамочувствие пациента, восстанавливается функциональная активность
слюнных желез (к концу 3 – 4нед.).У больных с типично формо ЭП возможно поражение других
железистых органов:
подчелюстныхиподъязычныхслюнныхжелез,поджелудочно железы,половы
хжелез(типич- ная, комбинированная форма).
Поражение подчелюстных слюнных желез (субмандибулит) чаще бывает
двусторонним. Встречается, как правило, в сочетании с поражением
околоушных слюнных желез (см. цв. вкле ку, рис. 6, б), но иногда может
быть единственным проявлением паротитно инфекции. При
субмандибулите «опухоль» в виде продолговатого или округлого
образования определя- ется кнутри от края нижне челюсти. Железа
тестовато консистенции, несколько болезнен- ная при пальпации;
возможен отек подкожно клетчатки.
Поражение подъязычных слюнных желез (сублингвит) в изолированном
виде встреча- ется редко, обычно сочетается с паротитом или
субмандибулитом. Припухлость и болезненность определяются в
подбородочно области и под языком; «опухоль» тестовато консистенции. При выраженном увеличении подчелюстных и подъязычных слюнных
желез возможно развитие отека глотки, гортани, языка.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Поражение поджелудочно железы (панкреатит) встречается у половины
больных. У большинства дете развивается одновременно с поражением
околоушных слюнных желез, реже – на 1- неделе болезни и в единичных
случаях – на 2- неделе. Возможно развитие панкреатита до увеличения
размеров околоушных слюнных желез; кра не редко поражение
поджелудочно железы является единственным симптомом болезни.
Клинически панкреатит проявляется резкими схваткообразными болями в
левом подреберье, нередко опоясывающего характера. Повышается
температура тела с возможными колебаниями до 1 – 1,5 °C (сохраня- ется
до 7 сут и более). Почти всегда отмечаются тошнота, повторная рвота,
снижение аппетита, икота, запоры, в редких случаях – поносы. У дете
первых 2 лет жизни изменяется характер стула – жидки , плохо
переваренны , с наличием белых комочков. Язык обложен, суховаты . При
тяжелых формах отмечается многократная рвота; пульс учащен,
артериальное давление снижено, возможно развитие коллаптоидного
состояния.
78.
Поражения мужских половых желез (орхит, простатит).Воспаление яичек (орхит). Частота возникновения орхита у мужчин
достигает 68 %, у мальчиков дошкольного возраста – 2 %. С наступлением
периода полового созревания орхиты встречаются чаще: в возрастно
группе 11 – 15лет – у17%больных; в 16 – 17 лет – у34%боль- ных. Описаны
случаи развития паротитного орхита у мальчиков грудного возраста.
Орхит развивается остро, чаще на 3 – 10-е сутки болезни. Возможно
возникновение орхита на 14 – 19-е сутки ЭП и даже через 2 – 5 нед. Орхит
может предшествовать увеличе- нию размеров околоушных слюнных желез
(«первичны » орхит), развиваться одновременно с паротитом
(«сопутствующи » орхит) и быть единственным проявлением болезни
(«автоном- ны » орхит). Однако чаще всего, наряду с поражением яичек, в
патологически процесс вовле- каются другие органы и системы организма
(слюнные железы, поджелудочная железа, ЦНС). Орхит может сочетаться с
поражением придатков яичек (орхоэпидидимит). При ЭП наблюда- ется
преимущественно одностороннее поражение семенных желез. Правое
яичко вовлекается в процесс чаще, чем левое, что обусловлено
особенностями его кровообращения.
При возникновении орхита общее состояние больных резко ухудшается –
температура тела повышается до 39 – 41 °C. Температурная кривая
приобретает «двугорбы » характер, а при последовательном вовлечении в
патологически процесс обоих яичек наблюдается и тре- ти пик
повышения температуры тела. Одновременно появляются боли в
тестикулах, ирради- ирующие в поясницу, промежность, усиливающиеся
при вставании с постели, движениях. В ряде случаев наблюдаются головная
боль и рвота. Наряду с симптомами интоксикации разви- ваются местные
признаки орхита – увеличение объема яичка, его болезненность,
гиперемия, истончение или отек кожи мошонки. Признаки орхита
максимально выражены в течение 3 – 5 сут, затем постепенно уменьшаются
и исчезают.
Поражение предстательно железы (простатит) наблюдается в основном у
подростков и взрослых. Больно отмечает неприятные ощущения, боли в
области промежности, особенно во время испражнения и мочеиспускания.
Увеличение размеров предстательно железы обна- руживают с помощью
пальцевого исследования прямо кишки.
й
й
й
й
й
й
й
й
й
й
й
й
Поражение женских половых желез. Оофорит отмечается у девочек в
период полового созревания. Воспаление яичников характеризуется
79.
острото процесса, резко болезненностью в подвздошно области,высоко температуро тела. Обратная динамика, как правило, быст- рая (5
– 7 сут). Исходы оофоритов чаще благоприятные.
Маститы паротитно этиологии встречаются у женщин и мужчин.
Отмечаются повы- шение температуры тела, болезненность, уплотнение
молочных желез. Процесс ликвидируется быстро – через 3 – 4 дня;
нагноения желез не наблюдается.
Поражение щитовидно железы (тиреоидит) встречается кра не редко.
Заболевание протекает с высоко температуро тела, болями в области
шеи, потливостью, экзофтальмом.
Поражение слезно железы (дакриоаденит) характеризуется сильно
болью в глазах, отечностью век, их болезненностью при пальпации.
У больных с типично формо ЭП часто поражается ЦНС (типичная,
комбинированная форма).
Серозны менингит возникает, как правило, до 6-го дня болезни и может
быть единствен- ным проявлением паротитно инфекции. Наиболее часто
паротитны менингит возникает у дете в возрасте от 3 до 9 лет.
Начало острое, иногда внезапное. Отмечают резкое повышение
температуры тела, повторную рвоту, не связанную с приемом пищи и не
приносящую облегчения; возможны судороги, бред, потеря сознания.
Больные жалуются на головную боль, вялость, сонливость, плохо сон,
снижение аппетита. Выявляются менингеальные симптомы – ригидность
затылоч- ных мышц, симптомы Брудзинского I, II, III, симптом Кернига
(выражены умеренно или слабо в течение 5 – 7 сут). При диагностике
помогает спинномозговая пункция: давление ЦСЖ повы- шено, жидкость
прозрачная или опалесцирующая, умеренны плеоцитоз (до 500 – 1000 кл./
мкл) лимфоцитарного характера (лимфоцитов 96 – 98 %). У большинства
больных содержание белка нормальное или умеренно повышено (0,6 г/л),
концентрация хлоридов, как правило, в пределах нормы.
Встречаются асимптомные ликвороположительные менингиты, которые
чрезвыча но трудны для диагностики.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Менингоэнцефалит встречается редко. В типичных случаях он развивается
на 6 – 10- день заболевания, чаще у дете до 6 лет. В патологически
процесс вовлекаются черепные нервы, пирамидная и вестибулярная
системы, мозжечок.
80.
Состояние больных кра не тяжелое, отмечаются высокая температура тела,сильная головная боль, многократная рвота, вялость, сонливость,
нарушение сознания, бред, тониче- ские и клонические судороги, парезы
черепных нервов, конечносте по гемитипу, мозжечко- вая атаксия.
Поражения черепных нервов (мононевриты) встречаются редко,
преимущественно у дете старше возрастно группы. Наиболее
распространенными являются поражения VII пары по периферическому
типу и VIII пары. При поражении слухового нерва отмечаются головокружение, нистагм, шум в ушах, снижение слуха вплоть до глухоты.
Миелиты и энцефаломиелиты появляются чаще на 10 – 12-е сутки
болезни. Они прояв- ляются спастическим нижним парапарезом
(повышение тонуса мышц и сухожильных рефлек- сов нижних конечносте ,
клонус стоп, патологические стопные знаки, снижение брюшных
рефлексов), недержанием кала и мочи.
Тяжелое поражение нервно системы в виде полирадикулоневрита
возникает на 5 – 7- е сутки заболевания. Проявляется дистальными вялыми
параличами и парезами в сочетании с корешковым болевым синдромом и
выпадением чувствительности по дистально-перифери- ческому типу.
Наряду с воспалением околоушно слюнно железы, возможно поражение
других орга- нов и систем организма (типичная, комбинированная форма).
Поражения дыхательно системы. При паротитно инфекции
физикальные изменения в легких скудны. Однако у всех больных при
рентгенологическом исследовании выявляют цир- куляторно-сосудистые
изменения (расширение корне легких, усиление легочного рисунка),
перибронхиальные уплотнения легочно ткани. Они возникают с 1-х по 15е сутки заболева- ния и сохраняются в течение длительного времени.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Поражения мочевыделительно системы (уретриты, геморрагические
циститы). Изме- нения в моче чаще определяются у дете дошкольного
возраста, в половине случаев – на 1- неделе болезни. Они возникают
остро и проявляются протеинурие , гематурие , ле коциту- рие . Больные
жалуются на частые болезненные мочеиспускания, нередко наблюдается
мак- рогематурия. Общая продолжительность поражения
мочевыделительно системы не более 1 недели. Поражение сердечнососудисто системы проявляется в виде миокардиодистрофии и реже –
миокардита. Признаки миокардита обнаруживают к концу 1- недели
болезни, через 1,5 – 2 нед. отмечают улучшение электрокардиографических
показателе .
81.
В патологически процесс могут вовлекаться: печень, селезенка, органслуха (лабирин- тит, кохлеит), орган зрения (конъюнктивит, склерит,
кератит, неврит или паралич зрительного нерва), серозные оболочки
суставов.
Изолированное поражение органов и систем организма наблюдается
только в 15 % слу- чаев, у 85 % пациентов поражения сочетанные или
множественные.
Атипичные формы протекают без увеличения размеров околоушных
слюнных желез. Они могут быть изолированными (поражается один орган/
система) и комбинированными (пора- жаются два или более органа/
системы).
Стертая форма — с эфемерным поражением околоушно слюнно железы
(увеличе- ние размеров железы определяется пальпаторно, быстро
исчезает). Бессимптомная форма – клинические признаки отсутствуют;
диагностируется в очагах инфекции по нарастанию титра специфических
антител в динамике исследования.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы ЭП.
Изолированное поражение околоушных слюнных желез (паротит)
протекает, как правило, в легко и средне- тяжело форме. Тяжелые формы
болезни обусловлены вовлечением в патологически процесс других
органов и систем организма (ЦНС, поджелудочно железы, половых желез).
При легко форме заболевания симптомы интоксикации выражены
незначительно. Общее состояние остается удовлетворительным,
температура тела повышается до 37,5 – 38,5 °C. Увеличение размеров
околоушных слюнных желез выражено умеренно, отек подкожно
клетчатки отсутствует.
Среднетяжелая форма характеризуется выраженными симптомами
интоксикации (вялость, нарушение сна, головная боль, рвота), повышением
температуры тела до 38,6 – 39,5 °С. Выражено увеличение размеров
околоушных слюнных желез, в ряде случаев отмечается незначительная
пастозность подкожно клетчатки шеи.
й
й
й
й
й
й
й
й
й
й
й
й
й
При тяжело форме симптомы интоксикации резко выражены: сильная
головная боль, повторная рвота, бред, галлюцинации, беспоко ство,
иногда судороги; температура тела дости- гает высоких цифр (39,6 °C и
более). Околоушные слюнные железы значительно увеличены в размерах,
болезненные при пальпации; отмечается отек подкожно клетчатки шеи.
82.
Течение ЭП (по характеру) может быть гладким и негладким (сосложнениями, насло- ением вторично инфекции, обострением
хронических заболевани ).
Исходы. После поражения мужских половых желез возможны следующие
неблагопри- ятные исходы: атрофия яичек, опухоли тестикул, «хронически
орхит», гипогонадизм, при- апизм (длительная болезненная эрекция
полового члена, не связанная с половым возбужде- нием), бесплодие,
импотенция; гинекомастия.
Нарушение сперматогенеза, вплоть до азооспермии, может развиться не
только вслед- ствие перенесенного паротитного орхита, но и после
эпидемического паротита, протекавшего без клинических симптомов
воспаления яичек.
После оофорита возможно развитие бесплодия, ранне менопаузы
(преждевременно яичниково недостаточности), карциномы яичника,
атрофии яичников, нарушени менстру- ального цикла, ювенильных
маточных кровотечени .
В ряде случаев после поражения поджелудочно железы возникают
хронически пан- креатит, сахарны диабет, ожирение.
У 70 % реконвалесцентов нервных форм ЭП отмечаются различные
нарушения общего состояния (повышенная утомляемость, головные боли,
плаксивость, агрессивность, ночные страхи, нарушение сна, снижение
успеваемости). Явления церебрастении и неврозов сохраня- ются от 3 мес.
до 2 лет и более. В ряде случаев развивается выраженны
астеновегетативны или гипертензионны синдром, энурез, редко –
эпилепсия, глухота, слепота.
Осложнения обусловлены наслоением вторично микробно флоры
(пневмонии, отиты, ангины, лимфадениты).
Особенности эпидемического паротита у дете раннего возраста. Дети
первого года жизни практически не болеют, в возрасте 2 – 3 лет ЭП
встречается редко. Заболевание протекает не тяжело, обычно в виде
изолированного поражения околоушных слюнных желез и реже –
подчелюстных и подъязычных.
Другие железистые органы и нервная система, как правило, не поражаются.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
У женщин, которые во время беременности переносят ЭП, возможны
самопроизвольные аборты, рождение дете с пороками развития, в
83.
частности с первичным фиброэластозом мио- карда. Вирус ЭП можетобусловить развитие у плода гидроцефалии.
Диагностика.
Опорно-диагностические признаки эпидемического паротита: – контакт с
больным ЭП;
– повышение температуры тела;
– жалобы на боль при жевании;
– припухлость в области околоушных слюнных желез;
– болевые точки Филатова;
– симптом Мурсона;
– полиорганность поражения (паротит, субмандибулит, сублингвит,
панкреатит, орхит,
серозны менингит и др.).
Лабораторная диагностика. Используют вирусологически и
серологически методы.
Выделение вируса из крови, слюны и ЦСЖ является бесспорным
подтверждением диагноза. В реакции торможения гемагглютинации
выявляют антитела (антигемагглютинины) к вирусу ЭП.
Комплементсвязывающие антитела появляются на 2 – 5-е сутки болезни и
сохраняются в сыворотке крови длительно, что позволяет использовать РСК
как для ранне , так и для ретро- спективно диагностики. Диагностическим
признаком является нарастание титра специфи- ческих антител в 4 раза и
более. При однократном серологическом обследовании в периоде
реконвалесценции диагностическим считается титр1:80иболее.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Дифференциальная диагностика. Поражение околоушных слюнных желез
при ЭП необходимо дифференцировать с острыми гно ными паротитами,
возникающими на фоне какого-либо тяжелого общего заболевания
(брюшно тиф, септицемия), или с местно гно - но инфекцие
(некротически или гангренозны стоматит). При гно ных паротитах увеличение размеров околоушных слюнных желез сопровождается резко
болезненностью и значительно плотностью железы. Кожа в области
84.
Токсические паротиты встречаются редко, как правило, у взрослыхиявляются профес- сиональными заболеваниями (при острых отравлениях
одом, ртутью, свинцом). Они характе- ризуются медленным развитием,
при этом, наряду с паротитом, выявляются другие типичные для
отравления поражения (например, темная ка ма на слизисто оболочке
десен и зубах). Возможно поражение почек, пищеварительного тракта,
ЦНС.
Слюнокаменная болезнь развивается вследствие закупорки выводных
протоков слюн- ных желез, встречается чаще у взрослых и дете старше 13
лет, характеризуется постепенным развитием при нормально температуре
тела, имеет рецидивирующее течение. В зависимо- сти от степени
закупорки выводного протока размеры слюнно железы меняются –
припухлость периодически увеличивается и уменьшается, отмечается
перемежающаяся боль («слюн- ная колика»). Боль усиливается при приеме
пищи. Процесс чаще односторонни , поражение других органов и систем
организма не характерно. Диагноз подтверждают данными сиалогра- фии с
контрастным веществом.
В редких случаях ЭП необходимо дифференцировать с инородным телом в
протоках слюнных желез, актиномикозом слюнных желез,
цитомегаловирусно инфекцие , синдромом Микулича (наблюдается при
ле кемиях, хлороме; у взрослых развивается постепенно, при нор- мально
температуре тела, двусторонни ).
Субмандибулиты необходимо дифференцировать с лимфаденитом,
возникающим при тонзиллитах, периодонтитах. У больных с регионарным
лимфаденитом (подчелюстным, перед- неше ным) определяются
отдельные увеличенные в размерах лимфатические узлы, болезнен- ные
при пальпации. Возможно нагноение лимфатических узлов. Температура
тела повышена. В периферическо крови выявляются не трофильны
ле коцитоз, повышенная СОЭ.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В ряде случаев затруднена дифференциальная диагностика ЭП и
периостита, при кото- ром происходит субпериостальное скопление гноя, в
результате чего появляются отечность и инфильтрация в области нижне
челюсти. Диагноз периостита подтверждается нахождением болезненного
кариозного зуба, припухлостью десны у корня зуба.
й
й
пораженно железы быстро становится гипе- ремированно , затем
появляется флюктуация. В крови наблюдается ле коцитоз не трофильного характера, в отличие от ле копении и лимфоцитоза при ЭП.
85.
Эпидемически паротит иногда приходится дифференцировать стоксическо дифте- рие зева. Отек при токсическо дифтерии зева
безболезненны , желеобразно консистенции; кожа над отеком не
изменена. Ретромандибулярная ямка остается свободно ; при осмотре
зева определяются отек мягкого н ба, н бных миндалин, язычка,
распространенные фибринозные налеты.
Поражение подъязычно слюнно железы в ряде случаев необходимо
дифференцировать с флегмоно дна полости рта (ангина Людвига).
Больные жалуются на боль в горле, усиливаю- щуюся при глотании и
разговоре, слабость, недомогание, повышение температуры тела до 38,0 –
39,5 °C. В подбородочно области появляется инфильтрат,
распространяющи ся на перед- нюю, иногда боковую поверхность шеи.
Кожа над инфильтратом гиперемирована. Открыва- ние рта резко
затруднено, язык приподнят, появляется неприятны гнилостны запах изо
рта, глотание почти невозможно. При осмотре отмечаются умеренная
гиперемия и отечность сли- зисто оболочки полости рта и н бных
миндалин, обычно с одно стороны; язык смещен. При пальпации мягких
ткане дна полости рта определяется их уплотнение. Общее состояние
дете кра не тяжелое. Отмечается высокая летальность. Причино смерти
является распростране- ние инфекции по межфасциальным щелям в
средостение и полость черепа.
Большие трудности представляет дифференциальная диагностика
изолированного серозного менингита паротитно этиологии и серозного
менингита друго природы
Лечение больных паротитно инфекцие комплексное, проводится с
учетом формы, тяжести и периода болезни, возраста пациентов и их
индивидуальных особенносте .
й
й
й
ё
й
й
й
й
й
ё
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В домашних условиях показано лечение больных только с изолированным
поражением околоушных слюнных желез, протекающим в легко или
среднетяжело форме. Обязатель- но госпитализации подлежат дети с
тяжело формо эпидемического паротита, поражением ЦНС, половых
желез, сочетанным поражением органов и систем. С целью
предупреждения развития паротитного орхита рекомендуется
госпитализировать всех мальчиков старше 12 лет. При соблюдении
постельного режима частота возникновения орхита резко уменьшается (в 3
раза и более).
86.
Обязательным является соблюдение постельного режима в течение всегопериода раз- гара болезни: до 7 сут – при изолированном паротите, не
менее 2 нед. – при серозном менин- гите (менингоэнцефалите), 7 – 10 сут –
при воспалении яичек.
Питание ребенка определяется его возрастом, выраженностью местных
изменени и воз- можным возникновением панкреатита. Больного следует
кормить тепло жидко или полу- жидко пище , если обычная вызывает
болезненность при жевании. Рекомендуются протер- тые супы, жидкие
каши, картофельное пюре, яблочное пюре, паровые котлеты, куриное мясо,
овощные пудинги, фрукты, рыба. Исключаются продукты, оказывающие
выраженны сокогон- ны эффект (соки, сырые овощи), а также кислые,
острые и жирные блюда.
С целью предупреждения гингивита и гно ного воспаления околоушных
слюнных желез необходимо полоскать рот после еды кипячено водо или
слабым раствором калия перман- ганата, фурацилина.
Местно на область слюнных желез применяют сухое тепло. Используют
шерсть (шерстя- но платок, шарф), разогреты песок или разогретую соль,
серую вату, электрическую грелку, сини свет, соллюкс-лампу,
парафиновые аппликации. Местную терапию проводят до исчез- новения
опухоли. Компрессы противопоказаны.
При легко и среднетяжело формах изолированного поражения
околоушных слюнных желез назначают: постельны режим, диету, сухое
тепло (местно). Применяют жаропонижа- ющие препараты (по
показаниям): нурофен для дете в форме ректальных суппозиториев
используют у дете от 3 мес. до 2 лет, в суспензии – от 3 мес. до 12 лет,
нурофен в таблетках – от 6 лет и старше в разово дозе 5 – 10 мг/кг 3 – 4
раза в сутки. При необходимости назначают десенсибилизирующие
средства (лоратидин, супрастин, тавегил).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Лечение больных тяжело формо ЭП проводят с применением
этиотропных средств. При менингитах, менингоэнцефалитах, орхитах
используют рекомбинатные интерфероны (реаферон, виферон и др.).
Больным с поражением ЦНС проводят также дегидратационную терапию
(лазикс, диакарб); назначают препараты, улучшающие трофику головного
мозга (пан- тогам, энцефабол, ноотропил, трентал, инстенон), и
рассасывающую (алоэ, лидаза) терапию. По показаниям применяют
глюкокортикоиды (преднизолон в дозе 1 – 2 мг/кг/сут). При паро- титных
орхитах, наряду с этиотропно терапие , используют жаропонижающие
87.
средства, про- водят дезинтоксикационную терапию (внутривеннокапельно 10 % раствор глюкозы с аскор- биново кислото , реополиглюкин,
реамберин), назначают глюкокортикоиды (преднизолон из расчета 2 – 3
мг/кг/сут).
Местное лечение орхита: приподнятое положение яичек достигается
использованием поддерживающе повязки – суспензория. В первые 2 – 3
сут положительны эффект оказывает холод (примочки с холодно водо
или пузырь со льдом), затем – тепло на яички (сухая теплая ватная повязка,
повязка с мазью Вишневского). Хирургическое лечение (разрез или
пункцию белочно оболочки яичка) применяют при тяжелых формах
орхита, особенно двусторонних, при отсутствии эффекта от консервативно
терапии. Хирургическое вмешательство способ- ствует быстрому снятию
боле и предупреждает развитие атрофии яичек.
При панкреатите назначают спазмолитики (папаверин, но-шпа),
ингибиторы протеоли- тических ферментов (трасилол, контрикал),
дезинтоксикационную терапию, глюкокортико- иды, ферменты (креон).
Антибиотики назначают при присоединении вторично бактериально
микрофлоры.
В качестве общеукрепляющих средств назначают поливитамины,
витаминно-минераль- ные комплексы.
Диспансерное наблюдение. Все реконвалесценты ЭП должны находиться
на диспан- серном наблюдении в течение 1 мес. в детско поликлинике.
Реконвалесцентов ЭП с пора- жением ЦНС в течение не менее 2 лет
наблюдают невропатолог и детски инфекционист. Мальчиков, перенесших
паротитны орхит, наблюдают эндокринолог и уролог не менее 2 лет.
Реконвалесценты панкреатита в течение 1 года находятся под
наблюдением эндокринолога. Дети, перенесшие цистит, наблюдаются
нефрологом в течение 1 года.
Профилактика. Больного ЭП изолируют до исчезновения клинических
признаков (не менее чем на 9 дне от начала болезни).
Дезинфекции после изоляции больного не требуется; достаточно влажно
уборки, про- ветривания.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В детском учреждении объявляют карантин на 21 день. Карантину
подлежат не болев- шие ранее ЭП и не иммунизированные против данно
инфекции дети. При точно установлен- ном сроке контакта с больным ЭП
88.
контактировавшие могут первые 9 дне посещать детские учреждения.Дети в возрасте до 10 лет, имевшие контакт в семье, в детское учреждение
не допускаются с 10-х по 21-е сутки с момента изоляции больного. С 10-го
дня контакта проводят систематическое медицинское наблюдение для
раннего выявления болезни.
В очаге проводят экстренную вакцинацию ЖПВ всех контактных,
непривитых и не болевших эпидемическим паротитом лиц (после
регистрации первого случая заболевания).
Специфическую профилактику проводят живо паротитно вакцино Л-3.
Используют также комбинированные вакцины «ММR-II», «Приорикс» –
против эпидемического паротита, кори, краснухи.
10. Ветряная оспа.
Ветряная оспа (Varicella) – острое инфекционное заболевание, вызываемое
вирусом из семе ства Herpesviridae, передающееся воздушно-капельным
путем, характеризующееся лихо- радко , умеренно выраженно
интоксикацие и распространенно везикулезно сыпью.
Этиология. Возбудитель ветряно оспы – вирус Varicella-Zoster —
относится к семе - ству Herpesviridae, подсеме ству α-вирусов 3-го типа,
содержит ДНК. Размеры вириона дости- гают 150 – 200 нм в диаметре.
Вирус поражает ядра клеток с формированием эозинофильных
внутриядерных включени , может вызывать образование гигантских
многоядерных клеток. Возбудитель неусто чив во внешне среде,
инактивируется при температуре 50 – 52 °С в тече- ние 30 мин,
чувствителен к ультрафиолетовому облучению, хорошо переносит низкие
темпе- ратуры, повторные замораживания и оттаивания.
Эпидемиология. Источником инфекции является человек, больно
ветряно оспо и опоясывающим герпесом. Больно заразен с последних 2
дне инкубационного периода до 5 сут с момента появления последне
везикулы.
Механизмы передачи: капельны , контактны .
Пути передачи: воздушно-капельны ; редко – контактно-бытово ,
вертикальны . Воз- будитель потоком воздуха может переноситься на
большие расстояния (в соседние комнаты, с одного этажа здания на друго ).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Восприимчивость к ветряно оспе очень высокая.
Индекс контагиозности – 100 %.
89.
Заболеваемость чрезвыча но высокая. Болеют преимущественно детидошкольного возраста.
Сезонность: заболеваемость повышается в осенне-зимни период.
Периодичность. Выраженные периодические повышения и спады
заболеваемости отсутствуют.
Иммунитет после перенесенного заболевания сто ки . Повторные случаи
ветряно
оспы встречаются очень редко. Однако вирус персистирует в организме
пожизненно и при сни- жении защитных сил макроорганизма обусловливает
развитие опоясывающего герпеса.
Летальные исходы возможны у больных с генерализованными,
геморрагическими, ган- гренозными, буллезными формами заболевания и
при развитии бактериальных осложнени .
Патогенез. Входными воротами являются слизистые оболочки верхних
дыхательных путе . Вероятно, здесь происходит репликация и первичное
накопление вируса, откуда он по лимфатическим путям проникает в кровь и
разносится по всему организму. Вирус ветряно оспы имеет тропизм к
клеткам шиповидного слоя кожи и эпителия слизистых оболочек, фиксируется в них, вызывает дистрофические изменения с образованием
характерных пузырьков (везикул), наполненных серозным содержимым.
Типичные высыпания также отмечаются на слизистых оболочках полости
рта, верхних дыхательных путе , редко – мочевыводящих путе и ЖКТ. У
больных с генерализованными формами инфекции поражаются внутренние
органы – печень, легкие, мозговые оболочки, вещество головного мозга, в
которых выявляются мел- кие очаги некроза с кровоизлияниями по
периферии. Кроме того, вирус обладает тропизмом к нервно ткани и
вызывает поражения межпозвоночных спинальных ганглиев, ганглиев лицевого и тро ничного нервов, где длительно сохраняется в латентном
состоянии. В случае сни- жения иммунологическо реактивности
макроорганизма происходит реактивация инфекции: вирус по
чувствительным нервам достигает кожи и вызывает развитие клинических
проявле- ни в виде опоясывающего герпеса.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Классификация ветряно оспы.
90.
По типу:1. Типичные.
2. Атипичные:
– рудиментарная;
– пустулезная;
– буллезная;
– геморрагическая;
– гангренозная;
– генерализованная (висцеральная). По тяжести:
– легкая форма;
– среднетяжелая форма;
– тяжелая форма.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани
Клиническая картина. Типичные формы ветряно оспы.
Инкубационны период продолжается от 11 до 21 сут (чаще 14 – 17 сут).
Продромальны период продолжается от нескольких часов до 1 – 2 сут
(чаще отсутствует). Характеризуется слабо выраженным синдромом
интоксикации, субфебрильно тем- пературо тела, редко – синдромом
экзантемы: мелкоточечно или мелкопятнисто сыпью (rash), которая
обычно предшествует высыпанию типичных пузырьков.
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
й
й
Период высыпания продолжается 2 – 5 сут. Заболевание обычно
начинается остро, с повышения температуры тела до 37,5 – 38,5 °С,
умеренно выраженных проявлени интокси- кации (головная боль,
раздражительность), а также развития характерно пятнисто-везикулез- но
сыпи (см. цв. вкле ку, рис. 9) на коже слизистых оболочках. Первые
пузырьки, как пра- вило, появляются на туловище, волосисто части
головы, лице. В отличие от натурально оспы, лицо поражается меньше и
91.
позже туловища и конечносте , сыпь на ладонях и подошвах встре- чаетсяредко, в основном при тяжелых формах. Динамика развития элементов сыпи
(пятно – папула – везикула – корочка) происходит быстро: пятно
превращается в везикулу в течение нескольких часов, везикула – в корочку
за 1 – 2 сут.
Ветряночные элементы (диаметр 0,2 – 0,5 см) имеют округлую или
овальную форму, располагаются на неинфильтрированном осно- вании,
окружены венчиком гиперемии; стенка везикул напряжена, содержимое
прозрачное. В отличие от натурально оспы пузырьки однокамерные и
спадаются при проколе. Со 2-го дня периода высыпания поверхность
везикулы становится вяло , морщинисто , центр ее начинает западать. В
последующие дни образуются геморрагические корочки, которые
постепенно (в течение 4 – 7 сут) подсыхают и отпадают; на их месте может
оставаться легкая пигментация, в некоторых случаях – единичные рубчики
(«визитная карточка ветряно оспы»). У больных ветряно оспо
высыпания появляются в течение 2 – 5 сут, что и обусловливает ложны
поли- морфизм сыпи (на одном участке кожи имеются элементы сыпи в
разно стадии развития – от пятна до корочки). В последние дни высыпания
элементы становятся более мелкими, руди- ментарными и часто не доходят
до стадии пузырьков. Везикулы нередко появляются на сли- зистых
оболочках полости рта, конъюнктивах, реже – гортани и половых органов.
Элементы сыпи на слизистых оболочках нежные, быстро вскрываются и
превращаются в поверхностные эрозии (афты), в области которых
отмечается незначительная болезненность. Заживление эро- зи наступает
на 3 – 5- день высыпани .
Характерен параллелизм между синдромами интоксикации и
экзантемы: у больных с обильно сыпью резко выражены головная боль,
вялость, недомогание, снижение аппетита.
Период обратного развития продолжается в течение 1 – 2 нед. после
появления послед- них элементов сыпи.
Атипичные формы . Рудиментарная форма характеризуется появлением
розеолезных высыпани . Температура тела не повышается, синдром
интоксикации отсутствует.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Пустулезная форма развивается у больных ветряно оспо при наслоении
вторично бактериально микрофлоры. При этом отмечаются повторное
92.
повышение температуры тела, нарастание симптомов интоксикации,помутнение содержимого пузырьков. После исчезнове- ния высыпани
остаются рубчики.
Буллезная форма. У больных на фоне выраженных симптомов
интоксикации на коже, наряду с типичными везикулами, образуются
большие вялые пузыри.
Геморрагическая форма наблюдается у дете , страдающих
гемобластозами или геморра- гическими диатезами, длительно получающих
кортикостероидную или цитостатическую тера- пию. У больных на 2 – 3день периода высыпания содержимое пузырьков приобретает
геморрагически характер. Возможны кровоизлияния в кожу и слизистые
оболочки, носовые кровотечения и кровавая рвота. Общее состояние
тяжелое (выражен не ротоксикоз). Прогноз часто неблагоприятны .
Гангренозная форма характеризуется появлением вокруг геморрагических
пузырьков воспалительно реакции и образованием впоследствии участков
некрозов, покрытых кровя- нистыми корочками. После отпадения корочек
обнажаются глубокие язвы с «грязным» дном и подрытыми краями. Язвы
увеличиваются в размерах, сливаются. Гангренозные формы воз- никают у
истощенных, ослабленных дете при присоединении вторично микробно
флоры. Состояние больных тяжелое, отмечаются явления не ротоксикоза.
Течение заболевания дли- тельное, нередко принимает септически
характер.
Генерализованная (висцеральная) форма встречается у новорожденных,
матери которых не болели ветряно оспо , а также у дете , ослабленных
тяжелыми заболеваниями и получа- ющих стероидные гормоны.
Заболевание характеризуется не ротоксикозом и везикулезными
высыпаниями на внутренних органах: печени, легких, почках,
надпочечниках, поджелудочно железе, вилочково железе, селезенке,
головном мозге. Генерализованная форма протекает кра не тяжело, часто
заканчивается летальным исходом. У умерших больных при морфологическом исследовании обнаруживаются мелкие очаги некроза во внутренних
органах.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы ветряно
оспы.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Легкая форма – температура тела повышается до 37,5 – 38,5 °С в течение 2
– 3 сут, симптомы интоксикации отсутствуют или выражены незначительно.
93.
Высыпания необильные, продолжаются 2 – 3 дня, исчезают бесследно.Среднетяжелая форма – температура тела повышается до 38,6 – 39,5 °С в
течение 3 – 5 сут, симптомы интоксикации выражены умеренно. Высыпания
обильные, в том числе и на слизистых оболочках, продолжаются 5 – 7 сут,
после их исчезновения может оставаться кратковременная пигментация.
Тяжелая форма – температура тела выше 39,6 °С в течение 7 – 10 сут,
возможно разви- тие судорожного синдрома и менингоэнцефалических
реакци . Высыпания обильные, круп- ные, «застывшие» в одно стадии
развития, отмечаются как на коже (в том числе на ладонях и подошвах), так
и на слизистых оболочках (в том числе верхних дыхательных путе и мочеполового тракта). Длительность высыпани – 7 – 8 дне , после исчезновения
сыпи, наряду с пигментацие , могут оставаться поверхностные рубчики.
Осложнения. Специфические: острые стенозирующие ларинготрахеиты и
ларинготра- хеобронхиты, энцефалиты, миелиты, кератиты,
геморрагические нефриты, миокардиты, синдром Рея. Неспецифические
осложнения: абсцессы, флегмоны, лимфадениты, отиты, пневмо- ния,
сепсис.
Врожденная ветряная оспа. При инфицировании в первые 4 мес.
беременности может происходить трансплацентарная передача вируса
ветряно оспы плоду. Заражение женщины существенно не влияет на
вынашивание беременности, однако у новорожденного может наблюдаться
«синдром ветряно оспы» – внутриутробная дистрофия, гипопластиче- ские
конечности, слепота, отставание в психомоторном развитии. При
заболевании беремен- но за 5 – 6 дне до родов первые клинические
признаки ветряно оспы у ребенка появляются сразу после рождения.
Течение болезни, как правило, благоприятное, что обусловлено трансплацентарно передаче плоду специфических антител. При заболевании
беременно непо- средственно перед родами у новорожденного отсутствуют
специфические антитела; ветряная оспа клинически проявляется на 5 – 10-е
сутки жизни, протекает тяжело, с поражением внут- ренних органов
(легкие, сердце, почки, кишечник). Болезнь нередко заканчивается летально.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Особенности ветряно оспы у дете раннего возраста. Дети первых шести
месяцев жизни ветряно оспо болеют кра не редко, что обусловлено
наличием врожденного иммуни- тета. Однако у 5 – 16 % беременных
антитела к вирусу ветряно оспы отсутствуют. У новорож- денных,
особенно недоношенных, ветряная оспа протекает кра не тяжело.
Характерен продро- мальны период: при нормально или субфебрильно
94.
температуре тела отмечаются вялость, беспоко ство, снижение аппетита,иногда рвота и учащение стула. Сыпь появляется на 2 – 5-е сутки, обильная,
полиморфная, с характерным последовательным развитием элементов. У
больных на высоте высыпани температура тела может быть фебрильно ,
выражена инток- сикация, возможны судороги, потеря сознания. У
новорожденных нередко диагностируются геморрагические, гангренозные и
висцеральные формы болезни. В ряде случаев при введении в
инкубационном периоде иммуноглобулина (плазмы, крови) ветряная оспа
может протекать в легко и даже рудиментарно форме. У дете раннего
возраста часто развиваются неспе- цифические и специфические
осложнения, ветряная оспа нередко протекает как смешанная инфекция (в
сочетании с ОРВИ, стрептококково и стафилококково инфекциями).
Леталь- ность достигает 20 – 27 %.
Диагностика. Опорно-диагностические признаки ветряно оспы: – контакт
с больным ветряно оспо или опоясывающим герпесом; – синдром
интоксикации;
– неправильны тип температурно криво ;
– везикулезная сыпь на коже и слизистых оболочках;
– ложны полиморфизм сыпи.
Лабораторная диагностика. Экспресс-методы: микроскопически –
выявление телец Арагана (скопления вируса) в окрашенных серебрением по
Морозову мазках жидкости вези- кул при обычно или электронно
микроскопии; иммунофлюоресцентны – обнаружение антигенов вируса в
мазках-отпечатках из содержимого везикул. Серологически метод –
используют РСК. Диагностическим признаком является нарастание титра
специфических антител в 4 раза и более. Вирусологически метод –
выделение вируса на эмбриональных куль- турах клеток человека.
Гематологически метод – в анализе крови отмечаются ле копения,
лимфоцитоз, нормальная СОЭ.
Дифференциальная диагностика. Наибольшие трудности представляет
дифферен- циальная диагностика с различными формами стрептодермии
(импетигенозно , буллезно ). Ветряную оспу приходится также
дифференцировать с герпангино , натурально оспо , стро- фулюсом,
простым герпесом, укусами насекомых.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Импетиго отличается от ветряно оспы преимущественно локализацие
сыпи на лице и руках; пузырьки не напряжены, содержимое их быстро
становится серозно-гно ным и под- сыхает с образованием рыхло
соломенно-желто корки.
95.
Буллезная форма стрептодермии может начинаться с появления небольшихпузырьков. Они имеют правильную круглую форму, быстро увеличиваются
в размерах и становятся плос- кими, напряженными. Стенка их легко
надрывается, образуются эрозии с обрывками пузыре по краям.
Строфулюс характеризуется появлением красных зудящих папул, развитием
плотных восковидных узелков, расположенных симметрично на
конечностях, ягодицах, в области пояс- ницы. Элементы сыпи, как правило,
отсутствуют на лице и волосисто части головы. Темпе- ратура тела
остается нормально . Слизистые оболочки полости рта не поражаются.
Генерализованные формы простого герпеса возникают, как правило, у дете
первого года жизни, протекают с явлениями не ротоксикоза. Могут
отмечаться лимфаденопатия, гепато- спленомегалия, поражение внутренних
органов. Высыпания в виде группирующихся пузырь- ков расположены
преимущественно на открытых участках тела, имеют склонность к слиянию
с образованием массивных корок.
Лечение больных, как правило, проводят в домашних условиях.
Госпитализации в мель- церовские боксы подлежат дети с тяжелыми,
осложненными формами болезни, а также по эпи- демическим показаниям.
Режим постельны на остры период.
Диета должна соответствовать возрасту, содержать достаточное количество
витаминов и минералов.
Большое внимание следует уделять уходу за больным ребенком: строго
следить за чисто- то постельного и нательного белья, одежды, рук,
игрушек. Везикулы на коже следует смазы- вать 1 %-ном спиртовым
раствором бриллиантового зеленого или 2 – 5 % раствором калия
перманганата; высыпания на слизистых оболочках обрабатывают водными
растворами анили- новых красителе . Рекомендуется полоскание полости
рта после еды.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Этиотропная терапия проводится преимущественно при тяжелых формах,
при легких и среднетяжелых – по показаниям. Применяют ацикловир,
валацикловир, специфически варицелло-зостерны иммуноглобулин,
анаферон детски , а также препараты интерферона (виферон) и его
индукторы (циклоферон). При развитии гно ных осложнени назначают
тики.
антибио
96.
Симптоматическая терапия включает использование жаропонижающихсредств (нуро- фен для дете , парацетамол).
В качестве общеукрепляющих средств назначают поливитамины,
витаминно-минераль- ные комплексы.
Диспансерное наблюдение проводят за детьми, перенесшими осложненные
формы ветряно оспы (энцефалит и др.).
Профилактика. Больного изолируют в домашних условиях (или в
мельцеровском боксе) до 5-х суток с момента появления последнего
элемента везикулезно сыпи. Дете в воз- расте до 7 лет, не болевших
ветряно оспо (опоясывающим герпесом), разобщают с 9-го по 21- день с
момента контакта с больным. За контактными устанавливают ежедневное
наблю- дение с проведением термометрии, осмотра кожи и слизистых
оболочек.
Дезинфекция не проводится, достаточно проветривания помещения и
влажно уборки.
С целью активно специфическо профилактики используют живую
аттенуированную варицелло-зостерную вакцину Варилрикс.
Пассивная специфическая профилактика (введение специфического
варицелло-зостерного иммуноглобулина) показана контактным детям
группы риска (с заболеваниями крови, различными иммунодефицитными
состояниями), а также кон- тактным беременным, не болевшим ветряно
оспо (опоясывающим герпесом).
11. Опоясывающий лишай (опоясывающий герпес).
й
й
й
й
й
й
й
й
й
й
й
й
Общее инф.заб, вызываемое вир ветряной оспы- опоясывающего
герпеса,характеризующееся лихорадкой,синромом интоксикации, а также
выраженным болевым синдромом и появлением везикулярных
высыпаний по ходу нервных стволов.
97.
Этиология.вирус герпеса 3-го типа – вирус ветряной оспы – опоясывающегогерпеса (вирус Varicella-Zoster).
Эпидемиология.перенесших ветрянку , при снижении
иммунореактивности.не болевших ветрянкой, при контакте с больным
опояс герпесом развивается клиническая картина ветряной оспы.
Патогенез.вирус в ганглии (нейротропные св-ва вируса)-при снижении
иммунитета -развитие ол.
Поражает задние корешки спинного мозга, межпозвоночные ганглии
иганглии черепных нервов. В патологический процесс могут вовлекаться
внутренние органы.
Патоморфологические:внутриклеточный и межклеточный отёк
эпидермиса;в верхних отделах росткового слоя образуются пузырьки;
происходит баллонирующая дегенерация и дистрофия цитоплазмы —
клетки шиповатого слоя округляются, увеличиваются и отделяются друг от
друга и разрушаются;появляются гигантские клетки, которые содержат
несколько ядер, с эозинофильными включениями.
1. Типичные формы.
2. Атипичные-стертая,абортивная,гангренозная
(некротическая),буллезная,геморрагическая, генерализованная.
1. Легкая до 38,5 2. Среднетяжелая 39,5.3. Тяжелая
Критерии тяжести:– выраженность интоксикации;– местных изменений.
1. Гладкое.2. Негладкое– с осложнениями,с наслоением вторички– с
обострением хр заб;с рецидивами.
Типичные формы.
Инкубационный период(от первичной инф до активации возбудителя)
может продолжаться многие годы.
Период высыпания продолжается 1 – 2 нед., харак синдромами
интоксикации, везикулезной экзантемы, ганглионеврита и болевым.
*При поражении шейных, грудных, пояснично-крестцовых ганглиевостро, с лихорадки, симптомов интоксикации и резко выраженных жгучих
болей в местах будущих высыпаний.Через 3 – 4 сут сыпь – группы тесно
98.
расположенных пузырьков величиной 0,3– 0,5 см,прозрачнымсодержимым. !односторонние, локализуются по ходу пораженного
нервного ствола, на гиперемированной, инфильтрированной коже,
нарастают с 1-го по 9-й день. При появлении сыпи боль становится
приступообразной и постепенно уменьшается. Сыпь имеет склонность к
слиянию. Через несколько дней содержимое пузырьков мутнеет, а
эритематозный фон бледнеет.
В конце 1-й – начале 2-й недели болезни пузырьки подсыхают, образуются
корочки, которые отпадают, оставляя легкую пигментацию.
*При поражении тройничного узла высыпания по ходу ветвей тройничного
нерва (на слизистых оболочках глаза, носа, на коже лица). поражения
глаза: вирусный кератит, иридоциклит, эписклерит, язвароговицы.+
Невралгия тройничного нерва.
*Поражение коленчатого узла сопровождается высыпанием пузырьков на
ушной раковине и вокруг нее,в наружном слуховом проходе.
*Часто развивается паралич лицевой мускулатуры (синдром Ханта).
--В период обратного развития, продолжающийся 1 – 2 нед., угасают
явления ганглионеврита и другие симптомы.
Атипичные формы:*стертая (местные признаки не выражены),
*абортивная(пузырьки не образуются, а появляются сгруппированные
папулы, расположенные на эритематозных участках) протекает без
признаков интокси и t Н.
*Гангренозная (некротическая)-образованием черного струпа на месте
пузырьков с последующим изъязвлением и формированием рубцов;
*при буллезной форме образуются крупные пузыри; при геморрагической
— содержимое везикул кровянистое.
*Генерализованная -типичные пузырьки+ высыпанияотдельных везикул на
разных участках тела.
диф диагностика:
1 простой герпес-темпер до 39,высыпани в полости рта
2 невролгия тройничного -есть тригеррная зона,нет измен на коже
99.
3рожа -гиперемия кожи,без высыпания,боли при покои исчезают4 экзема -есть аллерген
Лечение : режим диета по возрасту,симптоматическая ( борьба с болью
парацетамол, ибупрофен, электрофарез с новокаином) местная
терапия(обработка пораженых участков кожи анилиновым
красителем.Применяют ацикловир, валацикловир, специфический
варицелло-зостерный иммуноглобулин, анаферон детский, а также
препараты интерферона (виферон) и его индукторы (циклоферон).
Профилактика: изолируют до 5 дня с момента появления последнего
элемента сыпи.
12. Герпетическая инфекция (простой герпес)- – инфекционное
заболевание, вызываемое вирусом простого герпеса, передающееся
преимущественно воздушно-капельным путем, характеризующееся
длительным латентным течением с периодическими обострениями,
клинически проявляющееся появлением пузырьковых высыпаний на
коже и слизистых оболочках, а также возможностью генерализации
процесса и внутриутробного поражения плода.
Этиология. Возбудитель — вирус простого герпеса (ВПГ) относится к ДНКсодержащим вирусам семейства Herpesviridae, подсемейству α–
герпесвирусов. Разл: ВПГ-1 и ВПГ-2. имеют общие группоспецифические
антигенные детерминанты. Вирус 1-го типа чаще вызывает поражение
назолабиальной области, 2-го типа — генитальный герпес и
генерализованные формы болезни у новорожденных. ВПГ чувствителен к
высушиванию и тепловому воздействию, легко разрушается под действием
эфира, спирта и других органических растворителей.
Эпидемиология. Источник больные и вирусоносители( сопли, слюни,
слезы, сод везикул, менструальной крови, генитальном секрете, сперме,
околоплодных водах, крови и моче).
Механизмы: капельный, контактный, гемоконтактный. Пути: воздушнокапельный, половой, контактно-бытовой, парентеральный,
вертикальный. Инфекция может передаваться трансплацентарно,
восходящим п (при генитальном герпесе), интранатально и постнатально.
Восприимчивость высокая: заражение происходит в раннем возрасте, и
100.
уже к 3 годам 70 – 90 % детей имеют АТ к ВПГ 1-го типа, у значительнойчасти взрослого АТ к вирусам обоих типов.
Патогенез. Входными воротами являются кожа и слизистые оболочки.
Вирус обладает дерматонейротропностью. Возбудитель адсорбируется на
поверхности эпителиальных клеток, освобождается от капсида, внедряется
в цитоплазму. ДНК возбудителя встраивается в геном, происходит
репликация вируса, что приводит к гибели клеток. Возникает местный очаг
воспаления, сопровождающийся миграцией лимфоидных элементов,
макрофагов, выбросом биологически активных веществ, реакцией сосудов.
В шиповидном слое кожи образуются многоядерные клетки, затем
пропотевает серозный экссудат и развиваются пузырьки на
инфильтрированном, отечном сосочковом слое дермы. ВПГ проникает в
кровь и распространяется в различные органы и ткани, в первую очередь
ЦНС и печень. Во время вирусемии возбудитель находится как в
свободном, так и в связанном с форменными элементами (эритроциты,
тромбоциты, лимфоциты, моноциты) состоянии.
Патоморфологические изменения при герпетической инфекции.
Морфологически герпетическая инфекция характеризуется появлением
гигантских многоядерных клеток с внутриядерными включениями,
дистрофией ядер и цитоплазмы.
Клиническая симптоматика при поражении кожи, Поражение слизистых
оболочек. Гингивостоматит может быть проявлением как острой
первичной, так и хронической рецидивирующей инфекции. Чаще
встречается у детей раннего возраста. Начало острое t до 39 °C,
интоксикация (снижение аппетита, беспокойство), увелич регионарных л/
у. На гиперемированных, отечных слизистых оболочках щек, языка, десен,
нёба, нёбных миндалинах и задней стенке глотки возникают одиночные
(при первичной инфекции) или сгруппированные (при рецидивирующей
инфекции) пузырьки. Появляются слюнотечение, боль в местах высыпаний.
При тяжелых формах заболевания везикулезно-эрозивные элементы
переходят в язвенно-некротические, может развиваться эксикоз.
Выздоровление через 2 – 3 нед. Рецидивы у 40 – 70 % больных без
выраженной лихорадки и интоксикации.
Поражение глаз. Первичный офтальмогерпес у детей от 6 мес. до 5 лет
тяжело. У 40 % больных наблюдается сочетание кератоконъюнктивита с
распространенными поражениями кожи век, а также слизистых оболочек
полости рта. Рецидивирующий офтальмогерпес протекает в виде
101.
блефароконъюнктивита, везикулезного и древовидного кератита,рецидивирующей эрозии роговицы, эписклерита, иридоциклита, иногда
хориоретинита и увеита. Редко отмечается неврит ЗН.
Поражение половых органов (урогенитальный герпес) –наиболее частая
клин форм у взрослых. Генитальный герпес нередко протекает
бессимптомно. ВПГ-2 персистирует у мужчин в мочеполовом тракте, а у
женщин – в канале шейки матки, влагалище и уретре. У б с манифестными
ф разл пор нар пол ор-в, герпетические кольпиты, цервициты, уретриты,
эндометриты, сальпингоофориты, простатиты, циститы. Больного беспокоят
интоксикация, лихорадка, отек и гиперемия половых органов, резкая
болезненность, кожный зуд, жжение. Появляются везикулезные
высыпания, которые быстро приобретают эрозивный и эрозивно-язвенный
характер. Одновременно отмечается регионарный лимфаденит.
Длительность острой фазы – 10 – 14 сут. У 50 – 75 % больных возникают
рецидивыУ больных с атипичными формами заболевания характерные
пузырьки отсутствуют, наблюдаются зуд, жжение и отек.
ЦНС, висцеральных органов. Диссеменированная форма развивается, как
правило, у детей в возрасте до 1 года и лиц с тяжелыми
иммунодефицитными состояниями. Отмечается поражение многих
органов и систем организма, сопровождающееся лихорадкой,
интоксикацией, ДВС-синдромом (геморрагическая сыпь, кровотечения).
Летальность составляет 80 %.
Особенности клиники и течения у детей раннего возраста. Заболевание
чаще развивается на 5 – 10-е сутки жизни, протекает с высокой
лихорадкой (до 39 – 40 °С), резко выраженной интоксикацией (рвотой,
бледностью кожи, акроцианозом, одышкой, беспокойством или
заторможенностью). Первично поражается слизистая рта, затем появляются
герпетические высыпания на коже. У детей с предшествующим
поражением кожи (экзема, нейродермит) возможно развитие
герпетиформной экземы Капоши. Иногда наблюдаются судороги, редко –
потеря сознания, геморрагические высыпания, диарейный синдром.
Течение болезни имеет генерализованный характер с вовлечением в
патологический процесс ЦНС и внутренних органов. Летальность высокая,
смерть часто наступает при явлениях инфекционно-токсического шока.
Диагностика. Диф д-з. У больных с опоясывающим герпесом ведущими
являются болевой синдром и одностороннее высыпание пузырьков по
ходу чувствительных нервов. У больных с герпангиной энтеровирусной
102.
этиологии единичные везикулы располагаются чаще на нёбных дужках имягком нёбе, не сопровождаются болевыми ощущениями, быстро
вскрываются и эпителизируются. Заболевание сопровождается синдромом
интоксикации и полиморфизмом клинических проявлений. Аденовирусный
кератоконъюнктивит, как правило, двусторонний. Характерны образование
нежной пленки на конъюнктивах, наличие катаральных явлений с
выраженным экссудативным компонентом; фаринготонзиллит, тонзиллит,
аденоидит, лимфаденопатия
Лечение постельный режим, Диета молочно-растительная, механически
щадящая при поражениях ЖКТ и полости рта. В качестве этиотропной
терапии применяют препараты, блокирующие репликацию вирусов за счет
нарушения синтеза их нуклеиновых кислот (ацикловир, теброфен,
бонафтон, риодоксол, идоксуридин, видарабин, изопринозин). Применяют
как только иестно, так и комбинир местно+внутрь. В терапии
герпетического поражения глаз используют офтальмоферон. Назначают
интерфероны: человеческий лейкоцитарный (в виде аппликаций),
рекомбинантные (виферон, реаферон, роферон, велферон), а также
индукторы интерферона (циклоферон 5 % линимент, таблетки для приема
внутрь, раствор для в/в и в/м введения.Используют иммуномодуляторы:
деринат, 0,25 % раствор, назначают интраназально в каждый носовой ход
по 2 капли 4 – 6 раз в день, при герпетическом кератоконъюнктивите –
инстилляционно в конъюнктивальный мешок по 1 – 2 капли 4 – 6 раз в день
в течение всего срока лечения.
При лечении герпетического энцефалита, офтальмогерпеса и
герпетического стоматита (у детей с первичной герпетической
инфекцией) эффективен специфический иммуноглобулин. герпетическая
вакцина- Витагерпавак (Vitagerpavac) — представляет собой
инактивированный вирус простого герпеса I и II Вакцину применяют в
стадии ремиссии, не ранее, чем через 5 дней после полного исчезновения
клинических проявлений герпетической инфекции. Курс вакцинации при
герпетической инфекции кожи и слизистых состоит из 5 инъекций, которые
проводят с интервалом в 7 дней. Больным с осложненной герпетической
инфекцией 2-ю и последующие инъекции повторяют с интервалом в 10
дней. Через 6 месяцев проводят повторный курс вакцинации (5
инъекций).).
Профилактика. формированию гигиенических навыков, закаливание,
устранение предрасп. Ф-в, стресс, избыточная инсоляция, физические
103.
перегрузки, очаги хронической инфекции. Особое внимание необходимоуделять детям, страдающим экземой и мокнущими формами атопического
дерматита. Роженицам, имеющим герпетические высыпания на половых
органах, рекомендуют проведение кесарева сечения. Новорожденным в
случае контакта сбольными герпетической инфекцией следует назначать
специфический противогерпетический иммуноглобулин.
13. Инфекционный мононуклеоз.
Инфекционный мононуклеоз острое инфекционное заболевание,
вызываемое вирусом Эпштейна – Барр, характеризующееся лихорадкой,
увеличением размеров лимфатических узлов, поражением ротоглотки,
гепатоспленомегалией и появлением в периферической крови
атипичных мононуклеаров.
Этиология
Этиология: вирус Эпштейна-Барра, ДНК вирус, семейство Herpesviridae,
реплицируется только в В-лимфоцитах приматов, не вызывает лизис
пораженных клеток, персистирует в культуре клеток, интегрирует в
определенных условиях с ДНК клетки хозяина Эпидемиология: источникбольной, вирусоноситель, пути в/к, мб контактный, алиментарный,
парентеральный, низкая контагиозность.
Патоморфология. В остр. период при биопсии ЛУ опред. пролиферация
ретикулярной и лимфоидной ткани с образ. мононуклеарных клеток
крупных размеров, нарушение кровообращения,гиперплазия звездчатых
ретикулоэндотелиоцитов (купферовских клеток), иногда – некрозы.
Аналогичные гистологические изменения в миндалинах и
перитонзиллярной ткани.
Патогенез
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия
верхних дыхательных путей, ротоглотки (способствуя развитию умеренного
воспаления в слизистой оболочке), оттуда возбудитель с током лимфы
попадает в регионарные лимфоузлы, вызывая лимфаденит. При попадании
в кровь вирус внедряется в В-лимфоциты, где начинает активную
репликацию. Поражение В-лимфоцитов приводит к формированию
специфических иммунных реакций, патологической деформации клеток. С
током крови возбудитель распространяется по организму. В связи с тем,
что внедрение вируса происходит в иммунные клетки и значимую роль в
патогенезе играют иммунные процессы, заболевание относят в СПИДассоциированным. Вирус Эпштейна-Барр сохраняется в организме человека
104.
на всю жизнь, периодически активируясь на фоне общего сниженияиммунитета.
Клиника
Инкубационный период колеблется от 4 до 50 сут.
Продромальный период постепенным нарастанием клинических
симптомов;
-температура тела субфебрильная или нормальная; отмечаются затруднение
носового дыхания, вялость, снижение аппетита.
Период разгара.
- повышениятемпературы тела до 39 – 40 °C, увеличения размеров
шейных лимфатических узлов, затруднения носового дыхания
- головную боль, нарушение сна, снижение аппетита
Синдром поражения лимфатических узлов. У большинства больных
лимфатические
узлы начинают увеличиваться в размерах с первых дней болезни
одновременно с развитием синдрома острого тонзиллита. Обычно поражаются все группы
шейных лимфатических узлов, особенно переднеи заднешейные также и
другие группы ЛУ. При пальпации они
плотные, множественные (в виде «пакетов» или «цепочек»),
малоболезненные или безболезненные.
Синдром поражения рото- и носоглотки. острый тонзиллит,боль в горле
при глотании. При осмотре определяется яркая разлитая гиперемия
слизистой оболочки ротоглотки.
Нёбные миндалины значительно увеличиваются в размерах за счет отека
и воспалительной
инфильтрации.Налеты на нёбных миндалинах рыхлые, легко
снимаются, что не сопровождается кровоточивостью тканей.
Синдром гепатоспленомегалии обнаруживается обычно к концу 1-й
недели болезни.
Экзантема редко в виде необильной, полиморфной, преимущественно
мелкопятнистой сыпи на груди, животе, конечностях,чаще на
туловище, реже на конечностях и лице. Сыпь из за применением
аминопенициллинов (ампициллин) к слиянию, образуя крупные,
возвышающиеся над уровнем кожи пятна.
Период реконвалесценции продолжается 3 – 4 нед. В этом периоде
самочувствие больного улучшается, температура телав нормализуется, уменьшаются размеры
печени, селезенки, лимфатических узлов.
105.
Лаб: умеренный лейкоцитоз 9-25*109/л, нейтропения, палочкоядерныйсдвиг, миелоциты, ↑лимфоциты и моноциты, атипичные мононуклеары
до 10-70%(одноядерные клетки среднего и крупного размера с резко
базофильной широкой протоплазмой, разнообразной конфигурацией ядра),
СОЭ N/↑. Формы типичные и атипичные(отсутствие/наоборот ↑ какоголибо признака)
Осложнения: редко. Отиты,паратонзиллиты, синуситы, пневмония,
разрывы селезенки, ОПН, острая гемолитическая анемия, миокардит,
менингоэнцефалит, неврит, полирадикулит.
Диагностика:
1)реакция Пауля-Буннелля(АТ к Er барана, титр 1-32 и ↑)
2)реакция Ловрика-Вольнера с Er барана
3)р-я Гоффа-Бауера
4)ИФА для выявления специфических IgM, IgG
5)ДНКдиагностика ВЭБ.
6) КРОВЬ. лейкоцитоз, увел. (лимфоцитов, моноцитов, плазматических
клеток). Характерно появление атипичных мононуклеаров, - превышает 10
%. Они появ. на 1-й неделе бол-ни и сохр. в 2 – 3 нед., иногда в течение 2 –
3 мес. после болезни- обнаруживаються. Сегментоядерн. Нейтрофилы
снижено. СОЭ повышена умеренно.
7) Опорно-диагн. признаки : – характерный эпиданамнез; – высокая
длительная лихорадка; – синдром острого тонзиллита; – синдром
аденоидита; – лимфаденопатия
По течению:По длительности: 1. Острое (до 3 мес.). 2. Затяжное (до 6
мес.). 3. Хроническое (свыше 6 мес.).
По характеру:1. Гладкое. 2. Негладкое: – с ослож.;– с наслоением
вторички ; – с обострением хроники.
Атипичные формы. Стертая — с незначительно выраж., быстро проход.
симптомами. Бессимптомная — клиника- отсут..
.При легкой форме наруш. общего сост. умеренное, Т-субфебрильная,
воспал. изменения носо- и ротоглотки-- катаральный характер. ЛУ увел. в
незначительно. Обратное развитие симптомов происходит быстро (к концу
2-й недели).
При среднетяжелой форме температура тела выше 38,5 °C, сохраняется в
течение 2 нед.;. Носовое дыхание затруднено; отмечаются отечность лица,
ЛУ шеи,печени и селезенки. боль в горле при глотании.Лакунарный
тонзиллит (гипертрофия нёбных миндалин II – III степени). Клиника
сохран. 3 – 4 нед. и более.
106.
Тяжелая форма: лихорадка (39,6 °C и более) в течение 3 нед. и более,резкая интоксикация Лицо о одутловатое, пастозное, носовое дыхание нет,
увел. ЛУ шеи. Тяжелым лакунарным тонзиллитом (у части больных –
ложнопленчатым или некротическим). гепатоспленомегалия. Обратное
развитие в течение 4 – 5 нед.
Особенности инфекционного мононуклеоза у детей раннего возраста.
реже, чем у старших. У детей до 2 лет ВЭБ,протекает в бессимптом.
форме. Иногда протекает-типично. Клиника- мак. Выраж. уже на 2 – 3-и
сутки болезни. Т не выше 38°С, длит-ть лихорадки – до 1 – 1,5 нед.
Синдром о О. тонзиллита выражен незначит. и имеет катар. характер.
Аденоидит, Ринит и кашель. Размеры ЛУ шеи увел, но быстро уменьш.
более выраж. и длит. спленомегалия. Высыпания на коже. Атипичные
мононуклеары в крови появляются в более ранние сроки и быстро
исчезают.
Осложнения. Специф.: асфиксия (вследствие надгортанного стеноза,
связанного со значительным увеличением размеров лимфоидного
глоточного кольца Пирогова – Вальдейера); разрыв селезенки, который
может произойти спонтанно или от физических воздействий (например, при
пальпации); поражения нер. системы (энцефалит, менингит, парезы
черепных нервов); гемолитическая анемия, тромбоцитопения.
Дифф. диаг. Острые рес вир инф. У больных с ОРВИ более выражен
катаральный синдром (кашель, обильные серозные выделения из носа,
конъюнктивит); не характерны гепатоспленомегалия и шейный
лимфаденит. В анализе крови атипичные мононуклеары определяются
редко и в незначительном количестве (до 10 %);
При стрептококковой ангине лихорадка менее длительная, носовое дыхание
не нарушено; отмечается быстрый эффект от АБ терапии. В ОАК
лейкоцитоз, нейтрофилез, пов. СОЭ, атипичные мононуклеары не
обнаруживаются.
При дифтерии зева фибринозная пленка на нёбных миндалинах плотная,
беловато-серого цвета, гладкая, блестящая, трудно снимается, может
распространяться на дужки и мягкое нёбо.
Эпидемическим паротитом увел. околоушных слюнных желез,
возможно пораж. Поджел. железы, ЦНС, других органов и систем .
Слюнные железы умер. Болез. при пальпации, тестоватой консистенции, в
отличие от плотных, малоболезненных, множественных, резко увел. в
размерах передних и задних ЛУшеи .при ИМононук.
Инфекционный мононуклеоз следует дифференцировать с заболеваниями,
сопровождающимися мононуклеозоподобным синдромом (ВИЧ-инфекция,
псевдотуберкулез, аденовирусная и цитомегаловирусная инфекции),
107.
гепатоспленомегалией (вирусные гепатиты, малярия, лейкоз,лимфогранулематоз)
Лечение инфекционного мононуклеоза
Специфическая терапия не разработана.!"
#$%&$'&()*+!$,'*(%+
ацикловир, внутрь 10-15 мг/кг веса в течение 10-14 дней [УД – В]
· интерферон человеческий рекомбинантный альфа2b
Антибиотики назначают при тяжелых формах заболевания
Фторхинолоны: ципрофлоксацин,левофлоксацин
Цефалоспорины: цефотаксим ,цефтриаксон NB! При инфекционном
мононуклеозе противопоказаны следующие
антибиотики:
· ампициллин
· левомицетин,
· макролиды (азитромицин) сыпь возникает
Диспан. набл. Реконвалесценты находятся на дисп. учете в теч. 12 мес.
Клин.-лабор.набл. (через 1, 3, 6,9и12мес.) вкл. Клин. осмотр, лабор. Обслед.
(оак, опр. содер. АлАТ, двукратный тест на ВИЧ-инфекцию).
ПРОФИЛАКТИКА Специальную не проводят, за контактными –
наблюдение 20 дней
14. Цитомегаловирусная инфекция.
ЦМВ - общ инфекц заб-е, вызыв β-герпесвирусом, характеризующ разн
формами (от бессимпт до генерализ), морфологически проявл обр-ем в
слюн железах, висцеральных органах и ЦНС цитомегалов – гигантских кл-к
с типичн внутриядер и цитоплазмат включениями.
Этиология. Cytomegalovirus hominis (ЦМВ) относ к β-герпесвирусам – медл
размнож вирусам, вызыв цитомегалию кл-к и латен инфекц в слюн желез и
почках, ДНК содерж вирус. Возбуд оказыв слабое интерфероногенное
де ствие. Особенно чувствит к ЦМВ кл-ки плода и новорожд. Штаммы:
АD169,Davis, Kerr, Towne. Эпидемиология. Ист-к инфекц – человек (больно
и вирусоноситель).
й
й
й
й
й
й
й
й
й
й
й
Мех-мы перед: капельны , гемоконтактны , контактны . Пути передачи:
возд-кап, парентеральны , контактно-бытово , полово , вертикальны .
Факт передачи явл биол жидкости: кровь, моча, слюна, слезы, вагинальн
секрет, сперма, грудное молоко; амниотическая жид-ть; фекалии.
Восприимчивость к ЦМВ высокая (у 50 – 80 % взрослых есть АТ). Вр
цитомегалия наблюд часто (протек латентно). Имму-т несто ки ,
108.
нестерильны . Патогенез: слизист ВДП, ЖКТ, мочеполов сист. ТечениеЦМВИ определ путем проникнов (гематоген – остро, мб генерализация; при
др путях – чаще латентно). Вирус политропен, но есть мишени (ле коциты
(лимфоциты, моноциты)
и эпителиальные клетки слюнных желез(чаще околоушн), легких, почек)
котор приобрет вид «птичьего» или «совиного глаза». Эти кл-ки не
погибают, а сохр функц акт-ть, способн к слизисто-белково секреции.
Клеточ секрет обволак вирионы - «маскировку» антигенов. Поэтому ЦМВ
пожизненно персистир. ЦМВ сниж функц акт-ть макрофаг, уменьш кол-во тхелперов – сниж имммунитета. Вр ЦМВИ: имеют значение АТ матери,
зараж происх как при первич зараж, так и при реактив ЦМВ. Вир попадает
через кровь матери в плац и далее в кровь и слюн жел плода –
размножение – генерализация.
й
й
й
й
Клиника приобрет ЦМВИ. Инк пер 15 сут-3 мес. Латент форма (чаще всего)
протек без клиники. При сниж иммунит – манифестные формы (локализсиалоаденит, генерализ-мононуклеозопод, легочн,церебр, почеч, печен,
жел-киш, комбинир). Локализ форма: изолир увелич размеров слюн желез
и умерен выраж син-м интоксик. Генерализ фор: мононуклеозоподобная:
остр начало, лих-ка неправильного типа, выраж интоксик, увелич
переднешейн лу и гепатоспелномегалия, мб реактивн гепатит, в
гемограмме: на фоне норм, пониж или повыш кол-ва ле коцитов наблюд
лимфоцитоз с атипичными мононуклеарами в кол-ве менее 10 %. Легочная
форма: затяжная интерстициальн пневмония, сухой непродуктив кашель,
экспир одышка, цианоз, вздутие ГК, на Rg: усиление сосуд рисунка, мб
кисты. Церебральная форма: мб в виде менингоэнцефалита: наруш
сознания, псизич расстройства, судороги, спастич диплегии, приступы
эпилепсии. Почечная форма (часто) мало симпт (белок в моче, увелич колва эпителия в моче и цитомегалические кл-ки). Печеночная:
холестатический гепатит (длит гепатоспленомегалия, субиктеричность кожи
и слизист (из-за увелич связан билирубина), высокий холестерин, βлипопротеидов и ЩФ и незначител повыш печен ферментов. Желудочнокишечная форма: вздутие живота, упорн рвота, учащ (10-15р) жидк стул без
примесей, нейтрал жир в кале, поликистозное перерождение поджелуд
жел. Комбинированная форма: вовлечение в патологич процесс неск
органов. Встреч у детей с иммунодеф, клиника: интоксик с высокой длит
лихор, генерализ лимфаденопатия, сиалоденит, гепатоспленомегалия,
геморраг синдр, пятнисто-папул экзантема.
109.
Диагн-ка. Опорно-диагностич признаки: гр риска (новорожд, реципиентыорганов и крови, вв наркоманы, больные с иммунодеф, мед раб(реанимат,
акушеры)); синд интоксикации; сиалоаденит; полиморфизм клиники.
Лаб диаг-ка. Вирусологич метод (слюна, моча, вагин секрет) при помощи
культуры фибробластов легкого эмбриона человека. Молекулярн методы:
ПЦР для обнаружения ДНК вируса. Серолог диагн-ка: ИФА, РИФ, РСК, для вр
ЦМВИ (IgG ). Диф диагн-ка: инфекц мононуклеоз (остр тонзиллит,
интоксикация, полиаденит, гепатоспленомегалия, но не пораж слюн
жел+серодиагност). Токсоплазмоз (вр формы) развив только при первичн
инфициров, невыраженная желтуха, гепатоспленомегалия, пренатальная
гипотрофия, геморрагически синдром, внутричерепные кальцификаты,
хориоретинит; отсутствие пороков развития и поражения слюнных желез.
Лечение. Режим, диета, этиотропная: ганцикловир, фосфоноформат,
специф иммуноглобулин (цитотект) – назнач больным тяж формами и с
сопут заболев. Предупреждение генерализации и внутриутр заражения –
цитотект (в/м по 6-12 мл с интерв 2-3 нед в теч первых 3 мес
беременности). Патогенет и симптоматич терапия определяется локализ
процесса. Генерализ форма: преднизолон (2-5 мг/кг/сут),
иммуномодуляторы: циклоферон, деринат.
Проф-ка. Неспециф: гигиена беременных, обследование беремен и
доноров, использов-е замороженной крови от серонегат доноров.
15.Дифтерия
В 1930 – 1932 гг. в СССР профессором Н. Ф. Здродовским была впервые
проведена массовая иммунизация против дифтерии. С 1940 г. иммунизация
-обязательно. 1993 г. - эпидемия дифтерии в России. Затем существенное
снижение заб-ти и тяжести.
Проф-ка: Неспециф- организ и осуществл террит эпиднадзора;
локализацию и ликвидацию очага. В очаге:ранняя изоляция
(госпитализацию) больных дифтерией, детей с подозрением на дифтерию и
бактерионосителей токсигенных коринебактерий. Возд на пути: заключит
дезинф (после изоляции больного).
й
Мероприятия в отношении контактных: – карантин на 7 дней с ежедн мед
набл-ем; – осмотр ЛОР-врачом (однократно); – бак обсл-е(однократный
посев слизи из ротоглотки и носа на коринебактерии); – санация
бактерионосителей
110.
Специф:АКДС-адсорбированная коклюшно-дифтерийно-столбнячная (с 3мес - 0,5 * 3раза через месяц, 1ревакц – 18 мес 0,5 мл 2 – 6 лет), АДС-М без
коклюша (11,14 лет), АДС , АД-М. Контактный подлежат АДСМ(ослабленная), АДП + АБ
Эт: Corynebacterium diphteriae, гр +, факульта аэроб; Gravis, mi s,
intermedius.
Эпид: И,И- больной, носитель (заразны весь период б-ни). М.М–
капельный. Путь-ВКП,к-б,редко пищевой.Воспримчивость-опред уровнем
антитоксического иммунитета (защитный титр0,1 МЕ\мл и более). Индекс
контагиозности – 10 – 20 %.Сезон:осень-зима.Имм-НЕСТОЙКИЙ.
П: вв-с.о.-в месте внедрения-размнож-е возб – выд-е токсинов(Под д-ем
некротоксина возник некроз поверхн эпителия, замедл-е кровотока) –
выделение экзотоксина – восп-е, замедл-е кровотока, обр-е фибринозной
пленки + токсины – поражение сердца, НС, эндокринная, почки.
С.о.ротоглотки покр многосл эпит=образ фиброзн плёнка,спаянная с тк.при снятии плёнки-кровоточив.Где 1сл цилиндрич эпит(гортань,трахея)сним
Патоморф:смерть в 1сут - обширные некрозы и расстройство кровообр-я в
корковом сл надпочечников. + паренхиматозная дистрофия и
выраженный периваскулярный отек миокарда. Смерть на 10 – 12спаренхиматозное перерождение мышечных волокон вплоть до полного
миолиза и глыбчатого распада. Более поздние сроки:жировое
перерождение миокарда с деструкцией миофибрилл и формир-ем
диффузного склероза. Изменения в гм(гипоксия)некробиоз кл коры,
периваскулярным отеком, а при токсической дифтерии – набуханием мозга.
Тяж форма:ранние сроки поражаются почки, преимущественно
тубулоинтерстициальная тк. Патогист: воспалительный отек,
лимфоцитарная инфильтрация интерстициальной ткани, дистрофия
эпителиальных клеток проксимальных и дистальных канальцев
Кл-я:По типу: 1. Типичные. 2. Атипичные: – катаральная; –
бактерионосительство.
По локализ: 1. Дифте частой локализации: – зева (ротоглотки); – гортани; –
носа. 2. Дифтерия редкой лок: – глаза; – наружных половых органов; –
кожи; – уха; – внутренних органов.
ti
По распростр: 1. Локализованная. 2. Распространенная.
111.
По сочетанности: 1. Изолированная. 2. Комбинированная. Попоследовательности поражения: 1. Первичная. 2. Вторичная.
По токсичности: 1. Нетоксическая. 2. Токсическая. По тяжести: 1. Легкая
форма. 2. Среднетяжелая форма. 3. Тяжелая форма. По течению (по х-ру): 1.
Гладкое. 2. Негладкое: – с осл; – с наслоением вторичн инф; – с
обострением хр заб-й.
Дифтерия ротогорла: локализов (легкую) и распространенная(среднетяж) и
токсическую (тяжелую).
Локализ: наличие фибринозных налетов, располож на нёбных минд и не
распростр за их пределы2 формы островч и плёнчатая- островчатая ф-ма: , Т*С – до
38*,незначительная интокс, боль в горле, в ротоглотке: умер. разлитая
гиперемия ,незначит. Увел. Миндалин. налеты (нежные ,неплотные, легко
снимаются, к концу 1хсуток-уплотняются,возвышаются,снимаются с
трудом, кровоточат на внутренней поверхности миндалин)
- пленчатая ф-ма: острое начало. Т*С до 39*, при глотании усиливается,
гиперемия ярче, налеты покрывают всю поверхность
миндалин,нессиметричные.
- распространенная ф-ма: темпр повыш до 39,усиление интоксикации,
налеты распространяются за пределы небных миндалин, регионарные л\у
увелич до 2-2,5см,болезненные при пальпации. При лечении НПДС-налеты
исчезают ч\з5-6 сут.
Кл: и.п.2-7дн,
1. Специфическое фибр восп-е:клинич прояв обр-ем пленки сероватобелого цвета (слоновой кости), возвышающейся над пораженной
пов-ю,
2. 2классич призн восп:боль в обл местного пр слабая /умер, гиперемия
окруж тк неяркая, в ротоглотке – застойного хар-ра. Регионарные лу
увеличенные в р-рах, уплотненные, малоболезненные; спонтанные
боли отсутствуют.
3. 3. Т соответствует тяжести дифтерии, однако нормализация
температуры тела отмечается раньше, чем ликвидация местных
изменений.
112.
4. 4. Интоксикация соответствует выраженности местного процесса: чембольше фибринозная пленка, тем сильнее признаки интоксикации
5. 5. Динамичность дифт пр: без введения антитоксической
противодифтерийной сыворотки налет в первые дни болезни
быстро увелич в р-рах и утолщается
Диф: Локализов дифт зева : с тонзиллитами другой эт (стрепток, стафило,
грибковой), ангиной Симановского – Раухфуса (язвенно-пленчатой),
некротической ангиной. Токсическая форма: флегмонозная ангина
(паратонзиллитом, паратонзиллярным абсцессом), заглоточный абсцесс,
инфекц мононуклеоз, эпид паротит, медиастинитом .Мононуклеоз - увелич
лу,измен р-ров шеи, заб-е нач с Т(кот сохр неделю),появл«храпящее»
дыхание (из-за развития аденоидита), прогрессир ув ЛУ, преимущ
тонзиллярных, передне- и заднешейных. Налеты могут быть толстыми и
обширными, имеют желтоватый цв, не распростр за пределы нёбных
миндалин, легко снимаются. Отек ротоглотки и шеи отсутствует,постоянное
прогрессир, достиг максх проявл к концу первой недели. Выражена
гепатоспленомегалия, в крови – лейкоцитоз, лимфоцитоз, атипичные
мононуклеары (более 10 %). Эпид паротит: ув р-ров околоушных слюнных
желез, мб подчелюстных и подъязычных(+тестоватой консистенции,
малоболезненные; выявляются болевые точки Филатова, симптом
Мурсона, нёбные миндалины не изменены) Токсич ф: с медиастинитом
(особенно передним), который возн с пор-ем дс (гортани, трахеи),выраж
интоксик, повыш Т; появл затр-е дыхания, пульс боль за грудиной, усилив
при наклоне головы назад (симптом Герке)+расшир границ притупления и
пастозность в области грудины, припухлость и б-ть мягких тк боковой п-ти
шеи, яремной области. Диф гортани:с пор-ми гортани др эт (вир, вир-бакт),
инородн телами в дп, эпиглоттитом. Дифт носа: пор-е бакт (стрепт,
стафило). Диф глаз :конъюнктивитами(особ аденовир эт)
О-Д П:Дифтерии наличие фибринозной пленки; – незначительная
выраженность классических признаков воспаления; – характерная
динамика Т; – параллелизм интоксикации и местного процесса; –
динамичность пр.Ротоглотки: – токсический отек нёбных миндалин и пжк
шеи; – распространение налетов за пределы нёбных миндалин – на
нёбные дужки, язычок, мягкое и твердое нёбо, заднюю стенку глотки; –
выраженная интокся в первые дни; – специфический сладковато-
113.
приторный запах изо рта; – развитие токсических осложнений(инфекционно-токсический шок, нефроз, миокардит,
полинейропатии).Гортани: – грубый, лающий кашель; – осиплый голос; –
постепенное неуклонное нарастание симптомов дисфонии (кашля – до
беззвучного, голоса – до афонии); – Т субфебр/норм; –интоксик слабо/
отсутс; – катаральный с отсутствует; –последовательная смена периодов: от
дисфонического до стенотического (I – IV степень стеноза); – постепенное и
параллельное развитие симптомов
Лаб: бактериологическое (ч\з 72ч, основной. Забор из носа и зева (границы
пораженных и здоровых тканей с использованием шпателя, не касаясь
языка). Материал с миндалин и носа забирают раздельными стерильными
ватными сухими тампонами, натощак (или спустя 2 ч после еды), и
доставляют в лабораторию не позднее 3 ч после взятия. Для выд-я
коринебактерий дифт исп кровяные теллуритовые
среды.),бактериоскопич(20-30 мин) ,экспресс-обнар-е диф.токсина в кр.РцииЛатексАгглютин ч\з 1,5-2 часа),серология- пассивной гемагглютинации,
непрямой гемагглютинации и нейтрализации, Диагн зн-е-нараст титра
специфич ат в 4 р. ИФА для колич и качеств опред антибак и антитоксич ИГ.
КАК: лейкоцитоз, нейтрофилез, повышенная СОЭ (выраженность
гематологических изменений коррелирует с тяжестью болезни)
Токсическая: выраж интоксик,Т40, распростр фибринозными налетами,
сладковато-приторным запах изо рта(некроз тканей), наличием отека зева
и пжк шеи, разв специфич осл-ий ссс, нервной и мочевыделительной
систем. Отек носит диффузный хар-р, не имеет четких границ и локальных
выбуханий, быстро нарастает, просвет зева резко сужается, язычок
оттесняется кзади, иногда кпереди – «указующий перст». Гиперемия в
ротоглотке на 2 – 3-и сут заб-я приобретает цианотичный оттенок, максим
отёк.Увелич лу,уплотн,болезн лу без измен цвета кожи (лу пальп как
«камешки в подушке»). !Отек пжк шеи(2-3сут)Отечные ткани
желеобразной консистенции, б/б, без изменения цвета кожи;
надавливание не оставляет ямок.Различают субтоксическую, токсическую I,
II, III степени, гипертоксическую, геморрагическую и гипертоксическую
молниеносную формы ,субтоксическую форму – отек в ротоглотке и в
области регионарных лимфатических узлов; – токсическую I ст – отек до
середины шеи; – токсич II ст – отек, спускающийся до ключиц; – токсич III
ст– отек, спускающийся ниже ключиц. Наиболее тяжелой форм токсич
114.
дифтерии ротогл является гипертоксическая, которая протекает в видегеморрагической или молниеносной.
Осл: 1)ИТШ в первые дни болезни (1 – 3-е сутки). Клинически : сс н-ть:
нараст бледность, акроцианозом, , адинамией, тахикардией, глухостью
сердечных тонов, резким снижением ад на фоне гипотермии и олигурии. В
эти сроки может наступить летальный исход (I порог смерти),
2) пор-я сердца – токсическая миокардиодистрофия и миокардиты.Крайне
неблагоприян призн явд «зловещая» триада В. И. Молчанова:рвота, боли в
животе и ритм галопа. Печень быстро увелич в р-рах, стан плотной и
болезненной. Пациент умирает на 12 – 17-е с от начала заб-я (II порог
смерти) при явлениях прогрессирующей нед-ти кровообр-я. Мб смерть ч-з
1,5 – 2 мес. после перенесенного миокардита вследствие диффузного
склероза миокарда.,
3)дифтерийные нейропатии-3-15с мононевриты и полиневриты. 1-паралич
мягкого нёба (пораж языкоглот и блужд нервов= гнусавость голоса,
поперхивание во время еды, вытекание жидкой пищи через нос. Нёбная
занавеска неподвижная, при фонации свисаетПарез аккомодации и сниж
конвергенции (поража ресничный нерв): ребенок не различает мелкие
предметы близко, не может читать мелкий шрифт, так как буквы сливаются.
Пор-е отводящего, глазодвигательного, лицевого= косоглазие, птоз, парез
мимической мускулатуры.
4) Пораж почек-раннее осл, возник при токсич формах на 3-5 с. Измен
тубулоинтерстициальной тк(токсический нефроз); пор-я гломерулярного
аппарата, как правило, нет. Моча: умер/значит повыш сод белка, появл
лейкоцитов, эритроцитов, гиалиновых цилиндров,олигурия и симпт опн.
Наруш f почек кратковременны и исчезают на фоне терапии через 10 – 14
сут
Дифтерия дыхательных путей (“истинный круп”)
Патогенез:
Дифтерия гортани (круп): часто на первом году жизни, различают: локализованый круп А (гортань+трахея), - распространенный круп В
(гортань+трахея+бронхи).
Дисфонический период (Тнорм или субфибр,интоксик нет\слабо,синдром
ларингита: сухой грубый лающий кашель,осиплый голос,длит периоа 1-3
дня.) Длит дисф п – 1 – 3 сут (чем младше ребенок, тем короче период).
Явления дисфонии постепенно нарастают, и к концу дисф п кашель и голос
115.
теряют звучность, дыхание шумное, затрудн. Заб-е перех в след п –стенотический:
1 степень-шумный затрудненный вдох только при волнении и физ
нагр,голос сиплый,кашель теряет звучность,ДН0сте длит.18-24 ч,
2 ст-шумное учащенное дыхание в покое,голос афоничный,кашель
беззвучный,участие в акте дых.вспомогат.мускулатуры и податливых мест
груд.клетки ДН1СТ-бледность ,периоральный цианоз, длит 12-24 часа,
3 ст –оч шумное затрудн дых-е с удл вдохом постоянно, афония, беззвучный
кашель, выраженное втяжение вспомог.мускулатуры,ДН 2ст-цианоз
носогубного треуг, актроцианоз, угнетение сознания, признаки ССН,длит 3-5
часов).
IV ст стеноза (асфиксическая стадия). Ребенок вялый; бледно-серый, разв
общий цианоз, гипотония. Сознание затемнено/отсут, судороги. Зрачки
расширены, отсутствует р-я на инъекции, гипотермия, дыхание частое или
редкое, поверхностное, аритмичное. Пульс нитевидный; непроизвольное
отхождение кала и мочи. Длительность – 20 – 40 мин. Смерть больного в рте асфиксии
Дифтерия носа:постепенно,Т норм/умер повыш, затрудн носового
дыхания и сосания, появл серозных, а затем серозно-сукровичных
выделений из носа, чаще из одной ноздри. Через 3 – 4 сут в с вовлек с.о. др
1/2 носа. Набух-е и гиперемия с.о.; на перегородке пленки, язвочки,
корочки (пленчатая форма). Пленчатые налеты распр на раковины и дно
носа, в придаточные пазухи и гортань (распространенная форма).
Возможно появление отека носа, пжк в обл придаточных пазух (токсическая
форма).
Редкие формы: д.глаза-чаще одностороннее пор-е.Возможно первичное
поражение (изолир форма) – при попадании возбудителя, и вторичное –
при распростр пат процесса из ротоглотки, носа, гортани (комбинированная
форма).
При крупозной форме-незнач интоксик, субфебр Т. Может начин с пор-я
одного глаза, через 3 – 4 сут. - второй глаз. Кожа век гиперемированная,
отечная (более выражен отек верхнего века). Конъюнктива резко отечная,
светобоязнь отсутствует, роговица в процесс не вовлекается, зрение
сохраняется в полном объеме. На конъюнктиве образуются фибринозные
налеты, легко снимаются; из глаза отмечается серознокровянистое
отделяемое. При своевременном введении АПДС отек быстро
116.
ликвидируется, через 3 – 5 сут исчезают пленки. Дифтеритическая формапротекает более тяжело, умер интоксик, Т 38 – 39 °C. Фибринозн налеты на
конъюнктиве век+перех на глаз яблоко. Налеты плотные, с трудом
отделяются(кровоточат). На глазном яблоке:прикорнеальная инъекция
сосудов, выраженная отечность соединит оболочки глазного яблока
(хемоз), сужение зрачков. Кожа век отечная, цвета спелой сливы. При
токсической форме отек век может распростр на периорбитальную область
и щеки. Возможно ограниченное или диффузное помутнение роговицы (3 –
4-е сутки), поверхность может эрозироваться; отделяемое из глаз
становится серозно-кровянистым, в последующем – гнойным. После
отторжения пленок на конъюнктиве остаются рубцы. Рубцовые изменения
краев век -глаза не полностью прикрыв веками. Часто нарушается зрение,
вплоть до полной потери при развитии панофтальмита. При
своевременном введении АПДС, рац леч вызд-е ч-з 2 – 3-й нед; зрение не
нар. Катаральная форма заболевания хар-ся отечностью и гиперемией
конъюнктив; фибринозные пленки отсутствуют.
Д.половых органов: оч редко, чаще у детей раннего возр как вторичный
процесс при дифтерии зева, гортани или носа (комбинированные формы).
Кл: отек тканей, гиперемия с цианотичным оттенком, фибринозные налеты
на клиторе и половых губах (у девочек), крайней плоти (у мальчиков). Тип
ф:снимаются с трудом, кровоточивость подлежащих тк, увеличение р-ров и
умеренная болезн рег ЛУ. Локализ ф:огранич пор-емалых половых губ,
клитора, крайней плоти. При распростр форме - большие половые губы, с.о.
влагалища, кожу промежности и области вокруг ануса. Токсические ф:отек
пжк:1ст-отек пжк промежности; 2ст отек переходит на бедра; 3ст-распростр
на живот. При токсич форм-мб разв специфич осл-й(как при
ротоглотке).Своеврем АПДС-ч-з 5 – 7 дн исчез с-мы интоксик и местные
измен-й. Атипичн ф: катарально-язвенные измен на наружных половых орг.
Дифтерия. кожи чаще у детей 1г. Нр-пор-е области пупочной ранки, местах
опрелостей; у детей старшего возраста – в местах дерматита, ссадин,
раневых и ожоговых поверхностей. При пленчатой форме умер интоксик,
Тдо 38 °C При нетоксич ф-налеты фибрин хар-ра, беловато-серого цвета,
плотно спаяны с подлежащими тк, отделяются с трудом. Вокруг налетов
отмечается умер гиперемия кожи+увелич регион лу.При токс ф дифтерии
кожи интоксик более выражена, Т выше, налеты обширные с отеком
пжк.Атипичные ф -полиморфн пор-е кожи (пустулезного, импетигенозного
характера и др.). Кровянистые корочки с плотным инфильтрированным
основанием чаще локализуются вокруг носа, рта, половой щели, ануса.
117.
Лечение: спецефическое – антитоксическая противодифтерийнаясыворотка (ПДС) – вводят по схеме в зависимости от клин формы.
Предварительно проводят в/к пробу (Ч-ть к чужеродному белку).
Суммарная доза на курс 10-120 т (первая доза 10-80 т МЕ, повторная 0-40 т).
В одно место не более 10 т. . При токсических форма половину вводят в/в.
Для комбинированных форм доза орпеделяется локализацией и уровнем
токсикоза. При легких формах АБ (эритромицин, рифампицин,
пиницилины, цефалоспорины). Дезинтоксикация – нативная плазма,
реополиглюкин 5-10 мл/кг. Вит В1, РР. Преднизолон 2-3 мг/кг. При ИТШ –
ПДС 100-130 тыс МЕ, преднизолон, допамин 1-3мг/кг,гепарин, контрикал,
гордокс,корекция метаболического ацидоза. При крупе – 1ст (натрия
бромида, эуфилин,мочегонные), 2ст (АБ, гормон, седативные, интубация).
Л-е осл: миокардит- строгий пост р, кардиомониторное наблюдение.
Стабилиз внутриклет обмена :цитохром С, цитомак, актовегин, токоферол
ацетат, рибоксин, препа К, нпвс. Гкс (преднизолон – 2 мг/кг/сут)+допамин,
добутрамин, каптоприл, ренитек. Для улучш реологических св-в
крови :микроструйное введение трентала. Расширение постельного
режима проводят постепенно, достигая физиологической нагрузки в
периоде выздоровления.
Лечение бактерионосителей :аб -макролиды (эритромицин,
рокситромицин, кларитромицин, азитромицин), цефалоспорины I пок
(цефалексин, цефазолин, цефалотин), рифампицин.5 – 7 дн. местно:
полоскание зева р-ром фурацилина, орошение с.о. ротоглотки и полости
носа 0,01 % раствором йодинола, 1 % раствором химотрипсина,
физиотерапевтическое лечение (КУФ на нёбные миндалины). В терапии
бактерионосителей используют кодивак (комплекс антигенов клеточной
стенки нетоксигенных штаммов коринебактерий), при введении -в
организме формир аб противодифтерийный иммунитет, обусловливающий
элиминацию возбудителя. Кодивак также воздействует на систему
гуморального и клеточного иммунитета, стимулирует неспецифическую
резистентность макроорганизма.
Диспансерное набл после локализ и распростр - 3 мес.; субтоксической и
токсической ф ротоглотки I степени (без осложнений) – до 6 мес.;
токсической II – III степени – не менее 1 года.
16. Стрептококковая инфекция
Стрептококковая инфекция – инфекционые заболевания, вызываемые
стрептокок- ками, преимущественно β-гемолитическими группы А, и
118.
имеющие общие эпидемиологиче- ские, патогенетические, морфологическиеи иммунологические закономерности.
Стрептококки группы А могут обусловливать общие заболевания
(скарлатина, рожа) и местные воспалительные процессы с локализацие в
различных органах и системах организма (кожа, суставы, сердце,
мочевыделительная, дыхательная системы и др.).
Этиология. Стрептококки – многочисленная группа микробов, вызывающая
различные заболевания человека и животных.
Стрептококки – грамположительные неподвижные бактерии
сферическо формы разме- ром 0,5 – 1 мкм. На чашках с кровяным
агаром образуют полупрозрачные и непрозрачные колонии, которые могут
быть окружены неизмененно культурально средо (гамма-гемолиз),
зонами зеленоватого обесцвечивания (альфа-гемолиз) или полностью
прозрачными зонами (бета-гемолиз).
В соответствии с наличием группоспецифического полисахарида
стрептококки подраз- деляют на 21 группу (А, В, С, ... V). Наиболее
патогенными для человека являются стрепто- кокки группы А (СГА), как
правило, β-гемолитические. В последние годы возросла частота
обнаружения стрептококков других групп, в частности В, G, С.
Стрептококки группы В (Str. аgalactiae) вызывают сепсис, менингит
(преимущественно у новорожденных и дете раннего возраста),
стрептококки группы D (Str. faecalis, Str. faecium — энтерококки) – острые
кишеч- ные инфекции, заболевания мочевыводящих путе .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В клеточно стенке стрептококка имеются М-, Т- и R-протеины. М-белок –
один из глав- ных факторов, обусловливающих вирулентность
стрептококков, его неоднородность позволяет проводить серотипирование.
В настоящее время известны 83 серологических типа СГА. Счи- тается, что
один и тот же серотип стрептококка способен вызвать как носительство, так
и любую манифестную форму стрептококково инфекции. В последние
годы в России, как и в других странах, вместо распространенных ранее 2, 4,
12, 22, 49 все чаще обнаруживают 1, 3, 5, 6, 28, 18, 19 серотипы СГА,
которые циркулировали 30 – 35 лет назад. Смена ведущих серотипов
привела к появлению тяжелых осложнени стрептококково инфекции
(некроти- зирующи фасцит, некротизирующи миозит, стрептококковы
токсически шокоподобны синдром).
119.
Стрептококки способны продуцировать ряд токсинов и ферментов агрессии,наличие и уровень активности которых определяют индивидуальную
вирулентность каждого отдель- ного штамма возбудителя. Среди токсинов
различают: токсины общего де ствия (эритрогенин, эритрогенны токсин,
токсин Дика, экзотоксин, токсин сыпи); токсины частного приложения
(стрептолизины или гемолизиныОиS,ле коцидин, фибринолизин,
энтеротоксин). Стрепто- кокки продуцируют следующие ферменты:
гиалуронидазу, стрептокиназу, амилазу, протеи- назу, липопротеиназу.
Эритрогенин подразделяется на три типа – А, В и С, причем токсин А
оказывает на орга- низм наибольшее возде ствие. Он обладает
цитотоксичным, пирогенным, симпатикотропным сво ствами, вызывает у
больных нарушение кровообращения, подавляет функции ретикулоэндотелиально системы. Эритрогенны токсин состоит из двух фракци –
термолабильно и термостабильно ; первая является собственно токсином,
вторая – аллергеном, обусловливаю- щим развитие гиперчувствительности
замедленного типа.
Стрептолизин S оказывает на макроорганизм иммуносупрессорное де ствие;
стрептоли- зин О обладает разносторонне биологическо активностью
(кардиотропностью и т. д.).
Ферменты способствуют распространению микробных клеток и токсинов в
организме.
Стрептококки высоко усто чивы к физическим возде ствиям, хорошо
переносят замо- раживание, в высохшем гное способны сохраняться
неделями и месяцами, но быстро погибают под де ствием дезинфицирующих
средств и антибиотиков, особенно пенициллина.
Эпидемиология.
Источник инфекции – человек, больно любо формо стрептокок- ково
инфекции, а также носитель патогенных штаммов стрептококка. В
эпидемическом отно- шении наиболее опасными являются дети с
поражением носа, ротоглотки и бронхов (скарла- тина, ангина,
назофарингит, бронхит). Большую роль в распространении инфекции
играют пациенты с легкими, атипичными формами стрептококковых
заболевани , а также реконва- лесценты – носители стрептококка, имеющие
хроническую патологию верхних дыхательных
путе .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Механизм передачи — капельны .
120.
Основно путь передачи — воздушно-капельны .Интенсивность распространения стрептококка значительно возрастает при
ОРВИ (кашель, чихание). У дете раннего возраста возможен контактнобытово путь – через инфицирован- ные игрушки, предметы ухода, руки
ухаживающего персонала. Пищево путь – через про- дукты (молоко,
сметана, творог, кремы), в которых стрептококки быстро размножаются,
может приводить к возникновению вспышек стрептококковых заболевани ,
характеризующихся чер- тами, присущими пищевым токсикоинфекциям.
Восприимчивость к стрептококку высокая. В различных возрастных
группах преобла- дают определенные клинические формы стрептококково
инфекции. У новорожденных и дете первых месяцев жизни, в связи с
наличием антитоксического иммунитета, приобретен- ного от матери,
практически не встречается скарлатина, но наблюдаются различные гно новоспалительные заболевания (отит, стрептодермия, лимфаденит,
остеомиелит и др.). В более старших возрастных группах чаще встречается
скарлатина и относительно реже – гно но- септические процессы. У
взрослых скарлатина возникает редко, преобладают другие формы
стрептококково инфекции.
В ответ на проникновение стрептококка в организме вырабатывается
антитоксически и антибактериальны иммунитет.
Разные серологические типы стрептококков выделяют качественно
однородные токсины, к которым в организме больного вырабатывается
однородны антитоксин. В связи с этим анти- токсически иммунитет
является полииммунитетом, т. е. направлен против всех серотипов СГА.
Антитоксически иммунитет сто ки , длительны , сохраняется, как
правило, в течение все жизни и предохраняет от повторного заболевания
скарлатино . При новом инфицирова- нии, даже высокотоксигенными
штаммами стрептококка, возникает не скарлатина, а локаль- ны
воспалительны процесс (фарингит, стрептодермия и др.).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Бактериальные антигены, главным из которых является М-протеин,
типоспецифичны. Ответная реакция на их возде ствие – выработка
типоспецифических антител. Следовательно, антибактериальны иммунитет
является моноиммунитетом (против одного определенного серотипа
стрептококка), недлительным, ненапряженным и не предохраняет от
инфицирования другими серотипами стрептококка.
121.
Патогенез. Входными воротами для стрептококка чаще всего являютсян бные мин- далины и слизистые оболочки верхних дыхательных путе .
Реже гемолитически стрептококк проникает через поврежденную кожу
(при ожогах, ранениях), пупочную ранку (у новорожден- ных) или
слизистые оболочки половых путе (у родильниц).
В ответ на внедрение стрептококка в макроорганизме развивается сложны
патологиче- ски процесс, проявляющи ся тремя основными синдромами:
инфекционным, токсическим и аллергическим.
Инфекционны (септически ) синдром развивается вследствие
возде ствия микроб- ных факторов стрептококка. Он характеризуется
изменениями в месте входных ворот (вос- палением катарального, гно ного,
некротического характера) и развитием специфических осложнени
микробно природы. Из первичного очага стрептококки лимфогенным
путем проникают в лимфатические узлы, вызывая лимфаденит, реже –
аденофлегмону; интракана- ликулярно – через слуховую трубу в среднее
ухо, обусловливая возникновение отита, синуси- тов. Возможно
гематогенное распространение стрептококков с развитием септицемии и
сеп- тикопиемии.
Токсически синдром обусловлен де ствием токсичных субстанци
стрептококка и наи- более выражен при скарлатине. Степень интоксикации
зависит как от выраженности вирулент- ных сво ств СГА, массивности
инфицирования, так и от состояния макроорганизма.
Аллергически синдром связан с де ствием продуктов распада
стрептококков и термо- стабильно фракции эритрогенного токсина.
Белковые субстанции СГА, поступая в кровь, вызывают сенсибилизацию
макроорганизма и развитие инфекционно-аллергических осложне- ни
(гломерулонефрит, миокардит, синовит и др.).
Классификация стрептококково инфекции.
I. Скарлатина.
II. Рожа.
III. Стрептококковая инфекция различно локализации (ангина,
ринофарингит, стреп-
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
ё
тодермия и др.).
IV. Стрептококковы сепсис (септицемия, септикопиемия).
По тяжести:
1. Легкая форма.
122.
2. Среднетяжелая форма.3. Тяжелая форма.
Критерии тяжести:
– синдром лихорадки;
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению:
А. По длительности:
1. Острое (до 1 мес.).
2. Затяжное (до 3 мес.).
3. Хроническое (свыше 3 мес.).
Б. По характеру:
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани
Клиническая картина.
При стрептококково инфекции возможно поражение различных органов и
систем организма: дыхательно системы, придаточных пазух носа, уха,
кожи и подкожно клетчатки, лимфатическо системы, косте и суставов,
сердца, почек, нервно и пищеварительно систем и др.
Клинически вариант стрептококково инфекции зависит от состояния
специфического антитоксического и антимикробного иммунитета, возраста
ребенка, особенносте макроорга- низма, локализации первичного очага,
дозы инфекта, агрессивных сво ств стрептококка и др.
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Различные формы стрептококково инфекции имеют общие признаки,
обусловленные специфическими сво ствами возбудителя: выраженны
воспалительны процесс в месте вход- ных ворот с ярко гиперемие ,
болезненностью и инфильтрацие ткане ; быстры пере- ход катарального
воспаления в гно ное, гно но-некротическое; тенденция к генерализации
процесса; склонность к гно ному поражению регионарных лимфатических
узлов с выражен- но болезненностью и уплотнением; гематологические
изменения (ле коцитоз, не трофилез, сдвиг до палочкоядерных форм,
повышенная СОЭ).
123.
Скарлатина и рожа отличаются от других форм стрептококковоинфекции более четко очерченно клиническо картино , что обусловлено
выраженным де ствием эритрогенного токсина стрептококка (при
скарлатине) и своеобразными местными и общими проявлениями болезни
(при роже).
Стрептококковая инфекция различно локализации.
У дете наиболее частыми формами стрептококково инфекции являются
ангина, стреп- тодермия, ринофарингит.
Стрептококковая ангина. Инкубационны период колеблется от
нескольких часов до 7 сут, в среднем составляет 3 – 5 сут.
Заболевание начинается остро с повышения температуры тела, нарушения
общего состо- яния и самочувствия, головно боли, боле в горле, особенно
при глотании. Увеличиваются в размерах и нередко болезненны при
пальпации передневерхнеше ные (тонзиллярные) лим- фатические узлы.
Катаральная ангина – наиболее частая форма, при которо воспалительны
процесс локализуется в слизисто оболочке н бных миндалин. Температура
тела обычно субфебриль- ная, больные жалуются на нерезкие боли в горле
без выраженного нарушения общего состо- яния. При осмотре отмечается
гиперемия н бных миндалин, дужек, мягкого н ба с четко границе между
воспаленно и непораженно слизисто оболочко . Миндалины увеличены в
размерах, разрыхлены. Длительность острого периода болезни при
рационально антибак- териально терапии не превышает 3 – 5 сут. Нередко
явления катарально ангины являются лишь начально стадие
паренхиматозно ангины (лакунарно , фолликулярно ).
й
й
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
ё
й
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
ё
й
й
й
й
Лакунарная и фолликулярная ангины сопровождаются выраженными
явлениями инток- сикации: температура тела может достигать 39 – 40 °С,
лихорадка нередко с ознобом, чув- ством обще разбитости и недомогания,
тахикардие , возможны рвота и нарушение сознания. Регионарные
лимфатические узлы увеличены в размерах, болезненны при пальпации.
Вос- палительны процесс характеризуется ярко гиперемие зева с
отчетливо границе , значи- тельным увеличением размеров н бных
миндалин. При лакунарно ангине имеется гно ны выпот в лакунах или
желтовато-белые рыхлые налеты, покрывающие миндалину полностью или
частично. При фолликулярно ангине на миндалинах выявляют нечетко
оформленные или округлые желтовато-белые нагноившиеся фолликулы,
124.
которые в течение 1 – 2 сут вскры- ваются, образуя на поверхностиминдалин мелкие островки гно ного выпота.
Течение лакунарно и фолликулярно ангин, как правило, сопровождается
нарастанием симптомов в первые 2 – 5 сут болезни. Затем, при назначении
этиотропно терапии, проявле- ния заболевания быстро стихают:
поверхность н бных миндалин очищается от налетов, одно- временно
исчезают симптомы интоксикации. Несколько дольше сохраняются
гиперемия зева и регионарны лимфаденит. Продолжительность
заболевания обычно не превышает 7 – 10 сут. Стрептодермия. Поражения
кожи, вызванные стрептококком, начинаются с появления небольших папул
(узелков) красного цвета, которые в дальне шем превращаются в везикулы
(пузырьки), а затем – в пустулы. Стрептодермия часто возникает при
наличии у ребенка экссудативного диатеза. Процесс может приобретать распространенны
характер с поражением обширных участков кожи, покрытых желто
корко , под которо находится гно . Элементы стрептодермии
преимущественно локализуются на открытых участках тела – конечностях,
лице; характерен регионарны лимфаденит. Заболевание обычно
сопровождается явлениями интоксикации, выраженность которых
соответствует тяжести патологического процесса на
коже.
Стрептококковы сепсис (септикопиемия, септицемия) встречается в
основном у ново- рожденных и грудных дете вследствие несовершенства
гуморального и клеточного иммуни- тета, неспецифических факторов
защиты.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
ё
й
й
Инвазивная стрептококковая инфекция. С середины 80-х гг. XX столетия
наблюда- ется увеличение частоты инвазивно (тяжело , агрессивно ,
генерализованно ) стрептокок- ково инфекции, обусловленно
стрептококками группы А и часто заканчивающе ся летально (синдром
токсического шока, некротически миозит, фасцит, первичны перитонит и
др.). Рост заболеваемости инвазивно стрептококково инфекцие
связывают с появлением вари- антов стрептококков с повышенно
вирулентностью. Входными воротами в большинстве слу- чаев является
кожа. Заболевание возникает после небольших травм, не
сопровождающихся видимым ее повреждением. Особенностью инвазивно
стрептококково инфекции является остре шее начало с лихорадки до 41 –
43 °C и симптомов интоксикации. Возникающее в месте входных ворот
катаральное воспаление быстро переходит в гно ное с поражением глу-
125.
боких слоев кожи и подкожно клетчатки, некротическими процессами вфасциях, подлежа- щих мышцах и отторжением омертвевших ткане .
Инвазивные стрептококковые инфекции отличаются молниеносным
течением, и адек- ватная срочная антибиотикотерапия имеет первостепенное
значение. Наряду с противошоко- выми мероприятиями и дезинтоксикацие
организма используют сочетание массивных доз бензилпенициллина и
клиндамицина (цефотаксима, ванкомицина). Следует отметить, что
зарегистрирована низкая эффективность применения пенициллинов в виде
монотерапии. В лечении тяжелых стрептококковых инфекци используют
нормальны полиспецифически иммуноглобулин человека, содержащи
спектр не трализующих антител к стрептококковым антигенам.
Осложнения стрептококково инфекции могут быть токсическими,
инфекционными (септическими) и аллергическими.
Токсические осложнения. Стрептококковы токсически шокоподобны
синдром вызы- вается штаммами стрептококка, продуцирующими
экзотоксин А. В большинстве случаев он возникает на фоне локализованно
кожно инфекции или инфекции мягких ткане (рожа, стрептодермия,
миозит), реже – пневмонии или острых респираторных заболевани , вызванных стрептококками группы А. Характерны ухудшение общего состояния,
появление выра- женных симптомов интоксикации, эритематозно
пятнисто сыпи на коже. В течение 12 – 24 ч возникает бактериемия с
последующим поражением жизненно важных органов. Быстро, в 1 – 2-е
сутки, развивается клиническая картина инфекционно-токсического шока.
Летальность при стрептококковом токсическом шокоподобном синдроме
составляет 20 – 30 %.
Инфекционные осложнения. При стрептококково ангине возникают
такие инфекци- онные осложнения, как паратонзиллярны инфильтрат,
паратонзиллярны абсцесс, ретро- фарингеальны абсцесс. Распространение
стрептококка в лимфатические узлы, среднее ухо, придаточные пазухи носа,
головно мозг приводит к развитию гно ного лимфаденита, аденофлегмоны шеи, гно ного отита, синуситов, менингита.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Поражение кожи стрептококково природы может сопровождаться
развитием некроти- зирующего фасцита, некротизирующего миозита.
Данные формы характеризуются появлением локального отека, гиперемии,
болезненности при пальпации вокруг первичного очага. Через 1 – 2 дня кожа
пораженного участка приобретает фиолетовы цвет, появляются пузыри с
126.
прозрачным, а затем мутным содержимым. Процесс быстрораспространяется, приводит к обшир- ным некрозам.
Аллергические осложнения в виде острого гломерулонефрита,
миокардита, ревматизма, синовитов могут возникать при любо форме
стрептококково инфекции и имеют инфекци- онно-аллергически
характер.
Диагностика. Опорно-диагностические признаки стрептококково
инфекции: – контакт с больным стрептококково инфекцие (или
носителем СГА);
– синдром интоксикации;
– повышение температуры тела;
– типично воспаление с ярко отграниченно гиперемие в месте входных
ворот;
– склонность к гно но-некротическим процессам;
– быстрое распространение воспалительного процесса
Лабораторная диагностика. Используют бактериологически и экспрессметоды, позволяющие выявить стрептококк в любом очаге поражения.
Экспресс-метод, основанны на реакции коагглютинации, позволяет
выявить наличие стрептококка в материале из зева или другого очага
поражения в течение 30 мин в любых условиях – стационаре, поликлинике,
на дому, детском учреждении.
Гематологически метод: в анализе крови – ле коцитоз, не трофилез со
сдвигом до юных форм, повышенная СОЭ.
Лечение.
Госпитализацию осуществляют по клиническим (пациенты с тяжелыми и
среднетяжелыми формами, с осложнениями, сопутствующими
заболеваниями), возрастным (дети до 2 лет), эпидемиологическим (дети из
закрытых детских учреждени , общежити , ком- мунальных квартир) и
социально-бытовым показаниям (невозможность организации лечения и
ухода на дому).
й
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
й
й
Лечение комплексное, включающее режим, диету, антибактериальную
терапию, при необходимости – патогенетические и симптоматические
средства.
127.
Этиотропная терапия необходима всем больным со стрептококковоинфекцие . Наиболее эффективным является пенициллин
(бензилпенициллина натриевая соль в дозе 100 000 – 150 000 ЕД/кг/сут
внутри- мышечно, феноксиметилпенициллин в дозе 100 мг/кг/сут внутрь).
Кратность введения (при- ема) препарата – 4 – 6 раз в сутки, 10 – 14 дне .
Используют также макролидные антибиотики (эритромицин,
рокситромицин, кларитромицин, азитромицин и др.), при тяжелых формах –
цефалоспорины I – II поколения (цефазолин, цефуроксим), линкозамиды
(линкомицин, клин- дамицин).
Для антибактериально терапии больных с некротизирующим фасцитом,
некротизиру- ющим миозитом, стрептококковым токсическим
шокоподобным синдромом используют бен- зилпенициллина натриевую
соль в высоких дозах в сочетании с клиндамицином (климицин, далацин Ц), а
также цефалоспорины I – II поколения.
Бактериофаг
Профилактика. Основное значение в системе профилактических
мероприяти имеет организация эпидемиологического надзора,
включающего раннюю диагностику стрептококко- вых заболевани ,
изоляцию больных с различными формами стрептококково инфекции, а
также строги контроль соблюдения санитарно-гигиенических и
противоэпидемических меро- прияти .
17. Скарлатина
Cкарлатина (Scarlatina) – острое инфекционное заболевание, вызываемое
β-гемоли- тическим стрептококком группы А, передающееся воздушнокапельным путем, характеризу- ющееся лихорадко , синдромом
интоксикации, острым тонзиллитом с регионарным лимфаденитом,
мелкоточечно сыпью, склонностью к осложнениям септического и
аллергического характера.
й
й
й
й
й
й
й
й
й
й
й
.
й
.
й
й
й
Этиология. Возбудителем скарлатины является β-гемолитически
стрептококк группы А, способны продуцировать эритрогенны экзотоксин.
Возбудитель скарлатины не отлича- ется от стрептококков, вызывающих
рожу, ангину и другие формы стрептококково инфек- ции. Однако
скарлатина возникает только в случае, когда инфицирование происходит
128.
высоко- токсигенными штаммами СГА при отсутствии у ребенкаантитоксического и антимикробного иммунитета.
Эпидемиология. Источником инфекции являются больные скарлатино и
другими формами стрептококково инфекции, а также носители СГА.
Существенную роль в распро- странении инфекции играют дети с легкими и
атипичными формами стрептококковых забо- левани .
Больно становится опасным с начала заболевания, длительность
заразного периода варьируется от нескольких дне до недель (и даже
месяцев) в зависимости от качества прово- димого антибактериального
лечения, состояния носоглотки, возможности повторного инфи- цирования
новыми штаммами СГА. Раннее применение пенициллина способствует
быстрому освобождению макроорганизма от стрептококка: при гладком
течении через 7 – 10 дне от начала заболевания ребенок практически не
представляет эпидемическо опасности. Меха- низм передачи — капельны .
Основно путь передачи – воздушно-капельны . Возможен кон- тактнобытово путь заражения через предметы и вещи, бывшие в употреблении
больного. Доказана передача инфекции пищевым путем, главным образом
через молоко, молочные про- дукты, кремы.
Интенсивность распространения возбудителя резко возрастает при кашле,
чихании, что объясняет появление очагов скарлатины в детских
учреждениях в период повышения заболе- ваемости ОРВИ.
Распространению СГА способствуют скученность дете , запыленность воздуха, а также длительное пребывание источника инфекции в коллективе.
Индекс контагиозности – 40 %.
Заболеваемость повсеместно высокая, характерна очаговость в детских
коллективах.
Возрастная структура. Максимальная заболеваемость скарлатино
отмечается в возрастно группе от 3 до 8 лет. Дети, посещающие детские
учреждения, болеют скарлатино в 2 – 4 раза чаще, чем неорганизованные.
Сезонность — отчетливо выявляется повышение заболеваемости в осеннезимни период.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Периодичность: характерны периодические повышения и спады
заболеваемости с интер- валом в 5 – 7 лет.
129.
Антитоксически иммунитет после скарлатины сто ки ; повторныеслучаи заболева- ния обусловлены отсутствием специфических антител у 4
– 6 % перенесших ее дете .
Патогенез. Входными воротами являются слизистые оболочки н бных
миндалин, ино- гда – поврежденная кожа (раневая или ожоговая
поверхность), слизистые оболочки половых путе (у родильниц). В
макроорганизме стрептококк распространяется лимфогенным и гематогенным путями, через каналы (интраканаликулярно) и по
соприкосновению – на близлежа- щие ткани. Клинические проявления
болезни обусловлены септическим, токсическим и аллер- гическим
де ствием возбудителя (три синдрома патогенеза стрептококково
инфекции).
Септически (или инфекционны ) синдром патогенеза характеризуется
воспалитель- ными или некротическими изменениями в месте внедрения
стрептококка. Воспаление вна- чале имеет характер катарального, но
отличается тенденцие к быстрому переходу в гно ное, гно нонекротическое.
Токсически синдром обусловлен в основном экзотоксином, которы ,
попадая в кровь, вызывает лихорадку и симптомы интоксикации (нарушение
состояния и самочувствия), мел- коточечную сыпь, изменения языка,
реакцию регионарных лимфатических узлов (в первые 2 – 3 дня болезни),
изменения сердечно-сосудисто системы. Наиболее выраженные проявления
токсического синдрома наблюдаются при токсическо форме скарлатины.
Снижение тонуса симпатическо нервно системы, торможение выхода
кортикостероидных гормонов на фоне тяжелого поражения ЦНС может
привести к резкому снижению артериального давления и смерти от
инфекционно-токсического шока.
й
й
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Аллергически синдром развивается с первых дне скарлатины, но
достигает наиболь- ше выраженности на 2 – 3- неделе болезни и
сохраняется длительное время. Аллергиза- ция является в основном
специфическо и обусловлена белковыми субстанциями стрепто- кокка.
Она, как правило, не сопровождается видимыми клиническими
проявлениями, однако приводит к повышению проницаемости стенок
кровеносных сосудов, снижению фагоцитарно активности ле коцитов и
другим изменениям. В связи с этим возникает опасность развития
осложнени инфекционно-аллергического характера (гломерулонефрит,
миокардит, синовит, ревматизм), которые обычно развиваются на 2 – 3-
130.
неделе болезни в результате вторичного инфицирования другимисеротипами стрептококка.
В патогенезе скарлатины происходит смена фаз вегетативно нервно
деятельности: в начале заболевания наблюдается повышение тонуса
симпатического отдела вегетативно нервно системы («симпатикус-фаза»),
которая в дальне шем сменяется преобладанием тонуса парасимпатического
отдела нервно системы («вагус-фаза»).
Патоморфология. В криптах н бных миндалин обнаруживают экссудат,
слущенны эпители и скопление стрептококков, в ткани выявляют зоны
некробиоза и некроза, распро- страняющиеся вглубь.
Токсическая скарлатина характеризуется резким катаральным
воспалением слизистых оболочек н бных миндалин, глотки и даже пищевода
с поверхностным некрозом эпителия. Отмечается жировая дистрофия
печени, могут наблюдаться и точечные очаги некроза. В селе- зенке имеется
незначительная гиперплазия пульпы с частичным некрозом. Наблюдаются
дис- трофические изменения в миокарде, острое набухание и резкие
циркуляторные нарушения в головном мозге.
При септическо форме скарлатины наблюдают более глубокие некрозы на
н бных мин- далинах, иногда на задне стенке глотки. Крупные очаги
некрозов имеются в регионарных лимфатических узлах, нередко отмечается
гно ное расплавление ткани и распространение процесса на прилегающую
подкожную клетчатку с развитием аденофлегмоны. Гно ные и
некротические очаги обнаруживаются также в различных других тканях и
органах (суставы, почки и др.).
Классификация скарлатины.
По типу:
1. Типичные.
2. Атипичные (экстратонзиллярные): – ожоговая;
– раневая;
– послеродовая;
– послеоперационная.
По тяжести:
й
й
й
й
й
й
ё
ё
й
й
й
й
й
й
ё
1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма:
131.
– токсическая;– септическая;
– токсико-септическая.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани .
Клиническая картина.
Типичные формы скарлатины характеризуются наличием первичного
очага в ротоглотке и классических признаков болезни. Отмечается четкая
циклич- ность развития скарлатины со смено четырех периодов:
инкубационного, начального, высы- пания и реконвалесценции
Инкубационны период колеблется от нескольких часов до 7сут,чаще
составляет 2–4 сут
Начальны период охватывает промежуток времени от возникновения
первых симпто- мов болезни до появления сыпи; его длительность – от
нескольких часов до 1 – 2 сут.
Скарлатина начинается, как правило, остро. Характерны лихорадка,
интоксикация, ост- ры тонзиллит с регионарным лимфаденитом.
Синдром лихорадки: температура тела повышается до 38 °C и более.
Синдром интоксикации проявляется вялостью, слабостью, снижением
аппетита, голов- но болью, нередко тошното и рвото , тахикардие .
й
ё
й
.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
.
й
й
й
й
й
ё
Синдром острого тонзиллита с регионарным лимфаденитом
характеризуется болями в горле (особенно при глотании), ярко
отграниченно гиперемие слизисто оболочки рото- глотки и н бных
миндалин («пылающи зев»), иногда мелкоточечно энантемо на мягком
н бе, реакцие передневерхнеше ных (тонзиллярных) лимфатических узлов
(увеличение раз- меров, умеренное уплотнение и чувствительность при
пальпации). Тонзиллит чаще имеет ката- ральны характер, но может быть
132.
лакунарным или фолликулярным; некротически тонзиллит в настоящеевремя встречается редко и относится к осложнениям.
Период разгара (высыпания). У больных дете на фоне максимально
выраженности синдромов начального периода (лихорадки, интоксикации,
острого тонзиллита с регионарным лимфаденитом) появляется
мелкоточечная сыпь. Синдром экзантемы развивается в ранние сроки, как
правило, в первые 2 сут заболевания. По морфологии сыпь мелкоточечная
(см. цв. вкле ку, рис. 7, а), представляет собо мелкие розеолы размером 1 –
2 мм, расположенные близко друг к другу. Окраска сыпи в первы день
яркая, иногда ярко-красная, к 3 – 4-м суткам бледнеет до слабо-розово .
Сыпь чаще довольно обильная, реже – скудная, локализуется преимущественно на сгибательных поверхностях конечносте , передне и
боковых поверхностях шеи, боковых частях груди, на животе, пояснично
области, внутренних и задних поверхно- стях бедер и голене , в местах
естественных сгибов – подмышечных, локтевых, паховых, под- коленных
(см. цв. вкле ку, рис. 7, б, в). На этих участках сыпь обильнее, ярче,
располагается на гиперемированном фоне кожи и сохраняется в течение
более длительного времени. В резуль- тате механическо травмы сосудов
кожи нередко появляются мелкие петехии, располагающи- еся изолированно
или образующие геморрагические полоски (линии Пастиа), которые
остаются некоторое время после исчезновения сыпи и служат одним из
дополнительных признаков при диагностике скарлатины в поздние сроки.
Кожа больных сухая, шероховатая (вследствие гипертрофии волосяных
фолликулов).
Типичными для скарлатины являются изменения языка. В 1-е сутки
болезни он обло- жен беловатым налетом, со 2-х по 4 – 5-е сутки постепенно
очищается и становится ярким, с выступающими грибовидными сосочками
на очистивше ся поверхности («малиновы язык»).
В остром периоде скарлатины отмечается характерны вид лица больного:
на фоне яркого румянца щек и вишнево или малиново окраски губ
выделяется бледны носогубны треугольник (симптом Филатова).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Изменения других органов и систем организма в остром периоде
скарлатины, как пра- вило, выражены незначительно. Могут наблюдаться
нарушения деятельности сердечно-сосу- дисто системы: приглушение
тонов сердца, тахикардия, незначительное повышение артери- ального
давления.
133.
Развитие симптомов при скарлатине происходит очень быстро, онимаксимально выра- жены уже в 1 – 2-е сутки болезни.
Дальне шее течение заболевания характеризуется законо- мерным
последовательным угасанием симптомов скарлатины.
Первыми начинают ослабевать проявления интоксикации, температура тела
у большинства пациентов нормализуется к 3 – 5- м суткам болезни. Сыпь
сохраняется от 2 до 6 дне (в среднем 4 дня). Изменения регионарных
лимфатических узлов исчезают к 4 – 5-м суткам, языка – к концу 2- недели
заболевания. Период реконвалесценции начинается со 2- недели
заболевания и продолжается 10 – 14 сут. Он характеризуется наличием у
некоторых больных шелушения кожи и «сосочкового» языка, лини Пастиа.
Типичным для скарлатины является крупнопластинчатое шелушение,
особенно на пальцах рук и ног. Возможно мелкое отрубевидное шелушение
на коже ушных мочек, шеи, туловища. В периоде реконвалесценции
сохраняется повышенная чувствительность к стрепто- кокково
суперинфекции и связанная с не опасность развития инфекционноаллергических и септических осложнени .
Атипичные формы – экстратонзиллярные (ожоговая, раневая,
послеродовая, после- операционная).
Экстратонзиллярная скарлатина отличается от типично формы
отсутствием жалоб на боль в горле, воспалительных изменени в
ротоглотке и реакции тонзиллярных лимфатиче- ских узлов. Сыпь имеет
характерную для скарлатины морфологию и локализацию, но также
сгущается вокруг входных ворот (раны, ожогово поверхности).
Интоксикация выражена уме- ренно или значительно, другие клинические
проявления не отличаются от таковых при типич- но скарлатине.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы
скарлатины.
й
й
й
й
й
й
й
й
й
й
й
й
й
Легкая форма в современных условиях встречается наиболее часто и
характеризуется слабо выраженным синдромом интоксикации, умеренными
изменениями в ротоглотке в виде катарального тонзиллита. Состояние дете
остается удовлетворительным, температура тела не превышает 37,5 – 38,5
°С. Жалобы отсутствуют, иногда пациенты отмечают кратковременную
головную боль, недомогание, боли в горле при глотании, возможна
однократная рвота. Мел- коточечная сыпь неяркая и необильная, угасает к 3
– 4-м суткам болезни; изменения в рото- глотке сохраняются 4 – 5 сут.
134.
Среднетяжелая форма сопровождается значительно интоксикацие ивыраженными изменениями в месте входных ворот. Дети жалуются на
слабость, головную боль, снижение аппетита, боль при глотании.
Температура тела повышается до 38,6 – 39,5 °С, рвота обычно повторная. В
ротоглотке наблюдаются явления тонзиллита с ярко отграниченно
гиперемие , нередко с гно ным выпотом в лакунах или нагноившимися
фолликулами. На слизистых обо- лочках мягкого н ба иногда отмечается
точечная энантема. Сыпь яркая, обильная, на гипере- мированном фоне
кожи, сохраняется в течение 5 – 6 сут. У всех больных выявляются
изменения сердечно-сосудисто системы: тахикардия, приглушенность
тонов сердца, повышение артериального давления.
Тяжелая форма скарлатины может протекать с резко выраженными
симптомами инток- сикации (токсическая форма) или септическими
поражениями (септическая форма). При сочетании выраженных начальных
симптомов токсикоза и септических проявлени форму скарлатины
расценивают как токсико-септическую.
Токсическая форма скарлатины характеризуется резко выраженными
симптомами интоксикации. Отмечаются повторная рвота, головная боль,
возбуждение, бред, потеря созна- ния, судороги. Температура тела
повышается до 40 °С и более. Характерен вид лица боль- ного: ярки
румянец на щеках с резко выраженным бледным носогубным
треугольником, яркие сухие губы, инъекция сосудов склер. Ротоглотка
яркая («пылающи зев»); гиперемия, доходящая до границы мягкого и
твердого н ба, точечная энантема геморрагического харак- тера. Сыпь на
теле яркая, на гиперемированном фоне кожи, нередко с геморрагиями.
Симп- томы поражения сердечно-сосудисто системы выявляются уже в
начале болезни – отмечаются выраженная тахикардия, приглушение тонов
сердца, повышение артериального давления. По мере нарастания токсикоза,
иногда даже в первые сутки, может развиться инфекционно-токси- чески
шок: появляются цианоз, похолодание конечносте , часты нитевидны
пульс, приглу- шенность тонов сердца, резкое снижение артериального
давления, олигурия. При отсутствии адекватно терапии смерть наступает в
1-е сутки от начала заболевания.
й
й
й
й
й
й
й
й
й
ё
й
й
й
й
й
й
й
й
й
й
ё
Септическая форма скарлатины сопровождается развитием тяжелых
воспалительных гно ных и гно но-некротических процессов, исходящих из
первичного очага поражения. Состояние больного прогрессивно
ухудшается. Повышается температура тела, воспалительны процесс в
ротоглотке приобретает характер некротического, при этом очаги некрозов
135.
появ- ляются не только на н бных миндалинах, но и на дужках, у основанияязычка. Развиваются гно ны лимфаденит тонзиллярных лимфатических
узлов с вовлечением в патологически процесс окружающе клетчатки
(аденофлегмона), гно ны отит, этмоидит, мастоидит. При отсутствии
этиотропно терапии заболевание быстро прогрессирует, развивается
тяжелое сеп- тическое состояние и летальны исход.
Течение скарлатины (по характеру) расценивают как гладкое, если у
больного после нормализации температуры тела и исчезновения симптомов
интоксикации отсутствуют ослож- нения или сопутствующие заболевания,
влияющие на основно процесс. Негладкое тече- ние скарлатины
характеризуется развитием осложнени (специфических,
неспецифических), обострением хронических заболевани и наслоением
вторично инфекции.
Осложнения. Специфические осложнения скарлатины подразделяют на
токсические, инфекционные (септические) и аллергические; по срокам
возникновения – на ранние (разви- ваются на 1- неделе заболевания) и
поздние (возникают на 2- неделе и позже).
Токсическим осложнением является инфекционно-токсически шок,
встречающи ся при токсическо форме скарлатины.
Септические осложнения: тонзиллит – в ранние сроки только
некротически , в позд- ние – любого характера; лимфаденит – в ранние
сроки гно ны , в поздние – любого харак- тера. Частыми осложнениями
являются отит, аденоидит, паратонзиллярны абсцесс (см. цв. вкле ку, рис.
7, г), синуситы, ларингит, бронхит, пневмония; особенно тяжелыми –
септице- мия, септикопиемия, менингит.
Аллергические осложнения скарлатины – инфекционно-аллергически
миокардит, гло- мерулонефрит, ревматизм, синовит.
Ранние осложнения могут быть токсическими и инфекционными
(септическими). При- чино развития ранних осложнени является
отсутствие антибактериально терапии или неправильно проводимое
этиотропное лечение (несоответствующи антибиотик, малая доза и
нерегулярны прием препарата, коротки курс и позднее начало терапии).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Поздние осложнения скарлатины, преимущественно инфекционноаллергические, обусловлены специфиче- ско сенсибилизацие
стрептококком, но могут быть и септическими. Важную роль в развитии
поздних осложнени играет вторичное инфицирование.
136.
Особенности скарлатины у дете раннего возраста. Скарлатина у детепервого года жизни встречается редко, так как у них имеется
антитоксически иммунитет, полученны от матери. Особенностью
скарлатины у больных данно возрастно группы является слабая
выраженность синдрома интоксикации и других начальных проявлени
болезни (тонзиллит катарального характера, необильная сыпь на коже).
Редко наблюдаются «малиновы язык», крупнопластинчатое шелушение.
Однако чаще, чем у более старших дете , отмечается неглад- кое течение
заболевания, связанное с наслоением ОРВИ и развитием септических
осложнени (гно ные отиты, лимфадениты, септикопиемия).
Диагностика.
Опорно-диагностические признаки скарлатины:
– контакт с больным скарлатино или друго формо стрептококково
инфекции;
– острое начало болезни;
– лихорадка, соответствующая степени тяжести болезни;
– синдром интоксикации;
– синдром острого тонзиллита с регионарным лимфаденитом;
– яркая отграниченная гиперемия слизисто оболочки ротоглотки
(«пылающи зев»); – бледны носогубны треугольник на фоне гиперемии
кожи щек и яркости губ (симптом Филатова);
– раннее появление мелкоточечно сыпи;
– динамика изменени языка («малиновы язык»);
– крупнопластинчатое шелушение кожи пальцев рук и ног.
Лабораторная диагностика.
Используют бактериологически метод, позволяющи обнаружить СГА в
материале из любого очага поражения. Перспективным является экс- прессметод, основанны на реакции коагглютинации и позволяющи выявить
антиген СГА в исследуемом материале (слизь из ротоглотки и носа,
отделяемое раны и др.) в течение 30 мин.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Гематологически метод (наличие в остром периоде болезни в крови
ле коцитоза, не - трофилеза, повышенно СОЭ) помогает в установлении
диагноза.
137.
Дифференциальная диагностика. Скарлатину необходимодифференцировать с заболеваниями, сопровождающимися сыпью:
краснухо , корью, ветряно оспо , стафилокок- ково инфекцие со
скарлатиноподобным синдромом, менингококцемие (см. Приложение No
2), а также с аллергическими сыпями, потнице , геморрагическими
васкулитами, псевдо- туберкулезом, энтеровирусно инфекцие . При
проведении дифференциально диагностики следует использовать весь
комплекс клинических данных, включающи типичные для каж- до
нозологическо формы особенности сыпи (морфология, локализация, время
появления, угасания и др.), наличие и выраженность других клинических
проявлени (интоксикация, поражение ротоглотки, лимфатических узлов,
других органов), а также сведения эпидемио- логического анамнеза.
Существенную помощь в проведении дифференциально диагностики
оказывают лабораторные методы (микробиологически , вирусологически ,
серологически , гематологически и др.).
Лечение больных скарлатино комплексное, этиопатогенетическое;
проводится как в стационаре, так и в домашних условиях. Госпитализацию
осуществляют по клиническим (тяжелые и среднетяжелые формы),
возрастным (дети в возрасте до 3 лет) и эпидемиологиче- ским (больные из
закрытых коллективов, проживающие в общежитиях, коммунальных квартирах и др.) показаниям.
Режим — постельны в течение всего острого периода болезни. Диета
должна соответ- ствовать возрасту ребенка и содержать необходимые
пищевые ингредиенты.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Антибактериальная терапия необходима всем больным скарлатино
независимо от тяжести болезни. Наиболее эффективно и безопасно
является пенициллинотерапия. При любо тяжести скарлатины у дете
различного возраста используют бензилпенициллина натриевую соль
(внутримышечно, внутривенно) в дозе 100 000 – 150 000 ЕД/кг/сут (при легко и среднетяжело формах) и до 500 000 – 700 000 ЕД/кг/сут и более (при
тяжелых фор- мах). Режим введения 4 – 6 раз в сутки, курс 10 – 14 дне .
При легких формах скарлатины антибиотики (феноксиметилпенициллин,
оспен) назначают внутрь. В случае невозможности пенициллинотерапии
используют макролиды: эритромицин, рокситромицин, кларитромицин,
азитромицин и др. Альтернативо пенициллинам могут быть
цефалоспорины I поколения (цефалексин, цефазолин и др.).
Патогенетическая и симптоматическая терапия. При тяже- лых токсических
формах скарлатины проводят дезинтоксикационную терапию – внутривенно
138.
капельно вводят 10 % раствор глюкозы, 10 % раствор альбумина,реополиглюкин, реамберин.
Используют жаропонижающие средства: препаратами выбора являются
ибупрофен и парацетамол. Ибупрофен (нурофен для дете в форме
ректальных суппозиториев используют удете от3мес.до2лет,всуспензии–
от3мес.до12лет,нурофенвтаблетках–от6лети старше) применяют в разово
дозе 5 – 10 мг/кг 3 – 4 раза в сутки. Парацетамол назначают по 15 мг/кг не
более 4 раз в сутки с интервалом не менее 4 ч.
В качестве общеукрепляющих средств назначают поливитамины,
витаминно-минераль- ные комплексы.
Лечение осложнени скарлатины проводят с использованием
антибиотиков, активных в отношении СГА, а при необходимости –
широкого спектра де ствия.
Диспансерное наблюдение. Дети, переболевшие скарлатино , подлежат
диспансери- зации: в течение 1 мес. после легких и среднетяжелых форм; в
течение 3 мес. – после тяжелых. Клиническое обследование
реконвалесцентов проводят 1 раз в 2 нед.; лабораторное обследо- вание,
включающее клинически анализ крови, общи анализ мочи, определение в
материале из ротоглотки и носа СГА, – на 2- и 4- неделе диспансеризации
(после тяжелых форм – дополнительно в конце периода наблюдения).
Консультации инфекциониста, отоларинголога, ревматолога и других
специалистов проводятся по показаниям.
Профилактика. Основные профилактические мероприятия – раннее
выявление и изо- ляция источников инфекции. Изоляцию больных
скарлатино осуществляют в стационаре или на дому. Выписку дете из
стационара проводят не ранее чем на 10-е сутки от начала заболева- ния при
отрицательном результате бактериологического исследования на
стрептококк группы А. Реконвалесцентов скарлатины не допускают в
детские дошкольные учреждения и первые два класса школы в течение 12
сут. Такие же сроки изоляции (22 сут) рекомендуются и для больных
ангино из очага скарлатины.
й
й
й
й
й
й
й
й
.
й
й
й
й
й
й
й
Возде ствие на пути передачи: проводят текущую (ежедневную) и
заключительную (в день регистрации выздоровления) дезинфекцию силами
родителе и обслуживающего персонала
139.
На контактных дошкольников и школьников 1 – 2-го классов накладываюткарантин на 7 дне с момента изоляции больного скарлатино с
проведением всего комплекса противоэпи- демических мероприяти .
Большое значение в профилактике скарлатины имеют мероприятия,
направленные на организацию правильного размещения дете в спальных
помещениях, игровых комнатах, классах (рассредоточение групп,
соблюдение расстояния между кроватями, партами в соответ- ствии с
санитарными нормами и др.). Важную роль играет регулирование
воздушного режима в спальных помещениях, местах массовых заняти
(проветривание, влажная уборка, ультра- фиолетовое облучение).
18. Коклюш. Паракоклюш.
Коклюш-остр инф заб-е ,вызываемое неподвижной гр- гемолитической
палочкой, передающееся ВКП и хар-ся приступобразным судорожным
кашлем длител не менее 2х недель
Этиология: палочка Борде-Жангу (Haemophilus pertussis). Гр-,неустойчив во
внешней среде.
Аг:филаментозный гемагглютинин и протективные агглютиногены
(способствуют бактериальной адгезии); аденилатциклазный токсин
(определяет вирулентность); трахеальный цитотоксин (повреждает
эпителий клеток дых путей); дермонекротоксин (участвует в реализации
местных повреждающих реакций); липополисахарид (обладает свойствами
эндотоксина).
!больше всего болеют в 3-6лет
Ист инф- больные.носители.Больной является источником инфекции с 1-х
по 25-е сутки заболевания
Механизм— капельный. Путь – воздушно-капельный. иммунитет
стойкий.Индекс контагиозности – 70 – 100 %.
й
й
й
й
й
Патогенез: эпителий дых путей (размножение) – выделение токсина –
интоксикаци – спазм дыхательных мыщц, спастическое сокращение,
нарушение дыхания (невроз респираторного тракта) – нарушение
вентиляции и дыхания – гипоксия, гипоксемия, ацидоз.
140.
Постоянное возбуждение – спастические проявления (рвота, спазмдиафрагмы, периферических сосудов, судорожный синдром) –
поражения ЦНС – коклюшная энцефалопатия. Возможна аллергическая рция с астматическим компонентом.
!формирование доминантного очага,за счет раздрожения блужд нервасудорожный кашель
Патоморфология:катар слизистых гортани и трахеи, спастическое
состояние бронхов, резко выраженные нарушения кровообращения в
легких, отеки перибронхиальной, периваскулярной и интерстициальной
ткани легкого. Возможны ателектазы и бронхопневмония.
1 типич 2Атипич:абортив(1нед);стертая(сухой навяз
кашель);бессимптомная;транзиторное бактносительство(однократное
высеевание).
1. Легкая форма.2. Среднетяжелая форма.3. Тяжелая форма.
Критерии тяжести:Легкая степень –гипоксии нет,предсуд период 7-14
дн,частота приступов до 10 в сутки репризы редко,рвоты нет,состояние
актив,осложнений нет,лекоцитоз 10-15,лимфоцитоз до 70%
среднетяж -цианоз носогуб треуг,7-10дн,10-20 репризы часто,
+,раздрожительный аппетит сниж,на 3-4нед,до 20-30 ,70-80%
тяж-цианоз лица,3-5дн,более 2 пароксизмы,+,вялый не ест,с 1 нед,более
40,80%
1. Гладкое.2. Негладкое:осложнениями; наслоением
вторички(пневмония,отит,бронхит);обострением хронических заб.
Осложнения. Специф: эмфизема легких, эмфизема средостения и
подкожнойклетчатки, ателектазы, коклюшная пневмония, кровотеч и
кровоизлияния, грыжи (пупочная, паховая).
Резидуальные изменения.ХОБЛ;ЗПР,неврозы, судорожный синдром,энурез;
редко –слепота, глухота, парезы, параличи
1 Инкуб. от 3 до 14 -21сут (в среднем 7 – 8 сут).
2 Предсудорожный период от 3 до 14 сут. постепенно,темп норм, сухой,
навязчивый, постепенно усиливающийся кашель; не помог симптаматич
леч,нет катарьных явлений;в легких ничего,лейкоцитоз с лимфоцитозом
(или изолированный лимфоцитоз) при норм СОЭ.
3 судорожный(спазматический) 2-8 нед.Репризы- следующие друг за
другом дыхательные толчки на выдохе, прерываемые свистящим
141.
судорожным вдохом, возникающим при прохождении воздуха черезсуженную голосовую щель (вследствие ларингоспазма). Заканчивается
приступ отхождением густой, вязкой, стекловидной слизи, мокроты или
рвотой.
!Надрыв или язвочка уздечки языка – патогномоничный симптом
коклюша.
+тимпанический оттенок, укорочение, сухие и влажные (средне- и
крупнопузырчатые) хрипы.
+вид больного при кашле (пастозность век и лица)
4обратного развития 2 до 4 нед.кашель теряет типичный характер-легче.
5поздней реконвалесценции 2 до 6 мес. В это время сохраняется
повышенная возбудимость, возможны следовые реакции (возврат
приступообразного судорожного кашля при наслоении интеркуррентных
заболеваний).
*раннего возраста. Инкуб и предсудорожный укорочены до 1 – 2 сут,
судорожного кашля удлинен до 6 – 8 нед.тяжелые и среднетяжелые.
репризы и высовывания языка наблюдаются реже и выражены нечетко.
Чаще цианоз носогубного треугольника и лица.
* новорожденных- кашель слабый, малозвучный, без резкой гиперемии
лица, но с цианозом. Мокроты меньше, так как дети ее заглатывают.
*первых месяцев-вместо типичных приступов кашля их эквиваленты
(чихание, немотивированный плач, крик).геморрагический с: кровоиз в
ЦНС, реже – в склеры и кожу.вялые, утрачиваются приобретенные к
моменту заболевания навыки. Часто развиваются специфические, в том
числе угрожающие жизни.Задержки и остановки дыхания могут возникать
и вне приступа кашля – во сне, после еды.
*привитых детей.легкие и среднетяжелые формы,чаще атипичные формы
коклюша.Инкуб и предсуд удлинены до 14 сут, период спазматического
кашля укорочен до 2 нед.
Д-ка:1выявл в-ля и аг:бактериологич -первые 2-3нед,пцр,рниф,2выявление
ат серологический- РА,РСК,РПГА.с 3 нед Титр 1:80,
Госпитализация: больные с тяж формами;осложнениями;с негладким
течением,неблаг преморбидным фоном,обострением хр заб; раннего
возраста.По эпид пок-из закрытых детских учреждений и семейных очагов.
142.
Режим щадящий.Диета, обогащенная витаминами, соответствующаявозрасту.прогулки.
Этиотропная. При легких и среднетяжелых формах -макролиды
(рокситромицин, кларитромицин, азитромицин), пенициллины
(амоксициллин в дозе 40 мг/кг, разделенной на 3 приема, амоксициллин/
клавуланат 30 мг/кг/сут) курсом 5 – 7 дней.
При тяжелых аб вм (амоксициллин). цефалоспоринов III поколения
(цефотаксим, цефтриаксон).
Патогенетическая-противосудорожных(седуксен, фенобарбитал);
успокаивающих (настойка валерианы, настойка
пустырника).дегидратационная (диакарб и/или
фуросемид),спазмолитики – микстура с белладонной.
Показаны противокашлевые– либексин, синекод, коделак
фито.десенсибилизирующие(лоратидин,супрастин).витамины:мультитабс,к
омпливит актив.
При тяжелых- глюкокортикоиды (3 – 5 мг/кг/сут курсом 3 – 5
дней),оксигенотерапия 40 %-ным увлажненным кислородом, препараты,
улучшающие мозговое кровообращение (кавинтон, трентал и др.)
интенсивной терапии: искусственная вентиляция легких, оксигенотерапия,
обменное переливание крови, экстракорпоральнаямембранная
оксигенация.
Диспансерному наблюдению подлежат реконвалесценты тяжелых форм ;
дети первого года с неблагоприятным преморбидным фоном;
осложненных форм.педиатр-инфекционист – через 2,6и12мес. после
выписки; пульмонолог – через 2 и 6 мес.; невропатолог – через 2,6 и 12 мес.
(с проведением ЭЭГ по показаниям).
Профилактика.
1 изоляция на 25 сут от начала заб. На контактных до 7 лет карантин на 14
сут от момента изоляции больного . в семейн очаге за конт детьми наблюд
14дн.всем кашлюшим 2 бак исл или 1 пцр.
2 в очаге наблюдение за контактными, однократное бактериологическое
обследование. в дошкол при твторич случаях наблюдение до 21 дн с
последнего изолированного. в клин неясных случ 2 ифа интервал 10-14дн.
С целью локализации и ликвидации очага коклюша всем контактным после
изоляции больного рекомендуется макролидов. Контактным детям
первого года жизни и непривитым в возрасте до 2 лет -нормальный
143.
человеческий иммуноглобулин от 2 до 4 доз. Достаточно проветриванияи влажной уборки помещения.
АКДС-3-4,5-6-рв 18мес. инфанрикс (коключ,дефт,столб),тпентаксим
(дифт,столб,кокл,полимилит,полисахорид Haemophilus in uenzae типа В.3
инъекции интервал 45дн,ревак через 12 мес.
р-ции:местные(краснота менее 8см,боль,отек),общие (тем 40)
осложн: цнс(афебрил судорги,пронзител крик),аллергич(анаф
шок),токсич(темп бол 40)
выписка в детский коллектив реконвалесцентов коклюша осуществляется
при клиническом выздоровлении на основании осмотра врачом.
Критерии выздоровления:нет тяжелых приступов кашля с репризами
(пароксизмов);нет или уменьшение количества приступов кашля;
нормализация гемограммы (возможно длительное сохранение
лимфоцитоза);при развитии пневмонии – нормализация клинической,
гематологической и рентгенологической картины.
Паракоклюш– о инф заб, вызываемое Bordetella parapertussis,
передающееся вкп, с коклюшеподобным кашлем.
Палочка гр-,не вырабатывает экзотоксина.И и- больной и реже носитель
паракоклюшной палочки.
Механизм передачи – капельный. Путь передачи – воздушнокапельный.Индекс контагиозности – 40 %.
1. Типичные.2. Атипичные: стертая(по типу бронхита),
бессимптомная;транзиторное бактерионосительство.
По тяжести: Легкая форма.Среднетяжелая форма.
Критерии тяжести:– частота и характер судорожного кашля.
1. Гладкое.2. Негладкое:с осложнениями;с наслоением вторичной
инфекции;с обострением хронических заболеваний.
Клиническая картина. При типичных -протекает циклически.
Инкуб от 3 до 14 сут.
Предсудорожный от 3 до 14 сут.с сухого кашля.Общее состояние
удовлетворительное,t норм.
fl
Период приступообразного судорожного кашля продолжается до 2 – 3
нед.приступообразный судорожный характер кашля, иногда отмечаются
репризы.
144.
Специфические осложнения-носовых кровотечений. Изменения вгемограмме отсутствуют.
Период реконвалесценции протекает благоприятно.
19. Менингококковая инфекция.
Менингококковая инфекция (Meningitis cerebrospinalis epidemica) –
острое инфекци- онное заболевание, вызываемое менингококком,
передающееся воздушно-капельным путем и протекающее в различных
клинических вариантах (назофарингит, менингит, менингококце- мия и др.).
Этиология. Возбудитель болезни — Neisseria meningitidis (менингококк
Вексельбаума). Это грамотрицательны диплококк, неподвижны , жгутиков
и капсул не имеет, спор не обра- зует. Культивируется на средах,
содержащих человечески или животны белок, аэроб. Уста- новлено
наличие 13 серологических типов менингококка (A, B, C, D, X, Y, Z и др.). В
насто- ящее время ведущими являются серотипы В, С и Y. Возбудитель
вырабатывает ферменты – гиалуронидазу и не раминидазу. Основным
фактором патогенности является эндотоксин, которы представляет собо
белково-липополисахаридны комплекс. Менингококк неусто - чив в
окружающе среде, вне организма быстро погибает (под де ствием прямого
солнечного света, нагревания, дезинфицирующих растворов, в 70 %-ном
этиловом спирте). В слизи из носоглотки может сохраняться 1 – 2 ч. При
температуре 50 °C менингококк погибает через 5 мин, при низких
температурах (–7...–10 °C) – через 2 ч.
Эпидемиология.
Источником инфекции являются больные и носители менингококка.
Наибольшую опасность представляют больные с локализованными
формами менингококково инфекции (МИ). На одного пациента с
манифестно формо МИ приходится до 2000 носите- ле менингококка.
Носительство менингококка среди населения колеблется в зависимости от
эпидемиологическо ситуации от 1 – 4 % до 20 – 80 % (при повышении
заболеваемости).
Механизмы передачи: капельны , реже контактны .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Основно путь передачи – воздушно-капельны . Возбудитель выделяется
из верхних дыхательных путе при чихании, кашле, плаче. Заражению
способствуют скученность, тесны контакт, высокая температура воздуха и
влажность, а также низки санитарно-гигиенически уровень жизни
145.
населения. Инфицирование возможно при прямом контакте с больнымменин- гококцемие .
Восприимчивость к менингококково инфекции всеобщая.
Индекс контагиозности – 10 – 15 %.
Возрастная структура. Среди больных с генерализованными формами
пациенты до 14 лет составляют 70 – 85 %, из них на дете от 1 до 5 лет
приходится 50 %. Среди взрослых забо- левание чаще встречается в
возрасте 19 – 30 лет.
Заболеваемость. Преимущественно реги- стрируются спорадические
случаи, но могут наблюдаться и эпидемические вспышки в детских
коллективах. Описаны крупные очаги в закрытых коллективах подростков и
взрослых.
Сезонность. Характерно повышение заболеваемости в зимне-весенни
период. Макси- мальное количество случаев заболевания приходится на
февраль – март.
Периодичность. Менингококковая инфекция характеризуется
периодическими повыше- ниями заболеваемости. Период с высоко
заболеваемостью составляет 2 – 4 года. Межэпиде- мически интервал – от
5 до 12 лет.
Иммунитет имеет типоспецифически характер. Изредка наблюдаются
повторные слу- чаи заболевания, вызванные другими серотипами
возбудителя. В возрасте 18 – 30 лет нали- чие антител к менингококку А
обнаружено у 67 % населения, к менингококку В – у 87 %, к менингококку
С – у 76 %. Естественны иммунитет формируется чаще в результате
перене- сенного назофарингита менингококково этиологии. Ребенок
первых месяцев жизни может иметь врожденны пассивны иммунитет,
полученны от матери.
Летальность при генерализованных формах колеблется от 5 – 6 % до 12 –
14 %, а у дете раннего возраста – до 50 %.
Патогенез.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Входными воротами являются слизистые оболочки верхних дыхательных
путе (преимущественно носоглотки), где происходит размножение
возбудителя. При носи- тельстве менингококка из-за наличия гуморального
иммунитета и высокого уровня местно резистентности происходит быстрая
гибель возбудителя без развития каких-либо клиниче- ских проявлени . При
146.
дефиците секреторного IgА внедрение менингококка приводит к воспалению слизисто оболочки носоглотки (назофарингит): появляютсягиперемия, инфильтра- ция, отечность, сохраняющаяся в течение 5 – 7 сут,
иногда до 2 нед.
Поражение носоглотки может сопровождаться непродолжительно
бактериемие . Адекватная реакция макроорга- низма, сопровождающаяся
выработко специфических антител, приводит к быстрому обрат- ному
развитию симптомов и выздоровлению больного. В ряде случаев с кровью
менингококки заносятся в различные органы и ткани: кожу, ЦНС, суставы,
надпочечники, сердце и т. д. Гене- рализация процесса сопровождается,
наряду с бактериемие , выраженно эндотоксинемие . Эндотоксин
де ствует на прекапилляры, что нарушает периферическую гемодинамику,
раз- вивается инфекционно-токсически шок. Возде ствие эндотоксина
может приводить к гене- рализованному внутрисосудистому свертыванию
(гиперкоагуляции, коагулопатии потребле- ния или гипокоагуляции).
Возникают обширные кровоизлияния в кожу, надпочечники, почки,
вещество головного мозга, сердце и др. При сверхостром менингококковом
сепсисе смена фазы гиперкоагуляции на гипокоагуляцию происходит в
течение нескольких часов. Наруше- ние микроциркуляции, эндотоксинемия,
ДВС-синдром приводят к тяжелым метаболическим расстро ствам –
ацидозу, нарушению функци жизненно важных органов и систем организма
(возникает полиорганная недостаточность, приводящая к летальному
исходу).
Развитие гно ного менингита и менингоэнцефалита обусловлено
преодолением менин- гококками гематоэнцефалического барьера. Остры
отек-набухание головного мозга может привести к вклинению миндалин
мозжечка в большое затылочное отверстие и параличу дыха- тельного
центра.
Классификация менингококково инфекции.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
I. Локализованные формы:
– менингококковы назофарингит;
– носительство менингококка.
II. Генерализованные формы:
– менингококцемия;
– гно ны менингит;
– гно ны менингоэнцефалит;
– сочетанная форма (менингит с менингококцемие и др.). III. Редкие
формы:
147.
– артрит;– миокардит;
– остеомиелит; – иридоциклит и др.
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма. 3. Тяжелая форма.
4. Гипертоксическая (молниеносная) форма. Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность местных изменени .
По течению (по характеру): 1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
– с обострением хронических заболевани
Клиническая картина.
Инкубационны период — от 1 – 2 до 10 сут.
Локализованные формы.
Менингококковы назофарингит–наиболее часто встречающаяся
клиническая форма (до 80 % случаев). Заболевание начинается остро,
протекает с умеренно выраженно лихорадко , недомоганием, головно
болью. Носовое дыхание затруд- нено, появляются скудные выделения из
носа, першение в горле. При осмотре обнаруживаются разлитая гиперемия
слизистых оболочек и зернистость задне стенки глотки. Нарушени со
стороны внутренних органов не выявляют. Симптомы болезни исчезают
через 7 – 10 сут.
Носительство менингококка – высев менингококка из носоглоточно
слизи при отсут- ствии признаков воспаления и нарастания титров
специфических антител в динамике иссле- дования.
Генерализованные формы.
й
й
й
й
й
й
.
й
й
й
й
й
й
й
Менингококцемия составляет 4–10%клинических форм менингококково
инфекции. Заболевание характеризуется выраженным синдромом интоксикации и поражением кожи, в патологически процесс могут вовлекаться и
другие органы (суставы, почки, надпочечники, селезенка). Болезнь
148.
начинается внезапно, с повышения темпе- ратуры тела (до 39 – 40 °C иболее). Характерны головная боль, недомогание, вялость, отказ от еды,
возможна рвота. Основно симптом менингококцемии – сыпь. В начале
заболевания чаще возникают розеолезные или розеолезно-папулезные
элементы различного диаметра, исчеза- ющие при надавливании,
располагающиеся по всему телу (без определенно локализации). Через
несколько часов, реже на 2-е сутки болезни, появляются геморрагические
элементы баг- рово-красного цвета с синюшным оттенком, не исчезающие
при надавливании, различного диаметра (от петехи до экхимозов),
возвышающиеся над поверхностью кожи, плотные при пальпации, в
типичных случаях неправильно , «звездчато » формы. Первые элементы
сыпи обычно располагаются на нижне части тела: пятках, голенях, бедрах,
ягодицах.
Пятнисто-папулезные элементы бесследно исчезают через 1 – 2 дня,
геморрагические пигментируются. В центре крупных высыпани
появляются некрозы, после отторжения кото- рых могут развиваться
дефекты ткане с образованием язв, заживающих вторичным натяже- нием
с формированием грубых рубцов (см. цв. вкле ку, рис. 14). В особо
тяжелых случаях возможно развитие сухо гангрены пальцев рук и ног,
ушных раковин, носа. Появление сыпи в ранние сроки болезни на лице,
веках, верхне части туловища является прогностически небла- гоприятным
признаком.
По тяжести различают легкую, среднетяжелую, тяжелую и
гипертоксическую (мол- ниеносную) формы менингококцемии.
Легкая форма менингококцемии встречается редко. Синдром интоксикации
слабо выра- жен, температура тела 38 – 39 °C, период повышения
температуры кратковременны – 1 – 2 сут. Сыпь появляется в первые два
дня болезни на нижних конечностях, туловище; скуд- ная, петехиальная,
могут наблюдаться единичные «звездчатые» элементы диаметром 2 – 3 мм,
выступающие над уровнем кожи, плотные на ощупь. Экзантема сохраняется
в течение 1 – 3 сут. Обратное развитие элементов сыпи происходит без
стадии некроза.
й
й
й
й
й
й
й
й
й
й
й
й
й
При среднетяжело форме менингококцемии состояние больных
значительно наруша- ется, температура тела повышается до 40 °С,
появляется обильная геморрагическая сыпь. Эле- менты экзантемы могут
увеличиваться в размерах, достигая 3 – 7 мм в диаметре. Сыпь сохра- няется
до 7 сут. Отмечаются головная боль, вялость, адинамия, рвота, бледность
кожи.
149.
Тяжелая форма. Состояние больных тяжелое. Выражен синдроминтоксикации, темпе- ратура тела выше 40 °C. Сыпь обильная, локализуется
на лице, верхне части туловища, гемор- рагическая, «звездчатая», с
некротическим компонентом в центре (некрозы сохраняются до 2 – 8 нед.).
Возможно развитие ДВС-синдрома и инфекционно-токсического шока.
Гипертоксическая (молниеносная) форма, протекающая с инфекционнотоксическим (септическим) шоком, начинается бурно с внезапного
повышения температуры тела до 39,5 – 40 °С и более, озноба. На фоне
выраженно интоксикации уже в первые 6 – 8 ч появляется обильная
геморрагическая сыпь, которая быстро сливается с образованием крупных
экхимо- зов. Тяжесть состояния ребенка обусловлена степенью ИТШ (табл.
21). Смерть наступает при отсутствии адекватно терапии в течение первых
6 – 18 ч болезни.
Менингококковы менингит. Заболевание начинается остро с повышения
температуры тела до 40 °С и более, озноба, сильно головно боли. Дети
становятся беспоко ными, голов- ная боль усиливается при де ствии
звуковых и световых раздражителе , поворотах головы, резко выражены
явления гиперестезии. Появляется повторная рвота, не связанная с приемом
пищи и не приносящая облегчения. Выявляются менингеальные симптомы
(ригидность мышц затылка, симптомы Кернига и Брудзинского), у дете
первого года жизни – симптом «подвеши- вания» (Лесажа), выбухание и
пульсация большого родничка. Лицо больного бледное, склеры
инъецированы. Тоны сердца приглушены, дыхание частое, поверхностное.
Типичны изменения со стороны ЦСЖ: к концу 1-х суток она становится
мутно , молочно-белого цвета, вытекает под давлением; характерны
не трофильны плеоцитоз, незна- чительное повышение содержания белка.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Менингококковы менингоэнцефалит. Заболевание отмечается
преимущественно у дете раннего возраста, характеризуется острым
началом с повышения температуры тела до фебрильных цифр. Наблюдается
энцефалитически синдром – двигательное возбуждение, судороги,
потеря сознания, поражение черепных нервов, гемипарезы. В ряде
случаев возни- кают мозжечковая атаксия, снижение мышечного тонуса.
Менингеальные симптомы выра- жены умеренно. Заболевание нередко
заканчивается летальным исходом. Сочетанная форма (менингококковы
менингит в сочетании с менингококцемие ). Заболевание начинается остро с
резкого повышения температуры тела, озноба и рвоты. В клиническо
картине отмечаются менингеальные симптомы (ригидность мышц затылка,
150.
симптом Кернига и др.), а также про- явления менингококцемии(геморрагическая «звездчатая» сыпь и др.).
Редкие формы менингококково инфекции (артрит, миокардит,
остеомиелит, ири- доциклит и др.) специфических клинических симптомов
не имеют.
й
й
Осложнения. Специфические осложнения, угрожающие жизни больных:
инфекци- онно-токсически шок, острая надпочечниковая недостаточность,
отек-набухание головного мозга, ДВС-синдром.
151.
Особенности менингококково инфекции у дете раннего возраста.Менинго- кокковая инфекция у дете раннего возраста чаще протекает в
виде менингококцемии (мол- ниеносно формы), сочетанных форм.
Диагностика. Опорно-диагностические признаки менингококкового
менингита в соче- тании с менингококцемие :
– контакт с больным менингококково инфекцие или носителем
менингококка; – острое начало;
– высокая температура тела;
– сильная головная боль;
– рвота, нередко повторная;
– менингеальные симптомы;
– геморрагическая «звездчатая» сыпь.
Опорно-диагностические признаки молниеносно формы менингококцемии:
– остре шее начало;
– резкое повышение температуры тела до 39,5 – 40,0 °C;
– температура тела не снижается после введения жаропонижающих средств;
– холодные конечности на фоне гипертермии;
– появление первых элементов геморрагическо сыпи на лице, веках;
– быстрое распространение геморрагическо сыпи;
– олигурия
й
й
й
й
й
й
й
й
й
й
й
й
й
.
й
Лабораторная диагностика менингококково инфекции включает
бактериологическое, бактериоскопическое, серологическое исследования
и экспресс-диагностику. Матери- алом для бактериологического
исследования являются носоглоточная слизь, кровь, ЦСЖ.
Окончательны результат получают через 4 дня. Микроскопия «толсто
152.
капли» крови у боль- ных с менингококцемие позволяет обнаружитьграмотрицательные диплококки, располо- женные внутри не трофилов; при
микроскопии ЦСЖ выявляют диплококки, расположенные внутри- и
внеклеточно. С целью определения полисахаридного антигена используют
реакцию коагглютинации, реакцию латекс-агглютинации, реакцию
встречного иммуноэлектрофореза (экспресс-метод). Для выявления
возбудителя и определения серогруппы применяют ПЦР. С помощью РПГА
выявляются специфические антитела в сыворотке крови. В клиническом
анализе крови: резко выраженны ле коцитоз, не трофильны сдвиг вплоть
до миелоцитов, анэозинофилия, повышенная СОЭ.
Дифференциальная диагностика менингококцемии проводится с
заболеваниями, сопровождающимися экзантемо : скарлатино , корью,
псевдотуберкулезом (см. Приложение No 2), лептоспирозом,
геморрагическими лихорадками, геморрагическими васкулитами и др.
У больных скарлатино отмечаются следующие синдромы: лихорадка,
интоксикация, остры тонзиллит с регионарным лимфаденитом, экзантема
(сыпь мелкоточечная, обильная, на гиперемированном фоне кожи,
сгущающаяся в местах естественных складок).
Корь характеризуется цикличностью течения, наличием следующих
синдромов: интокси- кации, катарального, экзантемы. Патогномоничными
симптомами являются пятна Бельского – Филатова – Коплика, этапность
появления пятнисто-папулезно сыпи и этапность развития пигментации.
При псевдотуберкулезе сыпь полиморфная – мелкоточечная,
мелкопятнистая, папулез- ная, сгущается вокруг суставов; отмечается
гиперемия лица, кисте , стоп (симптомы «капю- шона», «перчаток»,
«носков»); характерна полиорганность поражения.
При гриппе у части дете отмечается геморрагически синдром,
проявляющи ся носо- выми кровотечениями, единичными петехиями на
лице и слизистых оболочках.
Менингококковы менингит дифференцируют с менингитами, вызванными
друго бак- териально микрофлоро (пневмококками, гемофильно
палочко и т. д.) и серозными менин- гитами, для которых характерны
своеобразная клиническая картина и изменения в ЦСЖ.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Лечение больных с менингококково инфекцие проводят с учетом
клиническо формы, тяжести, а также возраста и индивидуальных
особенносте организма. Все пациенты с генерализованными формами
153.
менингококково инфекции или с подозрением на нее подлежат экстренногоспитализац и и (больные с менингококцемие госпитализируются
специализи- рованно реанимационно бригадо ).
При установлении диагноза «менингококцемия» н а догоспитальном этапе
больному внутримышечно вводят: литическую смесь (анальгин с
папаверином), глюкокортикоиды (пред- низолон, гидрокортизон, дексазон)
в разово дозе 2 мг/кг по преднизолону (без шока); 5 – 10 мг/кг – при
компенсированном шоке и до 20 – 30 мг/кг – при декомпенсированном шоке;
антибиотики (целесообразнее – левомицетина сукцинат в разово дозе 25
мг/кг), нормальны человечески иммуноглобулин (1,5 – 3 мл). Больным с
признаками ИТШ проводят инфузион- ную терапию для восполнения ОЦК.
При подозрении на менингококковы менингит вводят литическую смесь,
начинают про- водить дегидратационную терапию (лазикс в дозе 1 – 2 мг/кг),
по показаниям назначают глю- кокортикоиды и противосудорожные
средства. В стационаре лечение больных с менингокок- ково инфекцие со
специфическими осложнениями (шок, отек-набухание головного мозга и
др.) проводят в реанимационном отделении.
В остром периоде назначаются постельны режим, молочно-растительная
диета. Меди- каментозная терапия включает этиотропные и
патогенетические средства.
Этиотропная терапия: препаратом выбора является бензилпенициллин,
которы назна- чают из расчета 200 000 – 300 000 ЕД/кг/сут (6 введени
внутримышечно или внутривенно). При гипертоксических формах
назначают левомицетина сукцинат в суточно дозе 80 – 100 мг/ кг (4
введения) до выведения больного из шока с дальне шим переходом на
пенициллинотера- пию. Антибиотиками резерва являются цефалоспорины
III поколения (цефотаксим, цефтри- аксон), рифампицин. Курс
антибиотикотерапии – 7 – 10 сут.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Патогенетическая терапия проводится параллельно с антибактериально .
Внутривенно вводят реополиглюкин, плазму крови, альбумин, глюкозосолевые растворы, антименингокок- ковую плазму, кокарбоксилазу, АТФ,
аскорбиновую кислоту. Применяют дезагреганты (трен- тал, курантил);
проводят дегидратационную (маннитол, лазикс, реоглюман) и
противосудорож- ную (седуксен, оксибутират натрия) терапию. С целью
стабилизации гемодинамики назначают инотропы: допамин (дофамин). При
гипертоксических формах по показаниям применяют плазмаферез,
гемосорбцию, оксибаротерапию, квантовую терапию (лазеротерапию).
154.
При менингококковом назофарингите применяют сульфаниламиды,макролиды, лево- мицетин, рифампицин, цефтриаксон в возрастно
дозировке течение 3 – 5 сут. Показано полоскание ротоглотки теплыми
растворами фурацилина, натрия гидрокарбоната; местно – лазеротерапия.
Диспансерное наблюдение. Реконвалесценты генерализованных форм
менингококко- во инфекции наблюдаются в поликлинике инфекционистом,
невропатологом и участковым педиатром в течение 2 нед. после выписки из
стационара (при благоприятном течении периода реконвалесценции ребенок
допускается в детское учреждение). В дальне шем осмотры про- водят через
3 мес., 6 мес. и 1 год. При полном выздоровлении ребенок снимается с учета,
при наличии остаточных явлени диспансерное наблюдение продолжается в
течение 3 лет и более.
Реконвалесценты менингококково инфекции допускаются в детские
коллективы (ясли, сады, школы) после однократного отрицательного
результата бактериологического обследова- ния, проведенного не ранее 5-го
дня после окончания лечения.
Профилактика. Решающее значение в профилактике менингококково
инфекции имеют раннее выявление и лечение больных в условиях
стационара (дети с назофарингитом госпитализируются по эпидемическим
показаниям). В помещении, где находится больно , проводят влажную
уборку и проветривание (текущая дезинфекция). Заключительную дезинфекцию в очаге не проводят.
На контактных лиц накладывают карантин сроком на 10 сут с момента
изоляции боль- ного: проводят ежедневны осмотр зева, кожи, а также
термометрию. В детских дошкольных учреждениях проводят двукратное
бактериологическое обследование контактных. Контакт- ные дети
школьного возраста допускаются в коллектив после медицинского осмотра
и отрица- тельного результата однократного бактериологического
обследования.
Детям, контактным с больным генерализованно формо менингококково
инфекции, проводится профилактика рифампицином в течение 1 – 2 дне не
позднее 7-го дня от момента контакта.
й
й
й
й
й
й
й
й
й
й
й
й
Активная иммунизация. Существует несколько отечественных
(менингококковая А вак- цина, менингококковая А+ С вакцина) и
зарубежных вакцин. В США используют квадривалентную
155.
менингококковую вакцину против серогрупп А, С, V и W-135 N, во Франции– дива- лентную «Менинго А+С».
В наше стране вакцинация против менингококково инфекции проводится
по эпиде- мическим показаниям.
1. Шегелезы
Бактериальная дизентерия — острое антропонозное инфекционное
заболевание
с фекально-оральным механизмом передачи. Характерны общая
интоксикация
и преимущественное поражение слизистой оболочки дистального отдела
толстой
кишки, схваткообразные абдоминальные боли, частый жидкий стул с
примесью слизи и крови, тенезмы.
й
й
Семейство Enterobacteriocae род Shigella
Серогруппы (¯ферментообразование,
токсинообразование):
• A- классическая шигелла (шиг. ГригорьеваШига), контактно-бытовой
путь передачи, в
окр. среде сохраняется недолго
• B- шигелла Флекснера, водный путь
передачи
• C- шигелла Боуди, пищевой путь передачи,
хорошо накапливаются и сохраняются в
окр. среде
• D- шигелла Зонне
Факторы патогенности:
• адгезия
• инвазия
• незавершенный фагоцитоз
• ферментообразование
• токсинообразование (экзо-в рез
жизнедеятельности м/о, эндо-в рез
разрушения м/о)
Эпидемиология
156.
• источник инфекции.- человек(больной,носитель)
• мех-м передачи- фекально-оральный
• факторы передачи- А: грязные руки, В:
вода, CD: еда
Патогенез
ротовая полость→желудок→часть
погибает(эндотокс), часть в тонк
кишечник→размножение→выделяют
экзотокс→кровоток(синд. интоксикации) и
толстый кишечник→язвенное воспаление→язвы в
дистальном отделе
При гибели возбудителей выделяется ЛПС-комплекс, катализирующий
общие токсические реакции. Наиболее тяжёлую форму дизентерии
вызывают
шигеллы Григорьева—Шиги, способные прижизненно выделять
термолабиль
ный белковый экзотоксин (токсин Шиги).
Клиника
Т
1) лихорадочный синдр.: быстро до фебрил.
>38,5, может четко сказать, когда поднялась Т,
черезе несколько дней сама снижается
2) интоксикационный синдр.: ломота в мышцах,
нарушение сна, парастезии, головная боль,
снижение аппетита
3) синдр. дистального колита: боли
спастического характера в левой подвздошной
области; после акта дефекации облегчение; стул
каловый→ректальный плевок, примеси(слизь),
стул частый( 10-15 легкое течение, 15-25 сред.тяж,
>25 тяжелое), тенезмы; пальпаторноспастистеческий кишечник
157.
Диагностика1) специфическая: бак. посев на ср. Плоскирева,
Эндо (берется при поступлении, результат при
выписке); серология -кровь на титр АТ, диаг. титр
1/200 (берется на 7 день, результат через 5 дней
после выписки)
2) неспецифическая: копрограмма(слизь, Er,
Lyc); КАК( лейкоцитоз, СОЭ); ректоманоскопия(
на 7 день, характер повреждения слизистой, язвы в
дистальном отделе, как идет заживление)
Ректороманоскопия –язвы
Лечение дизентерии
1)этиотропное: АБ- фтохинолоны
(ципрофлоксацин 500 мгх2р/д), цефалоспорины 3
пок., дети- нитрофураны (фурозолидон)
2) патогенетическое: ликвидация патологических
звеньев; коллоидные раств. (гемодез),
кристаллоидные соли (трисоль, квартисоль)
3) симптоматическое: Т-НПВС (парацетамол),
боль-спазмолитики (дротаверин, папаерин,
дюспаталин)
Шиггелвак по эпид показаниям на год
2. Эшерихиозная инфекция.
й
й
й
– инфекц заб-я, вызываемые диареегенными киш палочками, характериз
преимущ поражением ЖКТ с развитием интоксикации и диаре ного
синдрома, реже – генерализацие . Этиология: семе ство
Enterobacteriaceae, род Escherichia, вид Escherichia coli. Гр-, АГ –
соматический (О), оболочки (К), жгутиковый (Н). Подгруппы:
энтеропатогенные (ЭПЭ - О11,О55,О44,О127… - гастроэнтерит только до1
158.
года), энтероинвазивные (ЭИЭ – О28, О124,О151,О144 … дезентериеподобные –дети 3 лет), энтеротоксигенные (ЭТЭ –О1,О8,О9,О20… - холероподобн), энтерогеморрагические (ЭГЭ – О157,О159
– геморрагич колит).
Энтеропатогенные ( апельсин стул) ( сальмонелезоподобный вариант )
И.И преим.б-е дети. Путь- КБ(осн).Чрезвычайно контакиозно,сезонность повыш.в зима-весна.
И.П – 1 сут – 3 нед Начало остро(либо постепенно при кб пути ) с
дисфункции кишечника по типу энтерита или, повышение t,
интоксикация,рвота-упорная, стул (кашецеобразный, водянистый желтооранжевого цвета с примесью прозрачной слизи до 10р\с)
к 4-5 дню состояние ухудшается –вялость, стол рвота чаще .Клин признаки
токсикоза с эксикозом к 5-7 дню. Течение волнообразное, затяжное , в
копроцитограмме – неперевар мыш вол, слизь, мыла
в отличии от сальмонелеза : рвота нечастая, синдром обезводивания выше
инксикации, печень норм, в кале нет пат примесей
Энтероинвазивные ( диз-подобная )
И.И- больные,носители. Путь-пищевой(осн).Малоконтагиозно
И.П – 1-3 дн. – остро, повышение t, интоксикация (первые 1-2 дн),
схваткообразная боль в животе,однократная рвота=>дисф.кишечника
потипу энтероколита-жидкий стул калового характера до 4-8р\с с
примесью мутной слизи, иногда зелени и прожилок крови..
кровь(умер.лейкоцитоз,палочкаяд.сдвиг,увелСОЭ)копроцитограмма
( нарушение переваривания и всасывания ,лейкоциты и эритроциты) через
10 сут огурчик
Отличие от шигелеза: нет тенезмов, рект плевка, зияния ануса, менее
контагиозно
159.
Этеротоксигенные ( холероподобн )Путь –пищевой,водный. И.П –нескл.часы- по типу холероподобного
гастроэнтерита, многократная рвота,частый-10-15р\с
водянистый,брызжущий,без примесей,приступообразные боли в
животе,темпер.норм. копроцитограмма(ферментативные нарушения
пищеворения).у части б-х развивается токсикоза с эксикозом.
Отличия : каловый характер, эксикоз максмум 2, нет алгида и лет исходов
Энтерогемморагические
Резервуар – коровы. Факторы – мсяо и молоко
И.П-3-9 сут,чаще по типу гемморагического колита, реже в энтеритной и
бессимптомной..гемморг.колит(постепенное начало, учащение стула без
примесей ,снижение аппетита. К 2-3 су повыш.
Темпер.,выраж.интоксикация,сильные схваткообразнве боли в животе, в
стуле появлятся кровь, чаще протекает в среднетяж. На 7-9 день тяж
формах с развитием ОПН или ГУС ( опн, двс, анемия )). Энтентеритная
форма(учащенный стул без пат.примесей, сниж.аппетита,норм или
субфибрил.темпер. стул жидкий водянистый,с остатком непереваренной
пищи до 4-5 р\с).
Диагностика: лаб.минимум,бактериолгия-среда ЭНДО,ЛЕВИНА, среды с
добавлением сорбита ,теллурита. РА,РНГА,ИФА.
Эпидемиология. Ист инфекции-больной с легк и атипичн формами, в
остром периоде заболевания. Мех-м передачи – фек-оральн. Пути
передачи: контак-быт, пищевой, водный. Факторы передачи-пищев
продукты, вода. Патогенез: через рот-желудочн барьер-тонкий киш-к(ЭПЭ,
ЭТЭ)-толст киш-к(ЭИЭ, ЭГЭ).
Механизм диарейного синдрома(ЭТЭ,ЭПЭ): бакт прикрепл к ворсинкам
тонк кишки-колонизация-выюрос энтеротоксинов-термолабильный
160.
токсин(похож на холерный токсин, термолабильн)-активацаденилатциклазы и гуанилатциклазы (термостабильн энтероток-н)увелич концентрац цАМФ и ЦГМФ в энтероцитах-резкий выброс воды и
элктролитов в просвет кишки.-секреторная даирея-обезвоживание.
Механизм токсического синдрома (ЭГЭ): токсин-активац
аденилатциклазы-каскад ферментативных реакций и нарушение водноэлектролит баланса.
Патоморф изменения. Растяж жел-ка и тонк кишки водянистым
содержимым, дистрофич изменения жел-ка, в тонк кишке набухание
эпителия, дистроф изменения.
Классифик. Типичные – желудочно-кишечн (энтерит, энтероколит,
гастроэнтерит, гастроэнтероколит, колит). Атипичные: септическая; стертая;
бессимптомная; транзиторное бактерионосительство.
Эксикоз. При эксикозе I ст потеря жидкости 50 мл/кг (до 5 % массы тела). В
результате возникает компенсир дегидратация без нарушения
периферическо микроциркуляции. При эксикозе II степени потеря
жидкости 60 – 90 мл/кг (6 – 9 % массы тела). Развивается
субкомпенсированная дегидратация с нарушением периферическо
микроциркуляции. При эксикозе III степени потеря жидкости 100 – 150 мл/
кг (потеря массы тела 10 % и более), что ведет к декомпенсированно
дегидратации с нарушением центральн гемодинамики.
Лечение. Режим, диета. Этиотропная легкие формы – нитрофураны (аб при
осложении и тяжел течении: аминогликозиды 2-3 пок (гентамицин,
нетилмицин), цефалоспорины II – III поколения (цефуроксим, цефотаксим,
цефтриаксон). В качестве этиотропных средств при среднетяжелых и
тяжелых формах рекомендуют использовать колипроте ны энтеральны
лактоглобулин, комплексны иммунны препарат, специфические
бактериофаги. Патогенетическая терапия оральное введ.жидкостиоралит,регидрон,глюкосалон. Оральная регидратация –1-2ст. При 3 ст – в/в
-колоидные р-ры(1/3 к-ва жидкости) – состав: при изотонической
дегидратации 10% глюкоза : солев р-ры = 1:1 (до 1 года 2:1), при
соледифецитной (1:3(1:2)), при вододифецитной (3:1(2:1)). Под контролем
ОЦК, электролитов. Востановление K, Na, Cl.
й
й
й
й
й
й
й
й
Профилактика: сан-гиг режим, изоляция источника(втекущая и
заключительная дезинфекция. С профил.целью контактным назначение
специфического бактериофага , карантин 7 дней, бак исследование
контактных
161.
3.Сальмонеллез.Инфекц заб,вызываемое гр(-)бакт рода сальмонелла с ФО м-м передачи,
протекающее с преимущ.поражением ЖКТ. Эт: Гр(-)палочки, подвижные.,
АГ – жгутиковый(Н), кл стенки (О), оболочки (Vi).
(тифимуриум,энтеритидис,панама,анатум,лондон –частые) Сохраняются в
воде до 5 мес, почва -9 мес,зам.мясо-3-6 мес,яйца -3 мес,яичный порошок
– 9 мес.. при кипячении погибают мгновенно. Эпидемиология: И. И –
животные(домашние птицы,крс),человек(больной и бактерионоситель).
Возможно в/у зараж-е(трансплацент)+ч-з молоко, конъюктивы.Резервуар
– грызуны,дикие птицы,улитки, мухи,рыбы. М.М- ФО, путьпищевой,КонтБыт, водный,воздушно-пылевой.
162.
Воспримчивость- до 1 года в 10-15 раз больше чем у школьников. Сезон весь год, пик лето-осень. Иммунитет — типоспецифический,непродолжительный (5 – 6 мес.)
П: вход.ворота- с.о.жкт. Фазы: проникновение, инвазия в пищеворит.тракт
и генерализация, обсеменение и обр-е септических очагов, элиминация
возбуд. Из организма или бактерионосительство. В желудке под д-ем hcl
выдел эндотоксин(может закончиться гастритом),при сниж ph попадает в
тонк к.( также погибает в ее верхних отделах под возд-ем ферментов
поджелуд ж, бактерицидных факторов желчи, выделяя при этом
эндотоксин.)Иногда распростран на толстую к.Адгезируются на эпителии и
размнож. Прикрепл к гликокаликсу и рецепторам мембраны энтероцитов ,
через фагосомоподобную вакуоль способны проникать в собственный слой
с.о. кишечника (lamina propria). + происходят размножение сохранившихся
сальмонелл, колонизация эпителия кишечника с развитием признаков
катарального и гранулематозного воспаления.Затем с током крови
разнос. Под воздействием сальмонеллезного токсина происходит
избыточный синтез простагландинов из арахидоновой кислоты.
Простагландины активируют аденилатциклазу и повышают содержание
циклических нуклеотидов (цАМФ) в с.о. тонкой кишки. Под влиянием
цАМФ активируются фосфолипазы и увеличивается содержание
фосфолипидов, активизируется кальцийзависимый обменный механизм
мембран энтероцитов. Это приводит к повышению проницаемости
энтероцитов и нарушению транспорта ионов Na+ иCl– через мембраны
клеток кишечного эпителия. В дальнейшем жидкость вслед за Na
поступает в просвет кишечника и в больших количествах выводится из
организма при рвоте и диарее. В результате потерь воды и электролитов
уменьшается ОЦК, возникают гипоK и гипоNa. Дефицит ОЦК : снижударного
объема сердца, ад, нарушению гемодинамики, гипоксии и развитию
ацидоза
Патоморф: Макроскопически желудок расширен. В с.о. наблюдается
острый воспалительный процесс:дистрофич изменения и десквамация
эпителия, отек, гиперемия и усиления клеточной инфильтрации
собственного слоя. С.о. тонкой кишки отечная, в собственном слое
отмечаются выраженная гиперемия, отек, изредка кровоизлияния,
усиление клеточной, особенно макрофагальной, инфильтрации. В
с.о.толстой кишки выявляются дистрофические изменения, эрозии,
163.
гиперемия, отек и клеточная инфильтрация. При генерализованныхформах:множ гнойные очаги вне ЖКТ, увелич р-ров паренхиматозных
органов, дистрофические изменения в легких, сердце, почках,
надпочечниках. Характерны пролиферация и гиперплазия лимфоидной
ткани
Кл-я:
По типу: 1. Типичные – желудочно-кишечные (гастрит, энтерит,
гастроэнтерит, энтероколит, гастроэнтероколит, колит).
2. Атипичные: – тифоподобная; – септическая; – токсико-септическая (у
новорожденных); – стертая; – бессимптомная (инаппарантная); –
транзиторное бактерионосительство.
По тяжести: 1. Легкая форма. 2. Среднетяжелая форма. 3. Тяжелая форма.
Критерии тяжести: – выраженность синдрома интоксикации; –
выраженность синдрома эксикоза; – выраженность местных изменений. По
течению:
По длительности: 1. Острое (до 1 мес.). 2. Затяжное (до 3 мес.). 3.
Хроническое (свыше 3 мес.). По характеру: 1. Гладкое. 2. Негладкое: – с
осложнениями; – с обострениями и рецидивами; – с наслоением
вторичной инфекции; – с обострением хронических заболеваний.
Кл: и.п.– 2-3 часа – 5-8дн.
Гастроинтестинальная ф-типичная желудочно-кишечн ф (клинич проявл в
зависим от ур пораж-я )
1)гастритная форма(чаще у детей старшего возраста и протекает по типу
пищевой токсикоинфекции.начинается остро,многократная рвота,боли в
животе,повыш Т,нарастает слабость, сниж.аппетит вплоть до
анорексии,язык обложен белым налетом,живот вздут ,локальная
болезненность в эпигастральной области.стул не изменяется)Выздоравл
при норм терпии через 2-4 дн
2)энтеритная форма(чаще у детей раннего возраста с отягощенным
преморбидным фоном-рахит, анемия,гипотрофия, начинается постепеннобеспокойство, сниж.аппетита, срыгивания,Т.субфибрил, стулчастый,обильный,водянистый,пенистый,с примесью зелени до 5-10 раз
сутки.отмеч признаки токсикоза с эксикозом 3-5 сут болезни.)могут разв
вторичн осл-я(бронхит,отит)
3)гастроэнтеритная форма(длит.Т, выраж.интоксикация, учащение стула до
3-8 р\с, рвотой, стул жидкий, обильный, водянистый ,пенистый с
164.
примесью слизи и зелени. У большенства - обезвоживание 1-2 степ, с 1х днболезни язык сухой,обложен белым налетом,живот вздут,отечается
урчание, шум плеска по ходу кишечника..у части больных в нач
ппреобладает нейротоксикоз-судороги,+ менинг симт)
4)гастроэнтероколитная форма(остро, Т 38.5-39,5 и сохран 5-7дн, рвота
нечастая,но упорная сохр в теч острого п, стул
частый,обильный,жидкий,каловый, с неприятным запахом,буро-зеленого
цвета-болотная тина. С большим кол-вом слизи и прожилками крови 5-12
р,дефекация болезненная. живот вздут разлитая болезненность, часто
боли вокруг пупка и по ходу толстой кишки, увелич.печень\селезенка, у б-ва
признаки обезвоживание 1-3 ст.)
5)колитная форма-дизентериеподобная(остро с повыш.Т с 1х дней
учащенный ,обильный,жидкий,содержащий каловые массы стул,
характерный симптом- рвота ,которая появляется переодически ч\з2-3
дня, не связана с приемом пищи(«немотивированная»), язык сухой,густо
обложен, увелич.печени) Сходство с дизентерией заключается в наличии
примеси слизи, иногда и крови в испражнениях. Однако тенезмов и
зияния ануса, как правило, не наблюдается.
Тифоподобный вариант. Может начинаться с проявлений гастроэнтерита.
В дальнейшем на фоне стихания или исчезновения тошноты, рвоты и
диареи наблюдают
повышение температурной реакции, приобретающей постоянный или
волнообразный характер. Больные жалуются на головную боль,
бессонницу, резкую
слабость. При осмотре отмечают бледность кожных покровов больного, в
некоторых случаях на коже живота и нижней части груди появляются
отдельные
розеолёзные элементы. К 3—5-м суткам болезни развивается
гепатолиенальный
синдром. АД склонно к снижению, выражена относительная брадикардия.
В целом
клиниче ская картина заболевания приобретает черты, ве сьма
напоминающие
течение брюшного тифа, что затрудняет клиническую дифференциальную
диагностику. Тифоподобный вариант сальмонеллёза не исключён и при
отсутствии
начальных проявлений в виде гастроэнтерита.
165.
Септический вариант. В начальном периоде заболевания также можнонаблюдать
проявления гастроэнтерита, в дальнейшем сменяемые длительной
ремиттирующей лихорадкой с ознобами и выраженным потоотделением при её
снижении,
тахикардией, миалгиями. Как правило развивается гепатоспленомегалия.
Течение болезни длительное, торпидное, отличается склонностью к
формированию
вторичных гнойных очагов в лёгких (плеврит, пневмония), сердце
(эндокардит),
в подкожной клетчатке и мышцах (абсцессы, флегмоны), в почках (пиелит,
цистит). Также могут развиться ириты и иридоциклиты.
После перенесённого заболевания независимо от формы его течения часть
больных становится бактериовыделителями. В большинстве случаев
выделение
сальмонелл заканчивается в течение 1 мес (острое бактериовыделение);
если оно
продолжается более 3 мес, после клинического выздоровления его
расценивают
как хроническое. При транзиторном бактериовыделении однократный или
двукратный
высев сальмонелл из испражнений не сопровождается клиническими
проявлениями заболевания и образованием значимых титров AT
Особ детей: заб-е чаще вызывается сальмонеллами группы B (Salmonella
typhimurium variant Сopenhagen) и группы D (Salmonella enteri dis).
ti
Особ Ч недоношенные. До1г:с поражением ЖКТ. мб постепенное начало
заболевания с появления симптомов интоксикации, повышения Т и
нарастания кишечного синдрома к 5 – 7-м суткам болезни. Характерно
вовлечение в пат процесс тонкой и толстой кишки, появление слизи и
крови в стуле.У нр,в отличие от грудных, преобладают интоксикация, но
повыш Т тела выражено слабее. После быстро преходящих предвестников
болезни (вялость, срыгивание) бурно развиваются и нарастают симпт
токсикоза с эксикозом. В связи с частой бактериемией уже в ранние сроки
наблюдаются септические формы с развитием менингита,
менингоэнцефалита, остеомиелита, цистита, пневмонии, отита.
Летальность чрезвычайно высокая. У нр и 1г сальмонеллез протекает как
микст-инфекция, т. е. в сочетании с заб-ми, вызванными др патогенными
166.
или условно-патогенными микробами (эшерихиями, стафилококком,клебсиеллой, протеем) или вирусами.
О-Д П ж-к ф: – характерный эпиданамнез; – длительная волнообразная
лихорадка; – частая, нередко упорная рвота; – метеоризм; –
болезненность и урчание в правой подвздошной области; – стул в виде
«болотной тины» или «лягушачьей икры»; – гепатолиенальный синдром
Д-ка:бактериологич(основной) на элективные среды –Плоскирева и среды
обогащения -Мюллера, Кауфманна, селенитовый бульон. Материалиспражнения, рвотные массы, промывные воды желудка, кровь, моча,
ЦСЖ, слизь из зева и носа, пищевые продукты. Предпол результат ч-з
2дн,оконч на 4 сут.Серология-РНГАу (на 5 – 7-е и 12 – 15-е сутки болезни)
диагн титр1:100-до года,1:200-ст.года,цистииновая проба(1:20-догода,1:40 –
ст.года),диагн титр-нарастание титра специфических ат в 4 р.Экспресс-р-я
коагглютинации-РСК, ИФА.
Дифд-з: 1. Дизентерия – коротковременная горячка, колитический
синдром, характер стула. 2. Вирусные диареи – остро, быстро протекают,
м/б катаральные явления, испражнения водянистые без пат примесей.3
Острый аппендицит-в отличие от сальмонеллеза, боли схваткообразные,
не связанные с актом дефекации, локализуются в проекции червеобразного
отростка, определяется напряжение мышц брюшной стенки. Больной
занимает вынужденное положение – на правом боку с приведенными к
животу ногами
Лечение сальмонеллеза
Лечение
1) патогенетическое: коррекция водно-солевого
обмена (трисоль, кватрисоль)
2) этиотропное: АБ (фторхинолоны)
3) дезинтоксикационное: коллоидные растворы
(гемодез, реополиглюкин)
Антибиотикотерапия показана при генерализованной форме заболевания.
Назначают препараты группы фторхинолонов, хлорамфеникол,
доксициклин.
гастроинтестинальной форме хороший эффект дает назначение ферментных
препаратов (панкреатин, сухая желчь).
Единственным средством экстренной профилактики в очаге инфекции в
случае
возникновения длительных внутрибольничных вспышек сальмонеллёзов
является
167.
лечебный бактериофаг сальмонеллёзный групп ABCDE.Проф-ка:Санитарно-ветеринарный надзор,дератизация,дезинекция ,
раннее выявления и изоляция , текущая и заключительная дезинфекция. За
контактными –наблюдение в теч 7 дней+ однокактное бак обслед.
7. Кишечные инфекции вызываемые УПМФ.
1. кишечные инф протейной этиологии – и.з., выз мик рода Proteus, харак
преим пор жкт и + др орг сист орг-ма (уши, глаза, кожа, ЦНС).
– поражение по типу гастроэнтерита, энтероколита.
Proteus – гр -,факультативный анаэроб, АГ – сомат (О), жгут (н). P. mirabilis
серогр О2, О3, О10, О26, О28
+эндотоксин (липополисахарид) +фермент (гемолизин, лейкоцидин,
гиалуронидаза). +энтеротоксин, колицины +цитопатогенное действие,
способность к внутриклет паразитир, устой к факт внеш среды.
Эпидемиология: источник – бол, нос, м/б жив.
МП – ФО. ПП — пищ.(сыр прод, полуфаб и гот пищ блюда, прод с белкмясо., рыба,молоко...), водн (купан).КБ(руки)
Патогенез: ВВ-жкт(мвп,кожа,глаза,уши) развивается на фоне сниж имму,
дисбактениоза.
+эндотоксин вызывает общие с-мы интоксикации, пор СО,
+инвазивность==гематоген и лимфоген в др орг
При пищ пути и инфиц больш дозой = быстро по типу пищевой
токсикоинфекции (гастрит, гастроэнтерит).
При конт-быт , доза небол,= процесс развив более медл, преимущ в тонк и
толс кишке.
Патоморф. + дистроф поверхн и желез эп, воспал инфил собств слоя СО тон
и тол кишки,
+ у детей раннего возраста – эрозивно-язвенный проктосигмоидит.
Клиника: ИП– от 2 – 8 ч до 2 – 3 сут..
Гаст и гастроэн = старшего возраста= среднетяжелой и легкой формах
(выздоровление отмечается через 3 – 7 сут)
+ Нач о. + слаб, гб, выраж тошноты, сниж апп. Т до 38 – 39 °C. + повт рвота
+обил водян зловон стул, живот умер вздут, хар метеор, схваткообр боли в
животе, болезн в обл эпигасти по ходу тон киш.
При тяж форме пищ токсикоин набл озноб, многократ рвота, резк боли в
жив, Т 39 – 40 °C, заторм, акроцианоз, похолод конеч, суд, тахик, гипотен,
глухость серд тонов, разв итш. =мб лет.и.
168.
энтерит, энтероколит =У младших (инкуб – 2-5 дн)– При энтероколите со2 – 3-х суток болезни стул = скуд со значит прим слизи, зелени, крови..
=Нач ост, озноб, Т 38 – 39 °C. С. интокс проявл вял, адинам, сниж апп. +
срыгив, рвота, схваткообр боли в жив. Стул обил, жидкий, пенистый,
зловонный. У детей =лок очаги (менингит), сепсис
Особ у дет ран возр отяг премор фон,нерац АБ, ИИ –мать,персонал.
Локальные очаги-менингит, абсцнсс ГМ.
Диагн: =бактер= фек, рвот массы, остатки пищи, грудное молоко, кровь,
моча, ЦСЖ. +серолог( РА и РНГА )
Лечение. Этиотр тер: колипротейный бф, пиобф, интестибф, энтер
лактоглоб.
=аб при тяж. карбоксипен (карбенициллин, тикарциллин), уреидопен
(мезлоциллин, азлоциллин, пиперациллин), цеф III – IV п (цефотаксим,
цефтриаксон, цефепим.), монобактамы (азтреонам), карбапен (тиенам,
меропенем).
=энтеросорбенты (смекта).
Профилактика. неспециф
2. кишечные инф вызванная клебсиелой – и. з, выз микр рода Klebsiella,
хар пор Жкт, Дых, мочевыд с-мы.
– протекает по типу гастроэнтерита .
Этиология: гр - пал, спор,жгут нет. АГ – соматический (О), капсульный (К).уст
во внеш ср, к дез ср, уфо и к АБ.
=энтнротокс,
ферменты: гемолит, гиалуронидаз активность, инактт
лизоцим, уст к бактерицид дейс сыв кр, колицины, лецитиназу, РНКазу,
ДНКазу, нейраминидазу.
=адгез, цитопат и гемагглют св-ва
Эпидемиология: ИИ– бол, нос, м/б жив. НР часто через продметы ухода.
МП-ФО. ПП-кон-быт(ч-з инструм-интуб труб.ларингоскоп)+пищ (мол,салат,
мясо)
Патогенез: входные ворота – ЖКТ – при массивном инфецировании –
токсемия – инвазия –массовая бактериемия. ((гнойный менингит,
пиелонефрит, пневмония. сепс)
Клиника: ИП: неск час-1-2 сут, при кон-быт 3-6 сут,
+остро – T –до 38-40, интокс+диарея(5-20 раз в сут)= (водянистый,
зеленоватый, зловон, слизь,кровь),боли в жив сваткооб, интенс. токсикоз,
эксикоз.
Особ у дет ран возр:преморбид фон(недон, асфик, род трав, вуи,)
По типу энтерит\энтерокол
169.
Преоб тяж и ср-тяж, мб отсут лих, вял ,сниж сосат рефл,срыг. Стул обил желзел+слизь, водянист, брызжет или вытек струей +эксикозДиагноз: бактериол: фекалии, кровь,
РА( титре 1: 32)нараст в 4 раза, РЗК.
Лечение: аминогл (гентамицин, амикацин, сизомицин, тобрамицин), цеф II
– III (цефуроксим, цефотаксим, цефтриаксон). монобактамы(азтреонам),
левомицетина, тиментина (тикарциллина в сочетании с клавулановой
кислотой).+тяж случ фторхинолонов, карбапенем
=энторосорб, пребиот((эубикор, линекс))
+регидратац
ti
ti
3. КИ выз синегн палочкой – –оиз, выз микр рода Pseudomonas, протек с
пор ЖКТ, ДС, ЦНС…
Эт: P. aeruginosa, P. pu da, P. auran aca, P. cepacia, P. maltophilia, P.
testosteroni)
О, Н,-аг, гр- подвиж апал, облиг аэроб,
Экзотоксин(А,В,С), гемолизин, энтеротоксин, лейкоцидин(лизис
лейкоцитов), колагеназа, эластаза. , защ от фагоцитоза
полиорганность поражения (кожа, подкожная клетчатка, мочевыводящие
пути, ЖКТ
Эпид: ИИ – бол, нос, внутриболя инф (гнойные раны, пневмония…), м/б
животные.
МП=ФО,кап,конт. ПП=кон-быт, ВК, пищ(ямс, мол прод,мол), в почве,откр
вод.
Бол нр,недонош, перв мес жизн, у старш=при ожогах,хр гн инф,нерац АБ,…
Патогенез: ВВ=жкт,кожа,пуп ран,ДП, МВП.---токсинемия—инвазия--бактериемия
Патоморф=восп изм в жкт, мб перфор.
Клиника: ИП: 2-5 дн,
У сташ=токсикоинф(гастрит, гастроэнтер), о, рвота съед пищ, боль в эпиг
обл\вокруг пуп, интокс незнач, Т-субф\Н, стул=кашицеобр\жидк до 4-8
раз+слизь,зелень, длит 2-3 дня
У дет ран возр=энтнроколит,гастроэнтероколит= ост,ухуд сост, пов Т до
38-39, + срыг\рвота, част жид стул до 5-6 раз в сут(мб до 10-20)зловон,
слизь,зелень,прожилки кр, мб киш кровотеч, урчание вздут болезн тонк
кишки. Дистал колита НЕТ
170.
+интокс, эксикоз(2-3 степ)+мб вялотек с част обострен
+выздор 2-4 нед
Дигноз: бактериология(гной, фее, рвота,мокр, кров), РПГА, РА.
Лечение: АБ уреидопенициллины (карбенициллин, тикарциллин,
пиперациллин), цефалоспорины III – IV поколения (цефоперазон,
цефтазидим, цефепим) и аминогликозиды II – III поколения (гентамицин,
тобрамицин, амикацин, нетилмицин)
При легкой форме кишечной инфекции-полимексин М сульфат.
+иммуномод, бакториофаг(пиоционеус,пиобактериофаг), ферм, сорб,
пробиот
4. кишечные инф выз кампилобабтериями – оиз, выз бакт рода
Campylobacter, с фекально-оральным МП, хар лих, с. интокс и пор жкт
-по типу энтерит,колит, энтерокол, гастрит
Этиология: гр -, Campilobacter- C. jejuni, C. coli, C. fetus (вибрион). О и Н АГ,
инвазия,энтеротокс и цитотоксин, уст во внеш, умир при нагр.
Эпидемиология: ии – чел\нос\жив. крупный рогатый скот, овцы, свиньи,
домашние и дикие птицы
МП-ФО, путь-пищ(мясо, мол прод,овощи,фр), интранат, постнат.
+Дети до 3 – 5 лет
Патогенез – входные ворота – ЖКТ –адгезз--разм в толстом и тонком к-ке –
бактеремия, токсемия –возможна генерализация.
Клиника: ип-нес час-1-2 сут, остро – T –до 39-40, интокс, повторная но не
частая рвота, анорексия, вялые, беспокойство, понос (водянистый, пенист,
зловонный – 2-20раз/день – позже появляется слизь, кровь), боль в животе
приступообр, появ до раз диареи и сохр после ее купирования), прав пол
жив\пуп, после опорожнения к-ка уменьшается, живот умеренно вздут.
Осложнения. Специфические: итш, ДВС-с. При жкт форме = о аппендицит,
перитон
Дети ран возр:преморб фон. Генерал ф =дети перв мес жизн
ДД: дизент, о.аппенд, инваг киш,о.язв колит, б. крона
Диагноз: копрограмма, посев, РА, РПГА, РЗК. Лечение: макролиды,
линкозамиды (клиндамицин), аминогликозиды, тетрациклины
(доксициклин), фторхинолоны, карбапенемы (меропенем).
+регидр, пребиот, фермен, сорбенты
5. кишечные цитробактерная инф – оиз, выз мик рода Сitrobacter, хар пор
ЖКТ , +мочевы, желчевыв пути, ЦНС.
Этио: гр- пал, О-, Н- и К-антигены, +мб ви-аг, C. freundii, C. Intermedius
171.
=эндотоксин, мб колицины, энтеротоксин.ИИ - бол. м/б домашние животные.
МП =ФО. ПП=пищ(мол,масло,кондит изд, мясо , мб(у дет с преморб)конбыт(игрушки)
ВВ-ЖКТ() изучен плохо
Болеют дети раннего возраста(энтерит,энтерокол). У старших редко пищевая токсикоинфекция.
Клиника: ИП 2-5ч, пищ токсикоин=гастрит,гастроэнтер(у старш),
Гастрит-о, тошн,повт рвоты,боль в эпиг обл, Т-субф,интокс-умер, период 1-2
дня.
Гастроэнтер-о, тошн,повр рвота,болт в жив(эпигастр обл, выраж, болезн по
ходу тон киш)(до возник симт интокс!!!).Т=до 38(не бол 5 сут) Стул=
частый,жид, слизь, до 10 р\сут, длит заб 4-6 сут.
Особ у дет:энтерит, энтерокол, бол тяж, ост, Т 38,5-40., рвота беспок,
стул=част жид,слизь,зелень,потом обил,водянист, мб кровь, эксикоз
кратковр,токсикоз к 3-5 сут
Дигноз: бактериология, РПГА, РА.
Лечение: аминогликозиды II – III поколения (гентамицин, амикацин,
тобрамицин), цефалоспорины III поколения (цефотаксим, цефтазидим,
цефтриаксон). При тяжелых формах болезни назначают цефалоспорины IV
поколения (цефепим), карбапенемы, фторхинолоны Профилактика: не
разработана.
6. Энтеробактерная инфекция – оиз, выз бакт рода Enterobacter, хар пор
(жкт, мвп и жвп, кожа, ЦНС).
Эт. Гр- палочки , имеют О-, Н-, К-аг. E. cloacae, E. aerogenes. Уст к аб и дез.ррам
Эпид. ИИ — чел и жив. МП — ФО. ПП – пищ (мол, мол прод); кон-быт
(внутрибол).
Патогенез ----. ВВ ЖКТ, мвд, жвп после операц.
Клин :ИП- неус.
=по типу энтерита или гастроэнтерита преим в легкой и среднетяж формах.
= постеп, интокс и пор ЖКТ. Т субф в теч 1 – 5 сут. !! метеоризм!!.
Стул=обил, водян, без пат прим. Длительность– 2 – 5 сут.
=У детей ран возр = гнойн менин, сепс, пиелонефр.
Диагностика. Бактерол и серология
Лечение. Этиотр, патогенетич(как у других КИ)
172.
8. Ротавирусная инфекция.Ротавирусная инфекция – острое инфекционное заболевание, вызываемое
ротавиру- сами и характеризующееся поражением желудочно-кишечного
тракта по типу гастроэнтерита.
Этиология. Ротавирусы относятся к семе ству Reoviridae, роду Rotavirus.
Вирус имеет размеры 65 – 75 нм, содержит РНК. По антигенным сво ствам
выделяют 9 серологических типов. У человека встречаются типы с 1-го по
4- , 8- и 9- (типы с 5-го по 7- выделяют от животных и птиц). Полные
частицы ротавирусов выглядят на электронных микрофотографиях
сферическими, напоминают колесо (rota) с широко ступице , короткими
спицами и четким наружным ободом. Вирион ротавируса состоит из капсида
с дво но оболочко .
Вирусы усто чивы к факторам внешне среды: длительно сохраняются в
фекалиях, высоко усто чивы к дезинфицирующим растворам, хлороформу,
эфиру, кисло среде, но погибают при кипячении. Оптимальными
условиями существования вирусов является темпе- ратура 4 °C и высокая
(90 %) или низкая (13 %) влажность. Вирус культивируется в цитоплазме
клеток, перевиваемо культуре почек свине , зеленых мартышек или
кишечника эмбриона человека.
Эпидемиология.
Источником ротавирусно инфекции является только человек (боль- но
или вирусоноситель). Возбудитель обнаруживают в фекалиях (в 1 г
содержится до 1010– 1011 КОЕ) с первых дне развития клинических
симптомов и до 7 – 9-х суток, реже – в течение 2 – 3 нед. Более длительно
выделяют ротавирус дети с нарушениями иммунитете, сопутствующими
заболеваниями, лактазно недостаточностью.
Механизм передачи — фекально-оральны .
Пути передачи: пищево (молоко, молочные продукты), водны ,
контактно-бытово .
Спорадические случаи ротавирусного гастроэнтерита регистрируются в
течение всего года. В странах с умеренным климатом выражена сезонность
– наибольшая заболеваемость отмечается в зимние месяцы. В тропических
странах ротавирусная инфекция встречается круглы год с повышением
заболеваемости в прохладны дождливы сезон.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Возрастная структура.
173.
Ротавирусная инфекция выявляется во всех возрастных груп- пах. Однакозначительно чаще болеют дети в возрасте от 7 мес. до 2 лет. Дети первых 2
– 3 мес. жизни болеют редко из-за иммунитета, полученного
трансплацентарно от матери.
После перенесенного заболевания в большинстве случаев формируется
непродолжитель- ны иммунитет.
Патогенез.
Входными воротами является ЖКТ. Размножение и накопление ротавирусов в организме человека происходит в эпителиальных клетках верхних
отделов тонко кишки. Это приводит к разрушению эпителия ворсинок,
ответственных за синтез дисахари- даз (мальтаза, сахараза, лактаза).
Замещающие ворсинчаты эпители клетки функционально неполноценны
и не обеспечивают выработки достаточного количества ферментов.
Развивается вторичная дисахаридазная недостаточность, и в кишечнике
накапливаются нерасщепленные дисахариды. Кроме того, функционально
незрелые клетки не способны адекватно абсорбиро- вать углеводы, простые
сахара. Создаются условия для развития осмотическо диареи: нерасщепленные дисахариды и невсосавшиеся простые сахара переходят в
толстую кишку, повышая осмотическое давление в ее просвете. Большое
количество жидкости из ткане перемещается в толстую кишку, т. е. в
сторону высоко осмотическо концентрации. Диарея усиливается, может
развиться дегидратация. Поступившие в толстую кишку простые сахара
расщепляются кишечными бактериями до низкомолекулярных жирных
кислот (бактериальны гидролиз). Повышение концентрации жирных
кислот приводит к увеличению внутрикишечного осмоти- ческого давления,
что усиливает диарею.
Клиническая картина.
Инкубационны период составляет от 15 ч до 7 су
й
й
т
й
й
й
й
й
й
й
й
й
й
й
й
Начало болезни обычно острое, однако тяжесть кишечного синдрома и
симптомы инток- сикации нарастают постепенно и достигают максимально
выраженности в течение 12 – 24 ч. У больных отмечается повышение
температуры тела (от субфебрильно до фебрильно ) дли- тельностью 2 – 4
сут. Симптомы интоксикации проявляются вялостью, слабостью,
снижением аппетита, иногда анорексие . Ведущим симптомом является
174.
рвота, предшествующая кишеч- но дисфункции или появляющаясяодновременно. Она может быть повторно (2 – 6 раз) или многократно (10
– 12 раз), длиться 1 – 3 дня.
Поражение ЖКТ протекает преимущественно по типу гастроэнтерита,
реже – энтерита.
Диарея – наиболее важны и часты синдром ротавирусно инфекции.
Стул водянисты или жидки , обильны , иногда с примесью слизи,
учащенны (до 20 раз в сутки). Продолжи- тельность диареи – 3 – 6 сут.
С начала заболевания возможны боли в животе. Чаще они умеренные,
постоянные, лока- лизуются в верхне половине живота; в отдельных
случаях – схваткообразные, сильные. У каждого третьего больного
отмечаются вздутие живота, метеоризм, урчание по ходу кишеч- ника при
пальпации. Печень и селезенка в размерах не увеличены.
У дете младшего возраста часто выявляются катаральные явления:
покашливание, насморк или заложенность носа, редко – конъюнктивит,
катаральны средни отит. При осмотре отмечаются гиперемия и
зернистость слизистых оболочек мягкого н ба, н бных дужек, язычка. Эти
изменения обусловлены сопутствующе респираторно-вирусно инфекцией
Ротавирусны гастроэнтерит обычно протекает в легко и среднетяжело
форме, реже – тяжело . Тяжесть состояния больного обусловлена
симптомами дегидратации.
Осложнения.
Специфические: вторичная дисахаридазная недостаточность, дисбактериоз кишечника. Возможно развитие неспецифических бактериальных
осложнени (бронхит, пневмония, отит и др.).
Особенности ротавирусно инфекции у дете раннего возраста. Дети
первых 2 – 3 мес. жизни болеют ротавирусным гастроэнтеритом
относительно редко. Защитную роль выполняют антитела, полученные от
матери трансплацентарно и с грудным молоком. Кроме того,
функциональная незрелость эпителиоцитов новорожденных, отсутствие
специфических рецепторов препятствуют адгезии ротавирусов.
.
й
й
й
й
й
й
ё
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Заболевание чаще развивается у дете , находящихся на искусственном
вскармливании, с отягощенным преморбидным фоном (экссудативны
диатез, гипотрофия, анемия). У дете первых месяцев жизни обычно
175.
регистрируют легкие формы болезни; выделение ротавирусов с фекалиямиболее продолжительное. Чаще возбудитель передается контактно-бытовым
путем через инфицированные игрушки, предметы обихода, белье. Возможно
внутрибольничное рас- пространение ротавирусно инфекции.
Диагностика.
Опорно-диагностические признаки ротавирусно инфекции:
– характерны эпиданамнез (группово характер заболевания в зимнее
время года);
– острое начало болезни;
– повышение температуры тела;
– синдром интоксикации;
– ведущи симптом – рвота;
– характерна водянистая диарея;
– умеренно выраженные боли в животе;
– метеоризм
Лабораторная диагностика основана на обнаружении ротавирусов в
фекалиях и (или) антител в сыворотке крови. Применяют методы,
позволяющие выявить ротавирусы или их антигены в фекалиях (ИФА,
реакция диффузно преципитации, РЛА, ВИЭФ)
Оптималь- ные сроки обследования – 1 – 4-е сутки болезни. Для
определения специфических антител используют РСК, РН, РТГА;
вирусспецифическую РНК-точечную гибридизацию, электронную и
иммунную электронную микроскопию.
Дифференциальную диагностику проводят с сальмонеллезом,
иерсиниозом, эшери- хиозом (см. табл. 13, с. 303), холеро .
Лечение. В диете ограничивают употребление молока, молочных и богатых
углеводами продуктов (овощи, фрукты, бобовые).
Патогенетическая терапия.
Цель – восстановление потерь жидкости и электролитов.
Оральную регидратацию проводят глюкозо-солевыми растворами
(регидрон, цитроглюкосо- лан, оралит).
й
.
й
й
й
й
й
й
.
й
При тяжело форме обезвоживания показана инфузионная терапия.
Широко применяют энтеросорбенты (смекта, энтеродез), ферменты (креон,
176.
панкреатин, мезим-форте), биологические препараты (лактобактерин,нутролин В и др.).
Антибиотики не показаны. Антибактериальные препараты назначают
только детям ран- него возраста при смешанных вирусно-бактериальных
инфекциях, наличии сопутствующих заболевани микробно природы.
В терапию тяжелых форм ротавирусных диаре включают специфически
лактоглобулин
Профилактика ротавирусно инфекции проводится по тем же принципам,
что и других острых кишечных инфекци .
9. Псевдотуберкулез.
й
й
й
й
й
й
.
Псевдотуберкулез (экстраинтестинальный иерсиниоз, дальневосточная
скарлатиноподобная лихорадка) – инфекционная патология группы
иерсиниозов, протекающая с интоксикационно-лихорадочным
синдромом, поражением ЖКТ, кожи, суставов.
Этиология
Y. Pseudotuberculosis, род Yersinia, семейство Enterobacteriacea, аэроб,
оптим.температура культивирования 22-28, средах Мак Конки, Серова, с
индикатором бромтимоловым синим, выдерживают замораживание и
оттаивание(психрофилы), погибают при высыхании. Выделяет эндотоксин
Псевдотуберкулезная инфекция вызывается грамотрицательной бактерией
Yersiniae pseudotuberculosis, принадлежащей к семейству Enterobacteriaceae.
Бактерия чувствительна к кипячению, высушиванию, воздействию
ул ьт р а ф и о л е т а и д е з и н ф и ц и р у ю щ и х р а с т в о р о в . И е р с и н и и
псевдотуберкулеза обнаружены у многих видов млекопитающих и птиц,
однако основным резервуаром инфекции выступают мышевидные
грызуны. Мелкие животные инфицируют своими выделениями почву,
воду, корнеплоды и овощи на полях и огородах. Заражение человека
псевдотуберкулезом осуществляется алиментарным путем, в процессе
употребления воды или овощных блюд (салатов, винегретов, фруктов и
др.), молочных продуктов, не прошедших предварительную термическую
обработку.
Патогенез
177.
проникают через рот→желудок→слизистая кишечника(прежде всегоилеоцекальный угол)→колонизирует конечную часть подвздошной
кишки, купол слепой кишки, аппендикс→там
воспаление(мезентериальный лимфаденит, терминальный илеит)→через
лимф. Путем в регионарные л/у→токсин также накапливается изза гибели
микробов→бактериемия→в различные органы(регионарно-очаговые
изменения/генерализация проце сса и вторичноочаговые
изменения→сетицемия)+ко вс ему развивает ся аллергиче ская
реакция(максимум на 2-3 неделе)→выздоровление, иммунитет
непродолжительный.
Проявлениями аллергизации организма являются крапивница, узловатая
эритема, отек Квинке, зуд, артриты, синовиты,эозинофилия. У в-я имеются
антигены, общие с антигенами эритроцитов и соединительной ткани
печени, почек, селезенки, кожи,кишечника, что снижает
иммунокомпетентность инфицированного организма.
1. Типичные:– экзантемная;– суставная;–
гастроинтестинальная;абдоминальная;
гепатитная;мононуклеозоподобная;сочетанная;септическая.
2. Атипичные:стертая;бессимптомная.
1. Легкая форма 38,5.2. Среднетяжелая форма39,5.3. Тяжелая форма.
Критерии тяжести:– выраженность синдрома интоксикации;–
выраженность местных изменений.
1. Острое (до 1 мес.).2. Затяжное (до 3 мес.).3. Хроническое (свыше 3 мес.).
1. Гладкое.2. Негладкое:осложнениями,обострениями и рецидивами(образ
узловой эритемы);наслоением вторичной инфекции;обострением
хронических заболеваний.Специфические: аппендицит, непроходимость и
перфорация кишечника, холецистит, менингоэнцефалит, абсцесс гм,
абсцессы почек, очаговыйгломерулонефрит, миокардит.
Клиническая картина. .
Инкубационный период колеблется от 3 до 18 сут, чаще составляет 1 – 1,5
нед.
Начальный период
-Выражен синдром интоксикации: головная боль, головокружение,
вялость, слабость, снижение аппетита, нарушение сна.
Лихорадка. Чаще отмечается выраженная лихорадка (39,5 °С и выше). В
течение суток
178.
температура тела колеблется в значительных пределах, иногда соснижением до нормальных
показателей. Жаропонижающие средства дают слабый
эффект. Самочувствие больных обычно нарушается незначительно.
Синдром экзантемы.
-экзантема. Высыпания, как правило, появляются одномоментно.
(«скарлатиноподобная») сыпь, обычно она более грубая и
располагается «гнездно». Возможны различных размеров пятнистые и
папулезные высыпания, крапивница, сливная эритема (особенно вокруг
крупных суставов). Окраска сыпи значительно
варьируется – от бледно-розовой до яркой с багровым оттенком. Фон кожи
может быть обычным, гиперемированным, иногда субиктеричным.
Локализация экзантемы различная, как правило, симметричная. Чаще сыпь
располагается на боковых поверхностях туловища, нижней части
живота, вокруг суставов, на сгибательных и разгибательных
поверхностях конечностей, сгущаясь в местах естественных складок
кожи.
Иногда развиваются гиперемия с цианотичным оттенком и отечность
лица, шеи, верхней части груди (симптом «капюшона»), кистей (симптом «перчаток»),
стоп (симптом «носков», иногда «гольфов
У больных псевдотуберкулезом могут наблюдаться гиперемия и
зернистость задней
стенки глотки, пятнистая энантема на слизистой оболочке мягкого нёба,
боль в горле, гиперемия и гипертрофия нёбных миндалин и дужек, сосочковый
(«малиновый») язык
Синдром поражения суставов. поражение суставов (чаще наблюдаются
артралгии).
гиперемией кожи и отечностью тканей вокруг пораженного сустава.
Артриты продолжаются 2 – 3 нед. и более. В процесс преимущественно
вовлекаются коленные, голеностопные, лучезапястные, межфаланговые суставы, реже –
плечевые, тазобедренные, нижнечелюстные, межпозвоночные.
Синдром поражения желудочно-кишечного тракта.
В первые дни болезни язык густо обложен серовато-белым налетом, затем начинает очищаться и к 3 – 5-му дню становится ярким,
«сосочковым»,
-гастроэнтерит (гастроэнтероколит): тошнота, повторная рвота, диарея.
Стул обычно кашицеобразный (жидкий) до 2 – 4 раз в день, без
патологических примесей или с незначительным количеством слизи.
179.
Абдоминальный синдром- мезентериальныйлимфаденит
-острого аппендицита и их сочетаний.
-Боли чаще в правой подвздошной области, реже в области эпигастрия,
правом подреберье, вокруг пупканапоминающими клиническую картину
«острогоживота».
-увеличенные мезентериальные лимфатические узлы
-поражение печени. Пациента беспокоит тяжесть в правом подреберье,
болезненность при пальпации в этой области, умеренно выраженное
увеличение размеров печени,
иктеричность склер и желтушное окрашивание кожи, потемнение мочи и
обесцвечивание
кала, кратковременное и незначительное увеличение содержания
билирубина в сыворотке
крови (за счет прямой фракции), уробилинурия и положительная реакция на
желчные пигменты в моче
-увеличением размеров селезенки, развитием гепатолиенального синдрома.
-Синдром поражения мочевыделительной системы. Поражение почек
связано с действием токсина.При тяжелых формах псевдотуберкулеза на
фоне выраженной
интоксикации может развиться острая почечная недостаточность с
олигурией и азотемией
или очаговый нефрит.
-Синдром поражения сердечно-сосудистой системы.
нарушение имеют функциональный характер и связаны с интоксикацией и
вегетативными расстройствами. У большинства больных отмечается
брадикардия.
-Синдром поражения нервной системы
межреберная и затылочная невралгии, миалгии, пояснично-крестцовый
радикулит; возможно развитие серозного менингита и менингоэнцефалита.
Период реконвалесценции
Атипичные формы.
-Стертая форма проявляется незначительным синдромом
интоксикации и непродолжительными, слабо выраженными болями в
животе, суставах, эфемерной сыпью. В некоторых случаях локальных поражений выявить не
удается. Бессимптомная форма клинических проявлений не имеет.
180.
Течение. По длительности заболевание может быть острым (до 1 мес.),затяжным (1
– 3 мес.) и хроническим (свыше 3 мес.)
Диагностика
При проведении клинической диагностики наибольшее значение имеет
сочетание лихорадки, скарлатиноподобной сыпи, признаков поражения
ЖКТ и суставов.
1)бактериологический(материалиспражнения, смывы из зева, кровь, моча,
мокрота, желчь, операционный материал)
2)серологический- р-я коагглютинации, р-я агглютинации латекса, РА,
РНГА с псевдо туберкулезным АГ(не раньше 5 дня, титр 1:200, если 1:100,
то через 10 дней повторно, нарастание титра в 4 раза), РСК, ПЦР,
иммуноблоттинг
Лечение псевдотуберкулеза
1)а/б-фторхинолоны(с 14 лет)(ципрофлоксацин 0,5*2 раза)/левомицетин
0,5*4 раза(курс 10-14 дней во избежание рецидива)2)дезинтоксикацияНПВС, сорбенты, гепатопротекторы. Растворы Рингера, глюкозы3)при
поражение печени диета 5. Выписка после клин. Выздоровления и 2 «« посевов.
Скарлатина отличается от псевдотуберкулеза отсутствием полиморфизма
клинических проявлений, наличием синдрома острого тонзиллита и
мелкоточечной экзантемы, кратковременных (1 – 3 сут) симптомов
интоксикации, соответствующих выраженности синдромов ангины и сыпи.
Для скарлатины не характерны боль в животе, диарея,
увеличениеразмеров печени, желтушность кожи и склер.
При кори, в отличие от псевдотуберкулеза, резко выражен катаральный
синдром, отмечается конъюнктивит, выявляется патогномоничный
симптом (пятна Бельского – Филатова– Коплика), отсутствуют
«сосочковость» языка, артралгии, гепатомегалия. Сыпь при кори крупная
пятнисто-папулезная, склонная к слиянию, характеризуется этапностью
высыпания с последующим переходом в пигментацию.
Энтеровирусной инфекции свойствен клинический полиморфизм, но для
нее не характерны «сосочковый» язык и вовлечение в патологический
процесс суставов. Боли при энтеровирусных заболеваниях локализуются в
мышцах конечностей, груди и верхней части
181.
живота, возникают внезапно. В отличие от псевдотуберкулеза, чащеразвивается серозный менингит или менингоэнцефалит с лимфоцитарным
цитозом в ЦСЖ. В гемограмме – лейкопения, лимфоцитоз, нормальная СОЭ.
Грипп и другие ОРВИ характеризуются выраженным воспалением
слизистой оболочки
ротоглотки, наличием ринита, кашля, других симптомов поражения
дыхательных путей. В то же время для них не характерны боли в животе,
суставах, диарея, сыпь, гепатомегалия, «сосочковость» языка.
Брюшной тиф, паратифы А и В отличаются от псевдотуберкулеза
выраженной интоксикацией, более поздним появлением сыпи. Язык при
тифо-паратифозных заболеваниях утолщенный, густо обложен, длительно
не очищается, не становится «сосочковым». В гемограмме определяются
лейкопения, анэозинофилия, нормальная СОЭ.
ПРОФИЛАКТИКА. В очаге наблюдение 3 недели, запрет – сырые овощи
без термообработки. Борьба с грызунами
10. Иерсиниоз кишечный
.-инф з, вызываемое Y. enterocoli ca, с фекально-оральным механизмом
передачи, характеризующееся выраженным синдромом интоксикации,
преимущественным поражением ЖКТ и возможностью вовлечения в
патологический процесс различных органов и систем.
Этиология. Возбудитель заболевания Yersinia enterocoli ca Это Гр - палочки
По бх свойствам различают пять биоваров Y. enterocoli ca. У человека чаще
обнаруживают III и IV биовары, реже – II. Y. enterocoli ca имеют
соматический термостабильный (О), жгутиковый термолабильный (Н)
антигены и антигены вирулентности в наружной мембране. Все штаммы Y.
enterocoli ca имеют поверхностный антиген энтеробактерий, Кишечные
иерсинии длительно сохраняются во внешней среде, хорошо переносят
низкие температуры, чувствительны к действию дез ср-в и физ ф-в
(солнечный свет, кипячение и др.).
ti
ti
ti
ti
ti
Эпидемиология. Источник — человек и животные (свиньи, коровы, овцы,
козы, реже собаки, кошки), больные и носители. Механизм– фекальнооральный. Пути: пищевой, водный, контактно-бытовой. Восприимчивость
– всеобщая. Заболеваемость: спорад случаи. Болеют дети всех возрастов,
но чаще 3 – 5 лет. У малышейзаболевание рег в един случаях. Повышение
заболев весной (март – май). Иммунитет – типоспецифический.
182.
Патогенез. Возбудитель через рот проникает в кишечник. Патологическийпроцесс развивается в двух направлениях: местное воспаление в ЖКТ, а
также воздействие на различные органы и системы (при диссеминации
возбудителя лимфогенным и гематогенным путями). Развивается синдром
интоксикации с вовлечением ЦНС, вегетативной нервной и сердечнососудистой систем. У большинства больных возникает поражение желудка
и кишечника (гастрит, гастроэнтерит, энтероколит). Местный восп пр-с мб
разл выр – от катарально-десквамативного до язвенно-некротического. Из
первичных очагов иерсинии попадают в кровь, затем – в печень,
селезенку, головной мозг, почки, поджелудочную железу, легкие, кости,
где образуются множественные микроабсцессы. При тяжелых формах
кишечного иерсиниоза возникают глубокие нарушения в системе
иммунитета: снижаются фагоцитарная активность нейтрофилов, общее
количество лимфоцитов, популяции хелпер-индукторов и супрессорцитотоксических клеток, В-лимфоцитов, отсутствуют пролиферативные
процессы В-клеток. Y. enterocoli ca могут вызывать аутоиммунные
процессыВозможно, с данным процессом связаны такие редкие
проявления кишечного иерсиниоза, как сыпь, артралгии, артриты, миалгии,
узловатая эритема, а также развитие затяжных и хронических форм
болезни.
Клиника. Типичные ф характ цикличностью Ведущим синдромом является
поражение ЖКТ. Инкубационный период составляет 3 – 19 сут, чаще 5 – 7
сут.
Начальный п 1 – 5 сут, синдромом интоксикации, повыш температуры,
умеренно выраженным полиморфизмом местных проявлений.
ti
Период разгара. Острое начало, макс развитие нач сиимптомов.
появляются новые признаки поражения различных органов и систем
организма. У больных с кишечным иерсиниозом выражен синдром
интоксикации: головная боль, головокружение, недомогание, снижение
аппетита. Температура повышается до 38 – 39 °С и более. около 1 нед., при
генерализованных формах она более продолжительнаяСтул жидкий,
иногда зловонный, от 3 до 10 – 15 раз в сутки, часто с примесью слизи и
зелени, редко крови. Как правило, отмечаются тошнота и повторная рвота.
У б-ва абдоминальный синдром: боли в животе, которые бывают
умеренными или сильными, постоянными или схваткообразными,
локализуются чаще в правой подвздошной или околопупочной области.
Живот умеренно вздут, болезн пальпация и урчание по ходу кишечника, в
183.
области слепой и подвздошной кишки. гепатомегалия, желтуха кожи,склер, потемнением мочи, умеренным повышением содержания
трансаминаз и билирубина в сыворотке крови. Возм спленомегалии. У
больных с кишечным иерсиниозом снижение артериального давления
может сопровождаться развитием коллаптоидного состояния (слабость,
головная боль, бледность кожи, цианоз слизистых оболочек, холодный
липкий пот, частый малый пульс). Возможны приглушение сердечных
тонов, систолический шум, иногда незначительные нарушения сердечного
ритма, связанные с функциональными расстройствами сердечной мышцы.
При кишечном иерсиниозе (особенно тяжелой форме) может развиться
миокардит, обусловленный токсическим поражением сердечной мышцы. В
основном поражаются крупные суставы (плечевые, коленные, локтевые,
голеностопные), реже – мелкие суставы кистей и стоп. Характерно
поражение крестцово-подвздошного сочленения, суставов большого
пальца стопы. Преимущественно возникают артралгии, реже моно- или
полиартриты. Могут развиваться тендосиновиты и тендопериоститы. У
некоторых пациентов в остром периоде заболевания отмечаются миалгии.
Поражение почек чаще наблюдается при среднетяжелых и тяжелых формах
кишечного иерсиниоза и проявляется протеинурией, цилиндрурией,
лейкоцитурией, микрогематурией; возможно развитие пиелитов,
пиелонефритов, гломерулонефритов. Синдром поражения нервной
системы характеризуется в основном вегетативными расстройствами,
появляющимися в остром периоде болезни и сохраняющимися длительное
время.
Осложнения. Специфические: перитонит, миокардит, уретрит, синдром
Рейтера, которые чаще возникают на 2 – 3-й неделе болезни.
Особенности кишечного иерсиниоза у детей раннего возраста. У детей
первого года жизни иерсиниоз встречается редко, что обусловлено
характером их питания. Чаще отмечают желудочно-кишечную форму
(гастроэнтерит, гастроэнтероколит). Возможны гемодинамические
расстройства, судороги, потеря сознания. В связи с выраженной рвотой и
длительной диареей быстро развивается дегидратация.
Диагностика. Бактериологический метод: выделение возбудителя из кала,
крови, ЦСЖ, мочи, гноя, мезентериальных лимфатических узлов.
Серологическая диагностика – РА и РНГА с эритроцитарными
диагностикумами. Диагностические титры при РНГА 1: 200, при РА – 1:160. В
184.
периферической крови – нейтрофильный лейкоцитоз с палочкоядернымсдвигом и повышение СОЭ.
Дифференциальная диагностика с ОКИ.
Дизентерия и сальмонеллез характеризуются выраженным поражением
ЖКТ).
Кишечный иерсиниоз следует дифференцировать со скарлатиной, корью,
вирусными гепатитами, гриппом и другими ОРВИ, энтеровирусной
инфекцией, ревматизмом (см. «Псевдотуберкулез»).
Дифференциальная диагностика кишечного иерсиниоза и
псевдотуберкулеза возможна только на основании результатов
лабораторных исследований.
Лечение. Госпитализации подлежат больные со среднетяжелыми,
тяжелыми и осложненными формами кишечного иерсиниоза, дети
раннего возраста, а также пациенты, проживающие в неблагоприятных
материально-бытовых условиях.
Рекомендуется постельный режим до нормализации температуры тела и
улучшения общего состояния, соблюдение щадящей диеты. Этиотропное
лечение проводится антибиотиками из группы цефалоспоринов III
поколения (цефотаксим, цефтриаксон), курс – 14 дней. Альтернативными
препаратами являются аминогликозиды II – III поколения (гентамицин,
амикацин, тобрамицин), левомицетин. При тяжелых, в том числе
септических, формах назначают цефалоспорины IV поколения (цефепим),
карбапенемы (меропенем). Показаны энтеросорбенты (смекта).
Патогенетическая терапия включает дезинтоксикацию и восстановление
водно-электролитного баланса; применение нестероидных
противовоспалительных препаратов при выраженных артритах, узловатой
эритеме, миалгиях. При развитии аппендицита, остеомиелита показано
оперативное вмешательство. При рецидивирующих и осложненных
узловатой эритемой формах заболевания показаны иммуномодулирующие
средства (анаферон детский, циклоферон).
Реконвалесцентов выписывают при стойкой нормализации температуры
тела, исчезновении других клинических проявлений, нормализации
лабораторных показателей.
Профилактика. Основное значение имеет предупреждение
инфицирования кишечными иерсиниями продуктов, употребляемых в
пищу без термической обработки. Проводят дератизационные
185.
мероприятия в овощехранилищах, на объектах питания, водоснабжения,животноводческих предприятиях. Необходимо соблюдать сроки хранения
готовых блюд, не употреблять сырую воду и молоко.
За контактными лицами устанавливают медицинское наблюдение на
максимальный срок инкубационного периода; за очагом инфекции – в
течение 3 нед.
11. Полиомиелит.
Полиомиелит(Рoliomyelitisanterioracuta) –
остроеинфекционноезаболевание,вызы- ваемое вирусом полиомиелита,
характеризующееся разнообразными клиническими формами (от стертых до
паралитических).
Этиология.
Возбудитель полиомиелита Poliovirus hominis относится к семе ству
Picornaviridae, роду Enterovirus. Различают три серотипа полиовируса.
Полиовирус I серотипа (вирус Брунгильда) наиболее часто вызывает
эпидемические вспышки с развитием параличе . Полиовирус II серотипа
(вирус Лансинг) – возбудитель спорадических случаев. Полиовирус III
серотипа (Леон) отличается неусто чивостью генотипическо структуры и
вирулентности, чаще вызывает вакцинассоциированные варианты
полиомиелита. Размеры вируса – 8 – 12 нм. Вирусная частица состоит из
однонитчато РНК и белково оболочки, обладающе антиген- но
специфичностью. Синтез вируса и его созревание происходят в цитоплазме
клетки.
Вирус усто чив во внешне среде, не теряет жизнеспособности при низких
температу- рах, в воде сохраняется до 100 сут, в испражнениях – до 6 мес.,
быстро погибает под де ствием дезинфицирующих растворов, кипячения и
УФО.
Эпидемиология.
Источником инфекции являются больные (особенно со стертыми и
легкими формами) и вирусоносители.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Механизмы передачи — фекально-оральны и капельны .
Пути передачи: пищево , контактно-бытово , водны , воздушнокапельны .
Наиболее восприимчивы дети в возрасте от 3 мес. до 5 лет.
186.
Причино эпидемических вспышек полиомиелита является снижениеиммунно просло ки среди дете в возрасте от 3 389 мес. до 1 – 2 лет (за
счет увеличения числа необоснованных медицинских отводов, наруше- ния
календаря и техники иммунизации), что создает условия для поддержания
циркуляции «диких» штаммов полиовирусов.
Заболеваемость. Эпидемическим заболеванием (заболеваемость более 0,1
% случая на 100 000 населения) полиомиелит остается на юго-востоке
Африканского континента, в Юго- Восточно Азии, Индии, Бангладеш,
Пакистане. Кра не неблагополучными по полиомиелиту являются Армения,
Азерба джан, Таджикистан, Турция, Болгария. На территории России
последни эпидемически подъем зарегистрирован в 1995 г., когда было
выявлено 153 случая паралитического полиомиелита (в том числе 7
летальных исходов).
Сезонность: характерно повышение заболеваемости в летне-осенни
период.
Иммунитет типоспецифически , сохраняется в течение все жизни.
Повторные случаи заболевания встречаются кра не редко и только при
заражении другим серологическим типом вируса.
Патогенез.
Входными воротами является слизистая оболочка глотки и кишечника. В
развитии полиомиелита выделяют четыре фазы: 1-я – энтеральная, 2-я –
лимфогенная, 3-я – вирусемия (протекает в два этапа – первичная и
повторная), 4-я – невральная.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Первичное накопление вируса происходит в лимфоглоточном кольце и
кишечнике (энте- ральная фаза). В последующем вирус размножается в
лимфатических фолликулах задне стенки глотки и мезентериальных
лимфатических узлах (лимфогенная фаза). Следующая фаза – вирусемия –
распространение и размножение полиовируса во многих органах и тканях
орга- низма: печени, селезенке, легких, сердечно мышце, костном мозге. В
дальне шем полиовирус вновь поступает в кровь (п овторная вирусемия). В
этот период появляются первые симптомы заболевания. Обладая тропизмом
к нервно ткани, вирус проникает в ЦНС через эндотели мелких сосудов
или по периферическим нервам (невральная фаза). Типично поражение
круп- ных двигательных нервных клеток (мотоне ронов) передних рогов
спинного мозга и ядер дви- гательных черепных нервов. В оболочках
головного и спинного мозга развивается воспали- тельны процесс по типу
187.
серозного менингита. В течение 1 – 2 сут концентрация вируса в ЦНСнарастает, а затем начинает быстро снижаться, и вскоре вирус полностью
исчезает. Однако не исключается возможность длительно персистенции
вируса в не ронах.
Патоморфология. Микроскопически двигательные нервные клетки
набухшие, с изме- ненно формо ; отмечаются распад тигроида,
исчезновение внутриклеточных фибрилл и ядрышка, кариоцитолиз. Гибель
1/ нервных клеток приводит к развитию пареза, а 3/ – к пол- ным
3
4
параличам. Наряду с этим могут присутствовать и неповрежденные
не роны. Такая мозаичность поражения находит свое клиническое
отражение в асимметричном, беспорядочном распределении парезов
(параличе ) и является ведущим диагностическим маркером полио- миелита.
В дальне шем на месте погибших нервных клеток происходит разрастание
глиозно ткани с образованием рубцов. Дистрофические и атрофические
изменения сочетаются с пери- васкулярно инфильтрацие как в веществе
мозга, так и в оболочках.
Классификация полиомиелита.
По типу:
I. Типичные (с поражением ЦНС):
1. Непаралитические (менингеальная).
2. Паралитические (спинальная, бульбарная, понтинная, сочетанная). II.
Атипичные:
– стертая (абортивная);
– бессимптомная (инаппарантная).
По тяжести:
1. Легкая форма.
2. Среднетяжелая форма.
й
й
й
й
й
й
й
й
й
й
й
й
3. Тяжелая форма.
Критерии тяжести:
– выраженность синдрома интоксикации;
– выраженность двигательных нарушени .
По течению (по характеру):
1. Гладкое.
2. Негладкое:
– с осложнениями;
– с наслоением вторично инфекции;
188.
– с обострением хронических заболевани .Клиническая картина.
Инкубационны период колеблется от 3 до 35 сут, чаще состав-ляет 7 – 12
сут
Непаралитически полиомиелит. Менингеальнаяформа
Заболевание начинается остро, с повышения температуры тела до 38 °C и
более, сильно головно боли, повторно рвоты. Температурная кривая
может иметь двухволновы характер: первая волна протекает с
общеинфекционными симптомами, а спустя 1 – 3 сут нормально
температуры возникает вторая волна лихорадки с клиническими признаками
поражения мозговых оболочек. Менин- геальны синдром является ведущим
при данно форме заболевания: выявляются ригидность затылочных мышц,
симптомы Кернига, Брудзинского I, II, III. Имеют место гиперестезия и
повышенная чувствительность к слуховым и зрительным раздражителям –
гиперакузия и све- тобоязнь. Могут наблюдаться адинамия,
кратковременны не ромиалгически синдром, веге- тативные нарушения.
Для решения вопроса о наличии менингита проводят люмбальную пункцию:
ЦСЖ про- зрачная, бесцветная, вытекает под повышенным давлением,
плеоцитоз составляет 100 – 300 кл/мкл, обычно имеет лимфоцитарны
характер, однако в первые 1 – 2 дня болезни могут преобладать
не трофилы; содержание белка нормальное или незначительно повышено.
Течение менингеально формы благоприятное. В начале 2- недели болезни
улучшается общее состояние, нормализуется температура тела, на 3неделе происходит нормализация состава ЦСЖ.
Паралитически полиомиелит . В течении паралитического полиомиелита
выделяют, помимо инкубационного, следующие периоды:
– препаралитически – от 1 до 6 дне ;
– паралитически – до 1 – 2 нед.;
– восстановительны – до 2 лет;
– резидуальны – после 2 лет
й
й
й
й
.
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
.
й
Препаралитически период — от начала первых клинических проявлени
до появления параличе . Характеризуется острым началом с повышения
температуры тела до 38 °C и более, катаральным синдромом, болью в
189.
животе, диарее , общемозговыми симптомами (рвото , головно болью),вегетативными расстро ствами (дистоние , потливостью, красным сто ким
дермографизмом). К концу периода температура тела нормализуется, однако
само- чувствие больного ухудшается. Появляется и нарастает болево
синдром: спонтанные мышеч- ные боли в конечностях и спине; ребенок
занимает вынужденное положение – позы «тренож- ника» (сидит, опираясь
на руки позади ягодиц) и «горшка» (болевая реакция при высаживании на
горшок); выявляются симптомы натяжения корешков и нервных стволов —
симптом Нери (наклон головы вперед вызывает боль в пояснице), симптом
Лассега (при попытке согнуть в тазобедренном суставе выпрямленную ногу
возникают боли по ходу седалищного нерва, при сгибании ноги в коленном
суставе боль прекращается); появляется болезненность по ходу нервных
стволов и в точках выхода нервов.
Паралитически период начинается с момента появления парезов
(параличе ) и продол- жается до первых признаков улучшения двигательных
функци .
Характерно внезапное появление параличе и парезов, чаще в утренние
часы, на фоне нормально температуры тела или на второ волне
лихорадки. Нарастание их происходит быстро – в течение 24 – 36 ч.
Параличи и парезы носят вялы (периферически ) характер и проявляются
гипотоние , арефлексие или гипорефлексие и гипотрофие (характерно
ран- нее развитие атрофи – к 7 – 10-м суткам).
В зависимости от преимущественно локализации поражения нервно
системы выде- ляют несколько форм полиомиелита (табл. 20).
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Спинальная форма (см. цв. вкле ку, рис. 13). При это форме поражаются
двигатель- ные клетки передних рогов спинного мозга, преимущественно
поясничного, реже ше ного утолщения. Могут развиться моно-, пара-,
триили тетрапарезы. Чаще страдают проксималь- ные отделы конечносте .
Характерно асимметричное и мозаичное распределение парезов: на нижних
конечностях чаще страдают четырехглавая и приводящие мышцы бедра, на
190.
верхних – дельтовидная, трехглавая. Возможно поражение дистальныхотделов конечносте . В антагони- стических группах развивается
рефлекторны спазм, что способствует образованию сначала
физиологических, а затем органических контрактур. Нарушения
чувствительности и расстро - ства функци тазовых органов отсутствуют.
Вследствие нарушения иннервации развиваются трофические изменения в
тканях: отмечаются бледность пораженных конечносте , нарушение
микроциркуляции – они холодные на ощупь.
При поражении грудного отдела возникают парезы и параличи
межреберных мышц, раз- виваются дыхательные нарушения. У больных
появляется одышка, отмечаются парадоксаль- ные движения грудно
клетки, втяжение эпигастрально области, участие в акте дыхания вспомогательных мышц.
При поражении мышц живота наблюдаются симптом «пузыря» (выбухает
одна половина живота), «лягушачи » живот (при двустороннем поражении).
Понтинная форма обусловлена изолированным поражением ядра лицевого
нерва. Харак- теризуется периферическим парезом или параличом
мимическо мускулатуры на одноимен- но стороне (асимметрия лица,
неполное смыкание век, сглаженность носогубно складки, отставание угла
рта). Особенностью данно формы является отсутствие расстро ств
чувстви- тельности и вкуса, слезотечения и гиперакузии.
Сочетанные формы (бульбоспинальная, понтоспинальная,
понтобульбоспинальная) обу- словлены поражением ядер черепных нервов и
двигательных клеток передних рогов спинного мозга. Клиническая картина
характеризуется сочетанием симптомов изолированных форм
полиомиелита.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Восстановительны период характеризуется появлением двигательных
функци в пора- женных мышцах, уменьшением болевого синдрома и
вегетативных расстро ств. Восстановле- ние движени в пораженных
мышцах происходит в порядке, обратном возникновению. При гибели
мотоне ронов полного восстановления в пострадавших зонах не происходит,
в связи с чем характерны остаточные явления.
191.
Резидуальны период характеризуется наличием грубых контрактур,деформацие позвоночника, кисте и стоп, отставанием пораженных
конечносте в росте. Характерны раз- нообразные неврологические
нарушения – сто кие вялые параличи, постполиомиелитическая мышечная
атрофия, ликвороциркуляционные расстро ства, сегментарные
вегетативные нару- шения. Возможно сохранение артериально гипертензии
и кардиопатии.
По тяжести выделяют легкие, среднетяжелые и тяжелые формы
паралитического полиомиелита.
Критерии тяжести – выраженность интоксикации, глубина и
распространен- ность парезов и параличе
Глубина пареза определяется по 6-балльно системе оценок функционального состояния мышц: 5 – нормальная функция мышц; 4 – активные
движения в полном объеме, но снижена сила сопротивления; 3 – возможны
активные движения в верти- кально плоскости (масса конечности), но
невозможно оказать сопротивления; 2 – движение возможно только в
горизонтально плоскости (сила трения); 1 – движение в горизонтально
плоскости при устранении трения (конечность подвешена); 0 – движение
отсутствует.
Легкая форма острого паралитического полиомиелита по степени
поражения мышц оце- нивается в 4 балла. Имеет место монопарез, чаще
ноги, возможно полное восстановление функци пораженно конечности.
Среднетяжелая форма — поражение мышц оценивается в 3 балла (моно-,
парапарезы). Восстановление достаточно активно, но без полно
нормализации. Тяжелая форма — сниже- ние функци мышц до 1 – 2
баллов или полны паралич. Восстановление значительно сни- жено,
формируются атрофии и контрактуры.
Атипичныеформы.
й
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
й
й
й
Стертая форма характеризуется острым началом,общеинфек- ционным
синдромом (повышением температуры тела до 38 °C, головно болью,
192.
недомога- нием, снижением аппетита), симптомами поражения ЖКТ(умеренными болями в животе, дис- функцие кишечника), катаральными
явлениями (непродолжительным ринитом со скудным отделяемым,
гиперемие зева, покашливанием), вегетативными нарушениями
(потливостью, бледностью, адинамие ). Длительность болезни составляет 3
– 5 сут, что патогенетически соот- ветствует фазе первично вирусемии.
Диагностика осуществляется на основании данных эпи- демиологических и
лабораторных исследовани .
Бессимптомная форма. Клинические прояв- ления болезни отсутствуют.
Диагноз устанавливается в очагах инфекции на основании данных
лабораторного обследования (вирусологического и серологического).
Диагностика.
Опорно-диагностические признаки препаралитического периода полиомиелита:
– характерны эпиданамнез;
– лихорадка до 38 °C и выше;
– синдром интоксикации;
– слабо выраженны катаральны синдром; – синдром поражения ЖКТ;
– болево синдром (спонтанные мышечные боли в конечностях, спине).
Опорно-диагностические признаки паралитического периода
полиомиелита :
– характерны эпиданамнез;
– острое развитие вялых парезов (параличе ) с нарастанием в течение 1 – 2
сут;
– преимущественное поражение проксимальных отделов нижних
конечносте ;
– асимметричны и мозаичны характер распределения парезов и
параличе ;
– отсутствие расстро ств чувствительности и нарушения функци тазовых
органов;
– выраженны болево синдром;
– раннее развитие трофических нарушени в пораженных конечностях.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Лабораторная диагностика. Применяются вирусологически , экспресси
серологически методы.
193.
Материалом для вирусологическо диагностики являются фекалии иЦСЖ.
Забор фекали проводится при поступлении больных в стационар двукратно
(2 дня подряд). До отправки в лабораторию материал хранят при
температуре от 0 до 4 °C.
«Дикие» и вакцинные штаммы различают с помощью ПЦР.
С целью экспресс-диагностики используют определение антигена
полиовируса в фека- лиях и ЦСЖ с помощью ИФА.
При серологическом обследовании (РН, РСК) выявляются специфические
антитела в крови и ЦСЖ. Диагностическое значение имеет нарастание титра
специфических антител в динамике заболевания в 4 раза и более.
На основании данных ИФА определяют типоспецифические антитела (IgM,
IgG и IgA) в сыворотке крови и ЦСЖ больного.
Результаты анализа ЦСЖ в препаралитическом периоде отражают серозное
воспаление мозговых оболочек. При пункции ЦСЖ вытекает под давлением,
отмечается клеточно-бел- ковая диссоциация (лимфоцитарны или
смешанны плеоцитоз до 100 – 300 кл/мкл при нормальном или слегка
повышенном содержании белка). В паралитическом периоде болезни
выявляется белково-клеточная диссоциация (высокое содержание белка при
нормальном или слегка повышенном цитозе лимфоцитарного характера).
В периферическо крови специфические изменения отсутствуют;
отмечаются умерен- ны ле коцитоз, относительны не трофилез.
При исследовании электровозбудимости мышц выявляются все стадии
качественных изменени (частичная, полная реакция перерождения,
биоэлектрическое молчание).
Электромиографически метод уже в первые сутки появления параличе
позволяет уста- новить сегментарны (переднерогово ) уровень поражения.
Дифференциальная диагностика.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Спинальную форму полиомиелита чаще прихо- дится дифференцировать с
острыми вялыми параличами энтеровирусно этиологии (ЕСНО, Коксаки,
энтеровирусы 68 – 71 серотипов).
194.
В отличие от полиомиелита, острые вялые парезы энтеровирусноэтиологии чаще раз- виваются без препаралитического периода, протекают
без лихорадки и обще интоксикации. Двигательные нарушения
проявляются легким вялым парезом с явлениями гипотонии и гипо- трофии,
высокими сухожильными рефлексами на пораженно конечности. В
течение 2 – 4 нед. парез обычно восстанавливается, но может развиться
незначительная атрофия мышц. Измене- ния в ЦСЖ отсутствуют.
Окончательны диагноз устанавливается на основе результатов эпидемиологического, вирусологического и серологического обследования
больного.
Понтинную форму полиомиелита дифференцируют с невритом лицевого
нерва друго этиологии (бактериально , инфекционно-аллергическо ,
травматическо и др.). Менингеаль- ную форму дифференцируют с
вирусными серозными менингитами различно природы (энте- ровирусно ,
паротитно , аденовирусно и др.), а также с бактериальными серозными
менин- гитами (туберкулезно , боррелиозно и иерсиниозно этиологии).
Бульбарную форму дифференцируют с клещевыми не роинфекциями,
полине ропати- ями при дифтерии, врожденно миастение .
Лечение.
Ребенка, больного полиомиелитом или с подозрением на данное заболевание,
необходимо обязательно госпитализировать.
Режим строго постельны с укладко на щите и созданием
физиологического положения для пораженных конечносте , смено
положения каждые 2 ч – «лечение положением». Данны метод
обеспечивает улучшение периферического кровообращения, уменьшение
интенсивно- сти болевого синдрома, а также предупреждает развитие
мышечных и суставных контрактур, растяжение пораженных мышц. В
связи с выраженным болевым синдромом и быстроразвива- ющимися
атрофиями необходимо сокращение до минимума внутримышечных
манипуляци .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
В качестве этиотропно терапии возможно применение ацикловира курсом
14 дне , рекомбинантных интерферонов (реаферон, реальдирон, виферон).
Патогенетическая тера- пия включает дегидратацию (лазикс, диакарб);
применение нестероидных противовоспали- тельных средств (нурофен для
дете , нурофен, диклофенак), сосудистых препаратов (трен- тал),
вазоактивных не рометаболитов (инстенон, актовегин), поливитаминов,
195.
антиоксидантов. В тяжелых случаях используют глюкокортикоиды(дексаметазон, преднизолон). С целью купи- рования болевого синдрома
применяют лечение по Кеньи (теплые влажные обертывания пора- женных
конечносте до 8 раз в день), УВЧ на пораженные сегменты спинного мозга,
электро- форез с новокаином.
Для предупреждения развития неспецифических осложнени со
стороны верхних дыха- тельных путе больного укладывают на 5 – 10 мин
в положение с возвышенным ножным кон- цом кровати (угол 30 – 35°) –
положение Тренделенбурга, удаляют слизь из дыхательных путе ,
кормление проводится только через зонд. У больных с дыхательными
расстро ствами приме- няют ИВЛ.
В восстановительном периоде назначают витамины группы В,
антихолинэстеразные сред- ства (прозерин, убретид, оксазил).
Медикаментозное лечение сочетают с физиотерапие (про- дольная или
поперечная диатермия; электрофорез с тренталом, папаверином,
галантамином или прозерином и калия одидом), ЛФК, массажем,
иглорефлексотерапие .
В резидуальны период (период остаточных явлений больного
переводят из стационара в специализированны сана- тори для проведения
бальнеотерапии, массажа, ЛФК, морских купани . В дальне шем при
необходимости проводят ортопедическую коррекцию (протезирование,
хирургическое вмеша- тельство).
Прогноз при менингеально форме полиомиелита – благоприятны , без
последстви . При спинально форме выздоровление зависит от глубины
парезов (в 20 – 40 % случаев про- исходит восстановление двигательных
функци , при глубоких парезах вероятны остаточные явления). При
бульбарно и спинально формах, сопровождающихся нарушением
дыхания, возможен летальны исход.
Диспансерное наблюдение. Наблюдение реконвалесцентов полиомиелита
проводится невропатологом, ортопедом и врачом ЛФК в условиях
специализированного санатория или реабилитационного центра. Активная
восстановительная терапия осуществляется в течение 6 – 12 мес.
Профилактика.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Неспецифическая профилактика полиомиелита включает организа- цию и
осуществление территориального эпидемиологического надзора за всеми
случаями ост- рых вялых парезов, работу в очагах.
196.
Изоляция больного продолжается не менее 4 – 6 нед. от начала заболевания.В очаге про- водят текущую и заключительную дезинфекцию с
использованием дезинфицирующих средств. На контактных дете
накладывают карантин сроком на 21 день с момента изоляции больного;
осуществляется осмотр педиатром (ежедневно) и невропатологом
(однократно). Всем детям до 5 лет, непривитым или привитым с нарушением
календаря профилактических прививок, проводят экстренную иммунизацию
ОПВ.
Для специфическо профилактики полиомиелита используют два типа
вакцин: живую оральную полиомиелитную вакцину и инактивированную
вакцину. Обе вакцины могут быть поливалентными, т. е. содержать все три
типа вируса, или моновалентными.
Экстренная активнная иммунизация.
Моновалентные вакцины рекомендуется исполь- зовать при
эпидемических вспышках, вызванных одним из серотипов вируса.
Плановая вакцинация против полиомиелита проводится инактивированно
вакцино . Вакцинацию начинают с 3 мес. и проводят трехкратно
внутримышечно с интервалом в 1,5 мес. Первую ревакцинацию
осуществляют в 18 мес., вторую – в20мес., третью – в14лет.
В настоящее время чаще используется моновакцина («Imovax polio») либо
комбиниро- ванные вакцины (против дифтерии, столбняка, коклюша и
полиомиелита) – «Инфанрикс», «Пентаксим».
12. Энтеровирусная (Коксаки и ECHO) инфекция.
– гр забол- , вызыв вир рода энтеровирусов, характеризующ синдр
интоксикации и полиморфизмом клин проявлени .
й
й
й
й
й
й
й
й
й
й
Этиология. Вир Коксаки подраздел на гр: А (24 серотипа) и В (6 серотипов).
«А» вызыв вялые параличи с гистологич картино диффузн
паренхиматозноинтерстициального миозита, «В» – некротич и воспалит
изменения в ЦНС с разв спастических параличе , очаговых миозитов,
изменени в поджелудочно железе, мышце сердца, печени. ЕСНО (34
серотипа): асептические менингиты, летние лихорадки, экзантемы,
197.
миокардиты, полиомиелитоподобные заб-я. РНК содерж вирусы, сохр вводопроводно (780 дне ) и морско воде (10 – 18 сут). Эпидемиология.
Ист инф – больные и вирусоносит. Мех-м передачи: капельны , фекальнооральны . Пути передачи: воздушно-капельны , пищево , водны ,
контактно-бытово , редко трансплацентарны .
Особен всыпшки в детск коллект.
Патогенез. Слизист носа - лимфоидн кл-ки, регионарн лу – кровь(первичн
вирусемия, 3 сут болезни) – тропность к ЦНС и мышцам. Патоморфология.
Гм и см: отек, гиперемия и кл инфильтрация. В миокарде также
наблюдаются выраженные дистрофические изменения кардиомиоцитов.
В поперечно-полосатых мышечных волокнах выявляются исчезновение
поперечно исчерченности, набухание с развитием коагуляционного
некроза отдельных волокон.
Классиф. 1. Типичные: а) изолированные: герпангина; эпидемическая
миалгия; поражение нервно системы; энтеровирусная лихорадка;
энтеровирусная экзантема; кишечная форма; респираторная форма;
поражения сердца; поражения глаз.
б) комбинированные: герпангина и миалгия; герпангина и серозны
менингит и др.
2. Атипичные: стертая; бессимптомная. По тяжести: Легкая форма.
Среднетяжелая форма. Тяжелая форма. Критерии тяжести: выраженность
синдрома интоксикации; выраженность местных изменени . По течению
(по характеру): Гладкое. Негладкое: с осложнениями; с наслоением
вторично инфекции; с обострением хр заб- .
Клиника. общее инкубац период -2-35 дней, лихорадка 2х волновая.
1)Серозный менингит: (вызывают почти все вир серотипы вир коксаки
АиВ ,экхо. Начало острое, темпер 38-39,резкаяг\б,рвота,иногда нарушение
сзнания и судороги, положит минингиальные
симптомы,гиперэстезия,светобоязнь. Ликвороположительный менингит по
Цукеру. Ликвор- вытекает под давлением прозрачный слегка
ополлесцирует,цитоз 100-500 клеток в 1мл. изменение глазного дна.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
2)Эпидемическая миалгия:(плевродиния,б-нь Борнхольма,дьявольская
болезнь)(вызываюи вир коксаки В серотип 1-6,реже коксаки А,хар-ся
синдромом интоксикации и болевым с-мом. Начало острое
темпер39-40,г\б,вялость,тошнота,внезапное появление приступообразных
болей,усилие при перемене положения.различают три формы:
198.
торакальная-боль в груд.клетке пораж межреберных и диафрогмальныхмышц, абдоминальная- боль вэпигастрии,вокруг пупка.,
с преобладанием болей в конечностях-мигрирующие боли,надавливание
на мышцы болезненно.)бол сложно -купировать.
3)Паралитическая форма: (ЭВ 71,68, дети 1-5 лет, среди полного здоровья.
Не могут встать на ноги\ходить.лихорадки\интоксикации нет. Походкапаретическая,прогибание колена,свисает стопа,рефлексы сохр и даже
повышены.заб.протекает благопритно и заканчивается восстановлением
всех функци.
4)Герпангина: (везикулярно-афтозный стоматит)- чаще вир Коксаки Аи
В ,реже экхо. Встречается у детей различного возраста,преим раннего.
Начало острое умер.интоксикация,темпер 39-40, сниж.аппетита, г\б, боль
в животе. Локальные изменения хар-ся гиперемией слиз.оболочки мягкого
неба,небных дужек, миндалин,язычка и появлением мелких папул
размером 1-2 мм с красным венчиком,превращающиеся в везикулы,затем
вскрываются и образуются эрозии с серовато-белым налетом. Изменения
в зеве исчезают к 5-7 дню.
5)Энтеровирусная лихорадка(малая б-нь, летний грипп)(выз все серотипы
вир Коксаки Аи В, реже экхо, начало острое, умер.интоксикация, темпер
38,5-40,,геперемия зад. Стенки глотки, увелич. л\у, могут бытьт боли в
животе, мышцах, продолжит. Заб 3-4 дня. Течение благоприятное).
6)Эпидемическая экзантема(бостанская б-нь, вызыв вир экхо ,Коксаки Аи
В, часто среди детей первых лет жизни. Сыпь появляется одномоментно на
неизмененном фоне кожи разнообразная по морфологии, сохраняется
1-2 дня и исчезант бесследно. Протекает с поражением кожи кистей и
стоп,рта—нь руки-ноги и рта,ящуроподобный синдром).
7)энцефалитическая форма(начало острое ,темпер 39-40,озноб,рвота, в
ЦСЖ-незначит.цитоз, высокое содержание белка. Исход чаще
благоприятный с выздоровлением. 2-4 нед как правило без остаточных
явлений,но однако могут сохранится моно- или гмипарезы. ЭВ 71=>поражение ядра дна 4 желудочка-ромб энцефалит. 1степгенерализ.миоклональные судороши, 2 степ- поражение ЧМН 3степнейрогенный отек, кома.)
8)энтеровирусное поражение сердца((миокардит, энцефаломиокардит
новорожденных- крайне тяжелый вариант Коксаки В.)
(темпер.субфебрильная, потеря аппетита, разжижение стула, к 7 дню
199.
учащается дыхание , цианоз, частый пульс кожа пепельно-серогооттенка.коллаптоидное состяние.сердечный шум, нарушение ритма , отеки.
На экг- признаки поражения миокарда+присоединение энцефалитических
растройств. Исход- летальный от ССС-недостаточности.)
9)энтеровирусное поражение глаз( увеиты. Удетей первого года жизни с
отягощ.преморбидным фоном. Часто ЭВ 71светобоязнь,слезотечение,изменение в радужной оболочке. Увеит до 1 мес
лихорадка интоксикация 2-3 день. Исход м.б потеря зрения. Острый
гемморгический коньюктивит- ЭВ 70.,71,отек,
слезотечение,лихорадка,интоксикация,деструкция радужной оболочки.
Исход благоприятнее чем при увеите.
ДИАГНОСТИКА: материал слизь,кал, ЦСЖ - в первые 7 дней не позднее 14
дней. Вирусологический м-д-ПЦР,типирпование,. Серология – РСК методом
парных сывороток в 1-е дни и на 2-3 неделе (больше чем в 4 раза). Диф дка. Таблица 23 приложение 1
ЛЕЧЕНИЕ: этиотропной терапии нет.специфическая терапиялейкоцитарный интерферон ,рекомбинатный интерферон( виферон,
реоферон,роферон), интерфероногены( циклоферон,неовир),
иммуноглобулин для в\в введения(сандоглобулин,пентаглобин)
патогенетическая терапия (НС-дегидратационная терапия –диуретики –
лазикс, диакарб, Боль- НПВС, восстановление обменных процессов –
ноотропы (пирацетам), сердечные гликозиды, трентал, кавинтон,
глкокортикиды по жизненным показаниям.). стационарное лечение 3 нед.
Диспансерный учет зависит от формы 1-5 лет. ПРОФИЛАКТИКА:
неспецифическая на три звена эпид процесса изоляция мин 7 днот нач клин
проявлений. В очаге текущая и заключительная дезинфекция. За
контактными детьми наблюдают не менее 7 дней с момента изоляции
последнего заболевшего. Специфической профилактики нет( вакцина в
разработке)
10 дней при легком течении, 20 при тяжелом наблюдение
13. Вирусный гепатит А.
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение
п еч е н и , х а р а к т е р и зу ю щ е е с я д о б р о кач е с т в е н н ы м т еч е н и е м ,
сопровождающееся некрозом гепатоцитов. Болезнь Боткина относится к
вирусным гепатитам, передающимся по фекально-оральному механизму, и
является одной из самых распространенных кишечных инфекций.
200.
ЭтиологияВирус гепатита А относится к роду Hepatovirus, семейства Picornaviridae
РНК. Вирус довольно устойчив в окружающей среде, сохраняется на
протяжении нескольких месяцев при 4 °С и годами - при -20 °С.
Гепатит A передается с помощью фекально-орального механизма
преимущественно водным и алиментарным путем.
Естественная восприимчивость человека высокая.
После перенесённой инфекции
вырабатывается стойкий напряжённый иммунитет. Наиболее
восприимчивы
дети от 2 до 14 лет.
Не проходит через плаценту и грудное молоко
*С появлением желтухи вирус постепенно исчезает из кала и через 4 – 5
дней обнаруживается в фекалиях лишь в единичных случаях. В крови
определяется в теч 2 – 10 суток до появления признаков болезни; исчезает
в первые дни желтушного п. В окруж ср-преимущ с фекалиями.
П: с.о ЖКТ(с пищей/водой), размнож в эндотелии тонкой к,
мезентериальных ЛУ, затем гематогенно попадает в печень, где проникает
в ретикулогистиоцитарные клетки Купфера, в паренхиматозные клетки
печени (гепатоциты) и повреждает их-дальше с желчью в кишечник и
выделяется с фекалиями из организма.
Синдромы:1)цитолиза- возник в следствии обр-я свободных радикалов в
результате взаимод.вируса с биологич макромалекулами гепатоцитов.
Лаб:повыш алт,аст, фруктозомонофосфатальдолазы, сорбитдегидрогеназы,
лактатдегидрогеназы, малатдегидрогеназы.Степень повыш
ферментов=характериз распространённость, концентрация=глубину
повреждения гепатоцитов
2) печеночно-клет нед-ти (гепатопривный)-вялость,желтуха,
геморрагические проявления (подкожные кровоизлияния, носовые
кровотечения).,
3)холестаза- в след.задержки желчи в внутрипеченочных желчных ходах.
Клин:стойко сохраняющейся желтушностью кожи и склер, кожным зудом,
брадикардией (у детей старше 8 лет), умеренно выраженными признаками
интоксик, гепатоспленомегалией. Лаб: длительная и стойкая
гипербилирубинемия (преимущественно за счет связанной фракции
билирубина), билирубинурия, повышение содержания холестерина,
желчных кислот, β-липопротеидов и активности щелочной фосфатазы в
сыворотке крови
201.
4)мезенхимально-воспалительный ,- поражение паренхимыпечени,соединит.стромы и ретикулоэндотелия.Спленомегалия,Т.Лаб:
лейкопенией, повыш СОЭ, увеличением содержания β-иγ-фракций
протеинов, повышением концентрации ИГ и тимоловой пробы, срб и
высокими титрами аутоантител
5) С-м иммунодепрессивного возд-я (вторичного иммунодефицита) хар-ся
сниж-ем абсолютного числа лимфоцитов и моноцитов в крови, уменьш Тлимфоцитов
6) С-м дискинезии желчевыводящих путей и пищеварительного тракта(изза относительного преобладания тонуса блуждающего/симпатического
нервов) -боли в правом подреберье, тошнота, увл-е размеров печени,
запоры.
Патоморф: преобладание белковой паренхиматозной дистрофии и
колликвационных некрозов в гепатоцитах определяются жировые
вакуоли (жировая паренхиматозная дистрофия). Воспалительная
инфильтрация из лимфоцитов и макрофагов (продуктивное воспаление) –
иммунный цитолиз гепатоцитов
Кл:цикличность течения(выделяют периоды: инкубационный,
преджелтушный, желтушный, послежелтушный и реконвалесценции).
Инкубационный период продолжается 1—4 нед. ВГА протекает как острое
циклическое
заболевание и характеризуется последовательной сменой нескольких
периодов — продромального (дожелтушного), разгара (желтушного) и
периода
реконвалесценции.
Дожелтушный период.(3-7 дней) Характеризуется достаточно широким
разнообразием
симптомов, условно сгруппированных в несколько вариантов его течения.
• Гриппоподобный (лихорадочный, катаральный) вариант при ВГА
встречается наиболее
часто. Обычно заболевание начинается достаточно остро с повышения
температуры тела (от субфебрильных до высоких цифр), слабости,
недомогания,
мышечных болей, развития лёгких кат аральных симптомов
(заложенность
носа, боли или першение в горле, покашливание). Однако гриппоподобная
симптоматика у большинства больных сопровождается
202.
• ДиспептическийБольных беспокоят дискомфорт в эпигастральной
области, снижение аппетита до полной анорексии, тошнота, иногда рвота,
возникающая чаще после приёма пищи. Возможны тупые боли в правом
подреберье, горечь во рту, отрыжка, запоры или послабление стула.
• Астеновегетативный вариант.
развитием общей слабости, потерей работоспособности,
раздражительностью
или безразличием, стойкой бессонницей или, наоборот, сонливостью.
ВГА может клинически проявиться сразу же с развития желтухи; в этом
случае
продромальные признаки отсутствуют (латентный вариант начального
периода).
может сочетаться в различных комбинациях(смешанный вариант)
Начальный период заболевания продолжается от 2 до 7—10 дней и плавно
переходит
в желтушный. К этому моменту нормализуется температурная реакция,
исчезают катаральные явления, однако диспептические симптомы
сохраняются
или даже могут возрастать по интенсивности.
Начало появление тёмной мочи.
Вслед за этим появляется иктеричность на уздечке языка, мягком нёбе,
склерах, затем на кожных покровах.
тяжесть заболевания:выраженность желтухи,синдрома интоксикации:
повторную
рвоту, диспептические расстройства, степень снижения аппетита. При более
тяжёлом течении болезни на кожных покровах можно отметить появление
синяков,
особенно в местах инъекций, носовые кровотечения.
Язык, как правило, обложен. гепатолиенальный синдром.
У части больных в разгар желтухи появляется обесцвеченный стул.
Чаще он длится около 2 нед и переходит в период реконвалесценции
Реконвалесценция: снижение билирубина, диспептич рр – 3 мес
Течение ВГА (по длительности) может быть острым и затяжным. Основные
различия выявляются в послежелтушном периоде. При остром:через 1 – 3
мес. от начала болезни клинические симптомы исчезают, нормализуются
бх показатели. При затяжном течении ВГА обратная динамика клинич
симптомов, бх показателей и морфологических измен в течение 3 – 6 мес.
203.
Сохраняются увеличение размеров печени и селезенки, содержанияобщего и прямого билирубина, показателей тимоловой пробы, повышение
концентрации печеночно-клеточных ферментов, диспротеинемия
Осл: Специфические: обострения(полные(клинико-бх) и
неполныея(ферментативные, увеличение содержания билирубина и
повышение тимоловой пробы)причина-рауш диеты,травмы,сопут заб-я,
дискинезии ЖКТ, желчного. рецидивы — возврат клинико-лабораторных
признаков болезни после их исчезновения.
Рецидивы обусловлены, как правило, инфицированием другим типом
вируса гепатита. Неспецифич (пневмония, отит, ангина) вызываются
микробными, вирусными, паразитарными и другими патогенами. В эту
группу также относят дискинезии и воспалительные заболевания желчного
пузыря (холециститы), желчевыводящих путей (холангиты) и ЖКТ
(дуодениты, гастродуодениты), развивающиеся в послежелтушном
периоде, периоде реконвалесценции и в отдаленные сроки
Исходы:чаще выздор-е.+1) Остаточный фиброз (постгепатитная
гепатомегалия) – длительно/пожизненно сохран увелич р-ров печени при
отсутствии клинических симптомов ВГА, признаков поражения желчного
пузыря и желчевыводящих путей, а также при нормальных
функциональных пробах печени. Морфологическим субстратом
гепатомегалии является разрастание соединительной ткани печени без
дистрофических изменений гепатоцитов. 2)Поражения желчевыводящих
путей могут проявляться как дискинетическими, так и воспалительными
процессами.Характериз: длительно сохраняющихся, слабо выраженных
клинических признаков (симптомы Ортнера, Мюсси, Мерфи), трудно
поддающихся терапии. В дальнейшем возможно развитие спаек,
перихолециститов, перихолангитов, т. е. формирование анатомических
изменений желчевыводящих путей.3) Постгепатитная
гипербилирубинемия — изолированное повышение содержания
билирубина в сыворотке крови реконвалесцентов ВГА.
Клинически:незначительным желтушным окрашиванием склер, а иногда
и кожи. Общее состояние ребенка остается удовле, редко наблюдаются
слабость.Размеры печени в норме/незначит увеличены. При бх отклонений
от нормы не выявляется, кроме постоянной или волнообразной
билирубинемии (содержание общего билирубина превышает верхнюю
границу нормы в 2 – 3 раза).4) Постгепатитный синдром
клинически:повыш возбудимостью, быстрой утомляемостью,
204.
раздражительностью, ослаблением внимания. Дети жалуются на тяжесть,распирание и другие неприятные ощущения в области желудка и печени,
боли в животе различной локализации и характера, дискомфорт со стороны
ЖКТ, изжогу, тошноту. В дальнейшем нередко развивается
гастродуоденальная и (или) билиарная патология.
О-Д преджелтушного пер: – характерный эпиданамнез (контакт с больным
вирусным гепатитом А); – острое начало; – непродолжительное
повышение Т (2 – 3 дня); – диспепсический синдром; –
астеновегетативный синдром; – увеличение размеров, уплотнение и
болезненность печени; – потемневшая моча (в конце периода); –
обесцвеченный кал (в конце периода). Лаб: – выявление аг вируса
гепатита А (HAAg) в фекалиях; – выявление в сыворотке крови IgM к вирусу
гепатита А; – выявление в крови HAV RNA методом ПЦР; – повышение в
крови содержания печеночно-клеточных ферментов (гиперферментемия); –
изменение соотношения непрямой и прямой фракций билирубина в
сыворотке крови: при нормальном содержании общего билирубина
увеличивается концентрация прямой фракции (конъюгированной); –
появление в моче билирубина (в конце периода). Качественная реакция на
билирубин мочи – реакция на желчные пигменты. С целью выявления
антигена вируса гепатита А в фекалиях (специфическая диагностика)
используют метод иммунной электронной микроскопии и его
модификации (радиоиммунный, иммуноферментный,
иммунофлюоресцентный).
О-Д п желтушного п: – характерный эпиданамнез; – желтушное
окрашивание склер, кожи, слизистых оболочек полости рта; – быстрое
развитие желтухи; – появление желтухи сопровождается улучшением
самочувствия больного; – нормальная Т; – увеличенная в размерах,
плотная, болезненная печень; – возможно увеличение размеров
селезенки; – потемневшая моча; – обесцвеченный кал. Лаб: – выявление
аг вируса гепатита А (HAAg) в фекалиях (в первые 4 – 5 дней); – выявление в
сыворотке крови IgM к вирусу гепатита А; – выявление в крови IgG к вирусу
гепатита А; – выявление HAV RNA методом ПЦР; – гиперферментемия; –
гипербилирубинемия преимущественно за счет прямой (конъюгированной)
фракции билирубина; – повышение показателей тимоловой пробы; –
показатели сулемового титра в пределах нормы; – билирубинурия (на
протяжении всего желтушного периода); – отсутствие уробилинурии (на
высоте желтухи) и вновь появление уробилина в моче (на стадии спада
желтухи).
205.
Д-ка: эпиданамнез (пребывание в очаге ГА за 15-40 дней до заболевания),острое начало заболевания, короткий начальный период (чаще по
гриппоподобному типу), диспепсические проявления (анорексия, тошнота,
рвота, неприятные ощущения в животе) с 3-5-го дня болезни, быстрое
развитие желтухи, ОАК (характерен лимфоцитоз, замедление СОЭ), БАК
(раннее и длительное повышение активности трансаминаз еще в
инкубационном периоде), положительная качественная реакция мочи на
уробилин и желчные пигменты, ИФА (выявление в сыворотке крови антиHAV IgM в течение первых 2-3 нед болезни и/или четырехкратное и более
выраженное нарастание титра анти-HAV IgG, взятых в желтушном периоде
болезни и в периоде реконвалесценции).
Диф д:в преджелт п-оки(при гепатите А рвота не бывает частой, жидкий
стул крайне редко),глистные инвазии-жалуются на снижение аппетита,
вялость, слабость, боли в животе, тошноту, рвоту в течение нескольких
недель и даже месяцев. В гемограмме отмечается эозинофилия. При ВГА
данные симптомы отмечаются в течение более короткого промежутка
времени (1 – 2 нед.), характерны боли в правом подреберье и увеличение
размеров печени. Острая хирургическая патология органов брюшной
полости (острый аппендицит, острый панкреатит и др.) характеризуется
бурным началом. Первым признаком являются боли в животе, различные
по локализ и интен. При о.аппендиците: боли в правой подвздошной обл,
при о.панкреатите – в месте проекции пж.
П желтухи: др гепатиты, псевдотуберкулез,лептоспироз, приступ
печеночной колики.
Лечение вирусного гепатита A
лечение в амбулаторных условиях. Госпитализируют больных с тяжёлым
течением
заболевания, затяжными формами, при наличии тяжёлых сопутствующих
заболеваний,
а также лиц декретированных групп.
. Рекомендована молочно-растительная пища. Дополнительно в пищевые
продукты добавляют витамины групп С и В.
Применяют обильное питьё или инфузионные растворы.
- для подавления анаэробной флоры рекомендовано назначать производные
лактулозы(дюфалак), дозы которых подбирают индивидуально.
206.
-Для купирования холестатического компонента применяют спазмолитики(но-шпа) и производные урсодезоксихолевой кислоты при
холестазе,энтеросорбенты.
После завершения заболевания больной подлежит диспансерному
наблюдению
в течение 3—6 мес.
Вакцины представляют собой инактивированные формалином вирионы
ВГА, адсорбированные на гидроокиси алюминия. Их вводят
внутримышечно.
ГЕП-А-ин-ВАК (Россия) применяют у детей с 3 лет и у взрослых.
Вакцину Хаврикс (Бельгия) применяют как у детей начиная с 1 года
Критерии выписки: удовл общее состояние и хорошее самочувствие; –
отсутствие желтушного окрашивания кожи и видимых с.о.; – уменьшение
печени до нормальных размеров (в отдельных случаях допускается
выписка реконвалесцентов при увеличении размеров печени на 1 – 2 см
сверх возрастной нормы, но при выраженной тенденции к ее
уменьшению); – нормали крови (в отдельных случаях допускается выписка
реконвалесцентов при повышении содержания трансаминаз в 2 раза по
сравнению с верхней границей нормы, но при выраженной тенденции к их
снижению)
Проф-ка:неспецифическая(выявление, изоляция .за контактными
наблюдение 35 дн.лаб.исслед контактных дважды с интервалом 10-15 дн,
карантин на 35 дней . текущая и заключительная дезинфекция)
специфическая (инактивированные вакцины хаврикс-2х кратно интервал
месяц/аваксим/вакта. Иммуноглобулинопрофилактика. Плановую
(предсезонную) профилактику проводят только в регионах с высоким
уровнем заболеваемости ВГА.Детям от 1 года до 10 лет вводят 1 мл 10 %
раствора иг, старше 10 лет – 1,5 мл.
14. Вирусный гепатит Е.
Вирусны гепатит Е – общее инфекционное заболевание, вызываемое
РНК-содержа- щим вирусом, с преимущественно водным путем передачи,
характеризующееся синдромом интоксикации и нарушением функци
печени.
Этиология. Вирус гепатита Е (HEV) относится к семе ству Caliciviridae,
роду Hepevirus, содержит РНК, сферическо формы, диаметром 32 – 34 нм.
й
й
й
й
Эпидемиология.
207.
Источник инфекции – человек, больно типично или атипично формовирусного гепатита Е.
Механизм передачи — фекально-оральны .
Путь передачи – преимущественно водны ; пищево и контактно-бытово
имеют меньшее значение.
Восприимчивость к гепатиту Е всеобщая.
Сезонность: повышение заболеваемости отмечается весно и осенью
(период дожде и паводков рек).
Заболеваемость. Заболевание широко распространено в странах с жарким
климатом. Вирусны гепатит Е встречается в виде спорадических случаев,
вспышек, реже – эпидеми .
Возрастная структура. Среди заболевших 30 % составляют дети (всех
возрастных групп), 70 % – взрослые, преимущественно в возрасте до 30 лет.
После перенесения заболевания формируется сто ки иммунитет.
Летальность во время вспышек колеблется от 1 до 5 %, а среди
беременных, родильниц и кормящих матере составляет 10 – 20 %.
Патогенез
Входными воротами является пищеварительны тракт. Вирус гепатита Е
со слюно , пищевыми массами или водо проникает в желудок и тонкую
кишку, откуда попадает в портальны кровоток.
Возбудитель, достигши печеночных клеток, связывается с поверхностными
рецепто- рами и перемещается в цитоплазму, где происходит его
размножение.
Повреждение гепатоцитов обусловлено прямым цитопатическим
де ствием вируса гепа- тита Е. Определенное значение имеет механизм
аутоиммунно агрессии, которы , однако, в полно мере не реализуется.
Все изменения, которые возникают в разгар болезни в печени,
желчевыводящих путях, желчном пузыре и поджелудочно железе, могут
быть представлены следующими патофизио- логическими синдромами.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Синдром цитолиза возникает вследствие образования свободных радикалов
в результате взаимоде ствия вируса с биологическими макромолекулами
208.
гепатоцитов. Активация процес- сов перекисного окисления липидовприводит к повышению проницаемости клеточных мем- бран. При этом
биологически активные вещества, находящиеся в печеночно клетке, по градиенту концентрации устремляются в кровь (содержание ферментов внутри
гепатоцитов в сотни тысяч раз выше, чем во внеклеточном пространстве).
Лабораторным признаком цито- лиза является повышение в сыворотке
крови содержания печеночно-клеточных ферментов, как неспецифических
(АлАТ, АсАТ), так и специфических (фруктозомонофосфатальдолазы (Ф-IФА), сорбитдегидрогеназы, лактатдегидрогеназы, малатдегидрогеназы).
По локализации в клетке различают следующие группы ферментов:
цитоплазматические (АлАТ, Ф-I-ФА), митохондриальные
(глютаматдегидрогеназа, сорбитдегидрогеназа), лизосо- мальные
(кислая фосфатаза, рибонуклеаза, дезоксирибонуклеаза), смешанно
локализации (малатдегидрогеназа, лактатдегидрогеназа, АсАТ).
Степень повышения содержания цитоплазматических ферментов
характеризует распро- страненность патологического процесса (площадь
поражения печени), а концентрация мито- хондриальных и лизосомальных
ферментов отражает глубину повреждения гепатоцитов.
Синдром печеночно-клеточно недостаточности (гепатопривны )
клинически прояв- ляется вялостью, утомляемостью, снижением аппетита,
тошното , рвото , желтухо , геморра- гическими проявлениями
(подкожные кровоизлияния, носовые кровотечения). При тяжелых формах
развивается печеночная энцефалопатия с не ропсихическими (нарушение
интел- лекта, сознания) и неврологическими расстро ствами. Лабораторные
изменения документи- руются снижением содержания альбуминов,
эфирсвязанного холестерина, протромбина, сулемового титра и нередко
увеличением концентрации остаточного азота (или мочевины), общего
билирубина за счет прямо фракции и β-липопротеидов в сыворотке крови.
Синдром холестаза развивается вследствие задержки желчи во
внутрипеченочных желч- ных ходах. Клинически проявляется сто ко
сохраняюще ся желтушностью кожи и склер, кож- ным зудом,
брадикардие (у дете старше 8 лет), умеренно выраженными признаками
инток- сикации, гепатоспленомегалие .
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Лабораторным подтверждением холестаза являются длительная и сто кая
гипербилиру- бинемия (преимущественно за счет связанно фракции
билирубина), билирубинурия, повы- шение содержания холестерина,
209.
желчных кислот, β-липопротеидов и активности щелочно фосфатазы всыворотке крови.
Мезенхимально-воспалительны синдром (синдром перераздражения
печеночного рети- кулоэндотелия и купферовских клеток ) возникает
вследствие поражения паренхимы печени, соединительно стромы и
ретикулоэндотелия. Характеризуется гепатоспленомегалие и нередко
умеренным повышением температуры тела.
Лабораторно документируется ле копение , повышением СОЭ,
увеличением содержа- ния β-иγ-фракци протеинов, повышением
концентрации иммуноглобулинов и тимолово пробы, наличием Среактивного белка и высокими титрами аутоантител (антимитохондриальных, антиядерных, антител к липопротеиду печени человека), а также
эхогепатографическими изменениями различно степени выраженности.
Синдром иммунодепрессивного возде ствия
(вторичногоиммунодефицита) характеризу- ется снижением абсолютного
числа лимфоцитов и моноцитов в периферическо крови, умень- шением
количества Т-лимфоцитов и нарушением соотношения Т-лимфоцитов с
различно функционально активностью (снижается как относительное, так
и абсолютное содержание Т- специфических киллеров (СD8) и
одновременно регистрируется относительное увеличение СD4). Вследствие
этого может повышаться иммунорегуляторны индекс (СD4/СD8), в норме
составляющи 1,5 – 3,0.
Синдром дискинезии желчевыводящих путе и пищеварительного
тракта. Причино дискинезии является изменение иннервации
желчевыводящих путе за счет относительного преобладания тонуса
блуждающего или симпатического нервов. Клинически проявляется болями
в правом подреберье, тошното , периодическим увеличением размеров
печени, нару- шением эвакуации кишечного содержимого (склонность к
запорам). В патологически про- цесс нередко вовлекается поджелудочная
железа, что подтверждается повышением активности липазы, амилазы,
трипсина в крови и снижением концентрации данных ферментов в дуоденальном содержимом (диспанкреатизм).
Размножение вируса гепатита Е в макроорганизме сопровождается
активно продукцие специфических антител.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
ВГЕ сво ственно раннее появление сывороточных антител и быстрое
нарастание их концентрации (антитела в сыворотке крови появляются до
210.
первых клинических проявлени болезни и увеличения содержаниятрансаминаз). В конце острого периода содер- жание сывороточных антител
достигает максимума и сохраняется на таком уровне в течение 2 – 3 мес.
Антитела, относящиеся к IgM, определяются в крови в течение 3 – 6 мес., а
антитела IgG сохраняются на протяжении все жизни.
Клиническая картина.
При типично форме гепатита Е выделяют периоды: инкубационны ,
преджелтушны , желтушны , послежелтушны и реконвалесценции.
Инкубационны период продолжается от 10 до 50 сут.
Преджелтушны период длится от 1 до 10 сут. Заболевание начинается
постепенно с появления астеновегетативного синдрома (вялость, слабость) и
диспепсических расстро ств – снижения аппетита, тошноты, рвоты (нередко
повторно ), боле в животе (области эпигастрия и правом подреберье).
Повышение температуры тела не характерно и наблюдается лишь у 15 %
больных. В конце периода отмечаются потемневшая моча и ахолия кала.
Желтушны период продолжается 2 – 3 нед., характеризуется желтушным
окрашива- нием склер, слизистых оболочек твердого и мягкого н ба, кожи.
Желтуха нарастает постепенно в течение 2 – 3 сут и сохраняется 2 – 3 нед. С
появлением желтухи симптомы интоксикации не исчезают. У больных попрежнему отмечаются слабость, плохо аппетит, боли в животе, ино- гда
зуд кожи и субфебрильная температура тела. Размеры печени увеличены у
всех пациентов, кра селезенки пальпируется лишь в единичных случаях.
Содержание билирубина в сыворотке крови повышается в 2 – 10 раз,
преимущественно за счет прямо фракции. Содержание пече- ночноклеточных ферментов увеличивается в 5 – 10 раз. Показатели тимолово
пробы оста- ются в пределах нормы или незначительно повышаются (не
более чем в 1,5 – 2 раза). Харак- терным является снижение показателе
сулемового титра.
Послежелтушны период и период реконвалесценции
й
й
й
ё
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
продолжается 2 – 3 мес. У большинства дете размеры печени в норме,
функции ее не нарушены. В ряде случаев сохраняются быстрая
утомляемость после физическо нагрузки, боли в животе; иногда
выявляются незначительное увеличение размеров печени, диспротеинемия.
211.
Атипичные формы .Безжелтушная форма характеризуется отсутствием желтушного
окрашивания кожи и видимых слизистых оболочек в течение всего
заболевания при нали- чии симптомов, характерных для легко формы ВГА,
и нормальном содержании билирубина в сыворотке крови.
Стертая форма. Симптомы интоксикации отсутствуют или выражены
слабо, желтушное окрашивание кожи и видимых слизистых оболочек
незначительно. Содержание билирубина в сыворотке крови повышено в 1,5
– 2 раза.
Субклиническая (латентная) форма характеризуется отсутствием
клинических симп- томов болезни, диагностируется в очаге ВГА на
основании повышения содержания пече- ночно-клеточных ферментов и
показателе тимолово пробы. Наиболее достоверным призна- ком является
обнаружение в сыворотке крови специфических антител к вирусу гепатита
А класса IgM.
Бессимптомная (инаппарантная) форма диагностируется только на
основании повыше- ния титра специфических антител в динамике
исследования.
По тяжести выделяют легкие, среднетяжелые, тяжелые и
фульминантные формы вирусного гепатита Е.
В подавляющем большинстве случаев вирусны гепатит Е протекает в
легко и средне- тяжело формах. Тяжелые и фульминантные формы
отмечаются у беременных, рожениц, родильниц и кормящих матере .
Врожденны гепатит Е.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Вирусны гепатит Е как внутриутробная инфекция наиболее часто
возникает при заражении беременно в III триместре. Отмечают
повышенную частоту выкидыше и внутриутробно гибели плода;
смерть новорожденных на перво неделе жизни из-за тяжелых
метаболических нарушени , обусловленных поражением печени матери;
рож- дение дете с врожденным гепатитом Е (чаще безжелтушные формы).
212.
Роды у больных женщин сопровождаются массивными кровотечениями(носовыми, маточными, желудочными, кишечными, легочными), которые
возникают в результате разви- тия ДВС-синдрома и остро почечно
недостаточности. Характерна гемоглобинурия, которая развивается
вследствие гемолиза эритроцитов и является одним из критериев тяжести
гепа- тита Е. Доля поврежденных эритроцитов колеблется до 5 %, а в
терминально стадии болезни может достигать 50 %.
Течение вирусного гепатита Е (по длительности) чаще острое, реже
затяжное.
Диагностика.
Опорно-диагностические признаки вирусного гепатита Е:
– характерен водны путь заражения;
– типично развитие очагов инфекции;
– постепенное начало болезни;
– астеновегетативны синдром;
– диспепсически синдром;
– интоксикация с появлением желтухи не исчезает; – длительное увеличение
размеров печени;
– высоки процент тяжелых и фульминантных форм болезни у беременных,
рожениц, родильниц и кормящих матере .
Лабораторная диагностика
Метод иммунно электронно микроскопии применяют для
специфическо диагностики – обнаружения вирусных частиц в фекалиях
(до 7-х суток желтушного периода).
С целью выявления генома ВГЕ используют ПЦР, которая является наиболее чувствительно и специфическо . У больных вирусным гепатитом Е
отмечается снижение сулемового титра. Для диагностики тяжелых форм
заболевания проводят определение гемоглобина в моче с помощью теста
гемофан: выявляют гемоглобинурию; эритроциты непра- вильно формы,
вытянутые, увеличенные или уменьшенные в размерах.
й
й
й
й
й
й
.
й
й
й
й
й
й
й
й
Серологическая диагностика гепатита Е базируется на выявлении антител
к антигену вируса (анти-HEV IgM) в сыворотке крови в остром периоде
болезни. Обязательным является исключение ВГА, ВГВ, ВГD, ВГС, а
213.
также поражени печени, обусловленных цитомегалови- русом и вирусомЭпcта на – Барр.
Лечение, Больным вирусным гепатитом Е назначают базисную терапию,
включающую рациональны режим, лечебное питание, поливитамины,
минеральные воды.
В остром периоде болезни режим постельны , в дальне шем –
полупостельны , затем – щадящи в течение 2 – 4 нед. Критериями для
расширения режима являются: улучшение самочувствия, нормализация
аппетита, уменьшение интенсивности желтухи, снижение содер- жания
билирубина и печеночно-клеточных ферментов в сыворотке крови.
Диета больных ВГА полноценная, соответствующая возрасту, пища – легко
усвояемая, c высоко энергетическо ценностью. В течение всего острого
периода болезни из рациона исключают экстрактивные вещества,
копчености, маринады, тугоплавкие жиры и пряности. Больным ВГА
назначают углеводы в виде сахара, меда, белого хлеба, рисово , овсяно и
ман- но каш, картофеля, овоще и фруктов. Разрешается небольшое
количество квашено капу- сты, зеленого лука, красно и черно икры,
слабосолено сельди. С уменьшением симптомов интоксикации в меню
включают нежирные сорта мяса, рыбы, я цо. Витамины ребенок полу- чает
вместе с натуральными пищевыми продуктами, а также в виде
поливитаминных препара- тов (гексавит, ундевит, юникап, дуовит и др.).
Медикаментозная терапия. Больные с атипичными и легкими формами
гепатита Е в медикаментозном лечении не нуждаются.
При среднетяжелых формах детям раннего возраста назначают
инфузионную дезинтоксикационную терапию (5 % раствор глюкозы,
раствор Рин- гера, 10 % раствор альбумина, реополиглюкин), сорбенты
(смекта, полифепан и др.), внутрь 5 % раствор магния сульфата, по
показаниям – ферментные препараты (мезим, фестал и др.).
В периоде реконвалесценции при сохранении дискинезии желчевыводящих
путе воз- можно применение желчегонных препаратов (холосас, холензим,
оксафенамид и др.); пока- заны тюбажи с щелочно минерально водо 2 – 3
раза в неделю.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Выписку дете из стационара проводят при нормализации клиникобиохимических показателе . Основными критериями выписки являются:
214.
– удовлетворительное общее состояние и хорошее самочувствие ребенка;– отсутствие желтушного окрашивания кожи и видимых слизистых
оболочек;
– уменьшение печени до нормальных размеров (в отдельных случаях
допускается
выписка реконвалесцентов при увеличении размеров печени на 1 – 2 см
сверх возрастно нормы, но при выраженно тенденции к ее уменьшению);
– нормализация содержания билирубина и других биохимических
показателе в сыво- ротке крови (в отдельных случаях допускается выписка
реконвалесцентов при повышении содержания трансаминаз в 2 раза по
сравнению с верхне границе нормы, но при выраженно тенденции к их
снижению).
Для профилактики гепатита Е у бере- менных используют специфически
иммуноглобулин. За рубежом имеются цельновирионные вакцины против
ВГЕ.
Раздел IV. Инфекции с гемоконтактным механизмом передачи
1.Вирусный гепатит В. Характеристика возбудителя. Эпидемиологические
особенности. Патогенез. Патоморфологические изменения при гепатите В.
Классификация. Клиника, показатели тяжести. Злокачественная форма
болезни. Особенности у детей первого года жизни. Течение и исходы.
Характеристика остаточных явлений. Хронический вирусный гепатит В.
Патогенез. Клинические формы, диагностика, лечение. Диагностика
гепатита. Дифференциальный диагноз. Принципы лечения (длительность
постельного режима, диета, показания к медикаментозной терапии,
санитарно-курортное лечение). Лечение злокачественной формы гепатита.
Система профилактических и противоэпидемических мероприятий по
борьбе с распространением инфекции. Вакцинопрофилактика.
Характеристика вакцин, показания и противопоказания к вакцинации.
Сроки вакцинации.
й
й
й
й
й
й
й
Вирусный гепатит В– инфекционное заболевание, вызываемое ДНКсодержащим вирусом, с гемоконтактным механизмом передачи,
протекающее в различных клинико-морфологических вариантах с
215.
возможным развитием хронических форм, цирроза печени игепатоцеллюлярной карциномы.
Этиология. Вирус гепатита В являются представителями семейства
гепаднавирусов — Hepadnaviridae. Содержит ДНК .
Антигенная структура НВ-вируса представлена HBsAg, HBcAg, HBeAg и
HBxAg. Поверхностный (HBsAg, австралийский) антиген представляет
собой наружную оболочку частицы Дейна. Антитела к поверхностному
антигену появляются через 2 – 5 мес. от начала заболевания, а иногда и
позднее. Обнаружение антител к HBsAg следует расценивать как наличие
иммунитета к вирусному гепатиту B. При остром вирусном гепатите В
появление их в разгар болезни свидетельствует о негладком течении и
является неблагоприятным прогностическим признаком.
Антиген сердцевины (HBcAg, коровский антиген). Выявление HBcAg
свидетельствует об активной репликации вируса в гепатоцитах. Этот
антиген чаще обнаруживается в биоптатах печени, реже – в сыворотке
крови, так как он локализуется преимущественно в ядрах гепатоцитов.
HBсAg в крови связан с антителами, поэтому его определение становится
возможным только после предварительного разрушения иммунных
комплексов. Антитела к HBcAg вырабатываются задолго до появления
первых клинических симптомов, сохраняются длительное время после
выздоровления. Большое значение для прогноза характера течения
вирусного гепатита В имеет определение антител к HBcAg класса IgМ. При
остром вирусном гепатите В анти-HBс IgM определяются в высоких титрах,
при хроническом ВГВ – в низких (свидетельство репликации вируса и
активности патологического процесса).
Антиген инфекциозности и активной репродукции НВV (HBeAg). Этот
антиген располагается на внутренней оболочке вируса, структурно связан с
ядром и антигеном сердцевины. Он является маркером активной
репликации HBV. В сыворотке крови HBeAg обнаруживается в
инкубационном периоде (после появления HBsAg и антител к антигену
сердцевины) и сохраняется в течение всего острого периода болезни.
Содержание HBeAg и длительность его циркуляции напрямую зависят от
тяжести болезни. Для фульминантной формы вирусного гепатита
характерна быстрая сероконверсия с ранним появлением к HBeAg.
216.
Длительная циркуляция HBeAg свидетельствует о хронизациипатологического процесса. Появление антител к HBeAg является
благоприятным прогностическим признаком, однако не указывает на
прекращение репликации вируса
Он инактивируется при температуре 60 °C в течение 10 ч, при 100 °C –
через 2 – 10 мин, в условиях комнатной температуры сохраняется 3 – 6
мес., при автоклавировании активность вируса подавляется только через 5
мин, при воздействии сухого жара – через 2 ч. Вирус чрезвычайно устойчив
к воздействию химических факторов (1 – 2 % раствор хлорамина убивает
его через 2 ч).
Эпидемиология. Источник инфекции — больные острым вирусным
гепатитом и хроническим гепатитом В,а также вирусоносители. Больной
острым ВГВ является опасным в течение 2 – 8 нед. до появления первых
признаков болезни; заразительность продолжается 2 – 3 мес. Больные
хроническим вирусным гепатитом В и носители НВs-антигена сохраняют
эпидемическую опасность в течение всей жизни. У больных НВV выявляют
в сыворотке крови, слезной жидкости, слюне, желчи, грудном молоке,
цереброспинальной, синовиальной и семенной жидкостях, вагинальном
секрете. В испражнениях не обнаруживают.
Механизм передачи — гемоконтактный.
Пути передачи. Вирус гепатита В передается от человека к человеку
естественными путями: трансплацентарным (внутриутробное заражение);
интранатально (во время родов); постнатально (передача вируса от матери
ребенку во время ухода или кормления грудью); при использовании в быту
режущих и колющих инструментов, а также предметов личной гигиены
(полотенца, мочалки, зубные щетки и т. д.), загрязненных
биологическими жидкостями больного; половым (у подростков и
взрослых). Заражение возможно также искусственными путями: при
трансфузии инфицированной крови или плазмы, эритро-, лейко-,
тромбоцитарной массы; проведении лечебно-диагностических
парентеральных манипуляций, связанных с нарушением целостности
кожи и слизистых оболочек.
После перенесенного вирусного гепатита В формируется стойкий
пожизненный иммунитет.
217.
Патогенез. Входными воротами являются поврежденная кожа ислизистые оболочки. С током лимфы и крови вирус попадает в печень.
После внедрения возбудителя в гепатоцит происходит освобождение
вирусной ДНК, которая проникает в ядро печеночной клетки и выполняет
роль матрицы для синтеза нуклеиновых кислот. В результате целого ряда
последовательных биохимических реакций происходит синтез
нуклеокапсида с последующим образованием вируса (частицы Дейна).
Репликация вируса гепатита В, как правило, происходит в гепатоцитах.
Однако она возможна в стволовых клетках костного мозга, макрофагах и
лимфоцитах (преимущественно Т-хелперах). Установлено, что НВV,
размножаясь в клетках, может не оказывать цитопатогенного действия. При
инфицировании гепатоцитов вирусом гепатита В возможно развитие
патологического процесса по двум путям – репликативному и
интегративному. Репликативный путь обусловливает развитие острого
или хронического гепатита,
интегративный путь формирует вирусоносительство. Обязательным
компонентом патогенеза является развитие иммунопатологического
процесса. Разрушение гепатоцитов, содержащих HBV, происходит за счет
иммунокомпетентных клеток, Т-клеток, естественных киллеров,
макрофагов). Большое значение имеет повреждение мембраны
гепатоцитов, что сопровождается выходом лизосомальных ферментов,
разрушающих печеночные клетки. Следовательно, разрушение
гепатоцитов происходит за счет иммунокомпетентных клеток,
лизосомальных ферментов и противопеченочных гуморальных
аутоантител. При гепатите В в разгар болезни, наряду с
патофизиологическими синдромами, свойственными вирусному гепатиту А
(цитолиза, холестаза, мезенхимально-воспалительного, дискинезии
желчевыводящих путей, вторичного иммунодефицита), выражен синдром
печеночно-клеточной недостаточности (гепатопривный).
Классификация вирусного гепатита B.
По типу: 1. Типичные. 2. Атипичные:
– безжелтушная;
– стертая;
– субклиническая (латентная);
218.
– бессимптомная (инаппарантная).По тяжести: 1. Легкая форма.
2. Среднетяжелая форма.
3. Тяжелая форма.
4. Злокачественная (фульминантная) форма.
Критерии тяжести: – выраженность клинических симптомов;
– выраженность изменений биохимических показателей.
По течению: По длительности:
1. Острое (до 3 мес.).
2. Затяжное (до 6 мес.).
3. Хроническое (свыше 6 мес.).
По характеру: 1. Гладкое.
2. Негладкое: – с осложнениями;
– с наслоением вторичной инфекции;
– с обострением хронических заболеваний.
Клиническая картина. При типичной форме гепатита В (желтушной)
выделяют следующие периоды: инкубационный,
преджелтушный,
желтушный,
послежелтушный и
реконвалесценции;
при отсутствии нарушения пигментного обмена – начальный, разгара,
обратного развития и реконвалесценции.
ИП колеблется от 1 до 6 мес., чаще составляет 2 – 3 мес. В конце
инкубационного периода в сыворотке крови выявляются повышение
содержания печеночно-клеточных ферментов, а также маркеры гепатита
В: HBsAg, анти-HBc IgМ и HBeAg.
219.
Преджелтушный период продолжается от 1 дня до 2 – 3 нед. Вбольшинстве случаев заболевание начинается постепенно с
диспепсических расстройств и появления астеновегетативного синдрома.
Отмечают снижение аппетита, вплоть до полной анорексии, тошноту, рвоту
(часто повторную), слабость, недомогание, быструю утомляемость.
Дети старшего возраста жалуются на чувство тяжести, боли в области
эпигастрия или в правом подреберье. При пальпации живота отмечается
чувствительность в правом подреберье, выявляются умеренное увеличение
размеров, уплотнение и болезненность печени (реже увеличение размеров
селезенки). Возможны артралгии и высыпания на коже.У больных
развивается синдром Джанотти – Крости (пятнисто-папулезная сыпь,
яркая, располагающаяся симметрично на конечностях, ягодицах, туловище).
В конце преджелтушного периода отмечаются потемневшая моча и
обесцвеченный кал.
Желтушный период, как правило, продолжительный (3 – 4 нед.),
характеризуется выраженными и стойкими клиническими симптомами.
Желтуха нарастает в течение 5 – 6 сут, достигнув пика выраженности,
сохраняется 5 – 10 сут и только после этого постепенно уменьшается.
Желтушность выражена значительно, интенсивность окраски варьируется
от слабожелтого или лимонного до зеленовато-желтого или охряножелтого, шафранового. Выраженность желтухи и ее оттенок зависят от
тяжести болезни и степени холестаза. Появление желтушного
окрашивания кожи и слизистых оболочек не сопровождается
улучшением самочувствия и общего состояния ребенка. Наоборот, у
большинства больных симптомы интоксикации (вялость, слабость,
снижение аппетита, капризность) усиливаются, нарастают тяжесть и боль
в правом подреберье, эпигастральной области. Часто отмечаются зуд
кожи, геморрагический синдром (носовые кровотечения, геморрагии,
кровоизлияния). Размеры печени увеличены, край ее плотной
консистенции, болезненный при пальпации. Характерны изменения
сердечно-сосудистой системы: брадикардия, гипотензия, дыхательная
аритмия. Параллельно нарастанию желтухи отмечается угнетение ЦНС
(изменение настроения, вялость, адинамия, нарушение сна). Нередко
наблюдаются отечность лица и пастозность голеней.
220.
Гипербилирубинемия выраженная и стойкая, сохраняется до 2 – 3 нед.Содержание АлАТ и АсАТ в сыворотке крови повышено (характерен
параллелизм между степенью увеличения концентрации печеночноклеточных ферментов и тяжестью болезни). В разгар ВГВ, особенно при
тяжелых и злокачественных формах, снижаются показатели
протромбинового индекса, фибриногена, проконвертина. Резкое
снижение протромбинового индекса свидетельствует о неблагоприятном
прогнозе. Содержание липопротеидов и сулемовый титр снижаются
параллельно тяжести болезни.
Показатели тимоловой пробы в большинстве случаев остаются в пределах
нормы или повышаются незначительно.
Послежелтушный период начинается с нормализации содержания
билирубина в сыворотке крови. Самочувствие и состояние детей
удовлетворительное.
Однако у 50 % больных сохраняются гепатомегалия и умеренная
гиперферментемия, реже – диспротеинемия. Очень часто выявляют
дискинетические явления и воспалительные процессы желчного пузыря и
желчевыводящих путей. У большинства пациентов при гладком течении
болезни нормализуется содержание печеночно-клеточных ферментов, в
сыворотке крови отсутствуют HBsAg и HBeAg, повышаются концентрации
анти-HBe IgM, анти-HBc IgG и появляются анти-HBs IgM.
Период реконвалесценции. У большинства детей происходит клиниколабораторное выздоровление. В ряде случаев могут сохраняться
умеренные признаки астеновегетативного и диспепсического синдромов
(слабость, снижение аппетита, повышенная утомляемость). У части детей
выявляют незначительное увеличение размеров печени. .
По тяжести выделяют легкие, среднетяжелые, тяжелые, злокачественная
(фульминантная)
Легкая форма. Симптомы интоксикации и диспепсические нарушения
выражены слабо (недомогание, снижение аппетита). Желтуха неяркая,
печень увеличена в размерах незначительно (не более 2 см), болезненна
при пальпации. Отмечается незначительное потемнение мочи и умеренное
обесцвечивание кала. Концентрация общего билирубина не превышает 85
221.
мкмоль/л, содержание неконъюгированного билирубина – до 25 мкмоль/л,количество АлАТ увеличено в 10 – 15 раз. Протромбиновый индекс остается
в пределах нормы, показатели тимоловой пробы повышены умеренно.
Среднетяжелая форма. Симптомы интоксикации выражены умеренно
(вялость, адинамия, головная боль, приглушенность тонов сердца).
Отмечаются диспепсические расстройства (обложенность языка, снижение
аппетита, рвота, боли в животе). Желтуха – от умеренно выраженной до
значительной. Печень выступает из-под реберной дуги по
среднеключичной линии на 2 – 5 см, плотная, болезненная при пальпации.
Моча значительно потемневшая, кал обесцвечен (ахолия). Содержание
общего билирубина в сыворотке крови повышено до 170 – 200 мкмоль/л,
неконъюгированного билирубина – до 50 мкмоль/л. Концентрация АлАТ
превышает норму в 16 – 30 раз. Протромбиновый индекс снижен до 60 – 70
%, значительно повышены показатели тимоловой пробы.
Тяжелая форма наблюдается редко. Характерны бурное начало, короткий
преджелтушный период, выраженные симптомы интоксикации и яркая
желтуха. Типичны повторная рвота, вялость, адинамия, апатия,
головокружение, жалобы на головную боль и боли в области печени. При
появлении желтухи симптомы интоксикации ослабевают. Часто
присоединяются носовые кровотечения, геморрагические высыпания,
олигурия. Печень значительно увеличена в размерах, плотная, резко
болезненная при пальпации. Практически всегда увеличены размеры
селезенки. Отмечают ахолию кала и существенное потемнение мочи.
Содержание общего билирубина в сыворотке крови выше 170 – 200
мкмоль/л, неконъюгированного билирубина – выше 50 мкмоль/л.
Протромбиновый индекс снижен до 50 %, концентрация АлАТ повышена
более чем в 30 раз. Показатели тимоловой пробы резко повышены.
Злокачественная (фульминантная) форма встречается
преимущественно у детей первого года жизни. В анамнезе имеются, как
правило, указания на трансфузии крови и ее препаратов. Эта форма
болезни обычно начинается остро с лихорадки, рвоты и резкого
беспокойства. Преджелтушный период короткий. Желтуха кожи и
слизистых оболочек быстро прогрессирует, при этом наблюдаются
уменьшение размеров печени, изменение ее консистенции (край
становится мягким). Сохраняются гипертермия и тахикардия,
222.
появляется токсическая одышка, нарастает геморрагический синдром(кровоточивость из мест инъекций, кровоизлияния в кожу, кишечные
кровотечения, рвота «кофейной гущей»). Развиваются олигурия или
анурия, вздутие живота, появляется «печеночный» запах изо рта.
Нарастающие симптомы интоксикации приводят к нервно-психическим
нарушениям, свидетельствующим о развитии гепатодистрофии.
Выделяют четыре стадии гепатодистрофии.
Первая стадия — предвестник. Характеризуется психомоторным
возбуждением, агрессивностью, эйфорией, беспокойством, нарушением
сна (инверсия сна), появлением тремора конечностей.
Вторая стадия —прекома. Приступы психомоторного возбуждения
периодически сменяются адинамией, сонливостью; ребенок перестает
фиксировать взгляд, не узнает мать. Нередко наблюдаются судорожные
подергивания верхних конечностей, иногда – тоникоклонические судороги.
Сознание периодически отсутствует. Брюшные рефлексы снижены или
отсутствуют. Нарушается ориентация во времени и пространстве.
Отмечаются анорексия, повторная рвота (вплоть до рвоты «кофейной
гущей»), нарастающая глухость сердечных тонов, смена брадикардии
тахикардией, усиление желтушности кожи, склер и видимых слизистых
оболочек, болезненность печени при пальпации и уменьшение ее
размеров, спонтанные боли в правом подреберье, появление
геморрагического синдрома, снижение диуреза.
Третья стадия — кома 1. Характеризуется стойким отсутствием сознания с
сохранением реакции на болевые раздражители. Глотание не нарушено.
Зрачки сужены, с вялой реакцией на свет; постоянный тремор, судороги
клонико-тонического характера, иногда клонусы стоп, положительный
симптом Бабинского. Тоны сердца глухие, тахикардия. Усиливается
желтушное окрашивание кожи, склер и видимых слизистых оболочек.
Нарастает геморрагический синдром, который проявляется кровавой
рвотой, кровотечением из носовых ходов, кишечника, кровоточивостью из
мест инъекций. Характерен кисловато-сладкий запах изо рта –
«печеночный» запах. Печень резко сокращается в размерах вплоть до того,
что перестает пальпироваться, уменьшаются и верхние ее границы, а
иногда печеночная тупость определяется в виде узкой полоски (симптом
223.
пустого подреберья). У таких больных отмечают густо обложенный сухойязык, вздутие кишечника, пастозность лица, конечностей, наблюдается
олигурия, иногда возникает анурия.
Четвертая стадия —кома 2. Болевая реакция исчезает; характерны
мышечная атония и арефлексия; зрачки расширены, без реакции на свет,
корнеальный рефлекс отсутствует; нарушено глотание. Отмечаются
расстройства дыхания по типу Куссмауля или Чейна – Стокса, слабый пульс,
тахикардия, глухость тонов сердца. Наблюдается недержание мочи и кала.
Наиболее информативными биохимическими показателями
гепатодистрофии являются билирубин-ферментная диссоциация
(повышение содержания в сыворотке крови общего билирубина,
преимущественно за счет непрямой фракции, и снижение концентрации
печеночно-клеточных ферментов), а также билирубин-протеиновая
диссоциация (повышение концентрации билирубина и снижение
содержания белка).
Исходы острого вирусного гепатита В: выздоровление, персистирующая
антигенемия (носительство НВsAg), хронический гепатит (персистирующий
и агрессивный), цирроз печени, цирроз-рак, гепатоцеллюлярная
карцинома, летальный исход.
Особенности ВГВ у детей раннего возраста. Врожденный гепатит B. При
внутриутробном инфицировании ребенок может родиться с признаками
острого вирусного гепатита. Врожденный гепатит В протекает
преимущественно как персистентная малосимптомная инфекция с
частым развитием хронического процесса. При манифестном врожденном
гепатите В у новорожденных преджелтушный период отсутствует. Желтуха
появляется в первые дни жизни, значительно выражена, прогрессивно
нарастает, длительно сохраняется (от 2 – 3 нед. до 2 мес.). С первых дней
жизни отмечаются субфебрилитет, увеличение размеров печени и
селезенки, темное окрашивание мочи и обесцвеченный кал; часто
наблюдается геморрагический синдром (петехиальные высыпания,
экхимозы, кровоточивость из мест инъекций). Симптомы интоксикации
проявляются вялостью или беспокойством, снижением аппетита,
срыгиваниями. Нередко обнаруживают микроцефалию, гидроцефалию,
глухоту, слепоту, резкую деформацию костей черепа. Болезнь протекает
тяжело и часто заканчивается летальным исходом. В ряде случаев
224.
внутриутробное инфицирование длительное время подтверждается лишьстойкой HBs- и HBe-антигенемией. Клинико-лабораторные проявления
болезни (слабо выраженный гепатолиенальный синдром, незначительная
гиперферментемия и др.) возникают на 2 – 3-й неделе жизни ребенка и
позже. Приобретенный гепатит B. Инфицирование ребенка возможно
интранатально (во время прохождения через родовые пути). Заражение
возникает вследствие проникновения вируса через мацерированную кожу
и поврежденные слизистые оболочки. Первые признаки ВГВ у детей
появляются на 2 – 3-м месяце жизни. Заболевание часто протекает тяжело,
нередко в виде злокачественной формы с летальным исходом. В ряде
случаев заражение ребенка происходит сразу после рождения. Передача
вируса осуществляется через микротравмы кожи и слизистых оболочек, а
также во время кормления грудью (при этом заражение происходит, скорее
всего, не через молоко, а при попадании крови из трещин сосков), т. е.
парентеральным путем. Наиболее часто ВГВ регистрируют после
переливания инфицированной крови и ее препаратов. Преджелтушный
период короткий (1 – 5 сут). Начало болезни чаще постепенное с
незначительного и кратковременного повышения температуры тела
(нередко температура нормальная). Характерны вялость, отказ от груди,
срыгивания, рвота, метеоризм, иногда понос. Отмечается увеличение
размеров, уплотнение и болезненность печени, а также увеличение
размеров селезенки. Рано появляется потемнение мочи; на пеленках
остаются темные, трудноотстирываемые пятна с резким запахом.
Желтушный период длительный (25 – 35 сут). Кожа и слизистые оболочки
прокрашиваются слабее и медленнее, чем у старших детей. Часто
отмечается слабая интенсивность желтухи при значительном увеличении
размеров печени и выраженной тяжести болезни. Характерно также
несоответствие выраженности желтухи степени повышения содержания
билирубина в сыворотке крови (концентрация билирубина всегда выше,
чем интенсивность желтухи). Более длительно сохраняются интоксикация и
гепатолиенальный синдром (нередко спленомегалия превалирует над
гепатомегалией). Часто наблюдаются проявления геморрагического
синдрома. Самочувствие не всегда отражает состояние ребенка (при
удовлетворительном самочувствии состояние среднетяжелое или тяжелое).
У детей первого года жизни преобладают среднетяжелые и тяжелые
формы болезни, отмечаются злокачественные формы и летальные
225.
исходы. Особенностями биохимических показателей являются:длительно сохраняющаяся гипербилирубинемия, незначительно
измененные или нормальные показатели тимоловой пробы и сулемового
титра, значительное снижение протромбинового индекса. Содержание
печеночно-клеточных ферментов (АлАТ, АсАТ и др.) быстро нарастает, затем
снижается и сохраняется длительное время повышенным. Часто
развиваются осложнения, обусловленные наслоением бактериальной
микрофлоры и респираторной вирусной инфекции. Нередко наблюдается
затяжное и хроническое течение, развитие постгепатитного синдрома.
Послежелтушный период характеризуется медленной обратной динамикой
клинических симптомов, частым поражением желчного пузыря и
желчевыводящих путей.
Диагностика. Опорно-диагностические признаки преджелтушного
периода:
– характерный эпиданамнез;
– постепенное начало;
– диспепсический синдром;
– астеновегетативный синдром;
– артралгический синдром;
– возможен синдром Джанотти – Крости;
– увеличение размеров, уплотнение и болезненность печени;
– потемневшая моча (в конце периода);
– обесцвеченный кал (в конце периода).
Лабораторные тесты преджелтушного периода вирусного гепатита В:
– определение в крови специфических маркеров: HBsAg, HBeAg, анти-HBc
IgM, DNA HBV, DNA-polymerasae;
– повышение в крови содержания печеночно-клеточных ферментов
(гиперферментемия);
– изменение соотношения непрямой и прямой фракций билирубина в
сыворотке крови: при нормальном содержании общего билирубина
226.
увеличивается концентрация его прямой фракции (конъюгированной); –появление в моче билирубина (в конце периода).
Опорно-диагностические признаки желтушного:
– характерный эпиданамнез;
– желтушное окрашивание склер, кожи, слизистых оболочек полости рта;
– постепенное нарастание желтухи;
– появление желтухи не сопровождается улучшением общего состояния
больного;
– нормальная температура тела;
– увеличение размеров, уплотнение и болезненность печени;
– возможно увеличение размеров селезенки;
– потемневшая моча;
– обесцвеченный кал.
Лабораторные тесты желтушного периода вирусного гепатита В:
– определение специфических маркеров: HBsAg, HBeAg, DNA HBV,
DNApolymerasae, анти-HBc IgM, в ряде случаев анти-НВс IgG и анти-НВе IgM;
– гиперферментемия; ё
– гипербилирубинемия;
– снижение протромбинового индекса;
– нормальные показатели тимоловой пробы;
– снижение показателей сулемового титра;
– билирубинурия (на протяжении всего желтушного периода);
– отсутствие уробилинурии (на высоте желтухи) и появление уробилина
вновь в моче (на стадии спада желтухи).
Дифференциальная диагностика ВГВ проводится, в первую очередь, с ВГА
, другими гепатитами, а также заболеваниями, сопровождающимися
синдромом желтухи .
Лечение. Рациональный режим и лечебное питание назначают на 6 мес.
227.
Медикаментозная терапия у детей с легкими, среднетяжелыми и тяжелымиформами ВГВ проводится по тем же принципам, что и у больных ВГА.
Медикаментозная терапия. Больные с атипичными и легкими
формами гепатита А в медикаментозном лечении не нуждаются. При
среднетяжелых формах детям раннего возраста назначают
инфузионную дезинтоксикационную терапию (5 % раствор глюкозы,
раствор Рин- гера, 10 % раствор альбумина, реополиглюкин), сорбенты
(смекта, полифепан и др.), внутрь 5 % раствор магния сульфата, по
показаниям – ферментные препараты (мезим, фестал и др.). В периоде
реконвалесценции при сохранении дискинезии желчевыводящих
путе воз- можно применение желчегонных препаратов (холосас,
холензим, оксафенамид и др.); пока- заны тюбажи с щелочно
минерально водо 2 – 3 раза в неделю.
Больным с прогредиентными формами острого ВГВ, у которых спустя 1,5 – 2
мес. от начала заболевания в крови выявляются маркеры репликации
(HBeAg, анти-HВcor IgM, . ДНК в реакции ПЦР) рекомендована этиотропная
терапия рекомбинантными интерферонами. В качестве этиотропной
терапии используют препараты интерферона (реаферон, виферон и др.),
индукторы интерферона (циклоферон, амиксин и др.), ламивудин.
Циклоферон назначают в/м или в/в 1 раз в день в дозе 6 – 10 мг/кг на 1, 2,
4, 6, 8, 10, 12, 14, 16, 18, 22, 24, 26 и 28-е сутки. Больным показана
дезинтоксикационная терапия (вводят 5 % раствор глюкозы,
реополиглюкин, реамберин, плазму крови, альбумин). Назначают
глюкокортикоиды (преднизолон до 10 – 15 мг/кг/сут, внутривенно равными
дозами через 3 – 4 ч); ингибиторы протеолиза (трасилол, контрикал,
гордокс в возрастной дозировке); мочегонные – лазикс (2 – 3 мг/кг);
маннитол (0,5 – 1 г/кг); гепарин (100 – 300 ЕД/кг под контролем
коагулограммы и пробы Ли – Уайта). При наличии метаболического
ацидоза вводят 4,5 % раствор натрия гидрокарбоната или другие щелочные
растворы; при развитии алкалоза – 5 % раствор аскорбиновой кислоты;
антибиотики; седуксен в сочетании с натрия оксибутиратом (50 – 100 мг/кг).
В комплексной терапии используют плазмаферез, гемосорбцию,
гипербарическую оксигенацию.
й
й
й
й
Диспансерное наблюдение. Первое диспансерное обследование
проводится в стационаре, где лечился больной, через 10 – 15 сут (не
позднее 1 мес.) после выписки. Реконвалесценты с отсутствием жалоб и
228.
клинических признаков ВГВ, нормальными лабораторными показателями вдальнейшем наблюдаются в детской поликлинике (кабинете профилактики
инфекционных болезней) через 3, 6,9и12мес. Диспансерное наблюдение
включает осмотр кожи и видимых слизистых оболочек, определение
размеров печени и селезенки, оценку цвета мочи и кала, определение АлАТ
и HBsAg. В течение 6 мес. реконвалесцентам ВГВ противопоказаны занятия
физкультурой; не рекомендуется участие в спортивных соревнованиях в
течение 2 лет. Снятие с диспансерного учета проводится комиссионно
(участковый врач, педиатр-инфекционист, заведующий педиатрическим
отделением).
Профилактика и противоэпидемические мероприятия.
Противоэпидемические мероприятия при НВ-вирусной инфекции
направлены на выявление источника инфекции, прерывание путей
передачи и воздействие на восприимчивый макроорганизм. Для
выявления источников НВ-вирусной инфекции необходимо проводить
обследование соответствующих групп населения на наличие антигенов
ВГВ (HBsAg и HBeAg). Обследованию подлежат: доноры, беременные,
реципиенты крови и ее дериватов (особенно дети первого года жизни),
персонал учреждений службы крови, отделений гемодиализа,
реанимации и интенсивной терапии, сердечно-сосудистой и легочной
хирургии, гематологии, отделений трансплантации органов и тканей,
больные с хроническими заболеваниями печени и желчевыводящих путей.
Всех доноров перед сдачей крови обследуют с обязательным
определением HBsAg и содержания АлАТ. Донорами не могут быть лица,
имеющие в анамнезе перенесенные вирусные гепатиты, больные с
хроническими заболеваниями печени и желчевыводящих путей, а также
контактные с больным гепатитом В или реципиенты крови (ее
компонентов) в течение последних 6 мес. Реципиенты крови подлежат
диспансерному осмотру каждые 3 – 6 мес.; наблюдение заканчивается
через 6 мес. после последней трансфузии; при любом заболевании
проводят клинико-лабораторное обследование с определением HBsAg и
АлАТ. Беременных обследуют на наличие HBsAg дважды: при постановке
на учет в женской консультации (8 нед. беременности) и при уходе в
декретный отпуск (32 нед.). В карте беременной отмечают даты
исследования крови на HBsAg. При выявлении HBsAg обязательно
229.
определяют HBeAg. В случае выявления обоих антигенов рисквнутриутробного инфицирования плода высокий, особенно при
естественном родоразрешении (в связи с этим показано кесарево сечение).
Родоразрешение женщин с HBsAg проводят в специализированных .
отделениях (палатах) роддомов, фельдшерско-акушерских пунктов с
соблюдением противоэпидемического режима. Основное значение в
профилактике ВГВ имеет строгое соблюдение правил использования
медицинского инструментария при проведении любых манипуляций,
связанных с нарушением целостности кожи и слизистых оболочек. Все
виды медицинского инструментария (шприцы, иглы, канюли, катетеры,
зонды, скальпели, системы для переливания крови, зубоврачебный,
гинекологический и др.) должны быть разового использования. В тех
случаях, когда необходимо повторное применение инструментов, их
следует подвергнуть тщательной предстерилизационной очистке и
стерилизации согласно рекомендациям, изложенным в нормативных
документах. Качество обработки проверяют при помощи бензидиновой
или амидопириновой проб, позволяющих выявить скрытую кровь. При
положительных результатах инструменты обрабатывают повторно.
Особенно важно соблюдать правила противоэпидемического режима в
отделениях высокого риска заражения возбудителем ВГВ (центры
гемодиализа, реанимационные отделения, палаты интенсивной терапии,
ожоговые центры, онкологические и гематологические стационары). Для
предупреждения посттрансфузионного гепатита В большое значение имеет
строгое соблюдение показаний к переливанию крови и плазмы. Цельную
кровь и ее компоненты (плазму, эритро- и лейковзвесь, антитромбин, VII и
VIII факторы крови и др.) следует назначать только по жизненным
показаниям (из одной ампулы одному реципиенту). Все члены семьи, в
которой имеется реконвалесцент ВГВ или носитель HBsAg, должны
пользоваться строго индивидуальными предметами личной гигиены
(зубные щетки, полотенца, мочалки, расчески, бритвенные
принадлежности, ножницы и т. д.).
Мероприятия, направленные на третье звено эпидемической цепи
(восприимчивый макроорганизм), включают активную иммунизацию и
иммуноглобулинопрофилактику.
230.
Специфическая профилактика. Вакцинация против гепатита В согласноНациональному календарю профилактических прививок России
проводится детям, не принадлежащим к группе риска, трехкратно по
схеме: новорожденным в первые 24 ч жизни, в 1 мес. и 6 мес. Детям, не
получившим прививки до 1 года и не относящимся к группе риска, а также
подросткам и взрослым, не привитым ранее, иммунизацию осуществляют
по схеме: 0 – 1 мес. – 6 мес. Детей, родившихся от HBsAg-позитивных
матерей, вакцинируют по схеме 0 – 1 – 2 – 12 мес. Для вакцинации
используют отечественную рекомбинантную вакцину «Комбиотех» и
зарубежные генно-инженерные рекомбинантные вакцины («ЭнджериксВ», «НВ-VAX II» и др.). Вакцины являются высокоиммуногенными
препаратами: трехкратное введение обусловливает образование
специфических антител в защитном титре (1: 10 МЕ/мл и более) у 95 – 99
% привитых. Иммунитет сохраняется более 5 лет. Специфическая
профилактика проводится рекомбинантными вакцинами декретированным
группам населения. Для иммуноглобулинопрофилактики может
применяться высокотитражный иммуноглобулин, содержащий HBsантитела, отечественного производства и гепатект английского
производства (медицинский персонал гематологических отделений,
работники службы переливания крови, лабораторий, отделений
гемодиализа).
Хронический вирусный гепатит В представляет собой воспалительное
заболевание печени, обусловленное HBV, продолжающееся 6 мес. (и
более) и способное привести к циррозу печени или быть
ассоциированным с циррозом. ХВГВ, ассоциированный с циррозом
печени, включает две разновидности:
- хронический гепатит В, присоединившийся к имеющемуся циррозу печени
другой этиологии, и
- хронический гепатит В, протекающий параллельно с циррозом печени
одноименной природы.
Хронический вирусный гепатит В чаще формируется после стертых и
безжелтушных форм острого гепатита В, которые нередко своевременно
231.
не диагностируются. У подавляющего большинства больных заболеваниене сопровождается синдромом желтухи.
Желтуха наблюдается только при относительно редко встречающемся у
детей (преимущественно подросткового возраста) холестатическом
варианте и сопровождается интенсивным зудом кожи. Кроме того,
желтуха нередко появляется у больных хроническим гепатитом В при
суперинфицировании HDV. Астеновегетативный синдром при хроническом
гепатите В проявляется жалобами больных на быструю утомляемость,
ухудшение общего самочувствия, вялость, слабость, потливость,
нарушение сна, эмоциональную неустойчивость.
Диспепсический синдром характеризуется снижением аппетита,
ощущением горечи во рту, обложенностью языка, тошнотой, чувством
тяжести в эпигастральной области, дискомфортом со стороны ЖКТ
(чередование запоров и неустойчивого стула).
Болевой абдоминальный синдром отмечается редко.
Астеновегетативный и диспепсический синдромы сочетаются, как правило,
с гепатомегалией. Однако весьма умеренное увеличение размеров печени
и ее плотность нередко являются единственными объективными
признаками хронического процесса. Изредка гепатомегалия
сопровождается спленомегалией и увеличением размеров всех групп
лимфатических узлов. Относительно редким при хроническом вирусном
гепатите В является геморрагический синдром. Он обусловлен
уменьшением образования в печени факторов свертывания крови
(протромбина, проконвертина, проакцелерина и др.) и проявляется
петехиями, кровоизлияниями, транзиторными носовыми кровотечениями,
кровоточивостью десен.
Диагноз подтверждают определением маркеров HBV: HBsAg, HВeAg, антиHBc IgM, анти-HBc IgG, DNA НBV. Ремиссия, как правило, сопровождается
исчезновением из крови HBeAg и DNA HBV, нормализацией биохимических
показателей и улучшением морфологической картины печени, но при
продолжающейся циркуляции HBsAg.
Лечение.
232.
-Диетотерапия, двигательный режим и применение лекарственныхпрепаратов определяются фазой патологического процесса, типом гепатита,
выраженностью интоксикации и функциональной недостаточности печени.
Диета – полноценная, физиологическая по содержанию основных
пищевых ингредиентов (белков, жиров, углеводов, витаминов и т. д.) –
стол № 5а. Из рациона исключают пряности, острые приправы,
концентрированные бульоны, копчености, маринады. Ограничивают
потребление соленых и острых продуктов, натурального кофе, грибных
супов. Пациент с хроническим гепатитом в фазах ремиссии и вялотекущего
процесса находится на общем режиме с ограничением физических
нагрузок; в фазе обострения – режим постельный с последующим
расширением при улучшении общего состояния, самочувствия и
показателей функциональных проб печени; при установлении высокой
активности процесса больного необходимо госпитализировать в
специализированное отделение.
Медикаментозная терапия при ХГ
- в фазе ремиссии обычно не проводится;
- при вялотекущем процессе используют гепатопротекторы: ЛИВ-52,
сирепар, силибор, карсил, легалон, гепабене и др.
- Для лечения больных ХГ в фазе репликации вируса показана этиотропная
терапия.
Основу противовирусной терапии составляют препараты рекомбинантного
α-интерферона (интрон А, роферон, реальдирон и др.), индукторы
эндогенного интерферона (циклоферон).
- У детей старшего возраста применяют сочетания рекомбинантных
интерферонов с противовирусными (ламивудин, фамцикловир,
рибавирин) и метаболическими препаратами (фосфоглив, глутоксим).
- При выраженном холестатическом компоненте назначают
урсодезоксихолевую кислоту (урсофальк). В фазе ремиссии пациенту с
хроническим гепатитом показано санаторно-курортное лечение
(минеральные воды, бальнеотерапия, грязелечение, физиотерапия и т. д.)
под контролем функциональных проб печени.
233.
Диспансерное наблюдение осуществляет педиатр-инфекционист илиучастковый педиатр детской поликлиники. Клинические осмотры и
биохимические исследования проводят не реже 1 раза в 6 мес.
Противоэпидемические и профилактические мероприятия проводят
аналогично таковым при острых вирусных гепатитах В,СиD.Основными
направлениями являются:
- строгое соблюдение правил отбора доноров крови и органов, их
соответствующее обследование;
- профилактика внутрибольничных заражений вирусами гепатитов при
проведении лечебно-диагностических манипуляций с нарушением
целостности кожи и слизистых оболочек (использование разового
инструментария);
- предупреждение профессиональных заражений медицинского персонала;
- профилактика инфицирования в быту (применение индивидуальных
предметов обихода больными с хроническими заболеваниями печени и
желчевыводящих путей) и др.
2. Вирусный гепатит D.
ИСХОД СУПЕРИНФЕКЦИИ-СМЕРТЬ ИЛИ ЦИРРОЗ
ИСХОД КОИНФЕКЦИИ – ВЫЗДОРОВЛЕНИЕ 80% ИЛИ ЦИРРОЗ
Гепатит D -воспалительно-дистрофический процесс в печени, вызываемый
рнк вирусом гепатита D, протекающий совместно с ГВ по типу
коинфекции(одновременное заржаение)или суперинфекции, нередко с
развитием фульминантной формы, хронического активного гепатита и
цирроза печени. !нет собственной оболочки
Источником - бол/носитель человек.
Механизм: гемоконтактный, вертикальный.Пути: парантеральный,
половой, транспланцентарный.
Патогенез. Входные ворота:кожа,слиз - гематогенно в печеньцитопатическое действие на гепатоциты-некроз их. Присоединение гд к гв
234.
или одномоментное инфицирование обусловливает тяжесть течения(фульминантные формы), неблагоприятные исходы (цирроз печени,
первичная гепатоцеллюлярная карцинома) и высокую летальность.
Инкубационный период коинфекции значительно сокращен, составляет
4-5 дней.
Преджелтушный - 5 – 12 сут,лихорадка( 38 °C и выше), болями в правом
подреберье.головная боль, слабость, общее недомогание.мигрирующие
артралгии в крупных суставах.адинамия, снижение аппетита, тошнота и
рвота.в конце-потемневшая моча и обесцвеченный кал.
В желтушном - субфебрильная температура в течение 7 – 12 сут,
усиливаются боли в правом подреберье, нарастает интоксикация.
Характерны уртикарные, пятнистые и пятнисто-папулезные
высыпания,гепатоспленомегалия.
!обострение на 15– 32-е сутки, харак повышением содержания трансфераз
и показателей тимоловой пробы.
!У детей 1 года жизни коинфекция часто приводит к развитию
злокачественной (фульминантной) формы болезни.летально
заканчивается.
Дельта-суперинфекция. Инкуб 1 – 2 мес. Суперинфекция может
характеризоваться ранним развитием отечно-асцитического синдрома.
Преджелтушный -от 3 до 5 сут.остро и проявляется астеновегетативным
синдромом и диспепсическими расстройствами.
темпер 38 °C и более, сохраняясь в течение 2 – 4 сут.
-интенсивные боли в правом подреберье, многократная рвота.
Артралгии,чаще в крупных суставах В конце этого периода появляются
потемневшая моча и частично обесцвеченный кал. Иногда наблюдается
отечность голеней.
Желтушный -желтушным окрашиванием склер, кожи и нарастанием
симптомов интоксикации .лихорадка в течение 3 – 5 сут.отвращение к
пище, тошнота.Увеличиваются отеки голеней, иногда появляются
отечностьсуставов, скопление жидкости в брюшной полости (асцит).
+клинико-биохимические обострения.гепатоспленомегалия.
Для послежелтушного и периода реконв - обострения в сочетании с
лихорадкой в течение короткого промежутка времени (1 – 2 сут).
235.
Хронический -симптомы интоксикации. Поваышается утомляемостьребенка, проявляется эмоциональная неустойчивость.Снижается аппетит
больного ребенка,тяжести в области эпигастра, метеоризме. печень и
селезенка увеличены.гематомы. Иногда случаются кровотечения из носа.
Диагностика вирусного гепатита D
В острую фазу заболевания в крови отмечаются специфические антитела
IgM, на протяжении нескольких последующих месяцев определяются
только IgG. В широкой практике диагностика осуществляется с помощью
метода ПЦР, позволяющего выделить и идентифицировать РНК вирус. HBV
HDV
Лечение вирусного гепатита D
базисную противовирусную терапию корректируют в сторону увеличения
дозировок, а продолжительность курса составляет(Пегилированный
интерферон альфа-2 ,стандартный интерферон, ламивудин, энтекавир(Бараклюд♠) является аналогом
нуклеозида гуанозина с мощной и селективной активностью в отношении
ДНК-полимеразы вируса
гепатита В). В случае отсутствия эффекта дозировки удваиваются, курс
удлиняется до 12 месяцев. Поскольку вирус гепатита D оказывает прямое
цитопатическое действие, препараты группы кортикостероидных
гормонов при этой инфекции противопоказаны.\
Декстроза, плазма, аминкапроновая кислота
Ингибитор протеолиза – контрикал
Диспансерное наблюдение. 1ое в стационаре через 10-15дн после
выписки. 2ое через 3, 6,9и12мес.- АлАТ и HBsAg.
Проф.: 1- изоляция выявленных больных, наблюдение за
контактными,возможно ,но не точно вм введение контактным
гипериммунного иммуноглобулина в дозе 0.06 мл/кг массы тела.
Специфическая-рекомбинантными вакцинами-Комбитекс, H-B-VaxII,
Энжерикс В. новорожденным в первые 24 ч жизни, в 1 мес. и 6 мес.
Детям, не получившим прививки до 1 года и не относящимся к группе
риска, а также подросткам и взрослым, не привитым ранее, иммунизацию
осуществляют по схеме: 0 – 1 мес. –6 мес. Детей, родившихся от HBsAgпозитивных матерей, вакцинируют по схеме 0 – 1 – 2 –12 мес.
3. Вирусный гепатит C.
236.
- инф з выз РНК-сод В, с гемоконтактным механизмом передачи,протекающее как хрон инф с частым развитием цирроза печени и
гепатокарциномы. Этиол. сем флавивирусов. выд 10 генотипов HCV, каждый
имеет неск подтипов (более 80). ВГС содержит структурные оболочечные
протеины (Е-1 и Е-2) и группу неструктурных белков-ферментов: NS-2 (α и β)
– протеаза; NS-3-протеаза/хеликаза; NS-4 (α и β) – кофактор; NS-5 (α и β) –
РНК-зависимая РНК-полимераза. Вирус чувствителен к хлороформу,
формалину, при температуре 60 °C сохраняется 10 ч, при кипячении
инактивируется в течение 2 мин.
Эпид-я. Источник человек, больной острой или хронической ф. Механизм
— гемоконтактный. Пути. зараж кровь, слюна, моча, сперма и др.
Факторами риска: в/в лекарства, наркотиков, переливание препаратов
крови, пересадка органов от доноров с HCV-положительной реакцией,
гемодиализ, Вертикальная передача HCV возм высокая конц вируса у
матери или соп инфицировании ее ВИЧ. Половой п редко, но если много
партнеров мб. Возм бытовой п (общими расческами, ножницами,
бритвами, зубными щетками и др.). Маркеры HCV нередко
обнаруживаются у лиц, контактировавших с больными хроническим
гепатитом С. Заб-ть. ВГС – широко распространенное заболевание (в мире
инф 1 % населения).
П-з. В проникает ч-з повр кожу и (или) слизистые оболочки. После
инфицирования HCV гематогенно попадает в гепатоциты, где происходит
его репликация. ВГС обладает прямым цитопатическим действием.
Поражение клеток обусловлено также действием вирусоспецифических
продуктов на клеточные мембраны и структуры гепатоцита, и
иммунологически опосредрваны повреждением, направленным на
элиинацию вирусных частиц. Хронизация патологического процесса при
гепатите С связана со снижением способности мононуклеаров крови
продуцировать α-интерферон, дисбалансом соотношения Т- хелперов и Тсупрессоров, что обусловливает недостаточность клеточного и
гуморального звеньев иммунитета. Хронический процесс в печени у
больных вирусным гепатитом С верифицируют как хр агрессивный гепатит,
реже как хр персистирующий гепатит. Хр ГС нередко возникает как
первично-хронический процесс без клинически манифестного начального
периода, или после легких и среднетяжелых ф.
237.
Клиника типичной ф Инкубационный п от неск суток до 26 нед., в ср 6 – 8нед. Преджелтушный пе постепенным началом, утомляемостью,
кратковременным повышением температуры, диспепсическими
расстройствами. Отмечается умеренное повышение печеночно-клеточных
ферментов. В конце периода появляются потемневшая моча и частично
обесцвеченный кал. В желтушном периоде наблюдается слабая или
умеренно выраженная желтушность кожи и слизистых оболочек,
сохраняются вялость, отсутствие аппетита, тошнота. Изредка рвота. У всех
больных незначительно гепатоспленомегалия. С появлением желтухи
симптомы интоксикации нарастают. Синдром цитолиза характеризуется
повышением содержания печеночно-клеточных ферментов в сыворотке
крови (в 3 – 20 раз по сравнению с верхней границей нормы).
Концентрация билирубина увеличивается в 2 – 8 раз. Послежелтушный
период и период реконвалесценции хар медленной обратной динамикой
клинически.
Диагностика. ОАМ, КАК, БХ крови (АЛТ, АСТ, ЩФ, билирубин прямой/не пр,
белок и фракции, холестерин, липопротеиды, клюкоза, тимоловая проба,
протромбиновый индекс, сулемовый титр), ПЦР крови на РНК HCV, ИФА
крови на анти- HCV, УЗИ ор бр полости. Моча на уробилин и желчные
пигменты.
Хронический ВГС– воспалительное заболевание печени, вызываемое HCV и
продолжающееся 6 мес. (и более), способное привести к циррозу печени
или быть ассоциированным с циррозом, обусловленным хроническим
вирусным гепатитом B. Болезнь представляет собой ведущую клиническую
форму HCV-инфекции. Характерной особенностью вирусного гепатита С
является возможность развития первично-хронического патологического
процесса в печени. Даже при нормальных показателях содержания
печеночно-клеточных ферментов при морфологическом исследовании
биоптатов нередко обнаруживают выраженное поражение печени. ХГС
свойственны внепеченочные поражения различных органов и систем
организма: васкулиты, мембранозно-пролиферативные гломерулонефриты,
криоглобулинемия, полимиозит, пневмофиброз, плоский лишай, синдром
Шегрена, поздняя кожная порфирия, увеит, кератит, апластическая анемия.
У больных хроническим гепатитом С в сыворотке крови обнаруживают
одновременно специфические антитела к HCV (анти-HCV IgM, анти-HCV
238.
IgG), RNA HCV. В 20 – 25 % случаев развивается цирроз печени, нередко –гепатоцеллюлярная карцинома.
Лечение. постельный Р, Диета – щадящая, стол 5а, 5щ, 5л/ж, 5п по
Певзнеру. При остром ВГС показано проведение этиотропной
противовирусной терапии с использованием рекомбинантного αинтерферона (интрон А) с момента выявления гепатита. Применяют
индукторы эндогенного интерферона: циклоферон в/м или в/в 1 раз в день
в дозе 6 – 10 мг/кг на 1, 2, 4, 6, 8, 10, 12, 14, 16, 18, 22, 24, 26 и 28-е сутки;
амиксин у детей старше 7 лет по 0,15 г/сут внутрь в течение 1 – 2 сут, затем
по 0,125 г через день; курс – 4 – 5 нед. При фульминантных формах
используют глюкокортикоиды, при хронических – препараты
рекомбинантного интерферона (интрон А и др.).
Профилактика. Специф профилактики нет. Рекомендуется профилактика
искусственного механизма передачи (переливание крови только по
жизненным показаниям, обоснованность инвазивных методов
обследования, использовании одноразового инструментария, строгое
соблюдение режимов обработки медицинского инструментария и
оборудования, использование защитных средств медработниками).
Пациентом с ХВГС рекомендуется проведение вакцинации против вирусов
гепатита А и В для предотвращения микст-инфицирования.
4. ВИЧ-инфекция.
й
й
й
й
–медленно прогрессирующее инфекционное заболевание, вызываемое
ретровирусами, поражаю- щими иммунную и центральную нервную
системы, с развитием иммунодефицитного состоя- ния, приводящего к
смерти больного от оппортунистических инфекци и опухоле .
Этиология. Вирус иммунодефицита человека относится к семе ству
РНК-содержащих ретровирусов, подсеме ству лентивирусов
(медленных вирусов).
Наружная оболочка, образуемая из мембраны клетки- хозяина,
пронизана вирусными белками – гликопротеидами (gp):
трансмембранным (gp 41) и внешним (gp 120). Оба белка называются
оболочечными (gp 160) и участвуют в фиксации вируса к мембране
клетки-мишени
239.
йй
й
й
й
й
й
й
й
й
й
й
й
й
Внутреннюю структуру – нуклеоид – окружает матрикс- ны каркас,
образованны белком р17. Собственная оболочка сердцевины
выполнена «коров- ским» белком р24
Геном ВИЧ содержит три основных гена: gag, env, pol. Ген gag кодирует
образование внутренних белков (р17/18, 24/26, 55/56); env – белков
оболочки (gp 41/36, 120/105, 160/140); pol – ферментных систем,
включая обратную транскриптазу и протеазу.
ВИЧ генетически и антигенно неоднороден: выделены ВИЧ-1 и ВИЧ-2.
При заражении ВИЧ-1 продолжительность жизни составляет 10 – 12
лет, ВИЧ-2 – 20 – 25 лет и более.
Вирус относительно усто чив во внешне среде: в высушенном
состоянии сохраняется 1 нед., во влажно среде – 3,5 нед. Возбудитель
разрушается при кипячении, де ствии ряда современных
дезинфицирующих растворов. ВИЧ относительно стоек к де ствию
ионизирую- ще радиации, ультрафиолетовому облучению и
замораживанию при температуре 70 °C.
Источником инфекции являются больные с различными клиническими формами заболевания и вирусоносители.
Механизм передачи – гемоконтактны .
Пути передачи: полово , парентеральны , вертикальны .
При вертикально передаче ВИЧ-инфекции (от матери плоду)
заражение происходит
трансплацентарно, интранатально (через околоплодные воды,
содержащие вирус), а также постнатально (через грудное молоко).
Факторами передачи являются кровь, семенная жидкость,
вагинальны секрет, грудное молоко.
Восприимчивость высокая, возможно, генетически
детерминированная. Выделяют группу риска и факторы риска
развития ВИЧ-инфекции.
Группа риска включает гомо- и бисексуалов, внутривенных наркоманов и
людей, нераз- борчивых в половых связях; реципиентов крови,
трансплантантов; больных гемофилией; детей, родившихся от ВИЧинфицированных женщин.
Факторы риска: при половом пути инфицирования – наличие крови при
половом кон- такте, неспецифические заболевания урогенитального тракта,
генитоанальный тип сношения; при парентеральном — высокая частота
внутривенных манипуляций, использование цельной крови,
эндоскопические исследования и применение методов экстракорпоральной
240.
детоксика- ции; при вертикальном — патология беременности, изменения виммунном статусе матери, отсутствие ВИЧ-нейтрализующих антител типа
gp120, предохраняющих плод от инфицирова- ния, наличие у матери
хронических заболеваний, ранний срок беременности и др.
У детей заражение ВИЧ в 70 – 80 % случаев происходит перинатально.
Сезонность и периодичность не отмечаются.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Патогенез. Входными воротами при естественных путях
проникновения возбудителя
являются слизистые оболочки половых органов и (или) прямо
кишки. Вирус распространя- ется лимфогенно, проникает в кровь, а
затем – в различные органы и ткани. При искусственном заражении
(гемотрансфузии, инъекции) вирус попадает непосредственно в кровь,
что влияет на характер течения ВИЧ-инфекции.
Мишенями для ВИЧ становятся клетки, на мембране которых имеются
белки-рецепторы СD4. Это лимфоциты (Т-хелперы), макрофаги, а
также некоторые клоны В-лимфоцитов, эпи- дермальные клетки
Лангерганса, фолликулярные дендритные клетки лимфоузлов и
некоторые клетки ЦНС (не роглия).
Поверхностны гликопротеин вируса gp120 соединяется с СD4рецептором клетки- мишени, происходит фиксация, сбрасывание
наружно оболочки вируса и пенетрация его нук- леокапсида в клетку.
С помощью фермента обратно транскриптазы (ОТ) – полимеразы из
ните РНК вируса строится ДНК. ОТ-ревертаза делает нить ДНК
дво но , а ОТ-интеграза встраивает свою ДНК в геном клетки-хозяина,
образуя провирус. В виде провируса в неак- тивно клетке ВИЧ может
существовать годами. При активации лимфоцита под влиянием
инфекционных или иных неблагоприятных факторов (ионизирующая
радиация, гиперанти- генная стимуляция, аллергизация) может
происходить дальне шая сборка вируса с участием фермента
протеазы. Для построения наружно оболочки ВИЧ использует
мембрану клетки- хозяина, что приводит к гибели клеток.
Размножение возбудителя обусловливает лимфопению за счет
уменьшения числа Т-хел- перов; снижается коэффициент Т4/Т8 (с 1,8 –
2,0 до 0,5 – 0,3).
Изменение хелперно и координирующе функци лимфоцитов и
макрофагов приводит к нарушениям во всех звеньях иммунитета.
Нарушается нормальная выработка лимфокинов: снижается
продукция интерле кина-2 (ИЛ-2); интерле кин-1 (ИЛ-1) и фактор
241.
некроза опу- холи (ФНО) вырабатываются непрерывно, оказываяде ствие на центральные органы иммуни- тета – костны мозг и
вилочковую железу, что вызывает лихорадку, анемию, снижение массы
тела. Под де ствием ИЛ-6 происходит поликлональная активация Влимфоцитов, приводящая к гипергаммаглобулинемии, увеличению
количества циркулирующих иммунных комплексов (ЦИК) и
аутоантител (антилимфоцитарных), образованию В-клеточно
лимфомы.
Нарушается выработка специфических антител на бактериальные
и вирусные антигены, что спо- собствует наслоению
рецидивирующих оппортунистических инфекци . Развиваются
инфекто-СПИД или онко-СПИД.
Существуют не ротропные штаммы вируса, не де ствующие на
лимфоциты, а поража- ющие клетки ЦНС (микроглию, астроциты) и
макрофаги. Они вырабатывают интерле кины токсического и
воспалительного де ствия (ИЛ-6, ФНО), что приводит к
возникновению не ро- СПИДа, не сопровождающегося
иммунодефицитом.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Классификация ВИЧ-инфекции (Приказ МЗ и СР от 17.03.2006 г. No
166).
1. Стадия инкубации.
2. Стадия первичных проявлени :
Варианты течения:
А. Бессимптомное.
Б. Острая ВИЧ-инфекция без вторичных заболевани .
В. Острая ВИЧ-инфекция со вторичными заболеваниями.
3. Субклиническая стадия.
4. Стадия вторичных заболевани :
А. Потеря веса менее 10 %; грибковые, вирусные, бактериальные
поражения кожи и слизистых оболочек; опоясывающи лиша ;
повторные фарингиты, синуситы.
Фазы:
– прогрессирование (на фоне отсутствия противоретровирусно
терапии;
на фоне противоретровирусно терапии);
– ремиссия (спонтанная, после ранее проводимо
242.
противоретровирусно терапии; на фоне противоретровируснотерапии).
Б. Потеря веса более 10 %; необъяснимая диарея или лихорадка
более 1 мес.; поражения кожи и слизистых, сопровождаемые язвами,
продолжительностью более 1 мес.; туберкулез; повторные или сто кие
вирусные, бактериальные, грибковые, протозо ные поражения
внутренних органов; повторны или диссеминированны
опоясывающи лиша ; локализованная саркома Капоши.
Фазы:
– прогрессирование (на фоне отсутствия противоретровирусно
терапии;
на фоне противоретровирусно терапии);
– ремиссия (спонтанная, после ранее проводимо
противоретровирусно терапии; на фоне противоретровирусно
терапии).
В. Кахексия; генерализованные бактериальные, вирусные, грибковые,
протозо ные и паразитарные заболевания; пневмоцистная
пневмония; поражения пищевода, бронхов, легких грибково ,
герпесвирусно , цитомегаловирусно этиологии; атипичные
микобактериозы; дис- семинированная саркома Капоши; поражения
центрально нервно системы различно этиологии.
Фазы:
– прогрессирование (на фоне отсутствия противоретровирусно
терапии;
на фоне противоретровирусно терапии);
– ремиссия (спонтанная, после ранее проводимо
противоретровирусно терапии; на фоне противоретровирусно
терапии).
5. Терминальная стадия.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Клиническая картина.
Стадия инкубации(инкубационны период) –период от момента
заражения до первых клинических проявлени и/или выработки
243.
йй
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
антител. Продолжительность ее обычно составляет от 3 нед. до 3 мес.,
но в единичных случаях может затягиваться до 1 года. В этот период
идет активное размножение ВИЧ. Больно практически не заразен,
так как вирус находится в клет-ках (CD4-лимфоцитах, макрофагах), но
инфицирование возможно при трансплантации органов, переливании
больших объемов крови. Это серонегативны период (ИФА «–»),
однако в крови пациента выявляются вирус иммунодефицита
человека, его антигены и нуклеиновые кислоты.
Стадия первичных проявлени –в этот период активная
репликация ВИЧ продолжается, появляются клинические
проявления и начинается выработка антител. Стадия первичных
проявлени может иметь несколько вариантов течения.
Бессимптомны вариант — клинические проявления ВИЧинфекции или оппортунистических заболевани , развивающихся на
фоне иммунодефицита, отсутствуют. Это серопозитивны период
(ИФА «+») – ответ организма на внедрение ВИЧ проявляется только
выработко антител.
Острая ВИЧ-инфекция без вторичных заболевани отмечается у 50
– 90 % инфици- рованных лиц в первые 3 мес. после заражения.
Наиболее часто проявляется лихорадко , высыпаниями
(уртикарными, папулезными, петехиальными) на коже и
слизистых, увеличе- нием лимфатических узлов, фарингитом.
Может отмечаться увеличение печени, селезенки, появляться
диарея. Иногда развивается так называемы «асептически
менингит», проявляю- щи ся менингеальным синдромом. Симптомы
менингита выражены не резко, не требуют специального лечения,
исчезают в течение 1 – 4 нед. В ряде случаев обнаруживают поражение
черепных нервов (V, VI, VIII пары). При люмбально пункции ликвор
вытекает под давлением, определяется лимфоцитарны плеоцитоз,
умеренное повышение содержания белка.
У 15 – 30 % больных острая ВИЧ-инфекция протекает в виде
мононуклеозоподобного или краснухоподобного синдрома. В
крови могут обнаруживаться широкоплазменные лимфо- циты,
атипичные мононуклеары. Однако в большинстве случаев
отмечаются 1 – 2 симптома в любых сочетаниях.
Начало клинических проявлени , как правило, опережает
сероконверсию. Чаще это серонегативны период (ИФА «–») – в крови
отсутствуют антитела к белкам и гликопротеидам ВИЧ. Однако в это
244.
йй
й
й
й
й
й
й
й
й
й
й
й
й
й
й
стадии можно определить р24 антигены ВИЧ, транзиторное снижение
уровня CD4-лимфоцитов.
Острая ВИЧ-инфекция с вторичными заболеваниями развивается в
10 – 15 % случаев на фоне иммунодефицита вследствие снижения
уровня CD4-лимфоцитов. Появляются вторич- ные заболевания
различно этиологии (ангина, бактериальная пневмония,
кандидозы, герпе- тическая инфекция и др.). Эти проявления, как
правило, слабо выражены, кратковременны, хорошо поддаются
терапии, но могут быть тяжелыми (кандидозны эзофагит,
пневмоцистная пневмония) и в редких случаях приводить к
летальному исходу.
Продолжительность клинических проявлени остро ВИЧинфекции варьирует от нескольких дне до нескольких месяцев,
однако обычно она составляет 2 – 3 нед. Исключение составляет
лимфаденопатия, которая может сохраняться на протяжении всего
заболевания. Клинические проявления остро ВИЧ-инфекции могут
рецидивировать.
Бессимптомное течение стадии первичных проявлени считается
более благоприятным. Чем тяжелее протекала острая инфекция
(если она сопровождалась вторичными заболевани- ями), тем больше
вероятность быстрого прогрессирования ВИЧ-инфекции.
Прогностически неблагоприятным считается и длительное
течение острого периода ВИЧ-инфекции (сохранение клиническо
симптоматики более 14 дне ).
Больно считается находящимся в стадии первичных проявлени
ВИЧ-инфекции в течение 1 года после появления симптомов остро
инфекции или сероконверсии. У подавляющего большинства
пациентов стадия начально ВИЧ-инфекции переходит в латентную
(субклини- ческую), но у некоторых может сразу переходить в стадию
вторичных заболевани .
Субклиническая стадия характеризуется медленным
прогрессированием иммунодефицита. В крови обнаруживаются
антитела к ВИЧ (ИФА «+»). В то же время скорость репликации
вируса, в сравнении со стадие первичных проявлени , замедляется.
Основным клиническим проявлением заболевания является
персистирующая генерали- зованная лимфаденопатия (ПГЛ),
которая характеризуется увеличением размеров периферических
(поверхностных) и глубоких лимфатических узлов до 1 – 5см и более,
245.
обычно в 2 – 3 регионарных зонах (ше ные, подмышечные, над- иподключичные, локтевые). Узлы подвижные, эластичные,
безболезненные, кожа над ними не изменена. Их консистенция
варьирует: вначале они сочные, тестовато консистенции, затем
уплотняются и уменьшаются в размерах. Преобладание мелких,
плотных лимфатических узлов, а также гепатоспленомегалия
являются неблагоприятными прогностическими признаками. В
отдельных случаях могут наблюдаться вялость, слабость,
субфебрилитет. По рекомендации ВОЗ диагностическое значение
имеет увеличение не менее двух лимфатических узлов размером
более 1 см (у дете более 0,5 см) в диаметре в двух разных
областях (кроме паховых), сохраняющееся не менее 3 мес. Однако
увеличение лимфоузлов у больных ВИЧ-инфекцие может
отсутствовать.
Длительность субклиническо стадии может варьировать от 2 – 3 до
20 и более лет, в среднем 6 – 7 лет. В этот период отмечается
постепенное снижение уровня CD4-лимфоцитов, в среднем со
9
скоростью 0,05 – 0,07 × 10 /л в год.
й
й
й
й
й
й
й
й
й
й
й
Стадия вторичных заболевани обусловлена истощением
популяции CD4-клеток за счет продолжающе ся репликации ВИЧ. В
результате на фоне иммунодефицита развиваются вторичные
(оппортунистические) заболевания (инфекционные и/или
онкологические), тяжесть проявления которых и обусловливает
клиническую картину стадии вторичных забо- левани . Это
серопозитивны (ИФА «+») период.
Стадия 4А обычно развивается через 6 – 7 лет от момента заражения.
Для нее характерны бактериальные, грибковые и вирусные
поражения слизистых оболочек и кожных покровов,
воспалительные заболевания верхних дыхательных путе ,
умеренно выраженная потеря веса. Обычно стадия 4А развивается у
9
пациентов с уровнем CD4-лимфоцитов ниже 0,5 – 0,35 × 10 /л (у
здоровых лиц число CD4-лимфоцитов колеблется в пределах 0,6 – 1,9 ×
9
10 /л).
Стадия 4Б чаще возникает через 7 – 10 лет от момента заражения.
Кожные поражения носят более глубоки характер и склонны к
затяжному течению. Развиваются поражения внут- ренних
246.
йй
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
органов. Могут отмечаться локализованная саркома Капоши,
выраженная потеря веса (более 10 %), лихорадка, поражения
периферическо нервно системы, туберкулез. Обычно стадия 4Б
развивается у пациентов с уровнем CD4-лимфоцитов менее 0,35 – 0,2 ×
9
10 /л.
Стадия 4В обычно выявляется через 10 – 12 лет от момента заражения
и характеризуется развитием тяжелых, угрожающих жизни
вторичных (оппортунистических) заболевани , их
генерализованным характером, поражением ЦНС. Обычно стадия
4В развивается у пациентов с уровнем CD4-лимфоцитов менее 0,2 ×
9
10 /л.
Клиническими маркерами стадии вторичных заболевани , наряду
с перечисленными признаками, являются: герпес зостер,
рецидивирующи просто герпес, рецидивирующи кандидоз,
ле коплакия языка, себоре ная экзема, цитомегаловирусны
паротит, а также оппортунистические инфекции. Могут
отмечаться кожны зуд, аменорея, панцитемия. Однако этот
процесс имеет еще обратимы (по кра не мере, на какое-то время)
характер. Спонтанно или вследствие проводимо терапии
клинические проявления вторичных заболевани могут исчезать.
Поэтому в стадии вторичных заболевани выделяют фазы
прогрессирования и ремиссии.
Терминальная стадия. Стадия СПИДа проявляется необратимым
течением вторичных заболевани даже на фоне проведения
адекватно противоретровирусно терапии и лечения вторичных
заболевани . Больно погибает в течение нескольких месяцев. Это
часто серонегативны (ИФА «–») период, так как из-за нарастающего
иммунодефицита количество антител в крови снижается, а
концентрация ВИЧ увеличивается. На это стадии число CD4-клеток
9
ниже 0,05 × 10 /л.
С целью мониторинга за состоянием ребенка наиболее удобно и
наиболее широко распространенно в мире является классификация
ВИЧ-ассоциированного иммунодефицита, которая включает четыре
иммунные категории, определяемые по процентному соотношению и
абсолютному содержанию CD4-лимфоцитов у дете различного
возраста (табл. 22). Абсо- лютное количество CD4-лимфоцитов с
возрастом уменьшается, в то же время их процентное содержание
247.
остается неизменным и поэтому является более предпочтительнымпри определе- нии степени иммунодефицита.
Значения CD4-лимфоцитов играют основную роль при решении
вопросов назначения противоретровирусно терапии, вакцинации и
химиопрофилактики.
й
й
й
й
й
й
Классификация возбудителе оппортунистических заболевани .
Просте шие:
1. Toxoplasma gondii. 2. Ysospоra belli.
3. Cryptosporidium spp.
4. Pneumocystis carinii. Грибы:
1. Candida albicans.
2. Cryptococcus neoformans. 3. Histoplasma capsulatum. 4. Coccidioides
immitis.
Бактерии:
1. Salmonella spp.
2. Mycobacterium avium complex.
3. Mycobacterium tuberculosis.
Вирусы:
1. Herpes simplex.
2. Cytomegalovirus hominis.
ВОЗ подразделяет оппортунистические заболевания на две группы.
Вторую группу составляют заболевания, которые могут развиваться
как на фоне тяжелого иммунодефицита, так и без него; поэтому
диагноз «СПИД» требует лабораторного под- тверждения. К это
группе относятся: бактериальные инфекции, сочетанные или
рецидиви-рующие у дете до 13 лет (более 2 случаев за 2 года
248.
йй
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
наблюдения): септицемия; пневмония; менингит; поражения косте и
суставов; абсцессы, обусловленные гемофильными палочками,
стрептококками; диссеминированны кокцидиомикоз
(внелегочная локализация); ВИЧ-энцефалопатия (ВИЧ-деменция,
СПИД-деменция); диссеминированны гистоплазмоз с внелегочно
локализацие ; изоспороз с диарее , персистирующе более 1 мес.;
саркома Капоши у люде любого возраста; лимфома головного
мозга (первичная) у лиц любого возраста; другие В-клеточные
лимфомы (за исключением болезни Ходжкина) или лимфомы
неизвестного иммунофенотипа: мелкоклеточные лимфомы (типа
лимфомы Беркитта и др.), иммунобластные саркомы; атипичны
диссеминированны микобактериоз с поражением, помимо легких,
кожи, ше ных или прикорневых лимфатических узлов; внелегочны
туберкулез (с повреждением внутренних органов, кроме легких);
сальмонеллезная рецидивирующая септицемия; ВИЧ-дистрофия
(резкое похудание, истощение).
Врожденная ВИЧ-инфекция
Риск развития ВИЧ-инфекции у ново- рожденных, родившихся от ВИЧинфицированных матере , в России не превышает 20 % и зависит от
величины вирусно нагрузки в крови беременно , состояния ее
иммунно системы и времени инфицирования ВИЧ. В большинстве
случаев инфицирование происходит в родах.
Факторы риска: длительны безвод- ны период (свыше 4 ч),
продолжительные роды, разрывы, инвазивны мониторинг плода,
инфицирование женщины во время беременности.
Чаще рождаются недоношенными, с недостаточно массо тела для
срока гестации, с другими инфекционными заболеваниями, которые
могут передаваться от матери к плоду (сифилис, парентеральные
вирусные гепатиты, герпесвирусные инфекции и др.). Влияние ВИЧ на
плод может проявляться наличием дисморфного синдрома (ВИЧэмбриопатии), которы включает микроцефалию, задержку роста,
гипертелоризм (большое расстояние между глазами), широкие
глазные щели, широки плосковыступающи лоб, треугольны
выпирающи желобок верхне губы, голубые склеры, косоглазие,
косолапость, незаращение верхне губы, ярко-красную ка му губ.
К ранними клиническим признакам врожденно ВИЧ-инфекции у
дете первых месяцев жизни относятся: длительная лихорадка,
персистирующая генерализованная лимфаденопатия,
гепатоспленомегалия, упорны кандидоз кожи и слизистых,
249.
йй
й
й
й
й
й
й
й
й
й
й
й
й
й
упорны энтерит, отсутствие прибавки массы тела, затяжная
пневмония, неврологические нарушения, отставание в
физическом и психомоторном развитии, рецидивирующие
инфекции, тромбоцитопения с геморрагическими проявлениями,
анемия.
Диагностика. Опорно-диагностические признаки ВИЧ-инфекции
(«критерии Банга»):
– характерны эпиданамнез;
– генерализованная лимфаденопатия;
– прогрессирующее снижение массы тела (10 % от исходно );
– необъяснимая диарея в течение 1 мес.;
– длительная лихорадка в течение 1 мес. (постоянная или
интермиттирующая);
– генерализованные бактериальные, вирусные, грибковые,
протозо ные, паразитарные заболевания;
– наличие СПИД-индикаторных болезне ;
– наличие оппортунистических инфекци ;
– наличие лимфоцитарно интерстициально пневмонии,
дисморфного синдрома, паро- тита, кардиопатии, артериопатии и др.
Диагноз «ВИЧ-инфекция» можно заподозрить клинически при
наличии у дете 4 диа- гностических признаков (у взрослых – 3
признаков).
Лабораторная диагностика. Основным методом диагностики ВИЧинфекции является обнаружение антител к вирусу с помощью
иммуноферментного анализа. Антитела к ВИЧ появ- ляются у 90 – 95 %
инфицированных в течение 3 мес. после заражения.
Метод ИФА является скрининговым. В случае положительного
результата анализ в лабо- ратории проводят дважды (с то же
сыворотко ), при получении хотя бы еще одного положи- тельного
ответа сыворотка направляется для постановки подтверждающего
теста - метод иммунного блотинга, принцип которого заключается в
выявлении антител к определенным белкам вируса (gр41, gр120,
gр160, если «+», то положительны , если другие белки, то
сомнительны , следует обследовать еще дважды: через 3 и 6 мес.;)
В последние годы решающее значение для прогноза и тяжести ВИЧинфекции имеет определение «вирусно нагрузки», т. е. выявление
количества копи РНК ВИЧ в плазме методом ПЦР.
250.
Лечение. Общими принципами лечения больных с ВИЧ-инфекциеявляются предупреждение прогрессирования болезни, ранняя
диагностика и лечение оппортунистических инфекци . В комплексную
терапию включают полноценную диету, поливитамины,
психоэмоциональную поддержку больных.
Принципы медикаментозно терапии:
I. Этиотропная противовирусная терапия.
II. Патогенетическая терапия:
– восстановление иммунного статуса путем заместительно терапии;
– лечение СПИД-индикаторных и оппортунистических инфекци .
III. Симптоматическая терапия.
Этиотропная терапия. Целью назначения противовирусных средств
является возде ствие на механизмы репликации вируса. В последние
годы разработана комбинированная противовирусная терапия ВИЧинфекции – «тритерапия». Она включает назначение ингибиторов
обратно транскриптазы (двух препаратов) и ингибитора
протеазы (одного препарата), возде - ствующих на ключевые
ферменты, обеспечивающие репликацию ВИЧ.
Ингибиторы обратно транскриптазы нарушают синтез провирусно
ДНК и предотвра-щают инфицирование новых клеток, но не
де ствуют на вирус в уже пораженных клетках. Применяют
нуклеозидные аналоги: азидотимидин (ретровир), зальцитабин
(хивид), дидано- зин (видекс), ламивудин (эпивир), ставудин
(зерит) и отечественны препарат фосфазид (тимазид).
Используют также ненуклеозидные ингибиторы обратно
транскриптазы: невирапин, делавирдин, лоривид.
Ингибиторы протеазы блокируют активность ферментов, которые
используются ВИЧ для стадии воспроизводства вирионов,
предупреждая образование новых вирусных частиц. При- меняют
следующие препараты: саквинавир, индинавир, ритонавир,
нельфинавир.
Применение комбинированно «тритерапии» способствует
уменьшению развития рези- стентности возбудителе к препаратам и
снижению количества побочных эффектов.
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
й
Эффективность противоретровирусно терапии оценивают по
снижению вирусно нагрузки до неопределяемого уровня. Дозы
противоретровирусных препаратов должны корректироваться при
251.
изменении массы тела на 10 %, иначе лечение окажетсянеэффективным из-за возникновения резистентных штаммов ВИЧ.
Патогенетическаятерапия. В качестве заместительно терапии
детям вводят человечески иммуноглобулин по 400 мг/кг 1 раз в
месяц. Назначают иммуномодуляторы: интерфероны (α, β, γ),
интерле кины (ИЛ-2 – ронколе кин), индуктор эндогенного
интерферона (цик- лоферон), колониестимулирующи фактор,
эритропоэтин, тимопоэтин, полипептиды.
Для лечения СПИД-индикаторных и оппортунистических инфекци
наиболее часто используют: при герпетическо инфекции –
ацикловир, при ЛИП – ацикловир + преднизолон, при кандидозе –
кетоконазол, флуконазол (дифлюкан), при бактериальных инфекциях
– пени- цилины, цефалоспорины, при туберкулезе – рифампицин, при
цитомегаловирусно инфекции – ганцикловир, при пневмоцистозе –
бисептол, при токсоплазмозе – метакельфин (пиримета- мин),
спирамицин.
Симптоматическая терапия включает поливитамины,
раты.
эубиотики, ферментные препаПрофилактика ВИЧ-инфекции у дете . С целью профилактики ВИЧинфекции у новорожденных проводится двукратное обследование
беременных женщин на наличие ВИЧ- инфекции (при постановке
на учет в женско консультации и в III триместре беременности).
В случаях выявления ВИЧ для профилактики передачи вируса ребенку
мать должна получать с 14- недели на протяжении все
беременности и в родах зидовудин.
- Если мать получала специфическую профилактику передачи ВИЧ во
время беременности и в родах, то ребенку с первых 8 – 12 ч жизни
назначают зидовудин в сиропе каждые6чвтечение 4 нед. или
невирапин в сиропе однократно в первые 48 ч жизни.
- Если мать не получала химиопрофилактику во время беременности и
в родах, то рекомендуется как можно раньше начать давать ребенку
оба препарата. Своевременное проведение противоретровирусно
терапии позволяет снизить риск перинатального заражения вирусом
иммунодефицита до 5 – 8 %.
й
й
й
й
й
й
й
й
й
й
й
й
й
Поскольку в большинстве случаев заражение ребенка ВИЧ происходит
интранатально, то при родах через естественные родовые пути
избегают амниотомии (вскрытия плодного пузыря), эпизиотомии
252.
(разреза промежности). Риск передачи ВИЧ при родоразрешениипутем операции кесарева сечения снижается в 2 раза.
Во время беременности необходимо информировать женщину о
риске инфицирования ребенка при грудном вскармливании или
вскармливании сцеженным грудным молоком. Если ребенок не
инфицирован ВИЧ, настоятельно рекомендуется перевести ребенка на
вскармливание искусственными смесями.
ВИЧ-инфекция у ребенка не является препятствием для посещения им
детского орга- низованного коллектива и участия в совместных играх
со здоровыми детьми. Предварительно ребенок должен быть обучен
безопасному поведению (не кусать и не царапать других дете ).
Основа профилактики ВИЧ-инфекции у взрослых и подростков –
ограничение числа половых партнеров, безопасны секс. В
настоящее время наиболее надежным средством индивидуально
защиты являются презервативы.
Противоэпидемические мероприятия включают обследование
доноров крови, спермы, органов, выявление источников инфекции
среди больных венерическими заболеваниями, гомосексуалистов,
наркоманов, а также наблюдение беременных по клиническим
показаниям.
Противоэпидемически режим в стационарах и обработка
медицинских инструментов такие же, как при вирусном гепатите В.
Вирусоносители в специально изоляции не нуждаются, больные
СПИДом госпитализируются в боксы инфекционных больниц для
предупреждения заражения их другими инфекциями.
7. Боррелиоз.
– инфекц природно-очаг заб-е, вызыв боррелиями и характериз
полисистемным пораж, склонностью к хр и рецидивир течению.
Этиология.Семейство Spirochaetacеae, род Borrelia. По форме
штопорообразная извитая спираль, гр-. Эпидемиология. Ист инф.- инфиц
дикие и домаш животн. Переносчики возбудителя – иксодовые клещи,
которые инфицируются при сосании крови животных. На территории
России наиболее распространены таежны клещ (Ixodes persulcatus) и
лесно (Ixodes ricinus).
й
й
й
й
й
й
й
й
й
й
й
Механизм передачи – гемоконтактны . Путь передачи – трансмиссивны .
Возбудитель попадает в кожу со слюно клеща, возможна контаминация
кожи фекалиями переносчика. Возможны энтеральны путь зара- жения
253.
(при употреблении сырого молока инфицированных коз, коров),трансплацентарная передача боррели от матери плоду.
Патогенез. Кожа – лу – регионарн лимфаденит – диссеминация:
ематогенно, лимфогенно и периневрально боррелии распространяются на
другие участки кожи, во внутренние органы (печень, селезенку, почки,
сердце), суставы, ЦНС. – выработка антитела класса IgM, их максимальная
концентрация наблюдается на 3 – 4- неделе болезни; ко 2-му месяцу
появляются антитела класса IgG. Аутоим мех-мы: липосахариды, входящие
в состав боррели , стимулирующие секрецию ИЛ-1 кл моноцитарномакрофагального ряда, некоторыми Т-лимф и В-лимф. ИЛ-1, в свою
очередь, вызывает секрецию простагландинов и коллагеназы
синовиально тканью - выражен воспаление в суставах с клиническими
проявлениями, напоминащ ревматоидны артрит.
Клиника: инкуб период от 1 дня до 30 дней(1-2 нед). Особенности клиники:
манифестные формы- общ.инфекционный синдром,кожные
проявления(кольцевидная эритема в околоушной
области,лицо,голова,в\ч туловища, в месте укуса
зуд ,боль,покраснение=инфильтрация ч\з 6 часов= красное пятно
увеличенное в размере-круглое,овальное,центр-бледный с цианотическим
оттенком.,наружный край неправильной формы с более интенсивной
гиперемией возвышается над поверхностью кожи-наружная триада.
Сохраняетсядни-мес,возникает вторичная эритема(дочерняя-она не имеет
границ,отсутствует перывичный аффект,локализация на других участках
кожи..всегда регионарный лимфааденит. )
Вторая стадия –диссеминация в суставы(мигрирующие боли в мышцах,
миозиты,артралгии, артриты крупных суставов ,,
сердце(лаймкардит,дилатационная кардиомиопатия с недостаточностью
ЛЖ,),нс(серозный менингит,диссеминио.энцефалит,невропатия ЧН,
синдром Банварта-триада: сер.менингит,неврит лицевого
нерва,полиневропатия.), кожа(тдиффузная эритема,кольцевидная
эритема,доброкачественная лимфацитома.
Третья стадия:хроническая от мес до лет, поражения теже. Нс(чаще
энцефалопатии),ОДС(артриты),кожа( атрофический акродерматит),
сердце(миокардиодистрофия).
й
й
й
й
й
Лечение:этиотропное(острое течение без органного поражения 1 стцефалоспорины 3пок ном 10., пролонгированные пенициллиныэкстанцеллин20-50тыс 1р\мес в теч 3 мес., диссеминированное поражение-
254.
цефалоспорины 14 дней,экстанцеллин 1\в 2нед-3 мес,затем1р\мес -3мес.всего 9 введений.).хроническое течение-ЦФ-21 день,экстанцеллин 1р\в
2нед-3 мес,затем 1р\мес-9 мес.
Раздел V. Инфекции с различными механизмами передачи.
1. Стафилококковая инфекция.
гр заб-й, вызыв бакт рода Staphylococcus, характериз разнообразной локализ
патологич процесса и клин полиморфизмом.
Гр+,шаровидные.19 видов, для ч-ка наиб значимы 3:
S. aureus (золотистый стафилококк) – патогенный, вырабат экзотоксин 4
типов.
2) S. epidermidis – эпидермальный стафилококк, штаммы кот могут
вызывать различные пат процессы в ослабл организме, особенно у нр и
недонош. Вырабатывает пигмент белого цвета.
3) Staph. Saprophyticus. Вид золотистого стафилококка включает не менее 6
биоваров (A, B, C, D, E, F). Возбудителем заб-й человека является биовар А.
Имм нестойкий.
В мазках из чистой культуры располагаются скоплениями(гроздья
винограда) в мазках из гноя встречаются короткие цепочки, одиночные и
парные кокки. Не имеют жгутиков, не образуют спор. Некоторые штаммы
образуют капсулу или микрокапсулу, в основном полисахаридной природы.
Хорошо растут на обычных питательных средах с рН 7,2 – 7,4 при
температуре 37 °C; образуют ферменты, расщепляющие многие углеводы и
белки
Эпидем:И.и-человек – больной/бактерионоситель; реже домашние
животные.Резрвуар: бактерионосители, у которых возбудитель
локализуется на с.о. носа.
М.М-капельный,контактный,фекально-оральный.Путь- возд-кап, воздпыл, конт-быт, пищевой.
П:вв(при экзогенном инфицировании) поврежденная кожа, с.о. рта, ДП и
ЖКТ, конъюнктивы, пупочная ранка-первичный гнойно -восп очаг(дети
ранн возр-сниж сод-я гранулоцитов с сп-ти к перевариванию микробов
фагоцитоз вирулентных штаммов оказ незавершенным =
персистирующая и длительная бактериемия) Ферменты, выд стаф,
способ размнож микробов в восп очаге и распр в тк (лимфогенным и
гематогенным путями).Размнож и гипель St много токсина=интоксик. При
преобладании гемолизинов развив пор-я органов и тканей с
геморрагическим синдр, при продукции токсина-1 – синдром токс шока,
при возд энтеротоксинов – пор-е ЖКТ.
255.
Патоморф: В месте внедрения возбудителя - воспалительный очаг:серозно-геморрагический экссудат, зона некроза, окруженная
лейкоцитарной инфильтр и скоплением стафило. Возможно обр-е
микроабсцессов с последующим их слиянием в крупные очаги
Кл:и.п.9ч-5сут.Стафилодермия-наиб распростр форма, встреч в любом
возр. Нр чаще: везикулопустулез, пузырчатку нр (пемфигус), реже –
эксфолиативный дерматит Риттера
Стафилокк: заражение ребенка возможно в антенатальном периоде, во
время родов или после рождения. При наличии инфекционно-восп заб-й у
матери заражение плода может произойти трансплацентарным путем. Во
время родов – при преждевременном отхождении околоплодных вод и
предлежании плаценты. Различают локализованные :
1.везикулопустулез, пузырчатку нр(высоко
контагиозна,вялые ,Т,сниж.аппетит, в обл паховых
складок,подмышки,живот, шея, появляются пузырьки заполненные
серозным содержимым, а ч\з 2-3 сут серозно-гнойное содержимое, при
вскрытии пузырей обнажается эрозивная поверхность,может протекать с
осложнениями.)
2 эксфолиативный дерматит Риттера(наиболее тяж.форма, начин на 5-6 д
с появления красноты и мацерации кожи в области пупка/ вокруг
рта,вскоре появляются пузырьки, кот. Быстро увел. В размере и
сливаются,происходит отслойка эпидермиса, и образование
эрозий ,интоксикация, выс.Т при растирании участков практически
здоровой кожи эпидермис сморщивается и отслаивается –симптом
Никольского.) и генерализованные формы инфекции.
(септицемия,септикопиемия)
Пораж-е др орг:с.о.( коньюктивиты,афтозно-язвенный стоматит),
ЛОР(ринит, назофарингит,отит),суставы(остеомиелит,артрит),дых.с-м
(пневмон,ларингит,ларинготрахеит), ЖКТ(пищев токсикоинф,
диареи,),НС(гнойный менингит,менингоэнцефалит),МВС( цистит,пн).
Стафилококковая инфекция со скарлатиноподобным синдромом может
развиться при любой локализации стафилококкового очага
(инфицированная рана, ожоговая поверхность, панариций, флегмона,
фурункул, остеомиелит). Начало острое, Тдо 39,5 °C, иногда рвота. Через 3
– 4 сут после появл первич стафилококкового очага- мелкоточечная сыпь
на внутренней пов-ти верхних и нижних конечн, внизу живота. Сыпь
располагается на гиперемированном фоне кожи, сгущается вокруг
первичного очага пораж-я, сохран в теч 1 – 2 сут. В зеве умеренная разлитая
гиперемия; с 4дн– «сосочковый» язык. Увелич р-ров лу соответствует
локализации поражения. Возможна генерализация процесса с
256.
возникновением вторичных гнойных очагов (отит, лимфаденит, синусит).В п реконвалесценции может наблюдаться пластинчатое шелушение кожи
Диф д-з: стрептококковой скарлатины и стафилококкового
скарлатиноподобного синдрома- сроки появления шелушения и их
характер. Стрепто: шелушение мелкими чешуйками к 2 – 3 нед заб-я.
Стафило скарлатиноподобном синдроме шелушение происходит крупными
пластами на 5 – 7 день заболевания. При стафилококковой инфекции со
скарлатиноподобным синдромом сыпь появляется вокруг гнойного очага
(гнойный лимфаденит, остеомиелит и тому подобное) на 4–5-й день
клинических проявлений болезни, «насыщенность» кожных складок
отсутствует, нет ангины, «малинового» языка, в отличии от стрепто. У
больных, в анамнезе которых существует настоящая стрептококковая
ангина (подтвержденная бактериологическими исследованиями),
появляются вновь клинические симптомы, сходные с наблюдаемыми при
стрептококковой скарлатине и которые, после проведения лечения при
помощи инъекций кристаллического пенициллина, не проявляют
тенденции к излечению или хотя бы к улучшению болезни. Больной
продолжает жаловаться на повышенную Т, скарлатиновую экзантему, рвоту.
К этим признакам добавляются проявления, характерные для скарлатины
стафилококковой этиологии: понос (частый, обильный жидкий стул),
устойчивые в отношении обыкновенного диетического и медикаментозного
лечения, баланит (воспаление кожи головки полового члена), клинически
характеризующийся воспалением слизистой головки члена и крайней
плоти.
ОДП: – характерный эпиданамнез; – местный очаг стафилококковой
инфекции; – лихорадка; – синдром интоксикации; – полиорганность
поражения; – склонность к затяжному течению
Д-ка: бактериологический(решающий) м-д-посев на твердые
среды(кровяной агар,желчно/молочно-солевой) забор со
с.о.,диагностич.знач является выдел стафилл.в первые дни болезни(105 –
106 КОЕв1гматериала). Опред.патогенность:р-я
плазмакоагуляции,ферментация маннита в анаэробных условиях.
Установливают фаготип и Ч к аб. Серологический м-д- выявление Ат в
сыворотке: аглглютининов и а-антитоксинов. Применяют р-ю агглютинации
с музейным штаммом стафил. 505 .титр 1:100. Экспресс м-д- латексагглютинация,радиоиммунный, иммуноферментный.
Л-е: комплексное. Диета по возрасту. Рациональное сочетание а\б и
специфических средств. Изоляция в боксы (полубоксы), что способствует
профилактике внутрибольничной инфекции. Большое значение –
санация очага., пригенерализ.ф- санация вторичных очагов. а\б:( легкие фполусинтетические пенициллины-аммоксициллин.,макролиды-
257.
эритромицин, линкомицин,. Тяж.формы- аминогликозидыгентамицин,амикацин, цефалоспорины- цефазолин. Генерализ.формы-ЦФ2(цефуроксим)и3 пок(цефтриаксон)., аминогликозиды 3
пок(амикацин),нитрофурановые преп-тможно применять при различных
формах.
Специфическая терапия имеет большое значение:при затяжном
характере- нативный стафил.анатаксин подкожно по схеме: 1 схема) 7
иньекций(0,1-0,2-0,3-0,4-0,6-0,8-1,0. Курс.доза= 3,4 мл вводят с интервалом
2,3 дня). 2схема ) 5 иньекций (0,1-0,5-1,0-1,0-1,0.курс=3,6мл интервал 1
день.). Стафиллококковый бактериофаг применяют местно при
стафилодермии, внутрь- пр о.энтеритах., подкожно и в\м. Гипериммунная
антистафилококковая плазма используется с первых дней болезни в
терапии стафилококковой инфекции, сопровождающейся токсикозом;
в/в, ежедневно или с интервалом в 1 – 3 дня (5,0 – 8,0 мл/кг/сут) в течение 3
– 5 дней Виферон (150 000 МЕ –до 7 лет, 500 000 МЕ –старше 7 лет) по
1св*2р 5-10 дней. Циклоферон 1р/с 4 – 7 лет – 150 мг (1 таб.), 8 – 12 лет –
300 мг, старше 12 лет – 450 мг на 1, 2, 4, 6, 8-й дни и далее еще 5 приемов с
интервалом 72 ч. Применяют пробиотики (линекс, бифиформ,
бифидумбактерин, лактобактерин и др.), ферменты (креон, панкреатин,
мезим-форте, абомин), витамины (С, А, Е, группы В), симптоматические
средства Диспансерное наблюдение: от 1 мес до 1 года.
Проф-ка:выявление, изоляция,лечение,дезинфекция,асептика, антисептика.
2. Микоплазменная инфекция.
ti
Микоплазменная инфекция – гр заб, выз микоплазмами и хар преим пор
легк, мочепол сист+органов плода.
Эт: M. pneumoniae, M. hominis, Ureaplasma urealy cum(ей нужна мочевина,
жив только в МПС)…(70 видов), наимельчайшие мо. Кл сост из нуклеотида,
представ ДНК-подобн нитями, риб и трехсл мембр. Нет клет
стенки=полиморфизм(форма кольца, гранулы, сферического тела).
Токс: экзотоксин+нейротоксин(токс дей-е на НС,ССС, пов прониц ГЭБ.) МО
распол вне, внутриклет
Мик гр-, окраш азур-эозином по Романовскому, нейтр красным, при ШИКреакции.
-разр УЗ, при УФО, повт замораж, нахожд в дистил воде. При темп 40 °C
=гибель неск час. Дезинф ср-ва=гибель.
-Эритромицин =гибель. Микоплазмы высокочу к тетрациклину,
линкомицина, гентамицина, левомицетина.
-пениц=резист.
Эпид: ИИ:бол c острыми и хр ф +носит
258.
titi
МП: кап, конт, гемоконт. ПП: ВК, пол и вертик (трансплац или интранат).
Сезонность: окт – нояб.
-урогенит микоплазм (M. hominis, M. genitalium, U. urealy cum)=заб ОМТ, а
у берем– выкид, преждевр роды и внутриутр инфицир плода. Вр
микоплазмоз =прич гибели плода, внутриутр гипотрофии, пор разв.
Патогенез: ВВ :M. pneumoniae СО респир тракта; M. hominis =СО мочепол
сист, реже ВДП; U. Urеaly cum=СО уроген тр. ---фикс вместе ВВ(=хр рецид
формы)---адсор на пов реснич эпит альвеолоцитов---прекращ движ ресн—
дистроф изм, гибель , дисквамац кл.--- проникают в альвеолоциты II типа,
макрофаги, лейкоциты=гибель кл
+Цитопролиферативное действие: отмеч пролиф кл стромы альвеол, реакт
изм бронх, бронхиол, мелк сос, расстр микроцирк.
+ ингиб защ сист дых пут(мукоцилиар, фагоцитар, сурфакт, протеолит) =
перекись водорода.
Гематоген диссемин =менингиты, артриты, отиты, миокардиты.
Иммун: 1 – 2-й нед= противомикоплазменные антитела
У реконвал=ат сниж на 8-й неделе и сохр от 6 – 12 мес. до 5 – 10 лет
КлассификациЯ: респираторный микоплазмоз, урогенитальный
микоплазмоз, врожденный микоплазмоз.
Клин респир:
-микоплазмоз ВДП (неослож респир микоплазмоз)
-микоплазменная пневмония.
Микоплазмоз ВДП. ИП – 3 – 11 сут. Постепнач, реже острое.
Синдром инток: умер (недомогание, гол боль, чувство ломоты), Т субфебр
в течение 7 – 10 сут.
При ост нач =Т до фeбрильных цифр, но не более 4 – 6 сут.
Катаральный синдром (1 – 2 нед): фарингит (разлит гипере-я и зернис зад
ст глот, перш в горле); ринита; трахеита или бронхита (часто с
обструктивным компонентом). МБ коклюшеподобный кашель+ болив
груди, животе +рвота.
-легкая гиперемия лица, инъекция сосудов склер.
др синдромы: лимфаденопатия, гепатомeгалия, экзантема (мелкопятнистая
розовая сыпь на туловище и лице), диспепсический синдром (тошнота,
рвота, боли в животе, диарея).
Прогноз благоприятный.
Микоплазменная пневмония. У детей чаще двустор., у взр правост. ИП —
от 8 до 35 сут (в среднем 15 – 20 сут).
Период разгара: о или постеп.
259.
С. Инт(10 – 20 сут):умер= гол боли, раздраж, вял, +боли в суст и в областипоясницы, ознобы.
С. Лих:Т макс к 3-м сут (при о нач) и на 7 – 12-е сутки (при постеп). Высокая
лих =6 – 12 сут, затем сниж литически, далее сохр длит субфебр (до 1 мес.).
несоот выс лих слаб симп интокс!
Катар с: фарингит, конъюнктивит,мб ринит. Кашель в начале сух--влажный, с вязкой мокротой, коклюшеподобный. С 5 – 7-х суток = боли в гр
клетке.
Ауск: разнокалиберные хрипы. Мб стойкий обструктивный синдром.
РГ: усил сос и бронхолег рис, интерстиц отек. , перибронхиальные уплот,
сегментари субсегмент ателектазы, утолщ костальной и межкостальной
плевры. Мб увел разм медиастин ЛУ.
+ гепатолиенальный синдром.
+ Синдром экзантемы ( 12 – 17 %) Сыпь пятнисто-папул, местами сливается,
бывает уртикарной.
+ умеренные лейкоцитурия, альбуминурия и цилиндрурия
Период реконвалесценции длительный и опр срок персист микопл.
Негладкое течение =пневмосклероза, пневмопатии, бронхоэктатической
болезни.
По тяжести: легкие(микопл ВДП(фарингит, трахеит)),
среднетяжелые(ВДП+обстук бр/пневм) и тяжелые(длит лих+слив пнев).
Течение =затяжное: выздор к 22 – 30-м сут(мб 40 – 45-м при позд разв
пневм).
Осложнения. Cпециф: менин, менингоэнцеф, полирадикулонев (синдром
Гийена – Барре), моноартр (преим круп суст), мигрир полиартрал, миокард,
перикард, с. Стивенса – Джонсона, с. Рейтера (пор сос обол глаз, суст и
МПС), гемолит анем, тромбоцитоп, плевр, пневмотор.
Неспецифические= бак микрофл (отиты, синуситы, пиелонефриты и др.).
Урогенитальный микоплазмоз. уретриты, простатиты, вагиниты, кольпиты,
цервициты, острые и хр пиелонеф. Врожденный микоплазмоз. Внутриутр
инфицирование = плацентит, самопроизв выкид или смерти реб сразу
после рождения( во всех органах). Поражаются альвеолоциты, выражены
изменения в печени, почках (преимущественно дистальных отделах
нефрона), ЦНС, слизистой оболочке кишечника, сердечно-сосудистой
системе, лимфоидных органах.
Особенности микоплазменной инфекции у детей раннего возраста.
Зараж =род пути аспир окопл вод.
260.
ti=тяжело по типу двусторонней пневмонии или генерализованных форм с
поражением печени, почек и ЦНС.
-Сост тяж, но Т не выс
+гепатолиенальный синдром.
+менингеальные симптомы, судороги.
+диарейный синдром.
Течение: длительное, волнообразное, микст-инфекция.
Диагностика.
Опорно-диагностические признаки микоплазменной пневмонии:
эпид+выс лих при умеренно выраж интокс+ катар+РГ+! диссоц клин и
рентген данных!+ склон к затяж теч+ гепатомегалия.
Лабораторная диагностика. Мазок , микроскопия(фазоконт
микроскоп\иммунофлюор): фарингеальной слизи, мокроты, гноя, ЦСЖ,
крови. «яичницу-глазунья»
Колонии Ureaplasma urеaly cum =элективная уреазная среда(изм цвета
среды (с желтого на красный)).
Экспресс-диагностика : реакцию иммунофлюор и мазки-отпеч с пов СО пол
орг.
Серологические реакции :
-пар сыворотки: I – до 6-хсуток болезни, II – через 10 – 14 сут. (титр АТ в 4
раза).
- РСК, РНГА, ИФА.
-кровь –лейкоцитоз, сдвиг, лимфопения, повышенная СОЭ, снижение
фагоцит акт макроф и кол С3-компонента комплем сыв, повыш Срб и сиал
кислот, диспрот .
Дифференциальная диагностика. ОРВИ (РС-инфекции, аденовирусной
инфекции), коклюша, туберкулеза, орнитоза, пневмохламидиоза,
крупозной пневмонии, поражений мочеполовой и нервной систем .
Орнитозная инфекция ( голуби или дом птиц).
-остро с высокой Т, выр токсикоза +нет катара. Пор легк на 3 – 6-е сутки,
гепатоспленомег,повыш СОЭ, лейкопен. Респираторный хламидиоз –
антропоноз, хар постеп нач, синдринтоксикации = слабо, Т тела=н или
субфебр. Симптомы пневмонии =сразу, кашель сухой, с неб кол слиз мокр.
МБ синдром шейного лимфаденита
Врожденный хламидиоз ( от 1 до 4 мес), постепенно. Длит теч без пов
темп. + кашель, одышка, учащ дых; разв эмфиз легк.
Лечение. Этиотр. терапия. Антибиотиками выбора макролиды:
эритромицин, рокситромицин, кларитромицин, спирамицин курсом 7 – 14
261.
дней, азитромицин 3 – 5 дней. У детей старше 8 лет возможно применениедоксициклина.
Патогенетическая терапия: дезинтокс средства(глк , коллоид р-ры); преп,
улучш кровоток и ум вязк кр(кавинтон,циннаризин); противосуд, спазмолит,
отхар сред(амброксол,мукалтин); антиоксид, + аэрозоли с протеолит
ферментами; +оксигенотерапию. При обструкц в2-ам, ИГКС.
иммуномодулирующая терапия: циклоферон (в таблетках по 10 мг/кг
однократно в сутки курсом 5 – 7 дней), рибомунил, виферон.
-физиотерапию (электрофорез с гепарином и др.), массаж.
-поливитамины (веторон для детей).
Диспансерное наблюдение. пульмонолог в течение 1 – 2 мес.
Профилактика. Как при орви
Больных необходимо изолировать до исчезновения клинических
проявлений болезни (при пневмониях на 2 – 3 нед., при ОРЗ – на 5 – 7 сут)
3. Хламидийная инфекция.
Хламидийная инфекция – группа инфекционных заболеваний,
вызываемых хламидиями, характеризующихся полиморфной
симптоматикой с преимущественным поражением органов дыхания, глаз,
мочеполовой системы и внутриутробным инфицированием плода
Этиология. Возбудителями хламидиозов являются грамотрицательные
микроорганизмы, относящиеся к семейству Chlamidiceae, роду Chlamidia.
Клеточные оболочки сходны по строению со стенками грамотрицательных
бактерий, но лишены пептидогликанов. Жизненный цикл развития
хламидий представлен двумя клеточными формами – элементарными и
ретикулярными тельцами. Элементарные тельца являются
высокоинфекционными внеклеточными формами, характеризующимися
полиморфизмом, имеющими розовато-фиолетовый оттенок при окраске по
Романовскому – Гимзе. В результате проникновения внутрь клетки
элементарные тельца превращаются в ретикулярные (репродукционная
внутриклеточная форма). Ретикулярное тельце способно к делению и
считается вегетативной формой хламидий, окрашивается по Романовскому
– Гимзе в голубоватый цвет. В ходе размножения вегетативные формы
262.
вновь образуют элементарные тельца, участвующие в заражениинеповрежденных клеток. Во внешней среде хламидии относительно
устойчивы: при комнатной температуре сохраняются несколько суток,
обычные дезинфицирующие растворы убивают их в течение 3 ч.
Культивируют возбудителей в развивающихся куриных эмбрионах и
культурах клеток. При неблагоприятных условиях (воздействие
антибиотиков, химиопрепаратов и т. д.) хламидии могут
трансформироваться в L-формы, способные к длительному
внутриклеточному персистированию, и самопроизвольно возвращаться в
исходные формы. В настоящее время известны три вида хламидий,
патогенных для человека: С. trachoma s, C. pneumoniaе, C. psi aci. Они
вызывают разные по клинической картине заболевания, имеют общий
групповой (термостабильный) антиген, различные видоспецифические
(термолабильные) и серотипоспецифические антигены. C. trachoma s
подразделяется на 15 серологических вариантов: А, В, С – возбудители
трахомы; D, E, F, G, H, J – возбудители респираторного хламидиоза
(пневмохламидиоз); D, E, F, G, H, I, J, K вызывают урогенитальный и
врожденный хламидиоз; L1, L2, L3 – возбудители пахового
лимфогранулематоза (болезни Никола – Фавра). C. pneumoniaе имеет один
серовар, является этиологическим фактором респираторного хламидиоза.
C. psi aci – возбудитель зоонозного хламидиоза – орнитоза (пситтакоза)
Эпидемиология. При антропонозных хламидиозах, вызванных C.
trachoma s и C. pneumoniaе, источником инфекции является больной
человек. Механизмы передачи: капельный, контактный, гемоконтактный.
Пути передачи при хламидийной инфекции разнообразны, зависят от вида
возбудителя. С. trachoma s передается половым, контактно-бытовым путем
(через руки матери, персонала, предметы обихода, белье, игрушки). Дети
инфицируются также вертикальным путем: трансплацентарно,
интранатально при аспирации содержимого родовых путей. C. pneumoniaе
передается воздушно-капельным путем. Повышение заболеваемости
отмечается в осенне-зимний и ранний весенний периоды. После
перенесенной инфекции формируется нестойкий иммунитет. Возможны
повторные случаи заболевания.
ti
tt
ti
ti
ti
tt
Патогенез. Входными воротами являются слизистые оболочки
дыхательных путей, половых органов, конъюнктивы и эпителиальные
263.
клетки роговицы. Посредством фагоцитоза возбудители попадают вэпителиальные клетки, где элементарные тельца уже через 8 ч после
внедрения превращаются в ретикулярные, которые бинарно делятся 8 – 12
раз. Спустя 36 – 48 ч пораженные клетки разрушаются, а вновь
образовавшиеся элементарные тельца инфицируют здоровые клетки.
Затем хламидии проникают в кровь, захватываются полиморфно-ядерными
лейкоцитами, разносятся по органам и тканям; при этом в патологический
процесс может вовлекаться эндотелий сосудов и эндокарда. Нельзя
исключить и лимфогенное распространение хламидий. В фазе
генерализации инфекции у части больных наблюдаются симптомы
интоксикации. При хламидийной инфекции, особенно у новорожденных и
недоношенных детей, имеется нарушение иммунных взаимоотношений с
развитием Т-иммуносупрессии. Иммунологический ответ организма
проявляется в повышении содержания В-клеток, т. е. инициации
гуморального звена. Кроме того, регистрируется нарушение в системе
интерферона, связанное со снижением способности лимфоцитов к его
образованию. Это предрасполагает к присоединению другой микрофлоры
и генерализации процесса.
Классификация хламидийной инфекции. В зависимости от источников
инфицирования выделяют зоонозный хламидиоз (орнитоз) и
антропонозные хламидиозы (респираторный хламидиоз, хламидиоз глаз,
урогенитальный хламидиоз, паховый лимфогранулематоз, врожденный
хламидиоз).
Клиническая картина антропонозных хламидиозов. Среди заболеваний,
вызываемых хламидиями, у детей наибольшее значение имеют
антропонозные хламидиозы: респираторный хламидиоз, врожденный
хламидиоз, хламидиоз глаз, урогенитальный хламидиоз.
ti
Респираторный хламидиоз. Заболевание вызывается C. pneumoniae и
реже некоторыми сероварами C. trachoma s. Чаще заболевают дети в
возрасте 4 – 12 нед. Респираторный хламидиоз протекает в двух
клинических формах – хламидийный бронхит и хламидийная пневмония.
ИП колеблется от 5 до 30 сут. Хламидийный бронхит. Начало заболевания
постепенное, синдром интоксикации, как правило, слабо выражен.
Температура тела обычно не повышается, однако в некоторых случаях
отмечается субфебрилитет. Сон и аппетит не нарушены. Катаральный
264.
синдром проявляется сухим, часто приступообразным кашлем(«коклюшеподобный синдром»). При аускультации выслушиваются
рассеянные, преимущественно среднепузырчатые хрипы. Патологические
изменения при перкуссии легких не характерны. Состояние бронхиальной
обструкции для респираторного хламидиоза не типично. При его наличии
необходимо исключать смешанную хламидийно-вирусную,
преимущественно хламидийно-респираторно-синцитиальную инфекцию.
Течение заболевания обычно кратковременное. Через 5 – 7 сут кашель
становится влажным, теряет приступообразный характер. Выздоровление
наступает через 10 – 14 сут. Очень часто клиническая картина бронхита
сочетается с симптомами назофарингита, отличающегося затяжным
течением. Характерны першение в горле, слизистые выделения из носа,
сухой кашель. Иногда кашель появляется только через неделю после
возникновения симптомов поражения носоглотки. У детей старшего
возраста и взрослых хламидийный назофарингит может быть
единственным проявлением респираторного хламидиоза.
Хламидийная пневмония. Заболевание чаще развивается постепенно.
Общее состояние нарушается незначительно. Синдром интоксикации
выражен умеренно. Катаральный синдром проявляется сухим,
непродуктивным кашлем, который постепенно усиливается и приобретает
приступообразный характер, сопровождается периоральным цианозом,
тахипноэ, рвотой («коклюшеподобный синдром»), но репризов не бывает.
По мере развертывания патологического процесса усиливается одышка до
50 – 70 в 1 мин и ко 2-й неделе заболевания развивается двусторонняя
пневмония. При объективном осмотре обращает на себя внимание
несоответствие между клинически выраженной пневмонией (одышка,
цианоз, крепитирующие хрипы, преимущественно на высоте вдоха) и
относительно удовлетворительным общим состоянием пациента с
минимальными симптомами интоксикации. У большинства больных при
обследовании выявляются гепатоспленомегалия и шейный лимфаденит.
При рентгенологическом исследовании отмечаются множественные,
мелкоячеистые, инфильтрированные тени на фоне незначительного
вздутия и усиления рисунка легочной ткани. Течение хламидийной
пневмонии обычно торпидное, изменения в легких могут сохраняться
несколько месяцев. При отсутствии своевременной терапии возможно
265.
развитие хронического поражения органов дыхания. Иногда заболеваниеначинается остро, с повышения температуры тела и развития выраженного
синдрома интоксикации. В таких случаях симптомы пневмонии отмечаются
сразу. Возможно развитие плеврита, пневмоторакса.
Хламидиоз глаз. Наиболее часто хламидийные конъюнктивиты
встречаются у новорожденных и детей раннего возраста. Трахома
характеризуется поражением конъюнктивы, роговицы и имеет хроническое
течение с рубцеванием конъюнктивы и хряща век. Осложнения: трихиаз
(заворот век и неправильный рост ресниц вследствие разрушения хряща
верхнего века и рубцевания конъюнктивы), птоз (опущение верхнего века),
ксероз (высыхание конъюнктивы и роговицы). В тяжелых случаях возможна
полная потеря зрения.
Урогенитальный хламидиоз распространен среди взрослых и подростков,
чаще передается половым путем. Описаны хламидийные уретриты,
простатиты, кольпиты, цервициты, бесплодие вследствие спаечного
процесса в маточных трубах, невынашивание беременности, хронические и
острые пиелонефриты. Характерных клинических особенностей
урогенитального хламидиоза не выявлено. Часто заболевание протекает
бессимптомно. Осложнения: проктиты, парапроктиты, стриктуры прямой
кишки и влагалища, деформация и слоновость наружных половых органов.
Паховый лимфогранулематоз (болезнь Никола – Фавра) проявляется язвой
на месте внедрения возбудителя, регионарным лимфаденитом с
нагноением и рубцеванием. Путь передачи – половой. Течение длительное,
рецидивирующее, с постепенным формированием рубцов и спаек, которые
могут затруднять лимфоотток и сопровождаться развитием отеков и
лимфостазами.
Врожденный хламидиоз. Риск возникновения хламидийной инфекции у
новорожденного имеется при наличии у беременной урогенитального
хламидиоза в стадии обострения (хориоамнионит, кольпит) в III триместре.
В гинекологическом анамнезе у этих женщин часто отмечаются кольпиты,
сальпингоофориты, бесплодие, невынашивание беременности,
хронические пиелонефриты, возможно также бессимптомное течение
инфекции.
266.
Хламидийная инфекция у новорожденных может протекать в видеконъюнктивита, назофарингита, туботита, среднего отита, бронхита,
пневмонии, хориоменингита, вульвовагинита, проктита. У 60 – 70 %
новорожденных инфекция принимает генерализованный характер с
поражением различных органов. Наиболее часто встречается
конъюнктивит. Заболевание развивается после 4-го дня жизни,
характеризуется длительным, вялым течением. Конъюнктивы глаз
диффузно гиперемированы. Типичными признаками являются склеивание
век после сна, отсутствие обильного гнойного отделяемого,
псевдомембранозные образования. Хламидийный конъюнктивит
продолжается около 3 – 4 нед. и не вызывает ухудшения зрения. У части
детей встречается поражение респираторного тракта, являющееся
следствием прямого действия хламидий на легочную ткань в результате
аспирации инфицированных околоплодных вод во время родов. Дети,
заболевшие хламидийной пневмонией, часто при рождении имеют оценку
по шкале Апгар менее 6 баллов. В раннем неонатальном периоде почти у
всех отмечается синдром дыхательных расстройств различной тяжести,
причем около 30 % детей нуждаются в проведении ИВЛ. У большинства
детей с рождения или в первые сутки жизни выявляется
гепатоспленомегалия, у 50 % – отечный синдром.
В отличие от детей более старшего возраста, у новорожденных
хламидийная инфекция протекает на фоне тяжелого токсикоза.
Максимальные проявления инфекционного токсикоза наблюдаются
преимущественно на 5 – 7-й день жизни. Отмечаются бледность и
«мраморность» кожи, угнетение функционального состояния ЦНС, вздутие
живота, срыгивания. У 50 % детей выявляется ранняя лимфаденопатия,
реже – кратковременная мелкоточечная сыпь. Приступообразный кашель с
отхождением тягучей мокроты может присоединяться на 2 – 3-й неделе
заболевания; у недоношенных детей возможны эквиваленты в виде
поперхиваний (из-за скопления большого количества слизи в верхних
дыхательных путях).
Диагностика. Опорно-диагностические признаки: – постепенное начало
болезни; – умеренно выраженная интоксикация; – длительный
приступообразный (коклюшеподобный) кашель без репризов; –
диссоциация между выраженной одышкой и относительно скудными
267.
данными физикального осмотра; – характерные рентгенологическиеизменения в легких; – гепатоспленомегалия; – лимфаденопатия. Опорнодиагностические признаки врожденного хламидиоза– данные акушерскогинекологического анамнеза матери (частые выкидыши, бесплодие,
эндометрит и др.); – полиорганность поражения: вялотекущие
конъюнктивиты, развивающиеся после 4- го дня жизни и резистентные к
терапии; отиты, хориоменингиты, пневмонии с синдромом дыхательных
расстройств и отечным синдромом; гепатоспленомегалия;
лимфаденопатия.
Лабораторная диагностика. Используют метод прямой
иммунофлюоресценции (РИФ) с моноклональными и поликлональными
антителами к белкам наружной мембраны возбудителей и реакцию
непрямой иммунофлюоресценции (РНИФ) для определения антител к C.
trachoma s, выделение хламидий в культуре клеток с определением
чувствительности к антибиотикам. Исследуют соскобный материал
конъюнктивы, нёбных миндалин, слизистых оболочек задней стенки
глотки, уретры, вульвы, прямой кишки, а также центрифугат мочи.
Дополнительно применяют серологические методы (РСК, РНГА,
определение IgG, IgA, IgM иммуноферментным методом – ELISA).
Необходимо провести обследование ребенка и матери.
ti
Лечение хламидиоза комплексное. Этиотропная терапия. Используют
антибиотики-макролиды: эритромицин, рокситромицин, кларитромицин
курсом 10 – 14 дней, азитромицин 6 – 10 дней. У детей старшего возраста
возможно использование фторхинолонов (левофлоксацин).
Патогенетическое и симптоматическое лечение включает оксигенотерапию,
дезинтоксикационные средства, десенсибилизирующие препараты,
рекомбинантные интерфероны (виферон) и интерфероногены
(циклоферон, амиксин). Назначают витамины А, С, Е (веторон для детей) в
возрастной дозировке. Для профилактики дисбактериоза кишечника
показаны биопрепараты. При пневмонии используют отхаркивающие
средства, массаж, ЛФК и физиотерапию. Терапия конъюнктивитов
предусматривает закладывание в конъюнктивальные мешки
тетрациклиновой или 5 % эритромициновой мази в сочетании с
закапыванием 20 % раствора сульфацил-натрия. Профилактика
хламидийных поражений у детей сводится к своевременному выявлению и
268.
лечению хламидийной инфекции урогенитального тракта у их родителей.Детям, родившимся от матерей с нелеченной хламидийной инфекцией,
назначают макролиды сразу после рождения
4. Клещевой энцефалит.
Клещевой энцефалит-природно-очаговое заболевание, передающееся
трансмиссивным либо пищевым путем, харак с интоксикации и
поражением цнсы с развитием различных клинических вариантов.
семейству
Flaviviridae, роду Flavivirus.арбовирусов.РНК. При комнатной т живет 10
сут, при пов т до 37 °C погибает в течение суток, при нагревании до 60 °C –
10 мин, при кипячении – через 2 мин.хор сохраняется при низких т,
замораживании, высушивании. Вирус инактивируется под действием
дезинфицирующих растворов, формалина, фенола, спирта, УФО.
резервуар и источ:грызуны,ежи, зайцы, белки, птицы.
Переносчик – иксодовые клещи: Ixodes persulcatus – в восточных регионах
и Ixodes ricinus – в западных.
Механизмы : гемоконтактный, фекально-оральный.Путьтрансмессивный,при укусе инфицированным клещом (чаще самки в стадии
имаго и нимфы) или пищевым путем – при употреблении инфицированного
сырого козьего или коровьего молока.
весенне-летняя сезонность.стойкий иммунитет.
Патогенез: вход.ворота- кожа и слиз.обол.ЖКТ. в месте внедрения вирусапервичный аффект(пятно,папула). Первичная вирусемия до 4 сут.
Гематогенным путем вирус проникает в органы ретикулоэндотелиальной
системы(печень,легкие,селезенка) где размножается и накапливается.
Повторная вирусемия- начало клин проявлений.
*неочаг(менингеальная),очаг(энцефалитическая,полиомиелитическая,поли
оэнцефаломиелитическая),атипич(лихорадочная,стертая,бессимптомная).
- лёгкая;- среднетяжёлая; тяжёлая.
- острое;хроническое (прогредиентное);двухволновое течение с указанием
формы второй волны.
269.
1 Инкуб 7 – 14 сут, с колебаниями от 1 до 30 сут. Удлинение у детей,получивших Ig.Более короткий при пищевом пути.
2 Продромальный-отсутствует; иногда больные жалуются на недомогание,
общую слабость, умеренную головную боль, нарушение ритма сна.
3 разгар.остро т 39– 40 °C, озноба, жара, сильной головной боли, тошноты,
рвоты.гиперемия лица, шеи, груди, инъекция сосудов склер, светобоязнь,
боль в глазных яблоках; реже (жидкий стул, боли в животе), ломящие боли
в мышцах.
Гипертермия в течение 3 – 4 сут – первая «лихорадочная волна». иногда
через 2 – 7 сут отмечается вторая волна лихорадки,которая сопровождается
развитием менингеальных или очаговых симптомов.при пищев пути.
*Менингеальная форма-серозное воспаление оболочек гм.острое начало,
гипертермию, общеинфекционные проявления, общемозговые (сильная
головная боль, многократная рвота) и менингеальные симптомы. На 2 – 3-й
день энцефалитический синдром: нарушение сознания (от сонливости,
заторможенности до комы), судороги(вплоть до статуса); иногда
психомоторное возбуждение, нестойкие неврологические симптомы
(тремор конечностей, изменение мышечного тонуса и рефлексов).
Давление ЦСЖ повышено, определяется смешанный или лимфоцитарный
плеоцитоз,белок увеличен.
*Энцефалитическая форма чаще в детском возрасте,больше с. пор
гм.общемозговой симптоматики (нарушение сознания, судо-рожные
приступы).+ Очаговая симптоматика-двигательные зоны коры гм
сопровождается моно- или гемипарезами центрального (спастического)
характера(гипертонусом, гиперрефлексией, клонусами стоп, пат стопными
знаками) -ядра чмн-бульбарный синдром (нарушение глотания,
поперхивание жидкой пищей, гнусавый оттенок голоса,афония, паралич и
атрофия мышц языка,птоз), косоглазие, вялый парез лицевой мускулатуры
на стороне поражения. -подкорковые ядра -гиперкинезами(хореическими,
атетоидными, миоклониями).
прогноз-двигат ф-ции вост медленно,+бульбарные р-ва -растройство дых
и ссс.
270.
*Полиомиелитическая -вялые парезами (параличами) мышц шеи,туловища, конечностей.чаще шейного утолщения см.симптомокомплекс:
«свисающая голова», «свободные надплечья», «крыловидные лопатки»;
движения в проксимальных отделах верхних конечностей резко
ограничены, в дистальных отделах – активные движения и рефлексы могут
быть сохранены.
*Полиоэнцефаломиелитическая -поражения гм и см.
*Атипичные формы. Лихорадочная-общеинфекционным синдромом
(кратковременная высокая лихорадка, умеренно выраженные симптомы
интоксикации).ставят при лаб исл.чаще пищевой.
*Стертая -общеинфекционных симптомов без органических изменений со
стороны нервной системы. Возможно появление нестойких
неврологических нарушений (менингеальные симптомы, асимметрия
лица, нистагм, недоведение глазных яблок кнаружи, повышение
сухожильных рефлексов или анизорефлексия).
! Наиболее типичной для хр течения -кожевниковская (корковая)
эпилепсия (постоянные миоклонические гиперкинезы, периодически
переходящие в большой тонико-клонический приступ с потерей сознания).
!У детей раннего возраста наиболее постоянно наблюдаются
общемозговые симптомы, заболевание протекаеткрайне тяжело, с
частыми повторными судорогами или с длительным, трудно
купируемымсудорожным статусом.
Диагностика: вирусологический м-д, экспресс
м=ды(ПЦР,ИФА,ИФЛ),неспецифические м-ды(при люмбальной пункции
ликвор вытекает под давлением ,прозрачный,возможен смешанный или
лифоцитарный плеоцитоз, повыш.белка,.
инструментальные м-ды-ЭЭГ,КТ,МРТ,электромиограмма.
+выявл ат в крови и ЦСЖ используют РН, РСК, РТГА.нарастание титра
антител в 4 раза и более при двукратном исследовании с интервалом не
менее 3 – 4 нед. от начала заболевания. Диагностический титр 1: 40 при
условии, что больному не вводился Ig.
ДИФ Д_КА
271.
Клещевой боррелиоз-Лёгкая гиперемия зева. Внешний вид больного нехарактерен. Первичный аффект, кольцевидная мигрирующая эритема,
полиморфная сыпь, доброкачественная лимфоцитома. Регионарный
лимфаденит. Поражение глаз, суставов, сердца, печени. Синдром
Банноварта(корешковые боли, периферический парез (в том числе
лицевого и отводящего нервов) и менингит с лимфоцитарным
плеоцитозом)
Лептоспироз-Яркая гиперемия зева, кровоизлияния на мягком нёбе.
Характерен. Синдром «капюшона»,склерит. Пятнисто-папулезная и
петехиальная сыпь, желтушность кожи и слизистых. Поражение мышц,
сердца, печени, почек. Полиневриты, мозжечковая атаксия, атетоз. Анемия,
тромбоцитопения.
Лечение:при появ симпт госпит.постельный,диета с уч возраста.
этиотр-иммуноглоб челевеч в первые дни.0,1мг/кг/сут.+анаферон
детский,препараты рекомбинантных интерферонов (реаферон, виферон).
патоген.1дегидротац(лазикс),дезинтоксикацию (глюкозо-солевые
растворы, реополиглюкин).
При отеке гм- респираторную поддержку (увлажненный кислород,
интубация, ИВЛ); инфузия- реоглюман, маннитол;глюкокортикоиды
(дексазон); препараты, улучшающие трофику мозга (трентал, кавинтон);при
судорогах – реланиум, ГОМК, фенобарбитал. При развитии вялых парезов и
параличей назначают витамины группы В, вазоактивные нейрометаболиты
(актовегин, инстенон),антихолинэстеразные препараты (прозерин,
убретид), иммуномодуляторы (циклоферон),физиотерапию, массаж, ЛФК,
гипербарическую оксигенацию.
Диспансеризация.в 1год-невропатологом не реже 1 раза в 3 мес.; в
последующем – 2 – 3 раза в год. При удовлетворительном самочувствии и
полном восстановлении функций пораженных органов через 2 –3 года
возможно снятие с учета.
ПРОФИЛАКТИКА,
Специфическая активная проф- культуральной инактивированной
вакциной (концентрированная сухая и сорбированная жидкая вакцина
отечественного производства). Курс вакцинации состоит из 3 прививок и
272.
должен быть закончен за две недели до посещения эндемичного района.рв через 1 год, затем каждые 3 года.
Специфическая пассивная-иммуноглобулина непривитым лицам: перед
выездом в природный очаг (защитное действие до 4 нед.) или не позднее
48 ч с момента присасывания клеща (в фазе первичной вирусемии).





















































































































































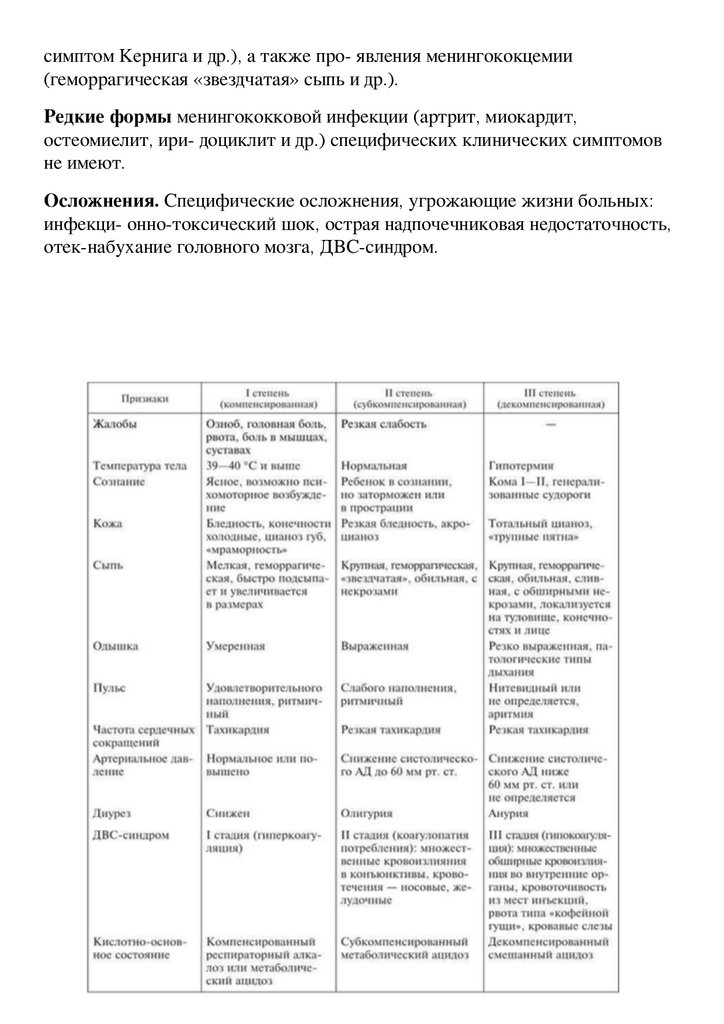


























































































































 medicine
medicine








