Similar presentations:
Неотложная помощь при острых аллергических состояниях у детей. Острые аллергические и токсико-аллергические поражения кожи
1. Неотложная помощь при острых аллергических состояниях у детей. Острые аллергические и токсико-аллергические поражения кожи у
детей.2.
Острая аллергическая реакцияэто угрожающее жизни состояние,в основе развития которого лежат
иммунологические механизмы, имеющие разнообразную этиологию и
различные органы- мишени.
3.
Аллергические заболевания делятся на две группы:1.
2.
Генерализованные или системные
аллергические реакции:
А. Анафилактический шок,
Б. Токсико-аллергические дерматиты:
- синдром Стивенса-Ждонсона,
- синдром Лайелла.
Локализованные аллергические реакции:
- аллергодерматиты (атопический дерматит,
крапивница и т.д.)
- респираторные аллергозы (аллергический
ринит, лярингит, трахеит, бронхиальная астма и
т.д.)
4.
АНАФИЛАКТИЧЕСКИЙ ШОК (АШ)код по МКБ-10: Т78.2 Анафилактический шок , неуточненный.
Это острая тяжелая системная угрожающая жизни
реакция гиперчувствительности, сопровождающаяся
выраженными нарушениями гемодинамики
(согласно международным рекомендациям- WAOWorld Allergy Organization;снижение систолического
артериального давления ниже 90 мм. рт. ст. или на
30% исходного уровня), приводящими к недостаточности кровообращения и гипоксии во всех жизненно
важных органах.
Патогенетически АШ может развиться как
аллергическая реакция 1 типа- IgE-зависимая, так
и неаллергическая с участием иных механизмов.
5.
• Без выраженных гемодинамическихнарушений диагноз шока неправомерен:
• Например: жизнеугрожающий
бронхоспазм в сочетании с
крапивницей это анафилаксия,
но не АШ.
6.
Варианты анафилактического шока:-типичный- гемодинамические нарушения сочетающиеся с поражением кожи и слизистых оболочек
(крапивница, ангиоотек), бронхоспазм;
-гемодинамический- преимущественно гемодинамические нарушения;
-асфиксический-преобладают симптомы острой дыхательной недостаточности;
-абдоминальный-сиптомы поражения органов брюшной
полости;
-церебральный-преобладают симптомы поражения цнс.
7.
В зависимости от характера течения АШ различают:-острое злокачественное течение (острое начало с
быстрым снижением АД, нарушением сознания, проявлениями ОДН с бронхоспазмом, развитие отека легких,
комы), при котором интенсивная терапия практически
неэффективна;
-острое доброкачественное течение (нарушение сознания в виде оглушенности, сопора, функциональные
изменения сосудистого тонуса с симптомами ДН), характерен эффект от адекватной и своевременной
терапии;
-затяжной характер течения- обычно после введения
препаратов пролонгированного действия;
8.
В зависимости от характера течения АШ различают:-рецидивирующее течение (повторный шок после первоначального купирования его проявлений);
-абортивное течение, благоприятное (быстро купируется, гемодинамические нарушения выражены слабо).
9.
степень тяжести анафилактического шока:1-я степень тяжести- появление предвестников,
незначительные гемодинамические нарушения, АД
снижено на 30-40 мм рт. ст. от исходного уровня;
2-я степень тяжести- гемодинамические нарушения
выражены, АД ниже 90-60/40 мм рт. ст., нарушение
сознания;
3-я степень тяжести- потеря сознания, цианоз, судороги, АД 60-40/0 мм рт. ст.,расширение зрачков,
нарушение ритма сердца, нитевидный пульс;
4-я степень тяжести– тоны сердца и дыхания не
прослушиваются, АД не определяется, кома.
10.
клинические проявления анафилактическогошока:
-беспокойство,
-ощущение жара,
-чувство страха,
-головокружение,
-шум в ушах,
-чувство сдавления в груди и нехватки воздуха,
-тошнота, рвота,
-эритема,
-бледность кожного покрова и видимых слизистых
оболочек,
-цианоз,
-пена изо рта,
-прогрессирующее снижение артериального давления ,
11.
-нитевидный пульс,-ангионевротический отек лица и других
частей тела,
-аллергический отек гортани,
-диспепсия,
-бронхоспазм,
-судорожный синдром,
-нарушение дыхания и сознания.
12.
Ведущими клиническими синдромамиявляются острая дыхательная недостаточность и острая сосудистая недостаточность.
Летальный исход наступает при нарастающей дыхательной, сердечно-сосудистой и острой надпочечниковой недостаточности.
13.
НЕОТЛОЖНАЯ ПОМОЩЬ1. прекратить поступление аллергена в организм больного,
2. обеспечить проходимость дыхательных путей
(при необходимости-коникотомия, интубация
трахеи),
3. уложить больного, приподняв ему ноги;
4. мониторинг АД, ЧСС, ЭКГ-мониторинг, пульсоксиметрия,
5. повернуть голову набок, предупредить
западения языка, аспирацию рвотных масс;
14.
НЕОТЛОЖНАЯ ПОМОЩЬ6. провести ингаляцию кислородом под контролем пульсоксиметрии (сатурации крови кислородом),
7. В максимально короткие сроки внутривенно
ввести эпинефрин (Адреналин) в дозе
0,01мг/кг (0,1 мл/кг в разведении 1:10000),
максимальная доза 1 мг (10мл),
8. Повторно вводить эпинефрин в той же дозе
до уменьшения симптомов анафилаксии.
9. Если АД не удается стабилизировать , необходимо ввести в/в:
15.
а. Внутривенно ввести глюкокортикоиды(препараты второго выбора) в пересчете на преднизолон 2-5 мг/кг; дексаметазон 0,4% р-р 0,3-0,6 мг/кг (в 1 мл- 4мг).
б. при неэффективности повторить
введение глюкокортикоидов.
10. Только на фоне полной стабилизации
гемодинамики и при наличии показаний
в/в ввести антигистаминные препараты:
а. 1% р-р дифенгидрамина (димедрол)
0,05 мл/кг, но не более 0,5 мл детям до
1 года и 1 мл –детям старше 1 года,
16.
или р-р клемастина (Тавегил) или р-рхлоропирамина (Супрастин) из расчета
0,1мл/год.
11. Начать в/в струйное введение
0,9% р-р NaCl из расчета 10 мл/кг или
5% р-р Декстрана (Глюкозы) 20 мл/кг в
течении 20-30 мин.
При артериальной гипотензии вводить
декстран 10 мл/кг до стабилизации артериального давления.
17.
12. При отеке гортани ввести эндотрахеально 1-2 мл 0,1% р-ра эпинефрина в10-15 мл 0,9% р-ра NaCl.
13. При бронхоспазме ввести 2,4% р-р
аминофиллина (эуфиллина) 0,5-1,0
мл/год (но не более 10,0 мл) в/в струйно
в 20 мл 0,9% р-ра NaCl.
14. При сохраняющемся низком АД
ввести 1% р-р фенилэфрина (мезатона)
0,1 мл/год жизни, но не более 1мл
18.
15. При отсутствии эффекта:в/в титрованное введение допамина 8-10 мкг/кг вминуту при контроле АД и пульса.
16. При выраженной брадикардии:0,1%
атропин подкожно из расчета
0,05 мл/год жизни.
17. По жизненным показаниям (при
потере сознания, коме)- выполнить
тройной прием Сафара, провести
интубацию или коникотомию, СЛР.
19.
Признанный метод начала реанимацииили тройной прием Сафара выполняется
так:
1. Голова лежащего на твердой поверхности
человека запрокидывается назад.
2. Руками открывается рот.
3. Выдвигается нижняя челюсть.
После стабилизации состояния
госпитализировать пациента в
отделение реанимации стационара.
20.
неотложная помощь на госпитальном этапе1.
2.
3.
Нельзя поднимать пациента или переводить его в
положение сидя- это может привести к фатальному
исходу.
При сохранении артериальной гипотензии назначить ДОПАМИН 8-10мкг/(кг/мин) под контролем АД
и ЧСС. Для приготовления рабочего раствора 1мл
препарата (40 мг) + к 100мл 0,9% р-ра NaCl или
5% р-ра глюкозы, вводить в/в с помощью инфузионного насоса.
При бронхоспазме: а. ингаляции через небулайзер
β2-агонистов короткого действия САЛЬБУТАМОЛ
0,15мг/кг, но не более 5мг на ингаляцию, каждые 20
мин.,
21.
б. 2% р-р эуфиллина 0,5-1.0 мл на год жизни, но неболее 10 мл в/в струйно в 20 мл 0,9% р-р NaCl,
в. Отсосать слизь из верхних дыхательных путей с
помощью электроотсоса, провести оксигенотерапию,
г. При стридорозном дыхании – ингаляции
БУДЕСОНИДА (ПУЛЬМИКОРТ) по 500-1000 мкг
каждые 4 часа.
4. В случае острого отека гортани и угрозы асфиксии
показана интубация или трахеотомия. При
неэффективности дыхания- ИВЛ.
22.
Показания для перевода на ИВЛ:- Отек гортани и трахеи,
- Гипотония, которая не поддается терапии,
- Нарушение сознания,
- Стойкий бронхоспазм с развитием ДН,
- Отек легких ; кровотечение, связанное с
коагулопатией.
5. Коррекция сопутствующих состояний.
23. Лекарственные средства, используемые во время расширенной СЛР
Адреналин:• Внутривенно, внутрикостно:
0,01 мг/кг (0,01 мл/кг 1:10000)
• Эндотрахеально: 0,1 мг/кг (0,1мл/кг 1:1000)
Максимальная доза:
• Внутривенно, внутрикостно: 1мг
• Эндотрахеально: 2,5 мг (вводить в разведенном
виде в 5 мл 0,9% раствора хлорида натрия с последующим проведением ИВЛ (не менее 5 вдохов).
24. Лекарственные средства, используемые во время расширенной СЛР
Атропинрекомендован при гемодинамически
значимых брадикардиях.
При асистолии НЕ применяется!
Внутривенно, внутрикостно:0,02 мг/кг
• Эндотрахеально: 0,04-0,06мг/кг
• При необходимости препарат может
быть введен повторно.
• Максимальная доза: 0,5 мг
25. Лекарственные средства, используемые во время расширенной СЛР
Аденозин• Первая доза: 0,1 мг/кг (максимум 6 мг)
• Вторая доза: 0,2 мг/кг (максимум 12мг)
• 1. Мониторинг ЭКГ
• 2. Быстрое внутривенное или внутрикостное введение («толчком»).
• 3. Оптимальный вариант введения– в магистральный венозный сосуд,
как можно ближе к сердцу.
• 4. После введения препарата катетер необходимо промыть 0,9%
раствором хлорида натрия.
• 5. Время действия аденозина составляет 15 с
• 6. Период полувыведения - 10 сек
26. Лекарственные средства, используемые во время расширенной СЛР
Амиодарон• Стартовая доза: 5 мг/кг, внутривенно, внутрикостно.
• При необходимости можно повторить дважды до 15
мг/кг.
Максимальная разовая доза 300 мг
• 1. Мониторинг ЭКГ и А/Д
• 2. В случае остановки сердца препарат вводится внутривенно,
болюсно.
• 3. При наличии любого ритма, обеспечивающего минимальную
перфузию, показано внутривенное капельное введение в
течение 20-60 минут после консультации кардиолога
27. Лекарственные средства, используемые во время расширенной СЛР
Сбалансированные изотоническиекристаллоиды
• Внутривенно, внутрикостно: 20 мг/кг
• Медленное введение!
28. Лекарственные средства, используемые во время расширенной СЛР
ГлюкозаВнутривенно, внутрикостно:0,5-1 г/кг
Новорожденные: 5-10 мл/кг
Младенцы и дети: 2-4 мл/кг
Подростки: 1-2 мл/кг
• Вводится только при наличии
подтвержденной гипогликемии!
29. Лекарственные средства, используемые во время расширенной СЛР
Лидокаин• Внутривенно, болюсно: 1мг/кг.
• Внутривенно, микроструйно: 20-50 мкг/кг/мин
• Обладает меньшей эффективностью по
сравнению с амиодароном.
30. Лекарственные средства, используемые во время расширенной СЛР
Сульфат магния• Внутривенно, внутрикостно: 25-50 мг/кг при мерцании
желудочков в течение 20 и более минут.
• Максимальная доза: 2 г
• Применяется для лечения установленной гипомагниемии или
фибрилляции желудочков.
• NB!: При быстром внутривенном введении может
привести к развитию артериальной гипотонии.
31. Лекарственные средства, используемые во время расширенной СЛР
НалоксонОбладает мощным антипсихотическим действием
Менее 5 лет или менее 20 кг: 0,1 мг/кг, внутривенно, внутрикостно, эндотрахеально*.
• Более 5 лет или более 20 кг: 2,0мг, внутривенно, внутрикостно,
• эндотрахеально*.
• Для профилактики угнетения дыхания при
использовании опиоидов необходимо использовать меньшие дозы.
32. Лекарственные средства, используемые во время расширенной СЛР
Прокаинамидантиаритмический препарат
• Внутривенно, внутрикостно:15мг/кг
1. Мониторинг ЭКГ и А/Д
2. Вводить очень медленно (в течение 30-60 минут).
3. Необходимо соблюдать осторожность при одновременном назначении с любыми другими препаратами,
увеличивающими интервал Q-T.
33.
Причины развития токсикодермии(синдром Стивенса-Джонсона и Лайелла):
-антибиотики, сульфаниламиды,
-барбитураты, транквилизаторы, аминазин,
-амидопирин, витамины,
-вакцины, сыворотки,
-препараты мышьяка, хинина, йод,
-антигистаминные препараты,
-кортикостероиды (АКТГ).
34.
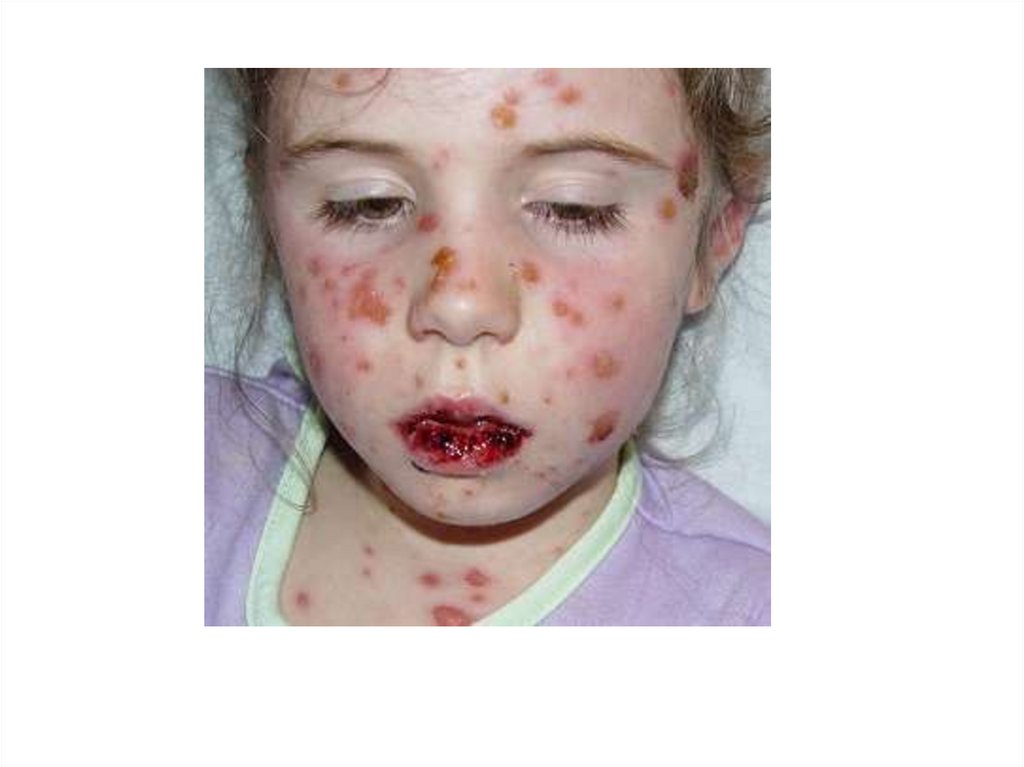
Синдром Стивенса-Джонсона, Код- L10.5(многоформная экссудативная эритема),
Пузырчатка, вызванная лекарственными средствами. Клинические проявления:
-острое начало, лихорадка, ринит, стоматит, конъюнктивит,
-С первых часов-прогрессирующая экзантема
в виде безболезненных темно-красных пятен,
папул, пузырей со склонностью к слиянию.
-отсутствие серозно-кровянистого содержимого в пузырях,
-присоединение вторичной бактериальной
инфекции.
35.
36.
37.
38.
39.
40.
41.
42.
43.
Синдром Лайелла МКБ-Х L51.2(эпидермальный токсический некролиз)
Лекарственные препараты, наиболее часто
вызывающие синдром Лайелла:
-котримоксазол(60% случаев заболевания),
-сульфаниламиды,
-нестероидные противовоспалительные
средства,
-противосудорожные,
-противовирусные.
44.
Классификация синдрома Лайелла:1. Атипичный синдром Лайеллаплощадь поражения кожи от 1-30%,
2. Синдром Лайелла с пятнами- площадь
поражения кожи от 1-30%,
3. Синдром Лайелла без пятен-площадь
поражения кожи 50-60%.
45.
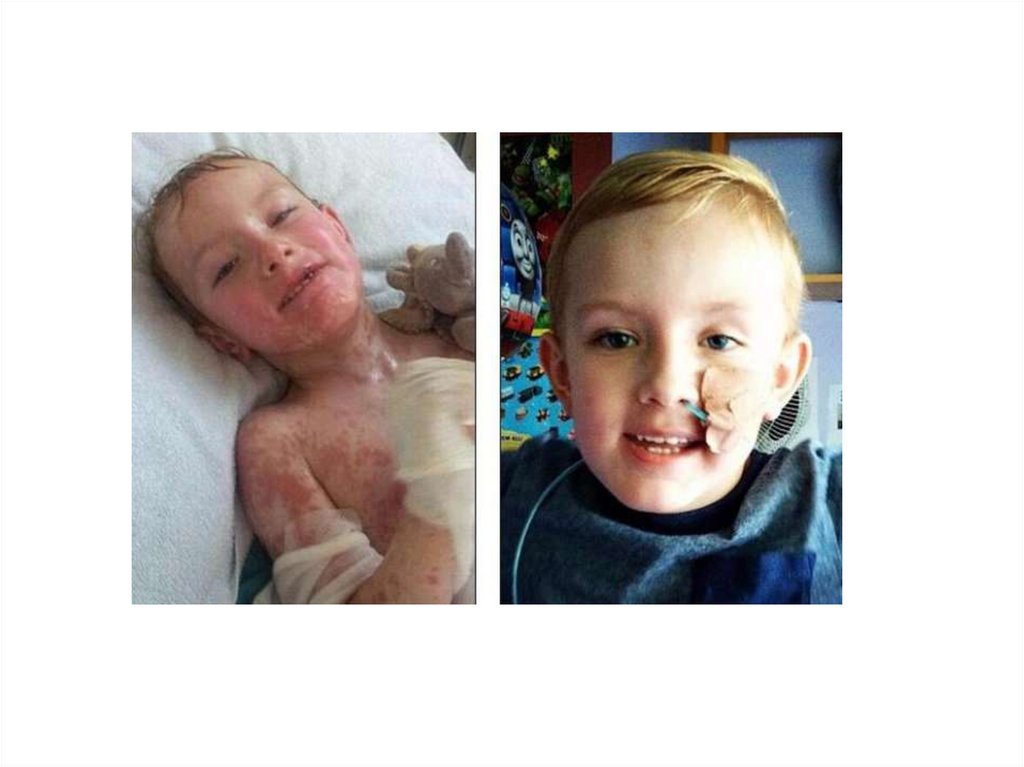
Клинические проявления:-быстро распростроняющаяся по всему
телу экзантема:пятна, папулы,
пузыри с серозно-кровянистым
содержимым,
-пузыри сливаются,
лопаются,происходит отслойка
эпидермиса, образуются обширные
эрозии(как ожеги 1-11 степени).
46.
Клинические проявления:-положительный симптом Никольского:
отделение слоев эпидермиса, лежащих над
базальным слоем, при незначительном механическом воздействии,
-при пальпации болезненность кожи,
-общая тяжелая интоксикация,
-присоединяется вторичная инфекция,
-полиорганная недостаточность,
-синдром диссеминированного внутрисосудистого свертывания (ДВС).
47.
48.
49.
Неотложная помощь при токсико-аллергическихдерматитах:
восполнение потери жидкости, (даже при стабильном состоянии
пациента на момент осмотра).
-
- Проводится катетеризация периферической вены и начинается переливание
жидкостей (коллоидные и солевые растворы 1–2 л), по возможности —
пероральная регидратация.
- внутривенное струйное введение глюкокортикостероидов (в перерасчете
на преднизолон внутривенно 60–150 мг, но не более 1г в сутки, пульс
терапия).
-Целесообразно применение пульс-терапии в высоких дозах в ранние сроки
с момента начала острой токсико-аллергической реакции, потому что
плановое их назначение увеличивает риск септических осложнений и
может привести к росту числа летальных исходов
50.
Должна быть готовность кискусственной вентиляции легких
(ИВЛ),
Трахеотомии,
Интубации при развитии асфиксии и
немедленная госпитализация в
реанимационное отделение
51.
• гипоаллергенная диета (жидкая и протертая пища,обильное питье; парентеральное питание у
тяжелых больных;
• интенсивная инфузионная терапия (растворы
электролитов, солевые растворы,
плазмозамещающие растворы),
• системные глюкокортикостероиды (суточная доза
в перерасчете на преднизолон внутривенно 60–
240 мг/сут), однако следует помнить о
вероятности увеличения числа осложнений и
летальных исходов;
52.
• мероприятия по профилактике бактериаль-ныхосложнений: специально созданные стерильные
условия открытым способом (отдельная палата,
подогретый воздух);
• обработка кожи проводится как при ожогах;
в случае экссудативного компонента кожу
не обходимо подсушивать и дезинфицировать растворами (солевые растворы, 3%
раствор перекиси водорода и др.), по мере
эпителизации растворы постепенно могут
быть заменены на кремы и мази (смягчающие и питательные, кортикостероидные).
53.
• элоком, локоид, адвентан целестодерм.• При вторичном инфицировании
применяются комбинированные мази
(кортикостероидные плюс антибактериальные и (или) противогрибковые):
тридерм, пимафукорт, белогент
акридерм и др
54.
• обработка слизистых оболочек глаз 6раз в сутки: глазные гели (карбомер
974Р (офтагель) по 1 капле в
пораженный глаз 1–4 раза в день),
глазные капли (азеластин (разрешен
детям с 4 лет) по 1 капле в каждый глаз
2 раза в день и др.), при тяжелых
проявлениях — кортикостероидные
глазные капли и мази (преднизолон
0,5% по 1–2 капли 3 раза в день и др.);
55.
• обработка полости рта после каждогоприема пищи,
• обработка слизистых оболочек мочеполовой системы 3–4 раза в день (дезинфицирующими растворами, солкосериловой мазью, глюкокортикостероидной мазью и др.);
56.
• антибактериальные препараты с учетомрезультатов бактериологического
исследования при наличии инфекции
кожных покровов и мочевого тракта для
предотвращения развития бактериемии.
Категорически запрещено
использование антибиотиков
пенициллинового ряда;
57.
• при кожном зуде и для предотвращенияповторных аллергических проявлений,
связанных с выбросом новых порций
гистамина, применяются
антигистаминные препараты,
предпочтительнее II и III поколения
58.
-Экстракорпоральная гемосорбция(через сорбенты).
- Плазмаферез: 1. он способствует
выведению из организма токсических
продуктов, которыми являются собственные и бактериальные токсины,
аллергены, циркулирующие в крови иммунные комплексы, активные иммунные
клетки.
2. - нормализация нарушенной иммунной защиты организма.
59.
Типичные ошибки:• – использование низких доз
глюкокортикостероидов в начале
заболевания и длительная глюкокортикостероидная терапия после стабилизации
состояния больного;
• – профилактическое назначение
антибактериальных препаратов при
отсутствии инфекционных осложнений.
• Еще раз - категорически противопоказаны
препараты пенициллинового ряда и
противопоказано назначение витаминов, так
как они являются сильными аллергенами.
• Применение препаратов кальция
патогенетически необоснованно
60.
АНГИОНЕВРОТИЧЕСКИЙ ОТЕК(отек квинке)
61.
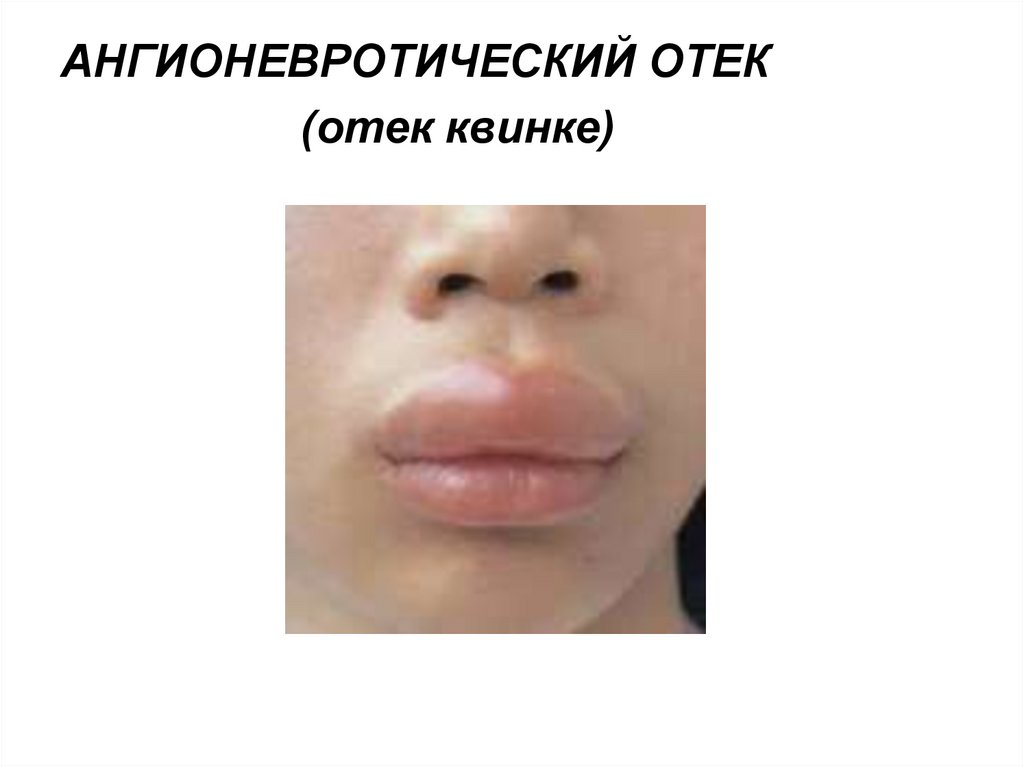
АНГИОНЕВРОТИЧЕСКИЙ ОТЕК(отек квинке)
Один из вариантов крапивницы, но патологический процесс распространяется
глубже (на дерму или подкожную клетчатку). Отек локализуется в области
головы, шеи, кистей рук, стоп, наружных
половых органов. Кожа на месте отека
не изменена, беспокоит зуд.
62.
Неотложная помощь на амбулаторном этапе:1. Немедленно прекратить поступление аллергена в организм,
2. ввести антигистаминные препараты первого
поколения парентерально (супрастин 0,1-0,15 мл/год
жизни или 2,5% пипольфен 0,1-0,15 мл/год жизни
или тавегил 0,1% 25мкг/кг/сут).
3. При эффекта в/м или в/в – преднизолон 1-2 мг/кг 1-2
раза в сутки или дексаметазон 0,05-0,1 мг/кг/сут или
гидрокортизон 2 мг/кг каждые 4 часа до достижения
клинического эффекта.
4. Показаны диуретики (диакарб, фуросемид).
5. В случае отека в области ротоглотки и гортаниингаляции сальбутамола и ИГКС(флютиказона
пропионат, будесонид) через небулайзер.
63.
При необходимости провести интубациютрахеи или трахеостомию (строгие
показания).





























































 medicine
medicine








