Similar presentations:
Чума. Карантинные инфекции
1. Чума
2. Карантинные инфекции
• Известны с древних времен• Отличаются стремительным
распространением и высокой
летальностью
• Не знают границ
• Появляются новые заболевания
3.
1851 г. Первая Международная санитарнаяконференция (Париж);
принята первая конвенция в отношении
особо опасных инфекций (конвенционные
болезни)
• 1946 г. ВОЗ – система глобального надзора
за инфекционными болезнями (чума,
холера, натуральная оспа, желтая
лихорадка)
Основа – информация
1952 г. Международные санитарные Правила
4.
Карантинные заболевания• Обеспечение противоэпидемической защиты
государств от заноса инфекций, ограничение
их распространения основано на
немедленном информировании ВОЗ о
случаях особо опасных инфекций,
ВОЗ направляет обработанную
информацию во все страны, где
принимаются противоэпидемические меры
Информирован – значит вооружен
5. Система эпидемического надзора Правила в отношении особо опасных инфекций
.ВОЗ
Возникновение
инфекции
Страна направляет
информацию
в ВОЗ
(в течение 24 ч)
обработка данных;
Информация в другие
страны
Страны, получившие
информацию
проведение
противоэпидемических
мероприятий
6.
Карантинные болезни - заболевания,подпадающие под действие Правил
1. Болезни, подпадающие под
действие Правил –
холера, чума, желтая лихорадка,
натуральная оспа (исключена в 1981 г.).
2. Болезни, подлежащие
международному надзорусыпной и возвратный тифы, грипп,
полиомиелит, малярия и др.
Последний пересмотр – 2005 год
7. Чума -
Чума острое природно-очаговоетрансмиссивное заболевание,
относящееся к карантинным
инфекциям.
Характеризуется
- лихорадкой,
- тяжелой интоксикацией,
- серозно-геморрагическим
воспалением в лимфатических узлах,
легких и других органах,
- сепсисом
8. Пандемии чумы
• Чума Юстиниана 531—580 г. до н.э. –бубонная чума: ежедневно умирали 5-10 тыс.чел.
(Египет, Африка, Персия, Сирия, Аравия)
• В XIV в. II пандемия «черная смерть» максимальные распространение и сила.
С 1347 г. – 60 лет - в Европе погибли 25 млн.
чел. (1/4 населения).
• III пандемия - с 1894 г. (Гонконге).
20-е гг. ХХ в. – 1,6 млн. случаев
9.
1894 г. - открыт возбудитель (Иерсен)1896 г. – получена убитая вакцина (Хавкин)
10. Заболеваемость снизилась, но угроза остается
СССР – 16 очаговЗа 10 лет (1980-90 гг.) были зарегистрированы 16
случаев чумы (Среднеазиатский очаг).
В России 14 регионов имеют эпидочаги:
актуальны - Астраханская обл.
Предкавказский регион
11. ЭТИОЛОГИЯ
Yersinia pestisрод иерсиниа, сем. Brucellaceae
Грамотрицательная, биполярное окрашивание,
Спор и жгутиков нет
Растет на мясо-пептонных средах, t 28°С
Факультативный анаэроб,
Факультативный внутриклеточный паразит
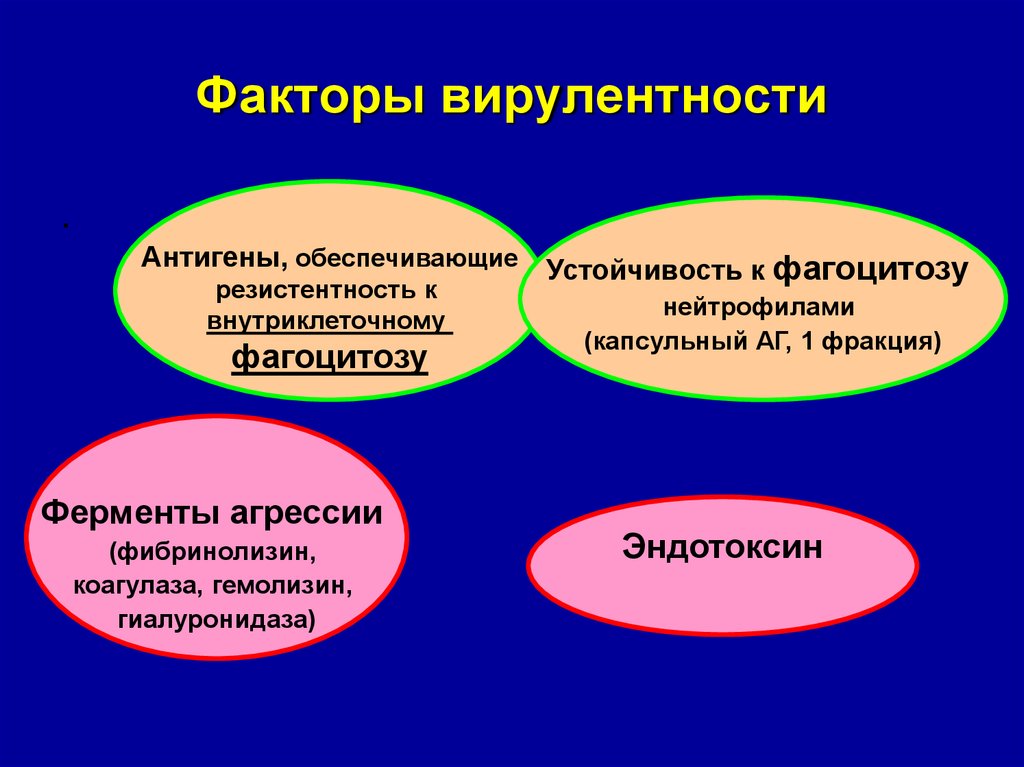
12. Факторы вирулентности
.Антигены, обеспечивающие Устойчивость к фагоцитозу
резистентность к
внутриклеточному
фагоцитозу
Ферменты агрессии
(фибринолизин,
коагулаза, гемолизин,
гиалуронидаза)
нейтрофилами
(капсульный АГ, 1 фракция)
Эндотоксин
13. Устойчивость возбудителей
в почве, норах грызунов-месяцы;в блохах – год и более
Сохраняют жизнеспособность
Погибают
при кипячении, высушивании,
под действием 0,5-5%
хлорамина, 70% спирта
Чувствительны к стрептомицину, тетрациклину
Резистентные штаммы !!!
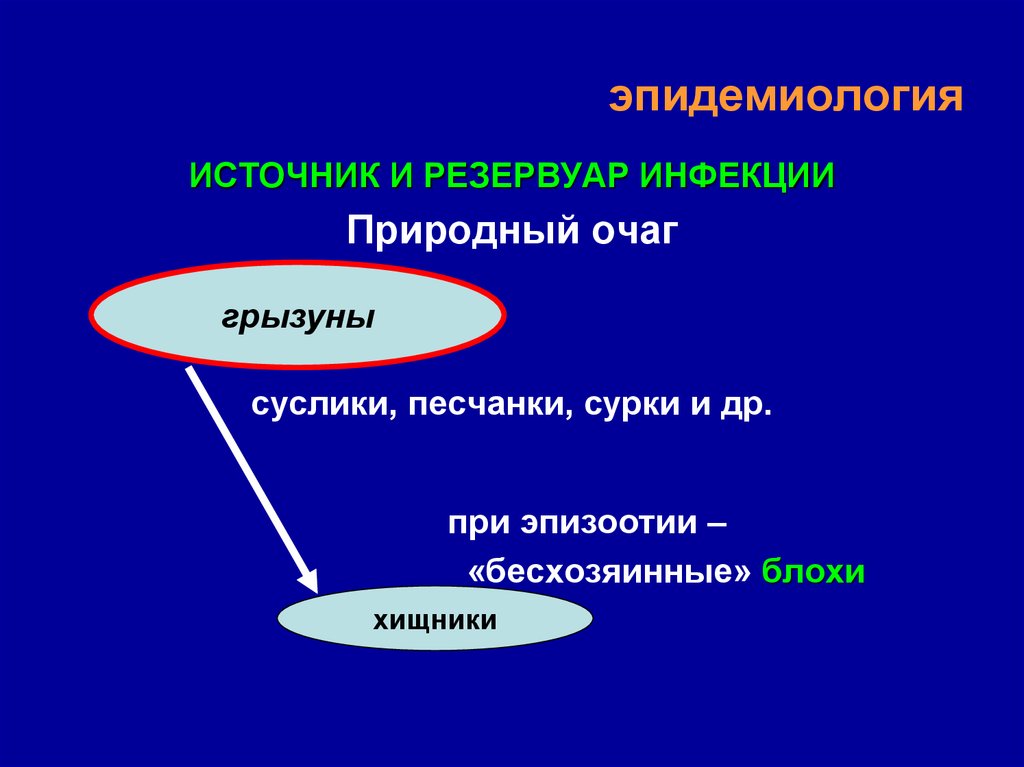
14. эпидемиология
ИСТОЧНИК И РЕЗЕРВУАР ИНФЕКЦИИПриродный очаг
грызуны
суслики, песчанки, сурки и др.
при эпизоотии –
«бесхозяинные» блохи
хищники
15. ИСТОЧНИК И РЕЗЕРВУАР ИНФЕКЦИИ
• синантропные грызуны (крысы)• домашние животные (верблюды)
• больной человек – при легочной
форме чумы (при контакте с гноем
бубона)
16. эпидемиология
Трансмиссивный механизм зараженияпереносчики – блохи
пищеварительный тракт - преджелудок блохи
блокируется бактериальной массой,
повторное кровососание – чумной блок
Контактный механизм заражения
с промысловыми грызунами
Аэрогенный механизм заражения
от больного человека
17. эпидемиология
Восприимчивость всеобщаяВозможно повторное заражение
(редко)
Природные очаги – преимущественно в зоне
степей, полупустынь и пустынь
Очаги – природные (сельское население);
в городах, портах (крысы)
18. патогенез
Входные воротакожа (первичный аффект) – кожная форма
слизистые оболочки –
желудочно-кишечного тракта,
глаз,
дыхательной системы
19. патогенез
Регионарные лимфатические узлыострое серозно-геморрагическое воспаление,
размножение бактерий, незавершенный фагоцитоз
Бубон
эндотоксин
Форма – бубонная, кожно-бубонная
20. патогенез
бубонбактериемия
вторичные очаги
(вторично-септическая форма,
вторично-легочная форма)
21. патогенез
Входные воротадыхательные пути
первично-легочная форма
кровь
бактериемия
сепсис
(первичный)
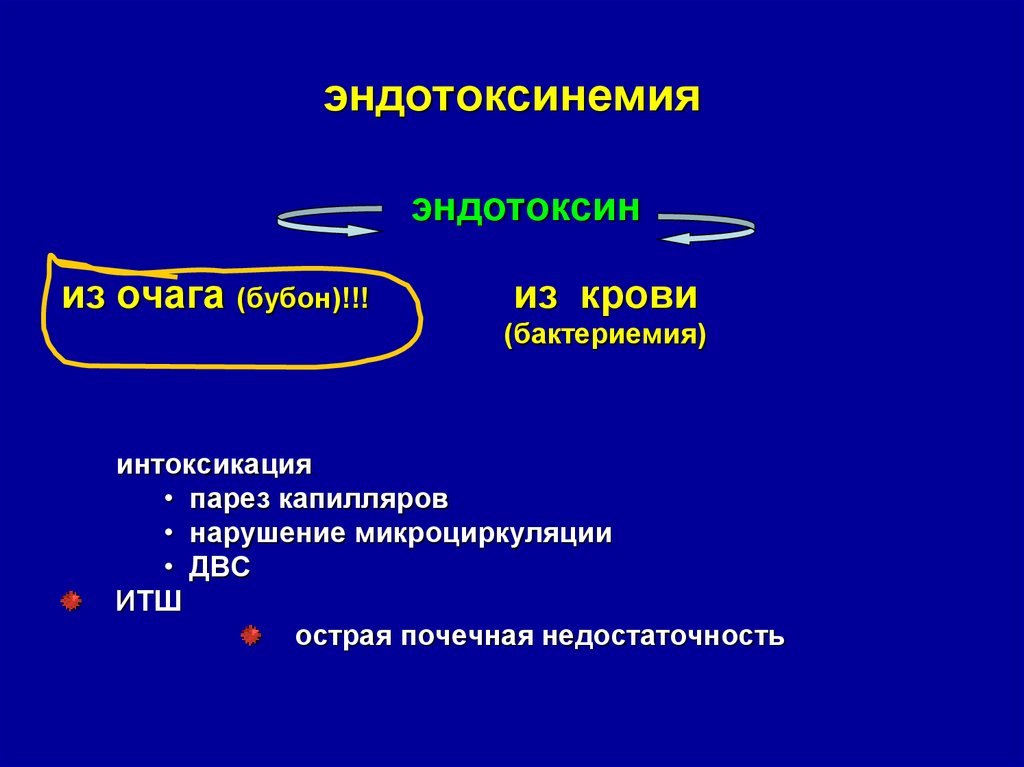
22. эндотоксинемия
эндотоксиниз очага (бубон)!!!
из крови
(бактериемия)
интоксикация
• парез капилляров
• нарушение микроциркуляции
• ДВС
ИТШ
острая почечная недостаточность
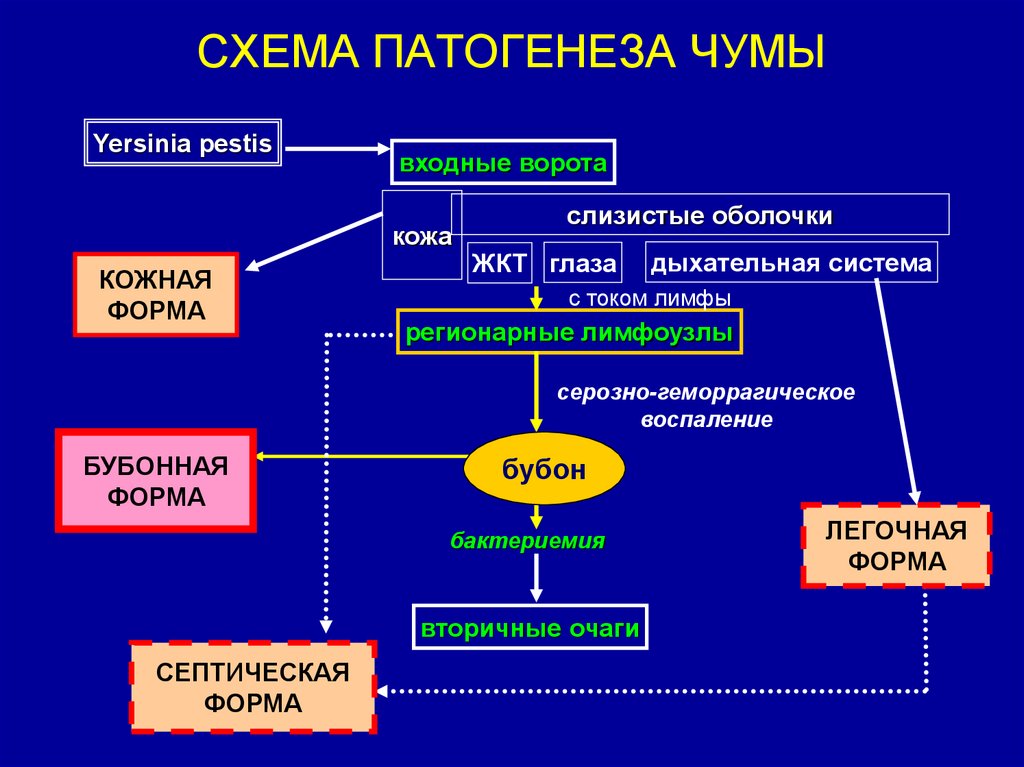
23. СХЕМА ПАТОГЕНЕЗА ЧУМЫ
Yersinia pestisвходные ворота
кожа
КОЖНАЯ
ФОРМА
слизистые оболочки
ЖКТ глаза
дыхательная система
с током лимфы
регионарные лимфоузлы
серозно-геморрагическое
воспаление
БУБОННАЯ
ФОРМА
бубон
бактериемия
вторичные очаги
СЕПТИЧЕСКАЯ
ФОРМА
ЛЕГОЧНАЯ
ФОРМА
24. Клинические формы чумы (классификация Г.П.Руднева)
А. Преимущественно локальные формы чумы:кожная
бубонная
70-90%
кожно-бубонная
Б. Внутреннее-диссеминирование или
генерализованные формы:
первично-септическая
вторично-септическая
15-20%
В. Внешнедиссеминированные формы:
первично-легочная
вторично-легочная
5-10%
кишечная
25. клиника
Инкубационный период – 3 – 6 днейОстрое внезапное начало заболевания:
сильный озноб, t 39-40° С
сильная головная боль
лихорадка
головокружение
резкая слабость, разбитость
интоксикация
мышечные боли
тошнота, рвота
заторможенность
энцефалопатия
оглушенность или беспокойство
психомоторное возбуждение, испуг
галлюцинации, бред
26. клиника
• Нарушениекоординации
движений
• Шатающаяся
(«пьяная») походка
• Гиперемия лица и
коньюнктив
• Невнятная речь
«опьянение»
«очумелый»
• лицо одутловато,
цианотично, затем
осунувшееся
• темные круги под
глазами
• взгляд неподвижный,
невидящий
• Страдание, страх,
безнадежность
27. клиника
Кожа сухая, горячая;Язык утолщен, покрыт толстым белым налетом
(«меловой»);
Слизистые оболочки ротоглотки сухие,
с кровоизлияниями;
Тремор языка;
Пульс 120-140 в 1 мин;
Живот вздут, увеличена печень и селезенка
Терминальная стадия:
Кровавая рвота,
Частый жидкий стул со слизью и
кровью;
ИТШ
ОПН
ОДН
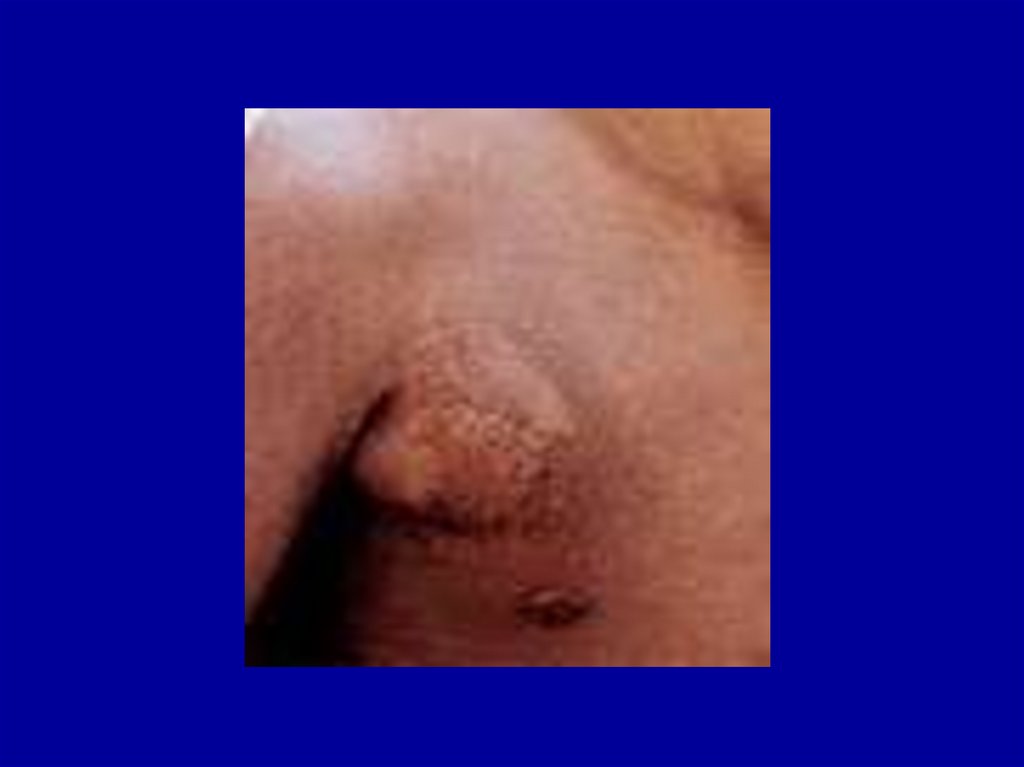
28. Бубонная форма чумы
Интоксикация + бубонЛихорадка на 1-3 дня раньше появления бубонов
Локализация бубонов:
паховые – 60 - 70%
подмышечные – 15 - 20%
шейные - 5%
29. бубон
Сильная боль (затруднены движения,вынужденная поза)
Размер бубона – 1-10 см
Спаян с подкожной клетчаткой
Плотной консистенции, неровный
Контуры нечеткие
Резкая болезненность
Кожа горячая, багровая, синюшная, лоснится
Периаденит
Исходы бубона:
- размягчение
- свищи
- рассасывание на фоне лечения
- склерозирование
30.
31.
32. Туляремия
33. Кожные проявления
В месте укуса блохи:пятно – папула – пустула – язва
На болезненной гиперемированной коже
пустула с кровянистым содержимым
Болезненная язва, длительно заживает,
оставляет рубец
Кожная форма, кожно-бубонная форма
34. Первично-септическая форма
Инкубационный период от часов до 1-2 сут• Острейшее начало
• Интоксикация, психические нарушения
• Гемодинамические нарушения
• Увеличение печени и селезенки
• Геморрагический синдром (кожа, испражнения и
рвота с кровью)
• ИТШ
• Острая почечная недостаточность
Быстрое прогрессирование,
молниеносное течение (1 - 3 дня)
35.
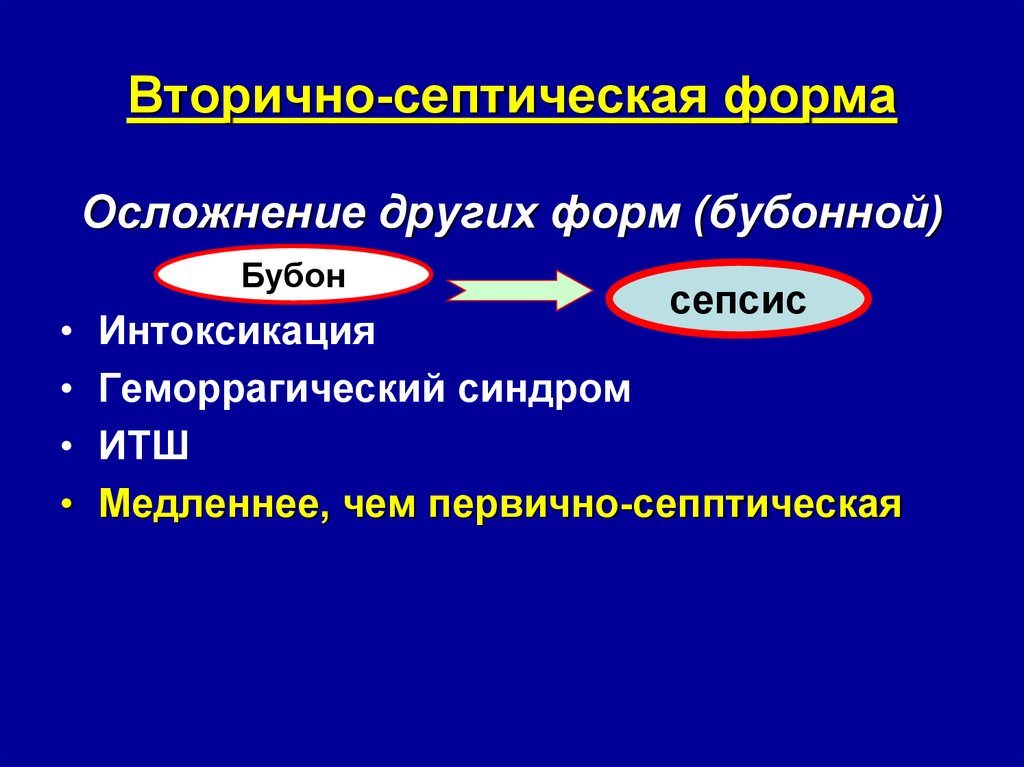
36. Вторично-септическая форма
Осложнение других форм (бубонной)Бубон
сепсис
• Интоксикация
• Геморрагический синдром
• ИТШ
• Медленнее, чем первично-сепптическая
37. Первично-легочная форма
тахикардия,нарастающая одышка,
кашель с жидкой стекловидной
мокротой, затем с примесью крови,
«налитые кровью глаза»,
боли в грудной клетке,
поверхностное дыхание,
скудные объективные данные (со
стороны легких)
38.
ИТШнарушение психики
Мокроты много, жидкая («ржавая»), много
возбудителей
Отек легких
Острая дыхательная недостаточность
• Наиболее опасная, молниеносная,
сверхострая (2-6 дней)
39. Вторично-легочная форма
• У больных бубонной, кожно-бубоннойформой (подмышечные бубоны), более
продолжительное течение
Чума у привитых
Замедленное развитие
Инкубационный период до 10 дней !
40. ДИАГНОСТИКА
Комплексная: клинико-анамнестическиеданные, лабораторные методы
• Выделение и идентификация иерсиний
из пунктата бубонов,
отделяемого язв,
мокроты,
крови,
мочи, рвотных масс
Бактериоскопия: 5 - 6 мазков,
окраска по Граму или метиленовым синим,
микроскопия, предварительный результат через 1-2 часа !
обработка мазков флюоресцентной антисывороткой
41. диагностика
Получение культуры возбудителя(через 5 - 7 дней)
Выращивание на средах (огар Хоттингера
или Мартена)
Идентификация возбудителя, определение
фагочувствительности
Биопроба – заражение морских свинок и мышей
42. диагностика
Серологические методыВыявление АТ к фракции-1 чумного микроба
РПГА с антигенным диагностикумом –
эритроциты барана, сенсибилизированные
капсульным АГ
РНАг – реакция нейтрализации АГ
ИФА с моно- и поликлональными АТ
Обследование в режиме безопасности
ПЦР
43. диагностика
Клинико-эпидемиологические данныеимеют решающее значение в
первичном диагнозе !
В периферической крови –
лейкоцитоз,
нейтрофильный сдвиг,
увеличена СОЭ
44. ТАКТИКА ФЕЛЬДШЕРА
• Алгоритм действий медицинскогоработника проводится согласно МУ
3.4.2552-09. 3.4. «Санитарная охрана
территории. Организация и проведение
первичных противоэпидемических
мероприятий в случаях выявления
больного (трупа), подозрительного на
заболевания инфекционными болезнями,
вызывающими чрезвычайные ситуации в
области санитарно-эпидемиологического
благополучая населения»
45. лечение
Немедленное начало леченияЗабор материала на бак. исследование до АБ
• При легочной форме эффективное лечение
в первые 15 часов от начала заболевания
• Если на фоне антибактериальной терапии через 8 ч
нет клинического эффекта,
через 20 ч нет снижения t° тела
смена антибиотиков
46. лечение
Этиотропная терапияСтрептомицин в/м 3г/сут
Тетрациклины
вибромицин, морфоциклин в/в 4 г/сут
Аминогликозиды
гентамицин (80 мг/ 3 раза в сут),
амикацин
Аминогликозиды + тетрациклин
АБ после нормализации t° тела - 5-10 дней
47. лечение
Тяжелая формаВнутривенное введение АБ,
3 АБ (3,0 г/сут), (левомицетин-сукцинат)
Инфузионная терапия 1,0 л на 1 г АБ
Кристаллоидные : коллоидные растворы
соотношение 2 : 1 или 3 : 1
48. Резервные антибиотики: фторхинолоны (ципрофлоксацин) цефалоспорины III поколения (клафоран, роцефин и др.) Комбинированная
АБ-терапияПарентерально:
Аминогликозиды
Цефалоспорины
Фторхинолоны
Перорально:
• Рифампицин
• Доксициклин
• Ципрофлоксацин
49. лечение
Патогенетическая терапияИнтенсивная терапия (противошоковая,
плазмаферез и др.)
Осторожно:
Глюкокортикостероиды –
(+)
(-)
противошоковый
подавление фагоцитоза
50. профилактика
• В очаге – карантин (изоляция больных иконтактных 6 дней)
• Обсервация и вакцинация жителей (0,1 мл в/к)
• Контактные и мед. персонал –
превентивное лечение (доксициклин 0,1 г х 2 раза в сут
стрептомицин 0,5 г х раза в сут в/м)
• Выписка после клинического выздоровления и 3-х
кратного бактериологического обследования
• Дезинфекция
• Госпитализация всех лихорадящих больных
51. Противочумный костюм
52. Противочумный костюм
53. Специфическая профилактика чумы
Подлежат прививкам против чумы:Население, проживающее на
эпизоотичных по чуме территориях;
Лица, работающие с живыми
культурами возбудителя чумы
(живая вакцина, накожно/внутрикожно
иммунитет до 6 мес)















































 medicine
medicine








