Similar presentations:
Вопросы финансирования и управления движением финансовых ресурсов в учреждениях здравоохранения
1.
Вопросы финансирования иуправления движением
финансовых ресурсов в
учреждениях здравоохранения
Заведующий кафедрой общественного
здоровья и здравоохранения ИГМУ,
д.м.н., профессор
Г.М. Гайдаров
1
2.
Содержание лекции:1. Теоретические основы финансирования
2. Модели финансирования в России и в мире
3. Эволюция системы финансирования в
здравоохранении
4. Одноканальное финансирование
5. Эффективные способы оплаты медицинской помощи
6. Финансирование здравоохранения Иркутской
области
7. Клинико – статистические группы
2
3.
Важнейшая задача, котораякасается каждого, – это
доступность современной,
качественной медицинской
помощи. Мы должны
ориентироваться здесь на самые
высокие мировые стандарты.
В 2019–2024 годах на развитие системы здравоохранения из всех
источников потребуется ежегодно направлять в среднем более
4 процентов ВВП. Но стремиться нужно, безусловно, к 5
процентам. В абсолютном выражении это будет означать, что
общие объёмы расходов на здравоохранение должны
увеличиться вдвое. При этом надо найти дополнительные
возможности для финансирования, которые не сдерживали бы
экономический рост.
Из послания Президента РФ В.В. Путина Федеральному
Собранию 01.03.2018г.
3
4.
Финансирование здравоохраненияв России и мире
Финансирование здравоохранения – это юридически разрешенные
способы поступления денежных средств (денежных доходов) в медицинские
организации для обеспечения их уставной деятельности, состоящей в
оказании всем гражданам необходимого комплекса медицинских услуг (услуг
здравоохранения).
В зависимости от преобладающего источника финансирования системы
здравоохранения возможна классификация по этому показателю стран
следующим образом
Источники финансирования
Страна
Рыночные
США
Государственные
Великобритания
Социально-страховые
Германия, Франция, Россия, Япония
Финансирование системы здравоохранения России относится к
третьему типу, который базируется на главном источнике
финансирования - средства обязательного медицинского
4
страхования
5.
Социально-страховая модель - ГерманияПринцип, лежащий в
основе модели.
Доля расходов в ВВП
Источники
финансирования.
Контроль за
эффективностью
расходования средств.
Доступность
медицинского
обслуживания
Ассортимент доступных
медицинских услуг.
Использование новых
технологий.
Регулирование цен на
медицинские услуги.
Здоровье – фактор, определяющий качество
"человеческого капитала". Медицинская услуга затраты, необходимые для поддержания здоровья.
8,1%
ОМС - 60% ДМС-10% Гос. Бюджет - 15% Личные
средства -15%.
Контроль осуществляют частные и
государственные страховщики.
90% населения охвачено программами ОМС; 10% программами ДМС; при этом 3% застрахованных
в ОМС имеют ДМС.
Широкий спектр услуг за счет сочетания
программ ОМС и ДМС.
Спрос на разнообразные медицинские услуги
стимулирует внедрение новых технологий.
Цены, выражены в "очках", цена "очка"
пересматриваетеся при изменении
5
экономической ситуации.
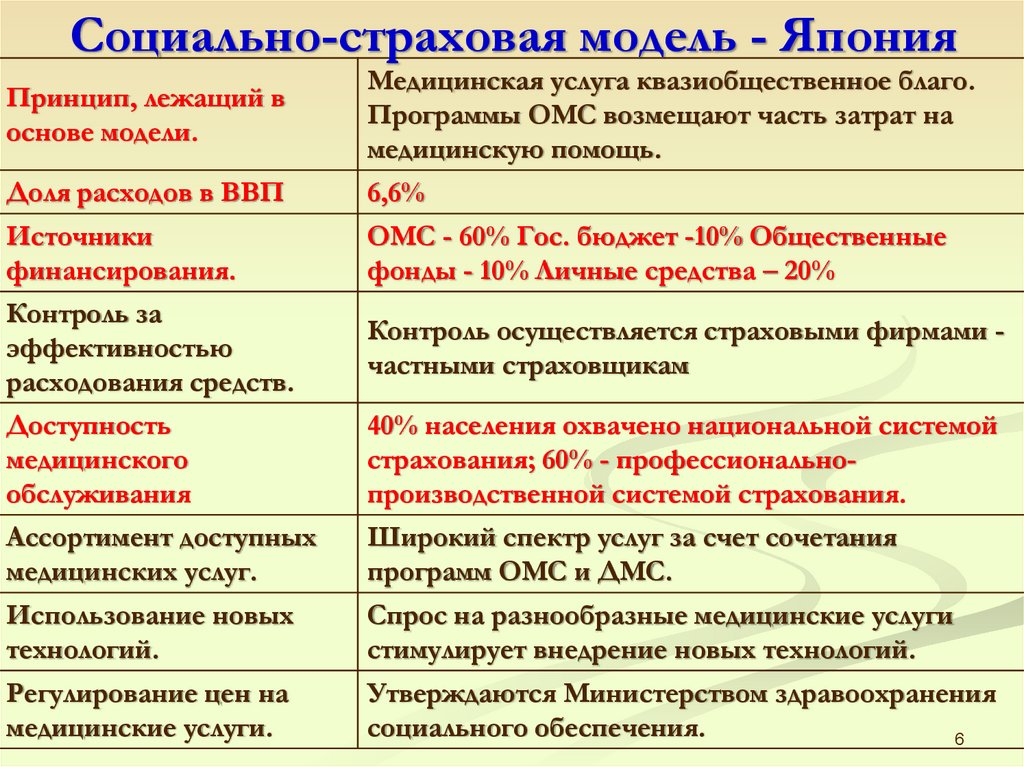
6.
Социально-страховая модель - ЯпонияПринцип, лежащий в
основе модели.
Медицинская услуга квазиобщественное благо.
Программы ОМС возмещают часть затрат на
медицинскую помощь.
Доля расходов в ВВП
6,6%
Источники
финансирования.
ОМС - 60% Гос. бюджет -10% Общественные
фонды - 10% Личные средства – 20%
Контроль за
эффективностью
расходования средств.
Контроль осуществляется страховыми фирмами частными страховщикам
Доступность
медицинского
обслуживания
40% населения охвачено национальной системой
страхования; 60% - профессиональнопроизводственной системой страхования.
Ассортимент доступных
медицинских услуг.
Широкий спектр услуг за счет сочетания
программ ОМС и ДМС.
Использование новых
технологий.
Спрос на разнообразные медицинские услуги
стимулирует внедрение новых технологий.
Регулирование цен на
медицинские услуги.
Утверждаются Министерством здравоохранения
социального обеспечения.
6
7.
Социально-страховая модель - КанадаПринцип, лежащий в основе
модели.
Медицинская услуга – общественное благо.
Систему здравоохранения должно
контролировать государство.
Доля расходов в ВВП
8,7%
Источники финансирования.
Федеральные фонды и фонды
провинциальных бюджетов - 90% Фонды
частных страховых компаний и
добровольные пожертвования — 10%.
Контроль за эффективностью
расходования средств.
Контроль осуществляет государство.
Доступность медицинского
обслуживания
98-99% населения охвачено программами
ОМС.
Ассортимент доступных
медицинских услуг.
Программы ОМС обеспечивают
необходимый набор медицинских услуг,
внедрение новых методик ограничено.
Использование новых
технологий.
Трудно преодолимые барьеры на пути
внедрения новых технологий.
Регулирование цен на
медицинские услуги.
Регулируются правительством, ежегодно
7
пересматриваются
8.
Социально-страховая модель - ФранцияПринцип, лежащий в
основе модели.
Доля расходов в ВВП
Источники
финансирования.
Контроль за
эффективностью
расходования средств.
Доступность
медицинского
обслуживания
Ассортимент доступных
медицинских услуг.
Использование новых
технологий.
Регулирование цен на
медицинские услуги.
Медицинская услуга квазиобщественное благо.
Программы ОМС должны возмещать только
часть затрат на медицинскую помощь.
8,5%
ОМС - 50% ДМС - 20% Гос. бюджет - 10% Личные
средства - 20%
Контроль осуществляют страховщики: частные
страховые фирмы и государственная организация
социального страхования.
80% населения охвачено программами ОМС.
Широкий спектр услуг за счет сочетания
программ ОМС и ДМС.
Спрос на разнообразные медицинские услуги
стимулирует внедрение новых технологий.
Регулируются правительством, пересматриваются
2 раза в год.
8
9.
Государственная модель - АнглияМедицинская услуга - общественное благо.
Принцип, лежащий в основе
Богатый платит за бедного, здоровый - за
модели.
больного.
Доля расходов в ВВП
6,0%
Источники финансирования. Государственный бюджет.
Контроль за
эффективностью
расходования средств.
Доступность медицинского
обслуживания
Ассортимент доступных
медицинских услуг.
Использование новых
технологий.
Регулирование цен на
медицинские услуги.
Контроль осуществляет – государство в лице
Министерства здравоохранения.
Всеобщая доступность
Широкий спектр профилактических
мероприятий, набор лечебных услуг ограничен
производственными возможностями.
Отсутствуют стимулирующие факторы, новые
методы внедряются медленно.
Финансовые средства рассчитываются на
основе нормативов учитывающих
9
половозрастной состав населения.
10.
Частная модель - СШАПринцип, лежащий в
основе модели.
Медицинская услуга – частное благо, т.е. товар, который
может быть куплен или продан.
Доля расходов в ВВП
14%
Источники
финансирования.
Частное страхование - 40% Личные средства - 20%
Программы для пожилых и малоимущих –40%
Контроль за
Контроль осуществляется страховыми фирмами –
эффективностью
чacтными страховщиками.
расходования средств.
Доступность
медицинского
обслуживания
Ограничивается платежеспособностью пациентов,
программы для пожилых и малоимущих
распространяются не на всех нуждающихся.
Ассортимент
доступных
медицинских услуг.
Самые разнообразные лечебные и профилактические
медицинские услуги.
Использование новых
технологий.
Самые большие инвестиции в научные исследования
осуществляются именно в сфере здравоохранения
Регулирование цен на
медицинские услуги.
Регулирование практически отсутствует. Цена
формируется в результате соглашения между пациентом,
страховщиком и ЛПУ.
10
11.
Социально - страховая модель - РоссияПринцип, лежащий в
основе модели.
Каждый имеет право на медицинскую помощь.
Медицинская помощь в государственных учреждениях
оказывается гражданам бесплатно.
Доля расходов в ВВП
Источники
финансирования.
Контроль за
эффективностью
расходования средств.
Доступность
медицинского
обслуживания
Ассортимент доступных
медицинских услуг.
Использование новых
технологий.
Регулирование цен на
медицинские услуги.
3,7%
ОМС - 63% ДМС - 6% Гос. бюджет - 13% Личные
средства - 18%
Контроль осуществляется страховыми
медицинскими организациями и ТФОМС
Всеобщая доступность. Сроки ожидания
узаконены в программе госгарантий
Широкий спектр медицинских услуг
ВМП с 2015 года входит в программу госгарантий
Тарифы устанавливаются в каждом регионе
индивидуально, в зависимости от бюджета
11
12.
Важнейшая задача, котораякасается каждого, – это
доступность современной,
качественной медицинской
помощи. Мы должны
ориентироваться здесь на самые
высокие мировые стандарты.
В 2019–2024 годах на развитие системы здравоохранения из всех
источников потребуется ежегодно направлять в среднем более
4 процентов ВВП. Но стремиться нужно, безусловно, к 5
процентам. В абсолютном выражении это будет означать, что
общие объёмы расходов на здравоохранение должны
увеличиться вдвое. При этом надо найти дополнительные
возможности для финансирования, которые не сдерживали бы
экономический рост.
Из послания Президента РФ В.В. Путина Федеральному
Собранию 01.03.2018г.
12
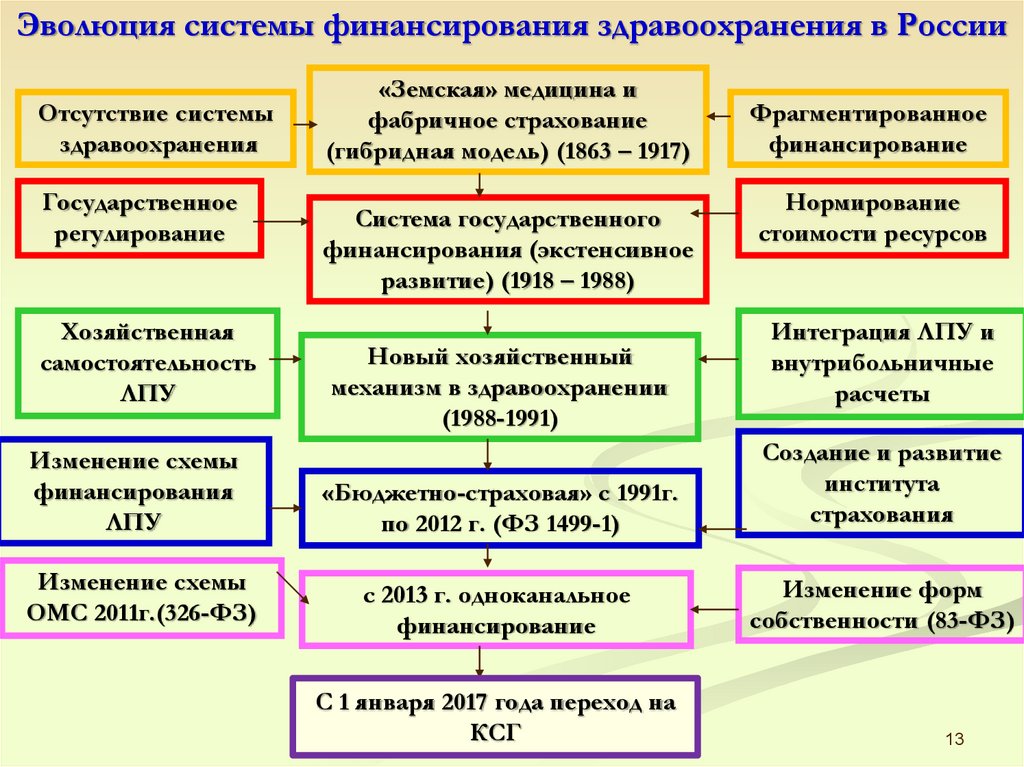
13.
Эволюция системы финансирования здравоохранения в РоссииОтсутствие системы
здравоохранения
Государственное
регулирование
Хозяйственная
самостоятельность
ЛПУ
«Земская» медицина и
фабричное страхование
(гибридная модель) (1863 – 1917)
Система государственного
финансирования (экстенсивное
развитие) (1918 – 1988)
Новый хозяйственный
механизм в здравоохранении
(1988-1991)
Фрагментированное
финансирование
Нормирование
стоимости ресурсов
Интеграция ЛПУ и
внутрибольничные
расчеты
Изменение схемы
финансирования
ЛПУ
«Бюджетно-страховая» с 1991г.
по 2012 г. (ФЗ 1499-1)
Создание и развитие
института
страхования
Изменение схемы
ОМС 2011г.(326-ФЗ)
с 2013 г. одноканальное
финансирование
Изменение форм
собственности (83-ФЗ)
С 1 января 2017 года переход на
КСГ
13
14.
Система государственного финансирования(1918 – 1988)
Данная модель характеризуется значительной ролью
государства. Все медицинские услуги оказываются государственным
сектором, финансирование которого осуществляется из госбюджета,
за счет налогов с предприятий и населения.
Население страны получает медицинскую помощь бесплатно.
Таким образом, страна является главным покупателем и поставщиком
медицинской помощи, обеспечивая удовлетворение большей части
общественной потребности в услугах здравоохранения.
К 1970-м годам в СССР государственная система
здравоохранения в основном была сформирована. Работала сеть
органов и учреждений здравоохранения, подготовлен кадровый
потенциал, населению оказывалась бесплатная, общедоступная,
квалифицированная медицинская помощь.
В то же время, с начала 1970-х годов шло постепенное
снижение выделяемых бюджетных средств.
14
15.
Недостатки системы государственногофинансирования
-
ориентация на экстенсивные показатели;
-
отсутствие действенной мотивации труда;
гиперцентрализация менеджмента (ограничение прав
руководителей органов и учреждений здравоохранения);
- несовершенство системы финансирования, хозяйственных
отношений;
- отсутствие свободного доступа к достижениям мировой
науки и практики;
- отсутствие механизма защиты прав пациентов и
медицинских работников;
- перекос в подготовке квалифицированных кадров в убытки
материально-техническому оснащению.
15
16.
Новый хозяйственный механизм (1988-1991)В 1987 г. был спроектирован новый хозяйственный механизм (НХМ), с
целью придать большую гибкость и рациональность экономическому
поведению учреждений здравоохранения.
Сметное финансирование заменялось образованием так называемых
единых фондов финансовых средств, которые формировались в расчете на
численность населения, проживающее в зоне обслуживания.
Соответствующие ассигнования передавались в распоряжения
амбулаторно - поликлинических учреждений, которые выступали в роли так
называемых фондодержателей и расплачивались со стационарами за услуги,
оказываемые направляемым поликлиникой пациентам.
Возросла самостоятельность в оказании платных услуг, развивались
договорные отношения, внедрялись новые формы оплаты и организации
труда.
Новый хозяйственный механизм во многом оказался несовершенным.
Однако он благоприятствовал решению одной из наиболее значимых для
отечественного здравоохранения задач: удешевлению лечения, в том числе за
счет уменьшения числа и продолжительности госпитализаций.
16
17.
Бюджетно – страховая модельфинансирования (многоканальное
финансирование) (1991 – 2012)
В 1991 году вышел закон "О
медицинском страховании граждан
в Российской Федерации". С этого
момента вся система российского
здравоохранения базировалась на
финансировании из трех
источников.
Это средства федерального и
регионального бюджетов и ФОМС,
которые можно объединить в два
канала - бюджетный и страховой.
Кроме того стала велика доля
доходов учреждений от оказанных
платных услуг.
Долевое соотношение
государственных источников
финансирования
17
18.
Вызовы системе здравоохранения Россиив связи с недостатком финансирования в
начале XXI века
Демографические вызовы:
Снижение численности населения трудоспособного возраста
Высокая смертность от предотвратимых причин
Сокращение рождаемости и старение населения
Неудовлетворительное здоровье женщин детородного возраста и детей
Нездоровый образ жизни населения
Социально-экономические вызовы:
Недовольство населения качеством и доступностью медицинской помощи
Недовольство медицинских работников
Вызовы отрасли «здравоохранение»:
Недостаточное финансирование программы государственных гарантий
бесплатной медицинской помощи
Дефицит медицинских кадров
Низкая квалификация медицинских кадров
Низкая доступность лекарственных средств в амбулаторных условиях
18
Неэффективное управление
19.
Финансирование здравоохранения РФ вначале XXI века
В период экономического роста 1999 - 2012 год было увеличено
государственное финансирование здравоохранения в 2,5 раза
Был реализован ряд масштабных государственных программ:
- дополнительного лекарственного обеспечения льготных категорий
населения (с 2005 г.),
- национальный проект «Здоровье» (2006–2013 гг.),
- программа модернизации здравоохранения (2011–2012 гг.),
Все это позволило обеспечить медицинские учреждения
оборудованием, увеличить объемы лекарственной, профилактической
и высокотехнологичной медицинской помощи населению.
В этот же период происходили позитивные изменения в
состоянии здоровья населения: с 2006 г. снижение показателей
смертности, с 2009 г. — стабилизация показателей заболеваемости.
В 2012 г. руководством страны были поставлены две задачи:
переход системы здравоохранения на одноканальное финансирование
и масштабное повышение оплаты труда медицинских работников к
19
2018 г.
20.
Страховая модель финансирования(одноканальное финансирование
здравоохранения) – с 2013 года
Одноканальное финансирование – это финансирование
здравоохранения из одного источника через систему ОМС.
Одноканальное финансирование предполагает на переходном
этапе сочетание бюджетного финансирования и
финансирования из средств ОМС с преобладающей долей
средств ОМС.
При одноканальном финансировании в состав тарифа на
оказание медицинской помощи, дополнительно к 5-и статьям
расходов, финансируемым ранее из средств ОМС, включаются
расходы на оплату коммунальных платежей, а также средства на
содержание учреждений здравоохранения, без расходов на
капитальный ремонт и приобретение оборудования.
20
21.
Одноканальноефинансирование
Увеличение числа
статей,
финансируемых за
счет ОМС
Увеличение видов
медицинской
помощи, включенных
в систему ОМС
21
22.
Статьи расходов при одноканальномфинансировании
1. расходы на заработную плату
2. начисления на оплату труда
3. прочие выплаты
4. приобретение лекарственных средств, расходных материалов,
продуктов питания, мягкого инвентаря, прочих материальных запасов
5. расходы на оплату стоимости лабораторных и инструментальных
исследований, проводимых в других учреждениях, организации питания
6. расходы на оплату услуг связи, транспортных услуг, коммунальных
услуг, работ и услуг по содержанию имущества
7. расходы на арендную плату за пользование имуществом, оплату
программного обеспечения и прочих услуг
8. социальное обеспечение работников медицинских организаций
9. прочие расходы
10. расходы на приобретение основных средств (оборудование,
производственный и хозяйственный инвентарь) стоимостью до ста тысяч
22
рублей за единицу
23.
Особенности одноканального финансированияфинансирование учреждения по смете заменяется
финансированием за непосредственные результаты деятельности (за
объемы оказанных услуг);
появляется возможность размещения государственного заказа в
любых учреждениях здравоохранения для решения проблем
межрайонных центров или медицинских округов, независимо от
территориального расположения учреждений;
руководителю дается большая свобода в расходовании средств
(отсутствие казначейского исполнения), но одновременно появляется
большая ответственность;
контроль качества со стороны страховых организаций
приобретает действенные формы, так как контролируются все
аспекты, влияющие на качество;
появляется возможность точного учета финансирования в
разрезе конкретных классов болезней и отдельных диагнозов.
При этом по прежнему сохраняются медицинские услуги,
предоставляемые населению исключительно на платной основе,
23
не входящие в программу госгарантий
24.
Финансирование здравоохраненияв России сегодня
В 2018 г. фактические государственные расходы на
здравоохранение составили около 3 128 млрд руб. при
необходимом уровне в 4 000 млрд руб. То есть дефицит
финансирования составляет примерно 25 % (870 млрд руб.)
Данная нехватка средств обусловлена накопленным
дефицитом, дополнительным оказанием помощи 2 млн новым
гражданам (с принятием Крыма в состав России), оставшимся
дефицитом расходов на 2017 г. после вычета инфляции в размере
9-11 % из текущих расходов 2017 г., повышением оплаты труда
работникам в соответствии с указом Президента.
Минимальный уровень финансирования здравоохранения
установлен Всемирной организацией здравоохранения (ВОЗ) в
размере 5,5-6 % ВВП. Финансирование здравоохранения в
экономически развитых странах (США, Канада, Франция,
Великобритания, Япония) составляет 7,9- 8,1 % ВВП. В России
24
он равен 3,7!!!
25.
Структура источников финансированияздравоохранения в России (млрд.руб.)
4500
4000
3500
3000
2500
2000
1500
2670
0
224
187
210
781
670
2016
2017
160
122
589
2272
108 355 450
1665 1750 95 318
72
82 277
2956 3128
223 248
2783
2547
1000
500
2977
3157 3559
3836
4133
1370
1420
2010
2011
1900
2012
2244
2500
2013
2014
ОМС(включая бюджет)
2015
Платные услуги
ДМС
2018
25
26.
Финансирование на уровне субъекта РФЗакон Иркутской области от 21 декабря 2016 года № 121-ОЗ "Об
областном бюджете на 2017 год и на плановый период 2018 и 2019
Статья 1 - Утвердить основные характеристики областного
бюджета (млрд.руб.)
Показатель
2016
2017
2018
2019
Доходы, млрд.руб.
100,1
101,0
102,5
103,3
Расходы, млрд. руб.
112,4
110,1
108,3
109,1
Дефицит (-) / Профицит (+),
млрд.руб.
-12,3
-9,1
-5,8
-5,8
Дефицит в %
11%
8,1%
5,4%
5,3%
26
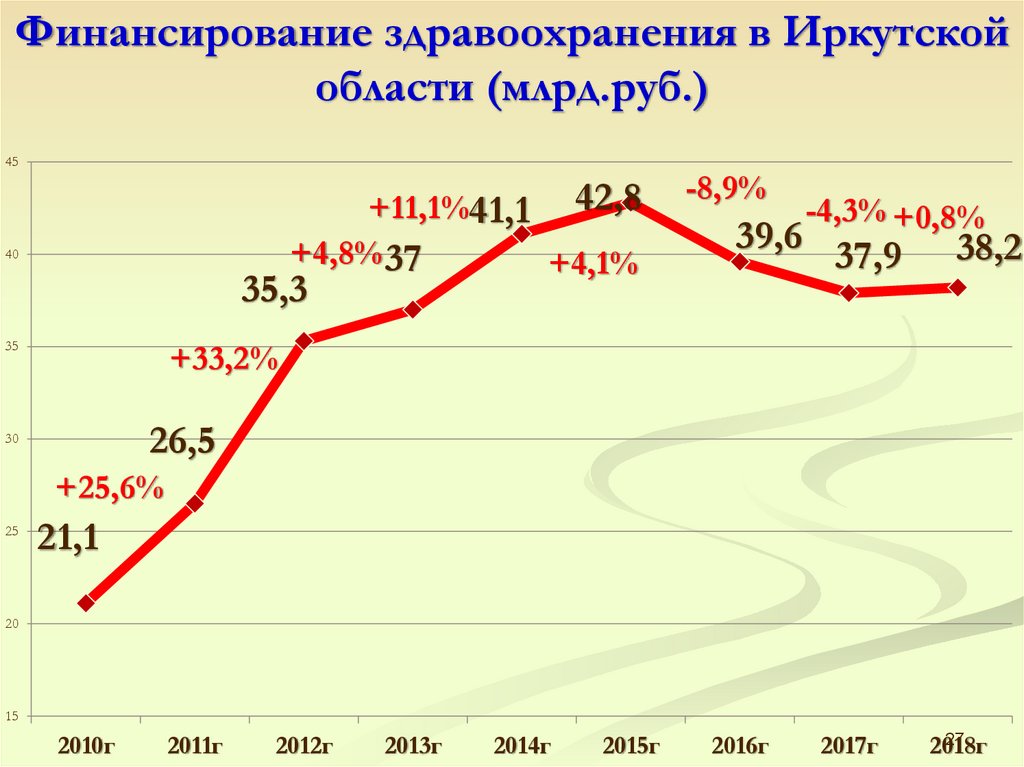
27.
Финансирование здравоохранения в Иркутскойобласти (млрд.руб.)
45
+11,1%41,1 42,8
+4,8% 37
+4,1%
40
35,3
35
-8,9%
-4,3% +0,8%
39,6 37,9
38,2
+33,2%
26,5
30
+25,6%
25
21,1
20
15
2010г
2011г
2012г
2013г
2014г
2015г
2016г
2017г
27
2018г
28.
Эффективные способы оплаты медицинскойпомощи в системе ОМС
•Для оплаты первичной медико –
санитарной помощи в амбулаторно –
поликлинических учреждениях
здравоохранения введен подушевой
норматив
•Для оплаты стационарной медицинской
помощи был внедрен способ оплаты по
законченному случаю
28
29.
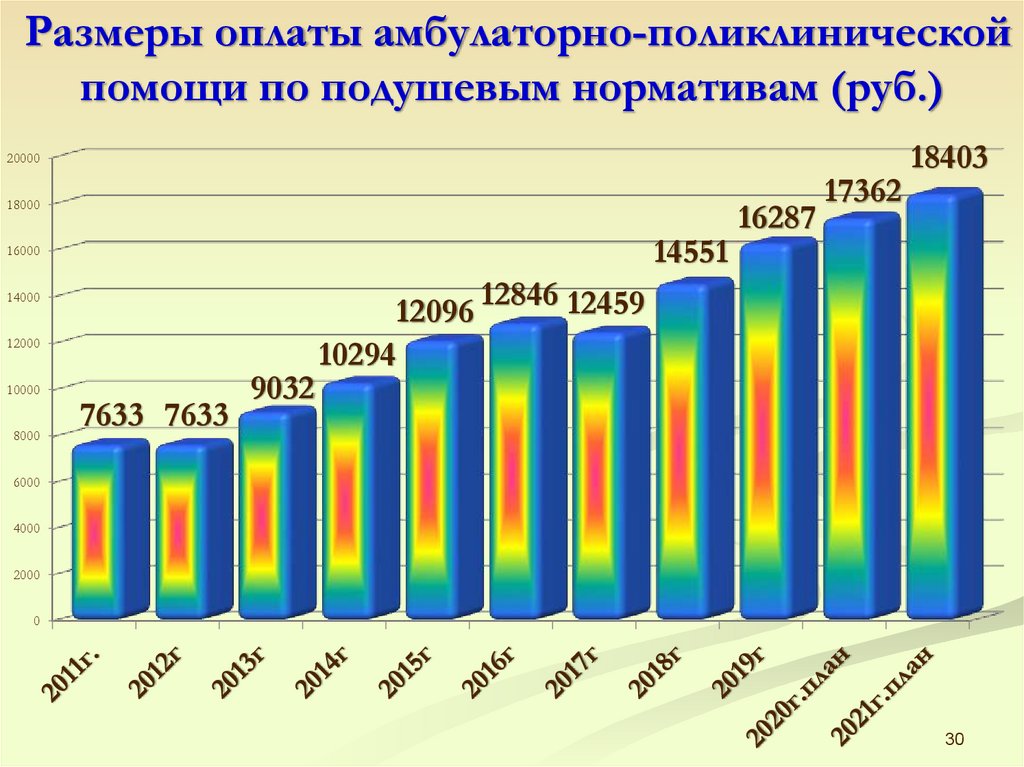
Порядок оплаты амбулаторно-поликлиническойпомощи по подушевым нормативам
СМО финансируют медицинские организации, оказывающие
амбулаторно-поликлиническую помощь по подушевому нормативу,
реализуя принцип предварительной оплаты расходов медицинского
учреждения за оказанную медицинскую помощь.
Медицинское учреждение за счет полученных средств
оплачивает собственные расходы, услуги специализированной
амбулаторной помощи внутри учреждения и вне его, дополнительно
стимулируя проведение ряда профилактических мероприятий, визиты
к пожилым пациентам.
Медицинское учреждение ежемесячно формирует и направляет в
СМО реестры - счета за оказанную амбулаторно-поликлиническую
помощь.
После предоставления медицинским учреждением реестров
счетов за оказанные медицинские услуги СМО осуществляет расчеты
и определяет остаток средств подушевого финансирования,
причитающийся медицинскому учреждению.
29
30.
Размеры оплаты амбулаторно-поликлиническойпомощи по подушевым нормативам (руб.)
20000
18000
14551
16000
14000
12000
10000
8000
7633 7633
9032
12096
10294
16287
17362
18403
12846 12459
6000
4000
2000
0
30
31.
Оплата стационарноймедицинской помощи
Оплата осуществляется по стоимости законченного случая
лечения заболевания, включенного в одну из групп КСГ
Стационарная медицинская помощь оплачивается за
фактическое количество законченных случаев лечения в
целом по стационару в пределах утвержденных региональных
заказов-заданий.
При этом тариф колеблется от 6356 руб. – беременность,
закончившаяся абортивным исходом до 907 тыс. руб. лучевая
терапия в сочетании с лекарственной терапией
31
32.
Переход на новый способ оплаты медицинскойпомощи по клинико – статистическим группам
«Мы стараемся доказать
руководству страны, что
умеем эффективно
тратить деньги, и мы
сейчас просчитали
возможности экономии
внутри системы.
Более 150 млрд. в год мы можем сэкономить на
новых методах оплаты медицинской помощи,
сделав их аналогом лучших международных
образцов - это так называемые клиникостатистические группы (КСГ)»
32
33.
Переход на новый способ оплаты медицинскойпомощи по клинико – статистическим группам
«Разработка собственной модели
клинико-статистических групп
заболеваний началась в России в
2012 г. Основная цель перехода на
оплату медицинской помощи по
КСГ – внедрение единой
тарифной политики и снижение
неэффективных расходов медицинских организаций.
Кроме того, разработчики ставили задачу ухода от
прежнего экстенсивного способа оплаты «поштучно»
за услугу к оплате за законченный случай заболевания.
Из пресс-конференции Председателя Федерального
33
фонда ОМС Н.Н. Стадченко 20.04.2018г.
34.
Цели внедрения КСГ1. Сокращение средней длительности пребывания пациента
в стационаре и числа самих стационаров.
2. В условиях оплаты по КСГ больницы вынуждены
организовывать догоспитальное обследование и подготовку к
оперативным вмешательствам в амбулаторных условиях.
3. Заключительный этап лечения и реабилитация
переносится либо в амбулаторный сектор, либо в домашние
условия с использованием медицинского персонала.
4. В условиях оплаты по диагностически связанным группам
также заметно возрастает объем амбулаторной хирургии.
5. Госпитализация реально тяжелых пациентов – т.к. при
лечении пациентов в стационаре с теми нозологиями, которые
должны лечиться амбулаторно, учреждение будет тратить на их
лечение намного больше, чем получать от страховых компаний
34
35.
Как формируются КСГ?Основные
критерии
1.
Диагноз (код по МКБ
10)
2. Хирургическая
операция или другой
специальный метод
лечения
Дополнительные
критерии
1. Возраст
2. Сопутствующий
диагноз
3. Пол
4. Длительность
лечения
По состоянию на 1 января 2019 года перечень КСГ включает в себя 315
групп для круглосуточного стационара и 120 групп для дневного стационара.
Таким образом при переходе от КПГ к КСГ, произошло расщепление
каждой отдельно взятой профильной группы на несколько статистических
35
групп.
36.
Пример расщепления КПГ на КСГНапример при оплате за КПГ существовал единый профиль
неврология, который оплачивался по единому тарифу, при
переходе на КСГ из него сформировалось 16 групп, разница в
оплате между первой и последней в 6,1 раз!!!
№
Наименование КСГ
КСГ
85 Другие нарушения нервной системы (уровень 1)
92 Другие цереброваскулярные болезни
79 Дегенеративные болезни нервной системы
81 Эпилепсия, судороги (уровень 1)
77 Воспалительные заболевания ЦНС, взрослые
86 Другие нарушения нервной системы (уровень 2)
83 Расстройства периферической нервной системы
87 Транзиторные ишемические приступы, сосудистые мозговые синдромы
80 Демиелинизирующие болезни нервной системы
78 Воспалительные заболевания ЦНС, дети
84 Неврологические заболевания, лечение с применением ботулотоксина
82 Эпилепсия, судороги (уровень 2)
89 Инфаркт мозга (уровень 1)
88 Кровоизлияние в мозг
90 Инфаркт мозга (уровень 2)
91 Инфаркт мозга (уровень 3)
Наименование
КПГ
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
Неврология
36
Неврология
37.
Порядок оплаты по КПГ(законченный случай)
Оплата за законченный случай лечения по КПГ осуществляется при
условии фактического срока пребывания пациента в стационаре не менее 80
% и не более 120 % от установленного норматива средней длительности
лечения
Если продолжительность лечения составила менее 80% - оплата
осуществляется по фактическим дням пребывания пациента в стационаре,
исходя из расчета стоимости 1 койко-дня.
Стоимость 1 койко-дня определяется исходя из стоимости законченного
случая по КПГ и норматива длительности лечения.
Обоснованность пребывания пациента в стационаре свыше 120%,
обусловленная тяжестью состояния пациента, подтверждается решением
врачебной комиссии. Доплата за сверхнормативное пребывание пациента в
стационаре осуществляется исходя из расчета стоимости 1 койко-дня.
Указанные случаи оказания медицинской помощи подлежат
обязательной проверке при проведении экспертизы
37
38.
Порядок оплаты по КПГ(законченный случай)
При переводе пациента из одного отделения медицинской
организации в другое (в том числе из круглосуточного стационара в
дневной стационар), а также при переводе пациента из одной
медицинской организации в другую оба случая лечения заболевания
считаются как отдельные законченные случаи лечения.
В случае выявления у пациента в процессе лечения
сопутствующего заболевания, проведение диагностики и лечения
сопутствующего заболевания проводится параллельно лечению
основного заболевания и включается в стоимость законченного случая
лечения по КПГ основного заболевания.
При предоставлении одному из родителей права нахождения с
ребенком в больничном учреждении стоимость оказанной ребенку
медицинской помощи включает расходы на содержание одного из
родителей.
38
39.
Порядок оплаты по КСГНет нормирования длительности лечения.
Под КСГ подпадают все случаи длительностью госпитализации
более 3 дней.
Законченный случай:
(срок лечения более 3 дней) – в полном объеме
Незаконченный случай (срок лечения до 3-х дней
включительно):
- Для хирургических КСГ – от 80 до 100%
- Для терапевтических КСГ – 50%
- При летальном исходе – 50%
Если в рамках одного случая лечения пациенту было оказано
несколько хирургических вмешательств, оплата осуществляется по
КСГ, которая имеет более высокий коэффициент затратности. 39
40.
Расчет стоимости одного законченногослучая госпитализации для КСГ
ССксг = БС х КЗксг х ПК x KД
ССксг – стоимость случая КСГ
БС - базовая ставка, устанавливается Тарифным соглашением, принятым
на территории субъекта РФ. Для Иркутской области на 2019 года
составляет – 22 742 рублей для круглосут.стац. и 12 226,5 руб. для дневного
КЗксг - коэффициент относительной затратоемкости, разработаны и
утверждены отдельно для каждой КСГ от 0,27 до 31,3
КД - коэффициент дифференциации (районный), рассчитанный в
соответствии с постановлением Правительства РФ от 5 мая 2012 года №
462 «О порядке распределения, предоставления и расходования субвенций
из бюджета ФФОМС» Данный коэффициент используется если для
субъекта РФ установлено несколько коэффициентов дифференциации
(часть ЛПУ находятся в условиях Крайнего Севера). От 1,3 до 1,97
ПК – поправочный коэффициент – используется для обеспечения баланса
в системе финансирования, коррекции рисков
40
41.
Расчет поправочного коэффициентаПК = КУ х КУС х СКЛП
КУ- управленческий коэффициент
КУС- коэффициент уровня оказания медицинской помощи
СКЛП- коэффициент сложности лечения пациента
КУ – Управленческий коэффициент устанавливается
тарифным соглашением для конкретной КСГ.
Цель установления управленческого коэффициента состоит:
в мотивации медицинских организаций к регулированию уровня
госпитализации при заболеваниях и состояниях, входящих в
определенную КСГ, или стимулировании к внедрению
конкретных современных методов лечения. Также может
применяться с целью коррекции рисков резкого изменения
финансирования случаев, отнесенных к отдельным КСГ
(пример – операции при катаракте).
41
42.
Расчет поправочного коэффициентаКУС - Коэффициент уровня оказания медицинской помощи отражает
разницу в затратах на оказание медицинской помощи в медорганизациях на
различных уровнях оказания медицинской помощи.
Границы значений коэффициента уровня оказания медицинской
помощи, рекомендуемые для установления в тарифных соглашениях
субъектов РФ:
1) для медицинских организаций 1-го уровня (РБ) - до 1,0;
2) для медицинских организаций 2-го уровня (ЦРБ, ГБ) - от 0,9 до 1,2;
3) для медицинских организаций 3-го уровня (областные) (кроме
федеральных медицинских организаций) - от 1,1 до 1,5;
4) для федеральных медицинских организаций, оказывающих
медицинскую помощь в пределах нескольких субъектов РФ - от 1,4 до 1,7.
КСЛП – коэффициент сложности курации пациента - учитывает более
высокий уровень затрат на оказание медицинской помощи пациентам в
отдельных случаях.
КСЛП применяется также при сверхдлительных сроках госпитализации
(более 30 дней). Случаи, в которых рекомендуется устанавливать КСЛП, и
рекомендованные диапазоны его значений установлены Приложением 3 к
42
рекомендациям ФФОМС.
43.
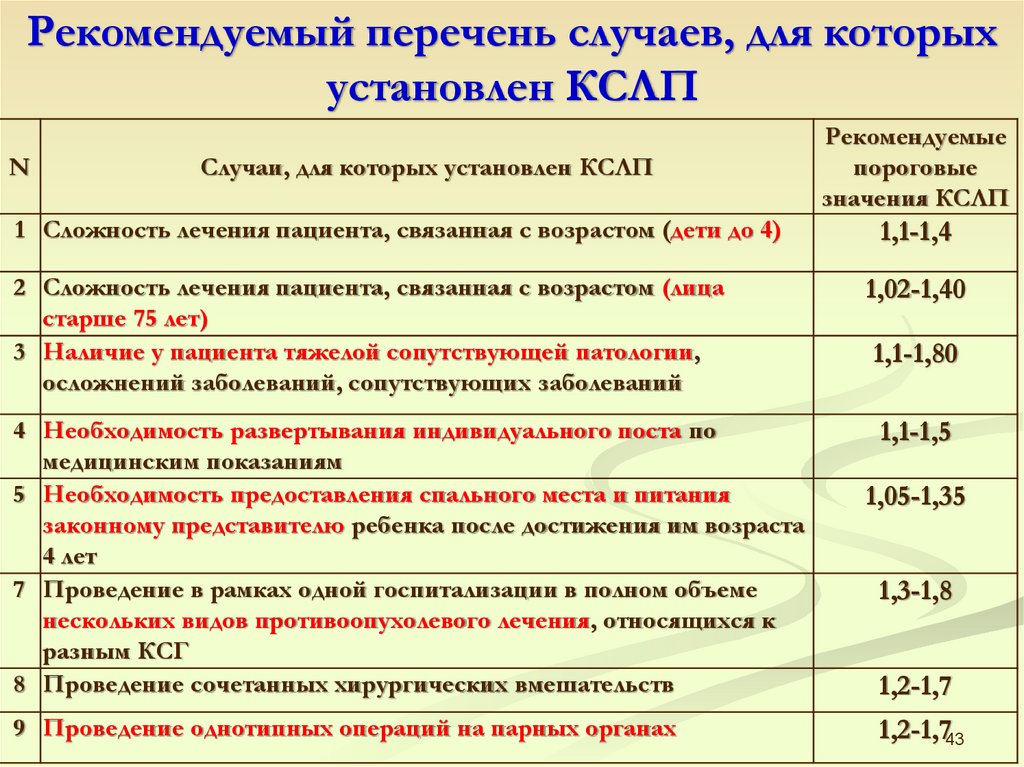
Рекомендуемый перечень случаев, для которыхустановлен КСЛП
N
Случаи, для которых установлен КСЛП
Рекомендуемые
пороговые
значения КСЛП
1 Сложность лечения пациента, связанная с возрастом (дети до 4)
1,1-1,4
2 Сложность лечения пациента, связанная с возрастом (лица
старше 75 лет)
3 Наличие у пациента тяжелой сопутствующей патологии,
осложнений заболеваний, сопутствующих заболеваний
1,02-1,40
4 Необходимость развертывания индивидуального поста по
медицинским показаниям
5 Необходимость предоставления спального места и питания
законному представителю ребенка после достижения им возраста
4 лет
7 Проведение в рамках одной госпитализации в полном объеме
нескольких видов противоопухолевого лечения, относящихся к
разным КСГ
8 Проведение сочетанных хирургических вмешательств
1,1-1,5
9 Проведение однотипных операций на парных органах
1,1-1,80
1,05-1,35
1,3-1,8
1,2-1,7
1,2-1,743
44.
Оплата прерванных случаев оказаниямедицинской помощи
К прерванным случаям оказания медицинской помощи относятся
случаи при переводе пациента в другую медицинскую организацию,
преждевременной выписке пациента при его письменном отказе от
дальнейшего лечения, летальном исходе, а также при проведении
диагностических исследований.
К прерванным также относятся случаи, при которых
длительность госпитализации составляет менее 3 дней включительно,
кроме случаев, выделенных в отдельный перечень (см.далее), по ним
целесообразно осуществлять оплату в полном объеме, независимо от
длительности лечения.
При прерванном случае, если пациенту была выполнена
хирургическая операция, осуществляется оплата в размере 80-100%
от стоимости, определенной тарифным соглашением для данной
КСГ. Если хирургическая операция не выполнена, случай
целесообразно оплачивать в размере не более 50% от стоимости,
44
определенной тарифным соглашением для КСГ.
45.
Перечень КСГ круглосуточного стационара, по которымцелесообразно осуществлять оплату в полном объеме независимо
от длительности лечения.
Осложнения, связанные с беременностью
Беременность, закончившаяся абортивным исходом
Родоразрешение
Кесарево сечение
Ангионевротический отек, анафилактический шок
Неврологические заболевания, лечение с применением ботулотоксина
Сотрясение головного мозга
Операции на органе слуха, придаточных пазухах носа и верхних дыхательных
путях (уровень 1 и 2)
Замена речевого процессора
Операции на органе зрения (уровень 1 и 2)
Диагностическое обследование сердечно-сосудистой системы
Отравления и другие воздействия внешних причин (уровень 1)
Доброкачественные новообразования, новообразования in situ кожи, жировой
ткани
Операции на органах полости рта (уровень 1)
Комплексное лечение с применением препаратов иммуноглобулина
Лечение с применением генно-инженерных биологических препаратов в случае
отсутствия эффективности базисной терапии
Установка, замена, заправка помп для лекарственных препаратов
45
46.
Механизм прогнозирования расходованияфинансовой и количественной квоты в условиях
стационара при КСГ
При переходе на КСГ у большинства мед.организаций
количественная квота сократилась – например в Клиниках с
11 тыс. в 2016 году до 6 тыс. в 2019 году, финансовая
же при этом осталась прежней.
Главная задача руководителя и экономической службы
мед.организации это планирование равномерного распределения
законченных случаев, выделенных в рамках ТПГГ на весь год.
Эта работа должна проводиться в первую неделю нового
года, после согласования выделенных объемов с последующей
ежеквартальной коррекцией.
46
47.
Схема прогнозирования1. Выявить все КСГ, по которым лечились пациенты в
прошедшем году.
2. Рассчитать по каждой КСГ количество пациентов и
среднюю длительность госпитализации
3. Распределить количественную квоту по 12 месяцам либо
равномерно, либо с учетом закрытия отделений на ремонт или
отпускной период
4. Внутри одного месяца распределили количественную квоту
по отделениям, пропорционально средней длительности
госпитализации и коечному фонду и обороту койки.
5. Если количества законченных случаев хватает, чтоб
покрыть весь коечный фонд, переходим к распределению
финансовой квоты.
47
48.
Схема прогнозирования6. Если остаются пустующие койки, на которые не хватает
количественной квоты – принимаем решение либо о
сокращении коечного фонда, либо о привлечении иных
источников финансирования – платные услуги, ДМС, жители
других субъектов и т.д.
7. На основе анализа структуры пролеченных пациентов по
каждой группе КСГ и данных о стоимости 1 законченного случая
по каждой КСГ необходимо рассчитать наложение финансовой
квоты на количественную.
8. Денег хватило и остались лишние? Проводим работу с з/о по
лечению пациентов с более дорогостоящими КСГ
48
49.
Схема прогнозирования9. Внутри каждой КСГ необходимо провести
фармакоэкономический анализ – покрывают ли доходы,
полученные за лечение данных пациентов расходы на них.
10. Если нет, ищем в структуре расходов избыточные
статьи – как правило зарплата и медикаменты.
11. Если медикаменты – проверяем обоснованность
назначения в соответствии со стандартом, ищем более дешевые
аналоги, вводим персонифицированный учет (с целью
минимизации нецелевого использования мед.персоналом),
переводим часть исследований на амбулаторный этап
12. Если заработная плата – переводим сотрудников на
более эффективные способы оплаты труда - переход от
повременной к сдельной форме
49
50.
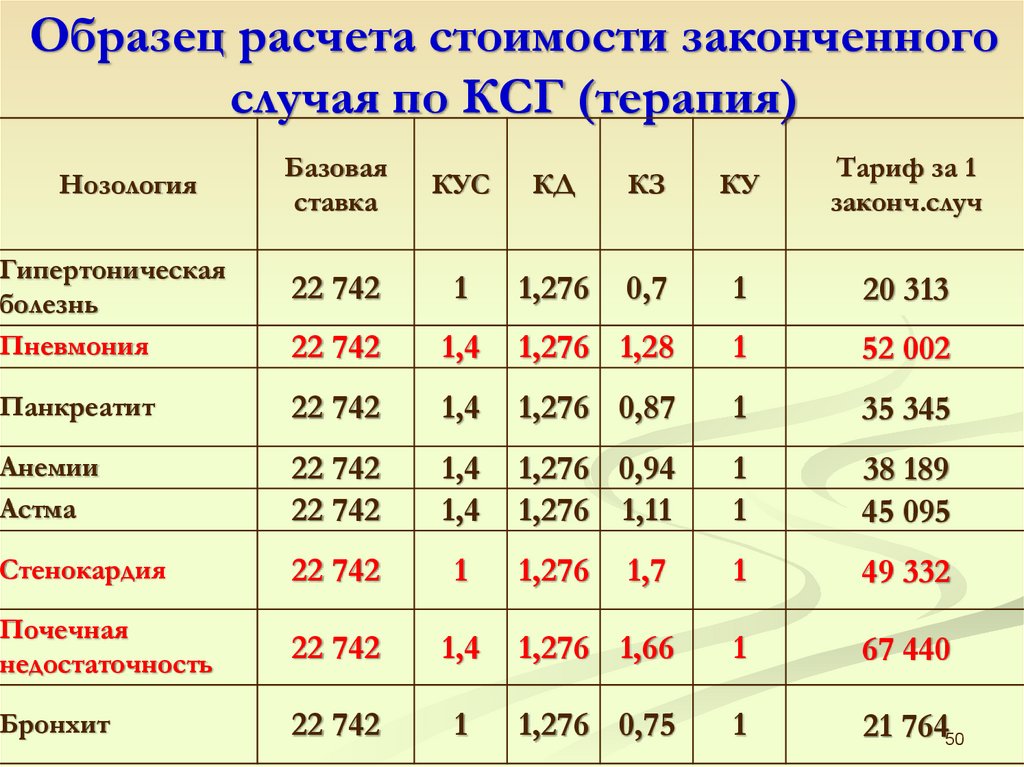
Образец расчета стоимости законченногослучая по КСГ (терапия)
Базовая
ставка
КУС
КД
КЗ
КУ
Тариф за 1
законч.случ
22 742
1
1,276
0,7
1
20 313
22 742
1,4
1,276 1,28
1
52 002
Панкреатит
22 742
1,4
1,276 0,87
1
35 345
Анемии
Астма
22 742
22 742
1,4
1,4
1,276 0,94
1,276 1,11
1
1
38 189
45 095
Стенокардия
22 742
1
1,276
1,7
1
49 332
Почечная
недостаточность
22 742
1,4
1,276 1,66
1
67 440
Бронхит
22 742
1
1,276 0,75
1
21 76450
Нозология
Гипертоническая
болезнь
Пневмония
51.
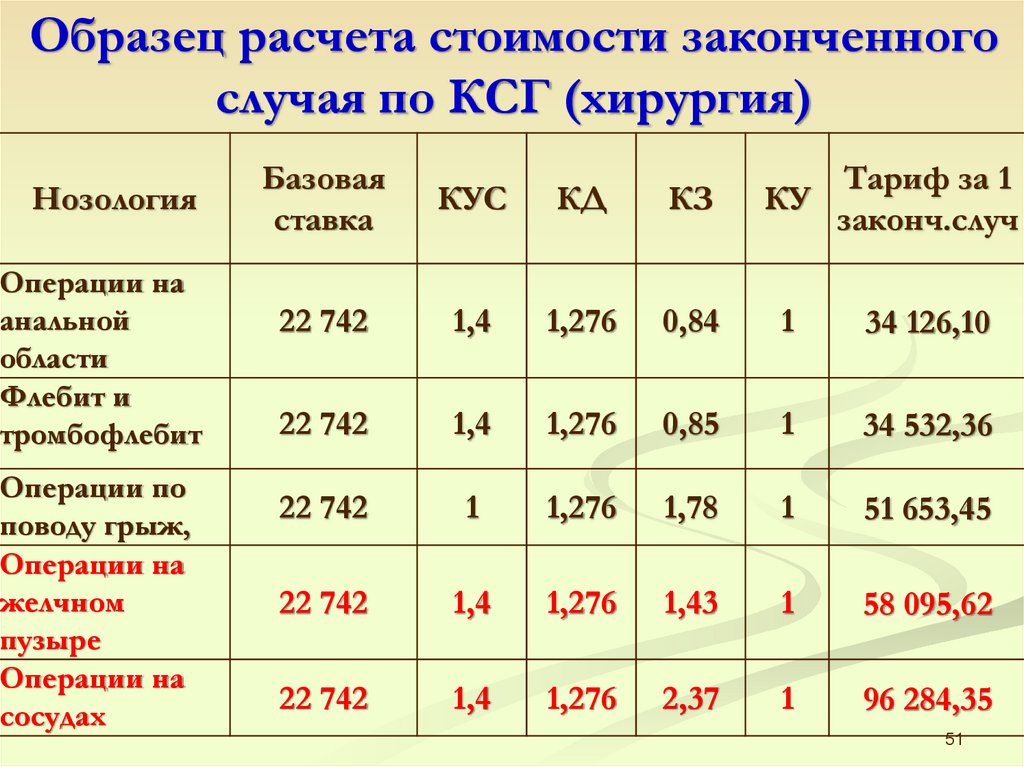
Образец расчета стоимости законченногослучая по КСГ (хирургия)
Нозология
Операции на
анальной
области
Флебит и
тромбофлебит
Операции по
поводу грыж,
Операции на
желчном
пузыре
Операции на
сосудах
Базовая
ставка
КУС
КД
КЗ
КУ
Тариф за 1
законч.случ
22 742
1,4
1,276
0,84
1
34 126,10
22 742
1,4
1,276
0,85
1
34 532,36
22 742
1
1,276
1,78
1
51 653,45
22 742
1,4
1,276
1,43
1
58 095,62
22 742
1,4
1,276
2,37
1
96 284,35
51
52.
Образец расчета стоимости законченногослучая по КСГ (неврология)
Нозологи Базовая
я
ставка
КУС
КД
КЗ
КУ
Тариф за 1
законч.случ
Дорсопатии
22 742
1
1,276
0,68
1
19 733
Энцефалопа
тии
22 742
1,4
1,276
0,82
1
33 314
Паркинсон,
миастения
22 742
1,4
1,276
0,84
1
34 126
Эпилепсия,
22 742
1,4
1,276
0,96
1
39 001
Рассеянный
склероз
22 742
1,4
1,276
1,33
1
54 033
Редкие
генетич.
заболевания
22 742
1,4
1,276
3,5
0,8
113 754
52
53.
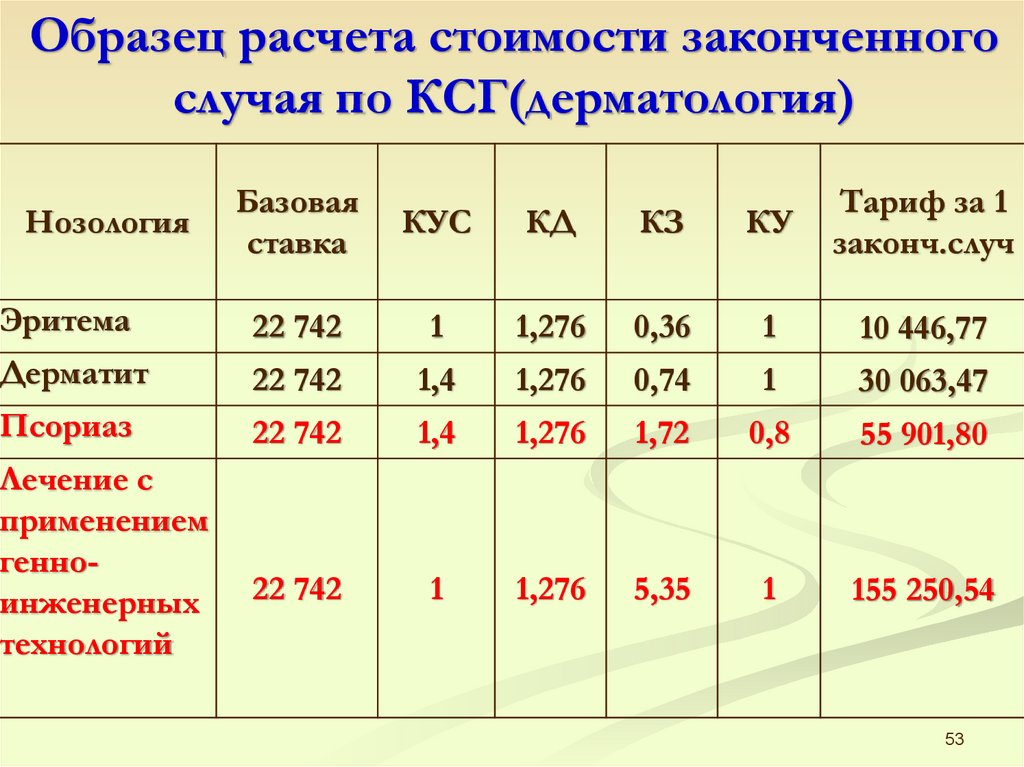
Образец расчета стоимости законченногослучая по КСГ(дерматология)
Базовая
ставка
КУС
КД
КЗ
КУ
Тариф за 1
законч.случ
Эритема
22 742
1
1,276
0,36
1
10 446,77
Дерматит
22 742
1,4
1,276
0,74
1
30 063,47
Псориаз
22 742
1,4
1,276
1,72
0,8
55 901,80
22 742
1
1,276
5,35
1
155 250,54
Нозология
Лечение с
применением
генноинженерных
технологий
53
54.
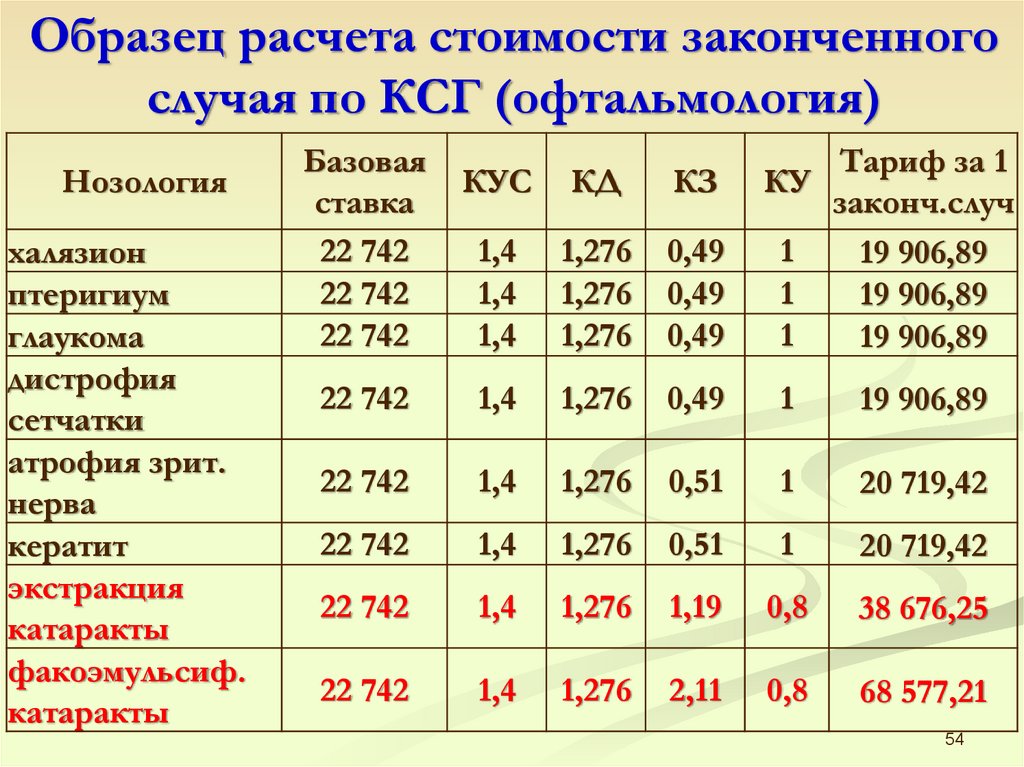
Образец расчета стоимости законченногослучая по КСГ (офтальмология)
Нозология
халязион
птеригиум
глаукома
дистрофия
сетчатки
атрофия зрит.
нерва
кератит
экстракция
катаракты
факоэмульсиф.
катаракты
Базовая
ставка
22 742
22 742
22 742
КУС
КД
КЗ
КУ
1,4
1,4
1,4
1,276
1,276
1,276
0,49
0,49
0,49
1
1
1
Тариф за 1
законч.случ
19 906,89
19 906,89
19 906,89
22 742
1,4
1,276
0,49
1
19 906,89
22 742
1,4
1,276
0,51
1
20 719,42
22 742
1,4
1,276
0,51
1
20 719,42
22 742
1,4
1,276
1,19
0,8
38 676,25
22 742
1,4
1,276
2,11
0,8
68 577,21
54
55.
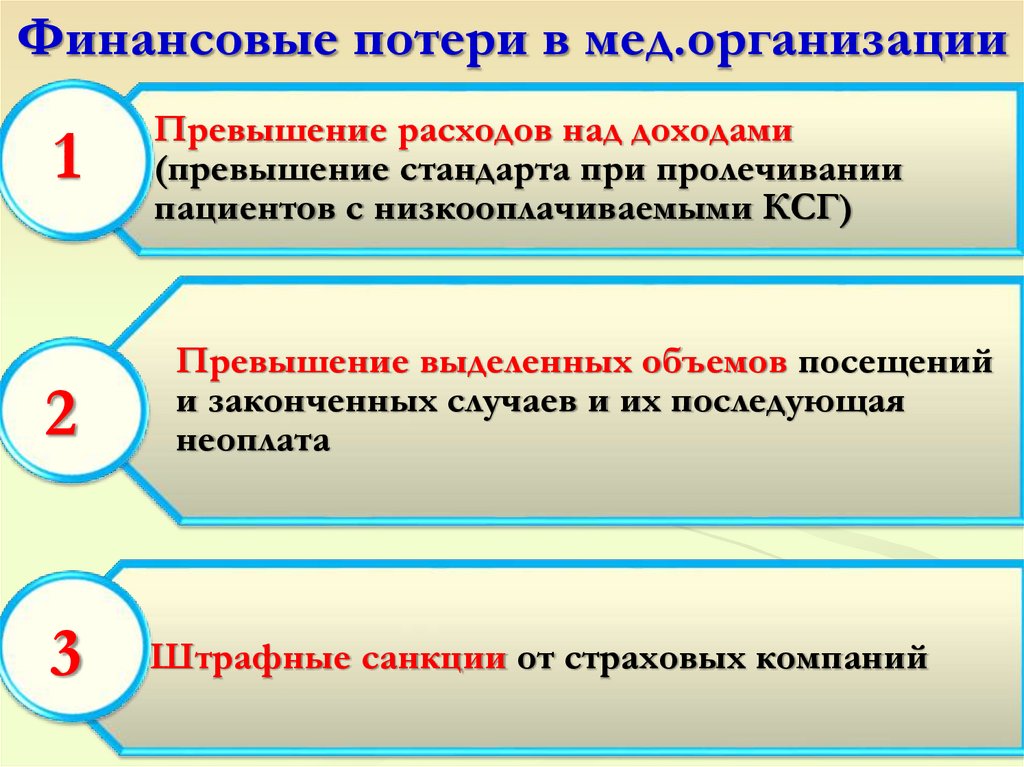
Финансовые потери в мед.организациимедицинских организаций
Превышение расходов над доходами
1
(превышение стандарта при пролечивании
пациентов с низкооплачиваемыми КСГ)
2
Превышение выделенных объемов посещений
и законченных случаев и их последующая
неоплата
3
Штрафные санкции от страховых компаний
55
56.
Примеры штрафных санкцийОтделение
Описание дефекта
Сумма
снятия
Хирургия
План обследования и лечения написаны
неразборчивым почерком - Дефекты оформления
медицинской документации препятствующие
проведению ЭКМП
4257 руб.
ЛОР
Пациент выписан 18 ноября, а в реестр для
страховой компании оператор ошибочно напечатал
19 ноября - Несоответствие данных первичной
документации данным реестра.
41 331 руб.
В последние 2 дня госпитализации пациенту не
Неврология проводились обследования и из лечения он
принимал 2 таблетированных препарата в день
Неврология
Нет протокола решения ВК по альфагану в журнале ВК, в
истории болезни есть
8467 руб.
7 038 руб.
56
57.
Примеры штрафных санкцийОтделение
Описание дефекта
Сумма
снятия
Неврология
Необоснованная госпитализация на
круглосуточную койку
17 245 руб.
Неврология
В выписном эпикризе ошибка (вместо а/б панцеф
напечатан кларитромицин) – расценено как
фальсификация мед.документации
31 230 руб.
Выполнены услуги, не входящие в стандарт анестезия при поверхностном кариесе
Стоматология Неправильная нумерация удаленного зуба
Стоматология
Офтальмология
Повторный прием врача в реестры оператором
ошибочно внесен как первичный
Отсутствие в медицинской карте подписи
Офтальмология пациента в информированном добровольном
согласии
Офтальмология
В медицинской карте не указано время
госпитализации
1346 руб.
2134 руб.
12350 руб.
6341 руб.
6341 57
руб.
58.
Примеры штрафных санкцийОтделение
Описание дефекта
Сумма
снятия
Дерматология
Температурный лист заполнен на 1 день больше,
чем лежал пациент.
3100 руб.
Дерматология
В процедурном листе не отмечен последний день
госпитализации
3100 руб.
ЛОР
Пациент получал круглосуточную стационарную
помощь одновременно в 2 ЛПУ
24 395 руб.
Неврология
У пациента в объективном статусе при описании
кожных покровов не описана укушенная рана
голени, которая была получена за неделю до
госпитализации и упоминается в анамнезе
6 374 руб.
Терапия
Врачом в листе назначения ошибочно вместо 500
мл напечатано 5000 мл глюкозы.
3256 руб.
58
59.
Достоинства оплаты по КСГдостижение более полного учета различий в затратах на лечение различных
заболеваний;
снижение средней продолжительности пребывания пациента в больнице;
обеспечение эффективной системы оплаты больничной помощи в условиях
расширения хозяйственной самостоятельности медицинских организаций и
одноканального финансирования (сейчас в больницы поступает фиксированная
оплата за пролеченного больного, независимо от интенсивности лечения или
длительности пребывания пациента);
возможность корректировки изменений в структуре госпитализации, тяжести
заболеваний, объеме больничной помощи, а также внедрения новых технологий и
стандартов медицинской помощи;
возможность включения в дальнейшем в тариф таких услуг, оплата которых из
средств системы ОМС в настоящее время не производится (например, имплантация
кардиостимулятора, кардиовертера-дефибриллятора и других высокотехнологичных
вмешательств);
Главный недостаток
Медицинские организации очень сильно зависят от поправочных
коэффициентов, устанавливаемых Минздравом и ТФОМС. Малейшее их
изменение может сделать любое отделение как сверхприбыльным, так и
59
убыточным
60.
Приоритетные направления изменений всистеме финансирования здравоохранения
1) создание системы персонифицированного учета фактических
затрат лекарственных средств и расходных материалов при
оказании медицинской помощи;
2) внедрение новых методов формирования тарифов на оплату
медицинской помощи в ОМС, обеспечивающих более точное
отражение затрат медицинских организаций, а также необходимых затрат на
реализацию мероприятий целевых программ;
3) продолжение конкретизации содержания государственных гарантий
бесплатного оказания медицинской помощи гражданам и обеспечение
сбалансированности гарантий с размерами
финансирования затрат, необходимых для их реализации;
4) введение новых подходов к распределению объемов медицинской
помощи по ОМС с учетом реальных затрат и качества медицинской помощи
в отдельных медицинских организациях, развитие на этой основе
конкурентных механизмов формирования заказов на оказание медицинской
помощи;
5) Финансирование по программному принципу на конкретные цели и
задачи – реализация Федерального национального проекта
60
«Здравоохранение».
61.
Структура финансового обеспечения реализациинационального проекта «Здравоохранение»
Общий бюджет 1,725 трлн. руб.
1,4 трлн – Федеральный бюджет
265 млрд – региональные бюджеты
969 млрд. - Борьба с онкологическими заболеваниями
211 млрд – Развитие детского здравоохранения
177 млрд - Создание единого цифрового контура в здравоохранении
166 млрд – Обеспечение медицинских организаций системы здравоохранения
квалифицированными кадрами
75 млрд – Борьба с сердечно-сосудистыми заболеваниями
64 млрд – Развитие сети национальных медицинских исследовательских
центров и внедрение инновационных медицинских технологий
63 млрд – Развитие системы оказания первичной медико-санитарной помощи
0,2 млрд – Развитие экспорта медицинских услуг
51% финансовых средств национального проекта
запланированы на первые три года его реализации
61
62.
Благодарю завнимание!
62




















































 finance
finance








