Similar presentations:
Острый панкреатит (лекция)
1.
ОСТРЫЙ ПАНКРЕАТИТПреподаватель кафедры военно-морской хирургии
кандидат медицинских наук
подполковник медицинской службы
Дымников Денис Александрович
2.
3.
4.
5.
ОпределениеОстрый
панкреатит
–
это
первоначально асептическое воспаление
поджелудочной железы, при котором
возможно
поражение
окружающих
тканей и отдаленных органов, а также
систем.
6.
Удельный вес больных с острымпанкреатитом в группе больных
«острого живота»
40 - 50-е годы - 0,8 - 2%
• 60 - 70-е годы - 6 - 9% ( Петровский
Б.В.1968, Акжигитов Г.Н. 1974 и др.)
• 80 - 90-е годы - 9-12% ( БМЭ,
1982,Толстой А.Д.,1998 и др.)
В 21 веке - острый панкреатит занимает
2-е место после острого аппендицита
7.
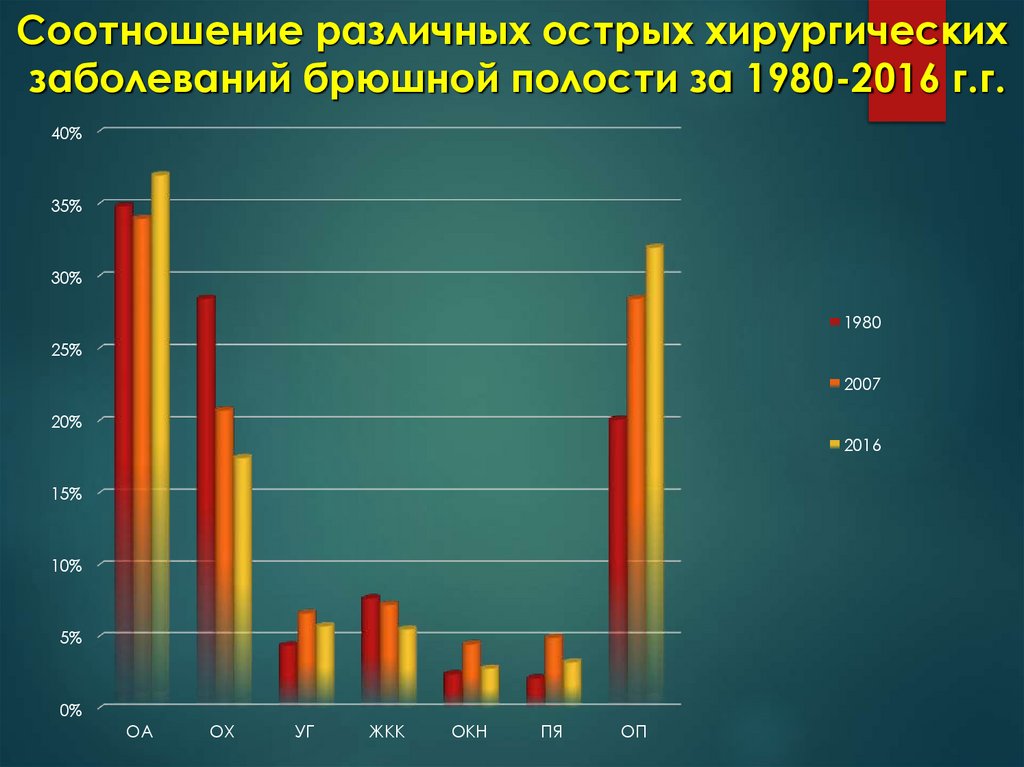
Соотношение различных острых хирургическихзаболеваний брюшной полости за 1980-2016 г.г.
40%
35%
30%
1980
25%
2007
20%
2016
15%
10%
5%
0%
ОА
ОХ
УГ
ЖКК
ОКН
ПЯ
ОП
8.
Летальность от острого панкреатита2,5 - 3,5%
Удельный вес деструктивных форм
< 20%
Летальность от деструктивногo панкреатита
в РФ
- 45-60%
за рубежом - 40%
9.
Классификация Атланта-921. Острый панкреатит:
а) лёгкий;
б) тяжёлый.
2. Острое скопление жидкости (в ткани
поджелудочной железы и в околопанкреатической
клетчатке).
3. Панкреонекроз:
а) стерильный;
б) инфицированный.
4. Панкреатическая ложная киста.
5. Панкреатический абсцесс.
10.
Классификация острого панкреатитаНИИ СП им. Джанелидзе
Удельный
вес
Течение
ЧГО
Л
Отёчный
панкреатит
85%
Лёгкое
0%
0,5%
Мелко- и
среднеочаговый
панкреонекроз
10%
Средне
тяжёлое
20%
15%
Крупноочаговый
и субтотальный
панкреонекроз
5%
Тяжёлое
60% и 50% и
выше выше
Формы
11.
Классификация острого панкреатита РОХ (2014г)(Атланта–92, Международная Ассоциация Панкреатологов, International Association of Pancreatology, 2011 и Международная рабочая
группа по классификации острого панкреатита (Acute Pancreatitis Classification Working Group), 2012)
ОСТРЫЙ ПАНКРЕАТИТ ЛЁГКОЙ СТЕПЕНИ – панкреонекроз при данной
форме острого панкреатита не образуется (отёчный панкреатит) и органная
недостаточность не развивается.
ОСТРЫЙ ПАНКРЕАТИТ СРЕДНЕЙ СТЕПЕНИ – характеризуется наличием
либо одного из местных проявлений
заболевания: перипанкреатический
инфильтрат, псевдокиста, отграниченный инфицированный панкреонекроз
(абсцесс), или/и развитием общих проявлений в виде транзиторной органной
недостаточности (не более 48 часов).
ОСТРЫЙ ПАНКРЕАТИТ ТЯЖЁЛОЙ СТЕПЕНИ – характеризуется наличием
либо
неотграниченного
инфицированного
панкреонекроза
(гнойно-
некротического парапанкреатита) или/и развитием персистирующей органной
недостаточности (более 48 часов).
Министерство здравоохранения РФ. Клинические рекомендации «Острый панкреатит», 2015
12.
Этиология острого панкреатитаЭтиологический фактор
Алкогольно-алиментарный
Структура
55%
Билиарный (желчный рефлюкс в панкреатические протоки при
билиарной гипертензии (холелитиаз, дивертикул, папиллит,
описторхоз и т.д.)
Травматический (травмы поджелудочной железы, в том числе
операционной или после ЭРХПГ)
35%
2-4%
Другие этиологические формы (аутоиммунный, сосудистая
недостаточность, васкулиты, лекарственные препараты,
инфекционные заболевания (вирусный паротит, гепатит,
цитомегаловирус), аллергические факторы (лаки, краски, запахи
строительных материалов, анафилактический шок), дисгормональные
процессы при беременности и менопаузе, заболевания близлежащих
органов (гастродуоденит, пенетрирующая язва, опухоли
гепатопанкреатодуоденальной области))
6-8%
13.
Патогенез острого панкреатита1
Панкреатическая гиперсекреция
2
Панкреатическая протоковая гипертензия
3
Ишемия поджелудочной железы
4
Травма поджелудочной железы
5
Токсические воздействия на поджелудочную железу
6
«Фоновые» (эндогенные) факторы
14.
Панкреатическая гиперсекреция вразвитии острого панкреатита
1. Частое и обильное употребление алкоголя: стимуляция секреции
ПЖ + гастродуоденит с развитием отёка БДС + повышение
вязкости сока ПЖ = алкогольный панкреатит.
2. Травма ПЖ + гиперсекреция = травматический панкреатит.
3. Стимуляция кишечника прозерином: гиперсекреция ПЖ + панкреатическая гипертензия (парез) + интраоперационная травма ПЖ =
послеоперационный панкреатит.
4. Врождённая стриктура панкреатического протока + мощная пищевая или алкогольная стимуляция секреции ПЖ = панкреатит «на
фоне полного здоровья».
5. Шок: централизация кровообращения, усиленная введением вазопрессоров (ишемия ПЖ) + панкреатическая гиперсекреция (алкоголь или декураризация прозерином) = острый панкреатит.
15.
Желчные камни (спазмы и отёкБДС при их прохождении,
папиллит, острая блокада БДС с
желчно-панкреатическим
рефлюксом)
Околососочковый
дивертикул ДПК
Отёк БДС при гастродуодените
любого происхождения
Панкреатическая
протоковая
гипертензия
Спазм БДС ДПК
Повышение внутридуоденального давления при
дуоденостазе, парезе кишечника, перитоните, травме
кишки
16.
При системных сосудистыхзаболеваниях (атеросклероз,
гипертоническая болезнь).
При локальных обструкциях и
компрессиях питающих
поджелудочную железу сосудов
(тромбозы, аневризмы аорты,
стеноз чревного ствола и др.).
Ишемия
поджелудочной
железы
При централизации кровообращения с
перераспределением кровотока у
пострадавших с травматическим,
геморрагическим и ожоговым шоком.
17.
Факторы, влияющие на развитиетравматического панкреатита
1. Фаза пищеварения на момент травмы
2. Наличие алкогольного опьянения при поступлении
3. Наличие шока
4. Наличие сочетанных повреждений, в том числе
крупных кровеносных сосудов и кишечника
5. Ятрогенные факторы (прошивание ПЖ, размозжение хвоста ПЖ
зажимом, проталкивания желчных камней через БДС, введение
рентгеноконтрастного препарата при холангиографии)
18.
Токсические воздействияна поджелудочную железу
1. Токсины некоторых бактерий и вирусов
(эпидемический паротит, сальмонеллёз,
энтеровирусная инфекция и др.)
2. Некоторые органические вещества
(растворители, лаки, нитролаки)
3. Лекарственные средства (кортикостероиды,
гипотиазид и т.д.)
19.
Фоновые («эндогенные») факторы1. Необычная, генетически обусловленная морфология ПЖ - аномалии
развития (кольцевидная или добавочная ПЖ), врождённая стриктура
вирсунгова протока.
2. Хронические патоморфологические изменения
панкреатит, стриктуры протоков, кисты)
ПЖ (хронический
3. Исходно повышенная вязкость сока ПЖ, затрудняющая его
эвакуацию, особенно из мелких ацинарных протоков (хронический
алкоголизм, беременность, нарушение водно-электролитного обмена,
муковисцидоз, гиперпаратиреоз).
4. Аллергический статус.
5. Хронические заболевания печени (гепатит, цирроз,гепатоз).
20.
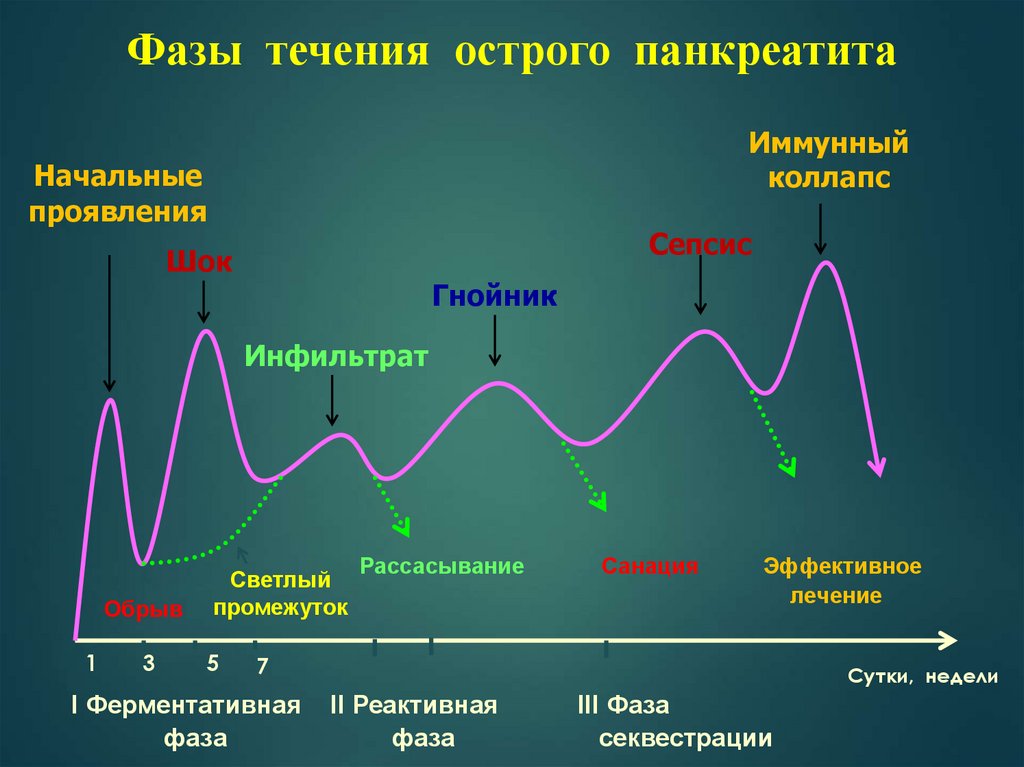
Фазы течения острого панкреатитаИммунный
коллапс
Начальные
проявления
Сепсис
Шок
Гнойник
Инфильтрат
Обрыв
1
3
Светлый
промежуток
5
Рассасывание
Санация
Эффективное
лечение
7
I Ферментативная
фаза
Сутки, недели
II Реактивная
фаза
III Фаза
секвестрации
21.
Принципы регистрации острогопанкреатита
1. Характерные
клинические проявления (выраженная
боль в эпигастрии с иррадиацией в спину или опоясывающего характера, многократная
рвота и напряжение мышц в верхней половине живота).
2. УЗ-признаки острого панкреатита:
- увеличение размеров ПЖ, регистрируемое в динамике;
- снижение эхогенности ПЖ;
- неровность и нечеткость контура ПЖ.
3. Лабораторные признаки острого панкреатита
(гиперамилаземия, гиперамилазурия).
22.
Принципы диагностикиострого деструктивного панкреатита
1. Определение степени выраженности эндотоксикоза:
- регистрация эндотоксинового шока (АД, ЧСС, ЧД, диурез);
- тест эффективности базисной терапии;
- лапароцентез (лапароскопия) с последующим исследованием
полученного перитонеального экссудата.
2. «Прямые» методы определения ПН:
- УЗИ, КТ (наиболее информативны на 5-7 сутки заболевания);
- визуальная оценка ПЖ во время ранних операций (ошибка геморрагический отёк ПЖ принимается за тотальный ПН);
- лапароскопия
регистация
стеатонекрозов
(степень
распространённости, отдалённость от ПЖ, срок появления).
3. Прогностические системы оценки тяжести ОП.
23.
МСКТ при остром панкреатите24.
Геморрагический панкреонекроз25.
Характеристика ферментативногоэкссудата
1. Наличие ферментативного экссудата подтверждает ОП.
2. Общие признаки ферментативного экссудата:
- высокая активность амилазы (в 2-3 раза > амилазы крови);
- слабощелочной характер (РН>7,0);
- высокая концентрация белка (более 20 г/л);
- отсутствие фибрина;
- стерильность.
3. При нетяжёлом ОП ФЭ или отсутствует,
небольшом количестве; как правило, серозный.
или
4. Количество
ФЭ
и
интенсивность
пропорциональна тяжести ОП.
окраски
его
5. У больных тяжёлым ОП ФЭ вызывает гемолиз крови.
имеется
в
прямо
26.
Тестирующие системы при ОПRanson и соавт. ( 1974 )
Imrie и соавт.( 1976 )
APACHE II ( Acute Physiologie and Chronic
Health Evaluation )
SAPS ( Simplified Acute Physiology Score )
методика табличной диагностики ОП
(Краснорогов В.Б.,1992, 1994 )
оценка тяжести ОП по индексу «поражения» и
тяжести физиологического состояния больных
( ТФС ) ( Савельев В.С. и соавт.,1998 )
27.
Система оценки тяжести острого панкреатитаJ. Ranson, 1974-1982 г.г.
При поступлении:
• Возраст
• Число лейкоцитов
• Глюкоза крови
• ЛДГ
• АсАТ
В течение 48 часов:
• Рост концентрации
мочевины в крови
• РО2 артериальной крови
• Кальций сыворотки
• Снижение гематокрита
• ВЕ
• Дефицит жидкости
Билиарный ОП
> 70 лет
> 18000/мм3
> 220 mg/dl
> 400 U/l
> 250 U/l
Небилиарный ОП
> 55 лет
> 16000/мм3
> 200 mg/dl
> 350 U/l
> 250 U/l
> 2 mg/dl
> 6 mg/dl
< 60 mmHg
> 8 mg/dl
> 10%
> 5 mmol/l
>4L
< 60 mmHg
> 8 mg/dl
> 10%
> 4 mmol/l
>6L
28.
Шкала критериев первичной экспресс-оценки тяжести острого панкреатита(СПб НИИ СП имени И.И. Джанелидзе – 2006г.)
перитонеальный синдром;
2.
олигурия (менее 250 мл за последние 12 часов);
3.
кожные симптомы (гиперемия лица, «мраморность», цианоз);
4.
систолическое артериальное давление менее 100 мм.рт.ст;
5.
энцефалопатия;
6.
уровень гемоглобина более 160 г/л;
7.
количество лейкоцитов более 14 х109/л;
8.
уровень глюкозы крови более 10 ммоль/л;
9.
уровень мочевины более 12 ммоль/л;
10. метаболические нарушения по данным ЭКГ;
11. вишнёвый или коричнево-чёрный цвет ферментативного экссудата,
полученного при лапароскопии (лапароцентезе);
12. выявление при лапароскопии распространённого ферментативного
парапанкреатита, выходящего за границы сальниковой сумки и
распространяющийся по фланкам;
13. наличие распространённых стеатонекрозов, выявленных при лапароскопии;
14. отсутствие эффекта от базисной терапии.
1.
Если у конкретного пациента имеется минимум 5 признаков из числа перечисленных, то с
95% вероятностью у него имеется тяжёлая форма ОП.
Если имеется 2-4 признака – ОП средней степени.
Если нет ни одного признака или имеется максимум 1 из них – лёгкая форма ОП.
29.
Маршрутизация больных ОП в зависимости оттяжести заболевания
Приёмное отделение
ОП лёгкой
степени
Хирургическое
отделение
ОП средней
степени
ОП тяжёлой
степени
Отделение интенсивной
терапии и реанимации
30.
Протокол лечения лёгкого панкреатита1. Голод
2. Зондирование и аспирация желудочного
содержимого
3. Местная гипотермия («холод» на живот)
4. Анальгетики
5. Спазмолитики
6. Инфузионная терапия в объёме 40 мл на
кг массы тела с форсированием диуреза в
течение 24-48 часов
7. Антисекреторная терапия
8. Антиферментная терапия
31.
Характеристика ферментативной фазыI. Формирование панкреонекроза:
1) максимальный срок формирования - 3 суток;
2) при тяжёлом ОП срок формирования
панкреонекроза составляет 24-36 часов.
II. Развитие эндотоксикоза:
1) выброс эндотоксинов в сосудистое русло;
2) образование ферментативного экссудата:
- ферментативный перитонит (20%);
- ферментативный парапанкреатит (50%);
- ферментативный перитонит и парапанкреатит (30%).
32.
Компоненты раннего лечениятяжёлого острого панкреатита
АФФЕРЕНТНЫЙ
КОМПОНЕНТ
Реологически активная
терапия
Антисекреторная
Антиферментная
Антигипоксанты,
антиоксиданты
Антибактериальная
ЭФФЕРЕНТНЫЙ
КОМПОНЕНТ
Форсированный диурез
Плазмаферез
Перитонеальный лаваж
Хирургические методы
(лапаротомия, лапароскопия,
лапароцентез)
33.
Лечение острого панкреатитасредней степени тяжести
1. Антисекреторная терапия (срок применения 3 суток от начала заболевания)
(сандостатин; октреотид).
2. Применение антиферментных препаратов
(первые 5 суток заболевания) (контрикал,гордокс).
3. Инфузионная терапия с форсированием диуреза.
4. Дренирование брюшной полости
(после лапароцентеза или лапароскопии).
34.
Лечение тяжёлого панкреатита1. Антисекреторная терапия
2. Реологически активная терапия
3. Возмещение плазмопотери (коррекция водноэлектролитных, белковых потерь и др.)
4. Гистопротекция (антиферменты,
антиоксиданты, антигипоксанты)
5. Детоксикация:
• серийный лечебный плазмаферез
• лапароскопическая (лапароцентез) санация
ферментативного перитонита и декомпрессия
забрюшинной клетчатки
6. Антибиотикотерапия
35.
Показания к лапароскопии1. Перитонеальный синдром и/или
УЗ-признаки свободной жидкости в
брюшной полости
2. Дифференциальная диагностика с
другими острыми хирургическими
заболеваниями органов брюшной
полости
36.
Задачи лапароскопии1. Диагностика (пропитывание корня брыжейки
mesocolon, высокая активность амилазы выпота,
стеатонекрозы)
2. Прогноз тяжести панкреатита (геморрагический
характер экссудата, большое количество
стеатонекрозов, обширное пропитывание
забрюшинной клетчатки за пределами зоны
поджелудочной железы)
3. Лечение (удаление перитонеального выпота,
декомпрессия забрюшинной клетчатки,
холецистостомия при прогрессирующей билиарной
гипертензии, холецистэктомия с дренированием
холедоха при деструктивном холецистите)
37.
38.
Характеристика реактивной фазыострого деструктивного панкреатита
1. Время - вторая неделя заболевания
2. Местный компонент - перипанкреатический
инфильтрат
3. Общий компонент – синдром системной
воспалительной реакции
4. Реактивная фаза характерна ТОЛЬКО для
острого деструктивного (тяжёлого или
среднетяжёлого) панкреатита.
39.
Протокол диагностики острогодеструктивного панкреатита в реактивной фазе
1. Характерные клинические признаки (перипанкреатический инфильтрат и лихорадка)
2. Лабораторные показатели (лейкоцитоз со сдвигом
влево, лимфопения, увеличенная СОЭ, повышение
концентрации фибриногена, С-реактивного белка)
3. УЗ-признаки ПИ (сохраняющееся увеличение
размеров ПЖ, появление жидкости по её контуру)
4. Лабораторный и УЗ-мониторинг (не менее 2
исследований на 2-ой неделе заболевания)
5. КТ зоны поджелудочной железы
40.
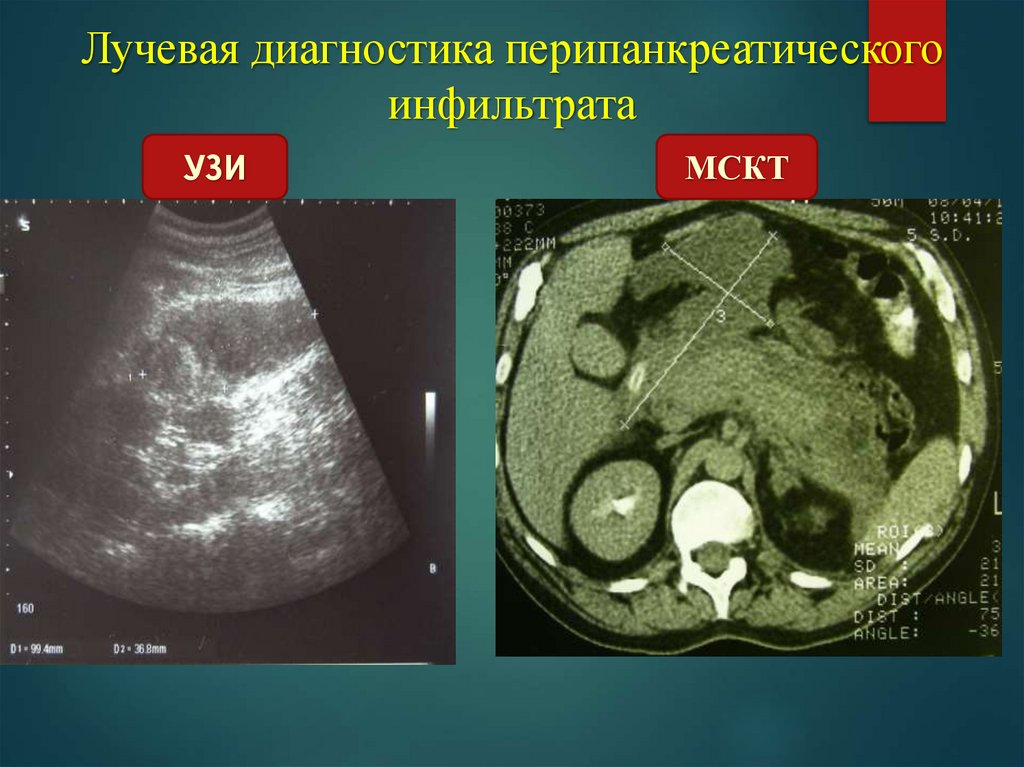
Лучевая диагностика перипанкреатическогоинфильтрата
УЗИ
МСКТ
41.
Возможные исходыреактивной фазы ОДП
1. Рассасывание (редукция местных и общих
компонентов воспаления)
2. Асептическая секвестрация ПН с исходом
в кисту ПЖ (нормализация самочувствия и
стихание ССВР на фоне сохраняющейся
гиперамилаземии)
3. Септическая секвестрация ПН (развитие
гнойных осложнений)
42.
Состав лечебного комплексав реактивной фазе ОДП
1. Базисная инфузионно-трансфузинная терапия
2. Лечебное питание (Д-№5 при среднетяжёлом
ОП) или энтеральная нутриционная поддержка
(тяжёлый ОП)
3. Системная антибиотикотерапия (цефалоспорины III-IV поколений или фторхинолоны II-III
поколений в сочетании с метронидазолом,
препараты резерва - карбапенемы)
4. Иммунотерапия (два подкожных или внутривенных введения ронколейкина по 250 000 ЕД
(<70 кг) – 500 000 ЕД (>70 кг) через 2-3 дня)
43.
Характеристика фазы септическогорасплавления и секвестрации ОДП
1. Время: третья неделя заболевания и более
2. Местный компонент – инфицированный
панкреонекроз и гнойно-некротический
парапанкреатит
3. Общий компонент – синдром системной
воспалительной реакции
44.
Диагностика острогопанкреатита в фазе гнойных осложнений
1. Клинико-лабораторные проявления гнойного очага:
1.1 Прогрессирование клинико-лабораторных
показателей острого воспаления на третьей
неделе ОДП.
1.2 Островоспалительные маркеры (повышение
уровня фибриногена, С-реактивного белка,
прекальцитонина и др.).
2. КТ, УЗИ (нарастание в процессе наблюдения
жидкостных образований, выявление
девитализированных тканей и/или наличие
пузырьков газа).
3. Положительные результаты бактериоскопии и
бакпосева аспирата, полученного при тонкоигольной
пункции.
45.
Классификация гнойно-некротическогопарапанкреатита
Общая летальность
30-40%
(Толстой А.Д., 2003 г.)
Единичный
абсцесс
(тип «А»)
УВ – 9% Л – 9%
Множественные
абсцессы
Общая летальность
Односторонний
гнойный затек в
отдаленную от ПЖ
клетчаточную область
(тип «D»)
УВ – 28% Л – 55%
(тип «В»)
Сливная
некротическая
флегмона
Распространённое
поражение отдалённых
отделов забрюшинной
клетчатки
(тип «Е»)
(тип «С»)
УВ – 13% Л– 67%
УВ–29% Л-30%
УВ–21% Л-39%
60-70%
46.
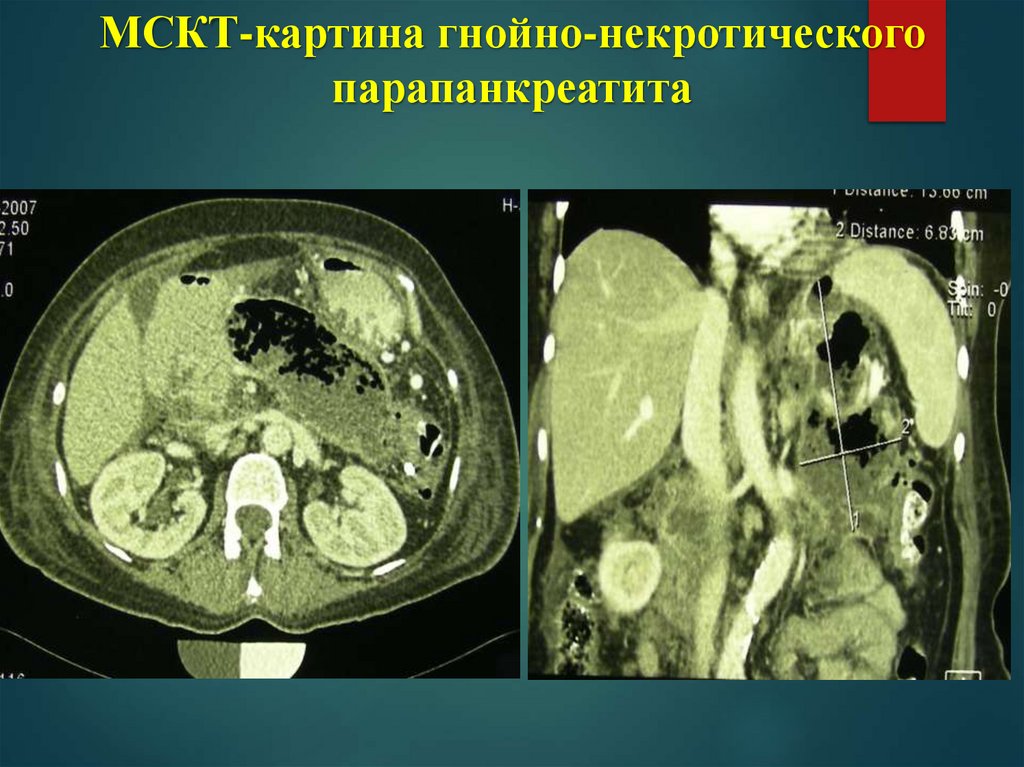
МСКТ-картина гнойно-некротическогопарапанкреатита
47.
Хирургическое лечение ОДПв фазе гнойных осложнений
Объект оперативного вмешательтва:
гнойно-некротический парапанкреатит
и/или инфицированный панкреонекроз.
Оперативный приём: некрсеквестрэктомия,
санация и дренирование гнойных очагов ( НСЭ
может быть как одномоментной, так и
многоэтапной, и достигается как традиционными,
так и миниинвазивными методами).
48.
Мини-лапаротомия с помощью набораинструментов «Мини-ассистент»
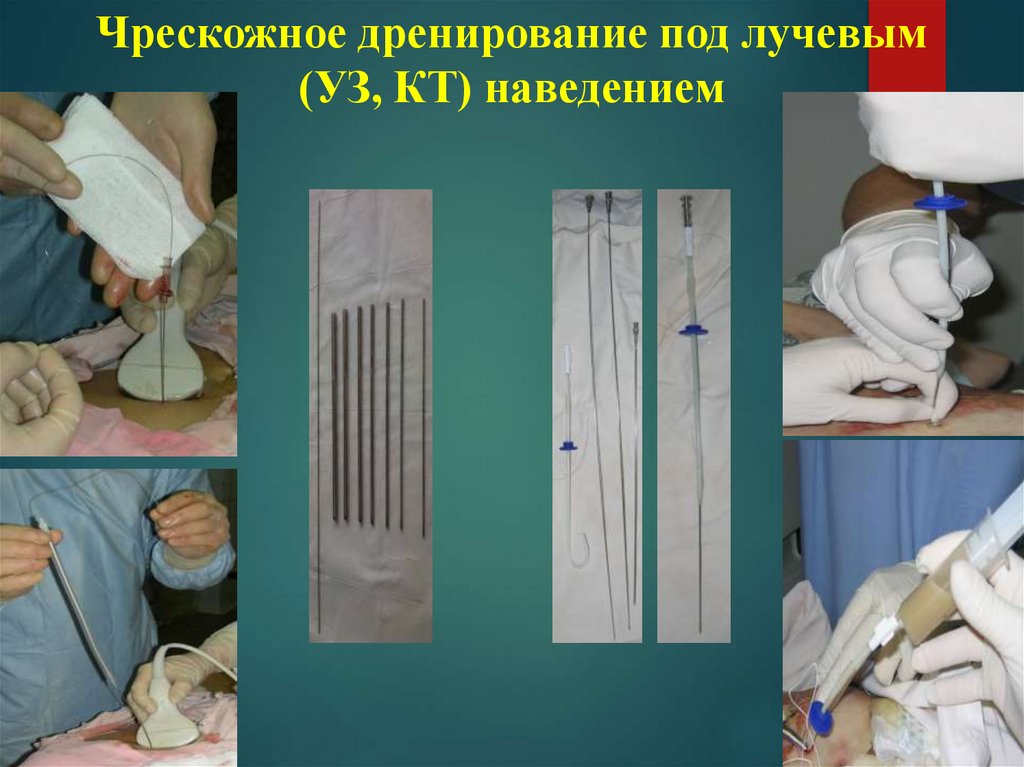
49.
Чрескожное дренирование под лучевым(УЗ, КТ) наведением
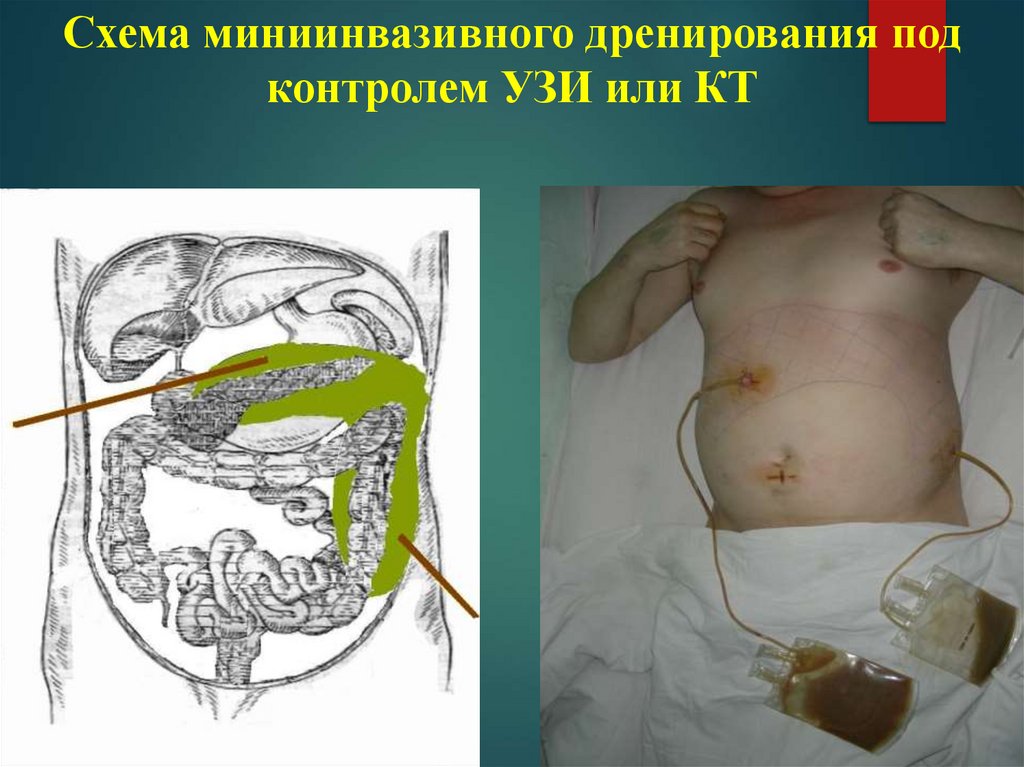
50.
Схема миниинвазивного дренирования подконтролем УЗИ или КТ
51.
52.
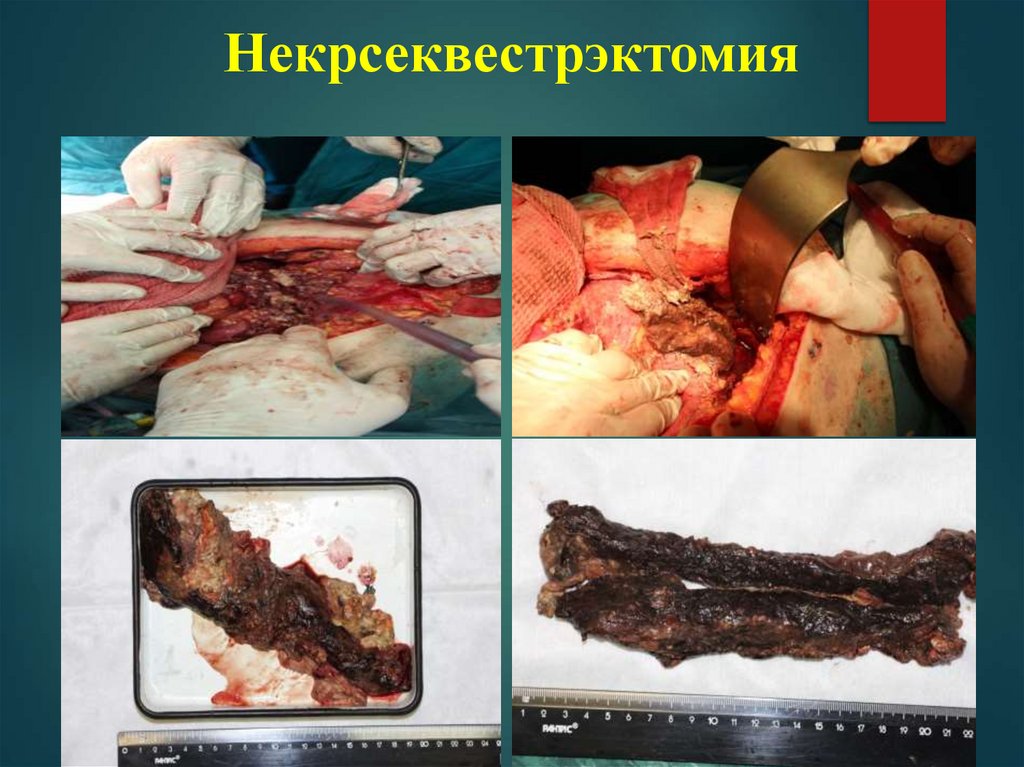
Некрсеквестрэктомия53.
54.
Протокол лечения гнойных осложненийОДП в послеоперационном периоде
1. Энтеральная нутриционная поддержка (через
зонд, заведенный в тонкую кишку
за связку
Трейца).
2. Системная антибиотикотерапия по показаниям
(выбор антибактериального препарата зависит
от чувствительности выделенных
микроорганизмов) в сочетании с
профилактикой дисбактериоза и других
осложнений.
3. Иммуномокоррекция.
55.
Частота развития осложнений распространенногогнойно-некротического парапанкреатита в
послеоперационном периоде
20%
15%
10%
5%
0%
3 неделя
4 неделя
аррозивные кровотечения
тонкокишечные свищи
тяжелый сепсис
5 неделя
6 неделя
толстокишечные свищи
дуоденальные свищи
56.
ЗаключениеСложность диагностики, определения тактики лечения, проблемы
послеоперационного ведения больных с тяжелыми формами
острого панкреатита диктует целесообразность концентрирования
их в специализированных центрах с привлечением к процессу
лечения хирургов, реаниматологов, анестезиологов, кардиологов и
других специалистов.
Только при своевременно поставленном диагнозе острого
деструктивного панкреатита, эффективной интенсивной терапии,
ранней диагностике инфицирования некрозов поджелудочной
железы и определении показаний к операциям можно добиться
благоприятных результатов при лечении данного заболевания.
57.
Список рекомендуемой литературы1.
Bradley E.L. 3rd. A clinically based classification system for acute pancreatitis. Summary of the international symposium on acute pancreatitis,
Atlanta, 1992// Arch. Surg. – Vol. 128, 1993; Р. 586-590.
2.
Багненко С.Ф., Толстой А.Д., Красногоров В.Б. и др. Острый панкреатит (Протоколы диагностики и лечения) // Анналы
хирургической гепатологии. – 2006, Т.11, №1. – С. 60 – 66
3.
Banks P.A., Freeman M.L. Practice Guidelines in Acute Pancreatitis // Am J Gastroenterol 2006;101:2379–2400.
4.
Савельев В.С., Филимонов М.И., Бурневич С.З. Острый панкреатит. / Национальное руководство по хирургии. – 2009, т.2. – с. 196 –
229.
5.
Dellinger E.P., Forsmark C.E., Layer P., Levy P., Maravi-Poma E., Petrov M.S., Shimosegawa T., Siriwardena A.K., Uomo G.,Whitcomb D.C.,
Windsor J.A. Determinant_based classification of acute pancreatitis severity: an international multidisciplinary consultation. Ann. Surg. 2012;
256 (6): 875–880.
6.
Banks P.A., Bollen T.L., Dervenis C., Gooszen H.G., Johnson C.D., Sarr M.G., Tsiotos G.G., Vege S.S. Acute Pancreatitis Classification
Working Group. Classification of acute pancreatitis 2012: revision of the Atlanta classification and definitions by international consensus. Gut.
2013; 62 (1): 102–111.
7.
IAP/APA evidence-based guidelines for the management of acute pancreatitis. Working Group IAP/APA (International Association of
Pancreatology /American Pancreatic Association) Acute Pancreatitis Guidelines // Pancreatology - №13,2013; Р. 1- 15.
8.
Прудков М.И. Клинические рекомендации по оказанию медицинской помощи населению Уральского Федерального округа. –
Екатеринбург, 2013. – С. 23 – 29.
9.
Дюжева Т.Г., Терновой С.К., Джус Е.В., Шефер А.В., Гальперин Э.И. Мультиспиральная компьютерная томография в диагностике
острого панкреатита и локальных парапанкреатических осложнений. // Медицинская визуализация. – 2011., № 4. – С. 137-139.
10.
Багненко С.Ф., Савелло В.Е., Гольцов В.Р. Лучевая диагностика заболеваний поджелудочной железы: панкреатит острый / Лучевая
диагностика и терапия в гастроэнтерологии: национальное руководство (гл. ред. тома Г.Г.Кармазановский). – М.: ГЭОТАР-Медиа,
2014. – С. 349-365.
11.
Beger H.G. Severe acute pancreatitis: Clinical course and management / Beger H.G., Rau B.M. // World J Gastroenterol. 2007;13(38): Р. 50435051
12.
Гольцов В.Р., Савелло В.Е., Бакунов А.М. и др. Гнойно-некротический парапанкреатит: эволюция взглядов на тактику лечения //
Анналы хирургической гепатологии – 2015, Т. 20, №3 – С. 75-83.
13.
Андреев А.В., Ившин В.Г., Гольцов В.Р. Лечение инфицированного панкреонекроза с помощью миниинвазивных вмешательств //
Анналы хирургической гепатологии. – 2015, Т. 20, №3 – С. 110-116.
14.
Ившин В.Г., Ившин М.В. Чрескожное лечение больных с панкреонекрозом и распространённым парапанкреатитом. – Тула: Гриф и
К, 2013. – 128с.















































 medicine
medicine