Similar presentations:
Ревматизм (острая ревматическая лихорадка). Ревматическая болезнь сердца
1. РЕВМАТИЗМ (ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА)
2. История вопроса
Впервые сведения о ревматизме появились еще в трудах Гиппократа.Sydenham (1624-1668) описал хорею, но не связал её с ревматической лихорадкой.
В 1812 г. Уэллс связал ревматический артрит и кардит и описал подкожные узелки.
В 1835 г. Буйо и Сокольский дали подробное клиническое описание болезни.
Лассег: "Ревматизм лижет суставы, но кусает сердце".
Боткин показал, что ревматизм - поливисцеральное заболевание, при котором
поражаются многие органы - почки, кожа, нервная система, печень, легкие.
В 1865 г. морфолог Ашофф впервые обнаружил и описал специфический
морфологический субстрат ревматизма - своеобразную клеточную гранулему.
В 1929 г. Талаев показал, что ревматическая гранулема Ашоффа - только одна из
стадий.
В 1944 г. Джонс предложил критерии диагностики острого Р.
В начале ХХ века все заболевания суставов рассматривались, как ревматизм.
В 1942 г. Клемперер выдвинул понятие о коллагеновых болезнях (коллагенозах) и
отнес к ним ревматизм.
В 60-х гг. 20 века термин коллагенозы заменен на термин ревматические болезни.
3. Определение
РЕВМАТИЗМ – постинфекционное осложнение,вызванное бетта-гемолитическим стрептококком
группы А у лиц молодого возраста (7-15 лет);
РЕВМАТИЗМ - системное заболевание соединительной
ткани с поражением всех ее элементов,
преимущественно основного вещества;
РЕВМАТИЗМ – следствие аутоиммунного ответа,
направленного против компонентов соединительной
ткани человека, имеющих антигенное сходство с
компонентами стрептококка.
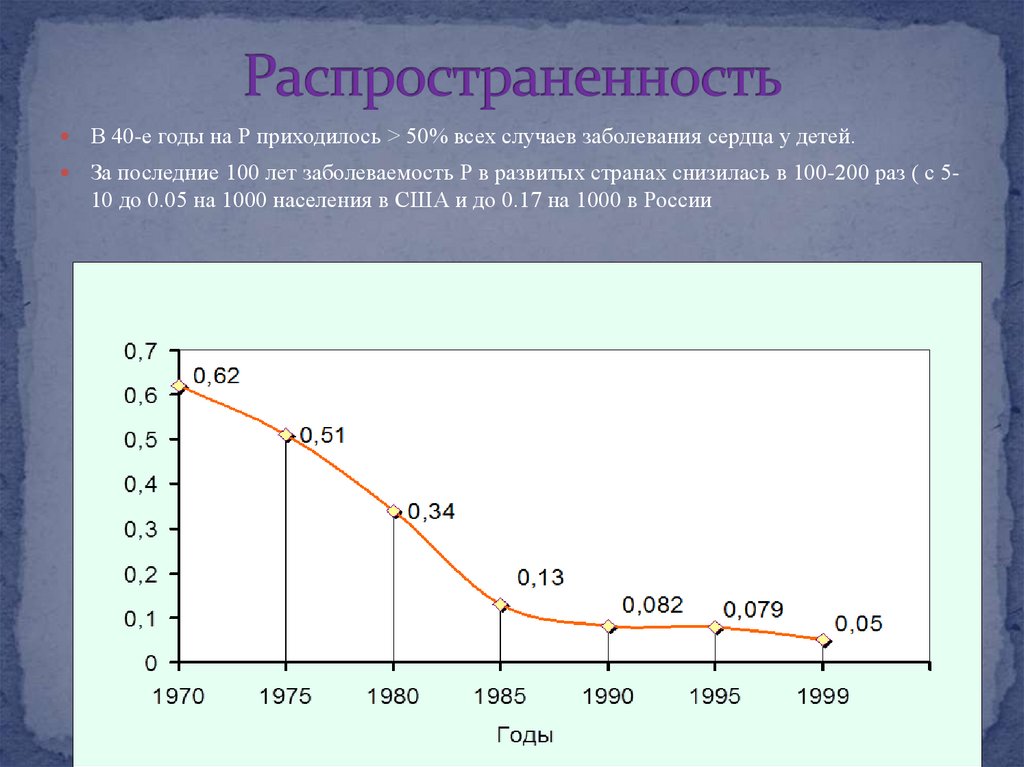
4. Распространенность
В 40-е годы на Р приходилось > 50% всех случаев заболевания сердца у детей.За последние 100 лет заболеваемость Р в развитых странах снизилась в 100-200 раз ( с 510 до 0.05 на 1000 населения в США и до 0.17 на 1000 в России
5.
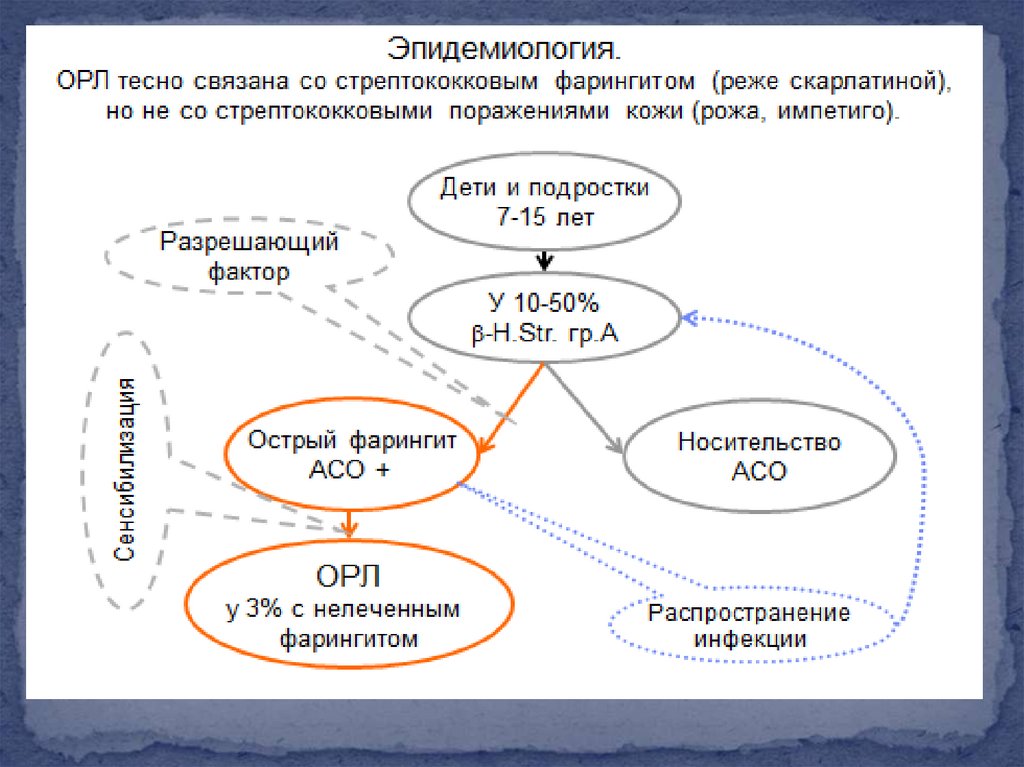
6. Эпидемиология
бета-гемолитический стрептококкгруппы А;
заболевание развивается через 2-3 недели
после перенесённой инфекции ЛОРорганов (ангины, скарлатины,
фарингита);
наиболее часто болеют дети в возрасте 715 лет;
генетическая предрасположенность.
7. Предрасполагающие факторы
Факторы способствующие циркуляции (бетагемолитического стрептококка группы А ираспространению вызванной им инфекции
верхних дыхательных путей в организованных
коллективах (школьных, воинских):
скученность и периодическое перемешивание
коллективов,
переохлаждение,
недостаточное питание,
несвоевременное выявление и неадекватное лечение
больных ангиной и фарингитом.
8. Клиническая классификация Р.
1. Активный Р - встречается крайне редко.- первичная ревматическая атака или
острая
ревматическая лихорадка (0.05 на 1000)
Течение может быть острым - 1-3 мес. (90%)
или подострым - 6 мес. и более (5%)
- рецидив, часто возникает после первичной атаки, если
она включала кардит. Рецидив практически не возникает
позже 5 лет после
первой атаки и у лиц старше 25 лет.
Непрерывно-рецидивирующее течение Р в настоящее время
практически не встречается.
2. Неактивный Р – ревматическая болезнь сердца
(0.6 на 1000).
9. Рецидив
После первичной ревматической атаки имеетсявысокий риск рецидива, который сохраняется в
течение 5 лет после первичной ревматической
атаки
Чем меньше возраст во время развития первичной
ревматической атаки, тем больше риск рецидива,
риск развития кардита при этом и тяжесть
поражения клапанов увеличиваются
10. Ревматическая болезнь сердца
- органическиепоражения клапанов после острого Р.
Ревматическая болезнь при отсутствии ревматической
лихорадки в анамнезе – основное проявление Р в
настоящее время, т.е можно говорить о латентном
течении Р.
Критерии ревматической болезни сердца:
1.
2.
Клапанный порок + ревматический анамнез
Митральный стеноз, независимо от наличия
ревматического анамнеза при исключении
врожденного характера порока.
11. Два варианта развития ОРЛ:
1. Острое внезапное начало через 2-6 недель послеангины или фарингита по типу полиартрита с
лихорадкой и интоксикацией, чаще у подростков и
взрослых.
2. Постепенное субклиническое развитие кардита,
чаще у детей.
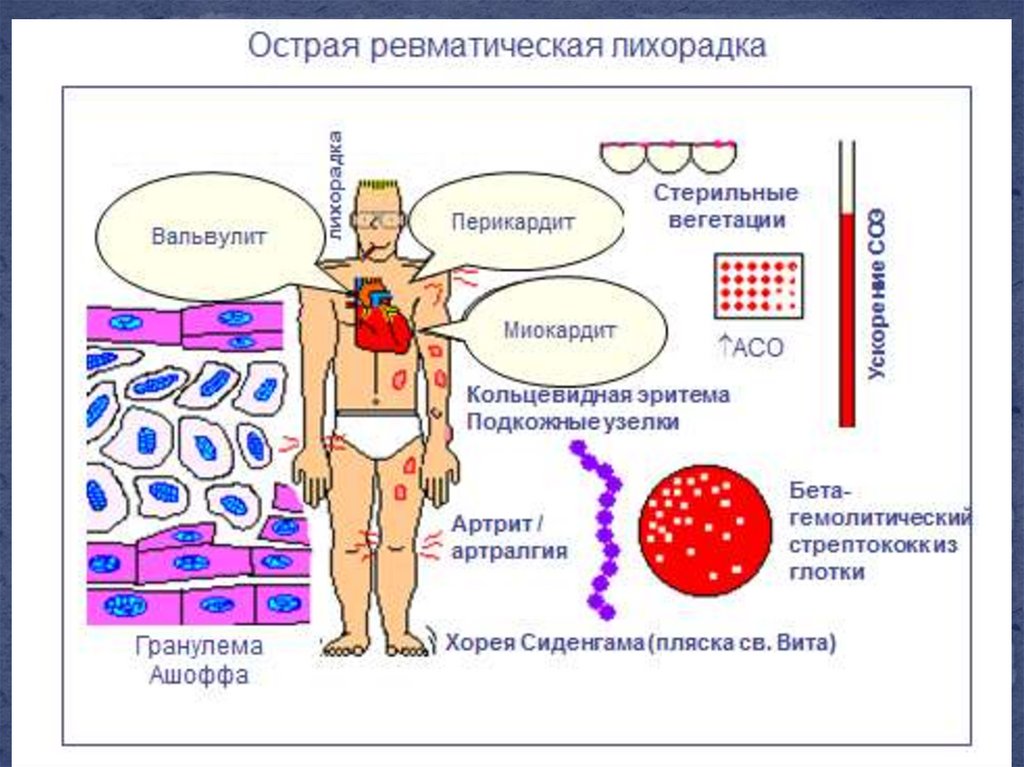
12. Клиника
Ревматическая атака развивается в течение месяца после началаангины, скарлатины или фарингита.
Обычно между окончанием респираторной инфекции и появлением
первых признаков ревматизма наблюдается «светлый промежуток»
продолжительностью 1—2 недели.
Клиническая картина характеризуется появлением лихорадки и
симптомов общей интоксикации, на фоне которых развиваются
такие типичные проявления, как артрит, ревмокардит, кольцевидная
эритема, малая хорея и подкожные ревматические узелки.
Лихорадка у больных ревматизмом в дебюте заболевания обычно
достигает 39°С и выше. Фебрильная лихорадка, как правило,
сохраняется не более недели, после чего сменяется затяжным
субфебрилитетом, либо температура тела нормализуется.
Лихорадочная реакция сопровождается симптомами общей
интоксикации.
13.
14.
15. Клиника
ПолиартритКардит
Ревматические узелки
Кольцевидная эритема
Хорея
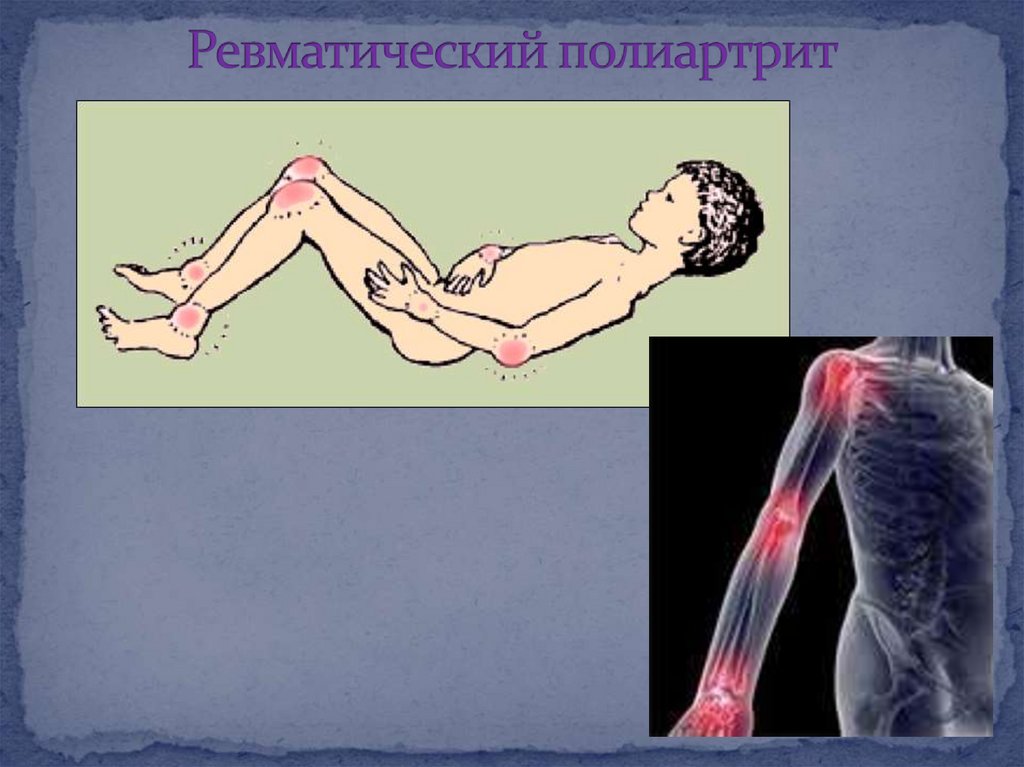
16. Ревматический полиартрит
17. Ревматический артрит
Критерии артрита:Быстрое начало (12-24 час.)
Боль не соответствует объективным данным
Быстрое распространение с одного сустава на
другой ("летучесть" ).
Симметричный олигоартрит (реже – моноартрит)
крупных парных суставов (коленных,
голеностопных, реже – локтевых, плечевых,
лучезапястных).
Эффект от аспирина.
Полное выздоровление с отсутствием остаточных
изменений.
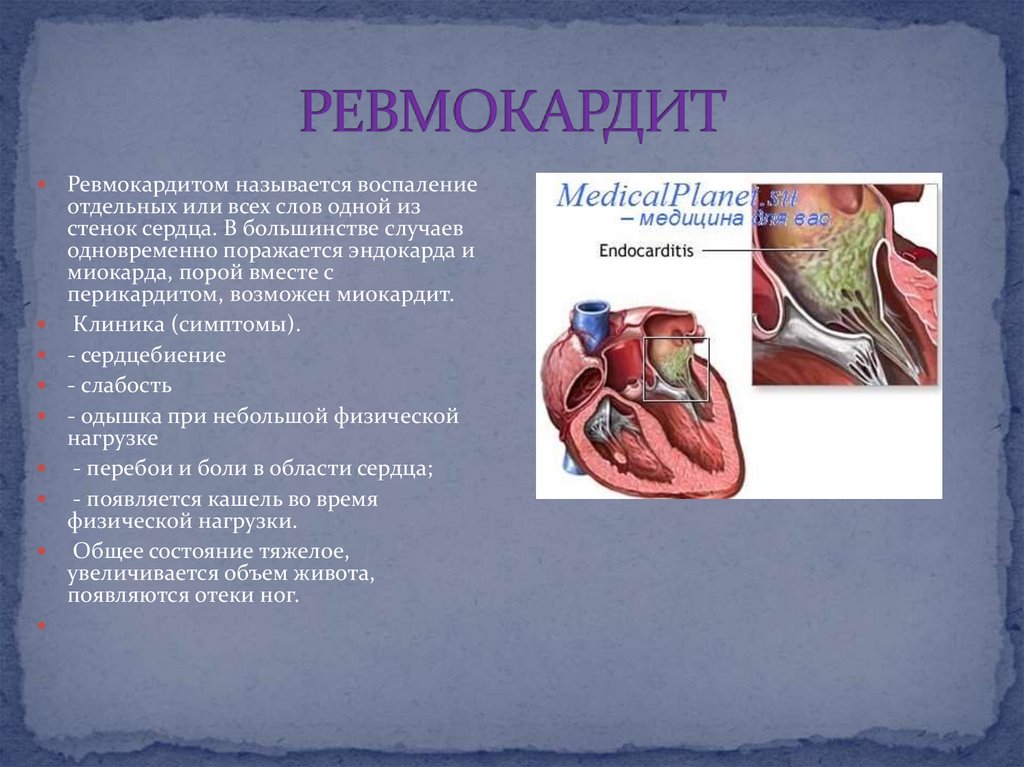
18. РЕВМОКАРДИТ
Ревмокардитом называется воспалениеотдельных или всех слов одной из
стенок сердца. В большинстве случаев
одновременно поражается эндокарда и
миокарда, порой вместе с
перикардитом, возможен миокардит.
Клиника (симптомы).
- сердцебиение
- слабость
- одышка при небольшой физической
нагрузке
- перебои и боли в области сердца;
- появляется кашель во время
физической нагрузки.
Общее состояние тяжелое,
увеличивается объем живота,
появляются отеки ног.
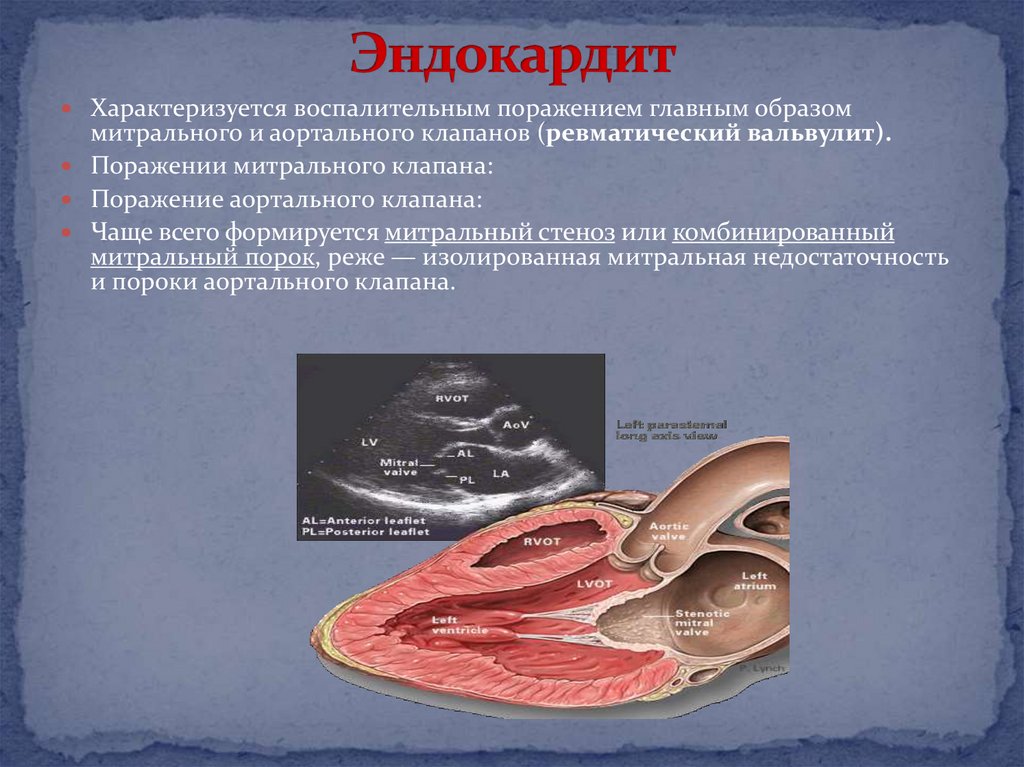
19. Эндокардит
Характеризуется воспалительным поражением главным образоммитрального и аортального клапанов (ревматический вальвулит).
Поражении митрального клапана:
Поражение аортального клапана:
Чаще всего формируется митральный стеноз или комбинированный
митральный порок, реже — изолированная митральная недостаточность
и пороки аортального клапана.
20.
МиокардитЖалобы:
колющие, ноющие или
ангинозные боли в
области сердца,
иррадиирующие в
левую руку;
перебои в работе
сердца, одышка и
сердцебиения при
физической нагрузке;
Перикардит
возникает лишь у
отдельных больных ОРЛ,
чаще всего у детей и
главным образом при
повторных атаках
ревматизма.
сухой (фибринозный)
выпотной (серозный)
перикардит
21. Малая хорея (Сиденгама)
Поражение нервной системы, характеризующеесяпентадой симптомов, наблюдающихся в различных
сочетаниях:
Хореические гиперкинезы
Мышечная гипотония
Расстройства статики и координации
Сосудистая дистония
Психоэмоциональные нарушения
22.
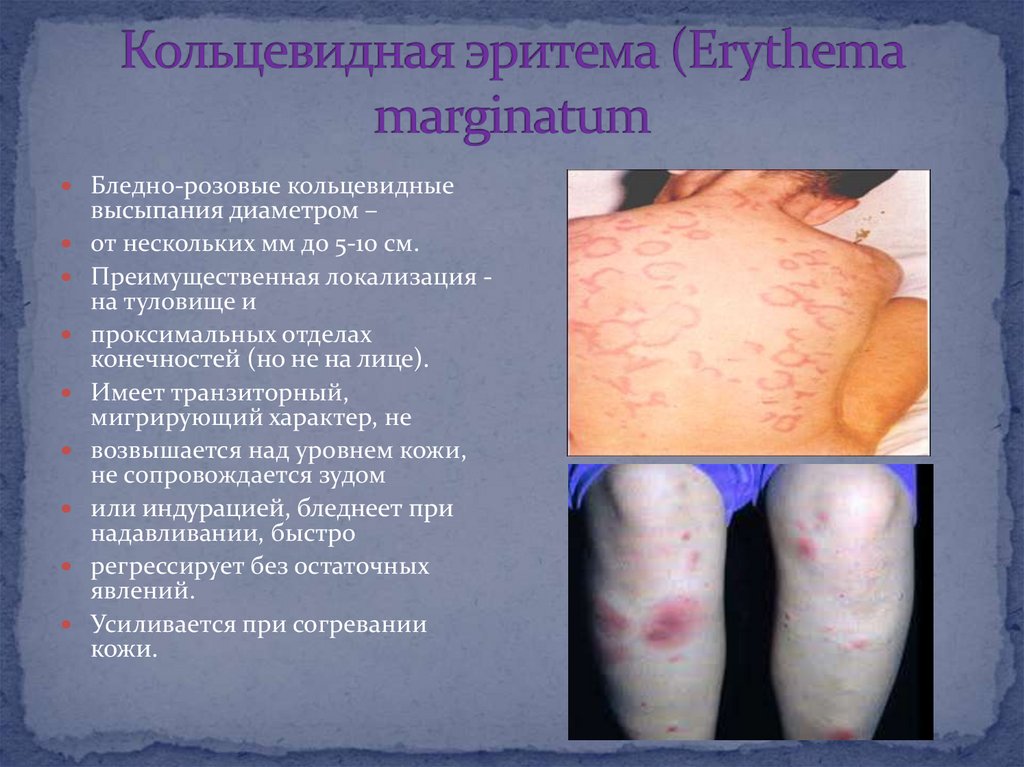
23. Кольцевидная эритема (Erythema marginatum
Бледно-розовые кольцевидныевысыпания диаметром –
от нескольких мм до 5-10 см.
Преимущественная локализация на туловище и
проксимальных отделах
конечностей (но не на лице).
Имеет транзиторный,
мигрирующий характер, не
возвышается над уровнем кожи,
не сопровождается зудом
или индурацией, бледнеет при
надавливании, быстро
регрессирует без остаточных
явлений.
Усиливается при согревании
кожи.
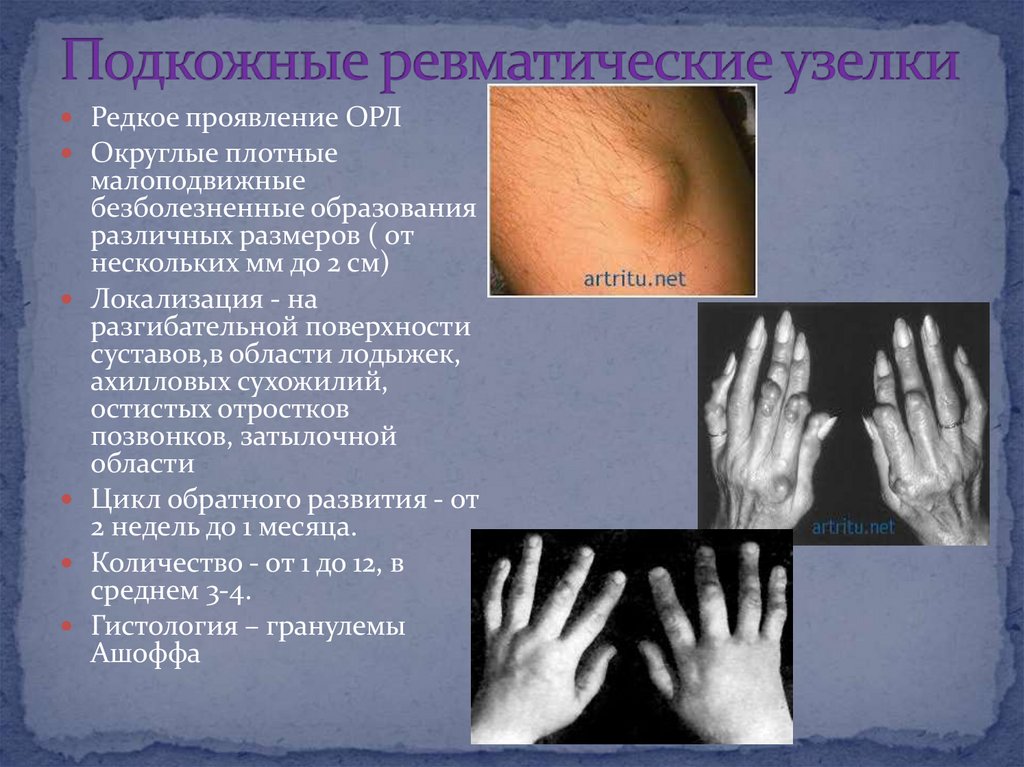
24. Подкожные ревматические узелки
Редкое проявление ОРЛОкруглые плотные
малоподвижные
безболезненные образования
различных размеров ( от
нескольких мм до 2 см)
Локализация - на
разгибательной поверхности
суставов,в области лодыжек,
ахилловых сухожилий,
остистых отростков
позвонков, затылочной
области
Цикл обратного развития - от
2 недель до 1 месяца.
Количество - от 1 до 12, в
среднем 3-4.
Гистология – гранулемы
Ашоффа
25. Другие клинические проявления
Боль в животе: возникает в начале заболевания инапоминает др. состояния, вызванные
микрососудистым воспалением кишечника (острый
аппендицит).
Носовые кровотечения: ассоциируются с тяжело и
длительно протекающим кардитом.
Лихорадка: выше 39°C в большинстве случаев дебюта
ОРЛ. Лихорадка снижается без лечения через неделю
после начала, но субферильная лихорадка сохраняется
в течение 2-3 недель. Более низкая t у детей с
вялотекущим кардитом, при хорее лихорадка может
отсутствовать.
Ревматическая пневмония: те же признаки, что у
инфекционной пневмонии.
26. Диагностика
1. На ЭКГ нередко выявляются нарушения ритма.2. Рентгенологически помимо не всегда выраженного
увеличения сердца определяются признаки снижения
сократительной функции миокарда, изменение
конфигурации сердца.
3. УЗИ сердца
4. Лабораторные показатели
В активную фазу определяются: лейкоцитоз со сдвигом
влево, увеличение СОЭ, нередко – анемия; повышение
показателей серомукоида, дифениламиновой реакции;
диспротеинемия с гипергаммаглобулинемией;
повышение титров АСГ, АСЛО, увеличение
иммуноглобулинов класса A, M и G; С-реактивный
белок (СРБ), ревматоидный фактор (РФ),
циркулирующие иммунные комплексы,
антикардиальные антитела.
27. Лечение
ревматизма основывается на раннемназначении комплексной терапии, направленной на
подавление стрептококковой инфекции и активности
воспалительного процесса, предупреждение развития
или прогрессирования порока сердца.
Реализацию этих программ осуществляют по
принципу этапности:
1-й этап – стационарное лечение,
2-й этап – долечивание в местном кардиоревматологическом санатории,
3-й этап – диспансерное наблюдение в поликлинике.
28. Лечение
На 1-м этапе в стационаре больному назначаютмедикаментозное лечение, коррекцию питания и
лечебную физкультуру, которые определяются
индивидуально с учетом особенностей заболевания и,
прежде всего, тяжести поражения сердца.
В связи со стрептококковой природой ревматизма
лечение проводят антибактериальную терапию
антибиотиками пенициллинового ряда:
ампиокс,амоксициллин; макролиды (азитромицин,
рокситромицин, кларитромицин), цефуроксим аксетил,
другие цефалоспорины в возрастной дозировке.
Антиревматическая терапия предусматривает один из
нестероидных противовоспалительных препаратов
(НПВП), который назначают изолированно или в
комплексе с гормонами в зависимости от показаний.
29. Лечение
НПВП применяют не менее 1–1,5 месяцев до устраненияпризнаков активности процесса. Преднизолон в
начальной дозе назначают в течение 10–14 дней до
получения эффекта, затем суточную дозу снижают по
2,5 мг каждые 5–7 дней под контролем клиниколабораторных показателей, в последующем препарат
отменяют.
Длительность лечения хинолиновыми препаратами
при ревматизме составляет от нескольких месяцев до 1–
2 лет и более в зависимости от течения заболевания.
В условиях стационара проводят также устранение
хронических очагов инфекции, в частности, удаление
миндалин, осуществляемую через 2–2,5 месяца от
начала заболевания при отсутствии признаков
активности процесса.
30. Показания к назначению гормональной терапии
высокая степень активности (III),тяжелом поражении сердца (диффузный
миокардит, перикардит),
формирующемся или сформированном пороке
сердца.
преднизолон в таблетках на время пребывания
в стационаре (в низких дозах, основную дозу (1
мг/кг/с) дают 10 дней), затем снижают каждые
5 дней на 5 мг (1 таблетка) до полной отмены).
31. Лечение
На 2-м этапе основной задачей являетсядостижение полной ремиссии и восстановление
функциональной способности сердечнососудистой системы.
В санатории продолжают начатую в стационаре
терапию, лечат очаги хронической инфекции,
осуществляют соответствующий лечебнооздоровительный режим с дифференцированной
двигательной активностью, лечебной
физкультурой, закаливающими процедурами.
32. Лечение
На 3-м этапе комплексной терапии ревматизма предусматриваетпрофилактику рецидивов и прогрессирования.
С этой целью используют препараты пенициллина продленного
действия, преимущественно бициллин-5, первое введение
которого осуществляют еще в период стационарного лечения, а в
последующем – 1 раз в 2–4 недели круглогодично.
Регулярно, 2 раза в год, проводят амбулаторное обследование,
включающее лабораторные и инструментальные методы;
назначают необходимые оздоровительные мероприятия,
лечебную физкультуру.
Детям, перенесшим ревмокардит, при наличии клапанного порока
сердца бициллинопрофилактику проводят до достижения
возраста 21 год и более.
При ревматизме без вовлечения сердца бициллинопрофилактику
проводят в течение 5 лет после последней атаки.
В весенне-осенний период наряду с введением бициллина показан
месячный курс НПВП.
33. Профилактика ревматизма
Первичная профилактика:1.1. Меры по повышению уровня естественного иммунитета, в первую очередь у детей, и их
адаптационных механизмов:
закаливание с первых месяцев жизни;
полноценное витаминизированное питание;
максимальное использование свежего воздуха;
борьба со скученностью жилища;
санитарно-гигиенические мероприятия, снижающие возможность стрептококкового
инфицирования.
1.2. Мероприятия по борьбе со стрептококковой инфекцией.
2. Вторичная профилактика - направлена на предупреждение рецидивов и прогрессирования
болезни у детей и взрослых, перенесших ОРЛ.
Регулярное в/м введение бициллина-5 (ретарпена):
детям с массой тела менее 30 кг в дозе 600000 ЕД 1 раз в 3 нед.,
детям с массой тела более 30 кг – в дозе 120000 ЕД 1 раз в 4 нед.
Длительность вторичной профилактики для каждого пациента устанавливается индивидуально. Как
правило, она должна составлять:
для больных, перенесших ОРЛ без кардита (артрит, хорея), - не менее 5 лет после атаки или до
18-летнего возраста (по принципу "что дольше");
для больных с излеченным кардитом без порока сердца - не менее 10 лет после атаки или до 25летнего возраста (по принципу "что дольше");
для больных со сформированным пороком сердца (в т.ч. оперированным) - пожизненно.
3. Текущая профилактика - проводится одновременно с осуществлением вторичной профилактики
ОРЛ при присоединении острых респираторных инфекций, ангин, фарингита, до и после
тонзилэктомии и других оперативных вмешательств.
Предусматривает назначение 10-дневного курса пенициллина.
34. Профилактика ревматизма
Первичная профилактика:1.1. Меры по повышению уровня естественного иммунитета, в первую очередь у детей, и их
адаптационных механизмов:
закаливание с первых месяцев жизни;
полноценное витаминизированное питание;
максимальное использование свежего воздуха;
борьба со скученностью жилища;
санитарно-гигиенические мероприятия, снижающие возможность стрептококкового
инфицирования.
1.2. Мероприятия по борьбе со стрептококковой инфекцией.
2. Вторичная профилактика - направлена на предупреждение рецидивов и прогрессирования
болезни у детей и взрослых, перенесших ОРЛ.
Регулярное в/м введение бициллина-5 (ретарпена):
Длительность вторичной профилактики для каждого пациента устанавливается
индивидуально.
3. Текущая профилактика - проводится одновременно с осуществлением вторичной
профилактики ОРЛ при присоединении острых респираторных инфекций, ангин, фарингита,
до и после тонзилэктомии и других оперативных вмешательств.
Предусматривает назначение 10-дневного курса пенициллина.
35. Прогноз при ревматизме
В настоящее время при своевременно начатомлечении первичное поражение сердца
заканчивается выздоровлением. Формирование
клапанных пороков сердца, чаще с развитием
митральной недостаточности, определяется в 15–18
% случаев при первой атаке, преимущественно при
тяжелом, затяжном или латентном течении
заболевания




























 medicine
medicine








