Similar presentations:
Внутриутробный период и период новорожденности
1.
Внутриутробныйпериод и период
новорожденности
Преподаватель
Воскобойникова Милана Станиславовна
2.
Внутриутробный периодПродолжительность внутриутробного периода
составляет 10 лунных месяцев, хотя фактически он
длится 280 дней, считая с первого дня последнего
менструального цикла женщины.
Нормальная беременность протекает в течение 37нед.
и 1 день—41 нед. и 6 дней, после чего наступают
срочные роды.
Внутриутробный период - это период развития, в нем
выделяют два этапа:
Эмбриональный
Плацентарный
3.
Эмбриональный этапЭмбриональный этап начинается с оплодотворения яйцеклетки
и имплантации (внедрения) образовавшегося бластоцита в
слизистую оболочку матки, дальнейшее развитие - закладка и
формирование тканей и внутренних органов.
Условно длится 13-14 недель беременности (первый триместр).
В случае воздействия эндогенных и экзогенных тератогенных
факторов (болезни женщины, вредные факторы среды
обитания и т.д.) — особенно в сроки от 3 до 7 нед. —
возможно формирование тяжелых пороков развития или
даже гибель зародыша.
Если повреждающий фактор действует кратковременно,
происходит поражение тех органов, которые в этот момент
растут и развиваются наиболее интенсивно.
При длительном воздействии формируются сложные,
комбинированные пороки развития многих органов.
4.
Критические периоды дляорганов и систем в
эмбриональном периоде
С 3 по 11 нед. – формируется мозг
С 4 по 7 нед. – формируется зрение
С 2 по 7 нед. – формируется сердце
С 7 по 12 нед. – формируются уши
С 6 по 12 нед. – формируются зубы
С 5 по 6 нед. – формируются губы
С 4 по 8 нед. – формируются конечности
5.
Плацентарный периодВ плацентарном периоде происходит дальнейший рост
и развитие всех тканей, органов и систем. Начинают
функционировать кроветворные органы (печень,
селезенка, позднее — костный мозг).
С 9-й недели беременности до рождения у плода
функционирует
плацентарное
кровообращение,
которое и обеспечивает его быстрый рост и развитие
за счет поступления питательных веществ и кислорода
из организма матери.
Плод
может
самостоятельно
активизировать
поступление питательных веществ и кислорода от
материнского организма повышением двигательной
активности, что ощущается матерью как шевеление
плода.
6.
Функции плацентыДыхательная
Трофическая
Барьерная
Выделительная
Внутрисекреторная
Объединяет и взаиморегулирует
функциональные системы матери и плода.
7.
ПлацентаПлацента
имеет
материнскую
и
плодовую
поверхности, на которой расположены сосуды,
радиально расходящиеся от пуповины.
Пуповина
представляет
собой
шнуровидное
образование, в котором проходят одна вена и две
артерии.
По вене к плоду притекает артериальная кровь, по
артериям венозная кровь течет от плода к плаценте.
Кровь матери и ребенка может иметь разную
групповую и резус-принадлежность.
Когда беременность протекает без осложнений,
кровь матери и плода нигде не смешивается.
8.
Вредные воздействия – пренатальныефакторы риска.
Заболевания матери, в том числе инфекционные.
Осложнения беременности.
Употребление алкоголя, наркотиков, табакокурение.
Действие химических веществ и т.д.,
Вредные факторы - могут вызвать пороки развития в
тех органах и системах, формирование которых не
завершилось к 3-му месяцу беременности (например,
гидроцефалия,
гидроцеле),
иногда
следствием
воздействия повреждающих факторов являются
врожденные заболевания.
9.
Антенатальная профилактикаКомплекс
мероприятий социально-медицинского,
профилактического,
лечебного
характера,
направленных на создание оптимальных условий для
внутриутробного развития эмбриона и плода,
предупреждение у него врожденных заболеваний и
повреждений, а также внутриутробной гибели.
Изменения, происходящие в организме женщины во
время беременности:
Физиологические изменения,
Психологические перестройки (смена настроения,
сонливость, вкусовые пристрастия).
10.
Деятельность по антенатальной охране плода– дородовые патронажи
Дородовые патронажи - это метод активного динамического
наблюдения, направлены на выявление и устранения влияния
факторов риска по определённой схеме:
Патронаж - регулярное оказание лечебно – профилактической
помощи на дому.
1 (первичный) дородовый патронаж - проводится участковой
медсестрой детской поликлиники после постановки на учёт в ЖК
(оптимально до 8-12 нед.).
Цель:
Выявление факторов риска беременной и определение групп риска,
Составление индивидуального плана наблюдения за беременной,
информирование женщины о влиянии питания, образа жизни,
Создание положительного эмоционального настроя.
11.
2 (вторичный) дородовый патронаж проводитсяперед оформлением декретного отпуска (30 – 32
нед.) или на 30 – 38 неделе беременности.
Цель:
Оценка состояния беременной,
Результат выполнения данных ей рекомендаций,
Прогноз отклонений в поздних сроках
беременности,
Подготовка семьи к рождению ребёнка:
-
информация о первых признаках родовой
деятельности,
-
подготовка комнаты для ребёнка, мебели, белья,
предметах ухода,
-
обучение правилам подготовки молочных желёз к
кормлению.
12.
Третий патронажЕще один визит может нанести беременной участковый педиатр.
Это посещение необязательно и назначается в строго
индивидуальном порядке. Как правило, врач приходит в том
случае, если беременность осложнена и имеется риск рождения
ребенка с патологиями развития или врожденными
заболеваниями.
Повышенное внимание уделяется и неблагополучным семьям.
Необходимость третьего патронажа определяется при
анализе информации, полученной после предыдущих двух
визитов.
По результатам посещения будущей родительницы врачом
ставится вопрос о необходимости постановки семьи на учет.
При этом после рождения младенец и его мать будут
находиться под пристальным вниманием педиатра и других
специалистов.
13.
Факторы риска, влияющие на плод во времябеременности
1.
Желание беременности, отношение к ней самой женщины и членов семьи.
2.
Социальные, жилищно-бытовые и материальные условия.
3.
Вредные привычки беременной и членов семьи.
4.
Профессиональные вредности у беременной и у отца ребенка.
5.
Применение лекарственных средств.
6.
Стрессовые воздействия.
7.
Физические нагрузки.
8.
Питание беременной.
9.
Экологические обстоятельства.
10.
Режим дня беременной (прогулки, сон, отдых).
11.
Наследственность со стороны родителей бедующего ребенка и членов их семьи.
12.
Состояние здоровья женщины до и во время беременности.
13.
Наличие очагов хронической инфекции у беременной; контакты с инфицированными
больными и острые инфекционные заболевания беременной.
14.
Уровень ответственности за здоровье ребенка беременной и членов ее семьи.
15.
Постоянный динамический врачебный контроль.
14.
Группы риска беременных женщин1. Женщины до 18 лет, и первородящие старше 30лет.
2.Женщины с массой тела менее 45 кг и более 90кг.
3. Женщины, имевшие свыше 5 беременностей.
4. Женщины с угрозой преждевременных и запаздывающих родов (в т.ч. имеющие
недоношенные и переношенные беременности).
5. Женщины с многоплодной беременностью.
6. Женщины с отягощённым акушерским анамнезом (аборты, выкидыши, мертворождённые,
узкий таз, рубец на матке).
7. Женщины с экстрагенитальной патологией (сахарный диабет, бронхиальная астма,
хронический пиелонефрит, порок сердца).
8. Женщины с социальными факторами риска (многодетные, одинокие, малообеспеченные).
9. Женщины с профессиональными вредностями.
10. Женщины с вредными привычками (алкоголь, наркотики, табакокурение).
11. Женщины перенесшие в ходе беременности острые инфекции.
12. Женщины с резус – отрицательной кровью, особенно при 2 –й и последующей
беременности.
13. Женщины студентки, учащиеся.
14. Женщины с наследственными заболеваниями.
15.
Оценка пренатальных факторов рискаПроводится в баллах по следующим группам
признаков:
1-я группа- социально-биологические факторы;
2-я группа- акушерско-гинекологический анамнез;
3-я
группабеременных;
экстрагенитальные
заболевания
4-я группа- осложнение беременных;
5-я группа патологические
некоторые
показатели
жизнедеятельности.
состояния плода и
нарушений
его
16.
17.
Суммарная оценка факторов рискаИтоговая оценка проводится по следующей шкале:
10 баллов и выше – беременные группы высокого
риска (необходимо тщательное динамическое
наблюдение с привлечением квалифицированных
специалистов в условиях перинатальных центров и
научно-исследовательских институтов);
9-5 баллов – беременные группы среднего риска
(необходимо наблюдение и обследование с
привлечением узких специалистов городского
уровня или ЦРБ);
1-4 балл – беременные группы низкого уровня
(требуется обычное наблюдение с усилением
профилактической работы).
18.
Мероприятия антенатальной охраны плода иноворожденного
1.
2.
3.
4.
5.
6.
7.
8.
Планирование семьи и вопросы контрацепции;
Медико-генетическое
консультирование
семей
с
наследованной отягощенностью;
Проведение не менее двух дородовых патронажей
педиатрической службой (по показаниям и более двух);
Обязательное 3-кратное УЗИ в сроках 6-12 недель, 14-20
недель и 26-35 недель (по показаниям и чаще);
Оказание помощи в перинатальных центрах разного уровня
по показаниям;
Использование специальных методов диагностики в
перинатальном периоде для своевременного лечения
беременности
по
соответствующим
медицинским
показаниям;
Выбор рационального метода родоразрешения;
Организация совместного пребывания матери и ребенка с 1го дня и ранее прикладывание к груди с дальнейшем
вскармливанием по требованию ребенка.
19.
Понятие о неонатологииНеонатология – раздел педиатрии, изучающий физиологические
особенности и болезни детей первого месяца жизни.
Это наука о выхаживании новорожденных.
20.
Период новорожденностиВнеутробная жизнь человека начинается от момента
перевязки пуповины.
Ребенок вступает в период новорожденности.
С момента рождения, прекращения плацентарного
кровообращения начинают функционировать легкие.
Первый крик ребенка — это его 1 вдох.
Частота
дыхания
у
новорожденного
40—
60
в
минуту,
дыхание
поверхностное;
частота и глубина очень быстро могут меняться.
В
этот
период
необходимыми
являются
квалифицированное наблюдение за ребенком и
создание
особых
условий
для
лучшей
его
приспособляемости к условиям внешней среды.
21.
Период новорожденностиВо
время
периода
новорожденности
происходит адаптация организма
ребенка к внеутробному существованию.
Продолжается период новорожденности 28 дней.
Выделяют:
Ранний неонатальный (от рождения до 7-го дня жизни)
Поздний неонатальный (с 8-го по 28-й дни жизни).
В
это
время
начинает
функционировать большой
и малый круг кровообращения (закрываются артериальный
проток
и
овальное
отверстие
пути
внутриутробной
гемодинамики),
наступает
обратное развитие сосудов пуповины.
Ребенок переходит на энтеральное питание.
Начинает образовываться и выделяться моча.
Все
системы организма ребенка находятся в состоянии
неустойчивого равновесия.
22.
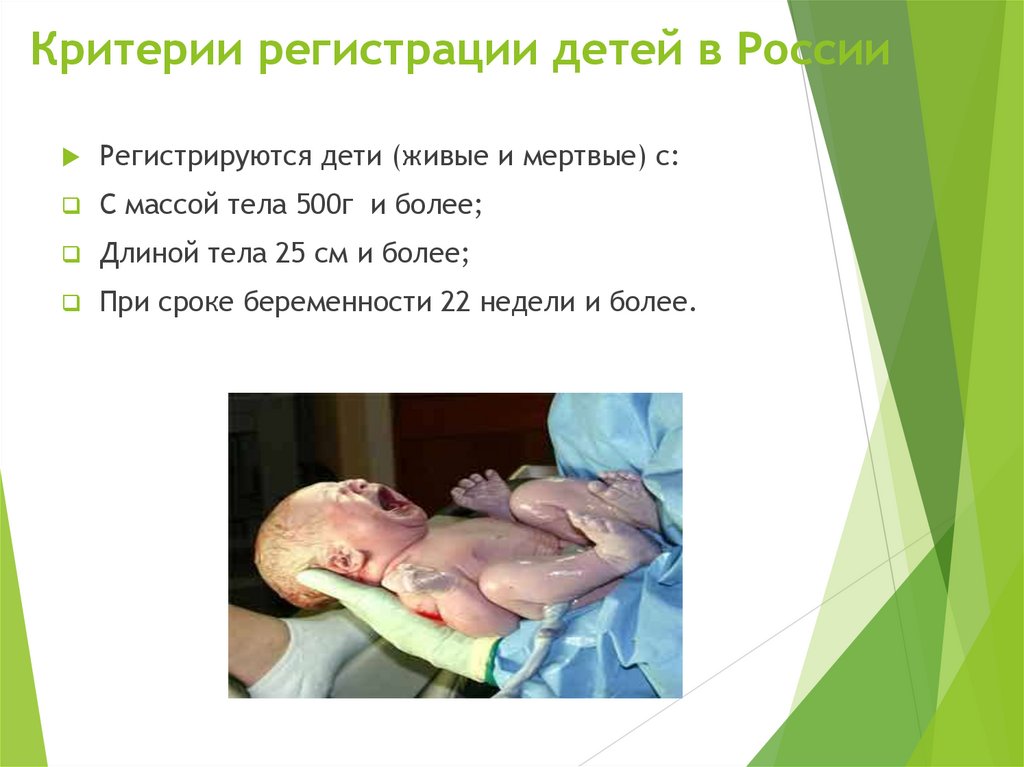
Критерии регистрации детей в РоссииРегистрируются дети (живые и мертвые) с:
С массой тела 500г и более;
Длиной тела 25 см и более;
При сроке беременности 22 недели и более.
23.
Этапы медицинской помощиноворожденному
Различают 3 этапа помощи:
1.
Оказание
медицинской
помощи
родовспомогательном учреждении.
2.
Оказание медицинской помощи в стационаре
/отделение патологии новорожденных/.
3.
Медицинская
поликлиники.
помощь
в
условиях
в
детской
24.
В родильных домах имеются физиологическиеотделения для здоровых новорожденных,
практикуется совместное пребывание матери и
ребенка в палате.
Противопоказания для совместного пребывания:
• Гестозы ,
• Экстрагенитальные заболевания матери,
• Инфекционные заболевания матери,
• Состояния ребенка, требующие наблюдения,
• Хирургическое вмешательство в родах у матери.
Заполнение палат проводится циклически,
температура в них 24-26С0, воздух
обеззараживается ОБН, используются
кондиционеры.
В палатах 3 раза в сутки проводится уборка и
дезинфекция.
25.
Адаптация новорожденного к новымусловиям жизни
Единственным источником привычных эмоций для
новорожденного является мать, поэтому малышу
необходимо единство с ней, включая уход и
удовлетворение физиологических потребностей.
Самым важным является физиологический контакт:
тепло, руки, прикосновения, поглаживания и т.п.
такой контакт необходим для нормального развития
эндокринной, иммунной и других систем.
26.
Мероприятия с ребенком вродильном зале.
Особенности ухода за
новорожденным
27.
Мероприятия с ребенком в родильном зале.Особенности ухода за новорожденным
Не позднее чем за 40 минут до рождения ребенка акушерка
(медицинская сестра) готовит необходимое оборудование и
место для реанимации новорожденного:
включает источник лучистого тепла;
подключает кислород;
• проверяет наличие и готовность к работе дыхательного
мешка и масок к нему, одноразовой груши (при мекониально
окрашенных водах – электроотсоса и тройника к нему);
• раскладывает для подогрева пеленки, одеяло, шапочку и
носочки для ребенка (при наличии – ползунки и распашонку).
Температура в месте, где рождается ребенок, должна быть не
менее 25 ºС (для преждевременных родов – не менее 28 ºС,
окна и двери должны быть закрыты).
28.
Мероприятия с ребенком в родильном зале.Особенности ухода за новорожденным
Оценка новорожденного при рождении по шкале Апгар.
Шкала Вирджинии Апгар в динамике позволяет
компенсаторные возможности организма ребёнка.
Признаки
определить
0 баллов
1 балл
Сердцебиение
Пульс отсутствует
Низкая частота (меньше
100 ударов в 1 мин)
Частота больше
100 ударов в 1 мин
Дыхание
Отсутствует
Редкие, нерегулярные,
отдельные судорожные
вдохи
Слабый крик
(гиповентиляция)
Хорошее
Громкий крик
Мышечный тонус
Вялый
Слабая степень сгибания
Конечности несколько
согнуты
Активные движения
Рефлекторная
Отсутствует
возбудимость (реакция
на носовой катетер
или
пяточный рефлекс)
Слабо выражена
(гримаса)
Хорошо выражена
(кашель, чихание)
Окраска кожи
Розовая окраска тела
и синюшная окраска
конечностей
Весь розовый,
красный
Синюшная
или общая
бледность
2 балла
29.
Шкала Апгар.Если признак отсутствует или выражен слабо – 0 баллов,
если выражен умеренно – 1 балл, если хорошо - 2 балла.
Оценку состояния новорожденного проводят по сумме
баллов:
8 – 10 – состояние удовлетворительное;
5 – 7 – состояние средней тяжести;
0 – 4 – состояние тяжелое.
30.
Мероприятия с ребенком в родильном зале.Особенности ухода за новорожденным
Обсушивание новорожденного:
• акушерка обсушивает ребенка теплой пеленкой, держа его
на своей руке либо на животе у матери;
мокрая пеленка сбрасывается;
• при необходимости
повторное обсушивание;
на
животе
у
матери
проводится
• ребенок накрывается теплой пеленкой и одеялом. Затем
надеваются шапочка и носочки;
• после окончания процесса родов мать и ребенок укрываются
общим большим одеялом.
Необходимые после рождения оценка и обсушивание
новорожденного должны быть проведены в течение первых 30
секунд после рождения.
31.
Мероприятия с ребенком в родильном зале.Особенности ухода за новорожденным
Передача ребенка матери.
После обсушивания и оценки ребенок находится на
животе у матери в кожном контакте и не отделяется
от нее в течение всего времени пребывания в
родильном зале, то есть приблизительно около 2
часов.
Если мать по объективным причинам не может
предоставить ребенку кожный контакт и близость
(экстренные акушерские состояния), то ее может
заменить партнер, присутствующий на родах.
32.
Мероприятия с ребенком в родильном залеОсобенности ухода за новорожденным
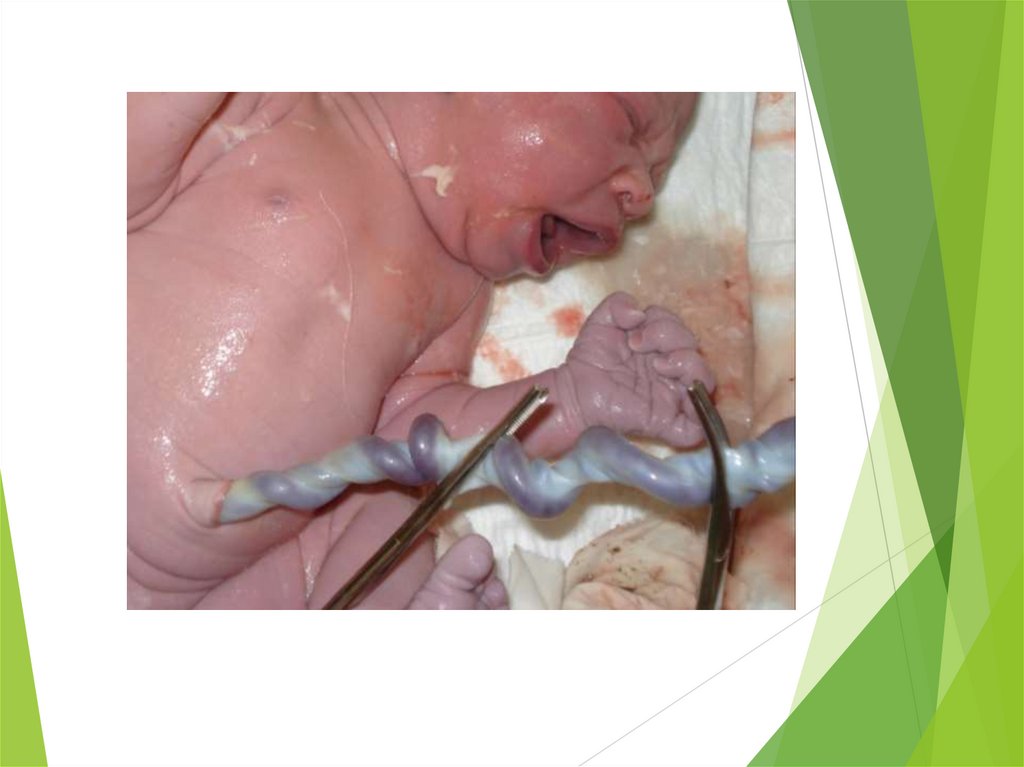
Пережатие пуповины:
акушерка накладывает зажим на пуповину в конце
первой минуты;
пуповина перерезается стерильными инструментами
(возможно отцом (партнером)). Специальной обработки
пуповины антисептиком не требуется;
наложение
на
пуповину
пластикового зажима
проводится в удобное для акушерки время. При этом
пуповина протирается стерильной марлевой салфеткой.
Марлевая салфетка на пупочный остаток не
накладывается. Во время проведения данной процедуры
ребенок находится в кожном контакте с матерью.
33.
34.
35.
Наблюдение за новорожденным в родовом зале.Осуществляется акушеркой (медицинской сестрой):
1. Проверяет дыхание новорожденного и цвет кожных покровов каждые
30 минут в течение первого – второго часа в послеродовом периоде.
Если кожа становится цианотичной или появляются затруднение дыхания
(<30 или> 60 в минуту), стон, обилие слизи в ротоглотке, необходимо
очистить дыхательные пути и дать кислород через маску, срочно вызвать
неонатолога.
2. Измеряет температуру тела ребенка термометром в течение первых
двух часов каждые 30 минут в аксилярной области. Нормальная
температура тела новорожденного 36,5–37,5 ºС.
3. Если температура мене 36,5 ºС, необходимо сменить пеленку, шапочку
и носочки на теплые и сухие, принять дополнительные меры для
согревания новорожденного (дополнительное укрывание одеялом вместе
с матерью, обогревательная лампа над кроватью, где находятся мать и
ребенок, и т. д.). При этом контроль температуры проводится каждые 15
минут.
4. Данные наблюдения вносятся в карту развития новорожденного.
36.
Первый туалет новорожденногоТуалет новорожденного
пуповины.
проводится
сразу
после
перевязки
Обсушивание ребенка стерильной теплой пеленкой.
Кожа ребенка в родильном зале не обрабатывается, не обмывается,
смазка не снимается. При необходимости достаточно протирания
кожи теплой пеленкой.
Профилактическое закладывание мази в глазки новорожденного
(1% тетрациклиновой или 0,5% эритромициновой мази в
индивидуальной упаковке) проводится не позднее конца первого
часа после рождения однократно. Дополнительно закладывать
мазь в половую щель девочек не требуется.
Возможен
индивидуальный
подход
к
профилактике
конъюнктивита у новорожденных, матери которых имеют
отрицательные результаты обследования на гонорею и хламидиоз.
Таким девочкам мазь в глаза не закладывается.
37.
38.
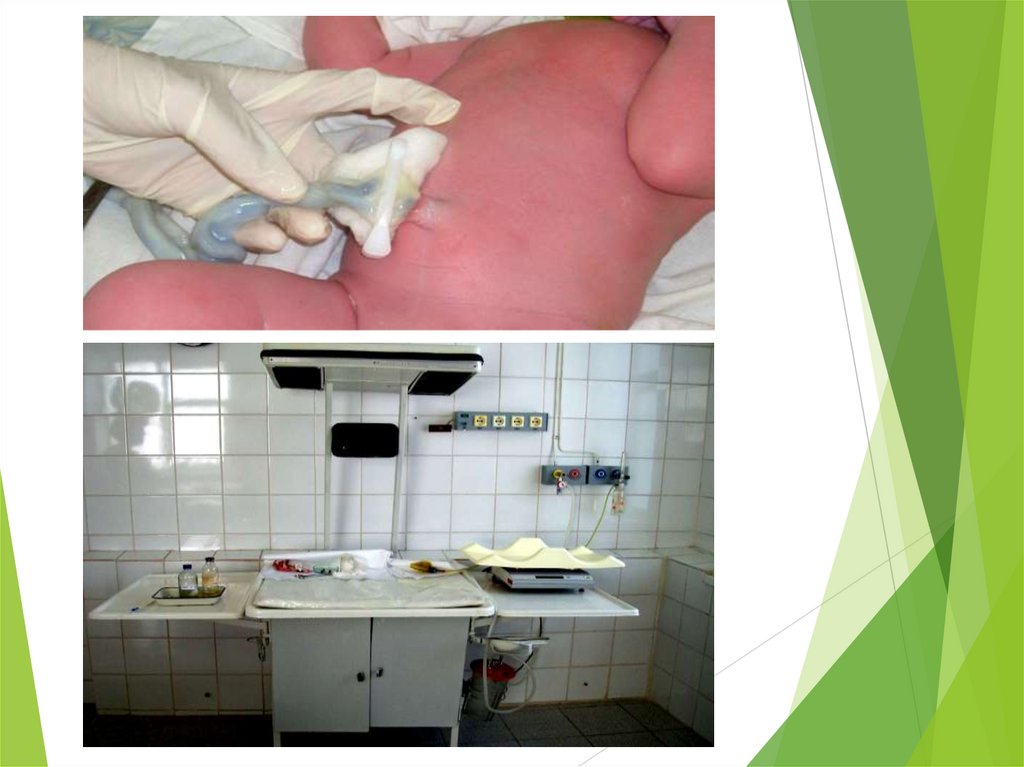
Взвешивание и измерение новорожденногоПроводятся к концу второго часа после рождения.
Измеряют ребенка под источником лучистого тепла. При
антропометрии очень важно сделать всё, чтобы ребенок не остыл.
Ребенка взвешивают в стерильной пеленке, измеряют длину тела,
окружности головы и груди стерильной сантиметровой лентой.
После антропометрии необходимо измерить температуру тела
новорожденного и лишь при условии ее нормальных показателей
завернуть ребенка в теплые пеленки либо надеть распашонку и
ползунки.
На руку надевают браслет с ФИО матери, массой тела, полом, датой
рождения младенца. Затем ребенка заворачивают в стерильные
пеленки и одеяло. Поверх одеяла кладут медальон с указанием тех
же данных, что и на браслете.
Ребенок передается матери.
39.
Организация первого кормленияУстановлена важность контакта с матерью «кожа к коже»
Через несколько минут здоровый ребенок начинает искать сосок
матери.
Новорожденный может быть приложен к груди матери сразу же
после рождения или в первые 30 минут после рождения если у
него:
-
Нормальное дыхание
-
ЧСС более 100 ударов в 1 минуту
-
Цвет кожных покровов розовый.
-
При раннем прикладывании к груди ребенок получает
молозиво, которое богато антителами.
40.
Утренний туалет новорожденногоУмывание лица,
Промывание
Обработка пуповинного остатка 70% спиртом.
После отпадения пуповины пупочная ранка обрабатывается
3% перекисью водорода, 70% спиртом, принеобходимости
обрабатывают 1% р-ром бриллиантовой зелени.
По показаниям проводится обработка носовых ходов и
слуховых проходов жгутиками, смоченными растительным
маслом.
При наличии молочницы полость рта обрабатывают 20% р-ром
буры в глицерине.
При совместном пребывании уход за ребенком в первые сутки
осуществляется медсестрой, которая обучает всему
необходимому мать.
глаз физиологическим раствором,
41.
42.
43.
44.
Выписка новорожденного из роддома на 4-5 день прихорошем состоянии новорожденного.
Оформляется обменная карта, сведения передаются в
детскую поликлинику
для выполнения первого
патронажа на дому.
Иммунопрофилактика новорожденных
Вакцинация БЦЖ-м
Проводится на 3-7 день жизни
Вакцина вводится внутрикожно в верхнюю треть
левого плеча
Местная реакция появляется через 4-6 недель
Рубчик на месте введения образуется через 2 месяца.
45.
Иммунопрофилактика новорожденныхВакцинация против гепатита В
Проводится в первые 12 часов жизни ребенка
Проводится всем новорожденным, включая детей
рожденных здоровыми матерями, и детей из группы
риска
Вакцина вводится внутримышечно только в
переднебоковую область бедра.
Другие способы введения могут
недостаточному иммунному ответу.
привести
к
46.
Иммунопрофилактика новорожденныхВакцинация против туберкулёза.
Прививку против туберкулёза вакциной БЦЖ
проводят обычно в родильном доме на 3-5-й день
жизни.
Вакцину вводят внутрикожно в наружную верхнюю
треть плеча левой руки. Кожу после введения
вакцины не обрабатывают, повязку не накладывают.
47.
Уход в домашних условияхТемпература в комнате 22-24С0,
Влажная уборка 1-2 раза в день,
Проветривание
малыша.
Следует граничить посещения,
Родители
гигиены,
Особые требования к детской одежде и предметам
ухода, их хранению и стирке.
Следует контролировать умения матери по уходу за
ребенком.
3-4 раза в день в отсутствии
должны
соблюдать
правила
личной
48.
Патронаж новорожденногоПервичный патронаж новорожденного осуществляют врач и
медсестра детской поликлиники не позднее третьих суток после
выписки из роддома.
Цели:
-
Оценка состояния новорожденного (определение врожденных и
наследственных заболеваний, вида вскармливания, групп риска,
группы здоровья).
-
Обучение
матери
новорожденного.
В дальнейшем патронаж новорожденного (до 28 дней жизни)
осуществляется только участковой медсестрой один раз в неделю,
врача вызывают по мере необходимости.
Со второго месяца жизни проводится диспансерное наблюдение
грудного ребенка в детской поликлинике.
правилам
ухода
и
вскармливания
49.
Доношенный новорожденныйДоношенным считается ребенок, родившийся
При сроке гестации 37-42 недели
Со средними показателями массы тела,
Окружностью головы 33-36 см,
Окружностью грудной клетки 33-36 +/-1-2см,
Открытым большим родничком 2,5-3см,
Маленький родничок может быть открыт не больше 0,5см (у 15%
детей).
Массо-ростовой индекс — отношение массы тела к росту (при
рождении):
При норме индекс должен превышать 6, если он менее 6, это
свидетельствует о врожденной гипотрофии, т.е. недостаточности
веса, если более 7 — об ожирении.
50.
Критерием зрелости (доношенности)Критерием зрелости (доношенности) являются:
Гестационный возраст
Морфологические и функциональные признаки зрелости.
Гестационный возраст – определяется между днем последней менструации и
датой родов (270-290 дней в норме) т.е. 37-42 недели:
Недоношенный ребенок 22-37 недель
Переношенный после 42 недель
51.
Морфологические признаки зрелостиГолос громкий, требовательный
Кожа розовая, чистая, бархатистая
Подкожно-жировой слой развит хорошо, выражен равномерно
Открыт только большой родничок (в 15% и малый)
Твердые оформленные ушные раковины
Пупочное кольцо расположено посередине живота
Ногтевые пластинки полностью покрывают ногтевые фаланги пальцев
Ареолы сосков более 5мм
Полностью очерченные стопы
Сформированные половые органы:
У мальчиков оба яичка опущены в мошонку
У девочек половая щель закрыта и клитер не видно, т.к большие половые губы
прикрывают малые.
52.
Функциональные признаки зрелостиДвижения конечностей активны, хаотичны, конечности согнуты в суставах
Наличие терморегуляции при адекватной температуре окружающей среды
Рефлексы живые, симметричные сосательный и глотательный рефлексы, наличие
безусловных рефлексов
Правильный ритм дыхания и ЧСС, апноэ отсутствует
Тонус мышц с преобладанием тонуса сгибателей
53.
Анатомо-физиологическиеособенности органов и систем
новорожденного
Голова новорожденного относительно большая.
Она составляет 1/4 от общей длины тела, тогда как у взрослых –
1/8.
Лицевая часть черепа относительно мала.
Окружность головы 32-34 см и превышает на 2-4 см окружность
груди.
Некоторые швы - сагиттальный и др., как правило, открыты.
У большинства новорожденных голова покрыта волосами.
Шея у новорожденных короткая и поэтому кажется, что голова
расположена прямо на плечах.
54.
ЧерепШвы черепа широкие, закрыты не полностью.
На месте стыков костей имеются роднички, покрытые
соединительной тканной мембраной.
Большой родничок – находится между лобными и
теменными костями черепа. Его размеры 2*2,5 см. К
рождению у всех детей открыт.
Малый родничок - расположен между теменными и
затылочными костями. У большинства детей (85%) к
рождению закрыт.
Открытым может быть у недоношенных детей и у 15%
доношенных.
55.
Функция родничкаСпособствовать приспособлению головки плода к
размерам и форме родовых путей матери в интранатальном
периоде путем конфигурации – захождение костей одна на
другую.
Это позволяет защитить мозг ребенка от травмы.
В дальнейшем большой родничок необходим для роста и
развития мозга ребенка.
56.
Конечности новорожденного относительно коротки 1/3 от общей длины тела; разница в длине верхних инижних конечностей почти отсутствует.
Конечности располагаются близко к туловищу и
согнуты в локтевых и коленных суставах при весе более
4500 г.
Костная система: При рождении костная система
новорожденного содержит мало плотных веществ и
много воды.
Кости мягкие, эластичные с множеством кровеносных
сосудов.
Большая их часть по строению близка к хрящевой
ткани.
Костные пластинки расположены беспорядочно, а
гаверсовы каналы имеют неправильную форму.
57.
Грудная клетка состоит из хрящевой ткани ипредставляет собой усеченный конус или имеет
бочкообразную форму.
Ребра
гибкие, прикрепляются перпендикулярно к
грудной кости.
Межреберные
пространства
мышцы слабо развиты.
узкие,
межреберные
Нижняя апертура широкая.
Тип дыхания - костно-диафрагмальный.
Позвоночный
столб у новорожденных не имеет
характерной для взрослых форм буквы "S ".
Эту форму позвоночник принимает постепенно, при
перемене положения тела из лежащего в сидящее, а
позднее в вертикальное.
58.
Меры по предупреждениюдеформации костей у детей 1-го года
жизни
1.
Рациональное грудное вскармливание
2.
Длительное пребывание на свежем воздухе
3.
Своевременное начало и регулярное проведение
массажа и гимнастики
4.
Адекватные физические нагрузки
5.
Сон на твердом матрасе без подушки
6.
Смена положения ребенка на руках и в кроватке
7.
Свободное пеленание
59.
• Кожа новорожденного гладкая, эластичная, богатаводой. Поверхностно расположенная капиллярная
сеть придает ей красноватый цвет.
• Кожа новорожденных покрыта нежным пушком
(lanugo), особенно у недоношенных.
• Кожа является и органом дыхания.
• Выделительная способность ее также хорошая.
• Защитная функция кожи не достаточно развита,
поэтому она часто является входными воротами для
инфекции.
Подкожная жировая ткань хорошо развита, хотя
имеются индивидуальные различия.
• Она накапливается за последние два месяца
беременности и быстро увеличивается в первые 5-6
месяцев после рождения.
60.
Слизистые в период новорожденности нежные,но сухие, так как количество желез в них скудное.
• Эластическая ткань слизистых слабо развита,
содержит
обилие
кровеносных
и
лимфатических сосудов.
• Этим объясняется розово-красный цвет
слизистых.
• Пупочная ранка – остается после отпадения
пупочного остатка на 3-4 сутки.
• Заживает к 7-10 дню жизни, эпителизируется к
3-4 недели.
• Является основными входными воротами
инфекции и требует тщательного ухода.
61.
Уход за кожей и слизистыминоворожденного
1. Ежедневный туалет:
Пупочной ранки
Складок кожи
Лица
Глаз
2. Ежедневная гигиеническая ванна
3. Подмывание после каждой дефекации
4.По мере необходимости:
-
Туалет носовых ходов
-
Туалет наружных слуховых ходов
-
Стрижка ногтей и волос.
62.
Мышечная системаУ новорожденных она не достаточно хорошо
развита.
После
рождения прежде всего развиваются
мышцы шеи и значительно позднее мышцы
тела и конечностей.
До
3-4 месяцев характерен физиологический
гипертонус мышц с преобладанием тонуса
сгибателей, поэтому распелёнутый ребенок
сгибает ручки и ножки во всех суставах.
63.
Нервная системаВ момент рождения нервная система, особенно
ЦНС, не достигла своего полного развития.
Масса головного мозга по отношению к
массе
тела составляет 1/8-1/9 часть (у взрослого –
1/40).
Борозды
и извилины сформированы,
выражены недостаточно рельефно.
но
Мозжечок
развит слабо, движения ребенка не
скоординированы.
Спиной мозг к моменту рождения развит лучше,
чем головной, поэтому у ребенка хорошо
выражены безусловные рефлексы.
64.
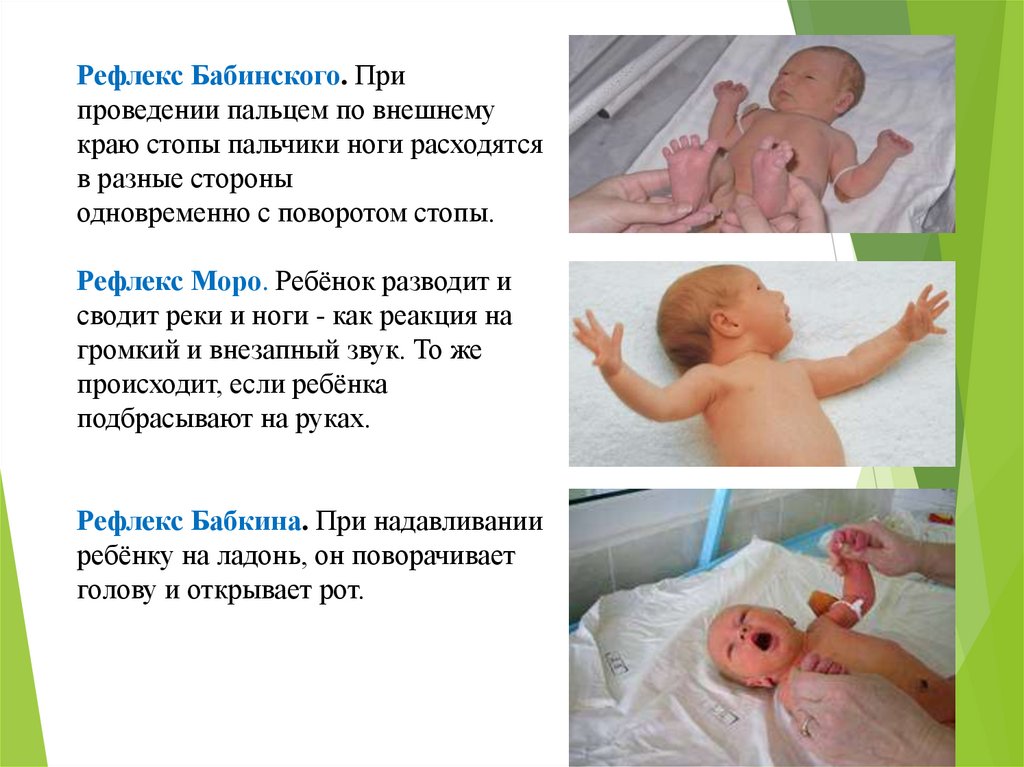
Хватательный рефлекс (рефлексРобинсона).
• Он проявляется во время
поглаживания его ладошки или
легкого касания каким- либо
предметом.
• Рефлекторно малыш схватывает и
удерживает все, что касается его
ладони.
• Он в состоянии держать в одной
ручке предмет весом до
килограмма, а если ему удается
ухватиться обоими руками за чтолибо, то даже и висеть.
65.
Рефлекс Бабинского. Припроведении пальцем по внешнему
краю стопы пальчики ноги расходятся
в разные стороны
одновременно с поворотом стопы.
Рефлекс Моро. Ребёнок разводит и
сводит реки и ноги - как реакция на
громкий и внезапный звук. То же
происходит, если ребёнка
подбрасывают на руках.
Рефлекс Бабкина. При надавливании
ребёнку на ладонь, он поворачивает
голову и открывает рот.
66.
Плавательный рефлекс.Ребёнок совершает движения
подобные плавательным,
если положить его на живот.
Рефлекс ходьбы. Ребёнок
совершает движения,
имитирующие ходьбу, если
поддерживать его под руки
так, чтобы он касался
ножками какой-либо
поверхности
67.
• Слух у новорожденного развит уже в первые днижизни.
• Осязание хорошо развито.
• Зрение развивается постепенно. У новорожденного
оно сводится к ощущению света. У новорожденных
наблюдается
страбизм,
называемый
физиологическим, который исчезает после первого
месяца. Зрачки реагируют на свет, иногда несколько
медленнее.
• Развитие движений и психики ребенка тесно
связано с развитием нервной системы и условиями
окружающей среды. Последние должны обеспечить
гармоничное развитие отдельных анализаторов еще в
период новорожденности.
68.
Органы дыханияКак
и все остальные системы, органы дыхания в
момент рождения еще не достигли своего полного
развития.
Слизистая носа нежная, сильно гиперемированная и
отечная, что затрудняет дыхание.
Носовые ходы узкие - диаметр их 2-3 мм. Слезно-
носовой канал широкий.
Слезные железы функционируют еще в первый день
жизни, но совсем слабо.
Новорожденный, как правило, плачет без слез.
Евстахиева труба короткая и широкая, располагается
в горизонтальном направлении. При воспалении носа,
глотки и др. инфекция легко распространяется из
носоглотки к среднему уху
69.
Особенности дыханияПоверхностный и частый характер дыхания
Число дыханий после рождения – 40-60 в мин, это
иногда
называют
«Физиологической
одышкой»
новорожденного.
Аритмия дыхания
новорожденного.
Она проявляется неправильным чередованием пауз
между вдохом и выдохом.
Вдох значительно короче выдоха.
Иногда дыхание бывает прерывистым.
Это связано с несовершенством функции дыхательного
центра.
В
раннем
возрасте
отмечается
(диафрагмальный) тип дыхания
впервые
2-3
недели
жизни
брюшной
70.
Сердечно-сосудистая системаСердце
новорожденного относительно больших
размеров. Мышечные волокна нежные и короткие.
Объем сердца около 18-20 мл.
Сердечная деятельность ускорена.
Сосуды во всех органах и тканях хорошо развиты,
однако артерии развиты лучше, чем вены.
Частота пульса от 120 до 140 ударов в мин.
АД систолическое 70-75 мм. рт. ст.
71.
Пищеварительная системаРотовая полость у новорожденного мала, покрыта нежной, яркокрасной, легко ранимой слизистой.
Имеется ряд приспособлений к акту сосания:
Подушечки Биша (жировые комочки в толще щёк);
Валикообразное утолщение вдоль десен;
Складчатость на слизистой оболочке губ;
Относительно большой язык.
Сосание является сложным рефлекторным актом. Центр его
располагается в продолговатом мозге.
Движения языка, челюстей, губ и др. создают закрытую полость с
отрицательным давлением, молоко высасывается из каналов грудной
железы и поступает в рот.
На одно глотательное движение падает 3-4 сосательных.
Часто во время сосания ребенок глотает и воздух - аэрофагия.
Слюноотделение слабое из-за недостаточности функций слюнных
желез.
72.
ПродолжениеЖелудок
В момент рождения привратниковая часть желудка хорошо
оформлена, а вход в пищевод относительно широк.
Вместимость желудка составляет около 20 мл в первый день, 60
мл к концу первой недели, 70-80 мл на второй неделе, 90-100 мл
на третьей неделе и около 120 мл к концу первого месяца.
При естественном вскармливании
наступает через 2-2,5 ч.
Кишечник
Чем меньше ребенок, тем больше проницаемость кишечной
стенки.
Через нее проходят продукты не полностью переваренной пищи,
микробы, токсины, гормоны и различные виды иммунных тел.
Пища всасывается в тонком кишечнике, а вода - преимущественно
в толстом.
Ребенок рождается со стерильным кишечником, который в
течение 1-й недели жизни заселяется микрофлорой.
опорожнение
желудка
73.
ПродолжениеМикрофлора
кишечника
зависит
от
вида
вскармливания:
При естественном – преобладают бифидумбактерии, лактобактерии и энтерококки
При искусственном – преобладает кишечная
палочка.
Функции нормальной микрофлоры кишечника:
Подавление роста болезнетворных микробов –
антимикробная функция;
Участие в пищеварении в роли ферментов –
ферментативная;
Участие
в
синтезе
витаминов
–
витаминообразующая.
74.
Стул ребенкаМеконий – первородный кал
Образование мекония начинается с 3-4 месяцев внутриутробной
жизни.
Отхождение
рождения.
Он представляет собой густую, темно-зеленую («оливкового»)
цвета, однородную массу без запаха.
Общее количество его 60-90 г.
В момент рождения меконий стерилен.
Уже спустя 12 ч в нем находят различные микроорганизмы.
При естественном вскармливании: с 4-5 дня жизни стул 1-4 раза в
сутки, мазеобразный, однородный, золотисто-желтого цвета с
кисловатым запахом;
При искусственном вскармливании: 1-2 раза в сутки, плотный,
светло-желтого цвета, однородный, с гнилостным запахом.
мекония наблюдается в первые 3 дня после
75.
ПродолжениеПечень новорожденного относительно больших размеров.
Гликогенообразующая функция печени хорошо выражена.
Недостаточна ее защитная функция - задерживание и
нейтрализация микробов и токсинов.
Селезенка хорошо развита.
После рождения вес ее быстро увеличивается (от 7,2 до
16,5 г), удваиваясь к концу шестого месяца.
Она богата ретикуло-эндотелиальными клетками.
76.
Мочеполовая системаПочки
к
моменты
функционально незрелы.
рождения
анатомически
и
Концентрационная способность почек у новорожденных
мала.
Вместимость мочевого пузыря - 50-80 мл
Количество мочеиспусканий в сутки 20-25 раз.
Мочеиспускательный канал относительно короткий: у
девочек -0,5-1см, у мальчиков -5-6см.
Отверстие мочеиспускательного канала у девочек
расположен близко к анусу – риск инфицирования половых
органов;
У мальчиков канал имеет несколько большую кривизну, чем
у взрослых, - нарушение процесса мочеиспускания –
болезненность во время него.
77.
Эндокринная системаСекреторная деятельность их начинается сразу после рождения,
гормоны выделяются в ограниченном количестве.
Эта недостаточность компенсируется гормонами, полученными и
получаемыми новорожденными от матери.
В период новорожденности особенное значение имеет вилочковая
железа, а значение щитовидной железы несущественно.
Эти две железы последовательно вступают в действие как факторы
роста. В первые месяцы после рождения щитовидная железа
функционирует слабо.
Щитовидная железа связана с процессами основного обмена и
оказывает стимулирующее действие на симпатическую нервную
систему.
Она регулирует возбудимость нервной системы в целом и особенно
коры головного мозга, оказывает влияние на сердечно-сосудистую
систему, на процессы роста и окостенения.
78.
Пограничные состоянияПограничные (переходные, транзиторные, неонатальные
физиологические) состояния новорожденных – это
состояния на границе внутриутробного и внеутробного
периодов,
которые
являются
физиологическими
(переходными), но при определенных условиях могут
перейти в патологические процессы или заболевания.
79.
80.
Родовой катарсис (по-гречески «katharsis» — очищение)- при рождении в первые секунды жизни ребенок
обездвижен, не реагирует на болевые и все остальные
раздражители – состояние летаргического сна в первые
несколько секунд жизни.
Синдром только что родившегося ребенка – первые 510 минут жизни, так называемая «сенсорная атака»
(масса
внешних
и
внутренних
раздражителей)
способствует массивному выбросу адреналина, что
приводит к глубокому вдоху, крику, возбуждению
тонических рефлексов и формированию типичной для
новорожденного флексорной позы.
81.
Пограничные состоянияТранзиторная гипервентиляция – активация
дыхательного центра во время родов, стимулирующая
первый глубокий
вдох новорожденного и
последующий затруднённый, удлинённый выдох, что
приводит к расплавлению альвеол.
Транзиторная потеря первоначальной массы тела
Возникает вследствие голодания (дефицит молока и
воды) в первые дни жизни.
Максимальная убыль первоначальной массы тела
(МУМТ) обычно наблюдается на 3-4-й, реже на 5-й
день.
Восстановление массы тела при рождении ко 2-й
неделе жизни у всех здоровых детей.
82.
ПродолжениеТранзиторное нарушение теплового баланса
Возникает у новорожденных вследствие несовершенства
процессов терморегуляции, повышения или понижения
температуры
окружающей
среды,
неадекватного
адаптивным возможностям ребенка.
Транзиторная гипотермия-понижение температуры
тела. При рождении температура окружающей ребенка
среды снижается на 12-15 С0.
Для профилактики переохлаждения ребенка, после
появления из родовых путей, укутывают в подогретую
стерильную пеленку, осторожно вытирают этой
пеленкой для предотвращения потерь тепла при
испарении околоплодных вод с кожи, помещают на
подогреваемый столик под лучистый источник тепла,
поддерживают температуру воздуха в родильном зале не
менее 24-25 С0.
83.
Транзиторная гипертермияВозникает на 3-5 день жизни и частота ее составляет
0,3-0,5%.
Температура тела может повышаться до 38,5-39,5 С0 и
выше.
Ребенок беспокоен, жадно пьет, у него отмечается
сухость слизистых и другие признаки обезвоживания.
Терапевтическая
тактика
при
транзиторной
гипертермии сводится к физическому охлаждению,
назначению дополнительного количества жидкости и
лишь в редких случаях прибегают к в/м введению
анальгетиков.
84.
Транзиторные изменения кожных покровов
Эти состояния в той или иной степени отмечаются
практически у всех новорожденных 1-й недели
жизни.
К ним относятся
- простая эритема,
-
физиологическое шелушение кожных покровов,
-
родовая опухоль,
-
токсическая эритема.
85.
Транзиторная гипербилирубинемияРазвивается у всех новорожденных в первые дни жизни, тогда
как желтушность кожных покровов - лишь у 60-70%.
Нормальными величинами концентрации билирубина
сыворотке пуповинной крови считают 26-34 мкмоль/л.
Практически у всех новорожденных в первые дни жизни
концентрация билирубина в сыворотке крови увеличивается
со скоростью 1,7-2,6 мкмоль/л/ час, достигая на 3-4-й день
103-137 мкмоль/л.
Проходит это состояние к 7-10 суткам жизни.
При
транзиторной
билирубина.
Желтушность кожных покровов появляется при транзиторной
желтухе новорожденных на 2-3 день жизни.
желтухе
увеличение
в
непрямого
86.
Транзиторные особенности функции почек.Ранняя неонатальная олигоурия – отмечается у всех
здоровых новорожденных первых 3 дней жизни.
Альбуминурия
встречается у всех новорожденных
первых дней жизни, являясь следствием повышенной
проницаемости эпителия клубочков, канальцев.
Мочекислый инфаркт – отложение мочевой кислоты в
виде кристаллов в просвете собирательных трубочек у
25% доношенных и 15% недоношенных новорожденных.
Инфарктная моча, наблюдающаяся в 1 неделю жизни:
желто – кирпичного цвета, мутноватая, оставляющая
нередко на пеленке соответствующего цвета пятно.
87.
Транзиторный дисбактериоз кишечника – переходноесостояние, развивающееся у всех новорожденных.
Молоко матери является поставщиком бифидофлоры и
приводит к вытеснению патогенной флоры или резкому
снижению ее количества.
К середине периода новорожденности в кале уже
доминируют бифидумбактерии.
88.
Половой кризВключает следующие состояния, появляющиеся у 2/3
новорожденных детей (чаще у девочек):
нагрубание
молочных
желез
(физиологическая
мастопатия) не зависимо от пола ребенка обычно
начинается на 3-4й день жизни, далее размеры железы
увеличиваются, достигая максимума на 7-8-й день жизни,
затем степень нагрубания уменьшается, держится 2-3
недели;
вульвовагинит - обильные слизистые выделения
серовато-беловатого
цвета
из
половой
щели,
появляющиеся у 60-70% девочек в первые 3дня и затем
постепенно исчезают;
Отек мошонки у мальчиков – держится 2-3 недели.
89.
Недоношенныйноворожденный
90.
Понятие недоношенных детейНедоношенные дети – это дети, родившиеся при сроке
беременности 37 недель и менее, с массой тела 2500 г и
менее, длиной тела 45см и менее.
Частота преждевременных родов достаточно стабильна и
составляет в среднем 5-10% от числа родившихся детей.
Согласно определению ВОЗ, преждевременными называют
роды, наступившие в сроки беременности от 22 до 36
недель и 6 дней (154 - 259 дней), начиная с первого дня
последней нормальной менструации при регулярном
менструальном цикле, при этом масса тела плода
составляет от 500 до 2500 г.
Показатель неонатальной смертности недоношенных
намного превышает таковой у родившихся в срок и в
значительной степени зависит от эффективности оказания
медицинской помощи.
91.
Классификациянедоношенности
1.
По особенностям акушерской тактики выхаживания
новорожденных подразделяют:
Сверхранние
роды (22-27 недель)
плодом
экстремально низкой массой тела (500-999г)
Преждевременные (ранние) роды (28-33 недели) плода с
очень низкой массой тела (1000-1500г)
Преждевременные роды (34-37) роды плодом с низкой
массой тела (1501-2500г).
с
92.
Классификация недоношенностиСтепень
недоношенности
Срок гестации
Масса
при
рождении
1 степень
37-35 недель
2500-2001 г
2 степень
34-32 недели
2000-1501 г
3 степень
31-29 недель
1500-1001 г
4 степень
до 29 недель
1000 г и менее
93.
Причины недонашивания беременности1 Социально-экономические факторы:
- Отсутствие или недостаточность медицинской помощи
- Плохое питание беременной
- Неудовлетворительные жилищно-бытовые условии
-
Профессиональные
вредности, вредные привычки
(курение,
алкоголизм,
токсикомания,
наркомания)
нежеланная беременность у женщин, не состоящих в браке.
-
Курение у матери оказывает дозозависимое влияние на
течение беременности, повышая риск преждевременного
рождения – у многокурящих (более 10 сигарет в день) в 2
раза.
-
Пассивное курение тоже повышает эту вероятность.
94.
Причины недонашивания беременности2 Социально-биологические факторы:
- Юный
(до 18 лет) и пожилой (старше 30 лет)
возраст первородящих женщин, а также возраст
отца моложе 18 лет и старше 50 лет
-
Низкорослость
-
Масса тела беременной
-
Особенности формы и размеров таза
Отягощенный
акушерский анамнез
(количество предшествующих медицинских
абортов, наличие спонтанных абортов, малый
промежуток между родами)
-
95.
Причины недонашивания беременности3 Клинические факторы:
А) со стороны матери:
- хронические соматические и гинекологические заболевания
- эндокринные дисфункции (гиперфункция коры надпочечников,
сахарный диабет, гипофункция яичников)
- патология беременности (длительный поздний гестоз, острые
инфекционные заболевания во время беременности)
- физические травмы (оперативные вмешательства, травмы живота) и
нервные потрясения
- иммунологический конфликт между беременной и ее плодом
- плацентарная недостаточность
Б) со стороны плода:
- внутриутробные инфекции
- генетические и хромосомные болезни плода
- аномалии развития, многоплодие, неправильное положение плода
- иммунологический конфликт между плодом и беременной
96.
Морфологические признаки недоношенности1. Непропорциональное телосложение - вертикальный размер
головы составляет 1/3 длины тела, размеры мозгового черепа
преобладают над лицевым, пупочное кольцо ниже средней точки
тела, относительно большое туловище и короткие ноги (темп роста
нижних конечностей увеличивается во второй половине
беременности).
2. Обильное лануго (мягкие пушковые волосы покрывают не только
плечи и спину, но и лоб, щеки, бедра, ягодицы), низкий рост волос
на лбу, недоразвитие ногтей (не доходят до конца ногтевых фаланг).
3. Пальпация головы выявляет открытые малый и боковые
роднички и швы черепа, податливость костей черепа (из-за их
тонкости и низкой минерализации), мягкие ушные раковины,
сгибающиеся пополам.
4. У мальчиков отмечается недоопущение яичек (пустая мошонка),
а у девочек - зияние половой щели (недоразвитие больших половых
губ).
5. Недоразвитие грудных желез и отсутствие их физиологического
нагрубания.
97.
Функциональные признаки недоношенности1. Низкий мышечный тонус (характерна "поза лягушки").
2. Длительная физиологическая эритема и желтуха.
3. Слабость и быстрое угасание физиологических рефлексов
новорожденных, в том числе и сосательного.
4. Склонность к гипотермии из-за малой теплопродукции и
повышенной теплоотдачи.
5. Отсутствие адекватного повышения температуры на
инфекционный процесс и быстрое перегревание его в кювезе.
6. У недоношенных наблюдается аритмия дыхания, могут быть
периоды остановки дыхания, вплоть до внезапной смерти.
98.
Функциональные признаки недоношенности7. Незрелость органов пищеварения проявляется малым объемом и
вертикальным положением желудка, недостаточной секрецией и
активностью пищеварительных ферментов, что предрасполагает к
развитию функциональных нарушений со стороны кишечника. У
недоношенных детей часты срыгивания, рвота, вздутие живота,
боли в животе, задержка газов и стула.
8. Реакция на внешние раздражители замедлена; характерны мышечная
гипотония и склонность к судорожным проявлениям.
9. Сердечно-сосудистая система их характеризуется относительной
незрелостью. Пульс лабильный, слабого наполнения, с частотой 120–
160 ударов в минуту; в течение длительного времени может сохраняться
открытый Боталлов проток.
10. Мочевыделительная система их отличается функциональной
незрелостью - дети склонны как к образованию отеков, так и к
быстрому обезвоживанию. Для первых дней жизни характерны высокие
показатели остаточного азота в крови.
11. Во втором полугодии жизни у недоношенных на фоне истощения
эндогенных запасов железа может развиваться железодефицитная
анемия.
99.
Особенностивыхаживания
недоношенных детей
Организация медицинской помощи
недоношенным детям
100.
Незрелость
и
быстрая
истощаемость
основных
физиологических процессов организма недоношенного
ребенка требуют в течение первых 1,5-2 мес. жизни
применения щадящего режима с ограничением резких
колебаний температуры и влажности окружающей среды,
воздействия тактильных, звуковых, световых и прочих
раздражителей.
При уходе за недоношенными детьми
соблюдать правила асептики и антисептики.
Исключительное значение имеет правильно организованное
место для мытья рук: наличие жидкого мыла,
дезинфектанта, одноразовых полотенец, емкости с
перчатками.
необходимо
101.
Первый этап выхаживанияПроходит в родильном зале и палате интенсивной терапии.
Для качественной помощи недоношенному ребенку,
особенно с экстремально низкой массой тела, необходимо
иметь:
инкубатор,
респиратор для постоянного положительного давления в
дыхательных путях (CPAP),
осуществления ИВЛ в различных режимах,
в том числе высокочастотную установку для фототерапии,
полифункциональный монитор,
инфузионные насосы,
аспиратор.
102.
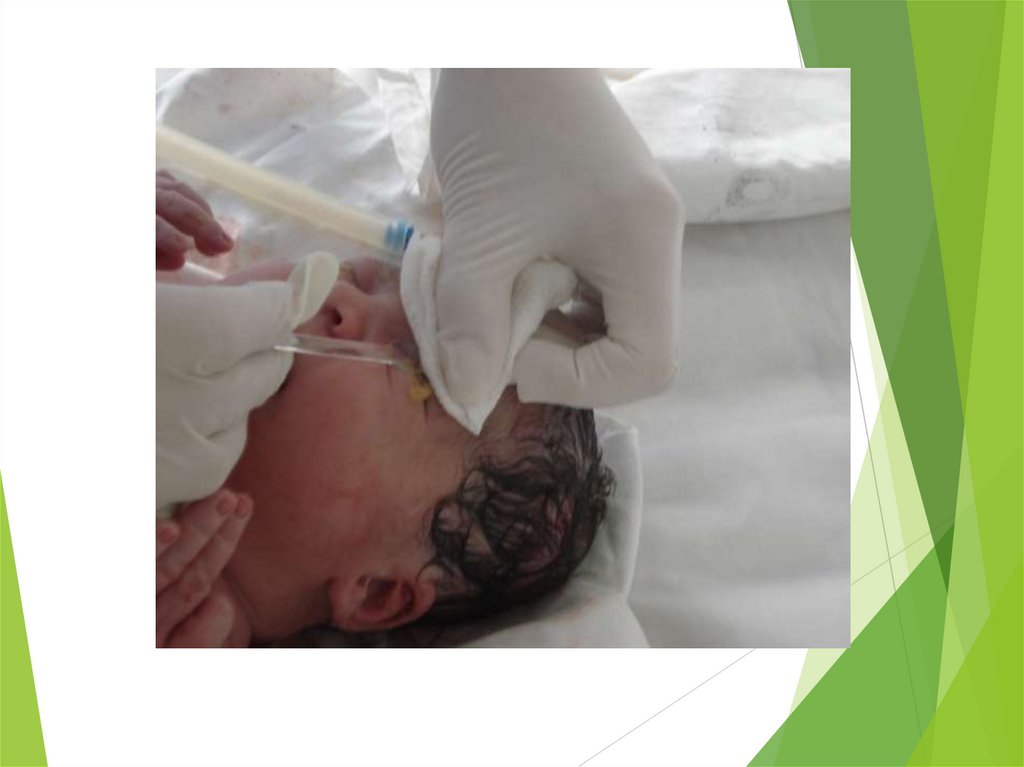
Для предупреждения аспирации околоплодными водами всем
недоношенным после рождения производят отсасывание слизи
из верхних дыхательных путей.
Детям, родившимся в головном предлежании, эту процедуру
осуществляют сразу после извлечения головы ребенка.
Детям, рожденным в состоянии гипоксии, в вену пуповины
вводят смесь, включающую 10% раствор глюкозы (7-8 мл/кг),
кокарбоксилазу (0,5-1 мл), 5% раствор аскорбиновой кислоты
(0,5-1 мл), 10% раствор кальция глюконата (1 мл).
При асфиксии или выраженной гипоксии после отсасывания
содержимого из дыхательных путей производят ИВЛ с
помощью маски или методом интубации.
При отсутствии видимого эффекта ребенка переводят в
реанимационный блок.
Все манипуляции в родильном зале выполняют в условиях,
исключающих охлаждение ребенка.
Применяют
утепленные
пеленальные
столики
с
электроподогревом, реанимационные кровати типа «Бебитерм»
или «Амитерм».
103.
После перевязки и обработки пуповины детей с массой тела при
рождении 1500 г и ниже и резко выраженными нарушениями
терморегуляции помещают в закрытый кювез с температурой
окружающего воздуха 32-34 °С.
Температура в кювезе регулируется с учетом температуры тела
ребенка (при измерении в прямой кишке она должна быть 36,6-37,1
°С).
В кювез подается кислород из расчета 2 л/мин. Устанавливается
влажность до 80%, к концу 1-й недели жизни ее снижают до 5060%.
Длительность пребывания здорового недоношенного ребенка в
закрытом кувезе может составлять от 7-8 дней до нескольких
недель.
При массе при рождении 1200-1500 г срок обычно ограничивается
2-4 днями. Чем длительнее пребывание ребенка в кувезе, тем
больше вероятность его инфицирования.
Предупредить инфицирование удается регулярной (каждые 3 дня)
заменой кувеза и тщательной его обработкой с последующим
кварцеванием и проветриванием.
Открытый кувез или кровать используются для детей, родившихся
массой тела более 1500 г или достигших такой массы тела.
104.
105.
Второй этап выхаживанияПроходит в отделении маловесных (недоношенных) детей при
детской больнице.
Здоровых недоношенных, не достигших в первые 2 нед. жизни
массы 2 кг, и больных детей независимо от массы тела переводят
из родильного дома в отделение недоношенных.
Здоровых детей переводят не ранее 7-8-х суток жизни.
Больных недоношенных с аномалиями развития, подлежащими
оперативному лечению, или инфекционными заболеваниями
переводят в кратчайшие сроки после установления диагноза.
Если в родильном доме отсутствует отделение реанимации, то
тяжелая дыхательная недостаточность также является показанием
для перевода в специализированное отделение.
Перевод недоношенного ребенка в зависимости от его состояния
осуществляется
специализированной
бригадой
скорой
медицинской помощи на машине санитарного транспорта,
снабженной кувезом.
106.
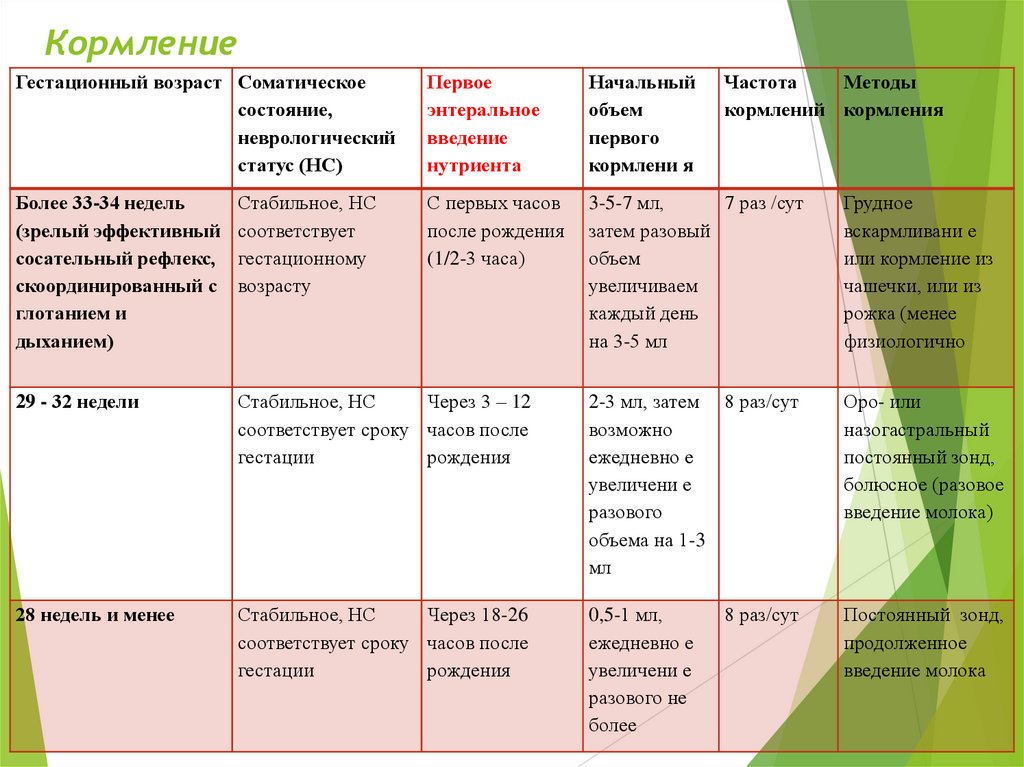
КормлениеГестационный возраст Соматическое
состояние,
неврологический
статус (НС)
Первое
энтеральное
введение
нутриента
Начальный
объем
первого
кормлени я
Частота
Методы
кормлений кормления
Более 33-34 недель
(зрелый эффективный
сосательный рефлекс,
скоординированный с
глотанием и
дыханием)
Стабильное, НС
соответствует
гестационному
возрасту
С первых часов
после рождения
(1/2-3 часа)
3-5-7 мл,
7 раз /сут
затем разовый
объем
увеличиваем
каждый день
на 3-5 мл
Грудное
вскармливани е
или кормление из
чашечки, или из
рожка (менее
физиологично
29 - 32 недели
Стабильное, НС
Через 3 – 12
соответствует сроку часов после
гестации
рождения
2-3 мл, затем 8 раз/сут
возможно
ежедневно е
увеличени е
разового
объема на 1-3
мл
Оро- или
назогастральный
постоянный зонд,
болюсное (разовое
введение молока)
28 недель и менее
Стабильное, НС
Через 18-26
соответствует сроку часов после
гестации
рождения
0,5-1 мл,
ежедневно е
увеличени е
разового не
более
Постоянный зонд,
продолженное
введение молока
8 раз/сут
107.
108.
Этапы грудного вскармливаниянедоношенных детей
1.
Этап – зондовое кормление + соска – пустышка (она
повышает
оксигинацию
крови,
созревание
сосательного рефлекса, способствует нарастанию
массы тела)
2.
Этап – кратковременное изъятие ребенка из кувеза
на 10 минут для прикладывания к груди матери
3.
Этап – одновременное кормление грудью и через
элавтический катетер, введенный в полость рта (не в
пищевод).
109.
Расчет питания недоношенныхВ первые дни жизни рассчитывают разовый объем
пищи:
V : в 1 день – 5-10мл
во 2 день – 10-15 мл
в 3-й день 15-20 мл
С 4 по 14 день рассчитывают суточный объем молока по
формуле Роммеля:
V с= (п+10)/100 * m (в граммах),
где n –число дней ребенка.
110.
• Энергетическая ценность, или калорийность,пищи составляет к 10-14-му дню жизни 100-120
ккал/кг в сутки.
• К концу 1-го месяца жизни недоношенные дети
должны ежедневно получать 135-140 ккал/кг.
• С 2-месячного возраста калорийность пищи для
детей с массой тела при рождении 1500 г и более
уменьшают до 130-135 ккал/кг, а для детей с
массой тела при рождении менее 1500 г оставляют без изменений, т.е. 140 ккал/кг в сутки
до 3 мес. жизни.
• В возрасте 4-5 мес.
недоношенные дети
получают пищу из расчета 130 ккал/кг в сутки.
• При смешанном и искусственном вскармливании
калорийность пищи повышают на 5-10 ккал/кг.
111.
Особенности выхаживания на 3 этапе1.
С момента выписки наблюдение за ребенком:
1 месяц – 1 раз в неделю
Со 2 месяца – 2 раза в месяц
2. Взвешивание после выписки:
В 1 месяц – 1 раз в неделю
Со 2 месяца – 2 раза в неделю
3. Температура в комнате 32-34 С
4. Гигиенические ванны:
Если 1-2 степень – на 12-14 день жизни
Если 3-4 степень – на 15-18 день жизни через день
Вода 38-39С, длительность купания от 3-5 минут до 15 минут.
5. Массаж и гимнастика с 2-3 месяцев жизни
6. Прогулки: в теплое время года – сразу после выписки, начиная с 15-20 минут
В холодное с 1-2 месяцев, если масса тела ребенка 2500г и более при
температуре воздуха не ниже 0С, начиная с 5-10 мин.
112.
Профилактика невынашивания1.
Предупреждение абортов
2.
Охрана здоровья девочек и девушек
3.
Раннее выявление и лечение заболеваний у женщин
4.
Борьба с вредными привычками у женщин
5.
Создание безопасных
производстве
6.
Ранняя постановка беременной на учет и лечение
выявленных заболеваний
7.
Исключение контактов беременной с инфекционными
больными
8.
Соблюдение беременной гигиенических требований по
питанию, режиму и нагрузкам
9.
Создание благоприятных условий в семье
10.
Пропаганда планирования семьи.
условий
для
женщин
на
113.
Вопросы для самоконтроля.1. Внутреутробный период – определение, этапы.
2. Понятие эмбрионального этапа и его критические периодыю
3. Функции плаценты.
4. Дородовый патронаж и его цель в развитии ребёнка.
5. Неонатология – дайте определение.
6. Какие этапы медицинской помощи новорожденному Вы знаете.
7. Перечислите этапы утреннего туалета новорожденного.
8. Патронаж новорожденного, его цель.
9. Доношенный новорожденный – дайте определение.
10. Шкала Апгар.
11. Морфологические признаки зрелости новорожденного.
12. Функция родничка.
13. Дайте определение недоношенные дети.
14. Классификация недоношенности.
15. Морфологические признаки недоношеннсти.
114.
Литература для подготовки:Основная литература:
1. Крюкова Д.А. Здоровый человек и его окружение:
учеб. пособие/ Д.А. Крюкова, Л.А. Лысак, О.В. Фурса; под
ред. Б.В. Кабарухина.– Изд.15-е, доп. и перераб. – Ростов
н/Д: Феникс, 2015, С.39- 100.
2. Здоровый человек и его окружение [Электронный
ресурс]: учебник / В. Р. Кучма, О. В. Сивочалова - 4-е изд.,
испр. и доп. - М.: ГЭОТАР-Медиа, 2015. http://www.medcollegelib.ru/book/ISBN9785970432327.html












































































































 medicine
medicine