Similar presentations:
Профилактика острых нарушений мозгового кровообращения
1.
ПРОФИЛАКТИКАОСТРЫХ НАРУШЕНИЙ МОЗГОВОГО
КРОВООБРАЩЕНИЯ
Шеметова Галина Николаевна
Докт.мед.наук, профессор, зав.кафедрой
поликлинической терапии, общей
врачебной практики и профилактической
медицины
2.
ОпределениеОстрое нарушение мозгового кровообращения (ОНМК) —
остро развивающееся нарушение функций нервной
системы вследствие поражения мозговых сосудов
(синоним: инсульт)
3.
ОпределениеИнсульт - острое нарушение мозгового кровообраще-ния,
характеризующееся внезапным (в течение нескольких минут,
часов) появлением очаговой и/или общемозговой
неврологической симптоматики, которая сохраняется более
24 часов или приводит к смерти больного в более короткий
промежуток времени вследствие цереброваскулярной патологии.
* - Очаговая неврологическая симптоматика - двигательные, речевые,
чувствительные, координаторные, зрительные и другие нарушения);
- общемозговые нарушения - изменения сознания, головная боль, рвота и
др.
4.
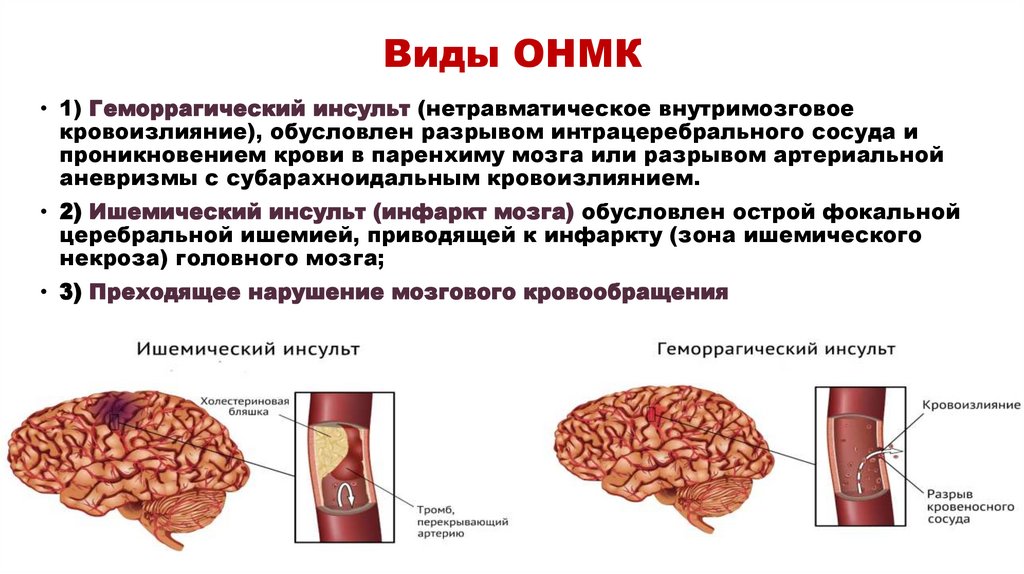
Виды ОНМК• 1) Геморрагический инсульт (нетравматическое внутримозговое
кровоизлияние), обусловлен разрывом интрацеребрального сосуда и
проникновением крови в паренхиму мозга или разрывом артериальной
аневризмы с субарахноидальным кровоизлиянием.
• 2) Ишемический инсульт (инфаркт мозга) обусловлен острой фокальной
церебральной ишемией, приводящей к инфаркту (зона ишемического
некроза) головного мозга;
• 3) Преходящее нарушение мозгового кровообращения
5.
Виды ОНМК6.
Классификация ишемического инсультапо патогенетическим подтипам
(Верещагин Н.В. с соавт., 2000):
• 1) атеротромботический (34 % случаев), включая артериоартериальные эмболии (13 %) и тромбозы мозговых сосудов
(21 %);
• 2) кардиоэмболический (22 %);
• 3) лакунарный (22 %);
• 4) гемодинамический (15 %);
• 5) инсульт по типу гемореологической микроокклюзии (7%);
• 6) неуточненной этиологии
7.
Преходящее нарушение мозговогокровообращения
характеризуется внезапным возникновением очаговых
неврологических симптомов у больного с ССЗ (АГ,
атеросклероз, фибрилляция предсердий, васкулит и др.),
продолжается несколько минут, реже - часов, но не более 24
часов и заканчивается полным восстановлением нарушенных
функций.
8.
Преходящие нарушения мозговогокровообращения включают в себя:
• 1) транзиторную ишемическую атаку (ТИА), которая
развивается вследствие кратковременной локальной
ишемии мозга и характеризуется внезапными
преходящими неврологическими нарушениями с очаговой
симптоматикой;
• 2) церебральный гипертонический криз и острая
гипертензивная энцефалопатия.
9.
Актуальность проблемы• Болезни ССС занимают до 70% всей регистрируемой
патологии (более 35% приходится на цереброваскулярные
заболевания);
• Соотношение диагнозов «инфаркт миокарда/ ОНМК в 1980 году
– 4:1, в 2010 году – 1:2,5;
• Заболеваемость инсультом составляет более 3,0 на 1000
населения в год;
• В России ежегодно регистрируется 400-450 тыс. инсультов.
10.
Актуальность проблемы инсульта• II (после ИБС) причина смертности населения РФ
• Летальность в остром периоде инсульта в РФ составляет 34%,
увеличиваясь на 12-15% к концу первого года после
перенесенного инсульта (~200-270 тыс. в год);
• Постинсультная инвалидизация занимает 1-е место среди
всех причин инвалидизации
(3,2 на 10 тыс. населения); в среднем по
стране
составляет 56-81 %.
• К труду возвращается только 20% лиц, перенесших инсульт
(80-90 тыс.человек)
11.
Структура исходов инсультаУмирают в течение первого года
после перенесенного инсульта 16%
Ограничено
трудоспособны 56%
Полностью
восстановлены 8%
Требуют
постоянного
ухода 20%
Умирают в течение
острого периода
34% больных
Выживают после
острого периода
66 % больных
12.
Медико-социальные последствияинсульта
Двигательные нарушения - до 88%
Нарушения чувствительности - до 60%
Болевой синдром 48% - 80%
Постинсультная депрессия 12-57%
Постинсультная эпилепсия 6%-7%
Полностью восстановлены - 8%!!!
Требуют постоянного ухода - 20%
13.
Актуальность проблемы (экономическая)• … Инсульт – это серьезный источник финансовой
нагрузки на органы здравоохранения во всем мире.
• Программы профилактики при этом играют
ключевую роль в снижении заболеваемости…
• Вывод: необходимо проводить профилактику
инсульта!!!
Инсульт с точки зрения доказательной медицины. //
Качественная Клиническая практика.- 2003.- №4.- С. 1-16.
14.
Профилактика инсульта• Первичная профилактика инсульта включает в себя
государственную популяционную стратегию, направленную на
повышение уровня здоровья населения страны, а также
комплекс мер, предотвращающих развитие первого инсульта с
помощью раннего выявления и своевременной коррекции
факторов риска ССЗ и инсульта.
• Вторичная профилактика включает в себя комплекс мер,
направленных на предотвращение повторных ОНМК у
пациентов, перенесших инсульт или преходящее нарушение
мозгового кровообращения.
15.
Профилактика инсульта• Первичная профилактика инсульта практически
идентична первичной профилактике ССЗ
атеросклеротического генеза.
• Вторичная профилактика повторного инсульта
представляет не менее важную медико-социальную
проблему, чем предотвращение первого острого
церебрального эпизода.
16.
17.
Факторы риска инсультаВажнейшими модифицируемыми ФР развития инсульта:
• АГ любого происхождения
• заболевания сердца, фибрилляция предсердий
• нарушения липидного обмена
• сахарный диабет
• патология магистральных артерий головы, гемостатические
нарушения.
К основным немодифицируемым ФР относятся: пол, возраст,
этническая принадлежность, наследственность.
18.
Выделяют также ФР, связанныес образом жизни:
• Табакокурение
• Избыточная масса тела
• Низкий уровень физической активности
• Неправильное питание (в частности, недостаточное
потребление фруктов и овощей, злоупотребление
алкогольными напитками),
• Длительное психоэмоциональное напряжение или
острый стресс.
19.
Скрининг инсульта и первичнаяпрофилактика
• 1) Контроль АД ( ниже 140/90), ведение дневника АД/ЧСС, при необходимости
суточное мониторирование АД (уровень доказательности A);
• 2) Липидограмма - уровень общего ХС крови ниже 5 ммоль/л (A)
• 3) Уровень глюкозы в крови - натощак не выше 6,1 ммоль/л) и (HbA менее
7,0% ) (A)
• 4) ЭКГ, при необходимости холтеровское мониторирование ЭКГ и УЗИ сердца
(A).
• 5) Аускультация сонных артерий (C)
• 6) Дуплексное сканирование брахиоцефальных артерий (B)
• 7) Коагулограмма (C)
• 8) Контроль психоэмоционального состояния (преодоление
психоэмоционального стресса, напряжения)
20.
Рекомендации по первичной профилактикеинсульта
(на основе Guidelines for the Primary Prevention of Stroke. AHA/ASA, 2011).
1. Модификация образа жизни и коррекция поведенческих факторов:
• 1) уменьшение потребления натрия и повышение потребление калия
для снижения АД
• 2) Dietary Approaches to Stop Hypertension (DASH) - диета, которая
увеличивает потребление фруктов, овощей и нежирных молочных
продуктов, снижает потребление продуктов, содержащих насыщенные
жиры
21.
Рекомендации по первичной профилактикеинсульта (2)
• 3) повышение физической активности, поскольку это связано со
снижением риска инсульта.
Занятия физической нагрузкой умеренной интенсивности не менее 150
минут (2 часа 30 мин) в неделю, или 75 минут (1 час 15 минут) в неделю
энергичной интенсивной аэробной физической активностью
• 4) Контроль массы тела, лицам с избыточным весом и ожирением
рекомендуется снижение веса для уменьшения риска инсульта
• 5) отказ от курения для курильщиков; доказана зависимость между
курением и увеличением риска ишемического и геморрагического инсульта
• 6) уменьшение или полное прекращение потребления алкоголя, проведение
скрининга лиц чрезмерно пьющих с проведением профилактических и
лечебных программ
22.
2. Антигипертензивная терапия1) Целевой уровень АД менее 140/90 мм рт. ст., поскольку эти
уровни связаны с более низким риском инсульта и
сердечно-сосудистых событий
3) У пациентов с АГ, страдающих сахарным диабетом или
заболеванием почек, целевой уровень АД менее 130/80 мм
рт. ст.
23.
3. Антиагрегантная терапия• 1) Ацетилсалициловая кислота для профилактики ССЗ и инсульта у лиц
с 10-летним риском возникновения острых сердечно-сосудистых
событий от 6% до 10%, при этом профилактическая польза должна
превышать осложнения проводимого антиагрегантного лечения
• 2) Ацетилсалициловая кислота (81 мг в сутки или 100 мг через день)
может быть показан для предотвращения первого инсульта у женщин,
имеющих высокий риск ССЗ
24.
4. Антикоагулянтная и антиагрегантнаятерапия у пациентов с мерцательной
аритмией
• 1) Проводить активное выявление фибрилляции предсердий путем ЭКГ у
пациентов старше 65 лет
• 2) Для всех пациентов с неклапанной ФП, высокого и умеренного риска
инсульта - рекомендуется использовать варфарин с достижением целевых
уровней международного нормализованного отношения от 2,0 до 3,0
• 3) Пациентам с ФП высокого риска инсульта, но имеющим
противопоказания к антикоагулянтам, показана двойная антиагрегантная
терапия (ацетилсалициловая кислота + клопидогрель)
25.
5. Гиполипидемическая терапия• 1) Статины - пациентам с ИБС, с сахарным диабетом
• 2) Фибраты - пациентам с гипертриглицеридемией, но их эффективность в
профилактике ишемического инсульта не установлена
• 3) Никотиновая кислота может рассматриваться для пациентов с низким
значением холестерина ЛПВП или при повышенном ЛПНП
• 4) Фибраты, секвестранты желчных кислот, ниацин, эзетимиб - пациентам,
которые не достигают целевого уровня холестерина ЛПНП при приеме
статинов или при непереносимости статинов
26.
Гиполипидемическая терапияЦелевые уровни общего ХС < 4,5 ммоль/л, предпочтительнее
< 4 ммоль/л,
ХС ЛПНП < 2,5 ммоль/л
27.
6. Коррекция дополнительных ФРинсульта:
• 1) оральные контрацептивы могут быть вредны у женщин, имеющих
дополнительные ФР инсульта, например, курение сигарет (С)
• 2) поскольку есть связь между высокой частотой мигрени и инсульта, то
уменьшение частоты мигрени может быть показано, хотя нет
убедительных доказательств, что противомигренозное лечение снизит
риск первого инсульта (C)
• 3) нарушения дыхания во сне, особенно у пациентов с абдоминальным
ожирением, АГ, сердечной патологией
• 4) использование витаминов В6, В12 и фолиевой кислоты для
профилактики ишемического инсульта у пациентов с
гипергомоцистеинемией, но их эффективность в настоящее время
недостаточно изучена (B);
28.
6. Коррекция дополнительных ФРинсульта(3):
• 5) измерение маркеров воспаления (ВЧ-СРБ или липопротеинассоциированная фосфолипаза А2) может проводиться, хотя
эффективность этих мер не достаточно установлена
• 6) пациентов с хроническими воспалительными заболеваниями,
такими как РА, СКВ следует считать лицами повышенного риска
инсульта
• 7) в лечении больных с повышенным СРБ показаны статины для
снижения риска инсульта.
29.
7. Хирургическая профилактика ишемическогоинсульта
• 1) Профилактическая каротидная эндартерэктомия – у пациентов с
«асимптомным» стенозом сонной артерии (более 60 % по ангиографии,
более 70 % по дуплексному сканированию) (A)
• 2) Профилактическая каротидная ангиопластика со стентированием
(КАС) может быть использована у пациентов с «асимптомным»
стенозом сонной артерии (более 60 % по ангиографии, более 70 % по
дуплексному сканированию, или более 80 % по КТ-ангиографии или
МР-ангиографии, если стеноз при дуплексном сканировании был 50-69
%) (B)
30.
8. Неинвазивный скрининг неразорвавшихсявнутричерепных аневризм показан у следующих
групп пациентов:
• 1) имеющих более двух родственников первой степени родства,
перенесших субарахноидальное кровоизлияние или имеющих
диагностированную внутричерепную аневризму (C)
• 2) с аутосомно-доминантным поликистозом почек и более 1
родственника с аутосомно-доминантным поликистозом почек и
субарахноидальным кровоизлиянием или внутричерепной аневризмой
(C)
• 3) у больных с фибромускулярной дисплазией артерий шеи (C).
31.
Вторичнаяпрофилактика
инсульта
комплекс мер, направленных на предотвращение повторных ОНМК у
пациентов, перенесших инсульт или преходящее нарушение мозгового
кровообращения.
32.
Вторичная профилактика• Риск развития повторного ИИ возрастает в 9-12 раз относительно лиц
того же возраста и пола в общей популяции.
• Частота развития повторных НМК составляет около 25-30 % от общего
числа всех новых случаев,
• В течение первого месяца повторный ИИ развивается у 2–3 %
выживших, в первый год – у 10–16 %, затем – около 5% ежегодно.
• - 20-40 % повторных инсультов предшествовали ТИА или малые
инсульты. Развитие инфарктов мозга у пациентов с ТИА достигает 3060 %
33.
Принципы вторичной профилактикиинсульта
• Модификация устранимых ФР и образа жизни,
информирование и обучение
• Медикаментозная терапия (антитромботическая,
гипотензивная, гиполипидемическая)
Ангиохирургическое лечение, направленное на
восстановление адекватного церебрального кровотока при
стенозирующем атеросклеротическом поражении каротидных
артерий.
34.
1. Антигипертензивная терапияРекомендации по гипотензивной
терапии пациентов после перенесенного ОНМК (инсульта, ТИА):
• Регулярно контролировать уровень АД
• Перед назначением терапии провести дуплексное сканирование
магистральных артерий головы пациентам с АГ
• Терапию уже со вторых суток от начала развития инсульта у больных с
наличием АГ;
индивидуально подбирать эффективные комбинации и дозы препаратов на
основе результатов СМАД и контроля субъективного состояния, постепенно
снижать АД на 10/5 мм рт.ст. ниже исходного уровня в течение 2-3 месяцев
35.
Антигипертензивная терапияЦелевой уровень АД – менее 140/90 мм.рт.ст.
У пациентов с высоким и очень высоким СС риском
необходимо достичь целевого уровня АД в течение 4 недель.
При условии хорошей переносимости рекомендуется снижение
до 130/80 мм. рт. ст. и менее.
Снижение САД менее 120 мм рт.ст. у пациентов с АГ 2-3 степени не рекомендуется
из-за риска ухудшения кровоснабжения головного мозга и возможного развития
первичных или повторных ишемических событий.
36.
Антигипертензивная терапия- Применение диуретика (индапамида, рамиприла,
периндоприла с или без индапамида) - снижение частоты
повторных инсультов после перенесенного инсульта или ТИА.
Антагонист рецепторов к ангиотензину эпросартан - более
эффективен по сравнению с блокатором кальциевых каналов
нитрендипином.
37.
2. Антитромботическая терапияАнтитромботическая терапия рекомендуется:
• Всем пациентам, перенесшим ишемический инсульт.
• Больные, которым не показана антикоагулянтная терапия,
должны получать антитромбоцитарную терапию.
38.
2. Антитромботическая терапияДлительный прием антиагрегантных средств уменьшает риск развития
острых сосудистых эпизодов на 25% у пациентов, перенесших инсульт или
ТИА.
Аспирин - снижает риск сосудистых событий независимо от дозы (от 50 до
1300 мг в сутки).
Для пациентов с ИБС – минимальная доза аспирина составляет 75 мг в сутки.
Показано преимущество средних доз АСК (75 -150 мг)
Существует простая схема подбора дозы АСК - 1мг/кг
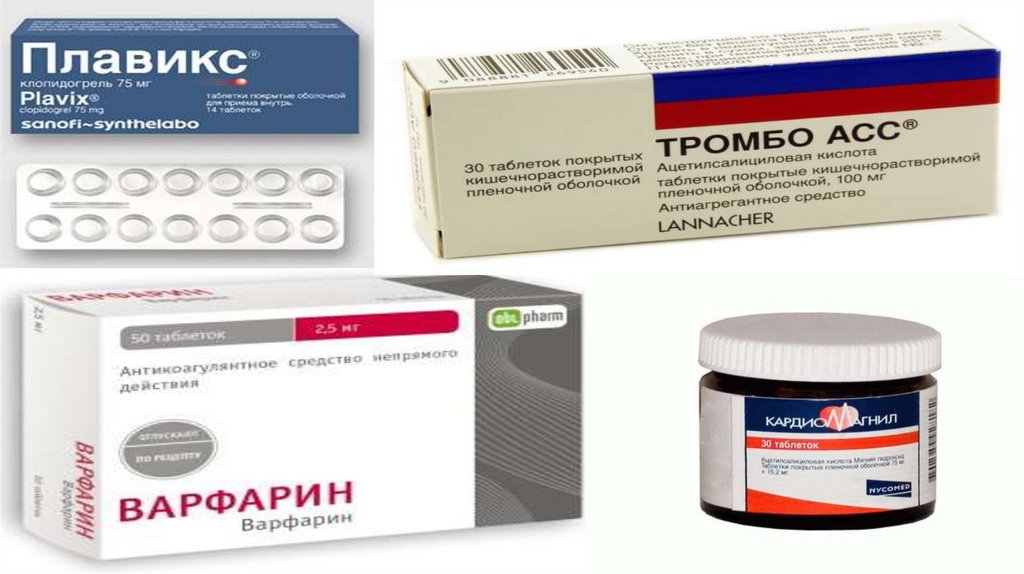
Специальные лекарственные формы АСК:
- покрытые кишечнорастворимой оболочкой (ТромбоАСС, Аспирин Кардио),
- комбинацию АСК с антацидом - гидроксидом магния (Кардиомагнил).
39.
Антитромботическая терапияДипиридамол -
назначается при наличии непереносимости АСК - в дозе 75400 мг в сутки.
Показания: высокий риск геморрагических осложнений, ЯБ
желудка и 12 перстной кишки, при нестабильном течении АГ,
склонности к гипертоническим кризам.
Относительные противопоказания: нестабильная стенокардия
и недавно перенесенный инфаркт миокарда.
40.
Антитромботическаятерапия
Клопидогрел (75 мг 1 раз в день)
У пациентов с полисосудистым атеросклеротическим
поражением артерий, высоким СС риском, СД, он оказывается
более эффективным, обладая мощным поливалентным
антиагрегантным действием.
Клопидогрел достигает своего максимума антитромбоцитарной
активности в течение 4-5 дней, эффект сохраняется в течение
недели после прекращения приема
41.
Антитромботическая терапияКомбинация АСК (25 мг) и дипиридамола замедленного
высвобождения(200 мг) (для лучшей биодоступности)
считается терапией первого выбора во вторичной
профилактике некардиоэмболического инсульта.
Если на фоне приема АСК у пациента развивается повторный
инсульт или ТИА, одной из рекомендаций по его лечению
может быть применение комбинации:
АСК (25 мг) и дипиридамола (200 мг)
42.
Рекомендации по антиагрегантной терапиипосле перенесенного ОНМК:
• Информировать пациента о том, что антиагрегантная терапия
должна проводиться постоянно (пожизненно), что повысит
приверженность к лечению;
• При ишемическом некардиоэмболическом инсульте с целью
вторичной профилактики продолжатьтерапию АСК 75-150 мг
в день или
• комбинации АСК 25 мг с дипиридамолом замедленного
высвобождения 200 мг (агренокс) по 1 капсуле 2 раза в день;
43.
Рекомендации по антиагрегантной терапиипосле перенесенного ОНМК:
• Начинать терапию с клопидогреля в дозе 75 мг/сутки как
препарата первого выбора при наличии непереносимости
АСК и дипиридамола или при высоком риске развития ИИ,
при наличии факторов риска
ИБС и/или атеротромботического поражения
периферических артерий, СД.
• Проводить комбинированную терапию, включающую аск
(75-150 мг в сут) и клопидогрель (75 мг в сут) при развитии у
больного инсультом или с ТИА острого коронарного
синдрома или при наличие недавнего стентирования
коронарных артерий;
44.
Рекомендации по антиагрегантной терапиипосле перенесенного ОНМК:
• Применять клопидогрель как препарат первого выбора в дозе 75 мг/сутки
или комбинацию АСК (25 мг) и дипиридамола(200 мг) замедленного
высвобождения 2 р/д у пациентов после повторных ишемических событий
возникших на фоне терапии АСК.
• Не назначать комбинацию АСК 75-150 мг и клопидогреля 75 мг, так как
риск развития угрожающих жизни кровотечений превышает таковой при
монотерапии каждым из препаратов;
• Не назначать АСК одновременно с НПВС (увеличивается риск развития
геморрагических осложнений);
45.
Рекомендациипо антиагрегантной терапии
после перенесенного ОНМК:
• Не назначать пациентам, перенесшим
некардиоэмболический ишемический инсульт и не
имеющим кардиальных источников эмболии
антикоагулянты (по эффективности они не превосходят
терапию АСК, но приводят к большому количеству
осложнений) (ESO, 2008).
46.
Кардиоэмболический инсульт:рекомендации по антикоагулянтной терапии
• Назначать пациентам сразу же после установления диагноза
ТИА или малый инсульт кардиоэмболического подтипа
непрямые пероральные антикоагулянты:
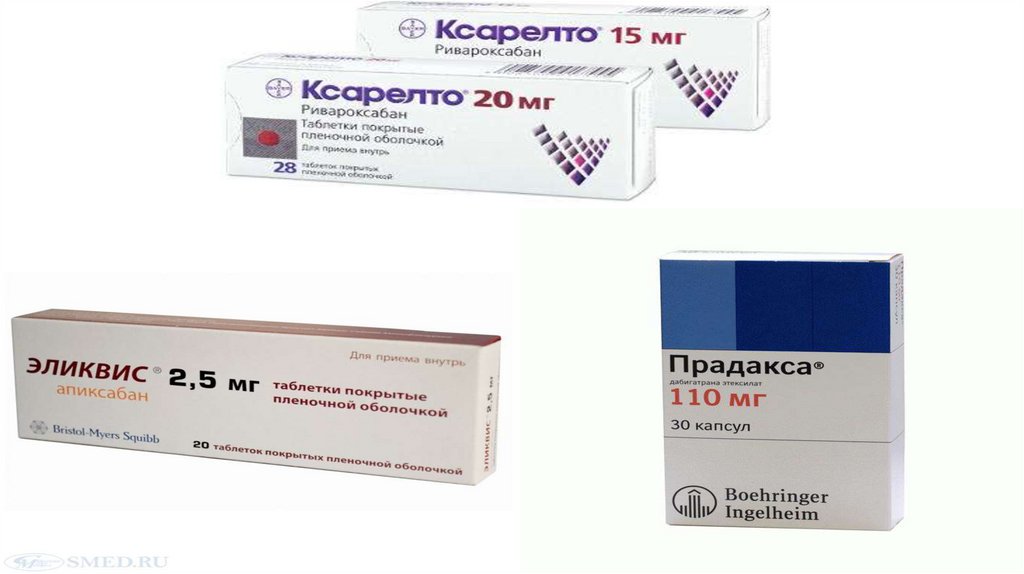
• Варфарин (класс I, уровень А), или
• Дабигатран (класс I, уровень В), или
• Апиксабан (класс I, уровень В), или
• Ривароксабан (класс iiа, уровень В)
47.
48.
49.
Рекомендации по антикоагулянтнойтерапии
• Осуществлять назначение варфарина 1 раз в сутки;
Перед началом терапии определить МНО, под контролем
которого обеспечивается индивидуальный подбор дозы
препарата, дальнейший контроль МНО осуществляется
каждые 4-8 недель.
Если больной переносит ИИ или ТИА на фоне приема
варфарина, следует увеличивать дозу непрямого
антикоагулянта с достижением уровня МНО 3,0-3,5, а не
присоединять к терапии антитромбоцитарный препарат
50.
Рекомендации по антикоагулянтнойтерапии
Эффективной альтернативой варфарину могут быть новые
пероральные антикоагулянты (класс IIа, уровень А
доказательности) :
- дабигатран в дозе 150 мг 2 раза/сут. для большинства больных;
в дозе 110 мг 2 раза/сут. для пациентов в возрасте > 80 лет, а
также при совместном использовании с препаратами,
влияющими на фармакодинамику,
для лиц с высоким риском кровотечений (HASBLED ≥ 3), при
клиренсе креатинина 30-49 мл/мин; у пациентов с клиренсом
креатинина менее 30 мл/мин дабигатран противопоказан;
51.
Рекомендации по антикоагулянтнойтерапии
- ривароксабан в дозе 20 мг 1 раз в сут. для большинства
больных;
- в дозе 15 мг 1 раз в сутки для пациентов с клиренсом
креатинина 30-49 мл/мин
- для лиц с высоким риском кровотечений; у пациентов с
клиренсом креатинина менее 30 мл/мин ривароксабан
противопоказан;
- апиксабан 5 мг 2 раз в сут для большинства больных;
- дозе 2,5 мг 2 раз в сут. для пациентов в возрасте > 80 лет,
при весе < 60 кг, при уровне креатинина > 133 мкмоль/л
- препарат не следует использовать, если клиренс креатинина
менее 30 мл/мин.
52.
3. Гиполипидемическая терапия• 1) Статины - пациентам с некардиоэмболическим инсультом (A).
• Исследования 4S, PROSPER показали снижение риска развития
инсульта при использовании симвастатина в дозе 40 мг/сутки около
4-5 лет и правастатина в дозе 40 мг/сутки, который уменьшал риск
развития инсульта на 31%.
• В исследовании SPARCL показано, что назначение аторвастатина в
дозе 80 мг/сутки эффективно и
• безопасно даже у больных, перенесших ТИА или инсульт и не
имеющих ни ИБС, ни высокого уровня ХС в сыворотке крови
53.
54.
Гиполипидемическая терапия• всем пациентам после перенесенного ишемического
некардиоэмболического инсульта или ТИА показаны статины, независимо от
уровня ХС ЛПНП. Целевой уровень ХС ЛПНП < 1,8 ммоль/л и/или снижение на
50 % от исходного уровня при невозможности достижения целевого уровня
• терапия статинами должна быть назначена как можно ранее после начала
развития инсульта или ТИА.
• с осторожностью применять терапию статинами у пациентов, перенесших
геморрагический инсульт, решение о необходимости данной терапии
принимается с учетом всех факторов риска и сопутствующих заболеваний.
55.
Гиполипидемическая терапияНазначая статины, следует помнить о возможности развития
побочных эффектов:
Могут отмечаться боли в животе, метеоризм, запоры.
Асимптомное повышение уровня печеночных трансаминаз
более чем в 3 раза по сравнению с верхней границей нормы на
фоне терапии статинами встречается не более чем у 3 больных
из 1000, печеночная недостаточность - не более чем у 1
пациента из 1 миллиона, довольно редко (0,1–0,5%)
наблюдаются миопатия и миалгия.
56.
Гиполипидемическая терапия• при терапии статинами и повышении активности трансаминаз
печени более 3-х верхних пределов нормальных значений нужно
повторить анализ крови, если уровень хотя бы одного из печеночных
ферментов при двух последовательных измерениях превышает в 3
раза верхние пределы нормальных значений, прием статинов
следует прекратить;
в случаях умеренного повышения ферментов достаточно снизить
дозу препарата. Обычно в течение короткого времени уровни
ферментов возвращаются к норме и лечение можно возобновить с
меньшей дозы либо с назначением другого статина.
57.
Хирургическая профилактика острыхнарушений мозгового кровообращения
• Проводить УЗИ прецеребральных артерий для выявления окклюзирующих
атеросклеротических поражений у всех пациентов, перенесших ИИ и ТИА
• При выявлении окклюзирующего атеросклеротического стеноза
внутренней сонной артерии от 70 до 99 % по европейской методике оценки
стеноза и от 50 до 99 % по североамериканской методике направлять
пациента на консультацию ангиохирурга с целью определения дальнейшей
тактики ведения;
• осуществлять проведение каротидной эндартерэктомии от 2 до 4 недель от
начала проявлений ТИА или малого инсульта.
58.
Хирургическая профилактикаишемического инсульта
• 1. Операция КЭЭ - пациентам со стенозами сонных артерий 70 – 99 %
должна выполняться только в центрах с показателем периоперационных
осложнений (любой инсульт и смерть) менее 6 % (A)
• 2. Прием антитромбоцитарных препаратов как до, так и после операции КЭЭ
- АСК (75-150 мг в сутки). (A)
• 3. КАС рекомендована для некоторых пациентов с тяжелым «симптомным»
стенозом сонных артерий: при наличии противопоказаний для КЭЭ, при
стенозах в хирургически недоступном месте, рестенозе после КЭЭ,
стенозах после лучевой терапии (уровень доказательности D);
• 4. Пациенты должны получать комбинацию аспирина (75-150 мг в сутки) и
клопидогреля (75 мг в сутки) непосредственно после стентирования и далее
как минимум в течение 3 мес.






















































 medicine
medicine








