Similar presentations:
Портальная гипертензия. Хирургические способы коррекции напряженного асцита и лечение эзофагеальный кровотечений. Лекция №2
1.
Лекция № 2ПОРТАЛЬНАЯ ГИПЕРТЕНЗИЯ
ХИРУРГИЧЕСКИЕ СОПОСБЫ КОРРЕКЦИИ НАПРЯЖЕННОГО АСЦИТА
И ЛЕЧЕНИЕ ЭЗОФАГЕАЛЬНЫХ КРОВОТЕЧЕНИЙ
ТРАНСПЛАНТАЦИЯ ПЕЧЕНИ
Рассматриваемые вопросы:
1. Синдром портальной гипертензии. Классификация и хирургические
способы коррекции.
2. Кровотечение из варикозно расширенных вен пищевода. Причины,
классификация и лечение.
3. Синдром асцита. Осложнения и лечение.
4. Трансплантация печени.
2.
1.Синдром портальной гипертензии.Классификация и хирургические способы коррекции.
Синдром портальной гипертензии – патологическое состояние, при которых имеется
морфологические повреждения печени, затрудняющие отток венозной крови из системы
воротной вены, что вызывает портальный «застой» и повышение портального давления.
В норме давление в воротной вене составляет 5 – 10 мм рт. ст., а повышение его
выше 12 мм рт. ст. указывает на развитие портальной гипертензии. Варикозное
расширение вен пищевода возникает при давлении в воротной вене выше 19 мм рт. ст.
По месту расположения препятствия все причины портальной гипертензии сводятся к
3 категориям:
3.
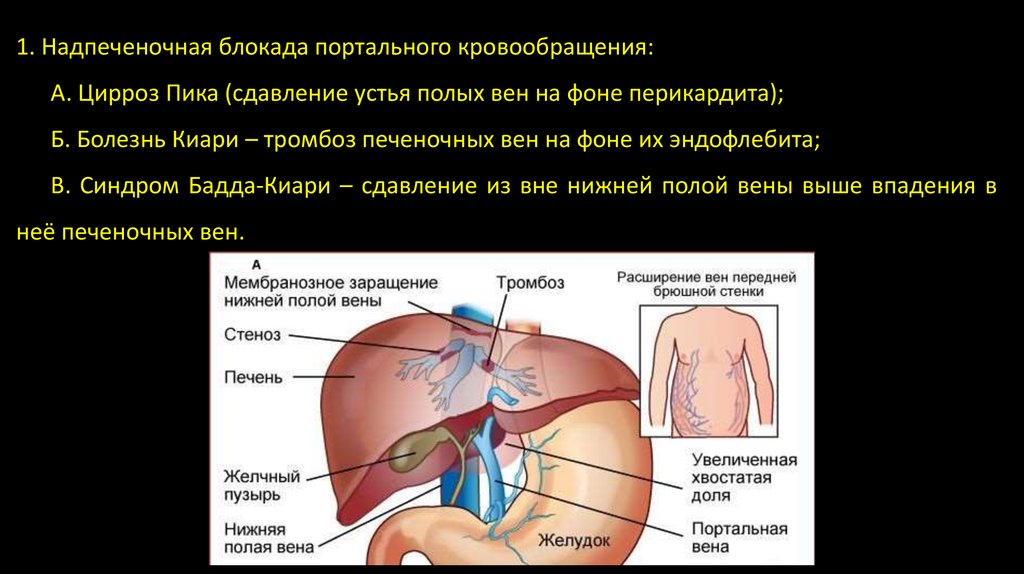
1. Надпеченочная блокада портального кровообращения:А. Цирроз Пика (сдавление устья полых вен на фоне перикардита);
Б. Болезнь Киари – тромбоз печеночных вен на фоне их эндофлебита;
В. Синдром Бадда-Киари – сдавление из вне нижней полой вены выше впадения в
неё печеночных вен.
4.
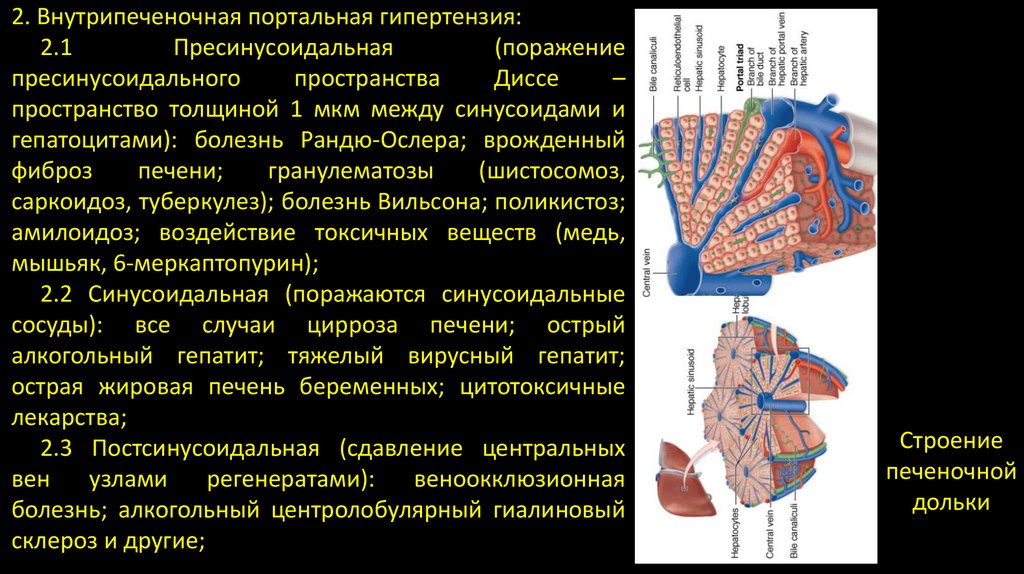
2. Внутрипеченочная портальная гипертензия:2.1
Пресинусоидальная
(поражение
пресинусоидального
пространства
Диссе
–
пространство толщиной 1 мкм между синусоидами и
гепатоцитами): болезнь Рандю-Ослера; врожденный
фиброз
печени;
гранулематозы
(шистосомоз,
саркоидоз, туберкулез); болезнь Вильсона; поликистоз;
амилоидоз; воздействие токсичных веществ (медь,
мышьяк, 6-меркаптопурин);
2.2 Синусоидальная (поражаются синусоидальные
сосуды): все случаи цирроза печени; острый
алкогольный гепатит; тяжелый вирусный гепатит;
острая жировая печень беременных; цитотоксичные
лекарства;
2.3 Постсинусоидальная (сдавление центральных
вен
узлами
регенератами):
веноокклюзионная
болезнь; алкогольный центролобулярный гиалиновый
склероз и другие;
Строение
печеночной
дольки
5.
3. Внепеченочная портальная гипертензияА. Тромбоз воротной вены (использование пупочной вены для инфузии для детей).
Б. Врожденная атрезия воротной вены.
В. Сдавление воротной вены извне.
Г. Сохранение клапанов воротной и селезеночной вен после рождения ребенка.
4. Смешанная форма портальной гипертензии.
А. Цирроз печени в сочетании с тромбозом сосудов портальной системы.
Б. Портальный цирроз печени как следствие тромбоза воротной вены.
В 90% случаев встречается внутрипеченочный блок, который обусловлен циррозом
печени. Некоторые его осложнения, такие как: пищеводно-желудочные кровотечения,
геморроидальные кровотечения, асцит, требуют лечения у хирурга. Вот почему в
последние годы хирургия портальной гипертензии существенно расширяется.
6.
Возникновение портальной гипертензии обусловлено множеством причин, но однойиз важнейших является затруднение оттока крови из синусоидальных пространств,
вызванное механическим сдавливанием постсинусоидальных пространств узламирегенератами, свойственными циррозам печени. Возникает так называемый
постсинусоидальный блок (блокада). Кроме того, в соединительнотканных перегородках
вокруг долек имеются мелкие сосуды — своего рода портокавальные анастомозы. В
норме они не функционируют, однако при повышении давления в портальной системе,
формировании постсинусоидального блока эти шунты заполняются необезвреженной в
гепатоцитах кровью, которая, минуя их, попадает непосредственно в печеночные вены.
При этом гепатоциты не получают питания, гибнут, рядом образуются новые узлы
регенерации, сдавливаются синусоиды, замыкается порочный круг.
Наконец, из-за резкого повышения давления в синусоидах, которому в определенной
мере способствуют набухшие клетки эндотелия, протекающая по печеночной артерии
кровь сбрасывается непосредственно в печеночные вены. Следовательно, богатая
кислородом артериальная кровь минует гепатоциты, они страдают от гипоксии,
прогрессируют дистрофические процессы, возникают поля некрозов, резко
прогрессирует печеночная недостаточность.
7.
Независимо от уровня окклюзии увеличенное давление в воротной вене ведет кпоражению органов, от которых осуществляется отток венозной крови, мальабсорбции,
спленомегалии, а также к открытию портокавальных анастомозов, по которым отток
венозной крови от органов брюшной полости осуществляется в обход печени. В норме
эти портокавальные анастомозы представлены тонкостенными сосудами, однако при
портальной гипертензии наблюдается выраженное их расширение (формирование
варикозных узлов, геморроидальных узлов из сосудов венозного сплетения прямой
кишки; «головы медузы» на брюшной стенке). Вазодилататоры, высвобождающиеся при
портальной гипертензии (ВИП, вещество Р, простациклины, NO) приводят к падению
системного АД. При этом компенсаторно увеличивается минутный объем сердца, что
обусловливает гиперперфузию органов брюшной полости и портокавальных
анастомозов.
Нарушается отток печеночной лимфы, богатой белками, а благодаря высокому
давлению в воротной вене, иногда наряду с низким осмотическим давлением плазмы, в
брюшной полости скапливается жидкость, богатая белком, т. е. возникает асцит. Эти
изменения приводят ко вторичному гиперальдостеронизму, который, в свою очередь,
вызывает увеличение объема внеклеточной жидкости.
8.
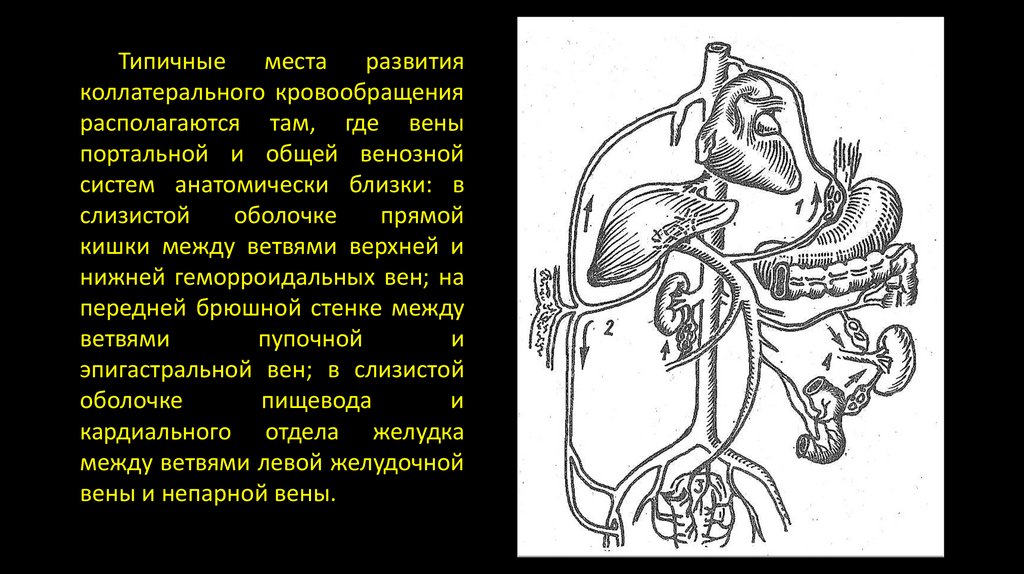
Типичные места развитияколлатерального кровообращения
располагаются там, где вены
портальной и общей венозной
систем анатомически близки: в
слизистой
оболочке
прямой
кишки между ветвями верхней и
нижней геморроидальных вен; на
передней брюшной стенке между
ветвями
пупочной
и
эпигастральной вен; в слизистой
оболочке
пищевода
и
кардиального отдела желудка
между ветвями левой желудочной
вены и непарной вены.
9.
М.Д.Пациора
выделяет
также
3
стадии
нарушения
порто-печеночного
кровообращения:
1. Компенсированная – умеренное повышение портального давления и спленомегалия.
2. Субкомпенсированная – высокое портальное давление, спленомегалия, варикозное
расширение вен пищевода и желудка.
3. Декомпенсированная – асцит и нарушение центральной гемодинамики.
В 1925 году была впервые описана роль селезенки, как анастомоза, соединяющего
артериальные и портальные сосудистые бассейны. При прогрессировании портальной
гипертензии происходит значительное увеличение артериального селезеночного
кровотока. Это приводит к застою и полнокровию органа, что создает условия для
депонирования и секвестрации клеток крови и развития цитопенического синдрома
(анемии, тромбоцитопении, лейкопении).
10.
Все оперативные вмешательства с целью коррекции давления в воротной вене ипрофилактики кровотечения, могут быть предприняты только при отсутствии признаков
декомпенсации печеночной деятельности (асцит, желтуха). По классификации
печеночной недостаточности Чайлд – Пью классу это больные класс А и В. В целом
лишь около 30 % больных циррозом печени могут быть подвергнуты оперативным
вмешательствам направленным на радикальное снижение портальной гипертензии.
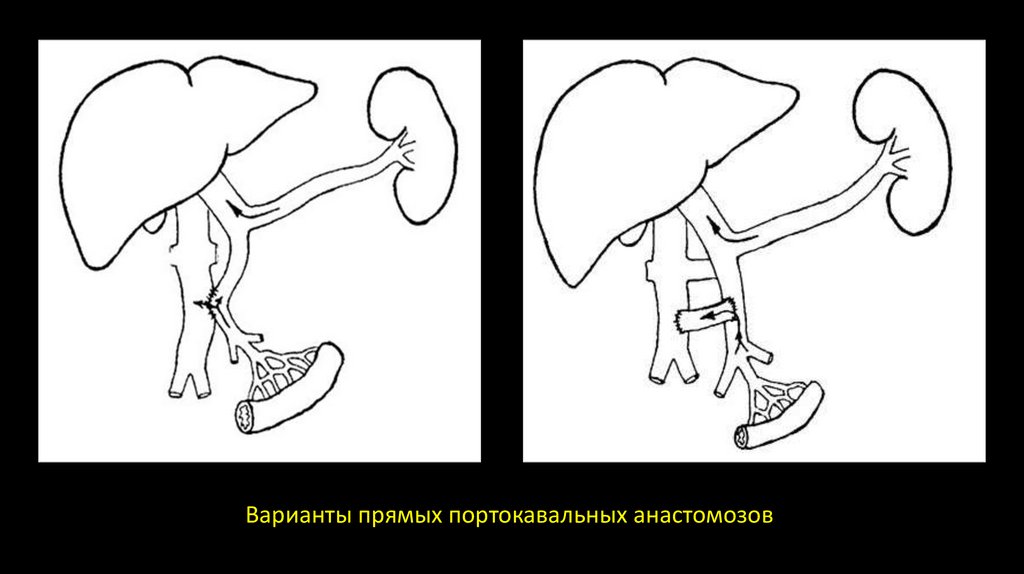
При предпеченочной форме портальной гипертензии применяется один из
вариантов прямого портокавального, мезентерико-кавального или спленоренального
анастомоза.
Если
наложение
анастомоза
невозможно,
то
применяют
оменогепатопесию, оментофренопексию и оменторенопексию – подшивание большого
сальника к печени, диафрагме и почке после ее декапсуляциии. При выраженной
спленомегалии с гиперспленизмом выполняют спленэктомию.
11.
Варианты прямых портокавальных анастомозов12.
Варианты спленоренальных портокавальных анастомозов13.
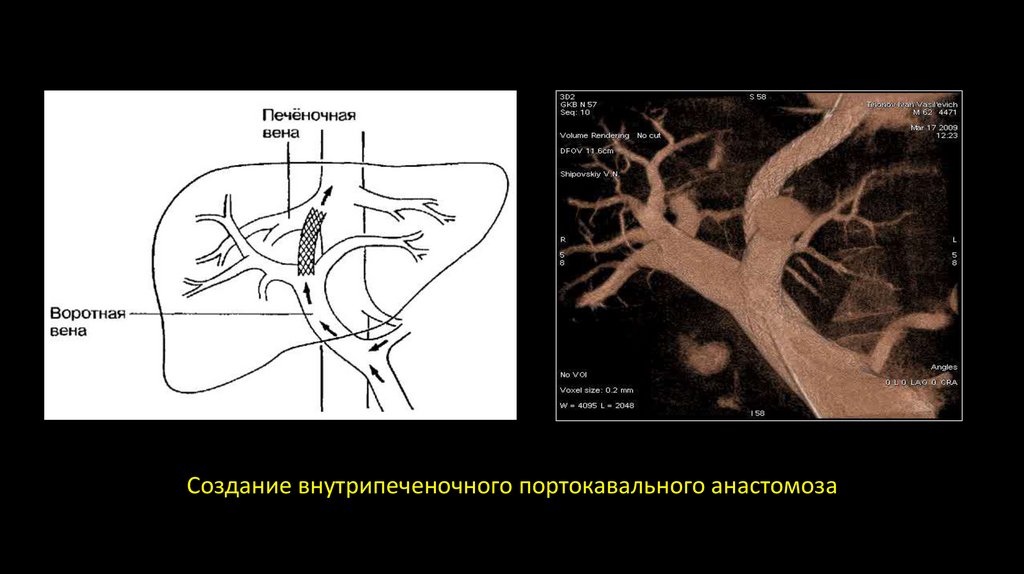
При внутрипеченочной портальной гипертензии – операцию выполняют в случаеотсутствия печеночной недостаточности, чаще всего выполняют операцию создания
спленоренального анастомоза. В последние годы используют миниинвазивную технику
для создания внутрипеченочного портокавального анастомоза. Через нижнюю полую
вену проводят катетер в одну из печеночных вен, затем продвигают его в рядом
расположенную внутрипеченочную ветвь портальной вены. Затем по ходу катетера
проводят металлический стенд. Иногда эффективными оказываются комбинированные
операции – спленэктомия, оменторенопексия.
При
надпеченочной
портальной
гипертензии
–
кавапредсердное шунтирование, спленоренальный анастомоз.
выполняют
обходное
14.
Создание внутрипеченочного портокавального анастомоза15.
2. Кровотечение из варикозно расширенных вен пищевода.Причины, классификация и лечение.
Кровотечение из расширенных вен слизистой пищевода и желудка – являются
наиболее грозным проявлением портальной гипертензии, довольно часто приводящим
к летальному исходу. Летальность при кровотечениях из варикозно расширенных вен
пищевода достигает 40 %, обуславливая половину всех смертей больных циррозом
печени. При отсутствии хирургического лечения длительность жизни пациентов с
повторными пищеводно-желудочными кровотечениями составляет 1-1,5 года. Часто
острое кровотечение из расширенных вен пищевода является первым проявлением
портальной гипертензии.
Степени варикозной выраженности вен пищевода: I степень – диаметр варикозных
вен пищевода 2-3 мм, II степень – 3-5 мм, III степень – более 5 мм.
16.
Причины кровотечений из варикозных вен пищевода:1. Гипертонический криз в системе печеночной вены (выше 12 мм рт. ст.).
2. Трофические изменения на слизистой пищевода вследствие кислотно-пептического
фактора.
3. Нарушения свертывающей системы крови (коагулопатия).
Диагностика основывается на наличии рвоты неизмененной кровью со сгустками.
При затекании крови в желудок наблюдается рвота «кофейной гущей», мелена. Часто у
таких больных наблюдается картина геморрагического шока.
Среди методов местного гемостаза в желудок проводится носо-желудочноый зонд и
проводится орошение ледяной водой.
По
достижению
эффекта
(чистые
или
слабо-розовые
промывные
незамедлительно прибегают к ФГДС. Фиброгастродуоденоскопия необходима для
воды)
17.
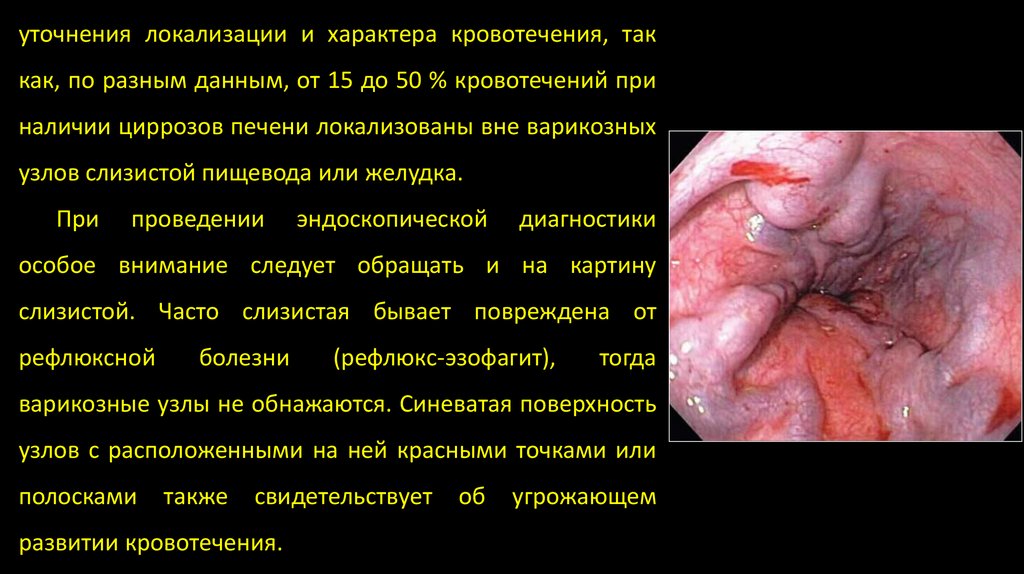
уточнения локализации и характера кровотечения, таккак, по разным данным, от 15 до 50 % кровотечений при
наличии циррозов печени локализованы вне варикозных
узлов слизистой пищевода или желудка.
При
проведении
эндоскопической
диагностики
особое внимание следует обращать и на картину
слизистой. Часто слизистая бывает повреждена от
рефлюксной
болезни
(рефлюкс-эзофагит),
тогда
варикозные узлы не обнажаются. Синеватая поверхность
узлов с расположенными на ней красными точками или
полосками
также
свидетельствует
развитии кровотечения.
об
угрожающем
18.
1. Остановка кровотечения должна начинаться с медикаментозной терапии, ее надоначинать еще до ФГДС. Препаратами выбора являются вазопрессоры, обладающие
селективной вазоконстрикцией внутренних органов. Среди них октреотид – снижает
портальную гипертензию на 20-25 %, терлипрессин (реместип) – снижает на 30-40 %, что
приводит к остановке кровотечения уже в течении 5 мин. после начала его введения.
Рекомендуется его применение начинать еще на уровне СМП. Это наилучший препарат.
Его применение снижает риск летального исхода на 34 %.
Одновременно вводится гемостатические общеизвестные препараты, такие как
хлористый кальций, децинон, этамзилат и заместительная терапия переливанием крови,
одногруппной плазмы. С целью профилактики печеночной недостаточности назначают
гепатопротекторы (гептрал и др.).
19.
2. Тампонада вен пищевода с использованием зонда Блэкмора. Зонд Блэкморавводят через нос. После того, как зонд достиг желудка, раздувают дистальный баллон,
нагнетая около 60 мл воздуха с помощью шприца. После этого зонд подтягивают до
упора. Благодаря этому зонд Блэкмора занимает правильное положение, и второй
баллон располагается точно в пищеводе. Затем раздувают второй (проксимальный)
баллон, нагнетая 100-140 мл воздуха. Если зонд Блэкмора установлен правильно, по
нему прекращается отделение крови.
В настоящее время баллонная тампонада рекомендуется только для остановка
массивных кровотечений как временная мера. После чего необходимо приступить к
эндоскопическому гемостазу.
20.
Черезпару
часов
необходимо
спустить
пищеводный (проксимальный) баллон во избежание
образования пролежней пищевода и для контроля
гемостаза.
Если
расширенных
вен
кровотечение
пищевода
из
варикозно
продолжается,
то
проксимальный баллон вновь надувают. Если после
того,
как
пищеводный
баллон
спустили,
кровотечение из ВРВ пищевода не возобновилось, то
зонд Блэкмора не убирают, а оставляют в желудке
для контроля гемостаза, чтобы в случае рецидива
кровотечения,
вновь
(пищеводный) баллон.
раздуть
проксимальный
21.
3. Эндоскопическое легирование ВРВ – является методом выбора остановкипищеводных кровотечений. По данным зарубежных авторов (Г.Х. Эльт, Дж.М.
Хендерсон, 1997) компрессия варикозных узлов в кольцах из эластичной резины
приводит
к
тромбозу
склерозированию. Ее
варикозно
еще
измененных
сосудов
называют эндоскопическое
и
их
последующему
легирование варикозно
расширенных вен пищевода. Суть эндоскопического легирования состоит в том, что
вены перевязывают с помощью небольших эластических колец или специальных
нейлоновых петель. Накладывается как правило 6-10 лигатур. При этом на каждую
варикозно расширенную вену накладывают от 1 до 3 колец. Целью данной манипуляции
является полное спадение вен с дальнейшим их склерозированием. Лигирование с
помощью колец позволяет останавливать острое кровотечение из варикознорасширенных вен пищевода, более эффективно, чем склеротерапия, однако его
22.
сложнее производить вусловиях
продолжающегося
кровотечения.
Аппарат (ФГДС) для
легирования с
эластическими
кольцами и этапы
эндоскопического
легирования
23.
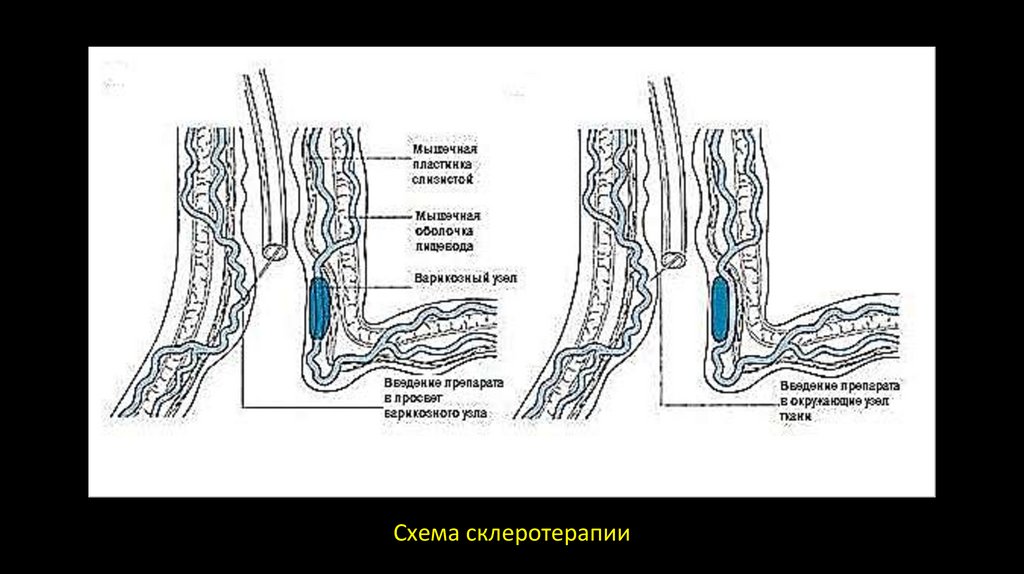
4. Склеротерапия – при безуспешных легированиях (продолжается кровотечение)рекомендуется склеротерапия либо использование клеевых композиций. С целью
склеротерапии рекомендуются тромбовар и др. При этом препарат вводится
внутривазально или паравазально. В обоих случаях наступает тромбоз, тромбофолебит
варикозных вен.
Профессором Г. Ангелич (Кишинев) разработан и внедрен в клиническую практику
эндоскопический метод фибрин-клеевого гемостаза и доказана его высокая
эффективность при кровотечении из ВРВ пищевода и желудка. Метод предусматривает
введение в кровоточащие варикозные узлы состава (тромбин, фибриноген, хлористый
кальций), который готовится «экстемпоре». В результате узел тромбируется и
замещается соединительной тканью. Процедура повторяется на 5-30 день и далее в 3, 6
и 12 месяцев. При этом стараются максимально подвергать склерозированию все
выявленные варикозные узлы.
5. Использование клеевых композиций – с этой целью чаще всего прибегают к
цианокрилатным клеевым соединениям. Суть метода в том, что цианокрилат
всасываюсь в сосудистое русло, тут же полимеризуется, что и приводит к остановке
кровотечения. В этом отношении преуспели японские исследователи. Использованные
ими препараты приводят к полному очищению пищевода от варикозных узлов.
24.
Схема склеротерапии25.
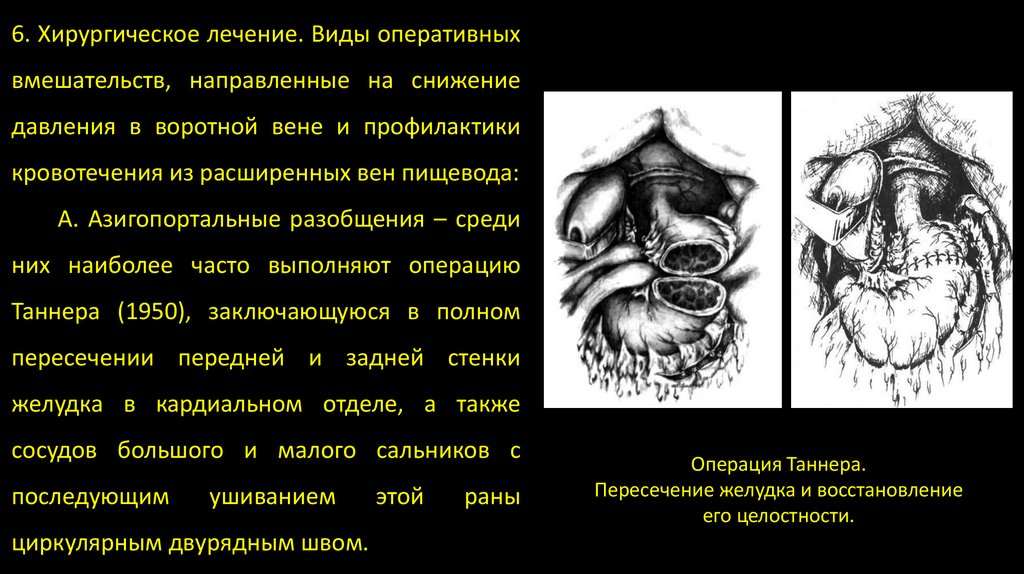
6. Хирургическое лечение. Виды оперативныхвмешательств, направленные на снижение
давления в воротной вене и профилактики
кровотечения из расширенных вен пищевода:
А. Азигопортальные разобщения – среди
них наиболее часто выполняют операцию
Таннера (1950), заключающуюся в полном
пересечении передней и задней стенки
желудка в кардиальном отделе, а также
сосудов большого и малого сальников с
последующим
ушиванием
циркулярным двурядным швом.
этой
раны
Операция Таннера.
Пересечение желудка и восстановление
его целостности.
26.
Б. Операция М.Д. Пациора – гастротомия с прошиванием варикозно-расширенных венжелудка и пищевода.
В. Операция Сугиура – Футагава (метод токийского университета) – считается наилучшей
операцией направленной на разобщение портальной системы с системой бассейна непарной и
полунепарной вен. Выполняется СПВ, деваскуляризация нижней трети пищевода, пересечение
пищевода с последующим сшиванием конец-в-конец, фундопликация по Ниссену. Наряду с этим
выполняется спленэктомия и пилоропластика.
Операция Пациора
Операция Сугиура – Футагава
27.
3. Синдром асцита. Осложнения и лечение.Асцит означает наличие свободной жидкости в брюшной полости. В результате
повышения портального давления, увеличивается объем фильтрации перитонеальной
жидкости
в
ущерб
всасывания
во
внутренних
органах
брюшной
полости,
обслуживаемых воротной веной.
Хирургическое лечение напряженного асцита.
1. Пункционное опорожнение брюшной полости – является временным лечебным
эффектом, ибо после опорожнения асцит быстро восстанавливается.
2. Для замены изнуряющих откачиваний пункционным способом асцитической
жидкости предложены методы внутреннего дренирования, среди которых: отвод
асцита в подкожную клетчатку и в бедренную кость не прижились на практике.
28.
3.Спленэктомия + оментодиафрагмогепатикопексия – у больных с циррозом печени соспленомегалией и гиперспленизмом выявлено значительное увеличение селезеночного
кровотока с преобладанием его скорости и объема над портальным, что подтверждает
концепцию
селезеночного
«гидродинамического
насоса»,
что
способствует
прогрессированию портальной гипертензии. В таких случаях прибегают к спленэктомии,
которую сочетают с оментодиафрагмогепатикопексией.
Этот способ зародился в результате одной счастливой случайности. В 1887 г. Kummed
(Гамбург) считал, что оперирует эхинококковую кисту, а при вскрытии брюшной полости
обнаружил большой по объему асцит. Закрывая брюшную стенку, он непроизвольно
зашил большой сальник между апоневрозными краями раны. Через 3 месяца асцит у
больной исчез, печень уменьшилась, а вокруг рубца появились крупные вены.
29.
Оментодиафрагмогепатопексия30.
4. Экстраперитонизация печени – асцитическая жидкость представляет собойизбыточную печеночную лимфу, появляющуюся на перитонеальной поверхности печени
в виде капель. Для того, чтобы ее отвести в верхнюю полую вену, рассекают брюшину
диафрагмы и раневой поверхностью диафрагмы укрывают печень.
5. У больных с циррозом печени имеется стаз лимфы, который приводит к
прогрессированию асцитического синдрома. В связи с этим были разработаны
операции, направленные на декомпрессию грудного лимфатического протока с целью
реактивизации лимфооттока. К ним относятся:
1. Наружное дренирование грудного лимфатического протока, лимфосорбция и
реинфузия лимфы;
2. Создание лимфовенозного анастомоза между грудным лимфатическим протоком и
внутренней яремной веной.
31.
Асцит-перитонит – нередко у больных с длительно существующим напряженнымасцитом асцитическая жидкость становится хилезной, желеобразной. В таких случаях
не исключается миграция кишечной флоры в асцитическую жидкость, и присоединение
картины перитонита, для которого характерны общеизвестные клинические признаки:
боли по всему животу, повышение температуры тела, симптомы раздражения
брюшины.
В таких случаях показана лапаротомия, санация и дренирование брюшной полости.
Послеоперационное ведение таких больных отягощается тем, что они нуждаются в
трансфузии большого количества плазмы, альбумина, других инфузионных средств, но
вместе с тем благодаря этим мерам удается спасти многих из этих больных.
Лапаросанацию можно произвести и эндоскопическим путем.
32.
Разрыв пупка при напряженном асците – не так часто, но встречается и такоеосложнение. У больных с циррозом печени образуются пупочные грыжи. В результате
истончения кожи пупка малейшая травма приводит к его разрыву, а из брюшной
полости изливается большое количество асцитической жидкости. Их госпитализируют по
срочным показаниям и выполняется операция грыжесечения с тщательным закрытием
пупочного дефекта, чтобы избегать просачивания асцитической жидкости через рану.
Наряду с операцией у этих больных необходима интенсивная терапия основного
заболевания: переливание больших объемов плазмы (потеря асцитической жидкости),
препаратов улучшающих функцию печени дабы не допустить уход больного в прекому и
кому, а в конечном счета летального исхода.
33.
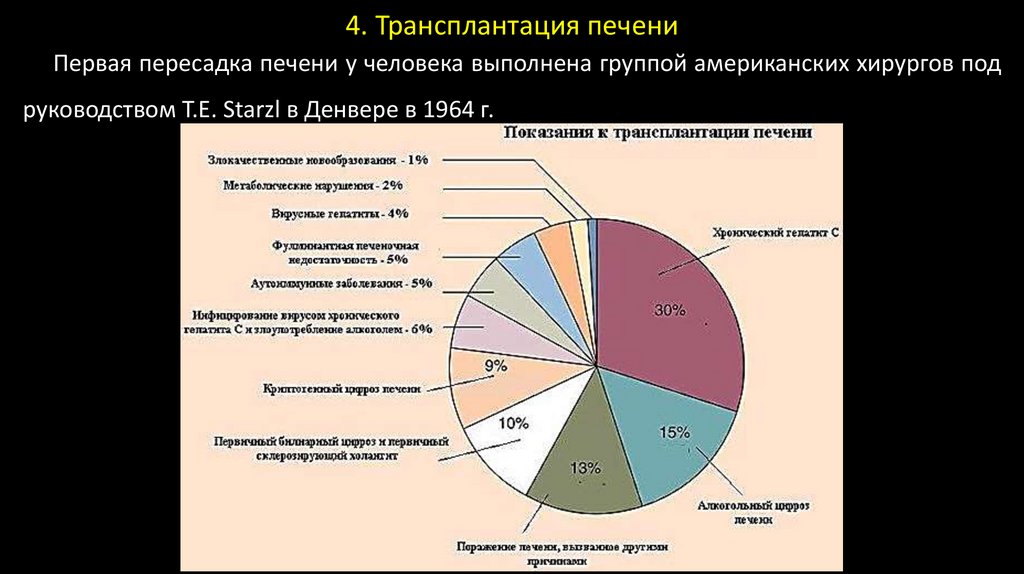
4. Трансплантация печениПервая пересадка печени у человека выполнена группой американских хирургов под
руководством T.E. Starzl в Денвере в 1964 г.
34.
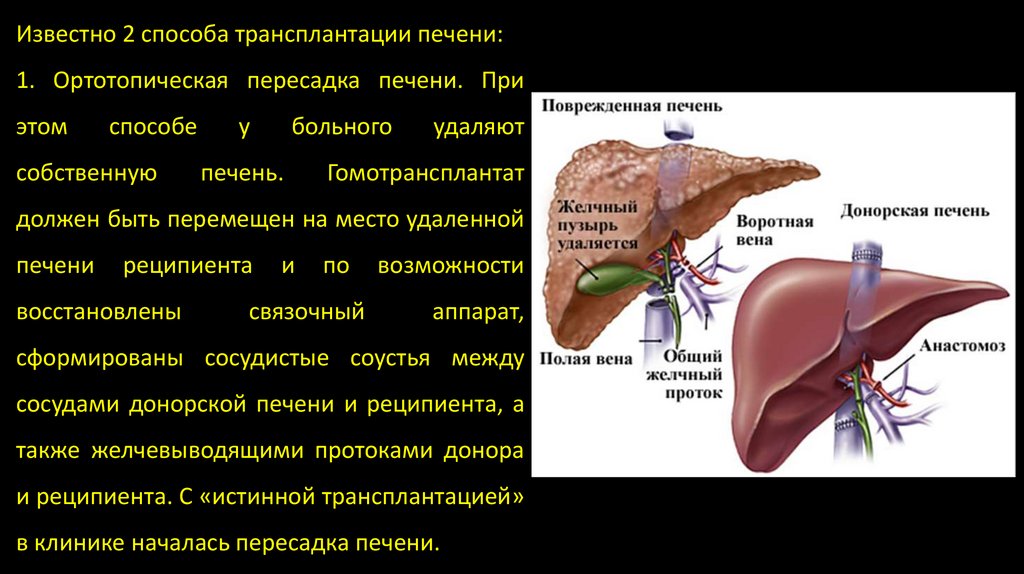
Известно 2 способа трансплантации печени:1. Ортотопическая пересадка печени. При
этом
способе
собственную
у
больного
печень.
удаляют
Гомотрансплантат
должен быть перемещен на место удаленной
печени
реципиента
восстановлены
и
по
возможности
связочный
аппарат,
сформированы сосудистые соустья между
сосудами донорской печени и реципиента, а
также желчевыводящими протоками донора
и реципиента. С «истинной трансплантацией»
в клинике началась пересадка печени.
35.
Ортотопическая пересадка печени сопряжена с чрезвычайными трудностями:1. Получение гомотрансплантата, другими словами изъятие его у донора, причем не на
трупе в морге, а в клинике, где находятся пациенты в состоянии клинической смерти.
Для этого государство которое намерено развивать у себя трансплантацию органов и
тканей, должно принимать закон, дающий право врачам заниматься
трансплантацией органов и тканей. Без этого трансплантология – бесправная акция.
2. Подбор совместимого для трансплантации органа донора и реципиента определяет
по групповой принадлежности и множества других антигенных факторов. При этом
по всему миру, где занимаются трансплантацией печени созданы донорские банки.
36.
Как правило, реципиенты, нуждающиеся в трансплантации, находятся в клинике долго,месяцами они жду своей очереди. Там где имеется подходящий реципиент изъятая у
донора
печень
переводится
как
правило
воздушным
путем,
т.к.
операция
трансплантации должна выполняться в течение 24 ч., после ее изъятия, дабы
сохранялась жизнеспособность гепатоцитов, которые очень чувствительны к гипоксии.
3. Проблема отторжения органа. Таким больным в послеоперационном периоде на
всю оставшуюся жизнь проводят иммунодепрессивную терапию (иммунал, преднизалон
и др.). Эти препараты очень дорогие порядка 20 – 30 тыс. долларов в год. В последнее
время чаще прибегают к трансплантации печени от ближайших родственников. При этом
пересаживают, как правило, левую долю печени, но возможна трансплантация и правой
доли печени.
37.
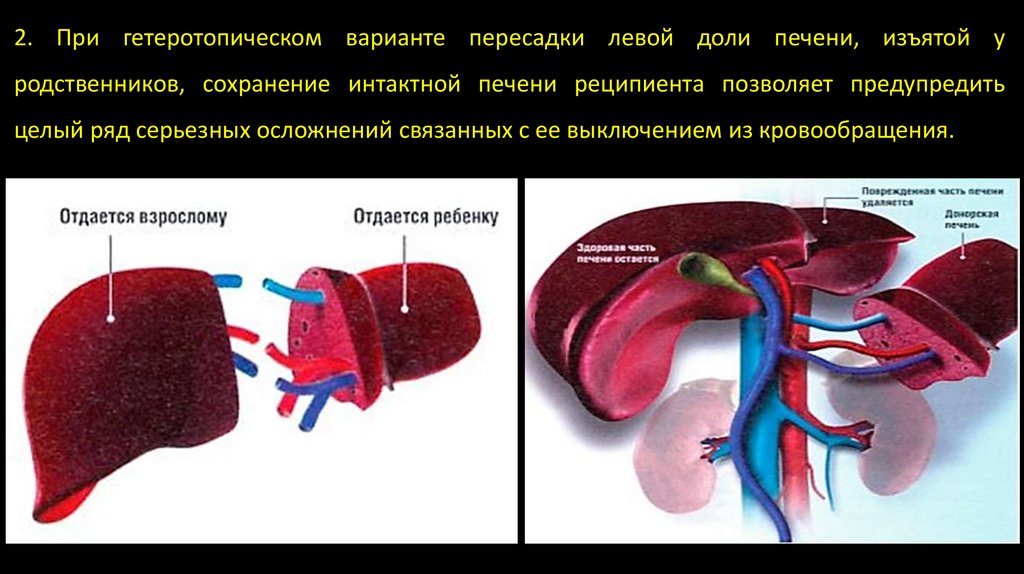
2. При гетеротопическом варианте пересадки левой доли печени, изъятой уродственников, сохранение интактной печени реципиента позволяет предупредить
целый ряд серьезных осложнений связанных с ее выключением из кровообращения.



























 medicine
medicine








