Similar presentations:
Введение в неонатологию. Организация медицинской помощи новорождённым детям
1.
Введение в неонатологию.Организация медицинской помощи
новорождённым детям.
Приказы МЗ РФ №345, 691, 440.
CанПин 2.1.32630-10 «Санитарно-эпидемические
требования к организациям, осуществляющим
медицинскую деятельность».
Показатели и структура заболеваемости и
смертности новорождённых детей.
Перинатальные центры, задачи по снижению
младенческой смертности. Планирование семьи.
Задачи МГК.
Доцент кафедры педиатрии, к.м.н. Супрунец С.Н.
2.
Периоды жизни плода и новорождённого3.
▶ По данным МЗ в России рождается около 2 млн.новорождённых, из них 6-8 % недоношенных
▶ Больными рождаются около 40 % новорождённых
(37,5% доношенных, 98,5% недоношенных)
▶ Из родовспомогательных учреждений в
стационары для дальнейшего лечения переводятся
10% новорождённых детей.
4.
НЕОНАТОЛОГИЯ –раздел педиатрии,
наука о выхаживании
новорождённых
5.
Суть неонатологии:Изыскание оптимальных методов
диагностики и лечения болезней у детей
первых четырёх недель жизни
Реабилитация больных новорождённых
Создание в неонатальном периоде
условий, необходимых для формирования
состояния здоровья во всей последующей
жизни человека
6.
Задачи неонатологической службы:Создание комфортных условий новорождённому
ребёнку в родовспомогательном учреждении;
Организовать совместное пребывание с матерью;
Обеспечить поддержку грудного вскармливания;
Провести скрининговые исследования и
вакцинацию;
Чёткая организация процесса лечения и
выхаживания больных или недоношенных
новорождённых.
7.
Исторические истоки, заслугиотечественной неонатологии и
ведущих неонатологов
8.
Организация медицинской помощиноворождённым детям в России базируется
на преемственности акушерской и педиатрической
службы:
3-х этапная система обслуживания:
Женская консультация
Родильный дом
Детская поликлиника
9.
Структура и профильность родильных домовI уровень (базовый)– родильные дома ЦРБ
II уровень (специальная помощь)– городские
родильные дома
III уровень (узкоспециальная помощь) –
перинатальные центры
10.
Перинатальные центрыЗаконодательной базой развития
перинатальных центров в России стал
приказ «О создании перинатальных
центров в нашей стране» (Приказ МЗ СССР
№881 от 15.12.1988 г.), в приложении
которого изложены структура и функции
ПЦ
Приказ МЗ и СР РФ № 308 от 09. 12. 2004
г. «О вопросах организации деятельности
перинатальных центров»
11.
Перинатальный центрЖенская консультация (+ МГК)
Узкоспециализированный акушерский
стационар
Реанимация новорождённых
Патология новорождённых
Кабинет катамнеза
12.
Структура и профильностьотделений второго этапа
Патология новорождённых
Отделение выхаживания недоношенных детей
Хирургия новорождённых
13.
Задачи детских поликлиник:Контроль за нормальным ростом и развитием
ребёнка:
контроль за развитием детей в определённые
возрастные периоды
назначение рекомендаций, направленных на
правильное физическое, половое и нервнопсихическое развитие
оценка состояния здоровья
определение групп риска
выделение группы больных детей острыми и
хроническими заболеваниями
14.
Санитарно-эпидемиологический режимдетских отделений акушерского
стационара:
Приказ
№ 445 от 26.II.97 г. МЗ РФ. "О
совершенствовании мероприятий по
профилактике внутрибольничной
инфекции в акушерских стационарах"
15.
Приказы МЗ СССР № 69I и № 440,приказ МЗ и СР №308 от 09.12 2004 г.
Регламентируют принципы организации
отделений 2-го этапа выхаживания
новорождённых на базе
многопрофильных детских больниц и
перинатальных центров
16.
Краткое содержание основных инструкций:мероприятия в родильном зале,
структура и сан-эпид. режим детских отделений,
совместного пребывания матери и ребёнка,
инструкция по расследованию и ликвидации
групповых ВБИ среди новорождённых,
инструкция по переводу новорождённых и
недоношенных из родильного дома,
основные дез.средства,
работа молочной комнаты.
17.
СанПин 2.1.3.2630-10«Санитарно-эпидемиологические
требования к организациям,
осуществляющим медицинскую
деятельность»
18.
Приказ МЗ РФ от 15 ноября 2012 г. №921н«Об утверждении Порядка оказания
медицинской помощи по профилю
«Неонатология»
19.
Санитарно-эпидемиологический режим(Шведский опыт)
20.
Санитарно-эпидемиологический режим(Шведский опыт)
21.
Санитарно-эпидемиологический режим(Шведский опыт)
Важно гигиеническое состояние
одежды персонала :
Исключили врачебные халаты
При любом контакте с пациентом
используют одноразовую
пластиковую одежду, руки
обрабатываются спиртом, причем
обработка должна проводиться до
локтя
Считают, что на осмотре должна
быть одежда, которая меняется
ежедневно, нестерильные
перчатки, нестерильный
пластиковый фартук
22.
Финскийопыт
23.
Санитарно-эпидемиологический режим(опыт США)
24.
Данные из лекции эпидемиолога ДГБ№1, СПб, отделениереанимации новорожденных, к.м.н. Н.М. Хрусталевой
25.
Отечественный опыт (МОПЦ, отделениереанимации новорожденных)
26.
Казань27.
28.
29.
30.
31.
32.
33.
34.
Показатели и структуразаболеваемости и смертности
новорождённых детей
35.
Структура заболеваемости новорождённыхГипоксия и асфиксия
Замедление роста и нарушение питания
Заболевания бронхолёгочной системы
Неонатальная желтуха
Родовая травма
Аномалии развития
36.
Показатель младенческой смертности:число детей, умерших в возрасте до
1 года из 1000 живорождённых
37.
Показатель перинатальной смертности(число мертворождённых [дети, родившиеся
мертвыми при сроке беременности более 22
нед.] + число умерших в первую неделю
жизни [6 дней, 23 часа и 59 минут]) / число
родившихся живыми и мёртвыми X 1000
38.
Причины перинатальнойсмертности:
Асфиксия
Врождённые аномалии
Дыхательные расстройства
Инфекционные заболевания
Осложнения беременности и родов
39.
Факторы рискаперинатальной смертности:
Возраст матери
Семейное положение
Вредные условия труда
Вредные привычки
Сопутстсвующая экстрагенитальная
патология
Количество предыдущих беременностей
Масса плода
Состояние плода при рождении и др.
40.
Неонатальная смертность:[число детей, умерших в первые 28 дней
жизни (27 дней 23 ч 59 мин) / число
детей, родившихся живыми] X 1000
41.
Ранняя неонатальная смертность:(число детей, умерших в первую неделю
жизни [0-168 ч] / число детей,
родившихся живыми) X 1000
42.
Поздняя неонатальная смертность:[число детей, умерших 2-4 неделе жизни
(168 ч – 27 дней 23 ч59 мин) / число
детей, родившихся живыми] X 1000
43.
44.
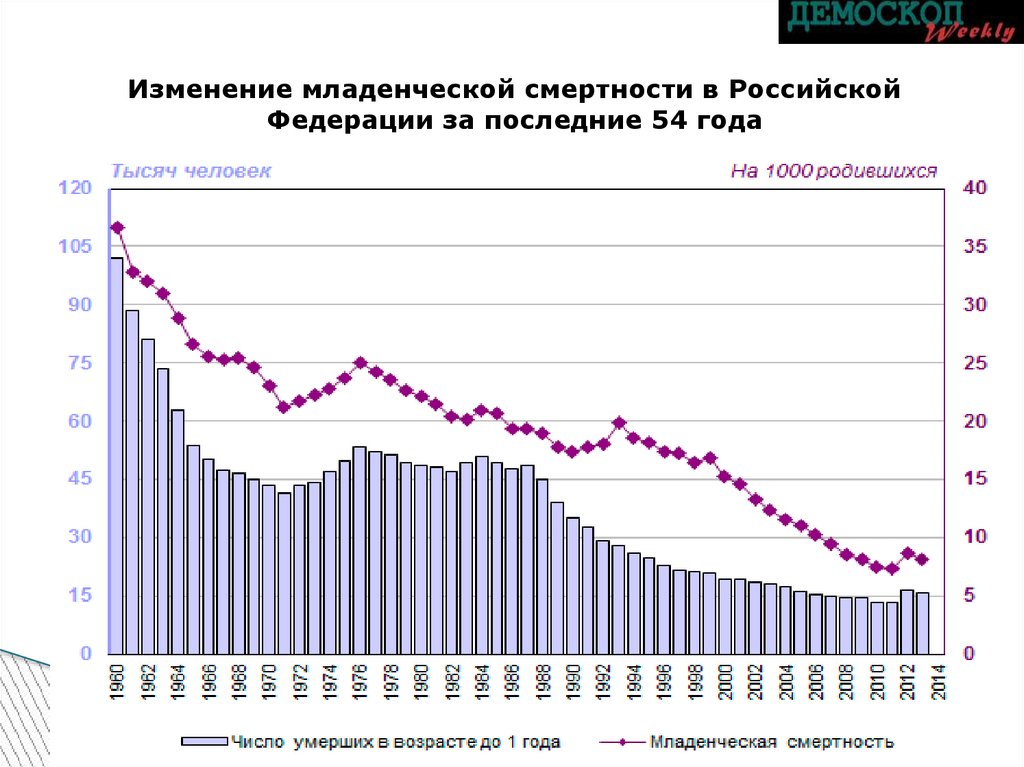
Изменение младенческой смертности в РоссийскойФедерации за последние 54 года
45.
Указ Президента N 598В соответствии с Указом Президента Российской
Федерации от 7 мая 2012 года № 598 – показатель
младенческой смертности по Российской Федерации к
2018 году должен составить 7,5 на 1000 родившихся
живыми
В рамках Государственной программы Российской Федерации
«Развитие здравоохранения»
показатель младенческой смертности по годам
РФ
2013
2014
2015
2016
2017
2018
2019
2020
8,2
8,1
8,0
7,8
7,5
7,5
7,0
6,4
Е.Н. Байбарина, 2014 г
46.
Младенческая смертность в Российской Федерации(на 1000 родившихся живыми)
Столбец1
2012; 8,6
12 мес 2012; 8,7
12 мес 2013; 8,2
2010; 7,5
2011; 7,4
Показатели младенческой смертности по федеральным округам
СКФО; 14,7
СКФО; 12,3
ДФО;
ДФО;
10,811
СФО; 9,4
СФО; 8,5
ЮФО;
8,3
ЦФО;
7,87,6 ЮФО; 7,9
УФО;
7,77,4
ПФО;
7,77,5
ЦФО;
ПФО;
УФО;
РФ; 8,7
РФ; 8,2
СЗФО;
СЗФО;
6,26,2
12 мес 2012
12 мес 2013
Е.Н. Байбарина, 2014 г
47.
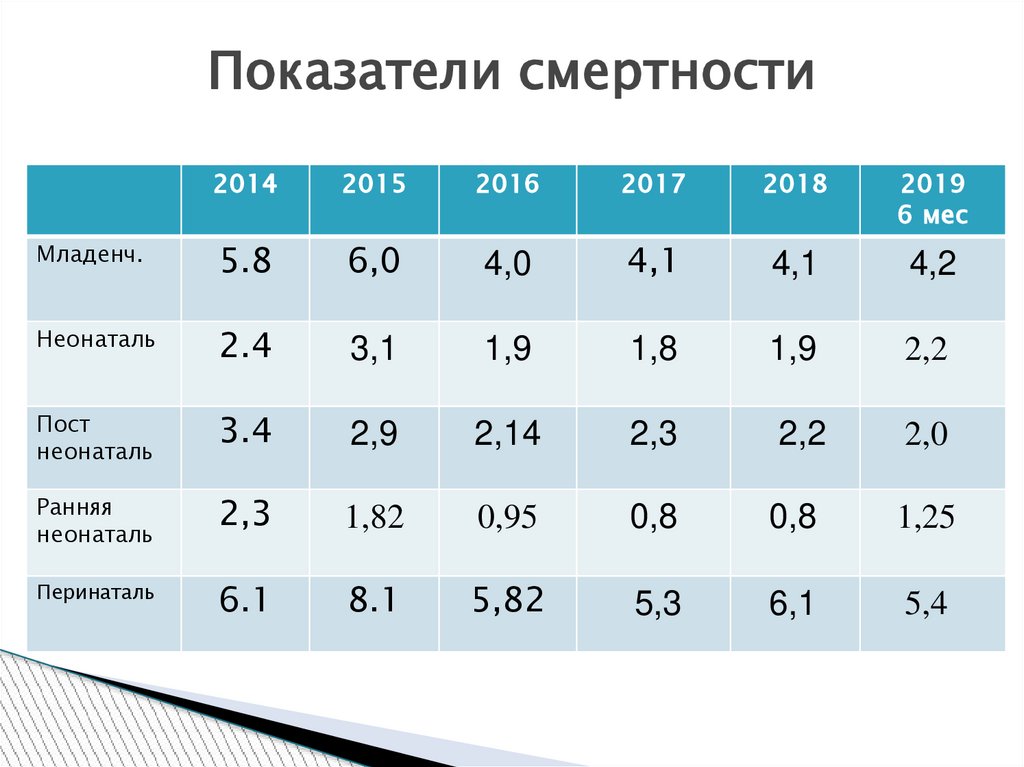
Показатели смертности2014
2015
2016
2017
2018
2019
6 мес
Младенч.
5.8
6,0
4,0
4,1
4,1
4,2
Неонаталь
2.4
3,1
1,9
1,8
1,9
2,2
Пост
неонаталь
3.4
2,9
2,14
2,3
2,2
2,0
Ранняя
неонаталь
2,3
1,82
0,95
0,8
0,8
1,25
Перинаталь
6.1
8.1
5,82
5,3
6,1
5,4
48.
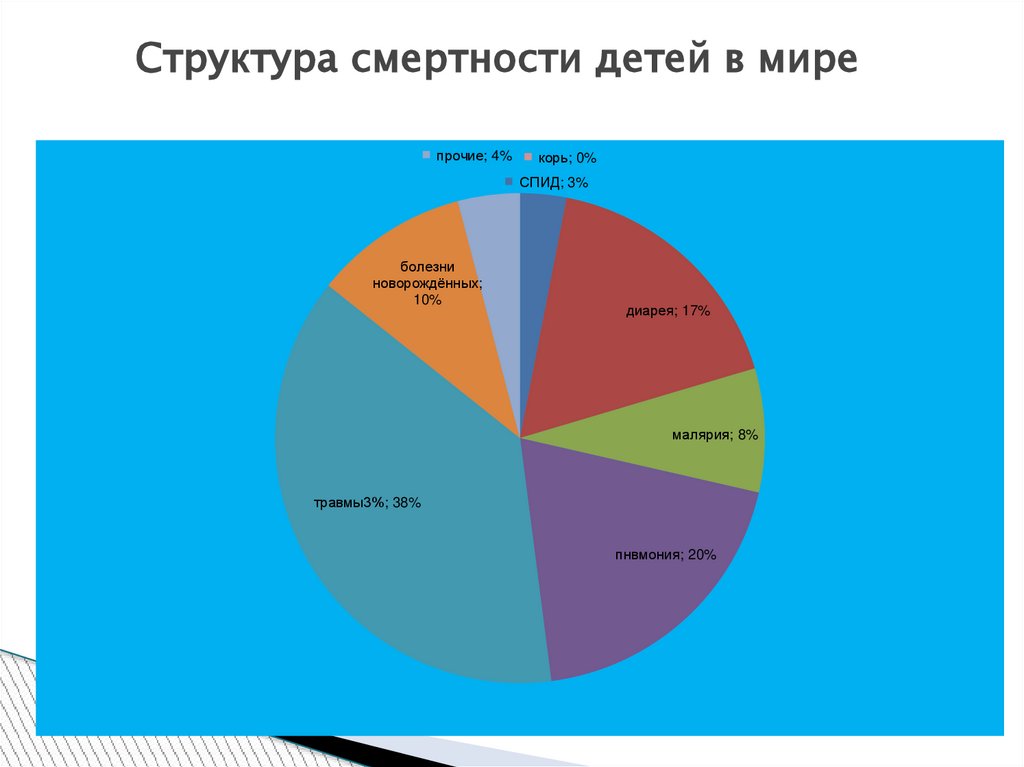
Структура смертности детей в мирепрочие; 4%
корь; 0%
СПИД; 3%
болезни
новорождённых;
10%
диарея; 17%
малярия; 8%
травмы3%; 38%
пнвмония; 20%
49.
Cтруктура неонатальных потерь в мирепрочие; 7%
асфиксия; 23%
недоношенность; 27%
диарея;
3%
тяжёлые инфекции; 26%
врождённые
аномалии; 8%
столбняк;
6%
50.
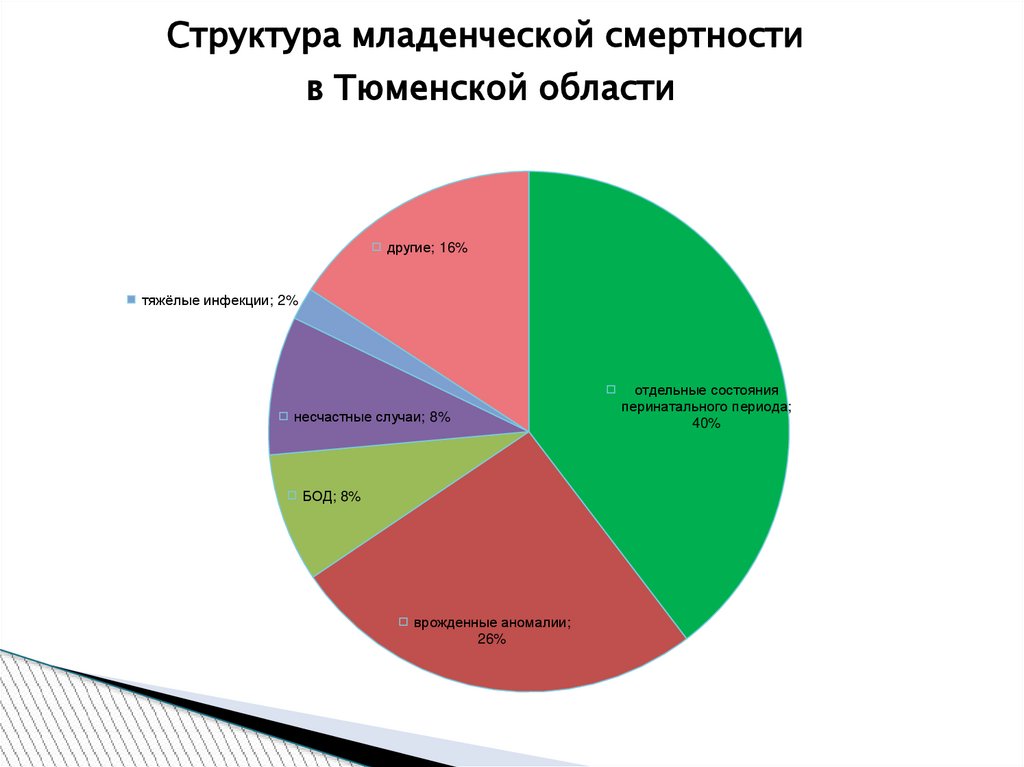
Cтруктура младенческой смертностив Тюменской области
другие; 16%
тяжёлые инфекции; 2%
несчастные случаи; 8%
БОД; 8%
врожденные аномалии;
26%
отдельные состояния
перинатального периода;
40%
51.
Причины перинатальной смертности:Непосредственные причины перинатальной смертности:
- гипоксия плода;
- родовая травма;
- врожденные аномалии развития;
- синдром дыхательных расстройств;
- гемолитическая болезнь новорожденных;
- внутриутробное инфицирование.
Основные материнские причины перинатальной смертности:
- гестозы беременных;
- экстрагенитальная патология;
- осложнения родов (кровотечения и т.д.)
Фоновые причины перинатальной смертности:
- возраст первородящих моложе 16 лет и старше 30 лет;
- неблагоприятные экологические факторы и условия труда;
- вредные привычки родителей;
- интервал между родами более 5 лет;
- масса ребенка менее 2 кг и более 4 кг.
52.
Структура смертности новорождённых:1. Заболевания лёгких ( РДС)
2. Кровоизлияние в мозг
3. Врождённые пороки развития
4. ВУИ
53.
Глобальные стратегии ВОЗ, направленные наснижение перинатальной заболеваемости и
смертности:
1. Улучшение санитарно-просветительной работы среди
женщин, стремление выработать у населения представление
о высокой ценности здоровья (особенно репродуктивного);
1. Совершенствование антенатальной помощи, в том числе
своевременное выявление признаков угрожающих
осложнений или преждевременных родов;
1. Совершенствование помощи во время родов, в том числе и
родовспоможение, ориентированное на членов семьи;
1. Совершенствование системы, занимающейся направлением
на получение специализированной помощи и женщинам, и
новорождённым (региональный подход);
1. Улучшение неонатальной помощи.
54.
Создание перинатального центраосновная задача для снижения
младенческой смертности и
планировании семьи
55.
Перинатальная смертность в России профилактика в перинатальных центрахВ нашей стране ряд высококвалифицированных акушерских стационаров работает по
принципу перинатальных центров, которые получили правовой статус в приказе
Минздравсоцразвития РФ № 308 от 09. 12. 2004 г. «О вопросах организации
деятельности перинатальных центров».
Задачи перинатального центра:
мониторное слежение за состоянием плода;
широкая дородовая госпитализация, в которой нуждаются 65—
70% беременных высокого риска,
мониторный контроль в родах,
расширение показаний к кесареву сечению в интересах
плода, рациональная тактика ведения родов у этих женщин
совершенствование службы реанимации новорождённых и
выхаживания маловесных и незрелых детей
56.
Задачи МГК:• Проведение профилактических мероприятий на базе
современных достижений медицинской генетики,
акушерства и перинатологии
• Распространение сведений о наследственных
заболеваниях, последствиях, вероятности
наследования, способах предупреждения и лечения
57.
Частота врождённой и наследственной патологии впопуляции составляет 5 % от числа новорождённых:
Моногенные заболевания – у 5-14 детей на 1000 н/р
Хромосомные болезни – у 4-7
Врождённые пороки развития – у 19-22
В структуре перинатальной смертности и заболеваемости детей
врождённая и наследственная патология занимает 2-3 место
58.
Медико-генетическое консультированиеПроспективное – риск рождения больного
ребёнка выявляется до наступления
беременности или на ранних её сроках
Ретроспективное – решение относительно
здоровья будущих детей после рождения в
семье больного ребёнка
59.
Выявление риска рождения больного ребёнка:До 5% - низкий генетический риск
6-20% - рекомендация по планированию
беременности зависит от тяжести медицинских
и социальных последствий конкретного
наследственного заболевания и возможностей
пренатальной диагностики
Выше 20% - высокий риск, дальнейшее
деторождение в данной семье не
рекомендовано
60.
Основные методы пренатальной диагностики:Предимплантационная диагностика эмбриона
Биопсия ворсин хориона и плаценты
УЗИ
Определение уровня сывороточных маркёров в
крови матери I и II триместре беременности
Амниоцентез в I и II триместре беременности
Получение крови и клеток кожи плода






















































 medicine
medicine








