Similar presentations:
Сестринская помощь при гломерулонефрите. Лекция 72
1. Новоуральский филиал Государственного бюджетного профессионального образовательного учреждения «Свердловский областной
медицинский колледж»специальность 34.02.01 Сестринское дело
Дисциплина ПМ.02 МДК.02.01
Сестринская помощь пациентам
терапевтического профиля
Лекция 72. Сестринская помощь при
гломерулонефрите
2. ГЛОМЕРУЛОНЕФРИТ
Гломерулонефрит – это генетически обусловленноеиммуно-воспалительное
заболевание
почек
с
преимущественным поражением клубочков, с последующим
вовлечением канальцев и межуточной (интерстициальной)
ткани, что приводит к прогрессированию заболевания, а в
конечном итоге к развитию хронической почечной
недостаточности.
3 – 4 место в группе заболеваний почек и мочевыводящих
путей (впереди пиелонефрит и МКБ);
заболеваемость 10 – 13 случаев на 10 000 населения
3. ГЛОМЕРУЛОНЕФРИТ ЭТИОЛОГИЯ
1. Инфекции:бактериальные (стрептококк, стафилококк, туберкулез и др.);
вирусные (гепатит В, гепатит С и другие);
паразитарные.
2. Вакцинация.
3. Токсические вещества (органические растворители, алкоголь,
наркотики, Hg, Рb и др.).
4.Экзогенные неинфекционные антигены, действующие с
вовлечением иммунных механизмов, в том числе по типу
атопии.
5. Эндогенные антигены (редко): ДНК, мочевая кислота,
опухолевые клетки
4. ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
персистирование этиологического фактора (известного у 1/10больных)
нарушение иммунитета, по типу аутоиммунной агрессии
воспаление с преобладанием пролиферации
реакциям гуморального и/или клеточного иммунитета
(медиаторы воспаления и неиммунные механизмы –
гемодинамические и метаболические)
поражение стенки капилляра
клубочков
склероз почек
почечная недостаточность
5. ГЛОМЕРУЛОНЕФРИТ
Различают:первичный, при котором ГН являются самостоятельными
нозологическими формами,
вторичный - при некоторых заболеваниях: системная красная
волчанка, склеродермия, геморрагический васкулит,
инфекционный эндокардит, сепсис, сахарный диабет и так далее.
Клинические типы ГН:
1. Острый.
2. Быстропрогрессирующий (подострый).
3. Хронический
а) нефротический;
б) гипертонический;
в) смешанный;
г) гематурический;
д) латентный.
6. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ
ОСТРЫЙГЛОМЕРУЛОНЕФ
РИТ
Острый
диффузный
пролиферативный
гломерулонефрит (ОГН) - заболевание, возникающее
после инфекции, приводящей к иммуно-воспалительному
поражению
клубочков,
характеризующееся
пролиферативно-экссудативными изменениями.
Факторы, влияющие на развитие (ОГН):
1. Возраст.
2. Пол.
3. Климатические условия.
4. Носительство гемолитического стрептококка в зеве или на
коже.
5. Охлаждение, респираторно-вирусные инфекции.
7. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЭТИОЛОГИЯ
патология чаще регистрируется в климатических зонах с повышеннойвлажностью;
у 70% больных - в осенне-зимний период;
в Санкт-Петербурге частота составляет 6,2 на 10 000 населения,
соотношение острого и хронического гломерулонефрита составляет
1:30;
первые признаки болезни выявляются до 40 лет;
у 70% больных ОГН начинается в возрасте от 5 до 20 лет;
лица старше 60 лет - составляют не более 1% от всех больных;
у мужчин ОГН встречается в 2 раза чаще, чем у женщин;
стрептококки группы А штаммов 1,3,4,12 и 49
у 60 – 80 % больных детей - штамм 12,
у 75% больных ОГН - входными воротами инфекции служат
миндалины и лимфатическое кольцо зева;
у 43% больных - ангина и грипп предшествуют заболеванию почек;
в 2-10% случаев ОГН является осложнением скарлатины.
8. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЭТИОЛОГИЯ
1. Формы, ассоциированные с инфекционным синдромом.Патология носоглотки, кожные заболевания (стрептококк группы А).
Инфекционный эндокардит (стафилококки).
Пневмония (пневмококки, микоплазмы).
Менингит (менингококки).
2. Формы, ассоциированные со специфическими инфекциями.
Тифозная лихорадка.
Лепра.
Бруцеллез.
3. Формы, ассоциированные с вирусной инфекцией.
Гепатит В.
Эпштейна-Барр вирус.
Цитомегаловирус, хламидии.
Вирус Коксаки.
4. Паразитарные инфекции.
Малярия.
Шистозоматоз.
Токсоплазмоз.
9. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЭТИОЛОГИЯ
Факторы, предрасполагающие к развитиюпостстрептококкового гломерулонефрита:
1. Отягощенная наследственность в отношении инфекционноаллергических заболеваний.
2. Повышенная семейная восприимчивость к стрептококковой
инфекции.
3. Наличие хронических очагов инфекции.
4. Гиповитаминоз.
5. Гельминтоз.
6. Введение вакцин и сывороток.
10. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
Заболевание развивается остро, в среднем через 10 дней (от 1 – до 3недель) после воздействия стрептококкового агента или вакцинации.
В инкубационный период происходит иммунологическая перестройка.
Основные звенья патогенеза ОГН :
1-е звено – иммунологическая перестройка организма:
стрептококковая инфекция персистирует в организме
в кровь попадают стрептококковые нефритогенные антигены – АГ
(протеины, липопротеины, тейхоевая кислота, нейраминидаза и др.)
в ответ антителообразующие клетки усиленно продуцируют антитела
(АТ)
АТ связываются с АГ
образуются иммунные комплексы (ИК):
а) часть комплексов уничтожается непосредственно клеткамифагоцитами нейтрофильного ряда в периферическом русле крови
б) оставшаяся часть ИК попадает в ткань клубочка и откладывается
там.
11. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
Основные звенья патогенеза ОГН :2-е звено – активация системы комплемента с последующим
первичным повреждением базальной мембраны (БМ) клубочков:
А)
активация системы комплемента
высвобождение
отдельных
фракций,
обладающих
наиболее
агрессивными свойствами
непосредственное повреждение БМ клубочков
Б)
стимуляция
тромбоцитов, нейтрофилов, мезангиальных клеток
клубочков
большое количество биологически активных веществ – медиаторов
воспаления (сератонин, тромбоксан В, протеазы, фосфолипазы,
свободные радикалы кислорода, лизосомальные ферменты и др.)
повреждение эпителия клубочков, БМ, интерстиций, стенок сосудов
(продукты повреждения становятся аутоантигенами)
в ответ вырабатываются аутоантитела к собственной базальной
мембране
12. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
Основные звенья патогенеза ОГН :3-е звено – активация пролиферативных процессов в клубочковой
зоне с развитием клеточной воспалительной инфильтрации.
дальнейшее развитии иммуно-воспалительной реакции
цитокины
образуются в большом количестве (источником их
образования становятся сами активированные клетки: моноциты,
нейтрофилы, мезангиальные, эндотелиальные, эпителиальные клетки)
развитие клеточной пролиферации.
Свойством цитокинов является то, что они резко увеличивают
образование различных клеток в клубочковой зоне. Этот процесс
приобретает безудержный, избыточный, лавинообразный характер.
Кроме того, цитокины обладают способностью привлекать в зону
воспаления огромное количество нейтрофилов, моноцитов и других
клеточных элементов. Образующаяся гиперклеточность в клубочковой
зоне, образование огромного количества агрессивных факторов
воспаления (лизосомальных ферментов, супероксидов и др.) еще
больше усугубляет функциональное состояние клубочков.
13. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
Основные звенья патогенеза ОГН :4-е звено – рассасывание, обратное развитие клеточного
инфильтрата с восстановлением функционального состояния
клубочков или, наоборот, развитие склеротических процессов.
Активация или депрессия механизма апоптоза:
Апоптоз является регулирующим механизмом, контролирующим
количество гломерулярных клеток и убирающим интенсивно
пролиферирующие клетки. Апоптоз – это запрограммированная
клеточная смерть. Он необходим для восстановления нормальной
клеточной
структуры
посредством
элиминации
(удаления)
«нежелательных» пролиферирующих клеток. Активный апоптоз в
клубочке при ОГН ассоциируется с хорошим прогнозом.
Наоборот, подавление механизма апоптоза резко замедляет
репаративные процессы, заболевание приобретает хроническое
течение. Активируются фибробласты, постепенно развивается
нефросклероз, вторично сморщенная почка, конечным исходом
которой является хроническая почечная недостаточность.
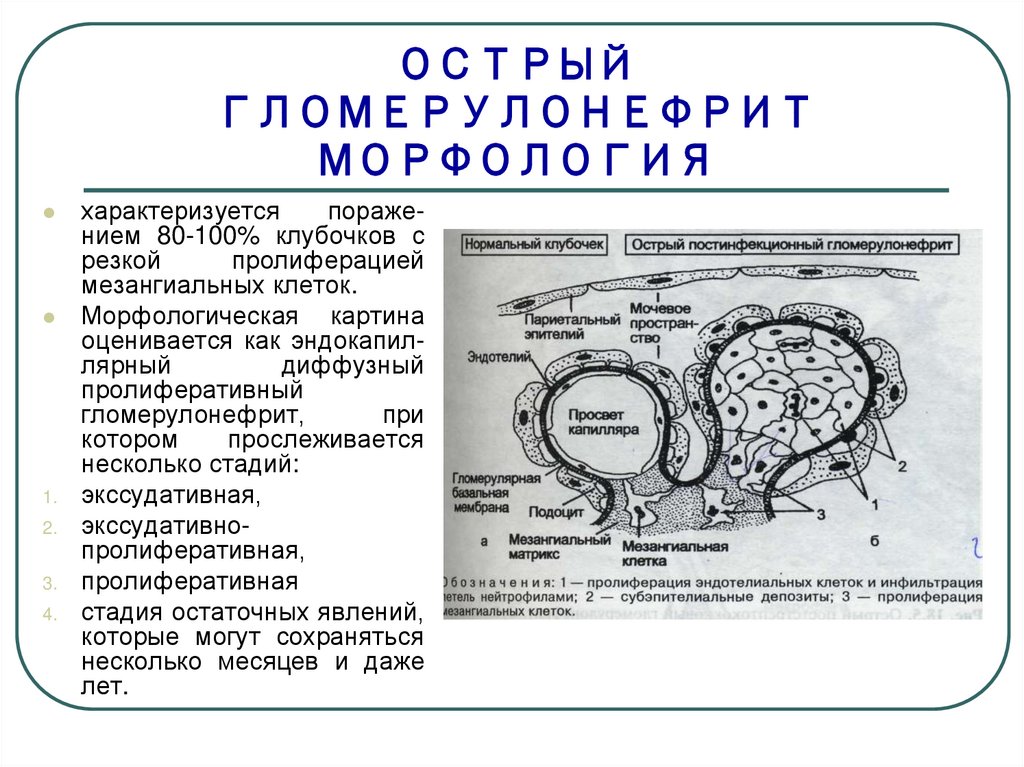
14. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ МОРФОЛОГИЯ
1.2.
3.
4.
характеризуется
поражением 80-100% клубочков с
резкой
пролиферацией
мезангиальных клеток.
Морфологическая картина
оценивается как эндокапиллярный
диффузный
пролиферативный
гломерулонефрит,
при
котором
прослеживается
несколько стадий:
экссудативная,
экссудативнопролиферативная,
пролиферативная
стадия остаточных явлений,
которые могут сохраняться
несколько месяцев и даже
лет.
15. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИКА
Обусловлена следующими процессами:1. Иммунным воспалением, которое проявляется синдромом
интоксикации, нефротическим и мочевым синдромами (два
последних обусловлены нарушением проницаемости базальной
мембраны);
2. Резко повышенной канальцевой реабсорбцией воды и натрия,
что приводит к гиперволемии, проявляющейся отечным и
гипертоническим синдромами.
Выделяют три клинических варианта ОГН:
моносимптомный (ГН, проявляющийся только изменениями
мочи),
развёрнутый (ГН, когда наблюдается сочетание трёх основных
симптомов/симптомокомплексов болезни – мочевой синдром,
отёки и гипертензивный синдром) и
нефротический
(когда сразу появляется нефротический
синдром). Это обусловлено морфологической неоднородностью
ОГН.
16. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИКА
Основные синдромы, симптомы при ОГН:1. Интоксикация разной степени выраженности:
головные, мышечные и суставные боли, (головная боль обусловлена
повышением АД, а также повышением внутричерепного давления,
вследствие отёка головного мозга, боль не сильная, хотя иногда
приобретает острый, мигренеподобный характер);
тошнота, рвота; кишечная диспепсия;
ломота во всём теле, слабость;
сухость во рту, жажда.
2. Синдром нарушения терморегуляции (повышение температуры до 37,538°С).
3. Жажда у 15-40% больных, возникающая вследствие нарушения водносолевого обмена.
4. Дыхательные расстройства – одышка при движении при нефротическом
синдроме отмечается в 57,1%, при смешанной форме – в 22,2% и
лишь в 7,6% - при изолированном мочевом синдроме. Одышка зависит
от левожелудочковой сердечной недостаточности и формирования
отёка лёгких.
17. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИКА
Основные синдромы, симптомы при ОГН:5. Отёки на лице, затем голенях или поясничной области, если пациент
лежит – обусловлены нефротическим и отёчным синдромами.
6. Дизурия – учащённое и (редко) болезненное мочеиспускание,
связанное с нарушением внутрипочечной гемодинамики.
7. Снижение суточного диуреза (олигурия): при нефротическом синдроме
встречается в 85,7%, а при смешанной форме – в 44,4% случаев.
Связано с уменьшением фильтрации и повышением реабсорбции
воды и натрия. Часто изменения в моче - появление макрогематурии моча цвета «мясных помоев».
8. Повышение АД, особенно диастолического. Клинически может не
проявляться.
9. Нарушение ритма (брадикардия, тахикардия).
10. Боли в поясничной области, ноющие. Болевой синдром в поясничной
области связан с увеличением размеров почки, растяжением её
капсулы и сдавлением нервно-сосудистых окончаний (подтверждается
УЗИ). Бывают у 50 – 75% всех больных, редко приобретают
интенсивный характер. Они держатся в течение нескольких недель.
18. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИКА
Основные синдромы, симптомы при ОГН:5. Отёки на лице, затем голенях или поясничной области, если
пациент лежит – обусловлены нефротическим и отёчным
синдромами.
6. Снижение суточного диуреза, чаще умеренное, реже –
олигоурия. Это связано с уменьшением фильтрации и
повышением реабсорбции воды и натрия.
7. Повышение АД, особенно диастолического. Клинически может
не проявляться.
8. Нарушение ритма (брадикардия, тахикардия).
9. Изменения в моче - появление макрогематурии - моча цвета
«мясных помоев».
10. Болевой синдром в поясничной области связан с увеличением
размеров почки и сдавлением нервно-сосудистых окончаний
(подтверждается УЗИ). Бывают у 50 – 75% всех больных, редко
приобретают интенсивный характер.
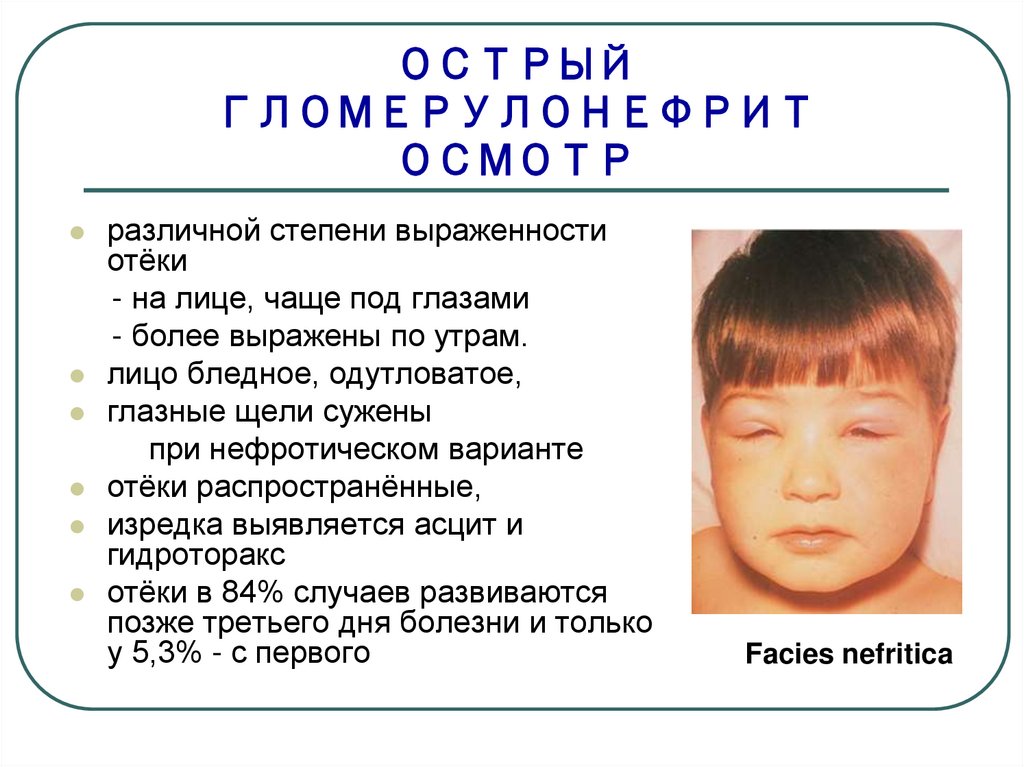
19. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ОСМОТР
различной степени выраженностиотёки
- на лице, чаще под глазами
- более выражены по утрам.
лицо бледное, одутловатое,
глазные щели сужены
при нефротическом варианте
отёки распространённые,
изредка выявляется асцит и
гидроторакс
отёки в 84% случаев развиваются
позже третьего дня болезни и только
у 5,3% - с первого
Facies nefritica
20. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ОСМОТР
Изменения со стороны сердечно-сосудистой системыПри осмотре и пальпации выявляется разлитой верхушечный
толчок со смещением влево, перкуторно – смещение левой
границы относительной сердечной тупости влево в 4-5
межреберьях за счёт дилатации левого желудочка.
Объясняют это нарушением метаболических процессов в
миокарде и развивающейся артериальной гипертензией.
Характерна брадикардия, особенно при смешанном варианте
течения заболевания.
Повышение давления, хотя бы эпизодически выявляется у
100% больных. Высокие цифры давления
отмечаются
достаточно редко: выше 200 мм рт. ст. систолическое и 110
мм рт. ст. диастолическое регистрируется только у 7%
больных.
Наиболее высокая гипертензия выявляется при отёчногипертонической форме ОГН.
21. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ОСМОТР
Изменения со стороны сердечно-сосудистой системыПри аускультации сердца 1 тон на верхушке ослаблен, над
аортой – акцент 2 тона. Часто выслушивается систолический
шум на верхушке. Одновременно выявляются элементы
сердечной недостаточности: у ¾ больных степень ее
выраженности не превышает 1ст., у остальных 2ст.
Проявляется одышкой при умеренной физической нагрузке,
влажными хрипами в нижних отделах легких. Сердечная
недостаточность обусловлена выраженной гипергидратацией,
метаболическими, в том числе электролитными нарушениями,
а также артериальной гипертензией.
На ЭКГ у 50 – 70% больных наблюдается диффузное
снижение процесса реполяризации, у 12-27% - признаки
гипертрофии левого желудочка, у 7-36% - коронарная
недостаточность. Наиболее выражены изменения ЭКГ у
больных нефротическим вариантом ОГН .
22. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЛАБОРАТОРНАЯ ДИАГНОСТИКА
1. Общий анализ крови.2. Общий анализ мочи.
3. Биохимия крови.
4. Суточная протеинурия
5. ЭКГ.
У подавляющего числа лиц с ОГН протеинурия умеренно
выражена и у ¾ из них не превышает 1г/сутки, у 14%
колеблется от 1 до 3г/сутки и только у 12% превышает этот
уровень.
Гематурия определяется у 81% больных с клинически
установленным диагнозом, у 7% - макрогематурия. При этом у
1/3 больных число форменных элементов не превышает 5 в
поле зрения, у 9% - от 6 до 10, а у 43% их число выше 10.
23. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Вопреки бытующему мнению, что лейкоцитурия характернатолько для пиелонефритов, у 64% больных ОГН отмечается
увеличение лейкоцитов в моче. В частности, при развернутой
форме лейкоцитурия более 10 в поле зрения отмечается в
55% случаев.
У 2/3 больных выявляется цилиндрурия, при этом наиболее
часто обнаруживаются гиалиновые, а у 1/3 больных – и
зернистые.
В периферической крови выявляется истинное снижение
количества эритроцитов и гемоглобина (у 10-15% больных).
СОЭ у 41% больных находится в пределах 20-40мм/час, у
остальных превышает эту величину. Одновременно у 5%
больных выявляются положительные острофазовые реакции
(СРБ, серомукоид, ДФА, повышение уровня фибриногена).
При развитии острой почечной недостаточности в крови
нарастает уровень мочевины, креатинина, содержание калия.
24. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЛЕЧЕНИЕ И УХОД
1. Режим.Строгий постельный режим до восстановления диуреза,
нормализации АД и ликвидации отёков.
Сухое тепло (шаль) на поясницу для улучшения
микроциркуляции.
2. Диета. Первые двое суток – голод, количество жидкости,
равное суточному диурезу. Учесть, что пациента может
беспокоить жажда.
С третьего дня - полностью бессолевая диета – стол № 7.
С 5 суток постепенно увеличиваем количество соли до 3 – 5
грамм. Объём жидкости рассчитывается по формуле –
суточный диурез + 400,0 (и + 500,0 на каждый градус при
повышении Т тела).
Количество белка ограничить до 60 граммов в сутки, причём
не менее половины белка должно быть полноценным. Жиры
ограничить.
25. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ЛЕЧЕНИЕ И УХОД
3. Принципы медикаментозной терапии:этиотропная - антибиотики;
патогенетическая – препараты, влияющие на иммунное воспаление
(НПВС, ГКС, цитостатики, Делагил, Плаквенил), препараты,
улучшающие микроциркуляцию (Гепарин, Трентал, Курантил,
Агапурин и так далее);
симптоматическая - диуретики, гипотензивные.
4. Реабилитация:
4.1. Диспансерное наблюдение в течение 3 – 5 лет.
4.2. Обязательный контроль общего анализа мочи (ОАМ):
первый месяц – 1 раз в 10 дней;
со второго – 2 раза в месяц;
с третьего - 1 раз в два месяца;
с шестого – 1раз в три месяца.
в последующие годы – 1 раз в четыре месяца.
4.3. Рекомендуется ЛФК.
4.4. Занятия спортом разрешаются врачом не ранее, чем через год.
26. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПРОГНОЗ
На прогноз ОГН влияют следующие факторы:1) возраст;
у детей более благоприятный прогноз, шансы на
выздоровление
у 50 – летних в два раза хуже, чем у 30 – летних
2) сроки госпитализации;
3) длительность существования и выраженность
экстраренальных симптомов; урологическая сопутствующая
патология отрицательно влияет на прогноз;
4) осложнения со стороны сердечно-сосудистой системы;
5) наличие эклампсии, летальность повышается в 2 раза.
6) анурия;
7) морфологический вариант гломерулонефрита.
27. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ИСХОД
Существует три возможных варианта исхода ОГН:выздоровление,
переход в хроническую стадию и
смерть.
Выделяют также выздоровление с «дефектом», когда
сохраняется один не очень чёткий симптом, например,
преходящая и умеренная протеинурия и эритроцитурия.
Выздоровление встречается при ОГН с частотой от 40-60%
случаев.
О переходе в хроническую стадию можно говорить, по данным
различных авторов, когда спустя 1-2 года сохраняются
клинические и лабораторные проявления гломерулонефрита.
Летальные исходы при ОГН отмечаются не более чем в 1%
случаев. Возможные причины смерти – острая сердечная
недостаточность,
эклампсия,
острая
почечная
недостаточность.
28. ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ ПРОФИЛАКТИКА
1) Избегатьпереохлаждения,
перегревания,
физического и умственного перенапряжения,
ночной работы,
длительного пребывания в вертикальном положении.
2) Вопросы трудоспособности и трудонаправленности решаются
ВТЭК.
3) Санаторно-курортное лечение при стойкой ремиссии.
4) Беременность противопоказана в течение 3 лет.
5) Санация очагов инфекции.
29. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
Хроническийгломерулонефрит
–
сборная
группа
заболеваний, разных по происхождению и морфологическим
проявлениям, характеризующихся поражением клубочкового
аппарата почек, канальцев и интерстиция, в результате чего
развиваются склероз почек (интерстиция и клубочков) и
почечная недостаточность.
ЭТИОЛОГИЯ
50 % - выявлено при случайном обследовании, беременности
и поступлении на работу (учёбу);
25 % - предшествовали простудные заболевания, в том числе
вирусная, стрептококковая инфекция;
доказана возможность развития ХГН при вирусном гепатите,
сифилисе, шистоматозе, хламидиозе, малярии;
в редких случаях - после вакцинации
30. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
ЭТИОЛОГИЯпусковым фактором могут быть:
- некоторые лекарственные препараты содержащие золото,
- антибиотики с нефротоксическим действием,
- органические растворители;
- вещества, содержащие ртуть, свинец, кадмий и другие металлы
В настоящее время широкое распространение получила точка
зрения
об
уменьшении
доли
неизлеченных
постстрептококковых острых форм в развитии ХГН. Это
связано с уменьшением «стрептококкового окружения»,
повышением роли других инфекций и более частым
развитием исходно-хронических форм гломерулонефрита
неясного происхождения.
В связи с этим широко обсуждаются вопросы генетической
предрасположенности.
31. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
развитие хронического гломерулонефрита (ХГН)иммунным воспалением клубочков почек.
Механизмы иммунного ответа организма:
А) иммунокомплексный
Б) антительный
обусловлено
Иммунокомплексный – повреждающим фактором являются
образующиеся иммунные комплексы (ИК) - для их образования
необходимо наличие антигена (АГ), в ответ на который
вырабатываются антитела (АТ), а последние, соединяясь с
антигенами, образуют иммунные комплексы:
- экзогенные источники АГ - продуцируются попадающими в организм
микроорганизмами, развиваются в ответ на лекарственные средства
(пеницилламин, препараты золота) или чужеродную сыворотку при
прививках);
эндогенные
внеклубочковые источники АГ - аутоиммунные
заболевания (антинуклеарный фактор при системной красной
волчанке, ревматоидный фактор при ревматоидном артрите),
опухолевые антигены (ГН развивается вторично на фоне основного
заболевания.
32. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ПАТОГЕНЕЗ
Антительный механизм иммунного ответа приводит к развитиюаутоиммунного гломерулонефрита:
на фоне патологической перестройки иммунной системы происходит
спонтанное образование антител к базальной мембране клубочков,
клеткам эндотелия, мезангиальным клеткам, клубочковому эпителию;
образующиеся
антитела сами способны повреждать основные
структурные образования клубочка и запускать каскад иммунновоспалительных реакций.
* По мнению профессора С.И. Рябова (Санкт-Петербург) развитие ХГН
обусловлено генетической неполноценностью Т - клеточного звена
иммунитета, которые осуществляют контроль за процессами
физиологической регенерации клеточных элементов клубочковой зоны.
У людей с дефицитом ранних форм Т-лимфоцитов развивается
безудержная клеточная пролиферация лимфоидных и других клеточных
элементов, которые выделяют факторы агрессии и повреждают
базальную мембрану (БМ). Продукты повреждения БМ становятся
аутоантигенами, в ответ на которые вырабатываются аутоантитела и
образуются иммунные комплексы, которые еще больше повреждают БМ
– процесс становится необратимым.
33. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ КЛАССИФИКАЦИЯ (С.И. Рябов, 2000 г.)
А. Морфологические формы.1. Пролиферативный: (очаговый или диффузный):
1.1. экстракапиллярный;
1.2. мембранозно-пролиферативный:
- с субэндотелиальными отложениями;
- с плотными депозитами;
- смешанный;
1.3. мезангиально-пролиферативный:
иммуннонегативный;
иммунопозитивный:
- с отложением JgG;
- с отложением JgM;
- сочетание различных отложений;
1.4. Jg-A нефропатия (болезнь Берже).
34. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ КЛАССИФИКАЦИЯ (С.И. Рябов, 2000 г.)
А. Морфологические формы.2. Минимальный.
3. Мембранозный (І, ІІ, ІІІ, ІVст.).
4. Фокально-сегментарный гломерулосклероз.
5. Склерозирующий (фибробластический).
Б. Клинические варианты (проявления).
1. Изолированные проявления в моче (гематурия, протеинурия).
2. Сочетание изменений в моче с повышением артериального
давления (вторичная, симптоматическая гипертензия) –
гипертоническая форма.
3. Нефротический синдром – отечная форма.
4.Сочетание нефротического синдрома с артериальной
гипертензией - отечно-гипертоническая форма.
В. Типы течения.
1. Редкие обострения.
2. Обострения каждые 4-7 лет.
3. Обострения каждые 1-3 года.
Г. Функциональное состояние почек.
35. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Клинические проявления ХГН зависят от:варианта течения заболевания;
стадии заболевания (обострение, ремиссия);
наличия осложнений.
В стадии обострения хронический гломерулонефрит клинически похож на
острый гломерулонефрит.
В стадии ремиссии - гипертонический вариант ХГН клинически
проявляется стойким повышением АД.
Нефротический вариант ХГН в стадии ремиссии проявляется
умеренными отёками, периодической протеинурией, гематурией.
При гематурическом варианте наблюдается постоянная гематурия.
Латентный вариант в стадии ремиссии может вообще не проявляться, а
при обострении характеризуется стертой, малосимптомной клиникой.
При смешанном варианте – могут встречаться различные синдромы,
характерные для гломерулонефрита.
При наличии осложнений добавляются клинические проявления
имеющегося осложнения.
36. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
ХГН характеризуется сочетанием трёх основных синдромов:мочевого,
гипертензионного,
отёчного.
Изменения со стороны мочи характеризуются:
преходящей (чаще стабильной) протеинурия – величина колеблется
при разных морфологических формах гломерулонефрита. Важно
определить величину протеинурии не только в разовых порциях мочи,
но и в суточной, так как этот показатель лучше отражает величину
потери белка;
эритроцитурия
- постоянный симптом ХГН, особенно при
обострении заболевания при любых морфологических формах
нефрита;
цилиндрурия.
* Лейкоцитурия не характерна для больных гломерулонефритом, тем не
менее она всегда (или почти всегда) встречается при развитии
нефротического синдрома.
37. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Повышение артериального давленияособенностью почечной гипертензии является - высокие цифры
артериального
давления,
особенно
диастолического,
плохо
поддающегося лечению.
Нефротический синдром:
идиопатический НС связан с началом процесса, обострением
заболевания или развивается в его терминальной стадии; выявляется
в 90-100% случаев при фокально-сегментарном гломерулосклерозе,
экстракапиллярном, мезангио-пролиферативном гломерулонефрите
(основными клиническими проявлениями НС являются массивные
генерализованные отёки, в том числе и полостные; лабораторные
признаки НС - выраженная протеинурия (>3-4г/л), цилиндрурия,
гипопротеинемия, гиперлипидемия; суточная потеря белка при НС
может достигать 20-30г);
вторичный НС часто развивается при различных инфекциях,
тромбозе почечных сосудов, после приёма некоторых лекарственных
препаратов.
38. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ИСХОД. ТИПЫ ТЕЧЕНИЯ
Исходом ХГН может быть :ремиссия:
- полная
- неполная
- частичная
смерть.
Выделяют три типа течения:
1) редкие обострения (не чаще 1 раза в 8 лет);
2) умеренно частые (каждые 4-7 лет);
3) частые обострения (1 раз в 1-3 года) или непрерывное
рецидивирование
(неполное
исчезновение
признаков
обострения под влиянием лечения на 1-2 года или постоянное
их сохранение на протяжении всего известного периода
болезни).
39. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ИСХОД. ТИПЫ ТЕЧЕНИЯ
Критерии обострения для различных клинических вариантов ХГН:при варианте с изолированным мочевым синдромом
- увеличение протеинурии и эритроцитурии в 8-10 раз в разовых
анализах мочи, тогда как суточная потеря белка увеличивается не
менее чем на 1г;
для нефротического и гипертонического вариантов болезни:
- появление нефротического синдрома, резкое и стойкое повышение
артериального давления, нарастающие протеинурия и эритроцитурия
в разовых анализах мочи более чем в 10 раз;
Признаки прекращения обострений ХГН:
исчезновение нефротического синдрома, нормализация или снижение
до обычных цифр артериального давления, возвращения к обычным
величинам протеинурии и эритроцитурии:
А) полная ремиссия: регрессия нефротического синдрома и снижение
суточной протеинурии до 0,3г, тогда как эритроцитурия уменьшается в
8-10 раз (в разовых порциях мочи);
Б) неполная ремиссия подразумевает суточную потерю белка до 1г, а
количество эритроцитов в разовых порциях мочи не превышает 5-15.
40. ЭКСТРАКАПИЛЯРНЫЙ ДИФФУЗНЫЙ ПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
МКБ-10 - диффузный серповидный гломерулонефрит;злокачественный, быстропрогрессирующий;
установить
этиологический фактор невозможно, предшествует
инфекционное заболевание (ангина), резкое переохлаждение;
заболевание начинается остро;
у половины больных выявляется олигурия;
бурно и рано развиваются отёки, которые быстро прогрессируют;
прибавка массы тела уже в первую неделю заболевания составляет 6
– 10 кг;
самочувствие резко ухудшается, беспокоит сильная головная боль,
бессонница, сильная жажда;
в клинике - нефротический синдром и/или плохо корригируемая
гипертензия;
симптомы почечной недостаточности - прогрессируют.
Уровень выживания при гипертонической форме равняется 1,7 месяца, а
при нефротической – 10 месяцев.
41. МЕЗАНГИАЛЬНО – ПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
встречается наиболее часто и характеризуется увеличением числамезангиальных клеток:
первичный (идиопатический)
- диффузным с отложением JgG,
- диффузный с отложением JgM,
- диффузный с отложением JgA (болезнь Берже);
вторичный (при системной красной волчанке, болезни ШенлейнГеноха, синдроме Альпорта).
МзПГН с отложением JgG
1/3-1/2 больных связывают начало заболевания с инфекцией;
30 - 50% начало заболевания острое, хотя в дальнейшем заболевание
в течение многих лет протекает бессимптомно;
больные предъявляют незначительное количество жалоб, считая себя
практически здоровыми;
только у 10-30% больных - встречаются отёки, локализуются на лице и
проходят без какой-либо специфической терапии;
только у 16-25% артериальное давление превышает 160 мм.рт.ст.,
при этом легко поддаётся терапии;
42. МЕЗАНГИАЛЬНО – ПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
Лабораторные показатели:у 70-90% больных содержание белка в разовых порциях мочи не
превышает 1г/л, суточная протеинурия у 60% больных составляет
менее 1г/л.
лейкоцитурия не характерна, эритроцитурия умеренная.
цилиндры выявляются в моче у 50-70% больных, гиалиновые в 2 раза
чаще зернистых.
МзПГН с отложением JgM
встречается в 5% среди больных МзПГН
характеризуется тяжёлым течением и плохим прогнозом;
чаще встречается у мужчин и протекает с нефротическим синдромом
(у 60-80% больных);
характерна выраженная протеинурия (более 3-5 г/сут).
обычно выявляется ІІІ тип течения - нефротический синдром
постоянно рецидивирует, приводя к почечной недостаточности.
43. МЕЗАНГИАЛЬНО – ПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
МзПГН с отложением JgA (болезнь Берже)характеризуется очаговостью
и сегментарностью
поражения
клубочков, а также отложение лёгких цепей JgA в мезангии;
клиническая картина болезни разнообразна - клиническим
эквивалентом болезни является изолированный мочевой синдром с
гематурией, редко – гипертензия;
отёки не характерны для первых лет течения болезни;
характерной особенностью является выраженная гематурия:
- макрогематурия выявляется в 40-60% случаев (особенно у детей)
- у 90% больных характер гематурии – рецидивирующий;
при длительной гематурии развивается слабость, адинамия, шум в
ушах, обморочные состояния, бледность кожи;
у 10-15% больных отмечается умеренное повышение АД;
течение
заболевания
рецидивирующее
и
постепенно
прогрессирующее, уже через 8 лет отмечается снижение клубочковой
фильтрации;
конечным этапом заболевания является почечная недостаточность.
44. МЕМБРАНОЗНО – ПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
обычно развивается у лиц молодого возраста, чаще всего до 30 лет;этиологические факторы неизвестны (в 30% случаев изменениям
почек предшествует инфекция, часто вирусная - гепатит С и В);
морфологически характерны поражения клубочков с изменением
мезангиального матрикса, отложением фибрина, комплемента и
иммуноглобулинов в мезангии и вторичное изменение базальной
мембраны.
Клинические проявления МПГН:
только у 12% выявляется изолированный мочевой синдром;
у 15% - вторичная артериальная гипертензия,
у 73% больных - нефротический синдром;
течение МПГН прогрессирующее с частыми обострениями;
прогноз обычно неблагоприятный;
у подавляющего числа больных почечная недостаточность
развивается в первые 5 лет течения заболевания
45. МЕМБРАНОЗНЫЙ ГЛОМЕРУЛОНЕФРИТ
характеризуется поражением базальной мембраны клубочка,приводящим к ее повышенной проницаемости для белков. Мембрана
сначала утолщается, затем местами истончается, развивается
склероз клубочков;
у ¾ больных - нефротическим синдромом (с возможным повышением
АД), что определяет течение и исход болезни.
ГЛОМЕРУЛОНЕФРИТ С МИНИМАЛЬНЫМИ
ИЗМЕНЕНИЯМИ
характерен
выраженный
диссонанс
между
минимальными
морфологическими изменениями в гломерулярной зоне и бурными
клиническими проявлениями;
наиболее частые причины: применение препаратов золота, лития,
отдельных антибиотиков, наркотиков (героин), нестероидных
противовоспалительных препаратов; на фоне некоторых заболеваний:
новообразования
(карцинома
легких),
лимфогрануломатоз,
туберкулёз, стеноз почечных артерий и др.;
клиническая картина сводится к наличию типичного нефротического
синдрома, который развивается остро и протекает очень бурно;
у 10-20% обнаруживается преходящая артериальная гипертензия;
в моче – высокая (более 3 г/сутки) протеинурия, обычно селективная;
в крови - гипоальбуминемия и гиперлипидемия.
46. ФОКАЛЬНО – СЕГМЕНТАРНЫЙ ГЛОМЕРУЛОСКЛЕРОЗ
характеризуется развитием гиалиноза в отдельных сегментахсосудистого пучка клубочков, расположенных главным образом
в кортикальной зоне почки;
клиническая картина хорошо выражена и определяется обычно
двумя синдромами - нефротическим и гипертензионным;
при осмотре: бледность кожных покровов и наличие
распространенных отёков,
изменения
со
стороны
сердечно-сосудистой
системы
определяются высокими цифрами АД, которое у половины
больных превышает 200 мм.рт.ст.;
лабораторно выявляется высокая, обычно неселективная
протеинурия, которая держится стойко и мало поддается
лечению, гематурия;
характерно быстро прогрессирующее течение, приводящее к
развитию почечной недостаточности;
терапия стероидными гормонами малоэффективна.
47. СКЛЕРОЗИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ
является сборной группой, куда входят все описанные вышеформы в финальном периоде процесса;
клинически для склеротической стадии ГН характерно
увеличение числа больных с нефротическим синдромом;
при этом в 2 раза сокращается число лиц с изолированными
изменениями мочи;
в то же время становится более высоким и стойким
артериальное давление: в два раза возрастает число больных
с цифрами АД выше 180/110 мм рт.ст.
Таким образом, появление склеротических изменений в клубочках
и интерстиции характеризуется при всех морфологических
формах гломерулонефрита однотипными чертами – развитием
нефротического синдрома и озлокачествлением гипертензии на
фоне стойких и выраженных изменений со стороны мочи.
Рентгенологически и при ультразвуковом исследовании
размеры почек уменьшаются.
48. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ
1. Общий анализ крови.2. Общий анализ мочи.
3. Проба по Зимницкому.
4. Суточная протеинурия.
5. Проба Реберга.
6. Проба с сухоядением.
7. Ортостатическая проба.
8. Биохимия крови.
9. ЭКГ
10. УЗИ.
11. Нефробиопсия.
* Подготовка к дополнительным обследованиям, проводимых при данной
патологии для дифференциальной диагностики и мониторинга лечения с
учётом проблем пациента (основываться на протоколах подготовки к
исследованиям).
49. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ЛЕЧЕНИЕ И УХОД
1. Режим – определяется стадией заболевания, вариантомтечения и наличием осложнений. Обычно - щадящий, зависит
от величины АД, выраженности отёков и почечной
недостаточности.
2. Диета – стол № 7. Диета направлена на нормализацию массы
тела, так как ожирение ведёт к прогрессированию заболевания,
коррекцию АД, потерь белка и осложнений медикаментозной
терапии.
3. Принципы медикаментозной терапии
3.1. Лечение обострения (смотри острый гломерулонефрит).
3.2. Лечение вне обострения, которое включает в себя:
- поддерживающую иммуносупрессивную терапию (НПВС, ГКС,
цитостатики),
- препараты препятствующие тромбообразованию и улучшающие
микроциркуляцию (гепарин, курантил, трентал и т.д.),
- симптоматические средства (гипотензивные, диуретики и т.д.).
50. ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ ЛЕЧЕНИЕ И УХОД
4. Реабилитация:Диспансерное наблюдение. Частота осмотров зависит от
варианта, тяжести и от стадии заболевания, а также от наличия
ХПН и интеркуррентных заболеваний (ОРЗ, травма и т.д.), но
не реже 1 раза в 3 месяца.
Вопросы трудоспособности и трудонаправленности решаются
ВТЭК.
Обязательно закаливание, занятия ЛФК.
ПРОФИЛАКТИКА
обязательна санация очагов хронической инфекции кариозные зубы, тонзиллит, синусит и так далее.
избегать переохлаждения, перегревания, физического и
умственного перенапряжения, ночной работы, длительного
пребывания в вертикальном положении, контактов с большим
количеством людей (высок риск присоединения инфекции).















































 medicine
medicine