Similar presentations:
Острая дыхательная недостаточность
1.
ОСТРАЯДЫХАТЕЛЬНАЯ
НЕДОСТАТОЧНОСТЬ
2.
Дыхательнаясистема
3.
Дыхание - это совокупностьфизиологических процессов,
включающих газообмен
между организмом и
окружающей средой и
сложную цепь
биохимических реакций с
участием кислорода
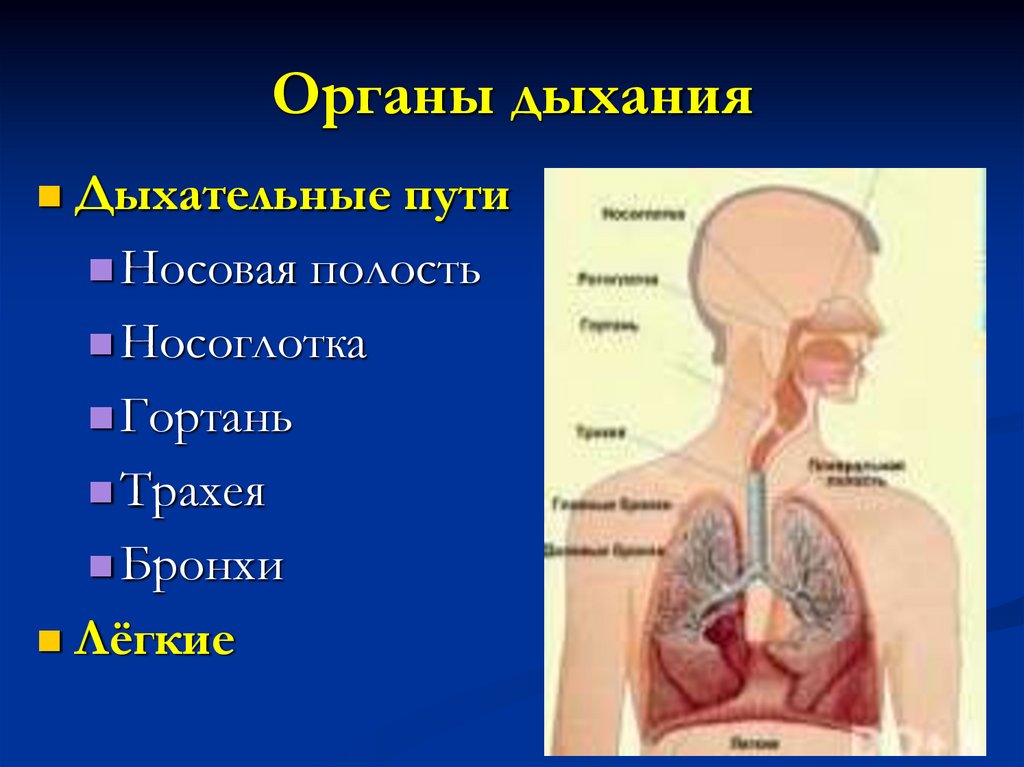
4. Органы дыхания
Дыхательные путиНосовая полость
Носоглотка
Гортань
Трахея
Бронхи
Лёгкие
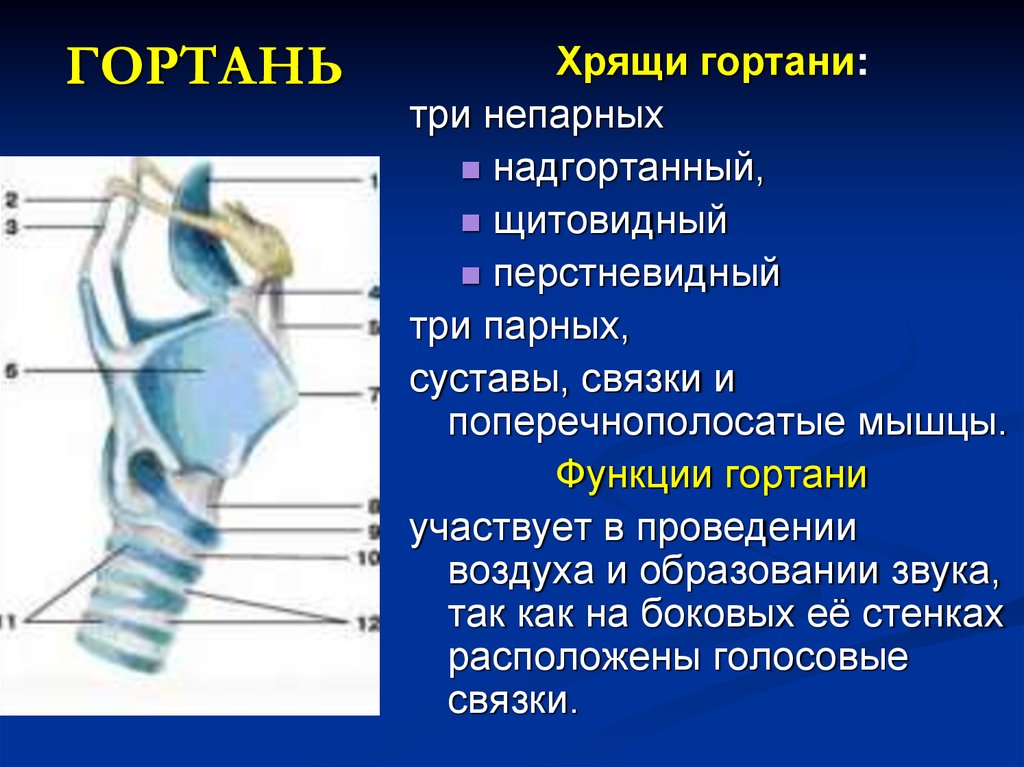
5. ГОРТАНЬ
Хрящи гортани:три непарных
надгортанный,
щитовидный
перстневидный
три парных,
суставы, связки и
поперечнополосатые мышцы.
Функции гортани
участвует в проведении
воздуха и образовании звука,
так как на боковых её стенках
расположены голосовые
связки.
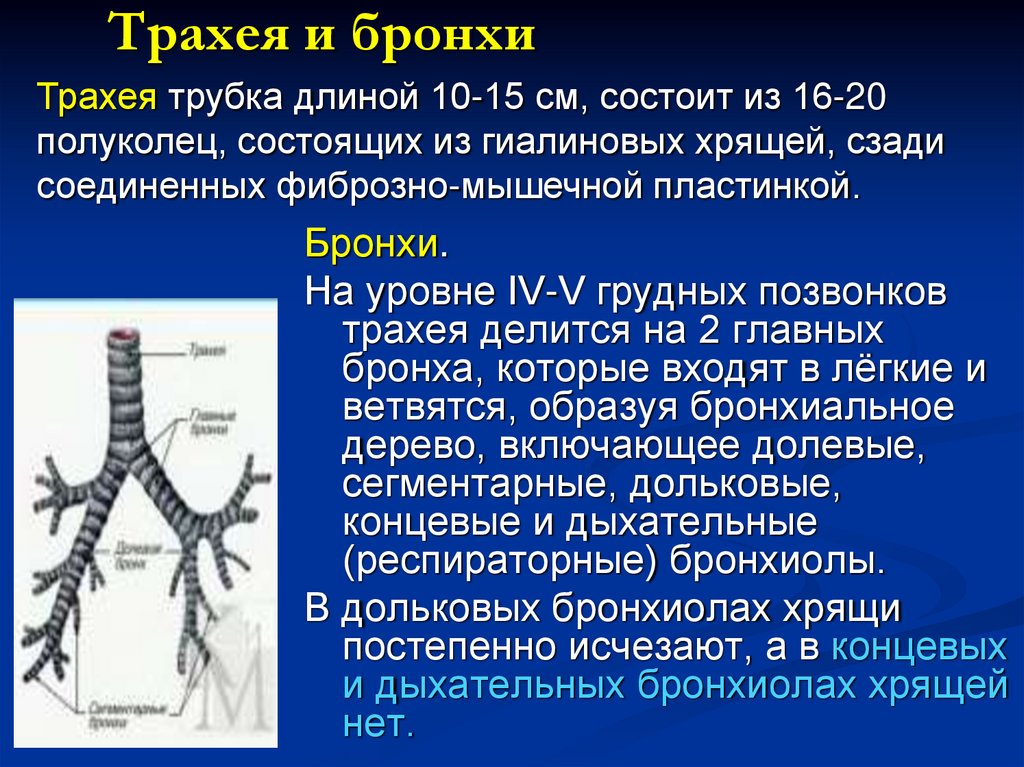
6. Трахея и бронхи
Трахея трубка длиной 10-15 см, состоит из 16-20полуколец, состоящих из гиалиновых хрящей, сзади
соединенных фиброзно-мышечной пластинкой.
Бронхи.
На уровне IV-V грудных позвонков
трахея делится на 2 главных
бронха, которые входят в лёгкие и
ветвятся, образуя бронхиальное
дерево, включающее долевые,
сегментарные, дольковые,
концевые и дыхательные
(респираторные) бронхиолы.
В дольковых бронхиолах хрящи
постепенно исчезают, а в концевых
и дыхательных бронхиолах хрящей
нет.
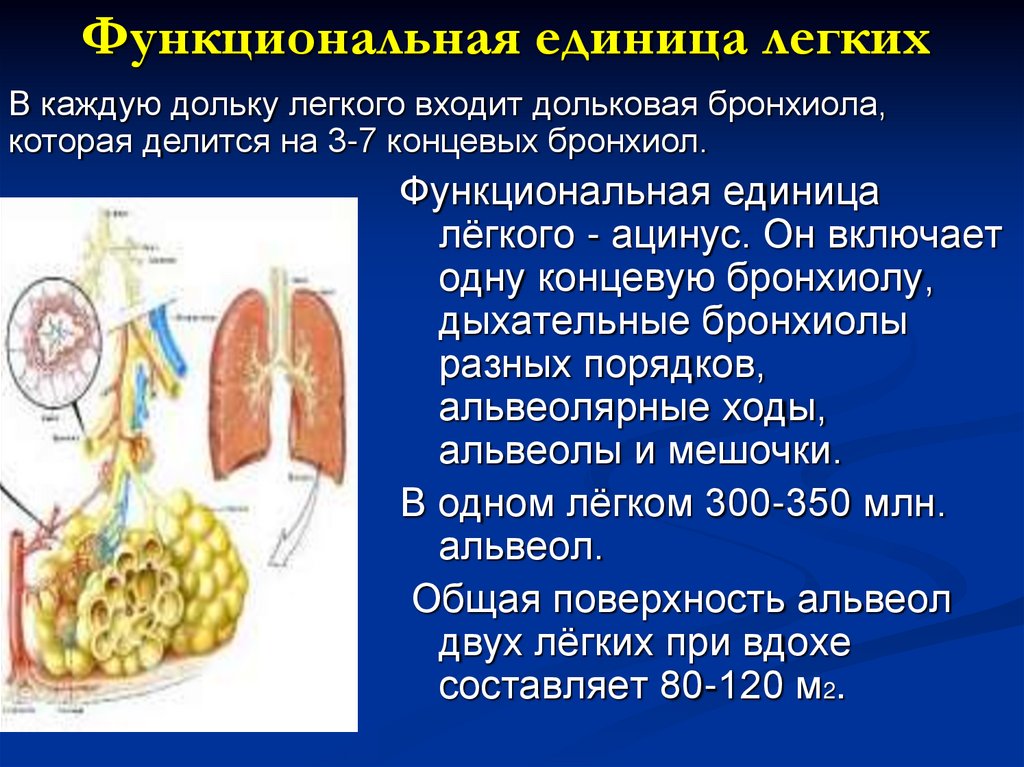
7. Функциональная единица легких
В каждую дольку легкого входит дольковая бронхиола,которая делится на 3-7 концевых бронхиол.
Функциональная единица
лёгкого - ацинус. Он включает
одну концевую бронхиолу,
дыхательные бронхиолы
разных порядков,
альвеолярные ходы,
альвеолы и мешочки.
В одном лёгком 300-350 млн.
альвеол.
Общая поверхность альвеол
двух лёгких при вдохе
составляет 80-120 м2.
8. Альвеолы. Сурфактант
Стенка альвеолы состоит из1 слоя эпителиальных
клеток, расположенных на
базальной мембране.
В альвеолах два вида клеток:
одни участвуют в
газообмене, другие
вырабатывают на
внутреннюю поверхность
альвеол сурфактант.
9.
Функции сурфактанта:1.поддерживает поверхностное натяжение
альвеолы, ее способность к раздуванию при
вдохе и противодействует спадению при
выдохе;
2.предотвращает слипание (ателектаз) альвеол;
3.обладает бактерицидными свойствами;
4.защищает альвеолы от действия перекисей и
окислителей;
5.облегчает диффузию кислорода из альвеол в
кровь;
6.увеличивает ЖЕЛ;
7.содержит клетки – макрофаги, участвующие в
фагоцитозе.
10. Этапы дыхания
1. Внешнее дыхание, два этапа:а) вентиляция лёгких;
б) газообмен в лёгких;
2. Транспорт газов кровью;
3. Газообмен между кровью и тканями;
4. Тканевое дыхание.
11. Внешнее дыхание
Вентиляция легкихПроисходит в результате периодических
изменений объема грудной клетки.
Основные дыхательные (инспираторные)
мышцы - диафрагма и наружные косые.
Вдох - смещением вниз диафрагмы - объём
грудной полости увеличивается в
вертикальном направлении. Сокращение
наружных межрёберных мышц увеличивает
объем грудной полости в сагиттальном и
фронтальном направлениях.
При глубоком вдохе участвуют
вспомогательные мышцы шеи, груди, спины.
12. Внешнее дыхание
Выдох происходит пассивно.Обеспечивают его: масса грудной клетки;
эластическая тяга легких и скрученных во
время вдоха реберных хрящей; давление
органов брюшной полости.
В результате воздух в альвеолах сжимается и
выходит наружу.
В активном выдохе участвуют внутренние
межреберные мышцы и мышцы живота.
При попадании в плевральную полость воздуха
легкие сжимаются и газообмен прекращается
– наступает пневмоторакс.
13. Газообмен в лёгких
За счёт разницы концентраций через стенкикапилляров и альвеол идёт диффузия
газов.
Кровь насыщается кислородом и становится
артериальной.
Одновременно углекислый газ проникает в
альвеолы
14. Легочные объемы и емкости
Спирометрия и спирография.1. Частота дыхания (ЧД) – 12-18 в
минуту.
2. Дыхательный объем (ДО) – 500 мл
воздуха за один спокойный вдох или
выдох.
3. Минутный объем дыхания (МОД) –
количество воздуха, поступившее в
легкие за 1 минуту.
МОД = ДО х ЧД.
В покое МОД=6-8 л/мин.
15.
16.
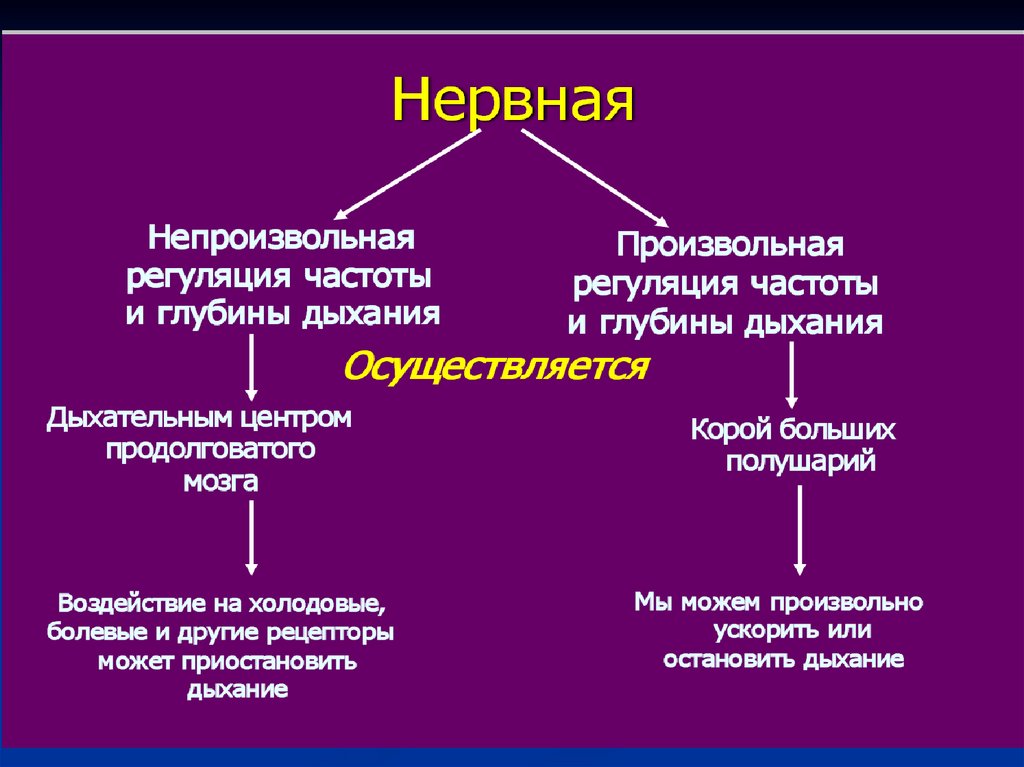
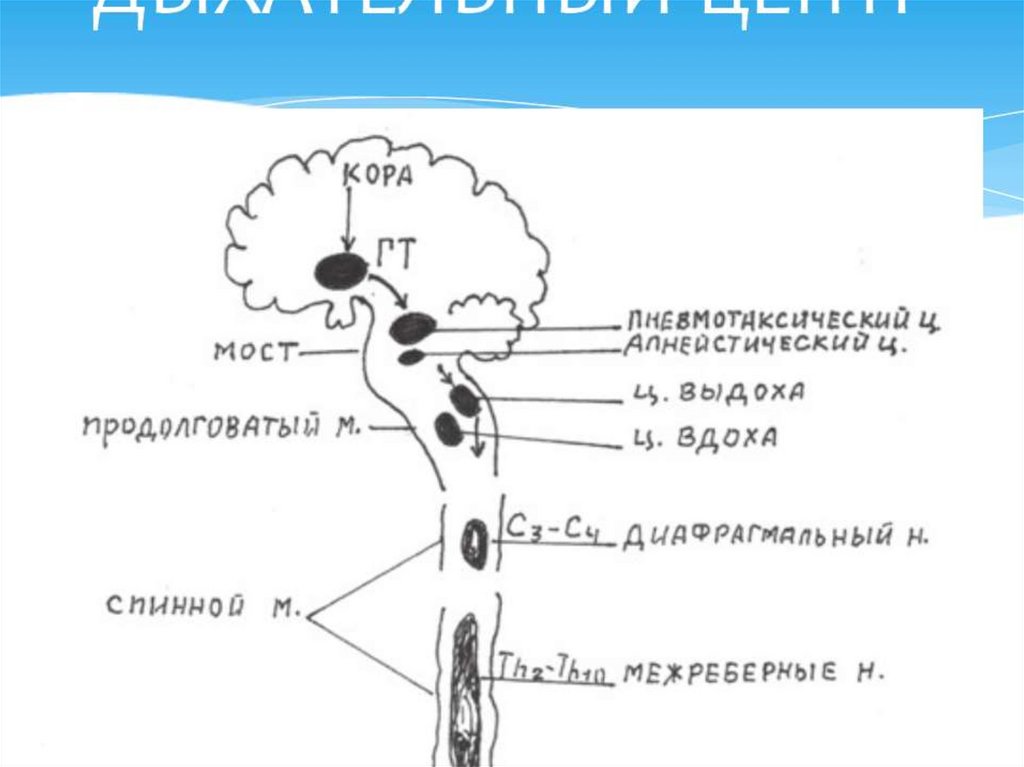
17. Дыхательный центр
1) Продолговатый мозг: включаетотдел вдоха (инспираторный)
отдел выдоха (экспираторный).
2) Варолиев мост: включает
центр пневмотаксиса, который переключает фазы
вдоха и выдоха, и
апнейстический центр, который увеличивает глубину
дыхательных движений.
3) Спинной мозг получает импульсы от продолговатого,
которые идут к диафрагме и межрёберным мышцам.
4) Гипоталамус регулирует дыхание при физической работе;
осуществляет связь дыхания с обменом веществ и
терморегуляцией в организме.
5) Лимбическая система связывает дыхание с вегетативной
регуляцией органов и с эмоциями.
6) Кора больших полушарий регулирует дыхание во время
разговора, дублирует автоматизм дыхательного центра.
18.
19. Рефлекторная регуляция.
В дыхательной системе 4 типа рецепторов:а) Рецепторы верхних дыхательных путей. Реагируют на
механические и химические стимулы, вызывая кашель,
чихание и бронхоспазм.
б) Ирритантные рецепторы в гортани, трахеи и бронхах
реагируют на пыль, дым, холодный воздух, пары химических
веществ. В результате сужаются бронхи и возникает частое
поверхностное дыхание.
в) Рецепторы растяжения – механорецепторы - расположены
в гладких мышцах трахеи и бронхов - реагируют на
растяжение легких. С них возникает тормозящий рефлекс:
прекращается вдох и начинается выдох.
г) Юкстакапиллярные рецепторы находятся в капиллярах и
интерстиции альвеол - реагируют на застой крови в
капиллярах и увеличение жидкости в межклеточном
пространстве, вызывая одышку.
20.
21. Гуморальная регуляция
Газообмен зависит от трех параметровкрови: РО2, рН и РСО2.
Эти параметры влияют через
хеморецепторы: периферические и
центральные.
Стимулируют лёгочную вентиляцию:
гипоксемия (снижение РО2),
ацидоз (снижение рН),
гиперкапния (повышение РСО2)
22. Регуляция просвета бронхов
1. Нервная регуляция.Просвет бронхов регулирует вегетативная
НС:
А) парасимпатическая (N. vagus) - через
АХ сужает бронхи (к концу выдоха гладкие
мышцы бронхов сокращаются);
Б) симпатическая - через адреналин
надпочечников (β2-адренорецепторы)
расширяет бронхи (при вдохе гладкие
мышцы стенок бронхов расслабляются).
23. Регуляция просвета бронхов
2. Гуморальная регуляция:Гистамин (через Н1 рецепторы),
серотонин, брадикинин
– сужают бронхи;
Гистамин (через Н2 рецепторы),
глюкокортикоиды, адреналин
– расширяют бронхи.
24.
Остраядыхательная
недостаточность
25. Определение
Острая дыхательная (респираторная)недостаточность (ОДН) – быстро нарастающее
(время развития несколько минут/дней) тяжелое
патологическое состояние больного,
обусловленное несоответствием системы
внешнего дыхания метаболическим
потребностям организма для поддержания
нормального парциального напряжения
кислорода и углекислого газа в артериальной
крови.
26.
Острая дыхательнаянедостаточность
— нарушение газообмена между
окружающим воздухом и
циркулирующей кровью
с наличием гипоксемии и/или
гиперкапнии.
Т.е. нарушения на уровне внешнего
дыхания
27. Классификация ОДН
1. Этиологические.2. Патогенетические.
3. Клинические.
4. По степени тяжести
28. По этиологии
- центрального генеза- при обструкции дыхательных путей
- смешанного генеза
29. По этиологии и патогенезу
1. Обструктивная - наблюдается призатруднении
прохождения
воздуха
по
воздухоносным путям – трахее и бронхам
(бронхоспазм, воспаление, инородные тела,
стриктуры и сдавления бронхов и трахеи
опухолью и т. д.)
При этом страдают функциональные
возможности аппарата внешнего дыхания:
затрудняется полный вдох и особенно выдох,
ограничивается частота дыхания.
30. По этиологии и патогенезу
2. Рестриктивная (или ограничительная)характеризуется ограничением способности
легочной ткани к расширению и спаданию.
Встречается
при
экссудативном
плеврите, пневмотораксе, пневмосклерозе,
спаечном процессе в плевральной полости,
ограниченной
подвижности
реберного
каркаса, кифосколиозе и т.д.
Дыхательная недостаточность при этих
состояниях развивается из-за ограничения
максимально возможной глубины вдоха.
31. По этиологии и патогенезу
3. Комбинированная (смешанная) сочетаетпризнаки обструктивного и рестриктивного
типов с преобладанием одного из них.
Развивается при длительном течении
сердечно-легочных заболеваний
32. По этиологии и патогенезу
4. ГемодинамическаяРазвивается
при
циркуляторных
расстройствах (например, тромбоэмболии),
ведущих к невозможности вентиляции
блокируемого участка легкого.
33. По этиологии и патогенезу
5. Диффузная.Развивается
при
нарушении
проникновения газов через капиллярноальвеолярную мембрану легких при ее
патологическом утолщении.
34.
К обструктивной относятся закупоркадыхательных путей:
аспирация инородных тел, рвотных масс,
крови или других жидкостей;
западение языка;
аллергический отек гортани;
ларингоспазм, приступ удушья и
астматический статус при бронхиальной
астме;
35.
К рестриктивной:тромбоэмболия легочных артерий,
массивные пневмонии, отек легких,
пневмоторакс, массивный плевральный
выпот,
травма грудной клетки, паралич
дыхательных мышц при полиомиелите,
ботулизме, столбняке, травмах спинного
мозга, при введении миорелаксантов;
поражения дыхательного центра при
черепно-мозговых травмах,
нейроинфекциях, отравлениях
наркотиками и барбитуратами.
36.
По этиологии и патогенезуОстрая дыхательная недостаточность
(ОДН) может развиться по:
вентиляционному типу ОДН — нарушение
легочной вентиляции
паренхиматозному (диффузионному) типу
ОДН — нарушение диффузии O2 и СО2
через альвеоло-капиллярную мембрану
(пневмония, отек легких и пр.). (5 тип)
смешанному типу ОДН - сочетании двух
механизмов (коллапс легкого, ателектаз
при обтурации трахеобронхиального
дерева и пр.)
37. Этиологическая классификация ОДН
первичная ОДН,вторичная ОДН,
смешанная форма ОДН.
38.
Первичная ОДН - характеризуется нарушениемдоставки кислорода в альвеолы из-за
повреждения системы внешнего дыхания.
При вторичной ОДН страдает транспорт
кислорода из альвеол к тканям, так как
происходит развитие патологических процессов
в системах, которые не относятся
непосредственно к органам дыхания, в первую
очередь развивается декомпенсация
кровообращения.
Смешанная ОДН сопровождается сочетанием
артериальной гипоксемии и гиперкапнии.
39. КЛИНИЧЕСКАЯ КАРТИНА
Жалобы и клинические симптомынеспецифичны
зависят от заболевания, которое
привело к развитию ОДН
40. Клиника проявляется
Одышка или удушье (признак ОДН - увеличениеЧДД более 24 – 25 в1 мин.;
ЧДД 27 - 30 в 1 мин. указывает на тяжелую ДН;
превышает 35 в 1 минуту - крайне тяжелая ОДН;
10 и менее -предвестник остановки дыхания.
Участие вспомогательных мышц в акте дыхания.
Цианоз кожи и слизистых оболочек
Тахикардия или сердечные аритмии;
Нарушения сознания (заторможенность вплоть
до комы или возбуждение);
Артериальная гипотензия (в тяжелых случаях).
41. Одышка проявляется: Жалобами на затруднение дыхания или/и нарушением 1. частоты дыхания 2. глубины дыхания 3. ритма дыхания
или/иснижением SpO2
При любых проявлениях ОДН отмечается
выраженный цианоз слизистых.
42. Инструментальные методы исследования
Регистрация электрокардиограммыПульсоксиметрия
43. При лабораторных исследованиях - признаки ОДН
1. Гипоксия (пониженное содержаниекислорода в организме или тканях).
2. Гиперкапния (избыточное
количество CO2 в крови)
3. Гипоксемия (пониженное
содержание кислорода в крови)
44. Классификация дыхательной недостаточности по степени тяжести:
Норма: paO2 = 80-100 мм рт.ст. (SpO2 ≥ 95 ммрт.ст.)
I степень (умеренная) - paO2 = 60-79 мм рт.ст.
(SpO2 =90-94%)
II степень (выраженная) - paO2 = 40–59 мм
рт.ст. (SpO2=76-89%)
III степень (тяжелая) - paO2 <40 мм рт.ст. (SpO2
≤ 75%)
Гипоксемическая кома – 39-30 мм рт.ст.
45.
Стадии ОДН1-ая стадия (степень)
Сознание сохранено, беспокойство,
эйфория,
бледность кожи, влажность, акроцианоз.
ЧДД 20-30 в 1мин.
ЧСС - 100-110 в 1мин,
АД в пределах нормы или несколько
повышено.
46.
Стадии ОДН2-ая стадия
• Сознание нарушено, часто
психомоторное возбуждение, возможно,
потеря сознания,
• кожа цианотичная, иногда в сочетании с
гиперемией, профузный пот.
• ЧДД - 30-40 в 1мин,
• ЧСС-120-140 в 1мин,
• АД повышено.
47.
Стадии ОДН3-я стадия
• Сознание отсутствует, клонико-тонические
судороги, расширение зрачков с отсутствием
реакции на свет, пятнистый цианоз.
• Часто переход тахипноэ в брадипноэ.
• АД понижено.
• ЧСС больше 140 в 1мин,
• возможно появление мерцательной
аритмии.
48. Дифференциальная диагностика
Приступ бронхиальной астмы• Свистящие хрипы со сниженной пиковой скоростью выдоха
(ПСВ)
• Бронхообструкция частично или полностью обратима
• Похожие
приступы
в
анамнезе,
купировавшие
бронходидилататорами
• Сезонные изменения симптоматики и ее изменения в течении
суток
• Приступы, провоцируются контактом с аллергеном или
неспецифическими раздражающими внешней среды
• Нарушения сна вследствие одышки и свистящего дыхания
49. Дифференциальная диагностика
Острая сердечная недостаточность (отек легких)Заболевания сердца в анамнезе, характерные
изменения ЭКГ, двусторонние влажные хрипы
Пенистая мокрота
Пневмония
Лихорадка
Продуктивный кашель
Боль в грудной клетке плеврального характера
50. Дифференциальная диагностика
Обострение ХОБЛХОБЛ в анамнезе: выделение мокроты ежедневно
в течение 3 месяцев в году более 2 лет,
увеличение вязкости и количества отделяемой
мокроты, появление гноя в мокроте
Свистящее дыхание с уменьшением ПСВ
ТЭЛА
Боль в груди плеврального или неплеврального
характера
Кровохарканье
Наличие
факторов
риска
венозной
тромбоэмболии
51. Дифференциальная диагностика
ПневмотораксВнезапно возникшая одышка у практически
здоровых молодых людей
Одышка возникает после проведения инвазивных
процедур (например катетеризации подключичной
вены, пункции плевральной полости)
Тампонада сердца
Боль в груди, набухание шейных вен
Парадоксальный пульс (снижение САД при вдохе
более чем на 20 мм рт.ст.)
52. Дифференциальная диагностика
Обструкция гортаниВдыхание дыма или прием едких веществ в анамнезе
Отек неба или языка
Симптомы острой аллергии
Трахеобронхиальная обструкция
Стридорозное (шумный вдох) или монофоническое
свистящее дыхание(«писк» на выдохе)
Рак бронха в анамнезе
Попадание инородного тела в дыхательные пути в
анамнезе
Свистящее
дыхание
не
купируется
бронходилататорами
53. Дифференциальная диагностика
Гипервентиляционный синдром (паническиерасстройства)
Чаще возникает в молодом возрасте, больной
испытывает чувство страха и ощущение
нехватки воздуха
Нередко сопровождается головокружением,
парестезией Часто связан с приемом больших
доз алкоголя. Приступ выглядит драматично, но
не опасен и заканчивается, как правило,
самопроизвольно
54. Лечение - цель
1.2.
3.
По возможности - устранить причину
острой дыхательной недостаточности.
Общие мероприятия (положение больного,
санация дыхательных путей, обеспечение
венозного доступа).
Симптоматическая терапия (ингаляция
кислорода, ИВЛ и другие мероприятия в
зависимости от клинических симптомов).
55. Мероприятия
ингаляция увлажненного кислорода 1-4 л вминуту;
одновременно ингаляции сальбутамола 2,5 мл
(2,5мг) или 3-4мл (60-80 капель) раствора
беродуала или пульмикорта через небулайзер.
преднизолон внутривенно 90-120мг или внутрь
20-30мг либо другой ГКС в дозе, эквивалентной
преднизолону
При невозможности указанного лечения ингаляции через спейсер одного из препаратов
дозированный аэрозоль сальбутомола или
фенотерола 400-800мкг (4-8 доз), или беродуала
до 20 доз;
56.
При крайне тяжелом состоянии, больногоинтубируют и проводят ИВЛ в принудительном
режиме.
Для перевода пациента на ИВЛ на
догоспитальном этапе следует считать снижение
SpO2 ниже 85 %.
Апноэ или дыхание менее 6-8 вдохов в минуту.
Тахипноэ свыше 35 вдохов в минуту (быстро
прогрессирующая усталость дыхательной
мускулатуры и угроза наступления апноэ).
Острая нестабильность гемодинамики, остановка
сердечной деятельности.
Быстро нарастающая ДН, резистентная к
ингаляции кислорода.
Нарастающее угнетение сознания у пациента,
57.
Стандартыскорой
медицинской
помощи
58.
59.
60.
61.
62. Инструментальные методы исследования
Регистрацияэлектрокардиограммы
0,9 / 1
Пульсоксиметрия
0,9 / 1
63. Перечень лекарственных препаратов
Алкалоиды белладонны, третичныеамины
0,3
Атропин
0,5 мг
Кровезаменители и препараты плазмы
крови
0,2
Гидроксиэтилкрахмал 500 мл
Другие ирригационные растворы 0,9
Декстроза
400 мл
Растворы электролитов
0,9
Натрия хлорид
400 мл
64. Перечень лекарственных препаратов
Адренергические и дофаминергическиесредства
0,5
Допамин
200 мг
Глюкокортикоиды
0,5
Дексаметазон
8
мг
Преднизолон
90 мг
Гидрокортизон
500 мг
Производные уксусной кислоты и
родственные соединения
0,3
Кеторолак
30 мг
65. Перечень лекарственных препаратов
Производные холинаСуксаметония йодид
0,2
100 мг
Суксаметония хлорид 100 мг
Анилиды
Парацетамол
0,5
1000 мг
Производные бензодиазепина
Диазепам
10 мг
0,3
66. Перечень лекарственных препаратов
Селективные бета2-адреномиметики 0,6Сальбутамол
5
мг
Адренергические средства в комбинации с
антихолинергическими
0,5
Ипратропия бромид + Фенотерол 2 мл
Глюкокортикоиды
0,6
Будесонид
1000 мкг
Ксантины
0,5
Аминофиллин
240 мг
Медицинские газы
0,9
Кислород
240 л
67.
БРОНХИАЛЬНАЯАСТМА
J45 Астма
J46 Астматическое статус
68.
Бронхиальная астма (БА) –хроническое воспалительное
заболевание дыхательных путей,
которое характеризуется:
наличием обструкции
бронхов,
наличием воспалительного
процесса в слизистой бронхов,
гиперреактивностью бронхов
к факторам внешней среды.
69.
Астматический статусзатянувшийся приступ удушья,
не купирующийся обычными
противоастматическими ЛС в
течение нескольких часов —
тяжёлое и опасное для жизни состояние.
Это
не купирующийся приступ БА
длительностью 6 часов и более
резистентный к симпатомиметикам
с нарушением дренажной функции
бронхов и возникновением гипоксемии и
гиперкапнии.
70. Этиология
Причины, провоцирующие обострениебронхиальной астмы:
контакт с аллергеном;
неспецифические раздражающие
факторы внешней среды — табачный
дым, выхлопные газы, физическая и
эмоциональная нагрузка и другие;
инфекционное заболевание;
приём НПВС при аспириновой форме.
71. Патогенез
Механизмы обструкции дыхательных путей:спазм гладких мышц бронхов;
отёк слизистой оболочки бронхов;
гиперсекреция с образованием слизистых
пробок;
склероз стенки бронхов при длительном и
тяжёлом течении заболевания.
Данные патологические процессы
способствуют значительному повышению
сопротивления бронхиального дерева,
превышающему эластическую силу легких,
обеспечивающую выдох (экспираторное
удушье).
72.
КЛАССИФИКАЦИЯ73. КЛАССИФИКАЦИЯ БА (ПО МКБ Х):
атопическая (аллергическая, экзогенная);неаллергическая (эндогенная, аспириновая);
смешанная (аллергическая +неаллергическая);
неуточненная.
Астматический статус (острая тяжелая БА).
Аспириновая: при БА наблюдается дефицит
PG, а аспирин (как и другие НПВС) еще
сильнее снижают их уровень. Салициловая
кислота содержится в различных продуктах,
поэтому важно не перепутать эту форму БА с
пищевой аллергией.
74.
Обострение бронхиальной астмы может быть ввиде острого приступа или затяжной
бронхиальной обструкции.
Острый приступ — эпизод прогрессивного
нарастания кашля, одышки, появление
свистящих хрипов, удушья, чувства нехватки
воздуха или различное сочетание этих
симптомов при резком снижении ПСВ.
Затяжная бронхиальная обструкция —
длительное (дни, недели) затруднение
дыхания с клинически выраженным синдромом
бронхиальной обструкции, на фоне которого
могут повторяться острые приступы удушья
различной степени тяжести.
75. По степени тяжести обострения бронхиальной астмы:
лёгкая;среднетяжёлая;
тяжёлая;
жизнеугрожающая (астматический
статус).
76.
Тяжесть обострения БАКлинические
симптомы
Легкое
Одышка
При ходьбе
Может лежать
Речь
(разговор)
Уровень
сознания
Средней
тяжести
При
разговоре
Предпочитает
сидеть
Предложениями
Фразами
Тяжелое
Остановка
дыхания
неизбежна
В покое,
ортопноэ
Словами
Может быть
возбужден
Обычно
возбужден
Обычно
возбужден
Заторможен
или спутанное
ЧДД
Увеличена
Увеличена
Часто >30
Свистящие
хрипы
Пульс
Умеренные, при
выдохе
Громкие
Обычно
громкие
Отсутствуют
<100
100-120
>120
Брадикардия
ПСВ
Sat O2, %
>80%
>95%
60-80%
91-95%
<60%
<90%
77.
КЛИНИЧЕСКАЯКАРТИНА
78. Основные симптомы БА
Наличие одышки и/или свистящегозатрудненного дыхания
- при контакте с аллергенами
- при воздействии неспецифических
факторов;
- чаще в ночное время
Затрудненный выдох
Чувство стеснения в груди
Кашель
Свистящие хрипы
Резкое снижение ПСВ
79. Признаки приступа удушья:
приступу удушья можетпредшествовать зуд в носоглотке,
першение в горле, чиханье, ринорея;
приступообразный кашель
расценивают как эквивалент
приступа удушья.
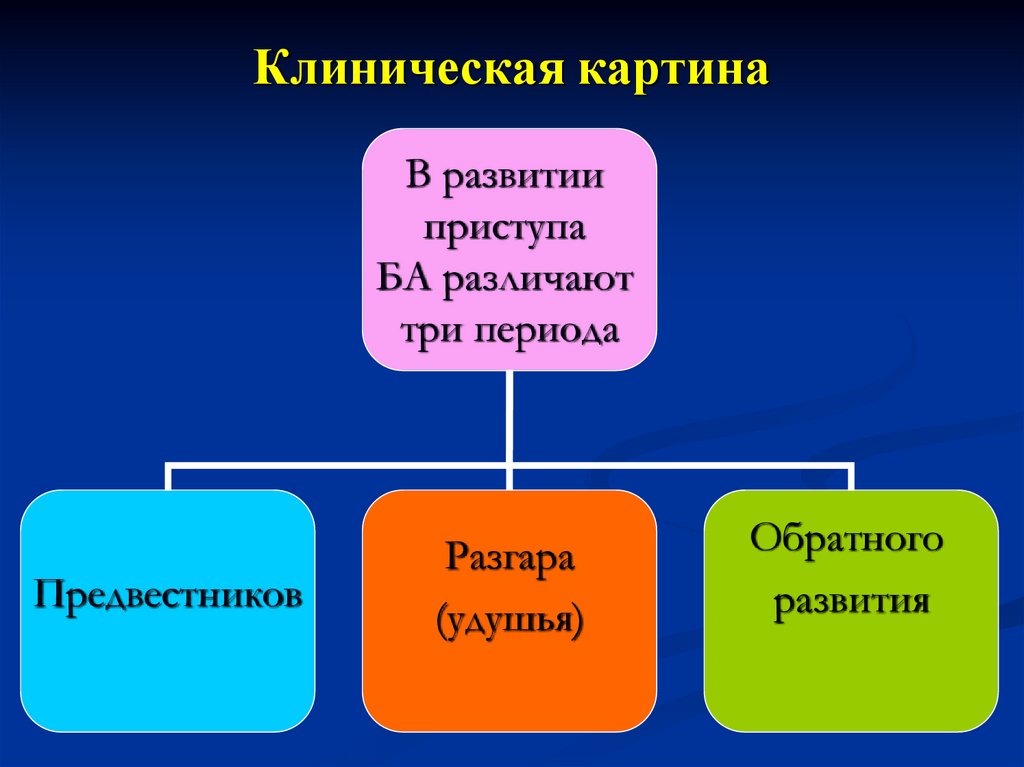
80. Клиническая картина
В развитииприступа
БА различают
три периода
Предвестников
Разгара
(удушья)
Обратного
развития
81. Период предвестников
Наступает за несколько минут, часов до приступа;Проявляется следующими симптомами:
вазомоторными реакциями со стороны носа
(обильным отделением водянистого секрета);
чиханием;
зудом глаз и кожи;
приступообразным кашлем, одышкой;
головной болью, усталостью;
чрезмерным диурезом;
нередко изменениями настроения
(раздражительность, психическая депрессия,
мрачные предчувствия).
82. Период разгара
Ощущение нехватки воздуха, выраженнаяэкспираторная одышка.
Вдох - короткий, выдох медленный, в 2-4 раза
длиннее вдоха, сопровождается громкими,
продолжительными, свистящими хрипами,
слышимыми на расстоянии.
Больной принимает вынужденное положение, сидит,
наклонившись вперед, опираясь руками, ловя ртом
воздух.
Речь почти невозможна, больной обеспокоен,
испуган.
Лицо бледное, с синюшным оттенком, покрыто
холодным потом. Крылья носа раздуваются при
вдохе.
Грудная клетка в положении максимального
вдоха
83. Период разгара
В дыхании участвуют мышцы плечевого пояса,спины, брюшной стенки.
Межреберные промежутки и надключичные ямки
втягиваются при вдохе. Шейные вены набухшие.
Во время приступа наблюдается кашель с очень
трудно отделяемой вязкой, густой мокротой.
После отхождения мокроты дыхание становится
более легким.
Над легкими перкуторный звук с тимпаническим
оттенком, нижние границы легких опущены,
подвижность легочных краев ограничена, на фоне
ослабленного дыхания во время вдоха и
особенно на выдохе слышно много сухих
свистящих хрипов.
Пульс учащен, слабого наполнения, тоны сердца
приглушены.
84. Период обратного развития
У одних больных приступ заканчиваетсябыстро без осложнений, у других —
может продолжаться несколько часов и
даже суток с сохранением
затрудненного дыхания, недомогания,
слабости.
После приступа больные хотят
отдохнуть, некоторые из них
испытывают голод, жажду.
85. Первоначальная оценка
Клинические признаки тяжелого состояния:- Пульс > 110/мин
- ЧДД > 20 - 25/мин
- ПСВ < 60 % от предыдущего лучшего
результата
- Sa02 < 95 - 92 -90 %
- Невозможность полностью произнести
предложение
86. Признаки угрозы для жизни:
спутанность сознания или кома;цианоз;
слабый вдох,
ЧДД >30 в минуту или <10 в минуту
«немое лёгкое»;
ЧСС >120 в минуту или брадикардия;
артериальная гипотензия;
ПСВ <30% от должных или лучших
значений больного.
87. Осложнения бронхиальной астмы
Лёгочные:пневмония;
ателектаз;
пневмоторакс;
пневмомедиастинум.
Внелёгочные:
острое «лёгочное» сердце;
острая сердечная недостаточность;
сердечная аритмия.
88.
Неотложнаяпомощь при
приступе
бронхиальной
астмы
89.
Тактику лечения определяетвыраженность обострения
бронхиальной астмы, поэтому
необходимо учитывать степень
тяжести.
Цель неотложной терапии —
купирование приступа удушья.
Во всех случаях — оценить результат
терапии бронходилататорами через 20
мин. При неудовлетворительном
эффекте повторить аналогичную
ингаляцию бронхолитика.
90. Обязательный контроль
ЧДД,ЧСС,
АД,
ЭКГ – при тяжёлом приступе и
астматическом статусе из-за
возможных осложнений со стороны
сердца.
Готовность к проведению ИВЛ и
реанимационных мероприятий.
91. Основные принципы
1. Исключить контакт с причиннозначимыми аллергенами2. Использовать ингаляционную
терапию через небулайзер и
инфузионные формы ЛС
3. Использовать селективные β2адреноагонисты короткого действия
(сальбутамол, фенотерол) (если
ЧСС менее 130 в минуту)
4. При тяжелом приступе добавить
холинолитики (ипратропия бромид)
(Атровент)
92. Основные принципы
5. Комбинация β2-агонистов короткогодействия и холинолитиков
(фенотерол + ипратропия бромид)
(Беродуал)
6. Глюкокортикоиды (преднизолон,
будесонид)
7. Эпинефрин при ухудшении
состояния и угрозе остановки
дыхания
93. Классификация противоастматических средств
I.Средства базисной
противовоспалительной терапии.
Стабилизаторы клеточных мембран.
Глюкокортикостероиды.
94. Классификация противоастматических средств
II. Бронхолитические средства.Адреномиметики.
М-холинолитики.
Метилксантины.
95. Классификация противоастматических средств
III. Вспомогательные средства.Антигистаминные препараты.
Муколитические средства.
Антибактериальные препараты.
96. Бронхолитическая (симптоматическая) терапия
β2-адреномиметики (агонисты)(сальбутамол, фенотерол)
М-холинолитики (ипратропиум)
(Атровент)
Комбинированные препараты
(ипратропиум + фенотерол) (Беродуал)
Ингибиторы фосфодиэстераз
(метилксантины) (эуфиллин,
теофиллин)
97. Лёгкий приступ
Взрослые: Сальбутамол 2,5 мг (1небула) через небулайзер в течение 5—
15 мин; или Беродуал 1 мл (20 капель)
через небулайзер в течение 10—15 мин.
Дети: Сальбутамол 1,25—2,5 мг (1/2—1 небула)
через небулайзер в течение 5—15 мин; или
Беродуал 0,1—0,4 мл детям до 6 лет; 0,5—1 мл
детям старше 6 лет через небулайзер в
течение 10—15 мин.
Результат: купирование приступа.
98. Среднетяжёлый приступ
Взрослые: Сальбутамол 2,5-5,0 мг (1-2небулы) через небулайзер в течение
5—15 мин или Беродуал 1—3 мл через
небулайзер в течение 10—15 мин
+ Преднизолон 60—90 мг в/в или
Будесонид через небулайзер 1000—
2000 мкг в течение 5—10 мин.
Дети: те же бронходилататоры + Преднизолон 1 мг/кг
в/в или Будесонид 250-500 мкг через небулайзер в
течение 5—10 мин.
Результат: купирование приступа,
госпитализация детей в стационар.
99. Тяжёлый приступ
Взрослые: Беродуал в тех же дозах (прииспользовании сальбутамола добавить
Атровент)
+ Преднизолон 90—150 мг в/в ±
будесонид 1000—2000 мкг через
небулайзер в течение 5—10 мин.
Дети: Беродуал в тех же дозах (при использовании
сальбутамола добавить Атровент)
+ Преднизолон детям — 2 мг/кг массы тела ±
будесонид 250—500 мкг через небулайзер в
течение 5—10 мин.
Результат: госпитализация в стационар.
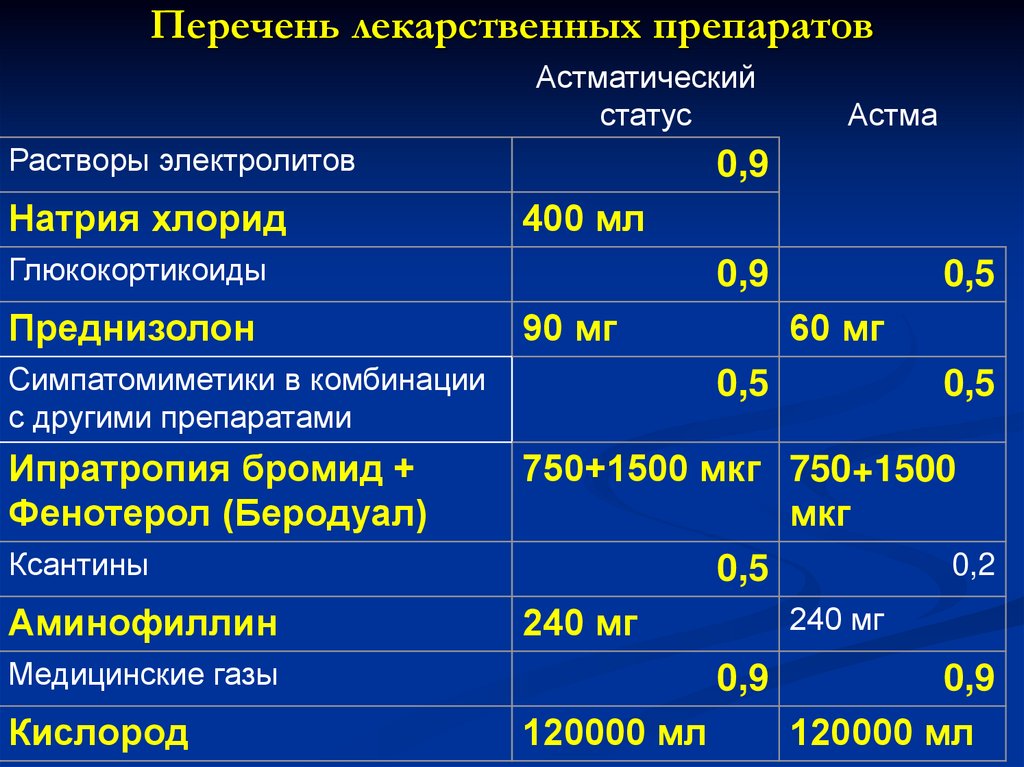
100. Перечень лекарственных препаратов
Астматическийстатус
Растворы электролитов
Натрия хлорид
0,9
400 мл
Глюкокортикоиды
Преднизолон
Симпатомиметики в комбинации
с другими препаратами
Ипратропия бромид +
Фенотерол (Беродуал)
Ксантины
Аминофиллин
Медицинские газы
Кислород
Астма
0,9
90 мг
0,5
60 мг
0,5
0,5
750+1500 мкг 750+1500
мкг
0,2
0,5
240 мг
240 мг
0,9
0,9
120000 мл
120000 мл
101. Селективные β2-адреноагонисты
Сальбутамол (Высокоселективныйстимулятор бета2-адренорецепторов)
— ингаляции 2,5—5,0 мг через небулайзер
в течение 10—15 мин.
Начало действия через 5 мин,
длительность 3—6 ч. При необходимости
повторение ингаляции каждые 20 мин или
до общей дозы 10—15 мг/ч.
102. Сальбутамол
Возможные частые побочные эффекты:тремор, тахикардия, сердцебиение,
нервозность, двигательное беспокойство,
тошнота. Возможны спазмы и
подергивания мышц, редко — аритмии.
Противопоказания: гиперчувствительность;
с осторожностью при ИБС, тахиаритмии,
тиреотоксикозе.
Допустимо применение дозированного
ингалятора.
Самый изученный β2-агонист, более
безопасен по сравнению с фенотеролом.
103. Селективные β2-адреноагонисты
Фенотерол — ингаляции 0,5—1,0 мг (притяжёлом приступе до 2,0 мг) через небулайзер
в течение 10—15 мин. Начало действия через
5 мин, максимальный эффект в течение 2—3
ч, длительность 6—8 ч. При необходимости
повторение ингаляции каждые 20 мин.
Побочные эффекты и противопоказания — см.
«сальбутамол».
Фенотерол оказывает большее влияние на
сердце, чем сальбутамол, поэтому его не
применяют при инфаркте миокарда, синдроме
WPW, недостаточности и стенозе митрального
клапана.
104. Холинолитики
Холинолитики добавляют при тяжёломприступе удушья или астматическом
статусе.
Ипратропия бромид (Атровент)—
ингаляции по 0,4—2,0 мл (0,1—0,5 мг)
через небулайзер в течение 10—15
мин (можно сочетать с раствором β2агонистов).
Начало действия через 5—20 мин,
длительность 3—4 ч.
105. Холинолитики Атровент
Возможные побочные эффекты: кашель,сухость в полости рта, неприятные
вкусовые ощущения.
Противопоказания: гиперчувствительность,
беременность (I триместр); с
осторожностью при закрытоугольной
глаукоме, гиперплазии предстательной
железы, детском возрасте до 6 лет.
Допустимо применение дозированного
ингалятора по 40—80 мкг (2—4 дозы);
106. Холинолитики
Фенотерол + ипратропия бромид(БЕРОДУАЛ) — ингаляции 1—2 мл
(20—40 капель) через небулайзер в
течение 10—15 мин.
Начало действия через 15 мин,
длительность до 6 ч.
Назначение ипратропия бромида с β2агонистами короткого действия при
лечении обострения бронхиальной
астмы приводит к улучшению лёгочных
функций.
107. Глюкокортикоиды
— их применение зависит от тяжестиприступа бронхиальной астмы.
Системные глюкокортикоиды следует
применять у пациентов, получающих
кортикостероидные гормоны в качестве
базисной терапии и при слабом
эффекте β2-агонистов.
108. Глюкокортикоиды
Преднизолон в/в 60-90 мг,предварительно развести в 0,9% р-ре
натрия хлорида до 10—20 мл, вводить
струйно, медленно.
Клинический эффект глюкокортикоидов
развивается через 1 ч после
введения.
Побочные эффекты при в/в введении:
анафилаксия, покраснение лица и
щёк, судороги.
109. Преднизолон
Противопоказания:гиперчувствительность,
язвенная болезнь желудка и
двенадцатиперстной кишки,
тяжёлая форма артериальной
гипертензии,
почечная недостаточность.
110. Глюкокортикоиды
Либо будесонид 1000—2000 мкг черезнебулайзер в течение 5—10 мин.
Целесообразно применять у
пациентов, не использующих
глюкокортикоиды в качестве
базисной терапии.
111. Глюкокортикоиды
При тяжёлом приступе и астматическомстатусе немедленное введение
глюкокортикоидов
Преднизолон в/в 90—150 мг (до 300 мг).
По жизненным показаниям
противопоказания отсутствуют.
Будесонид 1000—2000 мкг через
небулайзер в течение 5—10 мин.
Используют как дополнение к системному
введению глюкокортикоидов.
112.
При ухудшении состояния и угрозеостановки дыхания
Эпинефрин 0,1% — 0,3—0,5 мл в/м
или п/к, при необходимости
повторить через 20 мин до трёх раз.
При астматическом статусе показана
кислородотерапия (осторожно при
цианозе) со скоростью 2-4 л/мин.
113.
Кислород.Чтобы достичь сатурации кислородом
≥90% (≥95% у детей) должен быть
назначен кислород через зонд или маску.
(60% кислород)
Кислородотерапию следует проводить
по контролем пульсоксиметрии, чтобы
поддерживать
удовлетворительную
сатурацию кислородом.
114. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
После оказания помощи госпитализацииподлежат пациенты при:
тяжёлом приступе бронхиальной астмы
или астматическом статусе;
подозрении на развитие осложнений;
отсутствии быстрого ответа на
бронходилатационную терапию;
дальнейшем ухудшении состояния
больного на фоне начатого лечения;
длительном использовании или
недавно прекращенном приёме
системных глюкокортикоидов.
115. Часто встречающиеся ошибки
Применение психотропных препаратов,наркотических анальгетиков,
антигистаминных препаратов первого
поколения.
Применение седативных препаратов при
обострении БА запрещено из-за риска
угнетения дыхания. Показана взаимосвязь
между применением этих препаратов и
теми летальными исходами от БА, которых
можно было бы избежать.
Массивная гидратация.
Применение ацетилсалициловой кислоты.
116. Часто встречающиеся ошибки
Рутинное применение аминофиллина(эуфиллина) в/в при приступе
бронхиальной астмы в дополнение к
терапии b2-агонистами не показано.
Это не приводит к дополнительному
бронходилатирующему эффекту, но
сопровождается увеличением частоты
побочных эффектов (тремор, головная
боль, тахикардия, тошнота и/или рвота,
увеличение диуреза, гастроэзофагеальный
рефлюкс, дерматит; из-за малой
терапевтической широты возможна
передозировка и риск внезапной смерти от
аритмии или судорог).
117. Часто встречающиеся ошибки
Допустимо назначение аминофиллина всоставе комплексной терапии
астматического статуса (небольшой
дополнительный эффект), если пациент не
принимал ранее теофиллин внутрь:
2,4% аминофиллин в/в — 10-20 мл,
предварительно развести в 0,9% р-ре
натрия хлорида — 10—20 мл и вводить в
течение 10—20 мин.
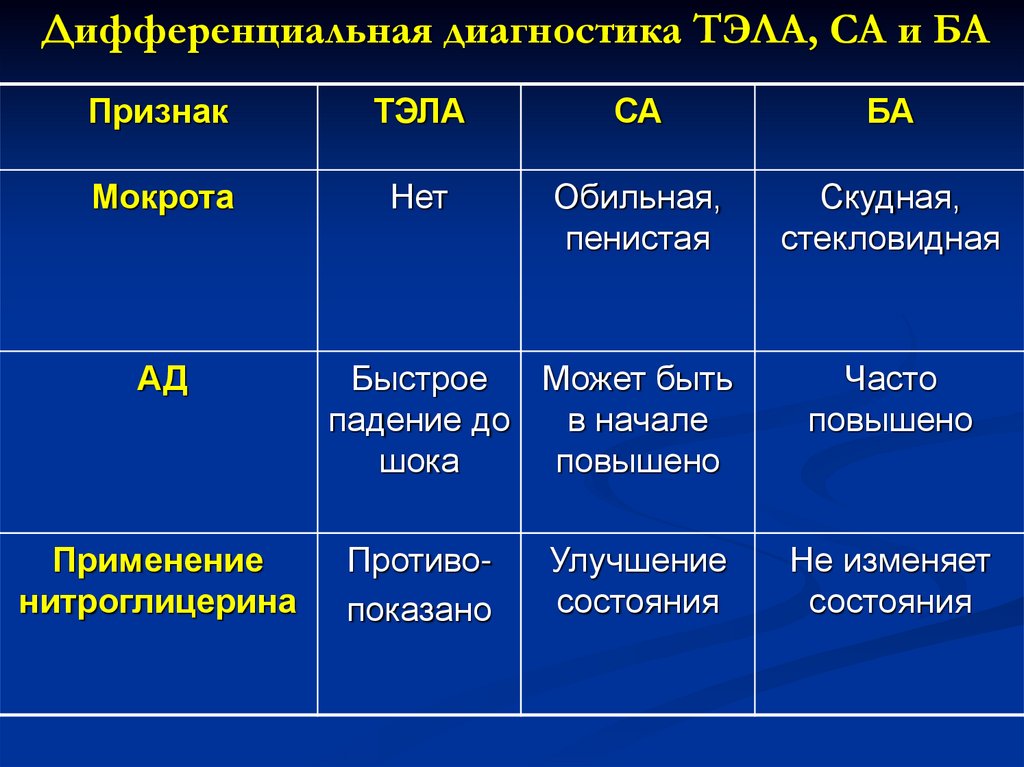
118. Дифференциальная диагностика ТЭЛА, СА и БА
ПризнакТЭЛА
СА
БА
Положение в
постели
Сидя и лежа
Сидя
Сидя или
стоя с
упором на
руки
Одышка
Инспираторн
ая, «тихая»
Инспираторная
клокочущее
дыхание
Экспиратор
ная
Аускультация
Акцент
второго тона
над легочной
артерией
Влажные хрипы
Сухие,
свистящие
хрипы
119. Дифференциальная диагностика ТЭЛА, СА и БА
ПризнакТЭЛА
СА
БА
Мокрота
Нет
Обильная,
пенистая
Скудная,
стекловидная
АД
Применение
нитроглицерина
Быстрое
Может быть
падение до
в начале
шока
повышено
Часто
повышено
Противопоказано
Не изменяет
состояния
Улучшение
состояния














































































































 medicine
medicine








