Similar presentations:
Местная гнойная инфекция
1.
КМА им. С.И.ГеоргиевскогоМЕСТНАЯ ГНОЙНАЯ ИНФЕКЦИЯ
Кафедра общей хирургии, анестезиологии-реаниматологии
и скорой медицинской помощи.
к. мед. наук Кисляков В.В.
2.
Местная гнойная инфекцияПатогенез хирургических инфекций
Патогенность (вирулентность) – способность вызывать инфекционный процесс.
Токсигенность – способность возбудителей вырабатывать экзо- и эндотоксины,
повреждающие клетки и тканевые структуры.
Инвазивность – способность преодолевать защитные барьеры макроорганизма и
распространяться в тканях посредством вырабатываемых ферментов
(гиалуронидаза, лецитиназа, эластаза, коллагеназа, липаза ……).
Течение острого воспаления.
Фаза воспаления –делится на стадии:
1. стадия – инфильтрации
2. стадия – абсцедирования или гнойного расплавления
Фаза регенерации
Фаза эпителизации и рубцевания
3.
Местная гнойная инфекцияФУРУНКУЛ
Фурункул (furunculus) - острое гнойно-некротическое воспаление волосяного фолликула, сальной
железы и окружающей подкожной жировой клетчатки. Наиболее частой локализацией фурункулов
являются задняя поверхность шеи, предплечья, тыльная сторона кисти, лицо, бедро. Появление двух и
более фурункулов свидетельствует о фурункулёзе. В возникновении фурункулов играют роль
микротравмы, например, расчёсы кожи при заболеваниях, сопровождающихся зудом.
Этиология и патогенез
Наиболее частым возбудителем фурункулёза является золотистый
стафилококк, реже - другие гноеродные микробы.
Предрасполагающими к развитию фурункула моментами являются
ослабление организма, нарушение обмена веществ (чаще
сахарный диабет), авитаминоз, кожные заболевания. Развитие
фурункула начинается с образования гнойной пустулы: после
распространения микрофлоры из волосяного мешочка в
сосочковый слой кожи возникает воспалительный инфильтрат. В
центре инфильтрата образуется очаг некроза (некротический
стержень), вокруг него скапливается гной. После отторжения гноя и
некротического стержня дефект кожи заполняется грануляциями с
последующим образованием соединительной ткани.
4.
Местная гнойная инфекцияФУРУНКУЛ
Клинические проявления и диагностика
Больные в начале жалуются на появление гнойничка (пустулы) или болезненного
уплотнения в толще кожи. Наиболее выраженную болезненность отмечают при
локализации фурункула на участках кожи, плотно прилежащих к подлежащим
тканям: на волосистой части головы, затылке, наружном слуховом проходе,
тыльной стороне пальцев.
При осмотре больных в начале заболевания в области воспаления отмечают
небольшой гнойничок (пустулу) с гиперемией кожи вокруг. Реже можно
определить уплотнение в толще кожи и гиперемию кожи над уплотнением,
гнойничок при этом отсутствует. По мере развития фурункула, нарастания
воспаления образуется конусовидно возвышающийся над кожей инфильтрат
диаметром 0,5-1,5 см, не имеющий чётких границ. В центре инфильтрата
появляется покрытый коркой участок размягчения, из-под корки выделяется
небольшое количество гноя. После отхождения гноя в центре инфильтрата
определяется участок ткани зелёного цвета - верхушка некротического стержня.
Количество гнойного отделяемого увеличивается, с гноем и кровью отделяется и
стержень. В центре инфильтрата после отхождения стержня появляется довольно
глубокая, умеренно кровоточащая ранка, которая быстро заполняется
грануляциями и заживает через 2-3 дня с образованием втянутого рубца.
5.
Местная гнойная инфекцияФУРУНКУЛ
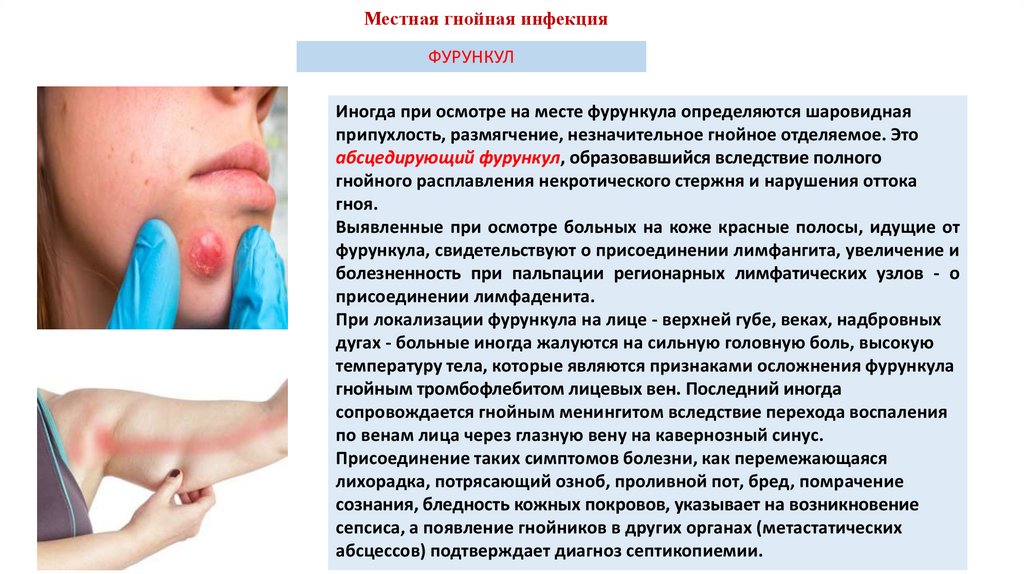
Иногда при осмотре на месте фурункула определяются шаровидная
припухлость, размягчение, незначительное гнойное отделяемое. Это
абсцедирующий фурункул, образовавшийся вследствие полного
гнойного расплавления некротического стержня и нарушения оттока
гноя.
Выявленные при осмотре больных на коже красные полосы, идущие от
фурункула, свидетельствуют о присоединении лимфангита, увеличение и
болезненность при пальпации регионарных лимфатических узлов - о
присоединении лимфаденита.
При локализации фурункула на лице - верхней губе, веках, надбровных
дугах - больные иногда жалуются на сильную головную боль, высокую
температуру тела, которые являются признаками осложнения фурункула
гнойным тромбофлебитом лицевых вен. Последний иногда
сопровождается гнойным менингитом вследствие перехода воспаления
по венам лица через глазную вену на кавернозный синус.
Присоединение таких симптомов болезни, как перемежающаяся
лихорадка, потрясающий озноб, проливной пот, бред, помрачение
сознания, бледность кожных покровов, указывает на возникновение
сепсиса, а появление гнойников в других органах (метастатических
абсцессов) подтверждает диагноз септикопиемии.
6.
Местная гнойная инфекцияФУРУНКУЛ
Лечение
Лечение фурункула консервативное. Больных следует предупредить о возможных серьёзных
осложнениях при выдавливании фурункула, срезании пустулы бритвой, применении согревающих
компрессов. В начале заболевания обрабатывают кожу 70% раствором этанола, 2% салициловым
спиртом, проводят УВЧ-терапию. После вскрытия фурункула делают повязки с протеолитическими
ферментами, гипертоническим раствором хлорида натрия, применяют УФ-облучение. После
отхождения стержня накладывают мазевые повязки. При осложнении фурункула лимфангиитом и
лимфаденитом показана антибиотикотерапия.
Больные с фурункулом лица подлежат срочной госпитализации в хирургическое отделение. При
абсцедировании фурункула прибегают к хирургическому лечению - вскрытию абсцесса.
При рецидивирующих одиночных фурункулах и фурункулёзе необходимо специальное
обследование больных, позволяющее выявить нарушения обмена веществ (сахарный диабет,
авитаминоз). С целью повышения устойчивости организма к стафилококковой инфекции проводят
иммунизацию стафилококковым анатоксином.
7.
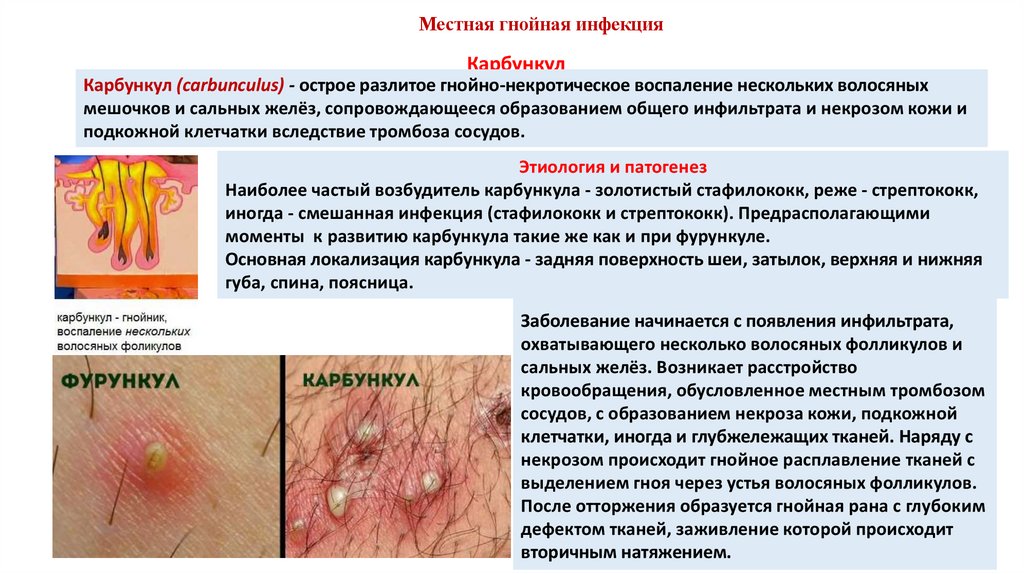
Местная гнойная инфекцияКарбункул
Карбункул (carbunculus) - острое разлитое гнойно-некротическое воспаление нескольких волосяных
мешочков и сальных желёз, сопровождающееся образованием общего инфильтрата и некрозом кожи и
подкожной клетчатки вследствие тромбоза сосудов.
Этиология и патогенез
Наиболее частый возбудитель карбункула - золотистый стафилококк, реже - стрептококк,
иногда - смешанная инфекция (стафилококк и стрептококк). Предрасполагающими
моменты к развитию карбункула такие же как и при фурункуле.
Основная локализация карбункула - задняя поверхность шеи, затылок, верхняя и нижняя
губа, спина, поясница.
Заболевание начинается с появления инфильтрата,
охватывающего несколько волосяных фолликулов и
сальных желёз. Возникает расстройство
кровообращения, обусловленное местным тромбозом
сосудов, с образованием некроза кожи, подкожной
клетчатки, иногда и глубжележащих тканей. Наряду с
некрозом происходит гнойное расплавление тканей с
выделением гноя через устья волосяных фолликулов.
После отторжения образуется гнойная рана с глубоким
дефектом тканей, заживление которой происходит
вторичным натяжением.
8.
Местная гнойная инфекцияКарбункул
Клинические проявления и диагностика
Больные жалуются на сильную боль, наличие болезненного инфильтрата,
повышение температуры тела, озноб, недомогание, слабость, разбитость,
потерю аппетита, головную боль. При сборе анамнеза уточняют возможное
наличие сахарного диабета, авитаминоза, истощения.
При обследовании больных, кроме общих признаков гнойного воспаления
(например, повышение температуры тела, учащение пульса), отмечается
сине-багровая припухлость в области задней поверхности шеи, спины,
поясницы, лица, реже - конечностей. В начале заболевания может быть
несколько инфильтратов, которые затем сливаются между собой с
образованием выраженной припухлости, возвышающейся над поверхностью
кожи. Кожа над инфильтратом напряжённая, лоснящаяся, с наиболее
интенсивной сине-багровой окраской в центре, она постепенно бледнеет по
направлению к периферии. На поверхности инфильтрата определяется
несколько гнойно- некротических пустул, которые в центре сливаются между
собой с образованием обширного некроза кожи. Истончённый участок
некроза прорывается в нескольких местах с образованием отверстий
(симптом «сита»), из которых выделяется гной. Инфильтрат плотной
консистенции, резко болезнен, вокруг него - выраженный отёк тканей.
Регионарные лимфатические узлы увеличены и болезненны (лимфаденит),
реже возникает лимфангит.
9.
Местная гнойная инфекцияКарбункул
При самостоятельном отторжении некротизировавшихся тканей в
центре инфильтрата образуется большая полость, покрытая серозелёными некротическими тканями, с обильным отделением гноя.
Если при наблюдении за больным отмечаются увеличение отёка
тканей, прогрессирование некроза, нарастание симптомов общей
интоксикации (тахикардия, головная боль, слабость), присоединение
потрясающего озноба, проливного пота, лимфангиита, лимфаденита,
тромбофлебита, это следует расценивать как неблагоприятное
течение карбункула с развитием флегмоны, сепсиса.
Особую опасность представляет карбункул лица из-за возможного
развития менингита.
Карбункул
следует
дифференцировать
с
сибиреязвенным
карбункулом, для которого характерны наличие геморрагического
пузырька, отсутствие гнойного отделяемого, безболезненность
инфильтрата, резко выраженный отёк тканей; образующаяся
некротическая ткань чёрного цвета и окружена мелкими пузырьками
с геморрагическим содержимым. В содержимом пузырьков находят
сибиреязвенную палочку.
10.
Местная гнойная инфекцияКарбункул
Лечение
Лечение карбункула в начальной стадии консервативное. Оно включает полный покой для поражённого
органа. При карбункулах лица больным необходим постельный режим. Им запрещают разговаривать,
назначают жидкую пищу. После обработки карбункула 70% раствором этанола накладывают асептическую
повязку, назначают УВЧ-терапию. Парентерально вводят антибиотики, перорально - сульфаниламидные
препараты длительного действия. При карбункулах у больных, страдающих сахарным диабетом,
необходимы коррекция нарушений обмена веществ, тщательное проведение инсулинотерапии, что
уменьшает развитие воспалительного инфильтрата и некроза.
Безуспешность консервативной терапии в течение 2-3 дней, нарастание некроза,
гнойной интоксикации являются показанием для операции, которую выполняют
под наркозом. Крестообразным разрезом рассекают инфильтрат до фасции и
иссекают некротизированные ткани на всём протяжении, отделяя их от фасции,
кожи, вскрывают гнойные затёки. Кровотечение при этом незначительное
(сосуды в области воспалительного инфильтрата тромбированы), оно
прекращается при введении в рану тампонов с гипертоническим раствором
натрия хлорида или протеолитическими ферментами. На лице карбункул
вскрывают линейным разрезом. В послеоперационном периоде лечение
карбункула проводят по принципу лечения гнойных ран, для окончательного
удаления некротических тканей применяют протеолитические ферменты.
11.
Местная гнойная инфекцияГидраденит
Гидраденит (hidradenitis) - гнойное воспаление апокринных потовых желёз.
Гидраденит вызывает в основном золотистый стафилококк, проникающий через выводной
проток потовой железы. Предрасполагающими моментами к развитию заболевания служат
несоблюдение личной гигиены, повышенная потливость, загрязнения кожи, заболевания кожи
(дерматит, экзема).
В потовой железе развивается воспалительная инфильтрация тканей с последующим гнойным
расплавлением.
12.
Местная гнойная инфекцияГидраденит
Клинические проявления и диагностика
При обследовании больных отмечается болезненная припухлость - местах расположения апокринных потовых
желёз. Заболевание начинается остро, с появления небольшого болезненного узелка, который увеличивается в
диаметре до 1-2 см и резко выступает над поверхностью окружающей кожи. При осмотре отмечают
припухлость багрово-красного цвета. При вовлечении в процесс нескольких потовых желёз узлы сливаются в
плотный инфильтрат, который может занимать всю подмышечную впадину. Одиночные узлы располагаются
поверхностно, спаяны с кожей. Через 10-15 дней в центре припухлости появляется размягчение, определяется
флюктуация, из вскрывшегося инфильтрата начинает выделяться сливкообразный гной. После отхождения
гноя происходит заживление с формированием рубца. Заболевание может рецидивировать.
При вовлечении в процесс окружающей подкожной жировой клетчатки может развиться флегмона, при
вовлечении лимфатических узлов - лимфаденит.
В отличие от фурункула выступающий инфильтрат не имеет фолликулярной пустулы
и некротического центра. Лечение
Для лечения гидраденита используют антибиотики, сульфаниламиды длительного
действия. Проводят иммунизацию стафилококковым анатоксином. В подмышечной
впадине сбривают волосы, кожу протирают спиртом, смазывают 3% раствором
бриллиантового зелёного. Применяют физиотерапию - токи УВЧ, УФ-облучение.
При абсцедировании гидраденита прибегают к хирургическому лечению, вскрытию
абсцесса, удалению гноя. При длительном безуспешном лечении гидраденита и
угрозе развития сепсиса иссекают всю жировую клетчатку в подмышечной впадине,
как при карбункуле.
13.
Местная гнойная инфекция14.
Местная гнойная инфекцияЛимфаденит
15.
Местная гнойная инфекцияЛимфаденит
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их
размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность
незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением
лимфатических сосудов – лимфангитом. В случае нагноения узел становится плотным и болезненным, развивается
общая интоксикация – лихорадка, потеря аппетита, слабость, головная боль. Нарастают местные явления - гиперемия
и отек в области пораженного узла, контуры лимфоузла становятся нечеткими за счет периаденита. Больной вынужден
щадить пораженную область, поскольку при движениях боли усиливаются. Довольно скоро наступает гнойное
расплавление лимфатического узла и в области инфильтрата становится заметна флюктуация.
Если сформировавшийся абсцесс не вскрыть вовремя, может произойти прорыв гноя наружу или в окружающие ткани.
В последнем случае развивается аденофлегмона, которая характеризуется разлитым плотным и болезненным
инфильтратом с отдельными участками размягчения. При гнилостной форме лимфаденита при пальпации узла
ощущается газовая крепитация (похрустывание). При деструктивных процессах прогрессируют общие нарушения –
нарастает лихорадка, тахикардия, интоксикация.
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для
области поражения, проведение адекватной а/б терапии на основании чувствительности микробной флоры, УВЧ,
витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование
и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная
терапия. При хроническом неспецифическом лимфадените требуется устранение основного заболевания,
поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и
первичного
процесса
(сифилиса,
гонореи,
туберкулеза,
актиномикоза
и
др.).
16.
Местная гнойная инфекцияЛимфангит (лимфангоит)
17.
Местная гнойная инфекцияЛимфангит (лимфангоит)
При лимфангоите всегда в значительной степени выражена общая интоксикация, сопровождающая тяжелый
гнойно-воспалительный процесс. Отмечается высокая температура (до 39-40°С), ознобы, потливость, слабость,
головная боль. Ретикулярный лимфангит начинается с появления выраженной поверхностной гиперемии
вокруг очага инфекции (раны, абсцесса и т. д.) с усиленным сетчатым (мраморным) рисунком на фоне
интенсивной эритемы. По клинической картине сетчатый лимфангит напоминает рожистое воспаление,
однако гиперемия имеет расплывчатые границы, нехарактерные для рожистого воспаления.
Локальным проявлением стволового лимфангита служит наличие на коже узких красных полос по ходу
воспаленных лимфатических сосудов, тянущихся к регионарным лимфоузлам. Быстро развивается
припухлость, уплотнение и болезненность тяжей, отечность и напряженность окружающих тканей,
регионарный лимфаденит. Пальпация по ходу сосудов выявляет болезненные уплотнения по типу шнура или
четок.
При глубоком лимфангите локальной гиперемии не наблюдается, однако быстро нарастает отек и боль в
конечности; при глубокой пальпации отмечается резкая болезненность, рано развивается лимфедема. В
случае перилимфангита участки воспаленных окружающих тканей могут трансформироваться в абсцесс
или подфасциальную флегмону, несвоевременное вскрытие которых чревато развитием сепсиса.
Симптоматика хронических лимфангитов стерта и обычно характеризуется стойкими отеками вследствие
закупорки глубоких лимфатических стволов и лимфостаза. При невенерическом лимфангите вдоль ствола или
венечной борозды полового члена появляется безболезненный уплотненный тяж, который может сохраняться
в течение нескольких часов или дней, после чего самопроизвольно исчезает.
18.
Местная гнойная инфекцияЛимфангит (лимфангоит)
Лечение лимфангита
В первую очередь, при остром лимфангите необходима ликвидация первичного очага, поддерживающего
воспаление в лимфатических сосудах. Производится обработка инфицированных ран, вскрытие абсцессов,
флегмон, панарициев, их дренирование и санация. Пораженная конечность фиксируется в приподнятом
положении; пациенту рекомендуется двигательный покой. При лимфангите недопустимы массаж и
самостоятельное прогревание участка воспаления, втирание мазей. Медикаментозное лечение включает
антибиотики (полусинтетические пенициллины, цефалоспорины 1-2-го поколения, аминогликозиды,
линкозамиды), противовоспалительные и антигистаминные препараты, проведение инфузионной
терапии, лазерное (ВЛОК) или ультрафиолетовое облучение крови (УФОК).
В случае хронического вялотекущего лимфангита назначаются местные мазевые повязки, компрессы
полуспиртовые или с диметилсульфоксидом, грязелечение, УФО; при упорном течении воспаления
показана рентгенотерапия. Лечения невенерического лимфангита полового члена не требуется. При
лимфангите, вызванном ЗППП, проводят терапию основной инфекции.
Прогноз и профилактика
Предупреждение лимфангита заключается в своевременной первичной хирургической обработке ран,
санации гнойничковых заболеваний, вскрытии сформировавшихся гнойных очагов, адекватной
антибиотикотерапии. Длительное хроническое течение лимфангита может привести к облитерации
лимфатических сосудов, расстройству лимфообращения, развитию лимфостаза и слоновости. В случае
своевременно
начатой
терапии
лимфангит
поддается
стойкому
излечению.
19.
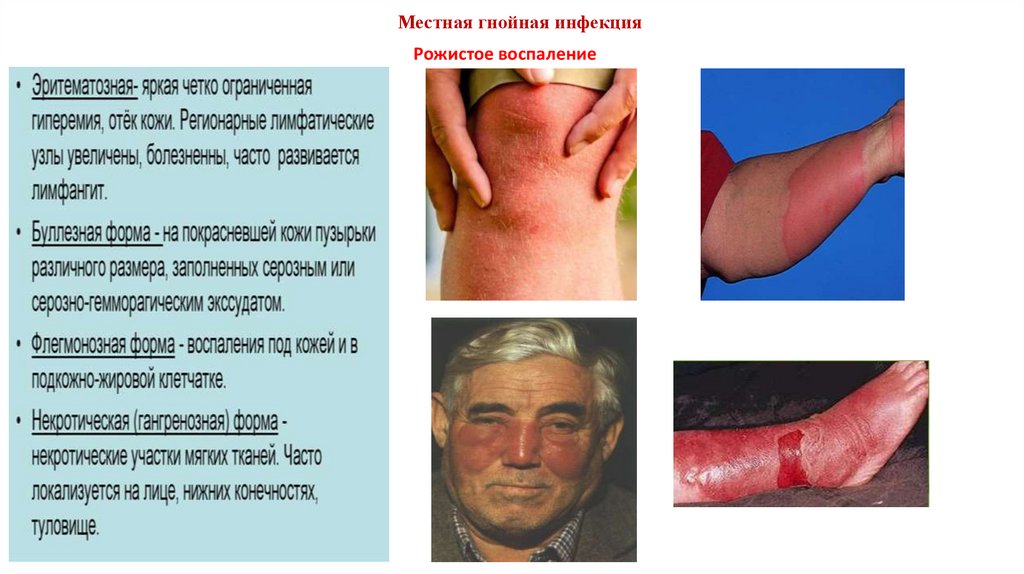
Местная гнойная инфекцияРожистое воспаление
Рожа (erysipelas) - прогрессирующее острое воспаление собственно кожи, реже - слизистых оболочек.
В основе заболевания лежит поражение особым видом стрептококка, бета-гемолитическим, который
наряду с рожей вызывает скарлатину, стрептодермию и ангины.
Для развития рожистого воспаления важную роль играют:
нарушение целостности кожи, дистрофические процессы в коже,
грибковое поражение кожи, наличие сахарного диабета, поражений
капилляров, венозная недостаточность, профессиональные травмы кожи,
постоянное ношение не дышащей одежды и обуви, воздействие на кожу
пыли, копоти, профессиональных вредностей,гиповитаминозы, снижение
иммунитета, хронические болезни.
Микрофлора проникает в кожу из внешней среды, лимфогенный и,
гематогенный путь инфицирования крайне редок.
В месте внедрения патогенного стрептококка развивается очаг серозного
воспаления, локализованный в сетчатом слое кожи. Воспалительные
изменения распространяются по ширине, захватывая всё новые участки
кожи.
20.
Местная гнойная инфекцияРожистое воспаление
21.
Местная гнойная инфекцияРожистое воспаление
Клинические проявления и диагностика
Заболевание протекает с выраженными клиническими проявлениями. Нарушению общего состояния
предшествует развитие местных симптомов. У небольшой группы больных отмечается продромальный
период, который характеризуется недомоганием, слабостью, головной болью. Заболевание часто
начинается остро, с потрясающего озноба, сильной головной боли. Возникают резкая тахикардия, учащение
дыхания, температура тела за короткий период достигает 40-410С. Из общих проявлений интоксикации
отмечается бессонница, уменьшается количество мочи, в ней определяются белок, эритроциты, лейкоциты,
гиалиновые и зернистые цилиндры.
В крови - выраженный лейкоцитоз и нейтрофилёз, умеренная анемия, уменьшено количество эозинофилов,
однако с началом выздоровления нейтрофилёз уменьшается, исчезает эозинопения, появляется
лимфоцитоз. Иногда можно отметить увеличение печени и селезёнки. В ряде случаев тяжёлая
интоксикация приводит к изменениям ЦНС с появлением возбуждения, сильной головной боли, иногда
бреда.
22.
Местная гнойная инфекцияРожистое воспаление
Местные симптомы эритематозной формы рожи - жгучая боль, ощущение жара в поражённой области,
появление яркой красноты с чёткими, как бы зазубренными, границами. Чаще рожа локализуется на лице,
голове, нижних конечностях. По очертаниям вся зона поражения похожа на географическую карту, участки
гиперемии напоминают языки пламени. Кожа в зоне воспаления отёчна, температура её повышена,
болезненность более интенсивно выражена по периферии, там же отмечается более выраженная краснота,
интенсивность которой в центре поражения постепенно уменьшается. На участках, где кожа малоподвижна,
плотно соединена с подлежащими тканями, краснота обычно обрывается.
Для буллёзной формы рожи, кроме признаков эритематозной формы, характерно возникновение пузырей
различной величины, наполненных серозным, гнойным или геморрагическим экссудатом, в котором
выявляются стрептококки. Экссудат очень заразен и может стать источником передачи рожи контактным
путём. Продолжительность этой формы заболевания обычно 1-2 нед. К концу болезни критически падает
температура тела с обильным потоотделением. После стихания местных воспалительных явлений остаётся
сильное шелушение эпидермиса, на волосистых частях кожи отмечается значительное выпадение волос.
23.
Местная гнойная инфекцияРожистое воспаление
При флегмонозной форме рожи изменения на поверхности кожи (гиперемия, зуд, боль) могут быть менее
выраженными, но общие симптомы проявляются сильнее, чем при эритематозной и буллёзной формах. Общее
состояние больного тяжёлое: тахикардия, высокая температура тела, озноб. У истощённых, ослабленных и
пожилых больных заболевание из флегмонозной формы может перейти в некротическую, для которой характерно
появление некрозов кожи - чёрных ограниченных безболезненных плотных участков на местах выраженной
гиперемии, отёка, пузырей.
Особенности течения рожистого воспаления в зависимости от локализации процесса.
На лице процесс характеризуется отёком лица, особенно век. Флегмонозная форма рожи волосистой части головы
сопровождается большим количеством гноя, гнойными затёками, отслойкой кожи.
На туловище рожу характеризует активное распространение процесса, сопровождающееся тяжёлой
интоксикацией. При этом воспаление может перемещаться, последовательно захватывая всё новые участки кожи
и даже участки, поражённые ранее (ползучая рожа). Рожа может поражать участки поверхности тела на
определённом расстоянии между ними (мигрирующая рожа). При локализации рожи на конечностях
преимущественно отмечаются эритематозная и буллёзная её формы, но клинически она протекает тяжело, при
выраженных общих явлениях. Эта форма часто сопровождается лимфаденитом, флебитом, тромбофлебитом.
В местах скопления рыхлой соединительной ткани рожа протекает с заметным отёком тканей, расстройством
кровообращения и развитием распространённого некроза кожи (область век, мошонки).
Рожа слизистых оболочек характеризуется такими же общими и местными симптомами, как и при поражении
кожи: чётко очерченная гиперемия, отёчность, болезненность в эритематозной фазе, развитие пузырей,
содержащих серозную жидкость в буллёзной фазе, образование некрозов при некротической форме рожи.
24.
Местная гнойная инфекцияРожистое воспаление
Лечение
Лечение проводят в стационаре. Значительных успехов в лечении рожи удалось достичь после того, как
начали использовать УФ-лучи и, особенно, комплексную терапию с применением антибактериальных
средств (сульфаниламидных препаратов, антибиотиков). При УФ-облучении обычно назначают эритемные
или субэритемные дозы. При эритематозной или буллёзной формах рожи облучение дозируют с учётом
локализации процесса: на конечности - 4-5 биодоз, на лице - 3 биодозы. Если облучение начато с первых
дней заболевания, обычно уже после одного двух сеансов температура тела снижается, краснота
уменьшается, самочувствие больного улучшается, т.е. процесс прекращается. При флегмонозной форме
рожи облучение проводят осторожно, так как оно может привести к усилению отёка и тромбозу мелких
сосудов кожи. При гангренозной форме рожи облучение противопоказано.
Одновременно с облучением назначают антибиотики и сульфаниламидные препараты. Используют их до
исчезновения красноты и нормализации температуры тела. Чем раньше начато лечение, тем быстрее
наступает выздоровление. В тяжёлых случаях рожи конечностей используют эндолимфатическое введение
антибиотиков. Влажные повязки, компрессы, ванны абсолютно противопоказаны. При буллёзной форме
пузыри после обработки спиртом вскрывают, на участок поражения накладывают повязку с эмульсией
хлорамфеникола, стрептоцидной суспензией, тетрациклиновой мазью и др. При флегмонозной и
гангренозной формах, помимо описанного лечения, производят вскрытие скоплений гноя, дренирование,
удаление некротизированных тканей. Необходимо строжайшее соблюдение асептики, больного лучше
изолировать в отдельную палату.
25.
Местная гнойная инфекцияРожистое воспаление
Эризипелоид
Эризипелоид (свиная краснуха, рожа свиней, эритема ползучая) - инфекционное заболевание, передающееся
человеку от животных и проявляющееся воспалительным поражением кожи и суставов.
Возбудителем эризипелоида является коринебактерия Erysipelothrix rhusiopathiae, которая имеет 2 вида —
мышиный и свиной. Первый распространен среди диких животных, второй — среди домашних. Заражение
человека происходит контактным путем через почву, сено, воду, шкуру или мясо, инфицированные больным
животным, выделяющим патогенные бактерии с мочой и испражнениями. Больной эризипелоидом человек не
может стать причиной заражения окружающих.
Возбудитель заболевания - палочка свиной рожи, проникает через микротравматические повреждения кожи
при разделке инфицированного мяса животных. Инкубационный период длится 3-7 дней. Наиболее часто
поражаются люди, непосредственно связанные с обработкой мяса, рыбы, дичи, т.е. рабочие мясной, рыбной,
консервной и кожевенной промышленности, домашние хозяйки и др. Заболевание не относится к числу редких,
но часто просматривается или диагностируется как «рожа пальца», «дерматит», «панариций», «лимфангит». В
коже развивается серозное воспаление всех слоёв с присоединением лимфангиита и отёка тканей со
скоплением в зоне воспаления тучных клеток.
26.
Местная гнойная инфекцияРожистое воспаление
Эризипелоид
Клинические проявления
Выделяет четыре основные формы эризипелоида: кожную, кожно-суставную, ангинозную и генерализованную.
Кожная форма. Наиболее часто встречающаяся. Протекает на фоне слабо выраженных признаков интоксикации: субфебрилитет, легкое
недомогание, озноб и пр. У некоторых пациентов с эризипелоидом повышение температуры тела не наблюдается. Типично начало
заболевания с ощущения жжения и зуда в месте внедрения возбудителя. Через короткий промежуток времени в этом месте отмечается
покраснение (эритема) и отечность кожи. Краснота постепенно приобретает багровый оттенок и распространяется по периферии,
больше в проксимальном направлении. Процесс может сопровождаться регионарным лимфангитом и лимфаденитом.
Для эризипелоида типично начало разрешения эритемы с ее центра, который становится вначале синюшного цвета, а затем бледнеет
до голубоватого оттенка почти неизмененной кожи. При этом по периферии пораженного участка некоторое время еще сохраняется
краснота и отечность, что придает ему своеобразный вид блюдца. В течение нескольких дней краснота краев бледнеет и сглаживается,
их отечность спадает. Эритема проходит, оставляя после себя временное легкое шелушение. Весь процесс при кожной форме
эризипелоида занимает обычно не более 10 дней.
Кожно-суставная форма. Протекает с воспалительным поражением межфаланговых суставов. На фоне эритемы наблюдается
болезненность и припухлость суставов на пальцах, движения в них ограниченны. Как правило, заболевание длится около 14 дней. В
некоторых случаях эта форма эризипелоида может принять хроническое течение с развитием артрита межфалангового сустава.
Ангинозная форма Развивается в отдельных случаях, при употреблении зараженных возбудителем продуктов. Характеризуется
сочетанием кожных проявлений с клиническими симптомами ангины.
Генерализованная форма. Отмечается крайне редко. Кожные проявления в виде эритематозных пятен появляются диффузно по всему
телу и могут локализоваться на любом участке кожи. Они сопровождаются выраженным общим интоксикационным синдромом,
увеличением печени и селезенки. Возможны артриты и поражения внутренних органов с развитием пневмонии, эндокардита,
менингита, пиелонефрита. Тяжелым осложнением этой формы эризипелоида является сепсис.
27.
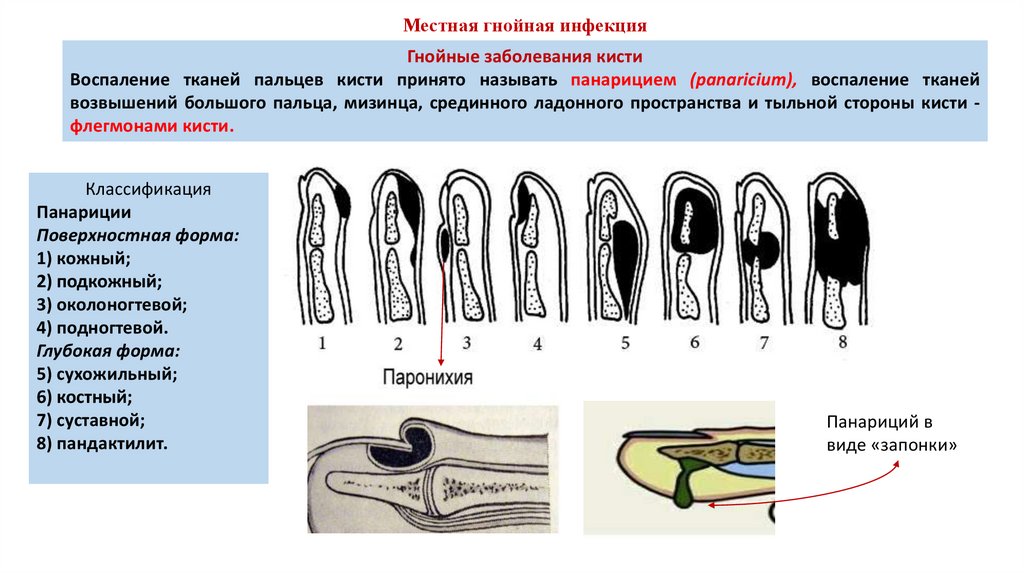
Местная гнойная инфекцияГнойные заболевания кисти
Воспаление тканей пальцев кисти принято называть панарицием (panaricium), воспаление тканей
возвышений большого пальца, мизинца, срединного ладонного пространства и тыльной стороны кисти флегмонами кисти.
Классификация
Панариции
Поверхностная форма:
1) кожный;
2) подкожный;
3) околоногтевой;
4) подногтевой.
Глубокая форма:
5) сухожильный;
6) костный;
7) суставной;
8) пандактилит.
Панариций в
виде «запонки»
28.
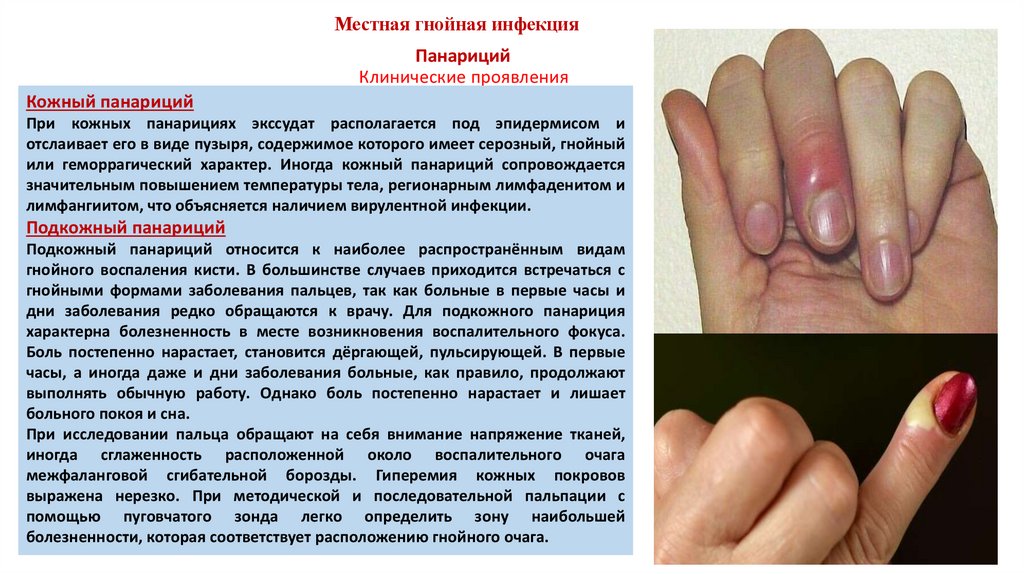
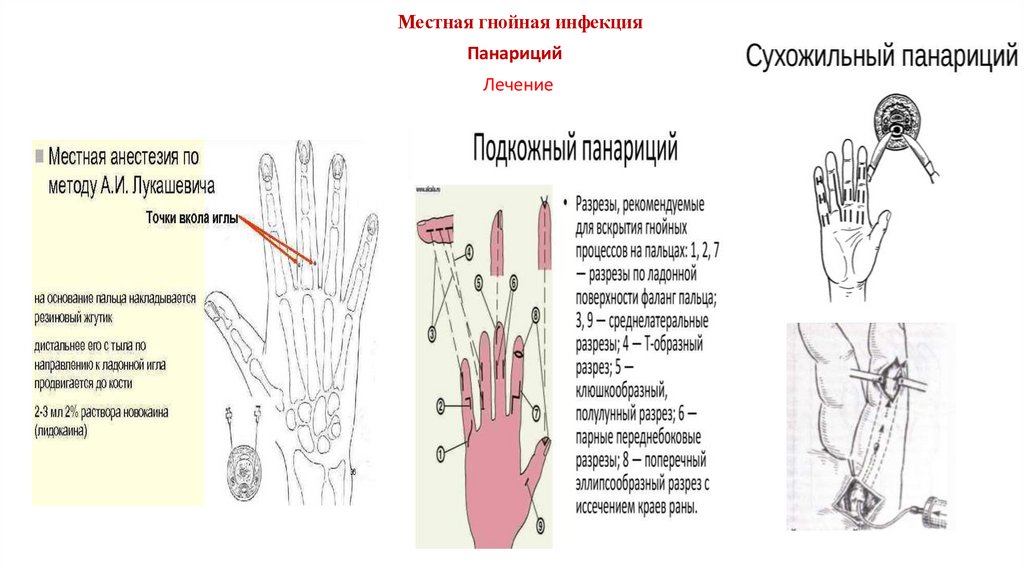
Местная гнойная инфекцияПанариций
Клинические проявления
Кожный панариций
При кожных панарициях экссудат располагается под эпидермисом и
отслаивает его в виде пузыря, содержимое которого имеет серозный, гнойный
или геморрагический характер. Иногда кожный панариций сопровождается
значительным повышением температуры тела, регионарным лимфаденитом и
лимфангиитом, что объясняется наличием вирулентной инфекции.
Подкожный панариций
Подкожный панариций относится к наиболее распространённым видам
гнойного воспаления кисти. В большинстве случаев приходится встречаться с
гнойными формами заболевания пальцев, так как больные в первые часы и
дни заболевания редко обращаются к врачу. Для подкожного панариция
характерна болезненность в месте возникновения воспалительного фокуса.
Боль постепенно нарастает, становится дёргающей, пульсирующей. В первые
часы, а иногда даже и дни заболевания больные, как правило, продолжают
выполнять обычную работу. Однако боль постепенно нарастает и лишает
больного покоя и сна.
При исследовании пальца обращают на себя внимание напряжение тканей,
иногда сглаженность расположенной около воспалительного очага
межфаланговой сгибательной борозды. Гиперемия кожных покровов
выражена нерезко. При методической и последовательной пальпации с
помощью пуговчатого зонда легко определить зону наибольшей
болезненности, которая соответствует расположению гнойного очага.
29.
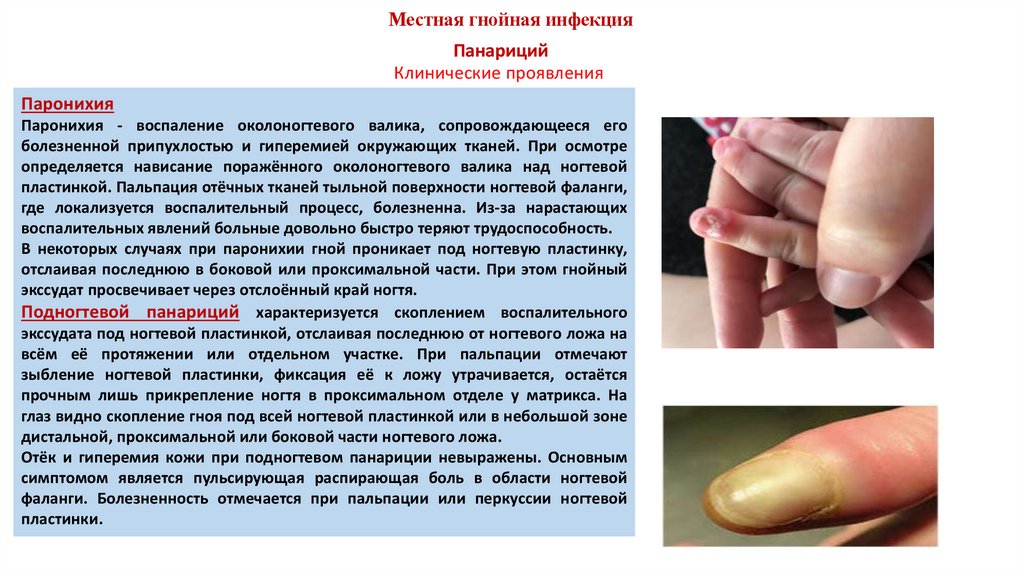
Местная гнойная инфекцияПанариций
Клинические проявления
Паронихия
Паронихия - воспаление околоногтевого валика, сопровождающееся его
болезненной припухлостью и гиперемией окружающих тканей. При осмотре
определяется нависание поражённого околоногтевого валика над ногтевой
пластинкой. Пальпация отёчных тканей тыльной поверхности ногтевой фаланги,
где локализуется воспалительный процесс, болезненна. Из-за нарастающих
воспалительных явлений больные довольно быстро теряют трудоспособность.
В некоторых случаях при паронихии гной проникает под ногтевую пластинку,
отслаивая последнюю в боковой или проксимальной части. При этом гнойный
экссудат просвечивает через отслоённый край ногтя.
Подногтевой панариций характеризуется скоплением воспалительного
экссудата под ногтевой пластинкой, отслаивая последнюю от ногтевого ложа на
всём её протяжении или отдельном участке. При пальпации отмечают
зыбление ногтевой пластинки, фиксация её к ложу утрачивается, остаётся
прочным лишь прикрепление ногтя в проксимальном отделе у матрикса. На
глаз видно скопление гноя под всей ногтевой пластинкой или в небольшой зоне
дистальной, проксимальной или боковой части ногтевого ложа.
Отёк и гиперемия кожи при подногтевом панариции невыражены. Основным
симптомом является пульсирующая распирающая боль в области ногтевой
фаланги. Болезненность отмечается при пальпации или перкуссии ногтевой
пластинки.
30.
Местная гнойная инфекцияПанариций
Клинические проявления
Сухожильный панариций
Подкожный панариций в ряде случаев является причиной тендовагинитов
вследствие распространения инфекции на сухожильные влагалища и
сухожилия сгибателей пальцев. Отмечают ухудшение общего состояния,
появляются пульсирующая боль по всему пальцу, равномерный отёк
тканей со сглаженностью межфаланговых борозд. Палец становится
похожим на сосиску и слегка согнут (в этом положении ослабевает
натяжение сухожилия и уменьшается боль). Попытка разогнуть палец
приводит к резкому усилению боли. Пальпация пуговчатым зондом по
линии проекции сухожилия резко болезненна. Указанные признаки
наряду с общими клиническими проявлениями заболевания позволяют
распознать сухожильный панариций.
Промедление с операцией при тендовагинитах крайне опасно, так как
сухожилие, лишённое кровоснабжения вследствие сдавления сосудов
сухожильной брыжейки (мезотенона) экссудатом, быстро некроти
зируется.
Самочувствие
больного
плохое
из-за
постоянной
боли.
Соединительнотканные тяжи, пронизывающие жировую клетчатку пальца
и соединяющие собственно кожу с надкостницей, препятствуют
распространению отёка на периферию. Натяжение этих перемычек
вызывает интенсивную боль в пальце. Подкожный панариций
характеризуется тенденцией к распространению гноя в глубину.
31.
Местная гнойная инфекцияКостный панариций
Панариций
Клинические проявления
Костный панариций развивается, как правило, вторично, при переходе патологического
процесса с мягких тканей пальца на кость (в основном при подкожном панариции). В таких
случаях после вскрытия подкожного панариция вслед за кратковременным периодом мнимого
улучшения состояния, уменьшения отёка и боли выздоровление не наступает. Боль в пальце
становится тупой, постоянной, из раны поступает скудное гнойное отделяемое, иногда с
мелкими костными секвестрами. Фаланга булавовидно утолщается, пальпация её становится
болезненной.
На рентгенограммах пальца признаки разрушения кости определяются лишь к концу 2-й или
началу 3-й недели. Операцию следует производить, руководствуясь клинической картиной
заболевания и не дожидаясь явных рентгенологических деструктивных изменений.
Суставной панариций
Суставной панариций возникает чаще после ранения дорсальной поверхности межфаланговых
или пястно-фаланговых областей пальца, где суставы прикрыты лишь тонким слоем мягких
тканей. Боль в серозной фазе воспаления довольно интенсивная, лишает больного покоя,
значительно снижает работоспособность. Воспалённый сустав приобретает веретенообразную
форму. Тыльные межфаланговые борозды сглаживаются. Попытка согнуть палец приводит к
резкому усилению боли в поражённом суставе. Отмечается местное повышение температуры.
Отёк и гиперемия тканей наиболее выражены с тыльной поверхности пальца. При пункции
сустава получают небольшое количество мутной жидкости. При несвоевременном лечении в
воспалительный процесс вовлекается связочный, хрящевой и костный аппарат пальца,
возникают патологическая подвижность и ощущение крепитации шероховатых суставных
поверхностей.
32.
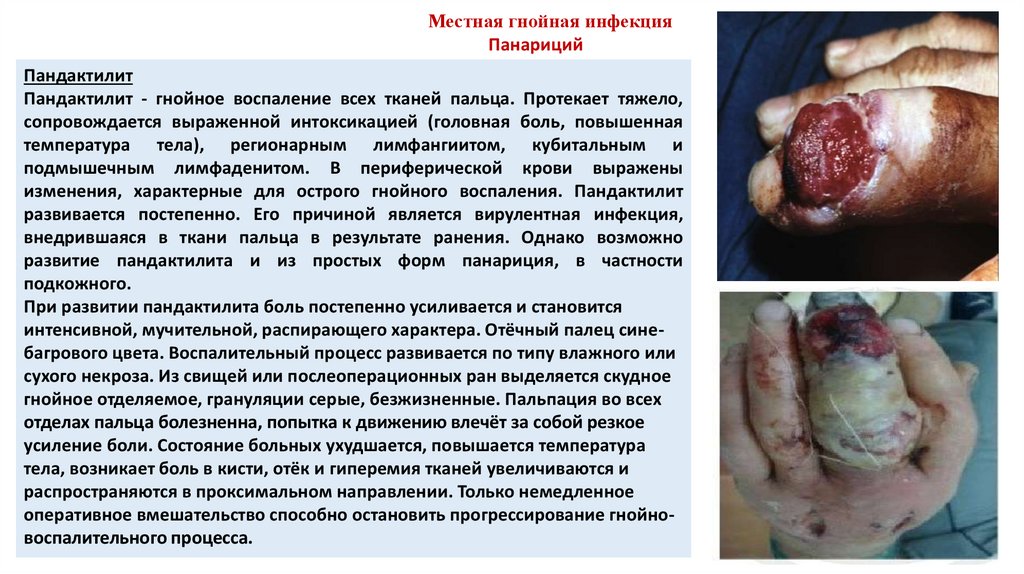
Местная гнойная инфекцияПанариций
Пандактилит
Пандактилит - гнойное воспаление всех тканей пальца. Протекает тяжело,
сопровождается выраженной интоксикацией (головная боль, повышенная
температура тела), регионарным лимфангиитом, кубитальным и
подмышечным лимфаденитом. В периферической крови выражены
изменения, характерные для острого гнойного воспаления. Пандактилит
развивается постепенно. Его причиной является вирулентная инфекция,
внедрившаяся в ткани пальца в результате ранения. Однако возможно
развитие пандактилита и из простых форм панариция, в частности
подкожного.
При развитии пандактилита боль постепенно усиливается и становится
интенсивной, мучительной, распирающего характера. Отёчный палец синебагрового цвета. Воспалительный процесс развивается по типу влажного или
сухого некроза. Из свищей или послеоперационных ран выделяется скудное
гнойное отделяемое, грануляции серые, безжизненные. Пальпация во всех
отделах пальца болезненна, попытка к движению влечёт за собой резкое
усиление боли. Состояние больных ухудшается, повышается температура
тела, возникает боль в кисти, отёк и гиперемия тканей увеличиваются и
распространяются в проксимальном направлении. Только немедленное
оперативное вмешательство способно остановить прогрессирование гнойновоспалительного процесса.
33.
Местная гнойная инфекцияПанариций
Рентгендиагностика
Суставной панариций с
подвывихом в суставе
Костный панариций
34.
Местная гнойная инфекцияПанариций
Лечение
35.
Местная гнойная инфекцияПарапроктит
Острый парапроктит (paraproctitis) - гнойное воспаление околопрямокишечной клетчатки.
Возбудителями парапроктита чаще являются кишечная палочка, золотистый и белый стафилококки, анаэробы и
др. Как правило, определяется смешанная микрофлора.
Внедрению микроорганизмов в параректальную клетчатку способствуют трещины заднего прохода, воспаление
геморроидальных узлов, повреждение слизистой оболочки прямой кишки и заднепроходного канала,
воспаление крипт, промежностные гематомы, расчёсы покровов заднего прохода и др. Флегмоны
околокишечной клетчатки возможны как осложнение огнестрельных ранений, а также распадающейся опухоли.
Воспалительный процесс отличается выраженным отёком и гнойной инфильтрацией рыхлой соединительной
ткани. Гнилостная инфекция, распространяясь по околопрямокишечной клетчатке либо по лимфатическим
путям на клетчатку таза, часто вызывает некроз - распад тканей без формирования гнойников (гнилостнонекротический парапроктит). Различают пять форм ограниченных параректальных гнойников: подкожный,
ишиоректальный, подслизистый, пельвиоректальный и ретроректальный.
36.
Местная гнойная инфекцияПарапроктит
37.
Местная гнойная инфекцияПарапроктит
Диагностика
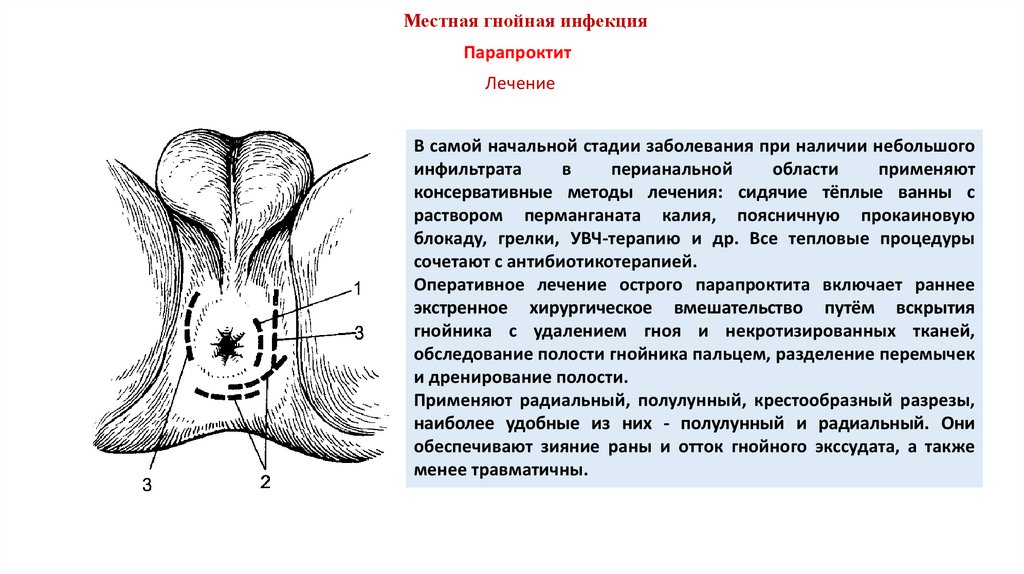
Подкожный парапроктит локализуется под кожей около заднепроходного отверстия. Больные
ощущают резкую боль в области заднепроходного канала, особенно при дефекации. Повышается
температура тела. Отчётливо определяется болезненная припухлость, кожа над ней
гиперемирована. При абсцедировании можно определить симптом флюктуации.
Ишиоректальный парапроктит протекает с тяжёлыми общими явлениями. Процесс, захватывая
глубокие слои клетчатки седалищно-прямокишечных впадин, распространяется позади прямой
кишки на другую сторону до предстательной железы и, идя кверху, захватывает тазовую
клетчатку. Больные отмечают пульсирующую боль в области прямой кишки, высокую
температуру тела, иногда озноб.
Отёк, гиперемия кожных покровов при общей интоксикации облегчают диагностику у больных с
этой формой парапроктита. Однако в начальной стадии заболевания, когда отсутствуют внешние
его признаки, необходимо произвести бимануальное исследование, вводя палец одной руки в
прямую кишку и помещая палец другой руки на припухлость снаружи. При этом можно
определить болезненный инфильтрат.
Подслизистый парапроктит локализуется в подслизистом слое прямой кишки выше
заднепроходных столбов. При пальцевом исследовании можно определить отёчность и
болезненность в области заднепроходного отверстия. В отличие от подкожных абсцессов боль при
подслизистой форме парапроктита менее интенсивная.
38.
Местная гнойная инфекцияПарапроктит
Диагностика
Пельвиоректальный парапроктит - редкая, но самая тяжёлая форма околопрямокишечных гнойников. Абсцесс
формируется выше тазового дна, но может быть расположен также низко, спереди, сзади, по бокам прямой
кишки. Заболевание в начальной стадии характеризуется отсутствием каких-либо наружных признаков
воспаления в области заднего прохода, ишиоректальных впадин. В дальнейшем воспалительный процесс,
перфорируя мышцу, поднимающую задний проход, спускается книзу между сухожильной дугой и
запирательной фасцией в клетчатку седалищно-прямокишечной впадины, при этом здесь возникает гнойник с
характерными клиническими признаками ишиоректального абсцесса.
Если пельвиоректальные абсцессы располагаются низко над мышцей, поднимающей задний проход, то при
пальцевом исследовании прямой кишки сравнительно рано можно определить выбухание.
Ретроректальный парапроктит образуется в результате занесения инфекции в лимфатические узлы и отличается
от пельвиоректального только тем, что сначала гнойник располагается в клетчатке позади прямой кишки, а затем
может также спуститься в ишиоректальную клетчатку и вызвать её флегмонозное воспаление.
39.
Местная гнойная инфекцияПарапроктит
Лечение
В самой начальной стадии заболевания при наличии небольшого
инфильтрата
в
перианальной
области
применяют
консервативные методы лечения: сидячие тёплые ванны с
раствором перманганата калия, поясничную прокаиновую
блокаду, грелки, УВЧ-терапию и др. Все тепловые процедуры
сочетают с антибиотикотерапией.
Оперативное лечение острого парапроктита включает раннее
экстренное хирургическое вмешательство путём вскрытия
гнойника с удалением гноя и некротизированных тканей,
обследование полости гнойника пальцем, разделение перемычек
и дренирование полости.
Применяют радиальный, полулунный, крестообразный разрезы,
наиболее удобные из них - полулунный и радиальный. Они
обеспечивают зияние раны и отток гнойного экссудата, а также
менее травматичны.
40.
Местная гнойная инфекцияМастит
Мастит (mastitis) - воспаление паренхимы и интерстициальной ткани молочной железы.
Острый мастит в основном встречается в
первые 2 нед послеродового периода у
кормящих женщин - послеродовой
(лактационный) мастит, реже - у
некормящих, крайне редко - у беременных. Частота развития
послеродового мастита колеблется от 1,5
до 6% (по отношению к количеству
родов). Обычно мастит развивается в
одной молочной железе, двусторонний
мастит встречается редко.
Этиология и патогенез
Возбудителем мастита чаще является стафилококк в виде
монокультуры и в ассоциациях с кишечной палочкой и
стрептококком, реже - в изолированном виде кишечная палочка
или стрептококк, иногда встречаются протей, синегнойная
палочка, анаэробная флора, грибы. Выделяют также
специфические редко встречающиеся формы мастита туберкулёзный, сифилитический. Источником инфекции
являются бактерионосители и больные со стёртыми формами
гнойно-воспалительных заболеваний из окружения пациента.
Первостепенное значение в возникновении мастита имеет
внутрибольничная инфекция.
Входными воротами инфекции чаще всего являются трещины
сосков. Возможно и интраканаликулярное проникновение
инфекции при кормлении грудью или сцеживании молока,
реже распространение инфекции происходит гематогенным или
лимфогенным путём из эндогенных очагов инфекции.
41.
Местная гнойная инфекцияМастит
Классификация мастита
I. Отёчная форма.
II. Инфильтративная форма.
III. Гнойно-деструктивная
форма:
1) абсцедирующий мастит;
2) флегмонозный мастит;
3) гангренозный мастит.
IV. Острый мастит,
хронический мастит.
Воспалительный процесс в железе может ограничиваться воспалением млечных
протоков (галактофоритом), которое сопровождается выделением молока с
примесью гноя, или воспалением желёз околососкового кружка (ареолиом). При
переходе процесса на ткань и его развитии могут последовательно наблюдаться
фазы серозного и гнойного воспаления, нередко с выраженными
деструктивными изменениями. В фазе серозного воспаления ткань железы
пропитана серозной жидкостью, вокруг сосудов отмечается скопление
лейкоцитов. При прогрессировании воспалительного процесса серозное
пропитывание паренхимы молочной железы сменяется диффузной гнойной
инфильтрацией с мелкими очагами гнойного расплавления, которые в
последующем сливаются, образуя абсцессы. Последние вследствие резкого
истончения междольковых перегородок,
обусловленного воспалительным
процессом и увеличением секреторного аппарата во время лактации, могут
сливаться и прорываться в подкожную клетчатку или ретромаммарное
пространство. Наиболее частая локализация гнойников - интрамаммарная,
субареолярная. При расположении абсцесса в дольках на задней поверхности
железы он может вскрываться в клетчаточное пространство позади неё с
образованием редкой формы - ретромаммарного абсцесса. Иногда вследствие
вовлечения в воспалительный процесс сосудов и их тромбирования происходит
некроз отдельных участков железы, развивается гангренозная форма мастита.
42.
Местная гнойная инфекцияМастит
43.
Местная гнойная инфекцияМастит
Клинические проявления и диагностика
Отдифференцировать начальные формы мастита от острого застоя молока не всегда легко, поэтому любое нагрубание
молочных желёз, протекающее с повышением температуры тела, следует считать серозной стадией мастита. Это позволяет
своевременно начать лечение и предупредить переход процесса в гнойную фазу.
При проникновении гноеродной микрофлоры застой молока через 2-4 дня переходит в воспаление серозная фаза мастита. Заболевание начинается остро, с озноба, повышения температуры тела, потливости,
слабости, разбитости, резкой боли в железе. Железа увеличена, пальпация её болезненна, инфильтрат
определяется нечётко. Сцеживание молока болезненно и не приносит облегчения. В крови лейкоцитоз до 10,012,0х109/л, СОЭ до 20-30 мм/ч. При несвоевременно начатом лечении через 3-6 дней процесс может перейти
в инфильтративную фазу с выраженными клиническими признаками воспаления, тяжёлым общим
состоянием. Возникает повышение температуры тела до 38-400C. Пальпируемое опухолевидное образование
имеет более чёткие контуры.
Переход начальных форм мастита в гнойную фазу воспаления характеризуется усилением общих и местных
симптомов воспаления. Температура тела постоянно высокая или гектического характера. Инфильтрат в
железе увеличивается, гиперемия кожи нарастает, появляется флюктуация в одном из участков железы.
Крайне тяжёлое состояние больных наблюдается при гангренозной форме мастита: температура тела
повышается до 40-41 0C, пульс - до 120-130 в минуту, молочная железа резко увеличена, кожа отёчная, с
пузырями, наполненными геморрагическим содержимым, с участками некроза. Отёчность распространяется
на окружающие ткани. В крови высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсической
зернистостью лейкоцитов, в моче появляется белок.
44.
Местная гнойная инфекцияМастит
Лечение начальных форм мастита консервативное, гнойных оперативное. При появлении признаков застоя молока железе
придают возвышенное положение с помощью мобилизирующих
повязок или бюстгальтера, который должен поддерживать, но не
сдавливать железу. Для опорожнения железы отсасывают молоко
молокоотсосом, кормление грудью не прекращают, ограничивают
приём жидкости, назначают окситоцин и дротаверин. При серозном и
инфильтративном
мастите
применяют
антибиотики
(полусинтетические пенициллины, аминогликозиды, цефалоспорины,
макролиды), сульфаниламиды (в сочетании с антибиотиками),
инфузионную терапию с введением белковых препаратов, солевых
растворов. Используют также средства, повышающие защитные силы
организма (γ-глобулин и др.). Обязательно регулярное сцеживание
молока (для предупреждения застоя в железе). Обратному развитию
процесса способствуют ретромаммарные новокаиновые блокады с
антибиотиками и протеолитическими ферментами. При серозной и
инфильтративной формах мастита для ускорения обратного развития
процесса применяют УВЧ-терапию, УЗ, УФ-облучение железы. Все
процедуры проводят после опорожнения железы. При тяжёлом
течении мастита рекомендуют подавление лактации комбинацией
эстрогенов с андрогенами.


































 medicine
medicine








