Similar presentations:
Основи медичних знань. Лекція №6. Соматичні хвороби основних систем органів людини
1.
ОСНОВИ МЕДИЧНИХ ЗНАНЬЛекція № 6
Соматичні хвороби основних
систем органів людини (ч. 1)
2.
План1. ЗАХВОРЮВАННЯ ОРГАНІВ ДИХАННЯ.
2. ЗАХВОРЮВАННЯ СЕРЦЕВО-СУДИННОЇ
СИСТЕМИ. (Ч. 1)
3.
ЗАХВОРЮВАННЯ
ОРГАНІВ
ТРАВЛЕННЯ.
4.
ЗАХВОРЮВАННЯ
ЕНДОКРИННОЇ
СИСТЕМИ. (Ч. 2)
3.
1. ЗАХВОРЮВАННЯ ОРГАНІВ ДИХАННЯЗахворювання органів дихання займають третє-четверте
місце після травматизму, серцево-судинних недуг і
пухлинних процесів не тільки у структурі захворюваності,
а й інвалідизації та смертності. При цьому частота їх
неухильно зростає.
Переважно це поліетіологічні хвороби, які можуть
розцінюватися і як самостійні нозології (наприклад,
крупозна пневмонія), і як прояв або ж ускладнення іншої
недуги (наприклад, бронхопневмонії).
Клінічні прояви захворювання органів дихання:
порушення носового дихання,
відчуття сухості й першіння в горлі,
кашель,
біль у грудній клітці,
задишка,
напади ядухи,
кровохаркання.
4.
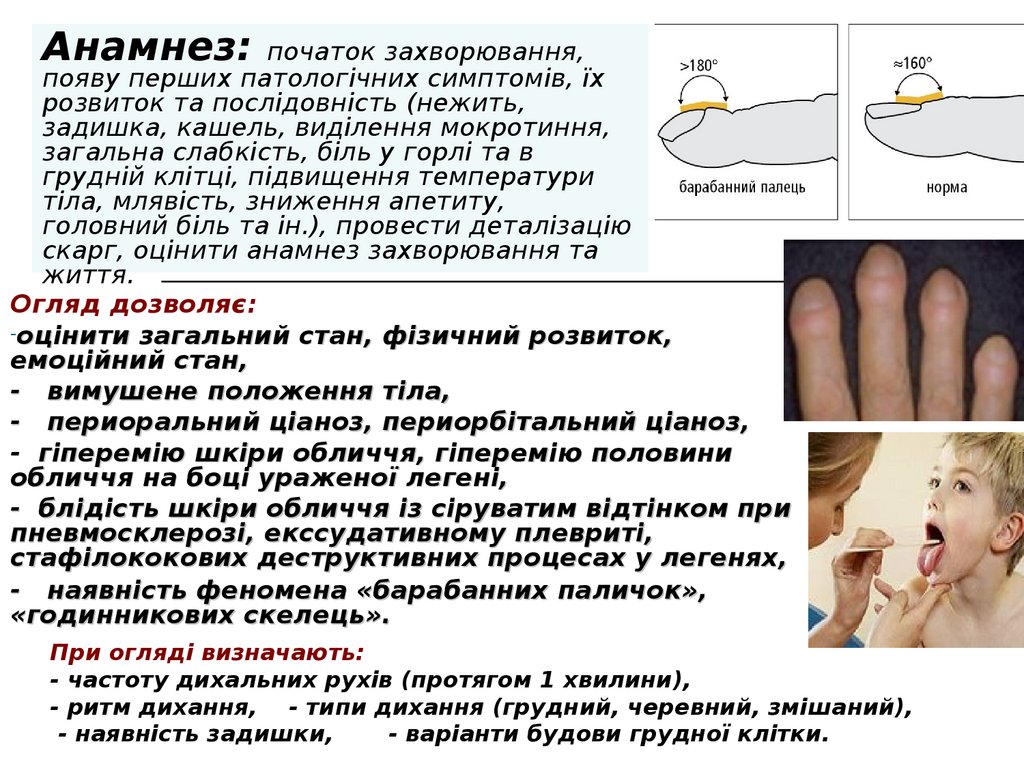
Анамнез: початок захворювання,появу перших патологічних симптомів, їх
розвиток та послідовність (нежить,
задишка, кашель, виділення мокротиння,
загальна слабкість, біль у горлі та в
грудній клітці, підвищення температури
тіла, млявість, зниження апетиту,
головний біль та ін.), провести деталізацію
скарг, оцінити анамнез захворювання та
життя.
Огляд дозволяє:
-оцінити загальний стан, фізичний розвиток,
емоційний стан,
- вимушене положення тіла,
- периоральний ціаноз, периорбітальний ціаноз,
- гіперемію шкіри обличчя, гіперемію половини
обличчя на боці ураженої легені,
- блідість шкіри обличчя із сіруватим відтінком при
пневмосклерозі, екссудативному плевриті,
стафілококових деструктивних процесах у легенях,
- наявність феномена «барабанних паличок»,
«годинникових скелець».
При огляді визначають:
- частоту дихальних рухів (протягом 1 хвилини),
- ритм дихання, - типи дихання (грудний, черевний, змішаний),
- наявність задишки,
- варіанти будови грудної клітки.
5.
При огляді грудної клітки, перш за все, звертають увагуна деформацію грудної клітки. Зміни форми грудної
клітки можуть бути обумовлені як ураженням дихальної
системи, так і іншими патологічними процесами.
Виділяють наступні патологічні варіанти будови
грудної клітки:
емфізематозна
(широка,
бочкоподібна,
яка
знаходиться ніби у стані максимального вдиху);
- паралітична грудна клітина – при хронічних
бронхолегеневих
процесах,
характеризується
зменшенням усіх розмірів, атрофією дихальних м’язів,
різким нахилом ребер донизу, гострим надчеревним
кутом, відставанням лопаток;
- лійкоподібна і човноподібна грудна клітина – при
вродженому стридорі; тяжких формах рахіту;
- рахітична грудна клітина – кілеподібна, стиснена з
боків або запала по лінії прикріплення діафрагми;
- асиметрична, з ознаками западання, сплощення або
випинання однієї її половини (при однобічному
пульмофіброзі, випітному плевриті, пневмотораксі та
інших захворюваннях);
- деформація грудної клітини, викликана сколіотичною
хворобою або іншими видами ураження хребта
(кіфотична, лордична, сколіотична грудна клітка).
6.
Рис. Нормальна та патологічні форми грудної клітки:1 – нормальна; 2 – плоска, 3 – куряча,
4 – лійкоподібна, 5 – емфізематозна
7.
8.
Пальпація дозволяє встановити:- болючість відділів грудної клітки,
- голосове тремтіння (відчуття коливань
грудної клітки):
а) послаблене при відсуненні бронхів від
стінки грудної клітки ексудатом,
пневмотораксом, при ателектазі легені;
б) посилене при пневмофіброзі, абсцесах.
Перкусія дозволяє оцінити
o
o
o
o
розміри легенів,
виявити їх ущільнення,
підвищення повітряності усієї легені або її
частини.
Ураження органів дихання супроводжується
зміною перкуторного звуку:
9.
- притуплення (зменшення повітряностілегеневої тканини за рахунок
інфільтрації, крововиливу або спадіння
частини легені);
- тупість (масивна інфільтрація,
пухлина, скупчення рідини у плевральній
порожнині, потовщення плеври);
- тимпаніт (над порожнинами, що
містять повітря при деструкції легеневої
тканини, обумовленій туберкульозом,
абсцесом, розпадом пухлини);
- коробочний звук (голосний звук, що
нагадує постукування по порожній
коробці) вказує на підвищення
пневматизації легеневої тканини при
нападі бронхіальної астми, емфіземі.
10.
АускультаціяПатологічні види дихання:
- послаблене (обумовлене зменшенням
надходження в альвеоли повітря) при
закупорці бронха (стороннім тілом,
пухлиною), при бронхоспазмі, а також при
скупченні рідини або повітря у
плевральній порожнині;
- посилене, має компенсаторний характер
і визначається на здоровому боці у
випадках однобічного ураження;
- жорстке (грубе везикулярне дихання із
подовженим видихом) вказує на ураження
крупних бронхів при бронхіті, пневмонії);
- голосний шум високого тембру, при
якому видих є більш сильним і тривалим,
ніж вдих, вислуховується при ущільненні
легеневої тканини (дольова, сегментарна
пневмонія, абсцес легені).
11.
Додаткові шуми- сухі хрипи (свистячі, високі та низькі),
обумовлені звуженням дрібних бронхів
або коливанням густого мокротиння,
особливо у великих бронхах.
Зустрічаються при ларингіті, фарингіті,
бронхіті, бронхіальній астмі;
- вологі хрипи (виникають при
проходженні повітря через рідину);
залежно від калібру бронху, в якому вони
утворюються, поділяються на дрібно-,
середньо-, великопухирчасті.
Від хрипів відрізняють крепітацію, яка
обумовлена розлипанням термінальних
відділів бронхів.
Шум тертя плеври з’являється при терті
вісцерального та парієнтального листків
плеври і обумовлений плевритом,
пухлинним або туберкульозним
ураженням плеври, різкою дегідратацією.
12.
Додаткові методи обстеження.а) функціональні (спірографія,
пневмотахометрія, пікфлоуметрія,
оксигенометрія);
б) лабораторні (загальний та біохімічний
аналіз крові, дослідження виділень з носа та
зіва, мокротиння, плевральної рідини,
біоптатів);
в) інструментальні (рентгенологічні методи
дослідження органів грудної клітки,
комп'ютерна та магнітно-резонансна
томографія, термографія, бронхоскопія та
бронхографія, сканування);
г) методи алергодіагностики.
13.
Гостра респіраторна вірусна інфекція (ГРВІ) (назофарингіт,ринофарингіт, гостра вірусна інфекція верхніх дихальних шляхів або
застуда) — кожна з групи вірусних інфекцій, яка характеризується
загальним інтоксикаційним синдромом і переважним ураженням
слизових оболонок дихальних шляхів, інфекційна хвороба верхніх
дихальних шляхів, яка легко поширюється. Відома значна кількість
збудників (понад 200), які належать до різних нозологічних груп
вірусної природи (віруси грипу, парагрипу, аденовіруси, респіраторносинцитіальні
віруси,
коронавіруси,
пікорнавіруси,
риновіруси,
ентеровіруси, віруси герпесу й інші), що тісно пов'язані з
захворюваннями
респіраторного
тракту
людини,
спричиняючи
розвиток ГРВІ.
Джерело інфекції — хворий з клінічно вираженою або безсимптомною
формою хвороби. Шлях передавачі — повітряно-краплинний і
фекально-оральний.
Гострі інфекції носа, синусів, горла або гортані — інфекції верхніх
дихальних шляхів поділяють на категорії відповідно до ділянок
організму людини, які вірус уражає найчастіше: ГРВІ, основним
симптомом якої є нежить, переважно вражає слизову оболонку носа,
фарингіт — горло, а синусит — синуси. Симптоми виникають скоріше
через реакцію імунної системи на інфекцію, ніж через руйнування
тканин внаслідок безпосереднього впливу вірусів.
Ефективного лікування ГРВІ (крім грипу) немає — симптоми хвороби
можна лише полегшити.
14.
Гострий ринітЗапальний процес слизової
оболонки носа, який може
поширюватися на носову
частину глотки.
Чинники гострого риніту
Вірусна або бактеріальна
інфекція
Нейровегетативна форма
у дітей із
вегетосудинною
дистонією
Місцева чи загальна
сенсибілізація
антигеном- виникає
алергійний нежить, який
може бути сезонним
Чинники, що сприяють
виникненню гострого
риніту
Несприятливі умови
життя
Несприятливі кліматичні
умови
Переохолодження чи
перегрів
Викривлення носової
перетинки
Зміни імунобіологічної
системи
15.
Класифікація ринітуГострий риніт
2.
Хронічний риніт
3.
Вазомоторний риніт:
а) нейровегетативна форма;
б) алергійна форма.
1.
КЛІНІКА ГОСТРОГО РИНІТУ:
У дітей першого року стан тяжкий,
Температура підвищується до 38°С,
Спостерігаються психомоторні розлади,
Ускладнюється дихання через ніс.
Дитина не може смоктати груди матері.
Місцевий процес має перебіг із 3 стадій:
продромальної
секреторної
одужання
16.
Продромальна стадія гострого ринітуСухість слизової оболонки носа
Періодичне чихання
Незначне порушення носового дихання
Триває біля 2-3 діб
Секреторна стадія гострого риніту
Часте чихання
Серозні виділення з носа
Подразнення і почервоніння шкіри носа, верхньої
губи, набряк слизової оболонки носа
Різке утруднення носового дихання
Триває біля 2-3 діб
Стадія одужання
Поліпшення дихання
Секрет стає густим
У носовій порожнині з’являються кірки
Триває біля 2-3 діб
17.
Вазомоторний ринітПостійне чихання
Виділення великої кількості рідкого, водянистого секрету
Пастозність і набряк слизової оболонки носа, блідоціанотичний її колір
Відсутність скоротливої здатності судин носових ходів після
застосування судиннозвужувальних препаратів
Прояви хронічного риніту
Різке утруднення дихання
Накопичення у носовій порожнині густих і сухих
гнійно-слизових кірок, які мають неприємний запах
Виділення з носу густого секрету
18.
Гострий фарингітГостре запалення слизової оболонки горла.
Як самостійне захворювання зустрічається рідко, як
правило супроводжує ГРВІ.
Симптоми : біль у горлі, першіння, почервоніння
мигдаликів, м'якого піднебіння, задньої стінки глотки,
біль при ковтанні, сухий кашель.
Збільшені підщелепні л/вузли.
Лікування – треба лікувати ГРВІ (полоскання глотки,
зрошування антисептиками, розсмоктування
антисептичних пігулок).
19.
ТрахеїтЦе гостре запалення трахеї, яке
виникає внаслідок потрапляння
інфекції із носоглотки у трахею.
Причинами є ГРВІ, риніти,
фарингіти.
Проявляється захворювання
сухим а потім вологим кашлем,
підвищенням температури,
біллю за грудиною та явищами
загальної інтоксикації.
Принципи лікування – треба
лікувати основне захворювання,
протикашльові, муколітики,
соляно-лужні та масляні
інгаляції. При затяжному
перебігу необхідно вирішувати
питання про призначення
антибіотиків.
20.
Гострий ларингітЦе гостре катаральне запалення слизової
оболонки гортані. Нерідко процес ушкоджує
підслизовий шар і внутрішні м’язи гортані.
Зустрічається самостійно чи у складі ГРВІ.
Причини виникнення гострого ларингіту:
простуда; перенапруження голосу; хімічні
чинники;механічні чинники; респіраторні
віруси, носова флора
Симптоми гострого ларингіту
Порушення голосу різного ступеня, тобто хриплість голосу
аж до афонії
Сухий, але не приступоподібний кашель
Болю в горлі немає. Дихання вільне
Температура майже не підвищується
Об’єктивно – гіперемія голосових складок, які вкриті в’язким
слизом. При вірусній природі – крапкові крововиливи.
Триває 5-7 днів
Лікування: режим мовчання, точковий масаж
рефлексогенних зон, зігріваючі компреси на шию, гірчичні
ніжні ванни, тепле пиття, УВЧ; інгаляції лікарських речовин (з
судиннозвужуючими препаратами); кортикостероїдні гормони,
протеолітичні ферменти, антибіотики;відхаркувальні засоби.
21.
Гострий стенозуючийларинготрахеїт
Це запалення слизової оболонки гортані та трахеї,
найхарактернішою ознакою якого є набряк підголосової
порожнини, що призводить до гострого порушення
дихання.
Етіологія:
Головні чинники: віруси парагрипу, грипу, кору.
Чинники, що сприяють виникненню захворювання:
сенсибілізація організму дитини, ослаблення організму
внаслідок перенесених хвороб.
Класифікація
І стадія – компенсація
ІІ стадія – неповна
компенсація
ІІІ стадія – декомпенсація
IV стадія – асфіксія.
22.
Клінічні прояви:Стадія компенсації:
захворювання починається частіше вночі;
значно погіршується загальний стан дитини, з’являється збудження,
неспокій, дитина плаче;
температура тіла підвищується до 38 оС, але іноді є нормальною;
Дихання стає поглибленим, частим;
з’являється приступоподібний гавкаючий кашель;
голос стає захриплим.
Стадія неповної компенсації:
дихання стає гучним, його чути на відстані;
в акті дихання беруть участь допоміжні м’язи, втягуються міжреберні
проміжкі, яремна ямка;
з’являється ціаноз носогубного трикутника і слизових оболонок;
посилюється гавкаючий кашель.
Стадія декомпенсації
наростання ядухи
дихання стає частим, поверхневим;
в акті дихання беруть участь всі допоміжні м’язи;
під час ускладненого вдиху втягуються яремна ямка, надключичні і
підключичні ямки, міжреберні проміжки, епігастрій;
ціаноз шкіри і слизових;
тахікардія;
під час аускультації в легенях ослаблене дихання.
23.
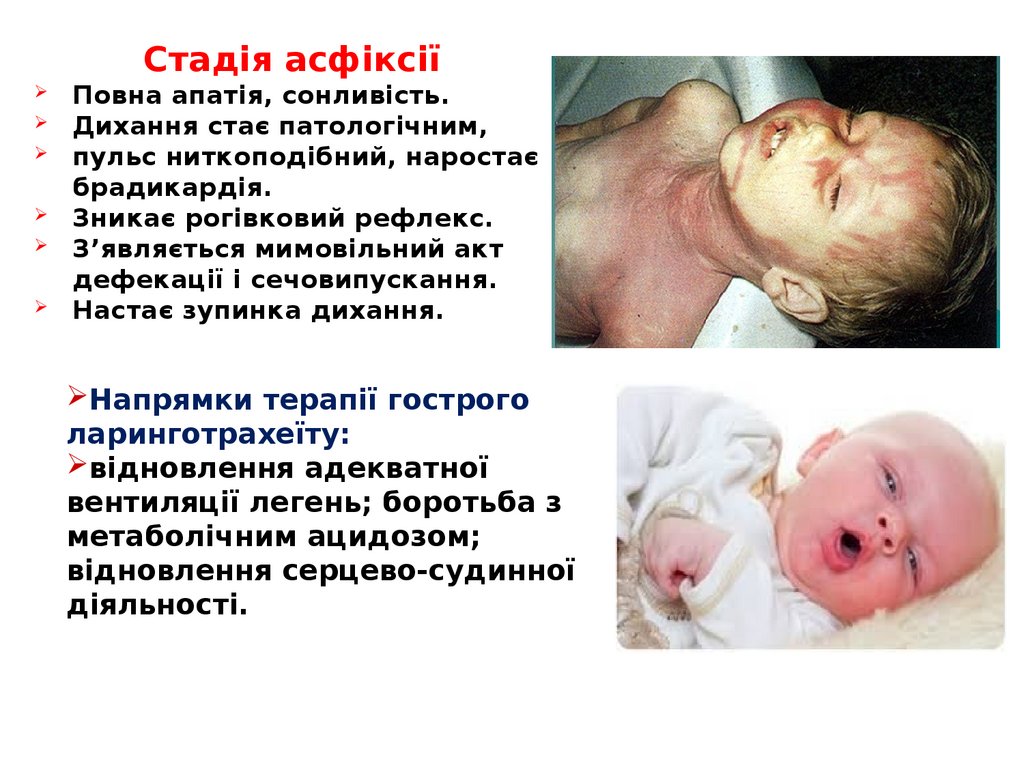
Стадія асфіксіїПовна апатія, сонливість.
Дихання стає патологічним,
пульс ниткоподібний, наростає
брадикардія.
Зникає рогівковий рефлекс.
З’являється мимовільний акт
дефекації і сечовипускання.
Настає зупинка дихання.
Напрямки терапії гострого
ларинготрахеїту:
відновлення адекватної
вентиляції легень; боротьба з
метаболічним ацидозом;
відновлення серцево-судинної
діяльності.
24.
АнгінаГостре інфекційне захворювання всього організму з
місцевими проявами переважно в піднебінних.
мигдаликах.
Форми ангіни
Катаральна
Лакунарна
Фолікулярна
Фібринозна
Виразково-некротична
Герпетична
Флегмонозна
Змішана
Збудники ангіни:
стрептококи, стафілококи, аденовіруси
25.
Загальні симптоми при ангініПогіршення загального стану
Підвищення температури тіла до 39-40°С
Біль в горлі, що посилюється під час ковтання
Біль в кістках і суглобах
При всіх формах збільшені і болючі регіональні підщелепні і
шийні лімфатичні вузли.
Місцеві ознаки при ангіні
Залежать від форми хвороби:
При катаральній мигдалики збільшені, рожево-червоні,
При лакунарній – на гіперемійованому тлі, переважно біля лакун,
виявляють білі або сіруваті нашарування гною – плівки, які можна
легко зняти ватним тампоном;
Для фолікулярної характерні гнійники у вигляді крапок, які
розкидані по всій поверхні мигдаликів у підслизовому прошарку
(“зоряне небо”).
Діагностика
епідеміологічні дані,
нейтрофільний лейкоцитоз, збільшення ШОЕ.
Виділення зі слизової ротоглотки гемолітичного стрептокока або
іншого збудника
Необхідно досліджувати мазки із ротоглотки і носа на збудника
дифтерії.
26.
Дії при ангініЗабезпечити спокій, ліжковий режим, ретельний догляд.
Призначити дієту, їжа має бути вітамінізована, багата на
овочі, фрукти, добре термічно і механічно оброблена.
Страви давати тільки у теплому вигляді. Виключаються
алергізуючі, подразнюючі продукти. Збільшити
кількість пиття.
Полоскання горла. Для полоскання та зрошування
використовувати відвари трав (ромашки, шалфею, листя
евкаліпта, звіробою, календули), розчини антисептиків.
Аерозоль “Інгаліпт”. Можна давати антисептичні
таблетки для смоктання, які приймають після
полоскання горла 3-4 рази в добу (анти-ангін,
фарингосепт, стрепсилс, фалімінт, септефріл тощо).
Антибактеріальна терапія – курс а/б широкого спектра
дії, сульфаніламідів 7-10 днів. Після курсу – обов’язкове
бактеріологічне обстеження.
Загальна терапія, що включає: жарознижувальні,
антигістамінні препарати, вітаміни.
Після нормалізації температури тіла можна провести 710 сеансів тубус-кварцу.
Обов’язкова консультація оториноларинголога.
27.
Гострий бронхітБронхіт - запалення бронхів переважно вірусної етіології.
Одне з найбільш частих захворювань органів дихання.
За перебігом хвороби розрізняють: гострий і хронічний
бронхіт.
Гострий бронхіт спричинюється вірусами парагрипу, грипу,
респіраторно-синцитіальним, аденовірусом, вірусом кору.
Супутні причини:
переохолодження організму
різка зміна температури середовища запиленість повітря
нездорове харчування
недоношеність новонароджених
імунодефіцити
недотримання правил особистої гігієни
28.
Гострий бронхітЗапалення починається із слизової оболонки (ендобронхіт),
потім переходить на м'язовий шар (ендомезобронхіт) і в
термінальній фазі захоплює всі шари (панбронхіт).
Звичайно, запальний процес може зупинитись у своєму
розвитку на певному шарі.
Форми гострого бронхіту:
серозний;
гнійний;
фібринозний;
фібринозно-геморагічний;
слизистий;
деструктивно-виразковий.
29.
Клінічні прояви гострого бронхітуТріада симптомів:
Кашель (сухий, нападоподібний, посилюється вночі; з 2 тижня
стає вологим, але може тривати 3-4 тижні),
виділення харкотиння,
порушення бронхіальної прохідності, але без ознак обструкції.
При перкусії звук не змінений, при аускультації – жорстке дихання, з
обох боків сухі та різнокаліберні вологі хрипи на вдиху і на
видиху.
Клінічна картина:
Спочатку підвищується температура тіла
З'являються риніт, фарингіт (покашлювання), інколи ларингіт
(хрипкий голос), трахеїт (біль за грудиною, сухий болючий
кашель), кон'юнктивіт.
Кашель сухий, потім більш м'який вологий.
При перкусії в легенях визначають ясний легеневий звук з
коробковим відтінком, вислуховують сухі, а потім і
середньопухирчасті хрипи на видиху, подовжений видих. Хрипи
переважно розсіяні, симетричні, після кашлю кількість їх
набагато зменшується.
Задишка не є вираженою.
Рентгенологічно при гострому бронхіті виявляють симетричне
посилення
легеневого
рисунка
в
прикореневих
та
30.
31.
Для гострого обструктивного бронхітухарактерними є свистячий видих, який чути на відстані,
різноманітні сухі хрипи на видиху, участь в акті дихання
допоміжних м'язів, емфізема. До кінця першого тижня хвороби
кашель стає вологим, температура тіла знижується. Період
зворотнього розвитку триває 2—3 тижні. В аналізі крові у
хворих на гострий бронхіт виявляють лейкопенію або
помірний лейкоцитоз, збільшення ШОЕ.
Лікування:
Ліжковий режим на час високої температури. Дієта молочно –
рослинна , вітаміни, часте тепле питво.
Етіотропна терапія – противірусні препарати (Інтерферон,
інфлюцид,арбідол, амізон тощо). Протигрипозний
гамаглобулін.
Симптоматична терапія: антипіретики (жарознижувальні
препарати), відхаркуючі, вітаміни, антигістамінні, фізіотерапія.
Проводять корекцію дихальної недостатності (свіже повітря,
звільнення дихальних шляхів, оксигенотерапія).
Призначають бронхолітики (сальбутамол, беротек, алупен,
астмопен), глюкокортикоїди.
На етапі реабілітації: дихальна гімнастика, масаж,
фітотерапія.
32.
Гостра пневмоніяЦе
гостре,
різноманітне
за
етіологією,
патогенезом
і
морфологічною характеристикою,
ексудативне
запалення
паренхіми і проміжної тканини
легень.
Етіологія.
Причиною розвитку запального процесу
в легенях можуть бути п’ять видів
агентів:
патогенні мікроорганізми
Фактори ризику розвитку пневмоній:
(стафілококи, стрептококи,
пневмококи, кишкова паличка); вік;
куріння, алкоголь;
віруси (грипа, респіраторно хронічні
захворювання
легень,
синтиціальні, аденовіруси);
серця, нирок;
мікоплазма;
професійні шкідливості;
паразити (пневмоцисти);
імунодефіцитні стани;
контакт з птахами, гризунами;
патогенні гриби (кандіди).
подорожі.
33.
Класифікація пневмоній(за Молчановим М.С.)
за етіологією: бактеріальні, вірусні, орнітозні, рикетсійні,
мікоплазмові, грибкові, змішані, алергічні, нез'ясованої
етіології;
за патогенезом:
– первинні,
– вторинні (гіпостатичні, контактні, аспіраційні, травматичні,
післяопераційні,
токсичні,
термічні,
при
інфекційних
захворюваннях);
за клініко-морфологічними ознаками:
– паренхіматозні (крупозні і вогнищеві),
– інтерстиціальні;
за локалізацією і обсягом ураження:
– однобічні (ліво- або правобічні), серед них тотальні, часткові,
сегментарні, часточкові),
– двобічні;
за важкістю процесу:
– важкі,
– середньої важкості,
– легкі і абортивні форми;
за перебігом:
– гострі,
– затяжні (більше 4 тижнів).
34.
Класифікація пневмоній(згідно Наказу МОЗ України № 128, 2007 р.)
негоспітальна
(позалікарняна, амбулаторна):
пневмонія, яка виникла поза лікувальним закладом.
Збудники – пневмококи, респіраторні віруси,
мікоплазми;
госпітальна
(нозокоміальна,
внутрішньолікарняна) – виникає через 2-3 дні після
госпіталізації до стаціонару за відсутності будьякого інфекційного захворювання в інкубаційний
період на момент госпіталізації. Збудники –
клебсієла,
гемофільна
паличка,
анаеробна
мікрофлора, стафілококи;
аспіраційна;
пневмонія в осіб з тяжким порушенням
імунітету (природжений імунодефіцит, ВІЛ
інфекція, ятрогенна імуносупресія).
35.
Основні клінічні ознаки пневмоніїфебрильна, досить стійка гарячка;
інтоксикація або токсикоз;
ознаки дихальної недостатності;
стійкі локальні зміни в легенях (перкусійні та
аускультативні);
інфільтративні тіні при рентгенографії;
зміни периферичної крові, які свідчать про гострий
запальний процес
Вогнищева бронхопневмонія
Як ускладнення ГРВІ (через 3-5 днів)
Інтоксикаційний синдром
Синдром дихальних розладів (кашель, сухі, дрібнопухирчасті чи
крепітуючі хрипи)
Перкуторно-звичайний звук чи локальне вкорочення
Рентегнологічно – дрібні вогнищеві тіні
Сегментарна пневмонія
•Виражений інтоксикаційний синдром
•Синдром дихальних розладів (сильний кашель, задишка з
участю допоміжної мускулатури)
•Аускультативно – на початку локальне ослаблене дихання, при
розрішенні – крепітація, міхурчасті хрипи
•Перкуторно – вкорочення звуку
•Рентгенологічно – тінь на декілька сегментів
36.
Крупозна пневмоніяЦе гостре інфекційно-алергічне захворювання
легень, яке характеризується поєднанням трьох
клініко-морфологічних проявів:
ураженням однієї або декількох часток легені;
фібринозним запаленням паренхіми легені;
фібринозним запаленням плеври.
Етіологія
пневмокок Френкеля (95%
випадків),
→
диплобацила Фрідлендера,
стрептококи і стафілококи,
паличка Пфейфера.
37.
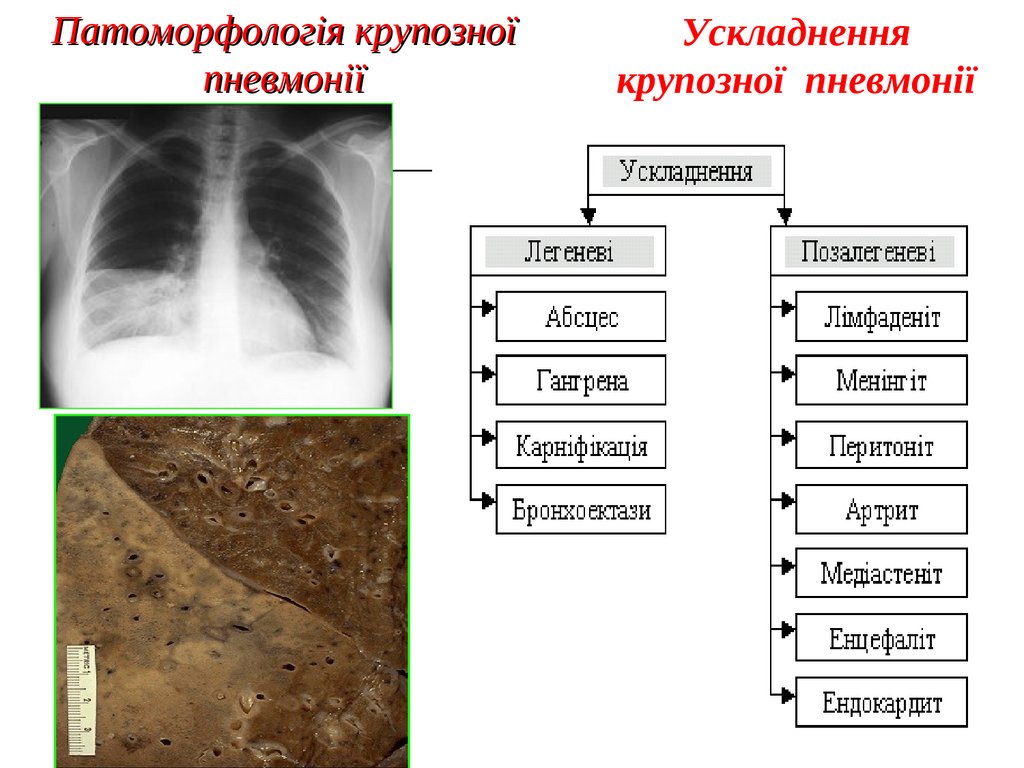
Патоморфологія крупозної пневмонії38.
Патоморфологія крупозноїпневмонії
Ускладнення
крупозної пневмонії
39.
Абсцес легеніЛокальне
запалення
утворенням
порожнини,
наповненої
гноєм.
з
Карніфікація легені
Carnificatio (лат. carnis – м'ясо) –
патологічний
процес,
спричинений
організацією
внутрішньоальвеолярного
ексудату. При цьому легенева
тканина
набуває
вигляду
і
консистенції сирого м'яса.
40.
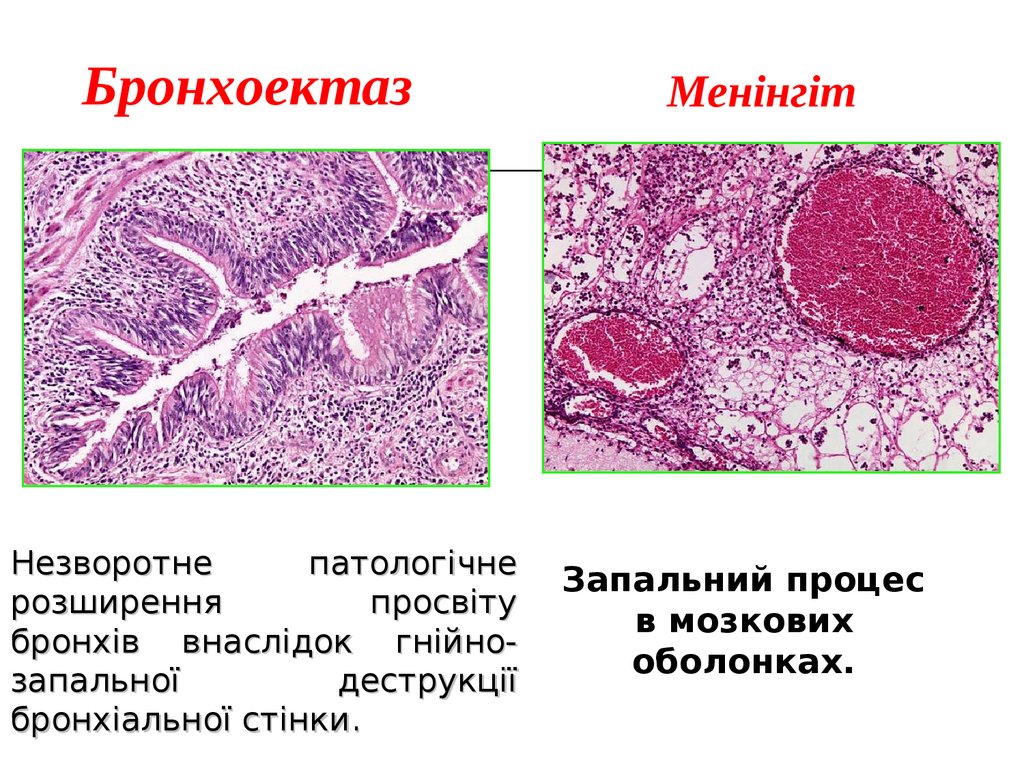
БронхоектазМенінгіт
Незворотне
патологічне
розширення
просвіту
бронхів внаслідок гнійнозапальної
деструкції
бронхіальної стінки.
Запальний процес
в мозкових
оболонках.
41.
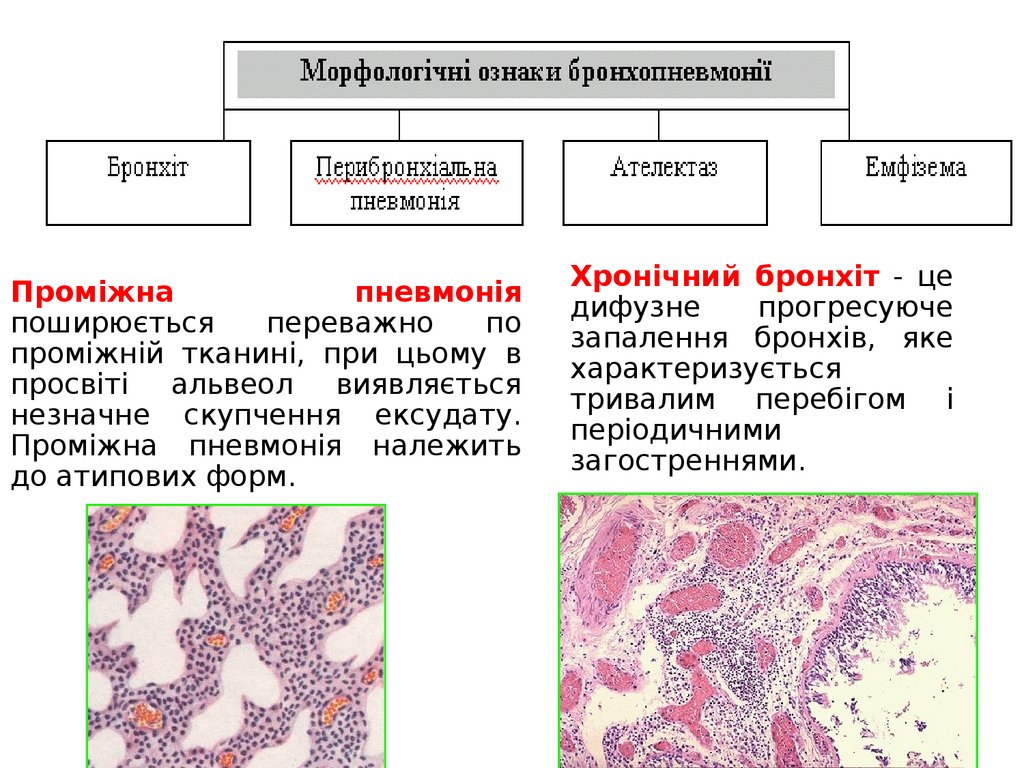
Патоморфологія бронхопневмонії42.
Патоморфологія бронхопневмонії43.
Проміжнапневмонія
поширюється
переважно
по
проміжній тканині, при цьому в
просвіті альвеол виявляється
незначне скупчення ексудату.
Проміжна пневмонія належить
до атипових форм.
Хронічний бронхіт - це
дифузне
прогресуюче
запалення бронхів, яке
характеризується
тривалим перебігом і
періодичними
загостреннями.
44.
Гнійно-запальні захворювання легень таплеври
Абсцес легень
Гангрена легень
Бронхоектотична хвороба
Емпієма плеври
45.
Основні напрямки лікування1.
2.
3.
4.
5.
6.
7.
Режим.
Дієта.
Етіотропна терапія (антибактеріальна)
Дезінтоксикаційна терапія (пиття,
інфузійні розчини).
Відновлення порушення функції
дихання (відхаркуючі, дренажне
положення, вібромасаж,
бронхосанація, інгаляції, гормони).
Стимулююча терапія (плазма,
альбумін, гама-глобулін, вітаміни,
адаптогени, фізіотерапія).
Симптоматична терапія.
46.
регулярне провітрюванняжитлових приміщень
зміцнення
імунітету
раціональне
годування
своєчасна санація вогнищ
хронічної інфекції,
Загартовування дитини з
попередження і
перших місяців життя
активне
позбавлення від таких
лікування
захворювань, що
шкідливих звичок, як
сприяють
куріння
розвитку
легеневої
дихальна
патології.
гімнастика
47.
Хронічний бронхітХронічне
запалення
бронхів
проявляється у таких формах:
хронічний атрофічний катар
(слизистий або гнійний) з кістозним
переродженням
залоз
і
метаплазією
призматичного
епітелію у багатошаровий плоский;
поліпозний хронічний бронхіт:
хронічне продуктивне запалення з
утворенням поліпів із грануляційної
тканини;
хронічний
бронхіт: деформація
бронха
при
дозріванні
грануляційної
тканини,
розростання сполучної тканини у
м'язовому шарі, склероз і атрофія
слизової.
48.
Емфізема легеньПатологічний стан легеневої
характеризується підвищеним
повітря.
тканини, який
вмістом у ній
49.
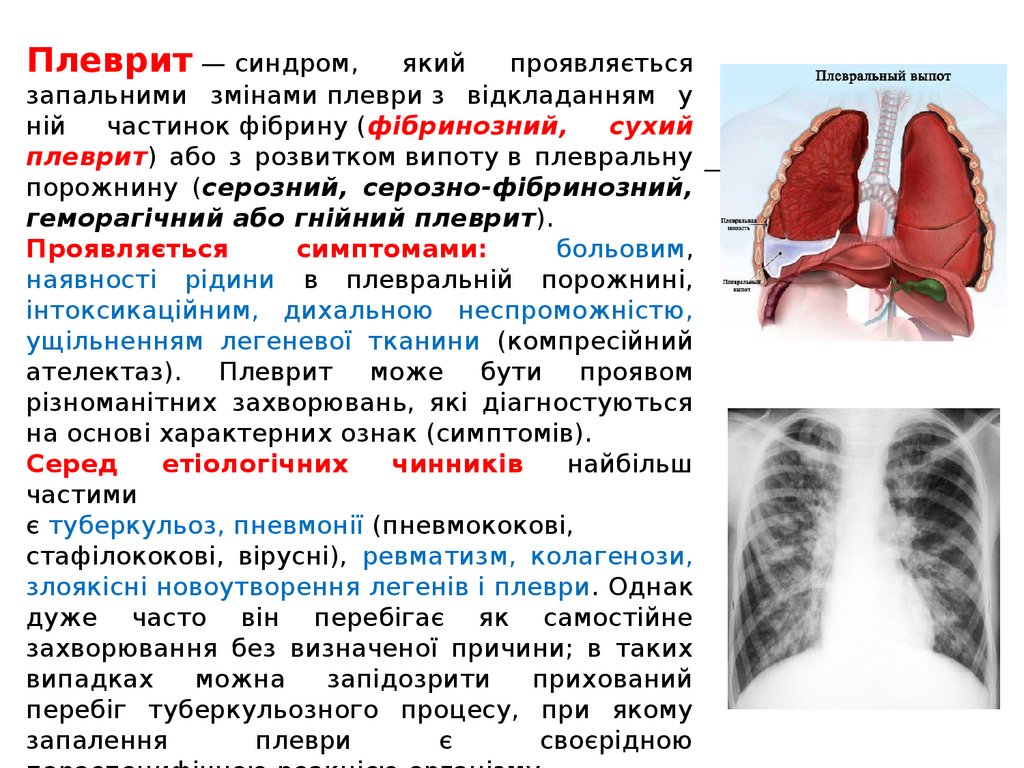
Плеврит — синдром,який
проявляється
запальними змінами плеври з відкладанням у
ній
частинок фібрину (фібринозний,
сухий
плеврит) або з розвитком випоту в плевральну
порожнину (серозний, серозно-фібринозний,
геморагічний або гнійний плеврит).
Проявляється
симптомами:
больовим,
наявності рідини в плевральній порожнині,
інтоксикаційним, дихальною неспроможністю,
ущільненням легеневої тканини (компресійний
ателектаз). Плеврит може бути проявом
різноманітних захворювань, які діагностуються
на основі характерних ознак (симптомів).
Серед
етіологічних
чинників
найбільш
частими
є туберкульоз, пневмонії (пневмококові,
стафілококові, вірусні), ревматизм, колагенози,
злоякісні новоутворення легенів і плеври. Однак
дуже часто він перебігає як самостійне
захворювання без визначеної причини; в таких
випадках
можна
запідозрити
прихований
перебіг туберкульозного процесу, при якому
запалення
плеври
є
своєрідною
50.
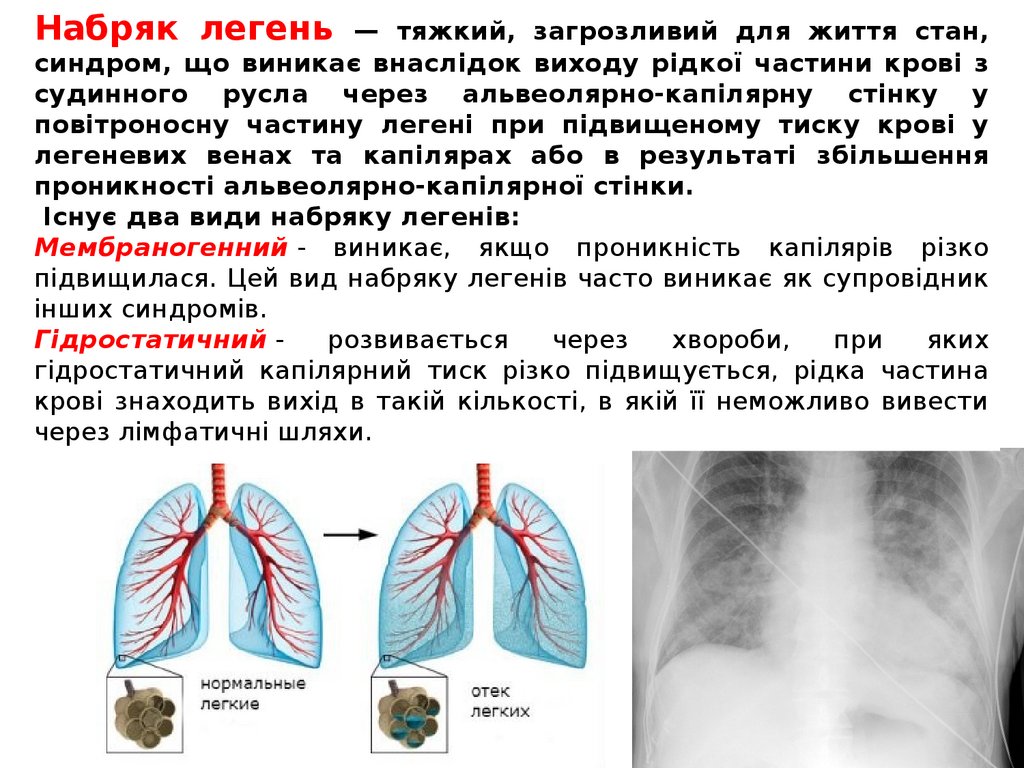
Набряк легень — тяжкий, загрозливий для життя стан,синдром, що виникає внаслідок виходу рідкої частини крові з
судинного русла через альвеолярно-капілярну стінку у
повітроносну частину легені при підвищеному тиску крові у
легеневих венах та капілярах або в результаті збільшення
проникності альвеолярно-капілярної стінки.
Існує два види набряку легенів:
Мембраногенний - виникає, якщо проникність капілярів різко
підвищилася. Цей вид набряку легенів часто виникає як супровідник
інших синдромів.
Гідростатичний розвивається
через
хвороби,
при
яких
гідростатичний капілярний тиск різко підвищується, рідка частина
крові знаходить вихід в такій кількості, в якій її неможливо вивести
через лімфатичні шляхи.
51.
Причини набряку легенів (НЛ)Гідростатичний набряк може виникнути через:
Дисфункціїю серця.
Потрапляння повітря, тромбів, жиру в судини.
Бронхіальну астму.
Пухлини легень.
Мембранний набряк легенів може виникнути з наступних
причин:
Ниркової недостатності.
Травми грудної клітки.
Потрапляння токсичних парів, газів, диму, парів ртуті тощо.
Потрапляння шлункового вмісту або води в дихальні шляхи.
КЛІНІКА
Напади серцевої астми (інтерстиціальний НЛ) частіше
спостерігаються під час cну. Пацієнти скаржаться на відчуття
браку повітря, виражену задишку, при аускультації - жорстке
дихання, сухі, а потім свистячі хрипи, кашель.
При виникненні альвеолярного НЛ пацієнти скаржаться на
інспіраторну задишку, різку нестачу повітря, "ловлять" ротом
повітря. Ці симптоми посилюються при положенні лежачи.
Об'єктивно - ціаноз, блідість, профузний піт, акцент II тона над
легеневою артерією.
52.
Розвивається компенсаторна артеріальна гіпертензія.Аускультативно - вологі дрібно- і средньопузирчаті
хрипи. Пізніше виникають крупнопузирчаті хрипи із
трахеї і крупних бронхів, які чути на віддалі; значна
піниста, інколи рожева, мокрота.
Дихання стає клекочучим .
Блідість шкірних покровів і гіпергідроз свідчать про
периферичну
вазоконстрикцію
і
централізацію
кровообігу при значному порушенні функції лівого
шлуночка. Зміни з боку ЦНС можуть мати характер
вираженого неспокою і/або сплутаності і пригнічення
свідомості.
Можуть бути скарги на біль в грудях при гострому
інфаркті міокарда або розшаровуючій аневризмі аорти.
Показники АТ можуть як зростати
(внаслідок
гіперактивації симпато-адреналової системи), так і
знижуватися
(через
важку
лівошлуночкову
недостатність і можливий кардіогенний шок).
Відзначається ненормально часте серцебиття – ознака
важкого ступеня тахікардії. Фахівці реєструють до 120
скорочень на хвилину.
* Вазоконстрикція - звуження кровоносної судини.
53.
Перша невідкладна допомогаДо приїзду бригади швидкої допомоги невідкладна
допомога при набряку легень повинна проводитися за
наступним алгоритмом:
зручно посадити хворого;
звільнити тіло від одягу, що стискує (сорочки, краватки);
накласти джгут на кінцівки;
забезпечити доступ чистого повітря;
дати хворому таблетку Нітрогліцерину і Аспірину;
оцінити дихання і частоту серцебиття.
Дуже важливо надати людині правильну позу. Це необхідно
для того, щоб зменшити застійні явища в малому колі
кровообігу. Найбільш оптимальна поза – напівсидячи з
опущеними ногами. Це дозволяє зменшити задишку і
полегшити стан хворого. У позі напівсидячи знижується тиск
в грудній порожнині.
Перша
допомога
включає
накладення
джгутів.
Їх
розташовують в області верхньої третини стегна. Пульс при
цьому повинен бути збережений. Мета даної маніпуляції –
зменшити навантаження на серце.
При набряку розвивається гіпоксемія (зниження вмісту кисню в
крові). Щоб наситити кров киснем, потрібно забезпечити
приплив чистого повітря.
54.
Невідкладна допомога включає використання нітратів.Дані ліки розширюють вінцеві артерії, покращуючи
тим самим постачання кров’ю міокард. Нітрогліцерин
особливо ефективний в тому випадку, якщо набряк
розвинувся на фоні гострого інфаркту.
Додатково можна організувати ванну для ніг.
Якщо у хворого йде піна з рота або відділяється
рожева мокрота при кашлі, то рекомендується дихати
парами етилового спирту. Для цього можна
використовувати інгалятор.
У разі зупинки серця потрібні реанімаційні заходи.
Визначити ступінь гіпоксії можна за допомогою
визначення в крові концентрації кисню і вуглекислого
газу. На ранніх стадіях набряку виявляється
гіперкапнія, потім знижується парціальний тиск кисню
і вуглекислого газу. Змінюється і реакція середовища.
Розвивається респіраторний алкалоз. Збільшується
центральний венозний тиск.
Електрокардіографічні ознаки набряку представлені
збільшенням лівого шлуночка, порушеннями ритму і
ішемією тканин. Встановити причину набряку
допомагає катетеризація легеневої артерії.
Обов’язково вимірюється артеріальний тиск і
проводиться аускультація.
Велике значення має збір анамнезу захворювання.
Якщо в історії хвороби є вказівки на серцеву
патологію, то можна запідозрити набряк. Частіше
зустрічається у літніх людей.
55.
Бронхіальна астмаХронічне захворювання алергічної природи, яке
характеризується
приступами
експіраторної
задишки.
Виділяють дві форми бронхіальної астми:
атопічна;
інфекційно-алергічна.
Мікропрепарат. Просвіт
бронха
заповнений
слизом
(1),
набряк
підслизового
шару,
гіпертрофія
гладком'язових
елементів,
клітинна
інфільтрація
з
переважанням
еозинофілів (2).
1
2
56.
Головні етіологічні чинники1.
2.
3.
4.
5.
Інфекції: вірусна, мікоплазмова, бактеріальна.
Алергени: пилок, шерсть тварин, мікрокліщі, пил, плісняві
гриби.
Подразнювальні чинники: дим, розчинники, повітряні домішки
(озон, двоокис сірки тощо), холодне повітря.
Фізичне навантаження: біг, плавання.
Ацетилсаліцилова кислота та інші нестероїдні протизапальні
препарати.
Сприятливі чинники:
1.
2.
3.
4.
5.
Несприятливі умови життя.
Кліматичні умови.
Переохолодження.
Зниження імунітету.
Часті захворювання верхніх дихальних шляхів.
Класифікація бронхіальної астми
1.
2.
3.
4.
Інтермітуюча астма(епізодична)
Легка персистуюча (хронічна)астма
Середньотяжка персистуюча астма
Тяжка персистуюча астма
тяжкість визначається:
вираженістю та тривалістю нападів;
реакцією на терапію бронходилятаторами ( бронхолітиками лікарський засіб для розширення дихальних шляхів в легенях);
станом хворого у період між нападами
57.
Особливості клініки при нападахбронхіальної астми
З боку органів дихання:
Експіраторна задишка із шумним подовженим видихом;
Кашель малопродуктивний, настирливий, нападоподібний;
Дистанційні свистячі хрипи;
Емфізематозне здуття грудної клітки;
Участь в акті дихання допоміжної мускулатури, роздування
крил носа
Розвиток акроціанозу, ціанозу, блідість шкіри;
Аускультативно – різнокаліберні сухі свистячі хрипи, для
дітей раннього віку – і різнокаліберні вологі;
Визначається коробковий відтінок перкуторно.
З боку серцево-судинної системи
тахікардія,
слабкість тонів,
серцево-легенева недостатність.
Астматичний статус - найважчий прояв захворювання, коли напад не
вдається купувати протягом 6-8 год і більше, при цьому прогресує
порушення дренажної функції бронхів, спостерігаються виражені
зміни кислотно-основного стану і газів крові, відсутній ефект від
застосування симпатоміметиків.
58.
Інтермітуюча астмаКороткочасні епізодичні симптоми 1 раз в тиждень;
Короткі напади;
Нічні симптоми рідше 2 разів в місяць;
Відсутність симптомів і нормальна функція легень між
загостреннями;
Легка персистуюча астма
Загострення 1-2 рази в тиждень;
Нічні прояви виникають частіше 2 разів в місяць;
Порушення фізичної активності і сну;
Середньотяжка персистуюча астма
Щоденні прояви хвороби;
Нічні напади частіше 1 разу в тиждень;
Загострення можуть приводити до порушення фізичної
активності і сну;
Потреба у щоденному вживанні бета-2-антагоністів короткої
дії.
Тяжка персистуюча астма
Часті загострення;
Постійна присутність симптомів;
Часті нічні напади;
Обмеження фізичної активності;
59.
60.
Необхідні дії під час нападубронхіальної астми:
1. Перш за все, хворого необхідно звільнити від тісного
одягу, забезпечити приплив свіжого повітря і допомогти
йому знайти зручне положення, яке трохи полегшить
дихання. Як показує практика, найкраще сісти верхи на
стілець, нахилитися вперед на його спинку і перенести
частину ваги тіла на руки (положення ортопное).
2. Опустити руки в гарячу воду (40-42 ° С). Щоб уникнути
напруги м’язів під час процедури, руки слід зігнути в
ліктьових, а ноги – в колінних суглобах. На кисті рук і
стопи ніг можна поставити гірчичники. Гірчичники ставте
тільки в тому випадку, якщо ви повністю впевнені, що у
хворого не на них немає негативної реакції. Ділянку серця
розітріть тканиною, змоченою в холодній воді з оцтом і
сіллю (протипоказано при легеневих захворюваннях).
3. У більшості випадків, запобігти нападу допомагає
цибулевий компрес. Тримати компрес протягом 2-3 годин.
61.
4. Для відновлення нормального дихання можнавикористовувати і методи точкового масажу: сильно
стиснути кінцеві фаланги великих пальців рук хворого
на всі боки кореня нігтя.
5. У випадках легкого нападу можна використовувати
один з наступних таблетованих протиастматичних
препаратів:
1/2 таблетки еуфіліну або ефедрину,
1/2-1
таблетку
теофедрину
(протипоказано
при
непереносимості ацетилсаліцилової кислоти),
1-2 таблетки ізадрина (тримати під язиком до повного
розсмоктування).
6. Для полегшення стану хворого під час нападу,
застосуйте масаж верхньої частини тіла від голови вниз
до верху грудей і спини.
7. Якщо через 30-40 хвилин після проведених заходів
стан хворого не поліпшується, то необхідна термінова
медична допомога, так як напад іноді може перейти в
астматичний статус – важку ступінь загострення
бронхіальної астми.
62.
Групи препаратів для лікуваннябронхіальної астми
Протизапальні перпарати, які
припиняють хронічний запальний
процес і зменшують пов’язану з ним
гіперчутливість бронхів
Бронхолітики, які
використовуються для зняття
бронхіальної обструкції
Муколітичні та відхаркувальні
засоби, які поліпшують дренажну
функцію бронхів
63.
Сходинкова програма1.Базисна
терапія,
спрямована
на
ліквідацію
хронічного
запального
процесу,
відновлення
прохідності
бронхів,
запобігання
розвитку
повторних загострень хвороби і досягнення ремісії.
2. Симптоматична терапія, спрямована на ліквідацію
симптомів під час загострення хвороби.
Профілактика
Первинна профілактика бронхіальної астми – це
спостереження
за
людьми,
що
страждають
обструктивним
бронхітом,
бронхіолітом,
стенозуючим
ларингітом,
харчовою
і
медикаментозною алергією.
Вторинна
профілактика
направлена
на
попередження нападів у хворих бронхіальною
астмою.
64.
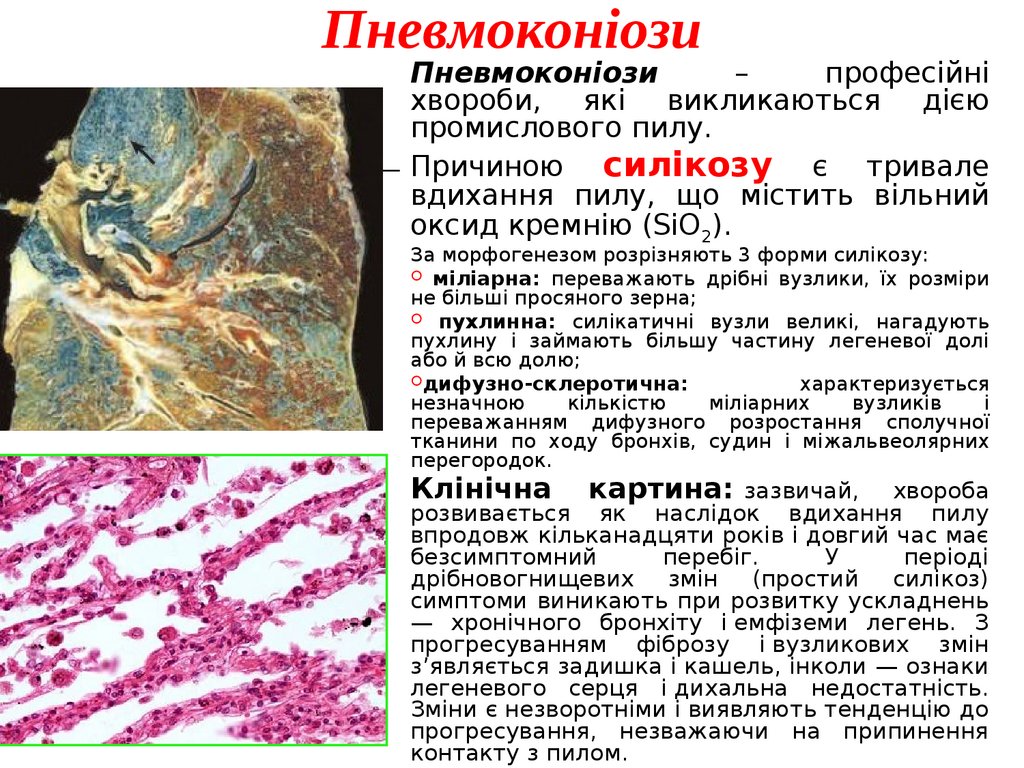
ПневмоконіозиПневмоконіози
–
професійні
хвороби, які викликаються дією
промислового пилу.
Причиною силікозу є тривале
вдихання пилу, що містить вільний
оксид кремнію (SiO2).
За морфогенезом розрізняють 3 форми силікозу:
міліарна: переважають дрібні вузлики, їх розміри
не більші просяного зерна;
пухлинна: силікатичні вузли великі, нагадують
пухлину і займають більшу частину легеневої долі
або й всю долю;
дифузно-склеротична:
характеризується
незначною
кількістю
міліарних
вузликів
і
переважанням дифузного розростання сполучної
тканини по ходу бронхів, судин і міжальвеолярних
перегородок.
Клінічна
картина: зазвичай,
хвороба
розвивається як наслідок вдихання пилу
впродовж кільканадцяти років і довгий час має
безсимптомний
перебіг.
У
періоді
дрібновогнищевих змін (простий силікоз)
симптоми виникають при розвитку ускладнень
— хронічного бронхіту і емфіземи легень. З
прогресуванням фіброзу і вузликових змін
з’являється задишка і кашель, інколи — ознаки
легеневого серця і дихальна недостатність.
Зміни є незворотніми і виявляють тенденцію до
прогресування, незважаючи на припинення
контакту з пилом.
65.
ПневмоконіозиАнтракоз. Виникає при тривалому
вдиханні вугільного пилу. Хвороба
характеризується
розвитком
сполучної
тканини
в
місцях
відкладання вугільного пилу – в
міжальвеолярних перегородках, по
ходу бронхів і судин. Сполучна
тканина
розростається
навколо
скупчень
пилу,
не
виведеного
коніофагами
через
бронхіальне
дерево або лімфатичні судини.
Утворюються вузлики, які називають
антракотичними.
При перевантаженні лім-фатичних
вузлів вугільним пилом і їх склерозі
виникає застій лімфи, гіпоксія і
закислення строми легень. На цьому
ґрунті розвивається так звана чорна
індурація легень.
Азбестоз: дифузний фіброз
інтерстиціальної тканини легень,
викликаний вдиханням пилу азбесту,
при якому часто розвиваються
плевральні зміни.
66.
Рак легені — це злоякісне новоутворення легені, щопосідає чільне місце серед всіх злоякісних пухлин. Рак легені
може поширюватися локальними метастазами у прилеглих
тканинах або інших органах (віддалені метастази).
Якщо первинні вогнища раку є в обох легенях одразу,
говорять про рак легень, якщо в одній - рак правої (чи лівої, з
уточненням локалізації) легені.
Більшість типів раку легені (так звані первинні ракові
захворювання легень) — це карциноми, тобто утворюються
з епітеліальних клітин.
Основними
видами
раку
є
дрібноклітинний рак легені (ДРЛ), також відомий як
вівсяноклітинний рак, та недрібноклітинний рак легені
(НДРЛ).
Найбільш поширені симптоми захворювання :
кашель (в тому числі з кровохарканням),
втрата ваги,
задишка.
На 2005 рік абсолютна кількість людей з пухлинними
захворюваннями легень перевищувала кількість усіх решта хворих
на пухлинні захворювання іншої локалізації.
67.
Плоскокітиннийрак легені
Аденокарцинома
легені
68.
Метастази аденокарциноми в легені69.
2. ЗАХВОРЮВАННЯ СЕРЦЕВО-СУДИННОЇ СИСТЕМИГоловними ознаками захворювань ССС є біль у ділянці серця та
за грудниною, серцебиття, перебої в роботі серця, задишка,
набряки.
Біль у ділянці серця та за грудниною. Причини болю в ділянці
серця та за грудниною можуть бути різноманітними і часто не
загрозливими для життя хворого. Однак відрізнити цей біль від
нападів, пов'язаних з ураженням вінцевих судин серця, які можуть
призвести до розвитку інфаркту міокарда і смерті хворого, може
тільки досвідчений лікар. У зв'язку з цим кожен напад болю в ділянці
серця середній медичний персонал повинен розцінювати як напад
стенокардії.
Заходи, спрямовані на усунення нападу стенокардії,
стенокардії треба
починати негайно. Необхідно забезпечити цілковитий спокій
хворому, заспокоїти його, вкласти в ліжко або зручно посадити в
крісло чи на стілець, під язик дати нітрогліцерин, на ділянку серця та
на груднину накласти гірчичники. Якщо біль не пройшов протягом 3-5
хв після вжиття заходів, необхідно негайно викликати лікаря.
70.
Задишка характеризується частим та посиленимдиханням,
відчуттям
нестачі
повітря.
Одним
із
найважливіших
чинників
розвитку
задишки
при
захворюваннях ССС є підвищення тиску крові в капілярах
легенів, збільшення вмісту вуглекислого газу в судинах
яке настає внаслідок зниження скоротливої функції лівого
шлуночка (ЛШ) серця. Треба пам'ятати, що характерною
ознакою захворювання ССС є посилення задишки у
положенні хворого лежачи і зменшення у положенні
сидячи чи стоячи. Пояснюється це тим, що в
горизонтальному положенні приплив венозної крові до
серця та судин легенів полегшується, а відтік її від лівого
шлуночка ускладнюється внаслідок його ослаблення,
тому підвищується тиск у капілярах легенів.
При раптовій появі задишки чи її посиленні
необхідно негайно обмежити фізичну активність,
заспокоїти хворого, надати йому в ліжкового положення
напівсидячи з опущеними ногами, забезпечити доступ
свіжого повітря і викликати лікаря.
71.
Серцебиття та перебої в роботі серця хворівідчувають у вигляді посилених і частих скорочень
серця, сильних поштовхів, завмирання, зупинки
серця. Поява серцебиття обумовлена підвищеною
збудливістю нервового апарату, який регулює
діяльність серця. Воно може бути постійним або у
вигляді нападів. Серцебиття може зустрічатися у
здорових
осіб
при
великому
фізичному
навантаженні, емоційному збудженні, зловживанні
кавою, тютюном або виникати при підвищенні
температури тіла, анемії, неврозі тощо.
Слід пам'ятати, що серцебиття може бути ознакою
ураження міокарду (міокардит, інфаркт міокарда,
вади серця), якщо серцебиття виникло раптово або
з'явилися
перебої
в
роботі
серця,
хворого
заспокоюють,
надають
йому
положення
напівсидячи, забезпечують доступ свіжого повітря,
дають випити 20—30 крапель настоянки валеріани,
валокордину або корвалолу, забезпечують тишу та
спокій у приміщенні.
72.
Набряки є одним з головних проявів серцевоїнедостатності.
Підвищення тиску у венах та капілярах, сповільнення течії
крові у венах та підвищення проникності капілярів служать
причиною порушеної течії крові в тканини. Затримка натрію
та води в нирках, а також зниження вмісту білка в крові
внаслідок порушення функції нирок та печінки сприяють
розвитку набряків.
На початкових стадіях серцевої недостатності розвиток
набряків відбувається приховано. Про появу набряків у цей
період свідчать збільшення маси тіла, зменшення
діурезу (утворення та виділення сечі), переважання
нічного діурезу над денним (ніктурія). Набряки
з’являються на нижніх кінцівках під кінець дня, а до ранку
вони зникають. У подальшому нічного відпочинку стає
недостатньо для зникнення набряків. Вони з'являються у
підшкірній жировій клітковині гомілок, стегон, сідниць,
живота, грудей. Якщо хворий перебуває у положенні
сидячи, набрякають ноги, якщо лежачи на спині, набряки
з’являються в ділянці крижів, сідниць, нижньої поверхні
стегон у положенні хворого на одному боці відповідно
переміщуються і набряки.
73.
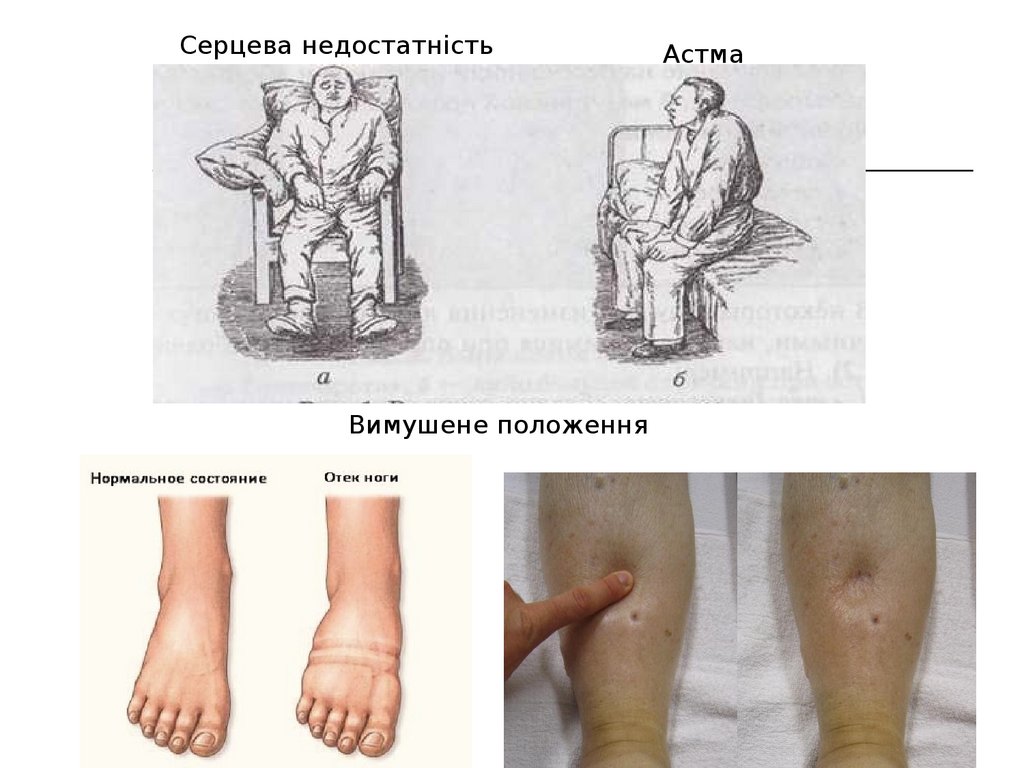
Серцева недостатністьВимушене положення
Астма
74.
Треба знати, що шкіра над набряком стає гладенькою,блискучою, температура її і чутливість знижується, тому
внаслідок необережного застосування грілки може статись
опік. Так само легко виникають пролежні. Живлення
набряклої шкіри є недостатнім, опірність її до інфекції
знижена, тому пролежні і опіки погано піддаються
лікуванню і легко нагноюються. Уводити ліки в набряклу
підшкірну жирову клітковину не рекомендується, оскільки
вони погано всмоктуються з місця проколу шкіри
ін'єкційною голкою буде виділятись набрякова рідина, а
через прокол може проникнути інфекція.
Спостереження за діурезом хворого з ураженням ССС
необхідно вести постійно, з першого дня госпіталізації
хворого до стаціонару і до його виписки. Дані про
кількість вжитої рідини та виділеної сечі заносять до
температурного
листка
або
до
окремого
листка
спостережень. Треба знати, що добова кількість сечі у
здорової людини становить у середньому 1200—1800 мл.
Зменшення виділення сечі за відсутності захворювань
нирок, проносу, посиленого потовиділення свідчить про
серцеву недостатність, про що необхідно повідомити
лікаря.
75.
Серцева недостатністьСерцева
недостатність (СН)
— патологічний стан,
який
настає
в
результаті
різноманітних захворювань серця, що зменшують насосну
функцію серця, наслідком чого є недостатня циркуляція
крові в організмі людини, причиною чого є дисбаланс між
гемодинамічними потребами організму та можливостями
серця.
Серцева недостатність поділяється на:
гостру та хронічну серцеву недостатність.
Серцева недостатність є розповсюдженим патологічним
станом, та однією із найрозповсюдженіших причин
загальної смертності. За оцінками вітчизняних та
зарубіжних медиків, 1,5—2 % усього населення мають
ознаки хронічної серцевої недостатності. Частота хронічної
серцевої недостатності збільшується з віком. Гостра
серцева
недостатність
частіше
супроводжує
гострий інфаркт міокарду, в молодшому віці також
життєвонебезпечні аритмії та кардіоміопатії, міокардити,
вроджені й набуті вади серця.
76.
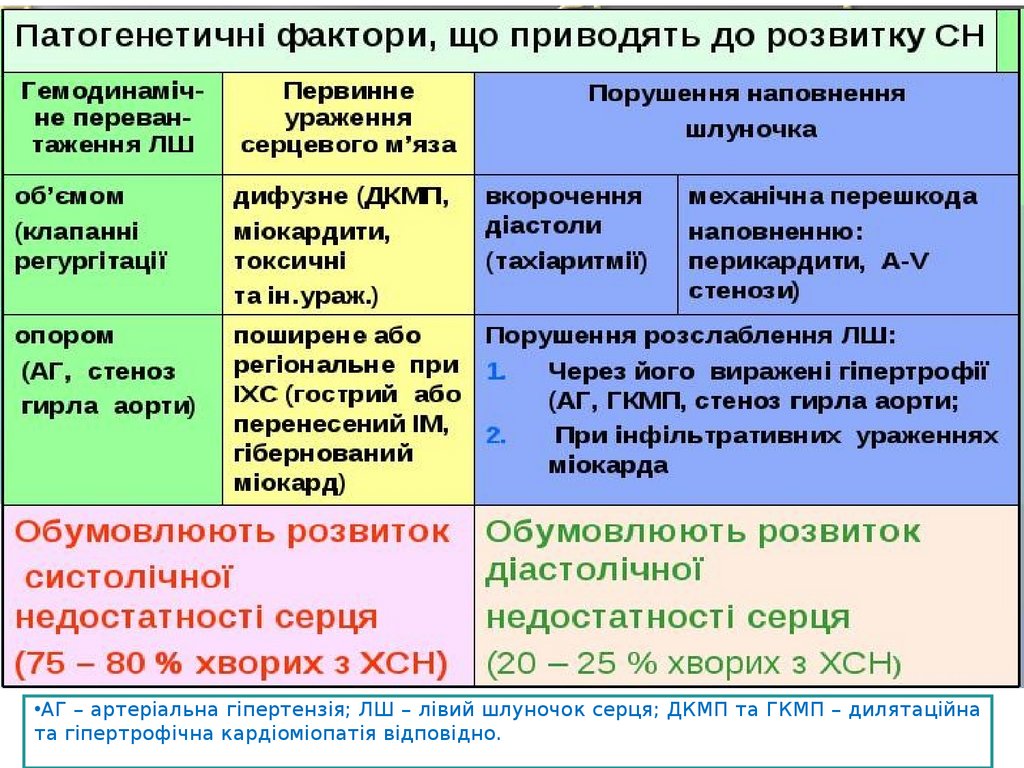
•АГ – артеріальна гіпертензія; ЛШ – лівий шлуночок серця; ДКМП та ГКМП – дилятаційната гіпертрофічна кардіоміопатія відповідно.
77.
Класифікація серцевої недостатностіГостра
Хронічна
Систолічна
Діастолічна
Лівошлушочкова
Правошлуночкова
Клінічні форми гострої СН
гостро декомпенсована СН (уперше або як
прояв декомпенсації ХСН)
набряк легенів
гіпертензивна ГСН
кардіогенний шок
СН з високим серцевим викидом
гостра правосерцева недостатність
78.
*Асцит — скупчення рідини в черевній порожнині.Гепатомегалія – патологічне збільшення розмірів печінки.
Анурія – припинення сечовиділення. Олігурія – зменшення кількості сечі.
79.
80.
Гостра лівошлуночкова недостатністьЗа клінічним перебігом
розрізняють:
миттєвий (смерть настає через
декілька хвилин),
гострий (тривалістю до 1 год),
затяжний (тривалістю до 2 діб)
рецидивний варіанти.
Останній має хвилеподібний
характер, найчастіше
зустрічається при інфаркті
міокарда.
81.
82.
83.
Гостра правошлуночкова недостатністьПричиною гострої недостатності правих відділів
серця може бути:
тромбоемболія легеневої артерії або її гілок (ТЕЛА,
ТЕГЛА), яка в свою чергу може бути зумовлена:
миготливою аритмією,
тромбофлебітом судин нижніх кінцівок, малого таза,
підвищенням згортання крові,
недостатністю кровообігу, особливо у хворих
з ожирінням, похилого віку.
Клініка
Інтенсивний стискуютий або колючий біль в грудній
клітці
Шкіра бліда з ціанотичним відтінком
Набухання і пульсація шийних вен
Пульс малий частий
Знижений АТ
Підсилений ІІ тон над легеневою артерією, ритм галопу
Шум тертя плеври
84.
85.
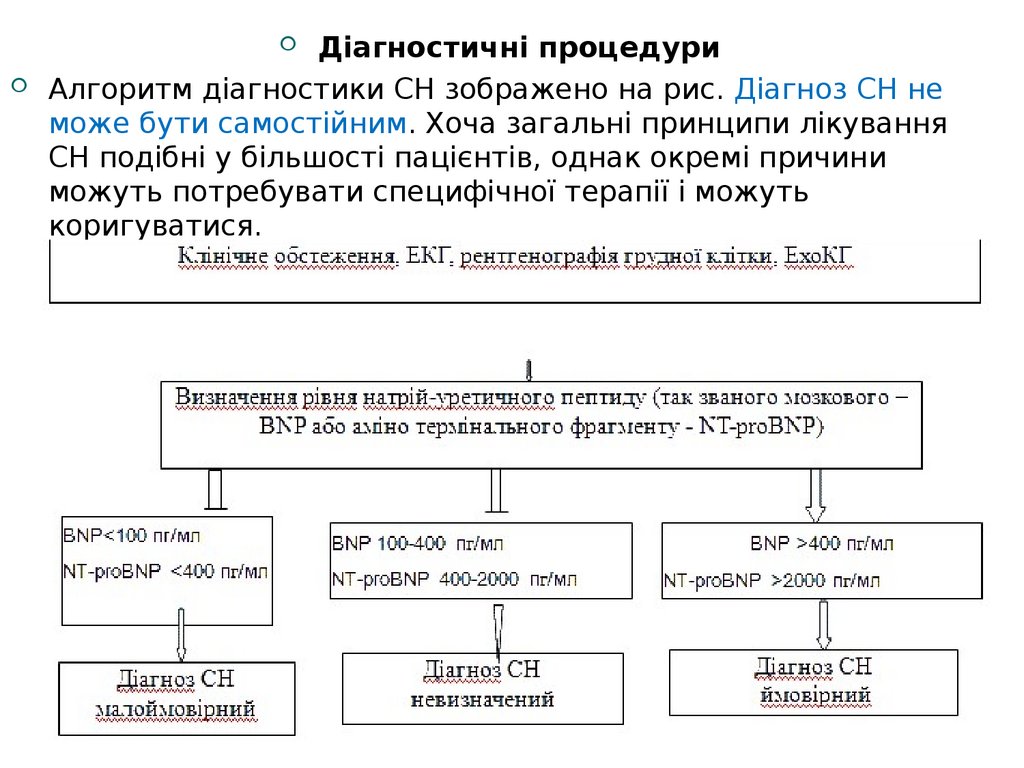
Діагностичні процедуриАлгоритм діагностики СН зображено на рис. Діагноз СН не
може бути самостійним. Хоча загальні принципи лікування
СН подібні у більшості пацієнтів, однак окремі причини
можуть потребувати специфічної терапії і можуть
коригуватися.
86.
ЛікуванняІ. Загальні рекомендації: симптоми, моніторинги, вага тіла;
соціальна діяльність і зайнятість; подорожі; вакцинація;
контрацепція та замісна терапія.
II. Загальні заходи: дієта (обезжиріння, сіль, споживання
рідини); паління; алкоголь; фізичні вправи (тренувальні
програми); спокій (тільки при гострій СН або при загостренні
ХСН).
III. Фармакологічна терапія:
а) діуретики; б) інгібітори ангіотензинперетворюючого
ферменту; в) серцеві глікозиди;
г) вазодилятатори; ґ) антагоністи β-адренорецепторів;
д) допамінергічні препарати е) позитивні інотропні
препарати; є) антиаритмічні препарати; ж) кисень.
IV. Пристрої та хірургія:
а) реваскуляризція (катетеризація та хірургія), інші форми
хірургічного втручання;
б) пейсмекери (імплантовані кардіовертери-дефібрилятори –
ІКБ);
в) ультрафільтрація, гемодіаліз;
г)трансплантація серця.
87.
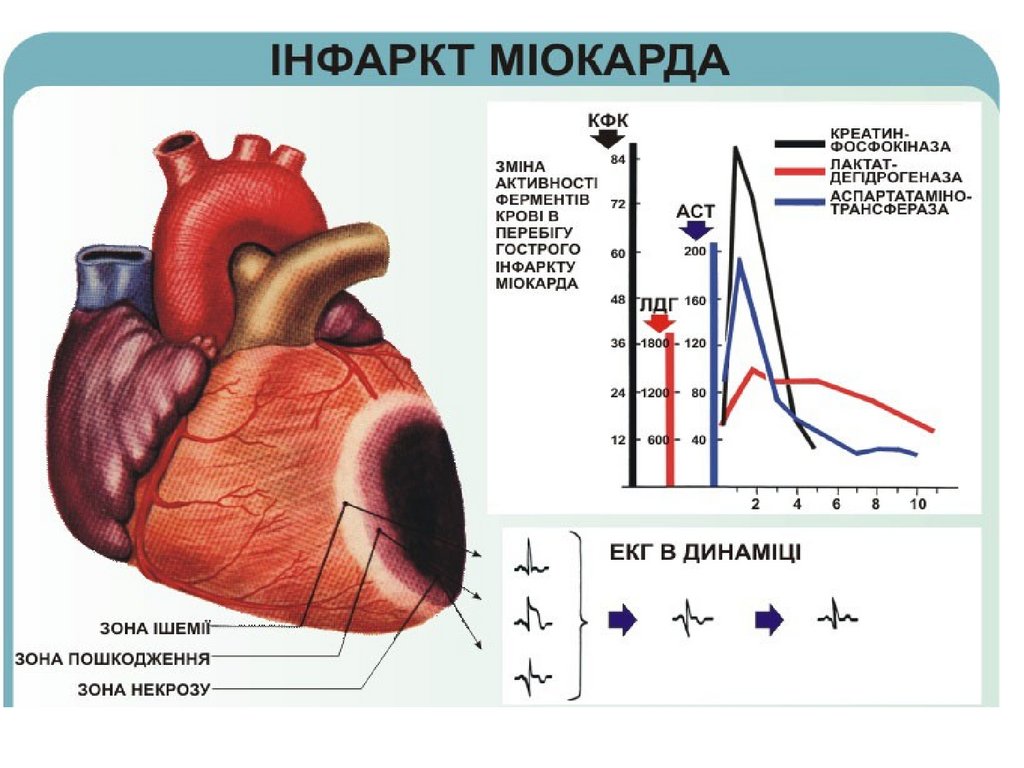
Інфаркт міокардаІнфаркт міокарда — крайній ступінь ішемічної
хвороби
серця,
який
характеризується
розвитком
ішемічного некрозу ділянки міокарда, що виник
внаслідок
абсолютної
або
відносної
недостатності кровопостачання у цій ділянці.
Щорічно
в США реєструється
800
000
людей
з
гострим інфарктом міокарда, з яких 213 000 помирають.
У більшості випадків причиною ранньої смертності при
гострому інфаркті міокарда є шлуночкові аритмії.
ПЕРІОДИ:
найгостріший (до 2 годин від початку ІМ)
гострий (до 10 днів)
підгострий (з 10 дня до 2 місяців)
реабілітації (з 2 місяців до півроку)
88.
89.
90.
норма91.
92.
93.
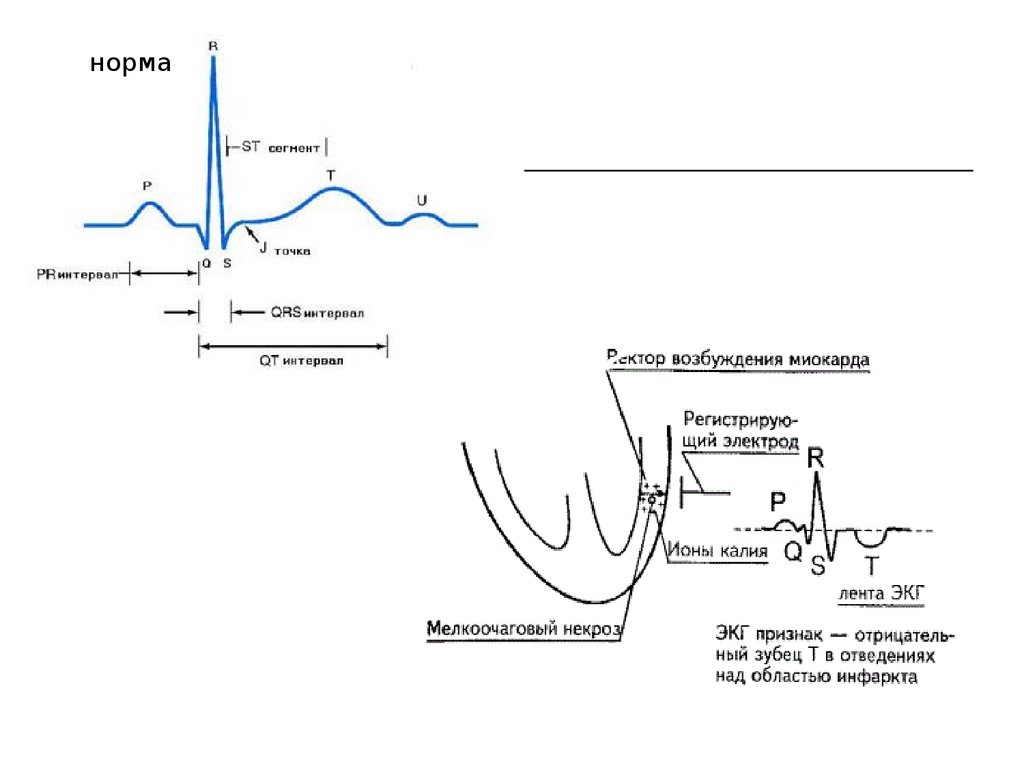
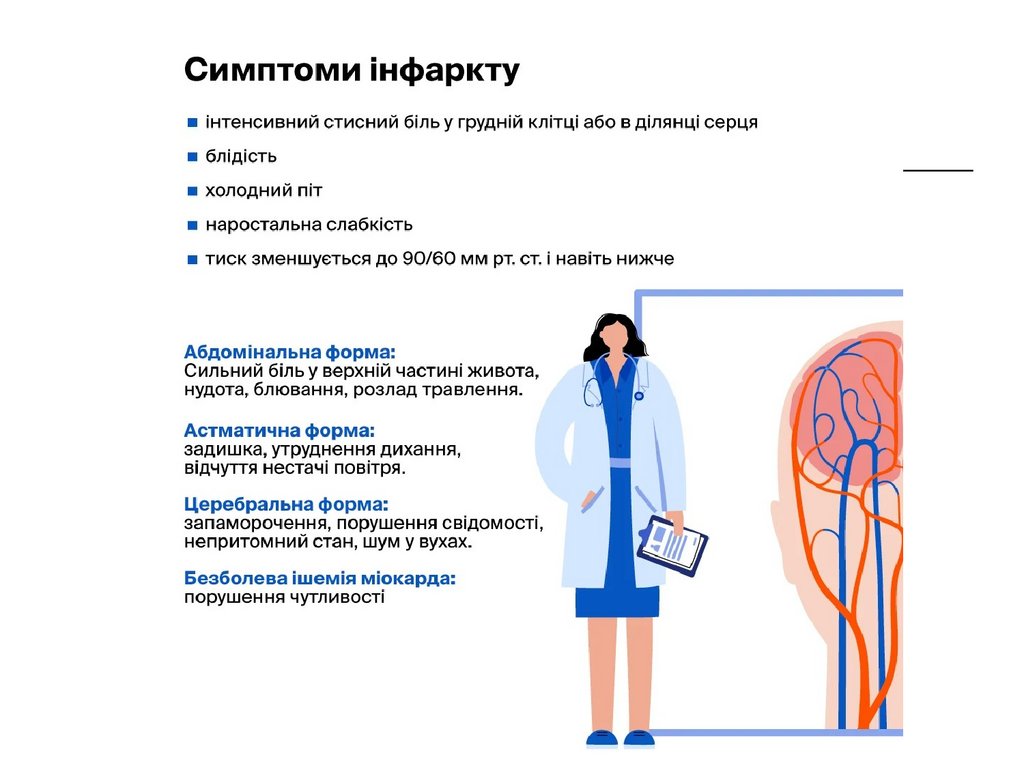
Клінічна класифікація гострого інфарктуміокарда:
Гострий інфаркт міокарда
Гострий інфаркт міокарда з наявністю патологічного зубця
Q (трансмуральний, великовогнищевий)
Гострий інфаркт міокарда без патологічного зубця Q
(дрібновогнищевий)
Гострий субендокардіальний інфаркт міокарда
Гострий інфаркт міокарда (невизначений)
Рецидивуючий інфаркт міокарда (від 3 до 28 діб)
Повторний інфаркт міокарда (після 28 діб)
Гостра коронарна недостатність
Найчастіше інфаркт міокарда виникає у хворих, що вже
мають діагностовану ішемічну хворобу серця. У хворого
виникає біль за грудниною (який може іррадіювати у ліве плече,
ліву частину нижньої щелепи, спину), холодний піт, страх смерті.
Больовий напад не знімається стандартною дозою нітратів, яка
дається тричі протягом 30 хвилин. Фізична активність обмежена.
94.
Хронічна серцева недостатність(ХСН):
— це патологічний стан, що характеризується
нездатністю
серця
забезпечити
адекватне
кровопостачання органів і тканин або коли таке
забезпечення відбувається за рахунок включення
додаткових компенсаторних механізмів.
•щороку в Україні діагностується 15 000 нових випадків ХСН,
• всього налічується до 850 — 900 000 серцевих хворих з цим
серйозним ускладненням.
•Смертність від ХСН є найпоширенішою серед терапевтичних хворих.
•Число хворих становить від 2 до 10 випадків на 1000 населення
•Щорічна захворюваність близько 300 на 1 млн жителів. (Так біля 2.3
млн жителів США страждають на серцеву недостатність, і щорічно
реєструють 400000 нових випадків ХСН).
•Вірогідність смерті при ХСН протягом року становить 10-15% серед
усіх хворих, а протягом 5 років — 50% з моменту появи перших
клінічних симптомів.
•При ХСН 3 ст. вмирає на протязі року кожен другий.
95.
Основні причини ХСН наступні:1. Ураження серцевого м'яза, міокардіальна недостатність
а) первинна (міокардити, ДКМП)
б) вторинна (постінфарктний і атеросклеротичний кардіосклероз, гіпо-чи
гіпертиреоз, ураження серця при колагенозах, токсико-алергічні
ураження міокарда і т д)
2. Перевантаження серцевого м'яза:
а) тиском (стенози мітрального, трикуспідального клапанів, устя аорти і
легеневої артерій, гіпертонія малого і великого кола кровообігу)
б) об'ємом (недостатність клапанів серця, наявність внутрішньосерцевих
шунтів)
в) комбінована
З. Порушення діастолічного наповнення шлуночків
Для практичного застосування крім представленої класифікації має
значення поділ ХСН на
• систолічну,
• діастолічну,
• змішану.
Вказаний підхід останнім часом набув особливого значення, тому що
систолічна чи діастолічна ХНК має свої клінічні особливості і
терапевтичні підходи.
Систолічна дисфункція пов'язана із порушенням процесу скорочення
міофібрил, а діастолічна з його розслабленням, що теж є активним
процесом.
96.
Патогенез ХСНЗНИЖЕННЯ СЕРЦЕВОГО
ВИКИДУ
АКТИВАЦІЯ НЕЙРОГУМОРАЛЬНИХ
МЕХАНІЗМІВ
РЕНІН-АНГІОТЕНЗИН
АЛЬДОСТЕРОНОВА
СИСТЕМА
СИМПАТОАДРЕНАЛОВА
СИСТЕМА
КЛІНІКА ХСН ТАХІКАРДІЯ, ПІДВИЩЕННЯ
ПЕРИФЕРИЧНОГО ОПОРУ СУДИН, ЗАТРИМКА РІДИНИ
(набряки)
97.
Класифікація ХСН (М. Д. Стражеско і В. X. Василенко)Стадія 1— латентна серцева недостатність.
Стадія 1а доклінічна (зміни виявляються лише при інструментальних
дослідженнях)
Стадія 1б з'являються вже клінічні ознаки
Стадія 2 — вираженої тривалої декомпенсації серця із застоєм в спокої у одному
або двох
колах кровообігу.
Стадія 2а — є ознаки застою крові в одному колі кровообігу.
Стадія 26 — є ознаки застою крові в двох колах кровообігу.
Стадія 3 — крім виражених розладів гемодинаміки в двох колах кровообігу є
значні порушення водно-сольового обміну. Розвивається так звана циркуляторна
дистрофія, що характеризується глибокими органічними і функціональними
розладами внутрішніх органів.
Деякі автори розрізняють стадію За і 36 залежно від зворотності змін і
ефективності лікування.
3 Стадія
•Сухий дистрофічний або кахектичний тип. Внаслідок довготривалих
дистрофічних змін розвивається атрофія внутрішніх органів і тканин,
зменшується маса тіла. Наступає відносна рівновага між центральною
гемодинамікою і потребами внутрішніх органів. У таких хворих спостерігається
різке похудіння, слабість, помірні набряки, задишка, помірний асцит,
адинамія, сонливість. Шкіра суха, темного кольору. Серце значно побільшене,
миготлива аритмія, екстрасистолія.
2 Набряково-дистрофічний тип. Хворі мають масивні набряки, асцит,
спрагу, олігоурію, виражену задишку. Є анасарка (набряк шкіри), асцит,
гідроторакс. Є порушення зі сторони нирок і печінки.
98.
ДОДАТКОВІ МЕТОДИ ОБСТЕЖЕННЯЕКГ - характерні для основної патології, ознаки гіпертрофії та
перевантаження шлуночків.
Тетраполярна реографія дозволяє
оцінити стан
системної
гемодинаміки і скорочення міокарда.
Рентгенографія – розміри серця, застійна легеня
Ехокардіоскопія - дозволяє визначити товщину стінок і об'єм порожнин
серця, його масу, зони гіпо- та дискінезії, тромби в порожнинах серця,
аневризму ЛШ, випіт в перикард, скоротливу і діастолічну дисфункцію
міокарду.
За допомогою
доплерографії можна встановити
наявність
діастолічної дисфункції(недостатності) серця.
Власне якщо ознаки ХСН не супроводжуються зниженням скоротливої
функції міокарду, але є розширення лівого передсердя чи ознаки легеневої
гіпертензії можна думати про порушення діастоли серця.
99.
З врахуванням змін центральної гемодинамікивиділяють такі типи ХСН
1. гіперкінетичний — тахікардія, гіпертонія,
збудження, збільшення СІ, гіпергідроз
2. гіпокінетичний — гіпотонія, нормо-, бради-,
тахікардія, зниження СІ, підвищення
периферичного опору судин
3. колаптоїдний —зниження СІ, гіпотонія,
тахікардія
4. застійний — зниження скоротливої функції
міокарда, застійні явища в малому і
великому колі кровообігу
5. портальний — первинне ураження печінки з
гіпертонією в портальній системі і асцитом,
втягнення в процес судин малого кола через портопульмональні шунти
6. пресенільний — декомпенсація у людей похилого
і старечого віку без ІХС і на фоні миготливої
аритмії.
*CI (серцевий індекс, хвилинний індекс)показник
функції серця, що представляє собою відношення
хвилинного об'єму серця до площі поверхні тіла;
виражається в л/хв∙м2.
100.
Лікування ХСНРежим: залежить від стадії процесу і основного захворювання. При ХСН І ст.
хворий дотримується звичайного фізичного режиму з обмеженням інтенсивних
навантажень. По мірі прогресування процесу все більше обмежується фізична
активність, а збільшується тривалість перебування в ліжку. При IV ФК
ХСН призначається ліжковий режим. Необґрунтовано довгий ліжковий режим
веде до погіршення стану пацієнта, розвитку детренованості.
Необхідна відмова від алкоголю і куріння.
ХАРЧУВАННЯ:
1. Дієта №10 передбачає 4-6 разове харчування з обмеженням кухонної солі до 2-4 г
на добу, а при ХСН ІІІ ст. - до 1-2 г на добу.
2. Їжа повинна бути багата вітамінами, мікроелементами.
3. Кількість рідини обмежують при набряках.
4. Необхідно добиватися нормалізації маси тіла.
Медикаментозна терапія є тривалою і впливає на такі основні патогенетичні моменти:
1. Збільшення серцевого викиду (серцеві глікозиди, інотропні
засоби)
2. Вплив на нирки — ліквідація надлишку натрію і рідини
(сечогінні)
3. Зменшення периферичного тонусу (вазодилятатори, інгібітори
АПФ – каптоприл, еналаприл тощо)
4. Вплив на симпато-адреналову систему (бета-блокатори)
101.
Домашнє завдання(самостійна робота)
Коротко охарактеризувати:
1. Легеневі кровотечі: етіологія,
клініка, лікування та
профілактика.
2. Вади серця.





















































































 medicine
medicine








