Similar presentations:
Сестринский процесс при заболеваниях органов дыхания. Вопросы к рассмотрению
1. Сестринский процесс при заболеваниях органов дыхания
Подготовила Воронцова И. В.2. Вопросы к рассмотрению
1 АФО органов дыхания2.Острые респираторные инфекции
3.Стенозирующий ларингит, неотложная
помощь
4. Пневмонии
5.Бронхиальная астма
3. АФО органов дыхания
Нос у новорожденного относительно мал,полости его недоразвиты, носовые ходы узкие.
Слизистая носа нежная, богата кровеносными
сосудами. Узость и обилие кровеносных сосудов
обуславливают сужение носовых ходов и
нарушение дыхания даже при незначительных
воспалительных явлениях. Дыхание через рот у
детей до 1 года невозможно (служит для сосания)
Придаточные пазухи носа к рождению
недостаточно развиты , этим объясняется редкость
таких заболеваний, как гайморит, фронтит,
этмоидит в раннем возрасте (гайморова пазуха
формируется – от 2 до7 лет, решетчатая – к 7-12 г,
лобная – к 15-20 г, сфеноидальная – к 15 г)
4.
Глотка новорожденного узка и мала. Лимфоглоточноекольцо развито слабо. Крипты миндалин развиты слабо.
После года наблюдается гиперплазия лимфоидной ткани
и миндалин, поэтому ангины у детей до года хотя и
бывают, но гораздо реже.
К 4 г миндалины сформированы и при воспалении м. б.
их гипертрофия (задерживают возбудителя). При частых
инфекциях формируется хронический тонзиллит.
Носоглоточные миндалины , увеличиваясь, нарушают
носовое дыхание, являясь значительным рецепторным
полем, могут вызвать аллергизацию,
интоксикацию организма.
Дети с аденоидными разрастаниями
отличаются невнимательностью ,
отставанием учебы в школе,
формированием неправильного прикуса
5.
Гортань имеет воронкообразную форму, хрящиее нежные , податливые. Голосовая щель узкая,
расположена высоко. Элластическая ткань развита
недостаточно. Слизистая нежная , богата
кровеносными сосудами. Эти особенности
объясняют частоту ее поражения с развитием
ларингита, нередко сопровождаемого
нарушением дыхания – ложным крупом
(сужением гортани при отеке)
Трахея – бифуркация трахеи лежит выше, чем у
взрослого, элластичная ткань развита
недостаточно, хрящевой каркас мягкий и легко
суживает просвет. Имеется обилие желез, которые
обеспечивают слой слизи на поверхности с
развитием трахеитов в комбинации с ларингитом
6.
Бронхи- к рождению достаточно сформированы.Слизистая богато кровоснабжена, покрыта тонким
слоем слизи. Мышечные и элластичные волокна
развиты недостаточно. Нежность строения
слизистой бронхов, узость просвета объясняют
частое возникновение бронхиолитов с синдромом
обструкции (сужения).
Правый бронх как бы является продолжением
трахеи , он короче и шире левого. Это объясняет
частоту попадания инородных тел в правый
бронх
7.
Легкие - у новорожденных легочная ткань менее воздушнаи отличается обилием кровеносных сосудов и рыхлой
соединительной ткани в перегородках ацинусов.
Элластичная ткань недостаточно сформирована, что
объясняет легкое возникновение эмфиземы. Количество
альвеол к рождению недостаточно, но достаточно
быстро увеличивается в течение 1 года жизни,
соответственно увеличивается дыхательная поверхность.
Т.е у ребенка большая потребность в кислороде
2-5 лет –интенсивно развивается элластическая ткань с
перибронхиальной лимфоидной тканью, что
обуславливает затяжное течение пневмоний
5-7 лет- происходит окончательное созревание
структуры ацинуса, чем объясняется более
доброкачественное течение пневмоний
7-12- увеличение массы созревшей ткани
8.
Сегментарное строение легкихУ детей пневмонический процесс локализуется в 6
(базально-верхушечном), 2 (верхне -заднем) и 10
(базально - заднем) сегментах, что связано с плохой
аэрацией и недостаточной дренажной функции их
бронхов, так как большую часть ребенок раннего
возраста находится в положении лежа
9.
У недоношенныхчасты апноэ и пневмопатии,
т.к. сурфактант- вещество, нужное для
предупреждения спадения альвеол во время
выдоха, формируется только с 7-ого месяца
беременности
У детей раннего возраста поверхностное
дыхание , обусловленное строением грудной
клетки (ребра отходят почти под прямым углом,
передне- задний размер равен боковому, что
уменьшает экскурсию грудной клетки)
Потребность в кислороде высокая, что
компенсируется частым дыханием
10.
У новорожденного- 40-60 дыханийВ 1 год -30-35 в 1 минуту
У 5 летнего – 25 в 1 минуту
В 10 лет-
20 в 1 минуту
У подростка- 16-18 в 1 минуту
Повышенное содержание гемоглобина у
новорожденного позволяет ему пережить
критический период становления легочного
дыхания
У детей раннего возраста – брюшной тип
дыхания
У мальчиков- без изменений
У девочек – с 5-6 лет -грудной тип дыхания
11.
При крике углубляется дыхание и можно выслушатьхрипы, которые не удается уловить при спокойном
дыхании
3-6 месяцев – выслушивается несколько ослабленное
дыхание
С 6 месяцев до 5-7 лет выслушивается пуэрильное
дыхание( шум практически одинаковый при вдохе и
выдохе
)Так как отмечается :
-значительное развитие интерстициальной ткани,
сниженная воздушность легочной ткани
-более короткое расстояние голосовой щели до места
выслушивания из-за малых размеров грудной клетки
-узкий просвет бронхов
-большая элластичность и тонкая грудная клетка
У детей старше 7 лет – везикулярное дыхание(
)
12. Факторы, способствующие частому поражению ОД у детей
- отсутствие Ig A на поверхности слизистойдыхательных путей (барьерная функция снижена)
- секрет подслизистых желез имеет низкую
вязкость, что затрудняет эвакуацию слизи из
узких воздухоносных путей
- мукоцилиарный клиренс недостаточно развит,
это уменьшает естественное очищение
дыхательных путей
- кашлевый рефлекс недостаточно сформирован,
нужно помогать отхаркивать мокроту
13.
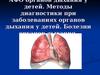
- ДЦ , который реагирует на содержаниекислорода и углекислого газа, недостаточно
развит, что способствует легкому развитию
аритмии и апноэ
- обилие кровеносных сосудов способствует
легкому развитию воспалительного процесса
- узость и недоразвитие мышечных и
элластических волокон способствует развитию
обструктивного синдрома
- иммунитет недостаточно сформирован
14. ОРВИ
-Заболеваемость ОРВИ оказываетвнимание на смертность детей
раннего возраста
-Максимальная частота от 6 месяцев
до 6 лет и составляет 6-8 случаев в год
- Среди школьников – от 2 до 6 раз в
год
-Регистрируется в осенне- зимний
период
-Риск развития обусловлен
скученностью проживания,
пребыванием в дошкольных и
школьных учреждениях, широким
использованием транспорта, для
младших детей - наличием старших
братьев и сестер
15.
Этиология –аденовирусы, риновирусы, вирус гриппа ипарагриппа, вирусы ЕСНО и Коксаки
ПП- воздушно – капельный
Инкубационный период- от 2 до 5 суток
Патогенез: в результате инфицирования в клетках
эпителия респираторного тракта происходит активное
размножение вируса с развитием острого воспаления.
Высвобождение токсинов при этом дает нам клинику
интоксикации -- лихорадку, озноб, ухудшение аппетита,
недомогание. Местные симптомы отражают процессы
воспаления слизистых оболочек респираторного тракта:
чихание, затрудненное носовое дыхание, боль в горле,
кашель
16.
Риновирус– первичной областью поражения являютсяслизистые назафаренгиальной области,
высококонтагиозное заболевание
Вирус гриппа - благодаря выработки нейротоксина в
клинике преобладают симптомы интоксикации и менее
выражены катаральные явления
Вирус парагриппа чаще локализует патологический
процесс в области гортани с развитием острого
воспалительного отека и сужения просвета гортани –
ларингита ( ложного крупа). Чаще встречается у детей с
аллергической предрасположенностью , в основном у
детей от 6 месяцев до 3-х лет
Аденовирусная инфекция- протекает с поражением
слизистых глотки, глаз, иногда кишечника и увеличением
лимфатических узлов шеи
РС- инфекция – с развитием бронхиолитов и
признаками дыхательной недостаточности при
отсутствии очаговых изменений в легочной ткани
17.
Острая респираторная вирусная инфекция(ОРВИ) у детей
Версия: Клинические рекомендации РФ 2022 (Россия)
Острая респираторная вирусная инфекция (ОРВИ) – острая,
наиболее часто встречающаяся и в большинстве случаев
самоограничивающаяся инфекция респираторного тракта,
проявляющаяся катаральным воспалением верхних дыхательных
путей и протекающая с лихорадкой, ринитом, чиханием, кашлем,
болью в горле, нарушением общего состояния разной
выраженности.
В качестве диагноза следует избегать термина «ОРВИ», используя
термины «острый назофарингит» или «острый ларингит», или
«острый фарингит», поскольку возбудители ОРВИ вызывают также
ларингит (круп), тонзиллит, бронхит, бронхиолит, что следует
указывать в диагнозе.
18.
Ринит – воспаление слизистой носовойполости
На первый план у детей раннего возраста в
клинике выступают симптомы нарушения
дыхания, что затрудняет кормлению грудью.
Недоедание приводит к нарушению сна,
беспокойству, потере массы тела
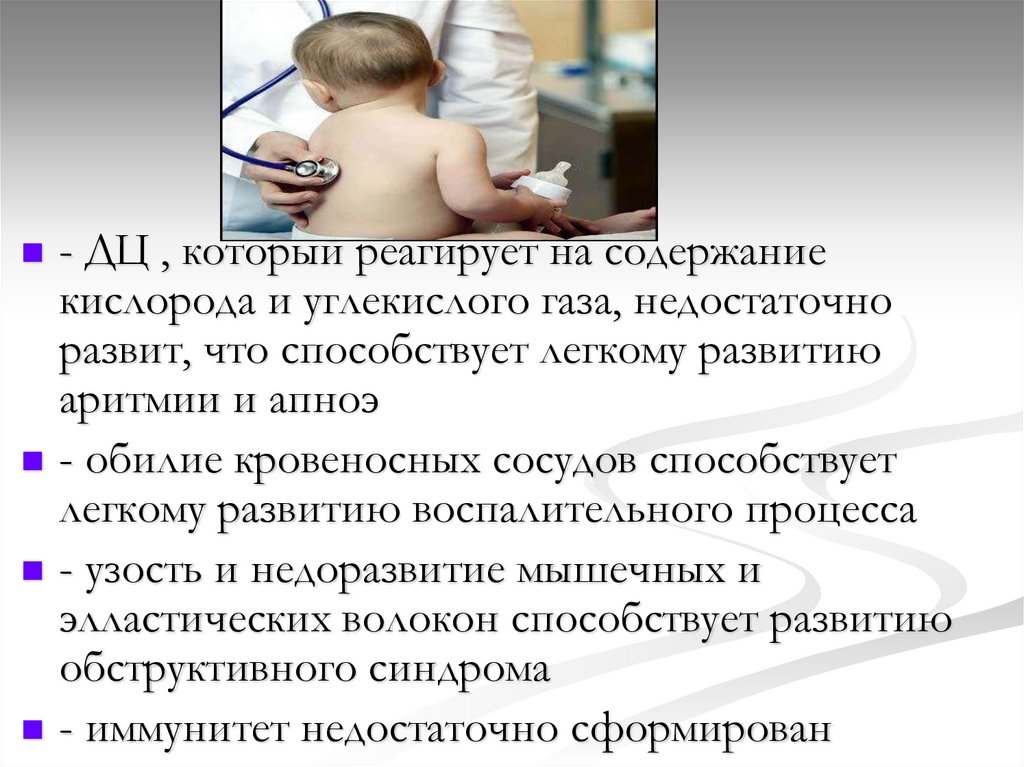
Стекание слизи по задней стенке глотки
вызывает кашель, усиливающийся при
дыхании через рот. Наиболее часто кашель
появляется ночью
19.
20.
У детейстаршего возраста вначале появляется
ощущение сухости, жжение в носу, носоглотке,
затруднение носового дыхания, слезотечение,
головная боль. Снижается обоняние, голос
становится гнусавым. Через несколько часов
появляется серозно- водянистое отделяемое.
Выделения вызывают раздражение кожи вокруг носа
Фарингит – воспаление глотки.
-Жалобы на «першение в горле», сухой навязчивый
кашель
-Объективно: гиперемия слизистой задней стенки
глотки, «зернистость» ( наблюдается гипертрофия
лимфоидной ткани)
21. Лечение
1. Противовирусная терапия -«ремантадин», в течение 5дней, но только против вируса гр. А, препятствует
проникновению вируса в клетку хозяина:
1-3 лет :1 день- 10 мг (2ч.л.) 3 раза в день, 2-й и 3-й день10 мг 2 раза в день, 4-й день -10 мг 1 раз в сутки
старше 3-х лет – дозу увеличивают до 15 мг
При тяжелой ( угрожающей жизни)- рибаварин-( через
небулайзер) 5-7 дней, тератогенность высокая
Имеют много побочных действий- анемия, поражение печени и
почек, назначение этих препаратов оправдано только при
тяжелых состояниях, поэтому не рекомендуется у детей!!!!
Альгирем– это ремантадин в сиропе, где снижена его
токсичность, можно использовать для профилактики при
наличии больных в доме, распространении инфекции в
замкнутых коллективах, у детей старше 1 года, дозировки
такие же
Занамивир-
22.
23.
Интерфероны- способствуют окружению вируса ипредупреждению дальнейшего распространения его на
здоровые ткани:
Альфа – интерферон (лейкоцитарный) и
рекомбинантный (виферон)- безопасные
Альфа – интерферон- интраназально, по 2-3 капли
через 2-3 часа в первые 2-3 суток заболевания ( в период
репликации вируса)
Виферон1 - ректально в свечах по 150000 2 раза в сутки
3-5 дней
Виферон 2- по 500000 2 раза в сутки детям старше 5 лет
«Анаферон» детский – у детей старше 6 месяцев по 1
таблетке до 3 раз в день под язык 5 дней ( у грудных –
растворить в жидкости)
Циклоферон- индуктор интерферона: для
профилактики до 7 лет- по 300 мг( 2 таб) в 1,2,4,6,8 день,
затем через 72 часа, старше 7 лет- по 600 мг
24.
25.
Рекомендовано назначение не позднее 1-2-го дняболезни топических форм интерферона-альфа**
26.
С 2,5 лет можно использовать индуктор эндогенногоинтерферона- арбидол- по 0,1 г в сутки в первые 2-3 дня,
для профилактики -0,1г 2 раза в неделю или 0,05-0,1г 1014 дней, после 6 лет- амиксин
27.
2. Антибактериальная терапия –не требуетсяПоказания к назначению - осложнения бактериального
характера( гнойного отита, синусита, ларингита с
явлениями стеноза, бронхита, пневмонии), когда
- длительная , более 3- х дней фебрильная лихорадка
-появление гнойных налетов
-выраженная интоксикация
-нет температуры и интоксикации,
но затяжной характер респираторной
инфекции( более 2-х недель),
упорный кашель
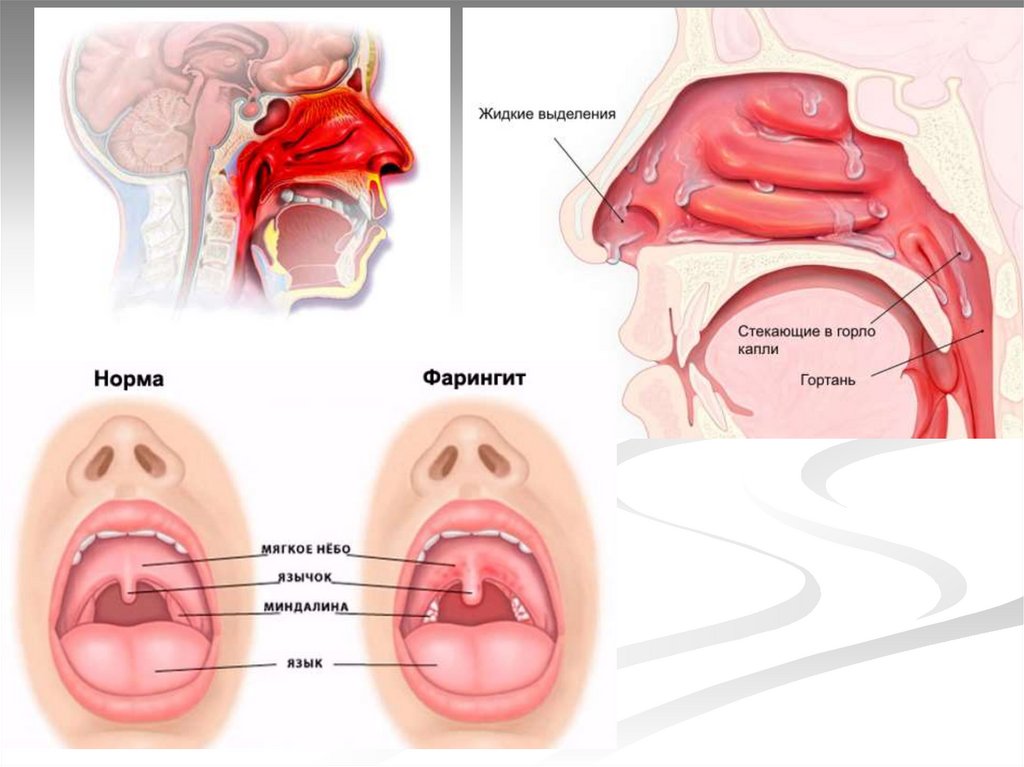
Биопарокс, гексорал в виде спрея
2-4 раза в день (впрыскивание в рот
или нос)
28.
29.
3. Патогенетическая терапия (в ответ на вируснуюагрессию происходят сосудистые изменения с в виде
отека и выброса медиаторов воспаления, что приводит к
повышению секреции слизи). Нарушается проходимость
дыхательных путей, снижается мукоцилиарный клиренс и
создаются предпосылки для развития осложнений (отек
легких, обструкция, присоединение бактериальной
флоры)
Фенспирид гидрохлорид( эреспал)- нарушая
транспорт ионов кальция в клетки, уменьшает выработку
медиаторов воспаления- 4 мг/кг в сутки 7 дней
Противовоспалительное средство, оказывает антиэкссудативное
действие, препятствует развитию бронхоспазма
Нестероидные противовоспалительные препараты,
кроме ибупрофена, вызывают много побочных реакций
(повышенная кровоточивость, эрозии
слизистой желудка),
Из домашних средств- тепло, обильное
питье, лимонный сок, клюквенный морс
30.
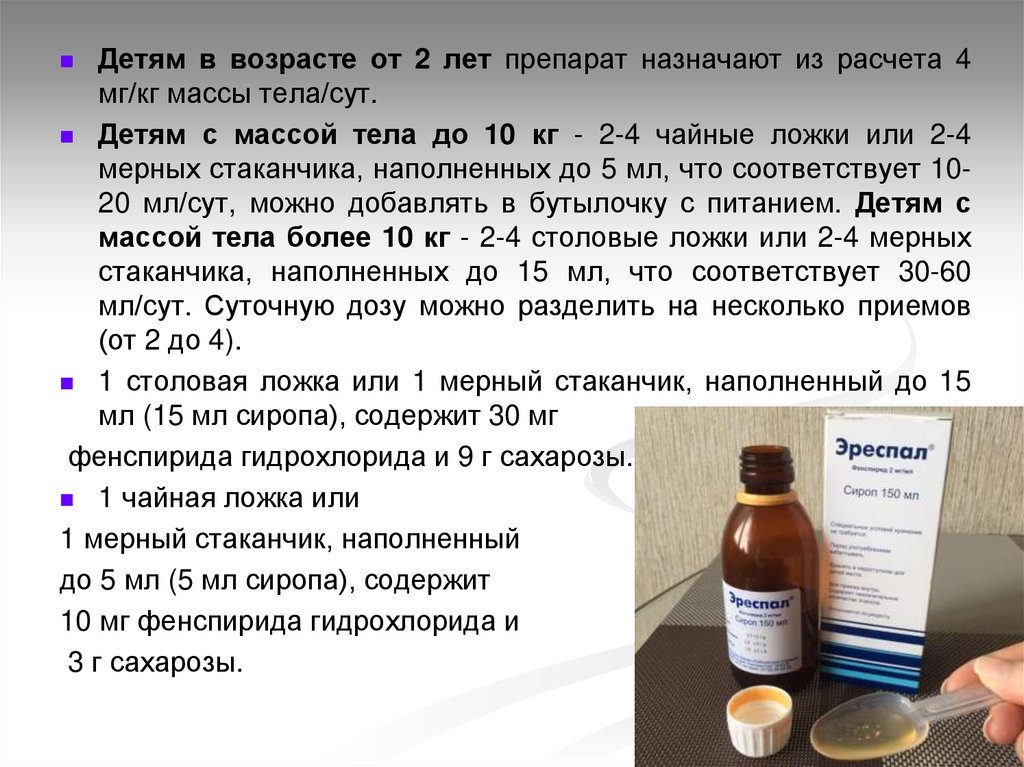
Детям в возрасте от 2 лет препарат назначают из расчета 4мг/кг массы тела/сут.
Детям с массой тела до 10 кг - 2-4 чайные ложки или 2-4
мерных стаканчика, наполненных до 5 мл, что соответствует 1020 мл/сут, можно добавлять в бутылочку с питанием. Детям с
массой тела более 10 кг - 2-4 столовые ложки или 2-4 мерных
стаканчика, наполненных до 15 мл, что соответствует 30-60
мл/сут. Суточную дозу можно разделить на несколько приемов
(от 2 до 4).
1 столовая ложка или 1 мерный стаканчик, наполненный до 15
мл (15 мл сиропа), содержит 30 мг
фенспирида гидрохлорида и 9 г сахарозы.
1 чайная ложка или
1 мерный стаканчик, наполненный
до 5 мл (5 мл сиропа), содержит
10 мг фенспирида гидрохлорида и
3 г сахарозы.
31.
4.Симптоматическая терапия:Кашель - рефлекторная реакция, направленная на
санацию трахеобронхиального дерева
противокашлевая, цель - увлажнение слизистой:
- ингаляции водного пара, с добавлением соды,
растительных экстрактов - эвкалипта, мать имачехи, багульника, почек сосны
- питье
- отхаркивающие –экстракты трав (алтей, анис,
багульник, душица, солодка, сосновые почки),
терпмопсис, мукалтин, пертруссин, Доктор
МОМвязкость при увеличении объема
секрета, усиливают ДЦ Рекомендуют при сухом,
малопродуктивном кашле
32.
33.
-муколитики-они разжижают мокроту, не увеличивая
объем –АЦЦ, бромгексин, амброксол (Лазолван)метаболит бромгексина, превосходит его эффект,
увеличивая мукоцилиарный клиренс. Применяют при
кашле с густой, вязкой, трудноотделяемой мокротой
34.
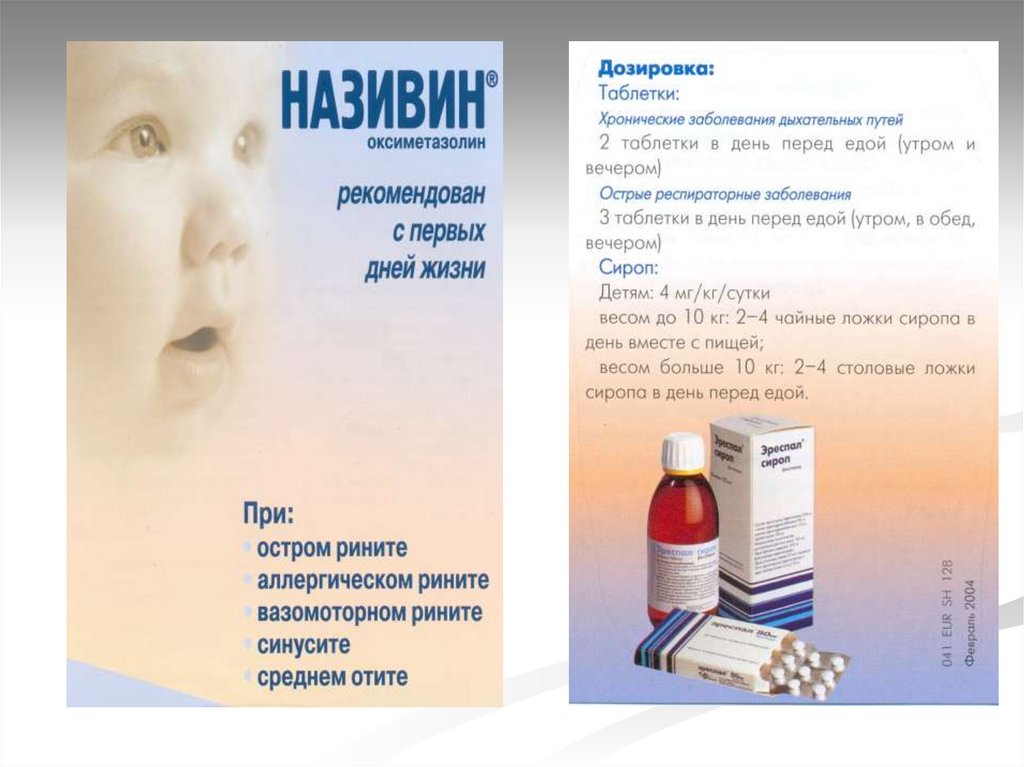
Катаральный синдром- при насморке- 5% циклоферрон, 1%
ментоловое масло, називин ( с первых дней,
восстанавливает носовое дыхание на 10-12 часов)
- интраназальное применение аквамариса,
салина, физиомера, Рекомендуется проводить элиминационную
терапию, т.к. данная терапия эффективна и безопасна. Введение в нос натрия хлорида
(0,9%) или стерильного раствора морской воды несколько раз в день обеспечивает
удаление слизи и восстановление работы мерцательного эпителия
-при фарингите- полоскание горла 2% раствором
соды, ромашки, фарингосепт
- при температуре – парацетамол 10-15 мг/кг
каждые 6 часов, ибупрофен 5-10 мг/кг,
пик активности через 2-3 часа
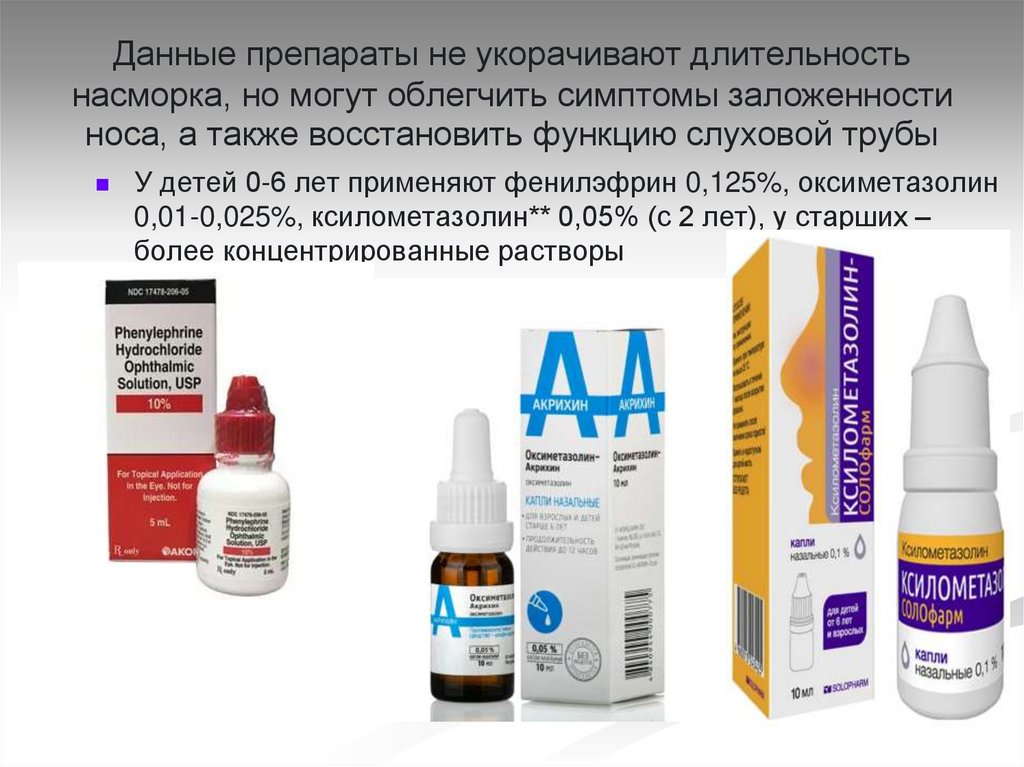
35. Данные препараты не укорачивают длительность насморка, но могут облегчить симптомы заложенности носа, а также восстановить
функцию слуховой трубыУ детей 0-6 лет применяют фенилэфрин 0,125%, оксиметазолин
0,01-0,025%, ксилометазолин** 0,05% (с 2 лет), у старших –
более концентрированные растворы
36.
37.
Рекомендуется назначениетеплого питья или, после 4
лет, использование
леденцов или пастилок,
содержащих
антисептические препараты
для устранения кашля при
фарингите, который связан
с «першением в горле» изза воспаления слизистой
оболочки глотки или ее
пересыхания при дыхании
ртом
Противокашлевые,
отхаркивающие,
муколитические
препараты в том
числе
многочисленные
патентованные
препараты с
различными
растительными
средствами, не
рекомендуются для
использования при
ОРВИ ввиду
неэффективности
Ингаляции паровые и
аэрозольные не
рекомендованы к
использованию, т.к.
не показали эффекта
38.
39.
Ангина –острое инфекционное воспалениелимфоидной ткани глотки с
преимущественным поражением небных
миндалин
Возбудитель- чаще всего стрептококк, но м. б.
вирусы, стафиллококк и др., возможно
самозаражение при наличии кариозных зубов,
хронического воспаления небных миндалин
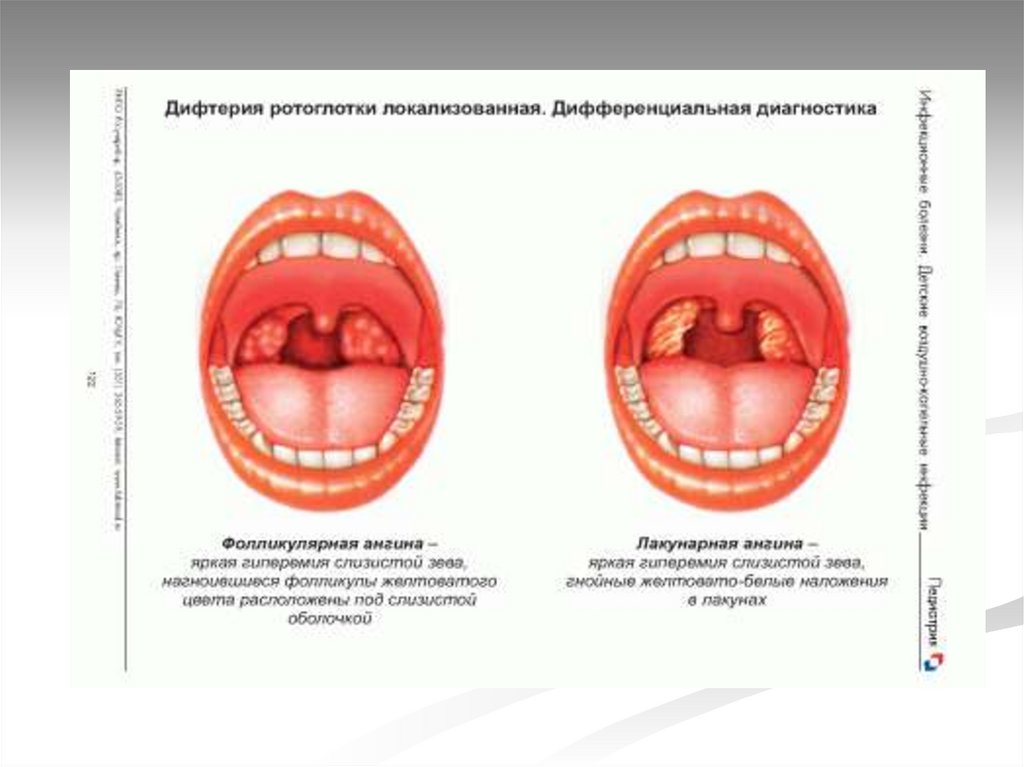
Катаральная ангина, лакунарная ангина,
фолликулярная ангина
Лечение- антибиотики пенициллинового ряда,
строгий постельный режим, обильное
витаминизированное питье, полоскание
40.
41.
42.
43.
44.
Ларингит—воспалениегортани. Наблюдается грубый
сухой, затем влажный лающий кашель, осиплость голоса.
Если процесс распространяется на голосовые связкипоявляются симптомы ложного крупа- стенотическое
дыхание , при котором затруднен вдох (инспираторный
тип одышки):
-среди ночи ребенок становится беспокойным
-шумное дыхание, слышимое на расстоянии
-бледность или цианоз кожи
-участие мышц вспомогательной мускулатуры в акте
дыхания (втяжение межреберий, яремной ямки,
эпигастральной области, раздувание крыльев носа)
-тахипноэ, тахикардия (признаки ДН)
45.
46.
Бронхит– воспалительное заболевание бронхов,различной этиологии (инфекционной, физикохимической, аллергической)
Критерии диагностики: кашель, диффузные
разнокалиберные сухие и влажные хрипы с обеих
сторон, температура
рентгенологически- отсутствие очаговых
изменений в легочной ткани
Острый простой бронхит
Возбудитель: РС –инфекция, вирус парагриппа, гриппа,
риновирус, микоплазма, иногда бактерии
Предрасполагающие факторы: охлаждение, резкое
перегревание, загрязненный воздух, пассивное курение
47.
Лечение и уход при бронхите (клиническиерекомендации 2021
Рекомендуются детям с ОБ диета общая, обильное теплое питье (до 100 мл/кг/сутки)
при повышении температуры тела >39-39,5°C рекомендуется использовать физические методы
охлаждения (раскрыть ребенка, обтереть водой температуры 25-30°C), провести жаропонижающую
терапию (препараты группы нестероидные противовоспалительные и противоревматические препараты
(ибупрофен** в дозе 7,5 мг/кг каждые 6-8 ч парацетамол** в дозе 10-15 мг/кг каждые 6 ч (максимально
60 мг/кг/сут
Рекомендуется назначение лекарственных средств группы "муколитические препараты" - при вязкой,
трудно отделяемой мокроте - амброксол** внутрь или ингаляционно, перорально - ацетилцистеин**,
карбоцистеин
При остром бронхите у детей в качестве терапии возможно рассмотреть назначение: препарата на
основе экстракта корней Пеларгонии сидовидной, препаратов Плюща обыкновенного листьев экстракт,
который обладает отхаркивающим, муколитическим и спазмолитическим действием.
препарата на основе комбинации Первоцвета корней экстракт + Тимьяна обыкновенного травы экстракт.
Препарат обладает отхаркивающим, противовоспалительным, секретолитическим, бронхолитическим
действием. Способствует снижению вязкости мокроты и ускорению ее эвакуации
Детям с ОБ не рекомендуется применение горчичников, перцовых пластырей, банок в связи с тем, что
потенциальный вред от их применения существенно превышает возможную пользу
- Детям с ОБ рекомендуются дыхательные упражнения дренирующие (дренаж грудной клетки),
стимуляция кашлевого рефлекса при его снижении, дыхательная гимнастика в периоде
реконвалесценции
- Рекомендуется назначение ингибиторов нейраминидаз детям с ОБ при гриппе со среднетяжелым и
тяжелым течением инфекции и детям из групп риска (осельтамивир**, занамивир)
Не рекомендуется АБТ при ОБ вирусной этиологии ввиду неэффективности
48.
Острый обструктивный бронхит- острыйбронхит, протекающий с синдромом
бронхиальной обструкции (с экспираторной
одышкой) , т.е нарушением проходимости
бронхов
Предрасполагающие факторы: курение матери во
время беременности, пассивное курение,
фетальный алкогольный синдром, атопический
дерматит, отягощенная наследственность,
Клиника: катаральные явления в 1-й день, затем
появляется тахипное, дыхание становится
шумным, свистящим, в легких- свистящие,
жужжащие хрипы с обеих сторон, признаки ДН
49.
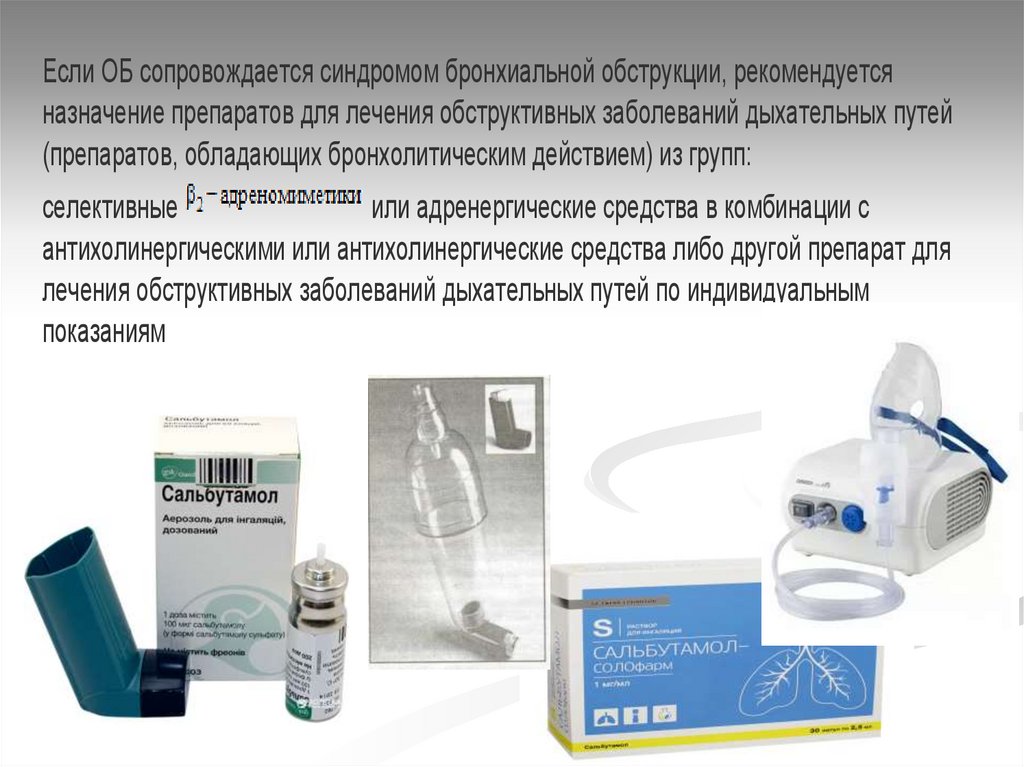
Если ОБ сопровождается синдромом бронхиальной обструкции, рекомендуетсяназначение препаратов для лечения обструктивных заболеваний дыхательных путей
(препаратов, обладающих бронхолитическим действием) из групп:
селективные
или адренергические средства в комбинации с
антихолинергическими или антихолинергические средства либо другой препарат для
лечения обструктивных заболеваний дыхательных путей по индивидуальным
показаниям
50. Пневмония
-острое инфекционное заболевание,развивающееся в респираторном отделе
дыхательной системы с воспалительной
инфильтрацией легочной ткани, заполнением
альвеол экссудатом и клинически
проявляющаяся общей реакцией организма на
инфекцию (лихорадкой), кашлем, ДН
(одышка, тахипноэ, участие мышц
вспомогательной мускулатуры в акте дыхания),
локальными физикальными
симптомами, инфильтративными
изменениями на рентгенограмме
51. Клинические рекомендации – Пневмония (внебольничная) – 2022-2023-2024 (18.01.2022) – Утверждены Минздравом РФ
Пневмония – представляет собой воспалительноезаболевание легких, диагностируемое по синдрому
дыхательных расстройств и/или физикальным данным
при наличии инфильтративных изменений на
рентгенограмме.
Пневмония – острое инфекционное заболевание, различное по
этиологии (преимущественно бактериальное),
характеризующееся очаговыми поражениями легких с
внутриальвеолярной экссудацией, что проявляется выраженными
в различной степени интоксикацией, респираторными
нарушениями, локальными физикальными изменениями со
стороны легких и наличием инфильтративной тени на
рентгенограмме грудной клетки [
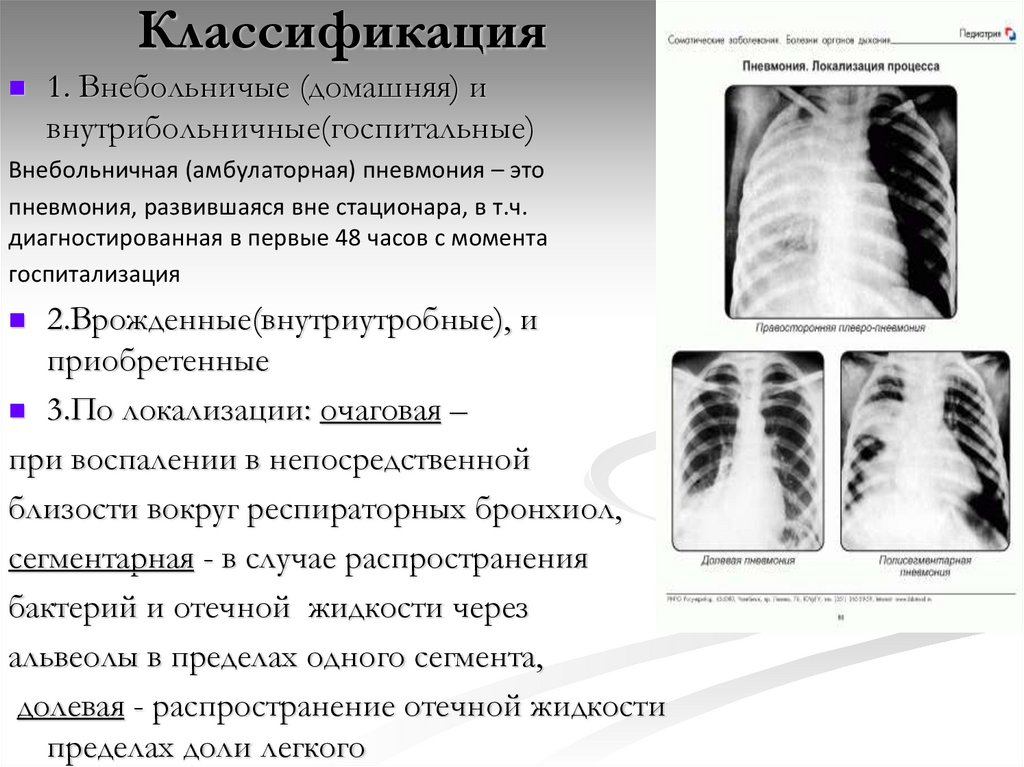
52. Классификация
1. Внебольничые (домашняя) ивнутрибольничные(госпитальные)
Внебольничная (амбулаторная) пневмония – это
пневмония, развившаяся вне стационара, в т.ч.
диагностированная в первые 48 часов с момента
госпитализация
2.Врожденные(внутриутробные), и
приобретенные
3.По локализации: очаговая –
при воспалении в непосредственной
близости вокруг респираторных бронхиол,
сегментарная - в случае распространения
бактерий и отечной жидкости через
альвеолы в пределах одного сегмента,
долевая - распространение отечной жидкости
пределах доли легкого
53.
54. Предрасполагающие факторы
У детей раннего возраста:У недоношенных -тяжелая перинатальная патология (в/у
гипоксия, асфиксия, родовая травма)
-синдром рвоты и срыгивания
-искусственное вскармливание
-аномалии конституции
-гипотрофии
-гиповитаминозы, ИДС
-ВПС, пороки легкого
У детей старшего возраста: - курение
-хронические очаги инфекции
-рецидивирующие бронхиты
Чаще развивается после охлаждения или активизации эндогенной
флоры носоглотки или ротовой полости. Наиболее часто
возбудителями ВП у детей являются различные бактерии и
вирусы, однако в большинстве случаев ВП этиология остается
неустановленной
55. Патогенез
Инфекция бронхогенно попадает по ходу дыхательныхпутей в респираторные отделы. Бактерии вызывают
пневмонию тогда, когда попадают в бронхи из верхних
дыхательных путей в слизи Она предохраняет микробы
от бактериостатического действия бронхиального секрета
Вирусы, способствуя избыточной секреции слизи в
носоглотке, облегчают проникновение инфекции в
нижние дыхательные пути, так как нарушают работу
мукоцилиарного экскалатора, уменьшают активность
макрофагов (т.е. препятствуют очищению легких ребенка
от микробов)
Таким образом первая линия защиты не
осуществляется
56.
Начальные воспалительные изменения обнаруживаютсяв респираторных бронхиолах
(здесь имеется
ампулярное расширение, отсутствует ресничатый
эпителий создаются условия задержки микробов).
Инфекционный агент распространяется за пределы
респираторных бронхиол. Это ведет к развитию
воспаления в паренхиме легочной ткани. При кашле
инфекционный агент попадает в крупные бронхи,
распространяется в другие респираторные бронхиолы,
образуя новые очаги воспаления
57. Пневмония – острое заболевание, обычно протекает с повышением температуры тела выше 38,0 °C, с кашлем
наиболее значимымиявляются тахипноэ с
частотой дыхания более 50 в
минуту, кряхтящее/стонущее
дыхание, втяжение
уступчивых мест грудной
клетки и раздувание крыльев
носа при дыхании. Ранними
и важными клиническими
признаками пневмонии
являются симптомы
дыхательной
недостаточности,
гипоксемия, гиперкапния
Оценка насыщения крови
кислородом при помощи
пульсоксиметрии должна
проводиться всем детям с
респираторными
симптомами. Акроцианоз
обычно имеет место в
тяжелых случаях.
Центральный цианоз
оценивается по окраске
слизистых ротовой
полости, его наличие
свидетельствует о тяжелом
нарушении газообмена.
58. ВОЗ рекомендует критерии подозрения на пневмонию:
-кашель-западение межреберных
промежутков
- отказ от питья
- ЧД больше 50 в минуту у детей до 1 года,
-у детей старше 1 года жизни- больше 40,
- у школьников- больше 20 в 1 минуту
59. Таблица 4. Симптомы ДН у детей (ВОЗ, 2015)
Тахипноэ, частота дыханий в минуту:- Дети 0-2 мес > 60
- Дети 2-12 мес > 50
- Дети 1-5 лет > 40
- Дети старше 5 лет > 20
Одышка, затрудненное дыхание Втяжения
уступчивых мест грудной клетки на вдохе
Кряхтящее/стонущее дыхание Раздувание
крыльев носа при дыхании Апноэ Нарушение
сознания Показатели SpO2 < 90% при
дыхании комнатным воздухом
60. Алгоритм диагностики пневмонии
1. При осмотре у ребенка независимо от температуры и приотсутствии обструкции имеются – увеличение ЧД (60 – у
детей первых месяцев, 50- у детей 2-12 месяцев, 40- у детей
1-4 лет)
-втяжение межреберий
- стонущее(кряхтящее) дыхание
-цианоз носогубного треугольника
-признаки токсикоза- больной вид, отказ от еды, питья,
сонливость, нарушение коммуникабельности, резкая
бледность, повышение температуры
Тактика. Состояние расценивают как тяжелое с большой
вероятностью наличия пневмонии. Больному
необходимо назначить антибиотики и направить в
стационар
61.
2. У больного нет признаков, указанных в п. 1., ноимеются :
Температура тела 38 градусов дольше 3-х дней
-локальные физикальные признаки пневмонии
(ослабление дыхания, притупление перкуторного
звука, хрипы в месте притупления звука)
- ассимметрия хрипов
Тактика. Следует предположить наличие
пневмонии. Необходимо назначить анализ крови,
рентгенографию органов грудной клетки. При
невозможности назначить антибиотики
62.
3. У ребенка с ОРВИ ипризнаками бронхиальной
обструкции дыхательных
путей имеются:
-ассметрия хрипов
-воспалительная гемограмма
Тактика. Следует
исключить пневмонию,
4.Если у ребенка отмечается
назначить рентгенографию фебрильная температура в
грудной клетки.
течение 1-2 дней при
Госпитализации подлежат отсутствии указанных
дети с ДН
симптомов, то его следует
наблюдать на дому как
больного ОРВИ без
пневмонии
63.
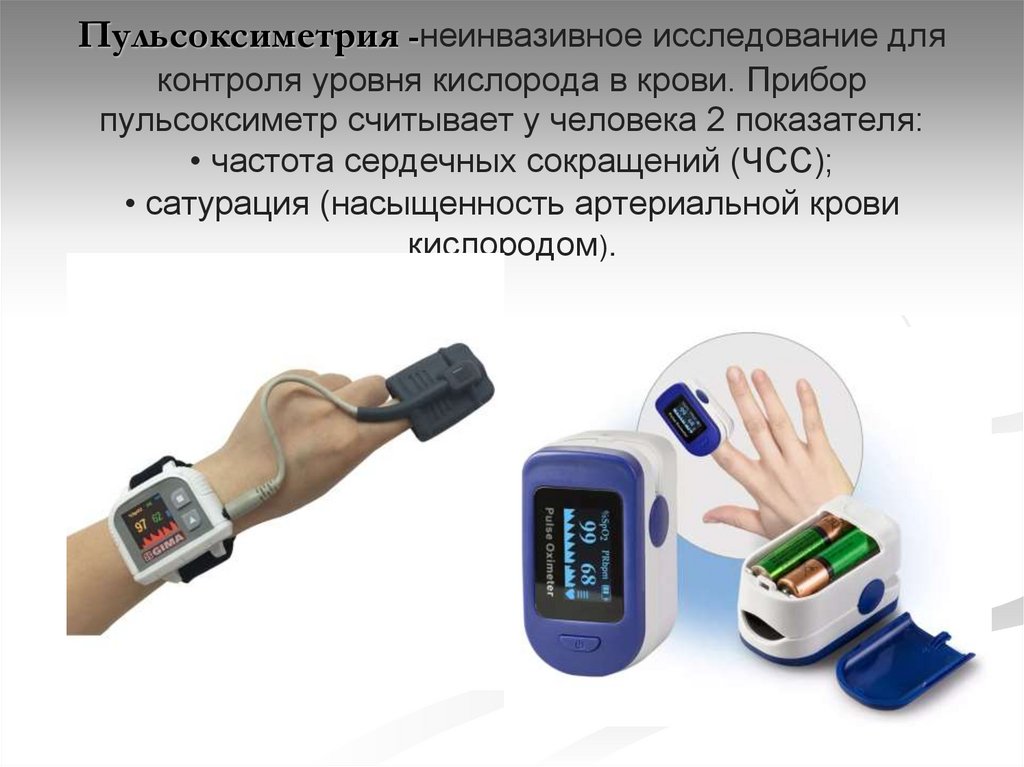
64. Пульсоксиметрия -неинвазивное исследование для контроля уровня кислорода в крови. Прибор пульсоксиметр считывает у человека 2
показателя:• частота сердечных сокращений (ЧСС);
• сатурация (насыщенность артериальной крови
кислородом).
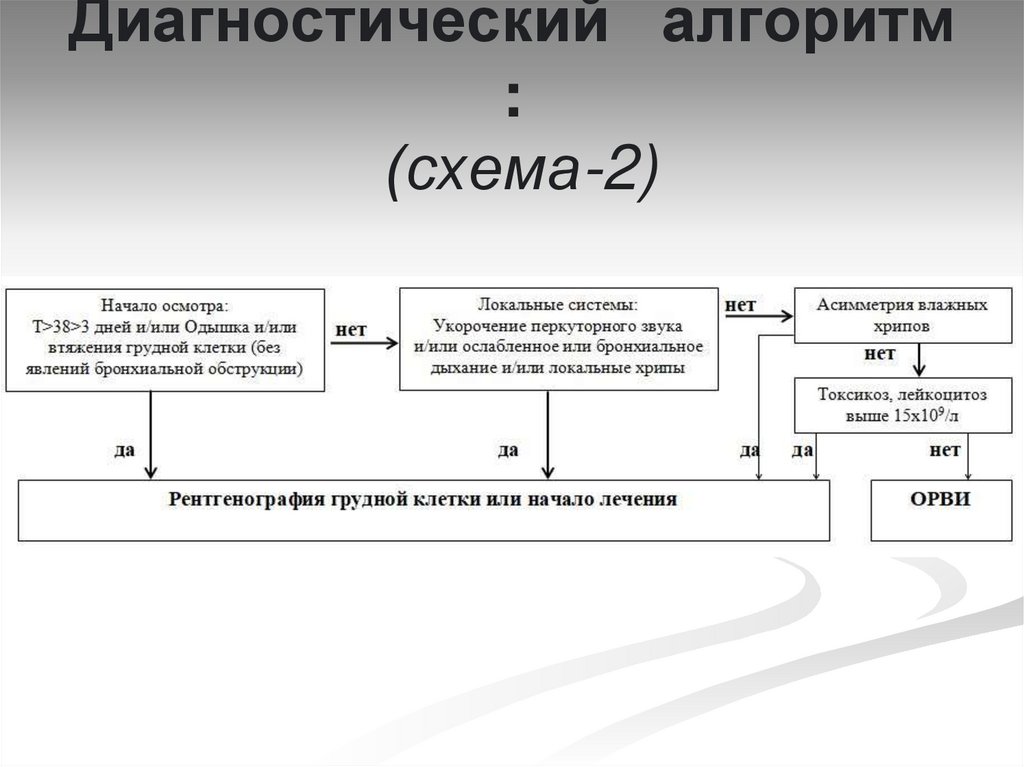
65. Диагностический алгоритм: (схема-2)
Диагностический алгоритм:
(схема-2)
66. Лечение и уход при пневмонии
Показанием для госпитализации являются ДН 2 и 3степени, дети до 1 года, дети из социально
неблагополучных семей
На дому лечат: -при нетяжелых формах, наличии
благоприятных условий жизни, уверенность в четком
выполнении всех назначений врача
1. Режим – постельный на период лихорадки, затем
охранительный
2.Аэрация, тщательный уход за кожей и слизистыми
3.Прогулки на свежем воздухе при температуре 10-15
градусов после нормализации температуры через 2-3 дня,
увеличивая длительность до 20 минут
67.
4. Питание в острый период- механически итермически щадящая пища,
объем жидкости увеличить (морс, чай с лимоном)
5. Кислородотерапия
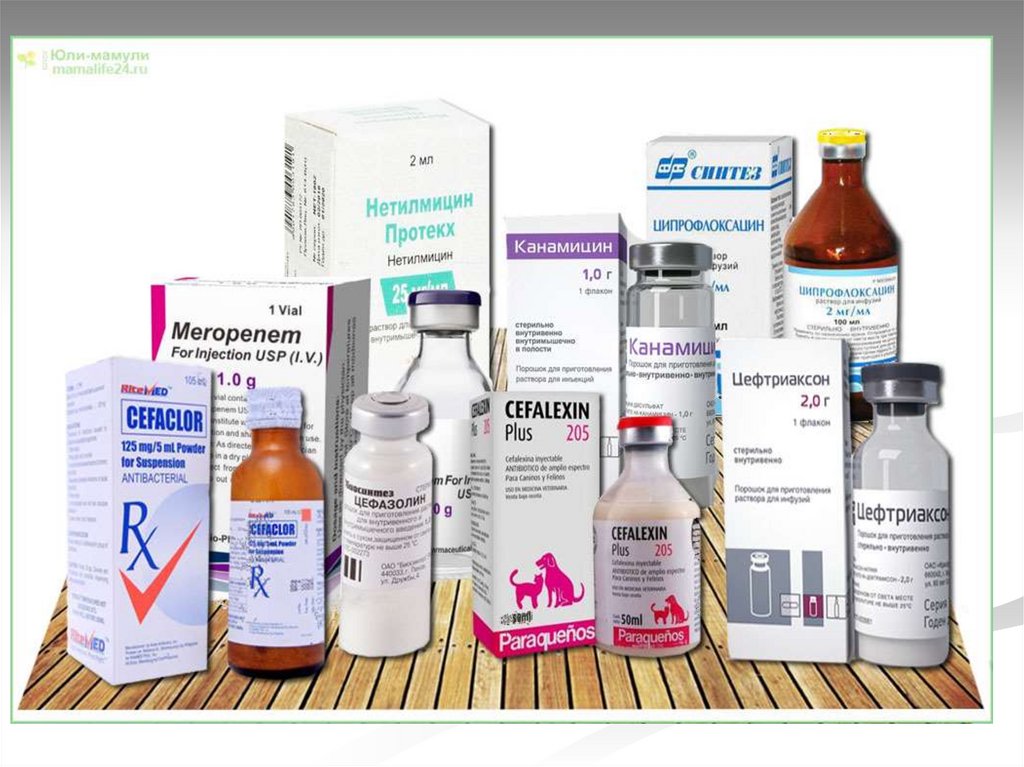
6.Антибиотикотерапия – пенициллины
(амокициклин, ампициллин), учитывая этиологию
«домашней» пневмонию, цефалоспорины
(цефалексин, цефаклор) в течение еще 3-х дней
после нормализации температуры, внутрь или
в/м 100000 ЕД/кг
7.Витамины С, В1,В2 внутрь + лактобактерин,
после а/б – бификол или бифидумбактерин
8.Муколитики, отхаркивающие
9.Жаропонижающие
68.
Перечень основных лекарственных средств(имеющих 100% вероятность применения) [26,27]:
Лекарственна Международное непатентованное
я группа
наименование ЛС
Способ применения
Уровен
ь
доказат
ельност
и
Защищенный
пенициллин
Амоксициллин + клавулановая кислота,
суспензия для приема внутрь 125 мг/5 мл.
45мг/кг2 раза в сутки
А
Макролид
Азитромицин, порошок для приготовления
5мг/кг 1 раз в сутки
суспензии 100 мг/5 мл (200 мг/5 мл).
А
Макролид
Спирамицин 1.5 млн МЕ или 3.0 млн
МЕ. (при бактериальной форме)
150 - 300 тыс. МЕ на 1 кг массы
В
в сутки в 2-3 приема
Цефуроксим порошок д/и 250 мг; 750 мг; Детям назначают по 30-100
1500 мг для в/м, в/в введения;
мг/кг/сут в 3-4 приема.
порошок для приготовления суспензии Новорожденным и детям до 3
Цефалоспорин 125 мг/5 мл, таблетки 125 мг; 250
месяцев назначают 30
А
мг,500 для в/м, в/в введения;
мг/кг/сут в 2 - 3 приема.
Внутрь по 250 мг 2 раза 7- 14
дней.
Цефалоспорин
Цефтриаксон порошок д/и 500 мг, 1 грдля
50-80 мг\кг 1-2 раза в сутки.
в/м, в/в введения;
69.
10. Фитотерапия11. Стимулирующая (жень-шень, элеутерококк,
витамин В15, В6, витамин А)
12. Физиотерапия (УВЧ в остром периоде, затем –
электрофорез)
13.Инфузионная терапия (5% раствор глюкозы)
14.Лечебная физкультура, массаж можно начинать
сразу после нормализации температуры
Профилактика: Одним из главных направлений в профилактике
пневмонии, в т.ч., тяжелого течения, является своевременная вакцинация, а также:
рациональное питание, массаж и гимнастика, проветривание, влажная уборка
улучшение материального состояния, закаливание, отказ от курения,
70. Лечение неосложненной внебольничной пневмонии в большинстве случаев осуществляется амбулаторно.
Лечение неосложненной внебольничной пневмонии в большинствеслучаев осуществляется амбулаторно
-
-
-
.
Госпитализация требуется для детей с тяжелым течением пневмонии, с
признаками осложненной пневмонии, после неэффективной стартовой
терапии ПМП.
- До наступления эффекта от терапии пациентам с тяжелой пневмонией
рекомендуется постельный режим, после снижения температуры –
полупостельный, через 3-5 дней – общий с прогулками. Важно проветривание
помещения.
- Должны быть госпитализированы в круглосуточный стационар дети с ВП в
следующих случаях:
Дети с симптомами дыхательной недостаточности и гипоксемией (SpO2 <=
92%); - Дети с тяжелой ВП;
- Дети с осложненной ВП;
- Дети первых 6 месяцев жизни с бактериальной ВП;
- Дети с вероятной или верифицированной пневмонией, вызванной
возбудителем с высокой вирулентностью (например, метицилин-резистентный
штамм S. aureus);
- Дети с пневмонией, адекватный уход за которыми и лечение в домашних
условиях не могут быть обеспечены на должном уровне.


























































 medicine
medicine