Similar presentations:
Легочные капилляры
1.
2.
Л. 8.Октябрь
Нечет нед
Пн
6
13
20
27
Вт
7
14
21
14.40
28
30.10.08
Четверг
13 ч 00 мин –
14 ч 30 мин
14.40
Ср
1
8
15
22
29
Чт
2
9
16
13.00
23
30
13.00
Пт
3
10
17
24
31
Сб
4
11
18
25
Вс
5
12
19
26
3.
Слайдов 634.
Тема: ПЛЕВРИТЫВопросы:
1. Сухой плеврит
2. Эксудативный плеврит
3. Синдромы
Литература:
5.
ЛитератураОбязательная
1. Гребенев А.Л. Пропедевтика внутренних болезней. -М.: Медицина,
2001-С.163-174.
2. Гребенев А.Л. Пропедевтика внутренних болезней. -М.: Медицина,
1995.- С. 163-174.
3. Пропедевтика внутренних болезней: /Учебник/ В.Х Василенко, А.Л.
Гребенев, В.С. Голочевская и др. Под ред. В.Х. Василенко , А.Л.
Гребенева.- 3-е изд., перераб. и доп.- М.: Медицина, 1989.-С.155-165.
4. Мухин Н.А., Моисеев В.С. Основы клинической диагностики
внутренних болезней (пропедевтика). – М.: Медицина, 1997-С. 132-140.
5. Шишкин А.Н. Внутренние болезни. Распознавание. Семиотика.
Диагностика. -С.-П., 2000 – С. 105-110.
6. Основы семиотики заболеваний внутренних органов: / Атлас/
Струтынский А.В., Баранов А.П., Ройтберг Г.Е., Гапоненков Ю.П. – М.:
Медицина, 1997.-С. 91-118.
6.
ПЛЕВРИТЫПлеврит (pleuritis) представляет собой
воспаление плевральных листков,
сопровождающееся накоплением в плевральной
полости экссудата (экссудативный плеврит,
pleuritis exudativa) или же выпадением на
воспаленной поверхности плевры фибрина (сухой
или фибринозный плеврит, pleuritis sicca).
В практике терапевта, хирурга, фтизиатра плеврит
встречается достаточно часто.
7.
Этиология и патогенез.Плеврит не является самостоятельным
заболеванием, а проявлением или осложнением других
заболеваний. Раньше 70—90% плевритов были
обусловлены туберкулезом.
В настоящее время в общей структуре П. на долю
туберкулезных плевритов приходится лишь 13—20%.
В 18—70% случаев плевриты являются осложнением
пневмонии.
П. могут отмечаться при диффузных заболеваниях
соединительной ткани (ревматизм, системная красная
волчанка и др.).
8.
П. могут встречаться и при травмах груднойклетки, эмболии легочной артерии (как следствие
инфаркта легкого и инфарктной пневмонии),
паразитарных заболеваниях (эхинококкоз,
амебиаз);
П. развиваются в позднем периоде инфаркта
миокарда (при синдроме Дресслера постинфарктный синдром: сочетание
перикардита с плевритом на 3-4 неделе после
ИМ).
9.
Патогенез плевритов:- при непосредственном инфицировании
плевры;
- при туберкулезе.
Такие плевриты являются по своему
происхождению инфекционно - аллергическими.
При коллагеновых заболеваниях связан с
системным поражением сосудов и изменением
общей реактивности организма.
10.
При умеренном количестве выпота исохранившемся оттоке жидкая часть экссудата
всасывается и на поверхности плевры
остается лишь слой фибрина. Так формируется
сухой (фибринозный) плеврит.
Когда скорость экссудации превышает
оттока, жидкий экссудат накапливается в
плевральной полости, приводя к
возникновению экссудативного плеврита.
11.
Патологоанатомическая картина.В острую фазу плевритов отмечаются
воспалительный отек и клеточная инфильтрация
плевральных листков, скопление между ними
экссудата.
Затем экссудат рассасывается и на
поверхности плевральных листков могут
образовываться плевральные фибринозные
наложения (шварты).
12.
Классификация.Различают пара- и метапневмонические плевриты,
туберкулезные, ревматические, карциноматозные
и другие плевриты.
По характеру экссудата выделяют:
- серозные, фибринозные, серозно-фибринозные (при
tbc, ревматизме),
- геморрагические плевриты – при карциноматозе
плевры, инфаркте легкого,
- гнойные – при эмпиеме плевры.
13.
В зависимости от наличия или отсутствияограничения плеврального экссудата выделяют
диффузные и осумкованные плевриты.
П. могут быть:
- верхушечными (апикальными),
- пристеночными (паракостальными),
- базальными (диафрагмальными),
- парамедиастинальными,
- междолевыми.
14.
Сухой плеврит (СП)Клиника.
Симптомы СП могут дополнять клинические
проявления основного заболевания (например, пневмонии)
или же выходить на передний план.
Жалобы на колющие боли в грудной клетке,
усиливающиеся при дыхании, кашле и уменьшающиеся при
ограничении подвижности грудной клетки (вынужденное
положение на больном боку).
В случае диафрагмального сухого плеврита боли могут
иррадиировать в область передней стенки живота.
15.
При осмотре поверхностное дыхание,отставание при дыхании одной половины грудной
клетки;
при перкуссии некоторое уменьшение
подвижности нижнего края легких на стороне
поражения.
16.
Ведущим СП является шум трения плевры на фоненесколько ослабленного дыхания над зоной фибринозных
наложений.
При рентгенологическом исследовании высокое
стояние купола диафрагмы на стороне поражения,
ограничение ее подвижности.
Течение СП определяется основным заболеванием.
Симптомы п. исчезают через 2—3 нед. Течение при
туберкулезной этиологии более длительное. Возможен
переход СП в экссудативный.
17.
ЭКСУДАТИВНЫЙ ПЛЕВРИТ (ЭП)При ЭП, обусловленном бронхогенным раком,
может отмечаться упорное кровохарканье.
При системной красной волчанке в клинической
картине доминируют симптомы перикардита,
поражения суставов или почек.
У пациентов с ЭП отмечаются и общие
симптомы.
18.
Больные жалуются на боль в боку, одышку,небольшой сухой кашель. При гнойном плеврите
(эмпиеме плевры) отмечаются высокая лихорадка
с ознобами, явления интоксикации.
Плевриты, обусловленные опухолевым
поражением плевры и характеризующиеся
постепенным накоплением выпота в плевральной
полости, могут протекать малосимптомно.
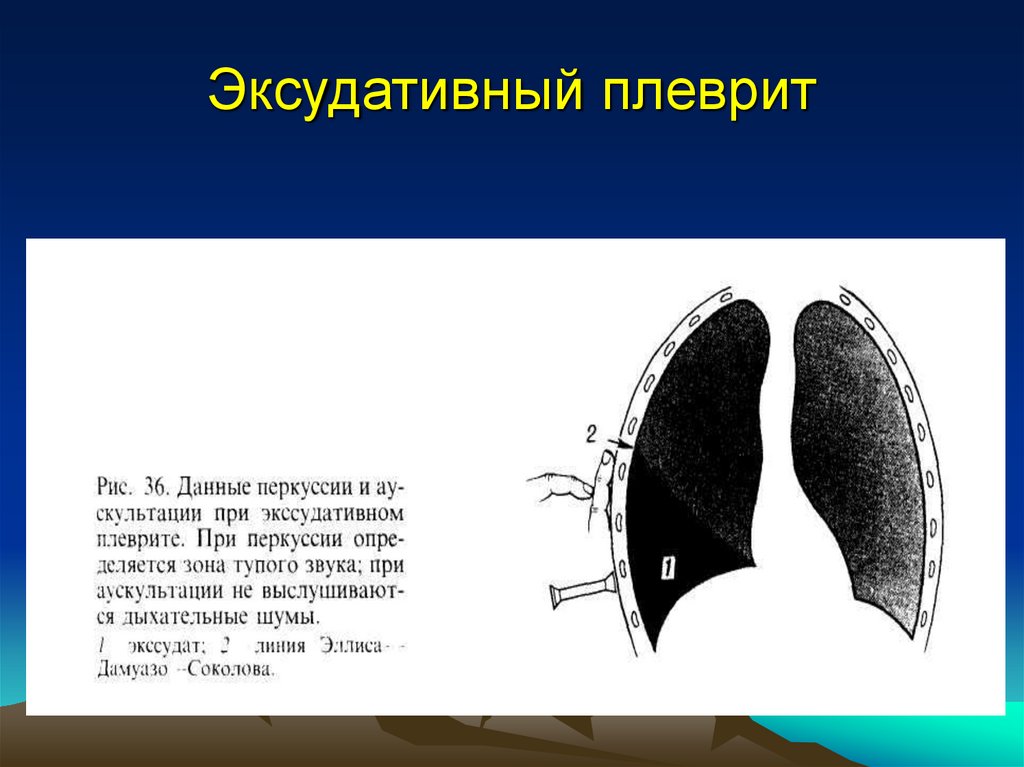
19. Эксудативный плеврит
20.
Образование линии Эллиса—Дамуазо—Соколоваобъясняется тем, что при ЭП выпот легче скапливается в
области реберно-диафрагмального синуса. Зона
тупости, образующаяся при левостороннем П., приводит к
исчезновению тимпанического звука пространства Траубе
(полулунного пространства).
Если граница тупого звука проходит спереди по уровню
IV ребра, то в плевральной полости скопилось 1000—
1500 мл жидкости. Последующее смещение границы
тупого звука на одно ребро соответствует увеличению
количества жидкости на 500 мл.
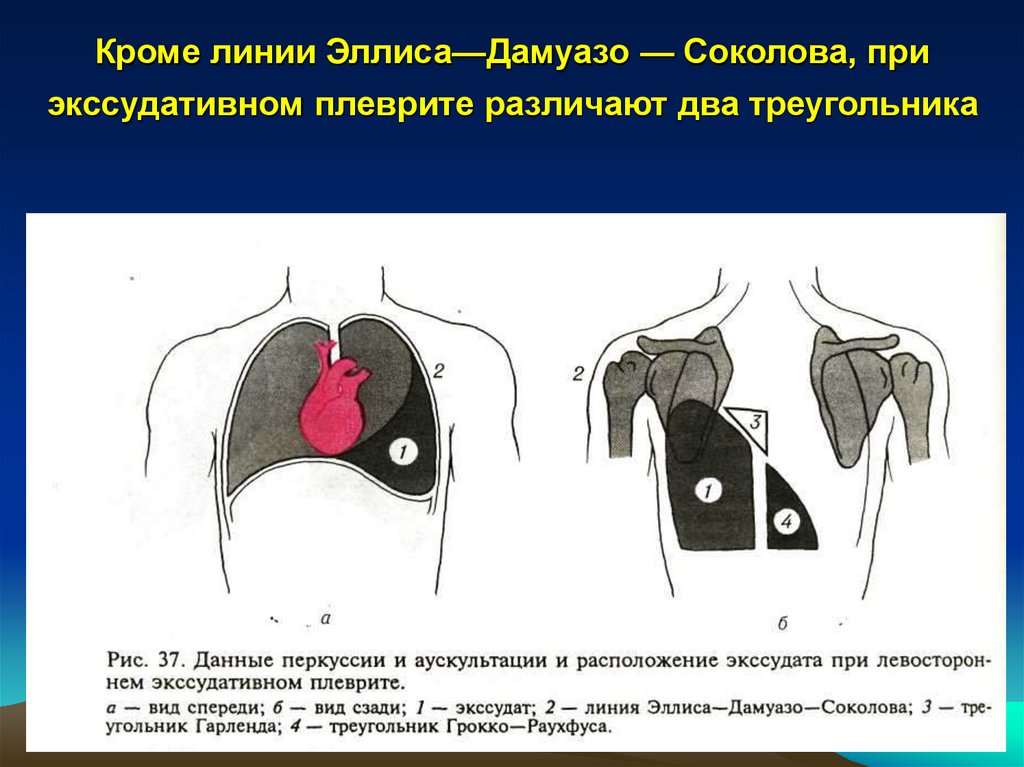
21. Кроме линии Эллиса—Дамуазо — Соколова, при экссудативном плеврите различают два треугольника
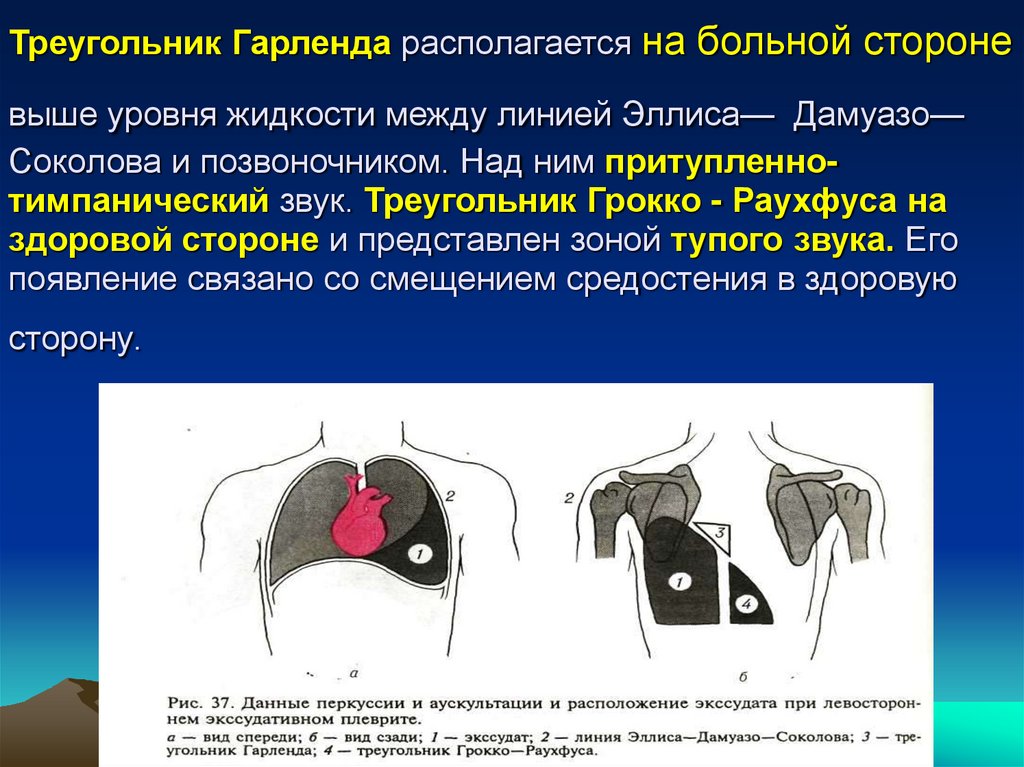
22. Треугольник Гарленда располагается на больной стороне выше уровня жидкости между линией Эллиса— Дамуазо—Соколова и
Треугольник Гарленда располагается на больной стороневыше уровня жидкости между линией Эллиса— Дамуазо—
Соколова и позвоночником. Над ним притупленнотимпанический звук. Треугольник Грокко - Раухфуса на
здоровой стороне и представлен зоной тупого звука. Его
появление связано со смещением средостения в здоровую
сторону.
23. Катетами треугольника Грокко—Раухфуса являются диафрагма и позвоночник, а гипотенузой — условное продолжение линии
Эллиса—Дамуазо—Соколова.24.
При аускулыпации везикулярное дыхание в зонеэкссудата резко ослабевает или не
прослушивается совсем.
Выше границы экссудата (в области
треугольника Гарленда) определяют усиление
голосового дрожания и бронхофонии, а также
бронхиальный оттенок дыхания, что связано с
уплотнением легочной ткани вследствие
поджатия легкого.
25.
При рентгенологическомисследовании обнаруживают
гомогенное затемнение с косым
расположением верхней границы
В случае небольшого количества выпота
затемнение отмечается лишь в ребернодиафрагмальном синусе.
26.
При массивном выпоте тень жидкостиможет занимать практически все легочное поле,
а тень средостения смещается в здоровую сторону.
Рентгенологическое исследование позволяет
также выявить осумкованные плевриты (в виде
пристеночного затемнения), междолевой плеврит
(затемнение в виде треугольника по ходу
междолевой борозды), диафрагмальный
плеврит.
27.
При ЭП изменения в анализе крови зависят отэтиологии заболевания.
В случае гнойного плеврита лейкоцитоз
становится высоким и появляется резкий сдвиг
лейкоцитарной формулы влево.
При туберкулезном плеврите высокого
лейкоцитоза не бывает, однако обнаруживается
относительный лимфоцитоз.
28.
Более точно установить этиологию п. позволяетплевральная пункция с последующим
лабораторным анализом пунктата, цитологическим
исследованием, посевом на специальные среды и
т.д.
По показаниям применяют торакоскопию и
биопсию плевры.
29.
Течение ЭП зависит от его этиологии.При соответствующей терапии ревматические п.
подвергаются рассасыванию уже через 2-3 нед.
Более длительным и упорным течением
характеризуются п. туберкулезной этиологии.
П. при онкологических заболеваниях отличаются
прогрессирующим течением и плохим прогнозом.
Серьезным является прогноз при гнойном
плеврите.
30.
Нередко после перенесенного ЭПостаются спайки в плевральной полости,
ограничивающие подвижность диафрагмы
на стороне поражения и дающие при
аускультации грубый шум трения плевры,
выслушиваемый в течение многих лет.
31.
Лечение ЭП зависит от его этиологии:- при пара- и метапневмонических П. проводят антибактериальную
терапию;
- при ревматических П. применяют нестероидные
противовоспалительные лекарственные средства, по показаниям —
глюкокортикостероиды;
- в случае туберкулезного П. в течение нескольких месяцев проводят
терапию изониазидом, рифамицином и стрептомицином.
Симптоматическое лечение: анальгетики, сердечно-сосудистые,
мочегонные средства, а в период рассасывания, при отсутствии
противопоказаний — физиотерапевтические методы, лечебную
физкультуру.
32.
В случае недостаточно быстрого рассасыванияэкссудата прибегают к плевральной пункции.
При этом не рекомендуется эвакуировать
одномоментно более 1000—1500 мл жидкости во
избежание возможного коллапса.
При гнойном плеврите плевральную полость
промывают антисептическими растворами с
последующим введением антибиотиков, в ряде случаев
применяют постоянное дренирование плевральной
полости.
33.
Профилактика плевритов включает всебя
-предупреждение и
- своевременное лечение заболеваний,
которые могут приводить к их развитию:
ревматизма, туберкулеза, острых пневмоний
и др., а также проведение общеукрепляющих
мероприятий.
34.
35.
Синдромы1. Синдром скопления воздуха в плевральной полости.
2. Синдром ателектаза (компрессионный)
3. Синдром скопления жидкости в плевральной полости
4. Синдром утолщения плевральных листков (шварты).
5. Синдром недостаточности функции внешнего дыхания
36.
1. Синдром скопления воздуха в плевральнойполости
Скопление воздуха в плевральной полости называется
пневмотораксом.
По происхождению он может быть спонтанным,
травматическим и искусственным, произведенным с
лечебной целью.
Различают закрытый пневмоторакс, не имеющий
сообщения с атмосферой; открытый, свободно с ней
сообщающийся, и клапанный, присасывающий воздух на
вдохе и вследствие этого постоянно нарастающий.
37.
Жалобы. В момент образования П. испытывает резкую боль вбоку, отмечает кашель и одышку. При клапанном пневмотораксе
одышка постепенно нарастает. Характерно острое внезапное начало
среди полного здоровья. Начало заболевания может быть связано со
значительной физической нагрузкой, рвотой, может возникать в
результате хирургических манипуляций (пункции вен, артерий). В
анамнезе имеются указания на частые физические перенапряжения,
туберкулез легких.
Осмотр. Возможны выпячивание пораженной стороны грудной
клетки, отставание ее при дыхании, сглаженность межреберных
промежутков.
Пальпация. Голосовое дрожание с пораженной стороны
отсутствует. При высоком давлении в плевральной полости (клапанном
пневмотораксе) межреберные промежутки резистентны.
38.
Перкуссия. Над пораженной половиной груднойклетки выявляется громкий тимпанический звук, при
клапанном пневмотораксе - притупленно-тимпанический.
Нижняя граница легких и ее подвижность не определяются.
Аускультация. Дыхание с пораженной стороны
резко ослаблено или отсутствует, бронхофония
отрицательная. Если полость плевры свободно сообщается
с бронхом, могут выслушиваться бронхиальное дыхание и
положительная бронхофония.
39.
2. СИНДРОМ АТЕЛЕКТАЗАКОМПРЕССИОННЫЙ АТЕЛЕКТАЗ (ЭКССУДАТИВНЫЙ ПЛЕВРИТ,
ГИДРОТОРАКС)
Жалобы на одышку, кашель, тяжесть в груди.
Причины: скопление жидкости в плевральной полости при
туберкулезе легких, ревматизма, СКВ, приводящих к экссудативному
плевриту; НК приводит к гидротораксу; при пневмотораксе.
Объективно: цианоза губ, кожных покровов.
Осмотр: ассиметрия грудной клетки за счет увеличения той
половины, где произошло скопление жидкости. При пальпации
усиление голосового дрожания над зоной сдавления легкого
(треугольник Гарлянда). Голосовое дрожание в области скопления
жидкости (ниже линии Дамуазо) не проводится. Резистентность грудной
клетки повышена за счет скопления жидкости.
40.
3. Синдром жидкости в плевральнойполости:
- увеличение объема пораженной ½ грудной клетки;
- ограничение дыхательной экскурсии пораженной ½
грудной клетки;
- сглаживание межреберных промежутков и отсутствие
втяжений их при дыхании на стороне поражения;
- тупой перкуторный звук. Указать на возможные
признаки экссудата (линия Дамуазо);
41.
- отсутствие или ослабление дыхания, голосового дрожанияи бронхофонии;
- результаты плевральной пункции (указать на лабораторные
признаки экссудата и транссудата);
- результаты рентгенологического исследования;
Классификация.
Гидроторакс. Трансудат - плевральный выпот,
появившийся в результате невоспалительной
транссудации, при повышении гидростатического
давления в капиллярах (например, при сердечной
недостаточности) и при снижении онкотического
давления плазмы (при циррозе печени).
42.
Транссудат характеризуется:1. относительной плотностью 1,015 и ниже,
2. содержанием белка 30 г/л и меньше,
3. отрицательной пробой Ривальты.
Для экссудата характерны:
1. относительная плотность выше 1,015,
2. содержание белка больше 30 г/л,
3. положительная проба Ривальты.
Содержание в плевральной жидкости глюкозы, уровень
которой ниже 3,3 ммоль/л характерен для одного из четырех
заболеваний: пневмония, злокачественное новообразование,
туберкулез, РА.
43.
Высокая активность амилазы в плевральнойжидкости при панкреатите;
При ревматоидном артрите или СКВ в плевральной
жидкости определять ревматоидный фактор;
При хилезном выпоте в жидкости высокое
содержание липидов, триглицеридов и ХС.
При трехкратном цитологическом исследовании
правильно собранной (с гепарином) жидкости точность
цитологической диагностики новообразования
достигает 80%.
44.
В плевральной жидкости нейтрофилы свидетельствуютоб остром процессе.
Преобладание лимфоцитов говорит только о
длительном существовании плеврита.
Бактериологическое исследование показано при подозрении
на инфицирование плевральной полости анаэробной флорой и
стафилококками.
Бактериологические, биологические и гистологические
(биопсия) методы исследования используют для выявления
туберкулеза плевры.
45.
Критерии диагноза.Диагноз ПВ может быть поставлен при выявлении
в проекции легочных полей участков
1. укороченного или тупого перкуторного тона,
2. отсутствия голосового дрожания и дыхательных
шумов и
3. симптомов накопления свободной или
осумкованной жидкости в плевральной полости на
рентгенограммах грудной клетки или при УЗИ.
46.
Дифференциальная диагностика.Смещение органов средостения:
- в сторону здорового легкого при ПВ и
- в сторону пораженного легкого - при ателектазе.
При инфильтративных процессов в легких
отсутствует синдром уплотнения паренхимы легких.
Если ателектаз при опухолях, инородном теле в бронхе
или инфильтрация легочной ткани при пневмонии,
туберкулезе легких использовать компьютерную или МРТ,
УЗИ легких, а после эвакуации плеврального выпота обычное рентгеновское исследование.
47.
Лечение.При транссудативных ПВ обычно достаточно лечения
основного заболевания. Такой выпот почти всегда исчезает
на фоне консервативной терапии.
Если выпот затрудняет дыхание, его удаляют. При
удалении более чем 1 л давление в грудной полости
резко снижается, изредка это приводит к отеку легких.
Если жидкость быстро накапливается и ее приходится
удалять вновь и вновь, проводят дренирование
плевральной полости.
48.
Торакоцентез. Пациента удобно усаживают натабурете, стуле или кровати, обеспечив ему спереди
упор поднятыми до уровня надплечий и согнутыми в
локтях руками на уложенную на прикроватный столик
или другой подходящий предмет (стол, спинка стула или
кресла) подушку.
Место для торакоцентеза выбирают после изучения
прямой и боковой рентгенограмм легких и, при
возможности, после УЗИ.
49.
В типичных случаях торакоцентез рекомендуютпроизводить в восьмом межреберье по задней
подмышечной или в девятом - по лопаточной линии
или, где пальпаторно определяемое голосовое дрожание
наименее выражено или отсутствует, что
свидетельствует о наибольшем накоплении жидкости.
Обязательным условием манипуляции является
тщательная анестезия новокаином или, лучше,
лидокаином.
50.
При диагностическом торакоцентезе достаточно получить40-60 мл жидкости, которую либо набирают в большой
шприц, в который добавлен раствор гепарина (3-5 капель),
либо быстро выливают в емкость с гепарином.
При проведении терапевтического торакоцентеза
приходится аспирировать иногда 3-4 л, хотя существует
рекомендация не аспирировать более 1-1,5 л во избежание
смещения средостения или развития отека легких.
Торакоцентез необходимо закончить, если у пациента
развился тяжелый приступ кашля, появилось чувство
тяжести или боли за грудиной или в боку.
51.
Если ПВ имеет характер экссудата и причина егоустановлена, то назначают этиотропную терапию:
- внутриплевральное введение
антибиотиков — при инфицированном ПВ,
контрикала — при панкреатогенном плеврите,
глюкокортикоидных гормонов или цитостатиков при плеврите у пациентов, больных диффузным
заболеванием соединительной ткани (ДЗСТ), и т. д.
Эмпиема плевры требует хирургического лечения
(дренирование плевральной полости).
52.
Профилактика ПВ заключается в адекватном исвоевременном лечение заболеваний, при которых они
могут развиться.
Прогноз неблагоприятен при злокачественных
новообразованиях.
В остальных случаях прогноз благоприятен при условии
адекватного лечения основного заболевания.
53.
4. Синдром утолщения плевральныхлистков (шварты)
Рубцово-склеротические, дистрофические и фиброзные
изменения. Воспаление, травмы плевры (в т.ч.
операционные) могут приводить к развитию рубцовосклеротических изменений — плевральных сращений.
Распространенные рубцово-склеротические изменения П.
(фиброторакс) приводят к ограничению дыхательных
экскурсий легкого, снижению легочной вентиляции и
кровотока.
54.
Массивное разрастание соединительнотканныхрубцовых наслоений (шварт), образующихся за счет
организации фиброзных наложений, может
сопровождаться сморщиванием легкого
(плевропневмоцирроз); при этом отмечаются
деформация грудной клетки, неподвижность или западение
при вдохе одной ее половины, выраженная дыхательная
недостаточность, формируется легочное сердце.
Единственный способ лечения — декортикация легкого
(см. ниже раздел «Операции»).
55.
5. Синдром недостаточности функциивнешнего дыхания
Дыхательная недостаточность - состояние организма, при
котором не обеспечивается поддержание нормального газового состава
крови, либо оно достигается за счет усиленной работы аппарата
внешнего дыхания, приводящей к снижению функциональных
возможностей организма. При дыхательной недостаточности (ДН)
нормальный газовый состав крови длительное время обеспечивается
благодаря включению компенсаторных механизмов: увеличению
минутного объема дыхания за счет глубины и частоты его, учащению
сердечных сокращений, увеличению сердечного выброса, усилению
выведения связанной углекислоты и недоокисленных продуктов обмена
почками, повышению содержания гемоглобина и количества
эритроцитов, что увеличивает кислородную емкость крови.
56.
Механизмы недостаточности функции внешнегодыхания (по Б. Е. Вотчалу)
Нарушение альвеолярной вентиляции:
– рестриктивное;
– обструктивное;
– cмешанное.
Нарушение соотношения вентиляция-перфузия
(кровоток):
– появление вентилируемых, но не перфузируемых альвеол, что
приводит к эмболия легочной артерии;
– выключается часть легкого из вентиляции (пневмония, ателектаз) и
часть венозной крови, не оксигенируясь, попадает в легочные вены
(в норме такая примесь не превышает 3 % сердечного выброса);
– наличие сосудистого шунта (справа налево), при котором часть
венозной крови попадает в легочные вены и смешивается с
оксигенированной артериальной кровью. Развивается гипоксемия.
57.
3. а) Нарушение диффузии газов через альвеолярно-капиллярнуюмембрану (вследствие ее утолщения):
– фиброз легких;
– синдром Хаммена-Рича и группа фиброзирующих альвеолитов;
– так называемое "шоковое легкое" у больных, перенесших тяжелое
нарушение гемодинамики (шок, кровопотерю, ожоги, временную
остановку сердца и др.), вследствие развития отека альвеолярнокапиллярной мембраны с последующей пролиферацией клеточных
элементов в альвеолу и образованием гиалиновых мембран.
58.
Формы дыхательной недостаточности (ДН)1. Вентиляционная - изменения вентиляции без нехватки
кислорода в организме, что обеспечивается за счет включения
различных компенсаторных механизмов.
2. Альвеолярно - респираторная, характеризующаяся
нарушением газового состава крови (в сочетании с изменениями
вентиляции) и сопровождающаяся гипоксемией с накоплением
недоокисленных продуктов обмена в крови:
- частичная (гипоксемия без гиперкапнии);
- полная (гипоксемия с гиперкапнией). По течению ДН может быть
острой и хронической.
59.
Клинические проявления при различных формах ДНРазличают
- центрогенную (при нарушении функции дыхательного центра),
- нервно-мышечную (при расстройстве деятельности
дыхательных мышц, двигательных нервов и нервно-мышечных
синапсов),
- торакодиафрагмальную (при расстройстве биомеханики
дыхания вследствие перелома ребер, кифосколиоза, высокого стояния
диафрагмы, распространенных плевральных сращений) и
- бронхолегочную ДН (при патологических процессах в легких и
дыхательных путях).
60.
Бронхолегочная ДН может быть- обструктивной,
- рестриктивной и
- смешанной.
Поражение дыхательных путей сопровождается
частичным или полным нарушением проходимости (при
инородном теле, отеке слизистой, бронхоспазме, сдавлении
опухолью, закупорке секретом бронхиальных желез), что
ведет к обструктивной ДН.
Рестриктивная форма может быть вызвана
уменьшением дыхательной поверхности при острой или
хронической пневмонии, эмфиземе, пневмосклерозе,
резекции легкого или его доли и других состояниях.
61.
Существуют 3 механизма нарушения внешнего дыхания (ВД):- нарушение альвеолярной вентиляции,
- нарушение вентиляционно-перфузионных отношений и
- нарушение диффузии газов через альвеолярную мембрану.
Выделяют
- острую и
- хроническую (ХДН). Острая ДН возникает в течение нескольких минут
или часов при острых заболеваниях и поражениях дыхательной системы или
при обострении хронических заболеваний. ХДН развивается при хронических
заболеваниях системы дыхания на протяжении ряда месяцев и лет, приобретая
при обострениях болезни признаки острой.
Наиболее ранним признаком ДН является одышка. Больные отмечают
слабость, снижение работоспособности, чувство нехватки воздуха, отмечается
диффузный ("теплый") цианоз. При обструктивной ДН одышка непостоянная, в
большей степени затруднен выдох, возможны приступы удушья.
62.
При исследовании признаки бронхоспастического синдрома.При рестриктивной ДН одышка инспираторная или смешанная,
нарастает постепенно и держится, цианоз на слизистых.
Выслушивается ослабленное дыхание. Различают 3 степени тяжести
ДН:
- скрытая (бессимптомная) ДН, выявляющаяся только при
физической нагрузке (показывает уменьшение функциональных
резервов дыхательной системы), цианоз появляется только после
физической нагрузки, пульс не учащен.
- компенсированная ДН (компенсаторные механизмы
обеспечивают нормальный газовый состав артериальной крови, но при
физической нагрузке возникает декомпенсация – одышка, частота
дыхания составляет 24-28 в 1 мин, дыхание поверхностное, отчетливый
цианоз, имеется наклонность к тахикардии).
63.
Декомпенсированная ДН, когда нормальный газовый состав крови необеспечивается даже в условиях покоя ввиду недостаточности компенсаторных
механизмов (постоянная одышка, поверхностное дыхание с частотой более 28
в 1 мин, резко выраженный диффузный цианоз, значительная тахикардия).
ХДН в своем развитии проходит стадии:
- скрытой,
- выраженной и
- легочно-сердечной недостаточности.
В последней стадии развивается "легочное сердце«, застойные явления в
большом круге кровообращения (периферические отеки, гепатомегалия). Для
обструктивной формы характерно снижение объема форсированного выдоха,
увеличение функциональной остаточной емкости легких, снижение индекса
Тиффно. ЖЕЛ меняется мало. При рестриктивной форме отмечается
снижение ЖЕЛ, функциональной и общей емкости легких. Индекс Тиффно
сохраняется в пределах нормы. Смешанная форма характеризуется
сочетанием перечисленных изменений функции внешнего дыхания.



























































 medicine
medicine








