Similar presentations:
Злокачественные лимфомы
1.
Злокачественныелимфомы
Подготовила студентка педиатрического факультета
Житникова Валерия Юрьевна
2.
ОпределениеЗлокачественные лимфомы – новообразования лимфоидной
ткани из группы гемобластозов, которые могут возникать
первично в центральных органах иммуногенеза,
лимфатических узлах или экстранодально.
*как и лейкозы относятся к гемобластозам, однако первичное
поражение ККМ отсутствует или выражено незначительно
* обязательно наличие ограниченных очагов опухолевой ткани
3.
Первичная лимфоидная ткань– костный мозг и тимус.
Вторичная лимфоидная ткань
– лимфатические узлы,
селезенка, MALT (миндалины,
аппендикс, пейеровы бляшки).
Лимфоциты возникают в первичной
лимфоидной ткани и циркулируют по
направлению к вторичной.
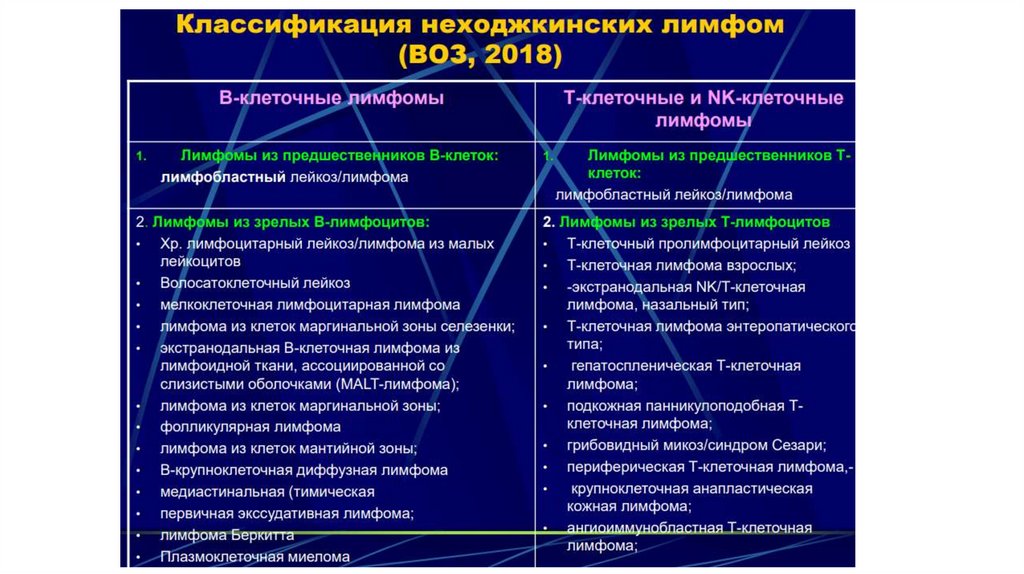
Выделяют два основных типа лимфом:
лимфома Ходжкина (ЛХ) и
неходжкинские лимфомы (НХЛ).
4.
ЭтиологияПричина − хромосомные абберации, антигенная стимуляция
онкогенов.
Опухолевая трансформация клетки происходит в результате хромосомных
аберраций, а динамика опухолевого роста обусловлена повреждением геноврегуляторов клеточного цикла.
Как следствие, меняется иммунофенотип клетки. Каждая опухоль имеет
определенный набор CD, а также других субклеточных маркеров.
Идентификация этих структур (иммунофенотипирование) играет важную роль в
установлении типа лимфомы.
5.
ЭтиологияФакторы риска:
Инфекционные факторы: вирус Эпштейна-Барра, ВИЧ, Т-лимфотропный вирус человека
I и V типа, вирус простого герпеса человека (HHV-8), Helicobacterpylori, Chlamydiapsittaci,
вирус гепатита С.
Иммуносупрессивные факторы: врожденный иммунодефицит (синдром УискоттаОлдрича), приобретенный иммунодефицит (трансплантация органов, СПИД), синдром
Шегрена, пожилой возраст.
Наследственные факторы: заболевания, связанные с нарушением репарации ДНК
(атаксия-телеангиэктазия, пигментная ксеродерма); случаи семейной
предрасположенности.
Ионизирующее излучение
6.
ЭпидемиологияРазлична для ХЛ и НХЛ.
ЛХ:
равномерная распространенность (в РБ 2,5–2,7 случаев на 100 тыс. населения)
стабильность показателей заболеваемости
два возрастных пика − у лиц 15–34 лет и старше 50 лет
НХЛ:
Эндемичность (лимфома Беркитта в тропической Африке, IPSID лимфома на Среднем
Востоке, Т-клеточная лейкемиялимфома взрослых в Японии и на Карибских островах
рост заболеваемости (в течение последних 50 лет показатели увеличились примерно
вдвое)
старшие возрастные группы (чаще в возрастных группах старше 60 лет)
7.
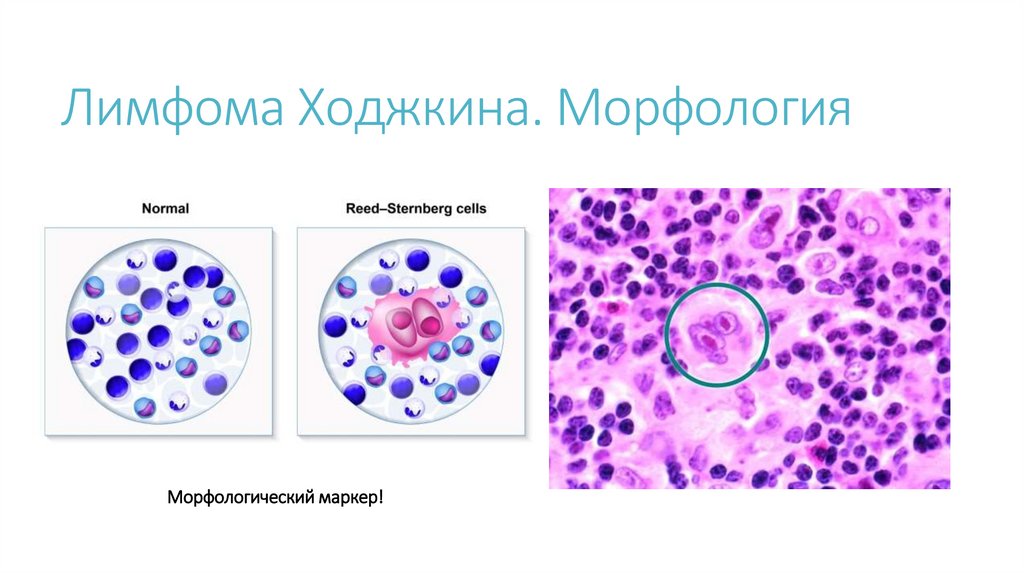
Лимфома Ходжкина. МорфологияМорфологический маркер!
8.
Классификация ЛХ (ВОЗ, 2018 г.)I. Классическая лимфома Ходжкина (CD30+,
CD15+, CD45-) – 95%
II. ЛХ, нодулярный тип лимфоидного
преобладания (CD20+, CD79а+, CD45+, CD15-,
CD30-) - 5%
9.
Гистологические вариантыклассической ЛХ
10.
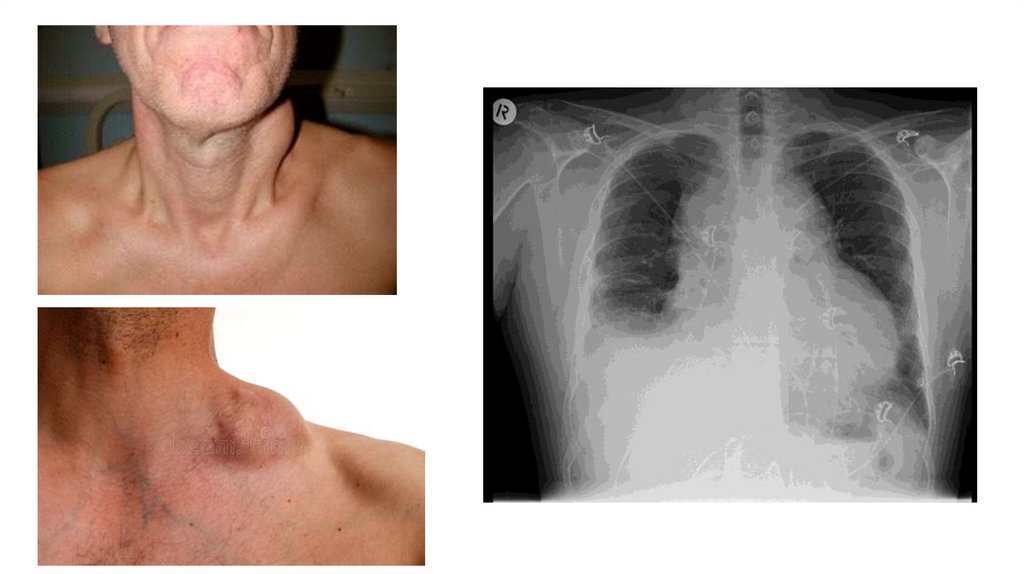
Клиника ЛХОсновные клинические синдромы:
изменения лимфатических узлов
гепатоспленомегалия
опухолевый рост в других органах
гематологические проявления
общие проявления
11.
12.
Общие симптомыЛихорадка (выше 38°)
Проливные ночные поты
Похудание (более 10% за 6 мес.)
Кожный зуд
13.
Клиническая классификацияКлассификация Ann-Arbor (1971):
1 стадия: поражение 1 группы лимфоузлов
(1) или 1 экстралимфатического органа (1Е)
2 стадия: поражение 2 и > групп
лимфоузлов по одну сторону от диафрагмы
3 стадия: поражение лимфоузлов по обе
стороны от диафрагмы ± поражение
селезенки
4 стадия: диффузное или
диссеминированное поражение
экстралимфатических органов
*+подстадии: «А» при отсутствии общих симптомов, «Б» при наличии хотя бы одного общего симптома
14.
ДиагностикаПервичная диагностика
1. Пальпация всех групп лимфатических узлов и ОБП
2. Осмотр полости рта и ротоглотки
3. Общий и биохимический крови
4. Анализы крови на ВИЧ, гепатиты В и С, ЦМВ, ВЭБ
5. Rg-исследование легких в 2-х проекциях
6. УЗИ ОБП, периферических лимфатических узлов, щитовидной железы
7. Морфологическая верификация диагноза: эксцизионная биопсия опухоли или
лимфатического узла
15.
ДиагностикаУточняющая диагностика
1. КТ ОБП и ОГК, шеи, малого таза с болюсным внутривенным усилением
2. ПЭТ/КТ с фтордезоксиглюкозой или МРТ-ДВИ шеи, гр.клетки, брюшной
полости и малого таза
3. Биопсия костного мозга (трепанбиопсия подвздошной кости)
16.
17.
Лечение1 этап Полихимиотерапия (2-8 курсов) схемы ABVD, BEACOPP и др.
2 этап Лучевая терапия на зоны начального поражения
После 2 курсов ПХТ с целью оценки эффекта (по критериям Довиль) и
определения дальнейшей тактики лечения выполняется ПЭТ/КТ
В дальнейшем ПЭТ/КТ выполняется на промежуточных этапах лечения и после
его завершения
При полном ответе на ХТ детям с ранними стадиями лучевая терапия может не
назначаться
При неэффективности терапии первой линии или рецидиве решается вопрос о высокодозной
химиотерапии с аутотрансплантацией гемопоэтических стволовых клеток
18.
19.
Фолликулярные лимфомы. Составляют до 25 % всех НХЛ. Источник — клетки центров лимфоидныхфолликулов. Характеризуется фолликулярным характером роста, т. е. опухолевые клетки образуют
плотные скопления. Чаще развивается медленно, редко имеет агрессивное клиническое течение.
В-крупноклеточные диффузные лимфомы. Составляют 30–40 % всех НХЛ. Источник — клетки
герминальных центров лимфоидных фолликулов. Опухолевые клетки не образуют скоплений, а
расположены диффузно в ткани органа или лимфоузла. Часто протекает агрессивно, с
множественным экстранодальным поражением. Варианты: медиастинальная В-клеточная лимфома
(поражение тимуса), интраваскулярная В-крупноклеточная лимфома.
Мелкоклеточная лимфоцитарная лимфома. До 6–7 % всех НХЛ. Источник — мономорфные Влимфоциты. Морфология и иммунофенотип мелкоклеточной лимфомы соответствуют хроническому
В-лимфолейкозу. Клиническое течение схоже с хроническим лимфолейкозом, отмечается ранняя
диссеминация, частые интеркуррентные инфекции, характерные изменения периферической крови.
Экстранодальная MALT-лимфома. 7–8 % всех лимфом. Расшифровка названия — Mucosa-Associated
Lymphoid Tissue. Локализация — лимфоидная ткань, ассоциированная со слизистыми оболочками.
Источник — клетки маргинальной зоны лимфоидных фолликулов. Характерно локальное поражение
экстранодальных органов: желудок, тонкая кишка, щитовидная железа, молочная железа, орбита,
легкие и др.
Лимфома из клеток мантийной зоны. До 10 % НХЛ. Диагностируются, как правило, в распространенных
стадиях. Неблагоприятное, агрессивное клиническое течение, множественное экстранодальное
поражение.
Лимфома Беркитта. До 2 % НХЛ в мире. Источник — зрелые В-лимфоциты. Отличается от зрелого
лимфолейкоза только процентом бластных клеток в костномозговом пунктате. Африканский
(эндемический) и европейский (спорадический) типы, агрессивное клиническое течение.
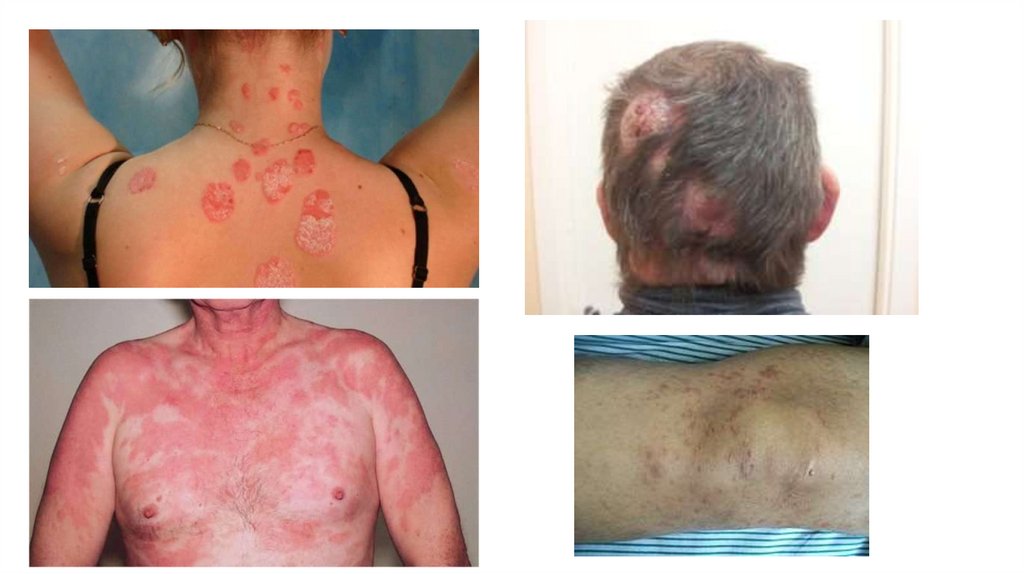
Грибовидный микоз. Менее 5 % всех НХЛ. Источник — Т-хелперы. Поражение кожи, индолентное
течение.
20.
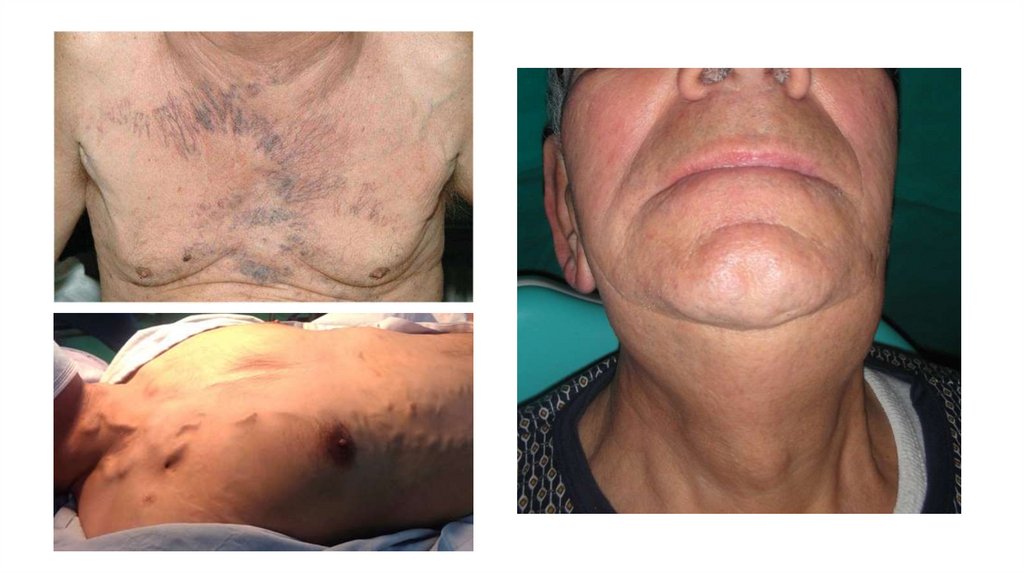
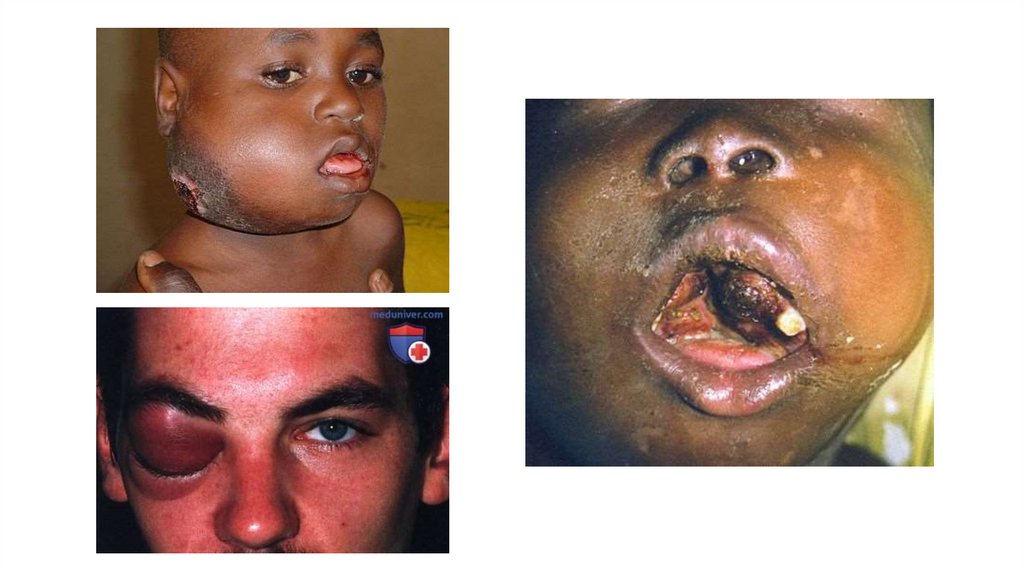
КлиникаСамое частое проявление – увеличение лимфатических узлов
Поражение ОБП и забрюшинного пространства – синдром «острого
живота», диспептические нарушения, синдром обтурации
кишечника, кровотечение
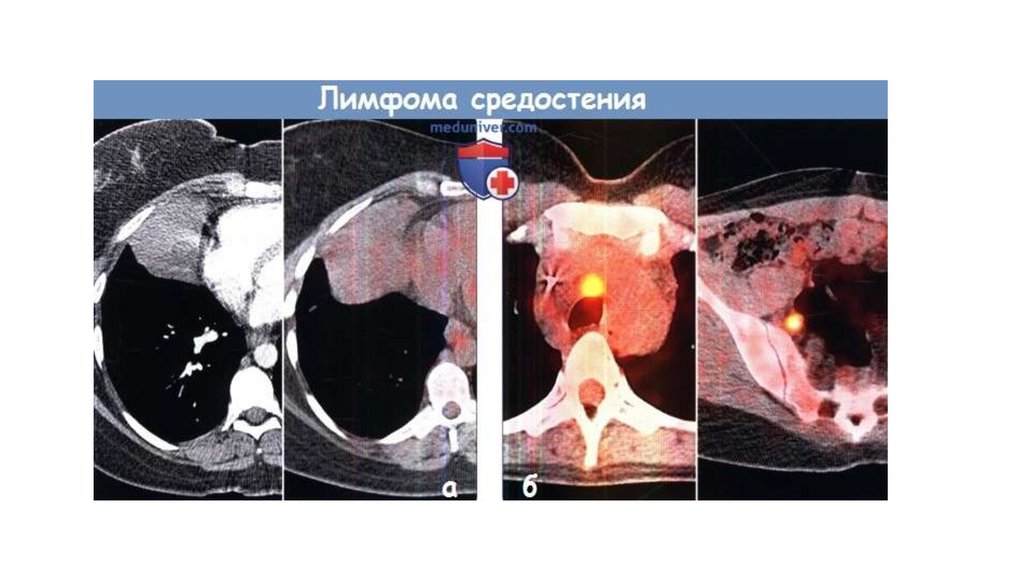
Поражение средостения – синдром дыхательной недостаточности
Синдром ВПВ
Поражение носоглотки – нарушение дыхания, глотания, боли
Поражение яичка – безболезненное одно- или двухстороннее
увеличение и уплотнение яичка
21.
22.
23.
ДиагностикаОбщий анализ крови
Биохимический анализ крови с определением ЛДГ, мочевой
кислоты
Осмотр ЛОР-врача
УЗИ ОБП, малого таза, периферических л/узлов
КТ ОГК, ОБП и малого таза; ПЭТ/КТ с фтордезоксиглюкозой (или
МРТ с ДВИ)
Костно-мозговая пункция из двух-четырех точек и трепанбиопсия
подвздшной кости
24.
ДиагностикаДополнительно по показаниям:
КТ лицевого черепа и шеи (при вовлечении кольца Вальдейера или
при шейной ЛАП)
КТ/МРТ головного или спинного мозга при наличии
неврологической симптоматики или обнаружении атипичных клеток
в ликворе
Люмбальная пункция с исследованием ликвора
Остеосцинтиграфия
Эндоскопическое исследование ЖКТ
Вирусологические исследования на ВЭБ, ЦМВ, гепатиты
25.
ДиагностикаОбязательное устанавливается принадлежность к Т-, В- или
NK-линии:
иммуногистохимия на парафиновых срезах
иммунофенотипирование методом проточной
цитофлуометрии
иммуноцитохимия на мазках
26.
Лимфома БеркиттаВ-клеточная лимфома высокой степени злокачественности
(CD19+,CD20+, CD22+ и др)
Наиболее быстрорастущая лимфома (время удвоения массы
опухоли в среднем 24 часа)
Связь с инфицированием вирусом ЭпштейнБарр 80% - в Африке и
Новой Гвинее (эндемический тип), 20%- спорадический тип,
ассоциированный с иммунодефицитом (ВИЧ и др.)
Характерно экстранодальное поражение: ЖКТ и полость таза – 68%,
ротоглотка 13%, забрюшинное пространство –10%, лимфатические
узлы – 10%, молочные железы, мягкие ткани, часто ЦНС и костный
мозг, яичники, почки.
27.
28.
Лимфобластная лимфомаТ-клеточная (из незрелых Т-лимфоцитов)(СD3+, СD4+, СD5+,
СD6+, СD7+)
Составляет 1\3 всех лимфом у детей
Выражена интоксикация
Типично – средостение: тимус и л/узлы (синдром ВПВ)
Часто –шейные и подмышечные л/узлы, печень, селезенка,
глоточное кольцо, яичко, костный мозг (лейкемизация)
Высокий риск поражения ЦНС
29.
Диффузная В-крупноклеточнаялимфома
Может быть ассоциирована с ВИЧ-инфекцией
Одинаково часто возникает в периферических
л/узлах, брюшной и грудной полостях, в области
головы и шеи, редко – в мягких тканях, коже и костях.
30.
Анапластическая крупноклеточнаялимфома
Характерно наличие крупных плеоморфных клеток c T- или
0- иммунофенотипом, экспрессирующих CD 30 и АLK
Выделяют две клинические формы: системную и кожную
Клинически: выраженность общих симптомов, признаки
гнойной инфекции в пораженных лимфоузлах,
экстранодальное поражение кожи, мягких тканей, костей,
легких и средостения
31.
Лечение1. Полихимиотерапия
Основной метод
Применяется как самостоятельно, так и в сочетании с другими методами
2. Хирургический метод
Как самостоятельный метод применяется очень редко, при изолированном
поражении ЖКТ и осложнениях (кровотечение, непроходимость и т.д.)
3. Лучевая терапия
При неполной регрессии после ПХТ
Для снятия компрессионного синдрома для профилактики нейролейкемии при
отдельных формах лимфом (Беркитта, лимфобластная)
4. Использование таргетных препаратов и иммуномодуляторов
32.
ПрогнозЗависит от гистологического варианта и стадии опухоли.
Индолентные неходжкинские лимфомы — 5-летняя выживаемость составляет
60–70 % для всех стадий.
Агрессивные неходжкинские лимфомы I–II стадии — 5-летняя выживаемость
составляет 60–70 %.
Агрессивные неходжкинские лимфомы III–IV стадии — 5-летняя выживаемость
составляет 30–40 %.
Лимфома Ходжкина с благоприятным прогнозом — 5-летняя выживаемость 90–
100 %, с промежуточным прогнозом — 80 %, с неблагоприятным прогнозом 50–
70 %.
























 medicine
medicine