Similar presentations:
Геморрагический васкулит (болезнь Шенлейна Геноха)
1.
ПРЕЗЕНТАЦИЯНА ТЕМУ: «ГЕМОРРАГИЧЕСКИЙ
ВАСКУЛИТ (БОЛЕЗНЬ ШЕНЛЕЙНА ГЕНОХА»
Выполнили: Гиззатуллина
А.Н.
Коновалова К.О.
Группы: М-11(2)-18
2.
ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ(ГВ)
Геморрагический васкулит (болезнь
Шенлейна -Геноха, геморрагический
микротромбоваскулит, капилляротоксикоз,
аллергическая пурпура, абдоминальная
пурпура, капилляропатическая пурпура)
Это системный васкулит с IgAиммунными
комплексами,
поражающий
мелкие
сосуды
(капилляры,
венулы,
артериолы) с типичными изменениями со
стороны кожи, кишечника и почек в сочетании
с артралгиями или артритом.
3.
НОМЕНКЛАТУРА СИСТЕМНЫХ ВАСКУЛИТОВВаскулиты крупных сосудов
1 Гигантоклеточный артериит артериит Такаясу
Васкулиты с поражением сосудов среднего калибра
1 Узелковый полиартериит
2 Болезнь Кавасаки
Васкулиты с поражением сосудов мелкого калибра
1 Гранулематоз Вегенера
2 Микроскопический полиангиит
3 Синдром Чардж-Стросса
4 Пурпура Шенлейна-Геноха
5 Эссенциальный криоглобулинемический васкулит
4.
ЭПИДЕМИОЛОГИЯ ГВЧастота встречаемости 23-26 случаев на 10
000 детского населения. Впервые болезнь
проявляется у детей 2 - 11 лет. Пик заболеваемости
приходится на пятилетний возраст. Причем
мальчики болеют чаще (соотношение 1,5:1)
Заболевание значительно чаще развивается в
холодные времена года, между октябрем и апрелем,
и почти у 2/3 пациентов через несколько недель
после инфекции верхних дыхательных путей.
5.
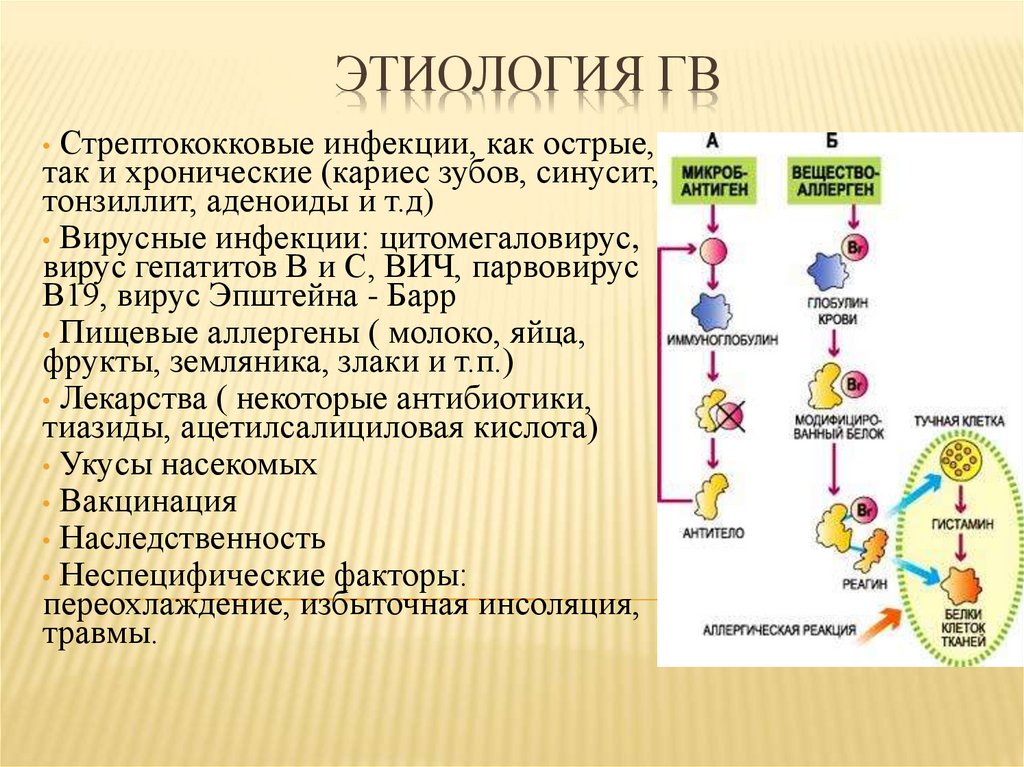
ЭТИОЛОГИЯ ГВ• Стрептококковые инфекции, как острые,
так и хронические (кариес зубов, синусит,
тонзиллит, аденоиды и т.д)
• Вирусные инфекции: цитомегаловирус,
вирус гепатитов В и С, ВИЧ, парвовирус
В19, вирус Эпштейна - Барр
• Пищевые аллергены ( молоко, яйца,
фрукты, земляника, злаки и т.п.)
• Лекарства ( некоторые антибиотики,
тиазиды, ацетилсалициловая кислота)
• Укусы насекомых
• Вакцинация
• Наследственность
• Неспецифические факторы:
переохлаждение, избыточная инсоляция,
травмы.
6.
ПАТОГЕНЕЗКлассическое иммунокомплексное заболевание.
Генерализованное иммунокомплексное повреждение
сосудов микроциркуляторного русла
Отложение IgA депозитов в сосудистой стенке →
Нарушение реологии крови, усиление агрегации
тромбоцитов и эритроцитов →
Развитие синдрома гиперкоагуляции с депрессией
фибринолиза →
Развитие асептического воспаления сосудистой стенки с
деструкцией, тромбированием микрососудов, разрывом
капилляров →
Появление геморрагического синдрома
7.
ПАТОГЕНЕЗ (ПРОДОЛЖЕНИЕ)IgA –один из основных факторов патогенеза ГВ:
Отложения IgA
обнаруживаются в пораженных
сосудах и почечных клубочках
Во
время обострения ГВ у части больных
повышается уровень IgA –содержащих ЦИК
Выявлено изменение структуры IgA у некоторых
больных
Показано извращение функции IgA при ГВ
8.
ОТЛОЖЕНИЕ IGА В СОСУДАХ ДЕРМЫ9.
КЛАССИФИКАЦИЯПо формам:
1.
кожная и кожно-суставная:
a) простая
b)
некротическая
c)
с холодовой крапивницей и отеками
2.
абдоминальная и кожно-абдоминальная
3.
почечная и кожно-почечная (в т.ч. с нефротическим синдромом)
4.
смешанная
По течению:
1)
молниеносное течение (часто развивается у детей до 5 лет);
2)
острое течение (разрешается в течение 1 месяца);
3)
подострое (разрешается до 3-ех месяцев);
4)
затяжное (разрешается до 6 месяцев);
5)
хроническое.
10.
Классификация по Г. А. Лыскиной (2000 г.):1. Форма (эволюция) болезни:
а) начальный период;
б) улучшение;
в) обострение.
2. Клинические формы:
а) простая;
б) смешанная.
3. Клинические синдромы:
а) кожный;
б) суставной;
в) абдоминальный;
г) почечный.
4. Степень тяжести.
Легкая: 1) общее состояние – удовлетворительное; 2) необильные
высыпания; 3) возможны артралгии.
Среднетяжелая: 1) общ. состояние – средней тяжести; 2) обильные
высыпания; 3) артралгии, артрит; 4) периодические боли в животе; 5)
микрогематурия; 6) небольшая протеинурия (следы белка в моче).
Тяжелая: 1) общее состояние – тяжелое; 2) высыпания обильные
сливные с элементами некроза; 3) хронические ангионевротические
отеки; 4) упорные боли в животе; 5) желудочно-кишечное кровотечение; 6) макрогематурия; 7) нефротический синдром; 8) ОПН.
5. Характер течения:
1) острое (до 2 месяцев); 2) затяжное (до 6 месяцев); 3) хроническое.
11.
КОЖНЫЙ СИНДРОМ1. Симметричное расположение сыпи на разгибательных
поверхностях конечностей
2. Папулезно-геморрагические высыпания, не исчезающие
при надавливании
3. В тяжелых случаях сыпь может быть сливной, буллезной с
некрозами и изъязвлениями.
4. Может оставлять после себя пигментацию (гемосидероз).
5. Характерен ортостатизм - резкое снижение артериального
давления (вплоть до возникновения обморока) при
переходе положения тела из горизонтального в
вертикальное.
6. Слизистые оболочки при ГВ практически не поражаются
7. Может сочетаться с ангионевротическим отеком
12.
КОЖНЫЕ ПРОЯВЛЕНИЯ13.
БУЛЛЕЗНАЯ СЫПЬ14.
АНГИОНЕВРОТИЧЕСКИЙ ОТЕКЧаще располагается на лице (губы, щеки, область глаз) .
Появляясь на волосистой части головы и грудной клетке, отечные
образования сопровождаются болью, особенно при пальпации.
Выраженным болевым синдромом сопровождается локализация
отека на мошонке
15.
КЛИНИЧЕСКАЯ КАРТИНАпапулезно-геморрагическая сыпь на
коже, локализующаяся
преимущественно на нижних и
верхних конечностях, в области
ягодиц, вокруг суставов.
Сопровождается легким зудом.
сыпь мелкая, 2-5 мм в диаметре,
линейная по ходу сосудов,
расположена симметрично, имеет
тенденцию к слиянию и некротизации,
напоминает «цвет винных пятен» «паспорт заболевания»,
феномен ортостатизма, сыпь не
исчезает при надавливании и
регрессирует с образованием
пигментации.
16.
17.
СУСТАВНОЙ СИНДРОМВстречается у 2/3 больных
Степень поражения варьирует от артралгий до
артритов
В основе развития синдрома – отек тканей вокруг
суставов
Преимущественно в патологический процесс
вовлекаются крупные суставы
Грубой деформации и анкилозов суставов обычно
не возникает
Может сопровождаться повышением температуры
Продолжительность не более недели
18.
АБДОМИНАЛЬНЫЙ СИНДРОМЧаще поражается тонкая кишка (начальные и
конечные отделы)
Характеризуется сильными болями в животе,
обычно схваткообразными
Боль обусловлена кровоизлиянием в стенку кишки:
геморрагиями в субсерозный слой и брыжейку
Возникают диспептические расстройства
Возможна лихорадка неправильного типа и
лейкоцитоз
Характерны постгеморрагические осложнения.
Возможные осложненеия: инвагинация,
перфорация,жел.-киш. кровотечение
19.
ПОЧЕЧНЫЙ СИНДРОМПоражение почек чаще возникает через 2-4
недели после начала заболевания.
Протекает в форме гломерулонефрита
Отложение ЦИК в мезангии и пролиферация
мезангиальных эпителиальных клеток
Гломерулонефриты:
А) Фокальный мезангиопролиферативный
Б) Диффузный мезангиальный
В) Диффузно-фокальный пролиферативный
Г) Мезангиокапиллярный
20.
Почечный синдром (продолжение)Симптомы
· Микрогематурия (преходящая или
персистирующая)
· Макрогематурия (начальная или
рецидивирующая)
· Цилиндрурия
· Персистирующая протеинурия
· Нефритический синдром
· Нефротический синдром
· Нефритически-нефротический синдром
21.
ПОЧЕЧНЫЙ СИНДРОМ(ПРОДОЛЖЕНИЕ)
Клинические варианты:
1)
Минимальные поражения почек (рецидивирующий
мочевой синдром ввиде умеренной протеинурии и
микрогематурии)
2)
Острый гломерулонефрит с развитием
нефротического синдрома или АГ
3)
Хронический нефрит нефротического или
гипертонического типа; смешанный или латентный
нефрит
4)
Подострый экстракапилярный нефрит с высокой
гипертензией (наиболее опасен)
22.
ПОЧЕЧНЫЙ СИНДРОМ(ПРОДОЛЖЕНИЕ)
Исходы
Полное выздоровление
2) Хронический нефрит с тенденцией к
прогрессированию
3) 20-30 % случаев - ХПН
1)
23.
ЛАБОРАТОРНАЯ КАРТИНА:В период развернутых клинических проявлений –
нормальное (реже увеличенное) количество тромбоцитов,
Гиперагрегация тромбоцитов,
Повышение уровня фактора Виллебранда,
гиперкоагуляция по данным АКТ (АЧТВ),
отсутствие патологии либо тенденция к гиперкоагуляции в
протромбиновом тесте,
увеличением содержания фибриногена,
значительное нарастание концентрации РФМК и ПДФ в
плазме и сыворотке.
концентрация AT-III и компонентов фибринолиза снижена.
24.
ДИАГНОСТИКА1) Клиническая картина
2) Анализ крови:
-лейкоцитоз со сдвигом влево
-повышенная (чаще умеренно) СОЭ
-увеличенный титр антистрептолизина О
-увеличение IgA в крови
- повышение уровня ЦИК в крови
-изменения в ССК
3) Анализ мочи:
-протеинурия, иногда значительная
-гематурия
-цилиндры, чаще гиалиновые
4) Положительный тест на скрытую кровь в кале
25.
ДИАГНОСТИКА (ПРОДОЛЖЕНИЕ)5) Гастро- и колоноскопии могут подтвердить наличие
геморрагий, а иногда и эрозий в желудке и разных отделах
кишечника.
6) Биопсия участка кожи (выявляет периваскулярные
лейкоцитарные инфильтраты и отложение IgА-содержащих
иммунных комплексов)
7) Биопсия почек (признаки гломерулонефрита)
8) УЗИ органов брюшной полости: при абдоминальной форме
выявляется увеличение размеров и изменение эхогенности
печени, селезенки, поджелудочной железы, а нередко и
появление жидкости в подпеченочной и подселезеночной
области
9) УЗИ почек: увеличения размеров одной или обеих почек с
утолщением коркового слоя и снижением эхогенности
(локальный или двусторонний отек почек)
26.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗОстрый аппендицит; кишечная непроходимость; прободная
язва желудка
Менингит
Тромбоцитопеническая пурпура (сыпь носит петехиальный
характер, часто в сочетании с экхимозами разной степени
зрелости по всему телу; в крови – тромбоцитопения)
Другие СВ
Ревматизм (быстрое развитие кардита)
СКВ (серозит, LE-клеточный феномен)
Сывороточная болезнь, лекарственная аллергия
(несимметричность высыпаний)
27.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ(ПРОДОЛЖЕНИЕ)
Гемофилия (кровоизлияния в суставы, полости, а также
кровотечения при травмах, операциях, порезах)
ДВС-синдром (клинические признаки кровоточивости
при ГВ являются следствием некротических изменений и
дезорганизации сосудистой стенки, а не
тромбоцитопении и коагулопатии потребления, как при
ДВС-синдроме)
Криоглобулинемическая пурпура (наряду с
геморрагическим синдромом имеет место сетчатое
ливедо, болезнь развивается в холодное время или на
фоне переохлаждения, в крови определяются
криоглобулины)
28.
ОСЛОЖНЕНИЯ ГВ1) Присоединение вторичной инфекции
2) Кишечная непроходимость
3) Перфорация кишечника
4) Некроз участка кишки
5) Нарушения в свертывающей системе крови
6) Постгеморрагическая анемия
7) Тромбозы и инфаркты органов
8) Церебральные расстройства
29.
ЛЕЧЕНИЕНемедикаментозное:
1) Постельный режим: в острый период болезни необходимо резкое
ограничение двигательной активности до стойкого исчезновения
геморрагических высыпаний. При нарушении постельного режима
возможны повторные высыпания, объясняемые как «ортостатическая
пурпура»
2) Диета: очень важно исключить дополнительную сенсибилизацию
больных, в т. ч. и пищевыми аллергенами, поэтому необходима
элиминационная (гипоаллергенная) диета. При указании в анамнезе
лекарственной аллергии исключаются эти препараты, а также
аллергизирующие медикаменты (в т. ч. все витамины), способные
поддерживать или провоцировать обострения ГВ.
30.
ЛЕЧЕНИЕМедикаментозное:
1) Антиагреганты:
показана при всех клинических формах ГВ. Основной механизм действия: угнетение циклооксигеназы, тромбоксан- и
простациклинсинтетазы тромбоцитов и сосудистой стенки, что способствует улучшению микроциркуляции за
счет блокады агрегации тромбоцитов.
курантил — 3-5 мг/кг, трентал — 5-10 мг/кг, аспирин — 5-10 мг/кг, тиклопедин — 0,25. Назначаются антиагреганты в
течение всего курса лечения (не менее 3-4 недель)
2) Антикоагулянтная терапия: основной препарат – гепарин, стартовая доза 300-400 ед/кг., учитывая что он
ингибирует:
факторы свертывания крови, активированные антитромбином III (AT-III);
тромбин и активацию протромбина Xа;
активацию 1-го компонента комплемента.
Эффективной дозой гепарина считается та, которая повышает активированное частичное тромбопластиновое время в
1,5-2 раза.
Доза препарата и длительность применения определяются клинической формой болезни
3) Энтеросорбция: показана при всех клинических формах ГВ:
-активированный уголь;
-тиоверол — 1 чайная ложка 2 раза в сутки;
-полифепан — 1 г/кг в сутки в 1-2 приема;
-нутриклинз — 1-2 капсулы 2 раза в сутки.
31.
Таблица 1. Антикоагулянтная терапия при ГВКлинические
Суточная доза
Длительность
формы
гепарина, ЕД/кг
применения
Умеренно
выраженная
кожная пурпура
Пути введения
200-300
7-10 дней
в/м, п/к
Распространенная 300-400
кожная пурпура,
тромбогеморрагиче
ский синдром,
кожно-суставной
синдром
2-3 недели
в/в, в/м, п/к
Абдоминальный
синдром
300-500
2-3 недели
в/в, в/м, п/к
Нефрит
150-250
4-6 недель
в/в, п/к
32.
ЛЕЧЕНИЕ4) Антигистаминная терапия: целесообразна при наличии в анамнезе у
больного пищевой и лекарственной аллергии , учитывая гиперергический и
парааллергический механизмы патогенеза ГВ. Используемые препараты:
тавегил, диазолин, фенкарол, терфен в суточной дозе 2-4 мг/кг в течение 7-10
дней.
5) Антибактериальная терапия: целесообразна при следующих факторах:
сопутствующей инфекции;
обострении хронических очагов инфекции;
упорном волнообразном течении кожной пурпуры (как терапия ex juvantibus);
формировании нефрита.
наиболее эффективны макролиды– сумамед, клацид.
6) Глюкокортикоиды: показаны во всех случаях тяжелого течения ГВ - при
буллезно-некротических формах кожной пурпуры, абдоминальном и
суставном синдромах, некоторых вариантах капилляротоксического нефрита.
7) Инфузионная терапия: применяется для улучшения реологических
свойств крови и периферической микроциркуляции (реополиглюкин, глюкозоновокаиновая смесь).
33.
СХЕМА ПРИМЕНЕНИЯ ГЛЮКОКОРТИКОИДОВКлинические формы
Суточная доза
преднизолона
Длительность
применения
Схема отмены
Распространенная
кожная пурпура с
буллезными,
некротическими,
экссудативными
элементами
2 мг/кг per os
7-14 дней
по 5 мг в 1-2 дня
Тяжелый
абдоминальный
синдром
2 мг/кг per os, в/в
7-14 дней
по 5 мг в 1-2 дня
Волнообразное
течение кожной
пурпуры
2 мг/кг per os
7-21 день
по 5 мг в 1-3 дня
21 день
по 5 мг в 5-7 дней
Нефрит с
2 мг/кг per os
макрогематурией или
нефротическим
синдромом
34.
8) Нестероидные противовоспалительные препараты (НПВП)эффективны при ГВ, поскольку ограничивают развитие экссудативной и
пролиферативной фаз воспаления за счет подавления:
активности циклооксигеназ,
синтеза провоспалительных простагландинов ПГЕ2 из арахидоновой кислоты,
подвижности нейтрофилов,
действия лизосомальных гидролаз,
свободнорадикальных реакций.
НПВП целесообразно использовать при упорном волнообразном течении кожной
пурпуры, преимущественно с геморрагическим компонентом при наличии
противопоказаний к терапии ГК. Противовоспалительный эффект наиболее ярко
выражен (при хорошей переносимости) у ортофена. Суточная доза препарата — 12 мг/кг, длительность терапии — 4-6 недель.
9) Цитостатики при ГВ используются при нефрите в следующих ситуациях:
при наличии противопоказаний к терапии ГК,
при быстро прогрессирующем течении нефрита,
при рецидиве нефрита с макрогематурией,
при неэффективности проводимой терапии.
Использоваться они должны только в качестве средств выбора, учитывая их
угнетающие действие на костный мозг и иммунитет и опасность возникновения
соответствующих осложнений. У детей целесообразно использовать азатиоприн,
учитывая его минимальное миелосупрессивное действие. Суточная доза препарата
— 2 мг/кг, длительность терапии — не менее 6 мес., необходимо регулярно
проводить контроль анализа крови.
35.
10) Мембраностабилизаторы целесообразно использовать при:выраженной кожной пурпуре,
волнообразном ее течении,
нефрите.
Их эффективность обусловлена:
угнетающим действием на свободнорадикальные реакции,
активацией синтеза факторов неспецифической защиты,
потенцированием витамином Е действия противовоспалительных препаратов.
Суточные дозы используемых препаратов: витамин Е — 5-10 мг/кг, ретинол — 1,5-2
мг/кг, рутин — 3-5 мг/кг, димефосфон — 50-75 мг/кг. Длительность терапии — 1 мес.,
при необходимости возможны повторные курсы.
11)Иммуномодулирующая терапия. Вопрос о назначении препаратов этой
группы решается индивидуально. Наиболее эффективны следующие препараты:
траумель (1 таблетка три раза в день в течение 1-3 мес.), дибазол (1-2 мг/кг в сутки в
два приема в течение 1 мес.). При тяжелом течении васкулита возможно
первоначальное введение траумеля внутримышечно в дозе 2 мл один раз в день в
течение пяти-десяти дней с последующим переходом на пероральный прием.
36.
Реабилитация детей с ГВ, направленная на профилактикурецидивов заболевания, включает следующее:
Диспансерное наблюдение в течение 3-5 лет.
Выявление и санация хронических очагов инфекции.
Лечение сопутствующих заболеваний.
Профилактика охлаждения и респираторно-вирусных инфекций.
Гипоаллергенная диета в течение 1 года.
Отвод от профилактических прививок на 3-5 лет.
Кроме того, при нефрите — домашний режим и обучение на дому в течение
1 года, фитотерапия; при ОРВИ — антибактериальные препараты
пенициллинового ряда + дезагреганты + витамин Е в течение 7-10 дней;
контроль анализов мочи, функциональных почечных проб, УЗИ почек,
нефросцинтиграфии.
37.
Спасибоза
внимание!




































 medicine
medicine